Chuyên luận: Sử dụng hợp lý kháng sinh Cephalosporin - Dược Thư Quốc Gia Việt Nam 2022
Bài viết biên soạn theo
Dược thư quốc gia Việt Nam, lần xuất bản thứ ba
Đây là phiên bản mới nhất của Dược thư Việt Nam do Bộ Y tế ban hành Quyết định số 3445/QĐ-BYT ngày 23 tháng 12 năm 2022
Trang 68-74, tải file PDF TẠI ĐÂY
1 PHÂN LOẠI
Một số khác biệt về phổ tác dụng và đặc tính dược lý có thể làm cơ sở để phân loại các loại thuốc trong nhóm cephalosporin. Dựa trên phổ tác dụng, các kháng sinh cephalosporin thường được phân loại thành 5 nhóm hay thế hệ (Bảng 1).
| Các nhóm cephalosprin/ Dạng dùng | Dạng dùng đường tiêm | Dạng dùng đường uống |
|---|---|---|
| Thế hệ 1 | Cefazolin Cefalotin Cefapirin Cepfradin | Cefadroxil Cefalexil Cefradin
|
| Thế hệ 2 | Cefamandol Cefonicid Cefuroxim Cephamycin Cefmetazol Cefotetan Cefoxitin | Cefaclor Cefprozil Cefuroxim axetil Loracarbef |
| Thế hệ 3 | Cefoperazon Cefotaxim Ceftazidim Ceftizoxim Ceftriaxon Moxalactam | Cefdinir Cefditoren Cefixim Cefpodoxim Ceftibuten |
| Thế hệ 4 | Cefepim Cefpirom | |
Thế hệ 5 (tác dụng trên MRSA) | Ceftarolin Ceftobiprol | |
| Cephalosporin phối hợp chất ức chế beta- lactamase | Ceftolozan- tazobactam Ceftazidim - avibactam Cefoperazon - sulbactam | |
Siderophore-cephalosporin | Cefiderocol |
Các cephalosporin thế hệ 1 có phổ tác dụng tập trung chủ yếu trên vi khuẩn Gram dương.
Kháng sinh thế hệ 2 có tác dụng tăng cường chống lại vi khuẩn Gram âm nhưng vẫn duy trì hoạt tính trên vi khuẩn Gram dương ở các mức độ khác nhau. Phân nhóm cephamycin được xếp vào các cephalosporin thế hệ 2, các kháng sinh này được chú ý bởi hoạt tính bổ sung trên vi khuẩn kỵ khí Gram âm, như Bacteroides spp.
Các cephalosporin thế hệ 3 có phổ tác dụng tăng rõ rệt trên vi khuẩn Gram âm; tuy nhiên, hoạt tính chống lại cầu khuẩn Gram dương của một số hoạt chất trong nhóm này giảm. Một số cephalosporin thế hệ 3, như ceftazidim và ceftolozan có phổ chống lại P. aeruginosa.
Kháng sinh thế hệ 4 có phổ tác dụng rộng nhất trong năm nhóm kháng sinh cephalosporin. Các thuốc này như cefepim và cefpirom, có hoạt tính chống lại hầu hết trực khuẩn Gram âm, bao gồm cả aeruginosa, và vẫn duy trì hiệu lực trên cầu khuẩn Gram dương.
Các thuốc thế hệ 3 cùng với thế hệ 4 được gọi là cephalosporin phổ mở rộng. Kháng sinh thế hệ 5 là các cephalosporin có hoạt tính trên tụ cầu vàng kháng methicilin (MRSA), hiện bao gồm ceftarolin và ceftobiprol. Đây là nhóm duy nhất trong số các cephalosporin có hoạt tính chống MRSA. Ngoài ra, các thuốc này cũng có hoạt tính tăng cường trên Streptococcus pneumoniae và Enterococcus Faecalis, hoạt tính trên Gram âm tương tự như các cephalosporin thế hệ 3, ceftobiprol cũng có tác dụng trên P. aeruginosa.
Gần đây, một số cephalosporin dễ bị bất hoạt bởi các beta-lactamase phổ mở rộng (extended-spectrum beta-lactamases - ESBLs) đã được phối hợp với chất ức chế beta-lactamase (BLI) để mở rộng hoạt tính chống lại trực khuẩn Gram âm như ceftazidim phối hợp với avibactam, trong khi ceftozolan được phối hợp với tazobactam. Sự phát triển của siderophore cephalosporin (cefiderocol) và các phối hợp cephalosporin - BLI với hoạt tính tăng cường trên các vị khuẩn Gram âm kháng thuốc với cơ chế và phổ tác dụng mới đã hình thành các nhóm cephalosporin đặc biệt.
2 CƠ CHẾ TÁC DỤNG
Cơ chế tác dụng của các cephalosporin tương tự như các kháng sinh trong nhóm beta lactam khác. Thuốc ức chế sự phát triển của vi khuẩn bằng cách can thiệp vào quá trình tổng hợp vách tế bào vi khuẩn. Đích tác dụng chính của các kháng sinh này là cấu trúc peptidoglycan liên kết chéo trong vách tế bào. Peptidoglycan là chuỗi polysaccharid bao gồm các gốc acid N-acetylglucosamin và N-acetylmuramic xen kẽ. Các chuỗi polysaccharid được liên kết chéo ở chuỗi bên pentapeptid của gốc acid N-acetylmuramic để tạo thành cấu trúc mạng lưới. Các cấu trúc này được đưa qua màng tế bảo tử tế bào chất nhờ tác động của một nhóm các enzym bao gồm transpeptidase, carboxypeptidase và endopeptidase. Vòng lactam của penicilin và cephalosporin có cấu trúc tương tự như d-alanin- d-alanin tận cùng của pentapeptid. Kháng sinh tạo liên kết cộng hóa trị với các enzym trên, đặc biệt là với các transpeptidase, làm bất hoạt enzym. Các đích enzym của thuốc được gọi là các protein gắn penicilin (PBP).
Cephalosporin được coi là kháng sinh diệt khuẩn, mức độ diệt khuẩn ít phụ thuộc vào nồng độ kháng sinh. Hiệu quả diệt khuẩn tối đa ghi nhận được ở nồng độ kháng sinh gấp bốn lần nồng độ ức chế tối thiểu (MIC). Cephalosporin ức chế kéo dài sự phát triển của vi khuẩn (tác dụng hậu kháng sinh) trong vài giờ đối với vi khuẩn Gram dương, nhưng có tác dụng rất ngắn hoặc không có tác dụng hậu kháng sinh trên trực khuẩn Gram âm. Khoảng thời gian nồng độ thuốc lớn hơn MIC (T > MIC) là thông số chính quyết định hoạt tính kháng khuẩn của cephalosporin.
Hiệu quả diệt khuẩn của các kháng sinh này đối với các chủng Gram dương, như S. aureus hoặc S. pneumoniae, được ghi nhận khi T > MIC dao động từ 25% đến 40% khoảng thời gian đưa liều. Tác dụng diệt khuẩn của cephalosporin trên hầu hết các vi khuẩn Gram âm, bao gồm P. aeruginosa, có được khi khoảng thời gian T > MIC cao hơn ở mức 35% đến 45% và đạt tối đa ở 60% khoảng thời gian dưa liều.
3 PHỔ TÁC DỤNG
Các cephalosporin có phổ tác dụng trên nhiều loại vi khuẩn hiếu khí và kỵ khí. Hầu hết các thuốc có phổ tác dụng trên liên cầu và tụ cầu do có cấu trúc tương tự như penicilin. Tuy nhiên, các cephalosporin khác nhau có hiệu lực khác nhau đối với phế cầu kháng penicilin. Ceftarolin và cefiobiprol có hiệu lực mạnh nhất trên các chủng vi khuẩn này, tiếp theo là cefditoren, ceftriaxon, cefotaxim, cefepim và cefpirom.
Một số thuốc có hoạt tính yếu hơn trên tụ cầu nhạy cảm với methicilin, bao gồm cephamycin, ceftazidim, cefixim và ceftibuten. Hiện còn thiếu dữ liệu về tính nhạy cảm được theo dõi trên diện rộng của các thuốc phối hợp cephalosporin - BLI mới liên quan đến mức độ bao phủ trên vi khuẩn Gram dương, nhưng có hoạt tính trên vi khuẩn Gram dương của các phối hợp này (ceftazidim - avibactam và ettolozan - tazobactam) tương tự ceftazidim, do sự giống nhau về cấu trúc giữa các thuốc. Mặc dù tụ cầu vàng kháng methicilin kháng tất cả các cephalosporin cũ, hai cephalosporin thế hệ 5 có hoạt tính trên MRSA là ceftarolin và ceftobiprol có MIC với vi khuẩn thấp dao động trong khoảng 0,25 - 2 microgam/ml. Tương tự BMRS A, Enterococci thường để kháng với các cephalosporin, đa số chủng có MIC > 32 microgam/ml. Tuy nhiên, các cephalosporin có hoạt tính trên MRSA vẫn giữ được hoạt tính đối với các chủng Enterococci nhạy cảm với ampicilin, với MIC thấp hơn nhiều, dao động từ 0,12 – 4 microgam/ml.
Các cephalosporin thế hệ 1 không có hoạt tính mạnh đối với Haemophilus influenzae hoặc Moraxella catarrhalis. Các thuốc thế hệ 2 có hoạt tính gấp khoảng bốn lần trên các chủng gây bệnh đường hô hấp này. Kháng sinh thế hệ 3 có MIC thấp nhất đối với H. influenzae và M. catarrhalis - thấp hơn từ 10 đến 100 lần so với các thuốc thế hệ 2. Các cephalosporin thế hệ 1 cũng không có tác dụng trên Neisseria spp.. Mặc dù tất cả các cephalosporin được coi là có hoạt tính chống lại Escherichia coli, Klebsiella pneumoniae và Proteus mirabilis, nhưng hiệu lực của các thuốc thế hệ 3 và 4 cũng như cephalosporin có hoạt tính trên MRSA cao hơn từ 10 đến 100 lần so với cephalosporin thế hệ 1 và 2. Hiệu lực gia tăng của các thuốc thế hệ sau mở rộng đến các chủng Enterobacter, Serratia, Citrobacter và Morganella spp. vốn thường kháng với các thuốc thế hệ 1 và 2. Một số cephalosporin như ceftazidim, ceftolozan, cefoperazon, cefepim, cefpirom và ceftobiprol, có hoạt tính trên nhiều chủng P. aeruginosa. Việc bổ sung các chất ức chế beta-lactamase (avibactam và tazobactam) làm tăng đáng kể hoạt tính của các phối hợp cephalosporin - BLI (ceftazidim - avibactam và ceftolozan - tazobactam) trên các trực khuẩn Gram âm kháng thuốc.
Hoạt tính của các cephalosporin thế hệ 3 và 4 cũng tăng cường trên các vi khuẩn Salmonella và Shigella. Nhiều cephalosporin có hoạt tính chống lại các vi khuẩn kỵ khí Gram dương nhạy cảm penicilin, như Peptostreptococci. Trong số các cephalosporin, cephamycin và các phối hợp cephalosporin - BLI có hoạt tính tốt nhất trên Bacteroides fragilis. Nhiều thuốc có hoạt tính trên xoắn khuẩn, bao gồm các tác nhân gây bệnh Lym và giang mai. Các cephalosporin đều có hoạt tính rất kém đối với các vi khuẩn nội bào như Chlamydia, Mycoplasma và Listeria spp.
4 CƠ CHẾ ĐỀ KHÁNG (KHÁNG THUỐC)
Đề kháng của vi khuẩn đối với cephalosporin có thể là tự nhiên hoặc mắc phải. Một số vi khuẩn không bị ảnh hưởng bởi cephalosporin, ở nồng độ có tác dụng diệt khuẩn với các vi khuẩn khác do bề mặt tế bảo không thấm thuốc hoặc các con đường chuyển hóa của các vi khuẩn này không bị thuốc ức chế.
Bốn cơ chế liên quan đến vi khuẩn đề kháng kháng sinh cephalosporin bao gồm: (1) phá hủy kháng sinh bằng enzym beta- lactamase, (2) giảm sự thâm nhập của kháng sinh qua phức hợp lipopolysaccarid màng để tiếp cận đích PBP, (3) tăng cường bơm tống thuốc từ khoảng gian màng của vi khuẩn Gram âm. (4) thay đổi cấu trúc đích PBP, dẫn đến giảm ái lực liên kết giữa kháng sinh và đích tác dụng. Thông thường, sự đề kháng trong quần thể vi khuẩn liên quan đến một trong các cơ chế trên, tuy nhiên các vi khuẩn đa kháng như Enterobacteriaceae và P. aeruginosa thường đề kháng kháng sinh thông qua nhiều cơ chế.
Sản xuất enzym beta-lactamase thủy phân vòng beta-lactam là cơ chế đề kháng chung của nhiều vi khuẩn Gram âm. Mặc dù tất cả các trực khuẩn Gram âm đều tạo ra enzym beta-lactamase, nhưng loại và số lượng enzym khác nhau giữa các chủng. Số lượng các beta- lactamase đột biển đang tăng lên rõ rệt, với hơn 1000 enzym khác nhau; chỉ cần có sự khác biệt về một acid amin đơn lẻ giữa enzym này với enzym khác cũng có thể ảnh hưởng đến kiểu hình. Các protease này có thể được mã hóa di truyền theo nhiễm sắc thể hoặc ngoài nhiễm sắc thể (các yếu tố di động). Đột biến hoạt hóa nhiễm sắc thể chủ yếu được quan sát thấy ở Enterobacter spp., Serratia spp., Citrobacter freundii, và P. aeruginosa. Sự lây truyền thông qua các plasmid có thể là nguyên nhân chính và phổ biến nhất giải thích mức độ đề kháng của vi khuẩn họ Enterobacteriaceae, đặc biệt với E. coli và K. pneumoniae. Nhiều cách phân loại đã được đề xuất tuy nhiên đơn giản nhất và phổ biến nhất là phân loại Ambler.
Thông tin chi tiết về các enzym beta-lactamase có liên quan đến đề kháng cephalosporin được mô tả sau đây.
Beta-lactamase nhóm A TEM (Temoneira) và SHV (biến đổi sulfhydryl) gây kháng thuốc phổ biến nhất đối với penicilin và các cephalosporin thế hệ đầu. Tuy nhiên, các biến thể enzym mới đã xuất hiện do sự thay thế acid amin liên quan đến đột biến điểm trong các gen mã hóa beta-lactamase phổ biến (TEM và SHV). Các biến thể này có khả năng bất hoạt nhiều cephalosporin thế hệ 3 và 4, đồng thời, được ghi nhận phổ biến nhất ở K. pneumoniae và E. coli và được gọi là beta-lactamase phổ mở rộng (ESBL). Các cephalosporin mới có hoạt tính trên MRSA cũng dễ dàng bị bất hoạt bởi ESBL. Gần đây, nhóm beta-lactamase thủy phân cefotaxim/ceftazidim (CTX-M), có nguồn gốc từ enzym được mã hóa bởi nhiễm sắc thể của Kluyvera spp., đã lan truyền sang K. pneumoniae và E. coli. Các enzym CTX-M thường tạo ra đề kháng với nhiều cephalosporin bao gồm cephalosporin phổ mở rộng như ceftazidim và cefepim. Các biến thể CTX-M đã gây bùng nổ các chủng vi khuẩn E. coli sinh ESBL trên khắp thế giới. Enzym đầu tiên có khả năng thủy phân carbapenem của Enterobacteriaceae (hiện nay thường được gọi là CRE) là biến thể KPC (Klebsiella pneumoniae carbapenemase), gây thất bại điều trị với gần như tất cả các phác đồ chứa beta-lactam truyền thống bao gồm cephalosporin và carbapenem. Hiện nay một số cephalosporin mới có hoạt tính chống lại vi khuẩn đề kháng beta-lactam phổ mở rộng (như CTX-M) và kháng carbapenem (KPC).
Beta-lactamase nhóm B được gọi là metallo-beta-lactamase do hoạt động của enzym này phụ thuộc ion Kẽm nhiều hơn là serin (một acid amin) được tìm thấy trong các nhóm A, C và D. Trong nhóm này, VIM (metallo-beta-lactamase mã hóa tích phân Verona), NDM (New Delhi metallo-beta-lactamase) và IMP (imipenemase) đều là các beta-lactamase tạo ra kiểu hình kháng carbapenem tương tự như các enzym KPC có tác dụng bất hoạt các cephalosporin. Các cephalosporin thế hệ mới cũng vẫn bị bất hoạt bởi metallo-beta- lactamase.
Beta-lactamase nhóm C nguyên mẫu là các enzym AmpC, là những enzym thủy phân mạnh nhiều cephalosporin. AmpC cephalosporinase có khả năng bất hoạt hầu hết các cephalosporin, bao gồm cả cephamycin. Sự xuất hiện của kiểu kháng thuốc này thường xuyên xảy ra khi nhiễm khuẩn do các vi khuẩn chỉ được điều trị bằng cephalosporin phổ rộng. Cefepim, cefpirom và ceftobiprol ít bị bất hoạt bởi các beta-lactamase của Ampe.
Beta-lactamase nhóm D được gọi là ONA vì hoạt tính oxacilinase của chúng. Có nhiều phân nhóm OVA tạo ra các kiểu hình khác nhau. Trong đó, một số enzym như ONA-11 và OXA-15 có khả năng thủy phân cephalosporin bao gồm cephalosporin phổ mở rộng. Đã ghi nhận các vi khuẩn mang gen mã hóa OXA-48 đề kháng với nhiều loại beta-lactam bao gồm cả carbapenem.
Các thuốc mới trong nhóm cephalosporin đã được phát triển để chống lại cơ chế kháng thông qua beta-lactamase. Ceftazidim- avibactam có hoạt tính chống lại các enzym nhóm A, C và một số của nhóm D do sự hiện diện của avibactam, một chất ức chế beta-lactamase (BLI) mới được phát triển trong những năm gần đây. Phối hợp này là lựa chọn hiệu quả trong điều trị nhiễm khuẩn do vi khuẩn họ Enterobacteriaceae sinh beta-lactamase, bao gồm những chủng sinh enzym CTX-M hoặc KPC. Ceftolozan- tazobactam có hoạt tính tương tự đối với nhiều enzym nhóm A và C, chủ yếu do tác động của tazobactam. Phối hợp này có tác dụng trên nhiều vi khuẩn sinh ESBL, quan trọng nhất là họ CTX-M và duy trì hoạt tính trên các AmpC beta-lactamase. Tuy nhiên, khác với ceftazidim-avibactam, thuốc không có hoạt tính đáng kể trên các chủng sinh KPC hoặc các enzym nhóm D (như OXA). Hiện tại, các cephalosporin thế hệ mới nhất (siderophore cephalosporin) đã được ghi nhận có hoạt tính ức chế các beta-lactamase nhóm A, B, C và D bao gồm các enzym carbapenemase như KPC, NDM, IMP, VIM và OXA. Hiện tại, chưa rõ ràng về khả năng đột biến kênh porin có phải là nguyên nhân chính gây ra đề kháng cephalosporin. Tuy nhiên, những thay đổi đó có thể ảnh hưởng mối quan hệ giữa nồng độ thuốc và beta-lactamase trong khoảng gian màng, dẫn đến sự thủy phân cephalosporin nhiều hơn. Ví dụ, các chủng K. pneumoniae sinh ESBL đã được chứng minh là có khả năng kháng lại cephamycin vì thiếu protein porin ở màng ngoài. Các chủng thiếu porin thường gặp ở loài Enterobacter aerogenes.
Hệ thống bơm tống đa thuốc AcrAB nội sinh ở E. coli ảnh hưởng đến hiệu lực của penicilin nhưng ít ảnh hưởng đến hoạt tính của cephalosporin. Tuy nhiên, đóng góp lớn vào sự đề kháng của P. aeruginosa là hệ thống bơm tống thuốc qua kênh porin, như bơm MexAB-OprM đối với ceftazidim và bơm MexXY-OprM đối với cefepim và ceftobiprol. Sự khác có thể do tính thấm thuốc qua màng ngoài của E. coli cao hơn rõ rệt so với P. aeruginosa. Đa số các cephalosporin, ngoại trừ cephaloridin, đều ít bị thủy phân bởi penicilinase của tụ cầu, do đó cephalosporin thế hệ đầu cùng với một số cephalosporin thế hệ thứ ba và bốn như ceftriaxon và cefepim có hoạt tính tăng cường chống lại nhiều vi khuẩn Gram dương. Hoạt tính khác biệt này của cephalosporin trên các vi khuẩn Gram dương và Gram âm chủ yếu là do sự khác biệt về ái lực với PBP2. Do đó, đề kháng với cephalosporin chủ yếu theo cơ chế thay đổi địch PBP2 - ví dụ ở S. pneumoniae kháng cephalosporin, MRSA, H. influenzae và một số chủng Neisseria gonorrhoeae.
5 DƯỢC ĐỘNG HỌC
Cefazolin natri, cefotaxim natri, cefuroxim natri, ceftriaxon natri, ceftazidim, cefepim hydrochlorid và ceftarolin fosamil hấp thu không đáng kể qua đường tiêu hóa, vì vậy đều dùng qua đường tiêm.
Cefadroxil, cephalexin, Cephalexin hydrochlorid, Cefaclor, Cefprozil và Ceftibuten dihydrat là các thuốc hấp thu tốt qua đường tiêu hóa.
Sau khi dùng đường uống, Sinh khả dụng của cefdinir, cefixim và cefpodoxim lần lượt là 16 - 25%, 30 - 50% và 50%.
Cefuroxim axetil, Cefditoren pivoxil, và cefpodoxim proxetil là các tiền thuốc và chỉ có tác dụng sau khi được thủy phân bởi các esterase không đặc hiệu trong lòng ruột và máu thành các dạng hoạt động tương ứng gồm có cefuroxim, cefditoren và cefpodoxim.
Ceftarolin fosamil cũng là một tiền thuốc, chuyển thành dạng hoạt động ceftarolin bởi phosphatase máu sau khi tiêm tĩnh mạch.
Thức ăn không ảnh hưởng đến tốc độ hấp thụ hoặc nồng độ đỉnh trong huyết thanh của cefadroxil. Mặc dù tốc độ hấp thu của cefprozil hoặc cefixim có thể giảm nếu sử dụng đồng thời với thức ăn, nhưng mức độ hấp thu và nồng độ đỉnh trong huyết tương của thuốc nói chung không bị ảnh hưởng. So với sử dụng lúc đói, tốc độ và mức độ hấp thụ của Cefdinir giảm trong bữa ăn giàu chất béo. Ngược lại, tốc độ và mức độ hấp thu cefditoren pivoxil tăng khi sử dụng cùng bữa ăn có lượng chất béo vừa phải hoặc nhiều. Ảnh hưởng của thức ăn lên sinh khả dụng đường uống của cefaclor, cefpodoxim proxetil thay đổi tùy thuộc dạng bào chế của thuốc. Sau khi hấp thu, hầu hết các cephalosporin được phân bố rộng rãi vào các mô và dịch trong cơ thể, bao gồm dịch màng phổi, dịch khớp và xương.
Sau khi uống, cefprozil, cefuroxim, cefdinir, cefixim, cefpodoxim và ceftibuten được phân bố vào dịch tai giữa, amidan, mô xoang và niêm mạc phế quản. Sau khi uống, cefditoren đã được chứng minh là phân bố vào amidan và dịch của vết phồng rộp trên da. Mặc dù tổng lượng của một số cephalosporin phân bố vào dịch mật thấp, nhưng một số loại thuốc vẫn đạt được nồng độ điều trị (ví dụ: Cefazolin, cefixim, cefepim), nếu không có tắc nghẽn đường mật. Sau khi uống, tiêm bắp hoặc tiêm, truyền tĩnh mạch các cephalosporin thế hệ thứ nhất hoặc thứ hai chỉ khuếch tán vào dịch não tủy với nồng độ thấp ngay cả khi màng não bị viêm, ngược lại, nồng độ điều trị của cefotaxim, cefuroxim, ceftriaxon hoặc ceftazidim thường đạt được trong dịch não tủy sau khi tiêm bắp hoặc tiêm, truyền tĩnh mạch, đặc biệt viêm màng não. Cefepim cũng phân bố vào dịch não tủy sau khi tiêm.
Các cephalosporin dễ dàng đi qua nhau thai và nồng độ trong huyết thanh của thai nhi có thể ở mức 10% trở lên so với nồng độ thuốc trong huyết thanh của người mẹ. Các thuốc này được phân bố vào sữa mẹ ở nồng độ thấp.
6 LỰA CHỌN ĐIỀU TRỊ CHÍNH CỦA CÁC CEPHALOSPORIN
Chế độ liều của các cephalosporin được lựa chọn căn cứ vào mức độ nặng của nhiễm khuẩn và đối tượng bệnh nhân người lớn hoặc trẻ em. Hiện nay, truyền kéo dài và truyền liên tục các kháng sinh beta-lactam tương đối phổ biến tại các cơ sở y tế. Mục đích nhằm tối ưu hóa hiệu quả điều trị thông qua đạt thời gian nồng độ cao hơn MIC của kháng sinh với vi khuẩn (T> MIC). Việc truyền kéo dài có thể duy trì nồng độ thuốc trong máu lớn hơn MIC trong thời gian dài hơn, đặc biệt với thuốc có nửa đời thải trừ tương đối ngắn với khoảng thời gian dưa liều mỗi 6 giờ hoặc mỗi 8 giờ. Chiến lược này có thể làm tăng khả năng đạt PK/PD mục tiêu trong khi giảm tổng liều cần thiết hàng ngày. Hiệu quả của chế độ truyền kéo dài nhìn chung tương đương hoặc được cải thiện hơn so với cách truyền thuốc thông thường, được ghi nhận rõ rệt với cefepim.
6.1 Cephalosporin thế hệ 1
Các cephalosporin thế hệ 1 lưu hành tại Việt Nam gồm cefazolin, Cefalotin, cefradin, cephalexin và cefadroxil. Các cephalosporin thế hệ 1 được sử dụng rộng rãi như kháng sinh thay thế penicilin cho trường hợp nhiễm khuẩn do tụ cầu hoặc liên cầu còn nhạy với penicilin bao gồm nhiễm khuẩn da và mô mềm và một số nhiễm khuẩn nặng hơn như nhiễm khuẩn huyết do S. aureus nhạy methicillin (MSSA) hoặc liên cầu. Cefazolin không được chuyển hóa, được thải trừ thông qua lọc cầu thận nhiều hơn bài tiết qua ống thận. Tỷ lệ liên kết protein trung bình làm chậm quá trình lọc bởi cầu thận dẫn tới nửa đời thải trừ của thuốc từ 1,5 đến 2 giờ, nên có thể dùng chế độ liều mỗi 8 giờ hoặc mỗi 12 giờ. Khi sử dụng đồng thời với Probenecid, cefazolin có hiệu quả trong điều trị nhiễm khuẩn da và mô mềm với chế độ dùng 1 lần/ngày. Cefazolin vẫn có thể được khuyến cáo sử dụng cho bệnh nhân dị ứng penicilin trong điều trị các nhiễm khuẩn nặng do tụ cầu, như viêm nội tâm mạc mặc dù thuốc dễ bị thủy phân bởi beta-lactamase của tụ cầu hơn so với các kháng sinh cephalosporin thế hệ 1 khác.
Cefazolin được khuyến cáo sử dụng là kháng sinh dự phòng trong các phẫu thuật cấy ghép bộ phận nhân tạo và trong nhiều phẫu thuật sạch hoặc sạch nhiễm có nguy cơ nhiễm khuẩn hậu phẫu cao. Các phẫu thuật này gồm có phẫu thuật tim, mạch, đặt thiết bị chỉnh hình, phẫu thuật đầu, cổ đi qua hàng rào niêm mạc hầu họng, cắt từ cung qua đường âm đạo hoặc qua đường bụng, mổ lấy thai nguy cơ cao và các thủ thuật dạ dày, tá tràng và đường mật có nguy cơ cao. Do có phổ tác dụng kém trên Bacteroides spp., không khuyến cáo dự phòng bằng cefazolin đơn độc cho các thủ thuật trong ổ bụng liên quan đến ruột.
Cephalosporin thế hệ 1 đường uống gồm có Cefalexin, cefadroxil, Cefradin có sinh khả dụng đường uống rất cao. Cefadroxil có nửa đời thải trừ dài hơn cephalexin một chút, cho phép sử dụng kháng sinh này 2 lần/ngày. Các thuốc này phù hợp trong điều trị nhiễm khuẩn da và mô mềm cho bệnh nhân ngoại trú, tuy nhiên, không có hiệu quả trong nhiễm khuẩn tại vết cắn hoặc vết xước do động vật liên quan đến Pasteurella multocida. Thuốc có hoạt tính khá tốt trên Streptococcus pyogenes và có hiệu quả trong điều trị viêm hầu họng do liên cầu. Các thuốc này có hoạt tính kém trên phế cầu kháng penicilin. H. influenza, M. catarrhalis và không được khuyến cáo dùng cho viêm xoang, viêm tai giữa hoặc nhiễm khuẩn hô hấp dưới. Cephalosporin thế hệ 1 có tác dụng chống lại một số vi khuẩn thuộc họ Enterobacteriaceae và do bài tiết qua thận nên có hiệu quả trong nhiễm khuẩn đường tiết niệu không phức tạp, tuy nhiên, hiệu quả kém hơn Trimethoprim - sulfamethoxazol hoặc fluoroquinolon.
6.2 Cephalosporin thế hệ 2
Các kháng sinh cephalosporin thế hệ 2 lưu hành tại Việt Nam gồm cefamandol, cefuroxim, cefaclor, cefprozil, cefuroxim axetil, cefmetazol và cefoxitin. Phân nhóm cephamycin khác các kháng sinh còn lại về phổ tác dụng trên vi khuẩn, do đó chỉ định điều trị khác nhau. Do có phổ tác dụng trên S. pneumoniae, H. influenzae và M. catarrhalis, các cephalosporin thế hệ 2 không thuộc phân nhóm cephamycin như cefuroxim được sử dụng rộng rãi trong điều trị nhiều nhiễm khuẩn hô hấp. Cefuroxim cũng có thể được sử dụng trong điều trị viêm màng não do phế cầu nhạy cảm với penicilin, H. influenza, hoặc Neisseria meningitides. Tuy nhiên, việc sử dụng cefuroxim đã được thay thế bằng cephalosporin thế hệ 3 do hiệu quả diệt khuẩn nhanh hơn trong dịch não tủy. Cefuroxim là một trong các thuốc được khuyến cáo điều trị kinh nghiệm viêm phổi mắc phải tại cộng đồng ở bệnh nhân điều trị nội trú. Mặc dù cefuroxim có hoạt tính tốt trên các chủng S. pneumoniae nhạy cảm hoặc đề kháng trung gian penicilin, hoạt tính của thuốc trên các chủng kháng penicilin không tối ưu.
Cefuroxim có hiệu quả trong điều trị các nhiễm khuẩn nặng khác do các chủng vi khuẩn còn nhạy cảm, bao gồm: Nhiễm khuẩn da và mô mềm, viêm nắp thanh quản, viêm xoang biến chứng và nhiễm khuẩn phụ khoa. Cefuroxim cũng là kháng sinh quan trọng trong dự phòng phẫu thuật tương tự cefazolin. Không nên sử dụng cefuroxim để điều trị kinh nghiệm trong viêm phổi bệnh viện hoặc các nhiễm khuẩn bệnh viện khác vì hoạt tính kém trên các vi khuẩn Enterobacter, Citrobacter, Serratia, Morganella và P. aeruginosa. Các cephamycin có hoạt tính kém trên tụ cầu nhưng hoạt tính tốt hơn với một số Enterobacteriaceae và đặc biệt có phổ tác dụng chống lại các vi khuẩn kỵ khí như B. fragilis. Do đó, cephamycin là các kháng sinh quan trọng trong dự phòng phẫu thuật đại trực tràng và cắt ruột thừa. Với phẫu thuật đại trực tràng, cefoxitin thường được sử dụng ngay cả khi bệnh nhân đã được dùng Erythromycin và Neomycin đường uống. Các cephamycin cũng được sử dụng để điều trị nhiễm khuẩn trong ổ bụng, vùng chậu và phụ khoa, loét do nằm lâu, nhiễm khuẩn bàn chân do đái tháo đường, nhiễm khuẩn mô mềm do cả căn nguyên hiếu khí và kỵ khí. Cần lưu ý là có tới 15% đến 20% các chủng B. fragilis đã kháng các loại cephamycin khác nhau và do đó khuyến cáo nên sử dụng các kháng sinh có hoạt tính trên vi khuẩn kỵ khí tốt hơn trong điều trị kinh nghiệm nhiễm khuẩn nặng do Bacteroides. Tất cả các cephamycin có hoạt tính trên N. gonorrhoeae, bao gồm các chủng kháng penicilin. Cefoxitin phối hợp với doxycyclin là phác đồ hiệu quả trong điều trị bệnh lý viêm vùng chậu. Kháng sinh này cũng có hiệu quả trong phác đồ phối hợp điều trị nhiễm khuẩn do vi khuẩn không điển hình như Mycobacterium abscessus.
Cephalosporin thế hệ 2 dùng đường uống bao gồm: Cefaclor, cefuroxim axetil và cefprozil, có hiệu quả trong điều trị nhiều loại nhiễm khuẩn mắc phải ở cộng đồng mức độ từ nhẹ đến trung bình. Cefuroxim axetil và cefprozil là các kháng sinh có tác dụng tốt trong điều trị S. pneumoniae và hiệu quả chống lại các chủng vi khuẩn nhạy cảm với penicilin và hầu hết các chủng đề kháng trung gian với penicilin. Không có kháng sinh cephalosporin thế hệ 2 hiệu quả tốt trên phế cầu kháng penicilin. Đối với H. influenza và M. catarrhalis, cefuroxim axetil là lựa chọn tốt hơn cefprozil. Cefuroxim cũng là một lựa chọn được khuyến cáo thay thế doxycyclin và penicilin trong điều trị bệnh Lym giai đoạn đầu.
6.3 Cephalosporin thế hệ 3
Hầu hết các kháng sinh cephalosporin thế hệ 3 hiện đều lưu hành tại Việt Nam, trừ moxalactam. Đây là các kháng sinh quan trọng sử dụng trong điều trị nhiều nhiễm khuẩn trong bệnh viện do hoạt tính diệt khuẩn mạnh, phổ tác dụng rộng và nguy cơ xuất hiện độc tính thấp, có nhiều ưu điểm về đặc tính dược động học (như đạt nồng độ điều trị trong dịch não tủy). Các kháng sinh này đặc biệt hiệu quả trong điều trị nhiễm khuẩn do vi khuẩn Gram âm đã kháng với các beta-lactam khác. Tuy nhiên, hoạt tính vượt trội kháng vi khuẩn Enterobacteriaceae đang đối mặt với thách thức vì tần suất vi khuẩn đề kháng thông qua beta-lactamase ngày càng tăng. Các beta-lactamase AmpC, ESBL và carbapenemase mới, các enzym bất hoạt cephalosporin, trở thành mối đe dọa với hiệu quả của các kháng sinh này.
Cefotaxim, ceftriaxon và ceftazidim là các kháng sinh đường tiêm chính trong nhóm cephalosporin thế hệ 3 được sử dụng trong điều trị các nhiễm khuẩn bệnh viện do các vi khuẩn Gram âm nhạy cảm. Cefotaxim và ceftriaxon cũng là 2 kháng sinh cephalosporin có hoạt tính mạnh nhất chống lại phế cầu kháng penicilin. Vì tỷ lệ liên kết với protein huyết tương cao, ceftriaxon có nửa đời thải trừ dài nhất và thường được sử dụng 1 lần/ngày. Ceftazidim được dùng 2 - 3 lần/ngày, trong khi cần dùng cefotaxim 2 - 6 lần/ngày để tối ưu hóa chế độ liều do thuốc có nửa đời thải trừ ngắn nhất. Ceftazidim thường được dự trữ cho nhiễm khuẩn liên quan đến P. aeruginosa. Phác đồ đơn trị liệu hoặc phối hợp cefotaxim hay ceftriaxon có hiệu quả trong điều trị nhiều loại nhiễm khuẩn do vi khuẩn nhạy cảm, bao gồm nhiễm khuẩn da và mô mềm có biến chứng, nhiễm khuẩn khớp, viêm phổi, nhiễm khuẩn tiết niệu phức tạp và nhiễm khuẩn ổ bụng như viêm phúc mạc, viêm màng não, viêm phổi cộng đồng. Phác đồ kinh nghiệm điều trị viêm màng não có cefotaxim hoặc ceftriaxon cần phối hợp Vancomycin (kết hợp hoặc không kết hợp với Rifampicin) cho đến khi có kết quả kháng sinh đồ về độ nhạy cảm của phế cầu phân lập được. Nếu chủng vi khuẩn nhạy cảm với cefotaxim hoặc ceftriaxon, cần ngừng vancomycin (và rifampicin).
Các cephalosporin đường uống như cefdinir, cefditoren pivoxil, cefixim, cefpodoxim proxetil và ceftibuten được khuyến cáo điều trị các nhiễm khuẩn hô hấp từ mức độ nhẹ đến trung bình như viêm tai giữa, viêm xoang và đợt cấp viêm phế quản mạn tính. Các thuốc này có hoạt tính tốt chống lại H. influenzae nhưng hoạt tính chống phế cầu rất khác nhau. Cefdinir, cefditoren và cefpodoxim có hoạt tính tương tự cefuroxim hoặc cefprozil và có hoạt tính chống lại các chủng Spneumoniae nhạy cảm và đề kháng trung gian với penicilin. Cefixim chỉ có hoạt tính trên các chủng còn nhạy penicilin, ceftibuten thậm chí không có tác dụng với ngay cả với các chủng còn nhạy penicilin. Hiệu quả vi sinh trong liệu trình ngắn hạn điều trị viêm họng do liên cầu beta tan huyết nhóm A của hầu hết các thuốc này tương đương nhau. Hoạt tính của các thuốc này trên E. coli, K. pneumoniae. Enterobacter, Citrobacter và Serratia spp. mạnh hơn các cephalosporin đường uống khác, giúp tăng cường hiệu quả trong điều trị nhiễm khuẩn tiết niệu phức tạp. Ceftazidim là kháng sinh cephalosporin thế hệ 3 được sử dụng trong điều trị các nhiễm khuẩn nặng nghi ngờ hoặc xác định do P.aeruginosa. Đây là một trong các kháng sinh được khuyến cáo sử dụng đơn độc hoặc phối hợp với aminoglycosid, trong điều trị kinh nghiệm cho bệnh nhân sốt giảm bạch cầu trung tính. Tuy nhiên, việc vi khuẩn sản xuất các beta-lactamase như ESBL và AmpC làm giảm tác dụng của ceftazidim đơn độc, do đó cefepim đã thay thế phần lớn vị trí của ceftazidim trong điều trị kinh nghiệm sốt giảm bạch cầu trung tính. Thuốc có khả năng thấm vào dịch não tủy và là một trong 2 kháng sinh cephalosporin được lựa chọn điều trị viêm màng não do P. aeruginosa.
Các kháng sinh cephalosporin thế hệ 3 cũng được sử dụng cho nhiều loại nhiễm khuẩn khác. Ceftriaxon tiêm bắp liều 250 - 500 mg có hoạt tính diệt khuẩn với N. gonorrhoeae, bao gồm các chủng kháng penicilin và kháng quinolon. Đây cũng là thuốc được lựa chọn cho tất cả các trường hợp nhiễm khuẩn do lậu cầu và sử dụng phối hợp với Azithromycin (1 liều duy nhất). Một liều uống duy nhất cefixim cũng có hiệu quả tốt trong nhiễm khuẩn lậu cầu không biến chứng ở cổ tử cung, niệu đạo và trực tràng. Tuy nhiên, do mức độ để kháng cao, liệu pháp này không còn được khuyến cáo là lựa chọn ưu tiên.
Tiêm bắp ceftriaxon liều duy nhất được khuyến cáo là liệu pháp điều trị bệnh giang mai. Ceftriaxon và cefotaxim được khuyến cáo để điều trị bệnh Lym giai đoạn đầu ở những bệnh nhân có bệnh lý thần kinh hoặc (Blốc) nhĩ thất độ ba. Các loại thuốc này cũng được khuyến cáo ở bệnh nhân mắc bệnh Lym có biểu hiện trên khớp và thần kinh rõ rệt, cũng như người có tổn thương muộn ảnh hưởng đến hệ TKTW hoặc ngoại vi. Kháng sinh này cũng là lựa chọn thay thế được khuyến cáo điều trị bệnh thương hàn và các nhiễm khuẩn nặng do Shigella spp. hoặc Salmonella spp. cận thương hàn.
Các cephalosporin thế hệ thứ 3 cũng là liệu pháp hiệu quả cho các trường hợp nhiễm khuẩn Salmonella khu trú, áp xe não do trực khuẩn Gram âm và viêm màng trong tim do cầu trực khuẩn Coccobacili khó điều trị. Sử dụng ceftriaxon liều duy nhất có hiệu quả diệt N. meningitidis ở vòm mũi họng. Ceftriaxon có nửa đời thải trừ dải, cho phép dùng liều một lần/ngày, nên được tăng cường sử dụng ở bệnh nhân ngoại trú cho các nhiễm khuẩn do liên cầu và tụ cầu (nhiễm khuẩn da và mô mềm do tụ cầu và liên cầu, bao gồm viêm tủy xương và nhiễm khuẩn khớp). Đơn trị liệu kháng sinh này cũng hiệu quả trong điều trị ngoại trú viêm nội tâm mạc do liên cầu không chứa kháng nguyên nhóm D.
6.4 Cephalosporin thế hệ 4
Cả hai cephalosporin thế hệ 4 là cefepim và cefpirom đều lưu hành tại Việt Nam. Các kháng sinh này có phổ tác dụng rộng nhất trong các kháng sinh cephalosporin, có hoạt tính tăng cường trên một số trực khuẩn Gram âm, như Enterobacter, Citrobacter và Serratia spp..
Thuốc có cấu trúc tích điện lưỡng cực giúp vượt qua màng ngoài của trực khuẩn Gram âm hiệu quả hơn so với các cephalosporin khác. Thuốc cũng ít bị bất hoạt bởi các beta-lactamase AmpC nên có khoảng 75% đến 80% Enterobacteriaceae khủng cephalosporin thế hệ 3 còn nhạy cảm với thế hệ 4. Vì vậy, các thuốc này là lựa chọn điều trị cho nhiễm khuẩn nghiêm trọng do các vi khuẩn đề kháng sinh AmpC.
Các thuốc này cũng có hoạt tính chống lại P.aeruginosa và khác với ceftazidim, còn duy trì hiệu lực tốt chống lại các cầu khuẩn Gram dương, đáng chú ý nhất là S. aureus nhạy cảm với methicilin, S. pneumoniae (bao gồm hầu hết các chủng kháng penicilin) và các liên cầu khuẩn khác. Cefepim có nửa đời thải trừ dài hơn một chút so với ceftazidim và thưởng được dùng 2 lần/ngày, tuy nhiên có thể khuyến cáo dùng liều 8 giờ đối với các trường hợp nhiễm P. aeruginosa đã được ghi nhận. Cefpirom có đặc điểm dược động học tương tự cefepim.
Các kháng sinh thế hệ 4 có hiệu quả trong điều trị nhiều loại nhiễm khuẩn Gram âm nghiêm trọng, bao gồm nhiễm khuẩn huyết, viêm phổi, nhiễm khuẩn da và mô mềm, nhiễm khuẩn khớp giả và nhiễm khuẩn tiết niệu phức tạp. Truyền cefepim liên tục giúp tối ưu hóa hiệu quả thông qua đạt nồng độ thuốc trong huyết thanh cao hơn MIC ít nhất 4 lần. Cefepim được khuyến cáo đơn trị liệu hoặc phối hợp trong điều trị theo kinh nghiệm ở bệnh nhân sốt giảm bạch cầu trung tính. Thuốc cũng là một trong các kháng sinh được khuyến cáo trong điều trị kinh nghiệm viêm phổi cộng đồng nặng, viêm phổi liên quan đến chăm sóc y tế và viêm phổi máy thở, đặc biệt khi nghi ngờ do P. aeruginosa hoặc Enterobacteriaceae kháng thuốc. Hoạt tính của cefepim trên phế cầu tương tự như ceftriaxon ở bệnh nhân viêm phổi cộng đồng cần nhập viện. Thuốc thâm nhập tốt vào dịch não tủy và tạo ra kết quả tương tự như của cefotaxim trong viêm màng não cấp do vi khuẩn. Kháng thuốc được ghi nhận có xu hướng ngày càng gia tăng với cefepim, do nhiều loại enzym ESBL và carbapenemase mới (nhóm A hoặc nhóm B) có thể bất hoạt các kháng sinh thế hệ 4.
6.5 Cephalosporin thế hệ 5
Đây là nhóm kháng sinh cephalosporin duy nhất có hoạt tính trên MRSA. Ngoài ra, các kháng sinh thế hệ 5 có khả năng chống lại các chủng E. faecalis nhạy cảm với ampicilin. Các thuốc này cũng có hoạt tính mạnh trên phế cầu có đột biến trong gen mã hóa PBP1A, PBP2B và PBP2X. Hoạt tính của các kháng sinh này trên trực khuẩn Gram âm tương tự các cephalosporin thế hệ 3. Ceftobiprol có hoạt tính trên P. aeruginosa tương tự như ceftazidim, nhưng liễu có hiệu quả của ceftobiprol thấp hơn bốn lần so với liều của ceftazidim.
Các cephalosporin thế hệ 5 có hiệu quả tương đương với phối hợp vancomycin và beta-lactam phổ rộng trong điều trị nhiễm khuẩn da và cấu trúc da có biến chứng. Hiệu quả của ceftobiprol và ceftarolin được ghi nhận tương tự vancomycin trên các bệnh nhân có nhiễm do MRSA. Các nghiên cứu trên bệnh nhân viêm phổi cộng đồng nhập viện ghi nhận hiệu quả điều trị của ceftarolin và ceftobiprol tương tự nhóm dùng phác đồ kháng sinh đối chứng. Ceftobiprol cũng có hiệu quả tương tự trong điều trị viêm phổi mắc phải ở bệnh viện (không bao gồm viêm phổi do thở máy) khi so sánh với phác đồ phối hợp ceftazidim phối hợp với Linezolid.
Ceftarolin có hiệu quả trong điều trị nhiễm khuẩn da - mô mềm phức tạp do MRSA và nhiễm khuẩn huyết có hoặc không mắc kèm viêm nội tâm mạc. Ceftarolin được ghi nhận tăng cường liên kết màng của Daptomycin trên các chủng MRSA nhạy cảm với daptomycin, do đó làm tăng cường hiệu quả vi sinh và cải thiện kết quả lâm sàng của daptomycin trong điều trị viêm màng não. Các kháng sinh này cũng có thể sử dụng thay thế trong điều trị nhiễm khuẩn nặng do cầu khuẩn ruột ở bệnh nhân dị ứng với penicilin.
6.6 Phối hợp cephalosporin và chất ức chế beta-lactamase
Gần đây, nghiên cứu phát triển thuốc mới đã tập trung phát triển các kháng sinh mới kết hợp cephalosporin với các chất ức chế beta-lactamase (BLI) để đối phó với tình trạng kháng thuốc ngày càng tăng, Ceftolozan - tazobactam và ceftazidim - avibactam là các phối hợp kháng sinh mới đã được đưa vào sử dụng trên lâm sàng. Avibactam là chất ức chế beta-lactamase phổ rộng mới có hoạt tính kháng khuẩn hạn chế. Phối hợp avibactam với ceftazidim cho phép mở rộng phổ tác dụng trên hầu hết các chủng vi khuẩn họ Enterobacteriaceae (bao gồm cả vi khuẩn sản xuất beta-lactamase AmpC, ESBL và một số chủng K. pneumoniae sinh carbapenemase loại OXA) cũng như các chủng P. aeruginosa có MIC cao với ceftazidim đơn độc. Ceftazidim - avibactam không có hoạt tính trên Acinetobacter hoặc các chủng sinh metallo-beta-lactamase và có hoạt tính kém hơn các vi khuẩn kỵ khí so với các kết hợp beta-lactam/ chất ức chế beta-lactamase kinh điển (như ampicilin/sulbactam, piperacilin/tazobactam).
Hiệu quả vi sinh và lâm sàng của ceftazidim - avibactam không thua kém Imipenem trong điều trị nhiễm khuẩn tiết niệu phức tạp và trong phác đồ kết hợp với metronidazol, hiệu quả của ceftazidim cũng được ghi nhận không thua kém Meropenem trong điều trị nhiễm khuẩn ổ bụng có biến chứng. Hiệu quả vi sinh và lâm sàng của ceftazidim - avibactam trên các chủng vi khuẩn không còn nhạy cảm với ceftazidim cũng được ghi nhận tương đương với carbapenem. Một số nghiên cứu cũng ghi nhận kết quả khích lệ trong điều trị nhiễm khuẩn do họ trực khuẩn đường ruột kháng carbapenem (CRE) tuy nhiên, cũng ghi nhận xuất hiện các ca đề kháng với ceftazidim - avibactam.
Tazobactam là chất ức chế beta-lactamase được phối hợp với ceftolozan, một cephalosporin mới với hoạt tính tăng cường chống lại P. aeruginosa. MIC của ceftolozan trên các chủng P. aeruginosa thấp hơn từ 4 đến 16 lần so với ceftazidim. Thuốc cũng có tác dụng diệt khuẩn in vitro sớm hơn và diệt khuẩn in vivo nhanh hơn ceftazidim. Mặc dù tazobactam có ảnh hưởng rất ít đến hoạt tính của ceftolozan chống lại P. aeruginosa, nhưng chất ức chế này giúp tăng cường hoạt tính của thuốc trên các trực khuẩn Gram âm khác sản xuất beta-lactamase nhóm A và nhóm C. Khoảng 70 - 76% chủng Enterobacter tăng sinh AmpC hoặc ESBL còn nhạy cảm với phối hợp ceftolozan - tazobactam. Vì vậy, phối hợp này có hoạt tính chống lại nhiều vi khuẩn sinh ESBL, quan trọng nhất là nhóm CTX-M. Điểm khác biệt lớn nhất so với ceftazidim - avibactam là thuốc không có hoạt tính đáng kể trên các vi khuẩn sinh KPC, do đó không có tác dụng trên đa số trực khuẩn đường ruột kháng carbapenem. Về mặt lâm sàng, ceftolozan - tazobactam đã được phê duyệt chỉ định điều trị nhiễm khuẩn tiết niệu phức tạp và trong phác đồ phối hợp với metronidazol điều trị nhiễm khuẩn ổ bụng có biến chứng. Tương tự với ceftazidim - avibactam, kháng ceftolozan - tazobactam đã được ghi nhận trong quá trình điều trị trong một số ít trường hợp.
6.7 Siderophore cephalosporin
Cefiderocol là siderophore cephalosporin có hoạt tính chống lại các vi khuẩn Gram âm đa kháng kháng sinh, bao gồm các vi khuẩn sinh beta-lactamase hoặc carbapenemase phổ mở rộng, các vi khuẩn P. aeruginosa, A. baumannii, Stenotrophomonas maltophilia và Burkholderia cepacia đa kháng.
Ngoài việc tăng cường tính ổn định chống lại beta-lactamase, cơ chế vận chuyển mới qua màng ngoài của thuốc có thể khắc phục ảnh hưởng của đột biến tính giảm thẩm màng đã ghi nhận trên P. aeruginosa. Celidcrocol có hoạt tính kém trên vi khuẩn Gram dương và vi khuẩn kỵ khí. Cefiderocol được Cơ quan quản lý Thực phẩm và Dược phẩm Hoa Kỳ phê duyệt sử dụng điều trị nhiễm khuẩn đường tiết niệu phức tạp (bao gồm viêm đài bể thận) và viêm phổi mắc phải ở bệnh viện hoặc viêm phổi liên quan đến thở máy ở người lớn do vi khuẩn Gram âm có nguy cơ kháng thuốc cao khi không có phác đồ điều trị thay thế.
7 PHẢN ỨNG CÓ HẠI VÀ ĐỘC TÍNH
Dữ liệu an toàn của các cephalosporin nhìn chung tương đối tốt. Tỷ lệ các phản ứng có hại cụ thể tương đối giống nhau giữa các thuốc trong nhóm, với một số ít ngoại lệ (Bảng 2). Tương tự các kháng sinh beta-lactam khác, phản ứng quá mẫn là ADR thường gặp nhất khi điều trị bằng cephalosporin. Tần suất gặp phản ứng quá mẫn liên quan đến cephalosporin ít hơn so với penicilin. Phát ban da thường liên quan đến tăng bạch cầu ái toan và đôi khi kèm theo sốt, xảy ra ở 1% đến 7% bệnh nhân dùng các loại thuốc này. Các phản ứng quá mẫn nghiêm trọng hơn, như bệnh huyết thanh, phản vệ hoặc phù mạch rất hiếm gặp. Các phản ứng qua trung gian immunoglobulin E (IgE) này ước tính xảy ra ở ít hơn 1/100 000 bệnh nhân. Đã có báo cáo về mối liên quan chặt chẽ giữa bệnh huyết thanh ở trẻ em và việc sử dụng cefaclor.
Loại phản ứng | Biều hiện | Tần suất (%) |
|---|---|---|
| Mẫn cảm | Phát ban Mày đay Bệnh huyết thanh Phản ứng phản vệ | 1 - 3 < 1 < 1 0,01 |
| Tiêu hóa | Tiêu chảy Buồn nôn và nôn Tăng men gan thoáng qua Bùn túi mật | 1 - 19 1 - 6 1 - 7 20 - 46a |
| Huyết học | Tăng bạch cầu ái toan Giảm bạch cầu trung tính Giảm tiểu cầu Giảm prothrombin huyết Giảm kết tập tiểu cầu Thiếu máu tan máu | 1 - 10 < 1 < 1 - 3 < 1 < 1 < 1 |
| Thận | Viêm thận kẽ | < 1 - 5 |
| TKTW | Co giật Bệnh não gan | < 1 < 1 |
| Kết quả xét nghiệm dương tính giả | Xét nghiệm Coombs dương tính Glucose niệu Creatinin huyết thanh | < 3
Hiếm gặp Hiếm gặp |
| Khác | Sốt do thuốc Phản ứng cai rượu tương tự disulfiramb Bội nhiễm Viêm tĩnh mạch | Hiếm gặp Hiếm gặp Hiếm gặp Hiếm gặp |
a: Ceftriaxon
b: Các cephalosporin có chuỗi bên chứa vòng thiomethyl tetrazol
Phản ứng chéo giữa các thuốc từ nhóm cephalosporin và các thuốc beta-lactam khác đã được nghiên cứu rộng rãi. Điều quan trọng cần lưu ý là nguy cơ dường như phụ thuộc vào sự tương đồng các chuỗi bên trong phân tử của các penicilin và các cephalosporin. Vi dụ, ở các bệnh nhân bị dị ứng với Amoxicilin, phản ứng chéo được quan sát thấy ở 38% những người sử dụng cefadroxil, có chuỗi bên tương tự, và không ghi nhận trên bệnh nhân sử dụng Cefamandol do thuốc có chuỗi bên khác biệt với amoxicilin. Các ước tính gần đây cho thấy tần suất phản ứng chéo từ 1% trở xuống. Tỷ lệ phần ứng chéo với các cephalosporin thế hệ 2, 3 và 4 rất thấp.
Việc sử dụng test da với penicilin để dự đoán phản ứng với cephalosporin không đáng tin cậy. Trong một nghiên cứu với gần 100 người được cho sử dụng cephalosporin có tiền sử phản ứng với penicilin được xác định bởi test da, chỉ có 1 bệnh nhân gặp phản ứng. Trong thực hành lâm sàng, quyết định sử dụng cephalosporin, ở bệnh nhân có tiền sử phản ứng với penicilin hoặc cephalosporin khác nên được căn cứ vào mức độ nghiêm trọng của phản ứng trước đó và loại cephalosporin được sử dụng. Ở những bệnh nhân từng gặp phản ứng, mức độ không nghiêm trọng, không qua trung gian IgE với các beta-lactam khác, việc sử dụng cephalosporin có chuỗi bên khác với thuốc liên quan đến phản ứng trước đó được coi là an toàn. Mặc dù nguy cơ xảy ra phản ứng tương tự tăng lên một chút, nhưng các phản ứng này hiếm khi nghiêm trọng. Tuy nhiên, không khuyến cáo sử dụng cephalosporin trong trường hợp bệnh nhân đã gặp phản ứng nghiêm trọng qua trung gian IgE trước đó với một kháng sinh beta-lactam khác.
Các phản ứng qua trung gian miễn dịch đối với cephalosporin có thể biểu hiện bằng độc tính trên huyết học hoặc trên thận.Tăng hạch cầu ái toan là xét nghiệm bất thường thường được ghi nhận. Các đặc tính huyết học nặng, như thiếu máu, giảm bạch cầu, hoặc giảm tiểu cầu khi sử dụng cephalosporin thường không phổ biến. Thiếu máu tan máu do sử dụng cephalosporin, đặc biệt là ceftriaxon, đã được báo cáo nhưng rất hiếm. Viêm thận kẽ cấp là một dạng tổn thương thận thứ phát được mô tả rõ ràng sau khi sử dụng beta-lactam. Viêm thận kẽ do cephalosporin thường biểu hiện bằng sự suy giảm đột ngột chức năng thận, cặn nước tiểu có bạch cầu hồng cầu, trụ bạch cầu; protein niệu và bạch cầu ái toan niệu. Các triệu chứng kinh điển của bệnh lý này bao gồm ban da, tăng bạch cầu ái toan và sốt không phổ biến, nhiều bệnh nhân không có triệu chứng; phương pháp điều trị chính là ngừng thuốc gây ra phản ứng. Có thể xảy ra phản ứng độc tế bào trực tiếp đối với các tế bào ống thận, đặc biệt là với các kháng sinh cephalosporin cũ như cephaloridin, nhưng khá hiếm gặp.
Độc tính huyết học không do cơ chế miễn dịch đã được ghi nhận với tần suất thấp. Bất thường chảy máu có liên quan đến hai cơ chế. Giảm kết tập tiểu cầu do adenosin diphosphat đã được báo cáo với moxalactam nhưng không ghi nhận với các cephalosporin khác. Một loại rối loạn đông máu khác có liên quan cụ thể với chuỗi bên methylthiotetrazol (MTT) trong cấu trúc phân tử của cefamandol, cefotetan, cefoperazon và moxalactam.
Chuỗi bên MTT cũng có thể tạo ra phản ứng cai rượu tương tự Disulfiram khi uống đồ uống chứa Ethanol, có thể tồn tại trong vài ngày sau khi dùng kháng sinh. Phản ứng disulfiram biểu hiện với đỏ bừng mặt, nhịp tim nhanh, nhức đầu, đổ mồ hôi, buồn nôn, nôn, tụt huyết áp, lú lẫn hoặc nhìn mở. Phản ứng này là do sự phong bế quá trình chuyển hóa rượu, dẫn đến sự tích lũy acetaldehyd và xuất hiện các triệu chứng liên quan sau đó.
Một số các phản ứng có hại trên Đường tiêu hóa đã được báo cáo với tần suất khác nhau. Tiêu chảy là ADR được báo cáo phổ biến nhất, với tỷ lệ từ 1% đến 20%. Các triệu chứng ở đường tiêu hóa trên xảy ra ít hơn nhiều. Độc tính gan nhẹ và thoáng qua đã được báo cáo với hầu hết các thuốc trong nhóm và biểu hiện bằng tăng transaminase từ 2 đến 4 lần ở khoảng 7% số bệnh nhân sử dụng thuốc. Tắc mật cũng đã được báo cáo khi sử dụng ceftriaxon. Nồng độ ceftriaxon trong mật cao gây ra kết tinh muối ceftriaxon-calci và triệu chứng lâm sàng của sỏi giả đường mật, bất thường này ghi nhận chủ yếu ở trẻ em đang dùng liều cao ceftriaxon và ở các bệnh nhân có bất thường đường mật trước đó. Hội chứng này có thể hồi phục và đa số trong vòng 10 đến 60 ngày sau khi ngừng thuốc.
Khuyến cáo không được trộn lẫn ceftriaxon và các chế phẩm chứa calci trong lọ hoặc dây truyền để điều trị cho trẻ sơ sinh dưới 28 ngày tuổi vì nguy cơ kết tủa gây lắng đọng và tắc mạch tại phổi và thận ở trẻ.
Phản ứng có hại trên hệ thần kinh không phổ biến và có cơ chế tương tự các beta-lactam khác liên quan đến ức chế acid gamma- aminobutyric A. Bệnh não và co giật đã được báo cáo chủ yếu ở những bệnh nhân suy thận sử dụng liều cao kháng sinh, đặc biệt là cefepim.
Phản ứng viêm tĩnh mạch cục bộ liên quan đến tiêm tĩnh mạch được báo cáo với tần suất dao động từ 1% đến 5%. Đau khi tiêm bắp xảy ra phổ biến đối với tất cả các thuốc đường tiêm. Có thể giảm bớt cảm giác khó chịu tại chỗ bằng cách sử dụng lidocain 1% trong dịch PHA loãng. Ngoại trừ ceftriaxon và cefepim có thể sử dụng tiêm bắp, hầu hết các cephalosporin đường tiêm được dùng theo đường tĩnh mạch.
Độ an toàn của các cephalosporin chưa được nghiên cứu nhiều trong thai kỳ. Tất cả các loại thuốc trong nhóm cephalosporin được xếp vào phân loại B - Không có bằng chứng về nguy cơ cho phụ nữ mang thai theo phân loại của Cơ quan quản lý Thực phẩm và Dược phẩm Hoa Kỳ. Tất cả các thuốc bài tiết ở mức độ nhỏ vào sữa mẹ, được coi là an toàn khi sử dụng cho phụ nữ cho con bú.
Cập nhật lần cuối: 2020
Phần nghiên cứu sau đây do Ban Biên tập nội dung Dược sĩ Hoàng Bích của Central Pharmacy biên soạn thêm, không nằm trong Dược thư quốc gia Việt Nam 2022 lần xuất bản thứ 3
8 Lịch sử phát triển
Cephalosporin được tổng hợp và thương mại hóa bắt đầu từ cephalothin và cephaloridine năm 1963. Ở Việt Nam, thuốc nhóm này được đưa vào thực hành lâm sàng, lúc đầu còn chưa chính thức, vào những năm giữa thập niên 90 của thế kỷ XX nhưng nó đã nhanh chóng trở thành kháng sinh beta-lactam được sử dụng rộng rãi vì tính ưu việt phổ rộng và an toàn.
Cephalosporium acremonium, một loại nấm sản xuất cephalosporin được Giuseppe Brotzu phát hiện lần đầu tiên vào năm 1948 trong nước từ một cống thoát nước thải ở ngoài khơi bờ biển Sardinia (Địa Trung Hải). Có một câu hỏi thú vị là lý do để Giuseppe Brotzu nghiên cứu nước thải từ hệ thống này là: “Vì sao những người tắm ở khu vực biển ở khu vực xung quanh nơi có hệ thống cống đổ ra biển lại ít bị hoặc bị bệnh do Salmonella tiphy không nặng?”. Từ dịch lọc thô của nuôi cấy và tìm thấy nấm Cephalosporium acremonium, các nhà khoa học đã thu được hoạt tính kháng khuẩn mới. Người ta nhận thấy rằng dịch lọc thô có thể ức chế sự phát triển của Staphylococcus aureus, vi khuẩn đã được xem là đã bắt đầu kháng penicillin [1].
Cephalosporin C (CPC) là hợp chất kháng sinh cephalosporin đầu tiên được phân lập. Cấu trúc hóa học của nó đã được mô tả ngay sau khi được Giuseppe Brotzu từ Ý phát hiện [2,3]. CPC và các dẫn xuất của nó có hoạt tính kháng khuẩn rộng đối với cả vi khuẩn Gram dương và Gram âm. Trong những thập kỷ qua, nhiều loại cephalosporin bán tổng hợp có hiệu quả cao đã được phát triển và được sử dụng rộng rãi trên toàn thế giới.
Trong chuyên ngành bệnh phổi, cho tới nay, kháng sinh này đang là thuốc điều trị quan trọng trong nhiễm khuẩn hô hấp và dường như lịch sử sử dụng cephalosporin trong lâm sàng nhiễm khuẩn hô hấp luôn đồng hành với lịch sử phát triển và đưa vào sử dụng của các thế hệ kháng sinh cephalosporin. Các mốc thời gian chính của lịch sử phát hiện và phát triển cephalosporin có thể tóm tắt như sau:
1948: Cephalosporin lần đầu tiên được phát hiện từ nấm cephalosporium acremonium.
1963: Cephalosporin được tổng hợp và thương mại hóa bắt đầu từ cephalothin và cephaloridine
1971: Năm 1970, Eli Lilly đã giới thiệu Keflex, tên gốc là cephalexin (thế hệ thứ nhất).
1996 tới nay: Các cephalosporin mới, bao gồm cephalosporin thế hệ thứ tư, năm, được phát triển và giới thiệu để khắc phục tình trạng kháng thuốc của S.aureus và tăng hiệu quả trên vi khuẩn đường ruột Gram âm, kể cả vi khuẩn đa kháng.
Từ thực tế sử dụng thuốc cho thấy nguy cơ bệnh nhân có tiền sử dị ứng penicillin sẽ gặp phản ứng với cephalosporin thế hệ I không quá 0,5%, cephalosporin thế hệ II không quá 0,2% và cephalosporin thế hệ III thực tế là không có trong ít nhất 25 nghiên cứu và thuốc được xem là an toàn với những người dị ứng với penicillin [4].
9 Hướng dẫn sử dụng cephalosporin trong thực hành lâm sàng
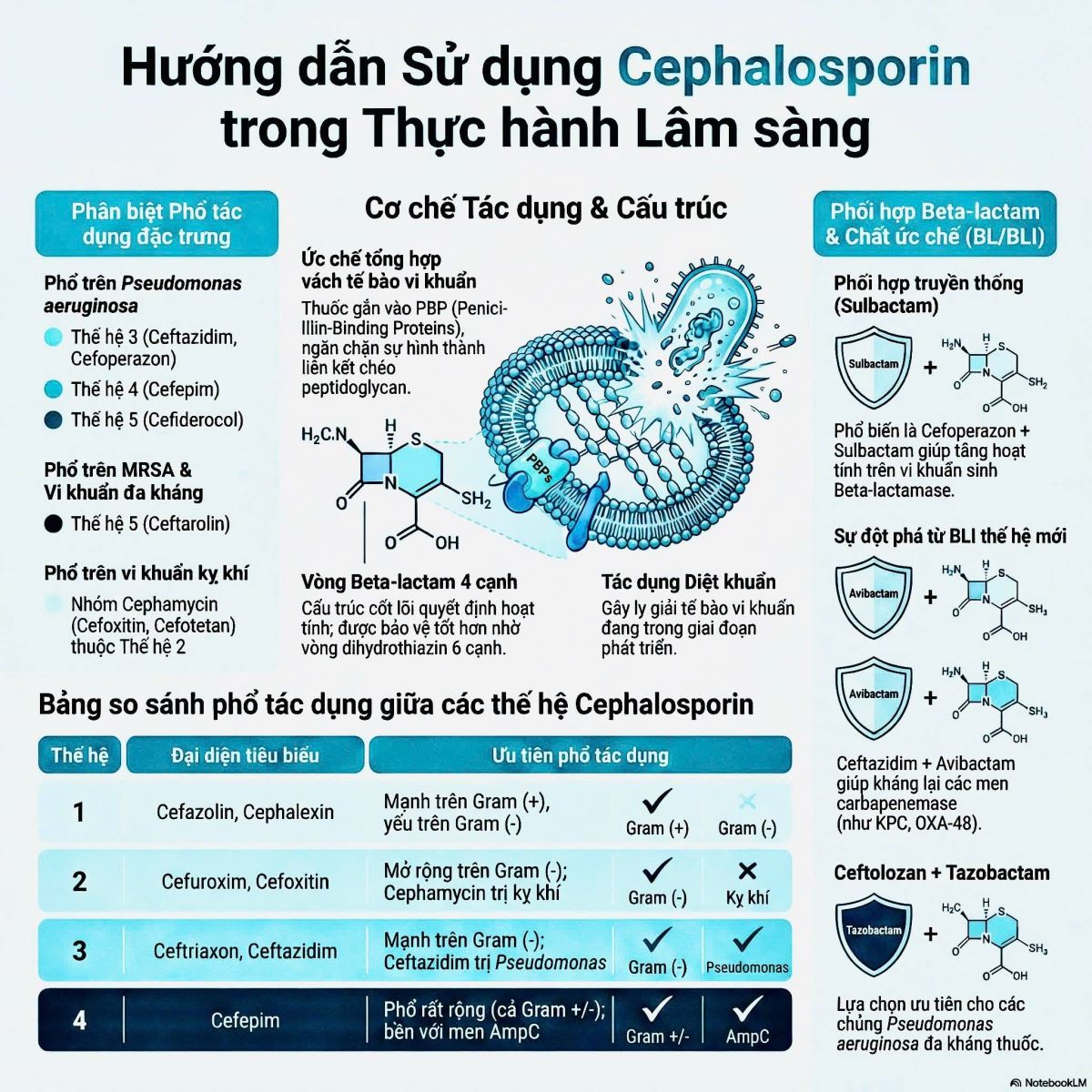
*Nguồn ảnh: Dược lâm sàng - Bệnh viện Trường ĐHYD Cần Thơ
10 Các câu hỏi thường gặp
10.1 Nhóm Cephalosporin mấy thế hệ?
Cephalosporin được chia thành 5 thế hệ chính, dựa trên phổ tác dụng và khả năng kháng khuẩn của từng nhóm.
Mỗi thế hệ kế tiếp thường có hoạt lực mạnh hơn trên vi khuẩn Gram âm, và một số có hiệu quả với các chủng vi khuẩn kháng thuốc. Bên cạnh đó, còn có một số nhóm cephalosporin đặc biệt như loại phối hợp với chất ức chế beta-lactamase hoặc siderophore-cephalosporin, giúp mở rộng hiệu lực với các vi khuẩn đề kháng cao.
10.2 Kháng sinh thế hệ 1, 2, 3 là gì?
Thế hệ 1:
- Cephalosporin thế hệ 1 là gì? Là nhóm cephalosporin có hiệu quả tốt trên vi khuẩn Gram dương. Tuy nhiên, hoạt tính trên vi khuẩn Gram âm còn hạn chế.
Thế hệ 2:
- Có phổ tác dụng mở rộng hơn trên vi khuẩn Gram âm (như H. influenzae, Moraxella catarrhalis), nhưng vẫn giữ được hiệu lực với Gram dương. Một số thuốc thuộc nhóm này còn có tác dụng trên vi khuẩn kỵ khí.
Thế hệ 3:
- Tác dụng mạnh trên vi khuẩn Gram âm, kể cả các chủng khó điều trị như Enterobacteriaceae. Một số thuốc có tác dụng với Pseudomonas aeruginosa. Tuy nhiên, hiệu quả trên vi khuẩn Gram dương có thể giảm so với các thế hệ trước.
10.3 Nhóm Cephalosporin gồm những thuốc gì?
Các thuốc thuộc nhóm kháng sinh Cephalosporin lưu hành ở Việt Nam bao gồm:
- Thế hệ 1: Cefazolin, cefalotin, cefradin, cephalexin và cefadroxil.
- Thế hệ 2: Cefamandol, cefuroxim, cefaclor, cefprozil, cefuroxim axetil, cefmetazol và cefoxitin.
- Thế hệ 3: Hầu hết các kháng sinh cephalosporin thế hệ 3 hiện đều lưu hành tại Việt Nam, trừ moxalactam.
- Thế hệ 4: Cefepim và cefpirom.
- Thế hệ 5: Ceftobiprol và ceftarolin.
10.4 Cefotaxim thuộc nhóm kháng sinh gì?
Cefotaxim là một kháng sinh thuộc nhóm cephalosporin thế hệ 3. Đây là nhóm kháng sinh có phổ tác dụng rộng và hiệu quả trong điều trị nhiễm khuẩn do các vi khuẩn Gram âm nhạy cảm, đặc biệt trong các nhiễm khuẩn bệnh viện. Cefotaxim được sử dụng chủ yếu qua đường tiêm và có khả năng điều trị các nhiễm khuẩn do vi khuẩn Gram âm đã kháng với các beta-lactam khác. Kháng sinh này có hoạt tính mạnh đối với phế cầu kháng penicillin và một số vi khuẩn kháng kháng sinh khác.
Một số đặc điểm nổi bật về Cefotaxim trong điều trị:
- Hoạt tính trên vi khuẩn Gram âm: Cefotaxim có hiệu quả mạnh đối với các vi khuẩn Gram âm, bao gồm các chủng phế cầu, trực khuẩn đường ruột, và P. aeruginosa.
- Điều trị nhiễm khuẩn bệnh viện: Được sử dụng trong điều trị nhiều nhiễm khuẩn nặng trong bệnh viện, bao gồm nhiễm khuẩn da, mô mềm, viêm phổi, nhiễm khuẩn tiết niệu phức tạp và nhiễm khuẩn ổ bụng.
- Phác đồ điều trị viêm màng não: Cefotaxim là một trong những lựa chọn điều trị viêm màng não, đặc biệt là khi phối hợp với vancomycin.
- Đặc tính dược động học: Cefotaxim có nửa đời thải trừ ngắn và cần dùng nhiều lần trong ngày (thường từ 2 - 6 lần/ngày) để đạt hiệu quả điều trị tối ưu.
11 Tài liệu tham khảo
1. Carolina Campos Muñiz et al. Penicillin and cephalosporin production: A historical perspective. Rev Latinoam Microbiol 2007; 49 (3-4): 88-98
2. Abraham EP, Newton GG (1961) The structure of cephalosporin C. Biochem J 79:377-393
3. Newton GG, Abraham EP (1955) Cephalosporin C, a new antibiotic containing sulphur and D-alpha-aminoadipic acid. Nature 75(4456):548
4. Nidhi Rao et al. Cephalosporin Antibiotics History and Update. (IJESIR) International Journal of Science and Innovative Research e-ISSN: 2724-3338 2021, 02(01)

