Tocilizumab
4 sản phẩm
 Dược sĩ Cẩm Tú Dược sĩ lâm sàng
Dược sĩ Cẩm Tú Dược sĩ lâm sàng
Ước tính: 4 phút đọc, Ngày đăng:
Cập nhật:
Nếu phát hiện nội dung không chính xác, vui lòng phản hồi thông tin cho chúng tôi tại đây
Bài viết biên soạn dựa theo
Dược thư quốc gia Việt Nam, lần xuất bản thứ ba
Đây là phiên bản mới nhất của Dược thư Việt Nam do Bộ Y tế ban hành Quyết định số 3445/QĐ-BYT ngày 23 tháng 12 năm 2022
Trang 1601-1604, tải PDF TẠI ĐÂY
TOCILIZUMAB
Tên chung quốc tế: Tocilizumab.
Mã ATC: L04AC07.
Loại thuốc: Thuốc ức chế miễn dịch, thuốc ức chế Interleukin.
1 Dạng thuốc và hàm lượng
Dung dịch tiêm dưới da: 162 mg/0,9 ml (ống tiêm thể tích 0,9 ml).
Dung dịch tiêm truyền tĩnh mạch: 20 mg/ml (ống tiêm thể tích 4 ml, 10 ml, 20 ml).
2 Dược lực học
Interleukin-6 (IL-6) là một cytokin tiền viêm được sản sinh bởi một số loại tế bào như lympho B và T, bạch cầu đơn nhân, nguyên bào sợi, tế bào lót ở khớp, các tế bào nội mô. IL-6 có nhiều hoạt tính sinh học như hoạt hóa tế bào lympho T, kích thích bài tiết các globulin miễn dịch, khởi phát quá trình tổng hợp protein pha cấp ở gan, kích thích biệt hóa và tăng sinh tế bào tạo máu, hoạt hóa và biệt hóa tế bào hủy xương. Mặc dù nguyên nhân chính xác dẫn đến viêm khớp dạng thấp chưa được sáng tỏ đầy đủ, các cytokin tiền viêm bao gồm IL-6 đóng vai trò quan trọng trong cơ chế bệnh sinh của bệnh. IL-6 tăng biểu hiện trong các mô hoạt dịch của bệnh nhân viêm khớp dạng thấp và được cho là nguyên nhân dẫn tới tăng sinh hoạt dịch và phá hủy khớp. Mức tăng IL-6 trong huyết thanh và hoạt dịch tương quan với các thông số đánh giá mức độ hoạt động của bệnh trên lâm sàng và chỉ số xét nghiệm ở bệnh nhân viêm khớp dạng thấp. IL-6 cũng tăng trong huyết thanh và hoạt dịch bệnh nhân viêm đa khớp hay viêm khớp thiếu niên thể hệ thống, sự gia tăng mức độ IL-6 thường đi cùng với mức độ hoạt động của bệnh.
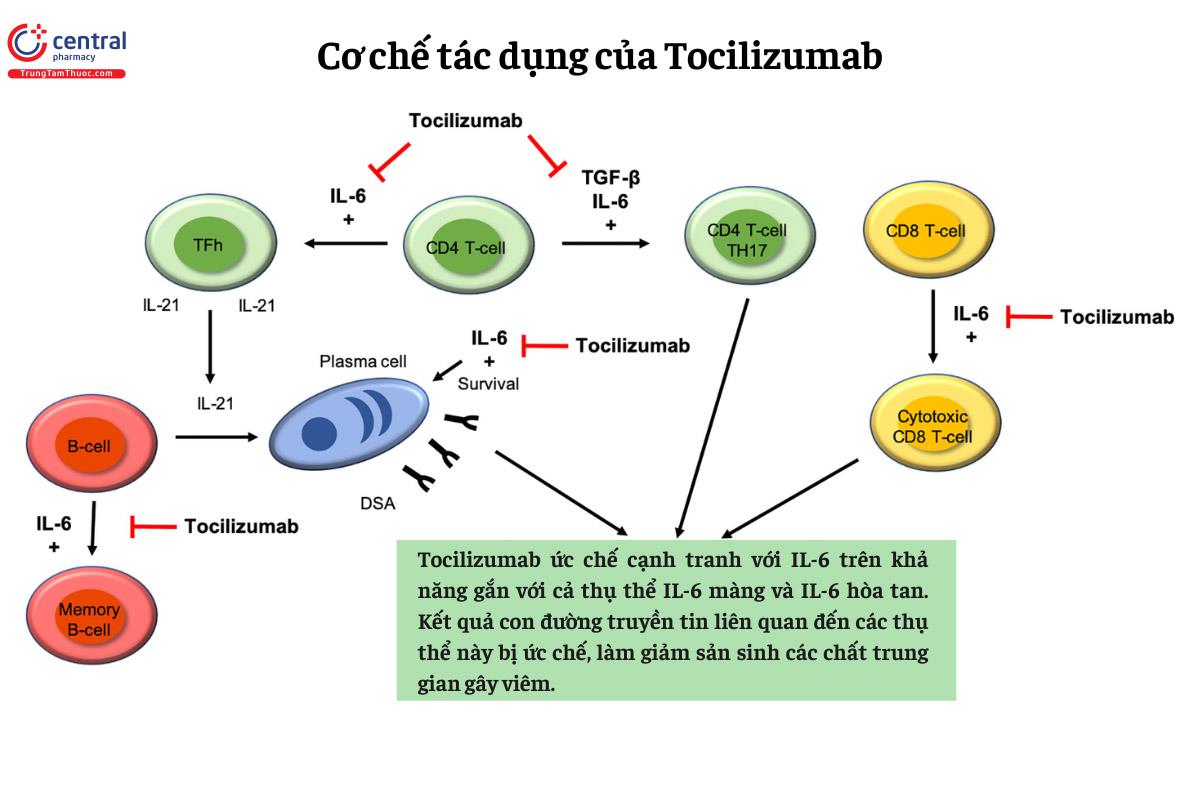
Tocilizumab, một kháng thể đơn dòng tái tổ hợp đặc hiệu cho thụ thể IL-6, là một thuốc điều biến miễn dịch và điều trị viêm khớp dạng thấp (DMARD). Thuốc ức chế cạnh tranh với IL-6 trên khả năng gắn với cả thụ thể IL-6 màng và IL-6 hòa tan. Kết quả con đường truyền tin liên quan đến các thụ thể này bị ức chế, làm giảm sản sinh các chất trung gian gây viêm.
3 Dược động học
3.1 Hấp thu
Sinh khả dụng đường tiêm dưới da khoảng 80%. Nồng độ đinh đạt được sau tiêm dưới da 2,8 - 3 ngày (khi dùng liều 162 mg tiêm dưới da 1 lần/tuần), sau 4,5 - 4,7 ngày khi tiêm dưới da 162 mg mỗi 2 hoặc 3 tuần.
3.2 Phân bố
Thể tích phân bố ở người lớn khoảng 6,4 lít, ở trẻ em khoảng 2,54 – 4,08 lít.
3.3 Thải trừ
Nửa đời thải trừ khi dùng theo đường tiêm tĩnh mạch là 6,3 ngày (phụ thuộc vào nồng độ, có thể tăng lên đến 16 - 23 ngày ở trẻ em hoặc 11 - 13 ngày ở người lớn).
Nửa đời thải trừ ở người lớn khi dùng đường tiêm dưới da tới 5 ngày khi dùng chế độ liều 162 mg mỗi 2 hoặc 3 tuần, hoặc 13 ngày khi dùng chế độ liều 1 lần tuần.
4 Chỉ định
Viêm khớp dạng thấp từ trung bình đến nặng ở người lớn.
Viêm động mạch tế bào khổng lồ (giant cell arteritis - GCA) ở người lớn.
Viêm khớp dạng thấp ở thiếu niên thể đa khớp.
Viêm khớp dạng thấp ở thiếu niên thể hệ thống.
5 Chống chỉ định
Mẫn cảm với tocilizumab.
Nhiễm trùng nặng, tiến triển.
Số lượng bạch cầu đa nhân trung tính (ANC)<2 000 tế bào/mm3.

6 Thận trọng
Nhiễm trùng nặng nguy cơ đe dọa tính mạng có thể gặp khi sử dụng tocilizumab. Hầu hết các trường hợp nhiễm trùng nặng gặp trên các bệnh nhân sử dụng phối hợp tocilizumab với các liệu pháp ức chế miễn dịch. Bệnh nhân cần được kiểm soát chặt chẽ các dấu hiệu và triệu chứng nhiễm trùng trong và sau khi dùng thuốc. Nếu nhiễm trùng nặng xảy ra, cần ngừng tocilizumab đến tận khi nhiễm trùng được kiểm soát. Trước khi khởi đầu điều trị, cần cân nhắc kĩ giữa lợi ích/nguy cơ trên các bệnh nhân đang mắc nhiễm trùng, nhiễm lao, tiền sử hoặc hiện đang mắc nhiễm trùng cơ hội, bệnh nhân có khả năng bị nhiễm trùng, bệnh nhân đang sống hoặc du lịch đến các khu vực có lao phổi hoặc bệnh nấm lan rộng. Nhiễm trùng nghiêm trọng thường gặp nhất bao gồm viêm phổi, viêm mô tế bào, nhiễm Herpes zoster, viêm dạ dày ruột, nhiễm trùng huyết, viêm ruột thừa, viêm khớp nhiễm khuẩn. Không dùng tocilizumab trên các bệnh nhân đang mắc nhiễm trùng bao gồm cả nhiễm trùng tại chỗ.
Ngừng điều trị nếu có nhiễm trùng cơ hội hoặc nhiễm khuẩn huyết. Lao bao gồm lao phổi và lao ngoài phổi đã được ghi nhận trên bệnh nhân đang điều trị với tocilizumab; bao gồm cả lao tiềm ẩn và lao mắc mới. Bệnh nhân nên được kiểm tra lao tiềm ẩn trước và trong suốt quá trình điều trị. Xem xét điều trị các trường hợp lao tiềm ẩn trước khi điều trị với tocilizumab. Bệnh nhân cần được đánh giá các yếu tố nguy cơ cho việc nhiễm lao trước khi bắt đầu điều trị. Cân nhắc sử dụng các thuốc kháng lao trên các bệnh nhân có tiền sử hoặc đang mắc lao và trên bệnh nhân có nguy cơ mặc dù test thử lao âm tính.
Bệnh nhân nên được tiêm phòng vắc xin trước khi khởi đầu điều trị, nên tránh sử dụng vắc xin sống đồng thời. Chưa có bằng chứng cho thấy việc nhiễm trùng thứ phát do vắc xin sống trên các bệnh nhân đang điều trị với tocilizumab.
Tocilizumab có thể ảnh hưởng đến hàng rào bảo vệ chống lại ung thư. Các trường hợp u ác tính đã được ghi nhận trên các bệnh nhân sử dụng tocilizumab trên lâm sàng.
Thận trọng khi sử dụng thuốc trên các bệnh nhân đang có hoặc gần đây có các rối loạn trên TKTW liên quan đến việc mất myelin (như bệnh xơ cứng rải rác). Bệnh nhân nên được kiểm soát các dấu hiệu, triệu chứng cho các rối loạn liên quan đến mất myelin.
Thuốc có thể gây các phản ứng quá mẫn hoặc sốc phản vệ. Các trường hợp sốc phản vệ dẫn đến tử vong đã được ghi nhận trên các bệnh nhân sử dụng tocilizumab theo đường tĩnh mạch. Phản ứng quá mẫn có thể xảy ra trên bệnh nhân ngay khi bắt đầu tiêm truyền. Cần chuẩn bị sẵn các thuốc điều trị quá mẫn. Bệnh nhân nên được can thiệp y tế nếu các triệu chứng quá mẫn xuất hiện. Ngừng truyền và không sử dụng lại thuốc cho những bệnh nhân có phản ứng quá mẫn do tocilizumab. Trên các nghiên cứu lâm sàng, cần ngừng điều trị với các bệnh nhân có phù toàn thân, phát ban, mề đay. Không khuyến cáo sử dụng thuốc trên các bệnh nhân có ALT hoặc AST >1,5 lần mức giới hạn trên của người bình thường. Sử dụng thận trọng trên các bệnh nhân có tăng nguy cơ thủng dạ dày. Cần theo dõi kĩ trên các bệnh nhân đột ngột đau bụng.
Thuốc có thể gây tăng cholesterol toàn phần, triglycerid, LDL, HDL cholesterol. Kiểm soát các thông số trên 4 - 8 tuần sau khi khởi đầu điều trị, sau đó mỗi 6 tháng. Tình trạng tăng lipid huyết cần được điều trị theo các hướng dẫn hiện hành.
Thuốc có thể gây giảm bạch cầu và giảm tiểu cầu, nếu điều này xảy ra cần ngừng điều trị, thay đổi liều hoặc khoảng cách giữa các liều. Kiểm soát số lượng bạch cầu và tiểu cầu trong máu. Ngừng điều trị nếu số lượng bạch cầu giảm < 500 tế bào/mm3, tiểu cầu <50 000 tế bào/mm3. Kiểm soát transaminase, ngừng điều trị nếu các giá trị ALT, AST> 5 lần mức giới hạn trên của người bình thường.
Tương tác thuốc - thuốc có thể xảy ra, cần hiệu chỉnh liều hoặc tần suất đưa liều, kiểm soát thêm các thông số phụ hoặc lựa chọn liệu pháp điều trị thay thế. Tránh phối hợp với các thuốc điều biến miễn dịch sinh học khác.
Thận trọng khi sử dụng thuốc trên bệnh nhân cao tuổi do có thể làm xuất hiện nhiễm trùng nặng.
7 Thời kỳ mang thai
ADR đã được ghi nhận trong các nghiên cứu độc tính sinh sản trên động vật. Thuốc làm tăng nguy cơ sảy thai/tử vong trên bào thai khi sử dụng với liều cao trên động vật. Tocilizumab qua được nhau thai với một lượng lớn vào 3 tháng cuối thai kỳ. Không nên sử dụng thuốc trong thời kì mang thai trừ khi thật cần thiết.
8 Thời kỳ cho con bú
Chưa rõ liệu thuốc có được bài tiết vào sữa mẹ hay không. Việc quyết định tiếp tục dùng thuốc hay ngừng cho trẻ bú mẹ nên được cân nhắc dựa trên nguy cơ cho trẻ bú mẹ và lợi ích của việc điều trị cho mẹ.
9 Tác dụng không mong muốn (ADR)
9.1 Rất thường gặp
Nội tiết và chuyển hóa: tăng cholesterol huyết.
Gan: tăng ALT, AST.
Khác: phản ứng liên quan đến việc tiêm truyền.
9.2 Thường gặp
Tim mạch: tăng huyết áp, phù ngoại vi.
TKTW: đau đầu, chóng mặt.
Da: phát ban trên da, phản ứng trên da.
Nội tiết và chuyển hóa: tăng LDL cholesterol, suy giáp.
Tiêu hóa: tiêu chảy, đau bụng, loét miệng, loét dạ dày, viêm miệng, tăng cân, viêm dạ dày.
Huyết học và ung thư: giảm bạch cầu trung tính, giảm tiểu cầu, giảm bạch cầu.
Gan: tăng bilirubin huyết thanh. Miễn dịch: tăng kháng thể.
Nhiễm trùng: nhiễm trùng do virus herpes.
Tại chỗ: phản ứng tại nơi tiêm (ban đỏ, ngứa, đau, tụ máu). Mắt: viêm kết mạc.
Thận: sỏi thận.
Hô hấp: nhiễm trùng hô hấp trên, viêm mũi họng, viêm phế quản, ho, khó thở.
9.3 Ít gặp (phản ứng nặng đe dọa tính mạng)
Phản ứng phản vệ, phù mạch, bệnh nấm phổi, nhiễm nấm Candida, viêm mô tế bào, viêm đa thần kinh mạn tính, viêm ruột thừa, thủng dạ dày, nhiễm Herpes zoster, quá mẫn, viêm phổi quá mẫn, tăng triglycerid huyết, tụt huyết áp, tăng HDL cholesterol, u ác tính (bao gồm cả ung thư vú và ruột kết), xơ cứng rải rác, viêm tai giữa, viêm phổi, viêm khớp do nhiễm khuẩn, nhiễm trùng huyết, hội chứng Stevens-Johnson, lao phổi, nhiễm trùng đường tiết niệu, thủy đậu.
9.4 Hướng dẫn cách xử trí ADR
Bệnh nhân cần được kiểm soát chặt chẽ các dấu hiệu và triệu chứng nhiễm trùng trong suốt và sau khi dùng thuốc. Nếu nhiễm trùng nặng xảy ra, cần ngừng tocilizumab đến tận khi nhiễm trùng được kiểm soát. Thuốc có thể gây các phản ứng quá mẫn hoặc sốc phản vệ. Cần chuẩn bị sẵn các thuốc điều trị quá mẫn. Bệnh nhân nên được can thiệp y tế nếu các triệu chứng quá mẫn xuất hiện khi tiêm dưới da. Ngừng truyền và không sử dụng lại thuốc cho các bệnh nhân có phản ứng quá mẫn do tocilizumab. Ngừng điều trị nếu số lượng bạch cầu giảm < 500 tế bào/mm3, tiểu cầu <50 000 tế bào/mm3. Kiểm soát transaminase, ngừng điều trị nếu các giá trị ALT, AST trên 5 lần ngưỡng trên thông thường.
10 Liều lượng và cách dùng
10.1 Cách dùng
Tiêm truyền tĩnh mạch: Nên để dung dịch tiêm truyền đã được pha loãng ở nhiệt độ phòng trước khi truyền. Tiêm truyền trên 60 phút. Không trộn lẫn các thuốc khác trong cùng 1 bơm kim tiêm. Tránh tiêm truyền tĩnh mạch nhanh. Không dùng nếu dung dịch tiêm truyền xuất hiện vẩn đục và đổi màu.
Tiêm dưới da: Khi chuyển từ đường tiêm tĩnh mạch sang tiêm dưới da, đưa thuốc theo đường tiêm dưới da thay vì liều tĩnh mạch kế tiếp. Tiêm toàn bộ lượng thuốc có sẵn trong xylanh. Không dùng nếu dung dịch tiêm xuất hiện vẫn đục và đổi màu. Luân phiên vị trí tiêm, tránh tiêm vào mô sẹo, các vùng da nhạy cảm, bầm tím, đỏ hoặc cứng.
Thông số cần kiểm soát: Sàng lọc nguy cơ nhiễm lao tiềm ẩn trước. khi khởi đầu điều trị, số lượng bạch cầu, tiểu cầu, ALT/AST trước điều trị, 4 - 8 tuần sau khi bắt đầu điều trị và mỗi 3 tháng sau đó. trong điều trị viêm khớp dạng thấp hoặc số lượng bạch cầu, tiểu cầu, ALT/AST trước điều trị, sau liều tiêm truyền đầu tiên, mỗi 2 - 4 tuần với viêm khớp dạng thấp thiếu niên thể hệ thống hoặc 4 - 8 tuần với viêm khớp dạng thấp thiếu niên thể đa khớp. Kiểm tra giá trị lipid huyết trước điều trị, 4 - 8 tuần sau khi bắt đầu điều trị và mỗi 6 tháng trong quá trình điều trị. Dấu hiệu và triệu. chứng nhiễm trùng, các rối loạn thần kinh trung ương liên quan đến myelin trước, trong và sau điều trị.
Chú ý: Không khởi đầu điều trị nếu bạch cầu đa nhân trung tính. (ANC) < 2 000 tế bào/mm3, tiểu cầu < 100 000 tế bào/mm3 hoặc nếu AST/ALT > 1,5 lần giới hạn trên bình thường.
Cần hiệu chỉnh liều theo cân nặng mỗi lần thăm khám và theo mức độ bất thường chức năng gan, số lượng bạch cầu đa nhân trung tính, tiểu cầu.
10.2 Liều dùng
10.2.1 Viêm khớp dạng thấp từ trung bình đến nặng ở người lớn
Tiêm tĩnh mạch 8 mg/kg mỗi 4 tuần (liều tối đa 800 mg/liều). Tiêm dưới da bụng, bắp đùi, cánh tay: 162 mg mỗi tuần. Bệnh nhân có thể dùng đơn độc tocilizumab trong trường hợp viêm khớp dạng thấp nặng, tiến triển trước đó chưa điều trị với methotrexat hoặc viêm khớp dạng thấp từ trung bình đến nặng không đáp ứng với methotrexat hoặc không đáp ứng với ít nhất một thuốc điều biến miễn dịch hoặc không dung nạp với các thuốc này. Bệnh nhân cũng có thể sử dụng phối hợp tocilizumab với methotrexat trong trường hợp viêm khớp dạng thấp trung bình đến nặng.
10.2.2 Viêm động mạch tế bào khổng lồ (GCA)
Người lớn: Tiêm dưới da bụng, bắp đùi, cánh tay với liều 162 mg/ tuần. Có thể phối hợp với chế độ liều glucocorticoid giảm dần hoặc ngừng hẳn glucocorticoid. Không sử dụng đơn độc trong trường hợp tái phát cấp. Điều trị trên 52 tuần cho trường hợp GCA mạn tính phải do thầy thuốc xem xét trên tình trạng bệnh và sự lựa chọn của bệnh nhân.
10.2.3 Viêm khớp dạng thấp ở thiếu niên thể đa khớp
Trẻ em từ 2 - 17 tuổi:
- < 30 kg: Tiêm tĩnh mạch 10 mg/kg mỗi 4 tuần, hoặc tiêm dưới da 162 mg mỗi 3 tuần.
- ≥ 30 kg: Tiêm tĩnh mạch 8 mg/kg mỗi 4 tuần hoặc tiêm dưới da 162 mg mỗi 2 tuần.
- Bệnh nhân có thể dùng phối hợp với methotrexat hoặc dùng đơn độc nếu methotrexat không phù hợp hoặc đáp ứng kém. Xem xét lại điều trị nếu không cải thiện sau 12 tuần. Viêm khớp dạng thấp ở thiếu niên thể hệ thống.
Trẻ em từ 2 - 17 tuổi:
- < 30 kg: Tiêm tĩnh mạch 12 mg/kg mỗi 2 tuần.
- ≥ 30 kg: Tiêm tĩnh mạch 8 mg/kg mỗi 2 tuần.
- Bệnh nhân có thể dùng phối hợp tocilizumab với methotrexat dùng đơn độc nếu methotrexat không phù hợp hoặc kém đáp ứng với NSAID và các corticosteroid toàn thân. Xem xét lại điều trị nếu không cải thiện sau 6 tuần.
10.2.4 Đối tượng đặc biệt
Bệnh nhân suy thận nhẹ: Không cần hiệu chỉnh liều.
Bệnh nhân suy thận từ trung bình đến nặng: Chưa có thông tin cho việc hiệu chỉnh liều trong tờ hướng dẫn sử dụng (chưa được nghiên cứu).
Bệnh nhân suy gan: Chưa được nghiên cứu. Không sử dụng trên bệnh nhân có bệnh gan tiến triển hoặc suy gan.
10.3 Hiệu chỉnh liều do độc tính
Viêm khớp dạng thấp.
Độc tính trên gan.
Nếu trong quá trình điều trị ALT/AST> 1 - 3 lần giới hạn trên bình thường (ULN): Với bệnh nhân đang dùng tocilizumab đường tiêm tĩnh mạch, giảm liều xuống 4 mg/kg hoặc gián đoạn điều trị đến tận khi ALT/AST trở về bình thường. Với bệnh nhân đang dùng đường tiêm dưới da giảm tần suất đưa thuốc hoặc gián đoạn điều trị đến khi ALT/AST trở về bình thường.
Nếu trong quá trình điều trị AST/ALT > 3 - 5 lần giới hạn trên bình thường (ULN): Ngừng điều trị đến khi ALT/AST < 3 lần ULN, hiệu chỉnh liều theo khuyến cáo về bất thường chức năng gan. Nếu trong quá trình điều trị AST/ALT > 5 lần ULN: Ngừng điều trị.
Giảm số lượng bạch cầu:
- Số lượng bạch cầu > 1 000 tế bào/mm3: Dùng liều duy trì.
- Số lượng bạch cầu trong khoảng 500 - 1 000 tế bào/mm3: Ngừng điều trị, khi số lượng bạch cầu tăng lên > 1 000 tế bào/mm3, điều trị lại với liều 4 mg/kg tiêm tĩnh mạch (có thể tăng lên 8 mg/kg dựa theo đáp ứng lâm sàng) hoặc điều trị lại tiêm dưới da mỗi 2 hoặc 3 tuần (có thể tăng lên mỗi lần/tuần tùy theo đáp ứng lâm sàng). Số lượng bạch cầu <500 tế bào/mm3: Ngừng điều trị.
Giảm số lượng tiểu cầu:
- Tiểu cầu trong khoảng 50 000 - 100 000 tế bào/mm3: Ngừng điều trị. Khi tiểu cầu tăng lên > 100 000 tế bào/mm3: Điều trị lại với liều 4 mg/kg tiêm tĩnh mạch (có thể tăng lên 8 mg/kg tùy theo đáp ứng lâm sàng) hoặc điều trị lại tiêm dưới da mỗi 2 hoặc 3 tuần (có thể tăng lên mỗi lần/tuần tùy theo đáp ứng lâm sàng).
- Tiểu cầu <50 000 tế bào/mm3: Ngừng điều trị.
Nhiễm trùng (nhiễm trùng nặng, nhiễm trùng cơ hội hoặc nhiễm khuẩn huyết): Ngừng điều trị đến khi nhiễm trùng được kiểm soát. Phản ứng quá mẫn (sốc phản vệ hoặc các phản ứng quá mẫn có ý nghĩa lâm sàng khác): Ngừng ngay lập tức và vĩnh viễn.
11 Tương tác thuốc
11.1 Các thuốc nên tránh phối hợp
Abatacept, các thuốc TNF, BCG, belimumab, natalizumab, pimecrolimus, Tacrolimus, người bệnh đái tháo đường nhiễm toan ceton hoặc hôn mê, mà cần tofacitinib, vắc xin sống.
11.2 Các thuốc cần thận trọng khi phối hợp
Các thuốc làm tăng nồng độ/tác dụng của tocilizumab: denosumab, roflumilast.
Các thuốc làm giảm nồng độ tác dụng của tocilizumab: echinacea. Tocilizumab làm tăng nồng độ tác dụng của: fingolimod,
leflunomid, tofacitinib.
Tocilizumab làm giảm nồng độ tác dụng của các thuốc là cơ chất của CYP3A4, sipuleucel-T, vắc xin, test trên da chẩn đoán Coccidioide immitis.
Khi bắt đầu hoặc ngừng điều trị với tocilizumab, cần kiểm soát liều các thuốc dùng cùng chuyển hóa qua CYP3A4, CYP1A2,CYP2C9 như methylprednisolon, Dexamethason, Atorvastatin, các thuốc chẹn kênh calci, theophylin, warfarin, phenprocoumon, Phenytoin, ciclosporin hoặc các benzodiazepin. Cần tăng liều các thuốc này để duy trì hiệu quả điều trị. Do nửa đời thải trừ kéo dài, ảnh hưởng của tocilizumab trên CYP450 có thể kéo dài đến vài tuần sau khi ngừng thuốc.
12 Tương kỵ
Không trộn lẫn tocilizumab với các thuốc khác.
Cập nhật lần cuối: 2019.