Mepivacaine
0 sản phẩm
 Dược sĩ Thùy Dung Dược sĩ lâm sàng
Dược sĩ Thùy Dung Dược sĩ lâm sàng
Ước tính: 6 phút đọc, Ngày đăng:
Cập nhật:
Nếu phát hiện nội dung không chính xác, vui lòng phản hồi thông tin cho chúng tôi tại đây
Bài viết biên soạn dựa theo
Dược thư quốc gia Việt Nam, lần xuất bản thứ ba
Đây là phiên bản mới nhất của Dược thư Việt Nam do Bộ Y tế ban hành Quyết định số 3445/QĐ-BYT ngày 23 tháng 12 năm 2022
Trang 1078-1081, tải PDF tại đây
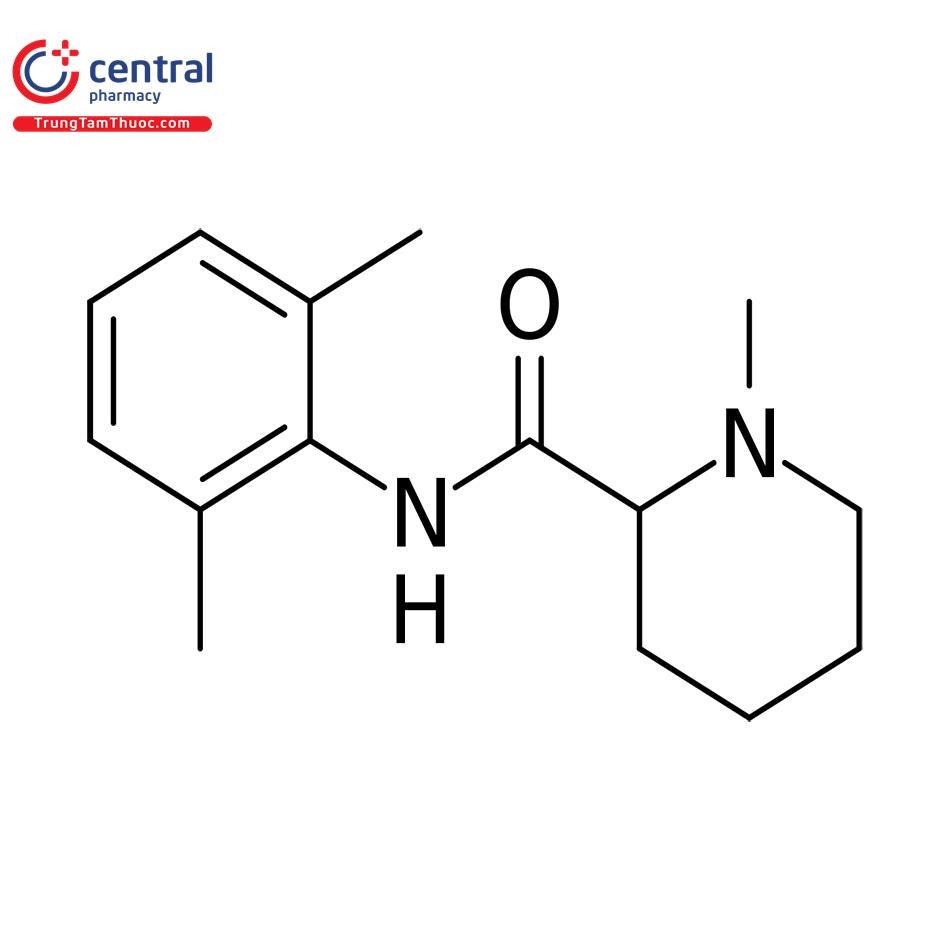
Tên chung quốc tế: Mepivacaine.
Mã ATC: N01BB03.
Loại thuốc: Thuốc gây tê.
1 Dạng thuốc và hàm lượng
Thuốc tiêm mepivacain hydroclorid: 1%, 1,5%, 2%, 3%.
Thuốc tiêm phối hợp mepivacain hydroclorid 2% và corbadrin (1:20 000).
2 Dược lực học
Mepivacain hydroclorid là thuốc gây tê loại amid có thời gian tác dụng trung bình. Giống như tất cả các thuốc gây tê, mepivacain phong bế xung động thần kinh phát ra và dẫn truyền do làm giảm độ thấm của màng tế bào thần kinh với Ion Natri. Điều này làm ổn định màng và ức chế khử cực có hồi phục, dẫn đến giảm hiệu điện thế tác động dẫn truyền và tiếp đó là phong bế dẫn truyền.
Mepivacain có tác dụng dược lý giống như lidocain, nhưng độc hơn với trẻ sơ sinh vì thuốc chuyển hóa chậm hơn ở trẻ sơ sinh và vì tác dụng giữ ion của thuốc do máu trẻ sơ sinh có pH thấp hơn, vì vậy không dùng mepivacain trong gây tê sản khoa. Mepivacain đã được dùng để gây tê bề mặt những các thuốc gây tê khác như lidocain có tác dụng hơn.
Mepivacain có cùng những công dụng như lidocain, trừ trường hợp gây tê bề mặt và trong sản khoa.
Mepivacain cũng đã được kết hợp tiêm bắp với một số thuốc khác để giảm đau tại vùng tiêm.
3 Dược động học
Mepivacain có pKa=7,6.
Dược động học của mepivacain cũng như các thuốc tê tại chỗ khác thay đổi đáng kể khi có bệnh lý gan, thận, dùng cùng epinephrin, thay đổi pH nước tiểu, giảm dòng máu đến thận, đường dùng, tuổi bệnh nhân.
3.1 Hấp thu
Tốc độ hấp thu của mepivacin phụ thuộc vào tổng liều, nồng độ thuốc sử dụng, cách gây tê, sự phân bố mạch ở vị trí tiêm và sự có mặt của epinephrin trong dịch tiêm. Epinephrin (1/200 000; 5 microgam/ml) làm giảm tốc độ hấp thu và nồng độ mepivacain trong huyết tương nhưng không kéo dài đáng kể tác dụng gây tê của mepivacain.
Thời gian khởi phát tác dụng của mepivacin nhanh, thời gian khởi phát tác dụng ức chế cảm giác dao động từ 3 đến 20 phút tùy thuộc vào các yếu tố như kỹ thuật gây tê, loại ức chế, nồng độ dung dịch thuốc và từng bệnh nhân. Mức độ ức chế vận động phụ thuộc vào nồng độ thuốc. Thời gian gây tê cũng thay đổi tùy vào kỹ thuật, loại ức chế, nồng độ dung dịch thuốc và từng bệnh nhân.
Mepivacain gây giãn mạch ít hơn, tác dụng xuất hiện nhanh hơn và thời gian tác dụng kéo dài hơn lidocain. Khi dùng gây tê ngoài màng cứng, tác dụng của dung dịch mepivacain hydroclorid 2% bắt đầu trong khoảng 7 - 15 phút và thời gian gây tê kéo dài trong 115 - 150 phút. Khi dùng gây tê khoang cùng, thời gian tác dụng của dung dịch 1-2% kéo dài khoảng 105 - 170 phút.
Khi dùng gây tê trong nha khoa, mepivacain hydroclorid bắt đầu tác dụng trong khoảng 0,5 - 2 phút ở hàm trên và 1 - 4 phút ở hàm dưới; 0,7 - 1 ml dung dịch mepivacain hydroclorid 3% gây tê tủy răng trong thời gian 10 - 17 phút và gây tê mô mềm trong khoảng 60 - 100 phút. Có thể kéo dài thời gian gây tê và giảm sự hấp thu của mepivacain vào hệ tuần hoàn bằng cách cho thêm corbadrin 1 : 20 000 hoặc epinephrin 1 : 200 000 vào chế phẩm tiêm.
3.2 Phân bố
Thuốc gây tê tại chỗ gắn protein huyết tương ở các mức độ khác nhau. Nói chung, nồng độ thuốc trong huyết tương càng thấp, tỉ lệ thuốc gắn protein huyết tương càng cao. Tỉ lệ gắn protein huyết tương của mepivacain khoảng 75%. Tùy vào đường dùng, thuốc gây tê tại chỗ phân bố đến các mô trong cơ thể ở các mức độ khác nhau, với nồng độ cao ở các cơ quan tưới máu nhiều như gan, phổi, tim, não.
Các thuốc gây tê tại chỗ đi qua nhau thai bằng khuếch tán thụ động. Tỉ lệ và mức độ khuếch tán phụ thuộc mức độ gắn protein huyết tương, mức độ ion hóa và mức độ tan trong lipid. Tỉ lệ thuốc tê tại chỗ trong máu thai/máu mẹ liên quan đến mức độ gắn protein huyết tương vì chỉ có dạng thuốc tự do mới đi qua nhau thai. Các thuốc tan trong lipid, không ion hóa dễ dàng vào máu thai từ tuần hoàn của mẹ.
3.3 Chuyển hóa và thải trừ
Mepivacain chuyển hóa chủ yếu ở gan, thông qua khử N-methyl, hydroxyl hóa nhân thơm và sau đó liên hợp với acid glucuronic. Mepivacain bài tiết trong nước tiểu dưới dạng các chất chuyển hóa và lượng nhỏ (khoảng 5 - 10%) thuốc dưới dạng không thay đổi. Tới 5% liều được chuyển hóa thành carbon dioxyd và bài tiết qua phổi. Hơn 50% liều phân bố trong mật dưới dạng các chất chuyển hóa và có thể qua tuần hoàn ruột gan; chỉ một tỷ lệ nhỏ của liều dùng bài tiết trong phân. Một vài chất chuyển hóa cũng được bài tiết qua thận, bao gồm dạng liên hợp glucuronid của các hợp chất hydroxy và 2,6-pipecoloxylidid (hợp chất khử N-methyl). Mặc dù trẻ sơ sinh có khả năng hạn chế trong việc chuyển hóa mepivacain, nhưng chúng vẫn có thể thải trừ thuốc không chuyển hóa. Phần lớn thuốc và các chất chuyển hóa thải trừ trong vòng 30 giờ.
4 Chỉ định
Mepivacain được chỉ định để gây tê ngoài màng cứng hoặc khoang cùng; gây tê thấm; gây tê vùng để can thiệp ngoại khoa (trừ khoa sản), gây tê đám rối thần kinh, phong bế dây thần kinh ngoại vi, gây tê thấm hoặc phong bế thần kinh răng hoặc gây tê vùng (có hoặc không có corbadrin).
Không dùng mepivacain để gây tê tủy sống.
5 Chống chỉ định
Quá mẫn với mepivacain hoặc những thuốc gây tê loại amid khác.
Sản khoa: Gây tê tủy sống (gây tê dưới màng nhện).
Porphyrin huyết.
Rối loạn dẫn truyền nhĩ thất cần nhưng chưa đặt máy tạo nhịp.
Động kinh chưa kiểm soát (tiêm vào động mạch).
6 Thận trọng
Không nên dùng thuốc gây tê có chất bảo quản để phong bế ngoài màng cứng, phong bế khoang cùng.
Không nên dùng thuốc gây tê ở mô nhiễm trùng, mô bị viêm và vùng da bị tổn thương.
Mức độ nghiêm trọng của các ADR và/hoặc độc tính bị ảnh hưởng bởi nồng độ thuốc gây tê và thời gian tiếp xúc với thuốc gây tê tại chỗ. Vì lí do này, các thuốc gây tê tại chỗ, nên dùng nồng độ thấp nhất và liều thấp nhất có hiệu quả.
Do nguy cơ xảy ra ADR nặng đe dọa tính mạng, mepivacain nên được dùng ở các đơn vị có nhân viên y tế được đào tạo và có sẵn các phương tiện cấp cứu cho bệnh nhân bao gồm oxygen, các thuốc hồi sức, các thiết bị hồi sức tim phổi và nhân viên y tế để xử trí kịp thời các dấu hiệu ngộ độc và các tình huống cấp cứu. Bệnh nhân cần được theo dõi chặt chẽ. Trước khi đưa thuốc vào cơ thể, cần thiết lập sẵn đường truyền tĩnh mạch để cấp cứu khi cần. Nhân viên y tế phải được đào tạo đầy đủ và thành thạo về quy trình thực hiện, chẩn đoán và điều trị ADR, độc tính toàn thân và các biến chứng khác của việc phong bế thần kinh hoặc gây tê. Sự chậm trễ trong xử trí có thể dẫn đến nhiễm toan huyết, ngừng tim và có thể gây tử vong.
Trước mỗi lần tiêm thuốc gây tê tại chỗ, cần hút thử để xem có máu hoặc dịch não tủy hay không để tránh tiêm vào mạch máu hoặc khoang dưới nhện. Tuy nhiên, nếu hút thử không thấy máu hoặc dịch não tủy cũng chưa chắc chắn hoàn toàn không tiêm vào mạch máu hoặc khoang dưới nhện.
Thận trọng khi dùng mepivacain và các thuốc nhóm amid ở bệnh nhân suy chức năng tuần hoàn do giảm khả năng bù trừ với những thay đổi chức năng do kéo dài dẫn truyền nhĩ thất.
Theo dõi chặt chẽ và cẩn thận các dấu hiệu tuần hoàn, hô hấp và sự tỉnh táo của bệnh nhân sau mỗi lần tiêm thuốc gây tê tại chỗ.
Do thuốc gây tê tại chỗ nhóm amid được chuyển hóa chủ yếu ở gan và thải trừ qua thận nên thận trọng khi dùng cho người có bệnh gan, thận. Những bệnh nhân có bệnh gan nặng có nguy cơ cao độc tính toàn thân.
Giống như các thuốc gây tê tại chỗ khác, mepivacain có thể gây độc tính cấp tính trên TKTW và tim mạch nếu sử dụng gây tê tại chỗ gây nồng độ thuốc cao trong máu. Những trường hợp làm tăng cao nồng độ thuốc tê trong máu bao gồm: dùng quá liều thuốc gây tê; tiêm thuốc vào mạch máu; phong bế các dây thần kinh lớn nên dùng thể tích lớn thuốc gây tê ở những vùng giàu mạch máu, thường gần các mạch máu lớn nên sẽ tăng nguy cơ tiêm vào mạch máu và hấp thu toàn thân. Tiêm nhiều liều mepivacain có thể làm tăng nồng độ thuốc trong máu với mỗi liều nhắc lại do tích lũy chậm thuốc và các chất chuyển hóa hoặc do giáng hóa chậm. Khả năng dung nạp tùy vào tình trạng bệnh nhân. Nên giảm liều ở người già, người suy nhược, người đang bị bệnh cấp tính tùy theo tuổi và tình trạng bệnh nhân. Thận trọng khi dùng cho bệnh nhân rối loạn nhịp tim, sốc, ức chế tim, hạ huyết áp.
Các dấu hiệu sớm cảnh báo độc tính trên TKTW như hội chứng chân không yên, lo lắng, nói nhảm, xây xẩm, cảm giác kiến bò ở miệng và môi, vị kim loại, ù tai, chóng mặt, nhìn mờ, run, rung giật cơ, có thể co giật sau đó chuyển sang trạng thái ngủ gà, hôn mê và suy hô hấp. Các ảnh hưởng khác lên TKTW có thể gặp như buồn nôn, nôn, rét run, co đồng tử. Thuốc gây tê tại chỗ có thể gây ức chế ngay từ đầu lên hành não và các trung tâm khác của hệ TKTW nên gây tình trạng ức chế mà không có tình trạng kích thích ban đầu.
Các dấu hiệu độc trên tim mạch bao gồm: giảm dẫn truyền tim, có thể dẫn đến (Blốc) nhĩ thất, nhịp nhanh thất, ngừng tim, đôi khi đe dọa tính mạng. Ngoài ra, có thể gây giảm lực co bóp cơ tim, giãn mạch ngoại biên dẫn đến giảm cung lượng tim và huyết áp.
Phản ứng dị ứng hiếm gặp, có thể xảy ra do quá mẫn với thuốc gây tê tại chỗ hoặc các thành phần khác của thuốc. Các dấu hiệu bao gồm mày đay, ngứa, ban đỏ, phù mạch, phù thanh quản, nhịp tim nhanh, hắt hơi, buồn nôn, nôn, chóng mặt, ngất, ra mồ hôi bất thường, tăng thân nhiệt, phản ứng kiểu phản vệ. Phản ứng quá mẫn chéo giữa các thuốc gây tê tại chỗ nhóm amid đã được báo cáo.
Các trường hợp methemoglobin huyết đã được báo cáo do sử dụng thuốc gây tê tại chỗ. Tất cả bệnh nhân đều có nguy cơ methemoglobin huyết, những bệnh nhân thiếu glucose-6-phosphat dehydrogenase, methemoglobin huyết tự phát hoặc bẩm sinh, bệnh lý tim, phổi, trẻ em dưới 6 tháng tuổi và dùng cùng các chất oxy hóa hoặc các chất chuyển hóa dễ gặp tình trạng này hơn nên cần theo dõi chặt chẽ các dấu hiệu và triệu chứng methemoglobin huyết. Các dấu hiệu methemoglobin huyết có thể xảy ra ngay hoặc sau vài giờ dùng thuốc. Nồng độ methemoglobin huyết tăng và có thể gây các ADR nghiêm trọng cho TKTW và tim mạch, bao gồm co giật, hôn mê, rối loạn nhịp tim và tử vong. Ngừng dùng mepivacain và các chất oxy hóa. Tùy vào mức độ triệu chứng, bệnh nhân cần được điều trị phù hợp như hỗ trợ hô hấp, bù dịch, dùng xanh methylen, oxy cao áp).
Các thuốc co mạch có thể làm nặng thêm các phản ứng của mô và chỉ nên dùng khi có chỉ định. Các dung dịch thuốc tê tại chỗ chứa thuốc co mạch nên dùng thận trọng và chỉ dùng với lượng thuốc hạn chế ở những vùng cơ thể động mạch tận cấp máu như các chi, mũi, tai ngoài, dương vật hoặc có các tình trạng rối loạn cấp máu vì có thể gây tổn thương do thiếu máu hoặc hoại tử. Bệnh nhân có bệnh lý mạch máu do tăng huyết áp có thể có đáp ứng co mạch quá mức, có thể dẫn đến nhồi máu hoặc hoại tử.
Nhiều thuốc sử dụng trong quá trình gây tê được coi là tác nhân khởi phát tình trạng tăng thân nhiệt ác tính có tính gia đình. Chưa rõ các thuốc gây tê nhóm amid có gây ra phản ứng này hay không và cũng không dự đoán trước được nhu cầu cần gây mê toàn thể bổ sung, cần tuân theo quy trình xử trí chuẩn. Các dấu hiệu xuất hiện sớm không rõ nguyên nhân như nhịp tim nhanh, thở nhanh, huyết áp không ổn định, nhiễm toan chuyển hóa có thể đến trước tình trạng tăng thân nhiệt. Kết quả điều trị phụ thuộc vào việc chẩn đoán sớm, ngừng dùng thuốc nghi ngờ gây khởi phát tình trạng này, biện pháp xử trí, bao gồm liệu pháp oxygen, các biện pháp hỗ trợ và dantrolen.
Vùng đầu, cổ: Tiêm liều thấp thuốc gây tê tại chỗ vào đầu và cổ có thể gây độc tính toàn thân do vô tình tiêm vào mạch máu.
Tại khớp: Thuốc chưa được chấp nhận để tiêm vào khớp. Đã có báo cáo nghiên cứu hậu mãi về tình trạng tiêu sụn ở bệnh nhân truyền liên tục thuốc gây tê tại chỗ vào trong khớp sau phẫu thuật. Phần lớn các báo cáo xảy ra ở khớp vai. Các trường hợp hoại tử khớp vai đã được báo cáo ở người lớn và trẻ em truyền liên tục thuốc tê tại chỗ vào khớp vai có hoặc không có epinephrin trong 48 - 72 giờ. Chưa có đầy đủ thông tin về truyền trong thời gian ngắn hơn. Thời gian bắt đầu xuất hiện triệu chứng, như đau khớp, cứng khớp, mất vận động có thể khác nhau nhưng có thể bắt đầu vào tháng thứ 2 sau phẫu thuật. Hiện nay, chưa có biện pháp điều trị hiệu quả cho tình trạng tiêu sụn, bệnh nhân có thể phải phẫu thuật tạo hình khớp hoặc thay khớp.
Ngoài màng cứng: Khi gây tê ngoài màng cứng, nên tiêm 1 liều thử trước, theo dõi đáp ứng trước khi tiêm đầy đủ liều. Nếu tình trạng bệnh nhân cho phép nên dùng liều thử thuốc tê kết hợp epinephrin để đánh giá tác dụng khi vô tình tiêm vào mạch máu. Nếu tiêm vào mạch máu, epinephrin sẽ gây đáp ứng trong vòng 45 giây: tăng nhịp tim, tăng huyết áp, đánh trống ngực, hồi hộp ở bệnh nhân không an thần. Ở bệnh nhân an thần chỉ có dấu hiệu mạch tăng ít nhất 20 nhịp/phút trong ít nhất 15 giây.
Liều thử chứa 40 đến 45 mg mepivacain và liều thích hợp thuốc tê tại chỗ để phát hiện tình trạng vô tình tiêm vào tủy sống. Dấu hiệu tiêm vào tủy sống xuất hiện trong vòng vài phút như giảm cảm giác ở mông, liệt hai chân, mất phản xạ xương bánh chè. Nếu khi tiêm liều thử không có dấu hiệu gì cũng không loại trừ được hoàn toàn khả năng thuốc tiêm vào mạch hoặc tủy sống. Cần lưu ý là bản thân liều thử cũng có thể gây độc toàn thân.
7 Thời kỳ mang thai
Các nghiên cứu trên sinh sản ở động vật chưa được thực hiện với mepivacain. Chưa có các nghiên cứu đầy đủ và có kiểm soát tốt ở phụ nữ có thai về ảnh hưởng của mepivacain trên thai đang phát triển. Chỉ nên dùng thuốc trong thời kỳ mang thai khi lợi ích vượt trội nguy cơ với thai.
8 Thời kỳ cho con bú
Chưa rõ các thuốc gây tê tại chỗ có tiết vào sữa ở người hay không. Do nhiều thuốc được bài tiết qua sữa nên thận trọng khi dùng thuốc gây tê tại chỗ cho phụ nữ cho con bú.
9 Tác dụng không mong muốn (ADR)
ADR có thể xảy ra do vô ý tiêm thuốc vào trong mạch, gây nồng độ thuốc cao trong huyết tương, do liều quả cao, hoặc do hấp thu nhanh từ nơi tiêm, cũng như do giảm dung nạp, do sự đặc ứng hoặc tính quá mẫn của người bệnh.
9.1 Thường gặp
Thần kinh: đau đầu.
9.2 Hiếm gặp
Miễn dịch; quả mẫn, sốc phản vệ, phản ứng phản vệ, phù mạch, co thắt khi quản, hen, mày đay.
Thần kinh: bệnh lý thần kinh, đau thần kinh, chóng mặt, run. Triệu chủng ở vùng miệng, quanh miệng: dị cảm, giảm cảm giác, cảm giác kiến bò, rối loạn cảm giác (như vị kim loại, rối loạn vị giác), mất cảm giác. Ức chế nặng TKTW: mất tỉnh táo, hôn mê, co giật, ngất, lẫn lộn, mất định hướng, khó nói, mất thăng bằng.
Mắt giảm thị lực, nhìn mờ, có vấn đề về điều tiết.
Tai, tiền đình: chóng mặt.
Tim: ngừng tim, nhịp tim chậm, rối loạn nhịp nhanh (bao gồm ngoại tâm thu thất, rung thất), đau thắt ngực, rối loạn dẫn truyền (blốc nhĩ thất), nhịp tim nhanh, đánh trống ngực.
Mạch: hạ huyết áp.
Hô hấp: ức chế hô hấp, nhịp thở chậm, ngừng thở, khó thở, thở nhanh.
Tiêu hóa: buồn nôn, nôn, tróc/loét miệng, lợi; sưng lưỡi, môi, lợi.
Da: ban đỏ, ngứa, sưng mặt, tăng tiết mồ hôi.
Cơ: chứng giật cơ.
Toàn thân và tại chỗ: phù tại chỗ, phù tại vị trí tiêm.
9.3 Chưa xác định được tần suất
Tâm thần: hưng phấn, lo lắng.
Thần kinh: rung giật nhãn cầu.
Mắt: hội chứng Horner, sụp mí mắt, lõm mắt, song thị (liệt cơ mắt), mù thoáng qua, giãn đồng tử, co đồng tử.
Tai, tiền đình: khó chịu ở tai, ù tai, tăng thính.
Tim: suy cơ tim.
Mạch: giãn mạch, sung huyết tại chỗ hoặc vùng.
Hô hấp: giảm oxygen, tăng carbonic trong máu, rối loạn giọng nói (khàn tiếng).
Tiêu hóa: viêm miệng, viêm lợi, viêm lưỡi.
Toàn thân và tại chỗ: đau ngực, mệt mỏi, yếu, cảm thấy nóng, đau chỗ tiêm.
Biến chứng của quy trình gây tê: tổn thương thần kinh.
9.4 Hướng dẫn cách xử trí ADR
Điều trị ức chế hô hấp: Bảo vệ và duy trì đường không khí thông suốt, cho thở oxygen và thực hiện hô hấp hỗ trợ hoặc điều khiển nếu cần.
Điều trị ức chế tuần hoàn: Cho thuốc tăng huyết áp, Ephedrin, metaraminol hoặc mephentermin và truyền dịch tĩnh mạch sớm.
Điều trị co giật: Cho thuốc benzodiazepin, như diazepam (với liều 2,5 mg, có thể cho nhắc lại), hoặc cho barbiturat có thời gian tác dụng cực ngắn, như tiêm tĩnh mạch thiopental (với lượng gia tăng 50 - 100 mg). Nhưng cần nhớ là barbiturat có thể gây ức chế tuần hoàn. Cũng có thể dùng thuốc phong bế thần kinh - cơ để làm giảm biểu hiện co giật kéo dài của cơ. Phải thực hiện hô hấp nhân tạo nếu dùng thuốc phong bế thần kinh cơ.
10 Liều lượng và cách dùng
10.1 Cách dùng
Có thể dùng mepivacain hydroclorid bằng cách gây tế từng lớp, gây tê ngoài màng cứng (gồm cả khoang cùng) hoặc bằng cách gây tê thần kinh ngoại biên. Không bao giờ được dùng dung dịch mepivacain hydroclorid chứa chất bảo quản để gây ta ngoài màng cứng hoặc khoang cùng. Khi dùng mepivacain, phải có sẵn thiết bị và thuốc hồi sức cần thiết để điều trị những ADR có thể xảy ra.
10.2 Liều lượng
Liều lượng mepivacain hydroclorid thay đổi tùy theo cách thức gây tê, mức độ gây tê cần thiết và đáp ứng của cá nhân người bệnh. Thường dùng liều giảm bớt cho trẻ em, người cao tuổi, người suy yếu hoặc ốm nặng và trong mọi trường hợp có giảm lưu lượng máu ở gan, ví dụ như suy tim sung huyết hoặc bệnh gan. Dùng liều nhỏ nhất và nồng độ thấp nhất cần thiết có thể đạt ADR.
Liều duy nhất tối đa (hoặc tổng liều của nhiều lần dùng trong một thủ thuật), của mepivacain hydroclorid, dùng cho người lớn khỏe mạnh, nặng 70 kg, không dùng thuốc an thần, thường không được vượt quá 400 mg. Tổng liều trong 24 giờ không quá 1 g.
Liều dùng cho trẻ em không được vượt quá 5 - 6 mg/kg, đặc biệt ở trẻ em cân nặng dưới 14 kg. Trẻ nhỏ hơn 3 tuổi hoặc trẻ em cân nặng dưới 14 kg, chỉ nên dùng dung dịch có nồng độ dưới 2%.
10.2.1 Gây tê thẩm (từng lớp)
Tối đa 40 ml dung dịch 1% (400 mg) hoặc 80 ml dung dịch 0,5% (400 mg). Dung dịch 0,5% có thể được chuẩn bị bằng cách pha loãng dung dịch 1% với dung dịch Natri clorid 0,9% dùng để tiêm.
10.2.2 Gây tê vùng (cổ tử cung, cánh tay, khoang liên sườn, bộ phận sinh dục nữ ngoài)
Liều 5 - 40 ml dung dịch 1% (50 – 400 mg) hoặc 5 - 20 ml dung dịch 2% (100 - 400 mg) được sử dụng.
Gây tê bộ phận sinh dục nữ ngoài: 1/2 liều được tiêm vào mỗi bên.
Gây tê cận cổ tử cung: Tiêm vào mỗi bên tới 10 ml dung dịch 1% (100 mg), phải tiêm chậm, cách nhau 5 phút giữa các bên. Đây là liều tối đa được khuyến cáo cho thủ thuật trong 90 phút.
Kết hợp gây tê bộ phận sinh dục nữ ngoài và cận cổ tử cung: Liều có thể tới 15 ml dung dịch 1% (150 mg) được tiêm cho mỗi bên.
10.2.3 Gây tê vùng để giảm đau
Liều 1 - 5 ml dung dịch 1% (10 mg đến 50 mg) hoặc 1 - 5 ml dung dịch 2% (20 - 100 mg).
10.2.4 Gây tê ngoài màng cứng hoặc gây tê khoang cùng
Dùng dung dịch 1%, 1,5%, hoặc 2% mepivacain hydroclorid không chứa chất bảo quản. Để phòng tiêm vào động mạch hoặc tiêm vào khoang dưới màng nhện một lượng lớn mepivacain, cần tiêm một liều test 5 ml dung dịch gây tê ít nhất 5 phút trước khi cho tổng liều.Liều thông thường:
15 - 30 ml dung dịch 1% (150 - 300 mg) hoặc
10 - 25 ml dung dịch 1,5% (150 - 375 mg) hoặc
10 - 20 ml dung dịch 2% (200 - 400 mg).
10.2.5 Gây tê từng lớp (tiêm thấm) hoặc gây tê vùng trong nha khoa
Dùng dung dịch 3%.
Người lớn: Liều tối đa khuyến cáo là 4,4 mg/kg, ở bệnh nhân ≥ 70 kg liều tối đa khuyến cáo là 300 mg.
Bảng sau đây thể hiện liều tối đa khuyến cáo trong phần lớn các kỹ thuật gây tê thông thường
| Trọng lượng cơ thể (kg) | Liều tối đa khuyến cáo (mg) | Thể tích (ml) |
| 50 | 220 | 7,3 |
| 60 | 264 | 8,8 |
| ≥ 70 | 300 | 10,0 |
Trẻ em:
Dung dịch 3% không nên dùng trong gây tê nha khoa cho trẻ em dưới 4 tuổi, cân nặng dưới 20 kg. Liều tối đa khuyến cáo ở trẻ em là 5 mg/kg (0,1 ml/kg).
Bảng sau đây thể hiện liều tối đa khuyến cáo ở trẻ em:
| Trọng lượng cơ thể (kg) | Liều tối đa khuyến cáo (mg) | Thể tích (ml) |
| 20 | 60 | 2,0 |
| 35 | 105 | 3,5 |
| 45 | 135 | 4,5 |
11 Tương tác thuốc
Thận trọng khi dùng mepivacain cho bệnh nhân đang dùng các thuốc gây tê tại chỗ khác hoặc các thuốc/các chất có cấu trúc tương tự thuốc gây tê nhóm amid do làm tăng độc tính toàn thân.
Những bệnh nhân dùng các thuốc gây tê tại chỗ, trong đó có mepivacain tăng nguy cơ methemoglobin huyết khi dùng cùng các thuốc sau: các thuốc gây tê tại chỗ khác (như articain, benzocain, bupivacain, lidocain, prilocain, Procain, ropivacain, Tetracain), các nitrat/nitrit (như nitrogen oxyd, Nitroglycerin, nitroprussid, dinitrogen oxyd), các thuốc chống ung thư (như cyclophosphamid, flutamid, hydroxyurê, isofamid, rasburicas, các kháng sinh (như dapson, nitrofuratoin, sulfanamid), thuốc chống sốt rét (như cloroquin, primaquin, quinin), thuốc chống co giật (như Phenobarbital, Phenytoin, natri valproat), các thuốc khác (như paracetamol, metoclopramid, sulfasalazin).
Không được gây tê ngoài màng cứng ở bệnh nhân đang dùng thuốc chống đông. Những bệnh nhân đang dùng Aspirin cũng phải được đánh giá thời gian chảy máu trước khi gây tê ngoài màng cứng.
Khi dùng mepivacain đồng thời cùng epinephrin hoặc chất gây co mạch khác không nên dùng cùng các thuốc nhóm ergot (alkaloid nấm cựa gà) do nguy cơ tăng huyết áp nặng, dai dẳng hoặc tai biến mạch máu não.
Các dung dịch mepivacain chứa chất gây co mạch (như epinephrin) cần dùng rất thận trọng ở bệnh nhân đang dùng thuốc ức chế MAO hoặc thuốc chống trầm cảm ba vòng hoặc imipramin do có thể gây tăng huyết áp nặng kéo dài. Tránh dùng cùng các thuốc này. Nếu cần dùng thì phải theo dõi sát bệnh nhân.
Bệnh nhân đang điều trị thuốc chống loạn nhịp có thể có tích lũy các ADR sau khi dùng mepivacain do cấu trúc tương tự nhau. Mepivacin chuyển hóa chủ yếu bởi CYPIA2.
Các thuốc ức chế cytochrom (như Ciprofloxacin, enoxacin, fluvoxamin) có thể làm chậm chuyển hóa của mepivacain, tăng nguy cơ ADR và góp phần làm nồng độ thuốc trong máu tăng cao hoặc gây độc. Tăng nồng độ các thuốc gây tê nhóm amid đã được báo cáo khi dùng cùng cimetidin, có thể do cimetidin ức chế CYP1A2.
Khi dùng cùng propanolol, thải trừ mepivacain có thể giảm, nồng độ thuốc trong huyết thanh có thể tăng. Thận trọng khi dùng mepivacain với propanolol.
12 Tương kỵ
Dung dịch mepivacain hydroclorid có tính bền cao với phản ứng thủy phân trong môi trường acid hoặc kiềm và có thể hấp tiệt trùng nhiều lần hoặc bảo quản trong thời gian dài. Tuy vậy, không được hấp lọ đựng thuốc đầu gắn kim dùng cho nha khoa, vì nắp đậy lọ không chịu được nhiệt độ cao khi hấp. Thêm vào đó, thuốc tiêm chứa corbadrin không ổn định khi hấp. Mepivacain hydroclorid tương kỵ với hydroxyd kiềm.
13 Quá liều và xử trí
13.1 Triệu chứng
Độc tính toàn thân của mepivacain chủ yếu trên hệ TKTW và tim mạch; xuất hiện khi nồng độ thuốc trong máu tăng hoặc vô ý tiêm vào khoang dưới nhện.
Trên TKTW, các triệu chứng đầu tiên là xây xẩm, co giật, cảm giác ngứa ran quanh miệng, tê bì ở lưỡi, chứng tăng thính, ù tai, rối loạn thị lực. Các triệu chứng nặng hơn như loạn ngôn, rung giật cơ, run và là các triệu chứng báo hiệu co giật toàn thể. Sau đó, bệnh nhân có thể mất ý thức, co giật cơn lớn có thể kéo dài vài giây đến vài phút. Tình trạng thiếu oxy và tăng thân nhiệt nhanh chóng xảy ra sau co giật do tăng hoạt động của cơ, đồng thời ảnh hưởng đến hô hấp và có thể mất chức năng đường thở. Ở những trường hợp ngộ độc nặng có thể ngừng thở. Các tình trạng khác có thể gặp gồm nhiễm toan acid, tăng Kali huyết. Khả năng hồi phục phụ thuộc và sự tái phân bố thuốc gây tê tại chỗ từ TKTW và khả năng chuyển hóa, thải trừ thuốc. Bệnh nhân có thể hồi phục nhanh trừ khi dùng một lượng lớn thuốc gây tê.
Trên tim mạch, các triệu chứng xuất hiện ở những bệnh nhân nặng. Ở bệnh nhân an thần mạnh hoặc gây mê toàn thể, có thể không có các dấu hiệu trên TKTW trước đó. Tình trạng hạ huyết áp, nhịp tim chậm, rối loạn nhịp tim, thậm chí ngừng tim có thể xảy ra.
13.2 Điều trị
Khi xuất hiện các dấu hiệu ngộ độc cấp tính, ngừng ngay thuốc gây tê tại chỗ. Khi có những dấu hiệu đầu tiên ngộ độc, cần đảm bảo oxygen cho bệnh nhân. Bước đầu tiên trong xử trí độc tính toàn thân, cũng như tình trạng kém thông khí hoặc ngừng thở cần chú ý ngay lập tức thiết lập và duy trì đường thở cho bệnh nhân, thông khí hỗ trợ hoặc thông khí kiểm soát có hiệu quả với 100% oxygen bằng hệ thống cho phép thở áp lực dương qua mask. Điều này có thể giúp chống co giật nếu bệnh nhân chưa xảy ra co giật. Khi cần thiết dùng thuốc để kiểm soát co giật cho bệnh nhân. Liều tiêm tĩnh mạch 50 - 100 mg succinylcholin có thể giúp giảm co giật mà không ức chế TKTW, tim mạch. Có thể tiêm tĩnh mạch liều 5 - 10 mg Diazepam hoặc 50 - 100 mg thiopental nhưng cần lưu ý rằng các thuốc chống co giật có thể ức chế TKTW, ức chế chức năng hô hấp và tim mạch.
Nếu tình trạng ức chế tuần hoàn xảy ra (hạ huyết áp, nhịp tim chậm), điều trị cho bệnh nhân bằng truyền dịch qua đường tĩnh mạch, dùng thuốc vận mạch, thuốc tăng co bóp cơ tim. Có thể truyền nhũ tương lipid cho bệnh nhân. Nếu bệnh nhân bị ngừng tim, ngay lập tức hồi sức tim phổi.
Cập nhật lần cuối: 2020




