Liothyronine
1 sản phẩm
 Dược sĩ Nguyễn Trang Dược sĩ lâm sàng - Đại học Dược Hà Nội
Dược sĩ Nguyễn Trang Dược sĩ lâm sàng - Đại học Dược Hà Nội
Ước tính: 3 phút đọc, Ngày đăng:
Cập nhật:
Nếu phát hiện nội dung không chính xác, vui lòng phản hồi thông tin cho chúng tôi tại đây
Bài viết biên soạn dựa theo
Dược thư quốc gia Việt Nam, lần xuất bản thứ ba
Đây là phiên bản mới nhất của Dược thư Việt Nam do Bộ Y tế ban hành Quyết định số 3445/QĐ-BYT ngày 23 tháng 12 năm 2022
Trang 1031-1033, tải PDF tại đây
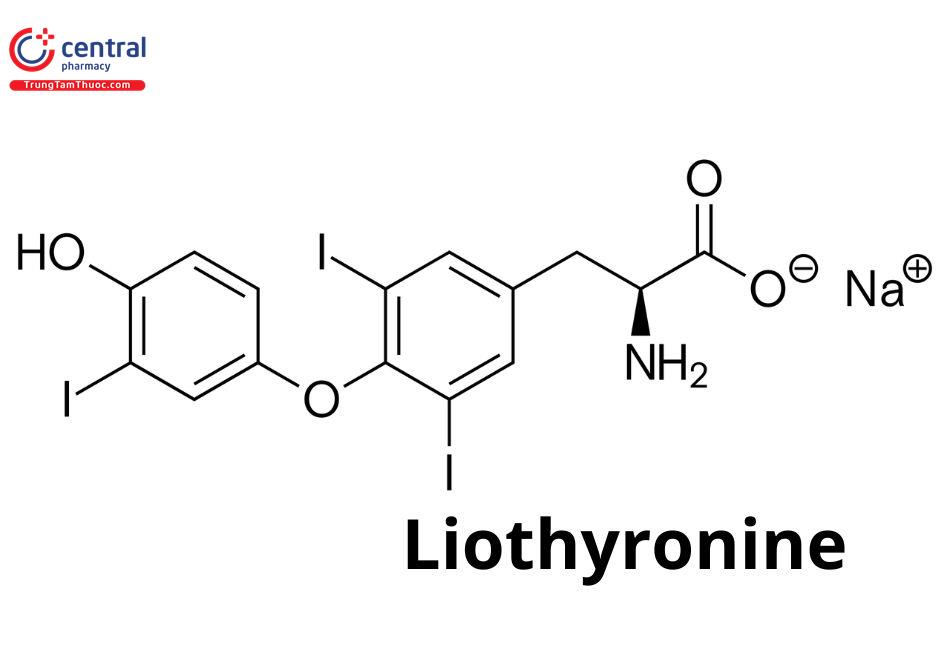
LIOTHYRONIN
Tên chung quốc tế: Liothyronine.
Mã ATC: H03AA02.
Loại thuốc: Hormon tuyến giáp.
1 Dạng thuốc và hàm lượng
Viên nén natri liothyronin: 5 microgam; 10 microgam, 20 microgam; 25 microgam; 50 microgam.
Thuốc tiêm natri liothyronin (chỉ để tiêm tĩnh mạch): Dung dịch tiêm 10 microgam trong 1 ml; bột đông khô pha tiêm 20 microgam pha trong 1 hoặc 2 ml nước cất pha tiêm.
2 Dược lực học
Liothyronin là một trong hai hormon chủ yếu của tuyến giáp, có tên hóa học là 3,5,3'-triiodo L-thyronin, có thể được gọi bằng các tên liothyronin, L-triiodothyronin, triiodothyronin hoặc T4; hormon còn lại của tuyến giáp là levothyroxin (L-thyroxin, Thyroxin hoặc T4.).
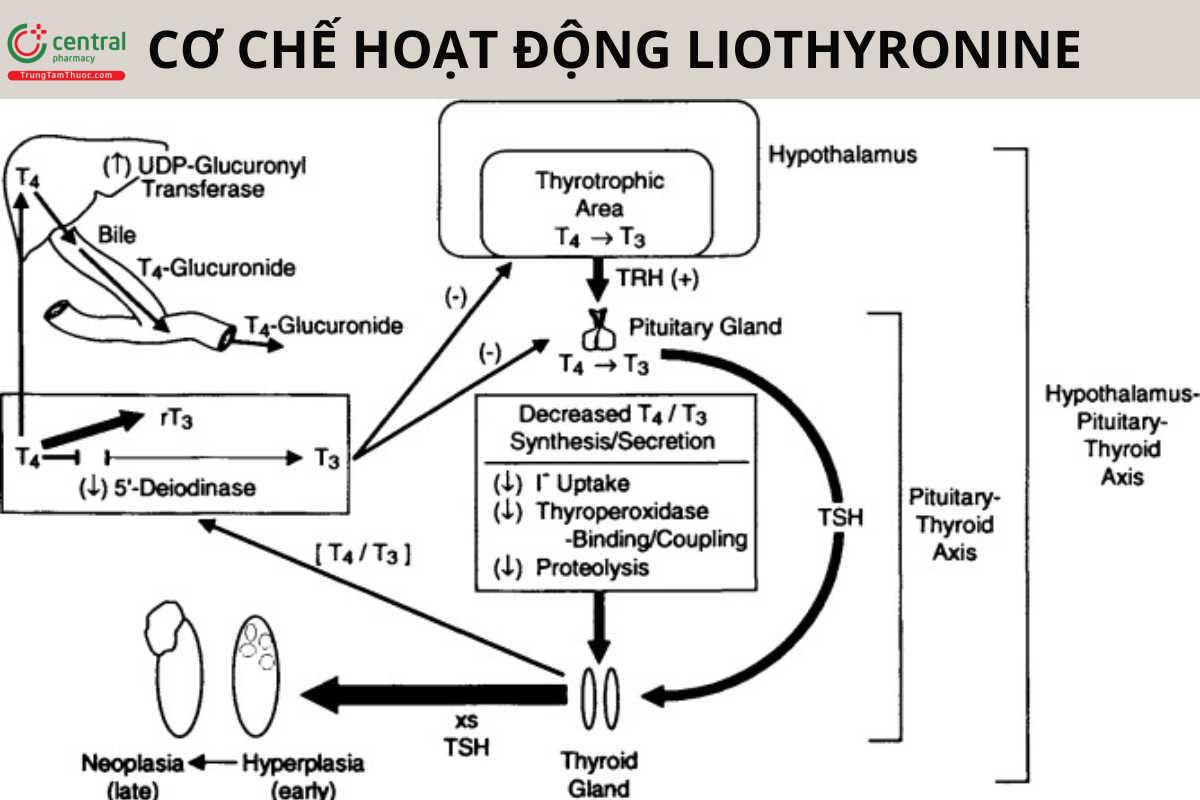
Tuyến giáp đóng vai trò điều hòa chuyển hóa trong các mô cơ thể thông qua T3, và T4. Sự tổng hợp hormon tuyến giáp phụ thuộc vào lượng iod đưa vào cơ thể qua đường ăn uống và được điều hòa bằng cơ chế tự điều hòa trong tuyến giáp và theo trục dưới đồi - tuyến yên - tuyến giáp. Ở điều kiện tuyến giáp hoạt động bình thường, khi hàm lượng T3 và T4 tự do trong máu dưới ngưỡng sinh lý sẽ kích thích vùng dưới đồi tiết hormon giải phóng thyrotropin (thyrotropin releasing hormon-TRH), TRH sau đó kích thích tuyến yên giải phóng hormon kích thích tuyến giáp (thyrotropin-TSH). TSH tác động lên các thụ thể của nó ở tế bào tuyến giáp để tăng tổng hợp và tiết T3 và T4, và cũng giải phóng hormon dự trữ trong tuyến. Ngược lại, khi hàm lượng T3 và T4, trong máu vượt ngưỡng sinh lý cần thiết, tiết TSH và có thể cả TRH sẽ bị ngừng lại. Lượng liothyronin lưu hành trong tuần hoàn chỉ một phần nhỏ được tiết trực tiếp từ tuyến giáp, phần chủ yếu được khử Iod từ levothyroxin ở các mô ngoại vi. Khoảng 40% lượng T4 được chuyển thành T3 và 40% được chuyển thành T3 không hoạt động (gọi là reverse T3).
Liothyronin sử dụng trong điều trị là chế phẩm tổng hợp, đồng phân tả tuyền, dưới dạng muối natri.
Liothyronin có cùng tác dụng dược lý như thyroxin natri và các chế phẩm từ tuyến giáp, nhưng cũng có nhiều khác biệt (xem Dược động học). Tác dụng của liothyronin mạnh hơn levothyroxin khoảng từ 3 đến 5 lần, 20 - 25 microgam liothyronin natri có tác dụng tương đương khoảng 100 microgam Levothyroxin natri. Liothyronin thường được dùng khi cần phải có tác dụng nhanh, chẳng hạn như trong hôn mê do thiểu năng giáp hoặc chuẩn bị người bệnh trước khi dùng liệu pháp 131I để điều trị ung thư tuyến giáp. Liệu pháp thay thế dùng liothyronin lâu dài ít được dùng vì phải dùng thuốc nhiều lần, giá cao và khiến nồng độ triiodothyronin trong huyết thanh dao động nhiều và có khả năng gây các tác dụng có hại cho tim mạch.
Liothyronin được dùng chủ yếu trong test ức chế T3 để chẩn đoán phân biệt nghi ngờ cường giáp và tuyến giáp chức năng bình thường ở người bệnh dùng 131I có trị số cao trong ranh giới bình thường (mấp mé cao).
3 Dược động học
3.1 Hấp thu
Sau khi uống, liothyronin natri hấp thụ gần hoàn toàn qua Đường tiêu hóa (khoảng 95%) trong 4 giờ. Liothyronin có thời gian tiềm tàng rất ngắn, tác dụng xuất hiện trong vòng vài giờ và tác dụng tối đa từ ngày thứ 2 - 3.
3.2 Phân bố
Trong máu, liothyronin liên kết chủ yếu với globulin liên kết thyroxin (thyroxin-binding globulin: TBG), một lượng nhỏ liên kết với tiền Albumin và albumin liên kết thyroxin (thyroxin-binding pre-albumin: TBPA và thyroxin-binding albumin: TBA). Ái lực liên kết protein huyết tương của liothyronin thấp hơn levothyroxin, do đó liothyronin dễ dàng xâm nhập vào các mô và có Thể tích phân bố lớn hơn 4 lần levothyroxin. Sau đó, gan cũng chuyển đổi triiodothyronin thành nhiều chất chuyển hóa không có hoạt tính. Một lượng nhỏ thuốc (2 - 10%) qua nhau thai.
3.3 Chuyển hóa
Triiodothyronin được tạo thành một phần ở tuyến giáp và một phần ở gan. Vai trò của gan là chuyển đổi tetraiodothyronin thành triiodothyronin với mức độ cần thiết. Bệnh thận và gan ít ảnh hưởng đến sự chuyển hóa này.
Tác dụng của liothyronin xuất hiện nhanh hơn và thời gian tác dụng ngắn hơn so với levothyroxin. Nửa đời thải trừ của liothyronin ở người có chức năng tuyến giáp bình thường khoảng 1 - 2 ngày và của levothyroxin là 6 - 7 ngày. Nửa đời thải trừ của liothyronin và levothyroxin giảm ở người cường giáp và tăng ở người thiểu năng tuyến giáp. Liothyronin không gây tích lũy, khi ngừng điều trị, người bệnh trở về trạng thái chuyển hóa trước điều trị trong vòng 2 - 3 ngày.
Sau khi tiêm tĩnh mạch một liều duy nhất liothyronin natri, đáp ứng chuyển hóa có thể phát hiện được trong vòng 2 - 4 giờ và tác dụng điều trị tối đa trong vòng 2 ngày. Sau khi ngừng đợt điều trị dài ngày, tác dụng tồn tại lâu hơn sự có mặt của lượng nội tiết tố có thể phát hiện được (tới 72 giờ với liothyronin và 1 - 3 tuần với levothyroxin).
3.4 Thải trừ
Thuốc được thải trừ qua thận và phân.
4 Chỉ định
Liothyronin được chỉ định khi cần có tác dụng nhanh, nhất thời như trong:
Hôn mê do thiểu năng tuyến giáp: Có thể dùng đường tiêm, kết hợp với các thuốc khác bao gồm cả corticosteroid tiêm tĩnh mạch. Với trường hợp ít nghiêm trọng hoặc với mục đích duy trì, nên dùng ở dạng uống.
Các hội chứng suy giáp bẩm sinh hoặc mắc phải do bất cứ nguyên nhân nào, trừ trường hợp suy giáp nhất thời trong thời kỳ hồi phục viêm giáp bán cấp. Điều trị hỗ trợ carbimazol để ngăn ngừa suy giáp cận lâm sàng trong quá trình điều trị nhiễm độc giáp bằng carbimazol. Thiểu năng tuyến giáp tốt nhất là được điều trị thay thế bằng levothyroxin mà không dùng liothyronin.
Chẩn đoán rối loạn chức năng tuyến giáp: Được dùng làm test ức chế để chẩn đoán phân biệt giữa cường giáp nhẹ với bướu giáp thể nang.
Ức chế TSH tuyến yên.
5 Chống chỉ định
Mẫn cảm với liothyronin.
Nhiễm độc tuyến giáp không điều trị.
Suy tim mất bù; suy mạch vành; loạn nhịp mất kiểm soát
Suy thượng thận không hồi phục.
Dùng liothyronin tiêm tĩnh mạch cùng biện pháp làm tăng thân nhiệt nhân tạo cho bệnh nhân.
6 Thận trọng
Không chỉ định liothyronin cho mục đích chống béo phì, làm giảm cân; liều thấp không có tác dụng, liều cao gây nguy hiểm đặc biệt khi kết hợp với các thuốc nhóm amphetamin.
Không dùng để điều trị vô sinh ở nam hoặc nữ trừ khi các tình trạng này có liên quan đến thiểu năng tuyến giáp.
Thận trọng cho người mắc bệnh tim mạch, đái tháo nhạt, đái tháo đường (cần tăng liều thuốc chống đái tháo đường, kể cả Insulin), người cao tuổi, tăng huyết áp, suy tuyến giáp lâu dài, suy toàn bộ tuyến yên (panhypopituitarism) (phải dùng corticosteroid trước khi chỉ định liothyronin), xu hướng suy vỏ thượng thận (bắt đầu bằng corticosteroid trước khi chỉ định liothyronin).
(Xem thêm các khuyến cáo mục Thận trọng của chuyên luận levothyroxin).
7 Thời kỳ mang thai
Nội tiết tố tuyến giáp có thể qua nhau thai, nhưng chỉ ở mức hạn chế. Nhu cầu liothyronin ở phụ nữ mang thai cao hơn bình thường. Quá thừa hoặc không đủ hormon đều ảnh hưởng đến thai nhi, do đó cần đánh giá chức năng tuyến giáp ở người mẹ trước khi mang thai (nếu có thể), tại thời điểm phát hiện có thai, các lần khám thai theo lịch hẹn, chu kỳ giữa và cuối của giai đoạn mang thai, sau khi sinh (kiểm soát thường xuyên hơn khi bắt đầu hoặc khi chỉnh liều thuốc liothyronin).
8 Thời kỳ cho con bú
Một lượng nhỏ nội tiết tố tuyến giáp được bài tiết trong sữa người. Người mẹ cho con bú có thể tiếp tục điều trị với liothyronin.
9 Tác dụng không mong muốn (ADR)
Khi quá liều hoặc tăng liều quá nhanh, có nguy cơ xảy ra những triệu chứng như khi cường giáp, gồm đánh trống ngực, nhịp tim nhanh, loạn nhịp tim, đau thắt ngực. Những triệu chứng này liên quan trực tiếp với sự tăng nồng độ T3. Khi đó, ngừng thuốc trong 2 - 3 ngày, rồi lại tiếp tục với liều hàng ngày thấp hơn.
9.1 Ít gặp
Tim mạch: đánh trống ngực, nhịp tim nhanh, loạn nhịp tim, đau ngực.
TKTW: tình trạng kích động, mất ngủ, sốt, nhức đầu, mất điều hòa.
Da: rụng tóc lông.
Nội tiết và chuyển hóa: thay đổi trong chu kỳ kinh nguyệt.
Tiêu hóa: sút cân, tăng ngon miệng, ỉa chảy, co cứng cơ bụng.
Thần kinh cơ và xương: đau cơ, run bàn tay, run.
Hô hấp: hơi thở ngắn.
Khác: toát mồ hôi.
Trẻ em: có thể tăng calci niệu.
9.2 Hiếm gặp
Phản ứng dị ứng trên da.
10 Hướng dẫn cách xử trí ADR
Có thể giảm tỷ lệ ADR bằng cách tăng chậm liều ban đầu tới liều tối thiểu có hiệu lực. Trẻ em có thể bị rụng tóc ở những tháng đầu điều trị, nhưng không cần ngừng thuốc, tóc thường mọc lại, ngay cả khi tiếp tục dùng thuốc. Có thể giảm bớt ADR như tăng hoạt động ở trẻ em bằng dùng liều bắt đầu tương đương một phần tư liệu thay thế đầy đủ, rồi mỗi tuần tăng thêm một phần tư cho tới khi đạt liều thay thế đầy đủ. Nếu xảy ra triệu chứng cường giáp, ngừng thuốc trong 2 - 3 ngày sau đó dùng lại với liều thấp hơn. Nếu xảy ra ADR tim mạch, phải giảm liều liothyronin.
11 Liều lượng và cách dùng
11.1 Cách dùng
Phải hiệu chỉnh liều theo từng người bệnh dựa trên đáp ứng lâm sàng, xét nghiệm sinh hóa và phải giám sát đều đặn.
Cần đánh giá đáp ứng điều trị sau mỗi 6 - 8 tuần. Khi chức năng tuyến giáp và nồng độ TSH trở về bình thường, có thể đánh giá thưa hơn, sau mỗi 6 - 12 tháng. Tuy nhiên, nếu thay đổi liều levothyroxin, nồng độ TSH cần được kiểm tra sau 8 - 12 tuần. Khi bệnh nhân chuyển từ chế phẩm tuyến giáp khác sang sử dụng liothyronin, có thể ngừng ngay chế phẩm tuyến giáp và bắt đầu điều trị với liothyronin ở liều thấp rồi tăng dần từng lượng nhỏ sau khi thuốc trước hết tác dụng. Ngược lại khi bệnh nhân chuyển từ liothyronin sang sử dụng chế phẩm tuyến giáp khác cần nhớ rằng tác dụng của liothyronin bắt đầu và hết tương đối nhanh, nên để tránh tái phát, cần phải sử dụng chế phẩm tuyến giáp khác vài ngày trước khi ngừng hẳn liothyronin.
11.2 Liều lượng
Liều dùng liothyronin dưới đây được biểu thị theo khối lượng của liothyronin natri. 20 – 25 microgam natri liothyronin tương đương khoảng 100 microgam natri levothyroxin.
11.2.1 Hôn mê do thiểu năng tuyến giáp
Tiêm tĩnh mạch chậm liều ban đầu 5 - 20 microgam, nhắc lại sau 12 giờ hoặc ít hơn nếu cần. Khoảng cách giữa các lần đưa thuốc tối thiểu là 4 giờ. Cũng có thể dùng liều khởi đầu 50 microgam tiêm tĩnh mạch chậm, sau đó cứ 8 giờ dùng thêm 1 liều 25 microgam cho đến khi có đáp ứng, giảm liều xuống 25 microgam/lần, dùng 2 lần trong ngày. Có thể dùng đường uống 60 microgam qua ống thông dạ đây, sau đó 20 microgam mỗi 8 giờ. Tuy nhiên thường nên bắt đầu với đường tiêm tĩnh mạch hơn.
Chỉ định thêm corticosteroid là cần thiết để ngăn ngừa sốc do suy vỏ thượng thận cấp (xem phần Thận trọng).
Liệu pháp hormon giáp đường uống nên được dùng ngay khi tình trạng người bệnh đã ổn định và có thể uống được thuốc. Nếu dùng liothyronin đường uống nên bắt đầu bằng liều thấp ngay khi ngừng tiêm và tăng liều từ từ theo đáp ứng của bệnh nhân. Nếu sau khi tiêm liothyronin dự kiến dùng levothyroxin đường uống, cần lưu ý sự đáp ứng trễ của levothyroxin so với liothyronin, trường hợp này cần giảm liều liothyronin đường tiêm từ từ trước khi ngừng hẳn.
11.2.2 Điều trị thiểu năng giáp
Người lớn
- Liều uống ban đầu thông thường từ 5 đến 25 microgam/ngày, tăng liều từ từ để đạt đến liều duy trì khoảng 60 đến 75 microgam/ngày chia làm 2 - 3 lần; một số trường hợp liều duy trì có thể tăng đến 100 microgam/ngày. Đối với người cao tuổi, người bị bệnh tim mạch hoặc với người bị thiểu năng tuyến giáp nặng lâu ngày, điều trị phải từ từ hơn, dùng liều ban đầu thấp hơn (2,5 – 5 microgam/24 giờ), liều tăng nhỏ hơn và khoảng cách giữa các lần tăng thuốc cũng dài hơn khi cần.
Trẻ em
- Thiểu năng tuyến giáp bẩm sinh: Levothyroxin là thuốc thường được chọn để dùng. Nhưng liothyronin cũng đã được dùng với liều: Uống 5 microgam, ngày 1 lần; tăng liều 5 microgam mỗi lần, cách 3 – 4 ngày, cho tới khi đạt kết quả mong muốn.
- Liều duy trì: Trẻ em dưới 1 tuổi: Liều có thể tới 20 microgam/ngày.
- Trẻ em từ 1 đến 3 tuổi: Liều có thể tới 50 microgam/ngày.
- Trẻ em trên 3 tuổi: Dùng liều như người lớn.
- Hỗ trợ carbimazol trong điều trị nhiễm độc giáp bằng carbimazol: 20 microgam mỗi 8 giờ.
11.2.3 Chẩn đoán rối loạn chức năng tuyến giáp
Cho uống 75 - 100 microgam liothyronin mỗi ngày, trong 7 ngày. Xác định lượng iod phóng xạ I131 hấp thu trước và sau đợt uống 7 ngày liothyronin nói trên. Với người bệnh cường giáp, lượng iod phóng xạ hấp thu sẽ không thay đổi đáng kể, trái lại với người có chức năng tuyến giáp bình thường, lượng iod phóng xạ hấp thu sẽ bị giảm xuống dưới 20% trị số ban đầu.
Ức chế TSH tuyến yên (Bướu giáp đơn thuần, không độc)
Sử dụng đường uống. Liều ban đầu 5 microgam/ngày. Tăng 5 - 10 microgam mỗi ngày trong từ 1 - 2 tuần. Khi đạt đến liều 25 microgam/ngày, có thể tăng thêm 12,5 hoặc 25 microgam mỗi ngày trong 1 đến 2 tuần cho đến khi đạt được đáp ứng mong muốn. Liều duy trì thông thường là 75 microgam mỗi ngày.
12 Tương tác thuốc
Hormon tuyến giáp làm tăng tác dụng của thuốc chống đông đường uống (do tăng chuyển hoá các yếu tố gây đông máu của phức hợp thrombin) và dễ dẫn đến nguy cơ chảy máu. Cần theo dõi thường xuyên chỉ số prothrombin, chỉ số INR và điều chỉnh liều thuốc chống đông đường uống
khi dùng trên những bệnh nhân thiểu năng giáp đang điều trị thay thế với hormon tuyến giáp hoặc bệnh nhân cường giáp.
Amiodaron làm giảm chuyển hóa từ thyroxin thành triiodothyronin, tăng nguy cơ rối loạn chức năng tuyến giáp. Tránh kết hợp hai thuốc này.
Colestyramin làm giảm hấp thu liothyronin tại ống tiêu hóa. Trường hợp cần dùng liothyronin đường uống cùng với thuốc trên phải uống cách nhau ít nhất 2 tiếng.
Các thuốc carbamazepin, Phenobarbital, Phenytoin, primidon, barbiturat, Griseofulvin, Rifampicin làm giảm tác dụng của liothyronin do cảm ứng enzym làm tăng chuyển hoá T3. Theo dõi nồng độ T3, TSH trong máu và hiệu chỉnh liều hormon giáp là cần thiết trong quá trình điều trị cùng với các thuốc gây cảm ứng enzym hoặc khi ngừng các thuốc này.
Liothyronin làm tăng tính nhạy của thụ thể đối với catecholamin, dẫn tới tăng nguy cơ kích ứng hệ TKTW (cũng như loạn nhịp tim) khi dùng chung với thuốc chống trầm cảm ba vòng hoặc bốn vòng. Khi dùng đồng thời, liothyronin có thể làm tăng nhu cầu thuốc trị đái tháo đường; cần cẩn thận theo dõi kiểm soát đái tháo đường, đặc biệt khi bắt đầu, thay đổi hoặc ngừng điều trị với hormon tuyến giáp. Việc sử dụng đồng thời với estrogen có thể làm tăng nhu cầu về liothyronin do tăng nồng độ globulin gắn thyroxin trong huyết thanh. Hormon tuyến giáp có thể làm tăng tốc độ chuyển hóa của digitalis, do đó cần tăng liều digitalis.
Các thuốc hoạt động trên đường tiêu hóa (antacid, simethicon, sulcralfat) làm chậm hoặc giảm hấp thu liothyronin, do đó dùng liothyronin cách các thuốc trên tối thiểu 4 giờ.
13 Quá liều và xử trí
Khi dùng quá liều dài ngày, nếu xảy ra các triệu chứng cường giáp, phải ngừng liothyronin trong 1 - 2 ngày, sau đó dùng lại với liều thấp hơn.
Khi quá liều cấp tính với liều lớn, nếu có thể được, làm giảm hấp thu qua đường tiêu hóa bằng cách gây nôn và sau đó điều trị triệu chứng và hỗ trợ, gồm: rửa dạ dày; cho thở oxygen; dùng glycosid trợ tim nếu xảy ra suy tim sung huyết; điều trị sốt, giảm đường huyết hoặc mất dịch; dùng thuốc kháng adrenergic như Propranolol để điều trị chứng tăng hoạt tính thần kinh giao cảm, ví dụ nhịp tim nhanh.
Cập nhật lần cuối: 2021.





