Interferon Alfa
6 sản phẩm
 Dược sĩ Lan Anh Dược sĩ lâm sàng
Dược sĩ Lan Anh Dược sĩ lâm sàng
Ước tính: 8 phút đọc, Ngày đăng:
Cập nhật:
Nếu phát hiện nội dung không chính xác, vui lòng phản hồi thông tin cho chúng tôi tại đây
Bài viết biên soạn dựa theo
Dược thư quốc gia Việt Nam, lần xuất bản thứ ba
Đây là phiên bản mới nhất của Dược thư Việt Nam do Bộ Y tế ban hành Quyết định số 3445/QĐ-BYT ngày 23 tháng 12 năm 2022
Trang 916-921, tải PDF TẠI ĐÂY
INTERFERON ALFA
Tên chung quốc tế: Interferon alfa.
Mã ATC: Interferon alfa natural: L03AB01.
Interferon alfa-2a: L03AB04.
Interferon alfa-2b: L03AB05.
Interferon alfa-n3: L03AB06.
Loại thuốc: Interferon. Chất điều biến miễn dịch, thuốc chống ung thư, thuốc kháng virus.
1 Dạng thuốc và hàm lượng
1.1 Interferon alfa-2a (nguồn gốc DNA tái tổ hợp)
Dung dịch tiêm dưới da: 3 triệu đvqt 0,5 ml; 4,5 triệu đvqt/0,5 m 6 triệu đvqt/0,5 ml; 9 triệu đvqt/0,5 ml.
1.2 Interferon alfa-2b (nguồn gốc DNA tái tổ hợp)
Dung dịch tiêm dưới da hoặc truyền tĩnh mạch: 10 triệu đvqt/m.
Dung dịch tiêm: 10 triệu đvqt/ml, 15 triệu đvqt/ml tới 25 triệu đvqt/ml và tới 50 triệu đvqt/ml.
1.3 Interferon alfa-n3 (nguồn gốc bạch cầu người)
Dung dịch tiêm: 5 triệu đvqt/ml.
2 Dược lực học
Interferon là một họ gồm nhiều phân tử protein nhỏ có khối lượng phân tử khoảng 15 000 tới 21 000 dalton. Interferon được tiết ra từ các tế bào để đáp ứng với nhiễm virus hoặc với các chất cảm ứng sinh học và tổng hợp khác. Đã xác định được 3 lớp chính interferon: alfa, beta và gama. Bản thân 3 lớp chính đó cũng không thuần nhất và có thể là tập hợp của nhiều loại phân tử interferon khác nhau. Trên 14 interferon alfa khác nhau về di truyền ở người đã được xác định.
Interferon alfa ít nhất có 23 protein và đôi khi là glycoprotein, có hoạt tính phức tạp chống virus, chống tăng sinh tế bào và điều biến miễn dịch. Interferon alfa nội sinh được sản xuất chủ yếu để đáp ứng đối với nhiễm virus (đặc biệt đối với virus RNA sợi kép) và được tiết ra chủ yếu do các bạch cầu ngoại biên (như bạch cầu đơn nhân, đại thực bào; tế bào lympho không B không T, tế bào tiêu diệt tự nhiên, [tế bào NK]), nhưng còn đo một số chất tổng hợp và sinh học (như một số vi khuẩn hoặc vi sinh có khả năng phát triển trong tế bào, nội độc tố, glycoprotein bề mặt, lipopolysaccharid, polynucleotid) cũng có thể kích thích sản xuất interferon. Ngoài ra, các tế bào khác cũng có thể sản xuất và tiết ra các interferon đó. Interferon được sản xuất nội sinh tùy theo thông tin được các gen interferon mã hóa và có hoạt tính kháng virus không đặc hiệu ít nhất ở các tế bào tương đồng, thông qua quá trình tổng hợp RNA và protein.
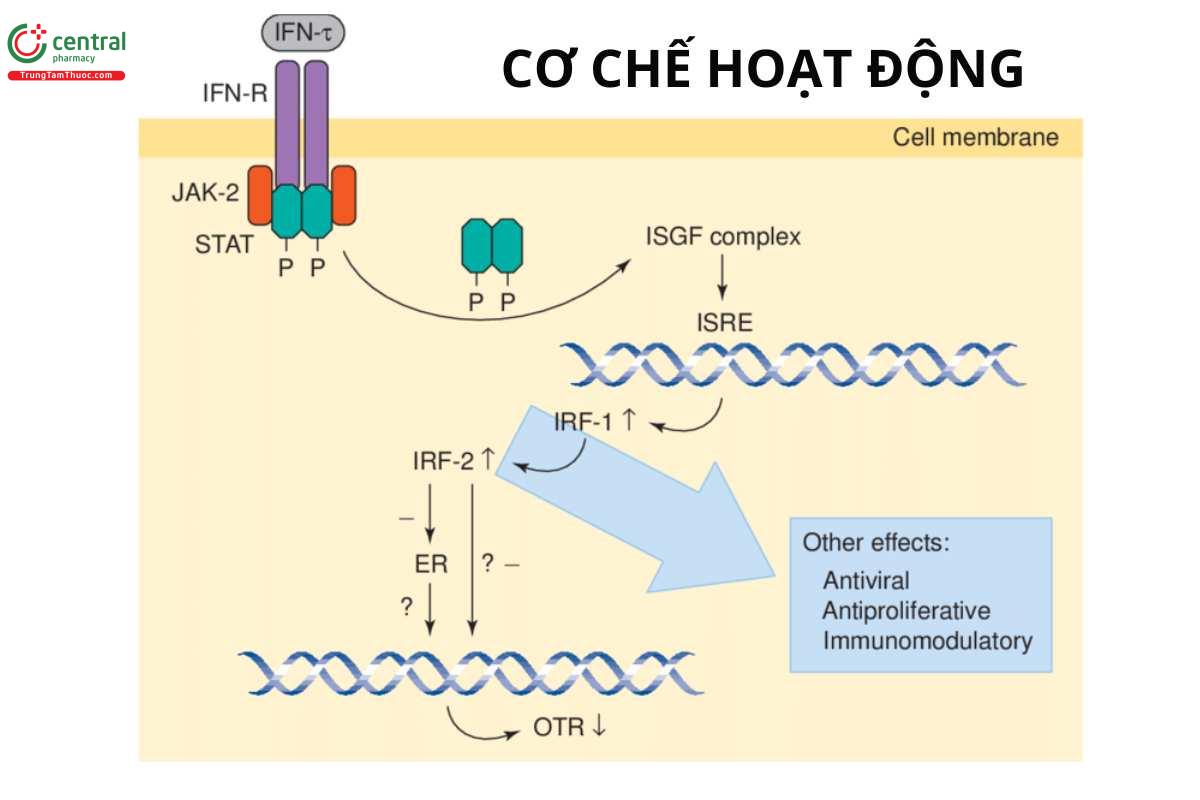
Cơ chế tác dụng của interferon chưa biết chính xác nhưng phức tạp và các hoạt tính liên quan với nhau. Không giống như các thuốc cổ điển kháng virus và gây độc tế bào, tính chất kháng virus và chống tăng sinh tế bảo của interferon là do kết quả của nhiều quá trình điều hòa sinh học phức tạp và tác dụng dược lý, hơn là tác dụng trực tiếp diệt virus và gây độc tế bào. Thuốc có thể tác động đến nhiều chức năng tế bào dẫn đến khôi phục, tăng và/hoặc điều biển hệ thống miễn dịch của tục chủ; hoạt tính trực tiếp chống tăng sinh và kháng virus; điều biển biệt hóa tế bảo; điều biến phiên mã và dịch mã tế bào, kể cả giảm biểu hiện gen ung thư. Một số hoặc tất cả các tác dụng đó liên quan với nhau và cuối cùng dẫn đến tác dụng kháng virus và kháng u của interferon.
Tác dụng kháng virus: Interferon alfa có phổ tác dụng rộng chống nhiều virus bao gồm virus HIV, virus u nhú ở người, Virus viêm gan B, C, D, herpes simplex, virus cự bào typ 1 và 2, virus thủy đậu - zona. virus bại liệt, virus đậu mùa, rhinovirus, coronavirus, adenovirus, virus viêm não - cơ tim, virus viêm miệng mụn nước. Hoạt tính kháng virus của interferon chống một virus đã biết phụ thuộc một phần vào tế bào chủ, kích cỡ chất chủng, loại interferon đã dùng.
Tác dụng chống tăng sinh: Interferon có tác dụng chống tăng sinh đối với tế bào bình thường và ác tính và có thể làm thay đổi cấu trúc và hoạt động của các tế bào này. Interferon có thể ức chế phát triển của u tiên phát và cả các ổ di căn. Tác dụng chống tăng sinh phụ thuộc vào liều và có thể đảo ngược, tốc độ phát triển bình thường có thể khôi phục trong vòng 24 – 72 giờ sau khi ngừng thuốc. Tiếp điều trị bằng interferon in vitro và in vivo đã dẫn đến ức chế tăng sinh tế bào kéo dài hơn. Úc chế tủy xương do thuốc có thể hồi phục được. Tính chất kim tế bào của interferon không có tính chất chọn lọc đối với tế bào ác tính nên có thể tác động đến các tế bào bình thường. Hoạt tỉnh tối ưu chống tăng sinh thường đạt được khi cho interferon lặp lại và cho tiếp xúc trực tiếp với tế bào a. Các dòng tế bào ở người được coi là nhạy cảm với thuốc gồm có dòng tế bào dạng nguyên bào lympho, sarcom xương, u melanin, adenocarcinom phổi, bệnh bạch cầu thể tủy, bệnh bạch cầu dạng nguyên bào lympho tế bào T, carcinom đại tràng, u gan, u nguyên bào thần kinh, mô vú bình thường, tăng sản và ác tính.
Tác dụng đối với hệ thống miễn dịch: Interferon là các cytokin có hoạt tính miễn dịch phức tạp và thay đổi, bao gồm cả hai tác dụng điều biến và ức chế miễn dịch. Hoạt tính điều biến miễn dịch có tác dụng quan trọng đối với mối liên quan miễn dịch giữa khối u và tế bào chủ. Mặc dù interferon có tác dụng điều hòa rộng lớn đến hệ thống miễn dịch và khả năng các tác dụng đó có thể góp ít nhất một phần vào hoạt tính kháng u của thuốc, nhưng hiện nay có ít chúng cứ chứng tỏ hoạt tính kháng u của các interferon phụ thuộc vào tác dụng của chúng đến hệ thống miễn dịch.
Kháng thuốc: Các tế bào nhạy cảm với tác dụng kháng virus và kháng tăng sinh của interferon alfa có các thụ thể interferon đặc hiệu trên bề mặt tế bào, nhưng sự có mặt các thụ thể như vậy không nhất thiết là một tiêu chuẩn đủ để đảm bảo tính nhạy cảm của tế bào. Tế bào u có thể kháng tác dụng kháng tăng sinh của interferon mặc dù có các thụ thể interferon đặc hiệu ái lực cao trên bề mặt tế bào. Kháng tác dụng kháng tăng sinh của interferon alfa thưởng xảy ra ở mức tế bào. Cơ chế chính xác của kháng thuốc có thể khác nhau giữa các quần thể tế bào. Mối liên quan nhân quả giữa kháng thể kháng interferon alfa và tiến triển bệnh và/hoặc kháng liệu pháp interferon allà chưa được xác định và một số người bệnh có kháng thể trung hòa interferon vẫn đáp ứng với thuốc.
3 Dược động học
3.1 Hấp thu
Interferon alfa phải tiêm vì thuốc sẽ bị giáng hóa qua Đường tiêu hóa do các enzym tiêu protein. Interferon alfa hấp thụ tốt sau khi tiêm bắp hoặc tiêm dưới da; liều hấp thu sau tiêm bắp hoặc dưới da trên 80%. Nồng độ đỉnh interferon alia huyết thanh sau tiêm tĩnh mạch đạt được trong vòng 15 - 60 phút và cao hơn nhiều so với tiêm bắp hoặc dưới da. Tuy vậy, nồng độ interferon alfa sau tiêm bắp hoặc dưới đã được duy trì lâu hơn so với khi tiêm tĩnh mạch hoặc truyền tĩnh mạch nhanh (như 40 phút hoặc ít hơn). Sau khi truyền tĩnh mạch, hoặc tiêm bắp, hoặc tiêm dưới da một liều 30 triệu đvqt, nồng độ đỉnh interferon alfa huyết thanh trung bình lần lượt khoảng 2320, 340, hoặc 290 đvqt/ml; 24 giờ sau khi tiêm bằng tất cả mọi đường, nồng độ interferon alfa dưới 17 đvqt. Phụ thuộc vào liều dùng, nồng độ interferon alfa huyết thanh có thể phát hiện được khoảng 4 - 8 giờ sau khi tiêm tĩnh mạch hay truyền nhanh hoặc khoảng 16 - 30 giờ sau tiêm bắp hoặc dưới da.
Sau khi tiêm bắp interferon alfa liều từ 1 - 198 triệu đvqt, nồng độ đỉnh interferon alfa huyết thanh dao động từ 18 - 1 000 đvqt/ml trong vòng 1 - 8 giờ (dao động: 2 - 12 giờ). Nồng độ interferon alfa huyết thanh tăng tỷ lệ với liều dùng cho tới liều 198 triệu đvqt tiêm bắp; AUC cũng tăng tỷ lệ với liều của interferon alfa. Sau khi tiêm bắp interferon alfa-2a tái tổ hợp (không còn được lưu hành ở Mỹ) cho người bị u đặc và huyết học ác tính, nồng độ interferon alfa huyết thanh đạt được vào lúc 3, 4 và 8 giày là 14, 12 và 16 đvqt/ml với liều 3 triệu đvqt, 37, 38 và 46 đvqt/ml với liều 9 triệu đvqt; hoặc 62, 108 và 182 đvqt/ml với liều 18 triệu đvqt. Ở bệnh nhân ung thư máu mạn tính và u lympho không Hodgkins tiến triển, nồng độ đỉnh của interferon alfa huyết thanh đạt được sau 4 - 8 giờ tiêm bắp với liều 5 triệu đvqt hoặc 50 triệu đvqt của interferon alfa-2a tái tổ hợp dao động trong khoảng từ 91 - 542 hoặc từ 1009 - 3 725 đvqt/ml.
Sau khi tiêm dưới da interferon alla, nồng độ thuốc trong huyết thanh và thời gian đạt được tương tự như khi tiêm bắp, tuy nồng độ định thuốc huyết thanh đạt được chậm hơn đôi chút. Sau khi tiêm dưới da interferon alfa-2a hoặc alfa-2b từ 1 - 36 triệu đvqt nồng độ đỉnh trung bình interferon huyết thanh khoảng 18 - 346 đvqt/ml và thường đạt được trong vòng 6 - 8 giờ (dao động: 3 - 12 giờ).
Sau khi tiêm interferon alfa-n3 vào trong tổn thương hột cơm ở hậu môn - sinh dục, không phát hiện được nồng độ thuốc trong huyết tương (giới hạn phát hiện là 3 đvqt/ml); tuy vậy, hấp thu toàn thân vẫn có, vì vẫn xảy ra các ADR ở các người bệnh này. Sau khi tiêm 3 triệu đvqt interferon alfa-2b mỗi tuần trong vòng 4 tuần vào tổn thương hột cơm, nồng độ interferon alfa-26 huyết thanh từ 5 - 40 đvqt/ml. Interferon alfa-2b hoặc hỗn hợp interferon alfa tự nhiên người với liều 18 - 30 triệu đvqt mỗi tuần ở bệnh nhân có u ác tính, nồng độ đỉnh của thuốc trong huyết thanh sau 6 giờ tiêm trung bình là 95 đvqt/ml.
Nồng độ interferon alfa có thể cao và kéo dài trong dịch não tủy khi tiêm vào trong khoang dưới màng nhện hoặc vào não thất. Tiêm màng bụng, interferon alfa hấp thu toàn thân, nồng độ cao, kéo dài trong huyết thanh sau vài tuần điều trị; vẫn phát hiện được interferon alfa trong huyết thanh 5 ngày sau điều trị, nhưng nồng độ trong mảng bụng gấp 30 - 1 000 lần nồng độ trong huyết thanh. Sau khi nhỏ mắt tại chỗ (vào túi kết mạc dưới) một dung dịch đệm interferon alfa với liều 0,25; 0,75; 2,5 hoặc 5 triệu đvqt, nồng độ thuốc trong khoang mũi sau 1 giờ là 602; 1 461; 1 197 hoặc 4 360 đvqt/ml, theo thứ tự; thuốc còn phát hiện được ít nhất 8 giờ sau khi nhỏ thuốc. Hiện nay chưa biết mức độ thuốc vào trong nhãn cầu.
3.2 Phân bố
Các dữ liệu còn hạn chế về phân bố interferon vào các mô ở động vật gợi ý các hỗn hợp interferon tự nhiên người hoặc động vật được phân bố rộng và nhanh vào các mô cơ thể sau khi tiêm, tập trung cao nhất vào lách, thận, gan và phổi. Chứng cứ còn hạn chế cũng cho thấy interferon thâm nhập và/hoặc gắn vào các u và các mô khác. Mặc dù nghiên cứu trên động vật tiêm interferon alfa-2a hoặc alfa-2b tái tổ hợp cho thấy các interferon này không tập trung vào bất cứ cơ quan nào mà chỉ tập trung vào thận. Thận là vị trí chuyển hóa chính của interferon, chứng tỏ thận hấp thu thuốc nhiều. Tiêm interferon alfa-2a tái tổ hợp gắn phóng xạ cho người bị sarcom xương cho thấy gan và mô a hấp thụ thuốc. Dựa vào các nồng độ đỉnh khác nhau sau tiêm interferon bạch cầu người gợi ý interferon alfa gắn mạnh vào u ở hạch bạch huyết và tủy xương hơn là vào u vú. Sau khi tiêm bắp hoặc tiêm dưới da interferon alfa-20 người tái tổ hợp vào cơ chân của động vật, interferon alfa phân bố ngay vào mô bạch huyết.
Thể tích phân bố và thông số dược động học khác nhau giữa các loại interferon tái tổ hợp được đánh giá trong một vài nghiên cứu, Tuy nhiên, nhìn chung thể tích phân bố của interferon alfa-2a là giống nhau ở chuột, chó, khi và người. Thể tích phân bố interferon alfa ở người xấp xỉ bằng 20 - 60% cân nặng cơ thể. Ở người khỏe mạnh tiêm tĩnh mạch 36 triệu đvqt interferon alfa-24 tái tổ hợp trong 40 phút, thể tích phân bố ở trạng thái ổn định dao động từ 0,23 - 0,75 lít/kg (trung bình: 0,4 lít/kg).
Interferon alfa không phân bố ngay vào dịch não tủy sau khi tiêm toàn thân hỗn hợp interferon tự nhiên người hoặc tái tổ hợp, tuy đã phát hiện được nồng độ thấp trong dịch não tủy sau khi tiêm một liều lớn toàn thân. Interferon alfa có trong dịch não tủy cũng chưa bảo đảm thuốc vào được nhu mô não, tuy vậy, khi bị nhiễm virus dại sống sót sau khi tiêm vào khoang dưới màng nhện interferon bạch cầu người cho thấy interferon phải vào được chất xám và trắng của não. Chưa biết interferon có qua nhau thai không. Ở người chưa biết thuốc có vào sữa không.
3.3 Thải trừ
Interferon alfa thải trừ nhanh chóng sau khi tiêm tĩnh mạch nhanh hoặc truyền tĩnh mạch nhanh ở động vật hoặc người và nồng độ thuốc được duy trì dài hơn khi tiêm bắp hoặc tiêm dưới da. Ở người bình thường khỏe mạnh và bệnh nhân có chức năng thận bình thường, nồng độ interferon alfa huyết thanh dường như suy giảm theo hai pha. Dữ liệu hạn chế từ các nghiên cứu trên người ghi nhận trên interferon alfa-2a tái tổ hợp và interferon-2b tái tổ hợp chỉ ra rằng interferon alfa có nửa đời thải trừ liên quan tới đường dùng và cách sử dụng, phân bố thuốc trong từng cá thể, bệnh cụ thể.
Sau truyền tĩnh mạch nhanh, nửa đời thải trừ của interferon alfa-2a tái tổ hợp trung bình là 5,1 giờ (dao động: 3,7 - 8,5 giờ) ở người khỏe mạnh và 0,75 - 2 giờ ở một vài bệnh nhân ung thư di căn. Nửa đời thải trừ của interferon alfa-2a kéo dài hơn sau khi truyền tĩnh mạch liên tục 14 ngày ở một vài bệnh nhân ung thư máu, khoảng từ 4,6 - 9,8 giờ ở người khỏe mạnh sau truyền 30 phút interferon alfa-2b, nửa đời thải trừ trung bình là 2 giờ (dao động: 0,5 - 2,9 giờ). Nửa đời thải trừ của interferon alfa-2a hoặc interferon alfa-2b sau tiêm bắp hoặc tiêm dưới da xấp xỉ 2 - 3,5 giờ ở người khỏe mạnh và xấp xỉ 2,6 - 11,5 giờ ở bệnh nhân có ung thư di căn.
Interferon chuyển hóa bởi thận. Một lượng không đáng kể interferon thải trừ vào nước tiểu; bài tiết qua mật và thải trừ ở gan là con đường phụ.
Trong một số ít người bệnh suy thận mạn dùng liều thấp, duy nhất (3 triệu đvqt) interferon alfa tinh chế một phần hoặc tái tổ hợp, nồng độ trong huyết thanh và thanh thải thuốc không thay đổi nhiều. Tuy nhiên, interferon alfa có thể tích lũy trong dịch cơ thể người bệnh có tốc độ lọc cầu thận và thanh thải creatinin suy giảm nhiều. Bằng chứng giới hạn ở bệnh nhân tiếp nhận interferon alfa- 2a chỉ ra rằng thẩm phân máu không hiệu quả trong việc loại bỏ interferon alfa ra khỏi cơ thể.
4 Chỉ định
Viêm gan B mạn tính: Điều trị viêm gan B mạn tính với các bằng chứng về sự nhân lên của virus HBV-DNA và HbsAg, tăng ALT và các dấu hiệu mô học về viêm gan dạng hoạt động và/hoặc xơ gan. Viêm gan C mạn tính: Chỉ định cho người lớn bị viêm gan C mạn tính có tăng enzym gan không kèm theo mất bù gan và có HCV- RNA dương tính. Hiệu quả tối ưu khi kết hợp với ribavirin. Với trẻ em trên 3 tuổi: Chỉ định interferon 2b kết hợp với Ribavirin trong điều trị viêm gan C mạn tính chưa từng được điều trị, dương tính với HCV-RNA, không có mất bù gan. Cần chú ý: điều trị phối hợp này có thể làm trẻ chậm phát triển và không rõ có hồi phục được không. Do đó cần cân nhắc thận trọng.
Nhiễm virus Human papillomavirus (HPV).
Bệnh bạch cầu tế bào tóc.
U Sarcom Kaposi liên quan đến bệnh AIDS.
Ung thư tế bào lympho T trên da và không Hodgkin’s.
U sắc tố.
Bệnh bạch cầu nguyễn bảo tuy mạn tính.
Ung thư biểu mô thận, ung thư biểu mô thận tiến triển.
Đa u tủy xương.
U lympho nang.
5 Chống chỉ định
Mẫn cảm với thuốc.
Tiền sử bệnh tim mạch nặng (như suy tim sung huyết không kiểm soát được, mới nhồi máu cơ tim, rối loạn nhịp tim nặng).
Suy thận nặng hoặc suy gan nặng, kẻ cả các rối loạn do di cần gây ra.
Động kinh và/hoặc tổn thương chức năng hệ TKTW.
Bệnh gan tự miễn hoặc bệnh gan mất bù.
Tiền sử bệnh tự miễn; người bệnh ghép cơ quan đang dùng thuốc chống thải ghép.
Tiền sử rối loạn tuyến giáp, trừ khi đã được kiểm soát bằng các điều trị thông thường.
Trẻ em và thiếu niên; tiền sử hoặc hiện đang có các rối loạn tâm thần nặng, đặc biệt trầm cảm nặng, ý tưởng tự sát.
Rối loạn chức năng tủy.
Kết hợp với telbivudin.
Phối hợp điều trị với ribavirin ở bệnh nhân viêm gan C mạn tính.
6 Thận trọng
Phải hết sức thận trọng khi dùng cho người bệnh có tiền sử bệnh tâm thần, đặc biệt trầm cảm nặng, có xu hướng tự tử tốt nhất là không dùng interferon alfa. Cần theo dõi biểu hiện trầm cảm trong quá trình dùng interferon alfa, thậm chí trong vòng 6 tháng sau khi ngừng thuốc. Xu hướng này còn gia tăng hơn ở đối tượng trẻ em hoặc thiếu niên dùng kết hợp interferon alfa kết hợp ribavirin. Nếu có các triệu chứng rối loạn tâm thần nặng hoặc xu hướng tự tử, cần ngừng thuốc và điều trị trầm cảm.
Bệnh nhân có xu hướng nghiện/lạm dụng rượu, ma túy... khi dùng interferon alfa có xu hướng xuất hiện/gia tăng các rối loạn thần kinh. Cần cân nhắc khi dùng và theo dõi cẩn thận trong khi và sau khi dùng interferon.
Trẻ em và thiếu niên (3 - 17 tuổi): Khi điều trị bằng interferon (dạng bình thường hoặc PEG hóa) kết hợp với ribavirin kéo dài đến 48 tuần, thường gặp hiện tượng giảm cân/giảm tăng trưởng. Cần cân nhắc thận trọng trong từng trường hợp.
Không khuyến cáo dùng thuốc cho trẻ em vì độ an toàn và hiệu quả chưa hoàn toàn xác định.
Phản ứng quá mẫn hiếm khi xảy ra. Nếu xuất hiện mề đay, phù mạch, co thắt phế quản, sốc phản vệ, cần ngừng dùng thuốc và có biện pháp xử lý phù hợp.
Ở những bệnh nhân ghép cơ quan, thuốc chống thải ghép có thể giảm tác dụng do tác động kích thích miễn dịch của interferon. Triệu chứng giống cúm có thể xuất hiện trong khi điều trị bằng interferon. Cần loại bỏ các nguyên nhân gây sốt khác, đặc biệt ở bệnh nhân giảm bạch cầu. Đã có báo cáo về nhiễm trùng nặng (do vi khuẩn, virus, nấm) trong khi điều trị bằng interferon alfa. Khi đó, cần ngừng thuốc và điều trị chống nhiễm trùng ngay.
Nhãn khoa: Khi dùng interferon có thể xảy ra xuất huyết võng mạc, chấm xuất huyết nhỏ võng mạc, phù gai thị, cục máu đông ở tĩnh mạch hoặc động mạch võng mạc, rối loạn thần kinh thị giác ở đến giảm thị lực. Bệnh nhân có bất kỳ dấu hiệu giảm thị lực này phải đi khám mắt. Cần khám mắt trước khi bắt đầu dùng interferon đơn độc hoặc phối hợp với ribavirin ở bệnh nhân đái tháo đường hoặc cao huyết áp. Nên ngừng thuốc khi có rối loạn về nhân khoa.
Nội tiết: Tăng đường huyết đã được báo cáo ở bệnh nhân dùng interferon, cần theo dõi đường huyết để điều chỉnh liều thuốc đái tháo đường nếu cần.
Khi có suy gan, thận hoặc tủy xương nhẹ hoặc vừa, cần theo dài chặt chẽ các chức năng gan, thận, tủy khi dùng interferon.
Trong một số trường hợp hiếm gặp, interferon alfa bị nghi ngờ làm nặng thêm bệnh tự miễn ở bệnh nhân viêm gan. Vì vậy đối với những bệnh nhân này, cần thận trọng khi dùng thuốc. Nếu có dấu hiệu suy giảm chức năng gan, cần cân nhắc dùng kháng thể tự miễn, nếu cần phải ngừng dùng interferon.
Ức chế tủy xương: Cần thận trọng khi dùng thuốc cho bệnh nhân bị ức chế tủy nặng, tác dụng ức chế tủy của thuốc có thể dẫn đến giảm bạch cầu, đặc biệt là bạch cầu hạt, giảm tiểu cầu và giảm nồng độ hemoglobin. Cần theo dõi chặt chẽ công thức máu ở những bệnh nhân này trước và trong khi dùng interferon.
Tự miễn: Sự gia tăng xuất hiện tự kháng thể đã được báo cáo khi dùng interferon. Những bệnh nhân có tiền sử hoặc nguy cơ bệnh tự miễn khi dùng thuốc cần theo dõi các triệu chứng này, cần đo nồng độ các tự kháng thể và TSH.
Hiệu quả trên bệnh nhân viêm gan mạn đang lọc máu hoặc bị Haemophilia hoặc nhiễm HIV chưa được xác lập.
Bệnh nhân HIV dùng trị liệu kháng virus mạnh (HAART) có thể tăng nguy cơ nhiễm toan lactic; thận trọng khi phối hợp với ribavirin. Những bệnh nhân này có thể tăng nguy cơ mất bù gan và nguy cơ tử vong.
7 Thời kỳ mang thai
Chỉ dùng các chế phẩm interferon alfa trong thời kỳ mang thai nếu thấy lợi ích nhiều hơn so với nguy cơ có thể xảy ra cho thai. Các nhà sản xuất khuyên phụ nữ có khả năng mang thai phải dùng một phương pháp tránh thai hiệu lực trong thời gian dùng thuốc. Mặc dù chưa có các nghiên cứu đầy đủ và có đối chứng trên người với interferon, interferon alfa-2a và interferon alfa-2b có tác dụng gây sảy thai ở khi Rhesus, khi tiêm bắp các thuốc trên với các liều tương ứng 15 và 30 triệu đvqt/kg hàng ngày (ước lượng tương dương ở người là 5 và 10 triệu đvqt/kg hàng ngày, dựa trên Diện tích bề mặt cơ thể được điều chỉnh cho 60 kg ở người trưởng thành).
8 Thời kỳ cho con bú
Chưa biết ở người interferon alfa có tiết vào sữa mẹ hay không nhưng ở chuột, các interferon có tiết vào sữa. Tuy nhiên, do nguy cơ ADR nghiêm trọng đối với trẻ còn bú, cần tránh cho con bú trong thời gian dùng interferon.
9 Tác dụng không mong muốn (ADR)
Hầu như tất cả các người bệnh dùng interferon alfa đều có ADR, phổ biến nhất là hội chứng giống cúm (98%) thường xảy ra trong vòng vài giờ đầu tới vài ngày. Đa số các ADR do interferon alfa thường nhẹ cho tới vừa, giảm dần khi tiếp tục điều trị. Interferon alfa cũng có thể gây các rối loạn tâm thần đi đến tử vong.
9.1 Rất thường gặp
TKTW: sốt, mệt mỏi, đau đầu, cơn rét, trầm cảm, đau, chóng mặt, trạng thái tâm thần giảm sút, cáu gắt, mất ngủ, rối loạn giấc ngủ.
Da: phát ban, rụng tóc, ngứa, da khô.
Nội tiết: giảm calci huyết, giảm phosphat huyết.
Tiêu hóa: chán ăn, buồn nôn, nôn, ỉa chảy, sụt cân, kích ứng hạng, đau bụng.
Huyết học: Thường do bệnh đã có ức chế tủy xương, giảm bạch cầu đa nhân trung tính, giảm tiểu cầu, giảm bạch cầu hạt.
Gan: phosphatase kiềm tăng, transaminase tăng.
Tại chỗ: phản ứng tại chỗ tiêm.
Cơ thần kinh, cơ xương: yếu cơ, đau cơ, đau khớp, đau xương, đau lưng, tê cóng, dị cảm.
Hô hấp: họ, viêm mũi, chảy nước mũi, khổ thơ, viêm phổi, viêm xoang,
Khác: hội chứng giống cúm, vã mồ hôi.
9.2 Thường gặp
Tim mạch: loạn nhịp, giảm huyết áp, ngất, tiếng thổi, viêm tắc tĩnh mạch, đánh trống ngực, viêm mạch.
TKTW; lú lẫn, lo âu, li bi, bồn chồn, chóng mặt, mất tập trung, mất trí nhớ, co giật, rối loạn hành vi, khó chịu.
Da: bầm tím, tổn thương da.
Nội tiết: tăng phosphat huyết, đái tháo đường, cường giáp, tăng triglycerid huyết, thay đổi dục tính, loạn năng tỉnh dục, kinh nguyệt không đều.
Tiêu hóa: viêm đại tràng, xuất huyết dạ dày - ruột, viêm tụy, đầy bụng, thay đổi vị giác, viêm miệng, táo bón, chảy máu lợi, tiêu hóa kém.
Huyết học: bệnh về đông máu, thiếu máu huyết tán, bọc máu.
Gan: đau gan.
Thần kinh cơ, cơ xương: viêm khớp, viêm đa khớp, rối loạn dáng đi, chuột rút ở chân.
Mất: rối loạn thị giác, viêm màng tiếp hợp, đau mắt.
Tại: thính giác thay đổi.
Thận: protein niệu.
Hô hấp: khô/viêm họng miệng, sung huyết phổi.
Khác: tái hoạt hóa virus herpes, hội chứng lupus ban đỏ.
9.3 Ít gặp (chỉ giới hạn những ADR nặng, đe dọa tính mạng)
Sốc phản vệ, phản vệ, phù mạch, thiếu máu bất sản, cổ trướng, phản ứng tự miễn kèm theo bệnh gan nặng lên, suy thận cấp, đột quỵ, cơn thiếu máu cục bộ, bệnh cơ tim, suy tim sung huyết.
9.4 Hướng dẫn cách xử trí ADR
Đa số các ADR do interferon alfa thường nhẹ tới vừa và giảm dần khi tiếp tục điều trị, nhưng khoảng từ 3 - 11% người bệnh phải ngừng thuốc và thường hết khi được phát hiện sớm. Hội chứng giống cảm phổ biến nhất. Sốt thường tới 38 - 40 °C trong vòng 6 giờ sau khi tiêm interferon alfa, kéo dài trong 2 - 12 giờ nếu không điều trị và thường có cơn rét run. Điều trị trước bằng thuốc NSAID hoặc Paracetamol có thể làm giảm nguy cơ sốt, đau cơ. Tuy vậy, sốt thường hết sau vài tuần đầu điều trị hoặc sốt nhẹ không cần điều trị. Do đó, nếu thấy sốt cao trong khi điều trị kéo dài interferon alfa, phải tìm nguyên nhân để loại trừ các nguyên nhân khác như nhiễm khuẩn. Đau cơ, đau khớp thường đi kèm hội chứng giống cúm. Các triệu chứng này thường nhẹ tự hết. Đau cơ nặng hơn thường ở chi dưới làm vận động bị hạn chế đòi hỏi phải nằm tại giường 1 - 2 tuần và dùng corticosteroid hoặc thuốc giảm đau. Đau cơ nặng thường gặp ở người bị Bệnh bạch cầu mạn dòng tủy.
Tuy interferon alfa phân bố kém vào hệ TKTW, nhưng đã gặp các ADR từ nhẹ như lo âu, cáu gắt đến trầm cảm nặng, có ý tưởng tự sát. Phải theo dõi sát, nếu trầm cảm nặng, phải ngừng thuốc. Tuy giảm liều hoặc ngừng thuốc, có thể các triệu chứng trầm cảm đỡ, nhưng trầm cảm có thể kéo dài và tự sát đã xảy ra sau khi ngừng interferon alfa.
10 Liều lượng và cách dùng
10.1 Cách dùng
Phải theo hướng dẫn của nhà sản xuất và phải do thầy thuốc chuyên khoa sử dụng.
Interferon alfa-2a và -2b tái tổ hợp tiêm bắp hoặc tiêm dưới da. Interferon alfa-2b cũng được tiêm trực tiếp vào tổn thương hoặc truyền tĩnh mạch. Nên tiêm vào buổi chiều để tránh nồng độ thuốc tối da ban ngày.
Vì các chế phẩm interferon alfa của các nhà sản xuất có thể khác nhau về hiệu lực, liều lượng khuyến cáo, đường tiêm, nên khuyến cáo chế phẩm interferon alfa đã được chọn phải được dùng suốt trong thời gian điều trị. Không được tự ý giảm liều mà không có ý kiến của thầy thuốc.
10.2 Liều dùng
10.2.1 Viêm gan B mạn tính
Liều khuyến cáo với interferon alfa-2a:
Người lớn: Tiêm dưới da 2,5 - 5 triệu đvqt/m2/ngày × 3 ngày/tuần, trong vòng 4 - 6 tháng. Trẻ em: Tối đa là 10 triệu đvqt/m2/ngày × 3 lần/tuần, mặc dù hiệu quả chưa được xác lập rõ ràng trên đối tượng này. Nếu sau khi dùng thuốc 3 - 4 tháng mà không có cải thiện về HBV-DNA thì cần ngừng điều trị.
Liều khuyến cáo với interferon alfa-2h:
Người lớn: Tiêm dưới da 5 triệu đvqt/ngày × 7 ngày hoặc 10 triệu đvqt/ngày × 3 lần/tuần (cách ngày) trong vòng 16 tuần.
Trẻ em trên 1 tuổi: Tối đa là 10 triệu đvqt/ngày × 3 lần/tuần, trong vòng 16 - 24 tuần. Nên giảm nửa liều khi có rối loạn huyết học (bạch cầu < 1,500/mm3, bạch cầu hạt < 750/mm3, tiểu cầu < 50 000mm3). Nên ngưng điều trị vĩnh viễn nếu bạch cầu < 1000/mm3, bạch cầu trung tính < 500/mm3 hoặc tiểu cầu < 25 000/mm3. Quay về liều ban đầu nếu các thông số trên về ngưỡng bình thường.
10.2.2 Viêm gan C mãn tính
Liều khuyến cáo với interferon alfa-2b
Người lớn. Tiêm dưới da hoặc tiêm tĩnh mạch 3 triệu đvqt × 3 lần/ tuần (cách ngày) cho dù dùng đơn độc hay phối hợp với ribavirin. Dùng thuốc trong vòng 18 - 24 tháng nếu dung nạp tốt, ALT trong ngưỡng bình thường vào tuần thứ 16. Nếu ALT HCV-RNA cao vào tuần 16, cần xem xét ngừng điều trị.
Trẻ em từ 3 tuổi: Tiêm dưới da hoặc tĩnh mạch 3 triệu đvqt/m2 x 3 lần/tuần (cách ngày ) phối hợp với ribavirin đường uống ngày 2 lần trong bữa sáng và bữa tối.
Bệnh nhân tái phát (người lớn). Phối hợp với ribavirin trong vòng 6 tháng.
Bệnh nhân dùng lần đầu: Hiệu quả điều trị tăng lên khi phối hợp với ribavirin trong ít nhất 6 tháng, chỉ dùng interferon alfa-2b đơn độc nếu bệnh nhân không dung nạp hoặc chống chỉ định với ribavirin. Liều khuyến cáo với interferon alfa-2a:
Bệnh nhân tái phát: Tiêm dưới da 4,5 triệu đvqt/lần × 3 lần/tuần trong vòng 6 tháng. Thường kết hợp với ribavirin 1 000 - 1 200 mg ngày, chia làm 2 lần.
Bệnh nhân dùng lần đầu: 3 - 4,5 triệu đvqt/lần × 3 lần/tuần, trong vòng 6 tháng. Hiệu quả điều trị tăng lên khi phối hợp với ribavirin trong ít nhất 6 tháng, chỉ dùng interferon alfa-2a đơn độc nếu bệnh nhân không dung nạp hoặc chống chỉ định với ribavirin.
Liệu pháp điều trị bằng interferon nên được tiếp tục thêm 6 tháng nữa ở những bệnh nhân có HCV-RNA âm tính tại tháng thứ 6 và những bệnh nhân nhiễm genotype 1 và có nồng độ virus cao trước điều trị.
10.2.3 Mụn cơm quanh hậu môn hoặc cơ quan sinh dục ngoài (do HPV)
Liều khuyến cáo với interferon alfa-2b là 1 triệu đvqt tiêm vào từng chỗ tổn thương × 3 lần/tuần (cách ngày), trong 3 tuần. Tổng liều không nên vượt quá 5 triệu đvqt/lần. Có thể kéo dài thời gian điều trị đến 12 – 16 tuần.
Liều khuyến cáo với interferon alfa-n3 là 250 000 đvqt tiêm vào từng chỗ tổn thương × 2 lần/tuần, trong vòng 8 tuần. Những chỗ tổn thương rộng có thể tiêm nhiều vị trí xung quanh với liều 250 000 đvqt/chỗ tổn thương. Tổng liều không nên vượt quá 2,5 triệu đvqt/lần.
10.2.4 Bệnh bạch cầu tế bào tộc
Liều thông thường cho người lớn với interferon alfa-2b là 2 triệu đvqt/m2 tiêm bắp hoặc dưới da × 3 lần/tuần. Với bệnh nhân giảm tiểu cầu < 50 000/mm3, nên dùng tiêm dưới da, không dùng tiêm bắp. Nếu có các ADR nghiêm trọng xảy ra, cần giảm nửa liều hoặc tạm ngừng dùng thuốc. Dừng thuốc vĩnh viễn nếu các ADR nghiêm trọng tiếp diễn hoặc nếu giảm liều mà vẫn không giảm ADR.
10.2.5 U Sarcom Kaposi liên quan đến bệnh AIDS
Liều thông thường cho người lớn với interferon alfa-26 là 30 triệu đvqt/m2 tiêm bắp hoặc dưới da × 3 lần/tuần. Sau 16 tuần điều trị, nếu đạt đáp ứng tối đa hoặc nếu bệnh tiếp tục tiến triển thị ngừng dùng. Đáp ứng điều trị thường chậm, đáp ứng tối đa thông thường đạt được sau 6 tháng hoặc lâu hơn. Nếu có các ADR nghiêm trọng xảy ra, cần giảm nửa liều hoặc tạm ngừng dùng thuốc. Dừng thuốc vĩnh viễn nếu các ADR nghiêm trọng tiếp diễn hoặc nếu giảm liều mà vẫn không giảm ADR.
10.2.6 U lympho nang không Hodgkin
Nếu interferon alfa-2b được dùng phối hợp với hóa trị liệu chứa anthracyclin, liều cho người lớn là 5 triệu đvqt tiêm dưới da × 3 lần/tuần, trong 18 tuần. Khi phối hợp với interferon, liều của thuốc ức chế tủy giảm 25% và liệu trình tăng 33%. Nên tạm dừng hóa trị liệu nếu bạch cầu trung tính giảm dưới 150/0 mm3 hoặc tiểu cầu giảm dưới 75 000/ mm3. Nếu bạch cầu trung tính < 1000/ mm3 hoặc tiểu cầu < 50 000/ mm3, cần ngừng dùng interferon. Nếu bạch cầu trong khoảng 1000 - 1500/mm3, cần giảm nữa liều interferon. Nếu các thông số được cải thiện (bạch cầu trung tính > 1500/mm3), cả thể quay về hiểu ban đầu. Ngưng dùng thuốc vĩnh viễn nếu AST huyết thanh vượt quá 5 lần giới hạn bình thường hoặc nếu creatinin huyết thanh - 2 mg/dl.
Liều khuyến cáo với interferon alfa-2a: Phối hợp với hóa trị liệu quy troc (cyclophosphamid, prednison, Vincristin, Doxorubicin) theo liệu trình 6 triệu đvqt/m' tiêm dưới da từ ngày 22 đến ngày 26 của liệu trình hóa trị 28 ngày.
10.2.7 U sắc tố
Để điều trị hỗ trợ phẫu thuật trong u sắc tố ác tính, interferon alfa-2b được dùng làm 2 pha:
Điều trị tấn công: Liều khuyến cáo là 20 triệu đvqt/m2 truyền tĩnh mạch, 5 ngày liên tục tuần, cho trong 4 tuần.
Điều trị duy trì: Liều khuyến cáo là 10 triệu đvqt/mẻ tiêm dưới dạ 3 lần/tuần, trong 48 tuần.
Nếu xảy ra các ADR nghiêm trọng (như bạch cầu hạt trong khoảng 250/mm2 - 500/mm2, ALT và hoặc AST tăng gấp 5 - 10 lần giới hạn bình thường), cần giảm nữa liều. Nếu giảm liều mà ADR không giảm hoặc bạch cầu hạt < 250/mm2 hoặc AST và hoặc ALT gặp hơn 10 lần giới hạn, cần ngừng thuốc vĩnh viễn.
Liều khuyến cáo với interferon alfa-2a: Tiêm dưới da 3 triệu đoạt 3 lần/tuần, trong vòng 18 tháng, khởi đầu trong vòng 6 tuần sau phẫu thuật. Nếu có dấu hiệu không dung nạp, cần giảm liều xuống 1,5 triệu đvqt x 3 lần/tuần.
10.2.8 Ung thư biểu mô thận tiến triển
Liều khuyến cáo với interferon alfa-2a:
Phối hợp với vinblastin: Tiêm dưới da interferon alfa-2a liều 3 triệu đvqt × 3 lần/tuần trong 1 tuần, 9 triệu đvqt x 3 lần/tuần trong tuần tiếp theo, 18 triệu đvqt × 3 lần/tuần trong các tuần sau nữa. Nếu liều 18 triệu đvqt không được dung nạp tốt, có thể giảm xuống 9 triệu đvqt. Liệu trình nên kéo dài ít nhất 3 tháng tới tối đa 12 tháng hoặc đến khi bệnh có tiến triển tốt. Bệnh nhân đáp ứng hoàn toàn có thể ngừng điều trị sau 3 tháng kể từ khi xác nhận đáp ứng tốt.
Phối hợp với bevacizumab: Tiềm dưới da interferon alfa-2a liều 9 triệu đvqt × 3 lần/tuần cho đến khi bệnh tiến triển tốt hoặc tối đa là 12 tháng. Nếu liều 9 triệu đvqt không được dung nạp tốt, có thể dùng liều 3 triệu đvqt. Có thể khởi đầu với liều thấp hơn (3 hoặc 6 triệu đvqt) rồi tăng dần đến 9 triệu đvqt trong vòng 2 tuần đầu tiên.
10.2.9 Bệnh bạch cầu nguyên bào tủy mạn tính
Liều interferon-2b khuyến cáo từ 4 - 5 triệu đvqt/m2 tiêm dưới da hàng ngày. Khi tế bào bạch cầu được kiểm soát, sử dụng liều tối đa có thể dung nạp (từ 4 - 5 triệu đoạt hàng ngày) để duy trì. Việt điều trị bằng interferon-2b phải dừng lại sau 8 - 12 tuần điều trị. nếu không đạt được đáp ứng một phần hoặc không làm giảm tế bào một cách có ý nghĩa lâm sàng.
10.2.10 Đa u tủy
Liệu pháp điều trị duy trì interferon-2b tiêm dưới da được sử dụng như là liệu pháp đơn trị liệu với liều 3 triệu đvqt/m2, 3 lần/tuần.
10.2.11 U lympho nang
Hỗ trợ cho hóa trị liệu, dùng interferon alfa-2b đường tiêm dưới da 5 triệu đvqt, 3 lần/tuần (cách nhật) trong vòng 18 tháng.
11 Tương tác thuốc
Các thuốc chống tăng sinh tế bào: Cần thận trọng khi phối hợp do nguy cơ ức chế tủy xương. Các alkaloid của dừa cạn: Dữ liệu hạn chế cho thấy sự phối hợp này không làm tăng tác dụng trên ung A biểu mô thận hoặc U sarcoma Kaposin liên quan đến AIDS.
Vinblastin: Có thể làm tăng độc tính của interferon alfa khi dùng phối hợp, đặc biệt là độc tính trên thận.
Etoposid: Không làm tăng hiệu quả điều trị nhưng làm tăng độc tính của mỗi thuốc.
Các thuốc kháng virus: Phối hợp với zidovudin có thể làm tăng độc tính trên gan và hệ tạo máu. Telbivudin: Bệnh lý thần kinh ngoại vì đã được báo cáo.
Các thuốc điều biến đáp ứng sinh học: Phối hợp giữa interferon alfa với aldesleukin có thể liên quan đến tình trạng nặng thêm các bệnh tự miễn, viêm, tổn thương cơ tim bao gồm cả nhồi máu cơ tim, viêm cơ tim, giảm cơ năng tâm thất, hội chứng tiêu cơ vân cấp. Theophylin, barbiturat, antipyrin: Interferon alfa ức chế chuyển hóa của theophylin, barbiturat, antipyrin.
Xạ trị: Độc tính nghiêm trọng đã được báo cáo khi dùng phối hợp interferon với xạ trị. Bệnh nhân cần được theo dõi chặt chẽ.
12 Quá liều và xử trí
Chưa có trường hợp quá liều cấp tính nào được báo cáo. Các nghiên cứu trên động vật không thể tiên đoán được đáp ứng ở người vì các tác dụng do interferon alfa thường có tính chất đặc hiệu đối với loài. Cũng như đối với tất cả các thuốc có tác dụng dược lý, phải theo dõi chặt người bệnh, nếu cần, điều trị triệu chứng và hồi sức. Bệnh nhân có ADR nghiêm trọng với interferon alfa thường phục hồi vài ngày sau khi ngừng thuốc, với điều kiện có các biện pháp xử trí thích hợp.
Cập nhật lần cuối: 2017.