Xử trí thuyên tắc phổi cấp ở người cao tuổi thế nào cho kịp thời và hiệu quả?

Đại học Y Dược Thành phố Hồ Chí Minh - Bộ môn Lão khoa
Chủ biên PGS.TS.BS. Nguyễn Văn Tân
PGS.TS.BS. Nguyễn Văn Trí
TS.BS. Nguyễn Thanh Huân
Các tác giả tham gia biên soạn
Nguyễn Văn Tân
Bàng Ái Viên
Thuyên tắc phổi cấp là một tình trạng bệnh lý cấp tính rất thường gặp ở đối tượng người cao tuổi. Nếu không có hướng xử trí đúng, can thiệp kịp thời thì bệnh có thể chuyển biến xấu rất nhanh, có nguy cơ cao gây tử vong.Trong bài viết này, Trung Tâm Thuốc Central Pharmacy (trungtamthuoc.com) xin gửi đến bạn đọc thông tin về cấp cứu thuyên tắc phổi cấp ở người cao tuổi.
1 Mở đầu
Thuyên tắc phổi, nhất là ở người cao tuổi điều trị nội trú, có tần suất cao và gây ra tử vong đáng kể. Trong thập kỷ, những hiểu biết về bệnh lý này, dễ dàng tiếp cận phương tiện chẩn đoán, những thay đổi tích cực và nhanh chóng trong điều trị cũng như phòng ngừa ở nhóm bệnh nhân nguy cơ đã giúp cải thiện đáng kể tiên lượng bệnh. Bên cạnh đó, sự xuất hiện những thuốc kháng đông đường uống cho phép kiểm soát tốt bệnh và ít biến chứng xuất huyết hơn. Cuối cùng, thuyên tắc phổi (TTP) được công nhận là một phần của hội chứng liên quan đến COVID-19 nhưng với cách tiếp cận mới trong điều trị dự phòng đã giúp giảm tỷ lệ tử vong, đây là thành công cho những cố gắng nền y học trong thời gian qua.
2 Dịch tễ học
Trong dân số chung ước tính tỷ lệ bắt đầu tăng 62/100.000 dân trước 1998 và tăng gấp đội 112/100.000 dân sau 1998' (khi sử dụng D-dimer và chụp cắt lớp động mạch phổi để chẩn đoán). Tỷ lệ mắc bệnh tăng lên theo tuổi, đặc biệt ở nữ, tần suất 500/100.000 sau 75 tuổi. Theo INCIMEDI tại Việt Nam, tỷ lệ TTHKTM không triệu chứng ở bệnh nhân nội khoa nằm viện là 22%. Tại Hoa Kỳ, TTP gây 100.000/năm trường hợp tử vong và châu u là 300.000 trường hợp, hầu hết là bệnh nhân nội viện. Ngoài ra, còn nhiều nguyên nhân gây đột tử do tim (ngoài bệnh viện) có thể thứ phát do TTP nên rất khó ước tính tỷ lệ tử vong thực sự. Thống kê tử vong có khuynh hướng giảm trong 10 năm gần đây so với thập niên 80. Tỷ lệ tử vong trong 30 ngày và 1 năm lần lượt là 4% và 13% và tỷ lệ này cao hơn ở người cao tuổi. Nhóm BN nguy cơ như cao tuổi, bệnh ác tính, bất động như đột quỵ, bệnh nội khoa cấp tính, phẫu thuật, chấn thương tủy sống, tình trạng tăng đông như hội chứng thận hư. Bệnh nhân cao tuổi mắc TTP dự hậu lâm sàng bất lợi hơn như tái phát TTHKTM, chảy máu liên quan thuốc kháng đông. Mặc dù có những tiến bộ lớn trong chẩn đoán và điều trị TTP nhưng thống kê mới từ một nghiên cứu đoàn hệ người 265 tuổi bị TTP được điều trị đầy đủ nhưng tỷ lệ tử vong cao là 9,4% tại thời điểm 3 tháng.
3 ĐỊnh nghĩa
Thuyên tắc phổi cấp là một tình trạng tắc nghẽn cấp tính động mạch phổi hay một trong các nhánh của nó gây ra do các chất di chuyển từ các nơi khác nhau của cơ thể qua dòng máu đến gây tắc ở phổi. Chất di chuyển gây tắc đa phần là huyết khối có nguồn gốc từ hệ tĩnh mạch sâu chi dưới, tiến trình này được gọi bằng thuật ngữ thuyên tắc huyết khối tĩnh mạch (TTHKTM). Một phần nhỏ các trường hợp TTP là do khí, u, mỡ hay nước ối. Sự cản trở dòng máu đến phổi làm tăng đột ngột áp lực động mạch phổi và buồng thất phải dẫn đến hội chứng và các dấu hiệu TTP. Nguy cơ TTP gia tăng hơn trong một số trường hợp đặc biệt như ung thư và bất động kéo dài".
Phân loại
Theo thời gian biểu hiện triệu chứng
- Cấp tính: triệu chứng xuất hiện ngay tức thì.
- Bán cấp: triệu chứng xuất hiện từ vài ngày cho tới vài tuần sau.
- Mạn tính: triệu chứng xuất hiện chậm, có thể đến cả năm, gây tăng áp phổi mạn tính (CTEPH).
Tình trạng rối loạn huyết động
- Không ổn định (thường do TTP lớn, nhóm nguy cơ cao): lâm sàng có biểu hiện tụt huyết áp (nhỏ hơn 90 mmHg hay HATT giảm ít nhất 40 mmHg) và kéo dài ít nhất 15 phút hoặc phải sử dụng thuốc vận mạch để duy trì huyết áp hoặc hỗ trợ co bóp cơ tim mà không giải thích được do các nguyên nhân khác như nhiễm trùng huyết, rối loạn nhịp tim, giảm thể tích tuần hoàn, suy thất trái sau nhồi máu cơ tim cấp. Triệu chứng xuất hiện trong 1 - 2 giờ và tiếp tục diễn tiến nặng trong 72 giờ kế tiếp. Một số ít trường hợp là do TTP nhỏ nhưng ở BN có bệnh tim phổi.
- Ổn định: không có biểu hiện rối loạn huyết động như trên. Vì vậy, mức độ nặng của bệnh trong nhóm này từ nguy cơ thấp cho tới trung bình. Triệu chứng lâm sàng: không có triệu chứng, triệu chứng nhẹ hay có hạ huyết áp nhẹ mà đáp ứng với điều trị bù dịch hay có suy chức năng tâm thất phải.
Phân loại theo cách này có giá trị tiên lượng về mặt tử vong.
Theo vị trí giải phẫu của động mạch phổi bị tắc
- Chỗ chia đôi của thân chung động mạch phổi, có thể lan tới nhánh chính của động mạch phổi phải hay trái. TTP này nặng và không ổn định gây rối loạn huyết động và dễ tử vong. Các nghiên cứu hồi cứu thống kê TTP tại gốc hay nhánh chính gây huyết động không ổn định ~ 22% và tử vong ~ 5 - 40%.
- Nhánh phụ: động mạch phổi thùy, phân thùy, hạ phân thùy, 1 bên hay cả 2 bên, gây nhồi máu phổi hay viêm màng phổi.
Theo sự hiện diện của triệu chứng: có hay không có triệu chứng.
4 Sinh lý bệnh
4.1 Sinh lý bệnh
Năm 1858, Wirchow lần đầu tiên mô tả cơ chế bệnh sinh của TTP với 3 cơ chế chính (còn gọi là tam giác Wirchow): tổn thương thành mạch máu, ứ trệ tuần hoàn tĩnh mạch và các rối loạn đông máu gây tăng động. Tất cả các cơ chế trên dẫn đến sự hoạt hóa tiểu cầu (theo con đường đông máu) và giải phóng các vi hạt chứa các tiền chất của yếu tố trung gian phản ứng viêm. Chúng cuốn hút bạch cầu đa nhân trung tính và kích thích bạch cầu giải phóng vật chất trong nhân, tạo thành “bẫy bạch cầu ngoại bào” (neutrophil extracellular traps). Mạng lưới trên góp phần làm tăng kết tập tiểu cầu và hình thành thrombin, từ đó tạo ra huyết khối tĩnh mạch. Nguồn gốc huyết khối thuyên tắc hầu hết phát sinh từ các tĩnh mạch chi dưới đoạn gần (chủ dưới, chậu, đùi). Có 50% BN vừa bị huyết khối tĩnh mạch sâu (HKTMS) đoạn gần vừa bị TTP/213. HKTMS từ bắp chân ít khi gây TTP và 2/3 huyết khối này tự tiêu sau khi phát hiện!4-6. Tuy nhiên, nếu không được điều trị, 1/3 HKTMS bắp chân lan tới đoạn gần và làm tăng nguy cơ TTP TTP cũng phát sinh từ HKTMS không phải chi dưới như tĩnh mạch thận và chi trên nhưng tỷ lệ không đáng kể. Thuyên tắc phổi thường biểu hiện phức tạp và phần lớn các trường hợp liên quan đến thùy dưới. Khi huyết khối tắc động mạch phổi thì một loạt các phản ứng sinh lý bệnh xảy ra:
- Nhồi máu phổi – 10% huyết khối nhỏ di chuyển đến đoạn xa, nhánh tận gây đau ngực kiểu màng phổi và họ ra máu. Nhồi máu phổi gây phản ứng viêm dữ dội ở phổi và màng phổi tạng và thành lân cận.
- Giảm trao đổi khí: huyết khối gây tắc nghẽn cơ học và chức năng của giường mao mạch làm thay đổi tỷ lệ thông khí và tưới máu. Song song đó là tình trạng viêm gây rối loạn chức năng hoạt động bề mặt và xẹp phổi làm mất chức năng trao đổi khí của phổi. Cả hai cơ chế đều gây giảm oxy máu. Và CO2 có khuynh hướng giảm do viêm gây kích thích và tăng thông khí và kiềm hô hấp. Một khi có tăng CO2 gây toan hô hấp thì thường là giai đoạn sau, nặng hơn và kèm sốc.
- Mất bù tim mạch: huyết khối gây tắc nghẽn cơ học làm tăng sức cản động mạch. Song song xuất hiện tình trạng co mạch do thiếu oxy trong máu động mạch. Áp lực mao mạch phổi tăng làm tăng hậu tải thất phải, tăng áp lực buồng thất và dãn buồng thất phải. Thời gian tâm thu thất phải dài ra, lực co bóp tăng lên (theo định luật Frank - Starling). Tuy nhiên, cơ chế bù trừ trên là có giới hạn do bề dày cơ thất phải mỏng, khó tạo ra được áp lực động mạch phổi trung bình >40 mmHg. Nhu cầu oxy của thất phải tăng lên quá khả năng đáp ứng, dẫn đến nhồi máu thất phải và giảm khả năng co bóp cơ tim. Áp lực thất phải tăng kèm nhồi máu thất phải nên giảm cung lượng thất phải, gây nên tình trạng vách liên thất bị đẩy lệch trái làm giảm tiền tải thất trái. Hậu quả là tiếp tục làm giảm thể tích thất trái và giảm thể tích nhát bóp - giảm cung lượng úm. Cuối cùng gây tụt huyết áp, giảm tưới máu mạch vành và rơi vào vòng xoắn bệnh lý của sốc tắc nghẽn. Đối với người không có bệnh lý tim phổi, khi sự tắc nghẽn ít nhất 75% giường mạch phổi thì áp lực tâm thu thất phải mới vượt 50 mmHg để duy trì lưu lượng động mạch phổi đầy đủ. Khi thất phải không thể thực hiện được điều này và gây tụt huyết áp. Đối với BN có sẵn bệnh lý tim phổi, tăng áp phổi từ trước thì tụt huyết áp cũng có thể xảy ra với tắc mạch nhỏ hơn.
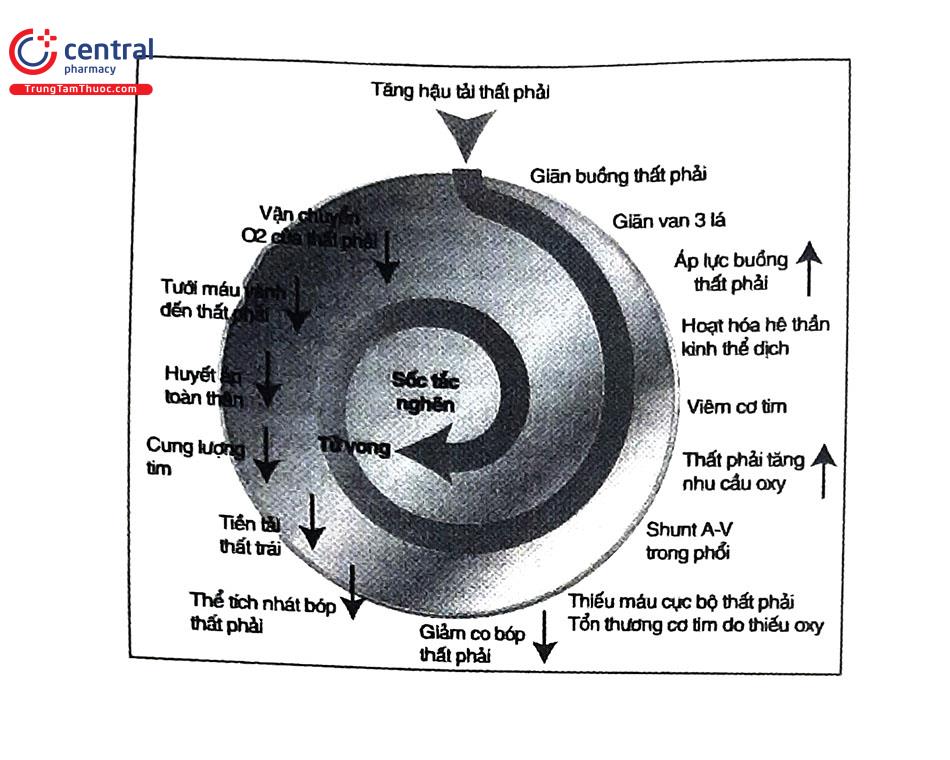
4.2 Yếu tố nguy cơ của thuyên tắc phổi ở người cao tuổi
Yếu tố nguy cơ cao (OR>10)
- Chấn thương chi dưới.
- Nhập viện do suy tim hoặc rung nhĩ/cuồng nhĩ trong vòng 3 tháng gần đây.
- Phẫu thuật thay khớp háng, khớp gối.
- Nhồi máu cơ tim trong vòng 3 tháng gần đây.
- Tiền căn HKTMS chi dưới.
- Chấn thương tủy sống.
Yếu tố nguy cơ trung bình (OR 2 - 9)
- Rối loạn tăng đông máu (thiếu yếu tố V Leiden, Antithrombin III, protein C, protein S, kháng thể kháng Phospholipid...).
- Bệnh tự miễn.
- Truyền máu.
- Đặt catheter, điện cực trong lòng tĩnh mạch.
- Hóa trị.
- Suy tim sung huyết, suy hô hấp.
- Nhiễm trùng đặc biệt là viêm phổi, nhiễm khuẩn tiết niệu.
- Ung thư.
- Nằm bất động kéo dài.
Yếu tố nguy cơ thấp (OR <2)
- Nằm một chỗ tại giường từ 3 ngày trở lên. Đái tháo đường, tăng huyết áp.
- Ngồi tại chỗ kéo dài.
- Tuổi cao.
- Phẫu thuật nội soi ổ bụng.
- Béo phì.
- Suy tĩnh mạch sâu chi dưới.
5 Chẩn đoán thuyên tắc phổi ở người cao tuổi
5.1 Triệu chứng lâm sàng
Các dấu hiệu lâm sàng và triệu chứng của TTP cấp tính thường không đặc hiệu. Ở hầu hết các trường hợp, nghi ngờ TTP khi BN có khó thở, đau ngực, tiền ngất, ngất hoặc ho ra máu. Rối loạn huyết động là một dạng biểu hiện lâm sàng ít gặp nhưng quan trọng vì đó. là TTP trung tâm hoặc TTP diện rộng với dự trữ huyết động giảm nghiêm trọng.
- Khó thở thường gặp nhất và xuất hiện đột ngột. Ở những BN có huyết khối ở thân chung hoặc nhánh chính thì tình trạng khó thở xảy ra cấp tính và nghiêm trọng hơn. Ở những BN suy tim hoặc có bệnh phổi mạn sẵn thì khó thở ngày càng nặng và khó thở là triệu chứng duy nhất của TTP.
- Đau ngực kiểu màng phổi cũng thường gặp của TTP cấp. Đây là tình trạng gây kích thích màng phổi khi có nhồi máu phổi ở vùng ngoại biên do tắc nhánh thủy hoặc phân thùy hoặc nhánh tận. Và khi có xuất huyết vùng phổi bị nhồi máu gây ho ra máu. Đối với TTP trung tâm, đau ngực có thể có biểu hiện đau thắt ngực điển hình, khả năng là phản ánh thiếu máu thất phải và cần chẩn đoán phân biệt với hội chứng mạch vành cấp tính hoặc bóc tách động mạch chủ
Ngoài các triệu chứng cơ năng, các triệu chứng thực thể và cận lâm sàng ban đầu cũng là những yếu tố giúp gợi ý TTP cấp. Thiếu oxy máu là tình trạng thường gặp nhưng có khoảng 40% BN có độ bão hòa oxy máu bình thường và 20% có độ chênh áp oxy phế nang - động mạch bình thường”. Giảm CO2 máu cũng có thể gặp trên BN TTP cấp.
Các triệu chứng ít gặp hơn như rối loạn nhịp tim thoáng qua hoặc kéo dài như rung nhĩ, tiền ngất hoặc ngất. Các nghiên cứu hồi cứu báo cáo rằng ngất là triệu chứng xuất hiện chưa tới 10%, tuy nhiên đối với BN nhập viện vì ngất thì TTP cấp chiếm 17% nguyên nhân. Ngất thể hiện “gánh nặng huyết khối” vì trong 2/3 trường hợp ngất thì huyết khối nằm thân chung hoặc nhánh chính. Ngất có liên quan đến tình trạng rối loạn huyết động và rối loạn chức năng thất phải. Một số trường hợp bệnh có thể diễn tiến ít cấp tính hơn, BN thưởng tới khám khi bệnh có diễn tiến nhanh và nặng hơn hay huyết động không ổn định (có khi chỉ trong một ngày) mặc dù triệu chứng đã kéo dài ít nhất thường 1 - 2 tuần trước đó. Theo một nghiên cứu tiến cứu thì trong trường hợp này là TTP diện rộng (vị trí tắc ở thân chung hay nhánh chính) so với BN đến khám trong vòng 7 ngày đầu. Người ta cho rằng nguyên nhân thứ phát do tắc mạch tái phát hay tăng áp phổi thứ phát do co mạch.
| Nghiên cứu | Triệu chứng | Khó thở | Mạch nhanh | Đau ngực | Thở nhanh | Ngất | Sốc | Ho ra máu |
| Busby, 1988 | 65 | - | 57 | 46 | 8 | 5 | 11 | |
| Stelin, 1991 | 78 | 29 | 51 | 74 | - | 10 | 8 | |
| Masotti, 2003 | 88 | 74 | 40 | 50 | 13,5 | 13,5 | - | |
| Trung Kiên, 2022 | 76,2 | 46,5 | 44,6 | - | 1,9 | 25,6 | 4,9 |
5.2 Khám lâm sàng
Các dấu hiệu thường gặp gồm:
- Nhịp nhanh.
- Phù bắp chân hay căng cứng bắp chân kèm đau.
- Nhịp tim nhanh.
- Ran ở phổi hay giảm âm phế bào.
- Tĩnh mạch cổ nổi.
- Sốt hay viêm phổi.
TTP cấp là nguyên nhân phổ biến của ngưng hô hấp - ngưng tuần hoàn, chiếm khoảng 8%. Những BN này biểu hiện khó thở cấp tính, thở nhanh, tĩnh mạch cổ nổi (do suy thất phải), tiếng tim T3 (bên phải), thở co kéo co hô hấp phụ, tím tái và sốc tắc nghẽn. Nhịp nhanh chuyển thành nhịp chậm hay phức hợp QRS hẹp thành dạng blốc nhánh phải có thể là dấu hiệu tiền sốc.
Nên nghi ngờ TTP cấp bất cứ khi nào có dấu hiệu tụt huyết áp kèm tăng áp lực tĩnh mạch trung tâm không giải thích được bằng các nguyên nhân khác như nhồi máu cơ tim cấp, tràn khí màng phổi áp lực, chèn ép tim cấp.
5.2.1 Huyết động không ổn định
| Ngưng tim | Sốc tắc nghẽn | Tụt huyết áp kéo dài |
| Cần hồi sức tim phổi | Huyết áp tâm thu <90mmHg hoặc cần thuốc vận mạch để duy trì huyết áp >=90mmHg mặc dù đã đủ dịch VÀ Giảm tưới máu cơ quan đích (thay đổi tri giác, da lạnh, ẩm, thiểu niệu/vô niệu, tăng lactate máu) | Huyết áp tâm thu <90mmHg hoặc huyết áp tâm thu giảm ít nhất 40mmHg, kéo dài hơn 15 phút và không do rối loạn nhịp tim mưới khởi phát, thiếu dịch hoặc nhiễm trùng huyết. |
Đây là một tình trạng đe dọa tính mạng ở BN TTP cấp, đây là nhóm nguy cơ cao, cân tiếp cận chẩn đoán và chiến lược điều trị sớm. Tuy nhiên, không có rối loạn huyết động cũng không loại trừ được tình trạng rối loạn chức năng thất phải giai đoạn đầu. Vì vậy cần thêm những đánh giá khác để phân tầng nguy cơ của BN.
| Tiêu chí | Thang điểm đầy đủ |
| Triệu chứng lâm sàng của HKTMS chi dưới | 3 |
| Ít nghĩ đến chẩn đoán khác ngoài TTP | 3 |
| Nhịp tim >100 lần/phút | 1,5 |
| Bất động ít nhất 3 ngày hoặc phẫu thuật 4 tuần trước | 1,5 |
| Tiền căn được chẩn đoán TTP/HKTMS chi dưới | 1,5 |
| Ho ra máu | 1 |
| Ung thư | 1 |
| Phân tầng nguy cơ có thuyên tắc phổi | |
| Nguy cơ thấp | 0-1 đ |
| Nguy cơ trung bình | 2-6 đ |
| Nguy cơ cao | ≥6 đ |
| Phân tầng nguy cơ theo hai mức | |
| Nghĩ nhiều đến thuyên tắc phổi | >4 đ |
| Ít nghĩ đến thuyên tắc phổi | ≤4 đ |
Bên cạnh triệu chứng và khám lâm sàng trên BN thì các thang điểm hỗ trợ đã được sử dụng rộng rãi để chẩn đoán TTP cấp. Hai thang điểm phổ biến hiện nay là thang điểm Wells và thang điểm Geneva sửa đổi (cả phiên bản đầy đủ và phiên bản rút gọn). Trong khi phiên bản đầy đủ của hai thang điểm trên chia BN thành ba nhóm nguy cơ thấp, trung bình và cao thì phiên bản rút gọn của thang điểm chỉ chia BN thành 2 nhóm hoặc là nghĩ nhiều đến TTP hoặc là ít nghĩ. Giá trị chẩn đoán của hai thang điểm là tương đương nhau. Tuy nhiên, hiện nay chưa có nhiều dữ liệu về thang điểm Wells và Geneva trên nhóm đối tượng người cao tuổi. Trên dân số chung, phân tích tổng hợp 29 nghiên cứu với tổng số 31.215 BN cho thấy, tỷ lệ BN được chẩn đoán có TTP khoảng 10% ở nhóm nguy cơ thấp, 30% ở nhóm nguy cơ trung bình và 65% ở nhóm nguy cơ cao. Trong khi đó sử dụng thang điểm rút gọn, tỷ lệ BN chẩn đoán TTP khoảng 12% ở nhóm ít nghĩ đến TTP và 30% ở nhóm nghĩ nhiều đến TTP. Lưu ý khi sử dụng thang điểm, áp dụng đúng dân số (Wells dùng cho BN ngoại trú và nội trú; Geneva chỉ sử dụng cho ngoại trú). Tuổi cao không có tác động đáng kể đến hiệu suất của điểm số Geneva và Wells, với diện tích tương tự dưới các đường cong ROC trong tất cả các loại tuổi (0,69 – 0,78), thứ hai là để biết độ nhạy của xét nghiệm D-dimer sẽ được sử dụng.
| Tiêu chí | Thang điểm đầy đủ | Thang điểm rút gọn |
| Tiền căn được chẩn đoán TTP/HKTMS chi dưới | 3 | 1 |
| Nhịp tim 75 - 94 lần/phút | 3 | 1 |
| Nhịp tim ≥95 lần/phút | 5 | 2 |
| Tiền căn phẫu thuật hay chấn thương trong 1 tháng | 2 | 1 |
| Ho ra máu | 2 | 1 |
| Ung thư tiến triển | 2 | 1 |
| Đau chi dưới một bên | 3 | 1 |
| Đau tĩnh mạch chi dưới khi sờ nắn và phù chi dưới một bên | 4 | 1 |
| Tuổi >65 | 1 | 1 |
| Phân tầng nguy cơ có thuyên tắc phổi | ||
| Nguy cơ thấp | 0-3 đ | 0-1 đ |
| Nguy cơ trung bình | 4-10 đ | 2-4 đ |
| Nguy cơ cao | >=11 đ | >= 5 đ |
| Phân tầng nguy cơ theo hai mức | ||
| Ít nghĩ đến thuyên tắc phổi | 0-5 đ | 0-2 đ |
| Nghĩ nhiều đến thuyên tắc phổi | >=6 đ | >=3 đ |
5.3 Cận lâm sàng
5.3.1 Sinh hóa
- Kết quả xét nghiệm thông thường bao gồm tăng bạch cầu, tăng tốc độ lắng hồng cầu (ESR), tăng lactate huyết thanh, tăng lactate dehydrogenase huyết thanh (LDH) và aspartate aminotransferase (AST).
- Creatinin huyết thanh và độ lọc cầu thận ước tính (eGFR) giúp xác định độ an toàn khi chụp mạch máu có thuốc cản quang.
- Khí máu động mạch: giảm O2 máu không giải thích được mặc dù chụp X quang ngực có kết quả bình thường nên nghi ngờ TTP cấp. Tuy nhiên, khí máu có thể bình thường ở 18% BN TTP3 hoặc thấp hơn ở BN có bệnh lý tim phổi có sẵn. Tần suất bất thường khí máu được thống kê như sau: giảm oxy máu (74%), tăng chênh áp O2 phế nang - động mạch (62 - 86%), kiềm hô hấp và giảm CO2 máu (41%), tăng CO2 máu, nhiễm toan hô hấp và/hoặc toan lactic gặp ở BN TTP nặng, có sốc hay suy hô hấp.
D-Dimer
D-Dimer là sản phẩm thoái giáng của fibrin từ cục máu đông trong lòng mạch. Quá trình tan cục máu được kích hoạt do các yếu tố nội sinh chuyển plasminogen thành plasmin. Plasmin thủy phân các dây peptid của lưới fibrinpolymer ở vị trí nối Arginin và lysin làm phá vỡ lưới fibrin và tạo ra các chuỗi có hai mảnh D và được gọi là D-Dimer và một số sản phẩm có trọng lượng phân tử thấp hòa tan FDP (Fibrin degration products). Do đó, có cục máu đông trong lòng mạch sẽ làm tăng nồng độ D-Dimer trong máu. Ngoài ra, D-Dimer còn có thể tăng trong nhiều bệnh cảnh khác như ung thư, nhiễm khuẩn, hậu phẫu...
Cho nên, D-Dimer tăng có giá trị tiên đoán dương và độ đặc hiệu kém cho TTP. Tuy nhiên, giá trị D-Dimer bình thường kết hợp với đánh giá lâm sàng BN không có khả năng cao TTP (nhóm nguy cơ thấp - trung bình trên các thang điểm) là đủ để loại trừ TTP và tránh thực hiện thêm các xét nghiệm hình ảnh học không cần thiết.
Bình thường nồng độ D-Dimer trong máu là <500 ug/L. Tuy nhiên, đối với BN là người cao tuổi, giá trị điểm cắt (cut-off) của D-Dimer được khuyến cáo điều chỉnh lại theo độ tuổi (tuổi x 10 ng/L, cho BN >50 tuổi)3,32. Ví dụ, BN 75 tuổi thì giá trị cut-off được sử dụng sẽ là 750 ug/L.
Peptid bài niệu nhóm B
Peptid bài niệu nhóm B (BNP, NT-proBNP) có giá trị tiên lượng. Tăng áp lực buồng thất phải quá mức và cơ tim bị kéo dãn sẽ phóng thích peptid bài niệu nhóm B (BNP, NT-proBNP). Do đó, nồng độ của các peptid bài niệu phản ánh mức độ nặng của tình trạng suy thất phải và ảnh hưởng huyết động. BNP >90 pg/mL có liên quan nguy cơ suy thất phải tăng gấp 28,4 lần nhưng không liên quan đến biến chứng nội viện, thời gian nằm viện và tử vong. Ngược lại, BNP hoặc NT-proBNP thấp giúp loại trừ tiên lượng bệnh xấu (độ đặc hiệu và giá trị tiên đoán âm cao).
Troponin tim (Tn)
Troponin tim (Tn) có giá trị tiên lượng nhưng không giúp ích trong chẩn đoán. Troponin tăng khi có tổn thương cơ tim do nhu cầu tiêu thụ oxy tăng quá mức cũng như bị giảm tưới máu mạch vành. Có khoảng 30 - 50% TTP từ trung bình - nặng có tăng troponin và có liên quan đến tình trạng lâm sàng nặng và tử vong sau TTP. Nồng độ troponin tăng và về bình thường trong khoảng 40 giờ sau khi TTP khác với tăng trong nhồi máu cơ tim cấp.
X quang phổi
X quang phổi thưởng cho thấy hình ảnh bất thường không đặc hiệu. Các hình ảnh bất thường kinh điển có thể gặp bao gồm:
5.3.2 ECG
| Dấu hiệu ECG | Ramos 2000 | Masotti 2003 | Ceccarelli 2003 | Kokturk 2005 |
| Bình thường | 50% | |||
| Nhịp nhanh xoang | 60% | 62,5% | ||
| Rung nhĩ | 20% | 20% | 20,5% | 13,6% |
| Blốc nhánh phải | 9% | 27% | 40,5% | 4,5% |
| S1Q3 hay S1Q3T3 | 8% | 12% | 8,5% | 4,5% |
| Bất thường ST-T | 22% | 34% | 51% | 13,6% |
Bất thường điển hình có thể gặp trên điện tâm đồ là hình dạng sóng S1Q3T3 (sóng S ở chuyển đạo DI, Q ở chuyển đạo DIII và T âm ở DIII) ~ 10%; ngoài ra còn có rối loạn nhịp nhĩ, blốc nhánh phải, sóng Q ở chuyển đạo thành dưới, T âm sâu ở các chuyển đạo trước ngực và thay đổi đoạn ST. Các dấu hiệu này tần suất không cao nên không có giá trị chẩn đoán nhưng có giá trị về mặt tiên lượng.
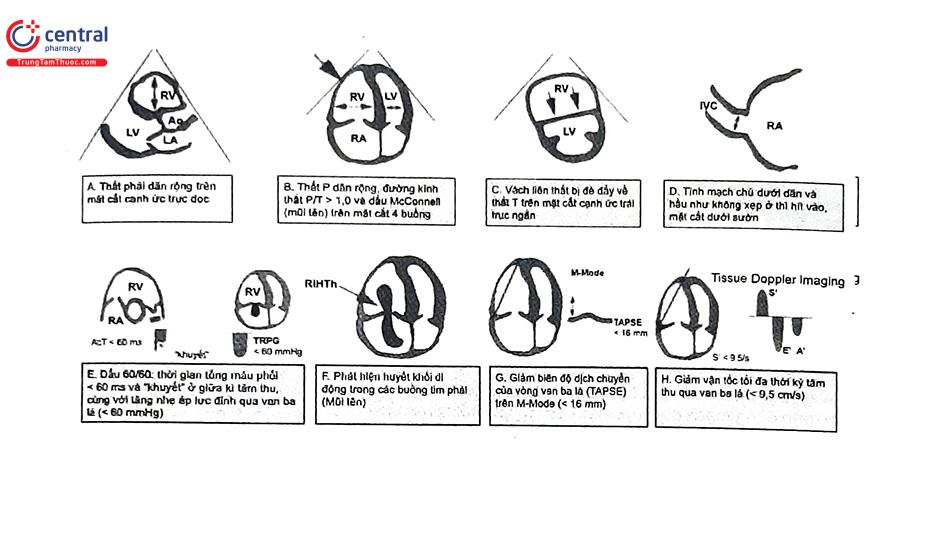
5.3.3 Siêu âm tim
TTP cấp có thể dẫn đến quá tải áp lực và suy buồng thất phải. Siêu âm tim có các dấu hiệu của tình trạng này. Ngoài ra, siêu âm tim còn giúp gợi ý các tình trạng rối loạn huyết động khác.
5.3.4 Siêu âm đè ép tĩnh mạch sâu chi dưới (Lower-limb Compression Ultrasonography)
Hầu hết các trường hợp TTP xuất phát từ huyết khối ở tĩnh mạch sâu chi dưới. Do đó, siêu âm tĩnh mạch chi dưới để đánh giá nguồn gốc, vị trí của huyết khối.
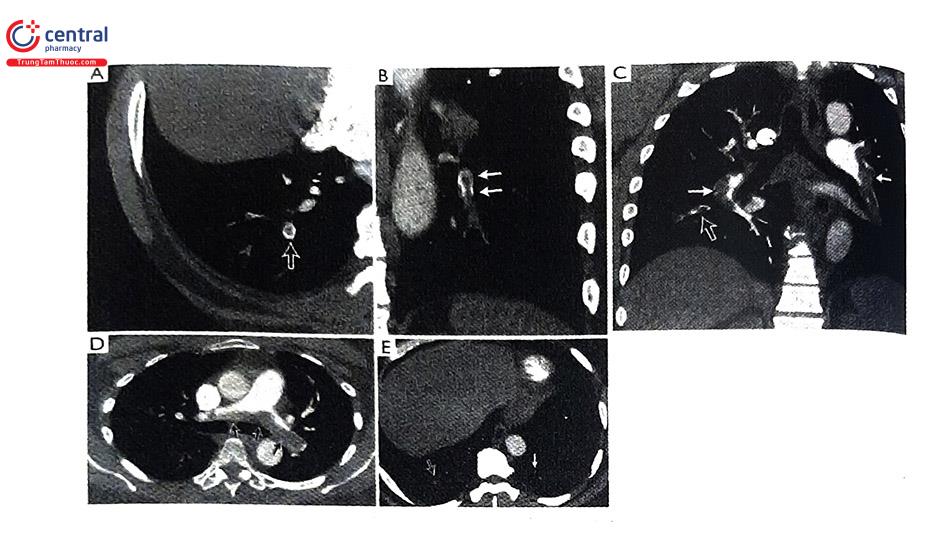
5.3.5 Chụp cắt lớp vi tính động mạch phổi có cản quang (Computed Tomographic Pulmonary Angiography - CTPA)
Có độ nhạy và độ đặc hiệu cao, lần lượt là 83% và độ đặc hiệu theo nghiên cứu PIOPED II). CTPA hiện nay được sử dụng phổ biến trong chẩn đoán TTP. Ở những nhóm BN được đánh giá lâm sàng thuộc nguy cơ thấp hoặc trung bình, CTPA âm tính giúp loại trừ (độ nhạy 96%, độ đặc hiệu 89%). Và ngược lại, ở nhóm BN nguy cơ trung bình/cao, kết quả CTPA dương tính có giá trị tiên đoán rất cao (92-96%).
Với đối tượng BN cao tuổi thường có chức năng thận giảm hoặc các bệnh lý hay thuốc đang sử dụng có ảnh hưởng xấu đến chụp cắt lớp vi tính (cường giáp, thuốc Metformin, iod phóng xạ...) thì cân nhắc lựa chọn chụp CT với các phương pháp chẩn đoán khác.
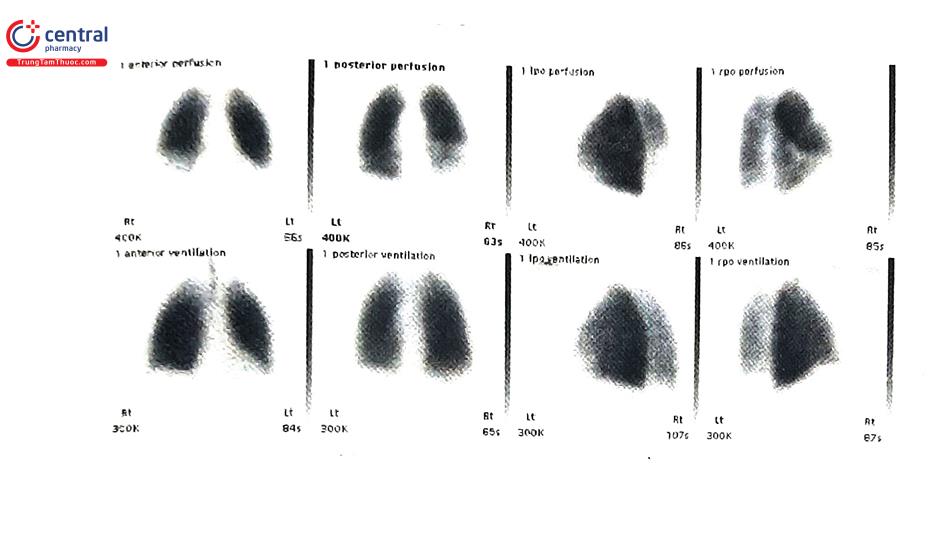
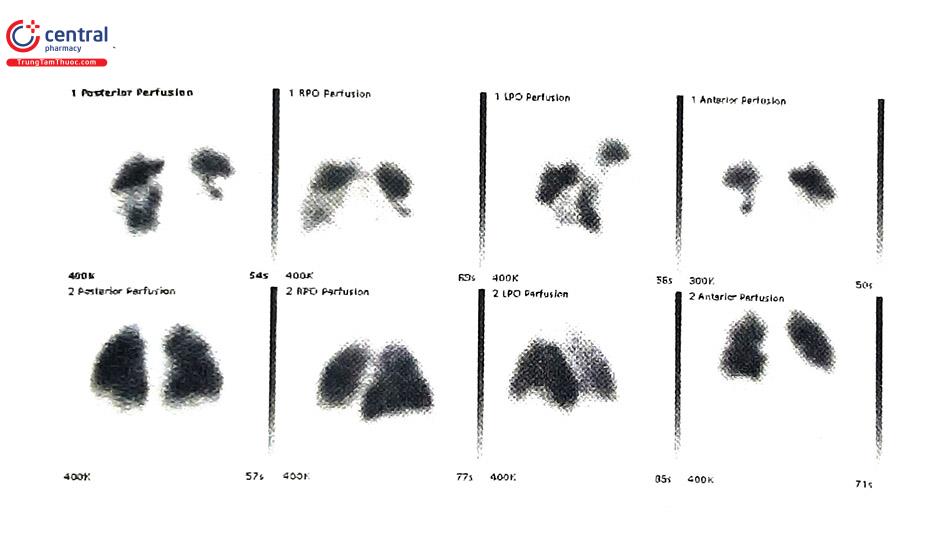
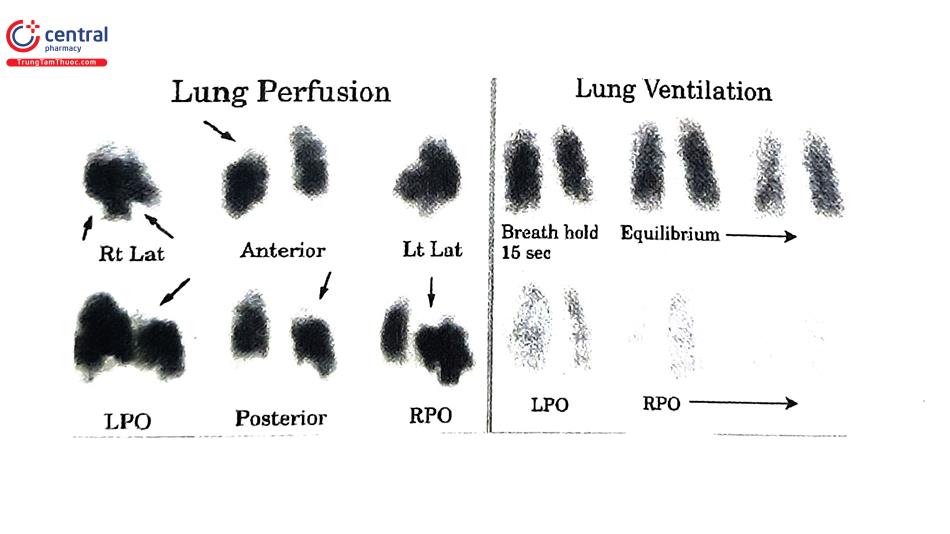
5.3.6 Xạ hình thông khí - tưới máu phổi (Ventilation/Perfusion Lung Scintigraphy - VIQ Scan)
Xạ hình thông khí/tưới máu phổi được thực hiện với các dược chất phóng xạ, dưới dạng tiêm tĩnh mạch (Tc-99 MAA) để chụp hình ảnh tưới máu phổi và dạng khí (Xenon-133, Xenon-127, Krypton-81 m, Tc-99 DTPA) để chụp xạ hình thông khí phổi. Hình ảnh tưới máu phổi cho phép bác sĩ xác định được các vị trí khuyết xạ, trong khi xạ hình thông khí phổi cho biết các bất thường các vị trí tưới máu tương ứng. Cả hai đều được so sánh với hình ảnh X quang ngực của BN. Trước đây xạ hình thông khí/tưới máu phổi là hình ảnh học chính để chẩn đoán TTP. Tuy nhiên, ngày nay CTPA trở nên phổ biến và dễ tiếp cận thì xạ hình thông khí/tưới máu phổi không còn được sử dụng rộng rãi.
Càng nhiều tổn thương trên tưới máu phổi không tương xứng với thông khí/tưới máu (V/Q mismatch) thì tỷ lệ xuất hiện TTP càng cao. Kết quả xạ hình phổi bình thường giúp đưa ra quyết định tạm hoãn điều trị. Ngược lại, kết quả xạ hình cho kết quả xác suất cao TTP thì có giá trị chẩn đoán xác định, bất kể đánh giá nguy cơ lâm sàng của BN (khoảng 40% số BN có kết quả xạ hình nguy cơ cao và lâm sàng nguy cơ thấp được xác nhận có TTP bằng chụp mạch máu phổi).
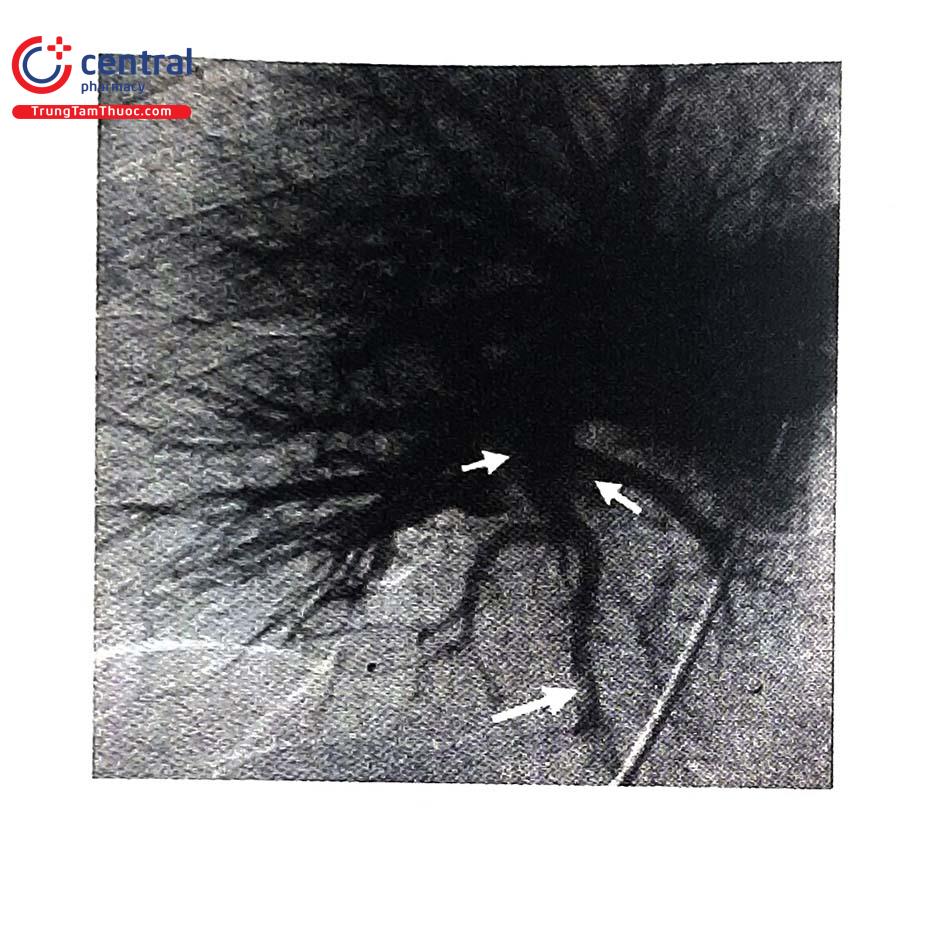
5.3.7 Chụp động mạch phổi có thuốc cản quang (Pulmonary Angiography)
Chụp động mạch phổi có thuốc cản quang được thực hiện bằng đưa thuốc cản quang vào động mạch phổi thông qua catheter tĩnh mạch đùi. Đây là “tiêu chuẩn vàng” trong chẩn đoán TTP. Phương pháp này xâm lấn được chỉ định chẩn đoán và khi có chỉ định lấy hoặc hút huyết khối.
Tiêu chuẩn lâm sàng loại trừ TTP (PERC rule):
- Tuổi <50
- Tần số tim <100 lần/phút
- Độ bão hòa oxy máu SaO2≥95%
- Không có họ ra máu
- Không sử dụng estrogen
- Không tiền sử HKTM sâu và TTP
- Không có phù chân 1 bên
- Không có phẫu thuật hay chấn thương phải nằm viện trong 4 tuần qua
Các tiêu chuẩn này sử dụng cho nhóm nguy cơ lâm sàng thấp, có giá trị loại trừ cao khi BN có đủ 8 đặc điểm trên và không cần thực hiện các chẩn đoán hình ảnh để chẩn đoán loại trừ.
5.4 Chiến lược tiếp cận chẩn đoán thuyên tắc phổi ở người cao tuổi
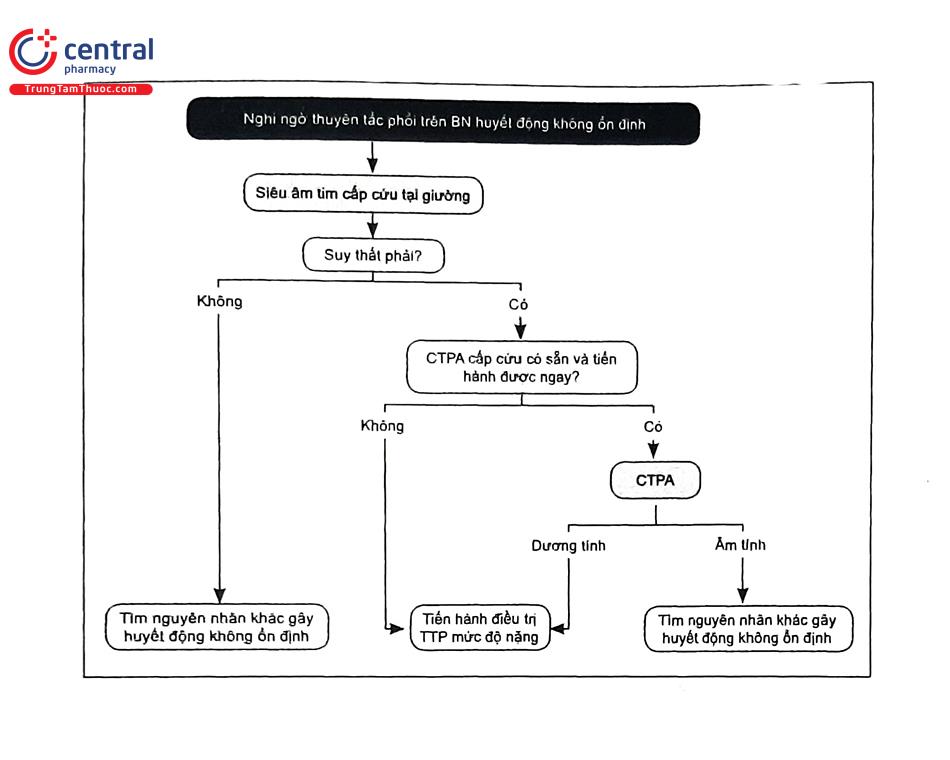
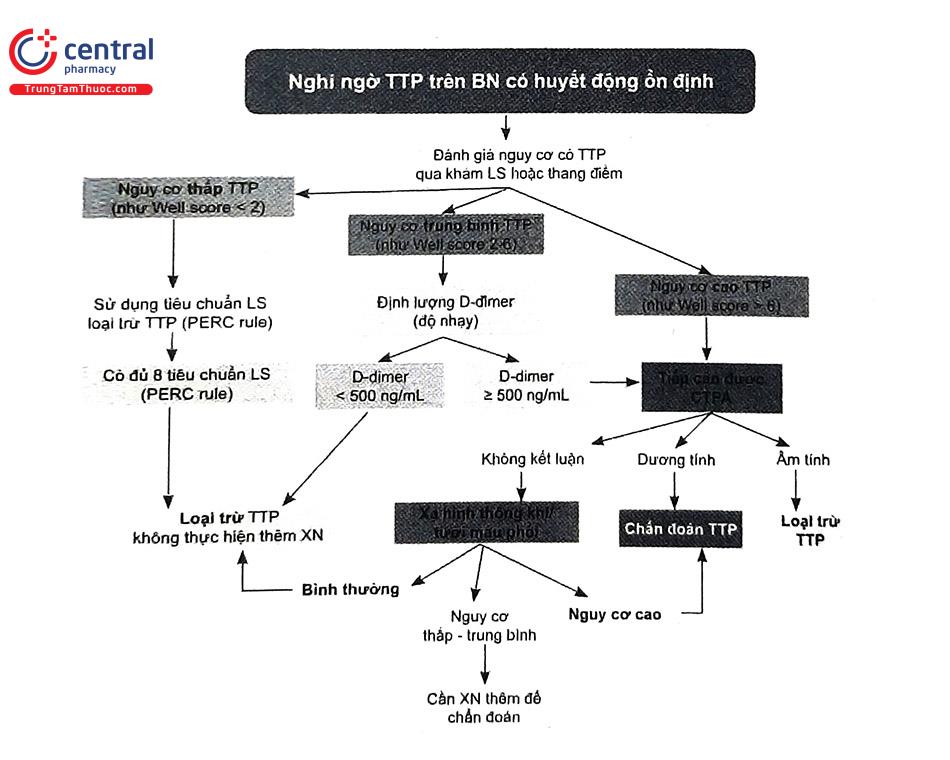
5.5 Phân tầng nguy cơ
| Tiêu chí | Phiên bản đầy đủ | Phiên bản rút gọn |
| Tuổi | Tuổi theo năm | 1đ (Tuổi >80) |
| Giới tính nam | +10 đ | Không đánh giá |
| Bệnh lý ung thư | +30 đ | 1 đ |
| Suy tim mạn | +10 đ | Không đánh giá |
| Bệnh lý phổi mạn tính | +10 đ | 1 đ |
| Nhịp tim >110 lần/phút | +20 đ | 1 đ |
| Huyết áp tâm thu <100 mmHg | +30 đ | 1 đ |
| Nhịp thở >30 lần/phút | +20 đ | Không đánh giá |
| Thân nhiệt <36°C | +20 đ | Không đánh giá |
| Tri giác tiến triển xấu dần | +60 đ | Không đánh giá |
| Độ bão hòa oxy máu động mạch (SaO2) <90% | +20 đ | 1 đ |
| Phân tầng nguy cơ | ||
| Độ I: ≤65đ. Nguy cơ tử vong (30 ngày) rất thấp (0-1,6%) | 0đ: Nguy cơ tử vong 30 ngày thấp (1,0%) | |
| Độ II: 65-80đ. Nguy cơ tử vong thấp (1,7-3,5%) | ||
| Độ III: 86-105đ. Nguy cơ tử vong trung bình (3,2-7,1%) | >1đ: Nguy cơ tử vong 30 ngày cao (10,9%) | |
| Độ IV: 105-125đ. Nguy cơ tử vong cao (4,0-11,4%) | ||
| Độ V: >125đ. Nguy cơ tử vong rất cao (10,0-24,5%) | ||
6 Điều trị
Dựa vào phân tầng mức độ nặng của BN để có hướng điều trị thích hợp.
6.1 Bệnh nhân thuộc nhóm mức độ nặng
6.1.1 Điều trị cấp cứu
Đảm bảo huyết động và hỗ trợ hô hấp
- Hỗ trợ hô hấp: chỉ định thở oxy hỗ trợ khi SaO2 <90%. Thở oxy qua cannula, qua mask có túi dự trữ, thông khí nhân tạo (xâm lấn hoặc không xâm lấn) được cân nhắc trong các trường hợp nặng. Cần lưu ý là áp lực dương cuối thì thở ra khi thông khí nhân tạo sẽ làm giảm khả năng đàn hối của phổi, từ đó làm máu tĩnh mạch khó trở về nhĩ phải hơn và làm nặng thêm tình trạng giảm cung lượng tim. Do đó, thể tích thông khi chỉ duy trì 6 mL/kg để đảm bảo áp lực bình nguyên (P-plateau) <30 cmH,O.
- Điều trị suy thất phải:
- Nếu áp lực tĩnh mạch trung tâm thấp hoặc bình thường (khảo sát trực tiếp qua đo CVP hoặc gián tiếp qua đo IVC), có thể bù dịch đẳng trương (<500 mL) trong vòng 15-30 phút. Không bù dịch quá nhanh và nhiều cùng lúc để tránh làm nặng thêm tình trạng quá tải thất phải có thể làm giảm cung lượng tim.
- Sử dụng thuốc vận mạch và tăng co bóp cơ tim như Noradrenalin, Dobutamin.
- Tránh sử dụng các thuốc dãn mạch vì làm nặng thêm tình trạng tụt huyết áp.
Điều trị thuốc kháng đông
Sử dụng thuốc kháng đông đường tiêm dưới da (điều chỉnh dựa theo cân nặng và độ lọc cầu thận), trong đó Heparin trọng lượng phân tử thấp (LWMH) và Fondaparinux được ưu tiên hơn Heparin không phân đoạn (UFH) do nguy cơ chảy máu nặng và giảm tiểu cầu máu liên quan đến heparin (heparin-included thrombocytopenia) thấp hơn. Ngoài ra, không cần thiết phải định lượng yếu tố X để theo dõi khi dùng LWMH và Fondaparinux.
6.1.2 Điều trị tái tưới máu
Các biện pháp điều trị tái tưới máu hiện nay gồm có: sử dụng thuốc tiêu sợi huyết toàn thân, phẫu thuật lấy huyết khối và hút huyết khối qua catheter.
Sử dụng thuốc tiêu sợi huyết toàn thân
Hiện nay có ba loại thuốc tiêu sợi huyết được chỉ định trong điều trị TTP là Alteplase (rtPA), Streptokinase và Urokinase. Trong đó, rtPA được ưu tiên hơn so với 2 thuốc còn lại. UFH có thể tiếp tục được dùng với rtPA, tuy nhiên không dùng tiếp với Streptokinase, Urokinase. Những BN ≥75 tuổi, liều thuốc tiêu sợi huyết giảm còn 1/2 liều ở BN<75 tuổi
Thời gian: tiêu sợi huyết toàn thân có hiệu quả cao nhất khi được điều trị trong 48 giờ đầu kể từ khi xuất hiện triệu chứng. Tuy nhiên, vẫn có thể cân nhắc chỉ định ở BN bị TTP từ 6 - 14 ngày.
Chống chỉ định tuyệt đối:
- Tiền sử tai biến mạch máu não trong vòng 6 tháng qua.
- Tổn thương hay u hệ thần kinh trung ương.
- Chấn thương đầu hoặc phẫu thuật, chấn thương nặng trong vòng 3 tuần.
- Đang chảy máu.
- Nghi ngờ bóc tách động mạch chủ ngực.
Chống chỉ định tương đối:
- Cơn thoáng thiếu máu não trong vòng 6 tháng qua.
- Tăng huyết áp không kiểm soát (huyết áp tâm thu >180 mmHg).
- Đang dùng thuốc kháng đông đường uống.
- Có vị trí chọc động mạch không thể đè ép.
- Chấn thương sau hồi sinh tim phổi.
- Bệnh gan nặng.
- Viêm nội tâm mạc nhiễm khuẩn.
- Bệnh lý võng mạc đái tháo đường.
Phẫu thuật lấy huyết khối hoặc can thiệp lấy huyết khối bằng ống thông (catheter) Cần được thực hiện ở trung tâm ngoại khoa/can thiệp có đầy đủ trang thiết bị và kinh nghiệm.
- Phẫu thuật lấy huyết khối: được chỉ định ở BN TTP mức độ nặng có chống chỉ định với tiêu sợi huyết toàn thân hoặc sử dụng tiêu sợi huyết toàn thân thất bại (mức độ khuyến cáo nhóm I-C).
- Can thiệp lấy huyết khối qua catheter: được chỉ định ở BN TTP mức độ nặng có chống chỉ định với tiêu sợi huyết toàn thân hoặc sử dụng tiêu sợi huyết toàn thân thất bại (mức độ khuyến cáo Nhóm IIa-C).
6.1.3 Dự phòng huyết khối bằng đặt lưới lọc tĩnh mạch chủ dưới (IVC Filter)
- Chỉ định:
- BN có chống chỉ định tuyệt đối của thuốc kháng đông.
- Thuyên tắc phổi tái phát dù kháng đông được dùng đầy đủ.
- Biến chứng của thuốc kháng đông (chảy máu nặng).
- Xem xét:
- BN có dự trữ tim phổi kém.
- TTP tái phát sẽ gây ra tử vong.
- BN có phẫu thuật lấy huyết khối.
- Dự phòng TTP trong một số trường hợp (bệnh lý ác tính).
- Xem xét khả năng lấy lại lưới lọc (với loại có thời gian đặt ngắn) khi BN đã có thể dùng lại thuốc kháng đông.
6.1.4 Thuốc kháng đông kháng Vitamin K
Thuốc kháng vitamin K ngăn chặn gián tiếp chu trình đông máu bằng cách cạnh tranh với vitamin K. Được hấp thu qua niêm mạc ruột, các thuốc này ức chế epoxyd reductase, enzym tham gia vào hoạt động của vitamin K nên ngăn ngừa quá trình tổng hợp ở gan của một số tiền chất đông máu phụ thuộc vitamin K (yếu tố II, VII, IX và X).
Do thời gian bán hủy của một số yếu tố phụ thuộc vitamin K tương đối dài (40 - 60 giờ), tác dụng của thuốc kháng vitamin K xuất hiện chậm và tăng dần theo thời gian (48 - 72 giờ). Cũng vì lý do này, thời gian tác dụng của thuốc kháng vitamin K tương đối dài, tác dụng chống đông có thể vẫn còn ngay cả khi đã ngừng điều trị.
Trong quá trình điều trị cần theo dõi sát INR, bắt đầu sau liều thuốc kháng vitamin K thứ ba (vào buổi sáng của ngày thứ tư), sau đó thực hiện ba ngày một lần cho đến khi ổn định. Các xét nghiệm nên được thực hiện mỗi tuần một lần, sau đó 15 ngày một lần và cuối cùng là mỗi tháng một lần. Lưu ý ghi giá trị INR vào sổ khám bệnh và theo dõi điều trị. Mục tiêu INR cần đạt được là trong khoảng 2-3.
6.1.5 Thuốc kháng đông đường uống thế hệ mới (NOACs)
NOAC hiện nay gồm có 2 nhóm: thuốc ức chế trực tiếp thrombin là Dabigatran và thuốc ức chế trực tiếp yếu tố Xa là Rivaroxaban, Apixaban và Edoxaban.
| Tính chất | Dabigatran | Apixaban | Edoxapan | Rivaroxaban |
| Chuyển hóa | 3-7% | 50% | 62% | 15 mg/20 mg: 66% nếu dùng khi đói, 80% nếu dùng sau ăn |
| Dạng tiền chất | Có | Không | Không | Không |
| Thải trừ qua thận | 80% | 27% | 50% | 35% |
| Độ gắn kết với protein | 35% | 87% | 55% | 95% |
| Lọc được bằng thẩm tách máu | 50 - 60% | 14% | Không | Không |
| Chuyển hóa qua gan liên quan đến CYP3A4 | Không | Có (~25%) | Rất ít (<4%) | Có (~18%) |
| Tăng hấp thu khi dùng sau bữa ăn | Không | Không | 6-22% | 39% |
| Tăng/giảm hấp thu khi dùng với ức chế H2/PPI | Giảm 12% cho đến tăng 30% | Không | Không | Không |
| Tăng hấp thu trên đối tượng chủng tộc châu Á | Tăng 25% | Không | Không | Không |
| Thời gian bán hủy | 12 - 17 giờ | 12 giờ | 10 - 14 giờ | 11 - 13 giờ (ở người cao tuổi) |
| Khác | Khó tiêu (5-10%) | Uống 15/20 mg cùng với thức ăn? |
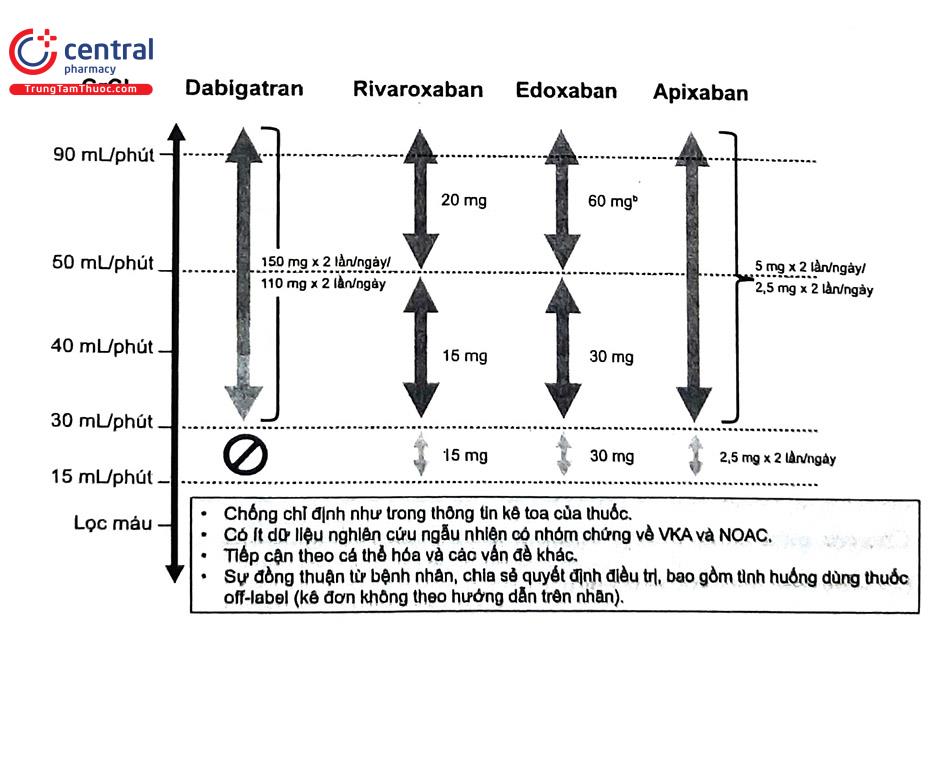
6.1.6 Chuyển đổi giữa các thuốc kháng đông
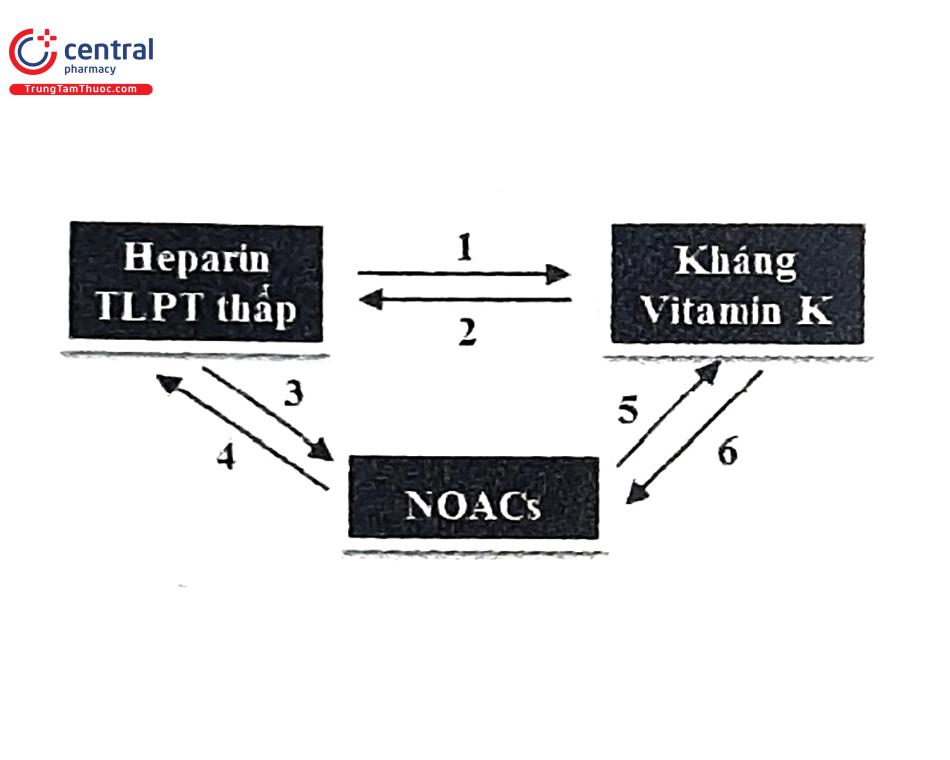
Chuyển đổi - phối hợp giữa Heparin với thuốc kháng Vitamin K
(1) Kháng VitK được cho đồng thời với LWMH, dừng Heparin khi INR đạt mục tiêu điều trị từ 2 - 3, hai lần liên tiếp trong ít nhất 24 giờ.
(2) Dùng kháng Vitamin K, bắt đầu cho LWMH khi INR <2.
Chuyển giữa Heparin với thuốc kháng đông đường uống
(3) Bắt đầu NOAC (Rivaroxaban, Dabigatran) ≤2 giờ trước mũi tiêm dự kiến kế tiếp (nếu là UFH: có thể bắt đầu dùng NOAC ngay sau khi ngưng truyền).
(4) Với Rivaroxaban: dừng NOAC và bắt đầu tiêm Heparin vào thời điểm dùng liều NOAC kế tiếp.
Với Dabigatran: dùng NOAC và bắt đầu tiêm Heparin sau 12 giờ (eGFR >30 mL/ ph/1,73 m) hoặc sau 24 giờ (eGFR <30 mL/phút/1,73 m2) kể từ liều NOAC cuối. Chuyển giữa thuốc kháng Vitamin K và kháng đông đường uống:
(5) Dựa vào mức lọc cầu thận:
+ eGFR 250 mL/phút/1,73 m2: bắt đầu kháng ViK 4 ngày trước khi dùng Rivaroxaban, 3 ngày trước khi dừng Dabigatran.
+ eGFR 30 - <50 mL/phút/1,73 m2: bắt đầu kháng VitK 3 ngày trước khi dừng Rivaroxaban, 2 ngày trước khi dừng Dabigatran.
+ eGFR 15-30 mL/phút/1,73 m2 : bắt đầu kháng VitK 2 ngày trước khi dừng Rivaroxaban, 1 ngày trước khi dừng Dabigatran.
(6) Dừng kháng VitK và bắt đầu Rivaroxaban nếu INR <3 hoặc bắt đầu Dabigatran nếu INR <2.
6.2 Khuyến cáo điều trị ở đối tượng BN không có bệnh lý ung thư
Thuốc kháng đông cần duy trì liên tục trong vòng 3 tháng đầu, sau đó cân nhắc tiếp tục hoặc ngưng kháng đông tùy theo đối tượng BN.
| Khuyến cáo | Nhóm | Mức độ bằng chứng |
| Điều trị kháng đông >=3 tháng được khuyến cáo cho tất cả các BN TTP. | I | A |
| Khuyến cáo ngưng kháng đông sau 3 tháng khi: | ||
| BN lần đầu mắc TTP/HKTMS thứ phát bởi một yếu tố nguy cơ chính thoảng qua hoặc có thể đảo ngược được. | I | B |
| Điều trị kháng đông bằng đường uống kéo dài hơn 3 tháng nên được khuyến cáo khi | ||
| Điều trị kháng đông bằng đường uống trong thời gian dài được khuyến cáo cho những BN bị TTHKTM tái phát (với ít nhất một đợt TTP hoặc HKTMS trước đó) không liên quan đến yếu tố nguy cơ chính thoáng qua hoặc có thể đảo ngược được. | I | B |
| Điều trị kháng đông bằng đường uống với kháng vitamin K trong khoảng thời gian dài được khuyến cáo cho BN có hội chứng kháng thể kháng phospholipid. | I | B |
Điều trị kháng đông bằng đường uống kéo dài hơn 3 tháng nên được xem xét khi | ||
BN bị TTP lần đầu và không xác định rõ yếu tố nguy cơ | IIa | A |
| BN bị TTP lần đầu có liên quan với một yếu tố nguy cơ kéo dài khác với hội chứng kháng thể kháng phospholipld | IIa | C |
| Bệnh nhân bị TTP lần đầu có liên quan với một yếu tố nguy cơ phụ thoảng qua/hoặc có thể đảo ngược được | IIb | C |
| Liều NOAC trong trường hợp dùng kéo dài | ||
| Nếu thuốc kháng đông đường uống được quyết định dùng kéo dài sau TTP ở BN không bị ung thư, giảm liều Apixaban (2,5 mg x 2 lần mỗi ngày) hoặc Rivaroxaban (10 mg mỗi ngày) nên được xem xét sau 6 tháng điều trị kháng đông | IIa | A |
| Điều trị kéo dài đối với các thuốc kháng đông khác | ||
| Ở những BN từ chối dùng hoặc không thể dung nạp bất kỳ dạng thuốc kháng đồng đường uống nào, Aspirin hoặc sulodexide có thể được xem xét để điều trị dự phòng TTHKTM kéo dài. | IIb | B |
| Theo dõi BN đang điều trị kháng đông | ||
| Ở những BN được điều trị kháng đông kéo dài, tình trạng dung nạp và tuân thủ thuốc, chức năng gan và thận (đặc biệt ở BN dùng NOAC) và nguy cơ chảy máu nên được đánh giả lại thường xuyên. | I | C |
6.3 Khuyến cáo điều trị ở đối tượng BN đang có bệnh lý ung thư
| Khuyến cáo | Nhóm | Mức độ |
| Đối với BN bị TTP mắc ung thư, LWMH tiêm dưới da chỉnh liều theo cân nặng được xem xét trong vòng 6 tháng đầu hơn là thuốc kháng Vitamin K | IIa | A |
| Edoxaban nên được xem xét như là điều trị thay thế cho LWMH tiêm dưới da chỉnh liều theo cân nặng ở BN không mắc ung thư dạ dày - ruột | IIa | B |
| Rivaroxaban nên được xem xét như là điều trị thay thế cho LWMH tiêm dưới da chỉnh liều theo cân nặng ở BN không mắc ung thư dạ dày - ruột | IIa | C |
| Đối với BN bị TTP mắc ung thư, điều trị kháng đông kéo dài sau 6 tháng đầu nên được xem xét trong khoảng thời gian dài hoặc cho đến khi ung thư được điều trị khỏi | IIa | B |
| Trên BN ung thư nên xem xét điều trị TTP được phát hiện tình cờ giống như là TTP có triệu chứng nếu vị trí thuyên tắc ở động mạch thùy hoặc đoạn gần, nhiều nhánh phân thủy hoặc chỉ một nhánh phân thùy nhưng có kèm với chứng cứ HKTMS. | IIa | B |
6.4 Điều trị biến chứng của thuốc kháng đông
6.4.1 Biến chứng chảy máu nặng
Bao gồm xuất huyết não, xuất huyết sau phúc mạc và bất kỳ tình trạng chảy máu nặng có nguy cơ tử vong, nhập viện hoặc phải truyền máu.
Các bước xử trí biến chứng chảy máu do quá liều kháng đông:
- Ngừng ngay thuốc kháng đông đang dùng, xác định thời gian và liều dùng cuối cùng.
- Sử dụng thuốc trung hòa hoặc thuốc đối kháng nếu có.
- Điều trị hỗ trợ: bù khối lượng tuần hoàn, truyền chế phẩm máu nếu có chỉ định.
- Tìm vị trí chảy máu, xét cầm máu tại chỗ nếu thuận lợi.
Chảy máu do Heparin không phân đoạn: trung hòa bằng Protamine Sulfate (1 mg Protamine trung hòa được 100 IU Heparin). Thời gian bán hủy của Heparin từ 30-60 phút. Nếu không định lượng được Heparin trong máu, chỉ cần tiêm tĩnh mạch chậm 25 - 50 mg Protamine, sau đó kiểm tra lại aPTT.
Chảy máu do LWMH: tỷ lệ chảy máu do LWMH rất hiếm. Trong trường hợp chảy máu nặng, có thể trung hòa bằng Protamin Sulfate. Nếu LWMH (Enoxaparin) được dùng trong vòng 8 giờ, liều Protamine là 1 mg cho 1 mg Enoxaparin, nếu quá 8 giờ, liều Protamine là 0,5 mg cho 1 mg Enoxaparin.
Chảy máu do Fondaparinux: không trung hòa được bằng Protamine Sulfate do Fondaparinux không gắn kết với chất này.
Chảy máu do thuốc kháng VitK hoặc khi giá trị INR vượt quá cửa sổ điều trị (2 - 3): Nếu INR <5 và không chảy máu: giảm liều kháng Vitamin K hoặc ngừng 1 liều. Nếu INR 5 - 9 và không chảy máu: ngừng 1 - 2 liều kế tiếp, sau đó giảm liều theo INR; hoặc ngừng 1 liều, uống 1 - 2,5 mg Vitamin K1.
Nếu INR >9 và không chảy máu: ngừng kháng Vitamin K, uống 2,5 - 5 mg Vitamin K1. INR bất kỳ và chảy máu nặng: tiêm tĩnh mạch chậm 10 mg Vitamin K1, truyền huyết tương tươi đông lạnh hoặc phức hợp yếu tố đông máu.
Chảy máu do NOAC: với Dabigatran là Idarucizumab - chất đối kháng đặc hiệu.
Chỉ định dùng Idarucizumab
Cần phẫu thuật khẩn hoặc can thiệp xâm lấn trong 8 giờ tiếp theo.
BN đang sử dụng Dabigatran có chảy máu tiến triển kèm theo một trong các yếu tố sau: + Huyết động không ổn định.
+ Chảy máu ở vùng trọng yếu (xuất huyết não, xuất huyết ổ bụng, xuất huyết sau phúc mạc, tràn máu màng phổi, xuất huyết đường thở...).
+ Chảy máu với Hb giảm >2 g/dL hoặc cần truyền >02 đơn vị hồng cầu khối.
Liều dùng của Idarucizumab
Liều dùng của Idarucizumab: 02 lọ 2,5 g (tổng liều 5 g) pha tiêm tĩnh mạch nhanh hoặc truyền tĩnh mạch chậm trong vòng 5 - 10 phút (lưu ý pha tiêm, truyền từng lọ riêng biệt).
Với các thuốc NOAC chưa có chất đối kháng đặc hiệu. Các biện pháp gồm: than hoạt (nếu mới dùng thuốc <4 giờ), truyền yếu tố VIIa tái tổ hợp, phức hợp Prothrombin đông đặc (PCC), FEIBA (Factor Eight Inhibitor Bypassing Agent).
6.4.2 Tái khởi động thuốc kháng đông sau biến chứng chảy máu
Tất cả BN sau xử trí biến chứng chảy máu do thuốc kháng đông đều phải được đánh giá nguy cơ chảy máu tái phát/lan rộng và nguy cơ TTHKTM tiến triển/tái phát, từ đó lựa chọn phương pháp dự phòng trong thời gian ngừng kháng đông (bơm hơi áp lực ngắt quãng, lưới lọc tĩnh mạch chủ dưới) cũng như thời điểm bắt đầu lại thuốc chống đông
Xuất huyết nội sọ: cân nhắc thời gian dùng lại kháng đông với từng BN cụ thể, đánh giá nguy cơ chảy máu lại hoặc lan rộng (lâm sàng, vị trí và kích thước ổ chảy máu), Thời gian dùng lại kháng đông trung bình từ 7 - 14 ngày.
Chảy máu tiêu hóa: cân nhắc thời gian dùng lại kháng đông dựa vào vị trí, mức độ nặng của chảy máu tiêu hóa (phân loại Forrest) và loại kháng đông được sử dụng trước đó.
Giảm tiểu cầu do Heparin (HIT - Heparin Included Thrombocytopenia)
Định nghĩa: là tình trạng rối loạn tiểu cầu sau khi điều trị bằng Heparin, với số lượng cầu giảm (<150.000/L hoặc giảm 250% so với trị số trước điều trị), có thể kèm theo biến chứng huyết khối động mạch/tĩnh mạch.
Thời điểm xét nghiệm tiểu cầu: mỗi 2 - 3 ngày, kể từ ngày thứ 4 đến ngày thứ 14 tới khi dùng Heparin
Chẩn đoán:
- Đánh giá nguy cơ bị HIT bằng thang điểm 4T.
- Xét nghiệm: kháng thể kháng PFF4-Heparin ở những BN có xác suất lâm sàng cao hoặc trung bình bị HIT.
Điều trị:
- Ngừng mọi điều trị Heparin với BN có nguy cơ cao hoặc trung bình.
- Sử dụng thuốc chống đông thay thế: nhóm ức chế trực tiếp thrombin (argatroban, bivalirudin) hoặc Heparinoid (daparanoid, fondaparinux). Liều fondaparinux giống như liều điều trị TTHKTM.
- Trì hoãn dùng kháng Vitamin K tới khi số lượng tiểu cầu đã hồi phục.
- Tránh truyền tiểu cầu.
7 Kết luận
Như vậy với những hiểu biết khá rõ ràng về cơ chế sinh bệnh, nhóm bệnh nhân nguy cơ, cách tiếp cận nhằm phân tầng nguy cơ và những hướng dẫn trong điều trị của các Hiệp Hội chuyên ngành trong và ngoài nước không những cải thiện thực trạng của bệnh TTP mà còn giúp ích cho các bác sĩ trong thực hành lâm sàng tốt.
8 Tài liệu tham khảo
- Nguyễn Văn Tân, Nguyễn Văn Trí, Nguyễn Thanh Huân (2023). “Thuyên tắc phổi cấp ở người cao tuổi”, Cấp cứu các bệnh thường gặp ở người cao tuổi. Nhà xuất bản Y học, trang 125-153. Tải bản PDF tại đây.
- Konstantinides SV. (2016) Trends in incidence versus case fatality rates of pulmonary embolism: Good news or bad news? Thromb Haemost
- Tagalakis V, Patenaude V, Kahn SR, et al. (2013) Incidence of and mortality from venous thromboembolism in a real-world population: the Q-VTE Study Cohort. Am J Med
- Đặng Vạn P và cộng sự. (2010) Huyết khối tĩnh mạch sâu: chẩn đoán bằng siêu âm Duplex trên bệnh nhân nội khoa nhập viện. Tạp chí Tim mạch học Việt Nam.
- Horlander KT, Mannino DM, Leeper KV. (2003) Pulmonary embolism mortality in the United States, 1979-1998: an analysis using multiple-cause mortality data. Arch Intern Med
- Sogaard KK, Schmidt M, Pedersen L, et al. (2014) 30-year mortality after venous thromboembolism: a population-based cohort study. Circulation.
- Alotaibi GS, Wu C, Senthilselvan A, et al. (2016) Secular Trends in Incidence and Mortality of Acute Venous Thromboembolism. Am J Med.
- Anderson FA, Goldberg RJ, Hosmer DW, et al. (1991) A population-based perspective of the hospital incidence and case-fatality rates of deep vein thrombosis and pulmonary embolism. The Worcester DVT Study. Arch Intern Med.
- Silverstein MD, Heit JA, Mohr DN, Petterson TM, O'Fallon WM, Melton LJ, 3rd. (1998) Trends in the incidence of deep vein thrombosis and pulmonary embolism: a 25-year population- based study. Arch Intern Med.
- Goldhaber SZ, Visani L, De Rosa M. (1999) Acute pulmonary embolism: clinical outcomes in the International Cooperative Pulmonary Embolism Registry (ICOPER). Lancet.
- Zwierzina D, Limacher A, Mean M, et al. (2012) Prospective comparison of clinical prognostic scores in elderly patients with a pulmonary embolism. JTH.
- Goldhaber SZ. (2005) Pulmonary thromboembolism. 16 ed. New York: McGraw-Hill.
- Girard P, Decousus M, Laporte S, et al. (2001) Diagnosis of pulmonary embolism in patients with proximal deep vein thrombosis: specificity of symptoms and perfusion defects at baseline and during anticoagulant therapy. Am J Respir Crit Care Med.
- van Langevelde K, Srámek A, Vincken PW, et al. (2013) Finding the origin of pulmonary emboli with a total-body magnetic resonance direct thrombus imaging technique. Haematologica
- Righini M, Paris S, Le Gal G, et al. (2006) Clinical relevance of distal deep vein thrombosis. Review of literature data. Thromb Haemost.
- Schwarz T, Buschmann L, Beyer J, et al. (2010) Therapy of isolated calf muscle vein thrombosis: a randomized, controlled study. J Vasc Surg
- Palareti G, Cosmi B, Lessiani G, et al. (2010) Evolution of untreated calf deep-vein thrombosis in high risk symptomatic outpatients: the blind, prospective CALTHRO study. Thromb Haemost
- Moser KM. (1990) Venous thromboembolism. Am Rev Respir Dis.
- Nakos G, Kitsiouli EI, Lekka ME. (1998) Bronchoalveolar lavage alterations in pulmonary embolism. Am J Respir Crit Care Med.
- Konstantinides SV, Torbicki A, Agnelli G, et al. (2014) 2014 ESC guidelines on the diagnosis and management of acute pulmonary embolism. Eur Heart J.
- Benotti JR. (1984) The natural history of pulmonary embolism. Clin Chest Med
- Lu P, Chin BB. (1998) Simultaneous chest radiographic findings of Hampton's hump, Westermark's sign, and vascular redistribution in pulmonary embolism. Clinical nuclear medicine.
- Masotti L, Ray P, Righini M, et al. (2008) Pulmonary embolism in the elderly: a review on clinical, instrumental and laboratory presentation. Vascular health and risk management
- Jimenez D, Aujesky D, Moores L, et al. (2010) Simplification of the pulmonary embolism severity index for prognostication in patients with acute symptomatic pulmonary embolism. Arch Intern Med.
- Camahan W, Bracikowski J. (1997) Warfarin: less may be better. Annals of internal medicine.
- Jan Steffel, Ronan Collins, Matthias Antz, et al. (2021) 2021 European Heart Rhythm Association Practical Guide on the Use of NonVitamin K Antagonist Oral Anticoagulants in Patients with Atrial Fibrillation. Europace.
- Faure S. (2013) Antivitamins K. Actualités Pharmaceutiques. 2013;52(524):57-61.
- Righini M, Le Gal G, Perrier A, et al. (2004) Effect of age on the assessment of clinical probability of pulmonary embolism by prediction rules. JTH.
- Wells PS, Anderson DR, Rodger M, et al. (2000) Derivation of a simple clinical model to categorize patients probability of pulmonary embolism: increasing the models utility with the SimpliRED D-dimer. Thromb Haemost.
- Klok FA, Mos ICM, Nijkeuter M, et al. (2008) Simplification of the Revised Geneva Score for Assessing Clinical Probability of Pulmonary Embolism. Archives of Internal Medicine.
- Goldhaber SZ, Grodstein F, Stampfer MJ, et al. (1997) A prospective study of risk factors for pulmonary embolism in women. JAMA
- Righini M, Van Es J, Den Exter PL, et al. (2014) Age- adjusted D-dimer cutoff levels to rule out pulmonary embolism: the ADJUST-PE study. JAMA.
- Robert-Ebadi H, Righini M. (2014) Diagnosis and management of pulmonary embolism in the elderly. Eur J Intern Med.
- Konstantinides S, Geibel A, Olschewski M, et al. (2002) Importance of cardiac troponins I and T in risk stratification of patients with acute pulmonary embolism. Circulation.
- Konstantinides SV, Meyer G. (2019) The 2019 ESC Guidelines on the Diagnosis and Management of Acute Pulmonary Embolism. Eur Heart J.
- Moore AJE, Wachsmann J, Chamarthy MR, et al. (2018) Imaging of acute pulmonary embolism: an update. Cardiovascular diagnosis and therapy.
- Aujesky D, Obrosky DS, Stone RA, et al. (2005) Derivation and validation of a prognostic model for pulmonary embolism. American journal of respiratory and critical care medicine.
- Jimenez D, Aujesky D, Moores L, et al. (2010) Simplification of the pulmonary embolism severity index for prognostication in patients with acute symptomatic pulmonary embolism. Arch Intern Med.
- Nguyễn Văn T, Nguyễn Thanh H và cs. (2016) Khuyến cáo về chẩn đoán, điều trị và dự phòng thuyên tắc huyết khối tĩnh mạch 2016. Hội Tim mạch Quốc gia Việt Nam.
- Ahmed I, Majeed A, Powell R. (2007) Heparin induced thrombocytopenia: diagnosis and management update. Postgraduate medical journal.

