Hội chứng mạch vành cấp không ST chênh lên ở người cao tuổi phải xử trí thế nào?
Đại học Y Dược Thành phố Hồ Chí Minh - Bộ môn Lão khoa
Chủ biên PGS.TS.BS. Nguyễn Văn Tân
PGS.TS.BS. Nguyễn Văn Trí
TS.BS. Nguyễn Thanh Huân
Các tác giả tham gia biên soạn
Nguyễn Văn Tân
Bàng Ái Viên
Người cao tuổi dễ gặp các vấn đề về tim mạch, trong đó có hội chứng mạch vành cấp với các cơn đau tức ngực. Trong bài viết này, Trung Tâm Thuốc Central Pharmacy (trungtamthuoc.com) xin gửi đến bạn đọc thông tin về cấp cứu hội chứng vành cấp không ST chênh lên ở người cao tuổi.
1 Mở đầu
Bệnh tim thiếu máu cục bộ là phổ bệnh rộng từ hội chứng vành mạn đến hội chứng vành cấp (HCVC). Tới thời điểm hiện tại chúng ta đã biết khá rõ về cơ chế sinh bệnh là phối hợp giữa hẹp lòng động mạch do xơ vữa động mạch với việc hình thành huyết khối làm tắc hay hẹp nặng gây HCVC. Biểu hiện chính là đau ngực cấp và các bệnh nhân sẽ tới các khoa cấp cứu; để đi đến chẩn đoán xác định và xử trí kịp thời đôi khi cần nhiều thời gian khai thác bệnh sử, tiền sử, khám lâm sàng, lựa chọn xét nghiệm phù hợp và cả sự am hiểu, kinh nghiệm của người khám. Công việc này luôn là thử thách đối với các bác sĩ lâm sàng, kể cả chuyên khoa tim mạch. Với những phát triển trong xét nghiệm và sẵn có của men tim troponin siêu nhạy hỗ trợ phần nào đã giúp đưa ra quyết định điều trị đúng nhằm cải thiện tử vong và tiên lượng bệnh. Mặc dù vậy, trong thực tế lâm sàng, tần suất biến cố nặng và tử vong vẫn là vấn đề sức khỏe ở hầu hết các nước với chi phí y tế hàng năm còn cao. Gánh nặng bệnh tật càng nặng hơn, đặc biệt ở dân số người cao tuổi (NCT). Vì vậy, những hiểu biết cơ bản về sinh lý bệnh, triệu chứng lâm sàng, chẩn đoán, phân tầng nguy cơ và điều trị theo khuyến cáo thật sự cần thiết cho thực hành lâm sàng tốt sẽ góp phần cải thiện thực trạng này.
2 Dịch tễ học
Thống kê của Hội Tim Hoa Kỳ trong năm 2021, ước tính mỗi năm có 805.000 trường hợp HCVC, mới mắc là 605.000 trường hợp, tái phát là 200.000 trường hợp và nhồi máu cơ tim (NMCT) yên lặng là 170.000 trường hợp. Cứ mỗi 40 giây có thêm một trường hợp bị HCVC. Trong đó, 60% các trường hợp HCVC cần nhập viện là người 265 tuổi và chiếm gần 80 - 85% các trường hợp tử vong. Trong các nghiên cứu sổ bộ với cỡ mẫu lớn, bệnh nhân 275 tuổi chiếm 32 - 43% trường hợp nhập viện do hội chứng vành cấp không ST chênh lên (HCVC KSTCL) và 24 - 28% trường hợp NMCT ST chênh lên (NMCT STCL)
3 Định nghĩa
Bệnh nhân đau thắt ngực có thể là biểu hiện của 3 thể bệnh trong HCVC gồm cơn đau thắt ngực không ổn định (ĐTNKOĐ), NMCT KSTCL và NMCT STCL, với các đặc điểm:
- Đau xuất hiện lúc nghỉ, kéo dài trên 20 phút.
- Đau ngực mới khởi phát, làm hạn chế hoạt động sinh hoạt.
- Cơn đau thắt ngực tăng về tần suất xuất hiện, thời gian và khởi phát chỉ với gắng sức không đáng kể so với cơn đau ngực trước đó.
ĐTNKOĐ và NMCT KSTCL được gọi chung HCVC KSTCL. Trong đó, ĐTNKOĐ được định nghĩa là tình trạng thiếu máu cơ tim cấp khi nghỉ hoặc gắng sức tối thiểu mà chưa gây ra hoại tử tế bào cơ tim. Ngược lại, NMCT được định nghĩa là tế bào cơ tim bị hoại tử trong bệnh cảnh lâm sàng thiếu máu cục bộ cơ tim cấp
3.1 Yếu tố nguy cơ
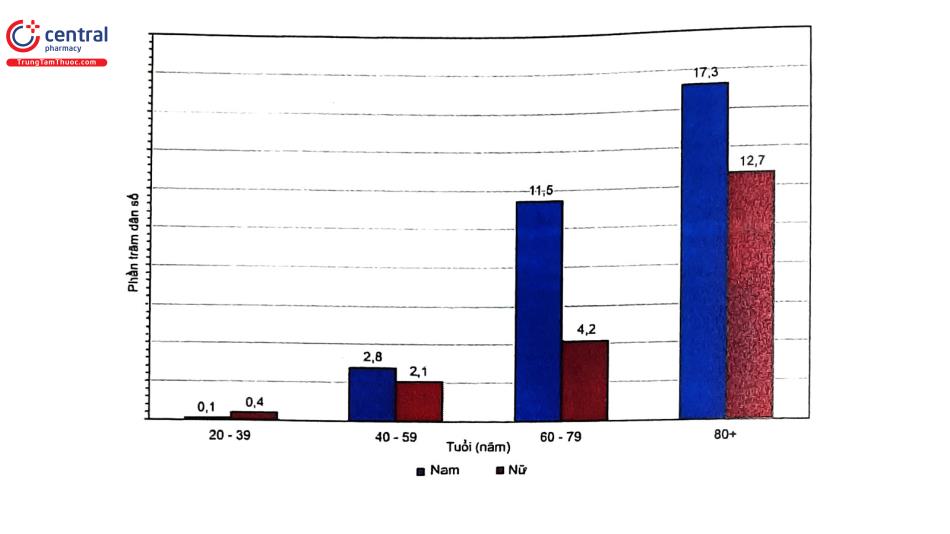
Tuổi cao và nam giới là yếu tố nguy cơ của HCVC. Trong các nghiên cứu sổ bộ có cỡ mẫu lớn, bệnh nhân ≥75 tuổi chiếm hơn 1/3 trường hợp nhập viện do HCVC KSTCL. Theo số liệu của NHANES (2015 - 2018), tần suất hiện mắc NMCT là 3% (trong đó 4,3% ở nam và 2,1% ở nữ). Tuổi trung bình bị NMCT ở nam giới là 65,6 tuổi và ở nữ giới là 72,8 tuổi. Tỷ lệ hiện mắc NMCT ở bệnh nhân ≥60 tuổi cao hơn so với nhóm <60 tuổi ở cả 2 giới. Nhóm bệnh nhân 280 tuổi có tỷ lệ NMCT trong dân số là cao nhất (17,3% ở nam giới và 12,7% ở nữ giới)'. Tại Việt Nam, nghiên cứu trên NCT cũng cho thấy tỷ lệ HCVC gặp nhiều hơn ở bệnh nhân càng cao tuổi và nam giới. Nghiên cứu tại một Trung tâm Tim Mạch (303 bệnh nhân HCVC) cho thấy bệnh nhân nam từ 70 tuổi trở lên mắc bệnh nhiều gấp 2,2 lần so với nữ giới.
Tuổi là một yếu tố nguy cơ độc lập ở bệnh nhân HCVC với các kết cục bất lợi như tăng tỷ lệ tử vong, tái nhập viện, biến chứng của can thiệp mạch vành và tác dụng phụ của các thuốc điều trị chống huyết khối. Vì vậy NCT có một số đặc điểm riêng biệt sau đây:
- Tần suất mắc NMCT KSTCL cao hơn NMCT STCL và tiên lượng NMCT KSTCL xấu hơn.
- Triệu chứng không điển hình như NMCT thầm lặng (không triệu chứng), biểu hiện ngoài đau ngực như ngất, suy yếu, rối loạn tri giác cấp tính. Điều này làm chậm trễ trong chẩn đoán và điều trị.
- Tỷ lệ tử vong sau NMCT KSTCL tăng theo tuổi, cụ thể từ các nghiên cứu ghi nhận tỷ lệ tử vong trong năm đầu ở các nhóm tuổi 65 - 79; 80 - 84, 85 - 89 và >90 lần lượt là 13,3%; 23,6%; 33,6% và 45,5%'. Bệnh nhân ≥75 tuổi có tỷ lệ tử vong nội viện cao hơn (19% so với 5%) và dễ bị biến chứng xuất huyết hay NMCT tái phát hơn",2. Thời gian sống trung bình sau NMCT lần đầu ở bệnh nhân 275 tuổi chỉ là 3,2 năm thấp hơn so với nhóm 65 - 74 tuổi (9,3 năm ở nam và 8,8 năm ở nữ) và nhóm 55 - 64 tuổi (17 năm đối với nam và 13,3 năm đối với nữ). Kết cục lâm sàng xấu này do suy yếu và các bệnh đồng mắc như đái tháo đường, bệnh thận mạn, rung nhĩ, tăng huyết áp, suy tim, đột quỵ, thiếu máu. Tần suất suy tim sau HCVC cao hơn (40% so với 14%), cụ thể 36% ở nhóm 60 - 69 tuổi và tăng 65% ở nhóm từ 85 tuổi trở lên.
- Song song đó, sự hạn chế với các tiếp cận điều trị theo khuyến cáo nhằm cải thiện tiên lượng (thuốc ức chế beta, tái tưới máu) và dễ bị tác dụng phụ của điều trị s Trong nghiên cứu hồi cứu ở bệnh nhân HCVC không ST chênh lên ở người trên 75 tuổi, điều trị theo khuyến cáo cải thiện tử vong nội viện so với không được điều trị 6. Vì vậy, quyết định điều trị nên cá thể hóa cân bằng lợi ích và nguy cơ.
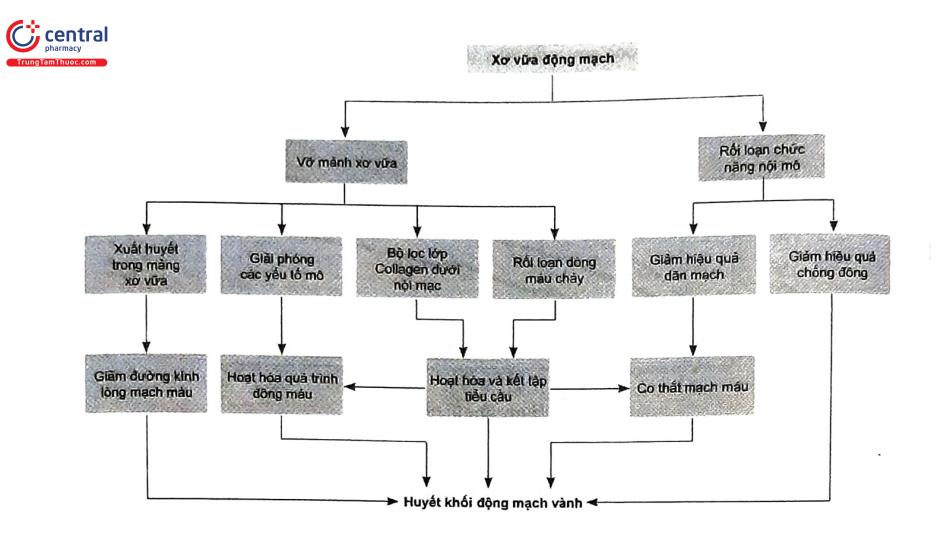
3.2 Cơ chế sinh bệnh và hội chứng lão hóa
3.2.1 Hình thành huyết khối trong hội chứng vành cấp
HCVC là tình trạng giảm tưới máu cơ tim do giảm lưu lượng máu cấp tính ở động mạch vành, gồm 4 cơ chế chính
- Nứt vỡ mảng xơ vữa kèm tình trạng viêm toàn thân.
- Nứt vỡ mảng bám mà không có viêm toàn thân.
- Xói mòn mảng xơ vữa.
- Co thắt động mạch vành.
Trong đó, hơn 90% nguyên nhân là hậu quả của quá trình liên quan tới nứt vỡ mảng xơ vữa. Tiếp đó là quá trình kết tập tiểu cầu, kích hoạt dòng thác đông máu dẫn tới hình thành cục máu đông trong lòng mạch vành. Huyết khối hình thành tại mảng xơ vữa gây hẹp nặng hoặc tắc hoàn toàn. Hậu quả lưu lượng máu cung cấp cho mạch vành bị suy giảm nghiêm trọng làm mất cân bằng cán cân cung-cầu oxy.
3.2.2 Cơ chế sinh lý bệnh và quá trình lão hóa ở hệ tim mạch
Những biến đổi trong quá trình lão hóa hệ tim ở NCT có liên quan đến CƠ chế sinh bệnh của HCVC, bao gồm:
- Tăng các chất tiền đông - rối loạn đông máu.
- Tăng quá trình viêm.
- Rối loạn chức năng nội mạc.
- Tăng lipoprotein tỷ trọng thấp (LDL) và giảm lipoprotein tỷ trọng cao (HDL).
- Giảm khả năng chuyển hóa cơ tim.
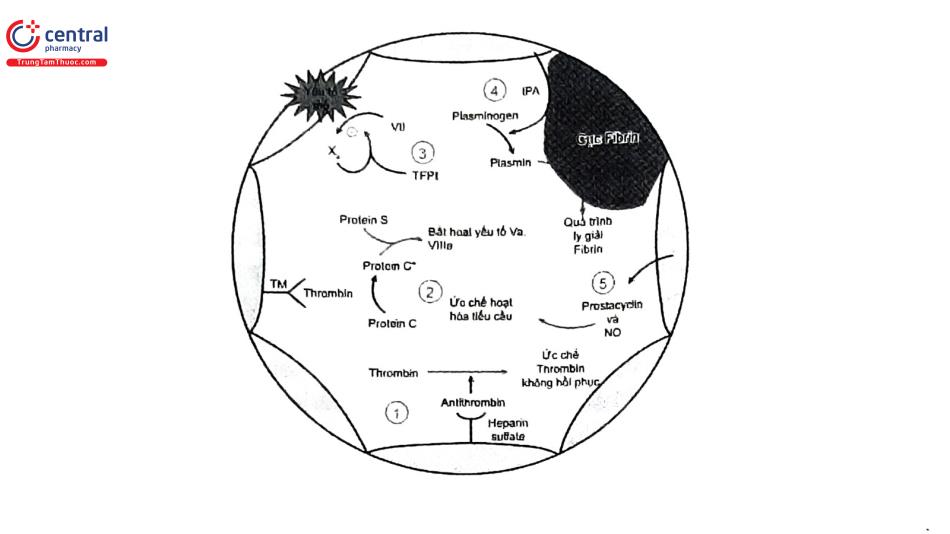
3.2.2.1 Ảnh hưởng của lão hóa lên quá trình đông - cầm máu
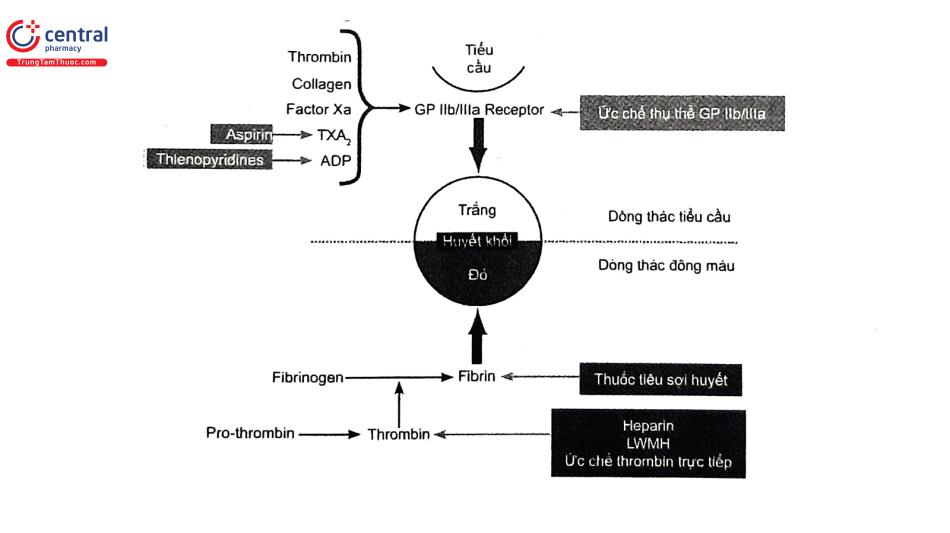
Bình thường khi mạch máu bị tổn thương, bề mặt nội mô bị phá vỡ để lộ ra lớp mô liên kết và bắt đầu quá trình hình thành huyết khối. Các tiểu cầu bám vào lớp Collagen ở lớp dưới nội mô mạch máu, kết tập lại và hình thành nút chặn tiểu cầu (còn gọi là huyết khối trắng). Trong khi các nút chặn tiểu cầu của quá trình cầm máu ban đầu được hình thành, sự tiếp xúc của các yếu tố mô ở lớp dưới nội mạc sẽ kích hoạt dòng thác đông máu và tiếp tục quá trình đông máu huyết tương (còn gọi là quá trình đông máu thứ cấp). Các protein đông máu liên quan đến quá trình cầm máu thứ cấp này bị kích hoạt tại vị trí bị tổn thương và cuối cùng hình thành cục máu đông do tác động của thrombin (còn gọi là huyết khối đỏ)20. Tuy nhiên, việc hình thành huyết khối trong một số trường hợp là bất lợi, do vậy các mạch máu bình thường, bao gồm cả động mạch vành, luôn có sẵn các cách tự bảo vệ để ngăn ngừa sự hình thành huyết khối tự phát. Các cơ chế đó bao gồm (Hình 6):
3.2.2.2 Bất hoạt các yếu tố đông máu
Một số chất ức chế tự nhiên có vai trò điều chỉnh chặt chẽ quá trình đông máu để ngăn ngừa và chống lại sự hình thành huyết khối, từ đó duy trì sự lưu thông của dòng máu. Quan trọng nhất trong số này là các yếu tố: Antithrombin, Protein C và Protein S và chất ức chế con đường yếu tố mô (Tissue actor pathway inhibitor-TFPI). Antithrombin là một protein huyết tương liên kết bền vững với thrombin và các tác nhân đông máu khác, có vai trò bất hoạt và kích hoạt sự thanh thải của chúng trong hệ tuần hoàn. Hiệu quả của antithrombin được tăng lên 1.000 lần bằng cách liên kết với Heparin sulfate, chất mà thường hiện diện trên bề mặt của tế bào nội mô. Protein C, Protein S và Thrombomodulin cùng nhau tạo thành một hệ thống chống đông máu tự nhiên có vai trò làm bất hoạt các tác nhân tăng tốc trên con đường đông máu (bao gồm các yếu tố Va và yếu tố VIIIa). Protein C được tổng hợp tại gan và lưu thông trong máu ở dạng không hoạt tính. Thrombomodulin là một thụ thể gắn kết Thrombin, chúng luôn có trên bề mặt tế bào nội mô. Khi Thrombin liên kết với Throm- bomodulin thì Fibrinogen sẽ không thể chuyển thành Fibrin (phản ứng cuối cùng trong quá trình hình thành cục máu đông). Đồng thời, phức hợp Thrombin-Thrombomodulin sẽ hoạt hóa Protein C. Protein C hoạt hóa sẽ làm suy giảm các yếu tố Va, VIIIa và ức chế quá trình đông máu. Sự có mặt của Protein S trong máu giúp tăng cường chức năng ức chế của Protein C. TFPI là một chất ức chế Protease serine trong huyết tương và được kích hoạt bởi yếu tố Xa. Sự hình thành phức hợp Xa - TFPI sẽ làm bất hoạt phức hợp của yếu tố mô với yếu tố VIIa, đây là hai yếu tố có vai trò kích hoạt con đường đông máu ngoại sinh. Do đó, TFPI đóng vai trò như một chất ức chế phản hồi (feedback) âm tính liên quan đến quá trình đông máu.
3.2.2.3 Ly giải cục máu đông
Yếu tố hoạt hóa plasminogen mô (Tissue plasminogen activator - tPA) là một protein được tế bào nội mô tiết ra để đáp ứng với các yếu tố làm hình thành cục máu đông. Nó có vai trò phân cắt plasminogen để tạo thành plasmin hoạt hóa. Plasmin hoạt hóa sẽ phân hủy các cục fibrin bằng enzym. Khi tPA liên kết với fibrin trong một cục máu đông làm tăng đáng kể khả năng chuyển plasminogen thành plasmin.
3.2.2.4 Ức chế tiểu cầu nội sinh và dãn mạch
Prostacyclin được tổng hợp và tiết ra bởi tế bào nội mô. Prostacyclin làm tăng nồng độ AMP vòng trong tiểu cầu và ức chế mạnh sự hoạt hóa và kết tập tiểu cầu. Nó cũng ức chế gián tiếp quá trình đông máu thông qua đặc tính dãn mạch mạnh. Dãn mạch giúp chống lại hình thành huyết khối bằng cách tăng cường lưu lượng dòng chảy máu trong động mạch vành từ đó sẽ giảm thiểu sự tiếp xúc giữa các yếu tố gây đông máu khi mạch máu tổn thương. Đồng thời dãn mạch sẽ giảm áp lực tác động lên tổn thương (cũng có vai trò trong hoạt hóa tiểu cầu). Nitric oxide (NO) cũng được tiết ra bởi các tế bào nội mô, có vai trò tại chỗ để ức chế sự hoạt hóa tiểu cầu, như một chất làm dãn mạch mạnh.
Quá trình lão hóa làm thay đổi hệ thống đông - cầm máu. Các nghiên cứu cho thấy quá trình này làm tăng nồng độ huyết thanh của một số yếu tố đông máu như fibrinogen, yếu tố VII, VIII, IX, X, XII, yếu tố von Willebrand, Kininogen trọng lượng phân tử cao và Prekallikrein. Sự gia tăng các chất tiền đông này là tăng nguy cơ hình thành huyết khối. Ngoài ra, còn có sự gia tăng hình thành các sợi fibrin và suy giảm khả năng ly giải sợi fibrin, đặc biệt là những bệnh nhân có tình trạng suy giảm hoạt động chức năng và suy giảm nhận thức”!. Cơ chế của tình trạng này là do sự gia tăng nồng độ các chất gồm a2-antiplasmin, serine-protease và yếu tố XIII a2-antiplasmin, serine-protease là 2 protein huyết tương có vai trò quan trọng trong ức chế ly giải các fibrin thông qua việc ức chế plasmin. Yếu tố XIII thúc đẩy liên kết chéo nội phân tử giữa các sợi fibrin, từ đó giúp ổn định cục máu đông fibrin và làm chậm quá trình tiêu sợi huyết. Hiệu ứng chung lại của việc tăng các chất kể trên ở NCT làm giảm khả năng tiêu sợi huyết.
3.2.2.5 Ảnh hưởng của lão hóa lên quá trình viêm
Quá trình viêm đã được chứng minh có một vai trò quan trọng trong cơ chế bệnh sinh của HCVC. Có rất nhiều dấu ấn sinh học được tạo ra trong quá trình này như CRP-hs, IL-17, INF Những chất này được giải phóng từ các tế bào viêm trong mảng xơ vữa ảnh hưởng đến tính toàn vẹn vỏ bao mảng xơ vữa. Ví dụ, tế bào lympho T giải phóng INF-7, chất này ức chế tổng hợp collagen của tế bào cơ trơn và làm giảm đi sức bền của vỏ bao xơ. Ngoài ra, bào viêm tồn tại trong tổn thương xơ vữa động mạch tạo ra các enzym (như metalloproteinase) làm giảm chất nền trong mô kẽ, ảnh hưởng đến sự ổn định của mảng xơ vữa. Khi mảng xơ vữa không ổn định hoặc có bao mỏng, nó dễ dàng bị vỡ một cách tự nhiên hoặc bởi tác động vật lý (như áp lực thành mạch hay lực xoắn từ sự co bóp cơ tim). Một số chất kháng viêm được sử dụng nhằm làm giảm tình trạng viêm như Colchicin.
Ở NCT có tình trạng viêm toàn thân, tăng CRP hoặc IL-6. Tình trạng viêm này là do tế bào miễn dịch mất kiểm soát phóng thích các chất tiền viêm”. Mối liên quan chặt chẽ giữa biến cố tim mạch và tình trạng viêm đã được chứng minh. CRP cao làm tăng biến cố tim mạch bất lợi ở người bị HCVC. Đồng thời người >75 tuổi có CRP cao dễ bị biến chứng xuất huyết hơn sau can thiệp mạch vành.
3.2.2.6 Ảnh hưởng của lão hóa lên rối loạn chức năng nội mạc
Rối loạn chức năng nội mạc làm tăng khả năng hình thành huyết khối ngay cả khi mức độ xơ vữa nhẹ. Khi thành mạch bị tổn thương, các tế bào nội mô thành mạch và tiểu cầu sẽ tiết prostacyclin và NO, ức chế quá trình hình thành huyết khối và co mạch". Tuy nhiên, lão hóa làm giảm khả năng điều hòa dãn mạch phụ thuộc nội mô nên mất khả năng bảo vệ chống lại huyết khối. Lớp nội mạc bị rối loạn chức năng không những giảm khả năng ngăn chặn sự kết tập tiểu cầu mà còn suy giảm luôn khả năng chống lại sự co mạch do các sản phẩm của tiểu cầu tiết ra.
Trong quá trình hình thành huyết khối, sự co mạch được thúc đẩy bởi cả hai yếu tố là các sản phẩm của tiểu cầu tiết ra (thromboxan và serotonin) và thrombin trong cục huyết khối đang hình thành. Sinh lý bình thường thì mạch máu đáp ứng bằng cách kích thích giải phóng NO và prostacyclin ở lớp nội mạc, chiếm ưu thế hơn so với chất co mạch trực tiếp có nguồn gốc từ tiểu cầu. Tuy nhiên, khi rối loạn chức năng nội mạc, quá trình này bị suy giảm và dẫn tới tình trạng tăng co mạch, kết tập tiểu cầu. Ngoài ra, quá trình lão hóa còn làm tăng giải phóng endothelin-1 (ET-1), một chất co mạch rất mạnh và góp phần làm tăng biến cố tim mạch, làm tiên lượng trở nên tệ hơn.
3.2.2.7 Ảnh hưởng của lão hóa lên một số cơ chế khác
Ngoài các cơ chế chính đã trình bày, quá trình lão hóa làm giảm các lipoprotein tỷ trọng cao (HDL) liên quan tới quá trình viêm - hoạt hóa bổ thể như serum amyloid A, paraoxonase-1 (PON-1) và tăng lipoprotein tỷ trọng thấp (LDL)303!. Các chất này làm tiên lượng xấu hơn ở NCT bị HCVC. Quá trình lão hóa làm mất cân bằng Canxi nội bào trong hoạt động của ty thể. Các tế bào cơ tim lão hóa có sự giảm tái hấp thu canxi nội bào và giảm nhạy cảm của canxi nội bào với các myofilament proteins, làm giảm thư dãn của cơ tim. Song song đó, chức năng ty thể bị rối loạn, tăng các phản ứng oxy hóa, hình thành quá mức các chất ROS (reactive oxygen species) làm giảm sản xuất ATP, giảm cung cấp năng lượng cho cơ tim. Điều này là một yếu tố bất lợi gây thiếu máu cục bộ cơ tim.
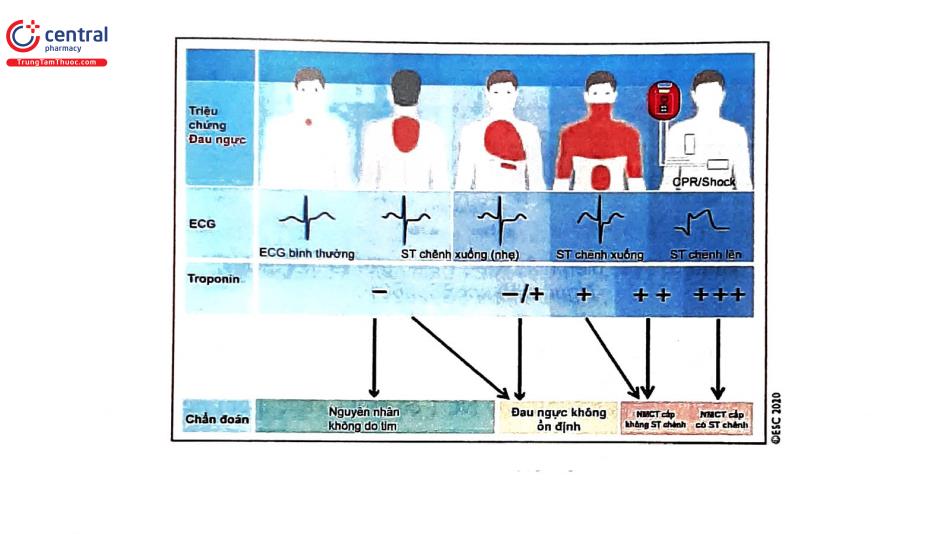
4 Chẩn đoán
4.1 Triệu chứng lâm sàng
Dau ngực khi gắng sức thường là biểu hiện điển hình và đầu tiên của thiếu máu cục bộ cơ tim. Tuy nhiên, ở NCT đôi khi không có đau ngực nếu người đó bị suy giảm hoạt động chức năng cơ bản. Thiếu máu cục bộ cơ tim nhưng tính chất không điển hình của cơn đau thắt ngực kèm xuất hiện chung với triệu chứng khác như đau vai, đau khớp đôi khi bị chẩn đoán nhầm với bệnh lý thoái hóa khớp hay đau thượng vị thường hướng tới bệnh lý dạ dày. Hoặc NCT có nhiều than phiền làm cho việc chẩn đoán trở nên khó khăn hơn.
Đau thắt ngực được mô tả là cảm giác bóp nghẹt, nặng đè, sau xương ức hoặc ngực trái; lan lên cổ, xương hàm, cánh tay. Hơn 50% NCT biểu hiện khó thở nhiều hơn và được xem là triệu chứng tương đương đau ngực. Nó xuất hiện khi gắng sức là do tình trạng tăng áp lực cuối tâm trương thất trái thoáng qua, hậu quả của thiếu máu cục bộ cơ tim chồng lên sự giảm khả năng đàn hồi của thất trái.
Trong đó, giảm khả năng thư dãn thất trái xuất hiện trong quá trình lão hóa cơ tim hoặc là hậu quả của tăng huyết áp, phì đại thất trái. Hoặc đau ngực mức độ nhẹ đến trung bình đi kèm với khó thở làm người bệnh ít than phiền về nó. Triệu chứng thần kinh giao cảm như lo lắng, bứt rứt, vã mồ hôi. NMCT vùng dưới có thể có buồn nôn, nôn hoặc ngất do rối loạn nhịp chậm, blốc tim. Ngất cũng có thể thấy ở nhồi máu thành dưới. Bên cạnh đó, còn có biểu hiện khác như chóng mặt, mệt mỏi hay rối loạn nhận thức cấp tính. HCVC có thể xuất hiện bệnh lý cấp khác mà hay gặp nhất là nhiễm trùng và có thể gây rối loạn huyết động.
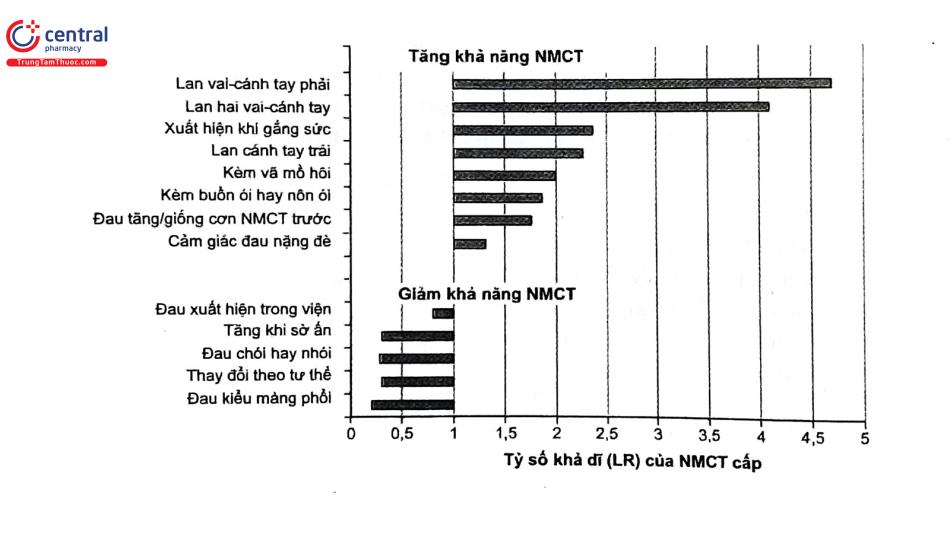
| Kiểu đau | Biểu hiện |
| Đau ngực lúc nghỉ | Cơn đau xuất hiện lúc nghỉ (hoặc lúc ngủ) và kéo dài ít nhất 20 phút trừ phi được điều trị |
| Đau ngực mới khởi phát | Cơn đau ngực đầu tiên ở phân độ đau ngực theo CCS ít nhất CCS III Đau ngực trầm trọng |
| Tăng độ hay không ổn định | Tần suất xuất hiện cơn thường xuyên hơn, thời gian đau kéo dài và mức độ cơn đau tăng (tăng độ CCS lên từ CCS III-IV) |
4.2 Khám lâm sàng
Nhằm mục đích loại trừ các nguyên nhân khác gây đau ngực như thuyên tắc phổi, bóc tách động mạch chủ, tràn khí màng phổi tự phát, viêm màng ngoài tim, viêm túi mật...). Đồng thời, đánh giá và phân tầng nguy cơ, phát hiện sớm các biến chứng. Thăm khám lâm sàng tập trung vào các dấu hiệu của giảm tưới máu cơ quan như hạ huyết áp, nhịp tim nhanh, suy giảm nhận thức. Phát hiện các dấu hiệu của tình trạng suy tim cấp như ran phổi, phù mắt cá chân. Bên cạnh khám dấu hiệu nhằm loại trừ các nguyên nhân đau ngực khác như hẹp van động mạch chủ, bóc tách động mạch chủ, rối loạn nhịp tim, thuyên tắc phổi, viêm phổi, trào ngược dạ dày thực quản, tăng thông khí hoặc bệnh lý cơ xương khớp.
4.3 Điện tâm đồ (ECG)
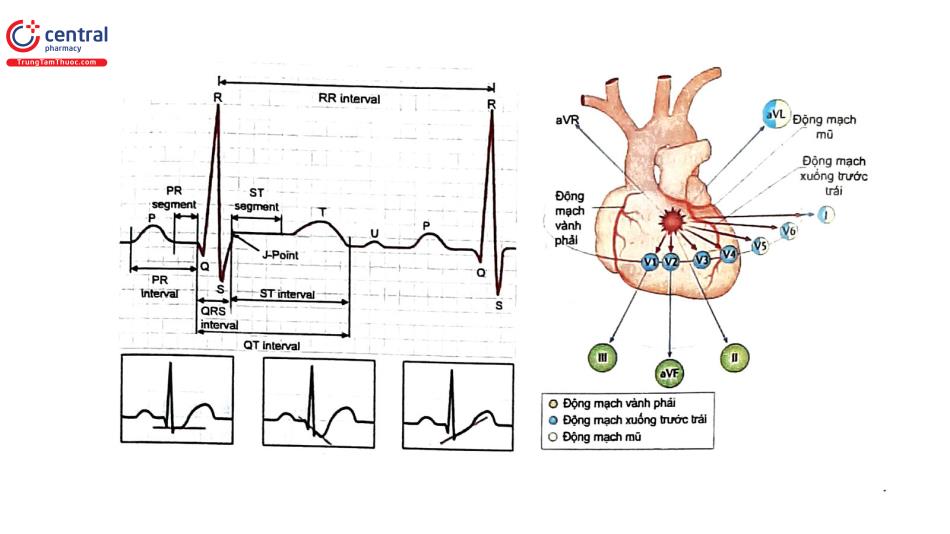
ECG 12 chuyển đạo quan trọng trong chẩn đoán, phân tầng nguy cơ và xử trí ở bệnh nhân HCVC. Các hướng dẫn hiện tại khuyến nghị nên thực hiện điện tâm đồ trong vòng 10 phút sau khi nhập viện cho tất cả bệnh nhân bị đau liên quan đến thiếu máu cục bộ cấp tính và lặp lại ECG mỗi khi triệu chứng tái phát. Mặc dù ECG bình thường không loại trừ được HCVC nhưng là dấu hiệu tiên lượng tốt. Ngoài ra, nên đo thêm chuyển đạo V7 - V9 nếu ECG 12 chuyển đạo bình thường hoặc có gợi ý NMCT vùng sau.
Điểm J (điểm nối giữa phức bộ QRS và khởi đầu đoạn ST) dùng để xác định biên độ thay đổi của đoạn ST so với điểm khởi đầu của phức bộ QRS (như là điểm tham chiếu). Bình thường đoạn TP được sử dụng là đường đẳng điện ngoại trừ trường hợp viêm màng ngoài tim. Nhịp tim nhanh hay bệnh cấp tính có thể làm thay đổi đường đẳng điện. Vì vậy, điểm khởi đầu của phức bộ QRS được khuyến cáo như là điểm để tham chiếu xác định điểm J. ST chênh xuống (hoặc ST chênh lên thoáng qua) và biến đổi sóng T xảy ra trong 50% bệnh nhân HCVC KSTCL. Đoạn ST chênh mới (hoặc coi như mới) xuất hiện (>0,1 mV) là một dấu hiệu đặc hiệu và quan trọng trong chẩn đoán và tiên lượng thiếu máu cục bộ. Khi đã có ST chênh xuống trước đó, đoạn ST chênh xuống thêm chỉ 0,05 mV là một dấu hiệu nhạy dù không đặc hiệu cho HCVC KSTCL. Thay đổi đoạn ST có thể dự đoán nhánh động mạch vành thủ phạm.
4.3.1 Dấu hiệu ECG chẩn đoán thiếu máu cục bộ
- ST chênh xuống: ST chênh xuống mới xuất hiện, kiểu đi ngang hoặc chếch xuống
- >0,5 mV ở hai chuyển đạo liên tiếp và/hoặc T đảo (âm).
- >1 mm ở hai chuyển đạo liên tiếp với R cao hoặc R/S >1.
- ECG liên quan đến NMCT cũ (sóng Q)
- Bất kỳ sóng Q ở V2, V3 20,02 s hay QS ở V2 - V3.
- Sóng Q≥0,03 s và sâu ≥0,1 mV hay QS ở bất kỳ 2 chuyển đạo liên tiếp của các nhóm chuyển đạo DI, aVL, DI, aVF hay V4 - V6 (có cả V7 - V9).
- Sóng R >0,04 s ở V1 - V2 và R/S 21 với sóng T dương mà không có bất thường rối loạn dẫn truyền.
4.3.2 ECG có giá trị tiên lượng
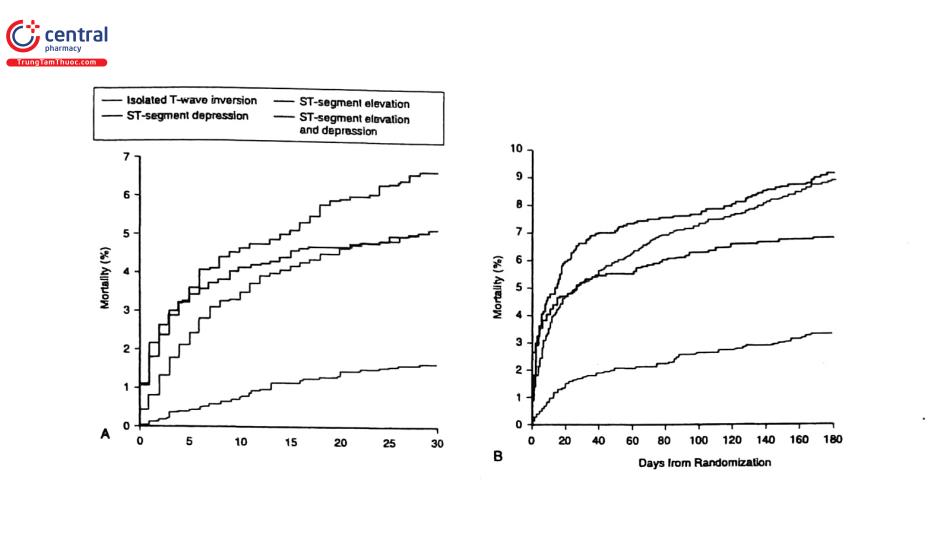
- Đoạn ST chênh xuống thậm chí 0,05 mV (0,5 mm trên ECG tiêu chuẩn) có tỷ lệ tử vong hoặc NMCT cao hơn so với chỉ có T âm.
- Biên độ chênh của đoạn ST tiên đoán kết cục bất lợi (nghiên cứu thử nghiệm GUSTO-IV): ST chênh 20,2 mV là yếu tố tiên lượng tử vong ngắn hạn và dài hạn độc lập
- Sóng T âm đối xứng 20,2 mV là dấu hiệu gợi ý của thiếu máu cục bộ ở nhánh liên thất trước (còn <0,2 mV thì không đặc hiệu). Cũng cần lưu ý rằng ECG bình thường không loại trừ HCVC ở người có triệu chứng vì khoảng 2 - 6% NMCT cấp có ECG ban đầu bình thường hoặc không đặc hiệu.
- Holter ECG phát hiện rằng bệnh nhân có một hoặc nhiều đợt thiếu máu cục bộ, được định nghĩa là đoạn ST chênh xuống ít nhất 20,1 mV và kéo dài 21 phút với tần số tim <100 nhịp/phút, có nguy cơ tăng các kết cục tim mạch bất lợi (cụ thể nguy cơ tử vong: 7,7% so với 2,7%; P<0,001; HR hiệu chỉnh: 2,46; KTC 95% 1,81 - 3,33).
4.3.3 Một số yếu tố gây nhiễu trên ECG
- Sóng QS ở chuyển đạo V1 là bình thường.
- Sóng Q <0,03 s và biên độ sóng R <0,25 ở III là bình thường.
- Hội chứng kích thích sớm, bệnh cơ tim, hội chứng Takotsubo, amyloid tim, blốc nhánh trái, blốc phân nhánh trái trước, phì đại thất trái, viêm cơ tim, rối loạn nhịp cấp tính, tăng Kali máu, ngộ độc Digoxin liên quan đến thay đổi ST thứ phát hay sóng Q, sóng dạng QS nhưng không có thiếu máu cục bộ cơ tim. Vì vậy cần đánh giá thêm về lâm sàng và cận lâm sàng khác để chẩn đoán phân biệt.
| Đặc điểm | PDTT | Thiếu máu cục bộ |
| Tiêu chuẩn điện thế ECG chẩn đoán PDTT | Có | Nếu không có thì khả năng là TMCB |
| Điểm J chênh xuống | Có | Không |
| Sóng T đối xứng | Không đối xứng | Đối xứng |
| Sườn lên của sóng T | Dốc | Thoải hơn |
| Sóng T dương cao quá mức tạm thời | Dương cao | Dương không quá cao so với đường đẳng điện |
| Sóng T đảo ở V6 | >3 mm | <3 mm |
| Sóng T đảo ở V6 so với V3 | V6 >V3 | V6 ≤V3 |
4.4 Các chất đánh dấu cơ tim
4.4.1 Troponin tim (cTn)
Men tim Troponin có độ nhạy và độ đặc hiệu trong việc phát hiện hoại tử cơ tim và đã trở thành xét nghiệm cho chẩn đoán NMCT. Troponin là phức hợp của ba loại protein không thể thiếu khi co cơ, qua trung gian tương tác giữa actin và myosin. Ba đơn vị gồm TnC, TH và TnT. TuC kết hợp với Ca để tạo ra sự di chuyển, TnT phối hợp với tropomyosin để tạo thành phức hợp troponin-tropo-myosin, TnI kết hợp với actin trong các sợi mỏng để giữ phức hợp troponin - tropomyosin tại chỗ. TnC ở cơ tim có trình tự acid amin giống hệt trong mô cơ vân nên không sử dụng để chỉ điểm cho cơ tim. Tuy nhiên, cTnT và cTnI có đồng dạng khác so với ở cơ vân, được mã hóa bởi các gen riêng biệt và có trình tự acid amin khác nhau. Các đồng dạng tương ứng của cTnT và cTnI sẽ sản xuất các kháng thể mà chỉ nhận biết duy nhất những protein đặc hiệu cho cơ tim. Mặc dù vậy thì cTn vẫn có một số yếu tố gây nhiễu làm giả độ đặc hiệu của nó. Một số ít người thì cTnT có thể xuất phát từ cơ vân khi bị tổn thương và gây dương tính giả, tần suất không rõ do không có số liệu thống kê và cũng chưa có một đánh giá hệ thống đủ mạnh nào về vấn đề này. Đối với cTn không gặp phải vấn đề này nhưng dễ bị nhiễu bởi các kháng thể ái tính dị loài (heterophilic antibodies) và liên kết chéo giữa các kháng thể ảnh hưởng đến việc định lượng giá trị cTnI, làm nó cao giả tạo (giảm giá trị chẩn đoán) và không thay đổi theo thời gian. Hiện tượng này ước tính với tỷ lệ cao ~0,5% trong tất cả các kết quả dương tính. Phòng xét nghiệm có thể ngăn cản quá trình gây nhiễu này bằng các kháng thể bổ sung loại bỏ các yếu tố trên gần như hoàn toàn trước khi pha loãng để định lượng nồng độ cTnI nhưng hs-cTn vẫn bị ảnh hưởng Tán huyết cũng làm giảm cTnT và làm tăng cTnI nên cũng chú ý đến kỹ thuật lấy máu. Tất cả các xét nghiệm kể trên có thể bị tương tác của fibrin (hiếm gặp) gây kết quả cao giả tạo nhưng không có tính lập lại cũng như không phù hợp trong bệnh cảnh lâm sàng.
Các trường hợp dương tính giả của cTn
- Hoại tử cơ vân (troponin thế hệ cũ).
- Kháng thể có ái tính dị loài.
- Yếu tố thấp.
- Cục fibrin.
- Sai sót do xét nghiệm.
Độ nhạy
Lựa chọn điểm cắt để làm tăng độ nhạy của xét nghiệm bằng cách loại bỏ tối đa giá trị biến thiên ở dân số bình thường (tức loại bỏ được số lượng người bình thường dương tính với một xét nghiệm đó). Độ nhạy cao khi các xét nghiệm phát hiện ít nhất 50% (đến mức lý tưởng là 95%) cá thể trong dân số. Chỉ khi mà các xét nghiệm có 10% hệ số biến thiên (coefficient of variation) ≤ bách phân vị thứ 99 của giá trị tham chiếu. Vì vậy, giá trị tham chiếu này phải được cung cấp bởi hãng đã được thẩm định và thực hiện ở các phòng xét nghiệm đã chuẩn hóa. Đồng thời giá trị xét nghiệm chẩn đoán này gắn liền với các mô hình lâm sàng nhằm xác định tình trạng thiếu máu cục bộ cơ tim cấp tính. Hầu hết các bệnh viện đã thay thế các xét nghiệm cTn thường bằng các xét nghiệm hs-cTn thế hệ thứ 5 có thể phát hiện troponin ở nồng độ thấp hơn từ 10 đến 100 lần so với xét nghiệm cTn thường nhằm mục đích là phát hiện ở thời điểm sớm nhất ở người khỏe mạnh. Giá trị tiên đoán âm (NPV) của xét nghiệm hs-cTn là >95% giúp loại trừ NMCT ở thời điểm tiếp nhận bệnh và nghi ngờ ở khoa cấp cứu. Lập lại xét nghiệm sau 3 giờ thì NPV là 100%*. Một phân tích tổng hợp chứng minh điểm cắt thấp hơn (3 - 5 ng/L so với 14 ng/L) giúp làm tăng độ nhạy phát hiện NMCT cấp một cách rõ rệt và được sử dụng như một phép loại trừ ở bệnh nhân khởi phát triệu chứng sau 3 giờ. Vì vậy, góp phần vào giảm thời gian lưu lại tại phòng cấp cứu cũng như điều trị sớm hơn cho bệnh nhân NMCT, góp phần cải thiện kết cục. Nhưng ngược lại, độ nhạy cao của xét nghiệm này lại làm gia tăng số lượng bệnh cần đánh giá thêm trước khi chẩn đoán xác định.
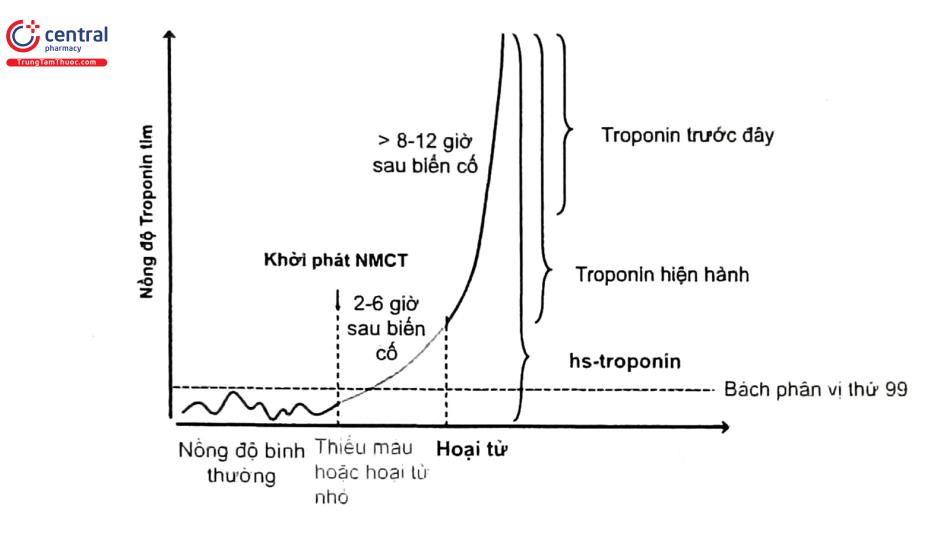
hs-cTn cũng có khả năng chẩn đoán chính xác ở những bệnh nhân bệnh thận mạn khi xét nghiệm sử dụng với điểm cắt tối ưu cao hơn. Nguyên nhân tăng hs-cTn kéo dài được cho là do nhiều yếu tố liên quan đến cả tổn thương tim dưới lâm sàng (nhiễm độc do urê huyết cao, bệnh tim thiếu máu cục bộ, suy tim, tăng huyết áp) và giảm độ lọc cầu thận. Do đó, giải thích trị số hs-cTn ở nhóm bệnh thận mạn cần xem xét thêm những yếu tố chẩn đoán có giá trị khác.

4.4.2 Creatinine kinase MB (CK-MB)
CK-MB là một isoenzyme phần lớn được tìm thấy trong cơ tim, bắt đầu tăng sau 4 - 6 giờ sau khi bắt đầu hoại tử cơ tim và duy trì trong 24 - 48 giờ. Độ nhạy và độ đặc hiệu có thể tăng lên qua nhiều lần thử. CK-MB tương đối nhạy nhưng độ đặc hiệu có giá trị tương đối vì nó cũng có thể hiện diện ở cơ vân. CK-MB cũng tăng do chấn thương cơ, bệnh cơ, suy thận, thời kỳ chu sinh. Để cải thiện độ đặc hiệu, có thể sử dụng chỉ số CK-MB/CK toàn phần. Nếu chỉ số này cao hơn 2,5% gợi ý tổn thương cơ tim.
4.4.3 B-type Natriuretic Peptide
B-type Natriuretic Peptide (BNP) được tổng hợp và bài tiết từ sự căng dãn của tâm thất và tâm nhĩ. BNP tăng trong những bệnh làm gia tăng thể tích như suy thận, cường aldosteron nguyên phát, suy tim sung huyết, phì đại, bệnh tuyến giáp, glucocorticoid tăng, giảm oxy máu. Các peptide lợi niệu ức chế trục renin-angiotensin-aldosteron làm tăng tác dụng lợi tiểu làm giảm tiền tải và huyết áp, đồng thời ức chế hệ giao cảm trung ương và bài tiết catecholamin từ hệ giao cảm ngoại biên. Lợi ích lâm sàng của các peptide lợi niệu natri (đặc biệt là BNP và NT-proBNP) trong đánh giá trên những bệnh nhân nghi ngờ suy tim, phân tầng tiên lượng trên bệnh nhân suy tim sung huyết, phát hiện rối loạn chức năng tâm thu - tâm trương thất trái và trong chẩn đoán phân biệt nguyên nhân khó thở. Ít nghĩ chẩn đoán suy tim khi BNP <100 pg/mL và nghĩ nhiều suy tim khi BNP >500 pg/mL. Tương tự, không nghĩ suy tim khi NT-proBNP <300 pg/mL và nghĩ nhiều khi NT-proBNP >450 pg/mL (>900 pg/mL ở những bệnh nhân trên 50 tuổi). Mặc dù ban đầu BNP và NT-proBNP chỉ được coi là dấu ấn sinh học cho bệnh suy tim nhưng hiện nay cũng được coi là dấu ấn sinh học của chúng thiếu máu cục bộ cơ tim. Nồng độ BNP và NT-pro-BNP tăng ở bệnh nhân bệnh động mạch vành ổn định, đau ngực không ổn định và trong - sau can thiệp mạch vành qua da.
4.4.4 C-Reactive Protein
C-Reactive Protein (CRP) là một chỉ dấu viêm thường dùng nhất. CRP là một pentraxin, được tổng hợp bởi gan sau sự kích thích của các cytokin đặc biệt là IL-6, IL-1B và TNF-a hoặc trong phản ứng của tổn thương mô hay nhiễm trùng. Những nghiên cứu phòng ngừa tiên phát ghi nhận nguy cơ rất thấp khi CRP <1 mg/L, nguy cơ trung bình khi CRP từ 1 - 3 mg/L và nguy cơ cao khi CRP >3 mg/L. Một số tác giả cũng ghi nhận khi CRP >3 mg/L tăng nguy cơ biến cố thiếu máu cục bộ tái phát nội viện. Đối với HCVC nội viện, CRP >10 mg/L chứng minh nguy cơ biến cố ngắn hạn cao hơn. Do đó, Hội Tim Hoa Kỳ/Trung tâm Kiểm soát và Phòng ngừa Bệnh tật Hoa Kỳ (AHA/CDC) đã đưa ra điểm cắt CRP<1 mg/L, từ 1 - 3 mg/L và >3 mg/L với phân loại nguy cơ lần lượt là thấp, trung bình và cao. CRP>10 mg/L là điểm cắt tối ưu cho dự đoán NMCT mới và tử vong trong phòng ngừa thứ phát.
4.4.5 Cận lâm sàng khác
- Bilan lipid bao gồm LDL-C, HDL-C và triglyceride giúp xác định các yếu tố nguy cơ quan trọng, có thể điều trị được của huyết khối xơ vữa động mạch vành. Do nồng độ cholesterol toàn phần và HDL-C giảm khoảng 30-40% sau 24 giờ đầu HCVC, bilan lipid nên được thực hiện lúc mới nhập viện.
- X quang ngực có thể giúp xác định sung huyết hay phù phổi, thường gặp trên những bệnh nhân có vùng thiếu máu cục bộ rộng ở thất trái hay có rối loạn chức năng thất trái trước đó. Sự hiện diện của sung huyết phổi có tiên lượng nặng.
- Siêu âm tim có giá trị hỗ trợ chẩn đoán xác định phát hiện các rối loạn vận động vùng mới, xảy ra rất sớm, chỉ vài giây sau khi mạch vành bị tắc, trước khi hoại tử xảy ra. Ngoài ra, nó còn chẩn đoán các nguyên nhân gây đau ngực khác như phình bóc tách động mạch chủ, tràn dịch màng tim, thuyên tắc phổi nặng. Nếu không có rối loạn vận động vùng cũng không loại trừ HCVC. Và chẩn đoán biến chứng của HCVC như hở van 2 lá hoặc thủng vách liên thất ở bệnh nhân có âm thổi tâm thu mới xuất hiện hay mới thay đổi.
- Xạ hình tim: tuy ít khi được làm, xạ hình tim lúc nghỉ với Technetium- 99 m bình thường giúp loại trừ NMCT nặng.
5 Tiêu chuẩn chẩn đoán
Định nghĩa toàn cầu về NMCT và tổn thương cơ tim bao gồm:
- Tiêu chuẩn của tổn thương cơ tim khi có bằng chứng của ít nhất 1 giá trị của troponin cao hơn ngưỡng trên của bách phân vị thứ 99 giá trị tham khảo. Được cho là cấp tính nếu có tình trạng tăng/giảm của giá trị cTn.
- Tiêu chuẩn của NMCT khi có tổn thương cơ tim cấp tính (tiêu chuẩn trên) và có ít nhất một trong các biểu hiện sau:
- Triệu chứng của thiếu máu cục bộ cơ tim.
- Thay đổi mới xuất hiện trên ECG.
- Xuất hiện sóng Q bệnh lý.
- Bằng chứng hình ảnh học của mất vùng cơ tim sống hay rối loạn vận động vùng mới xuất hiện do nguyên nhân thiếu máu cục bộ.
- Xác định huyết khối trong mạch vành bằng chụp mạch vành có cản quang hay tử thiết.
Men tim dương tính chỉ đặc trưng cho tổn thương cơ tim cũng gặp trong trường hợp tổn thương cơ tim nhưng không có dấu hiệu của thiếu máu cục bộ (Bảng 3). Vấn đề tiềm tàng trong tiêu chuẩn chẩn đoán hiện hành chỉ chú trọng đến tăng troponin vì vậy nên xem troponin là đặc trưng của cơ quan không phải là đặc trưng của bệnh. Tăng cTn là chỉ điểm có hoại tử cơ tim chứ không phải đồng nghĩa NMCT. Cần xem xét các trường hợp tăng men tim (nhưng không có tình trạng thiếu máu cục bộ) nguyên nhân tại tim như viêm cơ tim, Takotsubo, bệnh cơ tim, chấn thương tim, nhịp nhanh, hóa trị và nguyên nhân ngoài tim như đột quỵ, thuyên tắc phổi, nhiễm trùng huyết, hội chứng nguy kịch hô hấp cấp và bệnh thận mạn giai đoạn cuối.
Như vậy, chẩn đoán NMCT KSTCL có các tiêu chuẩn về tổn thương cơ tim và bằng chứng của thiếu máu cục bộ cấp tính. Trong khi ĐTNKOĐ thì không có cTn dương tính nhưng nó có thể tiến triển thành NMCT KSTCL.
Các rối loạn nhịp nhanh (nhanh trên thất rung nhĩ nhanh) Suy tim (sung huyết) Tăng huyết áp cấp cứu Bệnh nguy kịch (Ví dụ: sốc/sốc nhiễm trùng/phỏng/tụt huyết áp) Viêm cơ tim, viêm nội tâm mạc nhiễm trùng, viêm màng ngoài tim Hội chứng Takotsubo Bệnh van tim (hẹp van động mạch chủ) Bóc tách động mạch chủ Thuyên tắc phổi, tăng áp phổi, khí phế thũng (tăng gánh thất phải) Bệnh thận mạn Biến cố thần kinh cấp tính (đột quỵ hoặc xuất huyết dưới nhện) Thông tim hoặc các thủ thuật tim (phẫu thuật bắt cầu, can thiệp mạch vành, cắt đốt, đặt máy tạo nhịp, sốc điện/chuyển nhịp, sinh thiết nội tâm mạc) Cường giáp, suy giáp Bệnh thâm nhiễm (amyloldosis, haemochromatosis, sarcoidosis, xơ cứng bì) Độc chất, thuốc hóa trị (doxorubicin, 5-fluorouracil, Herceptin, nọc độc rắn) Gắng sức quá mức Ly giải cơ vân |
Tiếp cận trường hợp HCVC ở bệnh nhân đau ngực, ngoài triệu chứng lâm sàng và ECG nếu không điển hình thì việc phân tích kết quả hs-cTn cho phép bác sĩ lâm sàng loại trừ, chẩn đoán, phân tầng nguy cơ và hướng xử trí phù hợp. Mô hình tiếp cận với ít nhất 2 lần xét nghiệm cTn ở 0 giờ và 1 giờ/2 giờ/3 giờ được ứng dụng chủ yếu ở khoa cấp cứu có giá trị cao:
hs-cTn 0 giờ/3 giờ cho phép loại trừ NMCT bằng lần xét nghiệm duy nhất ở bệnh nhân khởi phát triệu chứng >3 giờ hoặc hai lần xét nghiệm nếu triệu chứng khởi phát trong vòng 3 giờ đầu với tiếp cận 0 giờ/1 giờ hay 0 giờ/2 giờ. Với cách tiếp cận 0/1 giờ thì hs-cTn giúp loại trừ NMCT tới 60% với độ nhạy và giá trị tiên đoán âm tính là 100%, điều này đảm bảo an toàn cho phép bệnh nhân xuất viện.
Tương tự với tiêu chuẩn chẩn đoán bằng tiếp cận 0/1 giờ thì độ đặc hiệu 97% cũng như giá trị tiên đoán dương tính 84% cho phép chẩn đoán NMCT. Một số nghiên cứu còn cho giá trị cao hơn với NPV là 99,1% đến 100%.
Các nghiên cứu so sánh hai cách tiếp cận 0/1 giờ với 0/3 giờ cho kết luận rằng tiếp cận 0/1 giờ thích hợp hơn do kết hợp tính an toàn với độ chính xác của xét nghiệm chẩn đoán
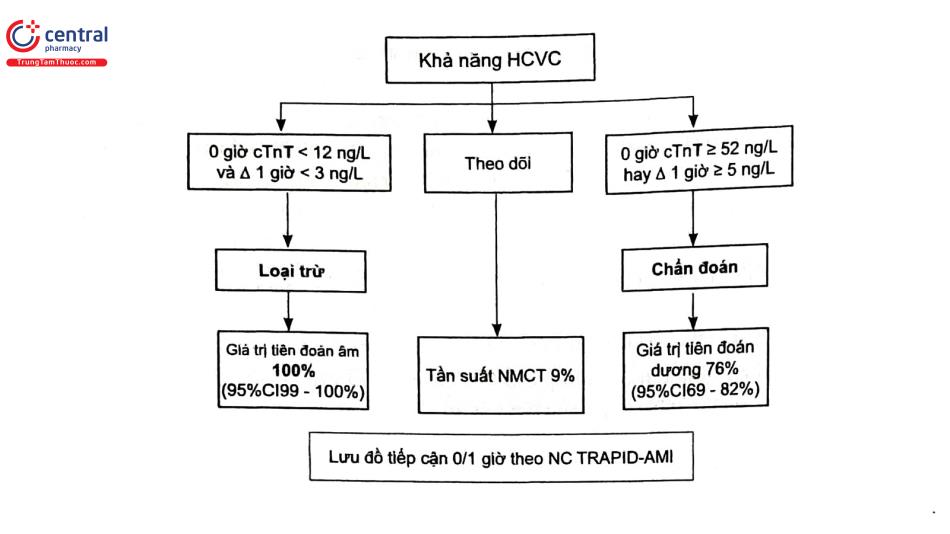
Ở dân số nguy cơ cao (NCT, bệnh thận mạn), độ đặc hiệu của hs-cTn thấp đáng kể và cần nồng độ ngưỡng cao hơn để chẩn đoán. Vì vậy kết hợp thang điểm HEART kết hợp thêm yếu tố bệnh sử, yếu tố nguy cơ, ECG và hàng loạt cTn và xác định 31% bệnh nhân có nguy cơ thấp với giá trị tiên đoán âm là 99,6% trong 30 ngày tử vong hoặc NMCT. Cải thiện tiên lượng bằng phương pháp tiếp cận đa yếu tố, với bệnh nhân khả năng mắc bệnh trung bình - thấp nên đề nghị chụp cắt lớp động mạch vành và bệnh nhân khả năng mắc bệnh cao nên được đưa đi chụp mạch vành xâm lấn.
6 Chẩn đoán phân biệt
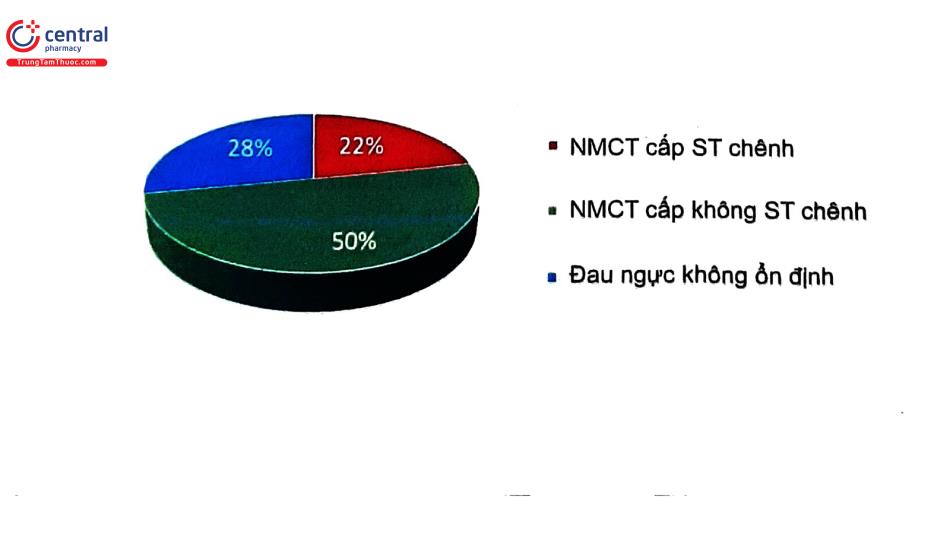
Tỷ lệ các bệnh lý ở bệnh nhân đau ngực cấp nhập cấp cứu được báo cáo như sau: 25 - 30% HCVC KSTCL, 15% bệnh tim khác và 50% nguyên nhân không do tim mạch. Quan trọng là cần chẩn đoán phân biệt để loại trừ các bệnh lý có đau ngực cấp đe dọa tính mạng để điều trị kịp thời như thuyên tắc phổi, bóc tách động mạch chủ và tràn khí màng phổi áp lực. Siêu âm tim cấp cứu cần thực hiện trên bệnh nhân có rối loạn huyết động. X quang ngực cũng nên được thực hiện để loại trừ các nguyên nhân như viêm phổi, tràn khí màng phổi, gãy xương sườn và các bệnh liên quan lồng ngực khác. Đặc điểm đau ngực khi khai thác bệnh sử và khám lâm sàng giúp định hướng chẩn đoán và có các lựa chọn cận lâm sàng phù hợp (Bảng 4).
| Bệnh lý | Đặc điểm đau ngực, tiền sử bệnh và khám lâm sàng | ||
| Do tim - phổi | Thiếu máu cục bộ | Không ổn định: tăng tần suất cơn và cường độ đau, xuất hiện lúc nghỉ, kéo dài 20 phút, thậm chỉ 30 phút (NMCT cấp) Kiểu nặng, đè, ép, nóng ngực ở sau xương ức hay ngực trái, lan cổ hàm cánh tay | Tiếng gallop T4 hay hở hai lá T3 hay biến chứng của NMCT |
| Viêm màng ngoài tim | Biến thiên, kéo nhiều giờ đến nhiều ngày, thành từng đợt Kiểu nhói, sau xương ức, có thể lan mỏm tim, hay lan vai trái | Giảm khi ngồi cúi ra trước Tiếng cọ màng ngoài tim | |
| Bóc tách động mạch chủ | Đột ngột, không tư thế giảm đau Kiểu xé hay dao đâm, lan từ trước ngực lan sau lưng giữa 2 vai | Đi kèm với cơn tăng huyết áp hay bệnh mô liên kết Âm thổi hở chủ hoặc mất mạch ngoại biên | |
| Thuyên tắc phổi | Đột ngột, đau kiểu màng phổi. Hai bên hoặc bên bị thuyên tắc phổi | Khó thở, nhịp tim nhanh, tụt huyết áp | |
| Tăng áp phổi | Biến thiên, liên quan gắng sức Kiểu đè, sau xương ức | Khó thở, dấu hiệu của tăng áp lực tĩnh mach | |
| Viêm phổi | Không đặc hiệu, đau kiểu màng phổi Một bên, vị trí rõ | Khó thở, ho, sốt, ran phổi | |
| Tràn khí màng phổi | Đột ngột, đau kiểu màng phổi Một bên bị tràn khí | Khó thở, giảm âm phế bảo bên bị tràn khí | |
| Không do tim - phổi | Trào ngược | Kiểu nóng rát, lan sau ức, thượng vị | Tăng sau ăn, tái phát, giảm khi dùng thuốc kháng acid |
| Co thắt thực quản | Đau kiểu đè hay nóng ngực Sau xương ức | Mạo dạng cơn đau thắt ngực | |
| Loét dạ dày | Kéo dài 60 – 90 phút sau ăn, kiều nóng ở thượng vị, sau xương ức | Giảm khi ăn hoặc dùng thuốc kháng acid | |
| Túi mật | Kéo dài nhiều giờ, đau quặn ở thượng vị, hạ sườn phải | Xuất hiện sau ăn | |
| Viêm sụn sườn | Đau và sưng vùng ức - sụn sườn | Sưng, nóng đỏ vùng khớp ức sụn, ấn đau | |
| Bệnh lý đĩa đệm cổ | Biến thiên, có thể đột ngột, đau kèm tê | Tăng khi cử động | |
Zona | Kéo dài, đau nhói, bỏng rát, châm chích | Vùng da bị zona bị đỏ và có bóng nước | |
| Tâm lý, rối loạn lo âu | Tùy theo cảm xúc và biến thiên Xuất hiện thoáng qua hoặc kéo dài Cảm giác ran ngực kèm khó thở, lo lắng | Có yếu tố khởi phát và tiền sử trầm cảm | |
7 Phân tầng nguy cơ
Phân loại theo Braunwald có giá trị phân tầng nguy cơ và tiên lượng
| Phân loại | Định nghĩa | Tử vong/NMCT sau 1 năm (%) |
| Mức độ nặng | ||
| Class I | Đau thắt ngực nặng mới phát hay gia tăng; không đau khi nghỉ. | 7,3 |
| Class II | Đau thắt ngực lúc nghỉ trong 1 tháng nay, không có đau thắt ngực lúc nghỉ trong 48 giờ gần đây (đau thắt ngực lúc nghỉ, bán cấp). | 10,3 |
| Class III | Đau thắt ngực lúc nghỉ trong 48 giờ gần đây (đau thắt ngực lúc nghỉ, cấp). | 10,8 |
| Tình huống lâm sàng | ||
| A (Đau thắt ngực thứ phát) | Đau thắt ngực tiến triển với hiện diện yếu tố ngoài tim làm nặng thêm tình trạng thiếu máu cục bộ cơ tim. | 14,1 |
| B (Đau thắt ngực tiên phát) | Đau thắt ngực tiến triển không có yếu tố ngoài tim thúc đẩy. | 8,5 |
| C (Sau NMCT) | Đau thắt ngực tiến triển trong vòng 2 tuần sau NMCT cấp. | 18,5 |
| Mức độ điều trị | Bệnh nhân ĐTNKOĐ cũng được chia thành 3 nhóm dựa theo đau thắt ngực xảy ra: 1. Không điều trị ĐTNOĐ 2. Trong lúc đang điều trị ĐTNOD 3. Mặc dù đã điều trị thuốc chống thiếu máu cục bộ cơ tim tối đa | |
| ECG | ĐTNKQĐ còn chia ra nhóm có hay không thay đổi ST trong cơn đau. |
Các bệnh nhân HCVC KSTCL có biểu hiện lâm sàng rất đa dạng cũng như các mức độ nguy cơ biến cố và tử vong rất khác biệt. Nguy cơ được xem là tác nhân quan trọng nhất trong việc quyết định thái độ và chiến lược xử trí. Việc đánh giá nguy cơ cần được thực hiện sớm và lặp lại liên tục trong quá trình theo dõi, điều trị dựa trên tuổi, bệnh sử, đặc điểm cơn đau, đặc điểm ECG và men tim.
| Bệnh sử | Triệu chứng lâm sàng | Điện tâm đồ | Các dấu chứng của tim | Hình ảnh chụp mạch vành |
Cao tuổi (>70 tuổi) Đái tháo đường Đau ngực sau NMCT Tiền căn có bệnh mạch máu ngoại biên Tiền căn có bệnh mạch máu não | Phân loại Braunwald class II - III (đau ngực lúc nghỉ cấp hay bán cấp) Phân loại Braunwald class A (ĐTNKOĐ thứ phát) Suy tim hay hạ huyết áp. Nhiều cơn đau ngực trong vòng 24 giờ | Đoạn ST chênh 20,05 mV Sóng T âm 20,3 mV Block nhánh trái | Tăng troponin T hay T hay CK-MB Tăng CRP hay số lượng bạch cầu Tăng BNP Tăng creatinin Tăng đường huyết hay HbA1c | Huyết khối Tổn thương nhiều nhánh mạch vành Rối loạn chức năng thất trái |
Việc ước lượng nguy cơ tử vong hay thiếu máu cục bộ cơ tim cấp ngắn hạn trên thực tế rất phức tạp, đa biến, nên bảng phân loại này chỉ có ý nghĩa hướng dẫn, minh họa chung hơn là một công thức để áp dụng chặt chẽ.
| Đặc điểm | Nguy cơ cao >=1 yếu tố | Nguy cơ trung bình không có yếu tố nguy cơ cao nhưng phải có >=1 yếu tố | Nguy cơ thấp không có yếu tố nguy cơ cao/trung bình nhưng có |
| Bệnh Sử | Tăng nhịp độ triệu chứng thiếu máu cục bộ cơ tim trong 48h | NMCT trước đó, bệnh mạch não hay ngoại biên hay mổ bắc cầu, dùng asprin trước đó. | |
| Đặc tính đau | Đau lúc nghỉ kéo dài (>20 phút) đang diễn tiến. | Đau lúc nghỉ kéo dài (>20 phút), hiện đỡ, với khả năng bệnh mạch vành trung bình hay cao; đau thắt ngực lúc nghỉ (<20 phút) hay đau thắt ngực giảm khi nghỉ hoặc ngậm Nitroglycerin dưới lưỡi. | Đau thắt ngực CCS III- IV mới phát hay tiến triển trong 2 tuần qua, không có đau thắt ngực kéo dài khi nghỉ nhưng có khả năng trung bình hay cao bệnh mạch vành. |
| Khám lâm sàng | Phù phổi cấp do thiếu máu cơ tim Hở 2 lá mới/nặng thêm S3, rale phổi mới Tụt huyết áp Nhịp chậm-nhịp nhanh Tuổi >75. | Tuổi >70 | |
| ECG | Đau thắt ngực lúc nghỉ với thay đổi ST thoáng qua >0,05 mV; blốc nhánh mới; nhanh thất kéo dài | Sóng T âm >0,2 mV; Sóng Q bệnh lý. | ECG bình thường hay không thay đổi trong cơn đau. |
| Men tim | Tăng (TnT hay TnI >0,1 ng/mL) | Tăng nhẹ (0,01 <cTnT <0,1 ng/mL) | Bình thường |
Do diễn tiến của HCVC rất đa dạng, thay đổi nhanh, nên việc đánh giá nguy cơ phải luôn được lặp lại trong suốt thời gian nằm viện. Nếu đau ngực vẫn tiếp diễn với thay đổi ST dù đã điều trị nội tích cực, cần chỉ định chụp mạch vành và tái thông khẩn cấp.
| Chỉ điểm nguy cơ cao | Chỉ điểm nguy cơ thấp |
- Tăng nồng độ troponin - Thiếu máu cục bộ tái phát - Đoạn ST chênh xuống - ĐTNKOĐ Sớm sau NMCT - Đái tháo đường - Huyết động không ổn định - Rối loạn nhịp nặng (rung thất, nhanh thất) | - Troponin bình thường - Không thiếu máu cục bộ tái phát - Không phóng thích men CK-MB - Có sóng T (-) hay T dẹt - ECG bình thường |
Bảng điểm nguy cơ TIMI (Thrombolysis In Myocardial Infarction risk score): là bảng điểm hay được dùng trong thực hành, giúp tiên đoán nguy cơ tử vong do mọi nguyên nhân và NMCT mới hay NMCT tái phát trong vòng 14 ngày. Bảng điểm TIMI giúp nhận diện nhanh các bệnh nhân có nguy cơ cao, cần được tái thông mạch vành sớm (Bảng 12).
Tuổi >=65 >=3 yếu tố nguy cơ bệnh mạch vành (tăng huyết áp, tăng cholesterol máu, bệnh sử gia đình bệnh mạch vành, đái tháo đường) Hẹp động mạch vành có trước >50% Điều trị aspirin trong 27 ngày gần đây >=2 cơn đau thắt ngực trong =<24 giờ Biến đổi đoạn ST Tăng men tim |
Mỗi yếu tố nguy cơ được tính là 1 điểm, số điểm càng cao thì tỷ lệ tử vong hay NMCT càng cao s2 điểm: bệnh nhân thuộc nhóm nguy cơ thấp 3 - 4 điểm: nguy cơ trung bình >4 điểm: nguy cơ cao |
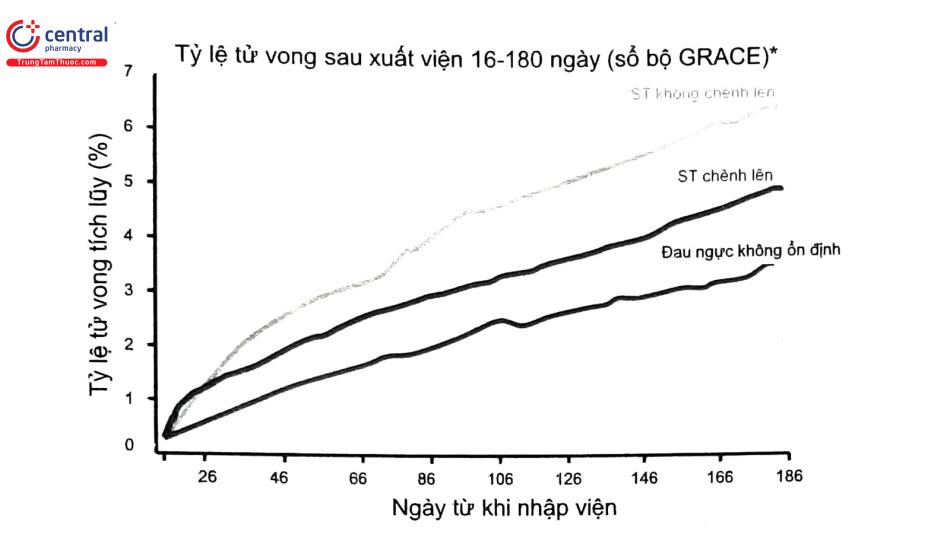
Thang điểm GRACE
Nghiên cứu sổ bộ toàn cầu về HCVC (Global registry of Acute Coronary Events GRACE registry) đã thiết lập một bảng ước tính nguy cơ tử vong trong 6 tháng đối với bệnh nhân sau nhập viện vì HCVC. Tỷ lệ tử vong toàn bộ trong 6 tháng là 4,8%. Có tất cả 9 biến số dự đoán: tuổi cao, tiền căn NMCT, bệnh sử suy tim, tăng nhịp tim, huyết áp thấp, creatinin máu tăng, men tim tăng, ST chênh xuống và không can thiệp mạch vành (Bảng 13). Thang điểm GRACE có khả năng dự đoán cao nguy cơ tử vong trong vòng 6 tháng sau nhập viện đối với bệnh nhân HCVC, gồm cả NMCT STCL và NMCT KSTCL. Cần nhớ là các nguy cơ có thể thay đổi trong quá trình nằm viện nên việc đánh giá nguy cơ nên được cập nhật nhiều lần trong quá trình theo dõi và điều trị.
8 Điều trị hội chứng vành cấp
8.1 Mục tiêu điều trị
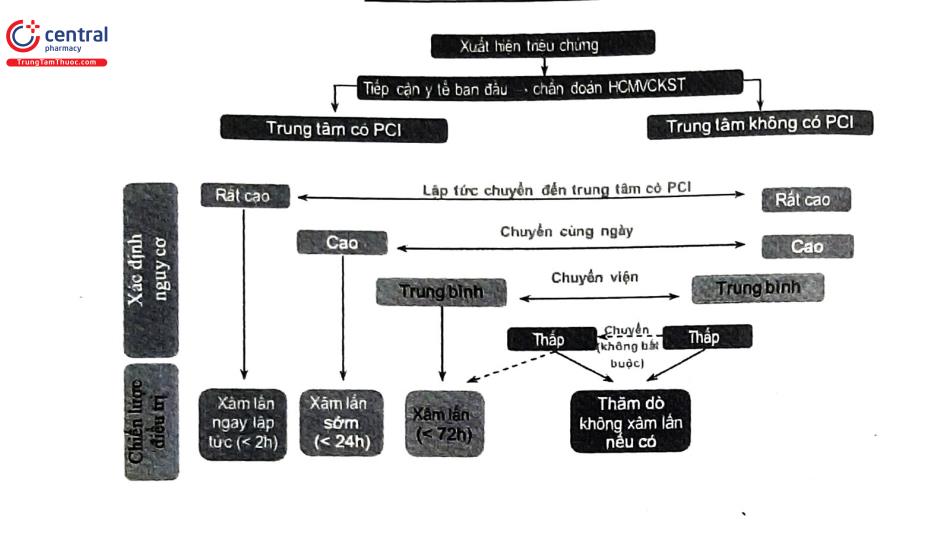
Các điều trị nội khoa bao gồm tối ưu hóa điều trị nội khoa ban đầu và nhận diện bệnh nhân nào cần được điều trị tái tưới máu sớm. Cần phát hiện sớm các biến chứng nguy hiểm như tụt huyết áp, phù phổi cấp, rối loạn nhịp để có hướng xử lý thích hợp. Bệnh nhân cần được: nghỉ ngơi yên tĩnh tại giường, mắc monitor theo dõi nhịp tim, huyết áp và SpO, và lập đường truyền tĩnh mạch ngoại biên với dịch truyền Natri clorua đẳng trương. Việc phân tầng nguy cơ sớm ở bệnh nhân HCVC KSTCL là rất quan trọng. Trong thực hành lâm sàng có nhiều thang điểm đã được đề xuất như TIM, Braunwald trong phân tầng nguy cơ. Tuy nhiên, thang điểm GRACE được khuyến cáo sử dụng. Thang điểm này dựa trên 7 nghiên cứu, có giá trị tiên lượng bệnh lâu dài và có giá trị thực tiễn cao. Từ đó sẽ chia làm 3 nhóm và các hướng điều trị như sau
A. Nhóm nguy cơ rất cao (tỷ lệ tử vong và các biến cố tim mạch rất cao nếu không được xử trí kịp thời). Nhóm này có chỉ định về chiến lược can thiệp cấp cứu trong vòng 2 giờ từ khi xác định chẩn đoán.
- Rối loạn huyết động hoặc sốc tim.
- Đau ngực tái phát/tiến triển không đáp ứng với thuốc.
- Rối loạn nhịp đe dọa tính mạng hoặc ngừng tim.
- Biến chứng cơ học của NMCT.
- Suy tim cấp.
- Biến đổi động học của ST và T.
B. Nhóm nguy cơ cao, chiến lược can thiệp sớm trong vòng 24 giờ.
- Chẩn đoán xác định NMCT KSTCL dựa trên Troponin tim.
- Thay đổi động học của ST hoặc T (có triệu chứng hoặc im lặng). Điểm GRACE>140.
C. Nhóm nguy cơ vừa, chiến lược can thiệp (có thể trì hoãn) trong vòng 72 giờ.
- Đái tháo đường hoặc suy thận.
- LVEF <40% hoặc suy tim sung huyết.
- Đau ngực sớm sau nhồi máu hoặc tiền sử PCI/CABG.
- Điểm GRACE >109 và <140 hoặc triệu chứng tái phát/thiếu máu cơ tim trên thăm dò không xâm lấn.
D. Nhóm nguy cơ thấp, nhóm này có thể áp dụng chiến lược điều trị bảo tồn hoặc có thể xét can thiệp tùy theo điều kiện và kinh nghiệm của trung tâm.
- Đau ngực: có một cơn đau ngực ngắn khi nghỉ hoặc đau ngực khi gắng sức.
- Không có các dấu hiệu như của các nhóm nguy cơ trên.
- Với những trường hợp điều trị bảo tồn, sau một thời gian khi bệnh nhân ổn định, nên đánh giá mức độ thiếu máu cơ tim của bệnh nhân (trên các thăm dò không xâm lấn như nghiệm pháp ECG gắng sức, gắng sức hình ảnh, xạ đồ tưới máu cơ tim...) hoặc đánh giá mức độ hẹp động mạch vành về mặt giải phẫu trên chụp MSCT để có hướng giải quyết tiếp (giống như một trường hợp bệnh động mạch ổn định).
8.2 Điều trị nội khoa
8.2.1 Điều trị chống thiếu máu cục bộ
8.2.1.1 Thuốc ức chế beta
Làm giảm nhu cầu oxy cơ tim qua đó làm giảm đau, giảm thiếu máu cục bộ cơ tim, giảm kích thước vùng nhồi máu. Một số nghiên cứu đã chứng minh những bệnh nhân NMCT cấp được dùng thuốc ức chế beta sớm có tỷ lệ tử vong, suy tim, rối loạn điện học (bao gồm rối loạn nhịp thất và block tim cao độ) thấp hơn những bệnh nhân không được dùng. Thuốc ức chế beta nên được khởi đầu trong vòng 24 giờ đầu ở những bệnh nhân không có chống chỉ định.
Chống chỉ định:
- Ran ẩm hơn 1/3 dưới hai phế trường.
- Nhịp tim <60 lần/phút.
- Huyết áp tâm thu <90 mmHg.
- Khoảng PR >0,25 giây. Blốc nhĩ thất cao độ.
- Bệnh lý co thắt phế quản nặng.
- Bệnh lý động mạch ngoại biên nặng
Thuốc thường dùng là Metoprolol 5 mg tiêm mạch mỗi 5 phút đến tổng liều 15 Trong quá trình đó nếu nhịp tim giảm xuống dưới 60 lần/phút hay huyết áp tâm thu giảm dưới 100 mmHg thì không dùng thêm nữa. Nếu bệnh nhân dung nạp được, huyết động vẫn tiếp tục ổn định, 15 phút sau liều tiêm mạch cuối cùng thì sẽ chuyển sang dạng uống 50 mg/6 - 12 giờ, sau đó chuyển sang 100 mg/12 giờ hoặc Atenolol 100 mg/24 giờ.
Những bệnh nhân có chống chỉ định trong vòng 24 giờ đầu sẽ được đánh giá lại để sử dụng thuốc ức chế beta như liệu pháp phòng ngừa thứ phát. Những bệnh nhân suy tim nặng hay trung bình sẽ được dùng thuốc ức chế beta như liệu pháp phòng ngừa thứ phát với liều thấp tăng dần.
8.2.1.2 Nitroglycerin
Nitrate gây dãn động mạch vành, dãn tĩnh mạch hệ thống, giảm tiền tải, tăng tưới máu cho vùng cơ tim đang thiếu máu cục bộ. Phác đồ là nitroglycerin 0,4 mg ngậm dưới lưỡi/5 phút. Sau 3 lần vẫn không đỡ đau thì dùng Morphin. Bệnh nhân đáp ứng với Nitroglycerin ngậm dưới lưỡi sẽ được truyền tĩnh mạch với liều khởi đầu là 10 kg/phút và tăng dần mỗi 5 phút cho đến lúc kiểm soát được cơn đau. Phải theo dõi sát mạch và huyết áp trong quả trình truyền tĩnh mạch. Mạch không được tăng và huyết áp không được giảm hơn 10% trị số ban đầu. Một số hiếm bệnh nhân có phản ứng cường đối giao cảm khi được truyền Nitroglycerin. Trong trường hợp này có thể điều trị bằng Atropin.
Chống chỉ định:
- Mạch <50 lần/phút hoặc >110 lần/phút.
- Huyết áp tâm thu <90 mmHg.
- NMCT thất phải.
- Bệnh cơ tim phì đại có hẹp nặng buồng thoát thất trái.
- Bệnh nhân dùng thuốc ức chế men phosphodiesterase để điều trị rối loạn cương dương trong vòng 36 giờ trước đó.
Khuyến cáo của ACC/AHA:
- Class I (phải dùng): trong vòng 48 giờ đầu ở bệnh nhân NMCT có suy tim sung huyết, nhồi máu vùng trước rộng, thiếu máu cục bộ kéo dài hay tăng huyết áp. Có thể dùng tiếp tục trên những bệnh nhân có đau ngực tái phát hay sung huyết phổi.
- Class IIb (có thể dùng): trong vòng 48 giờ đầu ở tất cả bệnh nhân NMCT cấp không có hạ huyết áp, nhịp chậm hay nhịp nhanh. Tiếp tục sử dụng ở những bệnh nhân vùng nhồi máu rộng hay có biến chứng.
- Class III (không được dùng): những bệnh nhân có huyết áp tâm thu <90 mmHg hay nhịp chậm <60 lần/phút.
Các nitrate tác dụng kéo dài nói chung không nên dùng trong điều trị NMCT cấp. Sự hấp thu của các thuốc này không thể đoán trước được ở những bệnh nhân huyết động không ổn định với tình trạng tưới máu các cơ quan luôn biến đổi và vì thời gian bán hủy dài nên không thể ngưng tác dụng của thuốc khi bệnh nhân bị hạ huyết áp,
8.2.1.3 Thuốc chẹn kênh canxi
Làm giảm dòng canxi từ ngoài vào trong màng tế bào, do đó ức chế hoạt động co thắt của cơ trơn mạch máu và cơ tim, dẫn đến dãn mạch máu và giảm co bóp cơ tim. Một số loại còn có tác dụng làm chậm sự dẫn truyền xung động qua nút nhĩ thất và ức chế chức năng nút xoang. Thuốc đối kháng canxi gồm hai nhóm lớn:
- Nhóm dihydropyridin (Nifedipin, Amlodipin, felodipin...): chủ yếu tác dụng làm dãn mạch máu, ít hay không có tác dụng lên nút nhĩ-thất và nút xoang.
- Nhóm non-dihydropyridin gồm nhóm benzothiazepin (diltiazem) và nhóm phenylalkylamin (verapamil): chủ yếu tác động lên nút nhĩ-thất và nút xoang, ngoài ra cũng phần nào làm dãn mạch máu ngoại biên.
Không có chỉ định trong NMCT cấp, chủ yếu trong hội chứng mạch vành mạn. Thuốc chẹn kênh canxi được chỉ định để kiểm soát các triệu chứng liên quan đến thiếu máu cục bộ diễn tiến hay tái phát khi đã dùng đủ liều nitrate và chẹn thụ thể bêta, ở các bệnh nhân không dung nạp khi dùng đủ liều các thuốc trên và ở các bệnh nhân đau that nguc biến thể (variant angina) (đau ngực Prinzmetal) (I-B, ACC/AHA 2007). Một số nghiên cứu ngẫu nhiên đánh giá thuốc đối kháng canxi chọn lọc tim, như Verapamil và Diltiazem, nhận thấy chúng làm giảm hay dự phòng được các triệu chứng thiếu máu cục bộ. Do đó, thuốc chẹn kênh canxi nondihydropyridine là lựa chọn thứ 2 (sau chẹn bêta) trong kiểm soát triệu chứng đau ngực. Nhưng khi bệnh nhân có suy tim, rối loạn chức năng thất trái hay bị rối loạn dẫn truyền nên dùng nhóm dihydropyridin tác dụng dài (amlodipin, felodipin).
Các tác dụng phụ của thuốc gồm: tụt huyết áp, nhịp chậm, blốc nhĩ-thất, suy tim nặng lên. Nguy cơ suy tim và rối loạn dẫn truyền tăng cao khi phối hợp chẹn bêta với thuốc đối kháng canxi chọn lọc tim, đặc biệt trên NCT có bệnh tiềm ẩn ở hệ dẫn truyền.
8.2.1.4 Thuốc ức chế men chuyển
Có nhiều nghiên cứu lâm sàng ngẫu nhiên lớn đánh giá vai trò của thuốc ức chế men chuyển trong điều trị NMCT cấp. Một phân tích gộp từ những nghiên cứu này và nhiều nghiên cứu nhỏ hơn với trên 100.000 bệnh nhân cho thấy giảm tỷ lệ tử vong 6,5% và giảm tů vong 4,6/1.000 bệnh nhân được điều trị với thuốc ức chế men chuyển. Nên khởi đầu thuốc ức chế men chuyển trong vòng 48 giờ đầu sau nhồi máu và tăng liều cẩn thận để tránh hạ huyết áp. Lợi ích của thuốc rõ ràng nhất ở những bệnh nhân NMCT vùng trước rộng với EF (phân suất tống máu) <40%. Tuy nhiên, bệnh nhân có EF bình thường sau nhồi máu cũng như những bệnh nhân bệnh mạch vành không có NMCT trước đó cũng có giảm tỷ lệ tử vong khi điều trị với ức chế men chuyển.
Nên khởi đầu thuốc ức chế men chuyển trong vòng 24 giờ kể từ khi đau ngực. Ích lợi nhiều nhất là ở những bệnh nhân có nguy cơ cao: NMCT vùng trước, có suy tim EF giảm (EF <40%), đã có tiền sử NMCT, thậm chí dùng cho cả bệnh nhân không suy tim và không có phân suất tống máu thất trái (LVEF) thấp (Ia-B) khi không có tụt huyết áp (huyết áp tâm thu <100 mmHg hay <30 mmHg so với huyết áp nền), suy thận tiến triển hoặc tăng K máu do lợi ích mang lại của thuốc nhiều hơn nguy cơ tác dụng phụ (giảm tử vong đã được chứng minh).
Các thuốc và liều khởi đầu: Captopril 12,5 mg, 2 - 3 lần/ngày; Enalapril 5 mg, 1 lần/ngày; Ramipril 2,5 mg, 1 lần/ngày.
Chống chỉ định: bệnh nhân huyết áp thấp, suy thận, tăng kali máu.
8.2.1.5 Thuốc ức chế thụ thể angiotensin
Trong nghiên cứu tiền cứu, ngẫu nhiên, mù đôi VALIANT (Valsartan in Acute Myocardial Infarction Trial) với 14.808 bệnh nhân NMCT cấp có biến chứng giảm chức năng thất trái (EF <35% trên siêu âm hay chụp buồng thất có cản quang, <40% trên chụp buồng thất bằng phóng xạ [radionuclide ventriculography]) được chia thành 3 nhóm: dùng captopril, dùng valsartan, captopril và valsartan. Sau theo dõi trung bình 25 tháng, tử vong do tim mạch 16,9% ở nhóm captopril, 16,8% ở nhóm valsartan, 16,9% ở nhóm phối hợp hai thuốc. Tuy nhiên, nhóm phối hợp thuốc bị hạ huyết áp và rối loạn chức năng thận nhiều hơn. Kết quả của nghiên cứu này cho thấy trong điều trị NMCT cấp, Valsartan có hiệu quả tương đương captopril ở bệnh nhân có rối loạn chức năng thất trái và nên tránh kết hợp thuốc ức chế men chuyển với thuốc ức chế thụ thể. Trong nghiên cứu OPTIMAAL (Optimal Trial in Myocardial Infarction with the Angiotensin II Antagonist Losartan), 5.477 bệnh nhân NMCT cấp được phân ngẫu nhiên điều trị Losartan hay captopril. Tử vong 3 năm do tất cả nguyên nhân chiếm 18% ở nhóm losartan và 16% ở nhóm captopril (p=0,07). Những nghiên cứu này gợi ý nên dùng thuốc ức chế men chuyển đầu tiên và chỉ nên dùng thuốc ức chế thụ thể trong những trường hợp không dung nạp được thuốc ức chế men chuyển.
8.2.1.6 Nhóm thuốc statin
Ngày càng có nhiều bằng chứng cho thấy ngoài tác dụng làm hạ LDL-cholesterol, statin còn nhiều tác dụng đa dạng khác như ổn định mảng xơ vữa, chống viêm, chống sinh huyết khối, tăng độ mềm của mạch máu, hạ huyết áp, điều hòa chức năng nội mô mạch máu. Những chức năng này đều ảnh hưởng đến tiến trình bệnh tim mạch.
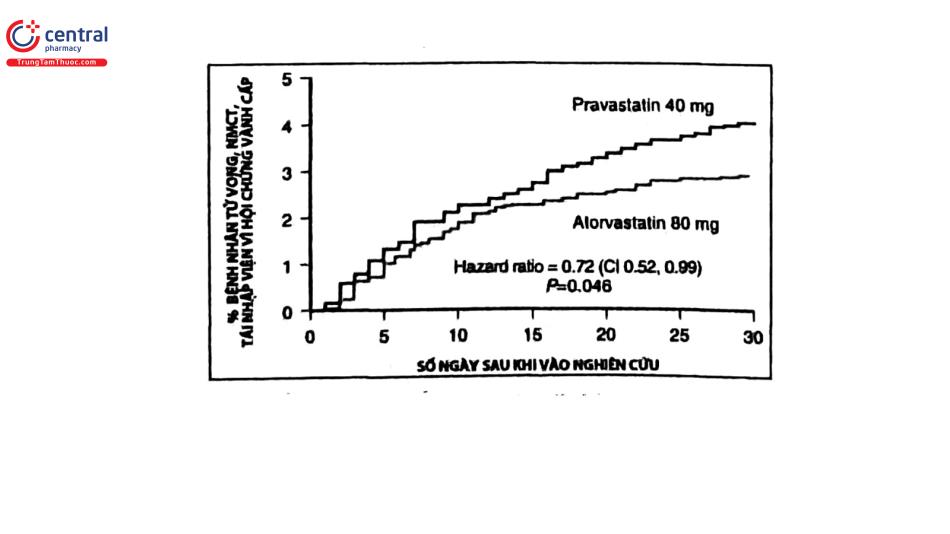
Kết quả của vài nghiên cứu nhận thấy điều trị statin sớm cho bệnh nhân HCVC góp phần giảm tỷ lệ tử vong. Nghiên cứu PROVE-IT chứng minh chiến lược hạ lipid mạnh (Atorvastatin liều cao 80 mg/ngày, mục tiêu hạ LDL <70 mg/dL) làm giảm tỷ lệ tử vong và biến cố tim mạch hơn liều trung bình (Pravastatin 40 mg/ngày, LDL<100 mg/dL). Một phân tích gộp cho thấy điều trị statin sớm và tích cực cho bệnh nhân HCVC làm giảm tỷ lệ tử vong và biến cố tim mạch sau 2 năm. Lợi ích bắt đầu từ giữa tháng 4 - 12.
8.2.2 Điều trị chống loạn nhịp
Không có chỉ định dùng Lidocain để dự phòng rung thất trong trường hợp NMCT cấp.
8.2.3 Điều trị chống kết tập tiểu cầu
Do sinh lý bệnh của HCVC là hẹp nặng hoặc tắc nghẽn mạch vành thoáng qua bởi các huyết khối qua trung gian tiểu cầu nên liệu pháp đầu tiên phải hướng đến là chống tiểu cầu và chống huyết khối. Điều trị chống huyết khối (antithrombotic treatment), bao gồm hai nhóm chính (1) chống tiểu cầu (antiplatelet) và (2) chống thrombin (antithrombin) là nền tảng trong việc ngăn chặn tiến triển của HCVC và dự phòng các biến chứng, bao gồm tử vong và thiếu máu cục bộ tái phát. Hiện nay, điều trị phối hợp aspirin, clopidogrel và thuốc kháng thrombin (heparin không phân đoạn UFH, heparin trọng lượng phân tử thấp LMWH, fondaparinux hay bivalirudin) và một số trường hợp phối hợp thêm thuốc đối kháng thụ thể GP IIb/IIIa của tiểu cầu là công thức điều trị nội khoa hữu hiệu nhất.
8.2.3.1 Aspirin
Aspirin có tác dụng ngăn chặn thành lập thromboxane A2 bằng cách ức chế không phục hồi men cyclooxygenase-1 trong tiểu cầu, do đó làm giảm sự hoạt hóa và kết tập tiểu cầu theo con đường này, nhưng không ức chế các đường hoạt hóa tiểu cầu khác (Hình 18). Các thử nghiệm lâm sàng trên bệnh nhân ĐTNKOĐ/NMCT KSTCL đều ghi nhận lợi ích giảm tỷ lệ tử vong và NMCT ngắn và dài hạn của aspirin rõ rệt và độc lập.
Khuyến cáo hiện nay chỉ định aspirin cho mọi bệnh nhân ngay từ lúc nghi ngờ HCVC, với liều khởi đầu là 160 - 325 mg. Bệnh nhân HCVC chưa từng dùng aspirin trước đó cần bắt đầu bằng đường tĩnh mạch hoặc nhai để nhanh chóng đạt nồng độ thuốc cao trong máu. Liều duy trì thay đổi từ 75 - 160 mg/ngày và tiếp tục vô thời hạn, trừ khi có chống chỉ định (không dung nạp salicylate, xuất huyết tiến triển, hemophilia, loét tiêu hóa tiến triển). Do nguy cơ chảy máu sẽ tăng theo liễu điều trị, nên liều duy trì khuyến cáo cho hầu hết bệnh nhân là 81 mg.
8.2.3.2 Thuốc đối kháng thụ thể adenosin diphosphate
Ticlopidin và clopidogrel là các dẫn xuất của thienopyridin, có tác dụng ngăn chặn sự gắn kết ADP với thụ thể P2Y12 trên bề mặt tiểu cầu, do đó ức chế hoạt hóa và kết tập tiểu cầu qua trung gian ADP. Hiệu quả điều trị đạt khi ức chế khoảng 80% tiểu cầu. Clopidogrel hiện được dùng nhiều hơn vì khởi phát tác dụng nhanh và ít tác dụng phụ hơn ticlopidin (gồm giảm bạch cầu và mảng xuất huyết giảm tiểu cầu có huyết khối) Thử nghiệm CAPRIE so sánh clopidogrel và aspirin trên các bệnh nhân có nguy cơ biến chứng do thiếu máu cục bộ: 19.185 bệnh nhân với tiền sử đột quỵ do thiếu máu cục bộ, NMCT hay bệnh động mạch ngoại biên được phân ngẫu nhiên thành hai nhóm dùng 325 mg aspirin/ngày và 75 mg clopidogrel/ngày, thời gian theo dõi từ 1 đến 3 năm. Kết quả cho thấy tỷ lệ đột quỵ, NMCT hay tử vong do nguyên nhân bệnh mạch máu nói chung giảm nhẹ ở nhóm dùng clopidogrel (p = 0,043). Do lợi ích khá khiêm tốn và giá tiền đắt của clopidogrel, aspirin vẫn được xem là thuốc chống tiểu cầu nên lựa chọn đầu tiên khi chỉ cần đơn trị liệu. Đơn trị clopidogrel được chỉ định cho các bệnh nhân dị ứng rõ hoặc không dung nạp nặng với aspirin.
Vì aspirin và clopidogrel đối kháng với chức năng tiểu cầu qua các đường khác nhau nên về nguyên tắc, việc sử dụng phối hợp hai thuốc sẽ có tác dụng hiệp đồng. Nghiên cứu CURE (clopidogrel in Unstable Angina to Prevent Recurrent Ischemic Events) trên 12.562 bệnh nhân bị HCVC KSTCL được chia thành hai nhóm dùng aspirin đơn độc và aspirin + clopidogrel trong 3 - 12 tháng, kết quả gộp của tỷ lệ tử vong do tim mạch, NMCT, đột quỵ là 11,5% trên bệnh nhân dùng aspirin đơn trị so với 9,3% trên bệnh nhân dùng kháng tiểu cầu kép (p<0,001). Điều quan trọng là lợi ích của điều trị kháng tiểu cầu kép tương đồng cho cả bệnh nhân HCVC điều trị nội khoa bảo tồn hay can thiệp. Tuy nhiên, tỷ lệ xuất huyết nặng cũng cao hơn ở nhóm dùng kháng tiểu cầu kép (p = 0,003). Biến chứng chảy máu tăng đáng kể trên bệnh nhân phẫu thuật mổ bắc cầu chủ - vành (CABG) trong vòng 5 ngày sau ngưng clopidogrel.
Đối với tất cả bệnh nhân được chẩn đoán là HCMV cấp, cần dùng phối hợp hai loại bao gồm aspirin và một trong các thuốc ức chế thụ thể P2Y12 (chiến lược sử dụng kháng tiểu cầu kép hay DAPT).
Aspirin: liều dùng: liều nạp ngay 150 - 300 mg dạng hấp thu nhanh, sau đó duy trì 75-100 mg/ngày (nên dùng liều 81 mg/ngày).
Các thuốc chống ngưng kết tiểu cầu thuộc nhóm ức chế thụ thể P2Y12 của tiểu cầu: hiện nay có ba thuốc nhóm này được khuyến cáo dùng, trong đó có hai loại thuộc nhóm thyenopyridine (clopidogrel; prasugrel) và loại non-thyenopyridine (ticagrelor).
Ticagrelor không phụ thuộc vào thuốc nào thuộc nhóm này đã được sử dụng trước đó, với liều nạp 180 mg sau đó dùng liều 90 mg x 2 lần trong ngày.
Prasugrel với những bệnh nhân chưa sử dụng các thuốc ức chế P2Y12 và đang chuẩn bị làm can thiệp động mạch vành qua da (60 mg liều nap, 10 mg hàng ngày).
Clopidogrel (600 mg liều nap, 75 mg hàng ngày) chỉ khi không có prasugrel hoặc ticagrelor hoặc có chống chỉ định với hai loại này.
Như vậy, đối với điều trị trước can thiệp ở bệnh nhân HCVC KSTCL, sau khi có được chẩn đoán nên xem xét sử dụng ngay các thuốc sau càng sớm càng tốt: Ticagrelor (180 mg liều nạp, sau đó 90 mg x 2 lần/ngày) hoặc Clopidogrel (600 mg liều nạp, sau đó 75 mg hàng ngày, khi ticagrelor không được lựa chọn). Thời gian dùng clopidogrel nên kéo dài ít nhất 12 tháng trừ khi có nguy cơ chảy máu rất cao (khuyến cáo I-A). Đối với các bệnh nhân đang dùng clopidogrel có dự kiến phẫu thuật bắc cầu, cần ngưng thuốc ít nhất 5 ngày nếu tình trạng lâm sàng cho phép để giảm nguy cơ chảy máu trong và sau mổ (khuyến cáo Ia-C).
8.2.3.3 Chất ức chế thụ thể glycoprotein IIb/a
Khi tiểu cầu được hoạt hóa, số lượng thụ thể GP IIb/IIIa trên bề mặt tiểu cầu gia tăng và biểu hiện ái lực gắn kết với fibrinogen. Gắn kết fibrinogen với các thụ thể trên các tiểu cầu khác nhau dẫn đến kết tập tiểu cầu. Thuốc đối kháng thụ thể GP IIb/IIIa hoạt động qua cơ chế chiếm giữ các vị trí trên thụ thể, ngăn cản việc gắn fibrinogen và yếu tố Willebrand. Sự chiếm giữ 280% vị trí các thụ thể cộng thêm ức chế kết tập tiểu cầu với ADP >80% sẽ tạo ra hiệu quả chống huyết khối rất mạnh.
Hiện nay có hai chiến lược điều trị thuốc đối kháng GP ITb/IIIa trong HCVC:
(1) Chiến lược “trên dòng” (upstream treatment) dùng eptifibatide hay tirofiban ngay từ phòng cấp cứu để ổn định bệnh nhân bằng nội khoa, thường để đề phòng trường hợp phải can thiệp sớm.
(2) Chiến lược thứ 2 trì hoãn dùng thuốc, chỉ dùng hoặc eptifibatide hoặc abciximab thêm ngay trước thời điểm can thiệp mạch vành qua da.
Điều trị đối kháng GP IIb/IIIa “trên dòng"
Trong nghiên cứu điều trị kháng tiểu cầu cho HCVC (PRISM-PLUS), tổng tỷ lệ tử vong, NMCT, thiếu máu cục bộ sau 48 giờ truyền thuốc đã giảm từ 5,6% ở nhóm dùng heparin chuẩn (UFH) + aspirin còn 3,8% ở nhóm phối hợp tirofiban + UFH + aspirin (p 0,01). Điều trị “trên dòng” với tirofiban và heparin mang lại lợi ích lâm sàng cho bệnh nhân HCVC KSTCL không phụ thuộc vào việc bệnh nhân được làm can thiệp hay không. Thử nghiệm PURSUIT so sánh Eptifibatide với giả dược trong HCVC KSTCL, với kết quả tỷ lệ tử vong hay NMCT sau 30 ngày giảm từ 15,7% ở nhóm chứng xuống 14,2% ở nhóm có dùng thuốc (p = 0,03). Tuy nhiên, abciximab là thuốc ức chế thụ thể GP IIb/ IIIa đầu tiên lại không chứng tỏ được lợi ích trong điều trị “trên dòng” qua nghiên cứu GUSTO IV-HCVC .
Trong một phân tích gộp về điều trị đối kháng GP IIb/IIIa trên dòng, Boersma và cộng sự nhận thấy tỷ lệ tử vong hay NMCT chỉ giảm nhẹ trong 72 giờ ổn định nội khoa, nhưng lợi ích tăng mạnh sau can thiệp tái thông mạch vành qua da (PCI). Ngoài ra, chiến lược điều trị “trên dòng” như trên chỉ có lợi cho nhóm bệnh nhân HCVC có troponin dương tính (giảm nguy cơ 15%). Nghiên cứu PRISM-PLUS cũng nhận thấy có sự tương quan giữa số điểm TIMI risk score với mức độ huyết khối trên chụp mạch vành và sự phối hợp giữa các loại kháng tiểu cầu (có GP IIb/IIIa) với antithrombin đặc biệt có lợi trên nhóm bệnh nhân có TIMI risk score cao.
Điều trị đối kháng GP IIb/IIIa bổ sung trong lúc PCI
Hiệu quả của thuốc đối kháng GP IIb/IIIa dùng trong PCI đã được chứng minh nhiều thử nghiệm. Abciximab là thuốc được nghiên cứu đầu tiên trong PCI (thừ nghiệm CAPTURE) cho thấy hiệu quả làm giảm đáng kể tỷ lệ nhồi máu quanh thủ thuật và nhu cầu phải tái thông mạch vành khẩn cấp. Trên nhóm bệnh nhân HCVC có troponin dương tính, dùng abciximab làm giảm nguy cơ tương đối tử vong hay NMCT 68%, ngược lại không thu được lợi ích gì khi dùng cho nhóm troponin âm tính. Gần đây, nghiên cứu ISAR-REACT-2 (Intracoronary Stenting And Antithrombotic Regimen: Rapid Early Action For Coronary Treatment) so sánh abciximab và giả dược dùng ngay trước PCI trên 2.022 bệnh nhân HCVC KSTCL (cả hai nhóm đều được sử dụng aspirin và clopidogrel). Abciximab làm giảm tử vong hay NMCT khoảng 25% (p = 0,03). Lợi ích này cũng chỉ giới hạn trong nhóm có troponin (+).
Tóm lại, thuốc đối kháng GP IIb/IIIa thường được chỉ định riêng cho các bệnh nhân HCVC KSTCL có nguy cơ cao, cần thực hiện PCI sớm và có thể dùng theo hai cách hoặc sớm ngay trong giai đoạn ổn định nội khoa hoặc ngay thời điểm PCI.
Khi điều trị đồng thời nhiều thuốc chống lại quá trình đông máu như trên, có một lo ngại lớn là nguy cơ xuất huyết, đặc biệt trên các bệnh nhân cao tuổi và có nhiều bệnh lý nội khoa kèm theo. Tuy nhiên, kết quả từ các thử nghiệm cho thấy việc điều trị phối hợp này không làm tăng đáng kể tỷ lệ xuất huyết nặng, giảm tiểu cầu, mất máu và truyền máu sau đó. Có một số yếu tố kết hợp độc lập với tăng nguy cơ chảy máu khi điều trị kháng đông gồm: tuổi cao, nhẹ cân, nữ giới, giảm độ thanh thải creatinin (<30 mL/phút).
8.2.4 Điều trị kháng đông
Thuốc thuộc nhóm này gồm nhiều loại:
- Kháng đông đường tĩnh mạch hay dưới da như heparin không phân đoạn (UFH), heparin trọng lượng phân tử thấp (LMWH), các pentasaccharide tổng hợp và các thuốc kháng thrombin trực tiếp như hirudin và bivalirudin.
- Kháng đông đường uống như warfarin.
8.2.4.1 Heparin không phân đoạn (unfractionated heparin =UFH)
UFH là một hỗn hợp các polysaccharide có trọng lượng phân tử khác nhau, làm gia tăng hoạt động của chất đối kháng thrombin trong máu, gây bất hoạt yếu tố IIa (thrombin), yếu DXa và Xa. UFH ngăn chặn tạo thành huyết khối nhưng không chống lại thrombin nằm trong cục máu đông (clot-bound thrombin).
Một số nghiên cứu đã so sánh UFH với giả dược và đưa ra khuyến cáo nhóm I về sử dụng UFH và aspirin cho bệnh nhân UANSTEMI. Tỷ lệ tử vong và NMCT giảm 33% trong vòng 2 - 12 tuần ở các bệnh nhân điều trị bằng UFH (p = 0,06) (kết quả phân tích gộp từ 6 nghiên cứu). Hạn chế về dược động học của UFH dẫn đến tính khả dụng sinh học kém và tác dụng kháng đông thay đổi. Điều trị bằng UFH cần phải theo dõi thời gian thromboplastin bán phần hoạt hóa (aPTT). Liều điều trị phải tính theo cân nặng, thường bolus khởi đầu 60 - 70 UI/kg (tối đa 5.000 UI) và truyền duy trì bắt đầu 12 - 15 UIkg/giờ (tối đa 1.000 UI/giờ), chỉnh liều để aPTT đạt từ 1,5 - 2,5 lần chúng (thường aPTT 60 - 80s). Trong quá trình dùng thuốc, phải theo dõi lượng tiểu cầu (vì biến chứng giảm tiểu cầu do heparin). Có hai dạng giảm tiểu cầu do heparin: giảm nhẹ tiểu cầu xảy ra sớm (1 - 4 ngày) sau điều trị, hồi phục nhanh sau ngưng thuốc và giảm tiểu cầu nặng qua trung gian miễn dịch thường xảy ra sau >5 ngày điều trị, do kháng thể kháng tiểu cầu phụ thuộc heparin.
8.2.4.2 Heparin trọng lượng phân tử thấp (low molecular weight heparin = LMWH)
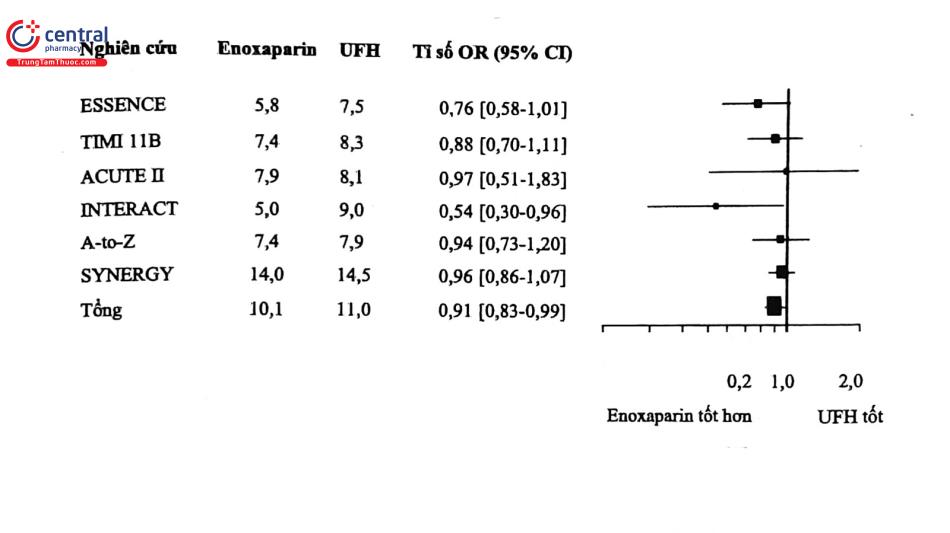
LMWH được tạo ra bằng phản ứng khử polymer (depolymerization) các chuỗi polysaccharide của heparin, có tác dụng ức chế yếu tố Xa mạnh hơn tác dụng bất hoạt thrombin (yếu tố Ia). Sử dụng LMWH thuận lợi hơn UFH vì dễ tiên đoán hiệu quả chống đông hơn với đường tiêm dưới da 1-2 lần/ngày, dùng LMWH thường không cần giám sát xét nghiệm đông máu, ngoài ra, dùng LMWH ít xảy ra hoạt hóa tiểu cầu mạnh và xuất huyết giảm tiểu cầu do heparin hơn so với UFH. Kết quả phân tích gộp từ 6 nghiên cứu, trong đó có hai thử nghiệm lớn gần đây là A to Z (Aggrastat to Zocor) và SYNERGY (Superior Yield of the New Strategy Of Enoxaparin, Revascularization, and Glycoprotein IIb/IIIa inhibitors), so sánh tính an toàn và hiệu quả của Enoxaparin với UFH trên các bệnh nhân HCVC KSTCL, cho thấy enoxaparin làm giảm nhẹ nhưng có ý nghĩa thống kê tỷ lệ tử vong hay NMCT trong 30 ngày (Hình 20) và không khác biệt đáng kể về tỷ lệ xuất huyết nặng. Đặc biệt, LMWH luôn chứng tỏ lợi ích trong nhóm bệnh nhân điều trị bảo tồn ban đầu.
Liều LMWH duy trì được khuyến cáo hiện nay là 1 mg/kg tiêm dưới da mỗi 12 giờ. Vì thuốc được đào thải chủ yếu qua thận nên cần giảm liều thuốc đối với các bệnh nhân suy thận với creatinin clearance<50 mL/phút. Có thể áp dụng cách sau: liều đầu tiên vẫn 1 mg/kg, sau đó giảm còn 0,8 mg/kg mỗi 12 giờ (suy thận vừa) và 0,66 mg/kg mỗi 12 giờ (suy thận nặng). LMWH nên được ưu tiên hơn cho các bệnh nhân ĐTNKOĐ/ NMCT KSTCL điều trị bảo tồn.
Đối với các bệnh nhân điều trị can thiệp, có 3 tình huống sau: một là, LMWH vẫn được dùng trong giai đoạn ổn định nội khoa ban đầu, Hai là, nếu thủ thuật tiến hành trễ hơn 12 giờ sau liều LMWH cuối cùng: dùng 0,5 mg/kg enoxaparin tiêm mạch. Nếu liều LMWH cuối cùng cách thủ thuật 8 - 12 giờ dùng thêm 0,3 mg/kg enoxaparin bolus tĩnh mạch PCI. Ba là, nếu liều enoxaparin cuối cùng với thủ thuật ~8 giờ: không cần dùng thêm thuốc kháng đông. Các điều trị này không gây biến chứng huyết khối quan trọng trong thủ thuật, nhưng làm tăng nhẹ nguy cơ chảy máu tại nơi đâm kim động mạch. Vì hiệu quả kháng đông của UFH phục hồi nhanh và hằng định hơn, nên UFH ưa được dùng hơn cho các bệnh nhân được dự kiến mổ bắc cầu trong vòng 24 giờ.
8.2.4.3 Fondaparinux
Fondaparinux là một pentasaccharide có thể gắn với antithrombin và bất hoạt yếu tố Xa. Thuốc không có hiệu quả trên thrombin nên thực sự là một chất ức chế Xa đơn thuần. Thời gian bán hủy là 15 giờ nên cho phép dùng tiêm dưới da 1 lần/ngày mà không cần theo dõi xét nghiệm. Trong thử nghiệm OASIS-5 (Organization for the Assessment of Strategies for Ischemic Syndromes) trên >20.000 bệnh nhân ĐTNKOĐ/NMCT KSTCL, fondaparinux 2,5 mg/ngày và enoxaparin 1 mg/kg mỗi 12 giờ đều có hiệu quả tương đồng trên mục tiêu tiên phát về tử vong, NMCT hay thiếu máu cục bộ trơ sau 9 ngày (5,8% so với 5,7%). Biến chứng chảy máu giảm đáng kể khoảng 48% với fondaparinux. Tỷ lệ tử vong có xu hướng thấp hơn trong nhóm fondaparinux sau 30 ngày (2,9% so với 3,5%, P 0,02) và 180 ngày (5,8% so với 6,5%, p=0,05). Tuy nhiên, thời gian bán hủy kéo dài của fondaparinux gây khó khăn cho những trung tâm làm can thiệp sớm.
8.2.4.4 Thuốc ức chế trực tiếp thrombin
Các thuốc này có thể ức chế thrombin mà không cần đồng yếu tố (cofactor) như antithrombin. Những thuốc này gây hiệu quả kháng đồng dễ tiên đoán hơn UFH.
Hirudin là chất đầu tiên của nhóm thuốc ức chế thrombin trực tiếp. Sau nhiều nghiên cứu trên bệnh nhân HCVC, thuốc chỉ giảm nhẹ tỷ lệ nhồi máu nhưng lại tăng nguy cơ chảy máu. Bivalirudin là một chất kháng thrombin trực tiếp bán tổng hợp khác hirudin do thời gian bản hủy ngắn hơn, có tác dụng ức chế có hồi phục tạm thời vị trí hoạt động của thrombin. Trong nghiên cứu REPLACE II, hiệu quả của bivalirudin không kém hơn sự kết hợp UFH và thuốc ức chế GP IIb/IIIa trên tỷ lệ tử vong, NMCT hay tái thông mạch vành khẩn cấp sau 30 ngày. Biến chứng chảy máu cũng thấp hơn đáng kể ở nhóm bivalirudin (p<0,001). Nghiên cứu ACUITY (the acute catheterization and urgent intervention triage strategy) trên đối tượng HCVC KSTCL được thông tim trong vòng 72 giờ có 3 chế độ điều trị gồm: UFH/enoxaparin với thuốc ức chế GP IIb/IIIa, bivalirudin với ức chế GP IIb/IIIa và bivalirudin đơn độc. Kết quả cho thấy dùng bivalirudin đơn độc có tỷ lệ chảy máu thấp hơn mà các biến chứng thiếu máu cục bộ không tăng đáng kể so với nhóm điều trị phối hợp UFH/enoxaparin + ức chế GP IIb/IIIa. Tuy nhiên, trên bệnh nhân đã dùng ức chế GP IIb/IIIa, bivalirudin không tạo được lợi ích gì hơn UFH. Mặc dù nghiên cứu trên xác nhận bivalirudin là 1 thuốc thay thế an toàn và rẻ tiền hơn UFH + ức chế GP IIb/IIIa, nhưng vai trò của thuốc ngoài phạm vi phòng thông tim còn phải nghiên cứu thêm.
8.3 Tái thông mạch vành
8.3.1 Thuốc tiêu sợi huyết
Không mang lại hiệu quả đáng kể mà còn làm tăng nguy cơ NMCT theo kết quả của nghiên cứu TIMI IIIB.
8.3.2 Điều trị can thiệp
Có hai chiến lược lớn trong xử trí ĐTNKOĐ/NMCT KSTCL, chiến lược điều trị can thiệp sớm và chiến lược điều trị bảo tồn sớm.
(1) Chiến lược điều trị can thiệp sớm (early invasive strategy): bệnh nhân được cho chụp mạch vành trong vòng 48 giờ từ khi nhập viện. Dựa vào kết quả tổn thương giải phẫu trên chụp mạch vành sẽ đề ra phương pháp can thiệp mạch vành qua da (percutaneous coronary intervention = PCI) hay phẫu thuật bắc cầu (coronary artery bypass surgery = CABG).
(2) Chiến lược điều trị bảo tồn sớm (early conservative strategy), còn được gọi là chiến lược can thiệp có chọn lọc (selective invasive strategy): chụp mạch vành được trì hoãn, dành cho những bệnh nhân có biểu hiện thiếu máu cục bộ tái phát hay thiếu máu cục bộ đáng kể khi thực hiện các nghiệm pháp không xâm lấn trước xuất viện.
Quyết định điều trị dựa trên phân tầng nguy cơ (đã đề cập đến ở trên). Sau đó, tùy tình huống bệnh nhân tiếp cận với hệ thống y tế như thế nào (trung tâm có PCI hoặc không có PCI) để đưa đến quyết định vận chuyển bệnh nhân tới trung tâm có khả năng can thiệp động mạch vành hay không (Hình 19).
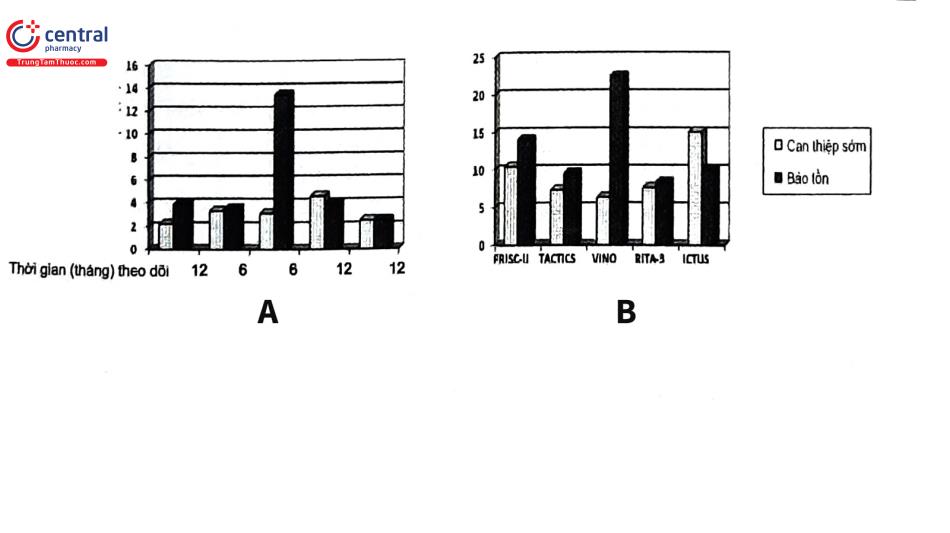
Trong cả hai chiến lược, bệnh nhân đều được điều trị kháng tiểu cầu và chống huyết khối mạnh (đã nêu ở phần trên), trường phái điều trị can thiệp sớm cho rằng chiến lược này giúp phân tầng nguy cơ sớm và rõ ràng hơn. Chụp mạch vành nhận diện được 10-15% bệnh nhân không bị hẹp mạch vành đáng kể và khoảng 20% bệnh 3 nhánh hay bệnh thân chung mạch vành. Nhóm điều trị bảo tồn lại cho rằng vẫn có thể phân tầng nguy cơ bệnh nhân bằng các xét nghiệm hình ảnh không xâm lấn phù hợp. Hiệu quả của mỗi chiến lược đều đã được kiểm chứng ngay từ thời kỳ đầu tiên của PCI, trước cả giai đoạn dùng stent động mạch vành và điều trị hỗ trợ với thuốc ức chế GP IIb/IIIa. Các thử nghiệm TIMI- IIIB (thrombolysis in myocardial infarction), VANQWISH (Veterans Affairs Non-Q-Wave Myocardial Infarction Strategies in Hospital), MATE (Medicine versus Angiography in Thrombolytic Exclusion) đều không thấy chiến lược nào ưu thế hơn. Sau này, việc phát triển kỹ thuật đặt stent động mạch vành và điều trị hỗ trợ bằng thienopyridin, thuốc ức chế GPIIB/IIIa đã cải thiện hiệu quả của PCI. Do đó, các nhà lâm sàng lại tiếp tục các thử nghiệm FRISC-II (the Fast Revascularization during Instability of Coronary artery disease-II), TATICS-TIMI 18 (the treatment of angina with aggrastat and determine cost of therapy with an invasive or conservative strategy), VINO (Value of first day angiography/angioplasty in evolving non ST segment elevation Myocardial infarction: an open multicenter Randomized trial), RITA-3 (the randomized intervention trial unstable angina-3) và ICTUS (Invasive versus Conservative Treatment in Unstable Coronary Syndromes).
Với chiến lược can thiệp sớm, tỷ lệ tái thông mạch vành sớm (trong bệnh viện) đạt được từ 44 - 76% bệnh nhân, trong khi với chiến lược bảo tồn, điều trị tái thông sớm chỉ cần thiết trong 9 - 40%. Kết quả của nhiều thử nghiệm cho thấy tỷ lệ tử vong và NMCT có hay không kèm theo tái nhập viện (tiêu chí chính) đều thấp hơn có ý nghĩa thống kê ở nhóm điều trị can thiệp sớm (trừ nghiên cứu RITA-3 và ICTUS) (Hình 20).
Riêng thử nghiệm RITA-3 có thời gian theo dõi tới 5 năm. Sau 1 năm, tỷ lệ tử vong và NMCT không khác biệt có ý nghĩa giữa hai nhóm bệnh nhân. Nhưng sau 5 năm, nhóm điều trị can thiệp sớm có tỷ lệ các biến chứng trên thấp hơn đáng kể so với nhóm điều trị bảo tồn.
Nghiên cứu sổ bộ CRUSADE trên 56.352 bệnh nhân, chia thành hai nhóm can thiệp rất sớm (23,4 giờ) và can thiệp muộn (46,3 giờ), sự khác biệt về tỷ lệ các biến cố tim mạch trong bệnh viện giữa hai nhóm là không đáng kể.
Nghiên cứu ISAR-COOL thực hiện trên 410 bệnh nhân ĐTNKOĐ kèm theo hoặc ST chênh xuống hoặc men troponin T dương tính, chia ngẫu nhiên thành hai nhóm: (1) Điều trị chống huyết khối (heparin, aspirin, clopidogrel và tirofiban) trước và can thiệp “nguội” sau 3 - 5 ngày và (2) Can thiệp rất sớm sau điều trị nội dưới 6 giờ. Kết quả cho thấy phương pháp can thiệp rất sớm làm giảm đáng kể tỷ lệ tử vong và NMCT sau 30 ngày (11,6 so với 5,9%, P=0,04). Sự khác biệt chủ yếu do các biến cố xảy ra trước thời điểm can thiệp, cho thấy vai trò quan trọng của hồi sức nội tích cực và can thiệp sớm.
Nghiên cứu pilot ELISA (Early or Late Intervention in unStable Angina) muốn tìm hiểu xem liệu điều trị trước can thiệp bằng ức chế GP IIb/IIIa (tirofiban) có mang lại lợi ích nhiều hơn không. 200 bệnh nhân ĐTNKOĐ/NMCT KSTCL được chia ngẫu nhiên thành hai nhóm chụp mạch vành + can thiệp sớm không cần tirofiban và nhóm làm thủ thuật trì hoãn sau khi điều trị bằng tirofiban. Kết quả cho thấy chiến lược can thiệp sau điều trị thuốc ức chế GP IIb/IIIa có kích thước vùng nhồi máu (định lượng bằng men tim) nhỏ hơn. Tuy nhiên, không có khác biệt gì về kết cục lâm sàng sau 30 ngày.
Thử nghiệm CRUSADE (Can Rapid stratification of Unstable angina patients Suppress Adverse outcome with Early implementation of ACC/AHA guidelines) nghiên cứu lợi ích của chiến lược điều trị can thiệp sớm (trong vòng 48 giờ) đối với bệnh nhân NMCT KSTCL có nguy cơ cao. Kết quả cho thấy nguy cơ tử vong và nguy cơ tử vong/NMCT thấp hơn ở nhóm bệnh nhân được can thiệp sớm.
Kết quả của hai nghiên cứu FRISC-II và TACTICS đều cho thấy hầu hết các lợi ích đạt được từ điều trị can thiệp sớm đều xảy ra trên nhóm bệnh nhân có tăng troponin. Ngoài ra, riêng với nghiên cứu TACTICS, chiến lược can thiệp sớm ít mang lại lợi ích cho các bệnh nhân nguy cơ thấp hay trung bình theo thang điểm nguy cơ TIMI, nhưng lại có hiệu quả cao cho bệnh nhân điểm TIMI cao.
Như vậy, các bằng chứng nêu trên đều cho thấy rằng trong HCVC KSTCL chiến lược điều trị can thiệp sớm giúp làm giảm tỷ lệ các biến cố tim mạch chính tốt hơn điều trị bảo tồn. Đặc biệt, điều trị can thiệp sớm kết hợp với điều trị hỗ trợ bằng thuốc ức chế GP IIb/ Illa trước, trong và sau PCI rất có lợi cho những đối tượng có tăng troponin hoặc thuộc nhóm nguy cơ cao. Ngược lại, điều trị can thiệp hay bảo tồn đều mang lại hiệu quả gần giống nhau ở các bệnh nhân nguy cơ thấp.
8.3.3 Chỉ định điều trị can thiệp trong thực hành hiện nay
Cả hai khuyến cáo về xử trí HCVC KSTCL của ACC/AHA và ESC đều nhấn mạnh vai trò quan trọng của việc đánh giá và phân tầng nguy cơ sớm và liên tục, đánh giá nồng độ troponin, các dấu chỉ điểm nguy cơ cao để có thể đưa ra chiến lược điều trị thích hợp. Tất cả bệnh nhân HCVC KSTCL đều cần được điều trị nội khoa bằng các thuốc chống thiếu máu cục bộ, kháng tiểu cầu và kháng đông.
8.3.4 Điều trị lâu dài và ra viện
Sau giai đoạn cấp được điều trị dù tốt, không có nghĩa bệnh nhân khỏi bệnh hoàn toàn. Bệnh nhân sẽ sống chung với bệnh lý động mạch vành và nguy cơ tái phát rất cao nếu không có chế độ điều trị, dự phòng thứ phát hợp lý. Bệnh nhân cần được giáo dục sức khỏe, nhận thức các triệu chứng bệnh, các yếu tố nguy cơ và việc tuân thủ điều trị.
Sau khi ra viện, nên tiếp tục sử dụng các thuốc được sử dụng trong bệnh viện để kiểm soát thiếu máu cơ tim ở những bệnh nhân HCVC không được tái tưới máu mạch vành, những bệnh nhân được tái tưới máu không hoàn toàn hoặc không thành công, những bệnh nhân có triệu chứng tái phát sau khi tái tưới máu.
Có thể cần phải chỉnh lại liều lượng của các thuốc.
- Thay đổi lối sống ngăn ngừa các yếu tố nguy cơ bệnh tim mạch với chế độ ăn uống tập luyện hợp lý, bỏ thuốc lá, hạn chế rượu bia...
- Điều chỉnh tốt các yếu tố nguy cơ như điều trị tốt tăng huyết áp, đái tháo đường, rối loạn lipid máu nếu có...
- Sử dụng kháng tiểu cầu kép (DAPT) và kháng tiểu cầu đơn tiếp theo, theo chiến lược dựa trên đánh giá nguy cơ chảy máu và đông máu của người bệnh:
- Với bệnh nhân có tiền sử chảy máu (tiêu hóa, xuất huyết não...) hoặc trong thời gian dùng DAPT có chảy máu hoặc kèm theo thiếu máu, người già yếu, gầy gò hoặc đánh giá thang điểm PRECISE-DAPT. Nếu thang điểm này >25 điểm thì nên rút ngắn thời gian dùng kháng tiểu cầu kép (DAPT) trong 6 tháng, thậm chí 3 tháng sau đó chỉ dùng một loại kháng tiểu cầu đơn (aspirin). Với bệnh nhân nguy cơ chảy máu thấp (không có các yếu tố trên) và nguy cơ tắc mạch cao nhất là bệnh nhân có tổn thương động mạch vành phức tạp, được đặt stent thân chung động mạch vành trái hoặc đặt nhiều stent hoặc có tiền sử huyết khối trong stent... thì nên dùng DAPT kéo dài, có thể trên 12 tháng và lâu hơn nữa nếu có thể.
- Statin cường độ cao, lâu dài (suốt đời), theo dõi chức năng gan và các tác dụng phụ khác.
- Điều trị giảm đau thắt ngực: nitrate; chẹn beta; chẹn kênh canxi tiếp theo điều trị đã sử dụng trong viện như phần trên và như trong khuyến cáo với bệnh lý động mạch vành ổn định.
- Dùng chẹn beta kéo dài để cải thiện tiên lượng khi bệnh nhân có EF giảm.
- Tiếp tục dùng các thuốc ức chế hệ renin angiotensin aldosteron theo chỉ định: có EF giảm; đái tháo đường.
9 Kết luận
Các bệnh nhân mắc HCVC KSTCL thật sự không đồng nhất. Việc phân nhóm bệnh nguy cơ nên được xác định nhằm mục đích cá thể hóa điều trị và đạt được hiệu quả tối ưu với từng chiến lược điều trị cụ thể. Mỗi nhóm sẽ đáp ứng khác nhau với thuốc chống kết tập tiểu cầu và thuốc chống đông máu, cả về hiệu quả và độ an toàn, cũng như thời gian và cường độ điều trị tối ưu. Những khuyến cáo điều trị của các Hiệp hội Tim mạch đóng vai trò quan trọng trong thực hành lâm sàng tốt, cải thiện tiên lượng cho bệnh nhân.
10 Tài liệu tham khảo
- Nguyễn Văn Tân, Nguyễn Văn Trí, Nguyễn Thanh Huân (2023). “Hội chứng mạch vành cấp không ST chênh lên ở người cao tuổi”, Cấp cứu các bệnh thường gặp ở người cao tuổi. Nhà xuất bản Y học, trang 78-124. Tải bản PDF tại đây.
- Virani SS, Alonso A, Aparicio HJ et al. (2021) Heart disease and stroke statistics - 2021 Update: A Report From the American Heart Association. Circulation.
- Alexander KP, Newby LK, Cannon CP et al. (2007) Acute coronary care in the elderly, part I: Non-ST-segment-elevation acute coronary syndromes: a scientific statement for healthcare professionals from the American Heart Association Council on Clinical Cardiology: in col- laboration with the Society of Geriatric Cardiology. Circulation.
- De Luca L, Olivari Z, Bolognese L et al. (2014) A decade of changes in clinical characteristics and management of elderly patients with non-ST elevation myocardial infarction admitted in Italian cardiac care units. Open heart.
- Collet JP, Thiele H, Barbato E et al. (2021) 2020 ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation. European heart journal.
- Thygesen K, Alpert JS, Jaffe AS et al. (2018) Fourth Universal Definition of Myocardial Infarction (2018). Circulation.
- Nguyen T, Le D, Tran K et al. (2019) Frailty in Older Patients with Acute Coronary Syndrome in Vietnam. Clinical Interventions in Aging.
- Knuuti J, Wijns W, Saraste A et al. (2020) 2019 ESC Guidelines for the diagnosis and management of chronic coronary syndromes. Eur Heart J.
- Lê Thu N, Thân Hà Ngọc T, Nguyễn Văn T. (2012) Mô hình bệnh tật người cao tuổi điều trị tại bệnh viện 30-04 năm 2010. Y Học Thành phố Hồ Chí Minh.
- Brieger D, Eagle KA, Goodman SG et al. (2004) Acute coronary syndromes without chest pain, an underdiagnosed and undertreated high-risk group: insights from the Global Registry of Acute Coronary Events. Chest.
- Lopes RD, Gharacholou SM, Holmes DN et al. (2015) Cumulative incidence of death and rehospitalization among the elderly in the first year after NSTEMI. The American journal of medicine
- Paul SD, O'Gara PT, Mahjoub ZA, et al. (1996) Geriatric patients with acute myocardial infarction: Cardiac risk factor profiles, presentation, thrombolysis, coronary interventions, and prognosis. Am Heart J
- Levitan EB, Muntner P, Chen L et al. (2016) Burden of Coronary Heart Disease Rehospitalizations Following Acute Myocardial Infarction in Older Adults. Cardiovascular drugs and therapy.
- Engberding N, Wenger NK. (2017) Acute Coronary Syndromes in the Elderly. F1000Res.
- Mehta RH, Rathore SS, Radford MJ, et al.(2001) Acute myocardial infarction in the elderly: differences by age. J Am Coll Cardiol
- Stone PH, Thompson B, Anderson HV, et al. (1996) Influence of race, sex, and age on management of unstable angina and non-Q-wave myocardial infarction: The TIMI III registry. JAMA
- Alexander KP, Roe MT, Chen AY, et al. (2005) Evolution in cardiovascular care for elderly patients with non-ST-segment elevation acute coronary syndromes: results from the CRUSADE National Quality Improvement Initiative. J Am Coll Cardiol
- Wilbert SA. (2014) Diagnosis of coronary heart disease in the elderly. Tresch and Aronow's Cardiovascular Disease in the Elderly.
- Solomon CG, Lee TH, Cook EF. (1989) Comparison of clinical presentation of acute myocardial infarction in patients older than 65 years of age to younger patients: the Multicenter Chest Pain Study experience. The American journal of cardiology.
- Antman EM, Anbe DT, Armstrong PW. (2004) ACC/AHA guidelines for the management of Patients with ST-elevation myocardial infarction: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Committee to Revise the 1999 Guidelines for the Management of Patients with Acute Myocardial Infarction). Circulation.
- Thygesen K, Alpert JS, Jaffe AS, et al: (2012) Third universal definition of myocardial infarction. J Am Coll Cardiol
- Bonow RO, Mann DL, Zipes DP, Libby P. (2011) Braunwald's heart disease e-book: A textbook of cardiovascular medicine: Elsevier Health Sciences
- Scirica BM. (2010) Acute coronary syndrome: emerging tools for diagnosis and risk assessment, J Am Coll Cardiol
- Bawamia B, Mehran R, Qiu W, et al. (2013) Risk scores in acute coronary syndrome and percutaneous coronary intervention: a review, Am Heart J
- Scirica BM, et al.(2009) Ischemia detected on continuous electrocardiography after acute coronary syndrome: observations from the MERLIN-TIMI 36 (Metabolic Efficiency With Ranolazine for Less Ischemia in Non-ST-Elevation Acute Coronary Syndrome-Thrombolysis In Myo- cardial Infarction 36) trial, J Am Coll Cardiol
- Savonitto S, Ardissino D, Granger CB, et al. (1999) Prognostic value of the admission electrocardiogram in acute coronary syndromes. JAMA
- Jaffe AS, Vasile VC, Milone M, et al. (2011) Diseased skeletal muscle: a noncardiac source of increased circulating concentrations of cardiac troponin T, J Am Coll Cardiol
- Ungerer JP, Marquart L, O'Rourke PK, et al. (2012) Concordance, variance, and outliers in 4 contemporary cardiac troponin assays: implications for harmonization, Clin Chem
- Korley FK, Jaffe AS.(2013) Preparing the United States for high sensitivity cardiac troponin assays, J Am Coll Cardiol
- Carlton Edward W, Cullen Louise, Than Martin. (2015) A novel diagnostic protocol to identify patients suitable for discharge after a single high-sensitivity troponin. Heart.
- Weber M, Bazzino O, Estrada JLN. (2011) Improved diagnostic and prognostic performance of a new high-sensitive troponin T assay in patients with acute coronary syndrome. American heart journal.
- Zhelev Z, Hyde C, Youngman E. (2015) Diagnostic accuracy of single baseline measurement of Elecsys Troponin T high-sensitive assay for diagnosis of acute myocardial infarction in emergency department: systematic review and meta-analysis. Bmj.
- Shah A SV, Newby DE, Mills NL. (2013) High sensitivity cardiac troponin in patients with chest pain.
- Jaffe AS, Apple FS: (2014) High-sensitivity cardiac troponin assays: isn't it time for equality? Clin Chem
- Januzzi JL Jr, et al. (2019) Recommendations for Institutions Transitioning to High-Sensitivity Troponin Testing: JACC Scientific Expert Panel. J Am Coll Cardiol
- Chew DP, Lambrakis K, Blyth A, et al. (2019) A randomized trial of a 1-hour troponin T protocol in s pected acute coronary syndromes: the rapid assessment of possible acute coronary syn- drome in the emergency department with high-sensitivity troponin T study (RAPID-TnT). Circulation.
- Badertscher P, Boeddinghaus J, Twerenbold R, et al. (2018) Direct comparison of the 0/1h and 0/3h algorithms for early rule-out of acute myocardial infarction. Circulation.
- Twerenbold R, Costabel JP, Nestelberger T, et al. (2019) Outcome of applying the ESC 0/1-hour algorithm in patients with suspected myocardial infarction. J Am Coll Cardiol.
- Reichlin T, Schindler C, Drexler B, et al: (2012) Onehour rule-out and rule-in of acute myocardial infarction using high-sensitivity cardiac troponin T. Arch Intern Med
- Mahler et al. (2013) Identifying patients for early discharge: performance of decision rules among patients with acute chest pain, Int J Cardiol
- Mahler SA, Lenoir KM, Wells BJ, et al. (2018) Safely identifying emergency department patients with acute chest pain for early discharge. Circulation.
- Morrow DA. Chest discomfort. In Kasper DL et al. (2015) Eds Harrison's principles of internal medicine, ed 19, New York, McGraw Hill
- Ibanez B, James S, Agewall S, et al. (2018) 2017 ESC Guidelines for the management of acute myo- cardial infarction in patients presenting with ST-segment elevation: The Task Force for the management of acute myocardial infarction in patients presenting with ST-segment elevation of the European Society of Cardiology (ESC). European heart journal.
- Roffi M, Patrono C, Collet J-P, et al. (2016) 2015 ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation: Task Force for the Management of Acute Coronary Syndromes in Patients Presenting without Persistent ST-Segment Elevation of the European Society of Cardiology (ESC). European heart journal.
- Bonow RO, Mann DL, Zipes DP, Libby P. (2011) Braunwald's heart disease e-book: A textbook of cardiovascular medicine: Elsevier Health Sciences;
- Valentin F. (2011) Hurst's the Heart, (2 Volume Set): McGraw-Hill Medical;
- P.J. de Feyter. (2008) Percutaneous intervention for non-ST-segment Elevation Acute Coronary Syndrome. In: Eric J. Topol, editor. Textbook of Interventional Cardiology. 5th ed: Saunders
- Topol EJ. (2008) Textbook of Interventional Cardiology with DVD: 5th (fifth)
- Sousa-Uva M, Neumann F-J, Ahlsson A, et al. (2019) 2018 ESC/EACTS Guidelines on myocardial revascularization. European journal of cardio-thoracic surgery.
- Cannon CP, Weintraub WS, Demopoulos LA, et al.(2001) Comparison of early invasive and conservative strategies in patients with unstable coronary syndromes treated with the glycoprotein iib/iiia inhibitor tirofiban. N Engl J Med.

