Xử trí thận trọng tình trạng hạ đường huyết ở người cao tuổi mắc đái tháo đường

Đại học Y Dược Thành phố Hồ Chí Minh - Bộ môn Lão khoa
Chủ biên PGS.TS.BS. Nguyễn Văn Tân
PGS.TS.BS. Nguyễn Văn Trí
TS.BS. Nguyễn Thanh Huân
Các tác giả tham gia biên soạn
Phạm Hòa Bình
Nguyễn Thị Mây Hồng
Đặng Ngọc Sơn
Hạ đường huyết là một tình trạng cấp tính cần được xử trí kịp thời để không gây ra biến chứng nghiêm trọng cũng như gánh nặng lên y tế. Người cao tuổi, đặc biệt người cao tuổi mắc đái tháo đường là đối tượng dễ gặp tình trạng hạ đường huyết. Trong bài viết này, Trung Tâm Thuốc Central Pharmacy (trungtamthuoc.com) xin gửi đến bạn đọc thông tin về cấp cứu hạ đường huyết ở người đái tháo đường cao tuổi.
1 Mở đầu
Hạ đường huyết (HĐH) là biến chứng cấp tính thường gặp ở bệnh nhân (BN) cao tuổi mắc đái tháo đường (ĐTĐ) dẫn đến nhiều hậu quả nghiêm trọng, làm giảm chất lượng cuộc sống, giảm tuân thủ điều trị và tăng gánh nặng y tế. Các nghiên cứu kiểm soát đường huyết tích cực ở bệnh nhân đái tháo đường típ 1 (nghiên cứu DCCT) và đái tháo đường típ 2 (nghiên cứu UKPDS) cho thấy lợi ích làm trì hoãn các biến chứng mạch máu nhỏ nhưng lại làm tăng tỷ lệ hạ đường huyết nặng. Có nhiều nguyên nhân gây hạ đường huyết ở người đái tháo đường cao tuổi, trong đó hạ đường huyết do thuốc là rào cản lớn gây khó khăn trong việc kiểm soát đường huyết tối ưu'. Người đái tháo đường cao tuổi có thể hạ đường huyết do những nguyên nhân khác tương tự ở người không đái tháo đường, tuy nhiên, sinh lý bệnh, chẩn đoán và điều trị hạ đường huyết ở người đái tháo đường có nhiều điểm khác biệt so với người không mắc đái tháo đường. Do đó, hạ đường huyết trên người đái tháo đường cao tuổi sẽ được tập trung thảo luận trong bài này.
2 Dịch tễ học
Hạ đường huyết là vấn đề thường gặp đối với BN ĐTĐ típ 1. Bệnh nhân thường có nhiều đợt HĐH không triệu chứng, khoảng hai cơn HĐH có triệu chứng mỗi tuần (hàng nghìn cơn như vậy trong suốt cuộc đời) và khoảng một cơn mức độ nặng mỗi năm, có thể kèm theo co giật hoặc hôn mê.
Tỷ lệ chung của HĐH trong quá trình điều trị ĐTĐ típ 2 bằng nhóm thuốc kích thích tế bào B tụy tiết insulin (sulfonylurea hoặc glinide) hoặc bằng insulin, thấp hơn so với BN ĐTĐ típ 1. Tuy nhiên, tỷ lệ HĐH ở BN ĐTĐ típ 2 tăng dần theo thời gian khi BN tiến triển đến giai đoạn thiếu insulin nội sinh tuyệt đối. Tỷ lệ HĐH tương tự ở BN ĐTĐ típ 2 và ĐTĐ típ 1 có cùng thời gian điều trị insulin. Một nghiên cứu ở Anh cho thấy tỷ lệ HĐH nặng là 7% và có 10 con HĐH trên 100 BN-năm ở BN ĐTĐ típ 2 được điều trị bằng insulin dưới 2 năm; trong khi đó những người được điều trị lâu hơn 5 năm có tỷ lệ HĐH nghiêm trọng lên đến 25% và có 70 cơn HĐH trên 100 BN-năm. Tần suất HĐH do điều trị tương đối thấp trong vài năm đầu, nhưng tăng đáng kể ở BN ĐTĐ típ 2 lâu năm, gần bằng tần suất HĐH ở BN ĐTĐ típ 1. Việc ứng dụng các công nghệ mới, đặc biệt là theo dõi đường huyết liên tục (CGM - Continuous Glucose Monitoring) và sử dụng các nhóm thuốc điều trị ĐTĐ típ 2 có nguy cơ HĐH thấp, góp phần làm giảm tần suất HĐH ở BN ĐTĐ.
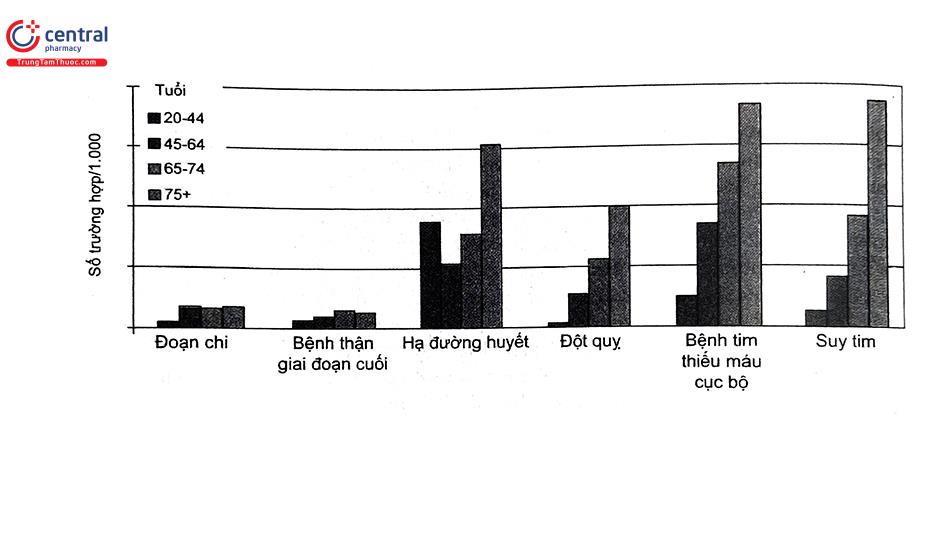
Tỷ lệ HĐH ở BN ĐTĐ cao tuổi rất khó xác định vì thiếu các thử nghiệm lâm sàng và thiếu chuẩn hóa trong chẩn đoán HĐH. Ở người cao tuổi (NCT), tỷ lệ nhập cấp cứu do HĐH cao nhất ở nhóm từ 75 tuổi trở lên, cao gần gấp ba lần so với nhóm BN từ 45 đến 64 tuổi (Hình 1)2. Tiền căn HĐH nặng (cần sự trợ giúp của người khác) dự báo gia tăng tỷ lệ tử vong trong 5 năm sau đó. Vì vậy, phòng ngừa HĐH ở NCT là một ưu tiên quan trọng trong việc kiểm soát ĐTĐ.
3 Sinh lý bệnh
3.1 Đáp ứng sinh lý của cơ thể khi bị hạ đường huyết
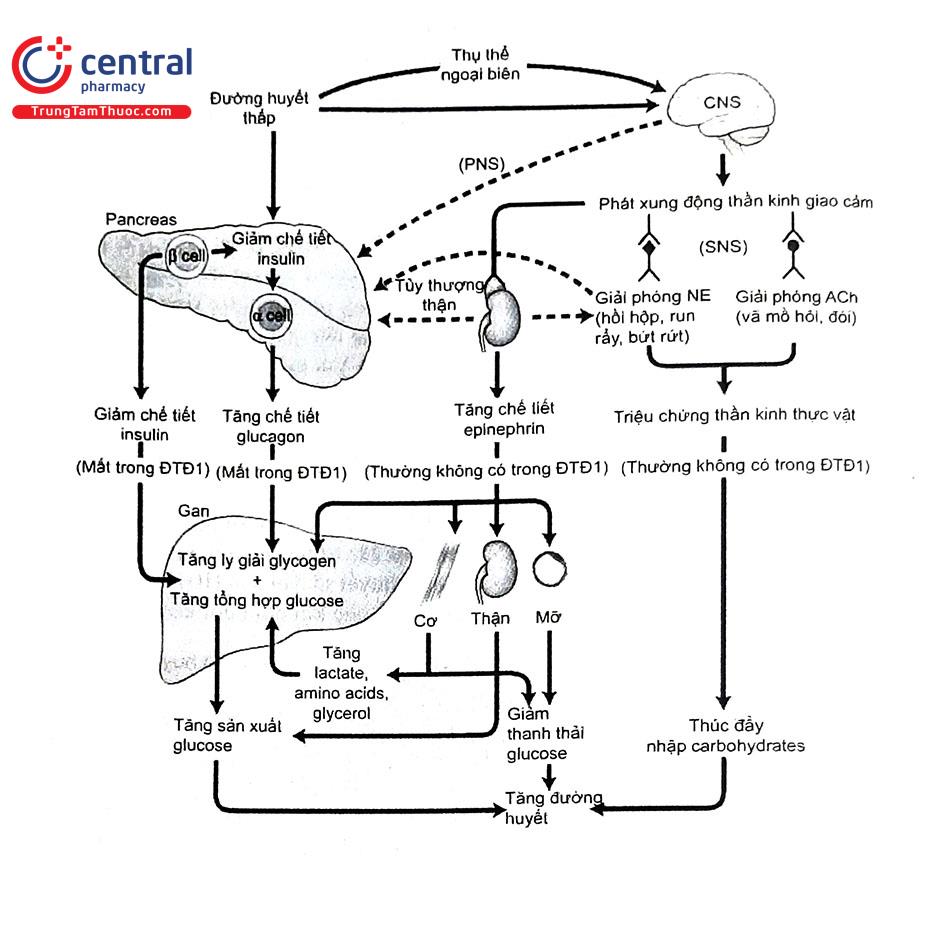
Khi nồng độ glucose huyết tương giảm dưới ngưỡng bình thường, các hormon đối kháng sẽ được phóng thích, làm gia tăng sản xuất glucose. Ngưỡng đường huyết này ước tính là khoảng 65-70 mg/dL. Nhân bụng ở vùng hạ đồi đóng vai trò quan trọng trong việc khởi đầu đáp ứng điều hòa ngược chống lại HĐH.
Catecholamin (epinephrin và norepinephrin) làm tăng đường huyết bằng cách ức chế phóng thích insulin, kích thích trực tiếp vào quá trình tân tạo glucose tại gan và thận, ức chế sử dụng glucose ở mô ngoại vi và kích thích ly giải mô mỡ. Hiện tượng ly giải mô mỡ vừa cung cấp cơ chất cho quá trình tân tạo glucose, vừa là nguồn năng lượng thay thế để cung cấp cho cơ. Glucagon chủ yếu kích thích sản xuất glucose tại gan, ít ảnh hưởng lên việc sử dụng glucose tại mô ngoại vi và sản xuất glucose tại thận. Mặc dù glucagon cũng kích thích quá trình ly giải mô mỡ và tạo lập thể ceton, nhưng ít ảnh hưởng đến việc tạo ra các tiền chất cho quá trình tân tạo từ mô mỡ. Catecholamin và glucagon hoạt động độc lập, và cả hai đều cần thiết để duy trì đáp ứng điều hòa đường huyết thích hợp. Khiếm khuyết một trong hai sẽ ảnh hưởng đến khả năng đáp ứng của cơ thể khi bị HĐH
Trong khi đó, hiệu quả của cortisol và hormon tăng trưởng (GH - Growth Hormon) thường biểu hiện rõ sau vài giờ. Vì vậy, các hormon này ít có vai trò quan trọng trong phòng ngừa HĐH cấp tính, nhưng lại rất cần thiết trong phòng ngừa HĐH khi nhịn đói kéo dài. Cortisol kích thích cả quá trình tân tạo glucose lẫn quá trình ly giải mô mỡ, đến gia tăng nồng độ acid béo và Glycerol. GH cũng có ảnh hưởng tương tự lên quá trình ly giải mô mỡ, tân tạo glucose và ức chế sử dụng glucose ở mô ngoại vi. Việc gia tăng ly giải mô mỡ sẽ cung cấp cơ chất cho quá trình tân tạo glucose, cũng như tạo ra acid béo và thể ceton để làm nguồn năng lượng thay thế cho cơ. Các con đường chuyển hóa này giúp giảm sự phụ thuộc vào glucose của cơ và các mô ngoài hệ thần kinh.
Mặc dù có nhiều cơ chế giúp phòng ngừa HĐH, nhưng khi có rối loạn ở bất kỳ cơ chế nào cũng đều gây ra nguy cơ HĐH cho BN. Bản chất đặc trưng của mỗi kiểu rối loạn sẽ có các triệu chứng lâm sàng liên quan. Một số khiếm khuyết sẽ dẫn đến HĐH nặng và kháng trị, trong khi những khiếm khuyết khác chỉ gây HĐH nhẹ khi nhịn đói kéo dài.
| Đáp ứng | Ngưỡng đường huyết (mmol/L) | Tác động sinh lý | Vai trò ngăn chặn HĐH |
Insulin | 4,4 -4,7 | ↑Ra, ↓Rd | Yếu tố điều hòa đường huyết chính, cơ chế đầu tiên chống lại HĐH |
| Glucagon | 3,6-3,9 | ↑Ra | Yếu tố điều hòa đường huyết chính, cơ chế thứ 2 chống lại HĐH |
| Epinephrine | 3,6 - 3,9 | ↑Ra, ↓Rc | Có liên quan đến HĐH, tăng đáng kể khi thiếu glucagon, cơ chế thứ 3 chống lại HĐH |
| Cortisol và GH | 3,6-3,9 | ↑Ra, ↓Rc | Có liên quan đến HĐH, tăng không đáng kể |
| Triệu chứng | 2,8-3,1 | Tăng glucose ngoại sinh | Giúp nhận biết và ăn uống để phòng ngừa HĐH tiến triển |
| Giảm nhận thức | <2,8 | BN mất nhận biết |
Ra: Tốc độ sản xuất glucose từ gan và thận
Rc: Tốc độ thanh lọc glucose với các mô nhạy cảm với insulin
Rd: Tốc độ HĐH, tốc độ sử dụng glucose ở các mô nhạy cảm insulin như mô cơ
3.2 Sinh lý bệnh của cơ chế điều hòa ngược glucose trong bệnh ĐTĐ
3.2.1 Dư thừa insulin
Tăng insulin máu khi dùng insulin hoặc thuốc kích thích tế bào B tụy tiết insulin là điều kiện tiên quyết của HĐH do điều trị. Dư thừa insulin tuyệt đối có thể gây ra cơn HĐH Tuy nhiên, HĐH do điều trị thường là kết quả của sự tương tác giữa tăng insulin máu tương đối hoặc tuyệt đối từ nhẹ đến trung bình và tổn thương cơ chế sinh lý chống lại sự giảm nồng độ glucose huyết tương (Hình 2).
3.2.2 Rối loạn điều hòa glucose và HĐH không nhận biết
Trong ĐTĐ típ 1, nồng độ insulin lưu thông có nguồn gốc ngoại sinh không giảm khi nồng độ glucose huyết tương thấp. Tế bào B không điều hòa tiết insulin nội sinh nên cơ chế bảo vệ sinh lý đầu tiên chống HĐH bị mất. Hơn nữa, mặc dù có sự hiện diện của các tế bào a chức năng, nhưng không có sự tăng tiết glucagon do không có sự sụt giảm insulin, dẫn đến mất tín hiệu tiết glucagon của tế bào a trong quá trình HĐH. Do đó, cơ chế bảo vệ sinh lý thứ hai chống HĐH cũng bị mất. Cơ chế bảo vệ sinh lý thứ ba chống HĐH là tăng tiết epinephrin thường bị suy giảm. Khi không có đáp ứng của insulin và glucagon, phản ing epinephrin suy giảm, làm tăng nguy cơ HĐH nặng ở BN ĐTĐ. Đáp ứng epinephrin suy giảm là dấu hiệu cho thấy sự suy giảm đáp ứng giao cảm thượng thận (bao gồm cả đáp ứng thần kinh giao cảm) dẫn đến HĐH không nhận biết (Hình 3).
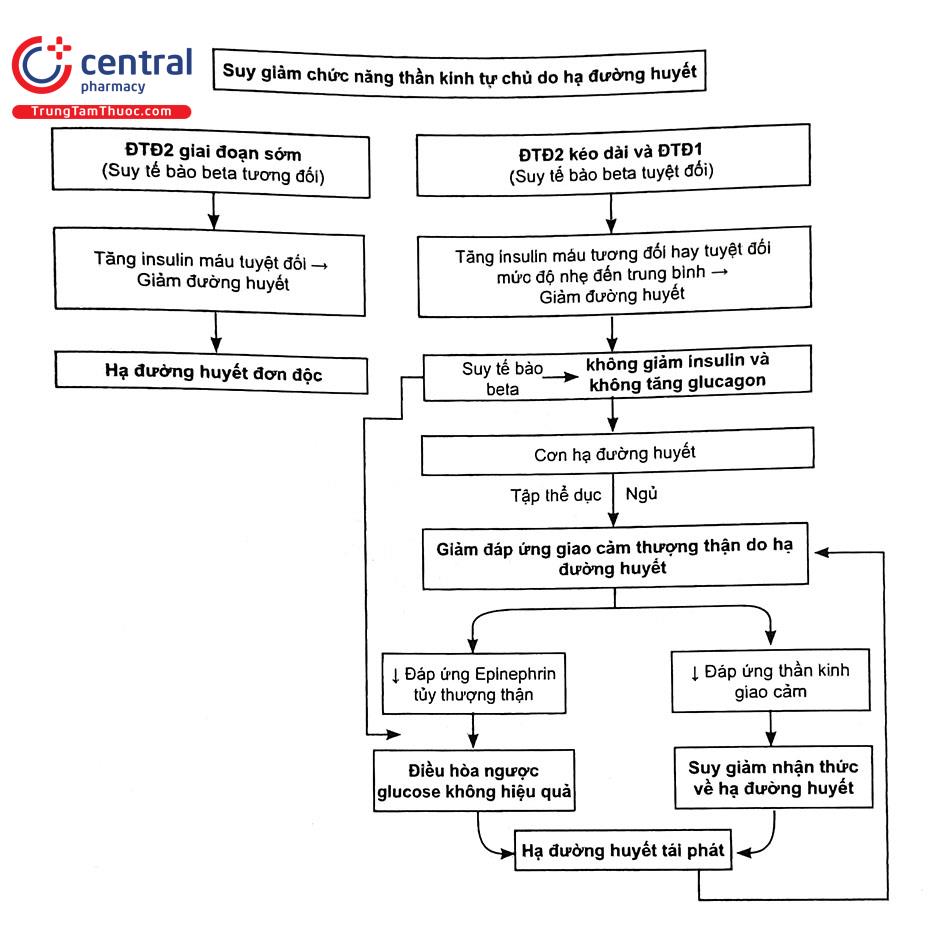
Hạ đường huyết không nhận biết còn được gọi là suy giảm nhận thức HĐH, có thể mất một phần hoặc hoàn toàn các triệu chứng lâm sàng. Nguyên nhân giảm đáp ứng giao cảm đối với nồng độ glucose huyết tương thấp vẫn chưa rõ, có thể do BN có con HĐH gần đây, tập thể dục trước đó hoặc trong khi ngủ. Suy giảm nhận thức về HĐH chủ yếu là hậu quả của giảm giải phóng các chất dẫn truyền thần kinh tự chủ norepinephrin và acetylcholin. Nghiên cứu ghi nhận ở BN HĐH không nhận biết có hiện tượng giảm độ nhạy với ß-adrenergic, cụ thể là giảm độ nhạy nhịp tim đối với isoproterenol. Tuy nhiên, sự nhạy cảm của mạch máu đối với B-adrenergic không suy giảm ở những BN này. Ngoài ra, độ nhạy cảm với cholinergic cũng có thể suy giảm do giảm biểu hiện các triệu chứng liên quan như vã mồ hôi.
Cơ chế chống lại HĐH vẫn duy trì nguyên vẹn trong giai đoạn đầu của bệnh ĐTĐ tp 2. Tuy nhiên, đáp ứng này giảm dần theo thời gian. Ở bệnh ĐTĐ típ 2 lâu năm, insulin và glucagon có hiện tượng mất đáp ứng với nồng độ glucose huyết tương thấp và suy giảm đáp ứng giao cảm thượng thận đối với HĐH tương tự như ở bệnh ĐTĐ típ 1. Hạ đường huyết làm tổn thương cơ chế điều hòa ngược chống lại sự giảm nồng độ glucose huyết tương, dẫn đến vòng luẩn quẩn HĐH tái phát.
3.2.3 Suy giảm chức năng thần kinh tự chủ do hạ đường huyết trong bệnh đái tháo đường (HAAF - Hypoglycemia-Associated Autonomic Failure)
Ở BN ĐTĐ thiếu insulin nội sinh tuyệt đối (ĐTĐ típ 1 hoặc ĐTĐ típ 2 lâu năm), việc kiểm soát đường huyết bằng insulin thay thể không hoàn toàn giống insulin nội sinh nên không có hiện tượng giảm tiết insulin và tăng tiết glucagon khi đường huyết thấp, dẫn đến các đợt HĐH và HĐH tái phát. Các cơn HĐH xảy ra trong khi ngủ hoặc sau tập thể dục làm giảm tiết epinephrin tuyến thượng thận và hoạt động thần kinh giao cảm trong đáp ứng với những cơn HĐH sau đó. Trong trường hợp không có đáp ứng với insulin và glucagon, giảm tiết epinephrin làm tăng nguy cơ HĐH nặng. Các phản ứng thần kinh giao cảm bị suy giảm gây ra hội chứng suy giảm nhận thức về HĐH. HAAF là một dạng suy chức năng của hệ thần kinh tự chủ, khác với bệnh thần kinh tự chủ do ĐTĐ. HAAF có liên quan đến bệnh lý tim mạch do làm giảm độ nhạy của phản xạ áp suất và có thể gây ra rối loạn nhịp tim, tương tự các bệnh lý thần kinh tự chủ. Ở những BN có giảm đáp ứng epinephrin, việc tránh xảy ra tình trạng HĐH trong vòng 2-3 tuần có thể giúp phục hồi khả năng đáp ứng của epinephrin và cải thiện tình trạng nhận thức HĐH
4 Chẩn đoán
Hạ đường huyết nói chung được định nghĩa là nồng độ glucose huyết tương đủ thấp gây ra các triệu chứng, bao gồm suy giảm chức năng não bộ. Ngưỡng HĐH rất thay đổi, thấp hơn ở những BN HĐH nhiều lần và cao hơn ở BN ĐTĐ kiểm soát kém. Vì vậy, không có một nồng độ glucose huyết tương duy nhất để xác định cụ thể tình trạng HĐH. Hơn nữa, các triệu chứng và dấu hiệu của HĐH không đặc hiệu và nồng độ glucose huyết tương đo được có thể thấp giả tạo. Do đó, HĐH là tình trạng đặc trưng bởi tam chứng Whipple:
- Có triệu chứng thần kinh tự chủ hoặc thần kinh trung ương do HĐH.
- Đường huyết thấp (<70 mg/dL ở BN ĐTĐ điều trị bằng insulin hoặc thuốc kích thích tế bào B tụy tiết insulin).
- Triệu chứng cải thiện khi sử dụng carbohydrate.
Tam chứng Whipple đặc biệt quan trọng khi nghi ngờ HĐH ở người không ĐTĐ, vì các rối loạn HĐH rất hiếm. Trong trường hợp không có ĐTĐ, đánh giá chẩn đoán được khuyến cáo chi dành cho những BN có tam chứng Whipple. Lý tưởng nhất là BN ĐTĐ điều trị bằng thuốc kích thích tế bào B tụy tiết insulin hoặc bằng insulin nên theo đối nồng độ glucose huyết tương bất cứ khi nào nghi ngờ HĐH. Nguy cơ các triệu chứng do HĐH là cao, vì HĐH thường gặp ở những BN được điều trị bằng insulin, sulfonylurea hoặc glinide. Cũng cần lưu ý rằng nồng độ glucose đo được trong máu toàn phần thấp hơn khoảng 15% so với nồng độ trong huyết tương và có thể giảm hơn nữa khi hematocrit cao.
Nguyên nhân hạ đường huyết
Nguyên nhân gây HĐH được trình bày trong Bảng 2, trong đó, thuốc là nguyên nhân phổ biến nhất. Các thuốc này bao gồm insulin và nhóm thuốc kích thích tế bào B tụy tiết insulin (sulfonylurea hoặc glinide) dùng để điều trị ĐTĐ.
| BN bệnh nội khoa |
Thuốc Insulin hoặc thuốc kích thích tế bào B tụy tiết insulin. Alcohol. Thuốc khác (Quinin, Indomethacin, Lithium...) |
Bệnh nội khoa nặng Suy tim, suy gan hoặc suy thận Nhiễm trùng huyết Đói |
Thiếu hormon Cortisol Glucagon và epinephrin (ở BN ĐTĐ thiếu insulin) |
| Ung thư tế bào ngoài đảo tụy |
| Người khỏe mạnh |
Tăng insulin nội sinh Insulinoma Các rối loạn tế bào B chức năng HDH do tuy HĐH sau phẫu thuật nối tắt dạ dày Hạ đường huyết miễn dịch Kháng thể kháng insulin Kháng thể kháng thụ thể insulin Thuốc kích thích tế bào B tụy tiết insulin Hạ đường huyết ác tính |
HĐH do thuốc là hậu quả của insulin hoặc thuốc kích thích tiết tế bào B tụy insulin dẫn đến các đợt tăng insulin máu, gây ra các cơn HĐH. Hạ đường huyết tái phát ở BN ĐTĐ là kết quả của sự tương tác giữa tăng insulin máu tương đối hoặc tuyệt đối và tổn thương cơ chế phòng vệ chống lại sự giảm nồng độ glucose huyết tương.
Các thuốc kiểm soát đường huyết ở BN ĐTĐ có nguy cơ HĐH khác nhau (Bảng 3).
| Nguy cơ | Thuốc |
| Thấp | Metformin, TZD, ức chế DPP-4, đồng vận thụ thể GLP-1, ức chế SGLT2 |
| Trung bình | Sulfonylurea, Glinide |
| Cao | Insulin |
| Nguy cơ hạ đường huyết: Thấp = 0 - 1% mỗi năm, Trung bình 1 - 3% mỗi năm, Cao 24% mỗi năm. TZD: Thiazolidinedione; DPP-4: Dipeptidyl peptidase 4; GLP-1: Glucagon like peptide-1 SGLT2: Sodium glucose cotransporter 2. | |
4.1 Định nghĩa lâm sàng và phân loại hạ đường huyết ở bệnh nhân ĐTĐ
Hội đái tháo đường Hoa Kỳ/Nhóm chuyên trách của Hội Nội tiết về hạ đường huyết (ADA/ES Workgroup) định nghĩa hạ đường huyết ở BN ĐTĐ là “tất cả các đợt nồng độ glucose máu thấp bất thường khiến bệnh nhân có khả năng bị tổn hại”. Định nghĩa này rộng hơn định nghĩa được khuyến nghị về hạ đường huyết lâm sàng ở những người không mắc ĐTĐ (nghĩa là nồng độ glucose trong huyết tương đủ thấp để gây ra các triệu chứng) vì nó bao gồm những trường hợp hạ đường huyết không triệu chứng.
| Phân loại | Định nghĩa |
| HĐH nặng | Cần sự hỗ trợ của người khác để tích cực dùng carbohydrate, glucagon hoặc các phương tiện hồi sức khác. Nồng độ glucose huyết tương có thể không có sẵn, nhưng sự phục hồi thần kinh do glucose huyết tương trở lại bình thường được coi là bằng chứng đầy đủ cho thấy biến cố này được gây ra bởi nồng độ glucose huyết tương thấp. |
| HĐH có triệu chứng | Các triệu chứng HĐH điển hình đi kèm với mức đường huyết đo được =<70 mg/dL (3,9 mmol/L) |
| HĐH không triệu chứng | Không có các triệu chứng HĐH điển hình nhưng có mức đường huyết đo được =<70 mg/dL (3,9 mmol/L) |
| HĐH có triệu chứng có thể xảy ra | Triệu chứng điển hình của HĐH không đi kèm với đo glucose huyết tương (nhưng có thể là do HĐH gây ra) |
| Giả HDH | Bệnh nhân ĐTĐ có các triệu chứng HĐH điển hình nhưng mức đường huyết đo được >70 mg/dL (3,9 mmol/L) |
Nhóm làm việc ADA/ES khuyến cáo rằng những BN ĐTĐ (được điều trị bằng thuốc kích thích tế bào B tụy tiết insulin hoặc insulin) nên được cảnh báo HĐH khi nồng độ glucose huyết tương tự theo dõi <70 mg/dL (3,9 mmol/L). Giá trị này xấp xỉ giới hạn dưới của glucose huyết tương khi đói ở người không ĐTĐ và ngưỡng đường huyết bình thường để kích hoạt hệ thống sinh lý chống lại HĐH (Bảng 1). Hơn nữa, ở BN ĐTĐ có sự tổn thương cơ chế sinh lý chống HĐH và suy giảm nhận thức HĐH. Do đó, mức glucose <70 mg/dL (3,9 mmol/L) là ngưỡng cảnh báo giúp BN có thời gian hành động để phòng ngừa cơn HĐH lâm sàng và hạn chế sai số vì tính thiếu chính xác của các thiết bị theo dõi glucose ở nồng độ glucose huyết tương thấp. Lưu ý, giá trị này không đồng nghĩa với việc khởi động điều trị HĐH, thay vào đó, BN cần được theo dõi đường huyết lặp lại, hạn chế hoạt động thể lực cho tới khi đường huyết tăng trở lại, dùng carbohydrate đường uống hoặc thay đổi chế độ điều trị ĐTĐ. Nhóm nghiên cứu HĐH Quốc tế đã đề xuất 3 mức độ HĐH do điều trị ở bệnh nhân ĐTĐ
- Mức độ 1: Glucose <70 mg/dL (3,9 mmol/L) và 254 mg/dL (3,0 mmol/L).
- Mức độ 2: Glucose <54 mg/dL (3,0 mmol/L).
- Mức độ 3: Hạ đường huyết mức độ nặng, có rối loạn ý thức và/hoặc có thay đổi biểu hiện toàn thân cần xử trí cấp cứu.
4.2 Triệu chứng
HĐH gây ra các triệu chứng thần kinh tự chủ và triệu chứng giảm glucose thần kinh. Người cao tuổi và BN ĐTĐ lâu năm có thể có nhiều biểu hiện giảm glucose thần kinh hơn là các biểu hiện thần kinh tự chủ.
Triệu chứng thần kinh tự chủ: run, đánh trống ngực và lo lắng kích thích (qua trung gian catecholamin, adrenergic); đổ mồ hôi, đói và dị cảm (qua trung gian acetylcholin, cholinergic)3.
Triệu chứng giảm glucose thần kinh: chóng mặt, mệt mỏi, ngủ gà, sảng, lú lẫn, co giật và hôn mê. Các triệu chứng giảm glucose thần kinh thường bắt đầu biểu hiện ở HĐH mức độ 2. Nếu ngưỡng đường huyết <54 mg/dL mà BN không có các triệu chứng thần kinh tự chủ hay các triệu chứng giảm glucose thần kinh, BN nhiều khả năng có suy giảm nhận thức về HĐH, khi đó cần sử dụng các công cụ Clarke score, Gold score hoặc Pedersen-Bjergaards để đánh giá. Hạ đường huyết nặng, kéo dài có thể gây chết não ở BN ĐTĐ, nhưng phần lớn HĐH hồi phục sau khi mức đường huyết tăng lên. Hạ đường huyết gây tử vong ít gặp và thường là hậu quả của rối loạn nhịp thất.
Ở BN ĐTĐ, triệu chứng HĐH có thể xảy ra ở mức glucose máu dưới 65-70 mg/dL. Tuy nhiên, giá trị cụ thể có sự thay đổi giữa các BN khác nhau và các thời điểm khác nhau trên cùng một BN.
Ngưỡng HĐH rất thay đổi, có thể thấp hơn ở những BN HĐH nhiều lần và cao hơn ở BN ĐTĐ kiểm soát kém. Ở người cao tuổi, HĐH nặng có thể xảy ra ở mức glucose máu cao hơn người trẻ. Hạ đường huyết có thể biểu hiện không điển hình dưới dạng hội chứng vành cấp, suy tim cấp, rối loạn nhịp tim, đột quỵ, cơn thoáng thiếu máu não. Hiện tượng Somogyi và HĐH không nhận biết (kết quả của việc giảm phản ứng giao cảm) là những biểu hiện không điển hình khác ở người cao tuổi.
4.3 Hậu quả của hạ đường huyết
Người cao tuổi mắc ĐTĐ có nguy cơ cao gặp các hậu quả bất lợi của HĐH do tỷ lệ đa bệnh, đa thuốc, suy dinh dưỡng cao hơn so với người trẻ tuổi. Hạ đường huyết nặng có thể dẫn đến các biến cố tim mạch cấp tính nghiêm trọng như đột quỵ, nhồi máu cơ tim, suy tim cấp và rối loạn nhịp thất. Mặt khác, các đợt HĐH tái phát có liên quan đến các biến chứng mạn tính, có thể dẫn đến rối loạn nhận thức và giảm sức khỏe thể chất đáng kể và cuối cùng là suy yếu, tàn phế và tăng tỷ lệ tử vong.
Hậu quả lâu dài của hạ đường huyết ở người cao tuổi:
- Giảm khả năng thực hiện các hoạt động sinh hoạt cơ bản hàng ngày Phụ thuộc hoàn toàn
- Dễ té ngã
- Tăng nguy cơ gãy xương bao gồm gãy xương đùi
- Nhập viện thường xuyên
- Tăng nguy cơ mắc bệnh mạch máu
- Suy giảm chức năng nhận thức
- Tăng nguy cơ sa sút trí tuệ
- Nỗi sợ hãi và lo âu hạ đường huyết gia tăng ® giảm tuân thủ điều trị
- Gia tăng sự cô lập xã hội
- Thay đổi hành vi
- Gia tăng các cơn hoảng loạn
- Tăng nguy cơ suy yếu
- Tăng nguy cơ tàn phế
- Tăng nguy cơ tử vong
Hạ đường huyết gây ra gánh nặng bệnh tật, tâm sinh lý xã hội và làm suy giảm khả năng bảo vệ chống lại tình trạng HĐH sau này của cơ thể. Hạ đường huyết có thể góp phần làm rối loạn nhận thức cấp tính ở bất kỳ BN nào mắc ĐTĐ. Ở những BN cao tuổi sa sút trí tuệ, rối loạn nhận thức liên quan đến HĐH có thể bị bỏ sót. Hạ đường huyết tái phát làm tăng nguy cơ rối loạn nhận thức, sa sút trí tuệ ở NCT. Rối loạn nhận thức và HĐH có mối liên hệ hai chiều: rối loạn nhận thức là yếu tố nguy cơ HĐH và HĐH làm tăng nguy cơ rối loạn nhận thức. Suy giảm chức năng não bộ cấp tính hiếm khi gây đột tử, nếu có thường là do rối loạn nhịp tim, hoặc do HĐH nặng và kéo dài, gây rối loạn chức năng não vĩnh viễn và tử vong.
Hạ đường huyết có triệu chứng có thể làm giảm khả năng phán đoán, khả năng thực hiện hoạt động cơ bản như lái xe, gây co giật hoặc mất ý thức. Dấu thần kinh định vị có thể xuất hiện thoáng qua, nhưng tổn thương thần kinh vĩnh viễn rất hiếm. Bên cạnh đó, nỗi sợ HĐH có thể là rào cản đối với việc kiểm soát đường huyết tối ưu.
Hạ đường huyết do điều trị có thể dẫn đến tử vong. Các báo cáo cho thấy khoảng 2 - 4% BN ĐTĐ típ 1 tử vong do HĐH. Tỷ lệ tử vong do HĐH liên quan sulfonylurea có thể lên đến 10%. Nồng độ HbA1c thấp có liên quan đến tăng tỷ lệ tử vong ở BN ĐTĐ típ 2 có nguy cơ HĐH cao, điều này cho thấy HĐH do điều trị là một yếu tố nguy cơ tử vong ở bệnh nhân ĐTĐ. Hạ đường huyết nặng, kéo dài có thể gây chết não, nhưng hầu hết các trường hợp đột tử do HĐH là hậu quả của rối loạn nhịp tim, gây ra bởi phản ứng cường giao cảm đối với HĐH thông qua các thụ thể ß-adrenergic. Đột tử có liên quan đến khoảng QT dài và giảm nhạy cảm của phản xạ thụ cảm áp suất (baroreflex) do biến chứng bệnh thần kinh tự chủ.
4.4 Yếu tố nguy cơ hạ đường huyết
Các yếu tố nguy cơ của HĐH do điều trị (Bảng 5) dựa trên sinh lý bệnh của quá trình điều hòa chống lại HĐH ở bệnh ĐTĐ và tác động qua lại của việc dư thừa insulin tương đối hoặc tuyệt đối và các cơ chế sinh lý bảo vệ chống lại HĐH (HAAF) ở BN ĐTĐ.
| Yếu tố nguy cơ thông thường |
Dùng Insulin hoặc thuốc kích thích tế bào B tụy tiết insulin với liều, loại thuốc và thời điểm không phù hợp Giảm cung cấp glucose ngoại sinh Tăng sử dụng glucose (tập thể dục) Giảm sản xuất glucose nội sinh Tăng độ nhạy cảm với insulin (sau giảm cân, cải thiện mục tiêu đường huyết, ban đêm) Giảm độ thanh lọc creatinin |
| Các yếu tố nguy cơ của suy giảm chức năng thần kinh tự chủ do HĐH |
Thiếu insulin nội sinh tuyệt đối Tiền sử HĐH nghiêm trọng do điều trị, HĐH không triệu chứng hoặc cả hai, tiền sử HĐH gần đây, tập thể dục trước đó hoặc ngủ Kiểm soát đường huyết tích cực (mức HbAïc thấp, mục tiêu đường huyết thấp, hoặc cả hai) |
4.4.1 Dư thừa insulin
Tình trạng dư thừa insulin tuyệt đối xảy ra khi sử dụng insulin liều cao hoặc thuốc kích thích tế bào B tụy tiết insulin, dùng không đúng thời điểm, loại thuốc không phù hợp hoặc khi độ thanh thải insulin giảm (suy thận). Dư thừa insulin tương đối xảy ra khi giảm cung cấp glucose cho cơ thể, tăng sử dụng glucose, giảm sản xuất glucose nội sinh hoặc tăng độ nhạy cảm với insulin.
Các yếu tố nguy cơ lâm sàng đối với HĐH bao gồm sự hiện diện của suy giảm chức năng thần kinh tự chủ do HĐH (HAAF), tiền sử HĐH nặng, bệnh thận mạn, ĐTĐ lâu năm và suy dinh dưỡng.
4.4.2 Các yếu tố nguy cơ của suy giảm chức năng thần kinh tự chủ do hạ đường huyết (HAAF - Hypoglycemia-Associated Autonomic Failure)
Mức độ suy giảm chức năng tế bào B quyết định mức độ giảm insulin và mức độ tăng glucagon khi nồng độ glucose huyết tương giảm. Bệnh nhân ĐTĐ típ 1 còn khả năng tiết insulin ít bị HĐH hơn người ĐTĐ típ 1 không còn khả năng tiết insulin nội sinh, qua đó cho thấy đáp ứng giảm insulin khi đường huyết thấp đóng vai trò quan trọng trong phòng ngừa HĐH. Tập thể dục, ngủ, HĐH trước đó gây suy giảm phản ứng giao cảm - thượng thận và do đó giảm biểu hiện triệu chứng đối với cơn HĐH trong tương lai. Kiểm soát đường huyết tích cực là một yếu tố nguy cơ HĐH, do vậy, cần phải cân bằng giữa việc kiểm soát đường huyết tích cực và giảm thiểu nguy cơ HĐH
4.5 Hạ đường huyết ở bệnh nhân ĐTĐ cao tuổi
Yếu tố nguy cơ chính gây HĐH ở người ĐTĐ cao tuổi là do sử dụng insulin hoặc sulfonylurea. Các yếu tố nguy cơ khác bao gồm các thay đổi sinh lý liên quan đến quá trình lão hóa (khó phòng ngừa) và các hành vi sức khỏe (có thể được điều chỉnh thống qua các biện pháp can thiệp).
Điều trị:
- Insulin
- Sulfonylurea
Sinh lý:
- Suy giảm chức năng hệ thống thần kinh tự chủ
- Giảm bài tiết glucagon
- Suy thận hoặc gan
- Rối loạn nhận thức
- Suy giảm giác quan (thị giác, thính giác)
- Suy giảm chức năng (di động, khéo léo của tay)
Hành vi:
- Dinh dưỡng kém
- Sử dụng rượu hoặc thuốc an thần
Khác: Đa thuốc
Giảm phản xạ thần kinh tự chủ góp phần làm tăng nguy cơ HĐH. Lão hóa có liên đến sự suy giảm chức năng thụ thể B-adrenergic, vốn là một phần quan trọng trong quá trình điều hòa ngược của cơ thể để chống lại HĐH. Kết quả là hệ thống giao cảm thượng thận tiết catecholamin để tăng nhanh chóng lượng đường trong máu sẽ kém hiệu quả hơn. Bệnh nhân cao tuổi có thể mắc bệnh thần kinh tự chủ do ĐTĐ hoặc điều trị bằng thuốc kháng adrenergic trong bệnh lý tim mạch, ví dụ, thuốc chẹn B giao cảm có khả năng cản trở quá trình điều hòa ngược chống lại HĐH. Tuy nhiên, do lợi ích đáng kể của ức chế B-adrenergic đối với BN mắc bệnh tim mạch, nên tránh kết hợp với insulin hoặc sulfonylurea và sử dụng các thuốc HĐH khác nếu có thể.
Quá trình điều hòa ngược glucose vẫn duy trì tốt nếu có đủ đáp ứng glucagon ngay cả khi hệ adrenergic bị ức chế. Tuy nhiên, lão hóa làm giảm đáp ứng glucagon đối với HĐH và quá trình này suy giảm hơn nữa ở NCT mắc ĐTĐ típ 2. Tương tự, đáp ứng của hormon tăng trưởng đối với tình trạng HĐH cũng suy giảm do lão hóa và làm trầm trọng thêm ở NCT mắc ĐTĐ típ 2. Đáp ứng của epinephrin và cortisol có thể không đổi hoặc giảm ở NCT mắc ĐTĐ típ 2.
| Đáp ứng sinh lý bình thường | Thay đổi theo tuổi |
| Glucagon | Tăng tiết làm tăng quá trình tân tạo đường tại gan. | Giảm tiết. |
| Thần kinh tự chủ | Phóng thích epinephrin từ tuyến thượng thận, tăng acetylcholin. | Giảm phóng thích epinephrin, norepinephrin và acetylcholin. |
| Mạch máu | Tăng độ co dãn mạch máu giúp duy trì tưới máu tim ở thì tâm trương. | Giảm độ co dãn mạch máu, mất khả năng duy trì tưới máu cơ tim và thần kinh. |
Bệnh nhân có chế độ dinh dưỡng kém hoặc chế độ ăn không đều đặn có nguy cơ HĐH cao hơn, một phần là do giảm dự trữ glycogen ở gan và cơ. Nên tránh sử dụng rượu hoặc thuốc an thần ở BN đang dùng thuốc HĐH, đặc biệt nếu đang kiểm soát đường huyết tích cực. Rối loạn nhận thức ở NCT sẽ cản trở việc nhận biết và xử trí kịp thời tình trạng HĐH. Bệnh nhân suy thận hoặc suy gan có thể gặp khó khăn trong việc đào thải insulin hoặc sulfonylurea. Insulin được đào thải một phần qua thận do đó phải giảm liều insulin ở BN suy thận. Suy gan nặng có thể gặp khó khăn trong việc huy động gia tăng sản xuất glucose theo cơ chế điều hòa ngược. Người cao tuổi đa bệnh có thể dùng các thuốc tương tác với insulin hoặc sulfonylurea, hoặc tương tác với đáp ứng điều hòa ngược chống lại HĐH. Do đó, cần lưu ý vấn đề đa thuốc khi can thiệp giảm thiểu nguy cơ HĐH. Người tuổi thường bị giảm thị lực, giảm khả năng hoạt động làm hạn chế khả năng tự theo dõi tình trạng HĐH và phản ứng nhanh khi tình trạng HĐH xảy ra.
Với sự ra đời của các nhóm thuốc điều trị ĐTĐ thế hệ mới, BN ĐTĐ cao tuổi có thể được điều trị tích cực với nguy cơ HĐH thấp. Khi sử dụng kết hợp với insulin hoặc sulfonylurea, có thể giảm nguy cơ HĐH bằng cách đánh giá thường xuyên tình trạng sức khỏe và hỗ trợ xã hội của BN, giáo dục BN nhận biết và cách xử trí HĐH, đồng thời can thiệp vào các yếu tố nguy cơ HĐH.
5 Điều trị
Mục tiêu của xử trí cấp cứu HĐH là nâng nồng độ glucose huyết tương lên mức bình thường bằng cách cung cấp carbohydrate bằng đường miệng hoặc đường tĩnh mạch. Trong trường hợp HĐH nặng bên ngoài cơ sở y tế, có thể sử dụng glucagon để kích thích sản xuất glucose nội sinh. Điều trị các triệu chứng sớm của HĐH, BN cần có sẵn carbohydrate tác dụng nhanh (chẳng hạn như viên glucose, kẹo hoặc nước ép trái cây có đường). Lưu ý, chất béo có thể làm chậm hấp thu và kéo dài phản ứng tăng đường huyết. Ngoài ra, protein có thể làm tăng đáp ứng của insulin nhưng không làm tăng nồng độ glucose trong huyết tương ở người bệnh ĐTĐ típ 2. Do đó, không nên sử dụng các nguồn carbohydrate giàu protein, chất béo để điều trị hoặc phòng ngừa HĐH. Ở BN ĐTĐ típ 1, glucagon nên được chuẩn bị sẵn, kiểm tra thường xuyên và thay thế khi hết hạn sử dụng.
Các chế phẩm carbohydrate tác dụng nhanh để điều trị hạ đường huyết:
- 3 - 4 viên đường glucose
- 1/2 ly nước trái cây hoặc nước ngọt (có đường)
- 2 muỗng nho khô
- 4-5 bánh quy
- 1 muỗng đường 1 muỗng Mật Ong 6 - 8 viên kẹo
5.1 Hạ đường huyết không triệu chứng
Đối với BN ĐTĐ điều trị bằng thuốc, khi tự theo dõi cho thấy mức đường huyết <70 mg/dL (3,9 mmol/L), BN có thể kiểm tra lại đường huyết sau 15 đến 60 phút, tránh các công việc quan trọng như lái xe, bổ sung carbohydrate và điều chỉnh chế độ điều trị.
5.2 Hạ đường huyết có triệu chứng
Bổ sung 15-20 gram carbohydrate tác dụng nhanh (Bảng 9), lượng đường này đủ để nâng đường huyết lên mức an toàn mà không gây tăng đường huyết. Kiểm tra lại đường huyết sau 15 phút. Nếu đường huyết vẫn còn <70 mg/dL (3,9 mmol/L), cần lặp lại 15-20 gram carbohydrate. Sau đó tiếp tục bổ sung carbohydrate tác dụng dài (bữa ăn nhẹ) để phòng ngừa HĐH tái phát.
Ở những BN sử dụng insulin hoặc thuốc kích thích tế bào B tụy tiết insulin kết hợp với thuốc ức chế a-glucosidase (acarbose, miglitol, voglibose), chỉ sử dụng glucose để điều trị HĐH có triệu chứng. Các dạng carbohydrate khác như đường ăn (sucrose), kém hiệu quả trong việc tăng glucose huyết tương vì thuốc ức chế a -glucosidase làm chậm quá trình tiêu hóa disaccharide (đường đôi).
5.3 Hạ đường huyết nặng
Thực hiện các biện pháp cấp cứu ban đầu theo các bước ABC: đường thở (bổ sung oxy nếu cần), hô hấp, tuần hoàn, tình trạng ý thức, nồng độ glucose máu và nhiệt độ cơ thể.
5.3.1 Có sẵn đường truyền tĩnh mạch
BN nội viện có thể được điều trị nhanh chóng bằng cách tiêm tĩnh mạch 25 g glucose (50 mL glucose 50%). Theo dõi tri giác BN và kiểm tra lại đường máu mao mạch 15-30 phút sau tiêm glucose 50%. Có thể lặp lại liều dung dịch glucose 50% hoặc truyền tĩnh mạch dung dịch glucose 5-10% để duy trì nồng độ glucose máu phù hợp. Thiếu glucose não (rối loạn ý thức, các biểu hiện giống co giật, các tổn thương thần kinh trung ương) có thể phải mất một thời gian mới hồi phục hoàn toàn được. Nếu các bất thường vẫn còn tồn tại trên 30 phút sau khi truyền glucose và mức đường huyết đã trở lại bình thường thì phải tìm các nguyên nhân khác bằng CT (computed tomography) scan sọ não và các xét nghiệm phù hợp.
5.3.2 Không có sẵn đường truyền tĩnh mạch:
5.3.2.1 Có sẵn glucagon
Hạ đường huyết có rối loạn tri giác và không có đường truyền tĩnh mạch, cần sử dụng ngay glucagon trong khi chờ lập đường truyền tĩnh mạch. Dùng glucagon với liều 1 mg ở người lớn, tiêm dưới da hoặc tiêm bắp. Nếu chưa hiệu quả, có thể tiêm lặp lại glucagon với liều nhỏ hơn (150 kg). Glucagon giúp hồi phục ý thức trong vòng 15 phút nhưng có thể gây buồn nôn và nôn, do đó sau khi tiêm cần cho BN nằm nghiêng để đảm bảo thông thoáng đường thở. Bởi vì glucagon hoạt động bằng cách kích thích quá trình phân giải glycogen cho nên sẽ không hiệu quả ở BN cạn kiệt glycogen như thiếu ăn, suy thượng thận hoặc HĐH mạn tính, bệnh gan mạn (đặc biệt sau khi uống nhiều rượu) hoặc không hiệu quả trong trường hợp HĐH do sulfonylurea. Glucagon chống chỉ định trong các trường hợp u tủy thượng thận, insulinoma, tăng nhạy cảm với glucagon.
5.3.2.2 Không có glucagon
Không có dữ liệu về tính hiệu quả và an toàn để hướng dẫn xử trí HĐH nặng (trong khi chờ nhân viên y tế cấp cứu hoặc chuyển đến cơ sở y tế) ở những BN rối loạn tri giác và không thể tiếp cận ngay với glucagon hoặc glucose tĩnh mạch. Một nghiên cứu trên người tình nguyện có đường huyết bình thường, glucose hấp thu rất kém qua niêm mạc miệng. Trường hợp không có lựa chọn nào khác, một số chuyên gia đề xuất trong khi chờ nhân viên y tế cấp cứu, các thành viên trong gia đình có thể dùng một loại gel glucose hoặc kem phủ bánh cho vào khoảng trống giữa niêm mạc miệng và rằng, giữ cho đầu BN nghiêng sang một bên. Nếu không có gel glucose hoặc kem phủ bánh, có thể rắc đường ăn dưới lưỡi. Tuy nhiên, đây là vấn đề còn đang tranh cãi do thiếu bằng chứng cho thấy glucose hấp thụ tốt ở miệng và lo ngại về vấn đề hít sặc.
5.4 Theo dõi
Đáp ứng tăng đường huyết đối với glucose tĩnh mạch và glucagon là thoáng qua, trong khi tình trạng tăng insulin máu còn tiếp diễn. Do đó, sau khi điều trị hiệu quả ban đầu, cần truyền liên tục glucose hoặc ăn carbohydrate nếu BN ăn được. Điều trị tiếp theo sẽ tùy thuộc vào thuốc gây ra HĐH và mức độ nặng của triệu chứng. Thời gian của cơn HĐH phụ thuộc chủ yếu vào nguyên nhân. Bệnh nhân cần được theo dõi qua thời gian tác dụng đỉnh của insulin, cụ thể như khoảng từ 30 phút tới 1-2 giờ đối với insulin lispro hoặc insulin aspart, 2-4 giờ đối với regular insulin, hoặc 6-8 giờ đối với NPH. Những BN dùng insulin tác dụng chậm có thời gian tác dụng đỉnh như lente hoặc ultralente hoặc BN sử dụng thuốc sulfonylurea cần được theo dõi trong bệnh viện.
Hướng dẫn điều trị quá liều các loại insulin tác dụng dài (như degludec hoặc glargine 300) còn hạn chế. Tuy nhiên, tác dụng kéo dài của các loại insulin này gợi ý việc quan sát, theo dõi đường huyết liên tục (CGM) và điều trị có thể kéo dài hơn so với HĐH do insulin tác dụng ngắn.
6 Dự phòng
Giảm các yếu tố nguy cơ HĐH là hướng tiếp cận đầu tiên để giảm thiểu nguy cơ HĐH trong điều trị ĐTĐ. Quy trình bao gồm 4 bước: (1) Nghĩ đến HĐH, (2) Áp dụng các nguyên tắc kiểm soát đường tích cực, (3) Kiểm soát yếu tố nguy cơ thông thường và (4) Các yếu tố nguy cơ suy giảm thần kinh tự chủ do HĐH.
6.1 Nghĩ đến hạ đường huyết
Cần đánh giá HĐH trong mỗi lần tái khám, đặc biệt ở những BN có sử dụng insulin hay thuốc kích thích tế bào B tụy tiết insulin. Nghĩ đến HĐH giúp phát hiện những BN có HĐH. Một số BN ngần ngại trong việc báo cáo các triệu chứng HĐH, nhưng họ lại rất lo lắng về vấn đề này, do đó tạo thành rào cản trong việc kiểm soát đường huyết. Nếu có thể, cần hỏi thêm thân nhân để phát hiện những triệu chứng mà người bệnh không nhận biết. Ngay cả khi không phát hiện được HĐH qua hỏi bệnh sử, phối hợp xem hồ sơ tự theo dõi đường huyết (hoặc dữ liệu theo dõi đường huyết liên tục) có thể giúp phát hiện cơn HĐH.
6.2 Áp dụng các nguyên tắc kiểm soát đường tích cực
Những nguyên tắc này bao gồm việc BN có đầy đủ thông tin về tự kiểm soát ĐTĐ, thường xuyên tự theo dõi đường huyết (một số trường hợp là CGM), chế độ điều trị thuốc linh hoạt và phù hợp, cá thể hóa mục tiêu đường huyết, hỗ trợ và hướng dẫn liên tục. Khi phác đồ điều trị ngày càng phức tạp, đặc biệt ở BN ĐTĐ típ 1 cũng như ĐTĐ típ 2 lâu năm - việc quản lý tốt đường huyết phụ thuộc nhiều vào kiến thức và kỹ năng của BN. Do đó, giáo dục BN đóng vai trò rất quan trọng. Bệnh nhân được điều trị bằng insulin hay thuốc kích thích tế bào B tụy tiết insulin cần nắm được các triệu chứng thường gặp của HĐH, các triệu chứng quan trọng và cách xử trí ban đầu HĐH. Bệnh nhân cần biết các yếu tố nguy cơ thông thường có liên quan đến HĐH bao gồm: kiểu HĐH của các loại insulin, các thuốc kích thích tế bào B tụy tiết insulin đang sử dụng và ảnh hưởng của việc bỏ bữa, nhịn đói qua đêm, tập thể dục kéo dài cũng như uống rượu. Bệnh nhân cũng cần biết tần suất các cơn HĐH ngày càng tăng báo hiệu mức độ cơn HĐH trong tương lai sẽ nặng hơn. Người thân cũng cần nhận biết cơn HĐH, thời điểm và cách sử dụng glucagon. Cuối cùng, BN cần biết cách áp dụng dữ liệu từ việc tự theo dõi đường huyết (hoặc theo dõi đường huyết liên tục) nhằm mục đích giảm thiểu tình trạng HĐH cũng như tăng đường huyết. Giáo dục BN tập trung vào việc tránh HĐH giúp hồi phục nhận thức về HĐH, giảm tỷ lệ HĐH nặng mà không ảnh hưởng đến kiểm soát đường huyết.
Việc tự theo dõi đường huyết thường xuyên trở nên quan trọng khi phác đồ điều trị phức tạp hơn, đặc biệt ở BN ĐTĐ típ 1 hoặc ĐTĐ típ 2 lâu năm. Tốt nhất, BN nên thử đường huyết bất cứ khi nào nghi ngờ bị HĐH. Điều đó giúp xác nhận hoặc loại trừ HĐH, giúp BN nhận biết các triệu chứng HĐH và điều chỉnh phác đồ điều trị. Đối với những BN giảm khả năng phát hiện HĐH cần thủ đường huyết trước khi làm những công việc quan trọng như lái xe16,17
Mặc dù phác đồ truyền insulin dưới da liên tục được ưu tiên lựa chọn hơn phác đồ tiêm insulin nhiều lần trong ngày, một phân tích gộp cho thấy không có sự khác biệt đáng kể về các biến cố HĐH khi so sánh giữa hai phác đồ này. Trong một thử nghiệm ngẫu nhiên khác, việc giáo dục BN đầy đủ ở cả hai nhóm cho thấy không có sự khác biệt về HĐH nghiêm trọng giữa hai nhóm. Có nhiều bằng chứng cho thấy insulin tác dụng nhanh (lispro, aspart) và insulin nền tác dụng kéo dài degludec và glargin U-300 làm giảm tỷ lệ HĐH nặng ở BN ĐTĐ có nguy cơ HĐH cao so với glargin U-100 một lần mỗi ngày.
Tăng insulin máu do điều trị là tiền đề cho HĐH, có thể xảy ra trong quá trình điều trị bằng insulin hoặc nhóm thuốc kích thích tế bào B tụy tiết insulin (sulfonylurea hoặc glinide). Trong giai đoạn đầu, BN ĐTĐ típ 2 đáp ứng với các loại thuốc không làm tăng nồng độ insulin ở đường huyết bình thường hoặc thấp và do đó không gây HĐH. Các loại thuốc này bao gồm: Metformin, ức chế kênh đồng vận chuyển natri-glucose 2 (SGLT-21), thiazolidinedion, ức chế a-glucosidase, đồng vận thụ thể glucagon-like peptide 1 (GLP-1) và ức chế men dipeptidyl peptidase 4 (DPP-4i). Tất cả các loại thuốc này đều có nguy cơ HĐH thấp, tuy nhiên, sẽ làm tăng nguy cơ HĐH nếu sử dụng chung với insulin hoặc thuốc kích thích tế bào B tụy tiết insulin.
Trong nhóm thuốc sulfonylurea, HĐH thường liên quan đến glyburide (Glibenclamide) tác dụng dài hơn là Glimepiride tác dụng ngắn. Thời gian tác dụng kéo dài của sulfonylurea là do giảm tốc độ thanh thải, chuyển hóa thuốc và đẩy thuốc ra khỏi vị trí gắn với protein trong huyết tương. Ngoài ra, tương tác thuốc - thuốc cũng góp phần làm tăng nguy cơ HĐH do sulfonylurea. Vì vậy, ở NCT nên tránh phối hợp các loại thuốc này với sulfonylurea (Bảng 7).
| Thuốc | Cơ chế |
| Warfarin, salicylates, clofibrates, sulphonamides | Cạnh tranh vị trí gắn của sulfonylurea với protein huyết tương |
| Chloramphenicol, ức ché mono oxidase, phenylbutazon | Giảm chuyển hóa qua gan của sulfonylurea |
| Allopurinol, probenecid, salicylates | Giảm đào thải sulfonylurea và các chất chuyển hóa qua nước tiểu |
| Insulin, Ethanol, chẹn B, ức chế mono oxidase | HĐH nội sinh, che lấp các triệu chứng HĐH |
Các thử nghiệm ngẫu nhiên có đối chứng cho thấy việc kiểm soát đường huyết tích cực giúp ngăn ngừa hoặc trì hoãn các biến chứng mạch máu nhỏ (bệnh võng mạc, bệnh thận, bệnh thần kinh) ở BN ĐTĐ típ 1 và ĐTĐ tip 2. Tuy nhiên, việc kiểm soát đường huyết tích cực làm tăng nguy cơ mắc và tử vong do HĐH. Vì vậy, việc lựa chọn mục tiêu đường huyết cần chú ý đến nguy cơ HĐH.
Mục tiêu đường huyết cần phải cân bằng giữa việc kiểm soát đường huyết và nguy cơ HĐH, do đó mục tiêu đường huyết hợp lý cho từng cá nhân là ngưỡng HbA1c thấp nhất mà không gây HĐH nặng và giúp duy trì nhận thức về HĐH, ít hoặc không có những cơn HĐH có triệu chứng hoặc thậm chí những cơn HĐH không triệu chứng. Mối liên giữa mức HbA1c thấp và tỷ lệ HĐH nặng tăng cao đã được báo cáo trong các thử nghiệm lâm sàng đối chứng ngẫu nhiên ở cả ĐTĐ típ 1 và ĐTĐ típ 2. Trong các nghiên cứu này, những BN ĐTĐ được phân chia ngẫu nhiên vào hai nhóm gồm nhóm kiểm soát đường huyết tích cực (đạt HbA1c thấp hơn) và nhóm kiểm soát theo mục tiêu đường huyết thông thường (HbA1c cao hơn). Kết quả ghi nhận tỷ lệ HĐH nặng cao gấp 2-3 lần ở nhóm kiểm soát đường huyết tích cực. Bên cạnh đó, HbA1c cao cũng liên quan đến tăng nguy cơ HĐH, các nghiên cứu ghi nhận HbA1c>9% làm tăng nguy cơ HĐH nặng ở người trưởng thành. Nguyên nhân có thể do biến thiên đường huyết nội tại và không ổn định trong chế độ ăn, tập thể dục và tuân thủ điều trị thuốc.
Bệnh nhân có rối loạn thần kinh tự chủ do HĐH, có tiền sử HĐH nặng, bệnh thận mạn, ĐTĐ lâu năm hoặc suy dinh dưỡng - có nguy cơ cao bị HĐH. Những BN có biến chứng mạch máu, đa bệnh hoặc kỳ vọng sống ngắn ít được hưởng lợi từ phác đồ kiểm soát đường huyết tích cực. Ở những BN này, mục tiêu đường huyết ít nghiêm ngặt hơn, có thể lựa chọn mục tiêu HbA1c dưới 8,5%.
Quản lý đường huyết mang tính cá thể và phụ thuộc nhiều vào kinh nghiệm. Thầy thuốc nên trao đổi với từng BN để tìm ra chế độ điều trị hiệu quả và an toàn nhất tại mỗi thời điểm nhất định trong quá trình bệnh của BN.
6.3 Kiểm soát yếu tố nguy cơ thông thường
Các yếu tố nguy cơ thông thường là những yếu tố dẫn đến dư thừa insulin tương đối cũng như tuyệt đối, bao gồm liều lượng, thời gian và loại insulin sử dụng, tình trạng giảm cung cấp glucose ngoại sinh hoặc giảm sản xuất glucose nội sinh, tăng sử dụng glucose hoặc độ nhạy cảm với insulin cũng như giảm độ thanh thải insulin.
6.4 Kiểm soát yếu tố nguy cơ đối với HAAF
Các yếu tố nguy cơ của HAAF bao gồm mức độ thiếu hụt insulin nội sinh tiền sử HĐH nặng, suy giảm nhận thức về HĐH, HĐH gần đây, tập thể dục trước đó, hoặc ngủ; và kiểm soát đường huyết tích cực. Hạ đường huyết nặng là một dấu hiệu cảnh báo cần xem xét thay đổi chế độ điều trị trừ khi tìm được nguyên nhân khác vì nguy cơ cao sẽ xảy ra cơn HĐH nặng sau đó. Ở BN bị suy giảm nhận thức về HĐH, giáo dục lại và tránh HĐH trong khoảng thời gian từ 2 đến 3 tuần giúp khôi phục nhận thức về HĐH Bệnh nhân có tiền sử HĐH muộn sau khi tập thể dục cũng như HĐH về đêm cần điều chỉnh chế độ ăn và dùng thuốc đúng thời điểm để cung cấp nhiều carbohydrate hơn hay giảm lượng insulin.
Khuyến cáo của ADA 2023 về hạ đường huyết ở người cao tuổi:
- Người đái tháo đường cao tuổi có nguy cơ hạ đường huyết cao hơn so với người trẻ, do đó các cơn hạ đường huyết cần được xác định và xử trí mỗi khi tái khám định kỳ. B
- Đối với người cao tuổi mắc đái tháo đường típ 1, theo dõi đường huyết liên tục được
- khuyến cáo để giảm thiểu tình trạng hạ đường huyết. A
- Đối với người cao tuổi mắc đái tháo đường típ 2 sử dụng insulin, nên xem xét theo dõi đường huyết liên tục để cải thiện kiểm soát đường huyết và giảm sự biến thiên đường huyết. B
- Đối với người cao tuổi mắc đái tháo đường típ 1, cân nhắc sử dụng hệ thống tiêm insulin tự động (B) và các thiết bị tiêm insulin tiên tiến khác (E) để giảm nguy cơ hạ đường huyết, dựa trên khả năng của từng cá nhân.
7 Kết luận
Nguy cơ hạ đường huyết do điều trị luôn gắn liền với kiểm soát đường huyết ở bệnh nhân đái tháo đường cao tuổi và làm hạn chế hiệu quả điều trị. Hậu quả của hạ đường huyết rất nặng nề, ảnh hưởng đến chất lượng cuộc sống, giảm tuân thủ điều trị, có thể dẫn đến các biến cố tim mạch và tử vong. Cần có chỉ định đúng và điều chỉnh liều phù hợp khi sử dụng insulin hoặc nhóm thuốc kích thích tế bào B tụy tiết insulin (sulfonylurea hoặc glinide). Cá thể hóa mục tiêu đường huyết, giáo dục bệnh nhân thay đổi lối sống (chế độ ăn, tập luyện) và theo dõi đường huyết để giảm thiểu nguy cơ hạ đường huyết. Điều trị hạ đường huyết là điều trị cấp cứu, xử trí tùy theo mức độ hạ đường huyết.
8 Tài liệu tham khảo
- Nguyễn Văn Tân, Nguyễn Văn Trí, Nguyễn Thanh Huân (2023). “Hạ đường huyết ở người đái tháo đường cao tuổi”, Cấp cứu các bệnh thường gặp ở người cao tuổi. Nhà xuất bản Y học, trang 331-350. Tải bản PDF tại đây.
- Nakhleh A, Shehadeh N. (2021) Hypoglycemia in diabetes: An update on pathophysiology, treatment, and prevention. World J Diabetes
- Lee PG, Halter JB. (2022) Diabetes Mellitus. In: Halter JB, Ouslander JG, Studenski S, et al, eds.Hazzard's Geriatric Medicine and Gerontology,
- Cryer PE. (2020) Chapter 39 - Hypoglycemia. In: Melmed S, Polonsky KS, Larsen PR, Kronenberg HM, eds. Williams Textbook of Endocrinology (Fourteenth Edition). Elsevier;
- Cryer PE, Axelrod L, Grossman AB, et al. (2009) Evaluation and management of adult hypoglyce- mic disorders: an Endocrine Society Clinical Practice Guideline. J Clin Endocrinol Metab.
- Moghissi E, Ismail-Beigi F, Devine RC.(2013) Hypoglycemia: minimizing its impact in type 2 diabetes. Endocr Pract.
- Seaquist ER, Anderson J, Childs B, et al. (2013) Hypoglycemia and diabetes: a report of a work- group of the American Diabetes Association and the Endocrine Society. Diabetes Care.
- (2017) Glucose Concentrations of Less Than 3.0 mmol/L (54 mg/dL) Should Be Reported in Clinical Trials: A Joint Position Statement of the American Diabetes Association and the European Association for the Study of Diabetes. Diabetes Care.
- Cryer PE, Arbeláez AM. (2017) Hypoglycemia in diabetes. Textbook of diabetes.
- Alagiakrishnan K, Mereu L. (2010) Approach to managing hypoglycemia in elderly patients with diabetes. Postgraduate medicine.
- Sircar M, Bhatia A, Munshi M. (2016) Review of Hypoglycemia in the Older Adult: Clinical Implications and Management. Canadian Journal of Diabetes.
- Carlson JN, Schunder-Tatzber S, Neilson CJ, et al. (2017) Dietary sugars versus glucose tablets for first-aid treatment of symptomatic hypoglycemia in awake patients with diabetes: a systematic review and meta-analysis. Emerg Med J.
- Davis SN, Cryer PE. (2022) Hypoglycemia. In: Loscalzo J, Fauci A, Kasper D, et al, eds. Harrison's Principles of Internal Medicine, 21e. McGraw-Hill Education.
- (2020) Hướng dẫn chẩn đoán và điều trị đái tháo đường tip 2. Bộ Y tế. 2020.
- Barennes H, Valea I, Nagot N, et al. (2005) Sublingual sugar administration as an alternative to intravenous dextrose administration to correct hypoglycemia among children in the tropics. Pediatrics.
- Leelarathna L, Little SA, Walkinshaw E, et al. (2013) Restoration of self-awareness of hypoglycemia in adults with long-standing type 1 diabetes: hyperinsulinemic-hypoglycemic clamp substudy results from the HypoCOMPASS trial. Diabetes Care.
- Rickels MR, Peleckis AJ, Dalton-Bakes C, et al. (2018) Continuous Glucose Monitoring for Hypo- glycemia Avoidance and Glucose Counterregulation in Long-Standing Type 1 Diabetes. J Clin Endocrinol Metab.
- Kropff J, DeVries JH. (2016) Continuous Glucose Monitoring, Future Products, and Update on Worldwide Artificial Pancreas Projects. Diabetes Technol Ther.
- ElSayed NA, Aleppo G, Aroda VR, et al. (2023) 13. Older Adults: Standards of Care in Diabetes-2023. Diabetes Care.

