Xử trí đúng cách cơn tăng huyết áp ở người cao tuổi để giảm nguy cơ tử vong
Đại học Y Dược Thành phố Hồ Chí Minh - Bộ môn Lão khoa
Chủ biên PGS.TS.BS. Nguyễn Văn Tân
PGS.TS.BS. Nguyễn Văn Trí
TS.BS. Nguyễn Thanh Huân
Các tác giả tham gia biên soạn
PGS.TS.BS. Nguyễn Văn Trí
ThS.BS. Nguyễn Thế Quyền
Cơn tăng huyết áp (THA) là căn bệnh phổ biến trên thế giới, nhất là ở đối tượng người cao tuổi. Quản lý tốt THA người cao tuổi sẽ giảm đáng kể tình trạng tử vong. Trong bài viết này, Trung Tâm Thuốc Central Pharmacy (trungtamthuoc.com) xin gửi đến bạn đọc thông tin về cấp cứu cơn tăng huyết áp ở người cao tuổi.
1 Mở đầu
Tăng huyết áp (THA) vẫn là căn bệnh phổ biến trên khắp thế giới thế giới. THA không kiểm soát tốt có thể dẫn đến cơn tăng huyết áp. Cơn THA được chia thành hai loại chính là cơn THA khẩn cấp và cơn THA cấp cứu. Cả hai đều liên quan sự tăng huyết áp nặng hơn 180/120mmHg. Điều cốt lõi của sự khác biệt giữa hai loại là liệu cơn THA này có gây ra bất kỳ rối loạn chức năng cơ quan (cơn THA cấp cứu) hay không (cơn THA khẩn cấp). Những cơn THA này thường gặp ở người cao tuổi. Quản lý các cơn THA ở bệnh nhân cao tuổi nên tích hợp với một chương trình đánh giá dược lý toàn diện, tùy thuộc vào những thay đổi sinh lý bệnh cốt lõi liên quan đến lão hóa, các yếu tố nguy cơ có từ trước, các bệnh đồng mắc, tốc độ tiến triển của tình trạng bệnh lý và mức độ lan rộng của các cơ quan có liên quan. Thất bại trong quản lý THA ở người cao tuổi có liên quan đáng kể đến gia tăng tỷ lệ bệnh tật và tử vong.
2 Dịch tễ học
THA là một trong những bệnh lý quan trọng nhất trong dân số cao tuổi. Theo Tổ chức Y tế Quốc gia và Khảo sát kiểm tra dinh dưỡng giai đoạn 2015 - 2016, 63,1% người Mỹ >60 tuổi có THA'. Phần lớn những bệnh nhân này mắc THA vô căn. Ngoài ra, THA vẫn là một yếu tố nguy cơ chính đối với bệnh lý mạch máu não cũng như các bệnh tim mạch, hai trong số nguyên nhân gây tử vong hàng đầu ở Mỹ với khoảng 770.000 ca tử vong chỉ trong năm 2016. Tỷ lệ mắc THA và các biến chứng của nó như các cơn THA là khác nhau giữa các nhóm dân số và cao hơn ở người cao tuổi và người Mỹ gốc Phi. THA không chỉ phổ biến hơn ở người cao tuổi, mà tỷ lệ tử vong và bệnh tật cũng cao hơn đáng kể. Các nhà điều tra của cơ quan đăng ký STAT đa trung tâm đã báo cáo tỷ lệ tử vong nội viện là 6,9% ở những bệnh nhân có cơn THA cần nhập viện và tỷ lệ tử vong tích lũy trong 90 ngày là 11% ở những bệnh nhân này.
THA nặng chiếm đa số ở những bệnh nhân có tiền sử THA. Nhiều bệnh nhân được quản lý y tế không đầy đủ trước đó hoặc tuân thủ điều trị kém. Những nguyên nhân có thể ngăn ngừa được nên được giải quyết và điều trị vì tỷ lệ tái phát cao của các cơn THA. Các nhà điều tra STAT đã báo cáo tỷ lệ tái nhập viện trong 90 ngày là 37%, trong đó 25% là do cơn THA cấp tái phát.
3 Sinh lý bệnh
Để hiểu rõ về THA ở người cao tuổi, đầu tiên phải nhận thức được sinh lý bệnh của THA. Sự điều chỉnh huyết áp là sự phối hợp của nhiều cơ quan/hệ thống. Các cơ trọng nhất là cung lượng tim và sức cản mạch máu hệ thống. Người cao tuổi thường tăng sức cản mạch máu hệ thống và dẫn đến THA. Một số cơ chế đã được đề xuất để giải thích sự gia tăng sức cản mạch máu hệ thống, chẳng hạn như rối loạn chức năng nội mô, rối loạn điều hòa thần kinh - nội tiết và giảm cơ chế cân bằng nội môi thận do giảm độ lọc cầu thận (Hình 1).

4 Triệu chứng lâm sàng
Nhiều bệnh nhân cao tuổi với THA nặng hoàn toàn không có triệu chứng. Pinna và cộng sự, trong một nghiên cứu trên 1.546 bệnh nhân (tuổi trung bình là 69) có biểu hiện cơn THA, báo cáo rằng 55,6% bệnh nhân có các triệu chứng không đặc hiệu như chóng mặt, đánh trống ngực và đau đầu. Trong khi các triệu chứng liên quan đến tổn thương cơ quan đích, chẳng hạn như đau ngực và khiếm khuyết thần kinh khu trú, chỉ thấy rõ ở 28,3% và 16,1% bệnh nhân tương ứng. Bệnh nhân cao tuổi có nhiều khả năng mắc THA cấp cứu hơn là khẩn cấp so với dân số chung.Tổn thương cơ quan đích thường gặp nhất liên quan đến tăng huyết áp cấp cứu là nhồi máu não, phù phổi cấp và bệnh não do THA (24%, 23% và 16% tương ứng).
Biểu hiện các cơn THA ở người cao tuổi là biểu hiện của rối loạn chức năng cơ quan đích (Hình 2). Rối loạn chức năng cơ quan ít xảy ra khi huyết áp tâm trương dưới 130 mmHg mặc dù vẫn có thể xảy ra. Điều quan trọng là phải nhận ra rằng mức huyết áp tuyệt đối có thể không quan trọng bằng tốc độ tăng. Ví dụ, bệnh nhân mắc bệnh tim mạch trong thời gian dài, ở tư thế đứng có thể chịu đựng được mức huyết áp tâm thu 200 mmHg hoặc huyết áp tâm trương lên đến 150 mmHg mà không phát triển bệnh não do THA, trong khi bệnh nhân không cao tuổi, trẻ em hoặc phụ nữ mang thai có thể phát triển bệnh não với huyết áp tâm trương >100 mmHg.
Đau đầu, thay đổi ý thức và rối loạn chức năng hệ thống thần kinh trung ương không trầm trọng là những biểu hiện kinh điển của bệnh não do THA. Ở người cao tuổi, đây có thể là biểu hiện của các bệnh lý khác đi kèm như nhiễm trùng huyết, sa sút trí tuệ... đột quỵ não cấp bao gồm xuất huyết não hoặc nhồi máu não có thể dẫn đến các khiếm khuyết thần kinh khu trú. Bệnh võng mạc tiến triển với những thay đổi ở tiểu động mạch, xuất huyết và xuất tiết cũng như phù gai thị thường thấy khi khám đáy mắt ở bệnh nhân mắc bệnh não do THA.
Các biểu hiện tim mạch của cơn THA có thể bao gồm đau thắt ngực hoặc nhồi máu cơ tim cấp. Cơ tim quá tải đột ngột có thể dẫn đến các triệu chứng khó thở, khó thở khi nằm, ho, mệt mỏi hoặc phù phổi cấp. Tổn thương thận nghiêm trọng có thể dẫn đến suy thận với thiểu niệu và/hoặc tiểu máu. Một hội chứng cần được xem xét là bóc tách động mạch chủ. Sự lan rộng của bóc tách không chỉ phụ thuộc vào trị số huyết áp mà còn phụ thuộc vào tốc độ tống máu của tâm thất trái. Vì lý do này, điều trị cụ thể nhằm vào cả hai mục tiêu (huyết áp và tốc độ tăng huyết áp) được áp dụng cho những trường hợp này.

5 Điều trị
5.1 Định hướng điều trị
Mặc dù có nhiều bằng chứng hướng dẫn và hỗ trợ cho lợi ích lâu dài của việc điều trị THA mạn tính, có rất ít bằng chúng để hướng dẫn các bác sĩ lâm sàng điều trị các trường hợp THA cấp tính. Tuy nhiên, một cách tiếp cận có hệ thống cùng với việc xem xét sinh lý bệnh cơ bản có thể giúp bác sĩ lâm sàng tránh những sai lầm phổ biến trong điều ta bệnh nhân có cơn THA. Sai lầm phổ biến nhất trong điều trị liên quan đến việc điều theo trị số huyết áp mà không đánh giá từng bệnh nhân về tổn thương cơ quan đích cấp. Điều này thường liên quan đến việc sử dụng thuốc truyền tĩnh mạch không phù hợp gẫy giảm huyết áp quá nhanh chóng và có hại. Một cách tiếp cận có hệ thống đối với những bệnh nhân THA nặng có thể giúp thiết lập phương pháp điều trị an toàn và hiệu quả. Để đạt được hiệu quả đó, bác sĩ lâm sàng nên giải quyết ba câu hỏi cơ bản:
1. Có nên hạ huyết áp cấp cứu?
2. Nên hạ huyết áp bao nhiêu?
3. Thuốc nào nên dùng để hạ huyết áp?
Để trả lời câu hỏi này, bác sĩ lâm sàng phải xác định xem có bằng chứng về tổn thương cơ quan đích cấp hay không. Ở những bệnh nhân THA cấp cứu, huyết áp nên được hạ xuống ngay mục tiêu an toàn để ngăn ngừa tổn thương cơ quan đích tiến triển. Một cách tiếp cận có tổ chức trong việc đánh giá bệnh nhân là cần thiết. Về tiền nên tập trung xác định chẩn đoán THA trước đó, tiền sử dùng thuốc, sử dụng thuốc bất hợp lý hoặc thuốc không kê đơn có tác dụng THA tiềm ẩn và sự hiện diện của các triệu chứng phù hợp với rối loạn chức năng thần kinh, thị giác, tim hoặc thận. Khám thực thể nên xác nhận các dấu hiệu sinh tồn. Điều quan trọng là phải đo huyết áp đầy đủ và ở cả hai tay. Mạch cũng nên được kiểm tra ở tất cả các chi, vì sự bất tương xứng về huyết áp hoặc mạch có thể xảy ra khi có bóc tách động mạch chủ. Ngoài ra, khám thần kinh và tim phổi nên đánh giá các dấu hiệu có thể có của tổn thương quan đích như thay đổi trạng thái nhận thức, khiếm khuyết thần kinh khu trú mới hoặc phù phổi do tim. Nên tiến hành soi đáy mắt để tìm các dấu hiệu phù gai thị cấp hoặc xuất huyết võng mạc mới. Một tập hợp các xét nghiệm chẩn đoán đơn giản có thể giúp đánh giá tổn thương cơ quan đích cấp. Điện tâm đồ để loại trừ tình trạng thiếu máu cục bộ đang tiến triển và X quang ngực để đánh giá tình trạng phù phổi hoặc các dấu hiệu của bệnh lý động mạch chủ. Bất thường về urê máu, creatinin và xét nghiệm nước tiểu (trụ hồng cầu) gợi ý có tổn thương của thận. Các xét nghiệm bổ sung có thể được chỉ định dựa trên đặc điểm riêng của từng trường hợp. Một lưu đồ để đánh giá sự hiện diện của tổn thương cơ quan đích cấp tại giường được trình bày ở Hình 3.

Theo Hình 3, nếu câu trả lời cho bất kỳ câu hỏi nào là “Có”, thì bệnh nhân bị THA cấp cứu và huyết áp cần được hạ xuống ngay lập tức. Nếu câu trả lời cho tất cả các câu hỏi là “Không” thì bệnh nhân không phải THA cấp cứu và huyết áp có thể hạ xuống dần dần.
Nếu có bằng chứng về tổn thương cơ quan đích cấp dựa trên đánh giá lâm sàng, huyết áp của bệnh nhân nên được hạ xuống ngay lập tức. Tuy nhiên, nếu sau khi đánh giá lâm sàng một cách có hệ thống cẩn thận, thăm khám và xét nghiệm chẩn đoán không cho thấy bằng chứng tổn thương cơ quan đích cấp, huyết áp không cần phải giảm ngay. Điều quan trọng cần nhấn mạnh là sự hiện diện hay vắng mặt của tổn thương cơ quan đích cấp sẽ quyết định mức độ hiệu quả của việc giảm huyết áp chứ không phải trị số của huyết áp.
Sau khi quyết định hạ huyết áp khẩn được đưa ra, bước tiếp theo là thiết lập mục tiêu điều trị an toàn để giảm huyết áp. Mục tiêu điều trị cơn THA cấp cứu là hạ huyết áp xuống mức ngăn ngừa tổn thương cơ quan đích cấp đang diễn ra và đồng thời tránh tổn thương do điều trị hạ huyết áp giảm quá nhanh gây giảm tưới máu các cơ quan. Hiểu được cơ chế tự điều hòa huyết áp ở trạng thái bình thường và ở bệnh nhân THA mạn là điều cần thiết để đạt được những mục tiêu này.
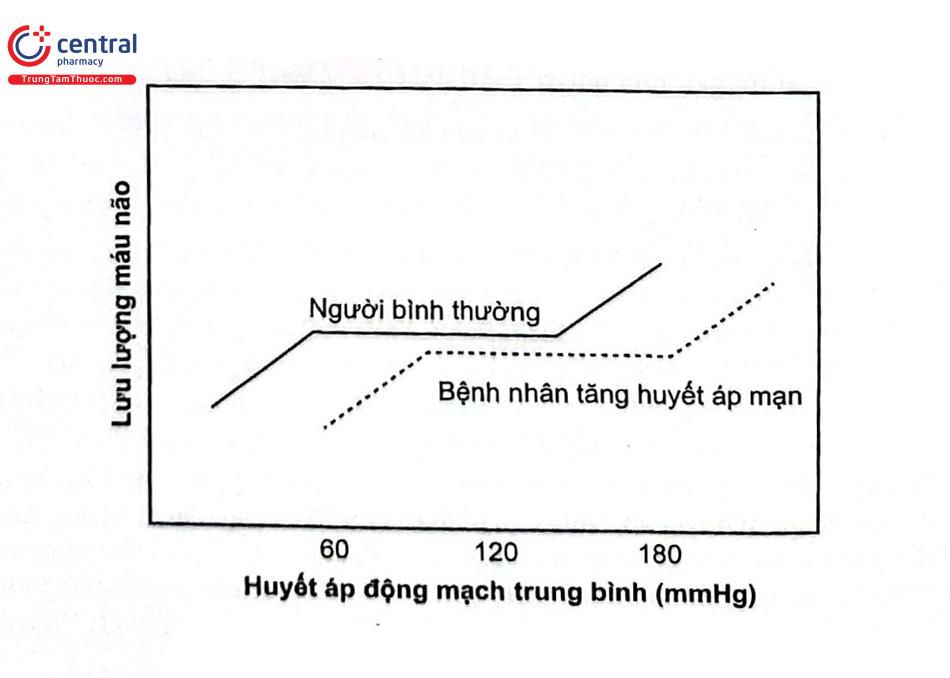
Các cơ quan khác nhau có thể tự động điều chỉnh và duy trì lưu lượng máu liên tục trình tự điều hòa của não giữ cho lưu lượng máu không đổi ở ngưỡng huyết áp động mạch trung bình từ 60 đến 150 mmHg. Khi huyết áp động mạch trung bình giảm xuống, các động mạch não giãn ra và nếu huyết áp động mạch trung bình tăng lên, chúng sẽ co lại để thông qua một ngưỡng huyết áp động mạch trung bình. Trong điều kiện bình thường, quá
giới hạn dưới của quá trình tự điều hòa dẫn đến giảm tưới máu não và gây thiếu máu não cục bộ. Tăng huyết áp động mạch trung bình trên giới hạn cao hơn của cơ chế tự điều hòa dẫn đến bệnh não do THA. Với THA mạn, có những thay đổi về cấu trúc và chức năng bù trừ xảy ra trong mạch máu. Những thay đổi này sẽ dịch chuyển đường cong tự điều hòa sang phải. Đường cong tự điều hòa đối với lưu lượng máu não ở người khỏe mạnh và ở bệnh nhân THA mạn được thể hiện trong Hình 4. Do đó, những bệnh nhân THA mạn khả năng chịu đựng tốt hơn đối với huyết áp cao, vì đường cong tự điều hòa của họ bị lệch sang phải. Điều này giải thích tại sao nhiều bệnh nhân có huyết áp tăng cao dữ dội mà không có bằng chứng về tổn thương cơ quan đích cấp. Tuy nhiên, việc giảm nhanh huyết áp xuống mức “bình thường” ở bệnh nhân THA mạn có thể làm giảm xuống dưới khả năng tự điều hòa thấp hơn của tuần hoàn.
Hiện tượng này giải thích tình trạng giảm tưới máu các cơ quan quan trọng và sự phát triển của tổn thương thận cấp hoặc thiếu máu não thường thấy khi huyết áp hạ quá mạnh hoặc quá nhanh. Dựa trên những nguyên tắc này, hầu hết các chuyên gia đều khuyến cáo rằng, đối với hầu hết các trường hợp THA cấp cứu, mục tiêu nên là hạ huyết áp động mạch trung bình từ 15% đến 25% trong khoảng thời gian từ vài phút đến vài giờ, tùy thuộc vào tình trạng lâm sàng. Việc giảm huyết áp nhanh xuống mức bình thường có thể được đảm bảo trong các tình huống đặc biệt, chẳng hạn như bệnh nhân có bóc tách động mạch chủ hoặc có huyết áp bình thường trước đây hoặc THA cấp cứu sau phẫu thuật.
Việc điều trị các cơn THA ở người cao tuổi đòi hỏi sự hiểu biết kịp thời về sinh lý bệnh của bệnh, những thay đổi sinh lý, cơ chế tác dụng và tác dụng phụ của các loại thuốc hiện có (Bảng 1)
| Thuốc | Cơ chế | Liều lượng | Thời gian bắt đầu tác dụng | Thời gian bán hủy |
| Nitroglycerin | Hoạt hóa guanyl cyclase thông qua nitric oxide | 5-200µg/phút | 2-5 phút | 1-4 phút |
| Nitroprussid | Hoạt hóa guanyl cyclase thông qua nitric oxide | 0,3-10mcg/kg/phút | <2 phút | 2 phút |
| Nifedipin | Chẹn kênh Canxi dihydropyridin thế hệ 1 | 10-20 mg 3 lần/ngày | 20 phút | 2,5-5 giờ |
| Nicardipin | Chẹn kênh canxi dihydropyridin thế hệ 2 | 5-25mg/giờ | 5-15 phút | 4-6 giờ |
Clevidipin | Chẹn kênh canxi dihydropyridin thế hệ 3 | 1-2mg/gờ tăng mỗi 10 phút đến 16mg/giờ | 2-4 phút | 5-15 phút |
| Labetalol | Ức chế chọn lọc thụ thể 𝞪1-adrenergic và không chọn lọc thụ thể B-adrenergic | 200-400 mg uống mối 2-3 giờ | 30-120 phút | 2-6 giờ |
| Esmolol | Ức chế thụ thể B1 | 0,5-1mg/kg liều tải | 60 giây | 20 phút |
| 50-300µg/kg/phút | ||||
| Clonidin | Đồng vận a2-adrenegic, thụ thể imidazolin I1 và dopamn loại 1 | 50-300µg/kg/phút | ||
| Fenodopam | Đồng vận thụ thể dopamin loại 1 | 0,05-1,6 mcg/kgg/phút | 5-10 phút | 5 phút |
| Hydralazin | Ức chế dòng canxi đi vào tế bào cơ trơn mạch máu | 20mg bolus; 20-80mg bolus lặp lại | 15 phút | 3 giờ |
Hầu hết các chuyên gia nói chung khuyên nên giảm huyết áp động mạch trung bình khoảng 10 - 15% trong giờ đầu tiên và tiếp tục 10 - 15% trong 2 - 4 giờ tiếp theo do nguy cơ giảm tưới máu nếu hạ huyết áp quá đột ngột hoặc quá nhiều (ví dụ: xuống khoảng <140/90 mmHg). Tuy nhiên, cần phải hạ huyết áp nhanh hơn trong một số tình trạng nhất định, chẳng hạn như bóc tách động mạch chủ, trong đó huyết áp nên được giữ trong khoảng từ 100 đến 120 mmHg tâm thu và nhỏ hơn hoặc bằng 60 đến 70 mmHg tâm trương càng nhanh càng tốt. Trong giai đoạn đột quỵ thiếu máu não cấp, khuyến cáo nên trì hoãn việc hạ HẠ trừ khi HA>220/120mmHg hoặc >200/100mmHg kèm tổn thương cơ quan đích hoặc nếu dự định sử dụng thuốc tiêu sợi huyết. Trong đột quỵ xuất huyết, huyết áp mục tiêu có thể thay đổi nhưng nhìn chung huyết áp tâm thu có thể giảm an toàn đến 140 mmHg. Thử nghiệm INTERACT2 cho thấy rằng, việc giảm nhanh huyết áp không có tác dụng giảm kết cục chính là tử vong hoặc tàn tật nặng. Tuy nhiên, phân tích về điểm số Rankin sửa đổi trong thử nghiệm này cho thấy bệnh nhân có kết quả chức năng tốt hơn khi huyết áp giảm mạnh. Bất kể huyết áp mục tiêu là gì, việc quản lý dược phải bao gồm các thuốc có thể chuẩn độ và dễ dàng đảo ngược tác dụng. Việc lựa chọn thuốc còn phụ thuộc vào bệnh lý đi kèm, tình trạng sẵn có và tổn thương cơ quan đích của bệnh nhân (Bảng 2).
Ở những bệnh nhân có biểu hiện THA khẩn cấp, một vài cách tiếp cận tích cực có thể bằng các thuốc đường uống tác dụng ngắn, chẳng hạn như thuốc ức chế men chuyển hoặc được xem xét. Một số tác giả đề nghị giảm huyết áp trong khoảng thời gian 24 - 48 giờ thuốc chẹn thụ thể angiotensin II, kế tiếp là theo dõi chặt chẽ bệnh nhân trong vài giờ.
| Thuốc | Chỉ định | Tác dụng phụ |
| Nitroglycerin | Hội chứng vành cấp, phù phổi, quá tải thể tích | Đau đầu, nôn ói, phản ứng nhịp nhanh, met-hemoglobin. |
| Nitroprussid | Chỉ sử dụng khi không có thuốc khác thay thế | Nhiễm độc thiocyanate và xyanua, hội chứng cướp máu mạch vành |
| Nifedipin | Không khuyến cáo ở người cao tuổi | Tụt huyết áp, hội chứng cướp máu mạch vành, phản xạ nhịp nhanh. |
| Nicardipin | Hầu hết các cơn THA do tác dụng dãn mạch mạnh | Đau đầu, viêm tĩnh mạch tại chỗ, nôn ói |
| Clevidipin | Hầu hết các cơn THA | Đau đầu, nhịp nhanh, suy tim |
| Labotalol | Bóc tách động mạch chủ cấp | Blốc tim, co thắt phế quản |
Esmolol | THA hậu phẫu, hữu ích trong tăng cung lượng tim, dễ chỉnh liều | Blốc tim, suy tim |
| Clonidin | THA nặng liên quan đến đau hoặc lo lắng | THA dội ngược và tác dụng an thần. |
| Fenodopam | Bệnh động mạch thận, viêm cầu thận, bệnh mạch máu với suy giảm chức năng thận, rất hữu ích | Đau đầu, nôn ói, nhịp nhanh và nặng hơn tăng nhãn áp |
| Hydralazain | Không khuyến cáo ở người cao tuổi | Phản xạ nhịp nhanh và tụt huyết áp nghiêm trọng |
5.2 Thuốc
5.2.1 Nitroglycerin
Nitroglycerin là một tiền chất dẫn mạch mạnh, hoạt động dựa trên guanosin mon phosphate vòng thông qua việc giải phóng nitric oxide. Các tác dụng hạ huyết áp là thứ phát của già tiểu lại và cung lượng tim. Dựa trên dữ liệu từ Euro-STAT, nitroglycerin là loại thuốc phổ biến nhất được sử dụng cho THA cấp trong đơn vị chăm sóc tích cực! Thuốc này có các dạng đường dùng khác nhau bao gồm tiêm tĩnh mạch, uống, ngậm dưới lưỡi và thẩm thấu qua da. Thời gian tác dụng khởi phát của nitroglycerin là 2 - 5 phút. Thời gian bán hủy của thuốc và các chất chuyển hóa lần lượt là 1 4 phút và 40 phút. Nitroglycerin chuyển hóa qua hồng cầu, gan và thành mạch. Liều khuyến cáo tiêm tĩnh mạch nitroglycerin để điều trị cơn THA từ 5 - 200 ug/phút. Dung nạp với thuốc rất thường gặp. Các tác dụng phụ phổ biến nhất bao gồm đau đầu, nôn ói, nhịp tim nhanh phản xạ và met-hemoglobin. Nitroglycerin đặc biệt hữu ích trong thực hành lâm sàng điều trị nhồi máu cơ tim và phù phổi cấp như là một tác nhân bổ trợ.
5.2.2 Natri nitroprussid
Nitroprussid là một thuốc dãn mạch mạnh trên cả động mạch và tĩnh mạch, bao gồm một ion Sắt trung tâm tạo phức với 5 gốc xyanua và một phức hợp nitrosyl. Sau khi vào máu, thuốc có thể tương tác với oxy-hemoglobin, phân ly ngay lập tức và tạo thành met-hemoglobin trong khi giải phóng xyanua và nitric oxide. Nitric oxide sau đó gây dãn mạch và làm trung gian cho các đặc tính hạ huyết áp của thuốc, trong khi xyanua có thể tích lũy đến nồng độ gây độc hại. Trong nhiều năm, nitroprussid từng là tiêu chuẩn vàng điều trị hạ áp cấp tính; tuy nhiên vì độc tính của xyanua rất đáng kể nên Cục Quản lý Thực phẩm và Dược phẩm đặt cảnh báo vào năm 1991. Tuy nhiên, loại thuốc này vẫn đang được sử dụng, mặc dù ít hơn trước. Trong dữ liệu đăng ký STAT, nitroprussid là thuốc được sử dụng phổ biến thứ 4 (13%) trong điều trị các cơn THA với các biểu hiện thần kinh". Wood và cộng sự đã chỉ ra rằng những bệnh nhân cao tuổi có nguy cơ xuất hiện các biến chứng khi dùng nitroprussid và hạ huyết áp là rất phổ biến trong số đó. Thử nghiệm ECLIPSE so sánh nitroprussid với các thuốc hạ huyết áp khác cho thấy rằng thuốc này gây ra tỷ lệ tử vong cao hơn khi so sánh với các thuốc khác”. Như vậy, chỉ nên sử dụng nitroprussid khi các lựa chọn thay thế khác an toàn hơn không có sẵn, đặc biệt là những bệnh nhân cao tuổi.
5.2.3 Nifedipin
Nifedipin là thuốc chẹn kênh canxi thế hệ thứ nhất. Trong một thời gian, nifedipin đã được sử dụng rộng rãi qua đường uống và ngậm dưới lưỡi hoặc nhỏ dưới lưỡi để điều trị cơn THA. Tuy nhiên, thuốc hòa tan kém và hấp thu kém qua niêm mạc miệng và đường uống là phương pháp điều trị hiệu quả duy nhất. Trong các tiêu chí cập nhật của Beers, Hiệp hội Lão khoa Hoa Kỳ mạnh mẽ khuyến cáo tránh dùng nifedipin ở bệnh nhân trên 65 tuổi, do nguy cơ hạ huyết áp tiềm ẩn, có thể thúc đẩy thiếu máu cục bộ cơ tim. Ngoài ra, ở bệnh nhân cao tuổi có thể gây hạ huyết áp nhanh, hội chứng cướp máu mạch vành và nhịp tim nhanh phản xạ. Với những tác dụng phụ nghiêm trọng, hoàn toàn thiếu dữ liệu kết cục, Grossman và cộng sự đã chỉ ra rằng trong trường hợp tăng huyết áp cấp cứu thực sự, thuốc này bị chống chỉ định.
5.2.4 Nicardipin
Nicardipin là thuốc chẹn kênh canxi dihydropyridin típ L thế hệ thứ hai. Đây là thuốc có tính chọn lọc cao trên mạch máu mà không ảnh hưởng đến khả năng co bóp của tim. Nicardipin là một thuốc làm giãn mạch vành mạnh vì nó có tính chọn lọc cao đối với mạch vành hơn so với các mạch máu ngoại biên. Trong một phân tích hồi cứu so sánh nicardipin và labetalol trong điều trị THA ở những bệnh nhân mắc bệnh nặng, Malesker và Hilleman nhận thấy rằng nicardipin có hiệu quả tương tự labetalol với ít tác dụng phụ hơn, chủ yếu là hạ huyết áp và nhịp tim chậm. Mặc dù đã có báo cáo gây ra nhịp tim chậm ở bệnh nhân cao tuổi, nhưng nhịp tim nhanh là tác dụng thường gặp hơn. Các nghiên cứu trên động vật đã chỉ ra tình trạng nhịp tim nhanh là do một tác động trực tiếp trên hiệu ứng kích hoạt giao cảm, bên cạnh đó còn thông qua phản xạ áp cảm thụ quan. Các tác dụng phụ khác bao gồm đau đầu, đỏ bừng và viêm tĩnh mạch tại chỗ sau khi truyền kéo dài ở một vị trí duy nhất. Nicardipin chuyển hóa nhanh chóng và chủ yếu qua gan vì vậy tránh dùng cho bệnh nhân bị suy gan. Ngưỡng liễu nhà sản xuất đưa ra là trong khoảng 5 - 15 mg/giờ, nhưng liều cao hơn, lên đến 25 mg/giờ có thể được dung nạp một cách an toàn.
5.2.5 Clevidipin
Clevidipin là thuốc chẹn kênh canxi dihydropyridin mới nhất, tác dụng rất ngắn. Đây là một thuốc dãn động mạch thuần túy và không ảnh hưởng đến trương lực tĩnh mạch hoặc khả năng co bóp của cơ tim. Thuốc được bào chế dưới dạng nhũ tương lipid vì không tan trong nước. Thuốc này nên tránh ở những bệnh nhân dị ứng với trứng và đậu nành. Clevidipin khởi đầu và kết thúc tác dụng nhanh chóng và đã được chứng minh đạt được mức giảm 15% huyết áp tâm thu trong vòng 5 - 6 phút sau khi tiêm tĩnh mạch. Tác dụng hạ huyết áp bị mất đi sau 5 - 15 phút ngưng thuốc ở hầu hết bệnh nhân. Clevidipin cũng đạt được hiệu quả giảm huyết áp đáng kể ở bệnh nhân THA cấp khi so sánh với giả dược ở các thử nghiệm ESCAPE I & II. Khi so sánh với nitroglycerin, nitroprussid và nicardipin trong thử nghiệm ECLIPSE, nó cho thấy tính an toàn và giảm tỷ lệ tử vong đáng kể. Thật vậy, clevidipin hiệu quả hơn nitroglycerin (p = 0,0006) và nitroprussid (p = 0,003) trong duy trì huyết áp trong phạm vi định trước. Nó có hiệu quả như nicardipin, trong việc duy trì huyết áp trong một phạm vi xác định. Thử nghiệm VELOCITY cho thấy clevidipin giảm huyết áp nhanh chóng và hiệu quả, với mức giảm 6% giá trị huyết áp trong vòng 3 phút, 15% trong vòng 9,5 phút và giảm 27% sau 18 giờ truyền. Clevidipin không gây phản ứng tăng nhịp tim và có đặc tính dãn mạch vành. Đặc tính chống thiếu chọn cho bệnh nhân cao tuổi có cơn tăng huyết áp, máu cục bộ này làm cho clevidipin trở thành một trong những loại thuốc tốt nhất được lựa chọn cho bệnh nhân cao tuổi có cơn tăng huyết áp.
5.2.6 Labetalol
Labetalol là thuốc chẹn thụ thể 𝞪1-adrenergic và B-adrenergic, với tác dụng ưu thế hơn tác dụng âm tính lên hiệu ứng tăng nhịp tim và tăng sức co bóp, labetalol trở thành một trong những thuốc được ưa thích trong điều trị các cơn THA kèm bóc tách động mạch chủ cấp. Labetalol được so sánh với nicardipin trong thử nghiệm CLUE và kết quả cho thấy nicardipin có nhiều khả năng đạt được mục tiêu huyết áp trong vòng 30 phút hơn labetalol. Tác dụng phụ được báo cáo bao gồm hạ huyết áp, nhịp tim chậm, buồn nôn, nôn ói, ngứa châm chích da đầu và nóng rát ở vùng bẹn. Ở người cao tuổi, tác dụng phụ của labetalol thậm chí còn đáng kể hơn, chủ yếu là do chậm thải trừ thuốc ở người cao tuổi.
5.2.7 Esmolol
Esmolol là thuốc chẹn beta chọn lọc trên tim có tác dụng cực ngắn, chủ yếu được sử dụng cho THA sau phẫu thuật hoặc kết hợp với nicardipin/nitroglycerin để duy trì huyết động ổn định trong giai đoạn chu phẫu. Esmolol dung nạp tốt ở bệnh nhân nhồi máu cơ tim và bệnh nhân có chống chỉ định với các thuốc chẹn beta khác. Thuốc này chống chỉ định trong suy tim sung huyết, nhịp tim chậm và bệnh phổi tắc nghẽn mạn tính. Theo kinh nghiệm, những chống chỉ định này là tương đối. Esmolol đặc biệt hữu ích trong các tình huống mà cung lượng tim, huyết áp và nhịp tim tăng cao. Thời điểm bắt đầu tác dụng là trong vòng 60 giây và thời gian kéo dài là 20 phút. Liều tải là 0,5 - 1 mg/kg/phút và liều duy trì là 50 ug/kg/phút. Chuyển hóa của esmolol thông qua quá trình thủy phân các liên kết este bởi esterase của hồng cầu. Esmolol an toàn ở bệnh nhân cao tuổi vì nó có thể dễ dàng chỉnh liều.
5.2.8 Clonidin
Clonidin lần đầu tiên được sử dụng làm thuốc giảm sung huyết mũi, nhưng do các tác dụng khác, chẳng hạn như hạ huyết áp, nhịp tim chậm và an thần, hiện nay thuốc này được sử dụng trong các tình trạng khác. Clonidin là một thuốc đồng vận a2-adrenergic (ái lực 200:1 so với thụ thể 𝞪1) và cũng là một thuốc đồng vận tại thụ thể imidazolin. Tác dụng hạ huyết áp của nó là thứ phát sau sự kích thích các thụ thể 𝞪-adrenergic ở trung tâm vận mạch của hành tủy, giảm renin và aldosteron. Tác dụng này xảy ra trong vòng 30 phút sau khi uống với nồng độ đỉnh trong huyết tương đạt được trong vòng 2 - 4 giờ và thời gian bán hủy là 12 - 16 giờ. Tuy nhiên, tác dụng hạ huyết áp có thể kéo dài 24 giờ hoặc hơn. Clonidin được hấp thu gần như hoàn toàn sau khi uống. Các chuyển hóa của thuốc này chủ yếu qua gan (50%) và bài tiết 40 - 60% qua nước tiểu và 20% qua phân. Clonidin được sử dụng trong THA nặng liên quan đến đau và lo lắng do tác dụng an thần và giảm đau. Ngừng thuốc đột ngột có thể dẫn đến THA dội ngược. Nên sử dụng thuốc thận trọng ở người cao tuổi, vì sự nhầm lẫn có thể gây ra tác dụng phụ đáng kể.
5.2.9 Fenoldopam
Fenoldopam là một thuốc đồng vận chọn lọc thụ thể dopamin loại 1, hoạt động bằng cách tăng lưu lượng máu đến thận, cải thiện chức năng thận và kích thích thải natri. Thuốc có thời gian bắt đầu tác dụng từ 5 - 10 phút với thời gian bán hủy trong 5 phút. Fenoldopam được chuyển hóa nhanh chóng bằng quá trình methyl hóa ở gan mà không có sự tham gia của các enzym cytochrom P450 và sự bài tiết thuốc chủ yếu qua nước tiểu (90%). Fenoldopam là thuốc ưu tiên trong điều trị THA cấp cứu do bệnh động mạch thận, viêm cầu thận hoặc bệnh mạch máu với chức năng thận bị suy giảm”. Fenoldopam cũng có thể được sử dụng trong trường hợp THA cấp cứu trong phẫu thuật. Liều lượng khuyến cáo là 0,01 - 1,5 ug/kg/phút và nên điều chỉnh bằng cách tăng 0,05 - 0,1 ug/kg/phút sau mỗi 15 phút. Fenoldopam tiêm tĩnh mạch không có tác dụng trên hệ thần kinh trung ương và không vượt qua được hàng rào máu não. Do vậy, nó được coi là một lựa chọn điều trị hạ huyết áp ở người cao tuổi trong THA nặng với tổn thương thận cấp, suy tim và trong các tình huống phẫu thuật, đặc biệt là trong phẫu thuật mạch máu.
5.2.10 Hydralazin
Hydralazin là một thuốc dãn mạch có tác dụng hoàn toàn trên hệ thống động mạch Người ta cho rằng nó ức chế dòng canxi đi vào tế bào cơ trơn mạch máu, gây ra hiện tượng quá phân cực của màng tế bào hoặc cảm ứng GMP vòng. Hydralazin có thời gian huyết áp của nó hoàn toàn không thể đoán trước và có thể kéo dài tới 24 giờ. Hydralazin bắt đầu tác dụng từ 5 - 15 phút và thời gian bán hủy chỉ trong 3 giờ. Tuy nhiên, tác dụng hạ vẫn là một thuốc phổ biến trong điều trị tiền sản giật và sản giật. Tuy nhiên, bằng chứng mới cho thấy hydralazin có thể gây hạ huyết áp ở mẹ và có hại cho thai nhi. Các tác dụng phụ khác của hydralazin bao gồm nhịp tim nhanh phản xạ, hạ huyết áp nghiêm trọng và tiêu thụ oxy. Hydralazin nên tránh sử dụng ở những bệnh nhân có bệnh cơ tim. Liễu khuyến cáo của hydralazin tiêm tĩnh mạch là 10 - 20 mg. Vì có nhiều tác dụng phụ, liều lượng kém an toàn và tác dụng hạ huyết áp không thể đoán trước, hydralazin không được khuyến cáo sử dụng ở những bệnh nhân cao tuổi.
5.2.11 Phentolamine
Phentolamine là một thuốc đối kháng có thể đảo ngược của thụ thể a1 và a2, chủ yếu được sử dụng để điều trị các trường hợp THA khẩn cấp do các cơn cường giao cảm, chẳng hạn như u tủy thượng thận, tương tác giữa các thuốc ức chế monoamin oxidase và các loại thuốc hoặc thực phẩm khác, ngộ độc cocain, quá liều amphetamin hoặc cai clonidin. Thuốc có thể gây ra nhịp tim nhanh hoặc đau thắt ngực ở người cao tuổi. Một khi huyết áp của bệnh nhân được kiểm soát, nên chuyển sang phenoxybenzamine đường uống.
5.2.12 Các thuốc khác
Một số thuốc khác đã được sử dụng để điều trị cơn THA ở người cao tuổi bao gồm enalaprilat, diazoxide và trimethaphan camsylate. Tuy nhiên, những loại thuốc này liên cao tuổi. quan đến tác dụng phụ đáng kể và không nên được coi là lựa chọn đầu tay ở bệnh nhân
Enalaprilat là thuốc ức chế men chuyển angiotensin tiêm tĩnh mạch, bắt đầu tác dụng trong 15 phút. Nó có thể có lợi trong việc quản lý các cơn THA kèm suy tim sung huyết ở một số bệnh nhân. Là một thuốc ức chế men chuyển, enalaprilat có khả năng làm tổn thương chức năng thận vốn đã suy giảm ở bệnh nhân cao tuổi khiến nó trở nên ít được lựa chọn. Ngoài ra, nhịp tim nhanh phản xạ do hạ huyết áp có thể hiện diện.
Trimethaphan camsylate là thuốc ức chế hạch giao cảm và phó giao cảm không khử cực. Thuốc cạnh tranh với acetylcholin để gắn thụ thể cholinergic. Thuốc này có hiệu quả trong việc giảm huyết áp nhưng có liên quan đến tác dụng phụ đáng kể, bao gồm nhịp tim nhanh và làm trầm trọng thêm bệnh tim thiếu máu cục bộ. Do đó, nên tránh sử dụng ở người cao tuổi.
Diazoxide là một thuốc dãn mạch ngoại biên mạnh khác. Khi tiêm tĩnh mạch, diazoxide có thể gây hạ huyết áp nặng và bệnh tim thiếu máu cục bộ. Tóm lại, tất cả các thuốc điều trị này đều là những lựa chọn nguy hiểm trong việc kiểm soát các cơn THA ở người cao tuổi và nên tránh sử dụng.
5.3 Một vài trường hợp lâm sàng cụ thể
5.3.1 Bệnh não do tăng huyết áp
Khi huyết áp động mạch trung bình tăng vượt quá giới hạn trên của lưu lượng máu não, tổn thương đường cong tự điều hòa nội mô với sự thoát mạch của protein huyết tương có thể dẫn đến phù não. Biểu hiện lâm sàng của bệnh não do THA được đặc trưng bởi đau đầu, rối loạn thị giác, lú lẫn và yếu liệt khu trú hoặc toàn thể. Nếu không được điều trị, bệnh não do THA có thể dẫn đến hôn mê và tử vong. Chụp cộng hưởng từ đã chứng minh rằng phần lớn các trường hợp liên quan đến các vùng vỏ não. Tuy nhiên, bệnh não do THA có liên quan đến thân não cũng đã được mô tả. Chẩn đoán phân biệt bệnh não do THA bao gồm một số hội chứng thần kinh (Bảng 3). Những bệnh lý này nên được loại trừ nhanh chóng bằng các hình ảnh học não và các xét nghiệm chẩn đoán thích hợp khác.
Đột quỵ thiếu máu não Xuất huyết nội sọ Xuất huyết dưới màng nhện Tụ máu dưới màng cứng Tụ máu ngoài màng cứng Viêm mạch thần kinh trung ương | U não Động kinh Nhiễm trùng hệ thần kinh trung ương Nhiễm độc thuốc Hội chứng cai |
Điều trị nên được tiến hành ngay lập tức. Mục tiêu là giảm huyết áp động mạch trung bình từ 15 - 20% trong vòng 1 đến 2 giờ đầu tiên. Dấu hiệu nhận biết bệnh não do THA là cải thiện các triệu chứng khi huyết áp được kiểm soát. Cần thận trọng để không gây ra các triệu chứng thần kinh xấu đi do giảm tưới máu vì hạ áp quá tích cực. Các loại thuốc phù hợp để điều trị bệnh não do THA bao gồm nicardipin, labetalol và fenoldopam.
5.3.2 Cơn tăng huyết áp trong đột quỵ não
THA thường gặp sau cả nhồi máu não và xuất huyết não. Huyết áp tăng cao có liên đến kết cục xấu sau nhồi máu não và xuất huyết não. Huyết áp tăng đáng kể sau đột quỵ gây lo ngại về khả năng phát triển tái nhồi máu, phù não, tăng kích thước ổ xuất huyết hoặc chuyển dạng xuất huyết của các tổn thương do nhồi máu. Sau cơn đột quỵ cấp, khả năng tự điều hòa lưu lượng máu của mạch máu não bị suy giảm. Trong thời gian này, lưu lượng máu đến não phụ thuộc rất nhiều vào huyết áp động mạch trung bình. Ngay cả việc giảm huyết áp vừa phải cũng có thể ảnh hưởng đến lưu lượng máu đến não trong giai đoạn này với khả năng làm tăng tổn thương thần kinh thứ phát. Điều trị tối ưu huyết áp trong đột quỵ vẫn là một cuộc tranh luận chưa có hồi kết. Dựa trên các bằng chứng hiện có, cách tiếp cận để kiểm soát huyết áp cao trong bối cảnh đột quỵ cấp sẽ khác giữa đột quỵ máu và đột quỵ xuất huyết. Trong đột quỵ nhồi máu, các hướng dẫn hiện tại khuyến cáo ngừng điều trị THA trong giai đoạn cấp trừ khi bệnh nhân có kế hoạch dùng thuốc tiêu sợi huyết, có bằng chứng về tổn thương cơ quan đích cấp đồng thời, hoặc huyết áp tăng quá mức (huyết áp tâm thu >220 mmHg hoặc huyết áp tâm trương >120 mmHg). Điều trị THA cấp cho bệnh nhân nhồi máu não khi được sử dụng liệu pháp tái tưới máu được tóm tắt trong Bảng 4.
Bệnh nhân đủ điều kiện điều trị tái tưới máu cấp ngoại trừ HA >185/110 mmHg:
Nếu huyết áp không được duy trì ở mức dưới 185/110 mmHg → không điều trị rtPA Điều trị huyết áp trong và sau khi điều trị bằng rtPA hoặc một liệu pháp tái tưới máu khác để duy trì huyết áp ở mức hoặc dưới 180/105 mmHg:
Nếu HA tâm thu >180 - 230 mmHg hoặc HA tâm trương >105 - 120 mmHg:
Nếu huyết áp không được kiểm soát hoặc huyết áp tâm trương >140 mmHg, xem xét tiêm tĩnh mạch natri nitroprussid |
Đối với đột quỵ xuất huyết, những lo ngại về giảm áp lực tưới máu não cần phải được cân bằng bởi sự phát triển khối máu tụ tiềm tàng khi huyết áp tăng cao. Hai thử nghiệm lâm sàng ngẫu nhiên gần đây với các bệnh nhân bị xuất huyết não tự phát cấp tính với mục tiêu huyết áp tâm thu <140 mmHg hoặc <180 mmHg. Nghiên cứu đầu tiên, INTERACT2 gợi ý rằng việc hạ nhanh huyết áp tâm thu xuống 140 mmHg hoặc thấp hơn là an toàn và không có sự khác biệt lợi ích đáng kể đối với tử vong và tàn tật nặng”. Tuy nhiên, kết quả của ATACH-II đã đặt ra nghi ngờ về lợi ích của mục tiêu huyết áp tâm thu từ 140 mmHg trở xuống. Kiểm tra kỹ các thử nghiệm này cho thấy rằng huyết áp đạt được trong 24 giờ đầu tiên ở ATACH-II thấp hơn so với INTERACT2. Cả hai thử nghiệm đều ủng hộ tính an toàn của việc hạ huyết áp tâm thu xuống 140 mmHg. Các hướng dẫn hiện tại nêu rõ rằng, ở những bệnh nhân bị xuất huyết não có huyết áp tâm thu từ 150 đến 220 mmHg và những bệnh nhân không có chống chỉ định điều trị hạ huyết áp cấp, việc hạ huyết áp tâm thu xuống 140 mmHg là an toàn và có thể hiệu quả để cải thiện kết cục. Labetalol hoặc nicardipin đường tĩnh mạch được sử dụng phổ biến nhất như liệu pháp đầu tay.
5.3.3 Bóc tách động mạch chủ cấp
Bóc tách động mạch chủ là một biến chứng đe dọa tính mạng của THA do rách nội mạc động mạch chủ. Vết rách này sau đó bị lan rộng bởi sóng mạch động mạch chủ. Sóng mạch động mạch chủ (đạo hàm bậc nhất của áp suất đo được theo thời gian [dP/dt]) phụ thuộc vào sự co bóp của cơ tim, nhịp tim và huyết áp. Triệu chứng xuất hiện thường là đau ngực dữ dội, khởi phát đột ngột. X quang ngực có thể thấy trung thất mở rộng. Chẩn đoán được thực hiện tốt nhất bằng CT có cản quang hoặc siêu âm tim qua thực quản. Bóc tách động mạch chủ được phân loại thành típ A (đoạn gần động mạch dưới đòn trái, liên đến động mạch chủ lên) hoặc típ B (đoạn xa động mạch dưới đòn trái, liên quan đến động mạch chủ xuống). Mục tiêu điều trị là giảm nhanh sóng mạch (dP/dt) và áp lực động mạch chủ. Cả huyết áp động mạch trung bình và cung lượng tim phải được kiểm soát để đạt được mục tiêu này và ngăn chặn sự lan rộng thêm của mảng bóc tách trong động mạch chủ. Ở những bệnh nhân bóc tách động mạch chủ, huyết áp động mạch trung bình và nhịp tim nên được giảm xuống giá trị bình thường càng nhanh càng tốt. Khuyến cáo kết hợp thuốc dãn mạch (nitroprussid, nicardipin, fenoldopam) với thuốc chẹn beta (esmolol, Metoprolol).
Tất cả các bệnh nhân bóc tách động mạch chủ cần được đánh giá phẫu thuật tim mạch cấp cứu. Bóc tách típ A thường yêu cầu phẫu thuật cấp cứu để ngăn ngừa các biến chứng nghiêm trọng như hở van động mạch chủ cấp, tràn máu màng ngoài tim và chèn ép tim. Bóc tách típ B thường được điều trị nội khoa. Chỉ định phẫu thuật trong bóc tách típ B bao gồm các biến chứng như rò rỉ, vỡ và suy giảm dòng chảy đến các cơ quan quan trọng.
5.3.4 Tăng huyết áp hậu phẫu
Tăng huyết áp sau phẫu thuật đáng được xem xét điều trị đường tĩnh mạch ngay lập tức khi huyết áp tâm thu lớn hơn 190 mmHg hoặc huyết áp tâm trương lớn hơn 100 mmHg trong hai lần đọc liên tiếp sau phẫu thuật. Tiền sử THA, chỉ số khối cơ thể cao, tuổi tác và mức độ căng thẳng do phẫu thuật đều được công nhận là những yếu tố nguy cơ gây THA sau phẫu thuật. THA nghiêm trọng trong giai đoạn ngay sau phẫu thuật có thể dẫn đến các biến chứng nghiêm trọng, chẳng hạn như suy tim, rối loạn nhịp tim, thiếu máu cục bộ cơ tim, chảy máu vết mổ và xuất huyết não. Dựa trên các tác động có hại của THA kéo dài sau phẫu thuật, nhiều tác giả đã khuyến cáo điều trị tích cực.
Mục tiêu điều trị cũng tương tự như các THA cấp cứu khác: hạ huyết áp xuống mức an toàn và ở mức bình thường, đồng thời tránh các biến chứng liên quan đến hạ huyết áp. Mặc dù một số bác sĩ lâm sàng tin rằng THA sau phẫu thuật nên được điều trị tích cực dựa trên khả năng gây tổn thương cơ quan đích cấp, nhưng những số khác khuyên nên đánh giá các nguyên nhân có thể gây THA, chẳng hạn như đau, tăng CO, máu, thiếu và bí tiểu trước khi bắt đầu dùng thuốc hạ huyết áp. Vì hầu hết bệnh nhân trong giai đoạn hậu phẫu không thể dùng thuốc uống, ngay cả những bệnh nhân không có bằng chứng rõ ràng về tổn thương cơ quan đích cấp cũng sẽ được dùng thuốc đường tĩnh mạch. Ở những bệnh nhân có tiền sử THA, mục tiêu hợp lý là giảm 20% huyết áp động mạch trung bình. Ở những bệnh nhân không có tiền sử THA trước đó, mục tiêu là giảm huyết áp xuống mức bình thường. Clevidipin, labetalol và nicardipin đều đã được nghiên cứu rộng rãi trong các cơ sở phẫu thuật tim mạch và thần kinh. Nitroglycerin thường được sử dụng trong phẫu thuật bắc cầu mạch vành và fenoldopam đã được đề xuất cho các tình huống lâm sàng có nguy cơ thiếu máu cục bộ thận.
6 Kết luận
Điều trị các cơn THA ở người cao tuổi là một thách thức lâm sàng đối với bác sĩ điều trị lâm sàng. Những thay đổi sinh lý bệnh ở những bệnh nhân này khiến họ dễ bị biến chứng hơn. Do đó, kiến thức sâu rộng về các thuốc có sẵn, tác dụng phụ và tương tác với các thuốc khác là điều cần thiết cho một kết quả điều trị thành công. Nên sử dụng các thuốc có thể chuẩn độ dễ dàng là lựa chọn đầu tay chẳng hạn như clevidipin, nicardipin, esmolol và fenoldopam. Tránh các thuốc như nitroprussid, hydralazin và nifedipin do các tác dụng phụ đặc biệt nghiêm trọng trên người cao tuổi.
7 Tài liệu tham khảo
- Nguyễn Văn Tân, Nguyễn Văn Trí, Nguyễn Thanh Huân (2023). “Cơn tăng huyết áp ở người cao tuổi”, Cấp cứu các bệnh thường gặp ở người cao tuổi. Nhà xuất bản Y học, trang 1-18. Tải bản PDF tại đây
- Fryar C. D., Y. Ostchega, C. M. Hales, et al. (2017) Hypertension Prevalence and Control Among Adults: United States.
- Katz J. N., J. M. Gore, A. Amin, et al.(2009) Practice patterns, outcomes, and end-organ dysfunction for patients with acute severe hypertension: the Studying the Treatment of Acute hyper- Tension (STAT) registry. Am Heart J.
- Dharmashankar K. and M. E.(2010) Widlansky Vascular endothelial function and hypertension: insights and directions. Curr Hypertens Rep.
- Lionakis N., D. Mendrinos, E. Sanidas, et al.(2012) Hypertension in the elderly. World J Cardiol.
- Pinna G., C. Pascale, P. Fornengo, et al.(2014) Hospital admissions for hypertensive crisis in the emergency departments: a large multicenter Italian study. PLoS One.
- Zampaglione B., C. Pascale, M. Marchisio, et al.(1996) Hypertensive urgencies and emergencies. Prevalence and clinical presentation. Hypertension.
- Muiesan M. L., M. Salvetti, V. Amadoro, et al.(2015) An update on hypertensive emergencies and urgencies. J Cardiovasc Med (Hagerstown).
- Li J. Z., K. A. Eagle and P.(2013) Vaishnava Hypertensive and acute aortic syndromes. Cardiol Clin.
- Anderson C. S., E. Heeley, Y. Huang, et al.(2013) Rapid blood-pressure lowering in patients with acute intracerebral hemorrhage. N Engl J Med.
- Vuylsteke A., J. L. Vincent, D. P. de La Garanderie, et al.(2011) Characteristics, practice patterns, and outcomes in patients with acute hypertension: European registry for Studying the Treat- ment of Acute hyperTension (Euro-STAT). Crit Care.
- Mayer S. A., P. Kurtz, A. Wyman, et al.(2011) Clinical practices, complications, and mortality in neurological patients with acute severe hypertension: the Studying the Treatment of Acute hyperTension registry. Crit Care Med.
- Wood M., S. Hyman and A. J.(1987) Wood A clinical study of sensitivity to sodium nitroprus- side during controlled hypotensive anesthesia in young and elderly patients. Anesth Analg.
- Aronson S., C. M. Dyke, K. A. Stierer, et al.(2008) The ECLIPSE trials: comparative studies of clevidipine to nitroglycerin, sodium nitroprusside, and Nicardipine for acute hypertension treatment in cardiac surgery patients. Anesth Analg.
- (2015) American Geriatrics Society 2015 Updated Beers Criteria for Potentially Inappropriate Medication Use in Older Adults. J Am Geriatr Soc.
- Grossman E., F. H. Messerli, T. Grodzicki, et al.(1996) Should a moratorium be placed on sublingual Nifedipine capsules given for hypertensive emergencies and pseudoemergencies? Jama.
- Malesker M. A. and D. E.(2012) Hilleman Intravenous labetalol compared with intravenous nicardipine in the management of hypertension in critically ill patients. J Crit Care.
- Levy J. H., M. Y. Mancao, R. Gitter, et al.(2007) Clevidipine effectively and rapidly controls blood pressure preoperatively in cardiac surgery patients: the results of the randomized, place- bo-controlled efficacy study of clevidipine assessing its preoperative antihypertensive effect in cardiac surgery-1. Anesth Analg.
- Singla N., D. C. Warltier, S. D. Gandhi, et al.(2008) Treatment of acute postoperative hypertension in cardiac surgery patients: an efficacy study of clevidipine assessing its postoperative an- tihypertensive effect in cardiac surgery-2 (ESCAPE-2), a randomized, double-blind, place- bo-controlled trial. Anesth Analg.
- Pollack C. V., J. Varon, N. A. Garrison, et al.(2009) Clevidipine, an intravenous dihydropyridine calcium channel blocker, is safe and effective for the treatment of patients with acute severe hypertension. Ann Emerg Med.
- Peacock W. F., J. Varon, B. M. Baumann, et al.(2011) CLUE: a randomized comparative effectiveness trial of IV nicardipine versus labetalol use in the emergency department. Crit Care.
- Fleg J. L., W. S. Aronow and W. H.(2011) Frishman Cardiovascular drug therapy in the elderly: benefits and challenges. Nat Rev Cardiol.
- Gupta P. K., H. Gupta and A.(2009) Khoynezhad Hypertensive Emergency in Aortic Dissec- tion and Thoracic Aortic Aneurysm-A Review of Management. Pharmaceuticals (Basel).
- Sarafidis P. A., P. I. Georgianos, P. Malindretos, et al.(2012) Pharmacological management of hypertensive emergencies and urgencies: focus on newer agents. Expert Opin Investig Drugs.
- Padilla Ramos A. and J.(2014) Varon Current and newer agents for hypertensive emergencies. Curr Hypertens Rep.
- Hirschl M. M., M. Binder, A. Bur, et al.(1995) Clinical evaluation of different doses of intravenous enalaprilat in patients with hypertensive crises. Arch Intern Med.
- Varon J.(2008) Treatment of acute severe hypertension: current and newer agents. Drugs.
- Gifford R. W., Jr.(1991) Management of hypertensive crises. Jama.
- Qureshi A. I., Y. Y. Palesch, W. G. Barsan, et al.(2016) Intensive Blood-Pressure Lowering in Patients with Acute Cerebral Hemorrhage. N Engl J Med.

