Xử lý nhồi máu cơ tim cấp có ST chênh lên ở người cao tuổi thế nào để hạn chế biến chứng?

Đại học Y Dược Thành phố Hồ Chí Minh - Bộ môn Lão khoa
Chủ biên PGS.TS.BS. Nguyễn Văn Tân
PGS.TS.BS. Nguyễn Văn Trí
TS.BS. Nguyễn Thanh Huân
Các tác giả tham gia biên soạn
Võ Thành Nhân
Trần Minh Huy
Nguyễn Văn Tân
Nhồi máu cơ tim là tình trạng bệnh lý tim mạch dễ gặp ở đối tượng người cao tuổi. Đây là tình trạng bệnh cần được xử trí đúng cách và kịp thời nếu không dễ xảy ra các biến chứng nguy hiểm thậm chí là tử vong. Trong bài viết này, Trung Tâm Thuốc Central Pharmacy (trungtamthuoc.com) xin gửi đến bạn đọc thông tin về cấp cứu nhồi máu cơ tim cấp có ST chênh lên ở người cao tuổi.
1 Mở đầu
Các nghiên cứu dịch tễ học đã cho thấy bệnh nhân (BN) cao tuổi chiếm tỷ lệ ngày càng cao trong số các BN hội chứng mạch vành cấp (HCVC) và có nguy cơ cao gặp các biến cổ chảy máu và thiếu máu cục bộ. Trong bối cảnh này, chiến lược tối ưu là một bài toán hóc búa, trong đó lợi ích của chiến lược xâm lấn đối với kết cục thiếu máu cục bộ phải được cân bằng với nguy cơ gây ra các biến chứng của các liệu pháp chống huyết khối cũng như đối với can thiệp mạch vành qua da (PCI). Các liệu pháp kháng kết tập tiểu cầu tích cực có thể là con dao hai lưỡi làm giảm nguy cơ xuất hiện các biến cố thiếu máu cục bộ nhưng cũng đồng thời khiến BN cao tuổi hoặc suy yếu tăng nguy cơ chảy máu lớn.
Chỉ có một số nghiên cứu có thiết kế dành riêng cho người cao tuổi (NCT) đánh giá các chiến lược điều trị được khuyến nghị trong nhóm dân số có nguy cơ cao này. Việc thiếu bằng chứng từ các thử nghiệm đối chứng ngẫu nhiên can thiệp do việc lựa chọn BN có nguy cơ chảy máu thấp và loại trừ BN cao tuổi dẫn đến tỷ lệ BN cao tuổi thấp (10%) trong các thử nghiệm lâm sàng. Kết quả là, các bác sĩ thận trọng trong chiến lược điều trị và BN cao tuổi ít được điều trị tương tự như BN trẻ tuổi, khiến BN cao tuổi ít được hưởng lợi ích từ các phương pháp điều trị đã được chứng minh hiệu quả ở BN trẻ tuổi, mặc dù nguy cơ tử vong cao hơn. Các hướng dẫn thực hành lâm sàng của châu u khuyến cáo rằng BN cao tuổi mắc nhồi máu cơ tim cấp ST chênh lên (NMCTCSTCL) không nên được điều trị khác so với BN trẻ tuổi. Tuy nhiên, trong thực tế lâm sàng, quyết định điều trị thường dựa trên cách tiếp cận lấy BN làm trung tâm kết hợp đánh giá cả (1) tình trạng suy yếu của BN, bao gồm suy giảm chức năng hoặc nhận thức và mong muốn cuối đời và (2) sự cân bằng giữa chảy máu và các nguy cơ thiếu máu cục bộ. Bài này trình bày cách tiếp cận và điều trị tối ưu ở BN NMCTCSTCL cao tuổi dựa trên những bằng chứng và khuyến cáo hiện có.
2 Dịch tễ học
Dân số nói chung ở các nước phát triển và đang phát triển đang dần già hóa và tỷ lệ dân số cao tuổi được dự đoán sẽ tăng gấp 3 lần vào năm 2050. Bệnh tim mạch đặt ra gánh nặng ngày càng lớn khi tuổi tác ngày càng cao và bệnh tim mạch vẫn là nguyên nhân hàng đầu gây ra bệnh tật và tử vong ở NCT. Tuổi tác là yếu tố nguy cơ mạnh nhất đối với sự phát triển của bệnh mạch vành. Tại Hoa Kỳ, khoảng 1/3 số ca tử vong ở NCT mỗi năm do HCVC5.
So với BN trẻ tuổi, NCT có nhiều bệnh đi kèm hơn, có nguy cơ tử vong và biến chứng cao hơn sau PCI, đặc biệt ở những BN HCVC và NMCTCSTCL. Triệu chứng ở BN cao tuổi thường không điển hình, làm tăng nguy cơ chậm trễ điều trị hoặc chẩn đoán sai. Tuy nhiên, lợi ích của việc tái tưới máu ở NCT đã được khẳng định rõ ràng và PCI có liên quan đến kết cục tốt hơn và tỷ lệ chảy máu thấp hơn so với tiêu sợi huyết (TSH). Cả hướng dẫn của châu u và Hoa Kỳ đều nhấn mạnh rằng không có giới hạn tuổi trên cho việc tái tưới máu và ở những BN cao tuổi, cũng như ở BN trẻ tuổi, chiến lược xâm lấn sớm được ưu tiên hơn.
3 Sinh lý bệnh
NMCTCSTCL xảy ra khi có tình trạng giảm hoặc ngưng dòng chảy trong lòng động mạch vành trên thượng tâm mạc một cách đột ngột do có huyết khối trong lòng mạch Các nghiên cứu giải phẫu bệnh cho thấy có 92% các trường hợp có tổn thương xơ vữa ở vị trí động mạch vành tắc nghẽn. Các yếu tố ảnh hưởng làm nứt vỡ mảng xơ vữa gây NMCT cấp như: mức độ hẹp, nhân giàu lipid, vỏ xơ vữa mỏng, có nhiều các tế bào viêm, áp lực thành mạch cao, tình trạng tăng đông". Khi mảng xơ vữa trở nên mất ổn định (nắp xơ bên trên bị rách, nút, bào mòn), tiểu cầu đang lưu thông trong máu sẽ đến bám dính vào lớp nội mạc bị tổn thương bên dưới mảng xơ vữa. Sau đó, qua quá trình kết tập tiểu cầu, hình thành cục huyết khối tiểu cầu gây hẹp nặng hơn nữa lòng mạch vành. Huyết khối trong động mạch vành thượng tâm mạc xuôi dòng gây thuyên tắc hệ thống vi tuần hoàn cũng có thể góp phần gây hoại tử cơ tim dẫn đến NMCT xuyên thành.
Một số nguyên nhân hiếm gặp của NMCT: tắc động mạch vành do thuyên tắc, bất thường bẩm sinh động mạch vành, viêm, co thắt, chấn thương động mạch vành, bệnh lý về máu (đa hồng cầu, đa tiểu cầu...), bóc tách động mạch chủ lan rộng đến động mạch vành, hẹp van động mạch chủ vôi hóa và lạm dụng cocain. Có một tỷ lệ nhỏ NMCT mà động mạch vành không bị tổn thương, có thể do co thắt kéo dài hoặc huyết khối tự ly giải, thường gặp ở người trẻ, nghiện hút thuốc lá hoặc có bệnh lý về đông máu
4 Chẩn đoán
4.1 Tiếp cận bệnh nhân nhồi máu cơ tim có ST chênh lên
4.1.1 Bệnh sử và khám lâm sàng
4.1.1.1 Bệnh sử
Triệu chứng cơ năng là đau thắt ngực điển hình được BN mô tả với mức độ đau nhiều, cảm giác bóp nghẹt hay thắt sau xương ức, có thể lan lên cằm, vai, cánh tay trái. Cơn đau thường kéo dài (thường trên 30 phút) và không hoặc đáp ứng kém với nitroglycerin xịt dưới lưỡi, có thể có các biểu hiện kèm theo như: nôn, buồn nôn, vã mồ hôi, khó thở, mệt mỏi... Cơn đau ngực có thể không điển hình như đau vùng thượng vị hoặc lan ra sau lưng. Một số chỉ có cảm giác khó chịu, nặng ngực, mệt, khó thở. Đặc biệt ở BN đái tháo đường, tăng huyết áp và NCT có thể không có đau ngực rõ ràng (NMCT yên lặng) hoặc NMCT không điển hình. Các biểu hiện khác bao gồm: khó thở do phù phổi cấp, ngất hoặc hôn mê do rối loạn nhịp, tụt huyết áp hoặc sốc tim, loạn thần cấp, tăng đường huyết, biểu hiện thần kinh trung ương giống với đột quỵ (thử phát do giảm cung lượng tim hoặc thuyên tắc mạch)...
BN HCVC cao tuổi thường nhập viện với biểu hiện lâm sàng không điển hình dẫn đến chậm trễ trong chẩn đoán, xử trí ban đầu qua đó ảnh hưởng đáng kể đến điều trị tái tưới máu và tiên lượng bệnh. Có ít nhất 25% tất cả trường hợp NMCT cấp không được chẩn đoán (Framingham cohort) và tăng lên 60% ở người trên 85 tuổi. Nguyên nhân hoặc là do BN không có triệu chứng hoặc các triệu chứng này không được ghi nhận.
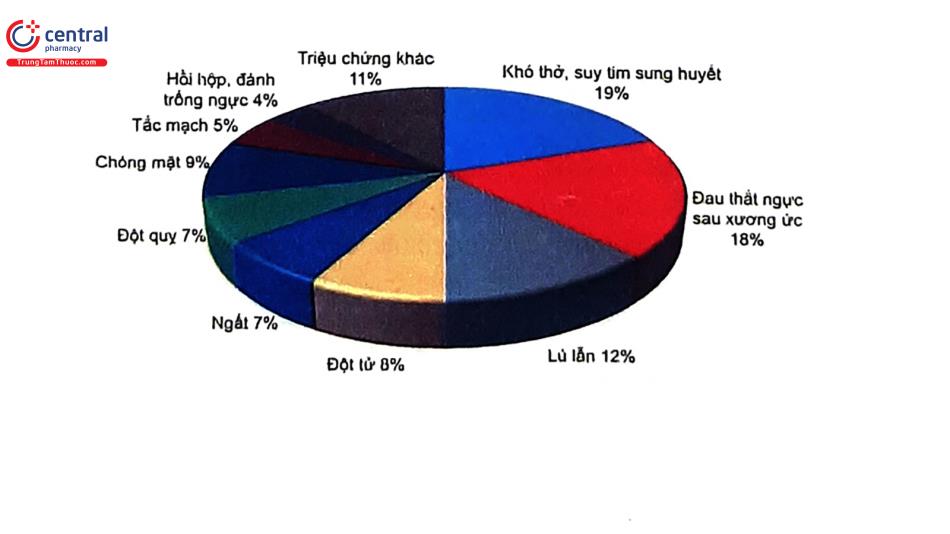
Đau ngực là triệu chứng phổ biến nhất của BN nhập viện vì HCVC. Tuy nhiên, tỷ lệ BN NMCT có đau ngực giảm theo tuổi, ở những BN NMCT dưới 65 tuổi tỷ lệ BN không có đau ngực là 11,1% trong khi ở BN cao tuổi tỷ lệ này lên đến 43,2%. Ở những BN cao tuổi giá trị tiên đoán dương của đau ngực đối với chẩn đoán NMCT cấp cũng thấp hơn'. Hơn nữa, trong số những BN cao tuổi có sóng Q trên điện tâm đồ, 78% BN không ghi nhận triệu chứng đau ngực. Ngược lại, khó thở là triệu chứng thường gặp và là biểu hiện đầu tiên thường gặp nhất của những NCT trên 85 tuổi bị NMCT cấp. Tần suất các triệu chứng không điển hình (rối loạn tiêu hóa, mệt, choáng váng, ngất, lú lẫn và đột quỵ) cũng gia tăng theo tuổi và tới 20% BN trên 85 tuổi bị NMCT cấp có các dấu hiệu về thần kinh
Cùng với các thay đổi về triệu chứng trong NMCT theo tuổi, tỷ lệ NMCT “yên lặng” hoặc không ghi nhận trên lâm sàng cũng gia tăng theo tuổi, đặc biệt ở nữ giới. Trong nghiên cứu Framingham, tỷ lệ NMCT không ghi nhận được tăng từ 25% ở nam, 31% ở nữ trong độ tuổi 55 - 64 lên đến 32% và 46% ở những người trên 85 tuổi. Nguy cơ đột tử do tim, suy tim và các kết cục bất lợi khác đã được quan sát thấy cao hơn ở nhóm NMCT yên lặng so với nhóm NMCT có triệu chứng lâm sàng.
4.1.1.2 Khám lâm sàng
Khám lâm sàng thường không phát hiện dấu hiệu gì đặc hiệu bất thường. Khi khám lâm sàng cần lưu ý các biểu hiện của suy tim (vã mồ hôi, nhanh xoang, tiếng T3 hay T4, tĩnh mạch cổ nổi, ran ẩm ở đáy phổi, phù ngoại biên, hạ huyết áp), các biến chứng cơ học có thể xảy ra (âm thổi toàn tâm thu lan nan hoa khi có thủng vách liên thất, âm thổi tâm thu tại mỏm do đứt cơ nhú van 2 lá gây hở van 2 lá cấp...), chú ý đánh giá tưới máu ngoại biên có thể giảm do rối loạn chức năng thất trái hay phải hoặc do rối loạn nhịp (da lạnh, tái). Khoảng 1/4 trường hợp NMCT thành trước có biểu hiện cường giao cảm (mạch nhanh, tăng huyết áp) và 1/2 các trường hợp NMCT thành dưới có biểu hiện cường phó giao cảm như mạch chậm, huyết áp thấp.
Khám lâm sàng trên BN nghi ngờ NMCT cấp nhằm đánh giá và phân tầng nguy cơ, phát hiện sớm các biến chứng hơn là để xác định chẩn đoán NMCT cấp. Khám lâm sàng còn nhằm để loại trừ các nguyên nhân khác gây đau ngực cấp như thuyên tắc phổi, bóc tách động mạch chủ, tràn khí màng phổi tự phát, viêm màng ngoài tim.
4.1.2 Điện tâm đồ
Theo khuyến cáo 2017 của Hội Tim mạch châu u (ESC), BN nghi ngờ HCVC cần được đo ngay điện tâm đồ trong vòng 10 phút sau khi nhập viện (nhóm I, mức bằng chứng B). Trong bệnh cảnh lâm sàng phù hợp, đoạn ST chênh lên gợi ý tắc nghẽn ĐMV tiến triển khi:
- Hiện diện ở ít nhất 2 chuyển đạo liên tiếp.
- Đoạn ST chênh lên 22,5 mm ở nam <40 tuổi, ≥2,0 mm ở nam >40 tuổi hoặc 21,5 mm ở nữ trong chuyển đạo V2-V3 và/hoặc 21 mm ở các chuyển đạo khác.
Ở BN NMCT cấp vùng dưới nên đo thêm các chuyển đạo V3R, V4R để phát hiện NMCT thất phải. Đoạn ST chênh lên 21 mm (ở nam <40 tuổi) và 20,5 mm (ở nam 240 tuổi và nữ) gợi ý có NMCT thất phải.
Ở BN nghi ngờ NMCT thành sau (ST chênh xuống đơn lẻ 20,5 mm ở V1-V3) nên đo thêm các chuyển đạo thành sau (V7 - V9), ST chênh lên 20,5 mm gợi ý NMCT cấp.
Biến đổi điển hình trên điện tâm đồ là thay đổi của ST - T theo thời gian. Do đó, việc đo điện tâm đồ nhiều lần trong vài giờ đầu khi BN nhập viện vì đau ngực nghĩ nhiều HCVC hoặc loạn nhịp là điều thực sự cần thiết. Các biến đổi của ST và sóng Q có thể xuất hiện trong hội chứng kích thích sớm, viêm màng ngoài tim, viêm cơ tim, bệnh cơ tim, bệnh phổi tắc nghẽn mạn tính, thuyên tắc phổi.
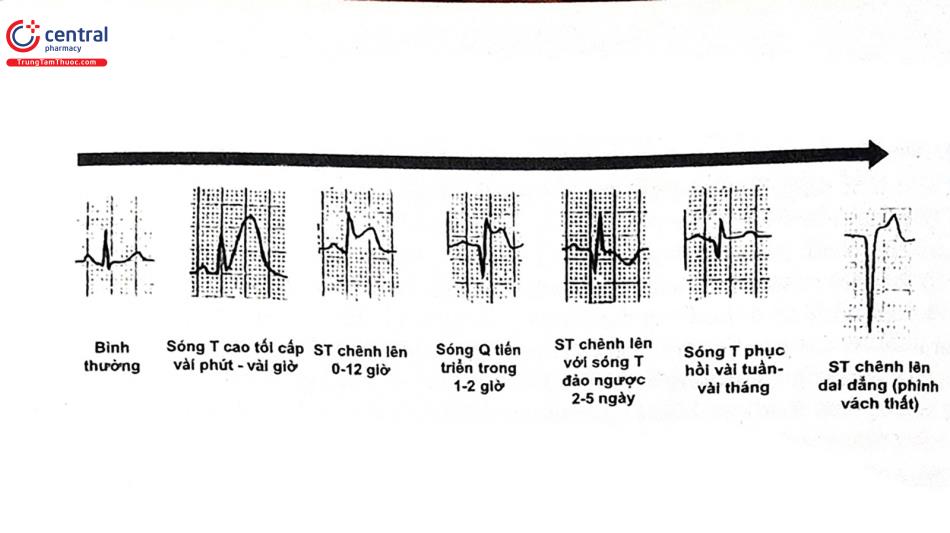
Blốc nhánh trái mới xuất hiện trên những BN có triệu chứng NMCT cấp thường là chi điểm của NMCT cấp vùng trước rộng do tắc đoạn gần động mạch liên thất trước. Do đó, những BN này cần được điều trị giống như NMCT thông thường. Trong trường hợp blốc nhánh trái cũ hay đặt máy tạo nhịp vào thất phải, các dấu hiệu trên điện tâm đồ để chẩn đoán NMCTC được áp dụng theo tiêu chuẩn Sgarbossa.
| Tiêu chuẩn Sgarbossa | |
| Tiêu chuẩn | Điểm |
| ST chênh lên >=1 mm cùng chiều với QRS | 5 |
| ST chênh xuống >=1 mm ở chuyển đạo V1, V2 hay V3 | 3 |
| ST chênh lên >=5 mm ngược chiều với QRS | 2 |
| Nếu >=3 điểm thì chẩn đoán với độ đặc hiệu ≥90% và giá trị tiên đoán dương tinh 88% | |
| Tiêu chuẩn Sgarbossa được sửa đổi bởi Smith | |
| >=1 chuyển đạo với ST chênh 21 mm + đồng hướng dương | |
| >=1 chuyển đạo ở V1-3 với ST chênh xuống 21 mm, đồng hướng âm | |
| >=1 chuyển đạo bất kỳ với 21 mm ST chênh lên, nghịch hướng và độ chênh ≥25% biên độ sóng S tương ứng | |
| Tiêu chuẩn Sgarbossa sửa đổi cho thấy độ nhạy cao hơn và độ đặc hiệu không đổi so với tiêu chuẩn cũ | |
4.1.3 Dấu ấn sinh học trong nhồi máu cơ tim
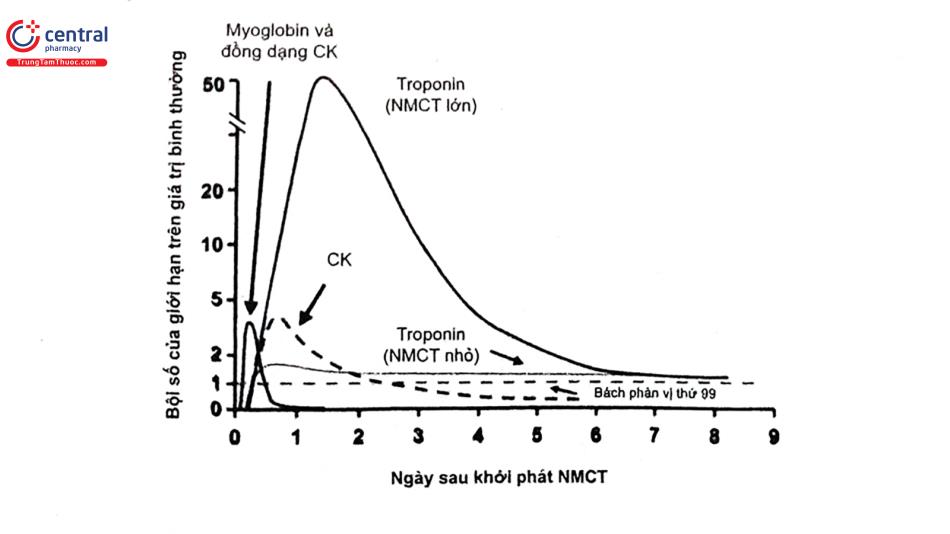
Troponin T (cTnT) hoặc I (cTnI), có độ đặc hiệu và độ nhạy cao cho tổn thương cơ tim. Trong bệnh cảnh NMCT, troponin bắt đầu tăng sau 3 giờ (có thể tăng ngay sau 1 giờ đối với loại hs-cTnT/I độ nhạy cao thế hệ mới), tăng kéo dài tới 7-14 ngày, cho phép chẩn đoán NMCT muộn. Biến đổi nồng độ troponin đã trở thành một tiêu chuẩn chẩn đoán NMCT. Tuy nhiên, đối với NMCTCSTCL, BN được chẩn đoán ngay bằng điện tâm đồ và được tái tưới máu, kết quả xét nghiệm thường có sau khi đã tái tưới máu giúp khẳng định chẩn đoán và tiên lượng.
CK-MB (Creatine kinase-myocardial band isoenzyme) là dấu ấn cổ điển chẩn đoán hoại tử cơ tim cấp. Tuy nhiên, vẫn có một lượng nhỏ CK-MB trong các mô khác (cơ xương, lưỡi, cơ hoành, tử cung, tiền liệt tuyến) do đó khi chấn thương hoặc phẫu thuật có thể dẫn đến dương tính giả. Tỷ lệ dương tính giả khoảng 15% ở người ngộ độc rượu, có bệnh cơ hoặc chấn thương cơ, luyện tập gắng sức, co giật, tiêu cơ, suy giáp, thuyên tắc động mạch phổi... CK-MB được coi là bất thường nếu nồng độ tăng cao trên 2 lần ngưỡng bình thường. Trong NMCT, thường tăng sau 4-8 giờ, đạt đỉnh sau 24 giờ, có thể sớm hơn (12 giờ), trở về bình thường trong vòng 3-4 ngày. Vai trò CK-MB trong chẩn đoán NMCT cấp giảm, tuy nhiên CK-MB có ưu thế trong chẩn đoán tắc cấp stent sớm sau can thiệp (khi nồng độ hs-cTn vẫn còn đang tăng cao).
Còn có nhiều chỉ điểm sinh học khác để đánh giá tổn thương cơ tim, ví dụ AST tăng sau 18-36 giờ hay LDH tăng sau 24-36 giờ... Tuy nhiên, ngày càng ít được sử dụng do troponin độ nhạy cao đã trở nên rất phổ biến, dễ dùng và có độ đặc hiệu cao.
Đánh giá các dấu ấn sinh học của hoại tử cơ tim (troponin tim có độ nhạy cao nếu có) cũng khó khăn hơn ở NCT. Điều này không phải vì troponin ít chính xác hơn trong chẩn đoán hoại tử cơ tim hoặc động học troponin khác nhau, mà vì tỷ lệ BN có tăng troponin ban đầu cao hơn ở NCT, do sự tồn tại đồng thời của nhiều nguyên nhân tiềm ẩn gây tăng troponin, bao gồm rối loạn chức năng thận tiến triển hoặc suy tim mạn. Điều này có thể gây khó khăn trong chẩn đoán, đặc biệt khi biểu hiện lâm sàng không điển hình. Do đó, điều quan trọng là thực hiện các xét nghiệm nối tiếp nhau để phân biệt giữa tăng cao mạn tính (giá trị giữa các lần đo <20%) và tăng cao cấp tính. Mức độ tăng cũng rất quan trọng, giá trị troponin cao gấp 5 lần giới hạn trên ở những BN nghi ngờ HCVC giúp loại trừ hầu hết các chẩn đoán phân biệt khác.
4.1.4 Cận lâm sàng khác
Siêu âm tim không bắt buộc cho tất cả các BN NMCT cấp trước can thiệp vì có thể làm chậm trễ việc chụp/can thiệp mạch vành. Siêu âm tim có thể hỗ trợ
chẩn đoán trong những trường hợp chưa chắc chắn bao gồm phát hiện các rối loạn vận động vùng mới tìm các nguyên nhân đau ngực khác như phình bóc tách động mạch chủ, tràn dịch màng tim, thuyên tắc phổi nặng...; xác định các biến chứng nếu có như hở van 2 lá, thủng vách liên thất, tràn dịch màng ngoài tim... Sau khi PCI tiên phát, trong thời gian nằm viện, tất cả các BN phải được làm siêu âm để đánh giá chức năng tim cũng như các thay đổi khác.
X quang ngực giúp xác định sung huyết hay phù phổi, loại trừ những nguyên nhân khó thở khác. Các xét nghiệm thường quy như công thức máu, đông máu toàn bộ, chức năng thận, điện giải đồ và bilan lipid máu nên được thực hiện trong vòng 24 giờ từ khi BN nhập viện.
4.2 Tiêu chuẩn chẩn đoán và phân tầng nguy cơ
4.2.1 Tiêu chuẩn chẩn đoán
NMCTCSTCL = Tiêu chuẩn của NMCT cấp + Điện tâm đồ có ST chênh lên.
Theo định nghĩa toàn cầu lần thứ tư năm 2018 về NMCT cấp: tiêu chuẩn chẩn đoán “tổn thương cơ tim”: thuật ngữ tổn thương cơ tim nên được sử dụng khi có bằng chứng ít nhất 1 giá trị troponin tim (cTn) cao hơn ngưỡng trên của bách phân vị thứ 99 giá trị tham khảo (bình thường). Tổn thương cơ tim được xem là cấp khi có sự tăng và/hoặc giảm của giá trị cTn.
Tiêu chuẩn chẩn đoán NMCT cấp (típ 1, 2 và 3) khi có tổn thương cơ tim cấp tính (tiêu chuẩn trên) và có ít nhất một trong các biểu hiện sau:
- Các triệu chứng của thiếu máu cục bộ cơ tim.
- Thay đổi mới trong ECG do thiếu máu cục bộ cơ tim.
- Sự hình thành sóng Q bệnh lý.
- Bằng chứng hình ảnh học của mất đi vùng cơ tim còn sống mới xuất hiện hoặc bất thường vận động vùng mới xuất hiện phù hợp với nguyên nhân thiếu máu cục bộ cơ tim.
- Xác định được huyết khối trong mạch vành bởi chụp mạch vành hoặc tử thiết (không dùng cho NMCT típ 2 hoặc típ 3).
Tiêu chuẩn chẩn đoán NMCT liên quan thủ thuật - phẫu thuật mạch vành (típ 4, 5): NMCT liên quan PCI được đặt tên là NMCT típ 4a. NMCT liên quan phẫu thuật bắc cầu mạch vành (CABG) được đặt tên là NMCT típ 5. NMCT liên quan thủ thuật mạch vành <48 giờ được thống nhất định nghĩa là tăng cTn hơn 5 lần trong NMCT típ 4a và hơn 10 lần trong NMCT típ 5 so với bách phân vị thứ 99 ở BN có giá trị troponin ban đầu bình thường. Ở các BN có giá trị cTn đã tăng trước thủ thuật và ở mức ổn định (dao động <20%) hoặc đang giảm, phải thỏa tiêu chuẩn tăng gấp 5 hoặc 10 lần và có sự thay đổi so với giá trị ban đầu >20%. Thêm vào đó, có một trong các tiêu chí sau:
- Thay đổi ECG do thiếu máu cục bộ cơ tim mới xuất hiện (tiêu chuẩn này chỉ liên quan với NMCT típ 4a).
- Sự tiến triển hình thành sóng Q bệnh lý.
- Bằng chứng hình ảnh học của mất đi cơ tim còn sống mà được cho là mới và phù hợp với nguyên nhân thiếu máu cục bộ cơ tim.
- Hình ảnh chụp mạch vành cho thấy có biến chứng liên quan với tưới máu mạch vành do thủ thuật như: bóc tách mạch vành, tắc mạch vành ở nhánh chính hoặc graft, huyết khối tắc nhánh bên, sự cản trở tưới máu qua tuần hoàn bàng hệ hoặc thuyên tắc mạch vành đoạn xa.
Chỉ cần một mình tiêu chuẩn sóng Q bệnh lý mới là đủ để chẩn đoán NMCT típ 4a hoặc típ 5 trong điều trị tái thông nếu giá trị cTn tăng hoặc giảm thấp hơn ngưỡng quy định cho PCI hoặc CABG. Phân típ khác của nhóm 4 bao gồm típ 4b là huyết khối trong stent và 4c là tái hẹp trong stent sử dụng tiêu chuẩn NMCT típ 1.
Tiêu chuẩn chẩn đoán NMCT trước đây hoặc yên lặng/không nhận ra: Khi có một trong các tiêu chuẩn sau có thể chẩn đoán NMCT trước đây hoặc yên lặng/không nhận ra:
- Sóng Q bất thường có hoặc không có triệu chứng và sự vắng mặt của các nguyên nhân không gây thiếu máu cục bộ cơ tim.
- Bằng chứng hình ảnh học của mất đi cơ tim còn sống phù hợp với nguyên nhân thiếu máu cục bộ cơ tim.
- Giải phẫu bệnh cho thấy có NMCT trước đây.
| Tip 1 | NMCT xảy ra tự nhiên (nguyên phát) do nứt vỡ mảng xơ vữa | |
| Tip 2 | NMCT thứ phát do mất cân bằng cung-cầu oxy cơ tim ngoài động mạch vành. Có thể có xơ vữa mạch vành phối hợp | |
| Tip 3 | NMCT liên quan đến đột tử | |
| Tip 4 | a | NMCT liên quan đến thủ thuật PCI |
| b | NMCT liên quan đến huyết khối trong stent | |
| c | NMCT liên quan đến tái hẹp trong stent | |
| Tip 5 | NMCT liên quan đến phẫu thuật bắc cầu mạch vành |
4.2.2 Phân tầng nguy cơ
4.2.2.1 Phân độ Killip
Dựa trên các dấu hiệu lâm sàng của suy tim trái sau NMCT, Killip chia thành 4 độ. Phân độ Killip giúp phân tầng nguy cơ và tiên lượng tử vong ở BN NMCT cấp. BN có phân độ Killip càng cao thì tỷ lệ tử vong càng cao trong 30 ngày đầu sau NMCT cấp.
| Phân độ Killip | Biểu hiện lâm sàng | Tử suất trong 30 ngày |
| I | Không có triệu chứng của suy tim trái | 6% |
| II | Có ran ẩm <1/2 phổi, tĩnh mạch cổ nổi, có thể có tiếng gallop T3 | 17% |
| III | Ran dâng lên trên 1/2 phổi và hoặc phù phổi cấp | 30-40% |
| IV | Choáng tim | 60-80% |
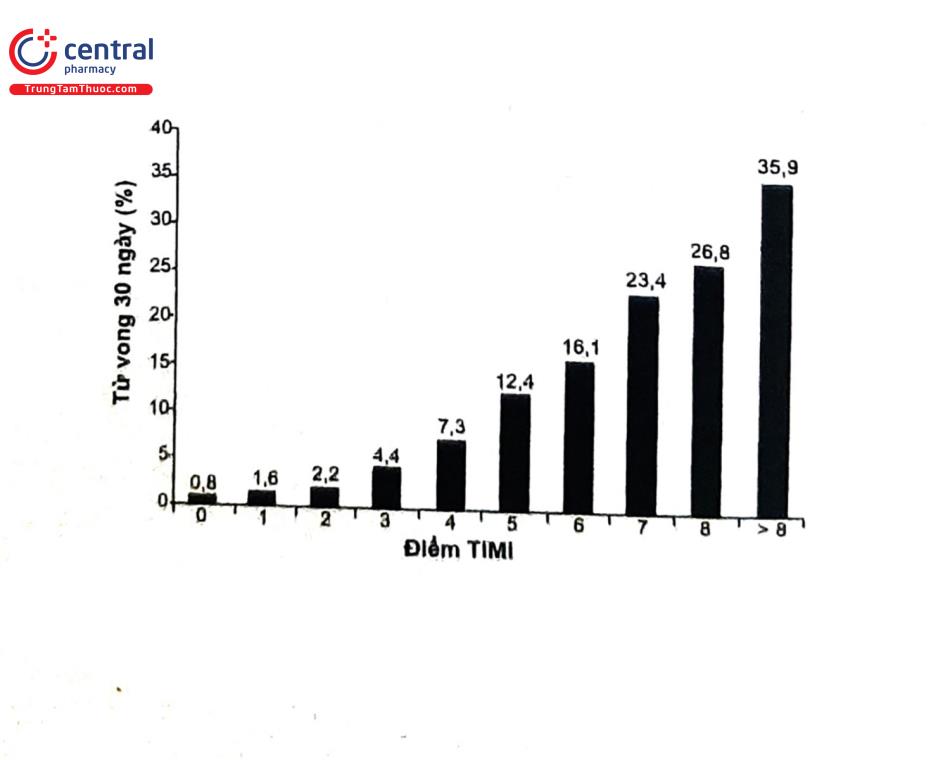
4.2.2.2 Thang điểm TIMI
Dựa trên thử nghiệm In-TIMI II tiến hành ở 15.000 BN, Morrow DA và cộng sự đưa ra chỉ số TIMI để tiên lượng tử vong 30 ngày và 1 năm cho những BN NMCTCSTCL Điểm từ 0 đến >8 điểm, tiên lượng tử vong trong 30 ngày là 0,8-35,9%, tử vong trong một năm ở những BN sống còn sau 30 ngày từ 1-16,3%. Thang điểm cũng được đánh giá qua thử nghiệm lớn NRMI-3 trên 84.029 BN NMCT.
4.2.2.3 Thang điểm GRACE 2.0
Thang điểm GRACE (Global Registry of Acute Coronary Events) dựa trên nghiên cứu sổ bộ với 11.389 BN có HCVC, tại 14 quốc gia khác nhau từ 1999 đến năm 2001. Thang điểm GRACE ban đầu được xây dựng dựa trên mô hình phân tích hồi quy logistic đa biến, 8 yếu tố được sử dụng để ước tính nguy cơ tử vong bao gồm: tuổi, phân độ Killip, huyết áp tâm thu, độ chênh đoạn ST, ngưng tim lúc nhập viện, nồng độ creatinin huyết thanh lúc nhập viện, tăng men tim lúc nhập viện và nhịp tim. Thang điểm GRACE có khả năng dự đoán nguy cơ tử vong trong vòng 6 tháng sau nhập viện đối với BN HCVC, gồm cả NMCTCSTCL và NMCT cấp không ST chênh lên. Bản cập nhật thang điểm GRACE 2.0 đánh giá các biến số cho các mối liên hệ tử vong phi tuyến tính (cung cấp một ước tính chính xác hơn về kết cục), GRACE 2.0 cũng tiên lượng tỷ lệ tử vong lên đến 3 năm sau NMCT.
5 Điều trị
5.1 Xử trí ban đầu
5.1.1 Mục tiêu
- Sàng lọc trường hợp có chỉ định tái tưới máu mạch vành.
- Giảm đau.
- Giảm nhu cầu và tăng cung cấp O, cho cơ tim.
- Chẩn đoán và điều trị kịp thời các biến chứng nguy hiểm như tụt huyết áp, phù phổi, rối loạn nhịp tim.
Phải thực hiện thật nhanh trong vòng 10 phút kể từ khi BN tới khoa cấp cứu dựa vào bệnh sử có cơn đau thắt ngực kéo dài hơn 30 phút và ECG 12 chuyển đạo có:
- ST chênh lên >1 mm ở 22 chuyển đạo gần nhau.
- Blốc nhánh trái mới xuất hiện (<12 giờ) sau một cơn đau ngực kéo dài >30 phút.
Mục đích của giai đoạn sàng lọc là chẩn đoán sớm để áp dụng điều trị tái tưới máu bằng thuốc tiêu sợi huyết (TSH) trong vòng 30 phút hoặc chụp và PCI cấp cứu trong vòng 90 phút kể từ khi nhập viện với NMCTCSTCL trong 12 giờ đầu.
Điều trị ban đầu trong giai đoạn này, cho dù BN có chỉ định tái tưới máu mạch vành hay không, bao gồm các biện pháp sau đây:
5.1.2 Biện pháp chung
- Tất cả BN nghi ngờ NMCTCSTCL phải được theo dõi monitor liên tục trong đơn vị hồi sức.
- Theo dõi SpO2 và điều trị tức thời nếu SpO2 giảm.
- Thiết lập sẵn đường truyền tĩnh mạch với kim lớn (18G) qua đó lấy máu thử men tim, công thức máu, ion đồ (kể cả Magie) và lipid máu, lưu ý vị trí sẽ can thiệp (ví dụ đặt đường truyền ngoại vi tay trái nếu can thiệp qua động mạch quay phải). Dự phòng tụt huyết áp ở BN thiếu nước hoặc nhồi máu thất phải bằng dung dịch muối sinh lý.
5.1.3 Giảm đau
- Morphin 2,5-4 mg tiêm tĩnh mạch mỗi 5-10 phút, cho tới khi kiểm soát được cơn đau hoặc xuất hiện tác dụng phụ: buồn nôn, nôn, tụt huyết áp (ở BN giảm thể tích tuần hoàn), nhịp chậm, suy hô hấp nặng (thường đáp ứng với naloxon 0,4-20 mg tiêm tĩnh mạch). Thuốc có tác dụng kết hợp làm giảm đau, chống lo âu với hiệu quả huyết động làm dãn tĩnh mạch, tăng trương lực đối giao cảm dẫn đến giảm tiền tải, giảm sức căng thành thất trái, giảm nhu cầu tiêu thụ oxy cơ tim. Morphin chỉ được khuyến cáo dùng cho các BN không giảm đau hay có triệu chứng tái phát dù đã điều trị thuốc chống thiếu máu cục bộ đầy đủ.
- Nitrate: có thể cho để giảm đau, trừ BN có tụt huyết áp, sử dụng đường dưới lưỡi hoặc tĩnh mạch. Thận trọng ở BN NMCT thành dưới, đặc biệt NMCT thất phải, do có thể dẫn đến tụt huyết áp.
5.1.4 Oxygen
- Thở oxy: 2-5 lần/phút nếu SpO, <90% hoặc PaO, <60 mmHg. Giảm oxy máu thường gặp sau NMCT do bất tương xứng thông khí và tưới máu thứ phát do suy thất trái. Ở BN phù phổi kháng trị, cần tiến hành thở không xâm nhập hoặc đặt nội khí quản.
- Thở oxy thường quy không được chỉ định khi SaO, >90%.
5.2 Điều trị tái tưới máu
5.2.1 Chọn lựa chiến lược tái tưới máu
Các biện pháp tái tưới máu mạch vành hiện nay bao gồm: dùng thuốc TSH, PCI và CABG. Việc lựa chọn chiến lược phụ thuộc nhiều vào thời gian tính từ lúc BN xuất hiện triệu chứng, hệ thống y tế cũng như tổ chức cấp cứu, vận chuyển, giải phẫu mạch vành
Khuyến cáo của ESC 2017 và Bộ Y tế 2019 về NMCTCSTCL
Từ 0-12 giờ kể từ khi khởi phát triệu chứng:
PCI tiên phát được ưu tiên lựa chọn hàng đầu nếu BN đến bệnh viện có khả năng PCI thì lựa chọn chiến lược can thiệp ngay. Nếu việc chuyển BN đến bệnh viện có khả năng can thiệp tính từ lúc được chẩn đoán đến lúc được can thiệp (đưa được dây dẫn thương tắc ĐMV) dưới 120 phút thì sẽ chuyển BN đến để tiến hành can thiệp.
Dùng thuốc TSH khi không có khả năng can thiệp trong vòng 120 phút từ khi chẩn đoán NMCTCSTCL, thời gian được dùng thuốc TSH trong vòng 10 phút kể từ lúc có chẩn đoán. Sau khi dùng thuốc TSH (dù thành công) cần chuyển BN đến trung tâm can thiệp trong vòng 2-24 giờ để tiếp tục tiến hành can thiệp.
Từ 12-48 giờ kể từ khi khởi phát triệu chứng:
Bắt buộc chỉ định và chụp mạch vành tiên phát nếu BN có đau ngực tái phát, rối loạn nhịp hoặc huyết động không ổn định. Đối với các BN khác (BN ổn định, không còn triệu chứng) vẫn nên chỉ định PCI tiên phát.
Sau 48 giờ kể từ khi khởi phát triệu chứng:
Nếu BN hết triệu chứng và hoàn toàn ổn định thì không còn chỉ định PCI tiên phát thường quy. Các BN này cần đánh giá lại sau đó về tình trạng thiếu máu cơ tim để có chiến lược điều trị giống như hội chứng vành mạn.
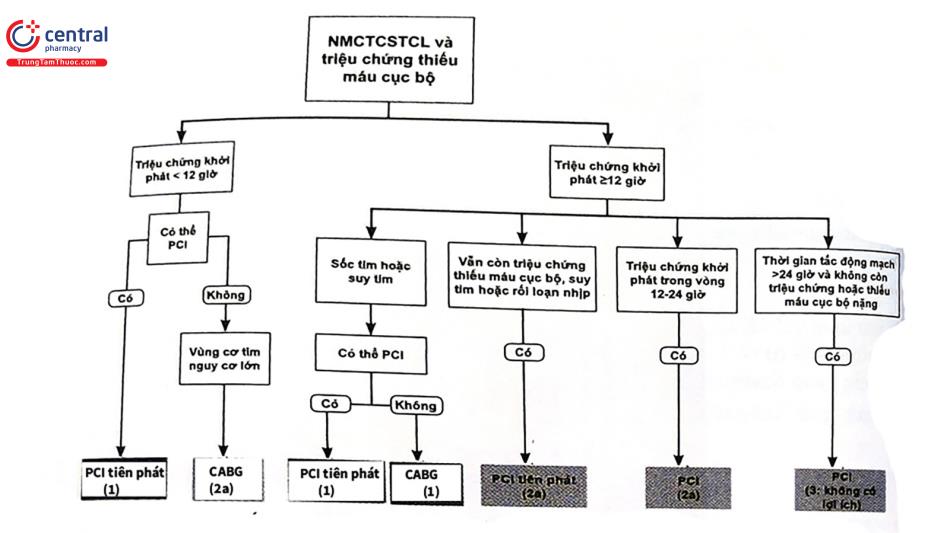
Khuyến cáo điều trị tái tưới máu của Trường môn Tim mạch Hoa Kỳ (AHA) 2021
- PCI nên thực hiện để cải thiện sống còn nếu triệu chứng thiếu máu cục bộ <12 giờ.
- Ở BN sốc tim hay huyết động không ổn định, PCI hay CABG (mổ bắc cầu Chủ- Vành) (khi PCI không thuận lợi) được chỉ định để cải thiện sống còn, bất kể thời gian khởi phát NMCT.
- CABG được khuyến cáo với mục tiêu cải thiện sống còn ở BN có biến chứng cơ học (thủng vách liên thất, hở van hai lá cấp hay vỡ thành tự do thất trái),
- Ở BN đã điều trị TSH và bằng chứng tái tưới máu thất bại, PCI cứu vãn động mạch thủ phạm nên được thực hiện ngay để cải thiện kết cục lâm sàng. Các trường hợp TSH có hiệu quả, chụp mạch vành và PCI cũng nên làm trong vòng 3 - 24 giờ với mục đích cải thiện kết cục lâm sàng.
- Nếu BN ổn định và nhập viện 12-24 giờ sau khởi phát, PCI cũng có thể cải thiện kết cục lâm sàng.
- CABG cấp cứu hay khẩn cấp có thể mang lại hiệu quả như là biện pháp tái tưới máu để cải thiện kết cục lâm sàng ở những BN không thích hợp hay không thành công với PCI mà có vùng cơ tim nguy cơ lớn.
- PCI có thể có lợi để cải thiện kết cục lâm sàng, bất kể thời gian khởi phát NMCT ở những BN có biến chứng thiếu máu cục bộ tiến triển, suy tim cấp nặng hay rối loạn
- nhịp đe dọa tính mạng.
- Với BN có động mạch thủ phạm tắc hoàn toàn >24 giờ sau khởi phát và không có bằng chứng thiếu máu cục bộ nặng hay đang diễn tiến, không nên tiến hành PCI.
5.2.2 Tiêu sợi huyết (TSH)
TSH là một chiến lược tái tưới máu quan trọng ở những nơi không thể tiến hành PCI tiên phát kịp thời và ngăn ngừa 30 ca tử vong sớm trên 1.000 BN được điều trị trong vòng 6 giờ sau khi khởi phát triệu chứng. Lợi ích tuyệt đối lớn nhất được nhận thấy ở những BN có nguy cơ cao nhất, bao gồm NCT và khi điều trị được tiến hành dưới 2 giờ kể từ khi khởi phát triệu chứng TSH được khuyến cáo trong vòng 12 giờ kể từ khi khởi phát triệu chứng nếu không thể thực hiện PCI tiên phát trong vòng 120 phút kể từ khi chẩn đoán NMCTCSTCL và không có chống chỉ định. Những BN đến muộn (đặc biệt là sau 3 giờ) thì nên cân nhắc chuyển đến trung tâm có PCI tiên phát (thay vì điều trị TSH) vì hiệu quả và lợi ích lâm sàng của TSH giảm khi thời gian từ khi khởi phát triệu chứng tăng lên. Trong trường hợp có chống chỉ định điều trị TSH, cần cân nhắc giữa lợi ích cứu sống có thể có của TSH với các tác dụng phụ có thể đe dọa tính mạng và làm chậm PCI tiên phát. Ưu điểm TSH là có thể sử dụng ở mọi cơ sở và sớm cho BN. Nhược điểm bao gồm nguy cơ xuất huyết não là 0,7-0,9% với tỷ lệ tử vong >50%. TSH không đảm bảo khôi phục bình thường dòng chảy ở mạch máu thủ phạm. Thuốc TSH có hiệu quả ở khoảng 60-90% BN và chỉ khôi phục dòng chảy bình thường ở khoảng 30-60% BN trong vòng 90 phút. Hơn nữa, khoảng 30-60% BN bị tắc lại mạch máu thủ phạm sau khi TSH thành công. Do đó, những BN đã được điều trị TSH thành công vẫn cần chuyển đến trung tâm có khả năng PCI ngay do can thiệp vẫn có lợi sau khi TSH thành công hay thất bại. Nghiên cứu GRACIA-1 và REACT cho thấy BN NMCTCSTCL đã được điều trị TSH, dù thành công hay thất bại, PCI vẫn có lợi ích cải thiện các kết cục lâm sàng.
Chống chỉ định tuyệt đối của thuốc tiêu sợi huyết:
- Xuất huyết nội sọ hoặc đột quỵ không rõ nguyên nhân trước đây.
- Đột quỵ do thiếu máu cục bộ não trong vòng 6 tháng.
- Tổn thương thần kinh trung ương hoặc khối u tân sinh ác tính nội sọ hoặc bất thường mạch máu não.
- Chấn thương nặng hoặc phẫu thuật vùng đầu trong vòng 1 tháng.
- Nghi ngờ có bóc tách động mạch chủ.
- Cơ địa dễ chảy máu hoặc đang chảy máu (ngoại trừ kinh nguyệt).
- Có đâm kim tại các vị trí không chèn ép được trong vòng 24 giờ (ví dụ: sinh thiết gan, chọc dò tủy sống).
Chống chỉ định tương đối:
- Tiền căn đột quỵ do thiếu máu cục bộ não trong vòng 6 tháng qua.
- Đang sử dụng thuốc kháng đông đường uống.
- Đang có thai hoặc trong vòng 1 tuần hậu sản.
- Tăng huyết áp kháng trị (huyết áp tâm thu >180 mmHg và/hoặc huyết áp tâm trương>110 mmHg).
- Suy gan.
- Viêm nội tâm mạc nhiễm trùng.
- Loét dạ dày tiến triển.
Chấn thương hoặc sau hồi sức tim phổi kéo dài.
Việc lựa chọn thuốc TSH tùy thuộc hiệu quả, tỷ lệ biến chứng, sự sẵn có, khả năng chi trả và nguyện vọng của BN. Ở thị trường Việt Nam, hiện chỉ có hai chế phẩm là Streptokinase và Alteplase. Alteplase đắt tiền hơn streptokinase từ 8 - 10 lần, tỷ lệ tai biến xuất huyết não nhiều hơn streptokinase 0,3% và hiệu quả hơn streptokinase khoảng 1%. Đánh giá hiệu quả của thuốc TSH dựa trên triệu chứng đau ngực và các thay đổi của đoạn ST. BN hết đau ngực và giảm chênh ST hơn 50% có 80 - 90% khả năng có dòng chảy TIMI II. Tuy nhiên, chỉ có 1/2 BN có biểu hiện là tái thông thành công. Các rối loạn nhịp tim sau dùng thuốc TSH không phải là dấu hiệu đáng tin cậy của sự tái thông. Những BN vẫn còn đau ngực và ST vẫn còn chênh lên cao sau khi điều trị TSH 90 phút phải được chụp mạch vành khẩn và PCI cứu vãn.
Sau khi kết thúc truyền TSH, BN nên được chuyển đến trung tâm có PCI. Trong trường hợp thất bại với TSH hoặc có bằng chứng của tái nhồi máu với đoạn ST chênh lên cần chụp mạch vành ngay lập tức và xem xét can thiệp mạch vành cứu vãn. Trong tình huống này không nên lặp lại sử dụng TSH. Trong trường hợp thành công với điều trị TSH (ST giảm chênh >50% sau 60-90 phút) thì BN cũng nên được chụp mạch vành sớm trong vòng 2-24 giờ nếu không có chống chỉ định.
Biến chứng của thuốc tiêu sợi huyết:
Xuất huyết là biến chứng thường gặp nhất, tỷ lệ gặp khoảng 10%, hầu hết là xuất huyết nhẹ, tại vị trí tiêm do đó cần hạn chế số điểm tiêm và tuyệt đối tránh chọc động mạch ở BN dự tính dùng TSH, chỉ cần băng ép tại chỗ là đủ. Tuy nhiên, khoảng 10% xuất huyết nặng cần phải truyền máu. Xuất huyết não gặp ở 0,3% BN điều trị với Streptokinase và 0,6% ở BN điều trị với rt-PA. Xuất huyết não làm tăng nguy cơ tử vong và để lại di chứng nặng.
Các biến chứng khác bao gồm: tụt huyết áp trong khi truyền, phản ứng dị ứng, rối loạn nhịp sau tái tưới máu, tắc mạch hệ thống do ly giải huyết khối từ nhĩ trái, thất trái hoặc phình động mạch chủ.
| Thuốc | Khởi đầu điều trị | Chống chỉ định đặc biệt |
| Streptokinase | 1,5 triệu đơn vị truyền trong 30 - 60 phút | Đã điều trị trước đó với Streptokinase/Anistreplase |
| Alteplase (tPA) | 15 mg truyền tĩnh mạch liều bolus 0,75 mg/kg truyền trong 30 phút (tối đa 50 mg) kế đó 0,5 mg/kg trong 50 phút (tối đa 35 mg) | |
| Reteplase | 10 đơn vị + 10 đơn vị bolus truyền trong 30 phút mỗi lần | |
| Tenecteplase (TNK-tPA) | Bolus tĩnh mạch 1 lần: 30 mg (6.000 IU) nếu <60 kg 35 mg (7.000 IU) nếu 60 đến <70 kg 40 mg (8.000 IU) nếu 70 đến <80 kg 45 mg (9.000 IU) nếu 80 den <90 kg 50 mg (10.000 IU) nếu >=90 kg Khuyến cáo giảm nửa liều cho BN >=75 tuổi |
5.2.3 Can thiệp mạch vành qua da (PCI)
PCI là chiến lược điều trị được ưu tiên trong NMCTCSTCL, với ưu thế vượt trội so với TSH do giảm tỷ lệ tử vong, xuất huyết nội sọ, tái nhồi máu. Việc lựa chọn phương pháp điều trị tái tưới máu mạch vành cho BN NMCTCSTCL phụ thuộc vào nhiều yếu tố như: thời gian từ lúc khởi phát triệu chứng đến lúc khởi đầu điều trị tái tưới máu, nguy cơ của NMCT, nguy cơ xuất huyết, thời gian cần để tiếp cận trung tâm có PCI, điều kiện trang thiết bị và trình độ của cơ sở y tế. ````
Nên lựa chọn PCI tiên phát tại các cơ sở có đủ điều kiện và kinh nghiệm nếu thời gian dự tính từ lúc được chẩn đoán đến lúc luồn được dây dẫn qua sang thương <120 phút (nếu từ nơi khác chuyển đến) hoặc <90 phút (nếu BN đến ngay cơ sở y tế làm được can thiệp cấp), lý tưởng là <60 phút đối với các trường hợp NMCT cấp đến sớm <2 giờ hoặc vùng NMCT rộng.
Nếu không thể can thiệp cấp cứu trong vòng 120 phút kể từ khi người bệnh được chẩn đoán, do trung tâm không có khả năng can thiệp và quá xa nơi can thiệp, thì nên ưu tiên dùng thuốc TSH, đảm bảo thời gian từ khi được chẩn đoán đến lúc được dùng thuốc TSH <10 phút, sau đó chuyển người bệnh đến trung tâm gần nhất có khả năng can thiệp trong vòng 2-24 giờ.

5.2.4 Phẫu thuật bắc cầu động mạch vành cấp cứu (CABG)
CABG cần thời gian chuẩn bị lâu do đó không thích hợp trong điều trị NMCTCSTCL kỹ thuật này chỉ còn chỉ định dành cho một số ít các trường hợp:
- Giải phẫu động mạch vành không phù hợp để can thiệp.
- Can thiệp thất bại, can thiệp có biến chứng.
- NMCT cấp có kèm các biến chứng cơ học phải giải quyết bằng phẫu thuật như hở van hai lá cấp do đứt dây chằng cột cơ, thủng vách liên thất hoặc thành tự do thất trái.
5.3 Điều trị nội khoa
5.3.1 Điều trị kháng kết tập tiểu cầu
Sinh lý bệnh của NMCT cấp là hẹp nặng hoặc tắc nghẽn mạch vành gây ra bởi huyết khối qua trung gian tiểu cầu do đó kháng kết tập tiểu cầu là liệu pháp đầu tiên được hướng đến. Các hướng dẫn hiện hành ủng hộ việc sử dụng sớm các thuốc kháng kết tập tiểu cầu đường uống trong quá trình đánh giá và can thiệp.
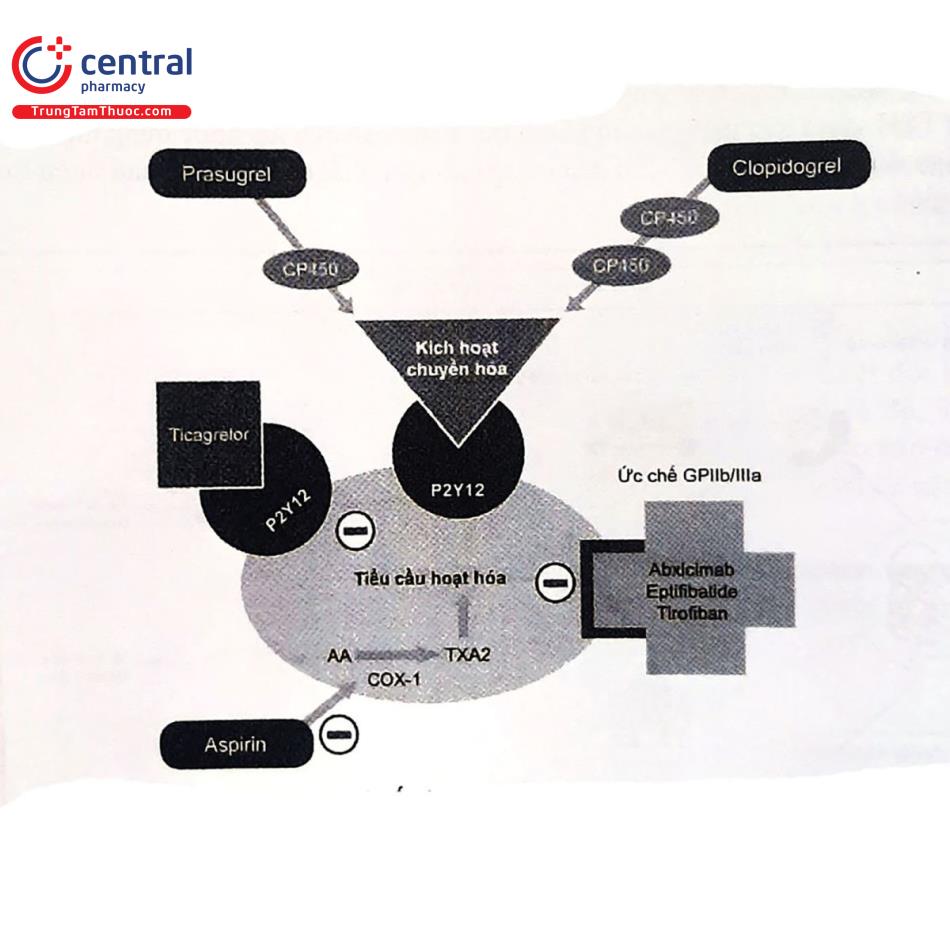
5.3.1.1 Aspirin
Hiệu quả của aspirin trong NMCTCSTCL lần đầu tiên được chứng minh trong nghiên cúru ISIS-2 (Second International Study of Infarct Survival)36. Trong ISIS-2, 17.187 BN được chọn ngẫu nhiên trong vòng 24 giờ sau NMCTCSTCL để sử dụng aspirin 160 mg/ ngày trong 30 ngày, tiêm tĩnh mạch streptokinase, cả hai thuốc hoặc không dùng thuốc. So với giả dược, liệu pháp aspirin làm giảm tỷ lệ tử vong đáng kể, tương đương với đơn trị liệu streptokinase. Sự kết hợp giữa aspirin và streptokinase mang lại lợi ích lớn hơn.
Điều trị bằng aspirin cũng liên quan đến việc giảm đáng kể tỷ lệ tái nhồi máu không gây tử vong (1,0 so với 2,0%) và đột quỵ (0,3 so với 0,6%) mà không làm tăng nguy cơ xuất huyết nặng hoặc đột quỵ xuất huyết.
Aspirin có sinh khả dụng tuyệt vời và điều này được tăng cường bằng cách sử dụng aspirin không bao, được nhai hoặc nghiền nát để nhanh chóng đạt nồng độ trong máu cao (thời gian đạt đến nồng độ đỉnh 20-30 phút). Điều thú vị là có một sự khác biệt đáng kể về mặt địa lý trong việc sử dụng aspirin. Ở châu u, liều nạp bằng đường uống được khuyến nghị là 150-300 mg (hoặc tiêm tĩnh mạch 80-150 mg), sau đó là 75-100 mg qua đường uống hàng ngày. Hướng dẫn NMCTCSTCL của Hoa Kỳ khuyến nghị nạp 162-325 mg, sau đó là 81-325 mg mỗi ngày.
5.3.1.2 Clopidogrel
Clopidogrel là một thienopyridin - một tiền chất đòi hỏi hai bước chuyển hóa qua cytochrome P450 để tạo ra chất chuyển hóa có hoạt tính - liên kết không thể đảo ngược với thụ thể P2Y12 Adenosine diphosphate (ADP) trên tiểu cầu. Sự đa hình di truyền trong các enzym cytochrom P450 (CYP) có thể dẫn đến nồng độ thấp hơn của chất chuyển hóa clopidogrel có hoạt tính, giảm sự ức chế tiểu cầu và tỷ lệ cao hơn các biến cố tim mạch, bao gồm cả huyết khối trong stent. Khoảng 30% đối tượng khỏe mạnh đã được chứng minh là người mang alen CYP2C19 giảm chức năng.
Sử dụng clopidogrel ở BN NMCTCSTCL được nghiên cứu trong các thử nghiệm ban đầu ở BN HCVC được PCI (PCI-CURE)3 và BN NMCTCSTCL được điều trị bằng TSH trước PCI (PCI-CLARITY). Trong PCI-CURE, BN HCVC trải qua PCI được hưởng lợi từ điều trị kết hợp clopidogrel và aspirin, giảm 31% tử vong tim mạch và NMCT sau 30 ngày. Trong PCI-CLARITY, điều trị trước bằng clopidogrel ở BN NMCTCSTCL trải qua quá trình TSH dẫn đến giảm 46% tỷ lệ tử vong do tim mạch, NMCT tái phát hoặc đột quỵ trong 30 ngày so với giả dược mà không làm tăng xuất huyết.
5.3.1.3 Prasugrel
Prasugrel là một thienopyridin thế hệ thứ ba, chia sẻ cùng một chất chuyển hóa có hoạt tính như clopidogrel và mặc dù phụ thuộc một phần vào CYP2C19, ức chế tiểu cầu nhanh hơn và mạnh hơn (liều nạp 60 mg prasugrel đạt nồng độ tối đa trong huyết tương sau 30 phút ở những người tình nguyện khỏe mạnh). Prasugrel có tỷ lệ BN không đáp ứng rất thấp so với clopidogrel
Tính vượt trội về lâm sàng của prasugrel so với clopidogrel trong HCVC đã được chứng minh trong nghiên cứu TRITON - TIMI 3842 Prasugrel, được sử dụng sau khi chụp mạch vành, làm giảm tiêu chí chính tổng hợp (tử vong do tim mạch, NMCT không tử vong hoặc đột quỵ) ở BN NMCTCSTCL hoặc HCVC nguy cơ trung bình cao được PCI. Trong phân nhóm NMCTCSTCL được chỉ định trước (3.534 BN), giảm nguy cơ là 21% (prasugrel 10% so với clopidogrel 12,4%) sau 15 tháng, mà không có sự gia tăng đáng kể chảy máu liên quan đến CABG. Nguy cơ huyết khối trong stent cũng thấp hơn đáng kể.
Prasugrel chống chỉ định ở những BN bị đột quỵ trước đó hoặc cơn thiếu máu não thoảng qua và không được khuyến cáo ở những BN >75 tuổi hoặc ở những BN có trọng lượng cơ thể thấp hơn (<60 kg) vì không có lợi ích lâm sàng trong các nhóm nhỏ này. Có thể cần nhắc giảm liều duy trì 5 mg ở những BN này.
5.3.1.4 Ticagrelor
Một nhóm hóa học mới được gọi là cyclopentyl triazolopyrimidin được hình thành một phần bởi Ticagrelor, trái ngược với thienopyridin, gây ra sự ức chế có thể đảo ngược đối với thụ thể P2Y12 và không yêu cầu chuyển hóa ở gan để tạo thành thể hoạt động. Tương tự như prasugrel, ticagrelor có tác dụng nhanh hơn, ức chế tiểu cầu mạnh và đồng nhất hơn so với clopidogrel.
Trong thử nghiệm PLATO (Platelet inhibition and patient Outcomes)45, ticagrelor (so với clopidogrel) làm giảm tiêu chí chính tổng hợp (tử vong do tim mạch, NMCT không tử vong hoặc đột quỵ) và cũng làm giảm tỷ lệ tử vong do tim mạch ở BN NMCTCSTCL và BN HCVC nguy cơ trung bình-cao. Trong phân nhóm NMCTCSTCL, điểm kết cục chính giảm từ 10,8% ở nhóm clopidogrel xuống 9,4% ở nhóm ticagrelor (giảm 13% nguy cơ tương đối). Ngoài ra, tỷ lệ tử vong chung giảm từ 6% xuống 4,9% mà không có nguy cơ chảy máu lớn cao hơn.
Khó thở là một tác dụng phụ thường xuyên được báo cáo khi sử dụng ticagrelor. Trong PLATO, 13,8% BN dùng ticagrelor cho biết bị khó thở so với 7,8% được điều trị bằng clopidogrel‘5. Tuy nhiên, rất ít BN (0,9%) ngừng thuốc vì khó thở; quan trọng là không có bất thường phổi liên quan và lợi ích tử vong vẫn tồn tại ở nhóm này.
| Clopidogrel | Prasugrel | Ticagrelor | |
| Nhóm | Thienopyridin | Thienopyridin | Cyclopentyl - triazolopyrimidin |
| Khả năng đảo ngược | Không | Không | Có |
| Hoạt tính sinh học | Có (Tiền chất, phụ thuộcCYP, 2 bước) | Có (Tiền chất, phụ thuộcCYP, 1 bước) | Không |
| Liều | Liều tải: 600 mg, duy trì 75 mg/ngày | Liều tải: 60 mg, duy trì 10 (5) mg/ngày | Liều tải: 180 mg, duy trì 2 x 90 (60) mg/ngày |
| Thời gian bắt đầu có tác dụng | Muộn: 2-6 giờ | Nhanh: 0,5-4 giờ | Nhanh: 0,5-2 giờ |
| Thời gian tác dụng | 3-10 ngày | 5-10 ngày | 3-4 ngày |
| Trì hoãn phẫu thuật | 5 ngày | 7 ngày | 5 ngày |
| Suy thận | Không chỉnh liều | Không chỉnh liều | Không chỉnh liều |
| Lọc máu hoặc Cr-CI <15 mL/p | Không có dữ liệu | Không có dữ liệu | Không có dữ liệu |
5.3.1.5 Chuyển đổi giữa các nhóm thuốc ức chế P2Y12
Trong thực hành, với BN NMCTCSTCL, có thể chuyển đổi mô hình sử dụng thuốc kháng tiểu cầu nhóm ức chế P2Y12 với hoạt lực mạnh (ticagrelor, prasugrel) sang nhóm clopidogrel (liệu pháp xuống thang) hoặc ngược lại (lên thang) tùy nguy cơ xuất huyết hoặc thiếu máu cục bộ của BN để quyết định.
5.3.1.6 Chất ức chế thụ thể glycoprotein IIb/IIIa
Trên bề mặt của tiểu cầu có các thụ thể mà khi được hoạt hoá sẽ gắn kết với fibrinogen gây nên sự kết tập tiểu cầu, các vị trí này gọi là các thụ thể Glycoprotein IIb/IIIa (GP IIb/ IIIa). Thuốc đối kháng thụ thể GP IIb/IIla hoạt động qua cơ chế chiếm giữ các vị trí trên thụ thể, ngăn cản fibrinogen và yếu tố von Willebrand. Việc ức chế thụ thể này đã ức chế tận gốc quá trình ngưng kết tiểu cầu nên các thuốc thuộc nhóm này sẽ có tác dụng chống kết tập tiểu cầu rất mạnh.
Hiện nay, chỉ định các thuốc này đã thu hẹp lại. Nên xem xét sử dụng thuốc ức chế GPIIb/IIIa như biện pháp cứu trợ trong các trường hợp không có dòng chảy động mạch vành hoặc biến chứng do huyết khối. Có 2 loại hiện nay đang được dùng phổ biến.
Eptifibatid (Intergrilin): liều dùng tấn công 180 mcg/kg tiêm thẳng tĩnh mạch sau đó truyền tĩnh mạch 1,3-2,0 mcg/phút trong 12 giờ tiếp theo.
Tirofiban (Aggrastat): liều dùng tấn công 0,6 mcg/kg/phút truyền tĩnh mạch trong 30 phút sau đó truyền tĩnh mạch 0,15 mcg/kg/phút trong 12-24 giờ tiếp theo.
5.3.1.7 Sử dụng kháng kết tập tiểu cầu ở người cao tuổi
BN cao tuổi mắc HCVC có nguy cơ huyết khối và chảy máu cao hơn. Do đó, cân bằng giữa việc ngăn ngừa các biến cố tim mạch nghiêm trọng trong khi giảm thiểu nguy cơ chảy máu là một thách thức lâm sàng. Lợi ích lâm sàng sẽ lớn hơn nếu thuốc kháng kết tập tiểu cầu và liệu pháp chống đông máu được kết hợp một cách khéo léo tùy theo nguy cơ của mỗi BN24
Mặc dù các hướng dẫn hiện tại NMCTCSTCL thừa nhận nguy cơ chảy máu ở NCT, nhóm dân số mà chức năng thận có xu hướng giảm và tỷ lệ các bệnh kèm theo cao, nhưng cũng khuyến cáo rằng không có giới hạn độ tuổi đối với tái tưới máu, đặc biệt là ở những
BN có ST chênh lên và những BN khác có thể PCP. Với sự phổ biến của suy giảm chức năng thận ở nhóm dân số này cũng như các yếu tố làm thay đổi quá trình chuyển hóa thuốc, việc chú ý đến liều điều trị là rất quan trọng và độ thanh thải creatinin nên được ước tính thường quy cho tất cả BN cao tuổi. Cân nhắc điều chỉnh liều theo chức năng thận. Ngoài thuốc kháng đông và thuốc ức chế glycoprotein IIb/IIIa, có bằng chứng hạn chế về điều chỉnh liều cụ thể cho clopidogrel và ticagrelor. Prasugrel là ngoại lệ trong số các chất ức chế P2Y12 về mặt này. Liều duy trì nên giảm xuống 5 mg ở những BN trên 75 tuổi cũng như ở những BN nặng dưới 60 kg.
5.3.2 Điều trị kháng đông
Heparin không phân đoạn (Unfractionated heparin: UFH) là một hỗn hợp các polysaccharide có trọng lượng phân tử khác nhau, UFH hoạt động như một chất chống đông máu bằng cách tạo thành một phức hợp với antithrombin xúc tác sự ức chế một số yếu tố đông máu hoạt hóa: thrombin (yếu tố Ila), yếu tố IXa, Xa, XIa và XIIa. Điều này ngăn ngừa sự hình thành fibrin và ức chế sự hoạt hóa do thrombin của tiểu cầu và các yếu tố V, VIII và XI. UFH ngăn chặn tạo thành huyết khối nhưng không chống lại thrombin nằm trong cục máu đông. UFH có nhược điểm là hoạt tính chống đông không đồng nhất do chiết xuất từ mô sinh học chứa nhiều phân tử không có hoạt tính kháng đông. Để khắc phục nhược điểm này, heparin trọng lượng phân tử thấp (Low molecular weight heparin: LMWH) được nghiên cứu và ngày càng được sử dụng rộng rãi trong thực hành lâm sàng. Các LMWH có nguồn gốc từ UFH bằng cách khử trùng hợp hóa học hoặc enzym và có tác dụng giảm hoạt tính ức chế đối với thrombin (yếu tố Ia) so với yếu tố Xa. LMWH có các đặc tính dược động học dễ đoán hơn so với UFH, cho phép LMWH được sử dụng với liều lượng cố định và không cần điều chỉnh liều dựa trên các xét nghiệm.
Các lựa chọn kháng đông cho PCI tiên phát bao gồm UFH, LMWH và bivalirudin. Sử dụng Fondaparinux trong PCI tiên phát có liên quan đến tác hại tiềm ẩn trong thử nghiệm OASIS 6 (Organization for the Assessment of Strategies for Ischemic Syndromes 6) và do đó không được khuyến cáo. Chưa có thử nghiệm đối chứng với giả dược nào đánh giá UFH trong PCI tiên phát, nhưng có rất nhiều kinh nghiệm trong việc sử dụng thuốc. Liều dùng phải tuân theo các khuyến cáo tiêu chuẩn cho PCI (tức là liều tải ban đầu 70-100 IU/kg).
Nghiên cứu ATOLL là một nghiên cứu nhãn mở bao gồm 910 BN NMCTCSTCL phân bố ngẫu nhiên vào hai nhóm”. Một nhóm dùng enoxaparin 0,5 mg/kg tiêm mạch dù có dùng kèm thuốc ức chế GP IIb/IIIa hay không, một nhóm dùng UFH 50-70 IU/kg tiêm mạch nếu có dùng thuốc ức chế GP IIb/IIIa (70-100 UI/kg nếu không dùng thuốc). Kết cục lâm sàng sau 30 ngày cho thấy nguy cơ tương đối tử vong do mọi nguyên nhân thấp hơn 40% (p=0,08) và tiêu chí gộp tử vong và ngưng tim hồi sức thành công giảm 42% (p<0,05) trong nhóm dùng enoxaparin. Enoxaparin tiêm mạch vượt trội hơn UFH trong việc giảm kết cục chính, kết cục thiếu máu cục bộ, tỷ lệ tử vong và chảy máu nặng so với UFH. Tác dụng này đặc biệt có ý nghĩa trong bối cảnh PCI tiên phát và có liên quan đến việc giảm xuất huyết nặng. Dựa trên những cân nhắc này, enoxaparin được xem xét trong NMCTCSTCL.
Kết quả phân tích gộp từ 6 nghiên cứu, trong đó có hai thử nghiệm lớn gần đây là A to Z (Aggrastat to Zocor)51 và SYNERGY (Superior Yield of the New Strategy Of Enoxaparin, Revascularization, and Glycoprotein IIb/IIIa inhibitors)2, so sánh tính an toàn và hiệu quả của enoxaparin với UFH trên các BN đau thắt ngực không ổn định/NMCT cấp không ST chênh lên, cho thấy enoxaparin làm giảm nhẹ nhưng có ý nghĩa thống kê tỷ lệ tử vong hay NMCT trong 30 ngày mà không khác biệt đáng kể về tỷ lệ xuất huyết nặng. Đặc biệt, LMWH luôn chứng tỏ lợi ích trong nhóm BN điều trị bảo tồn ban đầu.
| UFH | LMWH | |
| Nguồn gốc | Sinh học | Sinh học |
| Trọng lượng phân tử | # 15.000 hỗn hợp không đồng nhất | # 5.000 hỗn hợp không đồng nhất |
| Vị trí tác động | Yếu tố Xa và Ila (thrombin) | Yếu tố Xa >>lla (tỷ lệ # 4:1 đến 2:1) |
| Chuyển hoá/Thải trừ | Hệ thống nội mô | # 10–40% ở thận |
| Theo dõi | Anti-Xa (tốt nhất) hoặc thời gian thrombin một phần (ít tốt hơn) | Anti-Xa sau sử dụng 4 giờ |
Nguy cơ HIT | Nguy cơ cao hơn (nguy cơ tuyệt đối thường thấp, phụ thuộc vào liều và tình trạng lâm sàng) | Thấp hơn UFH |
| Ưu điểm | Chi phí thấp, tác dụng ngay lập tức, có nhiều kinh nghiệm sử dụng trên lâm sàng, đảo ngược tác dụng nhanh với protamine | Không cần theo dõi, sử dụng đường tiêm dưới da, nguy cơ HIT thấp hơn, giảm hoạt hóa tiểu cầu, nguy cơ loãng xương thấp hơn, thời gian bán hủy dài hơn |
| Nhược điểm | Sử dụng đường tĩnh mạch, xét nghiệm máu nhiều lần để theo dõi tác dụng, nguy cơ HIT, hoạt hóa tiểu cầu | Chi phí cao, nguy cơ xuất huyết, suy thượng thận, thiếu dữ liệu về sử dụng ở BN suy thân |
| Thuốc đối kháng | Có (Protamine Sulfate) | Có (Protamine Sulfate) (kém hiệu quả hơn UFH) |
Kháng đông cho những bệnh nhân có kế hoạch can thiệp mạch vành qua da tiên phát
Khuyến cáo:
- Nên sử dụng thuốc kháng đông cho tất cả các BN chuẩn bị được PCI tiên phát bên cạnh thuốc kháng kết tập tiểu cầu.
- Khuyến cáo sử dụng UFH một cách thường quy.
- Cân nhắc sử dụng enoxaparin (tiêm tĩnh mạch) một cách thường quy.
Liều:
- Heparin không phân đoạn: 70-100 IU/kg (tiêm tĩnh mạch) khi không sử dụng nhóm ức chế Gp IIb/IIla; 50-70 IU/kg (tiêm tĩnh mạch) khi có sử dụng nhóm ức chế Gp IIb/IIIa. Duy trì aPTT = 1,5 đến 2 lần chứng.
- Enoxaparin: 0,5 mg/kg (tiêm tĩnh mạch). Sau đó 15 phút, dùng 1 mg/kg/12 giờ
- (tiêm dưới da).
Kháng đông cho những bệnh nhân được điều trị với tiêu sợi huyết Khuyến cáo:
- Thuốc kháng đông được khuyến cáo cho các BN được điều trị với TSH cho đến khi PCI (nếu có) hoặc trong suốt thời gian nằm viện đến 8 ngày.
- Có thể sử dụng một trong các thuốc kháng đông sau: Enoxaparin tiêm tĩnh mạch, sau đó tiêm dưới da (được ưu tiên hơn UFH). UFH điều chỉnh theo cân nặng: Tiêm tĩnh mạch, sau đó truyền tĩnh mạch liên tục.
Liều:
- UFH: tiêm tĩnh mạch liều dựa trên cân nặng và truyền tĩnh mạch liên tục (duy trì aPTT= 1,5 đến 2 lần chứng, tương ứng khoảng 50-70 giây) trong vòng 48 giờ sau dùng TSH hoặc cho đến khi BN được PCI. Tiêm tĩnh mạch 60 UI/kg (tối đa 4.000 đơn vị), sau đó truyền tĩnh mạch 12 đơn vị/kg/giờ (tối đa 1.000 đơn vị).
- Enoxaparin: BN <75 tuổi: 30 mg (bolus tĩnh mạch), sau 15 phút: tiêm dưới da 1 mg/kg/giờ mỗi 12 giờ (tối đa 100 mg cho 2 liều đầu tiên). BN >75 tuổi: Không dùng liều bolus, tiêm dưới da 0,75 mg/kg mỗi 12 giờ (tối đa 75 mg cho 2 liều đầu tiên). Bất kể độ tuổi, nếu eGFR <30 mL/phút/1,73 m2: tiêm dưới da 1 mg kg mỗi 24 giờ. Thời gian sử dụng: trong suốt thời gian nằm viện, kéo dài 8 ngày hoặc cho đến khi BN được PCI.
5.3.3 Các nhóm thuốc khác
5.3.3.1 Thuốc chẹn beta
Sử dụng chẹn beta giao cảm sớm giúp giảm nhu cầu oxy cơ tim qua đó làm giảm đau, giới hạn diện tích vùng nhồi máu, giảm tỷ lệ tử vong, suy tim và rối loạn nhịp nguy hiểm sớm. Bắt đầu sớm trong vòng 24 giờ ngay sau khi nhập viện ở những BN được can thiệp tái tưới máu nếu không có chống chỉ định, không có suy tim cấp, huyết áp tâm thu >120 mmHg bằng các thuốc chẹn beta đường tĩnh mạch (Metoprolol 5 mg/lần, nhắc lại mỗi 5 phút, liều tối đa 15 mg), theo dõi điện tâm đồ và huyết áp liên tục. Nếu nhịp tim giảm xuống dưới 60 lần/phút hay huyết áp tâm thu giảm dưới 100 mmHg thì ngừng. Nếu BN dung nạp được, huyết động ổn định, 15 phút sau liều tiêm mạch cuối cùng sẽ chuyển sang dạng uống 50 mg/6-12 giờ, sau đó chuyển sang 100 mg/12 giờ hoặc Atenolol 100 mg/24 giờ.
Chống chỉ định của chẹn beta sớm bao gồm: dấu hiệu của suy tim, tình trạng giảm cung lượng tim, tăng nguy cơ sốc tim, gồm: tuổi trên 70, huyết áp tâm thu <120 mmHg, nhịp tim >110 lần/phút hoặc <60 lần/phút, tăng thời gian kể từ khi xuất hiện các triệu chứng của NMCTCSTCL3. Những chống chỉ định khác của chẹn beta: PR >0,24 giây, blốc nhĩ thất độ 2 -3, hen đang hoạt động, co thắt đường thở.
Những BN có chống chỉ định trong vòng 24 giờ đầu nên được đánh giá lại để sử dụng thuốc chẹn beta như liệu pháp phòng ngừa thứ phát. Những BN suy tim có phân suất tống máu giảm (LVEF <40%) sẽ được dùng thuốc chẹn beta với liều thấp tăng dần nếu không có chống chỉ định.
5.3.3.2 Nitroglycerin
Nitroglycerin gây dãn động mạch vành, dãn tĩnh mạch hệ thống, giảm tiền tải, tăng tưới máu cho vùng cơ tim đang thiếu máu cục bộ do đó làm giảm đau và có thể giảm kích thước nhồi máu. Chống chỉ định nitroglycerin, bao gồm: mạch <50 lần/ phút hoặc >110 lần/phút, huyết áp tâm thu <90 mmHg, NMCT thất phải, bệnh cơ tim phì đại có hẹp nặng buồng thoát thất trái, BN dùng thuốc ức chế men phosphodiesterase để điều trị rối loạn cương dương trong vòng 36 giờ trước đó.
Phác đồ sử dụng là nitroglycerin 0,4 mg ngậm dưới lưỡi mỗi 5 phút. Sau 3 lần vẫn không đỡ đau thì dùng morphin. BN đáp ứng với nitroglycerin ngậm dưới lưỡi sẽ được truyền tĩnh mạch với liều khởi đầu là 10 ng/phút và tăng dần mỗi 5 phút cho đến lúc kiểm soát được cơn đau. Phải theo dõi sát mạch và huyết áp trong quá trình truyền tĩnh mạch. Mạch không được tăng và huyết áp không được giảm hơn 10% trị số ban đầu.
Khuyến cáo về sử dụng nitrate:
- BN NMCT có suy tim sung huyết, nhồi máu vùng trước rộng, thiếu máu cục bộ kéo dài hay tăng huyết áp, đau ngực tái phát phải dùng trong vòng 48 giờ đầu.
- Tất cả BN NMCT cấp có thể dùng nếu không có chống chỉ định.
- Những BN có huyết áp tâm thu <90 mmHg hay nhịp chậm <60 lần/phút không được dùng.
- Các nitrate tác dụng kéo dài nói chung không nên dùng trong điều trị NMCT cấp. Sự hấp thu của các thuốc này không thể đoán trước được ở những BN huyết động không ổn định với tình trạng tưới máu các cơ quan luôn biến đổi và vì thời gian bán hủy dài nên không thể ngưng tác dụng của thuốc khi BN bị hạ huyết áp,
5.3.3.3 Thuốc ức chế men chuyển
Thuốc ức chế men chuyển nên được khởi đầu dùng sớm trong vòng 24 giờ đầu của NMCT trên những BN có dấu hiệu suy tim, rối loạn chức năng tâm thu thất trái, đái tháo đường hoặc NMCT thành trước. Thuốc ức chế men chuyển cũng nên được cân nhắc sử dụng cho tất cả các BN nếu không có chống chỉ định.
Những BN được hưởng lợi nhiều nhất bao gồm: NMCT cấp nguy cơ cao hoặc NMCT diện rộng, đặc biệt là nhồi máu thành trước, tiền sử đã nhồi máu cơ tim, NCT, suy tim, suy thất trái trên siêu âm tim.
5.3.3.4 Thuốc chẹn thụ thể angiotensin
Thuốc chẹn thụ thể angiotensin thay thế cho ức chế men chuyển trong bối cảnh NMCTCSTCL đã được đánh giá trong 2 thử nghiệm lâm sàng OPTIMAAL (Optimal Trial In Myocardial infarction with the Angiotensin II Antagonist Losartan) bao gồm 5.477 BN được chẩn đoán NMCT cấp và suy tim trong giai đoạn cấp tính hoặc nhồi máu thành trước với sóng Q mới hoặc tái nhồi máu dùng Losartan 50 mg 3 lần/ngày hoặc captopril 50 mg 3 lần một ngày. Những BN dùng losartan không vượt trội cũng không thua kém khi so sánh với captopril về tiêu chí đánh giá chính (18% so với 16% sau 2,7 năm theo dõi). Ngược lại, trong nghiên cứu VALIANT (Valsartan In Acute myocardial iNfarction Trial), 14.703 BN NMCT cấp (0,5 và 10 ngày) và suy tim hoặc có bằng chứng rối loạn chức năng tâm thu thất trái <40% được chỉ định ngẫu nhiên dùng Valsartan đơn độc (160 mg hai lần mỗi ngày), captopril liều đầy đủ (50 mg 3 lần mỗi ngày), hoặc cả hai (80 mg 2 lần mỗi ngày và 50 mg 3 lần mỗi ngày). Tiêu chí đánh giá chính về tỷ lệ tử vong do mọi nguyên nhân là tương tự nhau ở cả 3 nhóm (valsartan 19,9%, captopril 19,5% và cả hai 19,3%), nhưng việc ngưng thuốc thường gặp hơn ở những BN dùng captopril. Do đó, valsartan, với liều lượng được sử dụng trong thử nghiệm, có thể thay thế cho ức chế men chuyển (ACC/AHA mức độ khuyến cáo I, mức độ bằng chứng: khuyến nghị B) ở những BN có dấu hiệu lâm sàng của suy tim và/hoặc EF <40%, đặc biệt ở BN không dung nạp ức chế men chuyển.
5.3.3.5 Nhóm thuốc kháng aldosteron
Nghiên cứu EPHESUS (Eplerenone Post-Acute Myocardial Infarction Heart Failure Efficacy and Survival) đã xác định lợi ích của nhóm kháng aldosteron, eplerenon, được bổ sung vào điều trị tối ưu ở BN từ 3 đến 14 ngày sau NMCTCSTCL với EF <40% và có triệu chứng suy tim hoặc đái tháo đường so với giả dược”. Eplerenon được bắt đầu với liều 25 mg/ngày, sau đó được tăng liều đến liều tối đa 50 mg/ngày. Eplerenon cho thấy giảm nguy cơ tương đối 15% tử vong do mọi nguyên nhân so với giả dược. Các tiêu chí đánh giá chính khác là tử vong do tim mạch hoặc nhập viện vì các biến cố tim mạch, tử vong do nguyên nhân tim mạch và đột tử do nguyên nhân tim mạch cũng cho thấy lợi ích tương tự của việc điều trị. Phân tích sâu hơn của nghiên cứu EPHESUS đánh giá thời điểm bắt đầu và kết cục của eplerenon cho thấy bắt đầu sử dụng eplerenon sớm hơn (<7 ngày) làm giảm 31% nguy cơ tử vong do mọi nguyên nhân (p = 0,001) khi so sánh với giả dược. Bắt đầu sử dụng eplerenon sớm hơn cũng làm giảm 24% nguy cơ nhập viện do biến cố hoặc tử vong do tim mạch (p = 0,0001) và 34% nguy cơ đột tử do tim (p = 0,0001). Ngược lại, việc bắt đầu sử dụng eplerenon muộn hơn (27 ngày) không có tác dụng đáng kể đối với kết cục.
Các hướng dẫn khuyến cáo rằng “nên dùng nhóm thuốc kháng aldosteron cho BN NMCTCSTCL và không có chống chỉ định, đã dùng thuốc ức chế men chuyển và chẹn beta có EF <40% và có triệu chứng của suy tim hoặc đái tháo đường (Mức độ bằng chứng: B)”.
5.3.3.6 Nhóm thuốc statin
Dữ liệu từ RCT và phân tích gộp chỉ ra rằng việc sử dụng sớm thường quy liệu pháp statin cường độ cao có liên quan đến lợi ích lâm sàng nhanh chóng và bền vững. Khuyến cáo bắt đầu liệu pháp statin cường độ cao ở tất cả các BN HCVC chưa sử dụng statin mà không có chống chỉ định, bất kể giá trị LDL-C ban đầu; mục tiêu điều trị là đạt mức giảm 50% LDL-C so với ban đầu và mục tiêu LDL-C <1,4 mmol/L (<55 mg/dL). Ở những người có biến cố tái phát trong vòng 2 năm trong khi dùng liệu pháp statin dung nạp tôi đa, nên xem xét mục tiêu LDL-C <1,0 mmol/L (<40 mg/dL). Cường độ của liệu pháp statin nên được tăng lên ở những BN đang điều trị statin cường độ thấp hoặc trung bình tại thời điểm nhập viện, trừ khi có tiền sử không dung nạp với liệu pháp statin cường độ cao. Nên xem xét sử dụng liệu pháp statin cường độ thấp ở những BN có nguy cơ tăng tác dụng phụ với liệu pháp statin cường độ cao, chẳng hạn như ở NCT, BN được chẩn đoán bị suy gan hoặc thận, hoặc trong trường hợp có nguy cơ tiềm tàng của statin - tương tác thuốc với các liệu pháp đồng thời cần thiết khác.
Về thời điểm bắt đầu điều trị statin, thử nghiệm ngẫu nhiên, đối chứng giả dược SECURE-PCI gần đây đã đánh giá tác động của liều tải quanh PCI bằng Atorvastatin (hai liều tải 80 mg, trước và 24 giờ sau PCI theo chương trình trên các biến cố tim mạch chính sau 30 ngày ở 4.191 BN HCVC và PCI theo chương trình. Tất cả BN đều dùng atorvastatin 40 mg mỗi ngày bắt đầu 24 giờ sau liều tải thứ hai. Các tác giả không tìm thấy lợi ích đáng kể trong toàn bộ dân số nghiên cứu. Trong một phân tích được chỉ định trước cho thấy có giảm đáng kể 28% nguy cơ tương đối biến cố tim mạch chính ở những BN trải qua PCI (65% tổng số BN). Lợi ích thậm chí còn rõ rệt hơn (giảm 46% nguy cơ tương đối) trong phân tích hậu định bao gồm 865 BN NMCTCSTCL trải qua tái tưới máu bằng PCI tiên phát. Dựa trên bằng chứng hiện tại, khuyến cáo bắt đầu liệu pháp statin cường độ cao trong 1-4 ngày đầu nhập viện vì HCVC. Hơn nữa, điều trị trước (hoặc tài liều cho BN đang dùng statin) với statin cường độ cao nên được xem xét ở BN HCVC có PCI theo chương trình.
5.4 Điều trị các biến chứng
5.4.1 Biến chứng cơ học
Các biến chứng cơ học như thủng vách liên thất, vỡ thành tự do, hở van 2 lá cấp do đứt cơ nhú là những biến chứng nặng, tỷ lệ tử vong cao, thường xuất hiện từ ngày 2 đến ngày 7 của NMCT, tuy nhiên có thể xuất hiện trong 24 giờ đầu tiên. Khi BN đột ngột có huyết áp thấp, phù phổi cấp, đau ngực trở lại, có âm thổi mới xuất hiện thì nên nghĩ ngay đến biến chứng cơ học. Siêu âm tim giúp hỗ trợ chẩn đoán. Điều trị chủ yếu là hỗ trợ huyết động, đặt bóng đối xung trong lúc chờ phẫu thuật. Can thiệp phẫu thuật sớm có thể giảm tỷ lệ tử vong. Tuy nhiên, thời điểm tối ưu để phẫu thuật vẫn chưa được biết.
5.4.1.1 Vỡ thành tự do
Vỡ thành tự do thất trái có thể xảy ra ở <1% BN trong tuần đầu tiên sau NMCT xuyên thành. Chẩn đoán các trường hợp bán cấp bằng việc kết hợp triệu chứng lâm sàng của tràn dịch màng tim, chèn ép tim cấp và siêu âm tim. Các trường hợp vỡ lớn thường đột ngột gây ngừng tuần hoàn với hoạt động điện vô mạch (phân ly điện cơ) rồi tử vong dù có cố gắng cấp cứu. Chẩn đoán được xác định bằng siêu âm tim.
Tuổi càng cao, thiếu tái tưới máu hoặc TSH muộn dường như có liên quan đến tăng tỷ lệ vỡ tim. Tràn máu màng ngoài tim tiến triển và chèn ép tim dẫn đến sốc nặng đột ngột, thường gây tử vong nhanh chóng. Hầu hết đường vỡ có đặc điểm ngoằn ngoèo xuyên qua các lớp khác nhau của thành tâm thất, do đó hình thành huyết khối và màng ngoài tim bịt kín một phần vị trí vỡ cho phép có thêm thời gian để chọc giải áp màng ngoài tim, ổn định huyết động và sau đó là phẫu thuật ngay lập tức. Phẫu thuật sửa chữa tâm thất bằng miếng vá màng ngoài tim (hoặc các vật liệu khác) được khuyến cáo. Tỷ lệ tử vong nằm trong khoảng 20-75%, tùy thuộc vào tình trạng của BN, kích thước và hình thái của đường vỡ. Ở những BN phù hợp, MRI tim có thể giúp xác định vị trí vỡ tim và các đặc điểm giải phẫu để hướng dẫn can thiệp phẫu thuật.
5.4.1.2 Thủng vách liên thất
Thủng vách liên thất thường có biểu hiện lâm sàng xấu đi nhanh chóng với suy tim cấp hoặc sốc tim, với tiếng thổi tâm thu lớn (tiếng thổi thô ráp toàn tâm thu, nghe rõ nhất tại vùng thấp bờ trái xương ức), tưới máu ngoại vi kém và phù phổi. Có thể không nghe rõ tiếng thổi khi cung lượng tim thấp. Nó có thể xảy ra trong vòng 24 giờ đến vài ngày sau NMCT và với tần suất như nhau ở NMCT thành trước và thành sau.
Siêu âm doppler tim giúp phân biệt với hở van hai lá cấp, xác định vết nứt và kích thước, mức độ luồng shunt trái sang phải. NMCT thành trước thường kèm với thủng vách liên thất vùng mỏm, nhồi máu cơ tim thành sau đi kèm với thủng vách liên thất vùng đáy. Không thấy luồng thông trên siêu âm cũng không loại trừ được thông liên thất. Thông tim phải và động mạch phổi thấy có bước nhảy bão hòa oxy giữa nhĩ phải và thất phải giúp khẳng định chẩn đoán và đánh giá luồng thông.
Cố gắng ổn định tạm thời toàn trạng cho tới khi bít hay vá được lỗ thông. Xử trí tụt huyết áp và phù phổi. Thận trọng khi dùng thuốc lợi tiểu và dãn mạch ở BN có tụt huyết áp. Phẫu thuật sửa chữa có thể được thực hiện khẩn cấp, nhưng không có sự đồng thuận về thời điểm phẫu thuật tối ưu. Phẫu thuật sớm có tỷ lệ tử vong cao (20-40%) và nguy cơ vỡ tâm thất tái phát cao, trong khi phẫu thuật trì hoãn cho phép sửa chữa vách ngăn dễ dàng hơn trong mô sẹo nhưng có nguy cơ vỡ kéo dài và tử vong trong khi chờ phẫu thuật. Vì lý do này, phẫu thuật sớm nên được thực hiện ở tất cả BN suy tim nặng không đáp ứng với điều trị tích cực, nhưng có thể cân nhắc trì hoãn phẫu thuật sửa chữa ở những BN đáp ứng tốt với điều trị suy tim tích cực. Đóng lỗ thủng qua da bằng các thiết bị được thiết kế phù hợp có thể sớm trở thành một phương pháp thay thế cho phẫu thuật.
5.4.1.3 Hở van 2 lá cấp
Hở van hai lá cấp có thể xảy ra 2-7 ngày sau NMCT cấp do đứt cơ nhú hoặc dây chằng. Đứt có thể hoàn toàn hoặc liên quan đến một hoặc nhiều sợi và thường gặp với các NMCT thành sau (cơ nhú sau trong do chỉ có một động mạch cung cấp máu) hơn là nhồi máu thành trước (cơ nhú trước bên).
Đứt cơ nhú thường có biểu hiện rối loạn huyết động đột ngột kèm theo khó thở cấp, phù phổi và/hoặc sốc tim. Tiếng thổi tâm thu thường không được đánh giá đúng mức. Siêu âm tim cấp cứu để xác định chẩn đoán.
Điều trị ngay lập tức giảm hậu tải để giảm thể tích trào ngược và sung huyết phổi. Thuốc lợi tiểu đường tĩnh mạch và thuốc dãn mạch/hỗ trợ co bóp cơ, cũng như bóng đối xung, có thể giúp ổn định BN để chuẩn bị chụp mạch và phẫu thuật. Phẫu thuật cấp cứu là phương pháp điều trị được lựa chọn mặc dù nó có tỷ lệ tử vong do phẫu thuật cao (20-25%). Thay van thường được chỉ định, nhưng các trường hợp sửa chữa thành công bằng cách khâu cơ nhú ngày càng được báo cáo nhiều hơn và dường như là một lựa chọn tốt hơn ở những nơi có nhiều kinh nghiệm.
5.4.2 Biến chứng rối loạn nhịp tim
5.4.2.1 Rối loạn nhịp trên thất
Rung nhĩ là rối loạn nhịp trên thất thường gặp nhất, chiếm 21% các trường hợp NMCT. Rung nhĩ có thể đã có sẵn trước đó, rung nhĩ khởi phát lần đầu hoặc phát hiện lần đầu. BN NMCT kèm theo rung nhĩ có tỷ lệ tử vong và biến chứng cao hơn BN không có rung nhĩ. Đã có bằng chứng cho thấy điều trị NMCT cấp với ức chế men chuyển, statin và chẹn beta sớm làm giảm nguy cơ xuất hiện rung nhĩ.
Sốc điện chuyển nhịp khi BN có: rối loạn huyết động, thiếu máu cục bộ tiến triển hoặc suy tim tiến triển. Nếu BN không có các biểu hiện này, có thể sử dụng amiodaron tiêm tĩnh mạch khi BN có suy tim cấp không kèm huyết áp thấp. Nếu huyết áp thấp, có thể sử dụng Digoxin tiêm tĩnh mạch. Sau giai đoạn NMCT cấp, nếu rung nhĩ trở thành rung nhĩ kéo dài hoặc rung nhĩ vĩnh viễn thì xem xét điều trị kháng đông đường uống lâu dài dựa vào thang điểm CHA2DS2-VASc của BN.
5.4.2.2 Rối loạn nhịp thất
Ngoại tâm thu thất là rối loạn nhịp thường gặp và không liên quan tới tỷ lệ nhịp nhanh thất bền bi/rung thất. Điều trị bảo tồn bằng cách điều chỉnh thăng bằng kiềm toan và các rối loạn điện giải (duy trì nồng độ Kali >4,0 mmol/L và Magie >1,0 mmol/L). Sử dụng sớm các thuốc chẹn beta làm giảm nguy cơ ngoại tâm thu thất.
Nhịp nhanh thất và rung thất bao gồm cơn nhanh thất đơn dạng, cơn nhanh thất không bền bỉ, cơn nhanh thất đa dạng, tái phát, con nhanh thất tiến triển thành rung thất. Khoảng 6-8% BN NMCT cấp có nhanh thất ảnh hưởng huyết động. Điều trị cơ bản là tái tưới máu mạch vành sớm, sử dụng sớm chẹn beta nếu không có chống chỉ định và điều chỉnh các rối loạn toan kiềm, điện giải nếu có. Các rối loạn nhịp thất có huyết động không ổn định Trong trường hợp cơn nhanh thất tái phát nhiều lần hoặc sốc điện không thành công, nên sử dụng amiodaron đường tĩnh mạch. Trong trường hợp không đáp ứng với cả sốc điện và amiodaron đường tĩnh mạch, có thể tiến hành tạo nhịp vượt tần số hoặc đốt sóng cao tần ở các trung tâm có kinh nghiệm.
5.4.2.3 Rối loạn nhịp chậm
Nhịp chậm xoang và blốc nhĩ thất độ I thường gặp trong vòng vài giờ đầu của NMCT, đặc biệt là NMCT thành dưới (phản xạ Bezold-Jarisch) và thường không cần điều trị, sẽ tự hồi phục sau tái tưới máu. Nếu nhịp chậm gây huyết áp thấp, điều trị bằng atropin Blốc nhĩ thất độ II Mobitz I thường không cần điều trị, nếu gây rối loạn huyết động thì sử dụng atropin hoặc đặt máy tạo nhịp khi thất bại với atropin hoặc có tiến triển thành blốc nhĩ thất hoàn toàn.
Blốc nhĩ thất độ II Mobitz II kiểu 2:1 hoặc 3:1, cần được xử trí đặt máy tạo nhịp tạm thời, bất kể có tiến triển đến blốc nhĩ thất hoàn toàn hay không.
Đối với blốc nhĩ thất độ III, trong bệnh cảnh NMCT thành dưới, nếu blốc nhĩ thất xuất hiện thoáng qua thì không cần thiết đặt máy tạo nhịp tạm thời, trừ khi huyết động không ổn định hoặc có nhịp thoát <40 nhịp/phút. Đối với NMCT thành trước có blốc nhĩ thất độ III, cần đặt máy tạo nhịp tạm thời
5.4.3 Biến chứng suy tim
Suy tim là biến chứng thường gặp nhất và là một trong những yếu tố tiên lượng quan trọng nhất ở BN NMCTCSTCL. Chẩn đoán suy tim trong giai đoạn cấp của NMCTCSTCL chủ yếu dựa trên các triệu chứng, thăm khám lâm sàng và chụp X quang ngực. Đánh giá phân tầng nguy cơ dựa trên phân loại Killip. Trái ngược với suy tim mạn, peptide lợi niệu có giá trị hạn chế trong chẩn đoán suy tim cấp sau NMCT do thiếu giá trị ngưỡng xác định để chẩn đoán ở nhóm BN này. Có nhiều nguyên nhân gây suy tim trong rối loạn chức năng tâm thu thất trái là nguyên nhân thường gặp nhất, các rối loạn huyết động cũng như rối loạn nhịp, các biến chứng cơ học và rối loạn chức năng van tim nên được loại trừ. Vì vậy, siêu âm tim qua thành ngực sớm là bắt buộc để đánh giá mức độ tổn thương cơ tim, chức năng, thể tích tâm thu và tâm trương thất trái, chức năng van tim và phát hiện các biến chứng cơ học. Bất kỳ diễn tiến lâm sàng xấu đi đột ngột nào của BN, với bằng chứng về rối loạn huyết động, nên siêu âm tim đánh giá lại, đặc biệt tìm kiếm bằng chứng rối loạn chức năng thất trái tiến triển, hở van hai lá hoặc biến chứng cơ học.
Sung huyết phổi: có thể từ nhẹ đến trung bình (Killip 2) đến phù phổi (Killip 3), giải quyết sớm sau khi tái tưới máu và điều trị nội khoa, hoặc tiến triển thành suy tim mạn tính, cần được điều trị theo các hướng dẫn hiện hành,
Tụt huyết áp được định nghĩa là huyết áp tâm thu <90 mmHg kéo dài. Có thể do các nguyên nhân khác nhau, bao gồm rối loạn chức năng thất trái hoặc thất phải, cung lượng tim thấp, rối loạn nhịp, biến chứng cơ học, rối loạn chức năng van tim, giảm thể tích máu hoặc dùng thuốc quá mức. Tụt huyết áp có thể không có triệu chứng hoặc dẫn đến mất ý thức hoặc ngất. Tụt huyết áp nếu kéo dài có thể gây tổn thương thận cấp hoặc các biến chứng toàn thân khác. Do đó, tụt huyết áp nặng nên được điều trị càng sớm càng tốt.
Tình trạng cung lượng tim thấp đặc trưng bởi tụt huyết áp kéo dài và các dấu hiệu của tưới máu ngoại vi kém, bao gồm tổn thương thận và giảm lượng nước tiểu. Cung lượng tim thấp đơn độc thường gặp nhất ở BN nhỗi máu thất phải nặng nhưng có thể xuất hiện ở BN rối loạn chức năng thất trái, hở van hai lá hoặc biến chứng cơ học.
Sốc tim: sốc tim được định nghĩa là tụt huyết áp dai dẳng (huyết áp tâm thu <90 mmHg) mặc dù đã bù đủ dịch với các dấu hiệu giảm tưới máu. Sốc tim là nguyên nhân gây tử vong hàng đầu, với tỷ lệ tử vong nội viện >50%. Sốc tim thường không xảy ra trước nhập viện, một nửa số trường hợp xảy ra trong 6 giờ đầu tiên và 75% trong vòng 24 giờ đầu tiên. BN thường có biểu hiện tụt huyết áp, bằng chứng về cung lượng tim thấp (ví dụ: nhịp tim nhanh khi nghỉ, rối loạn tri giác, thiểu niệu và chi lạnh) và sung huyết phổi. Về mặt huyết động học, sốc tim được đặc trưng bởi chỉ số tim <2,2 L/phút/m, áp lực mao mạch phổi bít >18 mmHg và thể tích nước tiểu thường <20 mL/giờ. Sốc tim cũng được chẩn đoán nếu cần sử dụng các thuốc tăng co bóp cơ tim đường tĩnh mạch và/hoặc hỗ trợ cơ học để duy trì huyết áp tâm thu >90 mmHg.
5.4.4 Các biến chứng khác
5.4.4.1 Viêm màng ngoài tim
Viêm màng ngoài tim sớm sau NMCT thường xảy ra ngay sau NMCT và chỉ thoáng qua, trong khi viêm màng ngoài tim muộn do NMCT (hội chứng Dressler) thường xảy ra 1-2 tuần sau NMCT và được cho có cơ chế qua trung gian miễn dịch được kích hoạt bởi tổn thương ban đầu đối với mô màng ngoài tim do cơ tim hoại tử gây ra. Cả viêm màng ngoài tim sớm và muộn đều hiếm gặp trong thời kỳ PCI tiên phát và thường liên quan đến tái tưới máu muộn hoặc tái tưới máu mạch vành thất bại, cũng như kích thước vùng nhồi máu lớn hơn. Tiêu chuẩn chẩn đoán không khác với tiêu chuẩn chẩn đoán viêm màng ngoài tim cấp bao gồm hai trong số các tiêu chí sau: (i) đau ngực kiểu màng phổi (85-90% trường hợp), (ii) tiếng cọ màng ngoài tim (<33% trường hợp); (ii) thay đổi điện tâm đồ (<60% trường hợp), với đoạn ST chênh lên lan rộng mới, thường nhẹ và tăng dần, hoặc PR chênh xuống trong giai đoạn cấp tính; và (iv) tràn dịch màng ngoài tim (<60% trường hợp và thường nhẹ).
Kháng viêm được khuyến cáo trong viêm màng ngoài tim sau NMCTCSTCL cũng như trong các hội chứng màng ngoài tim sau tổn thương tim để giảm triệu chứng và giản tái phát. Aspirin được khuyến cáo là lựa chọn đầu tiên trong liệu pháp kháng viêm sau NMCTCSTCL với liều 500-1.000 mg mỗi 6-8 giờ trong 1-2 tuần, giảm tông liều hàng ngày xuống 250-500 mg sau 1-2 tuần để duy trì hiệu quả. Theo hướng dẫn của ESC năm 2015
về chẩn đoán và quản lý các bệnh màng ngoài tim, Colchicin được khuyến cáo là liệu pháp đầu tay như một liệu pháp bổ trợ cho aspirin/thuốc kháng viêm không steroid (3 tháng) và cũng được khuyến cáo cho các dạng tái phát (6 tháng). Corticosteroid không được khuyến cáo do nguy cơ làm mỏng sẹo với sự tiến triển thành phình hoặc vỡ phình. Chọc dò màng ngoài tim hiếm khi cần, trừ trường hợp rối loạn huyết động và có dấu hiệu chèn ép.
5.4.4.2 Tràn dịch màng ngoài tim
BN sau NMCTCSTCL bị tràn dịch màng ngoài tim đáp ứng các tiêu chuẩn chẩn đoán viêm màng ngoài tim nên được quản lý như bị viêm màng ngoài tim. Những BN không có dấu hiệu viêm nhưng phát hiện tràn dịch màng ngoài tim >10 mm hoặc những BN có triệu chứng nghi ngờ chèn ép tim, nên được nghi ngờ có vỡ bán cấp và xác định bằng siêu âm tim hoặc MRI tim nếu siêu âm tim không kết luận được. Chọc dò màng ngoài tim hiếm khi được chỉ định. Siêu âm tim sẽ phát hiện và xác định mức độ tràn dịch. Nếu là máu và tái lập nhanh, nên chọc thăm dò để tìm nguyên nhân.
5.4.4.3 Điều trị lâu dài và ra viện
BN NMCTSTCL được PCI tiên phát có thể xuất viện trong vòng 48-72 giờ. Sau giai đoạn cấp được điều trị dù tốt, không có nghĩa BN khỏi bệnh hoàn toàn. BN sẽ sống chung với bệnh lý động mạch vành và nguy cơ tái phát rất cao nếu không có chế độ điều trị, dự phòng thứ phát hợp lý. Sau khi ra viện, nên tiếp tục sử dụng các thuốc được sử dụng trong bệnh viện để kiểm soát thiếu máu cục bộ cơ tim. Điều trị giảm đau thắt ngực: nitrate; chẹn beta; chẹn kênh Canxi tiếp theo điều trị đã sử dụng trong viện như phần trên và như trong khuyến cáo với bệnh lý động mạch vành ổn định.
Thay đổi lối sống ngăn ngừa các yếu tố nguy cơ bệnh tim mạch với chế độ ăn khỏe mạnh và giảm cân hợp lý, ngừng hoàn toàn hút thuốc chủ động và bị động, hạn chế rượu bia, phát hiện và kiểm soát bệnh đái tháo đường, truyền thông giáo dục về các thuốc được dùng và sự cần thiết của dùng thuốc lâu dài và tuân thủ điều trị. Điều chỉnh các yếu tố nguy cơ như kiểm soát huyết áp, đường huyết, rối loạn lipid máu nếu có. Sử dụng kháng kết tập tiểu cầu kép (DAPT) và kháng kết tiểu cầu đơn tiếp theo, theo chiến lược dựa trên đánh giá nguy cơ chảy máu và huyết khối cá thể hóa trên từng BN. Bản cập nhật gần đây của ESC tập trung vào DAPT ở BN có bệnh mạch vành có thể giúp lựa chọn thời gian sử dụng tối ưu ở BN cao tuổi mắc HCVC. Để xác định thời gian sử dụng DAPT những khuyến cáo (nhóm IIb, mức độ bằng chứng A) sử dụng thang điểm PRECISE-DAPT tại thời điểm đặt stent mạch vành, trong khi thang điểm DAPT nên được sử dụng sau một năm điều trị DAPT không có biến cố. Mặc dù các điểm số này chưa được xác nhận trong các thử nghiệm ngẫu nhiên có đối chứng, điểm mạnh của cả hai điểm số là bao gồm cả thiếu máu cục bộ và chảy máu trong tính toán và do đó thực tế là giúp thầy thuốc xem xét lợi ích lâm sàng chung. Điều quan trọng là tuổi tác được bao gồm trong cả hai điểm số và có liên quan đến sự gia tăng chảy máu rõ rệt hơn so với nguy cơ huyết khối, cả trong năm đầu tiên và sau đó. Điều này cho thấy rằng, thời gian DAPT ngắn hơn có thể là lựa chọn ưu tiên ở BN cao tuổi.
Với BN có tiền sử chảy máu (tiêu hóa, xuất huyết não) hoặc trong thời gian dùng DAPT có chảy máu hoặc kèm theo thiếu máu, NCT suy yếu, gầy gò hoặc đánh giá thang điểm PRECISE-DAPT >25 điểm (www.precisedaptscore.com) có thể cân nhắc rút ngắn thời gian sử dụng DAPT xuống còn 6 tháng thậm chí 1-3 tháng, sau đó chỉ dùng kháng kết tập tiểu cầu đơn”. Với BN nguy cơ chảy máu thấp (không có các yếu tố trên) và nguy cơ huyết khối cao như BN có tổn thương động mạch vành phức tạp, đặt stent thân chung động mạch vành trái hoặc đặt nhiều stent hoặc có tiền sử huyết khối trong stent thì nên dùng DAPT kéo dài, có thể trên 12 tháng nếu có thể.
6 Kết luận
Chẩn đoán NMCTCSTCL ở BN cao tuổi gặp nhiều khó khăn vì biểu hiện lâm sàng không điển hình. Tiếp cận điều trị ở BN cao tuổi nên kết hợp nhiều yếu tố thông qua đánh giá toàn diện lấy BN làm trung tâm, xem xét sở thích cá nhân, chất lượng cuộc sống và kỳ vọng sống hơn là chỉ dựa vào số tuổi. Tuổi cao không nên là rào cản của việc chụp và tái tưới máu mạch vành ngay lập tức ở BN NMCTCSTCL. Sử dụng thuốc chống huyết khối nên được cá nhân hóa ở BN cao tuổi, xem xét rút ngắn thời gian dùng DAPT ở bệnh nhân có nguy cơ chảy máu cao, sử dụng thuốc ức chế P2Y12 ít mạnh hơn (clopidogre hoặc prasugrel 5 mg mỗi ngày) cũng như sử dụng thận trọng các thuốc chuyển hóa qua thận. Cuối cùng, các nghiên cứu về điều trị NMCTCSTCL ở BN cao tuổi hiện nay khổng nhiều do đó cần nhiều hơn nữa các nghiên cứu ở nhóm BN này để có cách tiếp cận hiệu quả và toàn diện hơn.
7 Tài liệu tham khảo
- Nguyễn Văn Tân, Nguyễn Văn Trí, Nguyễn Thanh Huân (2023). “Nhồi máu cơ tim cấp có ST chênh lên ở người cao tuổi”, Cấp cứu các bệnh thường gặp ở người cao tuổi. Nhà xuất bản Y học, trang 40-77. Tải bản PDF tại đây.
- Alexander KP, Newby LK, Armstrong PW, et al. (2007) Acute coronary care in the elderly, part II: ST-segment-elevation myocardial infarction: A scientific statement for healthcare profes- sionals from the American Heart Association Council on Clinical Cardiology: In collabora- tion with the Society of Geriatric Cardiology. Circulation.
- Hordijk-Trion M, Lenzen M, Wijns W, et al. (2006) Patients enrolled in coronary intervention trials are not representative of patients in clinical practice: results from the Euro Heart Survey on Coronary Revascularization. European heart journal.
- Kristensen SD, Aboyans V. (2018) 2017 ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation. Eur Heart J.
- Lattuca B, Kerneis M, Zeitouni M, et al. (2019) Elderly patients with ST-segment elevation myocar- dial infarction: a patient-centered approach. Drugs & Aging.
- Mozaffarian D, Benjamin EJ, Go AS, et al. (2016) Heart disease and stroke statistics-2016 update: a report from the American Heart Association. Circulation.
- Goff Jr DC, Lloyd-Jones DM, Bennett G, et al. (2014) 2013 ACC/AHA guideline on the assessment of cardiovascular risk: a report of the American College of Cardiology/American Heart As- sociation Task Force on Practice Guidelines. Circulation.
- Appleby CE, Ivanov J, Mackie K, Džavík V, Overgaard CB. (2011) In-hospital outcomes of very elderly patients (85 years and older) undergoing percutaneous coronary intervention. Catheterization and Cardiovascular Interventions.
- Ogunbayo GO, Misumida N, Ayoub K, et al. (2018) Temporal trends, characteristics and outcomes of fibrinolytic therapy for ST-elevation myocardial infarction among patients 80 years or older. Catheterization and Cardiovascular Interventions.
- O'gara PT, Kushner FG, Ascheim DD, et al. (2013) 2013 ACCF/AHA guideline for the management of ST-elevation myocardial infarction: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. Journal of the American College of cardiology.
- Fuster V, Badimon L, Badimon JJ, Chesebro JH. (1992) The pathogenesis of coronary artery disease and the acute coronary syndromes. New England Journal of medicine.
- Mozaffarian D, Benjamin EJ, Go AS, et al. (2015) Heart disease and stroke statistics-2015 update: a report from the American Heart Association. Circulation.
- Fuster V. (2000) Acute coronary syndromes: the degree and morphology of coronary stenoses. Journal of the American College of Cardiology.
- Gregoratos G. (2001) Clinical manifestations of acute myocardial infarction in older patients. The American journal of geriatric cardiology.
- Kannel WB, Abbott RD.(1984) Incidence and prognosis of unrecognized myocardial infarction: an update on the Framingham study. New England Journal of Medicine.
- Han JH, Lindsell CJ, Hornung RW, et al. (2007) The elder patient with suspected acute coronary syndromes in the emergency department. Academic Emergency Medicine.
- Aronow WS. (1987) Prevalence of presenting symptoms of recognized acute myocardial infarction and of unrecognized healed myocardial infarction in elderly patients. The American Journal of Cardiology.
- Li F, Li D, Yu J, et al. (2021) Silent Myocardial Infarction and Long-Term Risk of Frailty: The Atherosclerosis Risk in Communities Study. Clinical Interventions in Aging.
- Rich MW. (2006) Epidemiology, clinical features, and prognosis of acute myocardial infarction in
- the elderly. The American journal of geriatric cardiology.
- Kafetz K. (2000) Acute Emergencies and Critical Care of the Geriatric Patient Edited by Thomas T. Yoshikawa and Dean C. Norman New York: Marcel Dekker,
- Bộ Y tế. (2020) Thực hành chẩn đoán và điều trị bệnh động mạch vành.
- Sgarbossa EB, Pinski SL, Barbagelata A, et al. (1996) Electrocardiographic diagnosis of evolving acute myocardial infarction in the presence of left bundle-branch block. New England Journal of Medicine.
- Smith SW, Dodd KW, Henry TD, Dvorak DM, Pearce LA. (2012) Diagnosis of ST-elevation myo- cardial infarction in the presence of left bundle branch block with the ST-elevation to S-wave ratio in a modified Sgarbossa rule. Annals of emergency medicine.
- Nable JV, Brady W. (2009) The evolution of electrocardiographic changes in ST-segment elevation myocardial infarction. The American journal of emergency medicine.
- Leonardi S, Bueno H, Ahrens I, Hassager C, Bonnefoy E, Lettino M. (2018) Optimised care of elderly patients with acute coronary syndrome. European Heart Journal: Acute Cardiovascular Care.
- Anderson JL, Adams CD, Antman EM, et al. (2007) ACC/AHA 2007 guidelines for the manage- ment of patients with unstable angina/non-ST-elevation myocardial infarction: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guide- lines (Writing Committee to Revise the 2002 Guidelines for the Management of Patients With Unstable Angina/Non-ST-Elevation Myocardial Infarction) developed in collaboration with the American College of Emergency Physicians, the Society for Cardiovascular Angiography and Interventions, and the Society of Thoracic Surgeons endorsed by the American Association of Cardiovascular and Pulmonary Rehabilitation and the Society for Academic Emergency Medicine. Journal of the American College of Cardiology.
- Thygesen K, Alpert JS, Jaffe AS, et al. (2018) Fourth universal definition of myocardial infarction
- (2018). Journal of the American College of Cardiology.
- Killip III T, Kimball JT. (1967) Treatment of myocardial infarction in a coronary care unit: a two year experience with 250 patients. The American journal of cardiology.
- Morrow DA, Antman EM, Charlesworth A, et al. (2000) TIMI risk score for ST-elevation myocar- dial infarction: a convenient, bedside, clinical score for risk assessment at presentation: an intravenous nPA for treatment of infarcted myocardium early II trial substudy. Circulation,
- Morrow DA, Antman EM, Parsons L, et al. (2001) Application of the TIMI risk score for ST-eleva- tion MI in the National Registry of Myocardial Infarction 3. Jama.
- Granger CB, Goldberg RJ, Dabbous O, et al. (2003) Predictors of hospital mortality in the global registry of acute coronary events. Archives of internal medicine.
- Fox KA, FitzGerald G, Puymirat E, et al. (2014) Should patients with acute coronary disease be stratified for management according to their risk? Derivation, external validation and outcomes using the updated GRACE risk score. BMJ open.
- Neumann F-J, Sousa-Uva M, Ahlsson A, et al. (2019) 2018 ESC/EACTS Guidelines on myocardial revascularization. European heart journal.
- Members WC, Lawton JS, Tamis-Holland JE, et al. (2022) 2021 ACC/AHA/SCAI guideline for coronary artery revascularization: a report of the American College of Cardiology/American Heart Association Joint Committee on Clinical Practice Guidelines. Journal of the American College of Cardiology.
- Topol EJ, Teirstein PS. (2015) Textbook of interventional cardiology E-Book. Elsevier Health Sci- ences.
- Kandan SR, Johnson TW. (2015) Contemporary Antiplatelet Strategies in the Treatment of STEMI using Primary Percutaneous Coronary Intervention. Interventional Cardiology Review.
- Group I-C. (1988) Randomized trial of intravenous streptokinase, oral aspirin, both, or neither among 17,187 cases of suspected acute myocardial infarction: ISIS-2. Journal of the Ameri- can College of Cardiology.
- Interventions EAfPC. (2010) The task force on myocardial revascularization of the European Society of Cardiology (ESC) and the European Association for Cardio-Thoracic Surgery (EACTS). Eur Heart J.
- O'gara PT, Kushner FG, Ascheim DD, et al. (2013) 2013 ACCF/AHA guideline for the management of ST-elevation myocardial infarction: executive summary: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. Circulation.
- Mehta SR, Yusuf S, Peters RJ, et al. (2001) Effects of pretreatment with clopidogrel and aspirin lowed by long-term therapy in patients undergoing percutaneous coronary intervention: the PCI-CURE study. The Lancet.
- Sabatine MS, Cannon CP, Gibson CM, et al. (2005) Effect of clopidogrel pretreatment before per- cutaneous coronary intervention in patients with ST-elevation myocardial infarction treated with fibrinolytics: the PCI-CLARITY study. Jama.
- Brandt JT, Payne CD, Wiviott SD, et al. (2007) A comparison of prasugrel and clopidogrel loading doses on platelet function: magnitude of platelet inhibition is related to active metabolite formation. American heart journal.
- Wiviott SD, Braunwald E, McCabe CH, et al. (2007) Prasugrel versus clopidogrel in patients with acute coronary syndromes. New England Journal of Medicine.
- Montalescot G, Wiviott SD, Braunwald E, et al. (2009) Prasugrel compared with clopidogrel in patients undergoing percutaneous coronary intervention for ST-elevation myocardi- al infarction (TRITON-TIMI 38): double-blind, randomised controlled trial. The Lancet.
- Capodanno D, Dharmashankar K, Angiolillo DJ. (2010) Mechanism of action and clinical develop- ment of ticagrelor, a novel platelet ADP P2Y 12 receptor antagonist. Expert review of cardio- vascular therapy.
- Wallentin L, Becker RC, Budaj A, et al. (2009) Ticagrelor versus clopidogrel in patients with acute coronary syndromes. New England Journal of Medicine.
- Arslan F, Damman P, Zwart Bd, et al. (2021) 2020 ESC Guidelines on acute coronary syndrome without ST-segment elevation. Netherlands Heart Journal.
- Valgimigli M, Bueno H, Byrne RA, et al. (2018) 2017 ESC focused update on dual antiplatelet ther- apy in coronary artery disease developed in collaboration with EACTS: The Task Force for dual antiplatelet therapy in coronary artery disease of the European Society of Cardiology (ESC) and of the European Association for Cardio-Thoracic Surgery (EACTS). European heart journal
- Bộ Y tế. (2019) Hướng dẫn chẩn đoán và xử trí hội chứng vành cấp
- Malmberg K, Yusuf S, Gerstein HC, et al.(2000) Impact of diabetes on long-term prognosis in patients with unstable angina and non-Q-wave myocardial infarction: results of the OA- SIS (Organization to Assess Strategies for Ischemic Syndromes) Registry. Circulation.
- Montalescot G, Zeymer U, Silvain J, et al. (2011) Intravenous enoxaparin or unfractionated heparin in primary percutaneous coronary intervention for ST-elevation myocardial infarction: the international randomised open-label ATOLL trial. The Lancet.
- de Lemos JA, Blazing MA, Wiviott SD, et al. (2004) Enoxaparin versus unfractionated heparin in patients treated with tirofiban, aspirin and an early conservative initial management strategy: results from the A phase of the A-to-Z trial. European heart journal.
- Committee SE. (2002) Superior yield of the new strategy of enoxaparin, revascularization and gly- coprotein IIb/IIIa inhibitors. The SYNERGY trial: study design and rationale Am Heart J.
- Hogg K, Weitz JI. (2017) Blood Coagulation and Anticoagulant, Fibrinolytic, and Antiplatelet Drugs. Brunton LL, Hilal-Dandan R, Knollmann BC, eds. Goodman & Gilman's: The Pharmacological Basis of Therapeutics, 13e. McGraw-Hill Education
- Bahit MC, Kochar A, Granger CB. (2018) Post-myocardial infarction heart failure. JACC: Heart failure.
- Gayet J, Harish G. (2002) Optimal Trial in Myocardial Infarction with the Angiotensin II Antagonist Losartan. The OPTIMAAL trial: losartan or captopril after acute myocardial infarction. Lancet.
- Pfeffer MA, McMurray J, Leizorovicz A, et al. (2000) Valsartan in acute myocardial infarction trial (VALIANT): rationale and design. American heart journal.
- Pitt B, Remme W, Zannad Ff, et al. (2003) Eplerenone Post-Acute Myocardial Infarction Hear Failure Efficacy and Survival Study Investigators. Eplerenone, a selective aldosterone block- er, in patients with left ventricular dysfunction after myocardial infarction.
- Mach F, Baigent C, Catapano AL, et al. (2020) 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk: the Task Force for the management of dyslipidaemias of the European Society of Cardiology (ESC) and European Atherosclerosis Society (EAS). European heart journal.
- Maisch B, Seferović PM, Ristić AD, et al. (2004) Guidelines on the diagnosis and management of pericardial diseases executive summary: the Task Force on the Diagnosis and Manage- ment of Pericardial Diseases of the European Society of Cardiology. European heart journal.

