Xử lý chứng chóng mặt ở người cao tuổi thế nào để hạn chế biến chứng nguy hiểm

Đại học Y Dược Thành phố Hồ Chí Minh - Bộ môn Lão khoa
Chủ biên PGS.TS.BS. Nguyễn Văn Tân
PGS.TS.BS. Nguyễn Văn Trí
TS.BS. Nguyễn Thanh Huân
Các tác giả tham gia biên soạn
TS.BS Trần Công Thắng
Chóng mặt có thể gặp ở bất kỳ lứa tuổi nào. Thế nhưng, với người cao tuổi, cần thận trọng với chứng chóng mặt vì có thể là dấu hiệu của bệnh lý hay có thể gây nguy hiểm cho người cao tuổi. Trong bài viết này, Trung Tâm Thuốc Central Pharmacy (trungtamthuoc.com) xin gửi đến bạn đọc thông tin về cấp cứu chóng mặt ở người cao tuổi.
1 Mở đầu
Tình huống lâm sàng thứ nhất: một người bệnh 60 tuổi đến khám vì chóng mặt dữ dội vào lúc sáng sớm khi thức dậy, kèm theo buồn ói và ói rất nhiều. Chóng mặt tăng nhiều lên nhiều khi người bệnh thay đổi tư thế và thuyên giảm khi nằm yên.
Tình huống lâm sàng thứ 2: một người 65 tuổi bệnh đến khám với than phiền đau đầu chóng mặt xoay tròn, đi kèm ù tai. Cơn chóng mặt kéo dài một vài ngày, sau đó thuyên giảm nhưng tình trạng ù tai vẫn còn.
Tình huống lâm sàng thứ 3: một người bệnh 70 tuổi đến khám vì cảm giác tối sầm khi đứng dậy. Cảm giác này kéo dài khoảng một phút, làm cho người bệnh có cảm giác chao đảo và rất lo lắng. Tình trạng này lặp lại nhiều lần trong ngày, đặc biệt khi người bệnh nó thay đổi từ tư thế ngồi sang tư thế đứng.
Trên đây là các tình huống mà người bệnh thường đi đến gặp bác sĩ với than phiền chóng mặt.
Chóng mặt là một triệu chứng của rối loạn chức năng tiền đình và được mô tả là cảm giác chuyển động, thường nhất là cảm giác quay. Chóng mặt là một trong những than phiền chính của người cao tuổi tại các phòng khám và phòng cấp cứu. Các bác sĩ lão khoa không chỉ đối mặt với những tình trạng người cao tuổi chóng mặt mà còn gặp phải vấn đề té ngã. Điều quan trọng là phải phân biệt các triệu chứng chóng mặt với các dạng chóng mặt khác, chẳng hạn như chóng mặt kiểu tiền ngất. Mặt khác, chóng mặt có thể do nguyên nhân trung ương và ngoại biên, lành tính và nguy hiểm. Nhận biết phân loại nguyên nhân của chóng mặt, đưa ra chẩn đoán phân biệt và các quyết định điều trị là kiến thức và kỹ năng rất quan trọng cho bác sĩ lão khoa trong thực hành hàng ngày.
2 Dịch tễ học
Chóng mặt và choáng váng là một trong những triệu chứng phổ biến nhất ở bệnh nhân cao tuổi đi kèm nguy cơ té ngã. Chóng mặt chiếm tỷ lệ 15 tới 35% dân số chung. Có đến 19,6% người trên 65 tuổi than phiền chóng mặt trong vòng 12 tháng trước đó.
Các than phiền về thăng bằng đi kèm chóng mặt bao gồm đi không vững (68%) và khó khăn khi đi trên bề mặt không bằng phẳng (55%), chóng mặt kéo dài khi thay đổi hướng đi (30%) và ngất xỉu (30%)
Hình 1 ghi nhận tỷ lệ chóng mặt do rối loạn tiền đình (vestibular vertigo) và than phiền choáng váng mất thăng bằng (dizziness) theo lứa tuổi. Kết quả cho thấy choáng váng mất thăng bằng là than phiền khá nhiều trên người chóng mặt. Ở độ tuổi 60 đến 69, tỷ lệ chóng mặt trên choáng váng ở nam và nữ lần lượt là 3,6/14,7 và 10,5/26,2.
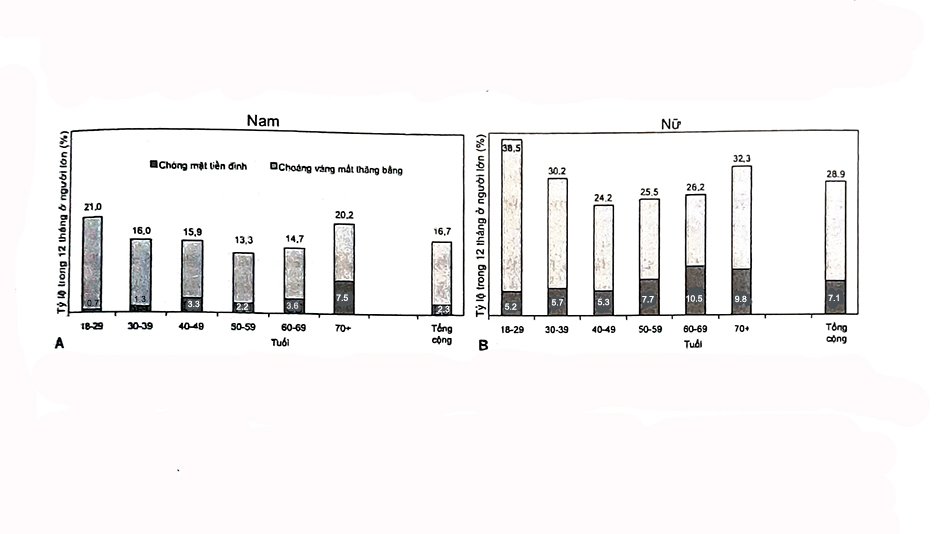
Chóng mặt ảnh hưởng đến cả nam và nữ nhưng phổ biến ở phụ nữ hơn nam giới khoảng hai đến ba lần. Phụ nữ cao tuổi có than phiền chóng mặt nhiều hơn nam giới (21% vs 18%). Các nghiên cứu ghi nhận 1/3 người cao tuổi có than phiền chóng mặt. Chóng mặt có tỷ lệ tái phát lên đến 89%, chỉ có 11% bị một lần. Một nghiên cứu trên 4.869 bệnh nhân tại Đức năm 2005 đã ghi nhận tỷ lệ có chóng mặt trong đời ở người trưởng thành trong độ tuổi 18-79 là 7,4%, tỷ lệ lưu hành trong 1 năm 4,9% và tỷ lệ mắc mới trong năm là 1,4%. Sau cơn chóng mặt đầu tiên, tỷ lệ chóng mặt kéo dài có thể lên đến 20%. Không nên đánh giá thấp tác động của chóng mặt vì gần 80% số người tham gia khảo sát cho biết họ bị gián đoạn trong các hoạt động hàng ngày, bao gồm cả việc làm và cần được chăm sóc y tế bổ sung. Trong nghiên cứu dịch tễ học từ Đức mô tả ở trên, những người tham gia bị chóng mặt tiền đình và chóng mặt không do tiền đình báo cáo đã đi khám bệnh (70% và 54%), nghỉ ốm (41% và 15%), gián đoạn các hoạt động hàng ngày (40% và 12%) và hạn chế rời khỏi nhà (19% và 10%).
Chóng mặt là triệu chứng của nhiều nguyên nhân. Có thể kể đến các nguyên nhân thường gặp của rối loạn tiền đình ngoại biên, nhóm ít gặp hơn là bệnh lý tiền đình trung ương, bao gồm cả nguyên nhân tim mạch và thuốc. Giảm thị lực, giảm phản xạ cơ xương cũng góp phần tạo ra triệu chứng chóng mặt. Một nguyên nhân có liên quan đến chóng mặt kéo dài là căn nguyên tâm lý. Trong các nguyên nhân chính của rối loạn tiền đình, ba căn nguyên thường gặp nhất là chóng mặt tư thế kịch phát lành tính, migrain tiền đình và bệnh Menière với tỷ lệ bệnh hiện mắc lần lượt là 1,6%, 1,7% và 0,51%.
Chóng mặt có thể kích hoạt hoặc làm trầm trọng thêm các vấn đề tâm thần, không có tương quan với mức độ nặng trong thăm khám chóng mặt.Một nghiên cứu cộng đồng báo cáo hơn một phần tư (28%) số người bị chóng mặt đã cung cấp các triệu chứng của chứng rối loạn lo âu. Trong số những người đang bị chóng mặt, 18% có rối loạn hoảng sợ, tiếp theo và choáng váng đặc biệt cao ở người cao tuổi và có thể làm giảm đáng kể sức khỏe tuổi già, bao gồm cả chất lượng của cuộc sống, hoạt động thể chất, đời sống xã hội và các hoạt động là 13% mắc rối loạn lo âu lan tỏa và 9% mắc ám ảnh sợ xã hội. Tác động của chóng mặt đặc biệt cao ở người cao tuổi và có thể làm giảm đáng kể sức khỏe tuổi già, bao gồm cả chất lượng cuộc sống, hoạt động thể chất, đời sống xã hội và các hoạt động của sinh hoạt hàng ngày. Chóng mặt làm tăng nguy cơ té ngã ở người cao tuổi, trong số đó 23% bị chấn thương liên quan đến té ngã ít nhất một lần mỗi năm. Do đó, ở người cao tuổi bị chóng mặt, cần đánh giá cụ thể nguy cơ té ngã và các biến chứng của chúng.
3 Sinh lý bệnh
Chóng mặt là bệnh lý liên quan đến rối loạn của chức năng thân kinh tiền đình. Do đó, để hiểu về sinh lý bệnh của chóng mặt chúng ta cần nắm rõ đặc điểm giải phẫu sinh lý của hệ thống tiền đình.
Hệ thống tiền đình chịu trách nhiệm cho thăng bằng, phản xạ tư thế và cử động mắt, và là một trong những cơ quan cổ nhất của não bộ. Nó gồm một thành phần dẫn truyền ngoại biên tiếp hợp với thân não (bao gồm cả nhân vận nhãn) và từ đó đến đồi thị và vỏ não cảm giác cũng như tiểu não và tủy gai.
3.1 Thành phần dẫn truyền ngoại biên bao gồm
Mê đạo được cấu tạo từ 2 cơ quan sỏi tai (soan nang - utricle và cầu nang - saccule) và các bóng nằm trong 3 ống bán khuyên (Hình 2).
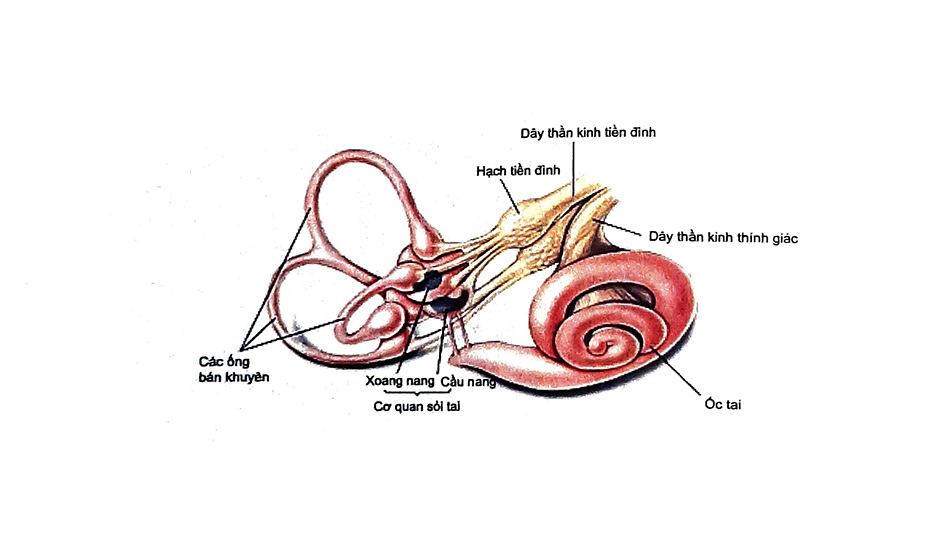
Các tế bào sòi tai chịu trách nhiệm chính cho vị trí đầu thẳng và gia tốc thẳng trong ba ống bán khuyên thì phụ trách gia tốc xoay của đầu. Các tế bào lông (hair cell) được tìm thấy trong cơ quan sỏi tai và các bóng có cấu trúc tương tự như các tế bào lông của a ốc tai. Cũng như trong ốc tai, lông lập thể (stereocilia) hướng về phía lông rung (kinocilium) làm khử cực tế bào và làm cho các chất dẫn truyền được phóng thích từ tế bào lông, dẫn đến sự hoạt hóa của sợi hướng tâm liên quan. Điều ngược lại cũng xảy ra nếu các lông lập thể hướng về phía đối diện (Hình 3).
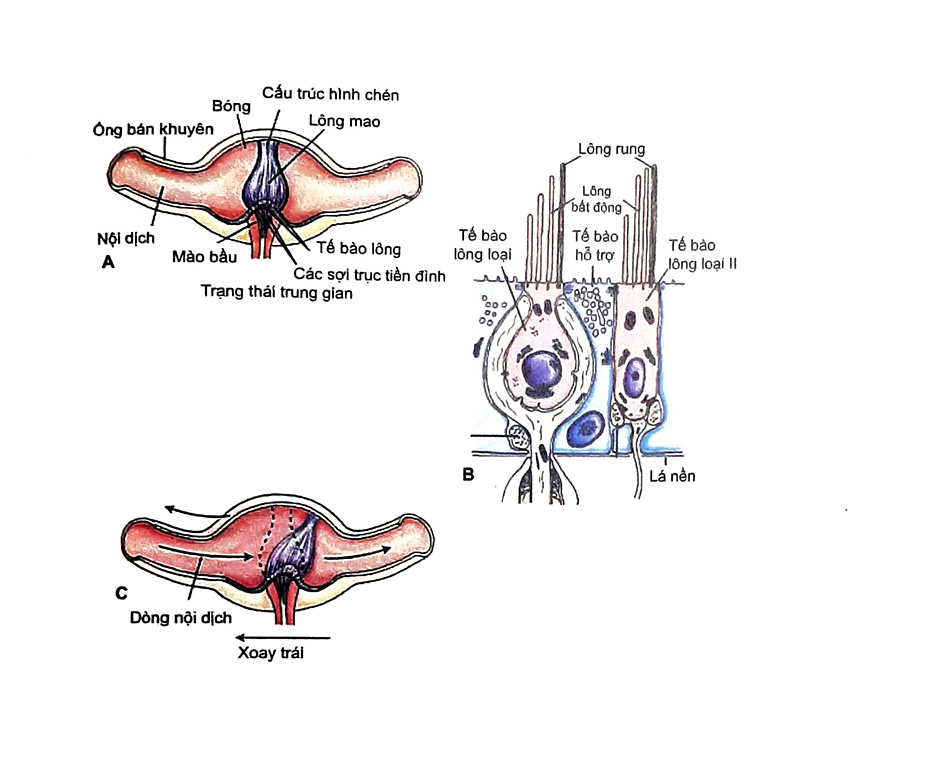
Sự di chuyển của các tế bào lông liên quan với cử động xoay của đầu (các thụ thể bóng trong ống bán khuyên) và gia tốc hay độ nghiêng của đầu (cơ quan sỏi tai trong soan nang) từ đó tạo ra tín hiệu điện dẫn truyền trong thần kinh tiền đỉnh về nhân tiền đình ở thân não.
3.2 Hệ thống tiền đình trung ương và các phản xạ tiền đình
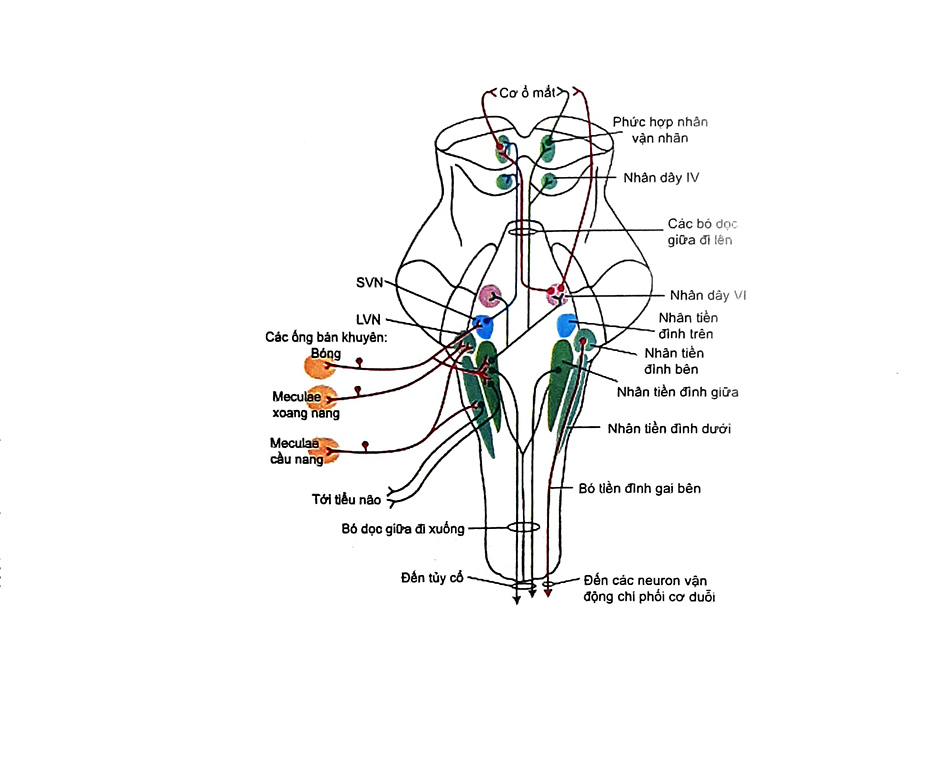
Những sợi tiền đình hướng tâm trong thần kinh sọ VIII có thân tế bào nằm trong hạch tiền đình (hạch Scarpa) và tận cùng ở 1 trong 4 nhân tiền đình ở hành não, các nhân này cũng nhận thông tin từ thụ thể cơ ở cổ và hệ thống thị giác.
Các nhân tiền đình kết nối với:
- Tủy gai
- Nhân tiền đình đổi bên
- Tiểu não
- Nhân vận nhãn
- Đồi thị 2 bên
Một số trong các cấu trúc này có vai trò quan trọng trong cử động mắt theo phản xạ,khả năng duy trì thị giác cố định trong khi cử động đầu - phản xạ tiền đình-mắt. Những kết nối khác của nhân tiền đình có vai trò quan trọng trong duy trì tư thế và dáng bộ. Các thông tin tiền đình tận cùng ở vỏ não cảm giác thân thê nguyên phát và vỏ não đính (Hình 4).
3.3 Rối loạn hệ thống tiền đình
Sự bất đối xứng trong hệ thống tiền đình gây ra triệu chứng chóng mặt. Sự bất đối xứng có thể do tổn thương hoặc rối loạn chức năng ở hệ thống ngoại biên, chẳng hạn như mê đạo tiền đỉnh hoặc dây thần kinh tiền đình hoặc rối loạn trung ương ở thân não hoặc tiểu não.
Mặc dù rối loạn tiền đình có thể xảy ra vĩnh viễn, nhưng triệu chứng chóng mặt không bao giờ là vĩnh viễn do hệ thống thần kinh trung ương thích nghi qua nhiều ngày đến nhiều tuần.
3.4 Nguyên nhân
Chóng mặt thường bị gây ra bởi rối loạn chức năng trong hệ thống tiền đình do tổn thương ngoại biên hoặc trung ương.
3.4.1 Các nguyên nhân ngoại biên
Các nguyên nhân ngoại biên bao gồm hai nguyên nhân chóng mặt phổ biến là chóng mặt tư thế kịch phát lành tính (BPPV, benign paroxysmal positional vertigo) và bệnh Ménière.
BPPV là kết quả của sự lăng đọng tinh thể Canxi carbonate trong ống bán khuyên, đặc biệt là phút. Không giống như BPPV, bệnh nhân mắc bệnh Ménière thường bị ù tai, giảm thính bán khuyên sau, và gây ra các cơn chóng mặt thoáng qua lặp lại, thường rất ngắn dưới một lực và đây tại ngoài kèm theo triệu chứng chóng mặt sau đó. Tràn dịch nội dịch là một đặc điểm bệnh lý khác biệt của bệnh Ménière. Các triệu chứng của bệnh Ménière là kết quả của sự gia tăng thể tích nội dịch trong các ống bán khuyên.
Hai nguyên nhân khác gây chóng mặt ngoại biên bao gồm viêm mê đạo cấp tính và viêm dây thần kinh tiền đình. Cả hai đều phát sinh từ chứng viêm nhiễm, thường do nhiễm virus. Một nguyên nhân chóng mặt khác do virus Herpes zoster gây ra, còn được gọi là hội chứng Ramsay Hunt. Trong hội chứng Ramsay Hunt, chóng mặt là kết quả của thần kinh tiền đình ốc tai. Dây thần kinh mặt cũng thường bị ảnh hưởng, dẫn đến liệt mặt. việc tái kích hoạt vi rút Varicella-Zoster (VZV) tiềm ẩn trong hạch gối dẫn đến viêm dây Các nguyên nhân ngoại biên ít phổ biến hơn bao gồm cholesteatoma, xơ cứng tai (oto- sclerosis) và rò ngoại dịch. Cholesteatoma là những tổn thương giống như u nang chứa chũm. Xơ cứng tại được đặc trưng bởi sự phát triển bất thường của xương ở tai giữa, dẫn đến mất thính lực dẫn truyền và có thể ảnh hưởng đến ốc tai, đồng thời gây ù tai và chóng mặt". Rò ngoại dịch là một nguyên nhân khác ít phổ biến hơn gây chóng mặt ngoại biên và thường do chấn thương gây tổn thương ống bán khuyên trên.
3.4.2 Các nguyên nhân trung ương
Luôn phải chẩn đoán phân biệt các nguyên nhân trung ương khi gặp bệnh nhân than phiền chóng mặt. Đột quỵ do thiếu máu cục bộ hoặc xuất huyết, đặc biệt liên quan đến tiểu não hoặc hệ động mạch đốt sống nền, đe dọa đến tính mạng và phải được loại trừ bằng tiền sử, khám thực thể tìm dấu thần kinh định vị và các xét nghiệm chẩn đoán cần thiết khác.
Các nguyên nhân trung ương nghiêm trọng khác bao gồm khối u, đặc biệt là những khối u phát sinh từ góc cầu tiểu não. Ví dụ về các khối u như u thần kinh đệm ở thân não, nguyên bào tủy và u tế bào Schwann của dây thần kinh tiền đình, có thể dẫn đến mất thính giác thần kinh giác quan cũng như các triệu chứng chóng mặt.
Migrain tiền đình là một nguyên nhân trung ương phổ biến của triệu chứng chóng mặt. Chúng được đặc trưng bởi những cơn đau đâu một bên kết hợp với chóng mặt và các triệu chứng khác bao gồm buồn nôn, nôn, sợ ánh sáng và sợ tiếng ồn.
Cuối cùng, bệnh đa xơ cứng có liên quan đến cả nguyên nhân trung ương và ngoại biên của chứng chóng mặt. Về trung ương, bệnh đa xơ cứng có thể gây chóng mặt với sự phát triển của các mảng mất myelin trong các đường kết nối tiền đình. BPPV là nguyên nhân ngoại biên phổ biến gây chóng mặt ở bệnh nhân đa xơ cứng.
Còn nhiều nguyên nhân trung ương khác có thể dẫn đến chóng mặt. Chúng bao gồm đến chứng chóng mặt do thuốc và rối loạn tâm lý, tâm trạng lo lắng và rối loạn dạng cơ thể. Các loại thuốc có liên quan đến chứng chóng mặt bao gồm thuốc chống co giật như Phenytoin và salicylat. Bảng 1 tổng kết các thuốc có thể gây ra chóng mặt.
| Nhóm | Các thuốc |
| Kháng viêm | NSAID: Ibuprofen, Celecoxib, Diclofenac, Dexketoprofen, ketorolac, naproxen, indomethacin Salicylate: acetylsalicylic acid Giảm đau: acetaminophen |
| Chống trầm cảm | SSRI TCA: Amitriptylin, imipramin, nortriptylin, trazodon MAOI: phenelzine, selegiline Khác: bupropion, Mirtazapine, nefazodon, venlafaxin |
| Hạ huyết áp | Chẹn alpha: prazosin, terazosin Chẹn beta: Atenolol, propranolol Chẹn kênh canxi: nifedipin, Verapamil, Amlodipin, lacidipin, nicardipin Ức chế ACE: Enalapril, zofenopril Chẹn thụ thể Angiotensin II: irbesartan |
| Chống co giật | Barbiturate, phenytoin, ethosuximide |
| Chống loạn thần | Chlorpromazin, fluphenazin, perphenazin, prochlorperazin, Thioridazin, trifluoroperazin, clozapin |
| Điều trị Parkinson | Bromocriptin, levodopalcarbidopa |
| Dãn cơ | Cyclobenzaprin, orphenadrin |
| Giải lo âu | Alprazolam, chlordiazepoxide, clonazepam, Diazepam, lorazepam, oxazepam |
| Ổn định khí sắc | Carbamazepin, Gabapentin, lamotrigin, oxcarbazepin |
ACE (angiotensin-converting enzyme): men chuyển, MAOI (monoamin oxidase inhibitor): thuốc ức chế monoamin oxidase, NSAID (non-steroidal anti-inflammatory drug): thuốc kháng viêm không steroid, SSRI (selective serotonin reuptake inhibitor): thuốc ức chế tái hấp thu serotonin chọn lọc, TCA (tricyclic antidepressant): chống trầm cảm 3 vòng.
Trong giai đoạn đại dịch COVID-19 hiện nay, chóng mặt là một than phiền thường gặp đối với những người nhiễm bệnh. Nhiễm COVID-19 có thể gây ra triệu chứng chóng mặt do ảnh hưởng trực tiếp lên cấu trúc hoặc chức năng của tai trong hoặc làm suy yếu hệ thống miễn dịch. Bên cạnh đó tình trạng lo âu trầm cảm gia tăng trong giai đoạn COVID-19 cũng có thể làm nặng nề thêm tình trạng chóng mặt. Ở người cao tuổi nguyên nhân chóng mặt có sự khác biệt hơn so với người trẻ tuổi.
4 Chẩn đoán
4.1 Bệnh sử và tiền sử
Mục tiêu đầu tiên trong chẩn đoán là xác định xem bệnh nhân có thực sự bị chóng mặt hay không, vì hầu hết bệnh nhân sẽ cho biết chóng mặt là triệu chứng chính. Có bốn loại chóng mặt cần phân biệt:
- Chóng mặt thực sự (vertigo): là cảm giác xoay tròn, tăng lên khi thay đổi tư thế. Chóng mặt này liên quan đến tổn thương hệ thống tiền đình ngoại biên và trung ương.
- Chóng mặt kiểu tiền ngất (presyncope): là cảm giác tối sầm và muốn xỉu khi thay đổi tư thế hoặc tự phát. Chóng mặt này liên quan đến thiếu máu não toàn bộ hoặc thiếu năng lượng trong các bệnh lý thiếu máu hoặc hạ đường huyết.
- Chóng mặt kiểu mất thăng bằng (disbalance): mất cảm giác vị thế cơ thể trong không gian nên người bệnh có dáng bộ và động tác không chính xác khi đi lại và dễ bị té. Chóng mặt này liên quan đến mất chức năng tiểu não.
- Chóng mặt kiểu choáng váng đầu (light headache): là cảm giác đong đưa không vững khi đang ngồi yên hoặc đứng yên làm cho người bệnh rất lo âu khi làm việc hoặc sinh hoạt. Chóng mặt này liên quan đến sự mệt mỏi của các tế bào thần kinh do hậu quả của các rối loạn bệnh lý trong cơ thể như rối loạn điện giải, hoặc mất ngủ, căng thẳng lo âu.
Để gợi ra các triệu chứng chóng mặt thực sự, hỏi bệnh sẽ tập trung vào “Bạn có cảm thấy như căn phòng đang quay xung quanh bạn không hoặc bạn đang có cảm giác bị xoay vòng không?”. Một khi triệu chứng chóng mặt thực sự đã được xác định, một bệnh sử toàn diện sẽ giúp thầy thuốc phân biệt giữa nguyên nhân trung ương và ngoại biên. Thời gian cơn chóng mặt là một yếu tố rất quan trọng để chẩn đoán nguyên nhân của chóng mặt. Ví dụ, chóng mặt cơn tái phát kéo dài vài phút hoặc ít hơn thường liên quan đến chóng mặt tư thế kịch phát lành tính. Một đợt duy nhất kéo dài vài phút đến hàng giờ có thể do migrain tiền đình gây ra hoặc thậm chí là do một nguyên nhân nghiêm trọng hơn là cơn thiếu máu não thoáng qua. Các cơn kéo dài hơn có thể gặp ở cả nguyên nhân ngoại biên và trung ương như viêm dây thần kinh tiền đình hoặc tai biến mạch máu não.
Khi đã xác định được thời gian của cơn chóng mặt, điều quan trọng là phải đánh giá các triệu chứng liên quan vì điều này có thể giúp phân biệt thêm nguyên nhân trung ương với nguyên nhân ngoại biên. Buồn nôn và nôn là điển hình của các cơn chóng mặt cấp tính và không đặc hiệu cho bất kỳ nguyên nhân cụ thể nào. Vì điều quan trọng là phải loại trừ các nguyên nhân trung ương có thể tiến triển hoặc đe dọa tính mạng, ví dụ như đột quỵ đốt sống nền hoặc bệnh đa xơ cứng, nên thầy thuốc phải hỏi về các khiếm khuyết thần kinh khu trú như nhìn đôi, nói khó, khó nuốt và tê hoặc yêu tay chân. Trong trường hợp không có thiếu sót thần kinh khu trú nào thì cũng không loại trừ hoàn toàn nguyên nhân nguy hiểm, nhưng nếu có thì đó là một dấu chứng quan trọng và cần đánh giá cẩn trọng thêm. Để phân biệt giữa các nguyên nhân trung ương và các triệu chứng liên quan, thầy thuốc nên hỏi về các triệu chứng đau đầu, sợ ánh sáng và ám điểm thị giác vì những triệu chứng này thường đi kèm với migrain tiền đình.
Có nhiều triệu chứng khác liên quan đến chóng mặt xuất phát từ một tổn thương ngoại biên. Bệnh nhân có thể bị điếc và ù tai khi liên quan đến bệnh Ménière. Họ có thể khai báo nhiễm vi-rút gần đây và nó có thể liên quan viêm mê cung cấp tính và viêm dây thần kinh tiền đình. Cuối cùng, điều quan trọng là phải xem lại danh sách thuốc của bệnh nhân và xem xét tiền sử xã hội về việc sử dụng chất gây nghiện hoặc rượu. Các loại thuốc có thể ảnh hưởng đến chức năng tiền đình bao gồm thuốc chống co giật, salicylat và kháng sinh (như nhóm gentamicin, kháng lao).
4.2 Triệu chứng thực thể
Khi kết hợp với một bệnh sử đầy đủ, việc thăm khám tập trung có thể giúp phát hiện thêm các yếu tố hỗ trợ chẩn đoán phân biệt nguyên nhân ngoại biên và trung ương của chứng chóng mặt.
- Đánh giá rung giật nhãn cầu là một phần quan trọng của khám bệnh nhân có triệu chứng chóng mặt. Một hệ thống tiền đình bình thường cho phép duy trì ánh nhìn trong a tiền đình mắt. Khi rối loạn chức năng một bên trong hệ thống tiền đình, mắt di chuyển từ từ ra khỏi mục tiêu và sau đó điều chỉnh bằng chuyển động nhanh theo hướng ngược lại, dẫn đến sự xuất hiện của “nhịp” gọi là rung giật nhãn cầu (nystagmus). Trong tổn thương tiền đình ngoại biên, pha nhanh cách xa bên bị ảnh hưởng, tần số và biên độ rung giật nhãn cầu sẽ tăng lên khi nhìn về phía có pha nhanh Ví dụ, nhìn sang phải sẽ làm tăng rung giật nhãn cầu bên phải. Các tổn thương trung ương có thể biểu hiện rung giật nhãn cầu theo bất kỳ hướng nào, trong khi các tổn thương ngoại biên thường biểu hiện rung giật nhãn cầu theo chiều ngang với thành phần xoắn bên trong.
- Test lắc đầu. Một kỹ thuật kiểm tra giúp xác định thêm nguyên nhân chóng mặt trung ương hay ngoại biên. Trong bài kiểm tra này, bệnh nhân được yêu cầu giữ cho đôi mắt của họ cố định vào một mục tiêu cố định trên tường. Người khám lắc nhanh đầu bệnh nhân sang phải hoặc trái khoảng 15 độ. Phản ứng bình thường là mắt vẫn nhìn vào và tạo ra sự trôi nhãn cầu mịn màng. Phản ứng bất thường là khi mắt bị kéo ra khỏi mục tiêu theo hướng quay đầu, sau đó là quay trở lại mục tiêu, tạo nên một cử động giật nh của nhãn cầu. Phản ứng này ngụ ý một tổn thương ngoại biên dẫn đến thiếu phản xạ tiền đình-mắt ở bên quay đầu.
- HINTS test. Người khám có thể kiểm tra độ lệch, bằng việc che một mắt và quan sát sự dịch chuyển theo chiều dọc của mắt khi không được che. Các tổn thương trung ương đôi khi tạo ra một độ lệch nhỏ. Khi kiểm tra test lắc đầu kết hợp với kiểm tra rung gửi nhãn cầu và kiểm tra độ lệch, chúng ta có một bài tổng hợp, gọi là HINTS test (Head Impulse-Nystagmus-Test for Skew)17. Test lắc đầu bình thường ở cả hai bên đi kèm với rung giật nhãn cầu thay đổi hướng hoặc lệch mắt có liên quan đến tổn thương trung ương. Test lắc đầu bất thường với rung giật nhãn cầu một hướng và không có độ lệch cho thấy tổn thương ngoại biên. HINTS test rất nhạy cảm để chẩn đoán đột quỵ cấp tỉnh trong vòng 48 giờ đầu tiên sau khi khởi phát triệu chứng.
- Thao tác Dix-Hallpike. Đây là kỹ thuật chẩn đoán và điều trị được lựa chọn khi nghi ngờ BPPV. Bệnh nhân ngồi trên bàn khám hướng về phía trước với đôi mắt mở. Người khám quay đầu bệnh nhân sang phải 45 độ, ngửa đầu của bệnh nhân lên 30 độ. Sau đó, này trong 60 giây trước khi trở lại tư thế thẳng đứng. Thao tác này được lặp lại với đầu quay sang trái. Thủ thuật gọi là dương tính nếu tại bất kỳ thời điểm nào, các thao tác tạo ' ra chóng mặt đi kèm theo có hoặc không có rung giật nhãn cầu.
- Tư thế dáng bộ. Kiểm tra dáng đi và thăng bằng có thể hỗ trợ chẩn đoán định khu. trong khi đó, bệnh nhân bị tổn thương tiểu não thường không thể đi lại mà không có sự Bệnh nhân rối loạn ngoại biên một bên thường nghiêng hoặc ngã về phía tổn thương; trợ giúp. Nghiệm pháp Romberg được dùng để đánh giá trong tư thế dáng bộ của người bệnh chóng mặt với ngã về nhiều hướng khác nhau khi tổn thương tiểu não.
- Khám tai và thính lực. Nên nội soi tai khi có triệu chứng nhiễm trùng như viêm tại a cấp tính và kiểm tra thính giác tại giường có thể hữu ích trong việc phân biệt các nguyên nhân khác gây chóng mặt. Các bài kiểm tra Weber và Rinne được thực hiện tại giường bệnh để phát hiện mất thính giác dẫn truyền và thần kinh tiếp nhận. Tuy nhiên, đo thính lực nhạy hơn so với kiểm tra tại giường trong việc phát hiện mất thính lực. Mất thính lực một bên chỉ ra nguyên nhân ngoại biên, nhưng cần chẩn đoán hình ảnh thêm bằng cộng hưởng từ (MRI, magnetic resonance imaging) để đảm bảo xác định được nguyên nhân.
4.3 Chẩn đoán phân biệt
4.3.1 Các loại chóng mặt nguyên nhân ngoại biên thường gặp ở người cao tuổi
4.3.1.1 Chóng mặt tư thế kịch phát lành tính (BPPV)
BPPV là nguyên nhân phổ biến nhất gây chóng mặt, ảnh hưởng đến khoảng 20% trong tất cả các trường hợp chóng mặt. Mặc dù BPPV có thể phát sinh vào bất kỳ thời điểm nào trong cuộc đời, nhưng nó thường gặp hơn ở người lớn và bệnh nhân cao tuổi, với tỷ mắc bệnh cao nhất trong khoảng 50-70 tuổi, có thể là do nguy cơ tách sỏi tai tăng cao hơn theo tuổi tác.
Nguyên nhân được công nhận hiện nay là liên quan đến sự tách rời cơ học của các mảnh sỏi tai từ tấm Xoan nang và sự di chuyển của chúng vào một trong các ống bán khuyên. Triệu chứng chính là chóng mặt xoay tròn từng cơn ngắn trong vòng 1 phút, tăng lên khi thay đổi tư thế. Tiêu chuẩn vàng để chẩn đoán BPPV là nghiệm pháp Dix-Hallpike dương tính.
4.3.1.2 Bênh Ménière (MD, Ménière disease)
Tỷ lệ mắc bênh Ménière cao hơn ở những bệnh nhân trên 65 tuổi đã được báo cáo ở dân số châu u. Đây là nhóm bệnh có đặc điểm ù tai và chóng mặt tăng dần cho đến khi giảm thính lực hẳn. MD ở những bệnh nhân cao tuổi có một số đặc điểm đặc biệt: thứ nhất, tỷ lệ mắc bệnh cao hơn ở phụ nữ và thứ hai, tăng nguy cơ mắc cơn Tumarkin, được định nghĩa là ngã đột ngột và không thể đoán trước mà không mất ý thức, do kích thích cấp tính của cơ quan xoan nang và cầu nang trong mê đạo. Ngoài ra, do trường hợp MD, việc dùng nhiều thuốc, thường được sử dụng ở những bệnh nhân cao tuổi do có các bệnh đi kèm khác, tạo thành một thách thức đối với việc điều trị rối loạn thăng bằng.
4.3.1.3 Bệnh tiền đình một bên cấp tính (AUV, acute unilateral vestibulopathy)
Bệnh tiền đình một bên cấp tính là một tình trạng lâm sàng được đặc trưng bởi sự khởi đầu đột ngột của chóng mặt, buồn nôn, nôn, mất ổn định dáng đi và xu hướng ngã về phía là do tổn thương dây thần kinh tiền đình như viêm thần kinh tiền đình hoặc tổn thương mê bị ảnh hưởng mà không có dấu hiệu và triệu chứng ốc tại hoặc thần kinh trung ương. AUV đạo ở một bên. Trong điều kiện bình thường, hai mê đạo được kết nối với một đơn vị chức năng trong các cặp ống bán khuyên đồng phẳng hoạt động ở chế độ kéo - đây cân bằng (khi quay đầu, một bên được kích thích và bên kia bị ức chế và ngược lại). Nêu đâu không di chuyển, hai mê đạo tạo ra xung động thần kinh trạng thái nghỉ lên dây thần kinh tiền đình, xung động này hoàn toàn bằng nhau ở cả hai bên. Trong AUV, tần suất phát xung bình thường ở bên khỏe mạnh và bên bị tổn thương. Kết quả là sự giả mất cân bằng kéo khi nghỉ bị giảm mạnh ở bên bị ảnh hưởng, do đó tạo ra sự mất cân bằng giữa hoạt động dài về phía bên lành, tạo ra rung giật nhãn cầu ngang tự phát đập về phía bên lành cùng với chóng mặt xoay và mất cân bằng tư thế.
Cơn chóng mặt tiền đình ngoại biên dữ dội và kéo dài với các triệu chứng thần kinh thực vật liên quan thường được cho rằng là bệnh do vi-rút gây ra ở mê đạo hoặc dây thần kinh tiền đình. Tuy nhiên, cơ chế bệnh sinh của AUV vẫn chưa được biết, ngoại trừ một số trường hợp hiếm gặp, chẳng hạn như herpes zoster tai hoặc bệnh mê đạo liên quan đến virus trong quá trình nhiễm virus toàn thân (như sởi, quai bị và rubella).
4.3.2 Các loại chóng mặt nguyên nhân trung ương thường gặp ở người cao tuổi
Cả migrain tiền đình (VM) và chóng mặt mạch máu (VV) đều là bệnh lý của hệ thần kinh trung ương, nhưng chúng cũng có thể ảnh hưởng đến các thụ thể tiền đình ngoại biên. Điều quan trọng cần nhấn mạnh là migrain cũng là một yếu tố nguy cơ mạch máu và mê đạo là khu vực có nguy cơ cao đối với các tai biến mạch máu, qua đó bệnh có thể liên quan đến các bệnh lý mạch máu ở các cơ quan khác.
4.3.2.1 Migrain tiền đình (VM)
Migrain tiền đình (VM) được coi là nguyên nhân phổ biến thứ hai gây chóng mà sau chóng mặt tư thế kịch phát lành tính và là nguyên nhân phổ biến nhất của chóng mặt từng cơn tự phát. Hiện VM được xem là nguyên nhân thường xuyên gây chóng mặt tên được sử dụng trước đây bao gồm chóng mặt liên quan đến chứng đau nửa đầu, bệnh kèm đau đầu, ảnh hưởng đến 1% dân số nói chung, phần lớn là phụ nữ. Mặc dù các tiền đình liên quan đến chứng đau nửa đầu, chứng chóng mặt tái phát lành tính, hiện nay chứng chóng mặt do đau nửa đầu được gán cho sự liên quan giữa chứng đau nửa đầu và chứng chóng mặt, và thuật ngữ “VM” đã được Hiệp hội Đau đầu Quốc tế (THS), Hiệp hội Barany (Hiệp hội Thần kinh-Tại Quốc tế) thống nhất với các tiêu chuẩn chẩn đoán nhất quán cho VM.
A. Ít nhất 5 cơn có triệu chứng tiền đình với cường độ trung bình đến nặng, kéo dài 5 phút đến 72 giờ. B. Tiền sử migrain hoặc hiện đang mắc migrain có hoặc không aura theo Phân loại Quốc tế Rối loạn Nhức đầu (ICHD) C. Một hoặc nhiều đặc điểm đau nửa đầu trong ít nhất 50% cơ tiền đình:
D. Không được giải thích tốt hơn bởi các nguyên nhân rối loạn tiền đình khác. |
4.3.2.2 Chóng mặt mạch máu (VV)
Như với VM, VV cũng có cơ chế bệnh sinh kép, cả trung ương và ngoại biên. Mê đạo là một cơ quan tiếp nhận kích thích thần kinh với nhu cầu trao đổi chất oxy hóa cao, tuy nhiên, được tưới máu bởi các mạch máu mỏng không có mạch máu phụ. Cấu hình giải phẫu này khiến mê đạo có nguy cơ thiếu máu cục bộ theo cách mà trong trường hợp suy . mạch hệ thống, nó thường là cơ quan đầu tiên bị ảnh hưởng.
Loại trừ các cơn đột quỵ nghiêm trọng có nguồn gốc mạch máu ảnh hưởng đến tiểu não hoặc thân não cần điều trị đặc hiệu tại các đơn vị đột quỵ, VV thường gặp trong thực hành lâm sàng, đặc biệt ở những bệnh nhân cao tuổi bị chóng mặt tái phát. VV thường đến các triệu chứng thần kinh trung ương khác, chẳng hạn như suy giảm nhận thức, thất điều và rối loạn khí sắc nhưng đôi khi chỉ có một mình triệu chứng chóng mặt.
Tiêu chuẩn chẩn đoán xác định Phải thỏa đủ tiêu chí A-C để chẩn đoán chóng mặt mạch máu kéo dài cấp tính. A. Chóng mặt cấp tính, mất thăng bằng hoặc đứng không vững kéo dài 24 giờ trở lên. B. Bằng chứng hình ảnh về thiếu máu cục bộ hoặc xuất huyết trong não hoặc tai trong, tương ứng với các triệu chứng, dấu hiệu và phát hiện. C. Không được giải thích tốt hơn bởi một bệnh hoặc rối loạn khác. Tiêu chuẩn chẩn đoán có thể chóng mặt mạch máu Phải thỏa đủ tiêu chí A-C để chẩn đoán chóng mặt mạch máu kéo dài có thể xảy ra. A. Chóng mặt cấp tính, mất thăng bằng hoặc đứng không vững kéo dài 24 giờ trở lên. B. Ít nhất một trong những điều sau đây:
C.Không được giải thích tốt hơn bởi một bệnh hoặc rối loạn khác. |
4.3.2.3 Chóng mặt chức năng
Chóng mặt chức năng chỉ ra các rối loạn giống như tiền đình có nguồn gốc tâm lý hoặc rối loạn dạng cơ thể, thường xảy ra cùng với rối loạn hoảng sợ, rối loạn lo âu lan tỏa và chứng sợ khoảng trống. Trong những năm gần đây, bệnh cảnh lâm sàng này được đặt tên là “cảm nhận chóng mặt tư thế kéo dài” (PPPD, persistent postural-perceptual dizziness) để phản ánh các tiêu chuẩn chẩn đoán chính của nó là mất thăng bằng không chóng mặt kéo dài, chóng mặt không quay tròn và không vững, những triệu chứng này trầm trọng hơn do những thách thức về thay đổi tư thế và kích thích chuyển động trong không gian. PPPD không được quy cho một tổn thương cấu trúc cụ thể trong hệ thống tiền đình; đúng hơn, nó là một rối loạn chức năng không thích nghi trong kiểm soát thăng bằng và xử lý tiền đình.
5 Điều trị
Chóng mặt là một triệu chứng trong nhiều nguyên nhân, do đó điều trị chóng mặt cũng đa dạng theo nguyên nhân gây bệnh. Dưới này là điều trị và tiên lượng của những loại chóng mặt thường gặp ở người cao tuổi.
5.1 Chóng mặt tư thế kịch phát lành tính (BPPV)
BPPV có nguồn gốc cơ học, do đó nó không nhạy cảm với liệu pháp dược lý. Phương pháp điều trị chính của BPPV là các liệu pháp tái định vị sỏi tai. Các thao tác tái định vị có thể giải phóng thành công sỏi tai ra khỏi các ống bán khuyên bị ảnh hưởng và tạo ra hiệu quả điều trị thành công rất cao. Việc thực hiện phương pháp điều trị này ở người cao tuổi có thể gặp khó khăn do một số vấn đề hạn chế cử động của cột sống cổ. Cần cẩn thận ở người cao tuổi có tiền sử xơ vữa động mạch đốt sống nền, đột quỵ hoặc mất ổn định cột sống cổ.
Thuốc ức chế tiền đình thường không được khuyến cáo để điều trị BPPV. Bệnh nhân có triệu chứng nghiêm trọng (kèm theo các triệu chứng thần kinh thực vật như buồn nôn và nôn nhiều) hoặc bệnh nhân có triệu chứng nghiêm trọng sau thủ thuật tái định vị có th có đáp ứng với việc điều trị ngắn hạn bằng thuốc ức chế tiền đình và/hoặc thuốc chống nôn. Ở những bệnh nhân bị BPPV dạng nặng, các loại thuốc như Dimenhydrinate hoặc betahistin có thể có vai trò kiểm soát ngắn hạn các triệu chứng thần kinh thực vật (buồn nôn, xanh xao, nôn mửa, đổ mồ hôi), trong khi thuốc chống nôn như Ondansetron có thể hữu ích trong việc ngăn ngừa nôn mửa. Tuy nhiên, điều quan trọng cần nhấn mạnh là các triệu chứng thần kinh thực vật có xu hướng giảm dần sau vài ngày đầu tiên và việc điều trị bằng thuốc ức chế tiền đình kéo dài có thể không mang lại thêm bất kỳ tác dụng " ở người cao tuổi) ức chế hoạt động nhận thức, có thể góp phần lên nguy cơ té ngã, đặc cực nào. Các tác dụng phụ của thuốc ức chế tiền đình bao gồm an thần, bí tiểu và (đặc biệt biệt là ngay sau khi thực hiện thủ thuật tái định vị sỏi tai hoặc trong trường hợp mất thăng khả năng gặp phải tương tác thuốc hơn, ví dụ, với các loại thuốc khác ảnh hưởng đến một bằng do các sỏi tai bị dịch chuyển muộn. Hơn nữa, những bệnh nhân cao tuổi có nhiều ) hoạt động của hệ thần kinh trung ương. Trong thực hành lâm sàng thông thường, sử dụng liệu pháp dược lý dự phòng trước khi thực hiện thủ thuật tái định vị là rất hiếm, đặc biệt là ở những người cao tuổi.
| Nhóm thuốc | Hoạt động | Các loại thuốc | Tác dụng phụ chính |
| phenothiazin | Kháng cholinergic với hoạt tính an thần và chống nôn do tác động lên CTZ | Promethazin (cũng có hoạt tính kháng histamin H1) Prochlorperazin: hoạt tính chống nôn nổi trội Thiethylperazin: hoạt tính chống nôn nổi trội | Tác dụng phụ ngoại tháp (rối loạn vận động): không nên kết hợp với thuốc an thần kinh và thuốc chống co giật. |
Kháng cholinergic | Ức chế thần kinh trung ương mạnh, hoạt tính nổi trội trên triệu chứng thần kinh thực vật (buồn nôn và nôn ói) | Scopolamin Dimenhydrinate Meclizin (kháng histamin H1) | An thần Khô miệng Bí tiểu Thận trọng trong bệnh tăng nhãn áp Thận trọng khi phì đại tuyến tiền liệt Nhịp tim nhanh |
| Benzodiazepin | Ức chế tiền đình Giải lo âu Ưu thế hoạt tính ức chế tiểu não | Diazepam Lorazepam | An thần mạnh Ức chế hô hấp Thận trọng trong bệnh tăng nhãn áp Lệ thuộc thuốc |
| Kháng dopaminergic | Chống nôn | Metoclopramide Levosulpiride: hoạt tính chọn lọc trên CTZ | Tác dụng phụ ngoại tháp Thay đổi nội tiết tố (prolactin) |
| Chẹn kênh canxi | Chẹn kênh canxi Kháng histamin (chen H1) | Cinnarizin Flunarizin (dẫn xuất của cinnarizin) | Buồn ngủ Trầm cảm Bệnh Parkinson Tăng cân |
Dược lý trị liệu trong BPPV được thực hiện cho những điều sau đây:
Chóng mặt kéo dài: có tới hai phần ba số bệnh nhân có thể ghi nhận tình trạng mất n định kéo dài, chóng mặt và khó chịu, còn được gọi là “chóng mặt tồn đọng”. Thông thường các triệu chứng sẽ hết sau 6-20 ngày, nhưng một số bệnh nhân vẫn có thể có triệu chứng sau 1 hoặc 2 tháng. Những triệu chứng này có thể ảnh hưởng tiêu cực đến chất lượng cuộc sống của bệnh nhân và có thể ngăn cản họ thực hiện các hoạt động hàng ngày. Khả năng kiểm soát tư thế bị suy yếu có thể góp phần gây ra tình trạng té ngã và lo âu về tâm lý. Bệnh nhân cao tuổi thường bị ảnh hưởng bởi sự suy giảm của hệ thống thị giác và cơ thể, nhưng sự suy giảm toàn bộ chức năng tiền đình có thể làm các tính trạng này nặng nề hơn. Sự suy giảm liên quan đến tuổi tác của hệ thống tiền đình có thể góp phần làm giảm khả năng bù trừ thăng bằng ở những bệnh nhân cao tuổi bị thiếu hụt tiền đình ngoại biên và có thể liên quan đến tỷ lệ chóng mặt kéo dài nhiều hơn ở nhóm này. Liệu pháp dược lý được đề xuất cho chứng chóng mặt kéo dài bao gồm các thuốc benzodiazepin và betahistin. Tuy nhiên, việc sử dụng thuốc benzodiazepin ở những bệnh nhân cao tuổi cần hết sức thận trọng và chỉ nên giới hạn trong một thời gian ngắn và chỉ trong những trường hợp có triệu chứng liên quan. Cuối cùng, nhận biết sớm và điều trị kịp thời BPPV có tầm quan trọng trong giảm tỷ lệ chóng mặt kéo dài, đặc biệt ở bệnh nhân suy giảm nhận thức hoặc bệnh nhân cao tuổi có nguy cơ bị ngã.
Phòng ngừa: BPPV được biết là tái phát thường xuyên. Tỷ lệ tái phát được báo cá trong BPPV thay đổi đáng kể, dao động từ 16 đến 50% và một số báo cáo cho thấy tỷ lệ tái phát tăng lên khi lão hóa. Ở những bệnh nhân bị BPPV tái phát, thiếu hụt Vitamin D được chứng minh là một đồng yếu tố có liên quan. Các yếu tố khác bao gồm giới tính và tuổi, vì BPPV tái phát thường xuyên hơn ở phụ nữ và bệnh nhân cao tuổi hơn, với phụ nữ sau mãn kinh bị ảnh hưởng nhiều hơn. Tỷ lệ loãng xương cao trong nhóm cao tuổi gây ra mối tương quan giữa BPPV (đặc biệt là ở dạng tái phát) và loãng xương. sở này, việc bổ sung vitamin D đã được đề xuất để giảm các đợt tái phát của BPPV. Đã thú vị là một số thử nghiệm tiến cứu, ngẫu nhiên và có đối chứng gần đây đã chỉ ra dụng phòng ngừa của việc bổ sung vitamin D đối với tỷ lệ xuất hiện của BPPV. Dựa trên bằng chứng này, việc bổ sung vitamin D có thể được xem xét ở những bệnh nhân thường xuyên tái phát BPPV và giảm nồng độ vitamin D trong huyết thanh.
5.2 Bệnh Ménière (MD)
Về điều trị giai đoạn cấp tính, MD cũng dựa trên điều trị ức chế tiền đình. Mục tiêu điều trị lâu dài là giúp bệnh nhân hồi phục sau giai đoạn cấp tính. Không cần kéo dài điều trị trong MD, vì các cơn chóng mặt thường không kéo dài quá 24 giờ, bao gồm cả tình trạng khó chịu sau cơn nguy kịch.
Trong hầu hết các trường hợp, thuốc chống chóng mặt như betahistin cho kết quả tốt, ít tác dụng phụ. Mặt khác, thuốc an thần kinh và thuốc kháng histamin khó quan lý hơn do các tác dụng phụ liên quan của chúng, chẳng hạn như bệnh Parkinson và trầm cảm.
Trong một nghiên cứu đa trung tâm gần đây, betahistin được đề xuất là thuốc lựa chọn đầu tiên cho giai đoạn mạn tính của MD, với liều lượng thay đổi từ 32 đến 48 mg/ngày, có thể điều chỉnh trong quá trình điều trị. Nên kê đơn betahistin trong ít nhất 3 tháng cho những bệnh nhân đã có một đến ba đợt cấp trong 6 tháng trước đó. Tuy nhiên, có thể kết dài thời gian điều trị trên cơ sở tình trạng của bệnh nhân. Tác dụng tích cực của betahistin đối với toàn bộ bức tranh lâm sàng MD vẫn còn gây tranh cãi. Trên thực tế, chưa có hàng chứng thuyết phục nào về hiệu quả của nó và một thử nghiệm lâm sàng có nhóm chứng, tiến cứu với liều betahistin 48 mg/ngày và 48 mg ba lần một ngày đã không cho thấy hiệu quả điều trị đáng kể so với giả dược. Tuy vậy, tổng quan mới nhất của Cochrane về hiệu quả của betahistin trong MD và hai phân tích tổng hợp kết luận rằng bethistin được chấp nhận sử dụng.
Trong số các liệu pháp dược lý được đề xuất, thuốc lợi tiểu là loại được sử dụng nhiều nhất để điều trị MD. Thuốc lợi tiểu đã được sử dụng trong điều trị MD trong nhiều thập ý và được cho là làm giảm mức độ phù nội dịch bằng cách giảm thể tích ngoại bào và do ý làm giảm áp suất và thể tích nội dịch, bằng cách tăng dẫn lưu nội dịch hoặc thông qua nghiệm và lâm sàng cụ thể về hiệu quả của thuốc lợi tiểu, một số nghiên cứu ủng hộ việc sử dụng thuốc lợi tiểu, điều này giúp khoảng 2/3 số bệnh nhân đạt được sự kiểm soát đáng 1 chóng mặt khi sử dụng kết hợp với chế độ ăn kiêng (chế độ ăn ít muối và tăng lượng nước uống) và điều chỉnh lối sống. Việc sử dụng thuốc lợi tiểu và/hoặc betahistin có thể được đưa ra như một lựa chọn cho điều trị duy trì để giảm triệu chứng hoặc ngăn ngừa các đợt cấp của MD. Trong số các nhóm thuốc lợi tiểu khác nhau (Bảng 5), được sử dụng nhiều nhất là Hydrochlorothiazide (nên tránh hoặc sử dụng thận trọng ở những bệnh nhân bị hạ huyết áp, bệnh thận, đái tháo đường và bệnh gút), triamteren và acetazolamide. Việc sử dụng acetazolamide có thể có nhiều chỉ định hơn ở những bệnh nhân MD có chứng migrain tiềm ẩn và ở những bệnh nhân mắc MD hai bên. Lý do đằng sau điêu này là acetazolamide không chỉ là thuốc lợi tiêu mà còn gây dãn mạch não và ức chế anhydrase carbonic. Cuối cùng ở những bệnh nhân cao tuổi bị MD, thuốc lợi tiểu có thể tạo ra tác dụng phụ đáng kể. Do đó, việc sử dụng chúng nên được giới hạn trong một số trường hợp nhất định.
| Nhóm thuốc | Hoạt động | Loại thuốc | Tác dụng phụ |
| Thiazide | Ức chế tái hấp thu sodium tại lòng ống thận do chẹn kênh Na*/ CI tại ống lượn xa | Chlorthalidone Hydrochlorothiazide | Hạ Kali máu Tăng acid uric máu Tăng đường huyết |
| Lợi tiểu tiết kiệm kali | Ức chế trao đổi Na/K* tại thận | Spironolacton | Tăng kali máu Thay đổi nội tiết tố (hiệu ứng estrogen) |
| Lợi tiểu quai | Ức chế đồng vận chuyển tại thận bằng cách chẹn bơm đồng vận Na*-K*-2CF- | Furosemide | Giảm thể tích máu Huyết áp thấp Hạ kali máu |
| Ức chế carbonic anhydrase | Ức chế bài tiết H+ và gây thải Na+ và K+ | Acetazolamide | Rối loạn đường tiêu hóa Toan chuyển hóa Sỏi thận |
Việc tìm thấy các thụ thể glucocorticoid trong các cấu trúc khác nhau của tai trong, đặc biệt là trong mạch máu, đã khuyến khích sử dụng corticosteroid đường uống. Tác dụng có lợi của steroid trong màng nhĩ có thể là do tác dụng chống viêm của cả methylprednisolon và dexamethason. Steroid cũng có thể ảnh hưởng đến cân bằng nội môi ion và chất lỏng
của tại trong bằng cách tạo ra các gen qua trung gian thụ thể mineralocorticoid và ban cách kiểm soát các kênh aquaporin. Cuối cùng, lưu lượng máu đến ốc tại có thể bị định hưởng tích cực khi bôi steroid tại chỗ. Gần đây, việc sử dụng steroid màng nhĩ trong đà muốn; kết quả này đặc biệt đáng chú ý khi tiếp cận một bệnh nhân MD cao tuổi có nguy vượt qua đường uống nhờ không có nhiều tác dụng phụ hoặc chống chỉ định không mong cơ mắc các tác dụng phụ có thể xảy ra như nhiễm trùng, huyết khối, gãy xương, tăng đường huyết và tăng huyết áp.
Trong thực tế, mặc dù chưa đạt được sự đồng thuận chung về liệu pháp điều trị MD, nhưng việc sử dụng thuốc tiêm Gentamicin vào màng nhĩ trong ở những bệnh nhân có dạng kháng thuốc đã được hầu hết các tác giả chấp nhận.Gentamicin có hoạt tính gây độc đối với các tế bào lông tai trong, đặc biệt là đối với các tế bào lông tiền đình loại 1 và mục đích của gentamicin vào màng nhĩ là đạt được sự suy giảm chức năng tiền đình ngoại vi lâu dài, không dao động, có khả năng được bù trừ trung ương. Do các tác dụng phụ đáng kể của gentamicin, như chóng mặt và giảm thính lực, nên thuốc cần được xem xét cẩn thận khi sử dụng nó ở người cao tuổi.
5.3 Bệnh tiền đình một bên cấp tính (AUV)
Mặc dù cơ chế bệnh sinh không rõ ràng, nhưng chóng mặt đi kèm với AUV có thể khó chịu rất nhiều cho bệnh nhân. Do đó, các bước đầu tiên khi giải quyết AUV là đ trị triệu chứng bằng thuốc ức chế tiền đình để giảm bớt các triệu chứng thần kinh thực và của bệnh nhân (chủ yếu là buồn nôn và nôn) và chóng mặt quay dữ dội.
Thuốc ức chế tiền đình là thuốc làm giảm các triệu chứng chủ quan nhãn cầu do mất cân bằng tiền đình gây ra bởi suy giảm chức năng tiền đình một bên và rung giar Thuốc ức chế tiền đình bao gồm thuốc kháng cholinergic, thuốc kháng histamin, thuốc benzodiazepin và thuốc đối kháng kênh canxi. Một số loại thuốc này có thể có tác dụng kết hợp. Ví dụ, trong khi meclizin (được sử dụng rộng rãi ở Hoa Kỳ) hầu như chỉ hoạt động như một chất kháng histamin, dimenhydrinate hoạt động như một chất đối kháng H1 và kháng cholinergic. Trên thực tế, những bệnh nhân cao tuổi được điều trị bằng thuốc benzodiazepin có nhiều khả năng xuất hiện các tác dụng phụ (ví dụ như buồn ng nghiêm trọng, chóng mặt, lú lẫn, vụng về hoặc đi không vững) và các vấn đề về thận lựa quan đến tuổi tác, có thể cần thận trọng và điều chỉnh liều lượng và thời gian điều n Mặc dù meclizin và promethazin cũng thể hiện hoạt tính chống nôn, nhưng việc sử dụng các hợp chất chống nôn (chẳng hạn như ondansetron, chất đối kháng thụ thể 5-HT3, hoặ Metoclopramide, chất đối kháng dopaminergic) có thể được đề xuất để giảm các triều chứng thần kinh thực vật đi kèm với AUV. Những loại thuốc này thường có thể được sử dụng đường uống trừ trường hợp nên quá mức thì tiêm tĩnh mạch được khuyến cáo. Tuy nhiên, tất cả các liệu pháp điều trị triệu chứng phải được giảm sau 1 hoặc 2 ngày đầu tiên để tránh làm suy yếu cơ chế bù trừ tiền đình trung ương,
Do đó, ngay sau giai đoạn cấp tính của AUV, việc sử dụng thuốc ức chế tiền đình có thể dẫn đến làm nặng thêm sự mất cân bằng tiền đình và kéo theo sự dai dẳng của các triệu chúng thay vì giảm bớt.
Trong số các thuốc đối kháng kênh canxi, cinnarizin được sử dụng và nghiên cứu phố biến hơn so với flunarizin.Nó có thêm tác dụng kháng histamin và kháng cholinergic, và nó đã chứng minh tác dụng tích cực trong điều trị chứng chóng mặt. Hơn nữa, khi cinnarizin được sử dụng kết hợp với dimenhydrinate, hiệu quả của nó trong việc giảm chóng mặt và các triệu chứng thần kinh thực vật tăng lên rõ rệt, vượt qua betahistin.
Đối với betahistin, cả nghiên cứu tiền lâm sàng và lâm sàng đều cho thấy có nhiều tác dụng tiềm tàng. Đầu tiên, nó điều chỉnh sự dẫn truyền thần kinh histamin bằng cách chủ động một phần hoạt động của thụ thể H1. Tuy nhiên, nó còn có các đặc tính đối kháng mạnh hơn trên thụ thể histamin H3, gây ra sự gia tăng tổng thể về chuyển hóa và giải phóng histamin. Thứ hai, nó ảnh hưởng đến tính dễ bị kích thích của tế bào thần kinh và sự tạo đuôi gai ở nhân tiền đình và nhân trung gian. Đã có báo cáo rằng histamin gây ra sự điều biển kích thích bằng cách khử cực cả tế bào thần kinh tự phát và tế bào thần kinh im lặng trong nhân tiền đình dưới của chuột thông qua thụ thể histamin H1 và H2. Hơn nữa, một số nghiên cứu chỉ ra rằng thụ thể histamin H3 có thể đóng một vai trò trong việc bù đắp tiền đình, phục hồi hành vi và giảm các triệu chứng. Thứ ba, betahistin tạo ra hiệu ứng mạch máu trên cả ốc tai và não. Cuối cùng, có thể hoạt động chống chóng mặt của betahistin trước hết đạt được nhờ chính betahistin và sau đó được duy trì nhờ chất chuyển hóa của nó là aminoethyl pyridin.
Lý tưởng nhất là các loại thuốc có khả năng tăng cường bù trừ tiền đình có thể được kê đơn để thúc đẩy quá trình phục hồi chức năng, đặc biệt ở những bệnh nhân bị suy giảm khả năng vận động, điều này có thể ngăn cản quá trình phục hồi chức năng tiền đình thành công. Với mục đích này, một số báo cáo chỉ ra rằng betahistin hoặc Ginkgo Biloba chiết xuất Egb761, một tác nhân chống oxy hóa có hoạt tính kháng tiểu cầu nhẹ, dường như giúp tăng tốc phục hồi chức năng.
Trên thực tế, việc sử dụng thuốc chống chóng mặt có hoạt tính ức chế tiền đình nên được hạn chế trong những ngày đầu tiên sau khi xuất hiện các triệu chứng, vì chúng hoạt động như thuốc an thần và có thể làm chậm quá trình bù trừ trung ương của tình trạng thiếu hụt tiền đình ngoại vi. Do đó, chiến lược điều trị AUV đòi hỏi phải sử dụng càng ít thuốc càng tốt và khuyến khích bệnh nhân tăng cường hoạt động thể chất nhiều nhất có thể. Hơn nữa, ở người cao tuổi, các tác dụng phụ liên quan đến các loại thuốc này có thể nguy hiểm tiềm ẩn, đặc biệt khi xem xét các tương tác có thể xảy ra với các phương pháp điều trị mạn tính khác, thường gặp ở bệnh nhân cao tuổi.
5.4 Migrain tiền đình (VM)
Trên thực tế, một khi bệnh nhân đã được hướng dẫn đúng cách về điều trị và tiên lượng bệnh Chứng chóng mặt liên quan đến migrain không nhất thiết phải được điều trị bằng thuốc. dự phòng. Các cơn chóng mặt của VM thường không được điều trị bằng thuốc, nhưng trong của họ, tần suất và cường độ của các cơn chóng mặt có thể thấp đến mức không cần điều trị dội, có thể chỉ định liệu pháp dự phòng. Các nhóm thuốc được sử dụng nhiều nhất bao gồm trường hợp xảy ra thường xuyên (hơn một đợt cứ sau 2-3 tháng) hoặc các con chóng mặt dữ thuốc chẹn beta, thuốc chẹn kênh canxi và thuốc chống trầm cảm.
| Thuốc | Tác dụng phụ thường gặp | Chỉ định |
| Chẹn beta | ||
Propranolol Atenolol | Hạ huyết áp, mệt mỏi Co thắt phế quản Khó ngủ hoặc ác mộng Cẩn trọng khi đái tháo đường | Tăng huyết áp, nhịp tim nhanh |
| Chẹn kênh canxi | ||
Cinnarizin Flunarizin | Huyết áp thấp, trầm cảm, run, tăng cân | Bệnh lý mạch máu Mất ngủ, rối loạn lo âu |
| Thuốc chống trầm cảm | ||
Amitriptylin Fluoxetin | An thần, hạ huyết áp thế đứng, khô miệng, tăng cân, táo bón Thận trọng trong phì đại tuyến tiền liệt, bệnh thận và tăng nhãn áp | Trầm cảm |
| Thuốc chống động kinh | ||
Sodium valproate Topiramate | Dị cảm, buồn ngủ, rối loạn chức năng nhận thức, run Thận trọng trong bệnh thận và gan | Động kinh |
| Thuốc lợi tiểu | ||
| Acetazolamide | Dị cảm, buồn nôn, an thần, hạ kali máu Cẩn thận trên bệnh thận |
5.4.1 Thuốc chẹn beta (Propranolol, Atenolol)
Chống chỉ định của thuốc chẹn beta bao gồm bệnh phế quản, bệnh tim, bệnh mạch máu, đái tháo đường, hạ huyết áp và suy nhược. Những loại thuốc này đặc biệt hiệu quả trong trường hợp VM có kèm theo tăng huyết áp động mạch và/hoặc nhịp tim nhanh.
5.4.2 Thuốc chẹn kênh canxi (Flunarizin, Cinnarizin)
Thuốc chẹn kênh canxi bị chống chỉ định trong trường hợp hạ huyết áp, trầm cảm và run hoặc bệnh nhân thừa cân. Ngoài ra, do mối liên quan của chúng với sự phát triển của bệnh Parkinson, rối loạn vận động và loạn trương lực cơ, việc sử dụng lâu dài nên được giới hạn trong các trường hợp có tỷ lệ lợi ích/nguy cơ cao. Điều đặc biệt thú vị là trong 3 tháng sau khi ngừng điều trị bằng thuốc chẹn kênh canxi, tác dụng phụ có xu hướng thuyên giảm, trong khi tác dụng điều trị có lợi vẫn còn. Quan sát này có thể tạo thành bằng chứng ủng hộ việc kê đơn theo chu kỳ thuốc chẹn kênh canxi, và cách tiếp cận này có thể đặc biệt hữu ích ở những bệnh nhân cao tuổi, những người dễ mắc bệnh Parkinson hơn.
5.4.3 Thuốc chống trầm cảm (Amitriptylin, Fluoxetin)
Trong trường hợp đồng mắc trầm cảm và VM, thuốc chống trầm cảm được chỉ định và ưu tiên hơn thuốc đối kháng kênh canxi và thuốc chẹn beta. Tác động của chúng đối với hoạt động học của tim dường như ít hơn với liều lượng thấp hơn.
5.4.4 Thuốc chống co giật (Natri Valproate, Topiramate)
Topiramate là một thuốc chống co giật với các đặc tính chủ vận GABA-a hoạt động + điều biển trung tâm của mức độ GABA và glutamate. Thuốc này cho thấy tác dụng có lợi trong điều trị dự phòng cho VM, đặc biệt bệnh nhân thừa cân và đái tháo đường. Axit Valproic cũng được chứng minh là có hiệu quả trong việc giảm số lượng 1 chóng mặt, mặc dù nó dường như kém hiệu quả hơn so với các loại thuốc khác (flunarizin hoặc thuốc chẹn beta) trong việc giảm mức độ chóng mặt.
5.4.5 Thuốc lợi tiểu (Acetazolamide)
Việc sử dụng thuốc acetazolamide (một chất ức chế carbonic anhydrase) trong điều trị VM bắt đầu từ hiệu quả đã được chứng minh của nó trong điều trị thất điều từng cơn loại hai bệnh này được cho là do thiếu hụt kênh ion và hiệu quả của acetazolamide có thể do 2 và đau đâu liệt nửa người có tính chất gia đình. Các triệu chứng tiền đình gặp phải ở sự tham gia có thể có của các kênh ion tế bào thần kinh trong cơ chế bệnh sinh của VM. Trong một nghiên cứu hồi cứu gần đây, việc sử dụng acetazolamide tương quan với việc giảm đáng kể tần suất và mức độ nghiêm trọng của các cơn chóng mặt.
5.4.6 Thuốc chống trầm cảm
Trong điều trị VM, thuốc chống trầm cảm nên được bắt đầu với liều lượng thấp và tăng dần cho đến khi tìm được liều lượng tối thiểu có hiệu quả để duy trì. Ngoài ra, trong trường hợp ngưng thuốc, liều lượng nên được giảm dần từ tử. Trước khi đánh giá hiệu quả của thuốc chống trầm cảm đối với VM, phải trải qua ít nhất 3 tháng điều trị.
Việc điều trị được coi là hiệu quả nếu tần suất cơn chóng mặt giảm ít nhất 50%. Khi có thể, nên kiểm tra các yếu tố kích hoạt, chẳng hạn như tập thể dục, thay đổi kiểu ngủ, căng thẳng hoặc một số loại thực phẩm (sô cô la, pho mát, rượu). Thông thường, bệnh nhân VM cũng có biểu hiện say tàu xe, và điều này cần được xem xét khi thực hiện khám chẩn đoán, lập kế hoạch phục hồi chức năng hoặc tư vấn cho bệnh nhân về việc thay đổi lối sống.
Cho đến nay, không có thử nghiệm đối chứng ngẫu nhiên, mù đôi đáng kể nào về điều trị VM được công bố. Kích thích dây thần kinh phế vị qua da không xâm lấn cũng đã được chứng minh là có hiệu quả, thông qua việc kích thích nhánh tại góp phần giảm chóng mặt trong các đợt VM cấp tính. Có lẽ những lợi ích của phương pháp điều trị này có liên quan đến việc ức chế phát xung của các tế bào thần kinh hệ tam thoa-cổ (trigeminocervical neurons), tạo ra sự điều biến của các kết nối tam thoa-tiền đình-phố vị (trigemino-vestibulo-vagal) liên quan đến sinh lý bệnh migrain.
5.5 Chóng mặt mạch máu (VV)
Điều trị nên tập trung vào việc giảm các yếu tố nguy cơ tiềm ẩn (đái tháo đường, rối loạn lipid máu, tăng huyết áp, thói quen hút thuốc, lối sống ít vận động) và lập kế hoạch phòng ngừa thứ cấp nhằm cải thiện tưới máu vi mạch tại chỗ.
Thuốc chống kết tập tiểu cầu là một trong những loại thuốc được kê đơn nhiều nhất. Tuy nhiên, chúng có liên quan đến nguy cơ xuất huyết cao hơn, và do đó, các loại thuốc thay thế đã được đề xuất.
Sulodexide có tác dụng tương tự như Heparin, ít tác dụng phụ nghiêm trọng hơn và không cầ kiểm soát đông máu, trừ khi nó được kê đơn cùng với các thuốc khác có nguy cơ gây xuất huyết. Ngoài ra, mesoglycan đã được đề xuất để điều trị dự phòng lâu dài VV, với mục tiêu bổ sung là ngăn ngừa sự mở rộng của thiếu hụt mạch máu đến các cơ quan khác. Nimodipin, thuốc chẹn kênh canxi được sử dụng để ngăn ngừa co thắt n máu thứ phát do xuất huyết dưới nhện, đã cho thấy một số hiệu quả trong điều trị mất thăng bằng và chóng mặt thường thấy ở những bệnh nhân cao tuổi mắc bệnh mạch máu não ảnh hưởng đến các khu vực và đường dẫn truyền thần kinh trong hệ thần kinh trung 1 đến bù trừ tiền đình. Nimodipin, bằng cách tạo thuận lợi cho tưới máu và oxy hóa các vùng não bị thiếu oxy, cho thấy tác dụng thuận lợi đối với các rối loạn mạch máu não do tuổi tác, là một lựa chọn khả thi trong điều trị chứng chóng mặt có nguồn gốc mạch máu ở bệnh nhân cao tuổi.
Trong số các nguyên nhân chính gây chóng mặt ở người cao tuổi, bệnh thưa chất trắng leukoaraiosis (LA) đã thu hút sự quan tâm của các nhà nghiên cứu trong những năm đây. LA được phát hiện chủ yếu trên hình ảnh học MRI não ở những bệnh nhân cao tu và nó thường liên quan đến nhiều dấu hiệu lâm sàng, chẳng hạn như suy giảm nhận thức rối loạn dáng đi, té ngã và chóng mặt. LA là một thuật ngữ hình ảnh học mô tả các thương có liên quan đến bệnh mạch máu não nhỏ, và nó thường liên quan đến các yếu tố nguy cơ tim mạch, đặc biệt là tăng huyết áp.
Phương pháp điều trị chóng mặt liên quan đến bệnh lý mạch máu nhỏ hiện nay bao gồm các biện pháp phòng ngừa, như kiểm soát các bệnh mạch máu đi kèm và các yếu tố nguy cơ (đặc biệt là bằng cách điều trị ổn định bệnh huyết áp), cùng với các can thiệp về lối sống như khuyến khích tăng cường hoạt động thể chất và các bài tập aerobic.
5.6 Chóng mặt chức năng
Thuốc ức chế tái hấp thu serotonin có chọn lọc (SSRI, selective serotonin reuptake inhibitor) và thuốc ức chế tái hấp thu serotonin-norepinephrine (SNRI, serotonin-norep nephrine reuptake inhibitor) thường được khuyến cáo cho chứng chóng mặt chức năng mạn tính có và không có bệnh tâm thần đi kèm. Nó có thể tạo sự ổn định cho bệnh nhân cao tuổi kết hợp với phục hồi chức năng tiền đình. Một số nghiên cứu đã báo cáo những tác động tích cực với việc sử dụng Sertraline, được đánh giá bằng sự cải thiện trong các biện pháp kết quả chủ quan từ 55 đến 67%. Tuy nhiên, cần xác nhận thêm bằng các thử nghiệm ngẫu nhiên, có đối chứng và mù đôi để cung cấp bằng chứng mạnh mẽ hơn về vấn đề này. Ở những bệnh nhân cao tuổi bị chóng mặt chức năng, nên thận trọng khi kê đơn các thuốc giống benzodiazepin, cân nhắc nguy cơ an thần vào ban ngày và nguy cơ té ngã vào ban đêm. Ngược lại, các tác dụng phụ thường liên quan đến SSRI (kích động, lo lắng, mất ngủ, an thần, các vấn đề về Đường tiêu hóa, rối loạn chức năng tình dục) không khác nhau giữa dân số trẻ và già.
6 Kết luận
Chóng mặt là những than phiền phổ biến ở người cao tuổi, với việc té ngã là một biến chứng thường xuyên và có thể nghiêm trọng. Do số lượng bệnh nhân cao tuổi ngày xã hội. Bệnh nhân cao tuổi dễ bị té ngã hơn có thể là hậu quả của những thay đổi sinh lý liên quan đến tuổi tác và tỷ lệ mắc các bệnh đi kèm cao hơn có thể dẫn đến hoa mắt, chóng mặt và mất thăng bằng. Việc xác định sớm các tình trạng có thể điều trị được gây chóng mặt ở bệnh nhân cao tuổi chắc chắn sẽ cải thiện kết quả chung. Nguyên nhân gây chóng mặt trong cộng đồng rất đa dạng, nên việc quản lý nó nên được tùy chỉnh và cá nhân hóa theo bệnh sử và đặc điểm lâm sàng của từng bệnh nhân. Các bước tiếp cận cơ bản quan trọng cần huấn luyện thực hiện cho thầy thuốc khi tiếp cận bệnh nhân 0 tuổi: đánh giá loại thuốc hiện tại xem có tác dụng phụ chóng mặt, thực hiện thao tác Dix-Hallpike để kiểm tra sự hiện diện của BPPV, chỉ sử dụng thuốc ức chế tiền đình giới hạn trong giai đoạn cấp tính của bệnh, lựa chọn thuốc điều trị chứng chóng mặt nên tỉnh đến tất cả các tác dụng phụ và tương tác có thể xảy ra với các loại thuốc hiện đang được kê đơn, và nên khuyến khích hoạt động thể chất và tập thể dục vì phục hồi chức năng tiền đình dưới mọi hình thức đều cực kỳ hiệu quả trong điều trị người cao tuổi bị rối loạn tiền đình.
7 Tài liệu tham khảo
- Nguyễn Văn Tân, Nguyễn Văn Trí, Nguyễn Thanh Huân (2023). “Chóng mặt ở người cao tuổi”, Cấp cứu các bệnh thường gặp ở người cao tuổi. Nhà xuất bản Y học, trang 290-313. Tải bản PDF tại đây
- Neuhauser HK. (2016) The epidemiology of dizziness and vertigo. Handb Clin Neurol.
- Nazareth I YL, Owen N, Luxon L. (1999) Outcome of symptoms of dizziness in a general practice community sample. Fam Pract.
- Casani AP, Gufoni M, Capobianco S. (2021) Current Insights into Treating Vertigo in Older Adults. Drugs Aging.
- Casani AP, Navari E.(2017) Dizziness and prevention of falls in the elderly. Geriatric Care.
- HR.(2006) Initial Evaluation of Vertigo. Am Fam Physician.
- Lacour M, Helmchen C, Vidal PP. (2016) Vestibular compensation: the neuro-otologist's best friend. J Neurol.
- Robert E LM. (2010) Dizziness: A Diagnostic Approach. Am Fam Physician..
- Paparella M.M DHR. (2002) Etiology, pathophysiology of symptoms, and pathogenesis of Meniere's disease. Otolaryngol Clin N Am. .
- Yokose M, Shimizu T. (2021) A Case of Ramsay Hunt Syndrome That Began with Vestibular Symptoms: A Great Mimicker. Am J Med.
- Semaan MT, Megerian CA.(2006) The pathophysiology of cholesteatoma. Otolaryngol Clin North
- McKenna KMSaMJ.(2006) Current research in otosclerosis. Curr Opin Otolaryngol Head Neck Surg.
- Schneider JI, Olshaker JS.(2012) Vertigo, vertebrobasilar disease, and posterior circulation ischemic stroke. Emerg Med Clin North Am.
- Pula JH, Newman-Toker DE, Kattah JC. (2013) Multiple sclerosis as a cause of the acute vestibular syndrome. J Neurol.
- Maleki M MM, Nazeri AR, et al. (2022) Audio-Vestibular Profile of COVID-19; Systematic Review and Meta-analysis. Iranian Journal of Otorhinolaryngology.
- Eggers SDZ, Kattah JC. (2020) Approaching Acute Vertigo With Diplopia: A Rare Skew Deviation In Vestibular Neuritis. Mayo Clin Proc Innov Qual Outcomes.
- Büttner U HC, Brandt Th.(1999) Diagnostic Criteria for Central versus Peripheral Positioning Nys- tagmus and Vertigo. Acta Otolaryngol (Stockholm).
- Kattah JC. (2018) Use of HINTS in the acute vestibular syndrome. An Overview. Stroke Vasc Neurol.
- Kattah JC, Talkad AV, Wang DZ, et al. (2009) HINTS to diagnose stroke in the acute vestibular syndrome: three-step bedside oculomotor examination more sensitive than early MRI diffusion-weighted imaging. Stroke.
- Fetter M.(2016) Acute unilateral loss of vestibular function. Hand Clin Neurol..
- Shen Y, Qi X, Wan T. (2020)The Treatment of Vestibular Migraine: A Narrative Review. Ann Indian Acad Neurol.
- Lempert T, Olesen J, Furman J, et al. (2012) Vestibular migraine: diagnostic criteria. J Vestib Res.
- Kim JS, Newman-Toker DE, Kerber KA, et al. (2022) Vascular vertigo and dizziness: Diagnostic criteria. J Vestib Res.
- Jeong SH, Kim JS, Kim HJ, et al. (2020) Prevention of benign paroxysmal positional vertigo with vitamin D supplementation: A randomized trial. Neurology.
- Tighilet B TS. (2001) Betahistin dihydrochloride interaction with the histaminergic system. Europeit Journal of Pharmacology.
- Allan S, Hreday NS.(2015) Chapter 16: Auditory and Vestibular Systems in Essential Neuroscience 3rd edition. Lippincott Williams & Wilkins

