Viêm sinh dục thấp - Nỗi ám ảnh của rất nhiều phụ nữ hiện nay

Nguồn: Giáo trình Sản phụ khoa - Tập 2: Phụ khoa
Đại học Huế - Trường ĐH Y Dược
Đồng chủ biên:
GS.TS. Nguyễn Vũ Quốc Huy,
GS.TS. Cao Ngọc Thành,
PGS.TS. Lê Minh Tâm,
PGS.TS. Trương Thành Vinh,
Cùng nhiều tác giả tham gia biên soạn.
1 ĐẠI CƯƠNG
Viêm sinh dục là một vấn đề phụ khoa rất thường gặp, có thể do nhiều nguyên nhân khác nhau. Bệnh có thể gây ra nhiều triệu chứng khác nhau ở âm hộ, âm đạo, cổ tử cung hay đường tiết niệu. Viêm sinh dục gây cảm giác khó chịu trong sinh hoạt hàng ngày, ảnh hưởng đến chất lượng cuộc sống, sinh hoạt tình dục và ảnh hưởng khả năng sinh sản về sau.
2 NGUYÊN NHÂN
Các nguyên nhân thường gặp nhất của viêm âm đạo bao gồm nhiễm nấm Candida, loạn khuẩn âm đạo và nhiễm trùng roi Trichomonas. Phần lớn các bệnh nhân có triệu chứng ở âm đạo, viêm âm đạo do nấm Candida được chẩn đoán ở 1 -39% trường hợp, do vi khuẩn ở 22-50% trường hợp và do Trichomonas ở 4-35% trường hợp. Tuy nhiên, viêm âm đạo có thể không được chẩn đoán ở 7-72% bệnh nhân. Viêm âm đạo cần chẩn đoán phân biệt nhiều tác nhân và kết quả điều trị phụ thuộc vào việc chẩn đoán chính xác.
Viêm âm đạo do nấm Candida, loạn khuẩn âm đạo và nhiễm Trichomonas là những nguyên nhân thường gặp nhất của các triệu chứng viêm âm đạo, nhưng vẫn có các nguyên nhân khác bao gồm các bệnh về da ở âm hộ, viêm âm đạo bong vảy xuất tiết và hội chứng niệu sinh dục thời kỳ mãn kinh.
ĐẶC ĐIỂM SINH LÝ ÂM ĐẠO
Môi trường âm đạo được cân bằng nhờ sự tương tác phức tạp giữa hệ vi khuẩn bình thường ở âm đạo, các sản phẩm do vi sinh vật tạo ra, estrogen và các yếu tố của chủ thể, m đạo thường có khả năng chống nhiễm trùng vì hai lý do: Môi trường acid (pH 3,8-4,2) và biểu mô bảo vệ dày. Các yếu tố khác của chủ thể, chẳng hạn hệ thống miễn dịch, cũng đóng một vai trò trong cơ chế bảo vệ âm đạo.
2.1 Vi sinh
Chủng vi khuẩn âm đạo đóng một vai trò quan trọng trong việc bảo vệ âm đạo bằng cách duy trì độ pH acid của âm đạo trong giới hạn sinh lý (pH 3,8-4,2).
Lactobacillus acidophilus là vi khuẩn chiếm ưu thế trong hệ sinh thái âm đạo khỏe mạnh. Ở tuổi dậy thì, với sự trưởng thành của các tế bào biểu mô xảy ra do sự kích thích của estrogen, tăng nồng độ glycogen trong âm đạo tạo điều kiện cho sự phát triển của lactobacillus trong đường sinh dục. Lactobacilli đóng một vai trò quan trọng trong việc duy trì môi trường âm đạo bình thường.
Lactobacillus phân hủy glycogen thành acid lactic, làm giảm pH từ 6-8 (phổ biến trước tuổi dậy thì và sau khi mãn kinh) xuống khoảng pH âm đạo bình thường từ 3,8-4,2 ở phụ nữ trong độ tuổi sinh sản. Môi trường acid này bảo vệ chống lại sự phát triển của các sinh vật gây bệnh và là chìa khóa để duy trì sự cân bằng hệ sinh thái âm đạo. Hệ khuẩn âm đạo còn lại bình thường rất đa dạng và thường bao gồm Gardnerella âm đạo, Escherichia coli, liền cầu nhóm B, các chủng Mycoplasma sinh dục và Candida albicans.
Acid Lactic và hydroperoxide được sản xuất bởi lactobacillus gây độc cho vi khuẩn kỵ khí ở âm đạo.
Can thiệp làm thay đổi độ pH acid và làm môi trường kiềm hơn dẫn đến giảm lượng vi khuẩn Lactobacillus, là cơ hội cho sự phát triển quá mức của các sinh vật gây bệnh.
Ngoài lactobacillius, một loạt các vi khuẩn hiếu khí và kỵ khí khác thường được tìm thấy trong âm đạo với nồng độ từ 10 đến 10 khuẩn lạc trên mỗi mL dịch âm đạo. Tỷ lệ vi khuẩn kỵ khí và hiếu khí khoảng 5:1.
2.2 Dịch tiết âm đạo
Âm đạo bình thường có dịch tiết do đó không phải tất cả dịch tiết từ âm đạo đều chỉ điểm nhiễm trùng. Sự phân biệt dịch tiết âm đạo sinh lý hay bệnh lý rất quan trọng trong quá trình chẩn đoán. Khí hư được tiết ra từ nhiều nguồn. Phần lớn là chất lỏng bao gồm: Chất nhầy cổ tử cung, một phần từ dịch nội mạc tử cung dịch tiết ra các tuyến, như tuyến Skene và Bartholin và dịch thấm âm đạo. Tế bào vảy bong ra từ thành âm đạo làm khí hư có màu trắng và làm tăng tính đồng nhất cho dịch âm đạo. Hoạt động của hệ khuẩn chỉ âm đạo cũng có thể góp phần vào quá trình bài tiết
Các thành phần này từ dịch tiết âm đạo cung cấp độ ẩm sinh lý, ngăn ngừa các triệu chứng khô da và kích ủng. Số lượng và đặc điểm của khí hư có thể thay đổi theo ảnh hưởng của các yếu tố như tình trạng nội tiết tố, mang thai, ức chế miễn dịch, thụt rửa và hoạt động tình dục. Phụ nữ không có triệu chứng tiết ra khoảng 1,5 gram khí hư không mùi mỗi ngày.
2.3 Các yếu tố chủ thể
Nồng độ estrogen bình thường rất cần thiết cho việc duy trì môi trường âm đạo bình thường và chống lại viêm nhiễm.
Estrogen kích thích sự tăng sinh và trưởng thành của biểu mô âm đạo, cung cấp một rào cản vật lý chống nhiễm trùng. Các tình trạng làm giảm nồng độ estrogen có liên quan tăng nguy cơ viêm nhiễm âm đạo.
Biểu mô âm đạo trưởng thành cung cấp glycogen, cần thiết cho quá trình chuyển hóa lactobacillus. Glycogen được chuyển thành acid lactic bởi lactobacillus và tế bào biểu mô âm đạo. Nếu nồng độ glycogen giảm, số lượng lactobacillus cũng giảm theo.
Ở độ tuổi trước dậy thì và sau mãn kinh, Estrogen thấp ức chế sự phát triển bình thường của hệ khuẩn chí âm đạo; do đó, trên kính hiển vi thường cho thấy sự thiếu hụt của tế bào biểu mô và vi khuẩn nền. Ngoài ra, biểu mô âm đạo mỏng và pH của âm đạo tăng cao (pH > 4,5) do ít sản xuất acid lactic từ lactobacillus. Sự phát triển của vi khuẩn liên quan đến viêm âm đạo do vi khuẩn và các dạng nấm men ít phổ biến trong môi trường thiếu hụt Estrogen, vị vậy ở bé gái chưa dậy thì và phụ nữ sau mãn kinh (không sử dụng Estrogen) hiếm khi bị loạn khuẩn âm đạo hoặc nhiễm nấm Candida. Miễn dịch tế bào và dịch thể có vai trò trong các cơ chế bảo vệ âm đạo bình thường.
2.4 Các yếu tố làm thay đổi môi trường âm đạo
Những can thiệp làm ảnh hưởng đến hệ vi sinh vật âm đạo, biểu mô hay pH âm đạo dẫn đến tăng nguy cơ nhiễm trùng âm đạo.
Kháng sinh làm thay đổi khuẩn chí âm đạo và có thể làm tăng nguy cơ nhiễm trùng.
Thay đổi nội tiết tố có thể ảnh hưởng đến biểu mô âm đạo và làm tăng nguy cơ nhiễm trùng (Ví dụ: Giảm nồng độ estrogen, tăng nồng độ Progesterone).
Thụt rửa hoặc đặt thuốc âm đạo có thể thay đổi pH âm đạo hoặc ảnh hưởng đến khuẩn chí âm đạo, làm thay đổi khả năng chống nhiễm trùng.
Giao hợp ảnh hưởng đến môi trường vi mô của âm đạo vì tình dịch có độ pH kiềm. Ngoài ra, giao hợp có thể đưa sinh vật mới vào âm đạo.
Bệnh lây truyền qua đường tình dục ảnh hưởng đến vi sinh vật âm đạo, thay đổi khả năng chống viêm nhiễm. Một số tác nhân có thể gây triệu chứng tại âm đạo.
Stress, ăn uống kém, suy nhược cơ thể có thể ảnh hưởng đến hệ vi sinh âm đạo, pH và hệ miễn dịch. Dị vật tại âm đạo có thể làm thay đổi độ pH và vi sinh của âm đạo.
Giảm miễn dịch do nhiễm HIV có liên quan đến bệnh viêm âm đạo do nhiễm nấm Candida tái phát,
2.5 CÁC BƯỚC THĂM KHÁM
Hỏi tiền sử, bệnh sử rất kỹ, khám lâm sàng và chỉ định các xét nghiệm hỗ trợ là quan trọng để giúp chẩn đoán xác định. Tiền sử rất cần thiết trong việc đánh giá các nguyên nhân
2.6 Tiền sử, bệnh sử
Một số tính trạng có thể khiến phụ nữ mắc một số loại bệnh nhiễm trùng sinh dục. Nên xem xét các yếu tố sau:
Hoạt động tình dục: Than phiền cảm giác khó chịu, kích ứng? (đặc điểm, vị trí và thời gian các triệu chứng). Có liên quan giữa sự khởi phát các triệu chứng với giao hợp hoặc hoạt động tinh dục khác không? Tiền sử tình dục (bao gồm xác định số người và giới tính bạn tinh và thói quen tình dục cụ thể).
Khởi phát, cường độ và tiến triển của các triệu chứng.
Nhiễm trùng toàn thân hoặc cục bộ gần đây.
Tình trạng bệnh kèm (Đái tháo đường HIV, viêm ruột,...).
Thực hành vệ sinh sinh dục (ví dụ: thụt rửa sâu trong âm đạo).
Phương pháp tránh thai. Đặc điểm kinh nguyệt, liên quan giữa các triệu chứng và chu kỳ kinh nguyệt. Các phương pháp điều trị trước đó; kháng sinh, sử dụng thuốc tự kê toa, thuốc thảo dược hoặc phương pháp khác
Các yếu tố có thể làm thay đổi môi trường âm đạo.
2.7 Triệu chứng biểu hiện
Triệu chứng tại âm hộ. Hai triệu chứng phổ biến nhất là:
Rát: Cảm giác bỏng rát âm hộ thường liên quan đến nhiều rối loạn gồm viêm nhiễm âm hộ âm đạo hoặc hội chứng đau âm hộ.
Ngứa âm hộ: Triệu chứng phổ biến có thể xảy ra do viêm âm hộ âm đạo. Nguyên nhân khác có thể bao gồm các bệnh da gây ngứa, kể cả phản ứng dị ứng.
Tiết dịch âm đạo: Dịch tiết âm đạo rất quan trọng giúp chẩn đoán và phân biệt với biểu hiện sinh lý bình thường. Các đặc điểm cần quan tâm bao gồm:
Tính đồng nhất: Bình thường dịch trắng trong, đồng nhất.
Độ nhớt: Dịch niêm mạc âm đạo và cổ tử cung thường thay đổi trong chu kỳ kinh nguyệt. Giai đoạn nang noãn chất nhầy thường loãng, nhiều; sau phóng noãn thì trở nên đặc. Người phụ nữ thường có thể quan sát những thay đổi và phát hiện được sự khác biệt khi có bất thường.
Màu sắc: Dịch tiết bình thường có màu trắng trong hoặc trắng ngà. Nếu dịch có màu xanh, vàng hoặc nâu là bất thường.
Mùi: Có thể giúp chẩn đoán phân biệt. Sự xuất hiện mùi có thể không cùng lúc với sự thay đổi dịch tiết âm đạo, tùy theo cảm nhận của bệnh nhân.
2.8 Khám thực thể
Khám kỹ bộ phận sinh dục ngoài, nhằm phát hiện các tổn thương đại thể, phủ, biến đổi màu sắc như sưng đỏ, loét, sùi. Cân loại trừ bệnh chấy rận. Kiểm tra vùng bạn, sở nắn xem có hạch không. Những vị trí nào da đổi màu cần được lưu ý.
Khám mỏ vịt: Chị bôi trơn mỏ vịt bằng nước muối sinh lý để tránh ảnh hưởng đến việc lấy mẫu bệnh phẩm và nuôi cấy, nên khảo sát:
Các đặc điểm của dịch tiết âm đạo (tính đồng nhất, độ nhớt, màu sắc và mùi hôi).
Bất thường bẩm sinh hoặc tổn thương đặc trưng của thành âm đạo (ví dụ: Nốt đỏ dạng “dâu tây” nghi ngờ Trichomonas vaginalis).
Bất thường ở cổ tử cung: Viêm, lộ tuyến, loét trợt... Xét nghiệm dịch ống cổ tử cung có thể phát hiện nhiễm Chlamydia, lậu cầu, hoặc HPV, đồng thời có thể xét nghiệm tế bào cổ tử cung phát hiện tổn thương ác tính hay do viêm.
2.9 Xét nghiệm
Khi nghi ngờ viêm, pH âm đạo có thể giúp phân biệt các loại nhiễm trùng khác nhau.
Cần phải làm một mẫu soi tươi dịch âm đạo. Kiểm tra dưới kính hiển vi dịch tiết âm đạo pha nước muối và làm test Kali hydroxit (KOH) 10% để kiểm tra mùi cá ươn.
Trong một số trường hợp cần chỉ định nuôi cấy vi sinh dịch âm đạo, đặc biệt trong các trường hợp chẩn đoán khó.
Que lấy bệnh phẩm để đánh giá pH phải được lấy từ phần giữa của thành bên âm đạo để tránh tăng sai số trong kết quả pH do chất nhờn cổ tử cung, máu, tinh dịch, chất bôi trơn và các chất khác,
3 CHẨN ĐOÁN
Viêm sinh dục thấp được đặc trưng bởi một hoặc nhiều triệu chứng như: tăng tiết dịch âm đạo bất thường; ngứa âm hộ, hoặc cảm giác bỏng rát; tiểu buốt, tiểu khó; và có mùi bất thường. Viêm âm đạo có thể do các tác nhân viêm nhiễm (ví dụ, Candida, Gardnerella hay Trichomonas) hoặc không do viêm nhiễm (thiểu dưỡng âm đạo ở phụ nữ mãn kinh, dị vật, chất gây dị ứng hay bệnh lý toàn thân,...). Triệu chứng các bất thường khác ở âm hộ, bao gồm loạn dưỡng âm hộ, viêm da âm hộ và các bệnh lý da khác, có thể tương tự như viêm âm đạo. Herpes simplex sinh dục có thể gây ra các triệu chứng âm hộ cấp tính, đòi hỏi phải đánh giá và điều trị.
Tính trạng | Triệu chứng/ Dịch tiết | Phát hiện thực thể | Độ pH | Kết quả soi kính hiển vi/KOH test | Test chẩn đoán |
Dịch tiết sinh lý bình thường | Dịch tiết trắng, mịn và trong | Dịch tiết màu trắng ở vòm âm đạo hoặc dính vào thành D | 3.5-4.5 | Tế bào vảy trưởng thành, PMN hiếm, vi khuẩn nền Lactobacillus chiếm ưu thế | N/A |
Viêm âm đạo do vi khuẩn | Tăng tiết dịch âm đạo loãng như nước màu trắng | Dịch tiết mỏng, đồng nhất, màu trắng xám | > 4.5 | Tế bào Clue (> 20%), không có PMNs, KOH Whiff test dương tính | Khuyến cáo: Tiêu chuẩn Amsel Nhuộm Gram với thang điểm Nugent Thay thế: Các XN thương mại FDA chấp thuận |
Nhiễm Trichomonas | Dịch âm đạo màu vàng đến xanh lá có bọt, mùi âm đạo bất thường. ngứa, khó chịu và tiểu khó. Hơn một nửa không có triệu chứng | Dịch âm đạo vàng, có bọt; âm đạo hoặc cổ tử cung - âm đạo ban đỏ với chấm xuất huyết | > 4.5 | Trichomonas di động, PMNs nhiều, vi khuẩn có cả trực khuẩn và cầu khuẩn, KOH whiff test thay đổi | Khuyến cáo: NAAT Thay thế: Các XN thương mại được FDA chấp thuận |
Viêm âm hộ - âm đạo do Candida sp | Dịch tiết xuất hiện bình thường hoặc dày, trắng, ngứa, nóng, rất đau khi giao hợp và tiểu khó. | Dịch âm đạo dày, trắng, giống vón sữa, Trường hợp nặng có thể xuất hiện ban đỏ, phù nề, sướt, trầy da và các vết nứt. | 3.5-4.5 | Bào từ giả chồi, bào tử chồi (x10) hoặc bào tử (x40) với 10% KOH. Tế bào vảy trưởng thành, PMN hiếm, vi khuẩn do lactobacillus chiếm ưu thế |
Khuyến cáo: Kính hiển vi, nuôi cấy. Thay thế: Các XN thương mại được FDA chấp thuận |
Các từ viết tắt:
NAAT - nucleic acid amplification test, test khuếch đại chuỗi acid nucleic,
PMN, bạch cầu đa nhân trung tính.
3.1 Viêm âm đạo không đặc hiệu
Viêm âm đạo không đặc hiệu (Bacterial vaginosis – BV) hay còn gọi là viêm âm đạo Gardnerella, viêm âm đạo vi khuẩn, là bệnh nhiễm trùng âm đạo phổ biến nhất.
3.1.1 Căn nguyên
Viêm âm đạo do vi khuẩn là một hội chứng lâm sàng đa bào đặc trưng bởi sự thiếu hụt Hydrogen peroxide từ lactobacilli và phát triển quá mức của nhiều loại vi khuẩn, đặc biệt là vi khuẩn kỵ khí, thường được tìm thấy bình thường trong âm đạo. Các vi khuẩn thường thấy gồm Bacteroides, Peptostreptococcus, Gardnerella vaginalis và Mycoplasma hominis.
3.1.2 Biểu hiện lâm sàng
Khoảng 50% phụ nữ bị viêm âm đạo không đặc hiệu không có triệu chứng gì. Ở những trường hợp có triệu chứng, biểu hiện phổ biến nhất là tiết dịch màu xám và có mùi tanh cá ươn, đặc biệt sau khi giao hợp hoặc hành kinh. Khí hư có thể gây kích ứng âm hộ nhẹ ở khoảng 25% trường hợp. Khí hư dính nhẹ thành âm đạo và có pH lớn hơn 4,5.
Những bệnh nhân không mang thai bị loạn khuẩn âm đạo có nguy cơ cao mắc các bệnh nhiễm trùng khác nhau ở đường sinh dục, bao gồm viêm vùng chậu (PID), nhiễm trùng phụ khoa sau thủ thuật và tăng nhạy cảm với các bệnh lây truyền qua đường tình dục (STIs) cũng như HIV và herpes simplex virus type
3.1.3 Chẩn đoán
Hệ khuẩn bình thường ở âm đạo phức tạp nên cấy dịch âm đạo thường quy thường không đặc hiệu và không được khuyến cáo để chẩn đoán viêm âm đạo do vi khuẩn. Trong nghiên cứu, nhuộm Gram cùng với thang điểm Nugent được xem là tiêu chuẩn vàng để chẩn đoán loạn khuẩn âm đạo. Tuy nhiên nó không thực tế đối với hầu hết các bác sĩ lâm sàng và do đó, tiêu chí Amsel thường được sử dụng để chẩn đoán.
Tiêu chuẩn Amsel: Chẩn đoán viêm âm đạo do vi khuẩn khi có 3 trong 4 tiêu chuẩn sau:
pH âm đạo > 4,5.
Soi tươi dịch âm đạo pha nước muối sinh lý thấy tiêu bản nền “sạch”, rất ít hoặc không có bạch cầu, rất nhiều vi khuẩn và đặc trưng là > 20% “tế bào chỉ điểm” (clue cell). Tế bào chỉ điểm là tế bào biểu mô lát với rất nhiều vi khuẩn bám trên bề mặt che phủ mờ đường viền quanh tế bào và bào tương.
Dùng KOH 10% nhỏ vào mẫu dịch soi tươi tạo ra mùi tanh, tức “whiff” test dương tính.
Dịch tiết âm đạo màu trắng - xám, đồng nhất, loãng và phủ đều thành âm đạo. Tiêu chuẩn lâm sàng của Amsel được báo cáo có độ nhạy là 92% và độ đặc hiệu là 77% so với nhuộm Gram với thang điểm Nugent.
Một số xét nghiệm thương mại chẩn đoán được FDA chấp thuận:
Xét nghiệm thăm dò DNA trực tiếp của G. vaginalis.
Xét nghiệm nhanh tại chỗ môi trường vi sinh phát hiện sự hiện diện của hoạt tính sialidase. PCR. Que ngoáy đơn kết hợp kỹ thuật Multiplex PCR và thăm dò DNA có thể chẩn đoán viêm âm đạo do vi khuẩn bằng cách xác định tỷ lệ giữa các chủng lactobacillus (“vi khuẩn tốt”) với một số loại vi khuẩn liên quan đến viêm âm đạo không đặc hiệu (“vi khuẩn xấu”).
3.1.4 Điều trị
3.1.4.1 Nguyên tắc
Ức chế sự phát triển của vi khuẩn kỵ khí nội sinh và tạo điều kiện cho Lactobacillus trở nên ưu thế.
3.1.4.2 Điều trị
Sử dụng các thuốc chống vi khuẩn kỵ khí tại chỗ và toàn thân. Điều trị phối hợp đạt hiệu quả 90%,
Phác đồ khuyến cáo:
Metronidazole, 500mg uống 2 lần/ngày trong 7 ngày hoặc gel Metronidazole 0.75%, bôi 1 lần (5g) trong âm đạo, 1 lần/ngày x 5 ngày* hoặc Clindamycin dạng kem 2%, bôi 1 lần (5g) trong âm đạo khi ngủ x 7 ngày.
Phác đồ thay thế:
Secnidazole, 2g uống 1 liều duy nhất hoặc Tinidazole, 2g uống 1 lần/ngày trong 2 ngày * hoặc Tinidazole 1g uống 1 lần/ngày trong 5 ngày * hoặc Clindamycin, 300mg uống 2 lần/ngày trong 7 ngày hoặc Clindamycin viên đặt, 100mg đặt âm đạo 1 lần khi ngủ trong 3 ngày.
(*) Không sử dụng rượu khi đang điều trị với Nitroimidazoles và trong vùng 24 giờ sau khi điều trị Metronidazole hoặc 72 giờ sau điều trị với Tinidazole được khuyến cáo bởi các nhà sản xuất thuốc vì nguy cơ có thể xảy ra phản ứng Disulfiram.
Không khuyến cáo chỉ định điều trị bạn tình một cách thường quy do chưa chứng tỏ được hiệu quả tránh tái phát.
Điều trị trong khi mang thai là rất quan trọng dữ liệu y văn cho thấy mối liên quan giữa viêm âm đạo không đặc hiệu do vi khuẩn với các kết quả bất lợi cho mẹ và thai nhi (chẳng hạn: sinh non, vỡ ối sớm, viêm ối màng ối).
Clindamyan (đường uống) có thể được sử dụng trong suốt thai kỳ. Đường âm đạo không nên sử dụng vào nửa sau của thai kỳ.
Metronidazole có thể được sử dụng sau ba tháng đầu tiên thai kỳ.
Hạn chế hoạt động tình dục trong thời gian điều trị.
Những bệnh nhân đang sử dụng chế phẩm đặt âm đạo tránh sử dụng băng vệ sinh trong thời gian điều trị để đảm bảo thuốc được phân tán đầy đủ.
Kiểm soát viêm âm đạo do vi khuẩn tái phát.
Sau khi điều trị, loạn khuẩn âm đạo có thể tái phát ở 30% bệnh nhân trong vòng 3 tháng và 58% trong vòng 12 tháng.
Các yếu tố nguy cơ liên quan đến tái phát viêm âm đạo do vi khuẩn gồm thụt rửa, hoạt động tình dục thường xuyên, tiền sử loạn khuẩn âm đạo trước đó, sự tồn tại của vi khuẩn gây bệnh hoặc thất bại trong việc thiết lập lại hệ khuẩn chỉ lactobacillus chiếm ưu thế.
Chẩn đoán viêm âm đạo không đặc hiệu tái phát khi có ít nhất 3 đợt riêng biệt đáp ứng các tiêu chuẩn về viêm âm đạo do vi khuẩn trong 1 năm.
Dùng gel Metronidazole mạnh 2 lần/tuần trong 16 tuần sau khi điều trị đợt cấp hoặc thay đổi thuốc kháng sinh, kéo dài đợt kháng sinh cũng có thể có hiệu quả ở những bệnh nhân bị viêm âm đạo không đặc hiệu tái phát.
3.2 Viêm âm đạo do nấm Candida
Là bệnh viêm nhiễm âm đạo phổ biến thứ hai sau viêm âm đạo không đặc hiệu. Ít nhất 29-49% phụ nữ sẽ bị nhiễm nấm một lần trong đời.
3.2.1 Căn nguyên
Tác nhân là nấm men, thường là Candida albicans. Các tác nhân này thường cư trú ở ruột và quanh hậu môn. Khoảng 30% phụ nữ có thể có nấm cư ngụ mà không có triệu chứng nhiễm trùng.
Một số yếu tố có thể dẫn đến biểu hiện nhiễm trùng:
Thực hành ngừa thai (ví dụ: thuốc viên tránh thai và thuốc diệt tinh trùng âm đạo, làm thay đổi pH âm đạo).
Sử dụng steroid toàn thân, làm ảnh hưởng hệ miễn dịch.
Sử dụng kháng sinh, làm thay đổi khuẩn chí âm đạo; 25-70% phụ nữ bị nhiễm nấm sau khi sử dụng kháng sinh. Bất kỳ loại kháng sinh nào, đặc biệt là phổ rộng đều có thể là tác nhân.
Quần áo bó sát, quần lót và đồ tắm (nấm men phát triển mạnh trong môi trường tối, ấm, ẩm ướt).
Tiểu đường không được chẩn đoán hoặc không được kiểm soát tốt.
Phụ nữ mang thai: Nấm Candida thường phát triển trong môi trường giàu estrogen, nên viêm âm đạo do Candida thường phổ biến trong thời kỳ sinh sản hơn là trước khi có kinh nguyệt hoặc sau mãn kinh.
Lý do khác của nhiễm nấm kháng thuốc có thể do hệ miễn dịch suy giảm; cần chỉ định xét nghiệm HIV, cũng như Glucose huyết thanh lúc đói.
Gần đây đã có sự gia tăng các trường hợp nhiễm nấm do loài không phải albicans. Đến 20% các trường hợp nhiễm nấm do các sinh vật khác như Candida tropicalis và Candida glabrata. Những loại này có thể kháng với phác đồ điều trị tiêu chuẩn.
Candida thường không đồng nhiễm với các nhiễm trùng khác và không lây qua đường tình dục, mặc dù 10% bạn tình nam có nhiễm trùng dương vật kèm theo.
3.2.2 Biểu hiện lâm sàng
Các biểu hiện cơ năng của viêm âm hộ - âm đạo do Candida sp thay đổi từ không có triệu chứng (khoảng 12%) đến các triệu chứng nghiêm trọng như nóng rát, ngứa, phù, tiểu khó, giao hợp đau và tiết dịch âm đạo bất thường. m hộ và âm đạo tấy đỏ, trầy xước da không phổ biến và có thể gặp trong một số trường hợp. Khí hư dày, không hôi, màu trắng, đặc, dính như phô mai với pH từ 4 – 5.
Bệnh có thể tái phát và nổi bật nhất trước hành kinh hoặc có liên quan đến giao hợp.
Nhiễm nấm xảy ra thường xuyên hơn trong thai kỳ.
Viêm âm hộ - âm đạo do Candida sp không phổ biến ở bé gái chưa dậy thì và phụ nữ sau mãn kinh (không sử dụng Estrogen).
Bệnh nhân nhiễm C. tropicalis và C. glabrata có thể có triệu chứng không điển hình, thường là kích ứng ở âm hộ, dịch âm đạo và ngứa ít hơn.
3.2.3 Chẩn đoán
Chẩn đoán có thể được phân loại là nấm Candida âm đạo không phức tạp hoặc phức tạp
Không phức tạp (Có tất cả các dấu hiệu sau):
Các đợt lẻ tẻ hoặc không thường xuyên.
Các triệu chứng ở mức độ từ nhẹ đến trung bình.
Nhiễm nấm loại C. albicans (nghi ngô hoặc đã được chứng minh).
Bệnh nhân không bị suy giảm miễn dịch.
Phức tạp (Một trong các dấu hiệu sau):
Các đợt tái phát (bốn hoặc nhiều hơn mỗi năm).
Các triệu chứng nghiêm trọng.
Nghi ngờ hoặc được chứng minh nhiễm loại nấm Candida khác không phải Candida albicans (non-C. albicans).
Phụ nữ mắc đái tháo đường, tình trạng suy giảm miễn dịch (HIV), suy nhược hoặc liệu pháp ức chế miễn dịch (sử dụng corticoid).
Chẩn đoán dựa vào hỏi bệnh sử, khám thực thể và cận lâm sàng:
Khi khám, có thể thấy các vết trầy xước ở âm hộ; âm hộ và âm đạo có thể nề đỏ, khí hư dạng mảng như phô mai, kết dính.
Nhiễm C. tropicalis và C. glabrata có thể không biểu hiện tiết dịch như kinh điển; khí hư có thể có màu trắng xám và mỏng.
Soi tươi dưới kính hiển vi, kèm KOH 10%, cho thấy sợi nấm hoặc giả sợi kèm nấm bào tử đang phát triển ở 50% đến 70% phụ nữ bị nhiễm nấm. Test whiff âm tính.
Nuôi cấy nấm:
Khi kết quả soi kính hiển vi âm tính, nuôi cấy nấm là phương pháp ưu tiên xác thực sự hiện diện của nấm trên các bệnh nhân có triệu chứng.
Hữu ích để đánh giá nhiễm nấm tái phát hoặc kháng thuốc.
Ở bệnh nhân nhiễm nấm candida phức tạp, xác định loại nấm men bằng nuôi cấy là bước đầu tiên để lập kế hoạch điều trị.
Mặc dù nuôi cấy làm chậm chẩn đoán hơn soi kính hiển vi hoặc các XN thương mại nhưng đặc biệt hữu ích trong phát hiện các loại Candida không thuộc albicans, nhất là Candida glabrata, loài khó có thể nhận ra trên kính hiển vi do sự hiện diện của phôi bào thay vì giả bào tử.
Nuôi cấy có thể dương tính với các dạng nấm men khoảng 30% trên bệnh nhân không triệu chứng tại bất cứ thời điểm nào.
Các xét nghiệm thương mại: Xét nghiệm chuỗi phản ứng Polymerase cho kết quả trong vòng vài giờ, có độ nhạy và độ đặc hiệu tương ứng 97,7% và 93,2%. Xét nghiệm PCR thường đắt hơn nuôi cấy nấm men và chưa được FDA chấp thuận.
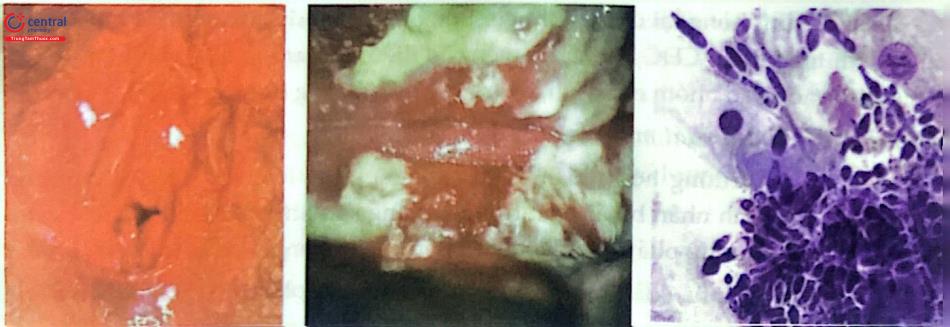
(B) khí hư âm đạo do nhiễm nấm và (C) giả sợi nấm qua soi tươi
3.2.4 Điều trị nhiễm nấm Candida không phức tạp
Khuyến cáo liệu pháp azole đặt âm đạo hoặc Fluconazole đường uống.
3.2.4.1 Thuốc đặt âm đạo không kê đơn
Clotrimazole 1% dạng kem, 5g bôi trong âm đạo mỗi ngày trong 7-14 ngày hoặc Clotrimazole 2% dạng kem, 5g bôi trong âm đạo mỗi ngày trong 3 ngày hoặc Miconazole 2% dạng kem, 5g bội trong âm đạo mỗi ngày trong 7 ngày hoặc Miconazole 4% dạng kem, 5g bôi trong âm đạo mỗi ngày trong 3 ngày hoặc Miconazole, 100mg viên đặt âm đạo, đặt mỗi ngày trong 7 ngày hoặc Miconazole, 200mg viên đặt âm đạo, đặt 1 lần trong 3 ngày hoặc Miconazole, 1,200mg viên đặt âm đạo, đặt 1 lần trong 1 ngày hoặc Tioconazole 6.5% dạng kem mỡ, 5g bôi trong âm đạo 1 liều duy nhất.
3.2.4.2 Thuốc đặt âm đạo theo toa
Butoconazole 2% dạng kem (sản phẩm kết dính sinh học liều duy nhất), 5g trong âm đạo 1 liều duy nhất hoặc Terconazole 0,4% dạng kem, 5g bối trong âm đạo mỗi ngày trong 7 ngày hoặc Terconazole 0,8% dạng kem, 5g bôi trong âm đạo mỗi ngày trong 3 ngày hoặc Terconazole, 80mg viên đặt âm đạo, đặt 1 lần/ngày trong 3 ngày.
3.2.4.3 Thuốc uống
Fluconazole, 150mg uống 1 liều duy nhất.
Với trường hợp nặng, nên lặp lại liều trong 72 giờ. Với nhiễm Candida tái phát, dùng liều 100mg, 150mg hoặc 200mg đường uống lặp lại mỗi ba ngày với tổng số ba liều.
3.2.4.4 Những lưu ý khác trong điều trị
Viên nang Acid Boric đặt âm đạo, 600mg trong 14 ngày, có thể có hiệu quả và thường được chỉ định đối với nhiễm nấm nặng hoặc do non-albicans.
Điều trị dự phòng tại chỗ với thuốc chống nấm nên được cân nhắc khi kê đơn kháng sinh toàn thân. CDC không khuyến cáo điều trị thường quy cho bạn tình vi không được xếp vào nhóm các bệnh lây truyền qua đường tình dục (STI).
3.2.5 Nhiễm nấm tái phát mạn tính (5% phụ nữ)
Mặc dù các trường hợp nhiễm nấm candida có tỷ lệ chữa khỏi cao, nhưng khoảng 20-30% bệnh nhân bị tái phát trong 1 tháng sau khi điều trị. Nuôi cấy nấm men vẫn còn là phương pháp chẩn đoán ưu tiên cho nhiễm nấm Candida tái phát.
Sau khi điều trị ban đầu nhiễm trùng cấp tính, liệu pháp ức chế với liều azole đặt âm đạo hoặc uống hằng tuần cải thiện tỷ lệ chữa khỏi và giảm tỷ lệ tái phát.
Điều trị kháng nấm kéo dài với fluconazole (150mg hàng tuần x 6 tháng) kiểm soát thành công hơn 90% các đợt triệu chứng tái phát.
Đối với bệnh nhân không thể hoặc không muốn dùng fluconazole, liệu pháp kéo dài với tác nhân tại chỗ gián đoạn như clotrimazole (500mg hàng tuần hoặc 200mg x 2 lần/tuần) là lựa chọn có thể chấp nhận được.
Trong hầu hết các trường hợp, không xác định được có yếu tố nguy cơ; tuy nhiên, cần xem xét các khả năng sau:
Không tuân thủ đầy đủ liệu trình điều trị.
Nhiễm HIV. Nấm candida tái phát có thể là biểu hiện triệu chứng ở phụ nữ nhiễm HIV. Cần chỉ định xét nghiệm HIV trong những trường hợp này.
Điều trị kháng sinh kéo dài.
Nhiễm các tác nhân kháng thuốc như C. tropicalis hoặc C. glabrata.
Lây truyền qua đường tình dục từ bạn tình nam (có thể xem xét trong trường hợp nhiễm trùng tái phát).
Phản ứng dị ứng với tinh trùng hay chất diệt tinh trùng âm đạo.
Bệnh tiểu đường. Cần xét nghiệm glucose huyết thanh lúc đói nếu bị nhiễm nấm tái phát.
3.3 Viêm âm đạo do Trichomonas vaginalis (trichomoniasis)
3.3.1 Căn nguyên
Do ký sinh trùng có khả năng di chuyển Trichomonas vaginalis.
T. vaginalis là một đơn bào trùng roi chỉ sống trong âm đạo, tuyến Skene và niệu đạo nam hoặc nữ. Nhiễm trùng có thể lây quan hệ tình dục, nhưng cũng có thể xảy ra thông qua dịch tiết và trùng roi có khả năng sống sót trong bể bơi và bồn tắm nước nóng.
Trùng roi Trichomonas có thể lây nhiễm từ 70% đến 80% khi bạn tình nam mắc bệnh; do đó, viêm âm đạo Trichomonas là một bệnh lây truyền qua đường tình dục. Nó thường cùng tồn tại với các bệnh lây truyền qua đường tình dục khác cũng như viêm âm đạo do vi khuẩn và đã được chứng minh là tạo điều kiện cho lây nhiễm HIV. Trichomonas cũng liên quan đến viêm nhiễm vùng chậu (PID), viêm nội mạc tử cung, vô sinh, thai ngoài tử cung và sinh non.
Phụ nữ người Mỹ gốc Phi thường bị bệnh gấp 10 lần so với phụ nữ da trắng. Các yếu tố nguy cơ khác được xác định bao gồm tăng số lượng bạn tỉnh, tình trạng kinh tế xã hội thấp và vệ sinh.
3.3.2 Biểu hiện lâm sàng
Viêm âm đạo Trichomonas là một nhiễm trùng đa ổ, liên quan đến biểu mô âm đạo, tuyến Skene, tuyến Bartholin và niệu đạo.
Các triệu chứng của nhiễm Trichomonas thay đổi từ nhẹ đến nặng và có thể bao gồm ngứa hoặc rát âm hộ, nhiều khí hư kèm theo mùi hôi, tiểu khó, đau khi giao hợp và chảy máu sau quan hệ. Mặc dù không xảy ra ở tất cả trường hợp, khí hư trong nhiễm trùng Trichomonas thường sủi bọt, mỏng và có màu từ vàng xanh đến xám, với pH trên 4,5. Khám có thể thấy âm hộ bị phù nề hoặc ban đỏ.
Các đốm xuất huyết, hoặc các mảng dâu tây đã được mô tả ở phần trên âm đạo hoặc cổ tử cung nhưng thực tế chỉ được tìm thấy trong khoảng 10% bệnh nhân. Hơn 50% bệnh nhân nhiễm Trichomonas không có triệu chứng hoặc rất ít triệu chứng.
3.3.3 Chẩn đoán
3.3.3.1 Khám thực thể
Có thể thấy bằng chứng kinh điển của nhiễm trichomonas:
Khí hư màu xanh đặc trưng nổi bật.
Cổ tử cung nổi đỏ từng nốt, cổ điển gọi là “dâu tây”, chỉ thấy rõ ở 25% trường hợp.
3.3.3.2 Xét nghiệm
Xét nghiệm khuếch đại acid nucleic (NAAT) có độ nhạy cao so với kính hiển vi và là phương pháp chẩn đoán nhiễm trichomonas được khuyến cáo. NAAT có thể được thực hiện trên các mẫu âm đạo, cổ tử cung hoặc nước tiểu với độ nhạy tương đương (95,3-100%) và độ đặc hiệu (95,2-100%).
Ngoài ra, một số XN thương mại chẩn đoán nhiễm trichomonas được FDA chấp thuận như: DNA phát hiện T. vaginalis, PCR đa mồi kết hợp DNA trực tiếp và công nghệ khuếch đại DNA, xét nghiệm phát hiện kháng nguyên cho kết quả XN nhanh (khoảng 10 phút, độ nhạy 88,3% và độ đặc hiệu 98,8%).
Một số gợi ý chẩn đoán khác:
Độ pH âm đạo thường từ 5.0 đến 7.0.
Soi tươi dịch âm đạo thường thấy nhiều bạch cầu và các trùng roi trichomonas hình hạt chanh di động (trong 75% trường hợp). Test whiff có thể dương tính.
Vai KOH 10%.
Việc nuôi cấy để chẩn đoán thường không cần thiết. Chi chỉ định khi chấn đoán nghi ngờ nhưng không thể xác định được bằng soi tươi.
Phết tế bào cổ tử cung có thể xác định được hiện diện Trichomonas trong 65% trường hợp. Tuy nhiên, cần có kết quả soi tươi để khẳng định do tỷ lệ dương tính giá cao.
Có thể cùng xuất hiện viêm âm đạo không đặc hiệu.
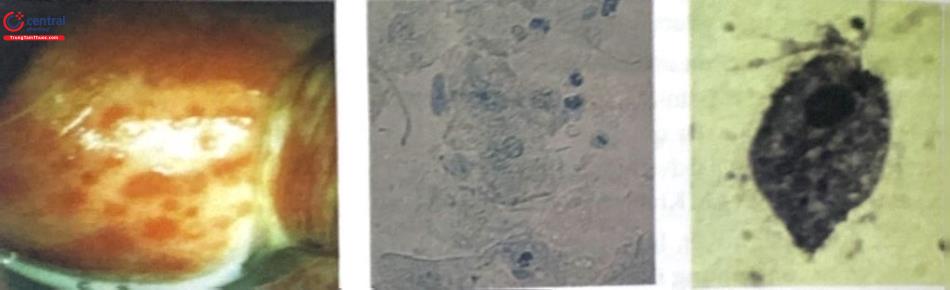
3.3.4 Điều trị
Do Trichomonas lây truyền qua đường tình dục, cần điều trị cả bạn tình.
Điều trị tại âm đạo đơn thuần không hiệu quả vì có nhiều vị trí nhiễm khác. Cần điều trị toàn thân.
Nếu bạn tình được điều trị đồng thời, tỷ lệ chữa khỏi đạt 90% với metronidazole hoặc tinidazole đường uống. Phác đồ ưu tiên: Metronidazole, 500mg uống 2 lần/ngày trong 7 ngày. Phác đồ thay thế: Tinidazole, 2g uống 1 liều duy nhất.
Trước đây, metronidazole đơn liều là phác đồ điều trị ưu tiên cho Trichomonas, Tuy nhiên, dữ liệu gần đây từ một Thử nghiệm lâm sàng đối chứng ngẫu nhiên (RCT) chứng minh liệu trình metronidazole 7 ngày có hiệu quả hơn.
Các trường hợp kháng thuốc có thể chỉ định nuôi cấy và làm kháng sinh đồ. Do kháng thuốc hiếm gặp, cần xem xét các nguyên nhân khác như không tuân thủ điều trị, của bệnh nhân hoặc bạn tình. Bệnh nhân nên được kiểm tra lại trong vòng 3 tháng sau điều trị vì tỷ lệ tái phát cao.
Chống chỉ định Metronidazole trong ba tháng đầu của thai kỳ. Sau thời gian này, có thể được sử dụng Metronidazole để điều trị nhiễm Trichomonas.
Bệnh nhân nhiễm trichomonas cần được sàng lọc các bệnh lây truyền đường tình dục khác.
3.4 Herpes Simplex sinh dục
3.4.1 Căn nguyên
Herpes sinh dục gây ra do virus herpes simplex (HSV), một thành viên của họ Herpesviridae, có thể ở trạng thái tiềm ẩn và gây tái phát bệnh.
Phần lớn các trường hợp herpes sinh dục là do HSV type 2 (HSV-2); HSV type 1.
(HSV-1) liên quan đến tổn thương mụn rộp ở miệng nhưng đang trở nên thường gặp hơn và gây ra các tổn thương ở bộ phận sinh dục, đặc biệt là ở lứa tuổi vị thành niên và phụ nữ trẻ.
Từ 60% đến 85% phụ nữ có kháng thể kháng HSV-2 chưa bao giờ biểu hiện bị loét sinh dục trước đó.
Sự lây truyền thông qua tiếp xúc trực tiếp với một cá nhân đang đào thải virus từ tổn thương da hoặc niêm mạc. Thông thường bệnh lây truyền do đào thải virus không triệu chứng.
3.4.2 Biểu hiện lâm sàng
3.4.2.1 Nhiễm nguyên phát
Nhiễm trùng mắc phải qua quan hệ tình dục, với các triệu chứng xuất hiện từ 2 đến 12 ngày.
Nhiễm nguyên phát thường liên quan đến các triệu chứng toàn thân, giống nhiễm cúm (chẳng hạn mệt mỏi, đau cơ và đau đầu). Các triệu chứng chính có thể kéo dài từ 2 ngày đến 3 tuần. Triệu chứng có thể nhẹ hơn và tái phát ít gặp hơn ở những phụ nữ có kháng thể kháng HSV-1.
Đau và ngứa có thể xảy ra trước sự phát triển các tổn thương mụn nước trên môi âm hộ, đáy chậu, mỏng, niệu đạo, âm đạo, cổ tử cung và bàng quang. Tổn thương ở cổ tử cung được thấy ở 70% phụ nữ có nhiễm Herpes sinh dục.
Các mun nước này đông lại và tiến triển thành các vết loét nông, đau và có viền đỏ. Các tổn thương của nhiễm trùng herpes simplex có thể phân biệt được với các vết loét trong bệnh săng giang mai, bệnh giang mai hoặc u hạt vì hình dạng khác nhau và gây đau cho bệnh nhân. Tổn thương nguyên phát tồn tại trong 3 đến 6 tuần và thường lành mà không để lại sẹo.
Các triệu chứng tại chỗ bao gồm tăng cảm giác, bỏng rát, ngứa, khó tiểu và (thường xuyên) rất đau và căng đau âm hộ. Khó tiểu do tổn thương âm hộ hoặc liên quan đến niệu đạo và bàng quang có thể dẫn đến bí tiểu. Bệnh nhân có tổn thương nguyên phát có thể phải nhập viện để điều trị giảm đau hoặc kiểm soát các biến chứng tiết niệu.
Có thể có sưng hạch bẹn.
Đào thái virus có thể kéo dài 12 ngày,
Các biến chứng bao gồm bệnh rễ thần kinh cùng với bí tiểu hoặc táo bón và viêm màng não vô khuẩn (hiếm). Viêm màng não do virus với sốt, đau đầu và kích thích màng não xuất hiện ở một số bệnh nhân 5 đến 7 ngày sau khi xuất hiện các tổn thương ở bộ phận sinh dục
3.4.2.2 Nhiễm tái phát
Sau nhiễm trùng sơ cấp, virus Herpes không hoạt động di chuyển qua các sợi thần kinh, cư trú trong các tế bào thần kinh của hạch thần kinh, kiểm soát các vùng da. Các lần tái phát được kích hoạt bởi những kích thích không xác định, dẫn đến vi rút di chuyển xuống sợi thần kinh và ảnh hưởng lên các khu vực bị chi phối. Đào thải virus không triệu chứng xảy ra từng đợt, đặc biệt trong 6 tháng đầu sau nhiễm trùng. Tái phát thường xảy ra trong năm đầu tiên. Tần suất tái phát khác nhau.
Nhiều phụ nữ biểu hiện tiền triệu với ngứa và nóng rát từ 30 phút đến 2 ngày trước khi bùng phát. Triệu chứng toàn thân thường không xảy ra với tái phát. Các tổn thương tái phát có xu hướng ít nặng nề hơn và có thời gian ngắn hơn (2-5 ngày) và có thể xảy ra ở những phụ nữ đã có kháng thể với cùng một loại huyết thanh. Tổn thương thường xuất hiện một bên hơn là hai bên và biểu hiện dưới dạng vết nứt hoặc kích ứng âm hộ. Nhiễm HSV-1 ít hơn có khả năng gây tái phát hơn HSV- 2, một đặc điểm có thể xem xét khi cân nhắc sử dụng liệu pháp ức chế.
3.4.3 Chẩn đoán
Khi có tổn thương điển hình, chẩn đoán herpes sinh dục có thể dựa trên khám lâm sàng. Do đó, chẩn đoán herpes là chẩn đoán lâm sàng. Nên nghi ngờ HSV-2 khi có loét trên bề mặt biểu mô âm hộ.
Nuôi cấy virus là tiêu chuẩn vàng để xác định chẩn đoán nhiễm HSV và mất khoảng 48 giờ. Độ nhạy của nuôi cấy là 90% nếu có mụn nước, nhưng chỉ 30% nếu tổn thương bị võ. Nuôi cấy không nhạy lắm với tỷ lệ âm tính giả là 25% trong nhiễm trùng nguyên phát và lên tới 50% trong trường hợp nhiễm trùng tái phát.
Phản ứng chuỗi polymerase (PCR) mặc dù đắt tiền, nhưng có độ nhạy cao hơn và ngày càng được sử dụng như một xét nghiệm chẩn đoán xác định với nhiễm HSV.
Các nghiên cứu tế bào học và phương pháp nhận dạng trực tiếp, chẳng hạn miễn dịch huỳnh quang, có thể cho bằng chứng xác thực của nhiễm HSV nhưng độ nhạy chỉ 50%.
Những xét nghiệm trên có thể âm tính giả trong giai đoạn đầu của nhiễm trùng, vì thời gian trung bình từ khi nhiễm bệnh khoảng 20% bệnh nhân có thể còn âm tính sau 3 tháng, đặc biệt nếu họ đã được điều trị kháng virus.
Xét nghiệm định type thể hữu ích trong các tình huống sau: Các triệu chứng tái phát ở bộ phận sinh dục hoặc không điển hình và nuôi cấy HSV âm tính. Chẩn đoán lâm sàng bệnh herpes sinh dục và không có kết quả cận lâm sàng. Bạn tình bị herpes sinh dục.
3.4.4 Điều trị
Điều trị tại chỗ giúp giảm triệu chứng như ngầm tầng sinh môn trong nước ấm và bôi kem gây tê. Có thể dùng thuốc giảm đau như Acetaminophen hoặc Ibuprofen. Vùng tổn thương cần được giữ sạch sẽ và khô để tránh nhiễm trùng thứ cấp.
Có thể phải thông tiểu nếu bí tiểu cấp. Thuốc kháng virus acyclovir, một chất tương tự nucleotide purin vòng, là thuốc chống virus đầu tiên được chứng minh là có hoạt tính chống herpesvirus cả in vivo và in vitro. Có thể bôi tại chỗ hoặc đường uống khi nhiễm HSV-2 nguyên phát. Các chất chống virus khác hiện đang có sẵn.
3.4.4.1 Đợt HSV nguyên phát
Thuốc kháng virus uống làm giảm thời gian đào thải virus, thời gian biểu hiện triệu chứng và thời gian lành vết thương herpes nguyên phát. Các tùy chọn là: Acyclovir 400mg uống ba lần mỗi ngày trong 7-10 ngày. Valacyclovir 1g uống hai lần một ngày trong 7-10 ngày, Famciclovir 250mg uống ba lần một ngày trong 7-10 ngày. Acyclovir 200mg uống năm lần mỗi lần trong 7-10 ngày.
3.4.4.2 Nhiễm HSV tái phát
Sử dụng thuốc kháng virus đường uống ngay khi bắt đầu có triệu chứng tiền triệu hoặc giai đoạn đầu của đợt bệnh giúp làm giảm thời gian phát tán virus, thời gian lành tổn thương và các triệu chứng tại chỗ. Acyclovir 400mg uống ba lần mỗi ngày trong 3 đến 5 ngày. Acyclovir 800mg uống ba lần mỗi ngày trong 2 ngày. Valacyclovir 500mg uống hai lần mỗi ngày trong 3 ngày. Famciclovir 125mg uống hai lần mỗi ngày trong 3-5 ngày.
3.4.4.3 Liệu pháp ức chế
Các nghiên cứu cho thấy acyclovir đường uống làm giảm tần suất tái phát tới 75%. Nếu có hơn sáu lần tái phát mỗi năm, cần chỉ định điều trị lại.
Acyclovir 400mg hai lần mỗi ngày. Liệu pháp ức chế có thể được chỉ định đến 6 năm. Famciclovir 250mg hai lần mỗi ngày. Valacyclovir 500mg đến 1g mỗi ngày. Điều trị Valacyclovir để ức chế được dùng tối đa 1 năm.
3.4.4.4 Phụ nữ mang thai
Phụ nữ mang thai có tiền sử bị herpes sinh dục nên được sàng lọc cẩn thận trong suốt quá trình trước sinh để tìm bằng chứng về các đợt bùng phát bệnh dù nuôi cấy HSV sinh dục trước sinh thường quy ở những bệnh nhân không có triệu chứng và tái phát không được khuyến cáo. Phụ nữ mang thai bị tái phát nên điều trị liệu pháp ức chế bắt đầu từ khi thai được 36 tuần. Tất cả phụ nữ khi mang thai nên được khai thác sớm các triệu chứng của herpes sinh dục, bao gồm cả các triệu chứng tiền triệu. Mổ lấy thai nhằm dự phòng lây truyền qua trẻ sơ sinh được chi định cho phụ nữ có tổn thương hoạt động hoặc tiền triệu điển hình (đau rát hoặc đau âm hộ) tại thời điểm sinh nở.
4 TÀI LIỆU THAM KHẢO
1. British Association for Sexual Health and HIV. National guideline for the management of vulvovaginal candidiasis. British Association for Sexual Health and HIV. BASHH, 2019.
2. Centers for Disease Control and Prevention. Vulvovaginal Candidiasis - STI Treatment Guidelines. CDC 2021.
3. Committee on Practice Bulletins-Gynecology. Vaginitis in Nonpregnant Patients: ACOG Practice Bulletin, Number 215. Obstet Gynecol 2020; 135:e1.
4. Gaydos CA, Beqaj S, Schwebke JR, et al. Clinical Validation of a Test for the Diagnosis of Vaginitis. Obstet Gynecol 2017; 130:181.
5. Miller JM, Binnicker MJ, Campbell S, et al. A Guide to Utilization of the Microbiology Laboratory for Diagnosis of Infectious Diseases: 2018 Update by the Infectious Diseases Society of America and the American Society for Microbiology. Clin Infect Dis 2018; 67:e1.
6. Olson KM, Boohaker LJ, Schwebke JR, et al. Comparisons of vaginal flora patterns among sexual behaviour groups of women: implications for the pathogenesis of bacterial vaginosis. Sex Health 2018; 15:61.
7. Reichman O, Margesson LJ, Rasmussen CA, et al. Algorithms for Managing Vulvovaginal Symptoms-a Practical Primer. Curr Infect Dis Rep 2019; 21:40.
8. Robin Patel. The Clinician and the Microbiology Laboratory: Test Ordering, Specimen Collection, and Result Interpretation. Elsevier 2020.
9. Van Der Pol B, Daniel G, Kodsi S, et al. Molecular-based Testing for Sexually Transmitted Infections Using Samples Previously Collected for Vaginitis Diagnosis. Clin Infect Dis 2019; 68:375.
10. Wolters Kluwer Health. Vulvovaginitis. Beckmann and Ling's Obstetrics and Gynecology 2019; 8th, 606:617.

