Viêm phổi mắc phải tại cộng đồng: Nguyên nhân, chẩn đoán và điều trị

Trungtamthuoc.com - Viêm phổi là một bệnh lý về đường hô hấp, nếu không được chẩn đoán và điều trị đúng cách, kịp thời có thể gây nên những hậu quả khôn lường. Theo nguồn lây, viêm phổi có thể được chia thành 2 loại: Viêm phổi mắc phải tại bệnh viện và viêm phổi mắc phải tại cộng đồng. Vậy viêm phổi mắc phải tại cộng đồng là gì? Nguyên nhân, triệu chứng, điều trị và cách phòng bệnh như thể nào cho hiệu quả. Sau đây, Trung Tâm Thuốc Central Pharmacy sẽ trình bày về căn bệnh này, giúp bạn đọc giải quyết các thắc mắc trên.
1 Viêm phổi mắc phải tại cộng đồng là gì?
Viêm phổi mắc phải ở cộng đồng có tên tiếng Anh là Community Acquired Pneumonia, được viết tắt là CAP. Đây là tình trạng viêm phổi diễn ra bên ngoài phạm vi bệnh viện, chỉ tình trạng nhu mô phổi bị tổn thương, bao gồm các tình trạng sau viêm phế nang, viêm ống và túi phế nang, viêm các tiểu phế quản tận hoặc viêm tổ chức kẽ của phổi.
Mặc dù đã có nhiều tiến bộ về phương pháp chẩn đoán và sự ra đời của nhiều loại kháng sinh mới nhưng cho đến nay, viêm phổi vẫn là nguyên nhân chính gây tử vong do nhiễm trùng đường hô hấp.
2 Nguyên nhân viêm phổi mắc phải tại cộng đồng
Viêm phổi thường do các vi sinh vật gây ra như vi khuẩn, virus, nấm nhưng thường gặp nhất là do vi khuẩn. Nguyên nhân viêm phổi mắc phải ở cộng đồng tùy thuộc từng vùng địa lý, nhưng Streptococcus pneumoniae là nguyên nhân hay gặp nhất trên thế giới.[1]
Vi khuẩn: Về mặt lý thuyết, loại vi khuẩn nào cũng có thể gây viêm phổi nhưng trong thực tế lâm sàng thường gặp một số vi khuẩn gây bệnh nhất định. Các loại vi khuẩn gây viêm phổi tại cộng đồng thường gặp như: Streptococcus pneumoniae, Haemophilus influenzae, Mycoplasma pneumoniae, Legionnella pneumophila...
Virus: Influenza virus, Parainfluenza virus, respiratory syncytial virus, Adenovirus, Human metapneumovirus, Severe acute respiratory syndrome (SARS), coronavirus khác: Human coronavirus, HCoV-229E, HCoV-OC43, Hantavirus, AvianAdenovirus, Human metapneumovirus, Severe acute respiratory syndrome Virus: Influenza virus, Parainfluenza virus, respiratory syncytial virus, influenza, Varicella.
Nấm: Cryptococcus spp., Histoplasma capsulatum, Coccidioides spp., Aspergillus spp., Pneumocystis jirovecii.
3 Điều kiện thuận lợi cho viêm phổi
Viêm phổi dễ xảy ra khi gặp các điều kiện thuận lợi sau:
- Thời tiết lạnh, cơ thể bị nhiễm lạnh đột ngột.
- Sau khi cơ thể bị mắc cúm, sởi, viêm xoang...
- Cơ thể suy yếu: còi xương, suy dinh dưỡng, người già.
- Ứ động phổi do nằm lâu: hôn mê, tai biến mạch máu não...
- Biến dạng lồng ngực: gù, vẹo cột sống...
- Tắc nghẽn đường hô hấp.[2]

4 Triệu chứng của viêm phổi mắc phải tại cộng đồng
4.1 Triệu chứng lâm sàng
Bệnh thường khởi phát đột ngột với biểu hiện sốt cao từ 39 - 40 độ C kèm theo rét run.
Thường kèm theo đau ngực, đau có tính chất khu trú, đau bên phổi bị tổn thương, đau tăng lên khi ho.
Trong những ngày đầu, bệnh nhân ho khan, khó khạc đờm, sau đó ho khạc ra nhiều đờm mủ xanh, vàng.
Khó thở: khó thở nhẹ hoặc vừa, khó thở có xu hướng ngày càng tăng, bệnh nhân thở nhanh, tím môi đầu chi.
Khám:
- Hội chứng nhiễm khuẩn: Sốt cao, hơi thở hôi, môi khô lưỡi bẩn.
- Nếu viêm phổi thùy sẽ có hội chứng đông đặc ở phổi, ran ẩm, ran nổ bên tổn thương. Có thể kèm theo nhịp tim nhanh, huyết áp hạ.
.jpg)
4.2 Triệu chứng cận lâm sàng
X-quang phổi:
- X-quang phổi có vai trò khẳng định sựu tồn tại và vị trí tổn thuong phổi, đánh giá mức độ lan rộng, phát hiện biến chứng và đánh giá đáp ứng điều trị.
- Với viêm phổi thùy: Tổn thương là đám mờ đậm, đồng đều, hình tam giác, đỉnh quay về phía trung thất.
- Với phê quản phế viêm: Nhiều nốt mờ rải rác hai bên phổi, tập trung nhiều ở vùng cạnh tim và phía dưới, mật độ và kích thước các nốt mờ không đều nhau.
Công thức máu: Số lượng bạch cầu tăng cao, tỷ lệ bạch cầu trung tính tăng.
Xét nghiệm chẩn đoán nguyên nhân viêm phổi:
- Soi và cấy đờm tìm vi khuẩn gây bệnh.
- Chọc hút qua khí quản để lấy dịch phế quản nuôi cấy vi khuẩn.
- Nuôi cấy dịch phế quản qua soi, chải rửa phế quản.
- Cấy máu hoặc dịch màng phổi (nếu có kèm theo) tìm vi khuẩn gây bệnh.
5 Tiêu chuẩn chẩn đoán viêm phổi mắc phải cộng đồng
5.1 Chẩn đoán xác định viêm phổi
5.1.1 Dựa vào các triệu chứng lâm sàng
Triệu chứng cơ năng:
- Các triệu chứng thường xuất hiện cấp tính, đôi khi chỉ trong vài ngày.
Một số triệu chứng điển hình cần lưu ý bao gồm:
- Đau ngực.
- Rét run.
- Người bệnh sốt cao kèm theo ho có đờm mủ.
Một số triệu chứng thực thể cần lưu ý bao gồm:
- Hội chứng nhiễm trùng bao gồm các triệu chứng điển hình như môi khô, sốt, lưỡi bẩn,... Tuy nhiên, ở những bệnh nhân suy giảm miễn dịch hoặc người bệnh lớn tuổi, các triệu chứng này có thể không quá rầm rộ.
- Hội chứng đông đặc.
- Trường hợp viêm phổi gây ra bởi những vi khuẩn điển hình: Bệnh nhân có triệu chứng sốt cao trên 39 độ C, rét run kèm theo ho khan, sau ho có đờm, đờm có thể có màu rỉ Sắt, tức ngực vùng bị tổn thương. Tuy nhiên, đối với bệnh nhân lớn tuổi có thể không có sốt.
- Trường hợp viêm phổi gây ra bởi tác nhân là vi khuẩn không điển hình thường gặp ở các đối tượng như người lớn tuổi, trẻ em với các triệu chứng như sốt, ho khan, mệt mỏi tương tự như khi cơ thể bị nhiễm virus, đau đầu. Khi khám lâm sàng nghe phổi thấy tiếng ran nổ nhưng không nhiều.
5.1.2 Xét nghiệm máu
Tiến hành xét nghiệm số lượng bạch cầu, tốc độ lắng máu, số lượng tế bào đa nhân trung tính, CRP, Procalcitonin để chẩn đoán tình trạng viêm.
5.1.3 X-quang phổi
Là xét nghiệm cận lâm sàng quan trọng, hình ảnh tổn thương phổi gồm:
Tổn thương phế nang | Hình mờ tương đối đồng nhất chiếm một thùy hoặc phân thùy phổi, hình ảnh phế quản hơi Các trường hợp ít điển hình hơn thấy hình mờ này không chiếm một thùy hoặc phân thùy haowjc có thể kèm theo xẹp phổi do dịch tiết gây tắc nghẽn phế quản |
Tổn thương phế quản phổi | Tổn thương mờ rải rác, các tổn thương này có thể chồng lên nhau tại thành những tổn thương có hình đậm hơn |
Tổn thương mô kẽ | Hình ảnh mờ dạng lưới hoặc dạng nốt ở khắp 2 bên phổi, có thể tiến triển thành hình mờ rải rác thường gặp ở thùy dưới |
Thâm nhiễm dạng nốt | Hình mờ tròn, có giới hạn rõ, đường kính trên 1cm |
Lâm sàng có thể không phát hiện tổn thương trên X-quang phổi, do đó, khi tiến hành chẩn đoán cần dựa vào những triệu chứng lâm sàng của người bệnh hoặc tiến hành chụp X-quang phổi lần 2 sau 24 đến 48 tiếng.
Việc chẩn đoán viêm phổi thông qua hình ảnh trên X-quang phổi cũng có một số hạn chế:
Chẩn đoán dưới mức viêm phổi hay thậm chí âm tính giả:
- Viêm phổi giai đoạn sớm.
- Bệnh nhân béo phì, có bất thường ở cấu trúc phổi, khí phế thũng.
- Người bệnh mất nước nặng.
- Bệnh nhân suy giảm miễn dịch nhiễm P. jiroveci.
Chẩn đoán quá mức viêm phổi hay thậm chí dương tính giả:
- Ung thư phế quản, ung thư di căn phổi.
- Nhồi máu phổi.
- Phù phổi.
- Hội chứng suy hô hấp cấp tính ARDS.
- Viêm nhu mô phổi không do nhiễm trùng.
- Viêm phổi sau xạ trị.
- Xẹp phổi.
- Viêm tiểu phế quản tắc nghẽn.
- Tăng tế bào ái toan ở phổi.
5.1.4 Chụp cắt lớp vi tính ngực
Chỉ định chụp cắt lớp vi tính ngực ở bệnh nhân viêm phổi mắc phải cộng đồng trong các trường hợp:
- Viêm phổi ở bệnh nhân suy giảm miễn dịch.
- Viêm phổi kèm theo diễn biến phức tạp.
- Viêm phổi tái phát nhiều lần hoặc viêm phổi không điều trị được dứt điểm.
- Người bệnh bị nghi ngờ mắc viêm phổi nhưng hình ảnh X-quang không điển hình.
Các dạng tổn thương trên phim chụp cắt lớp vi tính:
Tổn thương phế nang | Các đám mờ đồng nhất ở nhiều phân thùy hoặc toàn bộ thùy phổi Có thể gặp hình ảnh xẹp các phân thùy và hạ phân thùy do tắc nghẽn đường dẫn khí có kích thước nhỏ |
Tổn thương phế quản phổi | Nhiều đám mờ thâm nhiễm, phân bố rải rác ở các phân thùy phổi. Các tổn thương không đồng nhất, xen lẫn giữa phần phổi lành và vùng tổn thương |
Tổn thương mô kẽ | Tổn thương dày ở thành phế quản, thành dạng nốt hoặc dạng lưới |
Hình ảnh tổn thương đặc biệt trên phim chụp cắt lớp vi tính theo căn nguyên vi sinh gây bệnh:
Viêm phổi do S. pneumoniae | Tổn thương là các vùng đông đặc đồng nhất, có hình phế quản hơi, có thể kèm theo tràn dịch và tràn mủ |
Viêm phổi do S. aureus | Nhiều đám mờ đông đặc phổi, tổn thương dạng hang, có thể kèm theo tràn dịch và tràn mủ |
Viêm phổi do Klebsiella | Thường gặp ở thùy trên, có hình ảnh đông đặc phổi, phế quản hơi, thường tạo hang, kèm theo tràn dịch và tràn mủ nhiều hơn so với S. pneumoniae |
Viêm phổi do Legionella | Tổn thương đông đặc lan tỏa, ở 1 hoặc nhiều thùy, kèm theo tràn dịch ít, hiếm gặp tổn thương dạng áp xe |
Viêm phổi do Haemophilus influenzae | Tổn thương dạng viêm phế quản phổi, rải rác ở nhiều phân thùy phổi ở cả 2 bên |
Viêm phổi do virus | Ở người lớn, tổn thương là đám mờ phế nang ở thùy dưới 2 bên hay dạng kính mờ Ở trẻ em, thường gặp dạng nốt lưới lan tỏa |
Viêm phổi do virus SARS CoV2 | Tổn thương ở cả 2 bên phổi, dạng kính mờ tăng dần |
5.1.5 Siêu âm lồng ngực
Hiện nay, siêu âm lồng ngực được coi là xét nghiệm cận lâm sàng có tính chính xác cao được chỉ định trong chẩn đoán viêm phổi với chi phí thấp và độ thuận tiện cao.
Đặc điểm: Hình ảnh tổn thương đông đặc kèm theo di chuyển khi người bệnh hít thở. Bên cạnh đó, siêu âm lồng ngực còn đóng vai trò quan trọng trong việc theo dõi điều trị.
5.2 Chẩn đoán mức độ nặng
Chẩn đoán mức độ nặng của bệnh dựa trên CURB 65 [3]
C: Rối loạn ý thức.
U: Ure > 7mmol/L.
R: Tần số thở ≥ 30 lần/ phút.
B: Huyết áp:
- Huyết áp tâm thu < 90mmHg.
- Hoặc huyết áp tâm trương ≤ 60mmHg.
Tuổi: ≥ 65 tuổi.

Đánh giá: Mỗi tiêu chí trên được tính một điểm, và mức độ bệnh được xác định như sau:
- Viêm phổi nhẹ: CURB65 = 0 - 1 điểm: Có thể điều trị ngoại trú.
- Viêm phổi trung bình: CURB65 = 2 điểm: Điều trị tại các khoa nội.
- Viêm phổi nặng: CURB65 = 3 - 5 điểm: Điều trị tại khoa, trung tâm hô hấp, ICU.
5.3 Chẩn đoán tác nhân
5.4 Dựa trên kết quả vi sinh
Độ tin cậy của kết quả vi sinh thay đổi tùy thuộc vào phương pháp cấy và bệnh phẩm.
Chẩn đoán ‘chắc chắn’ khi:
- Kháng nguyên của S.pneumoniae dương tính trong nước tiểu, máu.
- Kháng nguyên L.pneumophila dương tính trong nước tiểu.
- Đối với bệnh phẩm ở đường hô hấp phân lập được Legionella pneumophila.
- Cấy máu cho kết quả dương tính.
- Cấy dịch, mủ của phổi hoặc màng phổi cho kết quả dương tính.
- Chọc hút xuyên thành ngực cho kết quả dương tính.
- Xác định được P. jiovecci có trong đờm, trong dịch rửa phế quản khi tiến hành nội soi phế quản.
- Phân lập được Legionella pneumophila có trong các mẫu bệnh phẩm ở đường hô hấp.
- Hiệu giá kháng thể tăng gấp ≥ 4 lần qua 2 lần xét nghiệm đối với các kháng thể kháng C.pneumoniae, M.pneumoniae, L.pneumophila.
Chẩn đoán có ‘khả năng’ khi:
Vi khuẩn phân lập được khi cấy đờm là vi khuẩn có đặc điểm:
- Gây ra bệnh thường gặp.
- Phát triển mạnh.
- Kết quả soi đờm.
Vi khuẩn phân lập được khi cấy đờm là vi khuẩn có đặc điểm:
- Không gây ra bệnh thường gặp.
- Khả năng phát triển yếu.
- Kết quả soi đờm.
5.4.1 Dựa trên kinh nghiệm
Việc chẩn đoán và xác định được căn nguyên gây bệnh đóng vai trò quan trọng trong quá trình điều trị cho người bệnh. Chẩn đoán dựa trên kinh nghiệm là cần thiết trong một số trường hợp nhất định như:
- Xét nghiệm vi sinh không được thực hiện.
- Xét nghiệm vi sinh không cần thiết.
- Xét nghiệm vi sinh đã được chỉ định tiến hành nhưng chưa có kết quả.
5.5 Chẩn đoán phân biệt
Chẩn đoán phân biệt viêm phổi mắc phải cộng đồng với một số bệnh lý như sau:
Lao phổi | Có tiền sử tiếp xúc với người mắc lao Ho khạc đờm kéo dài, có thể kèm theo máu, sốt về chiều, sụt cân Hình ảnh X-quang phổi có tổn thương nghi lao Chẩn đoán xác định: Tìm thấy trực khuẩn kháng cồn, kháng toan (AFB) có trong mẫu đờm hoặc dịch phế quản của người bệnh khi tiến hành soi trực tiếp, nuôi cấy MGIT dương tính |
Tắc động mạch phổi | Đối tượng có nguy cơ cao như phụ nữ sau khi sinh, người bệnh sau chấn thương, sau phẫu thuật ở vùng tiểu khung, gãy xương, viêm tắc tĩnh mạch chi dưới, bất động lâu ngày, dùng thuốc tránh thai đau ngực dữ dội, khó thở, ho máu, có thể có dấu hiệu sốc Điện tâm đồ có thể thấy dấu hiệu phế cấp: S sâu ở D1, Q sâu ở D3, trục phải, block nhánh phải D-dimer máu tăng cao Khí máu có thể thấy tăng thông khí Kết quả chụp cắt lớp vi tính có tiêm thuốc cản quang tĩnh mạch có thể phát hiện vị trí động mạch phổi bị tắc |
Ung thư phổi | Thường gặp ở bệnh nhân trên 50 tuổi, có tiền sử nghiện thuốc lá Sút cân, ho đờm lẫn máu Hình ảnh X-quang phổi có đám mờ Để chẩn đoán xác định cần tiến hành chụp cắt lớp vi tính ngực, sinh thiết, soi phế quản Cần chú ý các trường hợp nghi ngờ hoặc sau khi điều trị hết nhiễm khuẩn mà tổn thương phổi không cải thiện sau 1 tháng hoặc viêm phổi tái phát ở cùng 1 vị trí |
Giãn phế quản bội nhiễm | Tiền sử ho đờm mủ kéo dài Sốt Ran ẩm, ran nổ cố định khi tiến hành khám phổi Tiến hành chụp phim cắt lớp vi tính lồng ngực mỏng 1mm với độ phân giải cao để chẩn đoán |
Viêm phổi với cơ chế tự miễn do dùng thuốc | Tiến hành điều tra tiền sử sử dụng thuốc của người bệnh Các triệu chứng sẽ giảm hoặc mất đi khi ngừng thuốc sớm |
Viêm phổi do hít | Thường gặp trong trường hợp viêm phổi do sặc dầu, ở những bệnh nhân sử dụng thuốc nhỏ mũi có chứa tinh dầu khiến cho tinh dầu lọt vào phổi. Những người thường xuyên hít phải xăng, dầu hỏa Sau khi bị sặc, bệnh nhân thường có biểu hiện sốt cao trên 39 độ C, thời gian kéo dài khoảng 1-2 tuần kèm theo ho sặc sụa, đau ngực dữ dội, sau đó vài ngày bệnh nhân ho khạc đờm có màu và mủ Khám thấy hội chứng đông đặc phổi Hình ảnh X-quang phổi thấy có hình mờ ở thùy dưới hoặc một bên phổi |
Hội chứng Loeffler | Nhiễm phổi mau bay Có hội chứng đông đặc, số lượng bạch cầu ái toan tăng trong máu và trong đờm của bệnh nhân Nguyên nhân do giun đũa trong thời kỳ phát triển đi qua phổi gây viêm Có thể nghe thấy tiếng cọ màng phổi Khi tiến hành chụp X-quang phổi thấy có dải mờ đa dạng và biến mất sau 1 tuần lễ |
| Phù phổi bán cấp không điển hình | Điều trị thuốc lợi tiểu Chụp lại phim X-quang phổi để đánh giá tổn thương |
5.6 Chẩn đoán biến chứng
Các biến chứng của viêm phổi bao gồm:
Biến chứng tại phổi | Lan rộng ra hai hoặc nhiều thùy phổi Bệnh nhân khó thở, tím môi, mạch nhanh, có thể tử vong nếu suy hô hấp, sốc nhiễm khuẩn Xẹp một thùy phổi áp xe phổi do kháng sinh không đủ liều X-quang phổi có 1 hoặc nhiều hình hang với mức nước, mức hơi |
Biến chứng trong lồng ngực | Tràn khí màng phổi, tràn khí trung thất thường do S. aureus Tràn dịch màng phổi Tràn mủ màng phổi Viêm màng ngoài tim |
Biến chứng xa | Viêm nội tâm mạc cấp, viêm màng não, viêm khớp do S. pneumoniae Viêm phúc mạc Nhiễm khuẩn huyết Sốc nhiễm khuẩn |
6 Điều trị cho bệnh nhân bị viêm phổi mắc phải tại cộng đồng
6.1 Nguyên tắc chung
Xử trí tuỳ theo mức độ nặng.
Điều trị triệu chứng.
Điều trị nguyên nhân: Nguyên nhân gây viêm phổi đa phần do nhiễm khuẩn, do đó kháng sinh có vai trò quan trọng trong điều trị bệnh này.
- Đa số bệnh nhân viêm phổi tại cộng đồng thường điều trị ngoại trú, không thể chẩn đoán vi khuẩn được nên thường dùng kháng sinh bằng đường uống và chọn kháng sinh theo kinh nghiệm.
- Các bệnh nhân nặng cần được nhập viện và lựa chọn kháng sinh dựa trên kết quả xét nghiệm tìm vi khuẩn, kháng sinh đồ. Nếu chưa có hoặc không làm xét nghiệm vi khuẩn thì lựa chọn kháng sinh dựa trên mức độ nặng, tuổi và yếu tố nguy cơ. Do bệnh nặng nên đường đưa thuốc ban đầu thường dùng tiêm bắp hoặc tiêm tĩnh mạch.
Thời gian sử dụng kháng sinh: Thông thường một đợt điều trị kéo dài từ 7 đến 10 ngày nếu do các tác nhân gây viêm phổi điển hình, còn đối với tác nhân gây bệnh không điển hình hoặc trực khuẩn mủ xanh, thời gian dùng kháng sinh kéo dài 14 ngày.
6.2 Điều trị theo mức độ nặng của bệnh
6.2.1 Điều trị viêm phổi nhẹ (ngoại trú)
Với người bệnh khỏe mạnh và không điều trị bằng kháng sinh trong vòng 3 tháng gần nhất thì có thể điều trị ngoại trú theo các phác đồ sau:
Amoxicillin 500mg theo đường uống mỗi ngày 3 lần. Nếu người bệnh không uống được thì dùng Amoxicillin 500mg tiêm tĩnh mạch mỗi ngày 3 lần.
Erythromycin ngày 2g hoặc Clarithromycin 500mg 2 lần mỗi ngày.
Doxycyclin 200mg mỗi ngày sau đó giảm còn 100mg mỗi ngày.
Với người bệnh có bệnh khác như: suy tim, suy thận, suy gan, bệnh tiểu đường, nghiện rượu, suy hô hấp, suy giảm miễn dịch hoặc sử dụng kháng sinh trong vòng 3 tháng gần đây:
Fluoroquinolon (400mg/ngày), Gemifloxacin (500 - 700mg/ngày), Levofloxacin (500 - 750mg/ngày).
Dùng 1 Beta lactam kết hợp với một Macrolid (có thể thay thế bằng Doxycycline).[4]
6.2.2 Điều trị viêm phổi trung bình
Các kháng sinh được sử dụng là:
Amoxicillin 1g uống 3 lần mỗi ngày + Clarithromycin 500mg uống 2 lần mỗi ngày.
Nếu người bệnh không uống được: Amoxicillin 1g tiêm IV 3 lần mỗi ngày hoặc Benzylpenicilin (Penicilin G) 1 -2 triệu đơn vị tiêm IV 4 lần mỗi ngày + Clarithromycin 500mg tiêm IV 2 lần một ngày.
Dùng một Beta-lactam với Macrolid hoặc một Fluoroquinolon đường hô hấp.
Với người bệnh dị ứng penicillin thì dùng một Fluoroquinolon đường hô hấp + một Aztreonam.
Với trường hợp nghi do Pseudomonas: Dùng Beta lactam kết hợp với Ciprofloxacin hoặc Levofloxacin, 1 Aminoglycosid và 1 Fluoroquinolon,... Người bệnh dị ứng Penicillin thay kháng sinh nhóm Beta lactam bằng nhóm Aztreonam.
Lưu ý khi điều trị:
- Đảm bảo cân bằng nước - điện giải và thăng bằng kiềm - toan cho bệnh nhân.
- Nếu bệnh nhân sốt cao trên 38,5 độ thì dùng thuốc hạ sốt.
6.2.3 Điều trị viêm phổi nặng
Các kháng sinh thường dùng là:
Tiêm IV 3 lần một ngày Amoxicillin-Clavulanate 1 - 2g + Clarithromycin 500 mg tiêm tĩnh mạch 2 lần một ngày.
Tiêm IV 4 lần mỗi ngày 1-2g Benzylpenicilin + Bevofloxacin 500mg tiêm IV 2 lần mỗi ngày.
Tiêm IV 3 lần mỗi ngày Cefuroxim 1,5g hoặc Cefotaxim 1g + Clarithromycin 500 mg tiêm IV 2 lần mỗi ngày.
Người bệnh dị ứng Penicillin thì một Fluoroquinolon đường hô hấp và một Aztreonam.
Trường hợp nghi ngờ do Pseudomonas: Beta-lactam + Ciprofloxacin/Levofloxacin/Aminoglycoside + Azithromycin.
Trường hợp nghi ngờ do tụ cầu vàng kháng Methicillin xem xét thêm viếc sử dụng Vancomycin hoặc Linezolid.
Có thể cân nhắc cho bệnh nhân thở oxy, thông khí nhân tạo nếu cần thiết.
6.3 Điều trị một số viêm phổi theo tác nhân gây bệnh
6.3.1 Viêm phổi do Pseudomonas aeruginosa
Dùng Ceftazidime (2g, mỗi ngày 3 lần) + Gentamicin/ Tobramycin/Amikacin (liều thích hợp).
Ciprofloxacin (500mg, mỗi ngày 2 lần) + Piperacillin (4g, mỗi ngày 3 lần) + Gentamicin/Tobramycin/Amikacin (liều thích hợp).
6.3.2 Viêm phổi do Legionella
Clarithromycin (0,5g, mỗi ngày 2 lần), có thể phối hợp Rifampicin (0,6g mỗi ngày 1 - 2 lần) trong vòng 14 - 21 ngày.
Fluoroquinolon.
6.3.3 Viêm phổi do tụ cầu vàng
Tụ cầu vàng nhạy cảm với Methicilin: Oxacilin (1g, mỗi ngày 2 lần), có thể dùng thêm Rifampicin (ngày 1 - 2 lần 0,6g).
Viêm phổi do tụ cầu vàng kháng với Methicillin: dùng Vancomycin 1g, mỗi ngày 2 lần.
6.3.4 Viêm phổi do virus cúm
Chủ yếu là điều trị triệu chứng: giảm đau, hạ sốt,...
Dùng thuốc kháng virus: Oseltamivir viên 75mg x 2 lần/ngày.
Nếu có bội nhiễm vi khuẩn thì mới sử dụng kháng sinh.
Nếu không điều trị sớm, bệnh viêm phổi cộng đồng trở nặng có thể biến chứng sang nhiễm khuẩn huyết, suy hô hấp, tràn dịch màng phổi, áp xe phổi,... khó chữa trị hơn.
Bạn đọc có thể tham khảo thêm về viêm phổi cộng đồng do đồng nhiễm virus - vi khuẩn:
7 Phòng bệnh viêm phổi mắc phải trong cộng đồng
Điều trị tốt các ổ nhiễm khuẩn tai mũi họng, răng hàm mặt.
Nên tiêm vaccin phòng cúm mỗi năm một lần và cho trẻ tiêm phế cầu để hạn chế những căn nguyên có thể gây viêm phổi.
.jpg)
Loại bỏ những yếu tố kích thích độc hại, hạn chế đến mức tối đa hút thuốc lá, thuốc lào.
Giữ ấm cổ, ngực trong mùa lạnh. Khi nằm điều hòa cũng phải chú ý bảo vệ để hạn chế nguy cơ viêm phổi.
8 Case lâm sàng
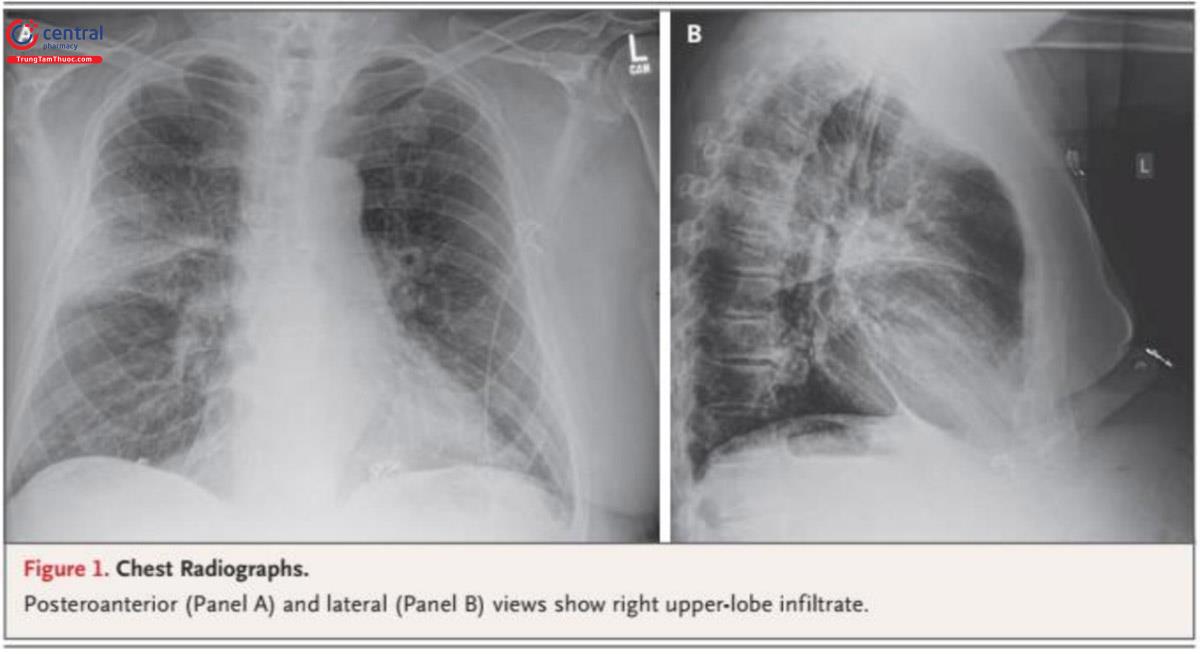
Bệnh nhân nam 66 tuổi tiền sử mắc bệnh phổi tắc nghẽn mạn tính (COPD) nhập khoa cấp cứu với bệnh sử sốt, khó thở và ho khạc đờm mủ màu xanh 2 ngày nay. Bệnh nhân khai tình trạng khó thở ngày càng tăng 3 ngày trước khi bắt đầu sốt. Ông khai có một đợt cấp của bệnh COPD xảy ra 6 tháng trước đó. Thăm khám ghi nhận suy hô hấp nhẹ và lú lẫn, mất định hướng về thời gian. Nhiệt độ là 38,6°C, nhịp tim 100 lần/phút, huyết áp 140/85 mmHg, nhịp thở 24 lần/phút và độ bão hòa oxy 92% khi thở khí phòng. Nghe phổi âm thô trên vùng giữa phổi phải. Chụp X quang ngực cho thấy đông đặc thùy trên phổi phải (Hình 1). Số lượng bạch cầu của anh ấy là 14.000/mm3, số lượng tiểu cầu 159.000/mm3, natri huyết thanh 136 mmol/l, Ure 6,8 mmol/l, creatinine 97,2 μmol/l và procalcitonin 5,4 ng/ml (phạm vi bình thường 0,00 đến 0,05). Bảng xét nghiệm đa virus dương tính với virus hợp bào hô hấp. Bạn sẽ đánh giá thêm và điều trị bệnh nhân này như thế nào? [5]
8.1 Vấn đề lâm sàng
Viêm phổi cộng đồnglà tình trạng nhiễm trùng cấp tính ở nhu mô phổi trên bệnh nhân mắc bệnh nhiễm trùng trong cộng đồng (phân biệt với nhiễm trùng mắc phải trong bệnh viện). Tại Hoa Kỳ, Viêm phổi cộng đồnglà một trong những nguyên nhân hàng đầu gây nhập viện và tử vong, với khoảng 6 triệu trường hợp được báo cáo mỗi năm.
Tỷ lệ nhập viện hàng năm vì Viêm phổi cộng đồngở Hoa Kỳ là khoảng 650 người lớn trên 100.000 dân, tương ứng với 1,5 triệu ca nhập viện vì căn bệnh này mỗi năm.Các yếu tố làm tăng nguy cơ Viêm phổi cộng đồngbao gồm tuổi cao, bệnh phổi mãn tính, bệnh tim mãn tính, bệnh tim mạch, đái tháo đường, suy dinh dưỡng, nhiễm trùng đường hô hấp do virus, tình trạng suy giảm miễn dịch và các yếu tố lối sống như hút thuốc và uống quá nhiều rượu.
8.2 Các điểm lâm sàng chính
Viêm phổi mắc phải cộng đồng
• Chẩn đoán viêm phổi mắc phải tại cộng đồng được thực hiện trên cơ sở các triệu chứng và dấu hiệu phù hợp, có bằng chứng về thâm nhiễm mới trên chẩn đoán hình ảnh.
• Hầu hết bệnh nhân ngoại trú bị viêm phổi nhẹ mắc phải tại cộng đồng có thể được điều trị theo kinh nghiệm mà không cần xét nghiệm chẩn đoán vi khuẩn. Tuy nhiên, việc xét nghiệm SARS-CoV-2 và cúm nên được xem xét.
• Nên sử dụng phương pháp tiếp cận toàn diện để xét nghiệm vi sinh cho bệnh nhân nhập viện để xác định liệu pháp điều trị thích hợp theo hướng tác nhân. • Việc lựa chọn liệu pháp kháng sinh cho viêm phổi mắc phải tại cộng đồng khác nhau tùy theo mức độ nghiêm trọng, tình trạng bệnh lý kèm theo và khả năng của các vi khuẩn kháng thuốc kháng sinh.
Sự phát triển của bệnh viêm phổi bị ảnh hưởng bởi sự kết hợp của nhiều yếu tố, bao gồm tính nhạy cảm của vật chủ, độc lực của tác nhân và việc cấy vi sinh vật vào đường hô hấp dưới. Các tác nhân đường hô hấp phải vượt qua một số cơ chế bảo vệ của hệ hô hấp trước khi đến phế nang. Những biện pháp phòng vệ này bao gồm bẫy chất nhầy, làm sạch chất nhầy, ho và nuốt. Các tác nhân có thể đến phế nang bằng phương pháp vi hít (hít một lượng nhỏ dịch tiết hầu họng thường xảy ra trong khi ngủ), đường hô hấp, macroaspira- tion (hít một lượng lớn chất chứa trong hầu họng hoặc đường tiêu hóa trên), hoặc lây lan qua đường máu. Vi hít là con đường chính đưa vi sinh vật vào phổi và macroaspira tion có thể dẫn đến viêm phổi do hít. Đại thực bào phế nang là cơ chế bảo vệ chính trong phổi. Hệ vi sinh vật trong phổi cũng có thể góp phần vào cơ chế bảo vệ bằng cách sản xuất các phân tử kháng khuẩn hoặc cạnh tranh chất dinh dưỡng.
Nếu tác nhân vượt qua được cơ chế bảo vệ phế nang, chúng sẽ nhân lên và gây tổn thương mô cục bộ. Các tế bào chủ bị tổn thương sau đó tạo ra các phân tử liên quan đến tổn thương, kích thích thêm các đại thực bào phế nang tạo ra các cytokine và chemokine, gây ra đáp ứng viêm cục bộ. Cytokine xâm nhập vào máu tạo ra đáp ứng viêm toàn thân. Các đáp ứng viêm cục bộ và toàn thân tạo thành một đáp ứng sinh lý đối với nhiễm khuẩn phổi.
Các đáp ứng viêm giải thích hầu hết các dấu hiệu và triệu chứng của bệnh nhân cũng như các bất thường về xét nghiệm và hình ảnh (Hình 2). Ở một số bệnh nhân, đáp ứng viêm toàn thân ban đầu có thể trở nên mất điều hòa và dẫn đến tổn thương mô và cuối cùng là rối loạn chức năng cơ quan.
Nhiều vi sinh vật có thể gây viêm phổi mắc phải tại cộng đồng. Các vi khuẩn và vi rút được coi là tác nhân gây bệnh ở tất cả các bệnh nhân Viêm phổi cộng đồngđược mô tả là tác nhân đường hô hấp cốt lõi (Bảng 1). Hội chứng hô hấp cấp tính nặng do virus Corona 2 (SARS-CoV-2) hiện là tác nhân do virus chiếm ưu thế ở những bệnh nhân mắc viêm phổi mắc phải tại cộng đồng. Các nguyên nhân không phổ biến hoặc không thường xuyên của Viêm phổi cộng đồngnên được coi là tác nhân có khả năng xảy ra ở những bệnh nhân có yếu tố nguy cơ đối với một tác nhân cụ thể (ví dụ: đi du lịch hoặc tiếp xúc với động vật) (Bảng S3 trong Phụ lục bổ sung, có sẵn toàn văn của bài viết này tại NEJM.org) hoặc ở các nhóm dân số đặc biệt, chẳng hạn như bệnh nhân bị suy giảm miễn dịch (Bảng 1).
Mặc dù Viêm phổi cộng đồng theo truyền thống được coi là một bệnh cấp tính của phổi, nhưng cách hiểu hiện nay cho rằng đây là một bệnh đa cơ quan có thể dẫn đến di chứng cấp tính và lâu dài (Hình 3). Viêm phổi cộng đồng có liên quan đến bệnh tật kéo dài và tử vong đáng kể, với tỷ lệ tử vong sau 1 năm xảy ra ở khoảng 30% tổng số bệnh nhân nhập viện và khoảng 50% bệnh nhân có tình trạng bệnh lý phải nhập viện chăm sóc đặc biệt (ICU).
.jpg)
8.3 Chiến lược và bằng chứng
8.3.1 Chẩn đoán và đánh giá
Chẩn đoán Viêm phổi cộng đồngđược thực hiện trên cơ sở thâm nhiễm thể hiện trên chụp X-quang ngực (hoặc chụp cắt lớp vi tính ở bệnh nhân có triệu chứng nếu chụp X-quang ngực âm tính), cộng với các triệu chứng hỗ trợ, dấu hiệu phù hợp với bệnh đường thở (ví dụ: rales, rhonchi), hoặc các bất thường xét nghiệm do đáp ứng viêm khu trú và toàn thân (Hình 2). Xét nghiệm dấu ấn sinh học gây viêm procalcitonin có thể bổ
sung cho đánh giá lâm sàng liên quan đến chẩn đoán và tiến triển của bệnh Viêm phổi cộng đồng do vi khuẩn, do quá trình tổng hợp procalcitonin được kích hoạt bởi các cytokine cụ thể để đáp ứng với vi khuẩn. Mặc dù mức độ procalcitonin thường tăng cao trong bệnh Viêm phổi cộng đồng do vi khuẩn, nhưng lại ở mức thấp trong bệnh viêm phổi do virus mắc phải tại cộng đồng. Nồng độ procalcitonin giảm nhanh chóng khi tình trạng nhiễm trùng do vi khuẩn được giải quyết.16-18 Tuy nhiên, nồng độ procalcitonin không phải là chỉ số rõ ràng vì có thể xảy ra dương tính giả (ví dụ như trong sốc do xuất huyết hoặc tổn thương thận cấp), và một số vi khuẩn (ví dụ mycoplasma) có thể gây viêm phổi ở bệnh nhân có nồng độ procalcitonin bình thường. Nếu việc tiếp cận với chụp X-quang ngực bị hạn chế, chẩn đoán có thể được gợi ý dựa trên những dấu hiệu từ thăm khám tổng quan, bao gồm cả bằng chứng về sự đông đặc của phổi. Viêm phổi cộng đồng được coi là nặng nếu có biểu hiện rối loạn chức năng cơ quan hoặc suy cơ quan. Tiêu chí của Hiệp hội Lồng ngực Hoa Kỳ và Hiệp hội Bệnh truyền nhiễm Hoa Kỳ (ATS-IDSA) để xác định bệnh viêm phổi nặng mắc phải tại cộng đồng được trình bày trong Hình 2.1
.jpg)
8.3.2 Vị trí chăm sóc
Quyết định liên quan đến địa điểm chăm sóc phụ thuộc vào nhiều biến số, bao gồm mức độ nghiêm trọng của bệnh, bệnh liên quan, tình trạng thiếu oxy máu, sự hỗ trợ đầy đủ tại nhà và khả năng tuân thủ điều trị. Mức độ nghiêm trọng của bệnh chủ yếu được xác định dựa trên đánh giá lâm sàng, có thể được bổ sung bằng cách sử dụng điểm mức độ nặng. Điểm số mức độ nặng được sử dụng phổ biến nhất là Chỉ số mức độ nặng của bệnh viêm phổi (PSI) và CURB-65, điểm số kết hợp giữa lú lẫn, urê, nhịp thở, huyết áp và tuổi ≥65.19,20 Các phép tính để xác định điểm PSI được cung cấp trong Phụ lục bổ sung. Thang điểm CURB-65 dao động từ 0 đến 5; điểm số được tính bằng cách cho mỗi điểm 1 khi có biểu hiện lú lẫn mới khởi phát, nồng độ urê trong máu lớn hơn 19 mg/dl, nhịp thở lớn hơn 30 lần/phút, huyết áp tâm thu dưới 90 mmHg hoặc huyết áp tâm trương thấp hơn 60 mmHg và tuổi từ 65 trở lên. Nên điều trị ngoại trú cho bệnh nhân có điểm CURB-65 là 0 hoặc 1, nên xem xét thời gian nằm viện ngắn hoặc theo dõi chặt chẽ đối với bệnh nhân có điểm 2 và nên nhập viện đối với bệnh nhân có điểm từ 3 đến 5. Chỉ định nhập ICU dựa trên các tiêu chí khác, bao gồm việc sử dụng thở máy và tình trạng sốc (Hình 2). Ngưỡng điểm mức độ nặng chưa được xác định để điều trị cho bệnh nhân bị suy giảm miễn dịch; ngưỡng nhập viện phải dựa trên đánh giá lâm sàng.

8.3.3 Xét nghiệm vi sinh
Trước đây, việc xác định tác nhân gây bệnh Viêm phổi cộng đồngcòn hạn chế do chưa có phương pháp chẩn đoán nhanh chóng, dễ dàng, phương pháp chính xác và tiết kiệm chi phí để đạt được kết quả cho hầu hết bệnh nhân tại điểm cung cấp dịch vụ. Tuy nhiên, các kỹ thuật chẩn đoán phân tử kết hợp độ nhạy, độ đặc hiệu và thời gian thực hiện nhanh chóng đang ngày càng trở nên phổ biến. 21-23 Đại dịch vi-rút Corona 2019 (Covid-19) đã minh họa tầm quan trọng về căn nguyên của các loại vi-rút đường hô hấp được xác định chủ yếu bằng xét nghiệm phân tử. Xét nghiệm vi sinh để tìm nguyên nhân vi khuẩn thường không được khuyến cáo cho hầu hết bệnh nhân được điều trị tại cơ sở ngoại trú, vì liệu pháp kháng sinh theo kinh nghiệm phần lớn thành công. Tuy nhiên, nên xem xét xét nghiệm vi-rút (ví dụ: SARS-CoV-2 và cúm) vì kết quả có thể ảnh hưởng đến việc lựa chọn liệu pháp điều trị. Việc thiết lập chẩn đoán căn nguyên của Viêm phổi cộng đồng ở bệnh nhân nhập viện là rất quan trọng vì nhiều lý do, bao gồm việc lựa chọn loại kháng sinh thích hợp để sử dụng bao phủ tác nhân cụ thể, thúc đẩy quản lý kháng sinh tốt và cho phép xác định tác nhân liên quan đến các bệnh phải như SARS-CoV-2, nhiễm khuẩn hoặc legionnaires. Các xét nghiệm được đề xuất hiện có bao gồm nhuộm Gram và cấy đàm, cấy máu, phân tích sắc ký miễn dịch nước tiểu để tìm Streptococcus pneumoniae và Legionella pneumophila serogroup 1, và các kỹ thuật phân tử như xét nghiệm đa phân tích bao gồm SARS-CoV-2. Ngoài ra, nếu có nguy cơ nhiễm tụ cầu vàng kháng methicillin (MRSA), việc lấy tăm bông ngoáy mũi để xét nghiệm phản ứng chuỗi polymerase (PCR) MRSA có thể hữu ích, vì kết quả âm tính có thể cho phép ngừng sử dụng kháng sinh chống lại MRSA.24 Nghiên cứu vi sinh toàn diện hơn được thực hiện trên cơ sở phơi nhiễm, dịch tễ học cũng như các đặc điểm của từng bệnh nhân như ức chế miễn dịch.
8.3.4 Điều trị
Liệu pháp kháng sinh theo kinh nghiệm nhắm vào các tác nhân phổ biến trên cơ sở các yếu tố nguy cơ.1 Liệu pháp kháng vi-rút đối với nhiễm cúm hoặc SARS-CoV-2 nên được thực hiện tùy theo các yếu tố lâm sàng, kết quả xét nghiệm chẩn đoán hoặc cả hai.1,25 Việc điều trị nên được thực hiện càng sớm càng tốt sau khi chẩn đoán viêm phổi mắc phải cộng đồng. Trị liệu cho những bệnh nhân bị suy giảm miễn dịch nằm ngoài phạm vi của bài viết này và đã được mô tả ở nơi khác.12
Bệnh nhân không nặng
Đối với hầu hết bệnh nhân dưới 65 tuổi, khỏe mạnh và gần đây chưa được điều trị bằng kháng sinh, hướng dẫn ATS-IDSA gần đây khuyến nghị một trong ba lựa chọn kháng sinh đường uống sau: amoxicillin (1g ba lần mỗi ngày), Doxycycline (100mg hai lần mỗi ngày) hoặc macrolide (azithromycin với liều 500mg vào ngày 1, sau đó 250mg mỗi ngày hoặc clarithromycin với liều 500mg hai lần mỗi ngày [phóng thích kéo dài, 1000mg mỗi ngày]). Macrolide chỉ nên được xem xét ở những khu vực có tỷ lệ kháng phế cầu khuẩn đối với macrolide dưới 25% - ngoại trừ Hoa Kỳ, nơi tỷ lệ kháng phế cầu vượt quá 30%. Đối với những bệnh nhân đã dùng kháng sinh trong vòng 3 tháng qua, có các bệnh lý nghiêm trọng cùng tồn tại (ví dụ bệnh tim, phổi, thận hoặc gan mãn tính; đái tháo đường; hoặc nghiện rượu), hoặc những người hút thuốc, amoxicillin clavulanate (uống 875mg) hai lần mỗi ngày [giải phóng kéo dài, 2g hai lần mỗi ngày]) và nên dùng macrolide (ưu tiên) hoặc doxycycline. Những bệnh nhân không thể dùng thuốc beta-lactam do quá mẫn hoặc tác dụng phụ có thể được điều trị bằng fluoroquinolone hô hấp (levofloxacin với liều 750mg mỗi ngày hoặc Moxifloxacin với liều 400mg mỗi ngày) hoặc một trong hai loại.
Bệnh nhân nhập viện
Việc lựa chọn loại kháng sinh thích hợp để điều trị cho bệnh nhân nhập viện dựa trên sự hiện diện của các yếu tố nguy cơ đối với MRSA hoặc pseudomonas (hoặc cả hai), như trong Hình 4. Ở những bệnh nhân nhập viện không có yếu tố nguy cơ mắc MRSA hoặc pseudomonas, nên điều trị kết hợp với betalactam cộng với macrolide hoặc doxycycline hoặc đơn trị liệu bằng fluoroquinolone (xem nhóm 1 trong Hình 4). Mặc dù thiếu dữ liệu từ các thử nghiệm ngẫu nhiên, nhiều nghiên cứu quan sát đã gợi ý rằng chiến lược phối hợp macrolide có liên quan đến kết quả lâm sàng tốt hơn ở những bệnh nhân viêm phổi mắc phải cộng đồng nặng, có thể do tác dụng điều miễn dịch của macrolide.28-31 Nếu có các yếu tố nguy cơ đối với MRSA, pseudomonas hoặc các tác nhân gram âm khác không nằm trong phác đồ điều trị Viêm phổi cộng đồngtiêu chuẩn nêu trên thì nên mở rộng phạm vi bao phủ (xem nhóm 2, 3 và 4 trong Hình 4).
Những bệnh nhân viêm phổi nặng mắc phải tại cộng đồng được đưa vào ICU có nhiều khả năng có nguy cơ nhiễm các tác nhân kháng thuốc hơn, bao gồm MRSA và pseudomonas.1,32,33 Việc thiết lập chẩn đoán nguyên nhân là quan trọng trong điều trị những bệnh nhân này. Bằng chứng hướng dẫn điều trị thích hợp ở bệnh nhân viêm phổi nặng mắc phải tại cộng đồng còn hạn chế, nhưng thực hành phổ biến là sử dụng liệu pháp chống MRSA và điều trị bằng thuốc kháng pseudomonas cho bệnh nhân trong ICU bị sốc đang được điều trị bằng thuốc vận mạch hoặc suy hô hấp cần thở máy, đang chờ kết quả nuôi cấy và xét nghiệm PCR (nhóm 4 trong Hình 4).

Trong trường hợp CAP nặng kèm theo suy hô hấp cần thở máy hoặc sốc được điều trị bằng thuốc vận mạch, điều trị ban đầu chống lại tình trạng kháng methicillin Staphylococcus aureus (MRSA) và pseudomonas có thể được xem xét, chờ đánh giá các yếu tố nguy cơ và kết quả xét nghiệm vi sinh tiếp theo. Các yếu tố nguy cơ cao đối với pseudomonas bao gồm sự xâm lấn đã biết hoặc nhiễm trùng trước đó và trực khuẩn gram âm khi nhuộm Gram; các yếu tố nguy cơ yếu bao gồm sử dụng kháng sinh tiêm tĩnh mạch (IV) trong 3 tháng trước, giãn phế quản và thường xuyên có đợt cấp bệnh phổi tắc nghẽn mãn tính cần điều trị bằng glucocorticoid hoặc sử dụng kháng sinh. Các yếu tố nguy cơ mạnh đối với MRSA bao gồm sự xâm nhập hoặc nhiễm trùng trước đó và cầu khuẩn gram dương trên nhuộm Gram; yếu tố nguy cơ yếu bao gồm nhận kháng sinh đường tĩnh mạch trong 3 tháng trước, bệnh giống cúm gần đây, thâm nhiễm hang hoặc viêm mủ màng phổi và bệnh thận giai đoạn cuối. Khi có bất kỳ yếu tố nguy cơ mạnh nào, nên bắt đầu điều trị theo kinh nghiệm nhắm mục tiêu MRSA hoặc Pseudomonas aeruginosa. Tuy nhiên, ở những bệnh nhân có yếu tố nguy cơ yếu, quyết định bắt đầu điều trị theo kinh nghiệm đối với tác nhân đa kháng thuốc nên dựa trên đánh giá lâm sàng và đánh giá cá nhân. Đối với những bệnh nhân thuộc nhóm 1 đang được chăm sóc tại phòng chăm sóc đặc biệt, liệu pháp phối hợp được khuyến cáo với beta-lactam cộng với macrolide hoặc beta-lactam cộng với fluoroquinolone. Việc lựa chọn kháng sinh kháng pseudomonal nên được thực hiện trên cơ sở nhạy cảm của các chủng phân lập trước đó hoặc kháng sinh đồ của bệnh viện (hoặc cả hai), nếu có. Điều trị theo kinh nghiệm với hai thuốc kháng sinh có thể cần thiết nếu tỷ lệ kháng thuốc tại địa phương cao hoặc ở những bệnh nhân có tiền sử nhiễm trùng đa kháng thuốc. Sự kết hợp giữa piperacillin–tazobactam và vancomycin có liên quan đến tổn thương thận cấp tính; chúng tôi thường tránh sự kết hợp này nếu có thể. Các liệu pháp và liều khuyến cáo cho bệnh nhân có chức năng thận bình thường là ampicillin–sulbactam (3g IV mỗi 6 giờ), Ceftriaxone (1 đến 2g IV mỗi ngày), cefotaxime (1 đến 2g IV mỗi 8 giờ), Azithromycin (500mg IV hoặc uống hàng ngày), clarithromycin (500mg hai lần mỗi ngày) hoặc clarithromycin XL (hai viên 500mg một lần mỗi ngày), doxycycline (100mg uống hoặc tiêm tĩnh mạch hai lần mỗi ngày), levofloxacin (750mg tiêm tĩnh mạch hoặc uống mỗi ngày), moxifloxacin (400mg IV hoặc uống hàng ngày), omadacycline (liều tấn công 200mg IV vào ngày 1 sau đó là 100mg IV mỗi ngày, hoặc 300mg uống hai lần mỗi ngày vào ngày 1 sau đó 300mg mỗi ngày), lefamulin (150mg IV mỗi 12 giờ hoặc 600mg uống mỗi 12 giờ), vancomycin (15 đến 20mg IV mỗi kg trọng lượng cơ thể cứ sau 8 đến 12 giờ hoặc liều tải từ 20 đến 35mg mỗi kg IV không vượt quá 3000mg đối với CAP nặng; liều tiếp theo lượng nên dựa trên giá trị diện tích dưới đường cong), Linezolid (600mg IV hoặc uống hai lần mỗi ngày), piperacillin– Tazobactam (4,5g IV cứ sau 6 giờ), Cefepime (2g IV mỗi 8 giờ), ceftazidime (2g IV mỗi 8 giờ), Imipenem (500mg IV mỗi 6 giờ) và Meropenem (g IV mỗi 8 giờ).
Điều trị làm thay đổi đáp ứng của vật chủ, chẳng hạn như dexamethasone, thuốc ức chế interleukin-6 và thuốc ức chế kinase, đã được thiết lập cho những bệnh nhân bị Viêm phổi cộng đồng do nhiễm SARS-CoV-2.25 Việc sử dụng glucocorticoid trong điều trị các nguyên nhân khác gây Viêm phổi cộng đồng đang phát triển, với bằng chứng gần đây cho thấy lợi ích sống còn ở những bệnh nhân bị viêm phổi nặng mắc phải tại cộng đồng (tức là những bệnh nhân đã nhập viện ICU và đã được thở máy) và những bệnh nhân có nguy cơ cao bị suy hô hấp đã được điều trị bằng Hydrocortisone với liều ban đầu là 200mg mỗi ngày, sau đó giảm dần.35 Nên tránh điều trị bằng glucocorticoid ở bệnh nhân bị viêm phổi do cúm hoặc aspergillus.
8.3.5 Chiến lượng xuống thang kháng sinh
Nếu nguyên nhân căn nguyên của Viêm phổi cộng đồngđã được xác định bằng các phương pháp vi sinh đáng tin cậy và không có bằng chứng xét nghiệm hoặc dịch tễ học về sự đồng nhiễm, thì phác đồ điều trị nên được đơn giản hóa và hướng tới tác nhân đó. Nếu không xác định được tác nhân gây bệnh, nên tiếp tục điều trị theo kinh nghiệm, miễn là các triệu chứng của bệnh nhân đã thuyên giảm. Nếu xét nghiệm sàng lọc MRSA âm tính, thông thường có thể ngừng điều trị kháng MRSA theo kinh nghiệm.
Ở những bệnh nhân bị nghi ngờ mắc bệnh viêm phổi do vi rút mắc phải tại cộng đồng do xác định được vi rút (bao gồm SARS-CoV-2) bằng xét nghiệm phân tử và ở những bệnh nhân không có bằng chứng về tình trạng nhiễm vi khuẩn đồng thời hoặc tình trạng lâm sàng xấu đi, điều trị bằng kháng sinh có thể bị ngừng sử dụng (Hình 5). Hầu hết bệnh nhân đều có cải thiện lâm sàng trong vòng 48 đến 72 giờ sau khi bắt đầu điều trị bằng kháng sinh. Phác đồ kháng sinh tiêm tĩnh mạch có thể được chuyển sang phác đồ uống có hoạt tính phổ tương tự khi tình trạng bệnh nhân được cải thiện
8.3.6 Thời gian điều trị
Thông thường, bệnh nhân tiếp tục được điều trị cho đến khi hết sốt và tình trạng lâm sàng ổn định trong ít nhất 48 giờ. Việc điều trị thường nên tiếp tục trong tối thiểu 5 ngày; tuy nhiên, 3 ngày có thể là thời gian điều trị thích hợp đối với một số bệnh nhân có tình trạng hoàn toàn ổn định.40-42 Các đợt điều trị kéo dài có thể được chỉ định cho những bệnh nhân có tình trạng suy giảm miễn dịch, nhiễm trùng do một số tác nhân nhất định (ví dụ, P. aeruginosa), hoặc các biến chứng như viêm mủ màng phổi. Ngưỡng động học biến đổi procalcitonin như một công cụ hỗ trợ cho đánh giá lâm sàng có thể giúp hướng dẫn việc ngừng điều trị kháng sinh.

8.4 Xuất viện và theo dõi
Xuất viện là phù hợp khi bệnh nhân có tình trạng lâm sàng ổn định, có thể uống thuốc và có môi trường an toàn để tiếp tục chăm sóc; quan sát qua đêm sau khi chuyển sang điều trị bằng đường uống là không cần thiết. Việc xuất viện sớm dựa trên sự ổn định lâm sàng và các tiêu chí để chuyển sang điều trị bằng đường uống được khuyến khích để giảm chi phí nằm viện không cần thiết và nguy cơ liên quan đến việc nhập viện.
Khuyến khích liên lạc và phối hợp với bác sĩ lâm sàng chăm sóc chính của bệnh nhân để theo dõi bệnh nhân ngoại trú sớm nhằm giảm khả năng tái nhập viện.43 Chụp X-quang ngực theo dõi chỉ được chỉ định ở một số ít bệnh nhân, chẳng hạn như những bệnh nhân có nguy cơ mắc ung thư phổi dựa trên tuổi tác, tiền sử hút thuốc hoặc triệu chứng dai dẳng.1,44
8.5 Phòng ngừa
Cần giải quyết vấn đề hút thuốc và uống rượu quá mức. Ngoài ra, vắc xin ngừa cúm, Covid-19 và Strep. pneumoniae nên được thực hiện theo khuyến nghị hiện hành của Ủy ban Tư vấn về Thực hành Tiêm chủng.45
8.6 Hướng dẫn
Các đề xuất mà chúng tôi mô tả phù hợp với hướng dẫn ATS–IDSA mới nhất.1 Chúng tôi đồng ý với khuyến cáo rằng việc bổ sung bao phủ phổ kỵ khí cho bệnh nhân nghi ngờ viêm phổi hít không nên được thực hiện thường quy trừ khi có bằng chứng về áp xe phổi hoặc viêm mủ màng phổi. Các hướng dẫn hiện hành đã được công bố trước đại dịch Covid-19 và đề xuất xét nghiệm vi sinh chọn lọc. Tuy nhiên, hiện tại chúng tôi ủng hộ một cách tiếp cận toàn diện hơn đối với xét nghiệm vi sinh đối với tất cả các bệnh nhân mắc Viêm phổi cộng đồng nhập viện, bao gồm cả xét nghiệm nhiễm SARS-CoV
8.7 Những điều cần tranh luận
Vai trò của hệ vi sinh vật phổi trong Viêm phổi cộng đồnglà một lĩnh vực đang được nghiên cứu.8 Hiểu biết sâu hơn về hệ vi sinh vật phổi có thể cung cấp thông tin liên quan đến đáp ứng viêm và tính nhạy cảm với các tác nhân cụ thể.
Chẩn đoán vi sinh bằng cách sử dụng nền tảng phân tử đa kênh nhanh là một công nghệ tiến bộ nhanh chóng.22 Cần có những nghiên cứu sâu hơn để xác định hiệu quả lâm sàng và tỷ lệ chi phí-lợi ích của các xét nghiệm phân tử nhanh này.
Mặc dù hướng dẫn của ATS-IDSA khuyến nghị đơn trị liệu bằng amoxicillin là lựa chọn hàng đầu cho bệnh nhân không nặng có nguy cơ thấp, chúng tôi thường bổ sung thêm macrolide để nhắm vào các tác nhân không điển hình, vì các tác nhân này tương đối phổ biến và không dễ dàng xác định ở những bệnh nhân có nguy cơ thấp, và việc điều trị những bệnh nhân như vậy có thể đẩy nhanh quá trình hồi phục.46-48
Có một mối liên quan được quan sát thấy giữa viêm phổi mắc phải do cộng đồng và tăng nguy cơ mắc bệnh tim mạch.49,50 Cần có những nghiên cứu sâu hơn để hiểu rõ hơn về mối quan hệ này và phát triển các biện pháp can thiệp nhằm giảm nguy cơ tim mạch cũng như nguy cơ mắc các di chứng khác của viêm phổi mắc phải tại cộng đồng.
8.8 Kết luận và khuyến nghị
Bệnh nhân được mô tả trong minh họa đã ổn định về mặt lâm sàng, có điểm CURB-65 là 2 và chỉ có một tiêu chí nhỏ về Viêm phổi cộng đồngnặng (lú lẫn); do đó, anh ta nên được nhận vào phòng bệnh chung. Mặc dù tác nhân virus đã được xác định, chúng tôi sẽ quan ngại về nhiễm trùng thứ phát do vi khuẩn, đặc biệt khi nồng độ procalcitonin tăng cao. Trong trường hợp không có các yếu tố nguy cơ đã biết đối với MRSA hoặc pseudomonas, chúng tôi sẽ bắt đầu điều trị tại khoa cấp cứu bằng azithromycin và ceftriaxone tiêm tĩnh mạch. Nếu xét nghiệm cho thấy âm tính với vi khuẩn không điển hình, chúng tôi sẽ ngừng điều trị bằng azithromycin. Chúng tôi sẽ cho anh ta xuất viện bằng liệu pháp kháng sinh đường uống tiếp tục (ví dụ, amoxicillin– clavulanate nếu không xác định được tác nhân vi khuẩn); nếu tình trạng của anh ấy đạt đến sự ổn định lâm sàng trong 48 đến 72 giờ, anh ấy nên hoàn thành liệu trình dùng thuốc 5 ngày. Theo dõi bệnh nhân ngoại trú nên được lên kế hoạch một tuần sau khi xuất viện.
Bạn đọc có thể tham khảo hướng dẫn chẩn đoán và điều trị viêm phổi mắc phải tại cộng đồng của Bộ Y tế 2020 sau đây:
Tài liệu tham khảo
- ^ Tác giả: Stephanie L Baer, MD (Ngày đăng: ngày 31 tháng 10 năm 2019). Community-Acquired Pneumonia (CAP), MedsCape. Truy cập ngày 20 tháng 10 năm 2021.
- ^ Tác giả: Chuyên gia của Medline Plus (Ngày đăng: ngày 3 tháng 8 năm 2020). Community-acquired pneumonia in adults, Medline Plus. Truy cập ngày 20 tháng 10 năm 2021.
- ^ Tác giả: Jeremy S Brown (Ngày đăng: tháng 12 năm 2012). Community-acquired pneumonia, NCBI. Truy cập ngày 20 tháng 10 năm 2021.
- ^ Tác giả: Folusakin O Ayoade, MD (Ngày đăng: Ngày 22 tháng 7 năm 2021). Community-Acquired Pneumonia Empiric Therapy, MedsCape. Truy cập ngày 20 tháng 10 năm 2021.
- ^ Bản dịch của BS.CKI.Trần Minh Thành - Khoa HSTC-CĐ, Community Acquired Pneumonia, The NEW ENGLAND JOURNAL of MEDICINE, tải bản PDF tại đây

