Vì sao mẹ bầu nên được tiến hành siêu âm sàng lọc sớm ngay từ quý 1?

Nguồn: Giáo trình Sản phụ khoa - Tập 1: Sản khoa.
Đại học Huế - Trường ĐH Y Dược
Đồng chủ biên:
GS.TS. Nguyễn Vũ Quốc Huy,
GS.TS. Cao Ngọc Thành,
PGS.TS. Lê Minh Tâm,
PGS.TS. Trương Thành Vinh,
Cùng nhiều tác giả tham gia biên soạn.
Siêu âm nên là một một xét nghiệm thường quy trong chăm sóc tiền sinh nếu đơn vị có sẵn nguồn lực. Với sự tiến bộ của khoa học kỹ thuật, các hình ảnh siêu âm có độ ly giải rất tốt nên việc khảo sát và theo dõi sự phát triển thai nhi có thể được thực hiện từ ba tháng đầu thai kỳ.
Quý 1 thai kỳ được tính từ giai đoạn tử cung có túi thai và phôi thai sống đến 13 tuần 6 ngày. Trước 10 tuần được gọi là phôi và sau 10 tuần gọi là thai vì sau thời điểm này sự hình thành các cấu trúc thai gần như hoàn chỉnh và sau đó thai chỉ tăng trưởng và hoàn chỉnh cấu trúc.
1 MỤC ĐÍCH CỦA SIÊU ÂM QUÝ 1
Siêu âm thực hiện ở giai đoạn thai từ 11 - 13 tuần:
Đo sự tích tụ dịch sau gáy thai nhi (độ mờ da gáy).
Đánh giá mũi và vòm khẩu cái.
Đo nhịp tim thai.
Đánh giá dòng máu qua van ba lá của tim thai và ống động mạch.
Phương pháp tầm soát này làm giảm đáng kể số phụ nữ cần làm test xâm lấn từ 20% xuống dưới 3% đồng thời làm tăng tỷ lệ phát hiện hội chứng Down và những bất thường nhiễm sắc thể quan trọng khác từ dưới 50% lên đến trên 95%.
Những lợi ích khác của siêu âm trong giai đoạn từ 11 - 13 tuần:
Đánh giá chính xác tuổi thai.
Chẩn đoán sớm nhiều bất thường nhiễm sắc thể quan trọng khác.
Phát hiện đa thai với việc chẩn đoán chính xác số bánh rau, và đó là đặc điểm chính để xác định dự hậu của đa thai.
Một tiến bộ khác gần đây là siêu âm ở tuổi thai 11 - 13 tuần có thể dùng để phát hiện những phụ nữ có nguy cơ cao xuất hiện tiền sản giật trong thai kỳ.
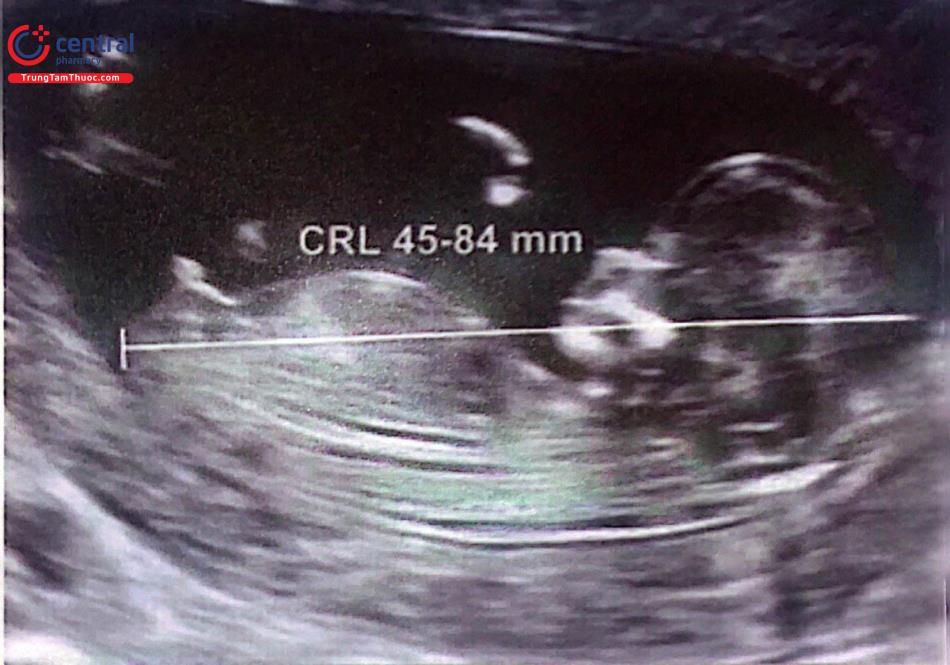
Tuổi thai tốt nhất để đo độ mờ da gáy thai nhi là từ 11 tuần đến 13 tuần 6 ngày. Chiều dài đầu mông (CRL) nhỏ nhất là 45mm và lớn nhất là 84mm.
Lý do chọn 11 tuần là tuổi thai sớm nhất để đo là:
Sự tầm soát đòi hỏi một test chẩn đoán có sẵn và sinh thiết nhau thai trước tuổi thai này có liên quan đến những dị tật cắt cụt chi.
Nhiều bất thường nghiêm trọng của thai có thể được chẩn đoán cùng lúc với siêu âm đo độ mờ da gáy. Vì vậy, tuổi thai nhỏ nhất được chọn là 11 tuần.
Lý do để chọn 13 tuần 6 ngày là giới hạn trên vì:
Để tìm ra những phụ nữ có thai bất thường ở quý 1 tốt hơn là ở quý 2.
Tần suất của những thai tích tụ dịch sau gáy bất thường trong những thai có bất thường nhiễm sắc thể giảm sau 13 tuần.
Tỷ lệ thành công khi đo sẽ giảm sau 13 tuần bởi vì thai nhi trở nên thẳng đứng gây khó khăn để lấy được hình ảnh chuẩn.
Người làm siêu âm sản cần phải được tập huấn siêu âm thai.
Để siêu âm đạt kết quả tối ưu, người làm siêu âm cần đáp ứng các tiêu chuẩn sau:
Được tập huấn việc sử dụng máy siêu âm và các vấn đề liên quan đến sự an toàn.
Tham gia các chương trình đào tạo liên tục.
Có hướng xử trí thích hợp khi siêu âm thấy bất thường
Có tham gia chương trình bảo hiểm.
Thời gian khám siêu âm thai nên được giảm thiểu tối đa, sử dụng thời gian ngắn nhất và cường độ sóng thấp nhất có thể để lấy đủ thông tin cho chẩn đoán, sử dụng nguyên lý ALARA (As Low As Reasonably Achievable).
Nhiều tổ chức Quốc tế, bao gồm cả ISUOG, đồng thuận nên dùng B Mode và M mode khi siêu âm tiền sản vì cường độ sóng âm thấp an toàn cho thai dù ở tuổi thai nào. Siêu âm Doppler do năng lượng phát ra cao hơn nên khả năng gây tác động sinh học lên thai có thể nhiều hơn, đặc biệt khi dùng cho những vùng cấu trúc nhỏ. Siêu âm Doppler chỉ nên được dùng trong quý 1 nếu có chỉ định lâm sàng.
Trường hợp đa thai cần xác định số bánh rau và số túi ối là điều rất quan trọng để theo dõi và xử trí các trường hợp đa thai. Xác định số bánh rau cần làm ở thời điểm thai sớm. Cần có lịch trình khám siêu âm cụ thể về thời gian, tần suất tùy theo nguồn lực và hướng dẫn tại địa phương.
2 HƯỚNG DẪN THỰC HÀNH KHÁM SIÊU ÂM
2.1 Xác định tình trạng thai ở giai đoạn sớm
Theo hướng dẫn thực hành ISUOG, tuổi thai được tính từ ngày mất kinh, lớn hơn 14 ngày so với tuổi thai tính từ ngày thụ thai. Sự phát triển của phôi thai trên siêu âm tương tự như sự phát triển của phôi người được mô tả theo giai đoạn của Carnegie. Phôi dài khoảng 1 - 2mm thì nhìn thấy trên siêu âm, tăng khoảng 1mm mỗi ngày. Không thể phân biệt cực đầu hay móng cho đến khi thai được 53 ngày (khoảng 12mm) khi mà khoang não sau có dạng hình thoi khá rõ ràng (sau này sẽ phát triển thành não thất 4).
2.2 Phép đo đạc thai ở quý 1
Do CRL có thể thực hiện đường bụng hay âm đạo. Thực hiện mặt cắt dọc giữa chuẩn của thai/phôi, lý tưởng là thai/phôi nằm ngang trên màn hình. Cần phóng lớn đủ để thai chiếm gần hết chiều rộng của màn hình siêu âm, do vậy đường thẳng đo CRL thai sẽ vuông góc với sóng siêu âm. Do thai ở tư thế trung tính (đầu và cổ trên một đường thẳng không ngửa không gập). Cực đầu và cực mông của thai phải được nhìn thấy rõ ràng. Thận trọng tránh đo lẫn với các cấu trúc khác như túi noãn hoàng. Để đảm bảo việc đo thai ở đúng tư thế, không gập, cần nhìn thấy có khoang ối nằm giữa cằm và ngực của thai. Tuy nhiên, tiêu chuẩn này khó đạt được nếu thai khoảng 6 - 9 tuần, thời điểm mà thai rất gập. Ở giai đoạn này, thật ra là đo từ cổ đến mông chứ không phải đầu mông như tên gọi. Ở tuổi thai rất sớm, khó có thể phân biệt giữa cực đầu và cực mông của phôi thai và chiều dài đầu mông lớn nhất sẽ được chọn.
Đường kính lưỡng đỉnh (BPD) và chu vi vòng đầu (HC) được đo ở mặt cắt ngang qua đầu thai và đầu thai không bị ép do các cấu trúc lân cận hay lực ép của đầu dò. Ở tuổi thai 10 tuần, cần nhìn thấy các cấu trúc như đường giữa, rãnh gian bán cầu và đám rối mạng mạch. Sau 13 tuần, đồi thị và não thất 3 là những mốc tốt khi đo BPD. Mặt cắt ngang chuẩn phải thấy cả hai sừng trước và hai sừng chẩm của não thất và không thấy tiểu não.
Khi đo BPD, vị trí đặt con trỏ nên theo như quy định của biểu đồ được sử dụng. Cả hai cách đo ngoài - trong và ngoài - ngoài đều có thể được dùng.
Các thông số đo đạt khác:
Có cả biểu đồ của chiều dài xương đùi, chu vi bụng và các cơ quan khác nhưng không cần thiết đo các thông số này ở quý 1.
2.3 Xác định tuổi thai
Thai phụ cần siêu âm ở giai đoạn sớm khoảng 10 - 13 tuần 6 ngày để xác định chính xác tuổi thai. Siêu âm xác định tuổi thai/phôi dựa trên các giả định sau:
Tuổi thai được tính từ ngày đầu kỳ kinh cuối, là tuổi phôi cộng thêm 14 ngày.
Kích thước phôi/thai tương ứng với tuổi thai được tính sau khi thụ thai.
Các cấu trúc được đo bình thường.
Kỹ thuật đo tuân theo quy định của biểu đồ sử dụng.
Máy siêu âm được chỉnh để đo đạc chính xác.
Xác định tuổi thai đúng là điều quan trọng khi theo dõi thai và đó là một chỉ định thường quy của siêu âm ở quý 1. Nó cung cấp các thông tin quan trọng cho việc đánh giá sự tăng trưởng sau này của thai và cũng hướng xử trí nhóm thai kỳ sinh non và quá ngày. Chỉ trừ các trường hợp thai do thụ tinh trong ống nghiệm, ngày thụ thai chính xác không thể xác định được và do vậy xác định tuổi thai bằng siêu âm là phương pháp đáng tin cậy nhất. Khuyến cáo tất cả các thai phụ nên đi siêu âm sớm ở tuổi thai 10 - 13 tuần 6 ngày để xác định tuổi thai và số lượng thai. Ở quý 1, có nhiều thông số để xác định tuổi thai nhưng CRL là chính xác nhất, có thể xác định chính xác ngày thụ thai trong vòng 5 ngày trong 95% các trường hợp.
Ở giai đoạn rất sớm, khi phôi thai còn khá nhỏ, sự sai lệch khi đo có thể có nhiều tác động lên việc đánh giá tuổi thai nên khoảng thời gian lý tưởng để siêu âm xác định tuổi thai là 8 - 13 tuần 6 ngày.
Ở giai đoạn 11 - 13 tuần 6 ngày, CRL và BPD là hai thông số phổ biến nhất để xác định tuổi thai. Có nhiều tác giả công bố các biểu đồ xác định tuổi thai theo hai thông số này. Có thể đo đường bụng hay đường âm đạo. Khuyến cáo nên dùng CRL để xác định tuổi thai chỉ trừ khi CRL > 84mm thì có thể dùng HC, được cho là chính xác hơn BPD.
2.4 Khảo sát hình thái thai nhi
Siêu âm quý 2 thời điểm 18 - 22 tuần vẫn là siêu âm chuẩn để khảo sát hình thái học thai nhi ở dân số nguy cơ cao lẫn nguy cơ thấp. Siêu âm quý 1 khảo sát hình thái thai nhi và tầm soát các bất thường thai được sử dụng vào cuối thập niên 1980 và đầu thập niên 1990 khi có sự ra đời của đầu dò đường âm đạo. Việc siêu âm đo độ mờ da gáy (NT) lúc 11 - 13 tuần 6 ngày càng làm tăng lên sự cần thiết của siêu âm khảo sát hình thái ở quý 1 (Bảng.1).
Các thuận lợi: Phát hiện và loại trừ sớm các bất thường lớn, đánh giá sớm các thai kỳ nguy cơ cao, chẩn đoán các bất thường di truyền ở giai đoạn sớm hơn nên việc chấm dứt thai kỳ nếu có chỉ định sẽ dễ thực hiện hơn. Các hạn chế: Người làm siêu âm thiếu kinh nghiệm, chưa rõ về mối tương quan giữa chi phí và hiệu quả, sự phát triển sau đó của một số cấu trúc và bệnh lý (như bất sản thể chai, thiểu sản tim trái...) nên việc phát hiện các bất thường giai đoạn sớm là không thể và cũng sẽ gây ra các khó khăn khi tư vấn các bất thường chưa có biểu hiện rõ ràng.
Cơ quan/ vùng giải phẫu | Hiện diện và/ hay bình thường? |
Đầu | Có xương vòm sọ, đường giữa, đám rối mạch mạc nằm lấp đầy não thất bên |
Cổ | Có hình ảnh bình thường, đo NT |
Mặt | Mắt, thủy tinh thể, xương mũi, bờ môi liên tục. Mặt nhìn nghiêng và xương hàm dưới bình thường |
Cột sống | Đốt sống (mặt cắt dọc và ngang), da phủ liên tục. |
Ngực | Hai phế trường đối xứng, không tràn dịch không u. |
Tim | Nhịp đều, bốn buồng tim đối xứng nhau. |
Bụng | Dạ dày ở 1/4 trên trái, gan, thận. |
Thành bụng | Dây rốn cắm vào bình thường, không thoát vị. |
Tứ chi | Mỗi chỉ có 3 đoạn, trục bàn tay và bàn chân đúng. |
Rau | Kích thước và cấu trúc. |
Dây rốn | Có 3 mạch máu. |
Đầu
Sự vôi hóa vòm sọ hoàn chỉnh ở cuối tuần thứ 11 (Hình 2a). Mặt cắt ngang và đứng ngang sẽ giúp khảo sát sự vôi hóa của vòm sọ.
Ở tuổi thai 11 - 13 tuần 6 ngày, cấu trúc nổi trội ở não là hai não thất bên với đám rối mạch mạc lấp đầy ở sùng sau (Hình 2b). Hai bán cầu đại não đối xứng nhau và được phân cách bằng rãnh liên bán cầu và liềm não. Vỏ não giai đoạn này rất mỏng, nhìn rõ nhất ở phía trước và bao quanh não thất bên chứa đầy dịch nên có thể nhầm với não úng thủy. Ở giai đoạn sớm này, một số cấu trúc não (thể chai, tiểu não) chưa phát triển đầy đủ để có thể khảo sát được. Khoảng mờ trong não (IT Intracranial Translucency) ở hố sau có thể khảo sát được ở tuổi thai này như là một test sàng lọc tật chẻ đôi đốt sống nhưng vẫn chưa được xem là một test chuẩn thường quy. Giai đoạn này cũng có thể nhìn thấy hai mắt với thủy tinh thể bên trong, khoảng sẽ an hốc mắt, mặt nghiêng với xương mũi và xương hàm dưới, sự toàn vẹn của miệng và tuổi trên (Hình 5). Tuy nhiên, nếu không thấy có bất thường nào rõ ràng hoặc không đánh giá được mặt thai nhi ở giai đoạn này cũng không cần thiết phải siêu âm lại ở thời điểm sớm hơn quý 2.
Cổ
Siêu âm đo độ mờ da gáy (NT) để tầm soát các bất thường NST sẽ được đề cập sau. Khi siêu âm, cần chú ý cổ và thân thai cùng nằm trên một đường thẳng, phát hiện các tụ dịch bất thường như bướu thanh dịch vùng cổ hoặc nang bạch huyết vùng cảnh.
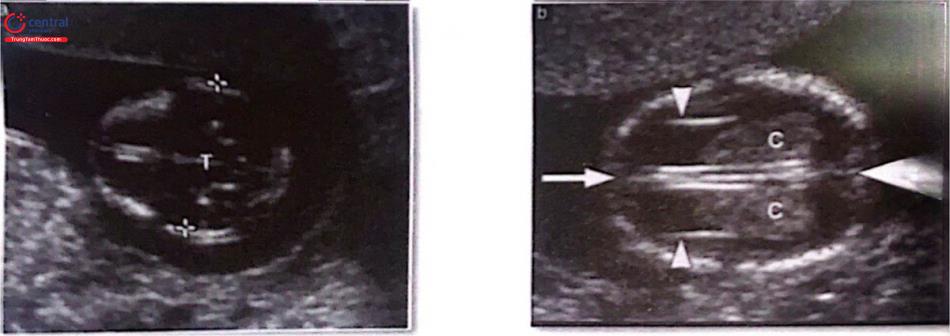
(a) đo đường kính lưỡng đỉnh, lưu ý mặt cắt ngang chuẩn qua đầu với não thất 3 và đường giữa ở trung tâm (T là đồi thị và não thất ba), Chu vi đầu nên đo ở mặt cắt này. (b) Đám rối mạch mạc bình thường (C), rãnh liên bán cầu và liềm não (mũi tên). Lưu ý đám rối mạch mạch trãi từ bờ trong đến bờ bên sừng sau não thất bên, sừng trán não thất bên (đầu mũi tên)
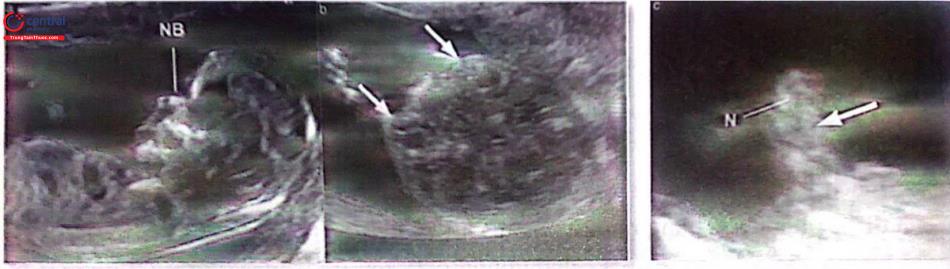
(a) Mặt nghiêng với xương mũi (NB). Lưu ý chiều dài xương hàm trên và hàm dưới bình thường. (b) Mắt bình thường với nhãn cầu và thủy tinh thể (mũi tên). Môi thai 13 tuần. (c) Lưu ý môi trên liên tục và đường nằm giữa hai môi (mũi tên). Chi tiết của mũi bị giới hạn (N)
Cột sống
Sự liên tục và thắng hàng của cột sống cần được đánh giá trên cả mặt cắt dọc và ngang sự toàn vẹn của da vùng cột sống cũng cần khảo sát (Hình. 4). Tuy nhiên nếu không có bất thường não rõ ràng và không đánh giá được cột sống ở giai đoạn này cũng không nhất thiết phải đánh giá lại cho đến quý 2 của thai kỳ. Cần đánh giá cột sống nếu BPD < 5
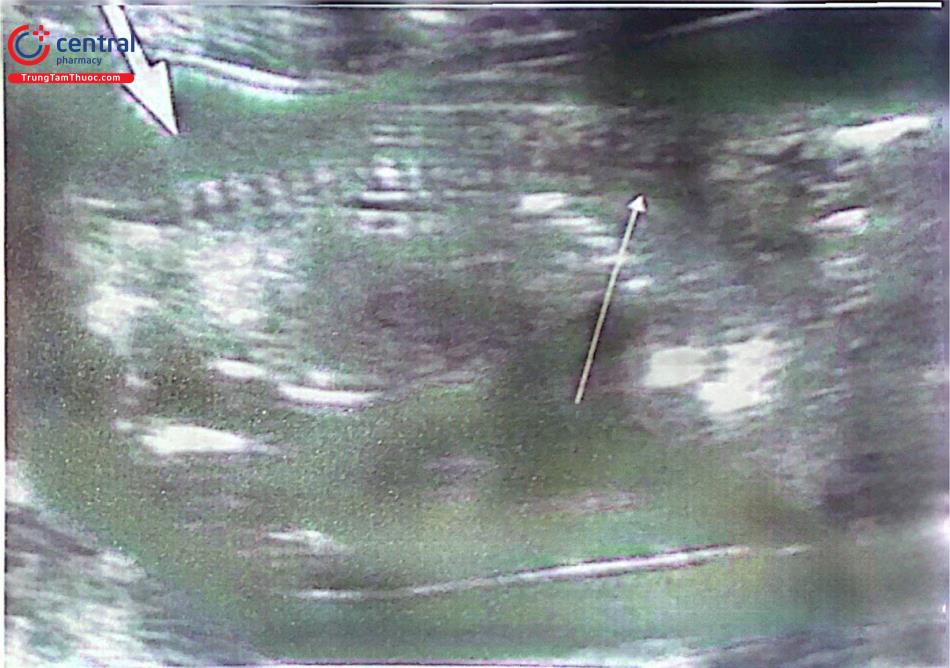
Da liên tục (mũi tên ngắn) nhìn thấy phía sau cột sống từ cổ cho đến xương cùng ở mặt cắt dọc giữa chuẩn. Lưu ý sự hóa vôi của thân sống, hai cành ngang còn là sụn nên echo kém hoặc đồng dạng. Ở vùng cổ (mũi tên dài), thân sống chưa vôi hóa và mầm sụn echo kém là bình thường
Ngực
Trên siêu âm hai phổi bình thường có dạng echo dày đồng nhất và không có tràn dịch màng phổi cũng như các khối dạng nang hay đặc ở ngục. Cần đánh giá sự toàn vẹn của cơ hoành, ghi nhận vị trí bình thường trong bụng của dạ dày và gan.
Tim
Vị trí tim bình thường nằm ở bên trái của ngực (levocardia) cần được khảo sát (Hình 5). Sự khảo sát chi tiết hơn giải phẫu học tim thai ở giai đoạn 11 - 13 tuần 6 ngày là điều có thể nhưng không được xem là việc thường quy ở giai đoạn này. Vì lý do an toàn, sử dụng Doppler không được chỉ định thường quy khi siêu âm giai đoạn này.
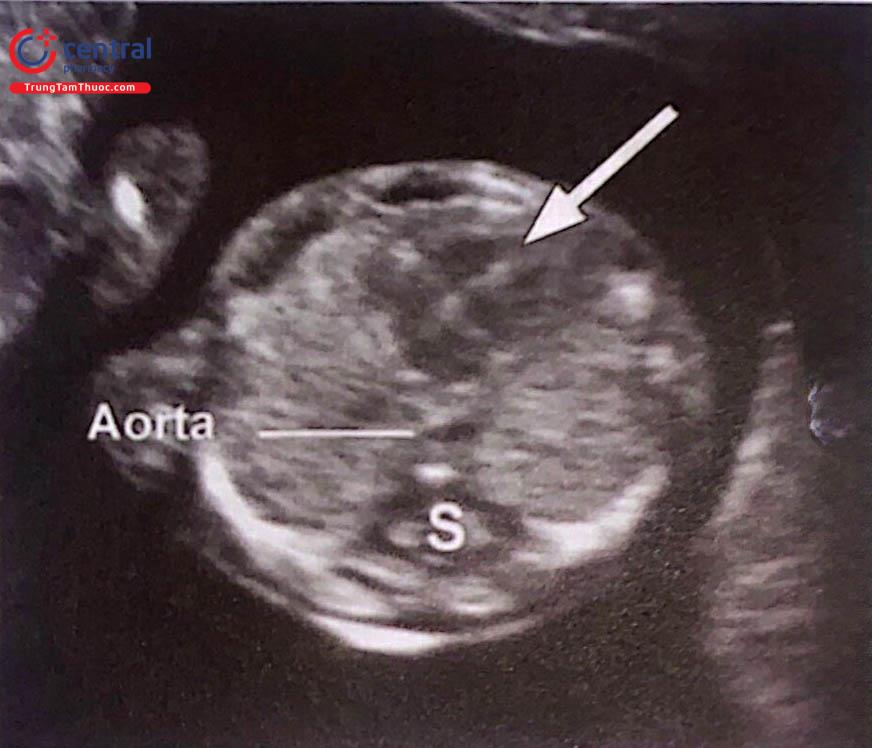
Lưu ý hai nhĩ và hai thất đối xứng nhau qua vách liên thất (mũi tên). Hai phế trường echo dày đồng dạng và đối xứng. Động mạch chủ (Aorta) nằm bên trái cột sống (S).
Ổ bụng
Thời điểm 11 - 13 tuần 6 ngày, dạ dày và bàng quang là các cấu trúc chứa dịch echo kém trong bụng (Hình 6a và 6b). Dạ dày nằm bên trái của bụng cùng với trục tim bên trái giúp khẳng định vị trí tạng bình thường (Situs visceralis). Hai thận hình hạt đậu với phần trung tâm echo kém (bể thận) nằm dọc hai bên cột sống (Hình 6b). Khi thai 12 tuần, bàng quang là một cấu trúc hình tròn echo kém nằm ở giữa của phần bụng dưới.
Thành bụng
Vị trí bình thường của dây rốn bám vào thành bụng cần xác định khi thai được 12 tuần (Hình 6c). Thoát vị rốn sinh lý tồn tại cho đến 11 tuần và cần phân biệt thoát vị rốn với hở thành bụng.
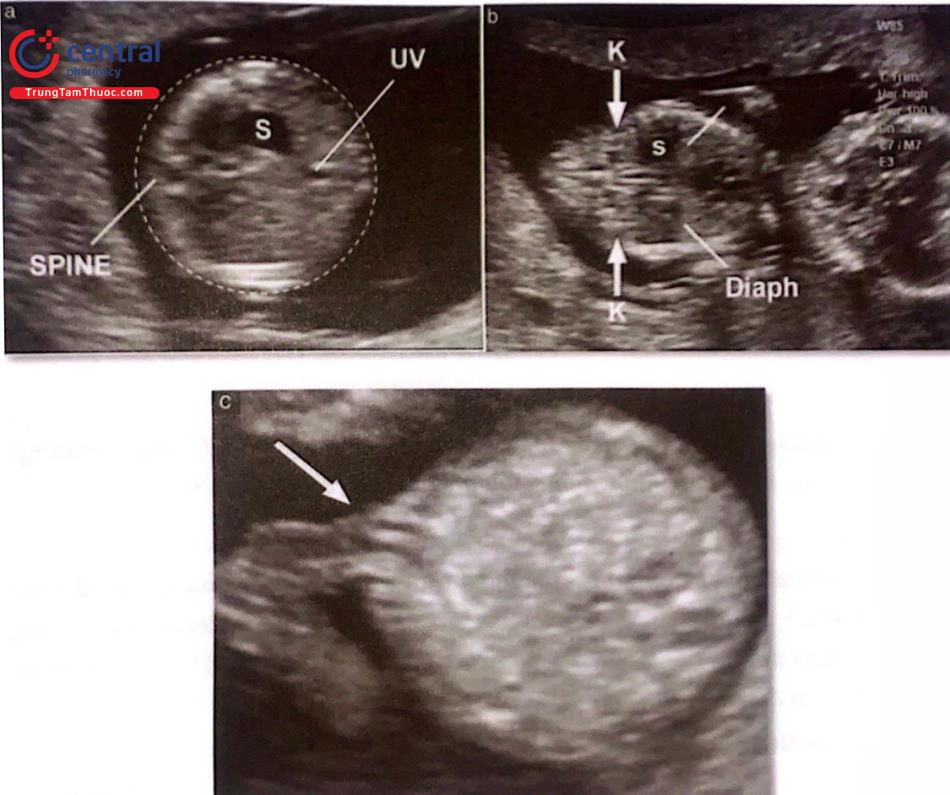
(a) Mặt cắt ngang bụng ở vị trí đo chu vi bụng, dạ dày (S), tĩnh mạch rốn (UV). (b) Mặt cắt đứng ngang cho thấy hai thận với bể thận ở trung tâm echo kém (K, mũi tên), dạ dày(S) và cơ hoành (D). (c) Mặt cắt ngang bụng ở vị trí đo chu vi bụng, dạ dày (S), tĩnh mạch rốn (UV). ()Mặt cắt đứng ngang cho thấy hai thận với bể thận ở trung tâm echo kém (K, mũi tên), dạ dày(S) và cơ hoành (D). € Vị trí dây rốn cắm vào (mũi tên). Lưu ý nhìn thấy hai động mạch rốn.
Tứ chi
Thời điểm 11 - 13 tuần 6 ngày cần xác định chi trên và chi dưới có đủ các xương bàn tay và bàn chân cũng phải nhìn thấy. Đốt tận của bàn tay và bàn chân có thể nhìn thấy khi thai được 11 tuần, đặc biệt là với siêu âm đường âm đạo (Hình 7a).
Sinh dục
Đánh giá cơ quan sinh dục và giới tính dựa trên hướng của mấu sinh dục trên mặt cắt dọc giữa chuẩn. Tuy nhiên chưa đủ độ chính xác để ứng dụng trên lâm sàng.
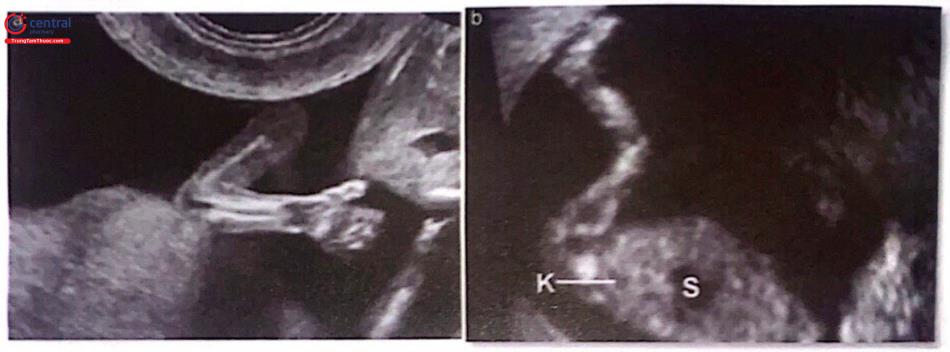
(a) Tay bình thường có bàn tay và cổ tay thẳng hàng. (b) Chân bình thường có hướng của bàn chân vuông với chi dưới. Thận (K) và dạ dày (S)
Dây rốn
Số lượng mạch máu trong dây rốn, vị trí cắm của dây rốn và nang dây rốn cần được ghi nhận. Có thể đặt nhanh màu (color) hay năng lượng Doppler lên vùng bàng quang để xem có đủ hai động mạch rốn chạy hai bên bàng quang không, tuy nhiên đây không phải là điều thường quy của siêu âm quý 1.
Vai trò của siêu âm 3D và 4D
Siêu âm 3D và 4D không được dùng thường quy ở quý 1 để khảo sát hình thái thai nhi vì độ phân giải không tốt như siêu âm 2D. Một số chuyên gia có thể dùng kỹ thuật này để đánh giá các bất thường, đặc biệt là bất thường ở bề mặt thai nhi.
2.5 Đánh giá các bất thường nhiễm sắc thể
2.5.1 Độ mờ da gáy - NT (Nasal translucency)
Siêu âm sàng lọc các bất thường NST ở quý 1 có thể được triển khai tùy theo nguồn nhân lực và các chính sách của mỗi quốc gia về sức khỏe cộng đồng. Sàng lọc quý 1 nên bao gồm việc siêu âm đo độ mờ da gáy. Sàng lọc có hiệu quả hơn nếu phối hợp với các chỉ điểm sinh hóa (Beta hCG tự do và PAPP-A). Trong một số trường hợp thích hợp, các dấu ấn khác của lệch bội như bất sản xương mũi, hở van 3 lá, dòng đảo ngược sóng a ống tĩnh mạch có thể được dùng nếu cá nhân được tập huấn và có bằng cấp đạt chuẩn đo. Hầu hết các chuyên gia đều khuyến cáo nên đo NT ở thời điểm 11 - 13 tuần 6 ngày, tương ứng với CRL từ 45 - 84mm. Thời điểm này được chọn vì xét nghiệm sàng lọc đạt tối ưu, kích thước thai đủ để có thể phát hiện các dị tật lớn và nếu có chỉ định chấm dứt thai kỳ thì dễ thực hiện. Để việc đo NT đạt yêu cầu, cần sẵn sàng nhiều yếu tố như máy siêu âm phù hợp, người làm siêu âm có bằng cấp, có chuyên gia tư vấn và xử trí. Tuy nhiên, ngay cả khi không được huấn luyện về chương trình sàng lọc lệch bội dựa trên NT, vẫn khuyến cáo nên khảo sát vùng da gáy và nếu thấy dày bất thường thì sẽ gửi đến chuyên gia có năng lực.
Độ mờ da gáy là một đặc điểm hình thể trên siêu âm do sự tích tụ dịch dưới lớp da phía sau cổ thai nhi trong quý 1 của thai kỳ.
Trong quý 2, lớp mở thường giảm đi và trong một số trường hợp có thể phát triển thành phù da gáy kết hợp với nang bạch huyết vùng cổ, có thể có hay không phù thai toàn thân.
Độ mờ da gáy dày thường được định nghĩa là 3.0 mm trở lên hoặc trên bách phân vị thứ 99 theo CRL liên quan độc lập với lệch bội và bất thường cấu trúc như bất thường về tim. Nguy cơ bất lợi cho thai nhi tỷ lệ thuận với mức độ NT dày.
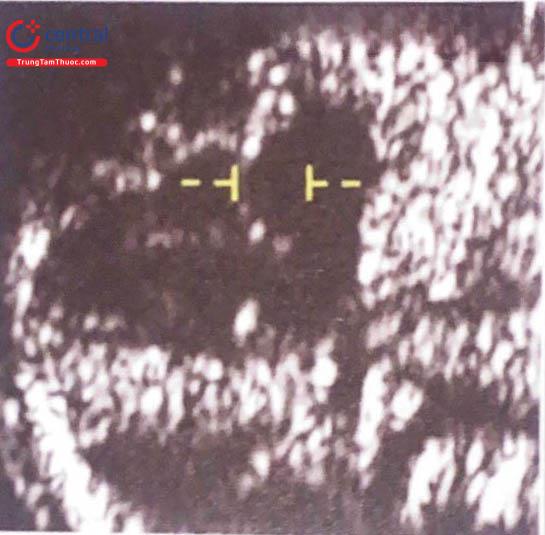
Cách đo NT
Độ mờ da gáy Người thực hiện siêu âm NT cần phải có bằng cấp và được tập huấn tốt. Siêu âm NT có thể siêu âm đường bụng hoặc đường âm đạo.
Thai nhi phải ở tư thế trung gian, mặt cắt dọc giữa, phóng lớn chỉ thấy đầu và một phần ngực thai nhi. Màng ối nằm tách ra khỏi thai. Để phân biệt giữa màng ối và đa thai, cần phải đợi sự cử động tự nhiên của thai làm thai nhi tách khỏi màng ối. Có thể làm cho thai tách ra khỏi màng ối bằng cách yêu cầu bà mẹ ho hoặc vỗ nhẹ vào bụng mẹ.
Định nghĩa mặt cắt chính giữa của mặt thai nhi: Có sự hiện diện của đường echo dày của chóp mũi, phần khẩu cái trước có hình vuông não giữa ở trung tâm và lớp màng da gáy ở phía sau.
Nếu không cắt đúng mặt cắt dọc giữa chuẩn, sẽ không thấy chóp đầu mũi và thấy phần trước của xương hàm trên ở bình diện thẳng.
Cân loại máy siêu âm đo chính xác đến 0.1mm. Đặt con trỏ ở vị trí đúng (trong - trong) và NT là khoảng mà lớn nhất giữa màng da gáy và phần mô mềm nằm phủ trên cột sống có (Hình 8).
Do nhiều lần và nếu tất cả các lần đo đều đạt theo chuẩn thì chọn trị số lớn nhất để tính nguy cơ. Đa thai, cần có sự xem xét đặc biệt, nguy cơ tùy thuộc vào số bánh rau.
Dây rốn quấn cổ chiếm 5 - 10% trường hợp và điều này gây ra sai lệch làm tăng độ mờ da gáy. Trong trường hợp này, sẽ tiến hành đo độ mờ da gáy ở phần cổ phía trên và phía dưới vòng dây rốn. Sau đó lấy trung bình cộng 2 số đo này để tính nguy cơ.
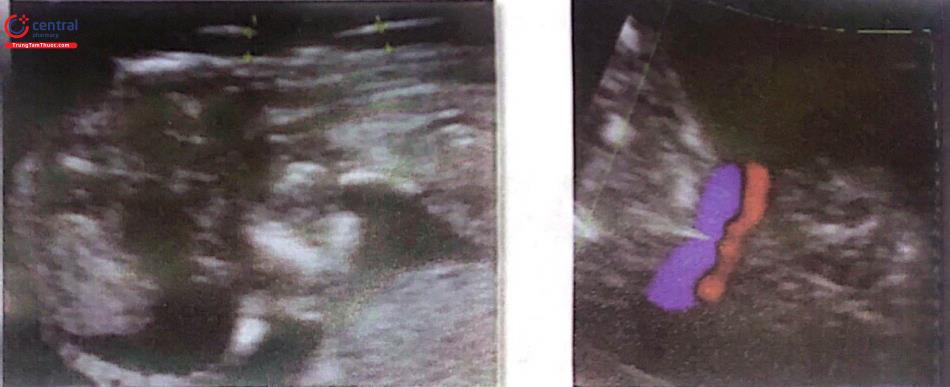
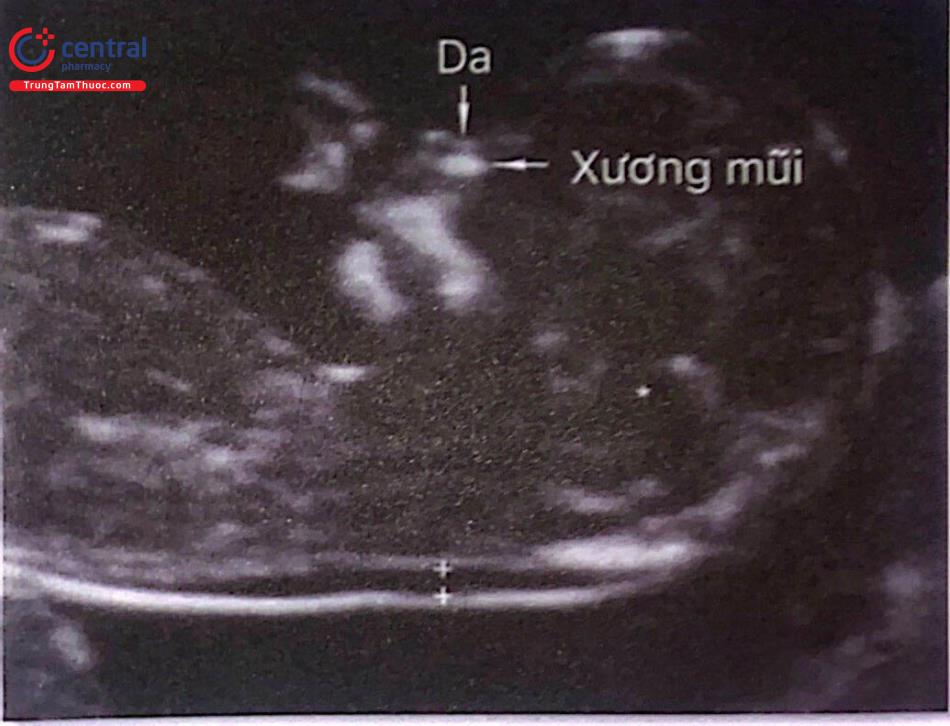
2.5.2 Xương mũi
Để đánh giá xương mũi thai nhi tuổi thai nên từ 11 - 13 tuần 6 ngày và CRL từ 45 đến 84mm:
Phóng đại hình ảnh sao cho chỉ có phần đầu và phần ngực trên chiếm toàn bộ màn hình.
Cần thực hiện ở mặt cắt dọc giữa chuẩn của mặt nghiêng thai nhi.
Đầu dò siêu âm cần song song với mũi của thai nhi và đầu dò cần phải được nghiêng nhẹ nhàng từ phần bên này sang đến phần bên kia của mũi thai nhi.
Khi các tiêu chuẩn trên đã đạt thì có đường riêng biệt cần được nhìn thấy ở vùng mũi thai nhi:
Đường ở trên cùng là da.
Đường dưới cùng, dày hơn và có echo dày hơn phần da nằm đè lên nó biểu hiện cho xương mũi.
Đường thứ ba nằm trước xương và ở mức cao hơn phần da biểu hiện cho chóp mũi.
Xương mũi được xem là hiện diện nếu nó có mức echo dày hơn phần da nằm đè lên trên và gọi là bất sản nếu như không quan sát thấy hoặc có mức echo dày bằng hoặc ít hơn hơn phần da bên trên.
Xoay đầu dò khoảng 10 ra khỏi đường giữa để không thấy chóp xương mũi và xuất hiện xương hàm trên như là một cấu trúc tăng hồi âm giữa xương mũi ở phía trên và phần trước của vòm miệng ở phía dưới. Tiếp tục xoay đầu dò thì xương mũi sẽ biến mất và chỉ thấy phần xa của xương hàm trên và sự hợp lại của vòm miệng
Tuổi thai từ 11 - 13 tuần tỷ lệ không quan sát thấy xương mũi vào khoảng
Thai bình thường: 1 - 3%.
Thai mắc trisomy 21: 60%.
Thai mắc trisomy 18: 50%.
Thai mắc trisomy 13: 40%.
Không quan sát thấy xương mũi thường thấy hơn trong trường hợp:
Thai 11 tuần nhiều hơn thai 13 tuần.
Thai có độ mờ da gáy dày.
Bà mẹ là người da đen.
2.5.3 Dòng chảy qua ống tĩnh mạch
Ống tĩnh mạch là một mạch máu ngắn nối giữa tĩnh mạch rốn và tĩnh mạch chủ dưới.
Ống tĩnh mạch đóng vai trò quan trọng việc vận chuyển máu đã được oxy hóa đến não thai nhi.
Khoảng 20% máu đã được oxy hóa đi tắt qua gan đổ trực tiếp vào tim. Máu đi vào tâm nhĩ (P) rồi sau đó qua tâm nhĩ (T) qua lỗ bầu dục. Từ tâm nhĩ (T) máu đổ vào tâm thất (T) và sau đó vào động mạch chủ.
Ống động mạch thường đóng lại trong vòng vài phút sau khi sinh nhưng có thể tồn tại lâu hơn ở những trẻ sinh non.
Để đánh giá dòng máu qua ống tĩnh mạch tuổi thai nên từ 11 tuần đến 13 tuần 6 ngày và CRL từ 45 - 84 mm:
Thai nhi không cử động.
Phóng đại hình ảnh sao cho phần ngực và phần bụng chiếm toàn bộ màn hình.
Cần thực hiện một mặt phẳng được giữa vùng bụng (P) của thân thai nhi.
Thổ màu trang này để thấy được tình Mạch Môn, ống tĩnh mạch và tim thai. Miền dung Doppler xung với cửa sổ nhỏ (0.5 - 10mm) để tránh bị nhiễu từ những tĩnh mạch kể cần và nên đặt cửa sổ ở vùng có dòng xoáy có màu vàng nhạt.
Góc đặt cửa sổ nên nhỏ hơn 30 độ.
Độ lọc nên được thiết lập ở tần số thấp (50 - 70Hz) cho phép quan sát được toàn bộ hình dạng sóng.
Nên để ở tốc độ quét cao (2 - 3 cm/s) để hình dạng sóng trải rộng ra và việc đánh giá một sóng được tốt hơn.
Dòng máu trong ống tĩnh mạch có một hình dạng sóng với những đặc trưng sau:
Vận tốc cao trong suốt thì tâm thu (sóng 5) và thì tâm trương (sóng D).
Dòng chảy trong suốt thời kỳ nhĩ co (sóng a).
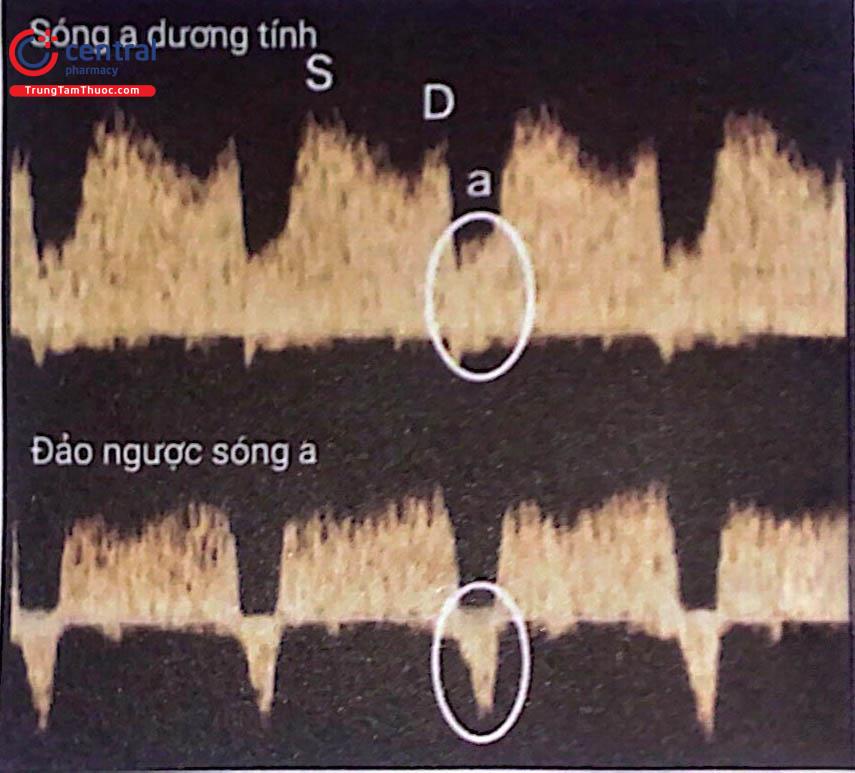
Việc đánh giá đặc tính của dòng máu qua ống tĩnh mạch dựa vào sự có mặt của sóng a:
Có hoặc không có sóng a: Bình thường.
Sóng a đảo ngược: Bất thường.
Hình dạng sóng còn bị nhiễu bởi các các tĩnh mạch ở kế cận nếu cửa sổ Doppler xung:
Lớn hơn 1,0mm.
Không được đặt chính xác vào ống tĩnh mạch.
Tại thời điểm 11 - 13 tuần, sóng a đảo ngược gặp trong các trường hợp:
Thai bình thường: 3%.
Trisomy 21: 65%.
Trisomy 18: 55%.
Trisomy 13: 55%,
Tuy nhiên, có đến 80% trường hợp có sóng a đảo ngược có kết quả thai kỳ bình thường.
Nếu sóng a ống tĩnh mạch đảo ngược cần chú ý phải siêu âm khảo sát chi tiết để loại trừ hoặc chẩn đoán các bất thường tim.
2.5.4 Dòng chảy qua van 3 lá
Để đánh giá dòng máu qua van ba lá:
Tuổi thai nên từ 11 - 13 tuần và CRL từ 45 - 84 mm.
Thai nhi không cử động.
Phóng đại hình ảnh sao cho phần ngực của thai nhi chiếm toàn bộ màn hình.
Thực hiện một mặt cắt tim thai bốn buồng qua mỏm tim.
Không nên sử dụng Doppler màu vì chẩn đoán hở ba lá ở quý 1 thai kỳ không đáng tin cậy.
Cửa sổ Doppler xung nên lớn (2,0 - 3,0mm) và đặt ở đặt ngang với lá van ba lá.
Góc đặt cửa sổ và hướng dòng máu nên nhỏ hơn 30 độ theo hướng của vách liên thất.
Van ba lá có thể không thấy đủ một hoặc hơn trong số ba lá van. Vì vậy, cửa sổ nên đặt ngang qua lá van ít nhất ba lần, cố gắng dò tìm toàn bộ lá van.
Tốc độ đầu dò cao (2 - 3 cm/s), vì vậy các sóng cách nhau khá rộng để đánh giá tốt hơn.
Bình thường không có dòng phụt ngược trong suốt thì tâm thu.
Dòng phụt ngược. Khi đạt khoảng một nửa biên độ sóng tâm thu và với vận tốc trên 60 cm/giây.
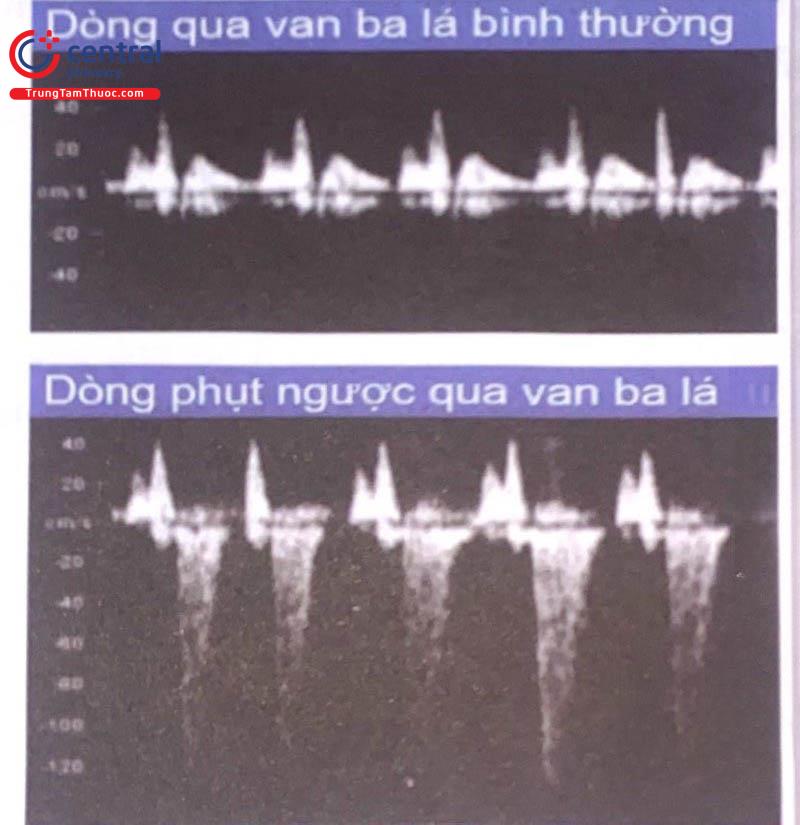
Ở tuổi thai 11 - 13 tuần dòng phụt ngược qua van ba lá được tìm thấy trong:
Thai bình thường: 1%.
Thai trisomy 21: 55%.
Thai trisomy 18: 30%.
Thai trisomy 13: 30%.
2.5.5 Doppler màu động mạch tử cung
Tiền sản giật, gặp trong 2% tổng số thai kỳ, là nguyên nhân hàng đầu gây tử vong mẹ và thai nhi. Cơ chế chính của tiền sản giật (TSG) non tháng là sự hình thành bánh rau kém, phát hiện được bằng các dấu hiệu bất thường dòng máu ở động mạch tử cung và giảm nồng độ các chất được chế tiết từ bánh rau trong huyết thanh mẹ.
Nguy cơ đặc hiệu cho từng cá thể hình thành TSG được dự toán bằng cách kết hợp các yếu tố tiền sử mẹ, như chủng tộc da đen, BMI tăng và trước đó hoặc trong gia đình có người mắc tiền sản giật trước đây, và cần phải đánh giá các yếu tố sau trong sàng lọc quý 1 từ 11 - 13 tuần:
Huyết áp mẹ.
Chỉ số trở kháng động mạch tử cung.
Nồng độ PLGF trong huyết thanh mẹ.
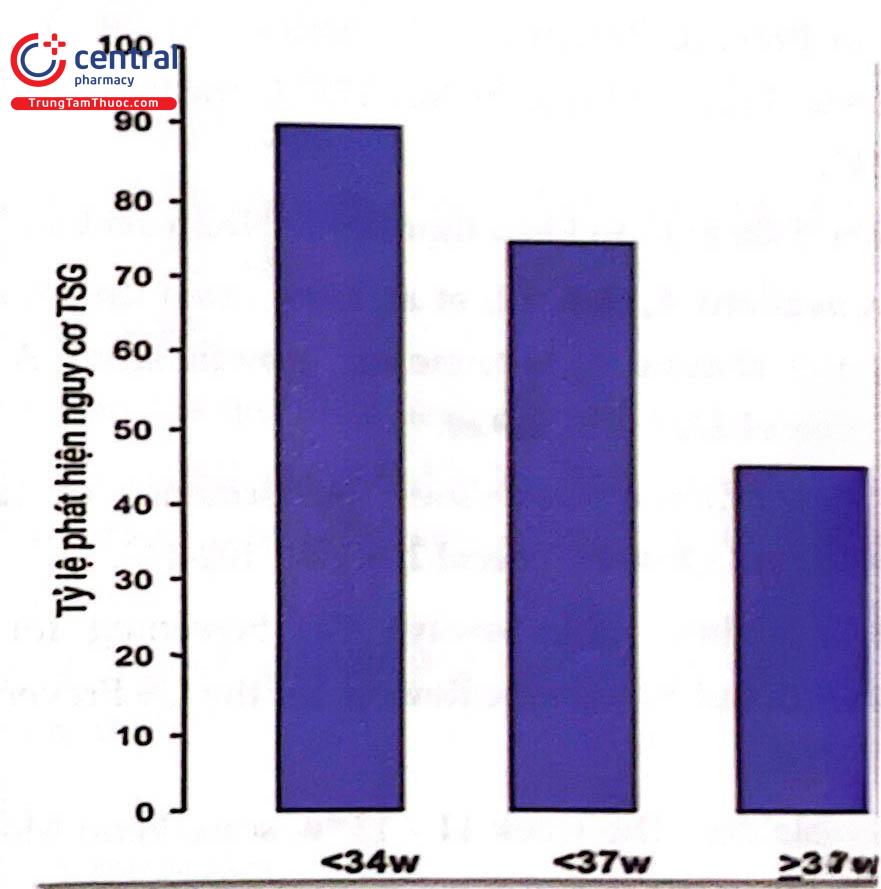
Sàng lọc bằng mô hình kết hợp những yếu tố trên có thể xác định khoảng 90% trường hợp sản phụ hình thành TSG cần cho chuyển dạ trước 34 tuần, 75% trường hợp TSG non tháng và 45% TSG đủ tháng, với tỷ lệ dương tính giả là 10%.
Thử nghiệm ASPRE đã cho thấy trên các thai kỳ đơn thai được xác định là nguy cơ cao TSG non tháng (>1/100) bằng sàng lọc quý 1, sử dụng Aspirin (150 mg/ngày) từ tuần 12 đến 36 tuần sẽ làm giảm tỷ lệ TSG trước 34 tuần lên đến > 80% và TSG trước 37 tuần là > 60%.
2.6 Các cấu trúc khác trong và ngoài tử cung
Hồi âm của cấu trúc bánh rau cần được đánh giá. Các bất thường rõ ràng như khối u, các cấu trúc echo trống hay vùng tụ dịch sau bánh rau lớn (> 5cm) cần được ghi nhận và theo dõi.
Vị trí của bánh rau so với lỗ trong cổ tử cung không quan trọng ở thời điểm quý 1 vì hầu hết bánh rau sẽ di chuyển lên trên xa lỗ trong cổ tử cung. Rau và tiền đạo không nên được chẩn đoán ở thời điểm này.
Cần chú ý nếu có vết mổ cũ vì nguy cơ thai bám sẹo mổ cũ, rau cài răng lược và các biến chứng nghiêm trọng. Trong các trường hợp này, khoảng giữa bàng quang đoạn eo tử cung, ở vị trí của sẹo mổ cũ cần được xem xét cẩn thận.
Bệnh lý phụ khoa bao gồm cả lành và ác tính, có thể được phát hiện khi siêu âm quý 1. Các bất thường của hình dạng tử cung như tử cung có vách và tử cung hai sùng nếu có cần được mô tả. Phần phụ cần kiểm tra xem có khối u bất thường không.
3 TÀI LIỆU THAM KHẢO
1. American Institute of Ultrasound in Medicine. AIUM practice guideline for the performance of pelvic ultrasound examinations. J Ultrasound Med 2010; 29:166.
2. Byrne JJ, Morgan JL, Twickler DM, et al. Utility of follow-up standard sonography for fetal anomaly detection. Am J Obstet Gynecol 2020; 222:615.e1.
3. Committee on Practice Bulletins Obstetrics and the American Institute of
Ultrasound in Medicine. Practice Bulletin No. 175: Ultrasound in Pregnancy. Obstet Gynecol 2016; 128:e241.
4. Đỗ Danh Toàn. Siêu âm sản khoa thực hành. Nhà xuất bản Y học; 2018.
5. Drukker L, Cavallaro A, Salim I, et al. How often do we incidentally find a fetal abnormality at the routine third-trimester growth scan? A population-based study. Am J Obstet Gynecol 2020; 223:919.e1.
6. ISOUG. ISUOG Practice Guidelines: performance of first-trimester fetal ultrasound scan. Ultrasound Obstet Gynecol 2013; 41: 102-113.
7. Henderson JT, Webber EM, Sawaya GF. Screening for Ovarian Cancer: Updated Evidence Report and Systematic Review for the US Preventive Services Task Force. JAMA 2018; 319:595.
8. Kypros H. Nicolaides. The week 11 13w scan. Fetal Medicine Foundation 2004, London.
9. Nancy C. Rose, Anjali J. Kaimal et al. Screening for Fetal Chromosomal Abnormalities. ACOG practice bulletin number 226 2020, 136(4), pp.48-64.
10. Nguyễn Trần Thảo Nguyên, Lê Minh Tâm, Võ Văn Đức, Cao Ngọc Thành. Do chiều dài cổ tử cung qua siêu âm trong dự báo sinh non. Tạp chí phụ sản 2017; 15 (1).
11. Phan Trường Duyệt. Siêu âm chẩn đoán và một số vấn đề lâm sàng sản phụ khoa liên quan, Nhà xuất bản Y học; 2018.
12. Shipp D. T.. Overview ultrasound examination in obstetrics and gynecology. [Online]. 2022. Available from: URL: https://www.uptodate.com/contents/overview- of-ultrasound-examination-in-obstetrics-and-gynecology.
13. Võ Văn Đức, Nguyễn Hoàng Long, Nguyễn Trần Thảo Nguyên. Siêu âm hình thái học thai nhi. Nhà xuất bản Đại học Huế 2021.

