Điều trị vàng da tăng bilirubin gián tiếp ở trẻ sơ sinh

Trungtamthuoc.com - Khi trẻ bị tăng bilirubin cực đoan có thể đến 25 đến 30 mg/dL có thể gây ra bệnh não do bilirubin, tổn thương não do vàng da nặng. Từ đó gây hoại tử hoặc tổn thương thần kinh xảy ra ở hạch nền, đồi thị, nhân não với biểu hiện là bại não, điếc, co giật… Vậy làm sao để nhận biết sớm trẻ bị vàng da do tăng bilirubin gián tiếp và điều trị phù hợp?
1 Tăng bilirubin gián tiếp và chứng vàng da ở trẻ
Tăng bilirubin gián tiếp thường là kết quả của việc tăng sản xuất, suy giảm hấp thu ở gan và giảm liên hợp của bilirubin. Ở trẻ sơ sinh, vàng da thường xảy ra do tăng bilirubin máu gián tiếp trong huyết thanh. Khi nồng độ bilirubin trong huyết thanh vượt quá 3mg/dL trẻ sẽ bị vàng da.
Khoảng 50% trẻ đủ tháng và 80% trẻ sinh non bị vàng da trong 2 đến 4 ngày đầu sau khi sinh khi nồng độ bilirubin trong huyết thanh khoảng 5mg/dL.[1]

2 Nguyên nhân gây tăng bilirubin gián tiếp ở trẻ
Khi tăng sản xuất bilirubin làm tăng bilirubin gián tiếp, đây là tình trạng điển hình là do tan máu tăng tốc, tụ máu lớn, rối loạn chuyển hóa. Trường hợp này, bệnh nhân có chức năng gan bình thường, sự liên hợp và bài tiết lượng bilirubin hiệu quả thì nồng độ bilirubin gián tiếp trong huyết thanh vẫn giảm. Thường bilirubin gián tiếp giảm ở mức khiêm tốn là từ 1 đến 4 mg/dL và hiếm khi vượt quá 4 mg/dL. Nếu bệnh nhân bị tan máu kéo dài có thể dẫn đến tăng bilirubin nặng khi có rối loạn chức năng gan đồng thời.
Bilirubin gián tiếp tăng do giảm sự hấp thu của gan. Đây có thể là kết quả của việc giảm cung cấp bilirubin đến gan và các tế bào gan hấp thu bilirubin không hiệu quả. Trình trạng này thường do giảm lưu lượng máu của gan trong bệnh suy tim sung huyết, shunt cửa - chủ.
Tình trạng tăng bilirubin máu gián tiếp do dùng thuốc Rifampicin, Flavaspidic acid, Novobiocin… thường hết trong vòng 48 giờ sau khi ngừng thuốc.
Trẻ có thể bị tăng bilirubin gián tiếp do sự kết hợp của bilirubin bị suy yếu. Tình trạng này là do có khiếm khuyết di truyền như hội chứng Gilbert và hội chứng Crigler-Najjar.
Ngoài ra còn có hội chứng Lucey-Driscoll, đây là hội chứng vàng da huyết thanh mẹ, một dạng tăng bilirubin sơ sinh thoáng qua. Hầu hết trẻ sơ sinh bị tăng bilirubin không liên hợp gây vàng da sơ sinh do gan chưa trưởng thành và hoạt động UGT1A1 yếu trong những ngày từ 2 đến 5. Cho con bú sữa mẹ làm tăng nồng độ bilirubin ở trẻ sơ sinh dẫn đến vàng da sữa mẹ. Tình trạng này là do mẹ sử dụng thuốc Novobiocin, Merganediol, Chloramphenicol...
Ở trẻ sơ sinh, sự không tương thích nhóm máu mẹ con ABO hoặc Rh có thể dẫn đến tăng bilirubin máu gây vàng da sơ sinh.
3 Triệu chứng vàng da sơ sinh
Có khoảng 50% trẻ sơ sinh có biểu hiện vàng da sinh lý trong 5 ngày đầu sau sinh.
Trẻ mắc hội chứng Gilbert thường không có triệu chứng và xuất hiện tình trạng tăng bilirubin nhẹ hoặc không liên tục nhưng không có bệnh gan hoặc tan máu. Những trường hợp này khi khám lâm sàng có thể biểu hiện vàng da. Ngoài ra có thể có một số triệu chứng không đặc hiệu như mệt mỏi, chuột rút bụng và khó chịu...
Hội chứng Crigler-Najjar loại I ở trẻ sơ sinh thấy vàng da trong vài ngày đầu sau sinh, di chứng thần kinh nếu nồng độ bilirubin gián tiếp trên 20 ml/dL. Tuần thứ 2 sau sinh, trẻ sẽ bị vàng da nặng đe dọa tính mạng cần được điều trị bằng truyền máu trao đổi, xạ trị chuyên sâu và ghép gan.
Nhưng ở trẻ mắc hội chứng Crigler-Najjar loại II, hầu hết không có triệu chứng và hiếm khi xuất hiện vàng da và tổn thương não. Trong quá trình kiểm tra thể chất, màu da và màng cứng cần được kiểm tra cẩn thận dưới ánh sáng để đánh giá vàng da.
Ngoài ra khi trẻ bị thiếu máu tán huyết, có thể có thiếu máu và lách to.
Trước tiên, thấy vàng dạ xuất hiện ở vùng mặt và củng mạc khi nồng độ bilirubin toàn phần trong máu từ 4 đến 8 mg/dL. Và khi tăng lên đến trên 15mg/dL sẽ thấy vàng da ở lòng bàn tay và bàn chân.
4 Biến chứng của tăng bilirubin gián tiếp
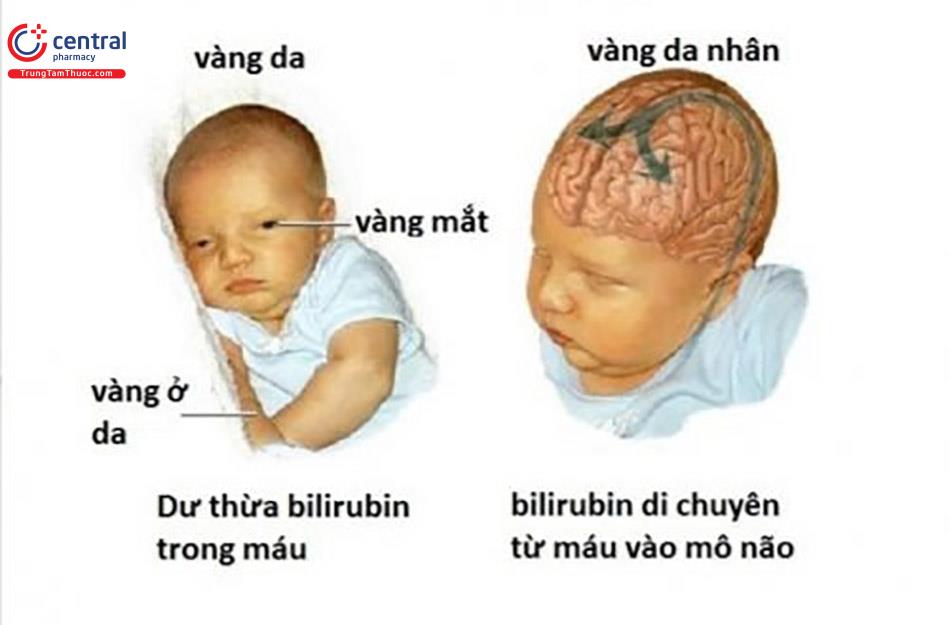
Khi trẻ bị tăng bilirubin cực đoan có thể đến 25 đến 30 mg/dL có thể gây ra bệnh não do bilirubin, tổn thương não do vàng da nặng. Lúc này trẻ có đặc trưng bởi sự lắng đọng của bilirubin gián tiếp trong các tế bào não. Từ đó gây hoại tử hoặc tổn thương thần kinh xảy ra ở hạch nền, đồi thị, nhân não... với biểu hiện là bại não, điếc, co giật...
Trong bệnh não cấp do bilirubin, ban đầu trẻ sẽ bị vàng da nhiều, giảm trương lực cơ, bú ít và ngủ gà. Sau đó trẻ sẽ xuất hiện triệu chứng lơ mơ, dễ kích thích và tăng trương lực cơ, có thể có sốt hoặc không. Lúc này, nếu thay máu sẽ cải thiện được các triệu chứng thần kinh. Khi bệnh đã tiến triển nặng thì hệ thần kinh bị tổn thương và không hồi phục được nữa. Khi đó trẻ có biểu hiện ưỡn cổ - ưỡn người, khóc thé, không bú được, có cơn ngừng thở thậm chí một số trường hợp bị tử vong.
5 Điều trị vàng da tăng bilirubin gián tiếp
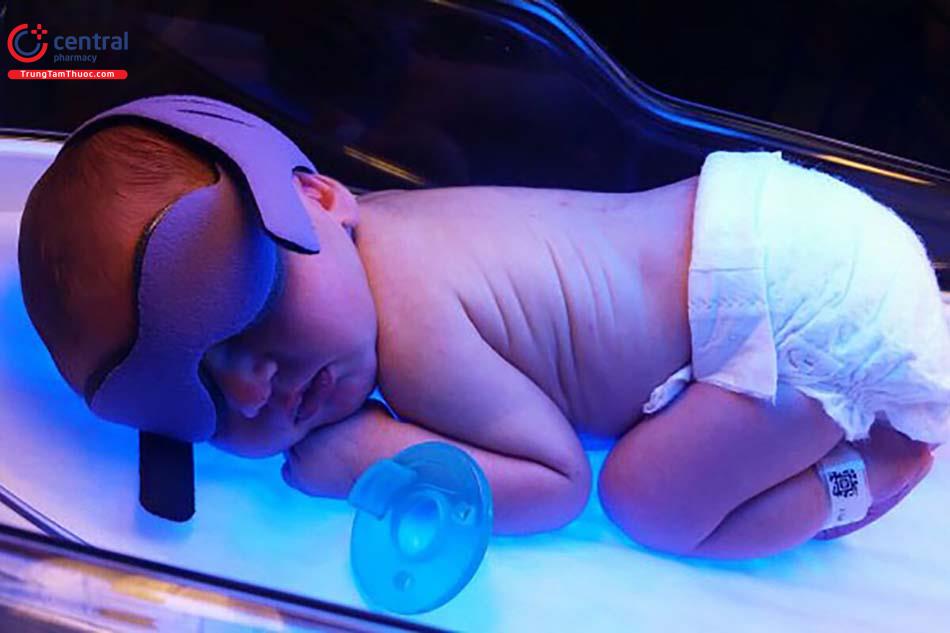
Vàng da ở trẻ sơ sinh sẽ không cần điều trị nếu trẻ bị vàng da sinh lý. Đối với vàng da sữa mẹ và các loại vàng da không sinh lý khác, có thể sử dụng liệu pháp quang. Hiện nay, có 2 liệu pháp hiệu quả nhất trong điều trị vàng da cho trẻ là chiếu đèn và thay máu.
5.1 Điều trị vàng da tăng bilirubin gián tiếp bằng liệu pháp quang hay chiếu đèn
Các bé sơ sinh đủ tháng hoặc trên 35 tuần được chỉ định chiếu đèn căn cứ vào mức độ vàng da so với cân nặng:
- Các bé dưới 14 ngày tuổi bị vàng da do tăng bilirubin gián tiếp, không dùng cho những trẻ bị vàng da chủ yếu do tăng bilirubin trực tiếp.
- Khi trẻ có các yếu tố nguy cơ như tan máu do bất đồng nhóm máu ABO/Rh mẹ con, thiếu enzym G6PD.
- Trạng thái cơ thể của trẻ lúc này là ngạt, thân nhiệt bất thường, lơ mơ, nhiễm khuẩn, nhiễm toan chuyển hóa và nồng độ Albumin dưới 30g/dL.
Các bé dưới 35 tuần tuổi thì chiếu đèn như sau:
Các bé khỏe mạnh được chỉ định chiếu đèn khi:
- Cân nặng dưới 1500g và nồng độ bilirubin toàn phần (TSB) từ 5 đến 8 mg/dL.
- Cân nặng từ 1501g đến 2000g và nồng độ TSB là 8 đến 12 mg/dL.
- Cân nặng từ 2000 đến 2500 và nồng độ TSB đạt từ 12 đến 15 mg/dL.
Các bé bị bệnh như tán huyết, nhiễm trùng, toan chuyển hóa... thì được chỉ định như sau:
- Các bé dưới 1500g và có TSB từ 4 đến 7 mg/dL.
- Các bé từ 1501 đến 2000 và có TSB từ 7 đến 10mg/dL.
- Các bé từ 2000 đến 2500 và có TSB từ 10 đến 12 mg/dL.
Một số trẻ có hiện tượng phù trong phù bào thai hay giảm albumin rất nặng, thì cân nặng của trẻ không tương xứng với tuổi nữa. Do đó trẻ được chỉ định chiếu đèn như sau:
- Các bé dưới 28 tuần thai khi có bilirubin toàn phần trên 5 mg/dL.
- Các bé từ 28 đến 29 tuần thai khi có TSB từ 6 đến 8 mg/dL.
- Các bé từ 30 đến 31 tuần thai khi TSB từ 8 đến 10 mg/dL.
- Các bé từ 32 đến 33 tuần thai khi có TSB từ 10 đến 12 mg/dL.
- Các bé từ 34 đến 35 tuần thai khi TSB từ 12 đến 14 mg/dL.
Hiện tượng vàng da tăng bilirubin tự do ở trẻ thiếu tháng thường phổ biến triệu chứng nặng và kéo dài hơn so với trẻ đủ tháng. Bởi vì ở trẻ sinh non thì chức năng, hồng cầu, gan và đường tiêu hóa chưa hoàn chỉnh, do đó cần theo dõi cẩn thận trẻ sinh non để có biện pháp xử lý phù hợp.
Chiếu đèn điều trị vàng da được thực hiện theo nguyên tắc:
- Đèn được chiếu liên tục, trừ những lúc mẹ cho bé bú thì ngừng lại.
- Trong quá trình chiếu đèn để điều trị phải che mắt của trẻ lại.
- Nếu trẻ bị vàng da nặng thì nên lựa chọn đèn 2 mặt cùng ánh sáng xanh.
- Trong thời gian điều trị chiếu đèn, để tránh trẻ bị mất nước cần tăng thêm lượng dịch từ 10 đến 20% so với nhu cầu của trẻ.
- Khi ngưỡng bilirubin không gây nguy hiểm cho trẻ và trẻ đã ổn định trở lại thì ngừng chiếu đèn.
- Chiếu đèn có thể làm mất nước do thất thoát qua da, phát ban, tổn thương võng mạc, da màu đồng...
5.2 Thay máu để điều trị vàng da do tăng bilirubin gián tiếp ở trẻ
Trẻ vàng da được chỉ định thay máu khi:
- Trẻ bị vàng da nặng lan xuống đến lòng bàn tay, bàn chân trong 1 tuần đổ lại và xuất hiện các triệu chứng thần kinh khác.
- Hoặc khi trẻ có nồng độ bilirubin máu cao trên 20 mg/dL và có các dấu hiệu ảnh hưởng đến thần kinh như li bì...
Với các bé sinh thiếu tháng dưới 35 tuần thì chỉ định thay máu như sau:
Các bé khỏe mạnh bị vàng da cần thay máu để điều trị khi:
- Cân nặng dưới 1500g và nồng độ bilirubin toàn phần (TSB) từ 10 đến 15 mg/dL.
- Cân nặng từ 1501g đến 2000g và nồng độ TSB là 16 đến 18 mg/dL.
- Cân nặng từ 2000 đến 2500 và nồng độ TSB từ 18 đến 20 mg/dL.
Các bé bị bệnh như tán huyết, nhiễm trùng, toan chuyển hóa...thì được chỉ định như sau:
- Các bé dưới 1500g và có TSB từ 10 đến 14 mg/dL.
- Các bé từ 1501 đến 2000 và có TSB từ 14 đến 16 mg/dL.
- Các bé từ 2000 đến 2500 và có TSB từ 16 đến 18 mg/dL.
Với trường hợp trẻ có phù thì cần thay máu dựa theo tuổi thai như sau:
- Các bé dưới 28 tuần tuổi thai và có TSB từ 11 đến 14 mg/dL
- Các bé từ 28 đến 29 tuần tuổi thai có TSB từ 12 đến 14 mg/dL.
- Các bé từ 30 đến 31 tuần tuổi thai có TSB từ 13 đến 16 mg/dL.
- Các bé từ 32 đến 33 tuần tuổi thai có TSB từ 15 đến 18 mg/dL.
- Các bé từ 34 đến 35 tuần tuổi thai có TSB từ 17 đến 19 mg/dL.
- Các bé vàng da được thay máu với liều trung bình là 160ml/kg.[2]
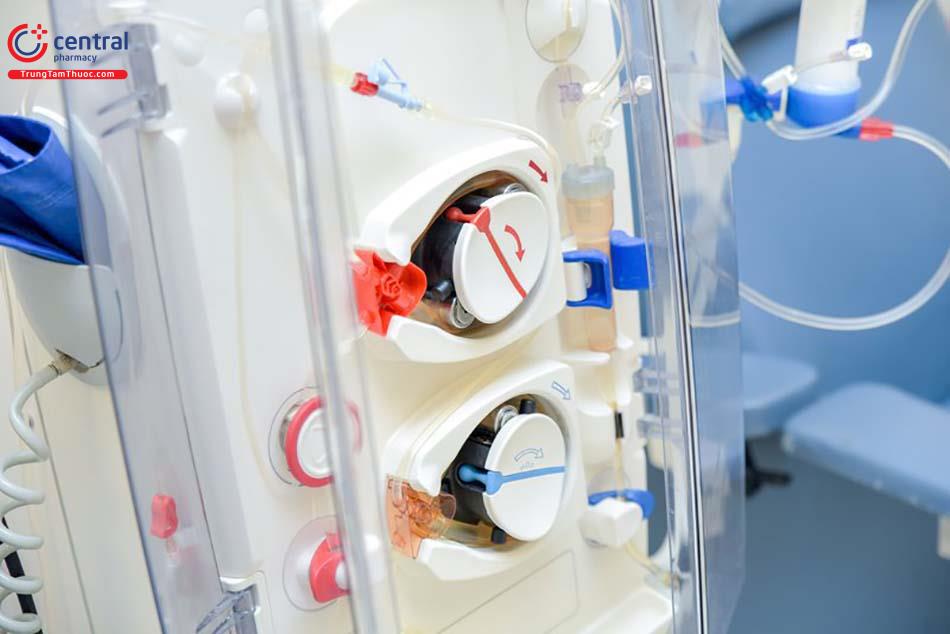
Nếu trẻ có thêm các triệu chứng như suy hô hấp, sốc hoặc không có máu thích hợp thì không được áp dụng phương pháp này.
Ngoài ra, nếu trẻ bị vàng da do nhiễm trùng, tắc mật… thì cần điều trị triệt để nguyên nhân gây bệnh theo hướng dẫn.
Đồng thời, có thể chống co giật cho bé bằng Phenobarbital để tiêm tĩnh mạch chậm với liều 20mg/kg rồi giảm xuống 2,5 đến 5 mg/kg, ngày một lần.
Nếu trẻ có nồng độ albumin trong máu dưới 30g/l và tỉ lệ của bilirubin toàn phần với albumin lớn hơn 8 thì truyền albumin với liều 1 đến 2g/kg.
Cần kiểm tra các biểu hiện trên thần kinh của trẻ sau mỗi 4 giờ với trường hợp nặng và hàng ngày với trường hợp nhẹ. Đồng thời, sau khi xuất hiện, hàng tháng cần tái khám để đánh giá chức năng thần kinh của trẻ và điều trị kịp thời.
Hy vọng qua bài viết này, bạn sẽ phát hiện sớm trẻ bị vàng da bệnh lý do tăng bilirubin gián tiếp để điều trị kịp thời.
Case lâm sàng: tăng bilirubin ở trẻ sơ sinh
Đề bài: Một bà mẹ lo lắng rằng da vùng mặt và ngực của cậu con trai 4 ngày tuổi đang trở nên vàng dần. Bé là người Châu Á, tiền sử sanh thường và thai kỳ mẹ ổn định. Tiền sử gia đình chưa ghi nhận bất thường. Ngoại trừ bướu huyết thanh lớn vùng đầu (cephalohematoma), các cơ quan khác khám lâm sàng bình thường. Bé bú mẹ tốt và không có dấu hiệu bệnh lý khác.[3]
➤ Chẩn đoán nghĩ đến nhiều nhất là gì?
➤ Bước đánh giá tiếp theo ở bệnh nhân này là gì?
Tóm tắt: Một trẻ sơ sinh 4 ngày tuổi, người Châu Á bú mẹ, khỏe mạnh bị vàng da và có bướu huyết thanh vùng đầu.
- Chẩn đoán nghĩ nhiều nhất: Tăng bilirubin máu ở trẻ sơ sinh.
- Bước tiếp theo: Định lượng nồng độ bilirubin trong huyết thanh hoặc qua da.
6 Phân tích
6.1 Mục tiêu
1. Hiểu được các nguyên nhân sinh lý gây vàng da sơ sinh.
2. Xác định được các lý do gây vàng da bệnh lý ở trẻ mới sinh.
3. Biết được cách điều trị cho sơ sinh vàng da.
6.1.1 Đặt vấn đề
Tăng bilirubin máu ở trẻ sơ sinh là hệ quả từ việc tăng mức độ sản xuất bilirubin và hạn chế khả năng thải trừ nó. Nó bao gồm vàng da sinh lý và vàng da không sinh lý. Trẻ sơ sinh này có nhiều yếu tố nguy cơ của vàng da sinh lý ở sơ sinh: giới tính nam, bướu huyết thanh vùng đầu, gốc Châu Á, và bú mẹ. Những yếu tố nguy cơ khác có thể là mẹ bị đái tháo đường, sanh non, đa hồng cầu, tam bội nhiễm sắc thể 21, bầm da, chậm có nhu động ruột, tắc đường tiêu hóa trên, suy giáp, nuốt phải máu mẹ và anh chị trong gia đình có vàng da sinh lý. Có rất nhiều tình trạng bệnh lý có thể gây vàng da không sinh lý khi tích tụ lại quá mức bilirubin tự do (unconjugated bilirubin):
• Tế bào hồng cầu bị ly giải ở tốc độ quá nhanh.
• Việc đưa các bilirubin tự do vào trong gan bị gián đoạn.
• Thiếu hụt các enzyme ở gan ngăn chặn việc chuyển hóa phù hợp các thành phần tự do (unconjugated material).
Vàng da sơ sinh có thể xuất hiện lúc sanh hoặc bất kỳ thời điểm trong giai đoạn sơ sinh. Tăng bilirubin tự do trong máu mức độ nặng không điều trị có khả năng gây độc thần kinh. Tăng bilirubin máu liên hợp, mặc dù không gây độc thần kinh, nhưng thường chỉ ra một bệnh lý nền nghiêm trọng (Bảng 19-1).
Bệnh lý tán huyết (miễn dịch)—Bất đồng ABO, Rh hoặc nhóm máu nhỏ khác
• Bất thường cấu trúc hoặc chuyển hóa tế bào hồng cầu (Hồng cầu hình cầu di truyền [Hereditary spherocytosis], Thiếu men G6PD)
• Bất thường mang tính di truyền trong liên hợp bilirubin (Hội chứng Crigler- Najjar, bệnh Gilbert)
Nhiễm khuẩn do vi khuẩn
Vàng da ở trẻ bú mẹ
Vàng da sinh lý
Teo mật bẩm sinh
Tắc đường mật ngoài gan
Viêm gan sơ sinh - vi khuẩn, virus, tác nhân không điển hình
Hội chứng cô đặc mật (Inspissated bile syndrome)
Sau khi sanh ngạt (Postasphyxia)
Lắng đọng Sắt ở trẻ sơ sinh (Neonatal hemosiderosis)
6.2 Tiếp cận lâm sàng
Vàng da sinh lý gồm tăng bilirubin máu gián tiếp nguyên phát được quan sát thấy ở tuần đầu đời khoảng 60% ở trẻ đủ tháng và 80% ở trẻ non tháng. Vàng da sinh lý được đưa ra khi đã loại trừ hết các nguyên nhân gây vàng da khác bằng bệnh sử, khám lâm sàng và các xét nghiệm. Trẻ mới sanh bị hạn chế khả năng liên hợp bilirubin và chưa sẵn sàng để thải bilirubin tự do. Vàng da thường bắt đầu ở mặt, sau đó lan xuống ngực bụng và chân. Trẻ đủ tháng thường có đỉnh nồng độ bilirubin 5-6 mg/dL vào ngày thứ hai đến ngày thứ tư sau sanh.
Các phát hiện gợi ý vàng da bệnh lý gồm (1) xuất hiện 24-36 giờ sau sanh; (2) ngưỡng bilirubin tăng cao hơn 5 mg/dL/24 h; (3) nồng độ bilirubin cao hơn 12 mg/dL ở trẻ đủ tháng nhưng không có các yếu tố nguy cơ vàng da sinh lý đã kể ở trên; và (4) vàng da kéo dài sau 10-14 ngày sau sanh. Các nguyên nhân không do sinh lý thường chẩn đoán ở trẻ sơ sinh vàng da mà tiền sử gia đình có bệnh lý tán huyết hoặc trẻ sơ sinh có dấu hiệu xanh xao đi kèm, gan to, lách to, chiếu đèn nhằm giảm bilirubin máu thất bại, nôn ói, li bì, ăn kém, sụt cân quá mức, ngừng thở, hoặc nhịp tim chậm. Gây ra vàng da bệnh lý gồm nhiễm khuẩn huyết, teo mật, viêm gan, rối loạn chuyển hóa galactose (galactosemia), suy giáp, xơ hóa nang (cystic fibrosis), thiếu máu tán huyết bẩm sinh (vd, hồng cầu hình cầu, hiện tượng nhạy cảm nhóm máu mẹ hoặc nhóm Rh (maternal Rh or blood type sensitization), hoặc thiếu máu tán huyết do thuốc.
Vàng da xuất hiện trong 24 giờ đầu sau sanh cần được chú ý ngay lập tức; nguyên do gồm thiếu máu tán huyết ở thai, xuất huyết, nhiễm trùng, nhiễm CMV, Rubella và nhiễm Toxoplasma bẩm sinh. Tăng bilirubin máu tự do có thể gây ra vàng da nhân, các dấu hiệu có thể tương tự như nhiễm trùng, sanh ngạt, hạ đường huyết, và xuất huyết nội sọ. Li bì và ăn kém là các dấu hiệu đầu tiên thường gặp, theo sau đó là biểu hiện xấu dần với tình trạng suy hô hấp và mất phản xạ gân xương.
Khoảng 2% trẻ bú mẹ đủ tháng xuất hiện rõ sự tăng bilirubin tự do lúc ngày thứ bảy sau sanh; nồng độ lên tới 30 mg/dL vào tuần thứ hai và thứ ba sau sanh. Nếu tiếp tục bú mẹ, nồng độ này sẽ giảm chậm xuống. Dùng sữa công thức thay thế cho sữa mẹ từ 12-24 giờ có thể làm giảm nhanh nồng độ bilirubin; bú mẹ có thể tiếp tục lại sau đó nhưng không tăng bilirubin máu.
Trẻ đủ tháng, không triệu chứng, yếu tố nguy cơ thấp nhưng có vàng da sẽ phải theo dõi nồng đồ bilirubin trong huyết thanh. Tăng bilirubin máu đặc hiệu cần làm thêm các xét nghiệm chẩn đoán, gồm định lượng nồng độ bilirubin trực tiếp và gián tiếp, huyết sắc tố, chỉ số hồng cầu lưới, nhóm máu, Coomb test (Coomb gián tiếp định lượng kháng thể với hồng cầu trong máu; Coomb trực tiếp nhằm xác định kháng thể bề mặt ở hồng cầu trẻ sơ sinh), và phết máu ngoại vi. Định lượng nồng độ bilirubin huyết thanh chỉ dựa vào duy nhất khám lâm sàng thì không đáng tin cậy. Đo qua da, không xâm lấn bằng sự phản hồi nhiều bước sóng (multiwavelength spectral reflectance) là một cách thay thế khác do việc định lượng huyết thanh
Chiếu đèn liệu pháp thường được dùng để điều trị tăng bilirubin tự do trong máu, trẻ sẽ được gỡ bỏ quần áo, đặt dưới các dãy đèn, được che chắn mắt, và duy trì không mất nước. Ánh sáng sẽ biến đổi các dạng đồng phân bilirubin trên da thành dạng đào thải. Ở trẻ đủ tháng không tán huyết, chiếu đèn điều trị đầu tay trong mức bilirubin sau: 16-18 mg/dL lúc 24-48 giờ tuổi; 16-18 mg/dL ở 49-72 giờ tuổi; và lớn hơn hoặc bằng 20 mg/dL lúc 72 giờ tuổi hoặc sau đó.
Truyền thay máu (Exchange transfusion) cần thiết ở một số lượng nhỏ trẻ sơ sinh không đáp ứng với các phương pháp không xâm lấm (conservative measure). Các lượng máu nhỏ của trẻ sơ sinh sẽ được loại bỏ bằng catheter mạch máu và thay thế bằng một lượng tương đương trong máu hiến tặng (donor blood). Nguy cơ của thủ thuật này gồm thuyên tắc khí, mất cân bằng thể tích, loạn nhịp, toan hóa máu, suy hô hấp, mất cân bằng điện giải, thiếu máu hoặc đa hồng cầu, rối loạn huyết áp (blood pressure fluctuation), nhiễm trùng, và viêm ruột hoại tử.
6.3 Câu hỏi lượng giá
19.1 Điều nào dưới đây làm giảm nguy cơ tổn thương thần kinh ở trẻ mới sinh vàng da?
A. Toan hóa máu
B. Thay thế bilirubin gắn vào các vị trí bằng thuốc, như dùng sulfisoxazol
C. Giảm albumin máu
D. Nhiễm trùng
E. Mẹ sử dụng phenobarbital trong thai kỳ
19.2 Bạn sắp gọi trả lời điện thoại cho một bà mẹ có con là trẻ sơ sinh 8 ngày tuổi, trẻ vẫn còn vàng da và vàng da này đã được ghi nhận đầu tiên lúc bé hai ngày tuổi; bạn báo với người mẹ chỉ số gần nhất của bilirubin toàn phần và trực tiếp lần lượt là 12.5 và 0.9 mg/dL. Bạn nhìn vào biểu đồ và thấy rằng cậu bé cùng mẹ có nhóm máu O, test Coomb trực tiếp và gián tiếp âm tính, số lượng hồng cầu lưới là 15%, và phết máu không có bất thường hình dạng tế bào. Trẻ bú bình khá, đi phân và nước tiểu không bất thường, và cũng tăng cân tốt. Chẩn đoán nào dưới đây sẽ nằm trong chẩn đoán phân biệt của bạn?
A. Hội chứng Gilbert
B. Đông máu nội mạch lan tỏa - Disseminated intravascular coagulation (DIC)
C. Hồng cầu hình cầu
D. Đa hồng cầu
E. Bất đồng nhóm máu mẹ con chưa được chẩn đoán (An undiagnosed blood group isoimmunization)
19.3 Tăng bilirubin máu liên quan đến hội chứng Crigler-Najjar type I do điều nào dưới đây gây nên?
A. Tăng sản xuất bilirubin
B. Mất cân bằng liên hợp bilirubin
C. Sự kém hấp thụ bilirubin ở gan
D. Suy giảm nặng men uridine diphosphate glucuronosyltransferase
E. Thiếu hụt men G6PD
19.4 Một trẻ sơ sinh 30 giờ tuổi, đủ tháng có tình trạng vàng da vùng mặt và ngực. Trẻ bú mẹ được và thăm khám lâm sàng không ghi nhận bất thường. Nồng độ bilirubin là 15.5 mg/dL. Hành động nào sau đây là phù hợp nhất?
A. Khuyến cáo dùng bú mẹ trong 48 giờ và dùng thay thế sữa công thức.
B. Bắt đầu chiếu đèn liệu pháp.
C. Chờ thêm 6 tiếng nữa và kiểm tra lại nồng độ bilirubin máu.
D. Bắt đầu truyền thay máu.
E. Không cần làm gì cả.
6.4 Đáp án
19.1 E. Việc sử dụng phenobarbital thúc đẩy men glucuronyl transferase, do đó làm giảm vàng da sơ sinh. Nhiễm trùng và toan hóa máu tăng nguy cơ tổn thương thần kinh do tăng tính thẩm hàng rào máu – não với bilirubin. Giảm albumin máu làm trẻ sơ sinh giảm khả năng vận chuyển bilirubin tự do vào trong gan, và các thuốc tương tự gây thay thế vị trí bilirubin khỏi albumin sẽ làm tăng sự tự do của bilirubin gián tiếp vào trong huyết thanh.
19.2 A. Hội chứng Gilbert sẽ có test Coomb âm tính, huyết sắc tố bình thường (hoặc giảm), số lượng hồng cầu lưới bình thường (hoặc tăng nhẹ), và tăng bilirubin máu kéo dài. Hình dạng hồng cầu sẽ bất thường trong DIC và hồng cầu hình cầu, đa hồng cầu sẽ biểu hiện tăng nồng độ huyết sắc tố (mà những điều kể ở trên là bình thường với trẻ mới sanh), và bất đồng nhóm máu sẽ có test Coomb dương.
19.3 D. Mặc dù các trẻ sơ sinh thường có thiếu hụt men uridine diphosphate glucuronosyltransferase, trẻ có hội chứng Crigler-Najjar type I bị thụt hụt trầm trọng, gây ra tăng cao nồng độ bilirubin và gây bệnh não. Phương pháp điều trị là chiếu đèn. Bệnh não rất hiếm với hội chứng Crigler-Najjar type II, trong đó thì nồng độ bilirubin hiếm vượt quá 20 mg/dL.
19.4 B. Mặc dù nguyên nhân tăng bilirubin máu phải được đi tìm, trẻ nên được bắt đầu chiếu đèn.
6.5 Đúc Kết Lâm Sàng
- Vàng da sinh lý, theo dõi trong tuần đầu sau sanh ở phần lớn các trẻ mới sanh, hệ quả là do sự tăng tốc độ tổng hợp bilirubin và hạn chế khả năng thải trừ. Chẩn đoán được đưa ra khi đã loại trừ các nguyên nhân vàng da khác dựa trên bệnh sử, khám lâm sàng và cận lâm sàng.
- Vàng da bệnh lý gây ra bởi nhiễm trùng máu, teo mật, viêm gan, rối loạn chuyển hóa đường galactose, suy giáp, xơ hóa nang, thiếu máu tán huyết bẩm sinh, thiếu máu tán huyết do thuốc, hoặc kháng thể trực tiếp ở hồng cầu trẻ sơ sinh.
- Nồng độ cao bilirubin tự do có thể dẫn đến vàng da nhân, hội chứng não không phục hồi do bilirubin dịch chuyển vào trong tế bào não, đặc biệt là ở hạch nền, cầu nhạt, bèo sẫm, và nhân đuôi. Trẻ thiếu tháng và trẻ có bệnh lý có nguy cơ cao hơn. Các dấu hiệu và triệu chứng của vàng da nhân thường kín đáo và tương tự như trong bệnh cảnh nhiễm trùng, sanh ngạt, hạ đường huyết, và xuất huyết nội sọ.
Tài liệu tham khảo
- ^ Tác giả: Nicole B Anderson, Kara L Calkins (Ngày đăng: tháng 11 năm 2020). Neonatal Indirect Hyperbilirubinemia, PubMed. Truy cập ngày 10 tháng 11 năm 2021.
- ^ Tác giả: Hisham Nazer, MBBCh, FRCP, DTM & H (Ngày đăng: ngày 29 tháng 9 năm 2020). Unconjugated Hyperbilirubinemia Treatment & Management, Medscape. Truy cập ngày 10 tháng 11 năm 2021.
- ^ Clinical Cases, tải bản PDF tại đây

