Đánh giá khả năng sinh sản của bệnh nhân U tuyến yên tiết Prolactin
Khoa nội tiết chuyển hóa và nghiên cứu
Đồng chủ biên
Thomas J.Braranski, MD, PhD
Janet B.McGill, MD, MA, FACE
Julie M.Silverstein, MD
Và các tác giả khác tham gia biên soạn
1 NGUYÊN LÝ CHUNG
1.1 Phân loại
.jpg)
U tiết prolactin là các khối u tuyến yên tiết prolactin.
Phân loại được dựa trên kích thước, tình trạng xâm lấn tại chỗ và mức độ di căn của u:
- U tiết prolactin kích thước nhỏ (microprolactinomas) là các khối u có đường kính lớn nhất < 10 mm và giới hạn trong hố yên.
- U tiết prolactin kích thước lớn (macroprolactinomas) là các khối u có đường kính lớn nhất > 10 mm và có thể xâm lấn tới các cấu trúc tại chỗ như xoang tĩnh mạch hang, xoang bướm và chèn ép c vào giao thoa thị giác.
- U tiết prolactin ác tính cực kỳ hiếm gặp và được xác định khi có tình trạng di căn (ví dụ: xương, hạch bạch huyết, phổi, gan hoặc tủy sống).
1.2 Dịch tễ học
U tiết prolactin chiếm khoảng 50% các u tuyến yên [1], 50 - 60% các khối u tuyến yên có chức năng [2] và thường xuất hiện nhất ở phụ nữ trong độ tuổi từ 20 đến 50 [1].
U tiết prolactin kích thước nhỏ thường xảy ra hơn ở nữ với tỷ lệ nữ/nam là 20/1 [3]. U tiết prolactin kích thước lớn xảy ra với tần suất tương tự nhau ở nam và nữ [3] nhưng 80% các u tiết prolactin ở nam là macroadenoma [4].
1.3 Sinh lý bệnh
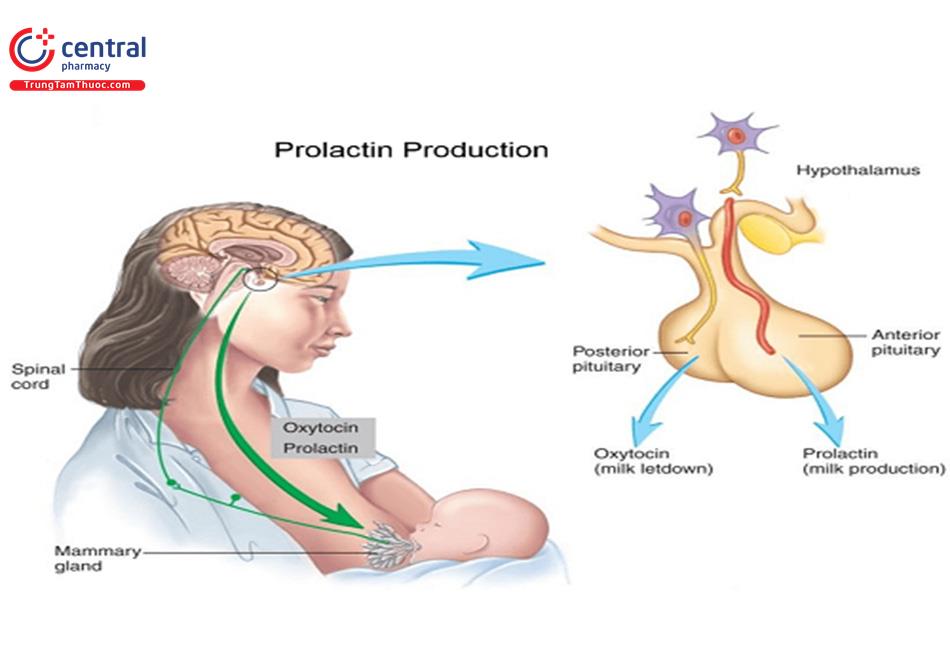
Prolactin được tiết ra từ thùy trước tuyến yên khi kích thích vú, đáp ứng với estrogen, hormon giải phóng kích tố hướng tuyến giáp (TSH) và một peptid hoạt tính trong ruột (VIP). Dopamin do vùng dưới đồi sản xuất có tác dụng ức chế giải phóng prolactin vì vậy điều hòa nồng độ prolactin. Prolactin kích thích sản xuất sữa, ức chế hormon giải phóng kích tố hướng sinh dục (GnRH) và hormon điều hòa tuyến sinh dục.
1.4 Các bệnh lý kết hợp
U tiết prolactin là khối u tuyến yên thường gặp nhất trong hội chứng u tân sinh đa tuyến nội tiết typ 1 (MEN1).
U tiết prolactin có thể tiết các hormon khác. Hay gặp nhất là u hỗn hợp tiết GH và prolactin.
2 CHẨN ĐOÁN
2.1 Biểu hiện lâm sàng
.jpg)
U tiết prolactin gây các triệu chứng do tiết hormon và hiệu ứng khối.
Các triệu chứng do tăng prolactin máu:
- Tăng nồng độ prolactin máu gây gián đoạn quá trình sản xuất GnRH của vùng dưới đồi, ức chế giải phóng LH và FSH, vì vậy gây suy sinh dục và vô sinh [2]. Chèn ép trực tiếp các tế bào tiết kích tố hướng sinh dục cũng có thể gây suy sinh dục và xảy ra với khối u ở bất kỳ kích thước nào. Suy sinh dục có thể được hồi phục khi nồng độ prolactin máu trở về bình thường.
- Phụ nữ trước tuổi mãn kinh thường được biểu hiện bằng tình trạng tiết sữa, vô kinh và vô sinh. Tình trạng tiết sữa xảy ra do tác dụng trực tiếp của prolactin trên mô vú bị estrogen hoá chịu tác động của estrogen.
- Phụ nữ tuổi mãn kinh hiếm khi đến khám trong giai đoạn sớm của bệnh vì bệnh nhân không còn kinh nguyệt và tình trạng tiết sữa hiếm khi biểu hiện do nồng độ estrogen thấp. Tăng prolactin thường không được phát hiện sớm ở bệnh nhân đã mãn kinh cho tới khi u tiết prolactin đủ lớn để gây hiệu ứng khối như đau đầu và mất hoặc giảm thị trường.
- Nam giới thường tới khám với các triệu chứng và dấu hiệu của suy sinh dục thứ phát bao gồm: giảm ham muốn tình dục, rối loạn cương dương, vô sinh, rụng lông tóc và vú to nam giới. Các biểu hiện kín đáo hơn bao gồm: giảm chức năng nhận thức và sinh lực, mất khối cơ và xương. Nam giới hầu như không bao giờ có tình trạng vú tiết sữa.
Các triệu chứng do hiệu ứng khối bao gồm:
- Đau đầu do tình trạng phát triển xâm lấn của u và khiếm khuyết thị trường mắt do chèn ép giao thoa thị giác. Hiếm gặp, bệnh nhân có biểu hiện ngập máu khối u tuyến yên [2].
- Liệt vận nhãn và chảy dịch mũi là các dấu hiệu của tình trạng bệnh tiến triển ở giai đoạn nặng hơn. Liệt vận nhãn có thể xảy ra khi khối u phát triển sang phía bên và xâm lấn tới xoang tĩnh mạch hang. Chảy dịch mũi có thể xảy ra nếu khối u xâm lấn tới xương bướm hoặc xoang sàng hoặc khi khối u bị co nhỏ lại nhanh do điều trị thuốc.
- Suy giáp và suy thượng thận thứ phát có thể xảy ra do khối u tiết prolactin kích thước lớn chèn ép trực tiếp các tế bào tiết TSH hoặc ACTH. Khác với suy sinh dục, nếu tình trạng thiếu hụt các hormon này là hậu quả của một u tiết prolactin kích thước lớn, tình trạng này sẽ không thể hồi phục được.
2.1.1 Khai thác tiền sử bệnh
Khai thác tiền sử bệnh phải tập trung vào các triệu chứng liên quan với tăng sản xuất hormon quá mức và hiệu ứng khối. Cũng nên khai thác các nguyên nhân khác gây tăng prolactin máu. Cần khai thác và tìm kiếm các triệu chứng hoặc tiền sử suy giáp, suy thượng thận, bệnh thận hoặc xơ gan. Các thuốc người bệnh sử dụng gần đây cũng phải được tìm hiểu cẩn thận. Cần lưu ý về tiền sử gia đình bị u tuyến yên hoặc hội chứng u tân sinh đa tuyến nội tiết.
2.1.2 Khám thực thể
Khám thực thể cần tập trung phát hiện tình trạng giảm hoặc mất thị trường hai bên thái dương và các dấu hiệu suy tuyến yên. Do kích thích núm vú có thể làm tăng nồng độ prolactin, đánh giá tình trạng vú tiết sữa hiếm khi được chỉ định.
2.2 Tiêu chuẩn chẩn đoán
Yêu cầu đầu tiên để chẩn đoán u tiết prolactin là có tình trạng tăng nồng độ prolactin liên tục. Với các xét nghiệm thường được sử dụng, nồng độ prolactin bình thường <25 ng/mL đối với nữ và < 20 ng/mL đối với nam [2].
Khả năng bị u tiết prolactin có thể được dự đoán sơ bộ dựa trên mức tăng prolactin [5]:
- Nồng độ cao hơn giá trị bình thường nhưng <100 ng/mL: có thể có u tiết prolactin
- Nồng độ từ 100-200 ng/mL: nhiều khả năng bị u tiết prolactin.
- Nồng độ > 200 ng/mL: thường chẩn đoán là u tiết prolactin kích thước lớn.
Các nguyên nhân khác gây tăng prolactin từ nhẹ đến trung bình nên được xem xét và loại trừ nếu có thể (xem phần Chẩn đoán phân biệt).
Sau khi đã xác nhận bệnh nhân có tình trạng tăng prolactin liên tục và loại trừ các nguyên nhân có thể gặp khác, tiến hành chụp MRI não có tiêm gadolinium để xác định kích thước và giải phẫu của u.Các khối u prolactin kích thước nhỏ có thể quá nhỏ để thấy được trên hình ảnh chụp cộng hưởng từ.
| Bảng 2.1. Chẩn đoán phân biệt tình trạng tăng prolactin máu: Từ tiếng Anh viết tắt giúp dễ nhớ các căn nguyên "HIGH PROLACTINS” = Protactin cao |
Hypothyroidism - Suy giáp Idiopathic - Vô căn Glucocorticoid insufficiency - Thiếu hụt glucocorticoid (corticoid điều hòa chuyển hóa Glucose)/Suy thượng thận Hyperplasia of lactotrophs - Tăng sản tế bào tiết kích tố hướng tuyến sữa Physiologic (nipple stimulation) - Sinh lý (kích thích núm vú) Renal failure - Suy thận Opiates/other drugs - Opiat/các thuốc khác Liver failure - Suy gan Adenoma - Adenoma hay u tuyến lành tính Convulsion - Co giật Trauma (chest wall)- Chấn thương (thành ngực) Irradiation - Tia xa No abnormality (macroprolactinemia) - Không có bất thường Stalk effect - Hiệu ứng cuống tuyến yên |
2.3 Chẩn đoán phân biệt
Chẩn đoán phân biệt các tình trạng tăng prolactin máu có thể được ghi nhớ bằng cách sử dụng từ tắt HIGH PROLACTINS (Bảng 2.1).
Suy giáp nguyên phát có nồng độ prolactin > 25 ng/mL ở 10% bệnh nhân bị suy giáp do TRH kích thích tế bào hướng tiết sữa tiết prolactin [6]. Nồng độ prolactin thường trở lại mức bình thường sau khi điều trị thay thế hormon tuyến giáp.
Tăng nồng độ prolactin vô căn được đặc trưng bằng một giá trị trong khoảng 20 đến 100 ng/mL ở bệnh nhân không tìm thấy bất kỳ nguyên nhân nào gây tăng prolactin máu. Một số bệnh nhân này có u tiết hormon hướng tiết sữa kích thước nhỏ nhưng không thể phát hiện được. Tiến hành theo dõi lâu dài cho thấy là ở 1/3 các bệnh nhân này nồng độ prolactin trở lại mức bình thường và 1/2 bệnh nhân nồng độ prolactin vẫn ổn định [7].
Glucocorticoid có tác dụng ức chế đối với quá trình sao chép gen hòa và giải phóng prolactin. Mặc dù hiếm gặp, tăng prolactin máu có thể xảy ra ở bệnh nhân bị suy thượng thận. Nồng độ prolactin trở lại bình thường sau khi điều trị thay thế glucocorticoid [4].
Tăng sản tế bào tiết kích tố hướng tiết sữa (prolactin) do estrogen kích thích trong khi mang thai kết hợp với prolactin tăng dần tới một nồng độ cao hơn 10 lần giới hạn trên của mức bình thường vào ba tháng cuối của thai kỳ [8].
Các nguyên nhân sinh lý bao gồm có thai như đã nêu ở trên, kích thích núm vú và các stress thể chất như gắng sức và hạ đường máu.
Suy thận hoặc suy gan có thể kết hợp với tăng nồng độ prolactin máu do giảm thanh thải prolactin.
Dùng opiat/thuốc khác (xem Bảng 2.2) [2,9].
Adenoma (u tiết prolactin).
Nồng độ prolactin thường tăng cao sau một cơn co giật động kinh.
Chấn thương thành ngực, các tổn thương gây kích ứng (ví dụ, Zona thần kinh), tổn thương tủy sống có thể kích hoạt các phản xạ nơron thần kinh tương tự như khi kích thích núm vú và gây tăng nồng độ prolactin.
Tia xạ vào vùng dưới đồi và tuyến yên, (ví dụ như ở bệnh nhân được điều trị các khối u ở vùng đầu và cổ) có thể gây tăng nồng độ prolactin máu do tình trạng tổn hại các nơron tiết dopamin và vì vậy làm mất ức chế tiết prolactin [10].
Prolactin có thể lưu hành dưới dạng đơn phân (monomer) hoặc kết tập với nhau (thường gắn với IgG). Macroprolactinemia (“big prolactin”) “prolactin phân tử lớn” được đặc trưng bằng định lượng prolactin máu tăng cao do prolactin lưu hành kết tập với nhau và được coi là một biến thể lành tính. Theo dõi thời gian dài ở những bệnh nhân này, một số có triệu chứng khởi đầu và không bệnh nhân nào có triệu chứng tiến triển [11]. Prolactin phân tử lớn trong máu có thể chẩn đoán phân biệt với tăng prolactin máu dạng đơn phân bằng phản ứng kết tủa glycol polyethylene. Một số song không phải tất cả các phòng xét nghiệm tiến hành xét nghiệm thường quy tìm prolactin phân tử lớn trong máu.
Các khối u hố yên và trên hố yên cũng như các rối loạn thâm nhiễm và u hạt có thể gây chèn ép cuống tuyến yên (“hiệu ứng cuống”) và/hoặc gây tổn hại các nơron tiết dopamin dẫn tới tăng nồng độ prolactin máu theo cùng một cơ chế như khi chiếu xạ đã được mô tả ở trên.
| Bảng 2.2. Các thuốc gây tăng prolactin máu | |
Thuốc chống loạn thần Thuốc chống loạn thần điển hình Phenothiazine Thuốc chống loạn thần không điển hình Risperidon Molindon Questiapin Olanzapin Opiat Morphin Methadon | Thuốc chống trầm cảm Thuốc chống trầm cảm ba vòng Thuốc ức chế hệ MAO Ffuoxetine (không phải SSRIs khác)(a) Thuốc điều trị tăng huyết áp Verapamil Methydopa Reserpin Thuốc chẹn thụ thể Hạ,a) Cimetidin Ranitidin |
(a) Có báo cáo các ca bệnh nhưng dữ liệu chưa được thuyết phục. Dữ liệu từ Wong A, Eloy JA, Couldwell WT, Liu JK. Update on prolactinomas. Part 1: Clinical manifestations and diagnostic challenges. J Clin Neurosci 2015;22:1564.; Molitch ME. Drugs and prolactin. Pituitary 2008;11:210. | |
2.4 Chẩn đoán cận lâm sàng
2.4.1 Cận lâm sàng
Sau khi đã chẩn đoán tăng nồng độ prolactin máu, các xét nghiệm cận lâm sàng ban đầu cần bao gồm:
- Định lượng nồng độ TSH và các xét nghiệm thăm dò chuyển hóa toàn diện để loại trừ bệnh gan và thận.
- Xét nghiệm loại trừ tình trạng có thai ở các phụ nữ trước tuổi mãn kinh.
- Định lượng IGF-1 huyết thanh, nồng độ cortisol lúc 8 giờ sáng, ACTH, LH, FSH, testosteron (chỉ ở nam) và thyroxin tự do để đánh giá chức năng tuyến yên.
Tăng nồng độ prolactin máu từ nhẹ tới vừa (< 200 ng/mL) xảy ra trong bệnh cảnh u tuyến yên kích thước lớn có thể do hiệu ứng hook. Khi kỹ thuật đo miễn dịch phóng xạ được sử dụng để định lượng prolactin, hiệu ứng hook có thể xảy ra khi lượng lớn prolactin bão hòa các kháng thể, vì vậy dẫn tới kết quả nồng độ prolactin thấp giả tạo. Tình trạng sai sót giả tạo này có thể được loại trừ bằng cách tiến hành định lượng thêm prolactin trên mẫu huyết thanh được hòa loãng. Nếu theo mẫu huyết thanh được hòa loãng cho kết quả nồng độ prolactin cao hơn, chẩn đoán u tiết prolactinoma kích thước lớn có thể được đặt ra. Mặc dù hiệu ứng hook hiện không còn là vấn đề đáng được quan tâm đối với một số phòng xét nghiệm, tuy vậy nó vẫn còn là một thách thức đối với các phòng xét nghiệm không chuyên khoa.
2.4.2 Hình ảnh học
Chụp cộng hưởng từ có sử dụng chất đối quang từ gadolium cung cấp các thông tin chi tiết giải phẫu tốt nhất đối với vùng tuyến yên-dưới đồi.
Cần tiến hành đo thị trường cho bệnh nhân nếu khối u nằm sát hoặc chèn ép vào giao thoa thị giác.
.jpg)
3 ĐIỀU TRỊ
Tất cả các u tiết prolactin kích thước lớn cần được điều trị bất kể bệnh nhân có hay không có triệu chứng chèn ép do u gây nên.
Không phải tất cả các u tiết prolactin kích thước nhỏ cần được điều trị, chỉ nên điều trị khi có triệu chứng do tăng prolactin máu gây ra hoặc nồng độ prolactin tăng nhanh chỉ dẫn khối u đang to ra. Vì vậy, u tiết prolactin kích thước nhỏ ở phụ nữ sau tuổi mãn kinh hiếm khi cần điều trị.
U tiết prolactin là loại u duy nhất trong số các khối u tuyến yên trong đó điều trị được ưu tiên lựa chọn là điều trị nội khoa mà không phải là điều trị ngoại khoa.
Kể từ giữa những năm 1980, chất chủ vận dopamin đã trở thành thuốc điều trị chính [8].
Hầu hết bệnh nhân sẽ đáp ứng trong vòng vài tuần sau khi điều trị. Đáp ứng với điều trị được chứng minh bằng cải thiện triệu chứng và nồng độ prolactin máu. Bình thường hóa nồng độ prolactin máu tin và giảm kích thước u gặp ở 60 -70% các bệnh nhân với u tuyến yên kích thước lớn [5].
Mục tiêu của điều trị là phục hồi trở lại bình thường chức năng tuyến sinh dục và khả năng sinh đẻ, làm ngừng tiết sữa và giảm kích thước u. Ở bệnh nhân bị u tuyến yên kích thước nhỏ không có triệu chứng, cách tiếp cận hợp lý là theo dõi bệnh nhân và làm xét nghiệm theo dõi định kỳ 6 đến 12 tháng một lần [1]. Khi có tăng nồng độ prolactin máu hoặc triệu chứng của tăng prolactin máu cần tiến hành chụp lại MRI và bắt đầu điều trị lại cho bệnh nhân.
Ở phụ nữ có u tiết prolactin kích thước nhỏ, không muốn có thai, không bị tiết sữa gây khó chịu, thiểu kinh hoặc vô kinh, dùng estrogen dạng thuốc ngừa thai đường uống hoặc các phác đồ sử dụng estrogen phối hợp với progestin là lựa chọn điều trị cho bệnh nhân [7].
3.1 Các thuốc điều trị
Cabergolin, một chất chủ vận thụ thể D2 không thuộc nhóm ergot, là thuốc chủ vận dopamin được ưu tiên dùng cho bệnh nhân do thuốc có hiệu quả cao hơn và tính dung nạp lớn hơn so với bromocriptin [11,12]. Cabergolin có thời gian bán thải dài và được dùng với liều trong khoảng từ 0,25 mg đến 1 mg x 2 lần/tuần trong khi phải dùng bromocriptin hàng ngày. Khoảng 15 đến 20% các bệnh nhân, nhất là các đối tượng bị macroadenoma, có thể cần dùng liều cao hơn liều thường quy (≥ 2 mg/tuần và tới 11 mg/tuần) mới đạt được kiểm soát bệnh [1].
- Cabergolin giúp bình thường hóa nồng độ prolactin máu ở 95% các bệnh nhân bị u tiết prolactin kích thước nhỏ và khoảng 80% bệnh nhân bị u tiết prolactin kích thước lớn. Ngoài ra, các nghiên cứu cho thấy ở khoảng 2/3 bệnh nhân có u tiết prolactin kích thước lớn, kích thước u giảm đi 90% [10].
- Đối với bệnh nhân bị u tiết prolactin kích thước nhỏ, cabergolin có thể được bắt đầu với liều 0,25 mg x 2 lần/tuần và chỉnh liều dựa trên nồng độ prolactin được kiểm tra sau đó 4 tuần sau mỗi lần chỉnh liều. Do đích điều trị là làm hết các triệu chứng liên quan với tăng nồng độ prolactin máu có thể không nhất thiết phải đạt được một nồng độ prolactin bình thường. Đối với bệnh nhân có u tiết prolactin kích thước lớn, một tiếp cận hợp lý là bắt đầu dùng cabergolin với liều 0,25 mg x 2 lần/tuần và tăng liều mỗi lần 0,25 mg x 2 lần/tuần tới khi bệnh nhân dùng liều 1 mg x 2 lần/tuần. Sau 4 tuần, liều có thể được giảm từ 0,25 đến 0,5 mg mỗi tuần tới khi nồng độ prolactin máu trở lại bình thường.
- Các tác dụng phụ của thuốc bao gồm đau đầu, choáng váng, buồn nôn, táo bón, đau bụng và thường mất dần đi theo thời gian. Bệnh nhân được khuyên dùng cabergolin trước giờ đi ngủ. Các rối loạn cưỡng chế hành vi như nghiện cờ bạc, cuồng dâm, các triệu chứng loạn thần hoặc tình trạng loạn thần có từ trước gia tăng nặng thêm là các tác dụng phụ được biết song hiếm gặp của thuốc chủ vận dopamin [1]. Chảy dịch não tủy qua mũi có thể xảy ra sau khi bắt đầu điều trị nội khoa, thường gặp nhất là trong bệnh cảnh u tiết prolactin xâm lấn bị nhỏ lại nhanh khi đáp ứng với điều trị bằng thuốc chủ vận dopamin [13].
- Gia tăng gấp 3 đến 6 lần nguy cơ bị bất thường van tim được thấy ở bệnh nhân bị bệnh Parkinson dùng liều cabergolin rất cao (3 đến 5 mg/ngày) trong thời gian kéo dài trên 6 tháng, tác dụng phụ này không xảy ra ở bệnh nhân có u tiết prolactin được điều trị thuốc với liều thường quy [1, 14]. Trong một nghiên cứu trên 192 bệnh nhân tại Anh, không quan sát thấy có kết hợp giữa liều cabergolin tích lũy được dùng và tỷ lệ được hiệu chỉnh theo tuổi của bất kỳ bất thường van tim nào [14].
- Cần tiến hành kiểm tra siêu âm tim cho nhóm bệnh nhân dùng liều cabergolin cao hơn 2 mg/tuần do liều ngưỡng gây xuất hiện các bất thường van tim chưa được biết rõ [1].
Bromocriptin là một chất chủ vận thụ thể D, dẫn xuất của cựa lúa mạch. Liều điều trị của thuốc trong khoảng từ 2,5 đến 15mg/ngày (trung bình là 7,5 mg/ngày), tuy nhiên có thể cần dùng liều cao tới 20 mg đến 30 mg/ngày ở khoảng 30% các bệnh nhân [14]. Do thuốc có thời gian bán thải tương đối ngắn, cần dùng bromocriptin với liều chia thành 2 đến 3 lần/ngày.
- Bromocriptin làm bình thường hóa nồng độ prolactin, phục hồi lại chức năng tuyến sinh dục và làm giảm kích thước u ở khoảng 80% đến 90% u tiết prolactin kích thước nhỏ và 70% prolactin kích thước lớn [14].
- Các tác dụng phụ của thuốc cũng tương tự như cabergolin song có xu hướng xảy ra thường xuyên hơn và nặng nề hơn. Các tác dụng phụ này bao gồm buồn nôn, nôn, đau đầu và choáng váng. Khoảng thi 25% các bệnh nhân xuất hiện tình trạng tụt huyết áp tư thế sau khi bắt đầu điều trị, tình trạng này có thể gây choáng váng hoặc thậm chí ngất cho bệnh nhân [15]. Nói chung các tác dụng phụ xảy ra sau khi dùng liều khởi đầu và khi tăng liều.
3.2 Điều trị ngoại khoa
Phẫu thuật qua xương bướm là lựa chọn điều trị giúp bình thường hóa nồng độ prolactin ở 65 - 85% các bệnh nhân có u tiết prolactin kích thước nhỏ và 30 - 40% bệnh nhân có u tiết prolactin kích thước lớn với tỷ lệ tái phát in 20% trong vòng 10 năm [1].
Các chỉ định của phẫu thuật bao gồm khối u tăng kích thước mặc dù điều trị nội khoa tối ưu, đột trụy hay ngập máu tuyến yên, mất dung nạp, đề kháng hoặc chống chỉ định với thuốc chủ vận dopamin, chèn ép liên tục giao thoa ấn thị giác và rò rỉ dịch não tủy trong khi dùng thuốc chủ vận dopamin [8]. Ngoài ra, có thể chỉ định phẫu thuật cho bệnh nhân bị u tuyến yên kích thước lớn dạng nang (cystic pituitary macroadenoma) do các khối u này có xu hướng kém đáp ứng hơn với điều trị bằng thuốc chủ vận dopamin.
Phẫu thuật tuyến yên nhằm mục đích làm giảm kích thước u tới mức tối đa cho phép, giảm nguy cơ u tăng kích thước trong thời kỳ mang thai. Phẫu thuật có thể được chỉ định ở các phụ nữ bị u tiết prolactin kích thước lớn mong muốn mang thai.
3.3 Xạ trị
Xạ trị nói chung được dành cho các bệnh nhân có tình trạng tăng nồng độ prolactin máu và khối u không thể kiểm soát được bằng thuốc chủ vận dopamin hoặc phẫu thuật.
4 CÁC TRƯỜNG HỢP ĐẶC BIỆT
4.1 U tiết prolactin không đáp ứng với điều trị và u tiết prolactin ác tính
Cơ chế kháng với thuốc chủ vận dopamin hiện chưa được biết rõ. Tình trạng này được định nghĩa là thất bại trong điều trị bình thường hóa nồng độ prolactin với liều tối đa mà bệnh nhân dung nạp được và thất bại đối với mục tiêu làm giảm ít nhất 50% kích thước u. Nam giới có xác suất bị kháng thuốc chủ vận dopamin cao hơn so với nữ và tình trạng kháng thuốc nhiều hơn đối với u có kích thước lớn.
Bệnh nhân đang được điều trị bằng bromocriptin có thể chuyển sang dùng cabergolin do khoảng 80% bệnh nhân bị kháng với bromocriptin dần có thể điều trị bình thường hóa được nồng độ prolactin khi dùng cabergolin. Các phụ nữ không dung nạp với các tác dụng phụ của Sinbromocriptin dùng đường uống có thể thử dùng bromocriptin qua đường âm đạo [10].
Tăng liều cabergolin lên tới 11 mg/tuần có thể khắc phục được tình trạng kháng thuốc. Nên chỉ định phẫu thuật qua xương bướm các bệnh nhân có triệu chứng không dung g nạp hoặc kháng lại với điều trị bằng cabergolin liều cao.
Tình trạng ác tính được định nghĩa là có di căn lan ra bên ngoài hố yên và có thể xảy ra ở cả trong và ngoài hệ thần kinh trung ương. Các thuốc chứa alkyl, temozolomid đã được sử dụng đối với các u tiết prolactin và carcinoma tuyến yên tiến triển nhanh với kết quả thành công hạn chế [1].
4.2 Có thai
Trong thời kỳ mang thai, tuyến yên bình thường sẽ tăng kích thước, do có tăng sản rõ rệt các tế bào tiết kích tố hướng tiết sữa do tác động của estrogen trên tổng hợp prolactin. Nguy cơ khối u phát triển to ra thường chỉ < 3% đối với u tiết prolactin kích thước nhỏ nhưng nguy cơ này lên tới 30% đối với u tiết prolactin kích thước lớn [16].
Bệnh nhân bị u tiết prolactin mong muốn có thai, cần được gửi khám thầy thuốc chuyên khoa do có nguy cơ cao về sản khoa và nội tiết.
Bromocriptin được nghiên cứu ở 6.000 trong khi cabergolin cũng đã được nghiên cứu ở trên 900 phụ nữ có thai, kết quả cho thấy thuốc được dùng an toàn trong khi có thai vài tuần đầu [4]. Do kinh nghiệm sử dụng cabergolin ở phụ nữ có thai còn hạn chế hơn so với bromocriptin nên bromocriptin vẫn là lựa chọn ưu tiên để điều trị cho phụ nữ có thai.
Đối với các phụ nữ có u tiết prolactin kích thước nhỏ mong muốn sinh con, nên điều chỉnh liều bromocriptin để bình thường hóa nồng độ prolactin và tạo chu kỳ kinh đều đặn. Các biện pháp tránh thai bằng màng ngăn nên được khuyến cáo bệnh nhân sử dụng tới khi chu kỳ kinh của họ trở nên đều để có thể tiến hành được test phát hiện có thai ngay nếu thấy mất kinh. Một khi tình trạng có thai được khẳng định nên ngừng dùng bromocriptin để hạn chế phơi nhiễm của thai với thuốc.
Đối với các phụ nữ có u tiết prolactin kích thước lớn, lý tưởng là phải đạt được việc kiểm soát kích thước u trước khi họ có thai để tránh nguy cơ tiềm ẩn các khối u này phát triển to lên trong khi mang thai. Các bệnh nhân này phải được điều trị bằng thuốc chủ vận dopamin trong một thời gian đầy đủ để khối u thu nhỏ lại thoả đáng ngoài việc có lại được kinh nguyệt đều. Chỉ khi đó mới nên ngừng áp dụng các biện pháp tránh thai. Nếu khối u không thu nhỏ kích thước lại một cách thỏa đáng, có thể xem xét tiến hành phẫu thuật cắt bỏ một phần khối u qua xương bướm trước khi có thai. Khi bệnh mục cần phải ngừng dùng thuốc chủ vận dopamin và tiến hành theo dõi sát các triệu chứng khối u phát triển to ra.
U phát triển to ra gây triệu chứng do tác dụng kích thích của estrogen đối với các tế bào hướng tuyến sữa và do dừng sử dụng thuốc chủ vận dopamin. Tình trạng này gặp ở 2,4% trường hợp u tiết prolactin kích thước nhỏ và 21% trường hợp u tiết prolactin kích thước lớn không được điều trị tia xạ hoặc phẫu thuật trước đó và ở 4,7% bệnh nhân bị u tiết prolactin kích thước lớn được điều trị bằng tia xạ hoặc phẫu thuật trước đó [4]. Khi đó điều trị lại bằng thuốc chủ vận dopamin thường được khuyến cáo hơn là chỉ định phẫu thuật u qua xương bướm do có tăng nguy cơ gây hỏng thai trong ba tháng đầu và giữa của thai kỳ với tất cả các loại phẫu thuật được áp dụng đối với mẹ.
Các hướng dẫn khuyến cáo không nên tiến hành định lượng nồng độ prolactin và chụp MRI thường quy định kỳ trong thời kỳ mang thai ở phụ nữ không có triệu chứng. Các phụ nữ có thai bị đau đầu nặng và/ hoặc thay đổi thị trường nên được tiến hành test đánh giá thị trường chuẩn và được tiếp theo bằng chụp MRI song không tiêm thuốc đối quang từ gadoliunium [12].
5 KIỂM TRA VÀ THEO DÕI
Đối với bệnh nhân đang được điều trị bằng chất chủ vận dopamin, cần kiểm tra nồng độ prolactin máu 4 tuần sau mỗi lần chỉnh liều thuốc, khi đạt tới trạng thái ổn định nồng độ này bệnh nhân có thể được kiểm tra hàng năm. Nên tiến hành chụp nhắc lại phim MRI 3 tháng sau khi bắt đầu điều trị đối với các bệnh nhân bị u tiết prolactin kích thước lớn và bệnh nhân có nồng độ prolactin tăng lên mặc dù được điều trị bằng thuốc chủ vận dopamin. Đối với các bệnh nhân khác, hướng dẫn khuyến cáo chụp nhắc lại MRI sau 1 năm điều trị [10]. Với những bệnh nhân bị u tiết prolactin kích thước nhỏ có mức prolactin phù hợp với kích thước u hiện chưa có hướng dẫn rõ ràng về tần suất cần chụp MRI nhắc lại và điều này có thể là không cần thiết.
Test đánh giá thị trường nên được làm nhắc lại trong từng khoảng thời gian đều đặn nếu bệnh nhân bị giảm hoặc mất thị trường vào lúc chẩn đoán u tiết prolactin hoặc thấy có nguy cơ khối u sẽ gây tác động tới tin giao thoa thị giác.
Ở cả nam và nữ bị suy sinh dục thứ phát nên tiến hành tái đánh giá chức năng trục sinh dục-tuyến yên-dưới đồi sau khi đã điều trị bình thường nồng độ prolactin máu. Nếu tình trạng suy sinh dục thứ phát tiếp tục tồn tại sau 6 tháng và bệnh nhân không mong muốn sinh con nên xem xét điều trị hormon sinh dục thay thế.
Theo hướng dẫn của Hội Nội tiết Hoa Kỳ, điều trị bằng thuốc chủ vận dopamin có thể được giảm dần, thậm chí có thể dừng đối với bệnh nhân đã được điều trị bằng thuốc chủ vận doapmin liên tục trong ít nhất 2 năm, bệnh nhân có nồng độ prolactin bình thường và không còn nhìn thấy u trên hình ảnh MRI [12]. Các nghiên cứu tiến cứu cho thấy 50% bệnh nhân bị u tiết prolactin kích thước lớn có nồng độ prolactin máu bình thường và giảm kích thước > 50% sẽ không tái phát sau khi ngừng điều trị cabergolin [4], điều này gợi ý những bệnh nhân với khối u nhìn thấy được song kích thước thu nhỏ có ý nghĩa cũng có thể giảm dần liều và thôi dùng thuốc điều trị.
6 TÀI LIỆU THAM KHẢO
1. Molitch ME. Diagnosis and treatment of pituitary adenomas: a review. JAMA 2017;317:516-524.
2. Wong A, Eloy JA, Couldwell WT, Liu JK. Update on prolactinomas. Part 1: Clinical manifestations and diagnostic challenges. J Clin Neu- rosci 2015;22:1562-1567.
3. Iglesias P, Díez JJ. Macroprolacti- noma: a diagnostic and therapeutic update. QJM 2013;106:495-504.
4. Molitch ME. Endocrinology in pregnancy: management of the pregnant patient with a prolactinoma. Eur J Endocrinol 2015;172:R205-R213.
5. Javorsky BR, Aron DC, Findling JW, Tyrrell JB. Hypothalamus and pituitary gland. In: Gardner DG, Shoback D, eds. Greenspan's Basic & Clinical Endocrinology. 10th ed. McGraw-Hill Education; 2018.
6. Chanson P, Maiter D. Prolactinoma. In: Melmed S, ed. The Pituitary. 4th ed. Academic Press; 2017: 467-514.
7. Huang W, Molitch ME. Evaluation and management of galactorrhea. Am Fam Physician 2012;85:1073-1080.
8. Glezer A, Bronstein MD. The pituitary gland in pregnancy. In: Melmed S, ed. The Pituitary. 4th ed. Academic Press; 2017:397-411.
9. Molitch ME. Drugs and prolactin. Pituitary 2008;11:209–218.
10. Ipekci SH, Cakir M, Kiyici A, Koc O, Artac M. Radiotherapy- induced hypopituitarism in nasopharyngeal carcinoma: the tip of an iceberg. Exp Clin Endocrinol Diabetes 2015;123(7):411-418.
11. Wallace IR, Satti N, Courtney CH, et al. Ten-year clinical follow-up of a cohort of 51 patients with macroprolactinemia establishes it as a benign variant. J Clin Endocrinol Metab 2010;95:3268-3271.
12. Melmed S, Casanueva FF, Hoffman AR, et al. Diagnosis and treatment of hyperprolactinemia: an endocrine society clinical practice guideline. J Clin Endocrinol Metab 2011;96:273-288.
13. Lam G, Mehta V, Zada G. Spon- taneous and medically induced cerebrospinal fluid leakage in the setting of pituitary adenomas: review of the literature. Neurosurg Focus 2012;32(6):E2.
14. Drake WM, Stiles CE, Bevan JS, et al. A follow-up study of the prevalence of valvular heart abnormalities in hyperprolactinemic patients treated with Cabergoline. J Clin Endocrinol Metab 2016;101(11):4189-4194.
15. Gillam MP, Molitch ME, LombardiG, Colao A. Advances in the treament of prolactinomas. Endocr Rev 2006;27:485-534.
16. Klibanski A. Prolactinomas. N Engl J Med 2010;362:1219–1226.

