Tính an toàn và hiệu quả của thủ thuật huy động phổi ở bệnh nhi tim sau phẫu thuật

Trungtamthuoc.com - Thủ thuật huy động là một quá trình động của sự gia tăng tạm thời áp lực xuyên phổi nhằm mục đích mở các phế nang không có không khí đang trong tình trạng không ổn định. Thủ thuật này chưa được sử dụng rộng rãi ở trẻ em mắc bệnh tim. Nghiên cứu này chứng minh tính an toàn và hiệu quả của thủ thuật huy động phổi ở bệnh nhi tim sau phẫu thuật.
Bản dịch của Bác sĩ Đặng Thanh Tuấn - Bệnh viện Nhi Đồng 1
Tải PDF bản dịch TẠI ĐÂY
1 Tóm tắt
Tổng quan: Thủ thuật huy động là một quá trình động của sự gia tăng tạm thời áp lực xuyên phổi nhằm mục đích mở các phế nang không có không khí đang trong tình trạng không ổn định. Do lo ngại về hậu quả huyết động của thủ thuật huy động ở trẻ em mắc bệnh tim, những thủ thuật này chưa được sử dụng rộng rãi ở nhóm đối tượng này. Mục tiêu của nghiên cứu này là chứng minh tính an toàn và hiệu quả của thủ thuật huy động phổi ở bệnh nhi tim sau phẫu thuật. Chúng tôi đưa ra giả thuyết rằng nhiều thủ thuật huy động đa dạng có lợi về mặt sinh lý và dung nạp huyết động ở trẻ mắc bệnh tim bẩm sinh.
Phương pháp: Đánh giá biểu đồ hồi cứu được tiến hành đối với các đối tượng phẫu thuật tim sau phẫu thuật đã nhận được thủ thuật huy động, cũng như một nhóm đối chứng phù hợp nhưng không nhận được thủ thuật huy động, tại ICU tim trong một bệnh viện nhi. Các thao tác huy động phổi lặp đi lặp lại bằng cách sử dụng áp lực dương cuối thì thở ra tăng dần đã được thực hiện. Các biến số sinh lý về huyết động và hô hấp đã được ghi lại.
Kết quả: 61 đối tượng tim mạch sau phẫu thuật đã thực hiện tổng cộng 435 thao tác huy động phổi. Đánh giá khả năng dung nạp huyết động cho thấy không có thay đổi về MAP, HR hoặc CVP trong hoặc sau các thao tác. Có sự gia tăng 28% về độ giãn nở động sau các thao tác huy động (p <0,01, 95% CI). Kết quả cụ thể ở 59 đối tượng đối chứng phù hợp cho thấy không có sự khác biệt đáng kể về thời gian thở máy (p = 0,26), thời gian nằm viện (p = 0,28), tỷ lệ tử vong (p = 0,58) hoặc sự khác biệt về tần suất xuất hiện tràn khí màng phổi (p = 0,26)
Kết luận: Các đối tượng phẫu thuật tim ở trẻ em sau phẫu thuật đã chịu đựng được các thủ thuật huy động phổi lặp đi lặp lại mà không có thay đổi đáng kể về huyết động. Các thao tác đã cải thiện thành công độ iãn nở động mà không có bất kỳ tác dụng phụ nào.
2 Giới thiệu
Thông khí cơ học là một liệu pháp phổ biến được sử dụng cho bệnh nhân nhi trong phòng chăm sóc đặc biệt và thường được sử dụng cho trẻ mắc bệnh tim bẩm sinh sau phẫu thuật sửa chữa. Tuy nhiên, người ta biết rằng thông khí cơ học có thể gây tổn thương phổi hoặc làm nặng thêm bệnh phổi đã có từ trước (1-3). Ở những bệnh nhân mắc bệnh tim bẩm sinh, điều quan trọng là phải bảo vệ phổi khỏi bị tổn thương và tối ưu hóa thông khí và oxygen hóa do tình trạng dễ tổn thương về huyết động và sinh lý tiềm ẩn của họ (4, 5). Sau phẫu thuật, một số yếu tố bao gồm gây mê toàn thân, bắc cầu tim phổi, xẹp phổi và thiếu oxy máu có thể góp phần gây ra rối loạn chức năng phổi, có thể dẫn đến thở máy kéo dài (6). Trẻ em được thông khí kéo dài như vậy có nguy cơ cao hơn về kết quả chung kém do nhiều bệnh lý liên quan đến máy thở (7, 8). Vì vậy, việc bảo vệ phổi và giảm thời gian cần thở máy có giá trị thực tế.
Tổn thương phế nang có thể do việc đóng mở phế nang lặp đi lặp lại khi áp lực dương cuối thì thở ra (PEEP) được cung cấp không đủ và điều này có thể tạo ra ứng suất cắt (shear stress) trong phế nang và thúc đẩy tổn thương (9-10). Thao tác huy động phổi đã được định nghĩa là sự gia tăng tạm thời áp lực xuyên phổi được sử dụng để mở các phế nang bị xẹp có thể huy động được và tăng thể tích phổi cuối thì thở ra (11-13). Các thủ thuật huy động thường được coi là hữu ích ở bệnh nhân, đặc biệt là những người mắc hội chứng nguy kịch hô hấp cấp tính (ARDS), có khả năng làm giảm tổn thương phổi do máy thở bằng cách cải thiện oxygen hóa và độ giãn nở của phổi đồng thời giảm nguy cơ xẹp phổi bằng cách mở lại và ổn định các phế nang bị xẹp (11,13-18).
Tăng áp lực trong lồng ngực có thể ảnh hưởng đến tiền tải thất phải và trái do giảm hồi lưu tĩnh mạch, thay đổi hậu tải thất phải và thay đổi độ giãn nở hai tâm thất (4,10,14,19-21). Điều này có thể dẫn đến giảm thể tích nhát bóp dẫn đến hạ huyết áp trong thời gian ngắn, nhịp tim chậm và suy giảm cung lượng tim, đây là mối lo ngại đáng kể ở những bệnh nhân mắc bệnh tim bẩm sinh (14). Nhiều bệnh nhân mắc bệnh tim bẩm sinh phải trải qua các thủ thuật phẫu thuật dẫn đến xẹp phổi sau khi gây mê toàn thân và trong quá trình thở máy (15,22). Ở những bệnh nhân trải qua phẫu thuật tim bằng phương pháp bắc cầu tim phổi, tình trạng xẹp phổi đáng kể xảy ra làm suy giảm chức năng tâm thất phải (RV). Tuy nhiên, việc huy động phổi bằng áp lực dương đã được chứng minh là có thể mở rộng lại các phế nang bị xẹp và cải thiện chức năng RV (23-26). Về mặt lý thuyết, có nguy cơ phát triển chấn thương khí áp dẫn đến tràn khí trung thất hoặc tràn khí màng phổi trong quá trình huy động; tuy nhiên điều này có thể ít nguy cơ hơn ở những bệnh nhân phẫu thuật tim có phổi tương đối khỏe mạnh (10,27,28).
Những tương tác tim phổi và những lo ngại về huyết động này đã hạn chế sự sẵn lòng của nhiều bác sĩ lâm sàng trong việc thực hiện thủ thuật huy động áp lực dương ở những bệnh nhân có bệnh lý tim có sẳn, khiến các nghiên cứu liên quan đến nhóm đối tượng này trở nên hiếm gặp. Một nghiên cứu (29) đánh giá việc sử dụng thủ thuật huy động được thực hiện ở 20 bệnh nhi mắc bệnh tim bẩm sinh đã được phẫu thuật sửa chữa. Một thao tác huy động duy nhất được thực hiện ngay sau khi thoát khỏi máy tim phổi nhân tạo và được lặp lại một lần trong phòng chăm sóc đặc biệt. Mặc dù nghiên cứu này có thể chứng minh sự cải thiện về oxygen hóa, độ giãn nở phổi động, độ chênh CO2 của động mạch so với cuối thì thở ra và thể tích phổi cuối thì thở ra, nhưng nó đã loại trừ những bệnh nhân có tổn thương trong tim còn sót lại sau phẫu thuật, bệnh nhân hở van tim hoặc suy hô hấp được xác định như FiO2 > 0,8. Do số lượng bệnh nhân trong nghiên cứu này tương đối ít, cũng như phác đồ của họ chỉ quy định hai thủ thuật huy động được thực hiện cho mỗi bệnh nhân, rất khó để xác định sự an toàn lâu dài tổng thể và lợi ích tiềm năng mà việc huy động phổi lặp đi lặp lại có thể mang lại.
Trong nghiên cứu này, chúng tôi nhằm mục đích điều tra tính an toàn và hiệu quả của các thủ thuật huy động tăng dần giảm dần ở một nhóm bệnh nhi lớn hơn sau phẫu thuật cho bệnh tim bẩm sinh, đưa ra giả thuyết rằng nhiều thủ thuật huy động đa dạng có lợi về mặt sinh lý và dung nạp huyết động ở những bệnh nhân này. Tính an toàn của các thủ thuật này được đánh giá bằng cách kiểm tra những thay đổi về huyết áp trung bình (MAP), nhịp tim (HR) và áp lực tĩnh mạch trung tâm (CVP) trước, trong và sau thủ thuật huy động. Hiệu quả của thủ thuật huy động được xác định bằng những thay đổi về chỉ số oxygen hóa (OI) và độ giãn nở phổi động (Cdyn) sau khi huy động. Để đánh giá thêm về sự an toàn của việc huy động lặp đi lặp lại, chúng tôi đã xem xét các kết quả lâm sàng cụ thể bao gồm thời gian thở máy, thời gian nằm viện (LOS), tỷ lệ tử vong và xuất hiện tràn khí màng phổi và so sánh với nhóm đối chứng.
3 Nguyên liệu và phương pháp
Nghiên cứu này đã được Hội đồng Đánh giá Thể chế tại Bệnh viện Nhi Phoenix xem xét và phê duyệt. Các đối tượng đã được thực hiện thao tác huy động phổi sau phẫu thuật, như được xác định trong hồ sơ y tế điện tử, tại phòng chăm sóc đặc biệt về tim của Bệnh viện Nhi Phoenix, một trung tâm cấp bốn, từ tháng 7 năm 2011 đến tháng 6 năm 2012 sau khi thực hiện quy trình huy động phổi, đã được đưa vào nghiên cứu. Tiêu chí thu nhận thêm bao gồm các đối tượng từ 0-18 tuổi được nhập viện ngay sau khi phẫu thuật tim hở với cả sinh lý một và hai tâm thất và những người vẫn thở máy xâm lấn. Tất cả các đối tượng được thở máy bằng máy thở servo-I (Maquet Critical Care, Solna, Thụy Điển). Các đối tượng được phẫu thuật mở khí quản hoặc những người đang được hỗ trợ oxygen hóa qua màng ngoài cơ thể (ECMO) đã bị loại khỏi phân tích. Một nhóm so sánh gồm các đối tượng kiểm soát liên tiếp không nhận được các thao tác huy động đã được chọn vào năm tiếp theo từ tháng 7 năm 2012 đến tháng 6 năm 2013 sau một thời gian gián đoạn thể chế của các thao tác trong thời gian đó dữ liệu chất lượng được xem xét và đánh giá tính an toàn của giao thức. Các thao tác huy động sau đó đã được khôi phục và hiện là dịch vụ chăm sóc tiêu chuẩn ở những bệnh nhân tim sau phẫu thuật của chúng tôi được thở máy xâm lấn.
Trong thời gian nghiên cứu, thủ thuật huy động phổi là một tiêu chuẩn chăm sóc mới được triển khai tại cơ sở của chúng tôi trong phòng chăm sóc đặc biệt về tim. Chúng được thực hiện bởi nhà trị liệu hô hấp hoặc bác sĩ tham gia. Hầu hết bệnh nhân được thực hiện thủ thuật huy động hai lần mỗi ngày trừ khi có chỉ định lâm sàng nhiều hơn dựa trên kết quả chụp X-quang ngực hoặc cơ học phổi. Bệnh nhân cũng có thể thực hiện ít thao tác huy động hơn nếu họ có huyết động không ổn định, phải thực hiện các thủ thuật khác, nếu được hồi sức liên tục hoặc theo quyết định của bác sĩ điều trị.
Thao tác huy động được thực hiện ở chế độ kiểm soát áp lực bất kể chế độ thông khí cơ bản của đối tượng. Cài đặt ban đầu được điều chỉnh để đạt được thể tích khí lưu thông là 6mL/kg. PEEP đã được tăng so với mức cơ bản thêm 1-2 cm H2O trong khi vẫn duy trì áp lực đẩy hít vào cố định (PIP-PEEP) với mỗi lần tăng được duy trì trong khoảng thời gian một phút cho đến khi thể tích khí lưu thông (VT) hoặc độ giãn nở động (Cdyn) giảm (Hình 1).
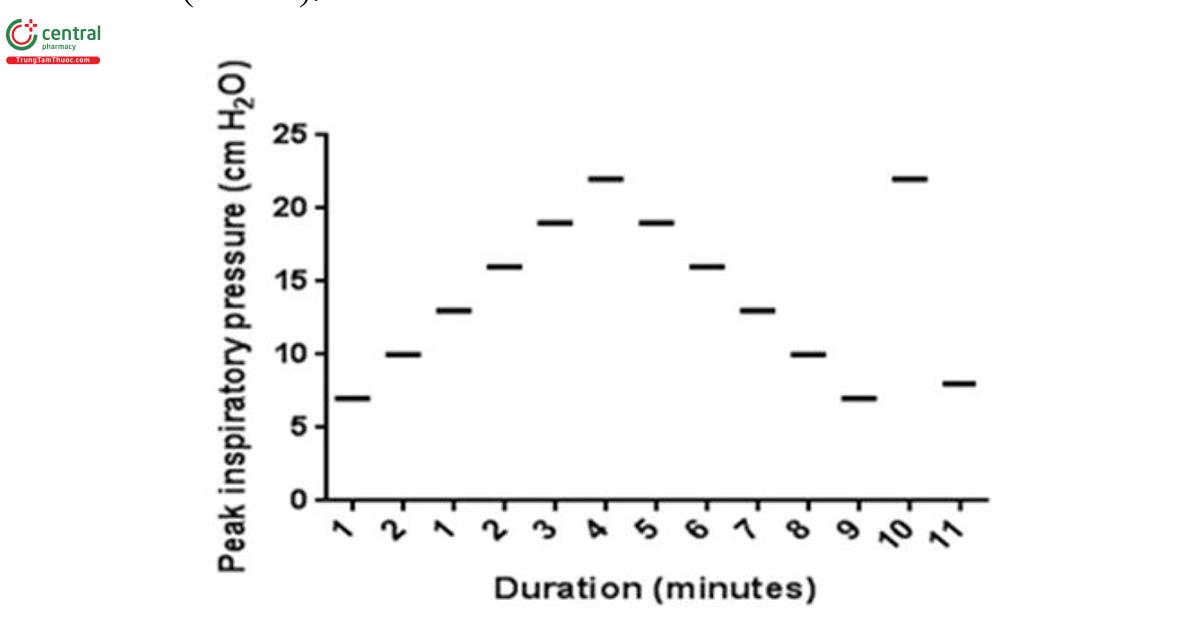
Thủ thuật huy động đã kết thúc nếu áp lực đường thở trung bình vượt quá 28 cm H2O. VT và Cdyn được ghi nhận với mỗi lần tăng PEEP. Sau khi xác định được áp lực mở tới hạn, PEEP sẽ được giảm dần theo từng bước trong một phút với mức giảm 1-2 cm H2O đến áp lực đóng tới hạn được xác định bằng cách giảm VT hoặc Cdyn. Sau thời điểm này, PEEP lại được tăng lên đến áp lực mở tới hạn đã xác định trong một phút. Sau đó, nó được đưa trở lại mức 2 cm H2O so với áp lực đóng tới hạn (tức là mức “PEEP tối ưu” được chứng minh bằng độ giãn nở được cải thiện và thể tích khí lưu thông tăng lên với áp lực thông khí ít hơn). Sau đó, đối tượng được đưa trở lại chế độ hỗ trợ thông khí ban đầu với PEEP được điều chỉnh ở mức tối ưu, như được xác định trong quá trình huy động để duy trì các khu vực mới được huy động của phổi luôn mở.
Dữ liệu được thu thập: Một cơ sở dữ liệu được tạo ra với 61 đối tượng đã thực hiện thủ thuật huy động phổi và một mẫu thuận tiện gồm 59 đối tượng kiểm soát phù hợp đã được chọn từ cơ sở dữ liệu của Hiệp hội bác sĩ phẫu thuật lồng ngực (STS) của chúng tôi. Dữ liệu nhân khẩu học được thu thập bao gồm tuổi tác, Diện tích bề mặt cơ thể, các dị thường liên quan hoặc bất thường về nhiễm sắc thể, chẩn đoán tim và loại thủ tục phẫu thuật. Dữ liệu kết quả lâm sàng được thu thập bao gồm thời gian thở máy, thời gian nằm viện, tỷ lệ tử vong và xuất hiện tràn khí màng phổi.
Các biến số huyết động bao gồm MAP, HR và CVP được y tá đầu giường và/hoặc nhà trị liệu hô hấp theo dõi và ghi lại. Đối với mỗi biến số, hai phép đo dấu hiệu sinh tồn hàng giờ trước khi bắt đầu thao tác, hai phép đo trong khi thực hiện thao tác và hai phép đo hàng giờ đầu tiên sau thao tác được đưa vào để phân tích. Trong nỗ lực giảm thiểu sai sót và cung cấp sự thể hiện chính xác hơn về trạng thái của đối tượng tại thời điểm quan tâm, hai phép đo dấu hiệu sinh tồn trong mỗi danh mục được tính trung bình vì các biến số sinh lý là động. Các thông số sinh lý hô hấp được theo dõi là độ giãn nở động và chỉ số oxygen hóa. Để nghiên cứu sâu hơn về tác động lâm sàng của việc giảm cung lượng tim, chúng tôi đã xem xét những thay đổi về hỗ trợ thuốc tăng co bóp và thuốc vận mạch trước, trong và sau khi thực hiện mỗi thủ thuật huy động.
Phân tích thống kê: Các đặc điểm nhân khẩu học và lâm sàng của đối tượng giữa nhóm đối chứng và nhóm thủ thuật huy động được báo cáo dưới dạng trung vị, phạm vi liên vùng (IQR) cho các biến liên tục và tần số, tỷ lệ phần trăm cho các biến phân loại. Tổng xếp hạng Wilcoxon được sử dụng để so sánh các biến liên tục; trong khi Kiểm tra chính xác Chi bình phương/Fisher được sử dụng để so sánh các biến phân loại. Mô hình hỗn hợp tuyến tính được sử dụng để xác định xu hướng về kết quả huyết động (huyết áp trung bình, nhịp tim và áp lực tĩnh mạch trung tâm) qua ba mốc thời gian (trước, trong và sau thủ thuật huy động). Nếu xu hướng chung cho thấy ý nghĩa thống kê, Kiểm tra xếp hạng có chữ ký Wilcoxon đã được sử dụng để xác định sự khác biệt thông qua nhiều so sánh, sau đó là điều chỉnh Bonferroni cho nhiều so sánh. Trước và sau những khác biệt về kết quả sinh lý (chỉ số oxy và độ giãn nở động) được đánh giá bằng Xếp hạng có dấu Wilcoxon. Tất cả giá trị p đều có tính 2 mặt và p<0,05 được coi là có ý nghĩa thống kê. Tất cả các phân tích dữ liệu được thực hiện bằng STATA phiên bản 14 (STATACorp; College Station, TX).
4 Kết quả
Tổng cộng có 61 đối tượng đã thực hiện huy động phổi từ tháng 6 năm 2011 đến tháng 6 năm 2012 (Bảng 1), chiếm tổng số 439 thủ thuật huy động phổi trong thời gian này.
Việc huy động được bắt đầu trong giai đoạn hậu phẫu khi được bác sĩ hồi sức sơ cấp cho là an toàn. Các thao tác được thực hiện thường xuyên cứ hai giờ một lần, nhưng trung bình, các đối tượng trong đoàn hệ nhận được 2 thao tác huy động máy thở mỗi ngày. Cả hai nhóm đều có chẩn đoán bệnh tim bẩm sinh tương tự với Hiệp hội bác sĩ phẫu thuật lồng ngực-Hiệp hội phẫu thuật tim mạch châu Âu- Hiệp hội phẫu thuật tim bẩm sinh Điểm tử vong trong phẫu thuật tim bẩm sinh là 3 trong mỗi nhóm bao gồm nhiều khuyết tật giải phẫu và các thủ tục phẫu thuật được thực hiện. Các đối tượng có tổn thương trong tim còn sót lại trên siêu âm tim qua thực quản trong khi phẫu thuật được đưa vào nghiên cứu.
Bảng 1. So sánh các đối tượng nhận được thủ thuật huy động và kiểm soát.
| Demographics | Recruitment (n=61) | Control (n=59) | P-value* |
| Age, weeks (median, Range) | 5.5 (1 day - 5 years) | 6 (1 day 14 years) | NS |
| Weight, kg (median, IQR) | 4.0 (3.0-5.8) | 4.2 (3.4-7.0) | NS |
| Body Surface Area, m² (median, IQR) | 0.24 (0.210.29) | 0.26 (0.22-0.37) | NS |
| Number of RMs per patient (median, IQR) | 4.5 (2-11.8) | n/a | n/a |
| Number of RMs per vent day (median, IQR) | 2.0 (1-2.8) | n/a | n/a |
| STS-EACTS + | 3 | 3 | NS |
| Associated anomalies | |||
| Trisomy 21 | 6 | 5 | NS |
| Heterotaxy Syndrome | 3 | 1 | NS |
| Chromosome 8 deletion | 1 | 1 | NS |
| DiGeorge Syndrome | 4 | 2 | NS |
| Other | 1 | 2 | NS |
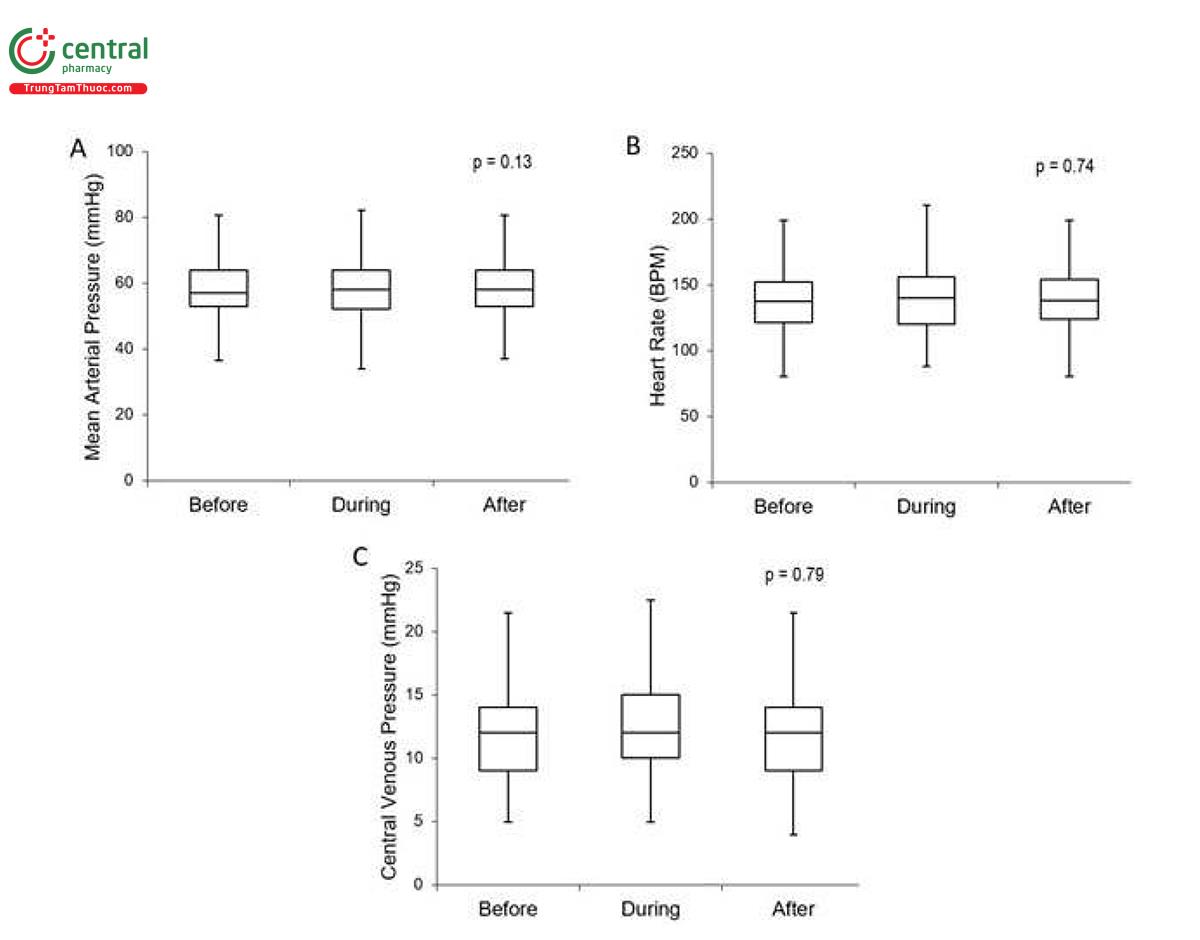
Huyết động: Tất cả 61 đối tượng đều chịu đựng được các thao tác mà không có sự mất ổn định về huyết động được xác định là hạ huyết áp, cần truyền dịch nhanh trong quá trình huy động, nhịp tim chậm hoặc rối loạn nhịp tim. Không có đối tượng nào bị ngừng thủ thuật sớm. Chúng tôi không tìm thấy sự khác biệt đáng kể nào về MAP (p = 0,13, 95% CI) (Hình 2a) hoặc HR (p = 0,74, 95% CI) (Hình 2b) trong các khoảng thời gian được đo.
Do sự gia tăng tạm thời áp lực trong lồng ngực mà về mặt lý thuyết dẫn đến giảm hồi lưu tĩnh mạch và do đó cung lượng tim, CVP đã được theo dõi trong suốt quá trình huy động. Phép đo CVP không cho thấy sự thay đổi đáng kể với thao tác huy động (p = 0,79, CI 95%) (Hình 2c).
Để nghiên cứu sâu hơn về tác động lâm sàng của việc giảm cung lượng tim, chúng tôi đã xem xét những thay đổi trong hỗ trợ thuốc tăng co bóp và thuốc vận mạch xung quanh việc thực hiện các thủ thuật huy động. Tất cả tốc độ truyền epinephrine, norepinephrine, vasopressin, dopamine, milrinone và Canxi đều được ghi lại trước, trong và sau khi huy động phổi. Trong số 439 thủ thuật huy động được thực hiện, 84% được thực hiện mà không có bất kỳ thay đổi nào về hỗ trợ co bóp trong hoặc trong vòng 1 giờ sau khi hoàn thành thủ thuật. Hỗ trợ tăng co bóp đã giảm sau khi huy động trong 12% số lần thao tác. Chỉ có 3% các thủ thuật cần tăng cường hỗ trợ tăng co bóp. Không có đối tượng nào bị hạ huyết áp đáng kể cần truyền dịch nhanh trong hoặc ngay sau khi thực hiện các thao tác.
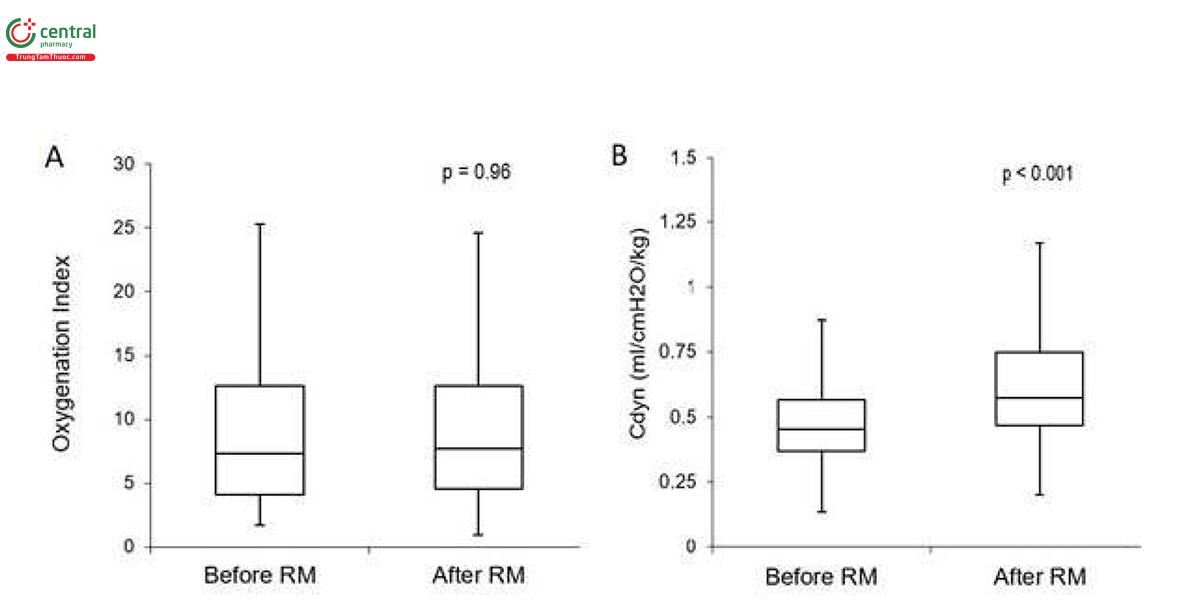
Hiệu quả: Hiệu quả của các thủ thuật huy động đối với chức năng phổi được xác định bằng cách đo lường những thay đổi của OI và Cdyn trước và sau khi huy động. Không có thay đổi có ý nghĩa thống kê hoặc lâm sàng về OI với OI trung bình trước khi huy động là 7,3 (IQR 4,1-12,6) và sau 7,7 (IQR 4,6-12,6) (p = 0,96, 95% CI) (Hình 3a).
Trong số 439 thao tác, 83% dẫn đến sự cải thiện có thể đo lường được của Cdyn với tất cả 61 đối tượng cho thấy sự gia tăng ít nhất một lần trong suốt quá trình can thiệp. Cdyn tăng từ 0,45 ml/cmH2O/kg (IQR 0,37-0,57) lên 0,58 ml/cmH2O/kg (IQR 0,47-0,75) sau đó (p < 0,001, CI 95%) (Hình 3b). Thời gian Cdyn được cải thiện trung bình là 8 giờ ± 11,4 giờ. Các đối tượng tiếp tục cho thấy sự cải thiện với những nỗ lực lặp đi lặp lại.
Kết quả lâm sàng: Tất cả các đối tượng trong nghiên cứu này đều được hỗ trợ thở máy xâm lấn khi trở về sau phẫu thuật tim trong tối thiểu 24 giờ. Như được hiển thị trong Bảng 2, không có sự khác biệt đáng kể về số ngày thở máy giữa nhóm huy động và nhóm đối chứng (p = 0,26, 95% CI).
Cũng không có sự khác biệt về tỷ lệ thất bại rút ống nội khí quản cần đặt lại ống nội khí quản giữa cả hai nhóm (p = 0,52). Không có sự khác biệt về thời gian nằm viện với nhóm RM nằm viện 17,5 ngày (10,5 - 27) và nhóm chứng 15 ngày (9,5 - 23) (p = 0,28, 95% CI) hoặc về tỷ lệ tử vong tại bệnh viện (p = 0,58, khoảng tin cậy 95%). Mặc dù về mặt lý thuyết có mối lo ngại về sự phát triển tràn khí màng phổi khi thực hiện thủ thuật huy động, nhưng không có sự khác biệt đáng kể về tỷ lệ xảy ra giữa hai nhóm (p = 0,26, 95% CI).
5 Thảo luận
Kết quả của chúng tôi cho thấy rằng thủ thuật huy động phổi được dung nạp tốt ở nhóm bệnh nhân nhi sau phẫu thuật tim cả có và không có shunt trong tim còn sót lại, và có thể được lặp lại trong khoảng thời gian họ cần thở máy xâm lấn. Mặc dù có nguy cơ cao bị mất ổn định huyết động ngay sau phẫu thuật, đặc biệt là sau quá trình sửa chữa phức tạp và thời gian bắc cầu tim phổi kéo dài, các đối tượng của chúng tôi không yêu cầu tối ưu hóa đáng kể tiền tải hoặc tăng cường hỗ trợ co bóp trong quá trình thao tác. Chúng tôi cũng có thể chứng minh rằng có sự cải thiện về độ giãn nở phổi động sau thao tác. Những thao tác này không chỉ được chấp nhận từ quan điểm huyết động mà còn không có kết quả bất lợi khi so sánh với các đối tượng đối chứng không có sự khác biệt về thời gian thở máy, LOS, tỷ lệ tử vong hoặc xuất hiện tràn khí màng phổi.
Bảng 2. Kết quả lâm sàng
| Outcome | Recruitment (n=61) | Control (n=59) | P-value* |
| Ventilator days (median, IQR) | 3 (2-5) | 2 (1-4) | NS |
| Length of hospital stay, days (median, IQR) | 17.5 (10.5-27) | 15 (9.5-23) | NS |
| In-hospital mortality (n, %) | 2 | 1 | NS |
| Patients with pneumothorax (n, %) + | 5 | 2 | NS |
Sự ủng hộ về việc tối ưu hóa quá trình oxygen hóa và thông khí thông qua việc sử dụng chiến lược “mở phổi”, đặc biệt là trong điều trị ARDS, đã có mặt trong tài liệu về chăm sóc tích cực trong nhiều thập kỷ. Nhiều báo cáo đã mô tả tầm quan trọng của việc huy động phổi với áp lực hít vào cao bên cạnh PEEP thích hợp trên áp lực đóng để duy trì trao đổi khí tối ưu và giảm thiểu tình trạng tăng CO2 máu (30). Các thao tác huy động được khuyến nghị trong chiến lược thông khí bảo vệ ở bệnh nhân trưởng thành sau phẫu thuật đã trải qua phẫu thuật tim với những lợi ích đáng kể so với thông khí truyền thống (31,32). Theo hiểu biết của chúng tôi, có rất ít dữ liệu về việc sử dụng các thủ thuật huy động phổi ở bệnh nhi tim mạch với phần lớn tài liệu nhi khoa tập trung vào việc sử dụng các thủ thuật này ở bệnh nhân mắc ARDS. Scohy và cộng sự (29) trước đây đã đánh giá việc sử dụng các thủ thuật huy động ở các đối tượng trải qua phẫu thuật vì bệnh tim bẩm sinh nhưng đã loại trừ một số phân nhóm chính của những đối tượng này và không đánh giá việc tiếp tục sử dụng các thủ thuật huy động trong toàn bộ quá trình thở máy. Amorim và cộng sự (6) đã đánh giá khả năng chịu đựng của thủ thuật huy động ở một nhóm nhỏ trẻ sơ sinh dễ bị tăng huyết áp động mạch phổi và tuần hoàn phổi quá mức ngay sau khi đóng da để phẫu thuật tim hở. Nhìn chung, dữ liệu về độ an toàn của các thao tác này ở bệnh nhi còn rất hạn chế.
Hiệu quả của thủ thuật huy động phổi ở bệnh nhân mắc ARDS vẫn còn gây tranh cãi với một số nghiên cứu cho thấy sự cải thiện về oxygen hóa và độ giãn nở động hoặc tĩnh (1,11,20,21,33- 35), một số cho thấy sự cải thiện ngắn hoặc không có cải thiện (36,37) và những nghiên cứu khác cho thấy sự cải thiện nhưng cho thấy tác động có hại đến huyết động có thể lớn hơn lợi ích (14). Ở trẻ em mắc ARDS, chiến lược huy động theo bậc thang đã được mô tả để cải thiện quá trình oxygen hóa bằng cách tăng PaO2. Để duy trì quá trình oxygen hóa được cải thiện, PEEP phải được đặt trên áp lực đóng tới hạn của phổi sau khi huy động (11,21,38,39). Boriosi và cộng sự (11) mô tả thêm rằng thủ thuật “tái huy động” được thực hiện ở áp lực mở tới hạn trong một khoảng thời gian ngắn đã cải thiện tỷ lệ PaO2/FiO2 trong tối đa 12 giờ và OI trong tối đa bốn giờ sau thủ thuật huy động. Trong nghiên cứu của chúng tôi, chúng tôi không thể chứng minh được sự cải thiện về OI. Tuy nhiên, chúng tôi đã chứng minh được sự cải thiện đáng kể về Cdyn là 29% sau khi hoàn thành mỗi lần huy động kéo dài trong 8 giờ. Sự thiếu cải thiện về oxygen hóa có thể là thứ phát do tổn thương phổi ít nguyên phát hơn ở nhóm bệnh nhân của chúng tôi, hoặc do sự hiện diện phổ biến của các shunt trong tim còn sót lại. Sự gia tăng Cdyn có thể là một thay đổi có ý nghĩa lâm sàng đối với một số bệnh nhân và có thể giúp giảm thời gian thở máy xâm lấn.
Mục tiêu tổng thể của thủ thuật huy động là để mở các phế nang bị xẹp, tăng thể tích phổi cuối thì thở ra và cải thiện trao đổi khí. Tuy nhiên, như đã thảo luận, việc tạo ra áp lực trong lồng ngực cao trong quá trình thao tác về mặt lý thuyết có thể dẫn đến mất ổn định huyết động (4,10,14,20,21). Hiện tại, không có biện pháp theo dõi không xâm lấn cụ thể nào là chỉ số tốt nhất để đánh giá huyết động trong quá trình thủ thuật huy động, với những thay đổi về dấu hiệu sinh tồn đóng vai trò là dấu hiệu thay thế cho sự an toàn của thủ thuật huy động (40). Trong nghiên cứu của chúng tôi, không có thay đổi nào về MAP, HR hoặc CVP so với ban đầu, trong hoặc sau các thủ thuật cho thấy rằng chúng được dung nạp tốt từ quan điểm huyết động với 97% các thủ thuật huy động sử dụng cùng mức hỗ trợ co bóp cơ tim hoặc ít hơn và không có đối tượng cần tiêm nhanh chất lỏng để điều trị tình trạng hạ huyết áp trong bất kỳ thao tác nào.
Sự xuất hiện của chấn thương khí áp, bao gồm tràn khí trung thất và tràn khí màng phổi, đã được báo cáo với sự gia tăng không liên tục của áp lực đỉnh hít vào đường thở (10,27,28). Trong nghiên cứu của chúng tôi, không có sự khác biệt đáng kể về tỷ lệ tràn khí màng phổi giữa hai nhóm. Với ưu thế của các nghiên cứu về thủ thuật huy động được thực hiện ở nhóm bệnh nhân ARDS trưởng thành, có rất ít dữ liệu về kết quả ở trẻ em về tỷ lệ tử vong và thời gian thở máy. Một bài đánh giá Cochrane được thực hiện bởi Hodgson và cộng sự (41) đã chứng minh không giảm tỷ lệ tử vong hoặc thời gian thở máy sau thủ thuật huy động ở bệnh nhân ARDS trưởng thành. Trong nghiên cứu của chúng tôi, chúng tôi đã chứng minh những phát hiện tương tự ở chỗ không có sự khác biệt về tỷ lệ tử vong, thời gian thở máy hoặc LOS ở bệnh nhi tim bẩm sinh sau phẫu thuật có hoặc không có thao tác.
Có một số hạn chế trong nghiên cứu của chúng tôi. Đây là một nghiên cứu hồi cứu, đơn trung tâm, có liên quan đến một nhóm nhỏ bệnh tim ở trẻ em. Đánh giá của chúng tôi về cung lượng tim phụ thuộc vào các phép đo MAP và CVP. Chúng tôi cũng không điều tra sự xuất hiện của tình trạng tăng CO2 trong quá trình huy động. Sự căng quá mức của phế nang hở có thể xảy ra dẫn đến tăng sức cản mạch máu phổi và giảm lưu lượng máu đến phế nang, do đó làm tăng thông khí khoảng chết (21). Có một số nghiên cứu chứng minh rằng trong suốt quá trình thủ thuật huy động có sự gia tăng PaCO2, có thể cần phải điều chỉnh nhịp thở trên máy thở để duy trì thông khí phút liên tục trong suốt thủ thuật, vì sự phát triển của chứng tăng CO2 máu trong quá trình thủ thuật. có thể dẫn đến tác dụng phụ (11,34,36,41). Một cách tiếp cận nhiều mặt để theo dõi tính hiệu quả cũng như bất kỳ hậu quả tiêu cực nào của các thao tác này bao gồm thể tích phổi cuối thì thở ra, thông khí khoảng chết, độ giãn nở của phổi, capnography cũng như siêu âm tại giường sẽ có lợi (40). Nghiên cứu này được thực hiện trước cơ sở của chúng tôi bằng cách sử dụng phân tích CO2 theo thể tích để theo dõi quá trình trao đổi khí sinh lý cũng như thông khí khoảng chết trong quá trình thở máy.
6 Kết luận
Nhìn chung, nghiên cứu của chúng tôi đã chứng minh rằng các đối tượng tim mạch sau phẫu thuật ở trẻ em, có nhiều loại sinh lý tim phổi khác nhau, có thể chịu đựng được các thủ thuật huy động lặp đi lặp lại mà không có thay đổi đáng kể về huyết động hoặc kết quả bất lợi. Như trường hợp của nhiều nghiên cứu trước đây, chúng tôi không tìm thấy bất kỳ cải thiện đáng kể nào về quá trình oxygen hóa, thời gian thở máy hoặc thời gian nằm viện. Tuy nhiên, vì các thao tác huy động đã được chứng minh là một phần không thể thiếu trong các chiến lược bảo vệ phổi và mang lại lợi ích cho người lớn sau phẫu thuật tim hở, có thể các bệnh nhân nhi sau phẫu thuật tim của chúng tôi có thể được hưởng lợi từ việc tích hợp các thao tác huy động vào các chiến lược quản lý máy thở trong khi về thông khí cơ học xâm lấn. Các nghiên cứu tiền cứu trong tương lai cần được tiến hành để đánh giá thêm lợi ích và tiện ích tiềm tàng của thủ thuật huy động phổi ở bệnh nhi không mắc bệnh phổi nghiêm trọng.

