Những điều cần biết trong tim mạch can thiệp: Nong van động mạch chủ
Nguồn: Sách tim mạch can thiệp
Chủ biên: PGS.TS.BS. Phạm Mạnh Hùng
Tham gia biên soạn:
PGS.TS.BS. Nguyễn Lân Hiếu
ThS.BSNT. Nguyễn Văn Hiếu
BSCKII. Đỗ Quốc Hiển
TS.BSNT. Lê Hồng Quang
Trungtamthuoc.com -Nong van động mạch chủ là một trong những thủ thuật quan trọng trong tim mạch can thiệp. Thủ thuật này hay được làm với bệnh nhân bị hẹp van động mạch chủ. Vậy thủ thuật này được thực hiện như thế nào? Hãy cùng Trung Tâm Thuốc Central Pharmacy tìm hiểu nhé!
1 Giới thiệu chung
Hẹp động van động mạch chủ (Aortic valve stenosis) thường hay gặp nhất là thể van động mạch chủ hai lá (có 1 mép hỗn hợp), ít gặp hơn là van động mạch chủ một lá hoặc hẹp van động mạch chủ ba lá (ba mép van).
Nong van ĐMC bằng bóng qua da được mô tả lần đầu tiên vào năm 1983. Với sự cải tiến kỹ thuật can thiệp qua đường ống thông, thủ thuật đã trở thành tiêu chuẩn ở những bệnh nhân hẹp van động mạch chủ và có thể được thực hiện an toàn với tỷ lệ biến chứng thấp, tuy nhiên tỷ lệ tái phát cao (15-65%) khi theo dõi lâu dài. Hình thái van động mạch chủ và đường kính của vòng van có liên quan tới khả năng thành công của thủ thuật.
Một số nghiên cứu nhận thấy rằng sau nong van ĐMC bằng bóng, 65% bệnh nhân có thể tránh nong lại lần hai, 61% tránh phải phẫu thuật thay van động mạch chủ và 87% tránh được tử vong hoặc ghép tim 15 năm sau thủ thuật. Tuy nhiên, trường hợp bệnh nhân có chênh áp sau thủ thuật > 25 mmHg hoặc phân suất co ngắn (shortening fraction) thất trái thấp, có thể kết quả sẽ kém hơn.
Trong trường hợp bệnh nhân có van bị loạn sản nặng và hở van đáng kể, nong van bằng bóng không phải là lựa chọn ưu tiên. Phẫu thuật tách van hiện tại ít được sử dụng, trừ khi tổn thương phức tạp hơn mà nong bóng là không đủ. Phẫu thuật Ross là một lựa chọn có thể có lợi cho trẻ nhỏ.
Thay van động mạch chủ được chỉ định cho bệnh nhân thất bại khi nong van bằng bóng hoặc phẫu thuật sửa van và tình trạng tổn thương van động mạch chủ nặng gây ra giãn hoặc suy giảm chức năng tâm thu thất trái.
2 Giải phẫu bệnh
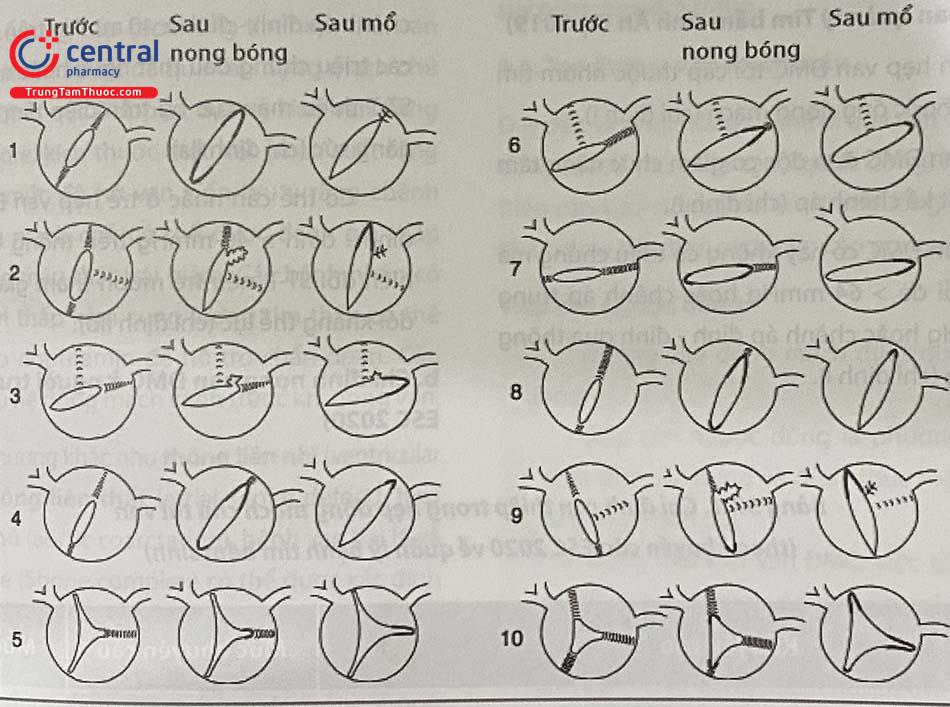
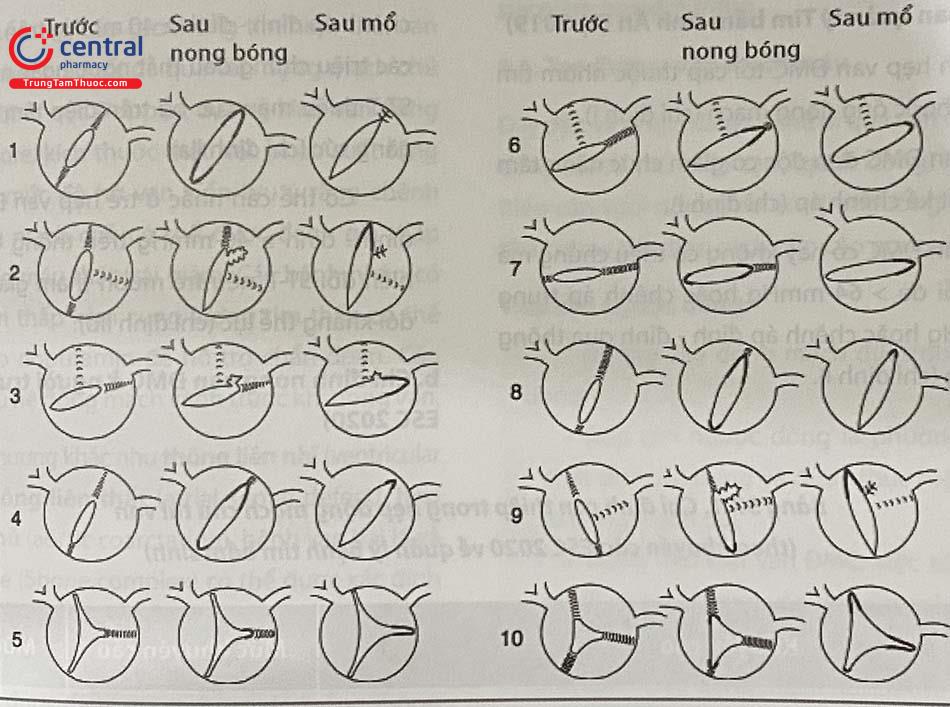
Trong hẹp van động mạch chủ (ĐMC), các lá vòng van thường bị thiểu sản với mức độ khác nhau, các lá van bị dày lên và các mép van bị dính. Van ĐMC thiểu sản hay một lá van (Hình 37.1a) thường thấy ở trẻ sơ sinh, gặp ở khoảng 10% trẻ sơ sinh và 3% trẻ lớn. Van ĐMC ba lá van (Hình 37.1b) được thấy ở 25% trẻ sơ sinh và 40% bệnh nhi lớn hơn. Phần lớn các van động mạch chủ bị hẹp có hai lá van.
Có hai dạng van động mạch chủ hai lá van: cân bằng (hay hai lá van thực tổn) và không cân bằng (hay hai lá van chức năng). Trong van ĐMC hai lá van thực tổn, hai lá van có kích thước bằng nhau với hai xoang Valsalva (Hình 37.1c).
Với tổn thương chức năng, van ĐMC mở ra như hai lá van nhưng có ba xoang, trong đó có hai xoang nối với một lá van bị dính (thực ra do hai lá riêng biệt nối với nhau do mép van không mở). Lá bị dính lớn hơn lá còn lại, do đó đây là hai lá van không cân bằng (Hình 37.1d).
Khái niệm giải phẫu cân bằng và không cân bằng rất quan trọng đối với tiên lượng kết quả khi nong van bằng bóng, có hai lý do:
Trong tổn thương dạng cân bằng cũng như trong hẹp van ĐMC ba lá van, các lỗ van thường được mở rộng bằng cách tách các lá van chức năng; trong khi trong van ĐMC hai lá không cân bằng, các lá van thường bị xé ra khỏi các mép van nguyên thuỷ (Hình 2).
Độ cứng có thể không đồng đều của lá van có kích thước khác nhau.
van một lá van; (b) van ba lá van; (c) van hai lá van cân bằng (thực tổn); (d) van hai lá van không cân bằng (chức năng)
3 Chỉ định và lực chọn điều trị
Trẻ sơ sinh hẹp khít van ĐMC và cung lượng tim thấp đòi hỏi phải hồi sức và cần duy trì prostaglandin E1 (PGE1) truyền liên tục để giữ ống động mạch không bị đóng lại. Duy trì lưu thông ống động mạch có thể khôi phục lưu lượng tuần hoàn hệ thống và tưới máu các cơ quan quan trọng. Những bệnh nhân này nên được gây mê và đặt nội khí quản trước khi thực hiện thủ thuật nong bóng van ĐMC.
Bệnh nhân có tổn thương giải phẫu van động mạch chủ mức độ hẹp nhẹ đến trung bình có thể được điều trị nội khoa tích cực bằng các thuốc giảm tiền gánh, lợi tiểu hoặc cả hai, mặc dù có thể gây ra hạ huyết áp. Các thuốc tăng co bóp như dopamine, Dobutamine và epinephrine có thể làm nặng thêm tình trạng bệnh, tuy nhiên có thể cân nhắc chỉ định trong trường hợp giảm cung lượng tim và giảm chức năng tâm thu thất trái. Trong hẹp khít van động mạch chủ, nên tránh các thuốc gây giãn mạch do có thể gây hạ huyết áp.
3.1 Chỉ định
Diện tích lỗ van ĐMC bình thường khoảng 2,0 cm2/m2 da. Hẹp van ĐMC được coi là nhẹ khi diện tích lỗ van trên 0,85 cm2/m2, hẹp vừa khi diện tích van từ 0,60 – 0,85 cm2/m2 và hẹp nặng khi diện tích van dưới 0,60 cm2/m2.
Khi cung lượng tim bình thường, hẹp nặng van ĐMC làm tăng vận tốc đỉnh (Vmax) lên ≥ 4 m/s, chênh áp trung bình 40 mmHg; hẹp vừa có vận tốc đỉnh (Vmax) lên 3,0-3,9 m/s hoặc mức chênh áp trung bình từ 20 đến 39 mmHg; nếu chênh áp trung bình < 20 mmHg được coi là hẹp nhẹ. Hẹp nhẹ van ĐMC hiếm khi phải điều trị. Tuy nhiên, hẹp van ĐMC mức độ vừa có thể tiến triển theo thời gian và bệnh nhân có thể cần chỉ định can thiệp khi lớn lên.
Đo chênh áp cần được thực hiện khi bệnh nhân nghỉ ngơi và cần loại trừ bất cứ yếu tố làm tăng cung lượng tim khi nghỉ như thiếu máu. Đối với những trường hợp ở mức độ ranh giới, nghiệm pháp gắng sức được tiến hành. Chỉ định can thiệp đối với các trường hợp có thiếu máu dưới nội tâm mạc hoặc có phản ứng hạ huyết áp.
3.1.1 Chỉ định của nong van bằng bóng ở trẻ em (theo Khuyến cáo Uỷ ban quản lý Tim bẩm sinh Ấn Độ 2019)
Trẻ sơ sinh hẹp van ĐMC tối cấp thuộc nhóm tim bẩm sinh phụ thuộc ống động mạch (chỉ định I).
Trẻ hẹp van ĐMC đơn độc có giảm chức năng tâm thu thất trái, bất kể chênh áp (chỉ định I).
Trẻ hẹp van ĐMC có hay không có triệu chứng mà có chênh áp tối đa > 64 mmHg hoặc chênh áp trung bình > 40 mmHg hoặc chênh áp đỉnh – đỉnh qua thông tim ≥ 50 mmHg (chỉ định I).
Có thể cân nhắc ở trẻ hẹp van ĐMC đơn độc có chênh áp đỉnh – đỉnh ≥ 40 mmHg trên thông tim, nếu có các triệu chứng đau thắt ngực hoặc ngất hoặc biến đổi ST-T thiếu máu cục bộ trên điện tâm đồ lúc nghỉ hoặc gắng sức (chỉ định IIa).
Có thể cân nhắc ở trẻ hẹp van ĐMC có chênh áp đỉnh – đỉnh ≥ 40 mmHg trên thông tim, dù không có biến đổi ST-T, nếu trẻ muốn tham gia các môn thi đấu đối kháng thể lực (chỉ định IIb).
3.1.2 Chỉ định nong van ĐMC ở người trưởng thành (theo ESC 2020)
Bảng 37.1. Chỉ định can thiệp trong hẹp động mạch chủ tại van (theo khuyến cáo ESC 2020 về quản lý bệnh tim bẩm sinh)
| Khuyến cáo | Mức khuyến cáo | Mức bằng chứng |
|---|---|---|
| Chỉ định can thiệp hẹp van ĐMC có triệu chứng và chênh áp cao (trung bình ≥ 40 mmHg) | I | B |
| Chỉ định can thiệp hẹp van ĐMC có triệu chứng và hẹp khít dạng “low – flow, low – gradient” (chênh áp trung bình < 40 mmHg) và EF giảm, sau khi đã loại trừ trường hợp giả hẹp van ĐMC khít | I | C |
| Chỉ định can thiệp hẹp khít van ĐMC không có triệu chứng, nhưng có triệu chứng liên quan rõ ràng tới tình trạng hẹp van ĐMC khi làm test gắng sức. | I | C |
| Chỉ định can thiệp hẹp khít van ĐMC không có triệu chứng nhưng có suy chức năng tâm thu thất trái (EF < 50%) không do nguyên nhân khác | IIa | C |
| Có thể cân nhắc can thiệp hẹp khít van ĐMC không có triệu chứng nhưng có tình trạng tụt huyết áp dưới mức ban đầu khi test gắng sức | IIa | C |
Có thể chỉ định can thiệp ở bệnh nhân không có triệu chứng EF bảo tồn và không có bất thường khi gắng sức nhưng nguy cơ phẫu thuật thấp và có kèm ít nhất một trong những đặc điểm sau:
| IIa | C |
Chú thích: ĐMC: động mạch chủ; EF: Phân suất tống máu; Vmax: Vận tốc đỉnh.
3.2 Chẩn đoán hình ảnh trước thủ thuật
Siêu âm tim có thể cung cấp các thông tin: hình thái van động mạch chủ, chênh áp tối đa qua van động mạch chủ tức thời và trung bình qua Doppler, đường kính van động mạch chủ và Z-score, kích thước thất trái, phân suất tống máu thất trái, và mức độ hở van. Cần lưu ý rằng chênh áp qua van động mạch chủ có thể được đánh giá thấp do phân suất tống máu thất trái giảm. Các bệnh nhân có chênh áp qua van thấp kèm cung lượng tim thấp có thể làm nghiệm pháp dobutamin để hỗ trợ chẩn đoán. Cần đánh giá giải phẫu hệ động mạch vành trước khi nong van.
Ngoài ra, các tổn thương khác như thông liên nhĩ (ventricular septal defect), thông liên thất (atrial septal defect), hẹp eo động mạch chủ (aortic coarctation), bệnh van hai lá và tổn thương Shone (Shone complex) có thể được xác định bằng siêu âm tim. Những tổn thương nói trên có thể ảnh hưởng đến chiến lược điều trị, như chênh áp van động mạch chủ có thể được đánh giá quá cao do luồng thông (shunt) qua ống động mạch; trường hợp này nên can thiệp ống động mạch trước với bệnh nhân có hẹp nhẹ van ĐMC.
4 Lựa chọn bóng nong van
Nong van động mạch chủ bằng bóng có thể gây hở van cấp do rách mép van, xé hoặc thủng lá van, do đó biến chứng có thể làm cho việc phẫu thuật sửa chữa lại thêm khó khăn hơn. Lựa chọn bóng quá lớn (oversize) là một nguy cơ gây ra hở van động mạch chủ.
Tỷ lệ bóng/đường kính vòng van cần nhỏ hơn 1:1. Bắt đầu với đường kính bóng khoảng 80% vòng van động mạch chủ và tăng kích thước thêm 1
Chiều dài bóng phù hợp sẽ cho phép nong van động mạch chủ an toàn mà không đè lên dây chằng van hai lá. Thường chọn chiều dài bóng 20 mm ở trẻ sơ sinh, 30 mm ở trẻ lớn và 40 mm ở người lớn.
Bệnh nhi là trẻ nhỏ nên được gây mê nội khí quản; theo dõi liên tục nhịp tim, huyết áp, nhịp thở và độ bão hoà oxy. Đối với trẻ lớn hơn có thể áp dụng các phương pháp an thần thông thường. Đối với người lớn, bệnh nhân có thể chỉ cần gây tê tại chỗ. Đồng thời, phải chuẩn bị máy khử rung tim và thuốc hồi sức tim phổi để sẵn sàng xử trí rung thất hoặc ngừng tim trong quá trình nong van do cung lượng tim bị suy giảm nghiêm trọng.
5 Quy trình kỹ thuật nong van động mạch chủ
5.1 Tạo đường vào mạch máu
Dây dẫn và ống thông có thể đi qua van động mạch chủ từ động mạch chủ (tiếp cận ngược dòng) hoặc tâm thất trái (tiếp cận xuôi dòng), do đó vị trí đường vào mạch máu sẽ khác nhau tùy theo cách tiếp cận nong van.
5.1.1 Tiếp cận ngược dòng:
Đường vào động mạch đùi trong tiếp cận ngược dòng:
Tiếp cận ngược dòng là phương pháp phổ biến nhất được sử dụng và được thực hiện qua đường vào từ động mạch đùi.
Trong hẹp khít van ĐMC, việc xác định vị trí động mạch và tạo đường vào động mạch đùi có thể là một thách thức với bác sĩ can thiệp. Do đó, siêu âm mạch xác định vị trí động mạch đùi có thể hữu ích trong quá trình chọc mạch.
Các biến chứng mạch máu có thể xảy ra tại vị trí chọc vào động mạch đùi, đặc biệt ở trẻ sơ sinh, do đó cần thận trọng trong quá trình tạo đường vào mạch máu. Đôi khi có thể cần sự hỗ trợ của bác sĩ ngoại khoa để mở mạch tạo đường vào mạch máu.
Đường vào động mạch rốn hoặc động mạch cảnh chung phải (hoặc động mạch nách phải): có thể được sử dụng ở trẻ sơ
5.1.2 Tiếp cận xuôi dòng:
Đôi khi, dây dẫn không thể đi qua tổn thương van hẹp rất khít. Tiếp cận xuôi dòng là một giải pháp với đường vào từ tĩnh mạch đùi hoặc tĩnh mạch rốn (đi qua thông liên nhĩ hoặc thông liên thất để vào buồng thất trái và đi lên động mạch chủ).
Mặc dù hạn chế được nguy cơ tổn thương động mạch đùi hoặc thủng van ĐMC, cách tiếp cận xuôi dòng có thể làm tổn thương van hai lá.
5.1.3 Lưu ý:
Trẻ sơ sinh thường sử dụng sheath 4 Fr, với trẻ lớn hơn và người lớn sử dụng introducer sheath phụ thuộc vào kích thước bóng được chọn.
Tạo thêm một đường tĩnh mạch đùi để đặt máy tạo nhịp tạm thời ở buồng thất phải trong trường hợp hẹp khít van ĐMC (nếu cần).
Sau khi tạo đường vào mạch máu, cho Heparin liều 50-100 UI/kg, đảm bảo thời gian đông máu hoạt hóa (ACT) khoảng 250 – 300 giây.
5.2 Đánh giá huyết động và giải phẫu van động mạch chủ
Đánh giá huyết động bao gồm: đo chênh áp qua van động mạch chủ và chụp gốc động mạch chủ. Trường hợp đo đồng thời có được áp lực trong tâm thất trái và động mạch chủ lên. chênh áp qua van động mạch chủ sẽ được đo chính xác.
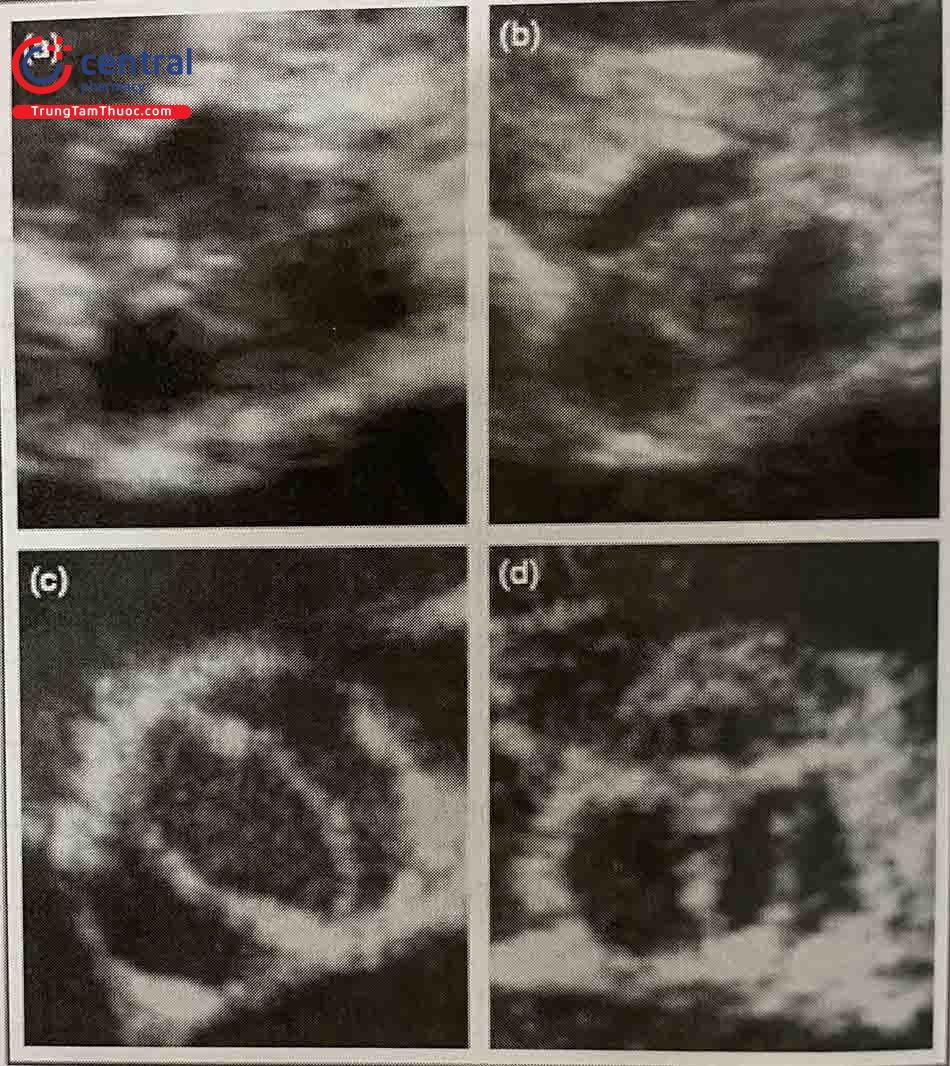
Thông thường, chụp động mạch chủ được thực hiện bằng cách sử dụng ống thông pigtail hoặc ống thông có lỗ bên đặt ngay phía trên xoang động mạch chủ. Các chi tiết về giải phẫu và đường kính vòng van động mạch chủ được xác định bởi góc thẳng mặt (AP) và nghiêng trái (Hình 37.3).
mạch chủ lên, chênh áp qua van động mạch chủ sẽ được đo chính xác nhất
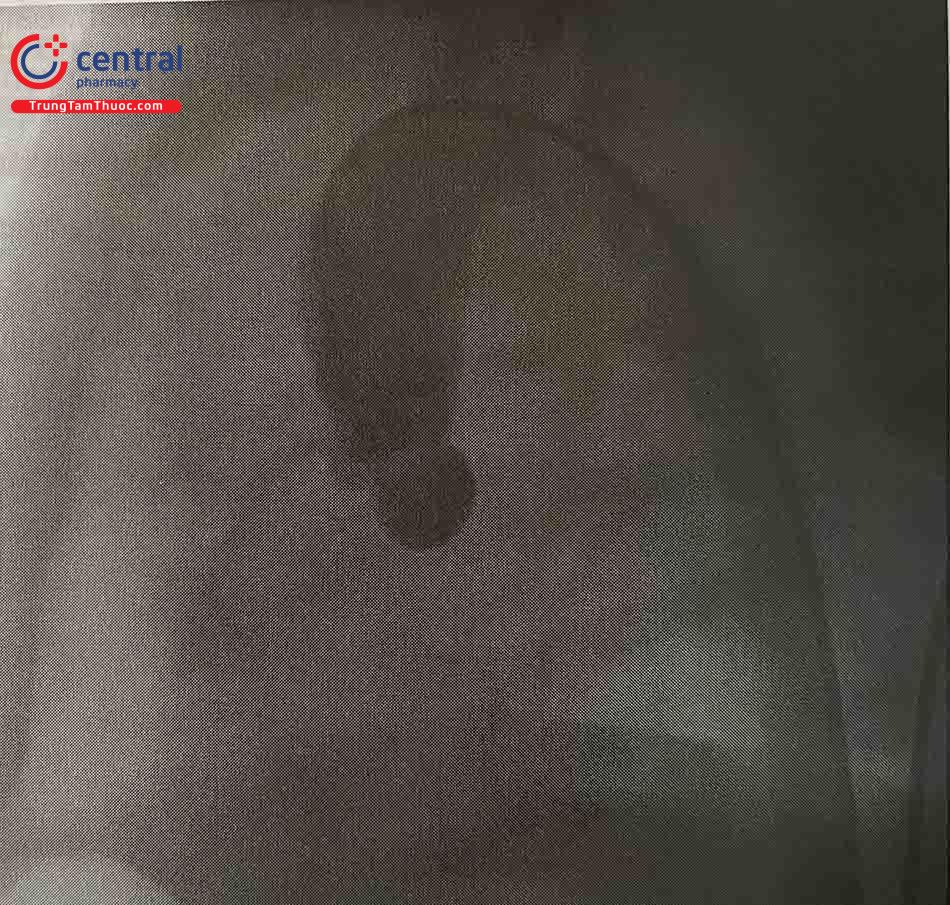
Trường hợp bệnh nhân có trạng thái huyết động không ổn định như tụt huyết áp và chức năng thất trái giảm nặng, không cần chụp động mạch chủ mà có thể tiến hành can thiệp nong van ĐMC luôn.
Siêu âm tim qua thành ngực được sử dụng để quan sát hình thái van động mạch chủ, định lượng mức độ hẹp van động mạch chủ và đo đường kính vòng van động mạch chủ.

5.3 Các kỹ thuật nong van động mạch chủ
5.3.1 Kỹ thuật sử dụng một bóng
Sử dụng ống thông (vành phải Judkins – JR hoặc ống thông MP), vượt qua van động mạch chủ bằng cách sử dụng dây dẫn ái nước (0,014” dây dẫn mạch vành tiêu chuẩn ở trẻ sơ sinh, 0,018’’ ở trẻ nhỏ, 0,035” dây dẫn đầu cong ở trẻ lớn và người lớn).
Thao tác hết sức nhẹ nhàng và cẩn thận để tránh không gây tổn thương khi đưa dây dẫn qua các lá van.
Một điểm quan trọng khác là đảm bảo rằng dây dẫn không vào trong động mạch vành.
Dòng phụt ngược lên động mạch chủ lên có thể dùng để gợi ý hướng đi, giúp việc lái dây dẫn vào buồng thất trái thuận lợi hơn.
Tráo đổi dây ái nước cho một loại dây khác (0,014” dây dẫn mạch vành ở trẻ sơ sinh, 0,035” dây dẫn tiêu chuẩn ở trẻ em, dây dẫn cứng 0,035” ở trẻ lớn và người lớn) sẽ được sử dụng cho thủ thuật. Dây được đặt trong mỏm thất trái dọc theo vách liên thất, phía trước với hệ thống dây chằng van hai lá.
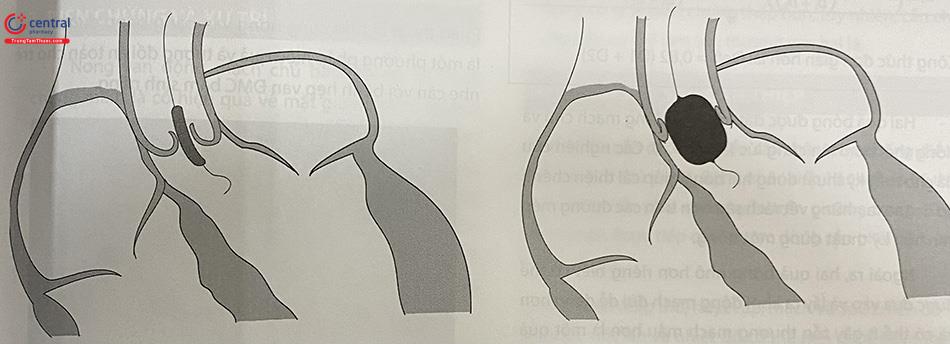
5.3.1.1 Kỹ thuật nong bóng:
Khi có bóng nong phù hợp, đưa hệ thống bóng vào người bệnh nhân qua dây dẫn tới van ĐMC. Phối hợp hình ảnh chụp buồng thất phải để xác định vị trí hệ thống bóng.
Bóng được nhanh chóng bơm lên với dung dịch cản quang pha loãng (thông thường tỷ lệ một cản quang: 2 hoặc 3 phần NaCl 0,9%). Áp lực bơm tăng dần đạt mức áp lực theo khuyến cáo, rồi sau đó nhanh chóng xả bóng. Cần giữ chắc bóng để vị trí eo ở giữa của quả bóng. Khi lên bóng, eo bóng nở ra là dấu hiệu van vừa được nong tách
Thời gian bơm bóng lên càng ngắn càng tốt (không quá 10 giây), thường bơm dừng khi eo bóng nở hết. Sau đó xuống bóng nhanh chóng.
Lưu ý: Với trường hợp hẹp van ĐMC nặng nên dùng máy tạo nhịp vượt tần số (300-400 nhịp/phút) để có được khoảng ngừng tim để đưa được dây dẫn qua van ĐMC hoặc trong lúc bơm bóng để nong van ĐMC.

5.3.2 Kỹ thuật sử dụng hai bóng
Ngoại trừ việc sử dụng hai ống thông riêng biệt để đi ngược chiều qua van động mạch chủ, kỹ thuật sử dụng hai bóng đôi được thực hiện giống như kỹ thuật sử dụng một bóng. Điểm bất lợi của kỹ thuật này là phải sử dụng hai hệ thống dây dẫn qua van ĐMC có thể khiến thời gian thủ thuật kéo dài. Kích thước hiệu dụng (effective diameter) khi sử dụng 2 bóng với kích thước D1 và D2 có thể được tính toán theo công thức sau:

Hai quả bóng được đặt trên van động mạch chủ và đồng thời bơm lên cùng lúc (Hình 7). Các nghiên cứu đã cho thấy kỹ thuật dùng hai bóng giúp cải thiện chênh áp do tạo ra những vết rách sâu hơn trên các đường mép van hơn kỹ thuật dùng một bóng.
Ngoài ra, hai quả bóng nhỏ hơn riêng biệt có thể được đưa vào và lấy ra khỏi động mạch đùi dễ dàng hơn và có thể ít gây tổn thương mạch máu hơn là một quả bóng lớn.
Thứ ba, kỹ thuật này mở rộng phạm vi kích thước vòng van có thể đạt được theo độ giãn của bóng. Nó cho phép vòng van giãn nở hiệu quả đối với van động mạch chủ có đường kính ≤ 31
Cuối cùng, bơm hai quả bóng nhỏ hơn cạnh nhau có ít rủi ro gây chặn hoàn toàn dòng chảy trong thất trái so với bơm một quả bóng lớn.

5.3.3 Kỹ thuật hybrid
Để giảm các biến chứng của kỹ thuật nong bóng qua da, phẫu thuật hybrid có thể tiến hành thông qua động mạch chủ lên, qua phẫu thuật cắt đường giữa xương ức được thực hiện ở trẻ sơ sinh bị hẹp van ĐMC bẩm sinh nặng (Hình 37.8).
Ưu điểm rõ ràng bao gồm kích thước rộng của sheath động mạch và bóng, van được nong hiệu quả, không có biến chứng mạch máu ngoại biên, ít tiếp xúc với tia, không cần đặt máy tạo nhịp tạm thời, ép tim trực tiếp và nếu cần thiết có thể tuần hoàn ngoài cơ thể.
Phẫu thuật hybrid cùng nong van bằng bóng dường như là một phương pháp hiệu quả và tương đối an toàn cho trẻ nhẹ cân với bệnh hẹp van ĐMC bẩm sinh nặng.
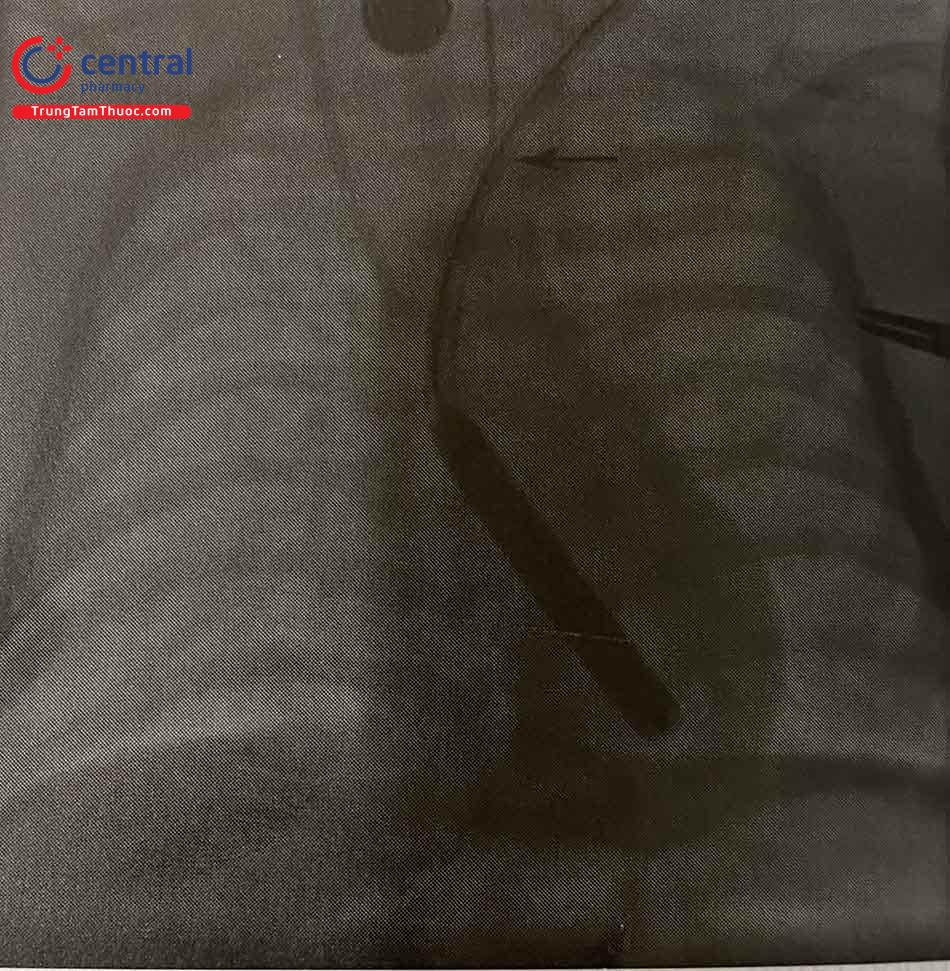
6 Tiêu chí đánh giá thành công thủ thuật
Đánh giá huyết động sau nong: được thực hiện lại bằng phương pháp chụp động mạch chủ và siêu âm tim.
Kết quả thủ thuật lý tưởng:
- Giảm mức độ hẹp (chênh áp qua van < 30 mmHg) mà không bị hở van động mạch chủ từ trung bình đến nặng.
- Không có biến chứng có ý nghĩa.
7 Biến chứng và xử trí
Nong van động mạch chủ bằng bóng đã được chứng minh là có hiệu quả về mặt giảm chênh áp qua van và hạn chế hở van. Tuy nhiên, bóng khi được bơm tối đa có thể chặn hoàn toàn lưu lượng máu trong động mạch chủ, ngăn sự tống máu của thất trái và gây ra rung tâm thất thậm chí gây tử vong, rối loạn chức năng tâm thu thất trái và suy tim. Tỷ lệ tử vong sớm là khoảng 4% và tỷ lệ biến chứng dường như liên quan đến tuổi của bệnh nhân và loại tổn thương.
Trẻ sơ sinh có tỷ lệ biến chứng cao hơn và kết quả trung hạn kém hơn so với trẻ lớn hơn sau thủ thuật. Hở van động mạch chủ là một biến chứng quan trọng. Khoảng 15% bệnh nhân có hở van động mạch chủ trung bình hoặc nặng sau can thiệp.
Tỷ lệ biến chứng đường vào mạch máu vẫn là vấn đề sau nong van bằng bóng động mạch chủ, đặc biệt là ở trẻ sơ sinh sử dụng tiếp cận từ động mạch đùi.
Rối loạn nhịp tim: Nhịp chậm thoáng qua, block nhánh trái trên điện tâm đồ, ngoại tâm thu, tổn thương van hai lá hoặc tụt huyết áp có thể xảy ra khi bơm bóng nong van ĐMC.
Đôi khi, dây dẫn có thể đi vào trong động mạch vành trái trông giống như nằm trong tâm thất trái, đặc biệt là ở góc thẳng mặt. Dây dẫn cần được chắc chắn vị trí trước khi đưa ống thông ở góc chính diện và góc bên, đồng thời thao tác nên được đưa nhẹ nhàng và rút vào ống thông để tránh làm tổn thương van hoặc động mạch vành.
Bóng bị vỡ có thể dẫn đến thuyên tắc khí. Khi chuẩn bị còn cần cẩn thận loại bỏ tất cả khí trong bóng. Bên cạnh đó, điều quan trọng là cần cố định bóng và
tránh đạt đến áp lực vỡ định mức của bóng khi tiến hành nong van bằng bóng..
Nhiều biến chứng này hiện nay có thể phòng ngừa được với các cải tiến kỹ thuật và kinh nghiệm tốt hơn. Kỹ thuật dùng hai bóng sử dụng ống thông nhỏ hơn, ít tổn thương mạch máu hơn, làm giảm sự tắc nghẽn trong đường ra của tâm thất trái trong quá trình bơm bóng, giúp làm giảm tỷ lệ mắc một số loại rối loạn nhịp trong thủ thuật. Ngoài việc giảm chênh áp lớn hơn, một số báo cáo cho thấy tỷ lệ hở van động mạch chủ thấp hơn so với kỹ thuật dùng một bóng. Thông thường, tiếp cận ngược dòng có tỷ lệ biến chứng thấp hơn, tuy nhiên, cần chú ý dây dẫn có thể làm tổn thương van hai lá.
8 Chăm sóc sau can thiệp
Bệnh nhân cần được chuyển cẩn thận đến phòng điều trị tích cực sau thủ thuật. Bệnh nhân tiến hành theo kỹ thuật xuôi dòng cần phải nằm ngửa trên giường trong 12 giờ. Bệnh nhân được tiếp cận ngược dòng cần phải nằm ngửa trong 24 giờ.
Theo dõi sát nhịp thở, huyết áp, mạch và SpO2: nên đo mỗi 30 phút một lần và nhiệt độ cơ thể nên được kiểm tra sau mỗi 4 giờ. Sau 6 giờ, các dấu hiệu quan trọng nên được theo dõi mỗi giờ. Sau 72 giờ, các dấu hiệu quan trọng nên được thực hiện sau mỗi 4 giờ.
Bệnh nhân cần được theo dõi chặt chẽ các dấu hiệu hạ huyết áp tư thế đứng và rối loạn nhịp tim. Đồng thời không nên vận động gắng sức trong vòng 72 giờ sau phẫu thuật. Đối với bệnh nhân người lớn sử dụng những introducer sheath lớn, có thể sử dụng các dụng cụ đóng mạch như Angio-Seal® (Quinton), VasoSeal (Datascope).
9 Kết quả can thiệp sau một số nghiên cứu
Nong van động mạch chủ bằng bóng qua da đem lại những kết quả rất khác nhau tùy theo lứa tuổi.
5.3.4 Ở trẻ sơ sinh:
Các dữ liệu được thu thập chủ yếu thông qua các tổng kết hồi cứu từ những trung tâm đơn lẻ. Trong 1 nghiên cứu của McElhinney và cộng sự được tiến hành trên 113 trẻ em ≤ 60 ngày tuổi được can thiệp nong van ĐMC qua da từ năm 1985 đến năm 2002. Tỷ lệ tử vong sớm đã giảm từ 22% trong giai đoạn 1985 đến 1993 xuống còn 4% trong giai đoạn từ 1994 đến 2002. Sau thủ thuật mức độ giảm tương đối chênh áp qua van là 54% và có 15% bệnh nhi có hở chủ có ý nghĩa. Những bệnh nhân có cấu trúc thất trái nhỏ (vòng van ĐMC, thể tích cuối tâm trương thất trái) được trở lại bình thường trong một đến hai năm. Trong số 91 bệnh nhân sống sót với tuần hoàn 2 thất, tỷ lệ sau 5 năm gặp hở từ vừa đến nặng van ĐMC là 65%, tái can thiệp do hẹp chủ hoặc do hở chủ là 48% và thay van là 84%. Phần lớn việc tái can thiệp được thực hiện trong năm đầu tiên.
Trong một nghiên cứu khác của tác giả Han và cộng sự đánh giá 53 bệnh nhân được nong van động mạch chủ khi ≤ 30 ngày tuổi (trung bình là 3,5 ngày) từ năm 1994 đến năm 2004. Trong khoảng thời gian theo dõi 3,2 năm có 7 trường hợp tử vong (21%). Tình trạng tăng sinh sợi đàn hồi nội mạc thất trái là yếu tố nguy cơ làm tăng tỷ lệ tử vong. Tái can thiệp được tiến hành ở 31 bệnh nhân. Những bệnh nhân có đường kính vòng van nhỏ có nguy cơ cần phẫu thuật thay van. Một báo cáo cho thấy có sự phát triển đồng đều các cấu trúc tim trái như vòng van ĐMC, xoang ĐMC và kích thước buồng thất trái, tuy nhiên kích thước van hai lá nhỏ hơn bình thường so với diện tích cơ thể. Một biến chứng khác được ghi nhận sau thủ thuật nong van ĐMC bằng bóng ở trẻ sơ sinh là tổn thương thành ĐMC tuy nhiên ít liên quan đến tỷ lệ tử vong.
5.3.5 Đối với trẻ em và thanh thiếu niên:
Nghiên cứu được tiến hành ở 509 bệnh nhân đánh giá kết quả dài hạn của thủ thuật nong van ĐMC với chẩn đoán hẹp van ĐMC bẩm sinh (phần lớn là hẹp van ĐMC đơn thuần) với độ tuổi trung bình là 2,4 tuổi (từ 1 ngày tuổi đến 40,5 tuổi) từ năm 1985 đến năm 2008 tại Bệnh viện Nhi Khoa Boston trong thời gian theo dõi trung bình là 9,3 năm. Tỷ lệ sống tại thời điểm sau 5, 10 và 20 năm lần lượt là 95, 93 và 88%. Chênh áp đỉnh qua van
giảm đáng kể sau khi nong bóng, với mức giảm trung bình là 35 mmHg. Hở chủ vừa đến nặng gặp ở 14% bệnh nhân, bệnh nhân > 11 tuổi có nguy cơ bị hở chủ cao hơn bệnh nhân nhỏ tuổi. Tái can thiệp được thực hiện ở 44% bệnh nhân (n = 225), bao gồm nong van ĐMC lặp lại ở 115 bệnh nhân (23%), 65 bệnh nhân được sửa van động mạch chủ (13%) và 116 bệnh nhân được thay van ĐMC (23%). Tỷ lệ sống sót mà không cần can thiệp van động mạch chủ lần lượt là 89, 72, 65 và 27% sau 1, 5, 10 và 20 năm. Khi phân tích đa biến, mức độ chênh áp sau nong van càng thấp và mức độ hở van càng nhẹ thì thời gian bệnh nhân cần phải thay van ĐMC càng lâu hơn, nhưng không liên quan đến tuổi, mức độ nặng của hẹp chủ trước thủ thuật hoặc năm tiến hành thủ thuật.
Những kết quả tương tự cũng được ghi nhận trong một tổng kết gồm 272 bệnh nhân (độ tuổi từ 1 ngày đến 30,5 tuổi) được nong van ĐMC từ năm 1985 đến năm 2009 tại Bệnh viện Nhi Khoa Texas, Hoa Kỳ. Tỷ lệ sống sót khi không phẫu thuật lần lượt là 89, 87 và 81% ở 10, 15 và 20 năm sau thủ thuật, với thời gian theo dõi trung bình là 5,8 năm. Tử vong (n = 22) và thay van (n = 2) xảy ra ở thời điểm trung bình là 0,44 năm sau thủ thuật.
10 Theo dõi sau can thiệp
Hẹp van ĐMC bẩm sinh là một bệnh lý cần phải theo dõi kéo dài suốt cuộc đời bệnh nhân và gia đình bệnh nhân nên biết thủ thuật được thực hiện nhằm mục đích giảm nhẹ quá trình bệnh.
Tất cả bệnh nhân nên được theo dõi định kỳ bằng điện tâm đồ và siêu âm tim trong 1 tháng, 3 tháng, 6 tháng và mỗi năm sau khi làm thủ thuật. Kiểm tra siêu âm tim và holter điện tim ở trẻ lớn và người lớn rất hữu ích để đánh giá chức năng và phát hiện các rối loạn nhịp tim.
11 Tài liệu tham khảo
1. WeberHS (2006) Catheter management of aortic valve stenosis in neonates and children. Catheter Cardiovasc Interv 67(6): 947–955.
2. Maskatia SA, Ing FF, Justino H etal (2011) Twenty-five year experience with balloon aortic valvuloplasty for congenital aortic stenosis. Am J Cardiol 108(7):1024–1028.
3. Saxena A., et al. (2019) Indian guidelines for indications and timing of intervention for common congenital heart diseases: Revised and updated consensus statement of the Working group on management of congenital heart diseases. Ann Pediatr Card;12:254‐286.
4. Helmut Baumgartner, Julie De Backer, Sonya V Babu-Narayan et al, ESC Scientific Document Group, 2020 ESC Guidelines for the management of adult congenital heart disease: The Task Force for the management of adult congenital heart disease of the European Society of Cardiology (ESC), European Heart Journal, https://doi.org/10.1093/eurheartj/ehaa554.
5. Gianfranco Butera, Massimo Chessa, Andreas Eicken, John Cardiac Catheterization for Congenital Heart Disease: From Fetal Life to Adulthood (2015). Springer-Verlag Mailand.
6. Reich O, Tax P, Marek J et al. Long term results of percutaneous balloon valvuloplasty of congenital aortic stenosis: independent predictors of Heart 2004; 90: 70–6.
7. Solymar L, Sudow G, Berggren H, Eriksson B. Balloon dilation of stenotic aortic valve in children. An intraoperative study. J Thorac Cardiovasc Surg 1992; 104: 1709–13.
8. Lababidi Z. Aortic balloon valvuloplasty. Am Heart J 1983; 106: 751–2.

