Tim mạch can thiệp: Mở và đóng đường vào mạch máu
Nguồn: Sách tim mạch can thiệp
Chủ biên: PGS.TS.BS. Phạm Mạnh Hùng
Tham gia biên soạn:
PGS.TS.BS. Phạm Mạnh Hùng
TS.BSNT. Đinh Huỳnh Linh
ThS.BSNT. Lê Tuấn Minh
TS.BSNT. Nguyễn Mạnh Quân
Trungtamthuoc.com -Trong mọi thủ thuật tim mạch xâm nhập thì bước mở đường vào mạch máu và bước đóng đường vào mạch máu là hai bước rất quan trọng, đồi hỏi độ chính xác cao vì vậy bài viết này sẽ nói về những vấn đề liên quan khi mở và đóng đường vào mạch máu trong tim mạch can thiệp. Cùng Trung Tâm Thuốc Central Pharmacy tìm hiểu nhé!
1 Đại cương
Mở đường vào mạch máu là bước đầu tiên trong mọi thủ thuật tim mạch xâm nhập (gồm cả chẩn đoán và can thiệp). Bước này đòi hỏi độ chính xác cao do nguy cơ chảy máu và liên quan tới các thuốc chống huyết khối mà người bệnh đang sử dụng. Bên cạnh đó, lựa chọn đường vào mạch máu và kích cỡ sheath nên dựa theo đặc điểm giải phẫu của từng người bệnh, tình trạng bệnh lý (như bệnh mạch máu ngoại biên) và yêu cầu của kỹ thuật can thiệp.
Hầu hết các phương pháp mở đường vào mạch máu ngày nay đều áp dụng theo nguyên tắc của kỹ thuật Seldinger. Kỹ thuật này đã được bác sĩ điện quang người Thụy Điển tên Sven Ivar Seldinger giới thiệu vào năm 1953, giúp cho việc tiếp cận đường vào mạch máu và các tạng rỗng một cách an toàn. Trong thời kỳ trước đó, cần phải phẫu thuật bộc lộ mạch máu hoặc dùng dùi chọc (trocar) để tạo đường đưa các thiết bị vào cơ thể người bệnh, do đó sang chấn nhiều hơn và thường có nguy cơ tai biến cao.
Kỹ thuật Seldinger thường được áp dụng cho chụp mạch, dẫn lưu ở khoang ngực, đặt đường truyền tĩnh mạch ngoại biên hoặc trung tâm, và một số các thủ thuật y khoa khác. Kỹ thuật bao gồm các bước: chọc mạch hoặc các khoang bằng kim nhọn có lòng rỗng, đưa dây dẫn đầu mềm qua kim và rút kim ra; đẩy các loại ống thông theo dây dẫn vào; rút dây dẫn khi ống thông đã vào đúng vị trí.
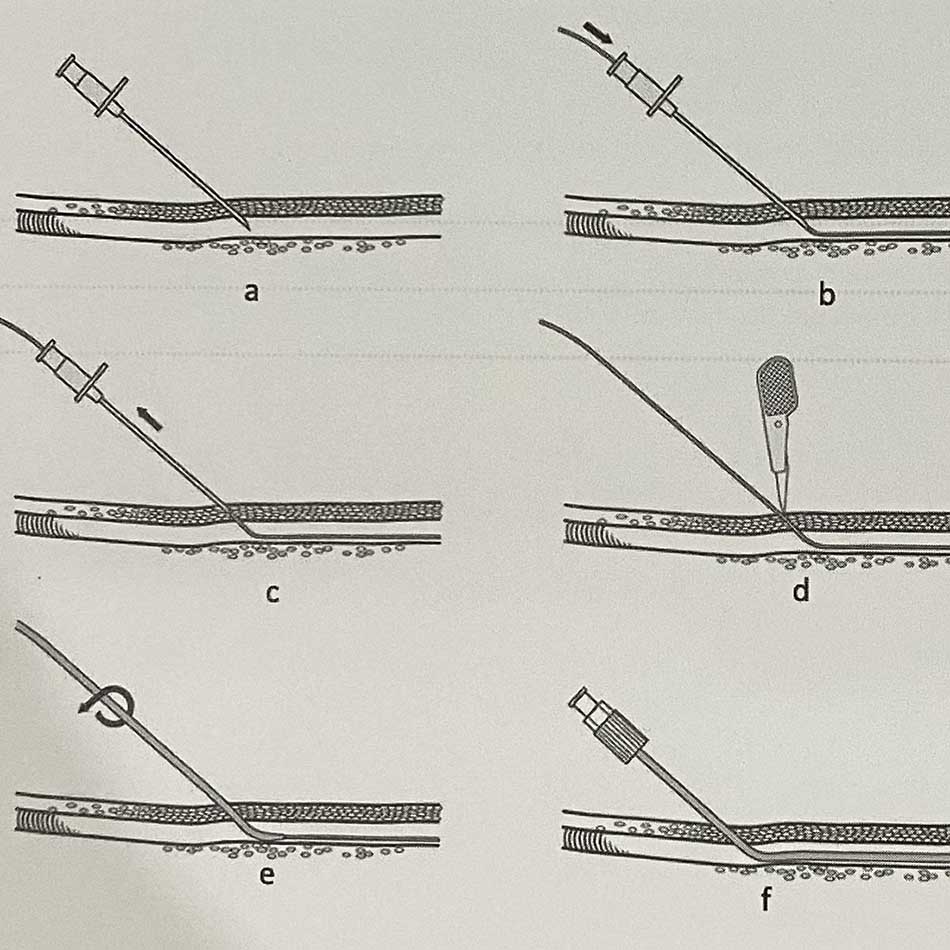
(a: dùng kim chọc mạch; b: luồn dây dẫn theokim vào lòng mạch; c: rút kim và giữ lại dây dẫn; d: trích rạch da để mở rộng đường vào; e: đưa ống thông trượt theo dây dẫn; f: đặt ống thông đặt trong lòng mạch, rút dây dẫn).
2 Đường vào động mạch
2.1 Đường vào động mạch đùi
Đường vào động mạch đùi đã là lựa chọn tiêu chuẩn cho can thiệp động mạch vành (ĐMV) và mạch máu ngoại biên trong nhiều thập kỷ. Tuy nhiên, trong những năm gần đây, đường vào động mạch quay được sử dụng nhiều hơn trong cả thủ thuật chẩn đoán và can thiệp ĐMV, do giảm đáng kể biến chứng chảy máu và tử vong.
2.1.1 Kỹ thuật chọc động mạch đùi
2.1.1.1 Xác định vị trí
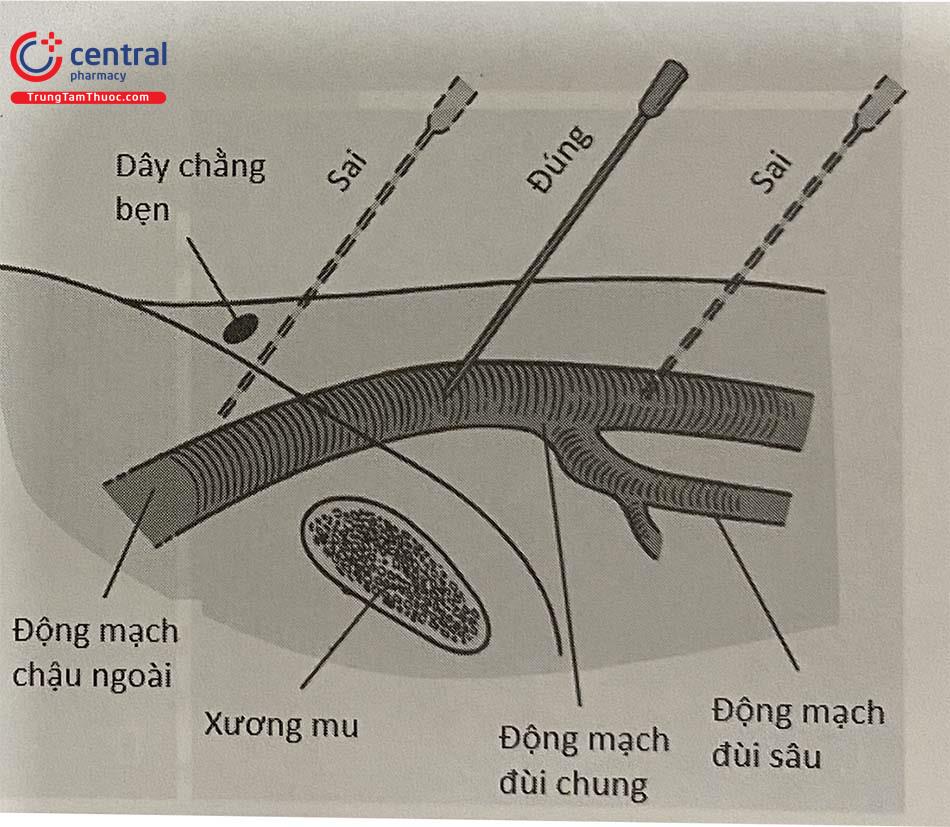
Vị trí thích hợp để chọc mạch đùi là động mạch đùi chung đoạn phía trên chỗ chia động mạch đùi nông, đùi sâu và phía dưới động mạch thượng vị dưới. Phần này có vị trí tương đối cố định trên chỏm xương đùi, vì thế dễ ép cầm máu sau thủ thuật. Nếu chọc mạch quá thấp, có thể chọc vào động mạch đùi nông, dẫn đến khó ép cầm máu và hình thành khối giả phình. Ở vị trí thấp, động mạch cũng chạy sát tĩnh mạch, nên chọc mạch thấp cũng làm tăng nguy cơ thông động – tĩnh mạch đùi sau thủ thuật (xem thêm mục 2.4, phần biến chứng: Rò động-tĩnh mạch). Ngược lại, chọc mạch quá cao phía trên động mạch thượng vị dưới sẽ làm tăng nguy cơ chảy máu sau phúc mạc không được phát hiện.
Không nên sử dụng dây chằng bẹn làm mốc để chọc mạch do dây chằng bẹn thường ở thấp hơn so với chỏm xương đùi, đặc biệt ở người béo. Màn tăng sáng được khuyến cáo để đánh dấu vị trí chọc động mạch đùi bất cứ lúc nào thực hiện thủ thuật.
2.1.1.2 Chuẩn bị bệnh nhân
Bộc lộ vùng da rộng phía trước trong đoạn gần đùi, mở rộng lên cả phía trên dây chằng bẹn.
Cạo sạch lông vùng da này.
Sát khuẩn vùng da bằng cồn, Povidone-iodine hoặc
Cô lập vị trí chọc mạch bằng toan vô khuẩn.
2.1.1.3 Kỹ thuật
Áp dụng kỹ thuật Seldinger với kim chọc mạch 18 hoặc 20G.
Lưu ý rằng nếu mở đường vào ĐM quay có thể dùng kỹ thuật chọc 2 thành (through-and-through, xem mục 2.2) thì với ĐM đùi, cần chọc 1 thành vì sẽ giảm nguy cơ chảy máu từ nhiều vết chọc; giảm chảy máu sau đóng mạch bằng dụng cụ.
Vị trí chọc kim trên da cũng nên thấp hơn 1-2 cm so với vị trí đánh dấu. Góc kim khoảng 60 độ so với mặt da hướng về phía đầu.
Đối với những trường hợp can thiệp nhiều thì trong các ngày khác nhau, đường vào động mạch đùi đối bên có thể xem xét, trong khi chọc lại động mạch đùi cùng bên có nguy cơ chảy máu hoặc nhiễm trùng.
Với những trường hợp đã đóng mạch bằng dụng cụ trước đó, nên cân nhắc có nên chọc lại động mạch đùi cùng vị trí hay không. Những vị trí đóng mạch bằng Starclose hoặc Perclose có thể chọc lại ngay mặc dù có xác suất nhỏ đi qua giữa chỗ kẹp của dụng cụ đóng mạch. Nếu bệnh nhân được đóng mạch bằng Angioseal, không chọc lại động mạch đùi trong vòng 90 ngày.
2.1.2 Kỹ thuật chọc động mạch đùi với kim nhỏ (Micropuncture techniquae)
Kỹ thuật được thực hiện dưới màn huỳnh quang cải thiện sự an toàn và chính xác đường vào động mạch đùi, giảm nguy cơ chấn thương động mạch, đặc biệt khi sử dụng dụng cụ kích thước lớn. Bộ dụng cụ gồm: kim chọc mạch 18 hoặc 21G, dây dẫn 0,018”, sheath 4Fr hoặc 5Fr với que nong bên trong. Sheath kích cỡ lớn hơn sẽ được đưa vào sau khi chụp xác định vị trí lỗ vào mạch máu.
Các bước thực hiện kĩ thuật bao gồm :
Sau khi mở đường vào mạch máu bằng kim nhỏ 21G.
Chụp động mạch đùi với 3 ml thuốc cản quang qua kim chọc mạch hoặc qua sheath 4 Fr để xác định vị trí chọc mạch chính xác hay chưa.
Nếu vị trí chọc mạch quá cao hoặc thấp, rút ống thông nhỏ, ép 3 – 5 phút và lặp lại bước trên.
Nếu vị trí chọc mạch chính xác, luồn dây dẫn 0,035 inch, rút sheath 4Fr ra và đưa sheath 6-8 Fr vào.
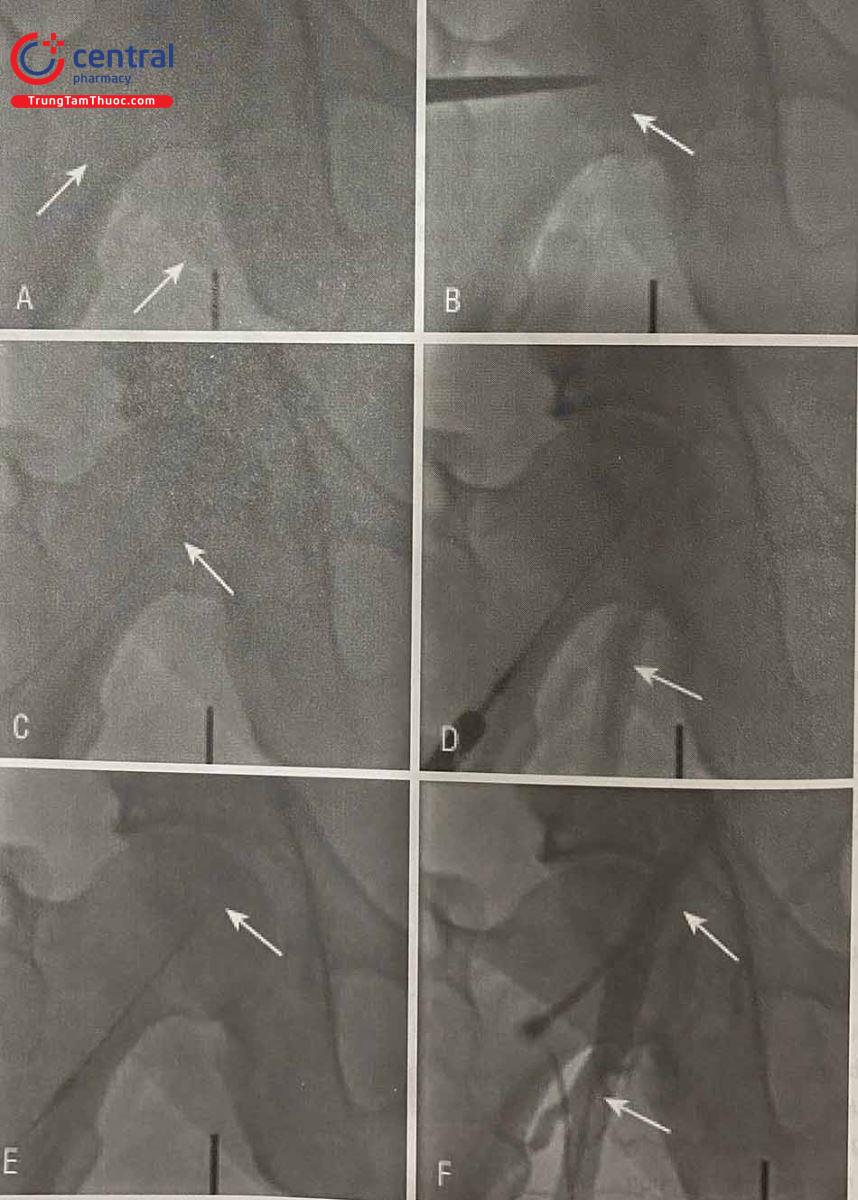
A. Sử dụng màn huỳnh quang, xác định giữa chỏm đùi.
B. Đánh dấu bằng kim vị trí giữa chỏm đùi và gây tê vùng.
C. Soi lại khi kim vào sâu trong mô dưới
D. Bơm cản quang qua kim để xác định vị trí lỗ vào ở ĐM đùi
E. Luồn guidewire 0,018’’ .
F. Chụp mạch qua sheath 6Fr xác định vị trí lỗ vào.
Mặc dù kỹ thuật mở đường vào với kim nhỏ có nhiều ưu điểm, nhưng việc áp dụng rộng rãi kỹ thuật này còn tranh cãi. Kỹ thuật sẽ kéo dài thời gian làm thủ thuật, gia tăng lượng thuốc cản quang. Tuy vậy, một số nghiên cứu ngẫu nhiên cỡ mẫu nhỏ chứng minh giảm được tỷ lệ biến cố mạch máu với kỹ thuật này.
2.1.3 Mở đường vào động mạch đùi với hướng dẫn của siêu âm
Đặc điểm giải phẫu động mạch đùi, gồm cả vị trí xuất phát động mạch thượng vị dưới và chạc ba ĐM đùi có thể khác nhau tùy bệnh nhân. Vì thế, chọc mạch dưới màn huỳnh quang tăng sáng không phải lúc nào cũng an toàn tuyệt đối. Siêu âm mạch máu có thể xác định chính xác vị trí chạc ba và đảm bảo chọc mạch đúng vị trí động mạch đùi chung. Trên mặt cắt trục dọc, siêu âm cũng có thể xác định được chỏm đùi, phần sau của ĐM chậu ngoài và mô liên kết dây chằng bẹn.

2.1.4 Cầm máu sau mở đường vào động mạch đùi
2.1.4.1 Ép thông thường
Sau khi tiến hành thủ thuật, cần theo dõi huyết áp bệnh nhân trước khi đưa chỉ định rút sheath động mạch đùi.
Nếu thủ thuật có dùng heparin, cần đánh giá thời gian đông máu hoạt hóa (ACT). Không nên rút sheath nếu ACT > 200.
Để rút sheath, đặt ngón tay lên trên động mạch đùi. Bệnh nhân nằm với tư thế hơi dạng đùi ra ngoài. Bởi vì vị trí kim chọc tiếp xúc với thành mạch máu nằm cao hơn vết chọc mạch trên da, cần lưu ý ép đặt ngón tay cao hơn vết rạch.
Ép nhẹ nhàng và rút sheath ra từ từ, chú ý không làm gãy sheath. Nếu thấy có rỉ máu, cần ép mạnh hơn.
Thời gian ép vào khoảng 20-25 phút cho sheath cỡ 6 Một số yếu tố có thể đòi hỏi tăng thời gian ép cầm máu bao gồm: sheath kích cỡ to, bệnh nhân đang dùng thuốc kháng kết tập tiểu cầu, bệnh nhân di động không hợp tác, bệnh nhân béo,…
Quá trình ép có thể chia thành 4 giai đoạn: ép chặt hoàn toàn, ép chặt ba phần tư, ép chặt một phần hai và ép chặt một phần tư trong thời gian quy định. Trong khi ép chặt hoàn toàn, mạch bàn chân nên được đánh giá cách quãng và cả chân nên được để hở để xác định độ tím của đầu Độ nảy của động mạch giảm được chấp nhận trong thời gian ép chặt ngắn, nhưng mạch đầu chi không nên mất hoàn toàn bất cứ lúc nào trong khi ép. Nếu mạch bàn chân không sờ thấy, ép nhẹ tay hơn đảm bảo tuần hoàn đầu xa.
Sau khi băng ép phải quan sát rõ vị trí chọc mạch. Yêu cầu bệnh nhân ho mạnh và di chuyển chân nhẹ, nếu không thấy rỉ máu mới được coi là an toàn.
Chèn bao cát hay bao đường trên chỗ ép mạch máu không được chứng minh lợi ích, trong khi có thể gây trở ngại cho bệnh nhân và bác sĩ khi theo dõi và đánh giá biến chứng (rỉ máu, tụ máu).
2.1.4.2 Dụng cụ đóng động mạch chuyên dụng
Tất cả các dụng cụ đóng mạch chuyên dụng đều có hiệu quả cầm máu nhanh và giảm thời gian thủ thuật khi so sánh với ép thông thường. Tuy nhiên các thử nghiệm lâm sàng cho thấy tỷ lệ biến chứng không có nhiều khác biệt. Những thiết bị này đặc biệt hữu ích ở những bệnh nhân bị đau lưng hoặc không thể nằm thẳng hay không thể bất động.
Tất cả các dụng cụ đóng mạch lưu ý nên được sử dụng thận trọng ở những bệnh nhân có bệnh mạch máu ngoại biên, các bệnh nhân vị trí chọc mạch quá cao hoặc quá thấp. Cũng cần thận trọng ở những bệnh nhân có mô sẹo ở vị trí thực hiện thủ thuật động mạch đùi cũ. Vì vậy, trước khi đóng mạch cần chụp động mạch đùi qua sheath với góc chếch cùng bên (tư thế chếch phải RAO cho động mạch đùi phải, chếch trái LAO cho động mạch đùi trái) để khẳng định chắc chắn vị trí chọc mạch nằm ở động mạch đùi chung (Hình 10.6). Khi chụp mạch đùi, tốt nhất là pha cản quang với tỉ lệ 1:1 (1 đơn vị thuốc cản quang pha với 1 đơn vị tương đương dịch pha loãng).
Các dụng cụ đóng mạch chuyên dụng hoạt động theo hai cơ chế chủ yếu: chỉ khâu mạch (Perclose Proglide, hãng Abbott Vascular) và đóng cơ học (Angio-Seal, hãng St. Jude Medical). Một số các thiết bị đóng mạch được mô tả tóm tắt trong bảng 10.1.
Bảng 10.1. Một số dụng cụ đóng mạch chuyên dụng
| THIẾT BỊ | CƠ CHẾ | DÂY DẪN | CHỈ ĐỊNH | ĐẶC ĐIỂM |
|---|---|---|---|---|
| Angio-Seal | Nút bít collagen | 0,035-0,038 inch | Động mạch đùi 5-8 Fr | Dễ thao tác. Vật liệu tự tiêu sau 90 ngày |
| Perclose Proglide | Khâu mạch bằng chỉ | 0,035-0,038 inch | Động mạch đùi chung 5-21 Fr và đường vào tĩnh mạch 5-24 Fr | Đóng các lỗ mở mạch lớn (dùng 2-3 Perclose). Cho phép chọc mạch lại cùng bên đóng mạch. Thao tác phức tạp hơn Angio-Seal. Cần nhiều thời gian để làm chủ kỹ thuật. |
| StarClose | Kẹp nitinol | 0,038 inch | Động mạch đùi 5-6 Fr | Dễ thao tác. Không có vật liệu trong mạch. |
| Mynx | Nút bít PEG | Không cần dây dẫn, đẩy qua sheath | Động mạch và tĩnh mạch 5-7 Fr | Không có vật liệu trong mạch. Vật liệu tự tiêu sau 30 ngày. |
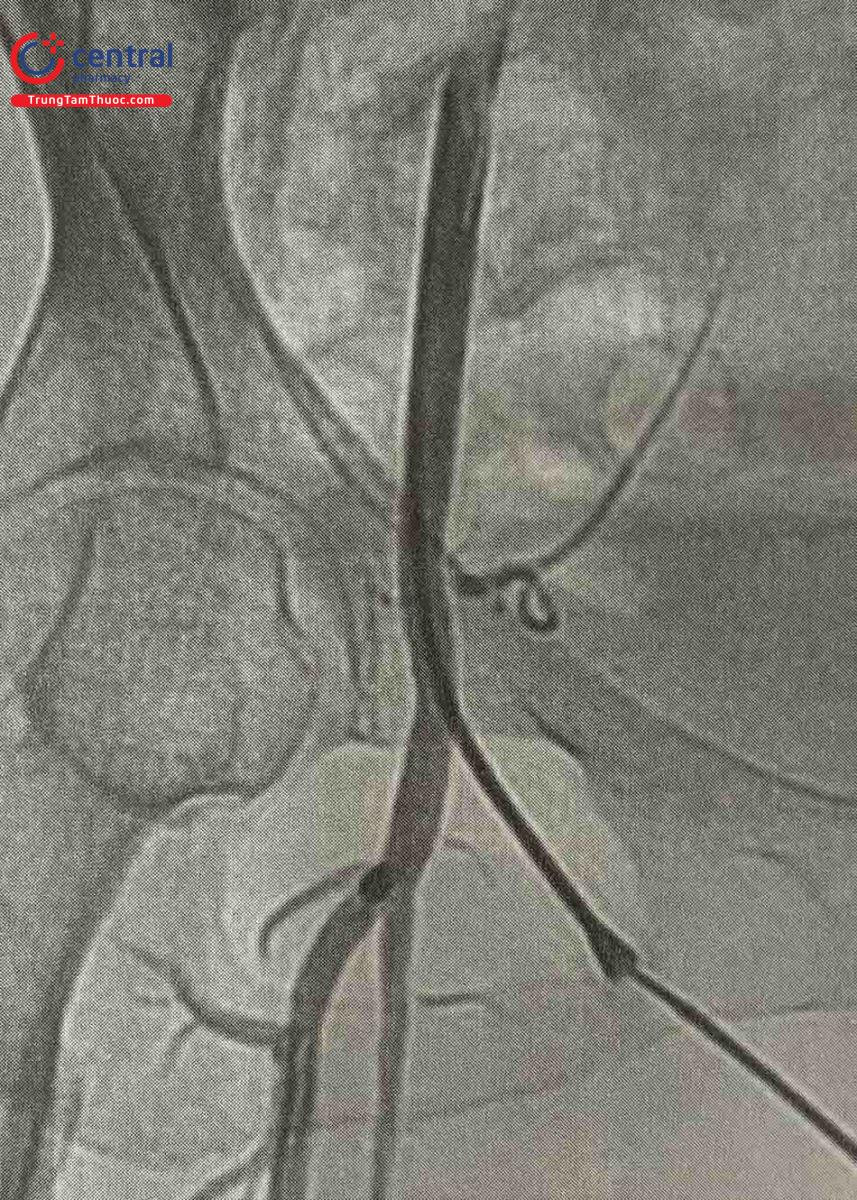
2.1.4.3 Dụng cụ Angio-Seal
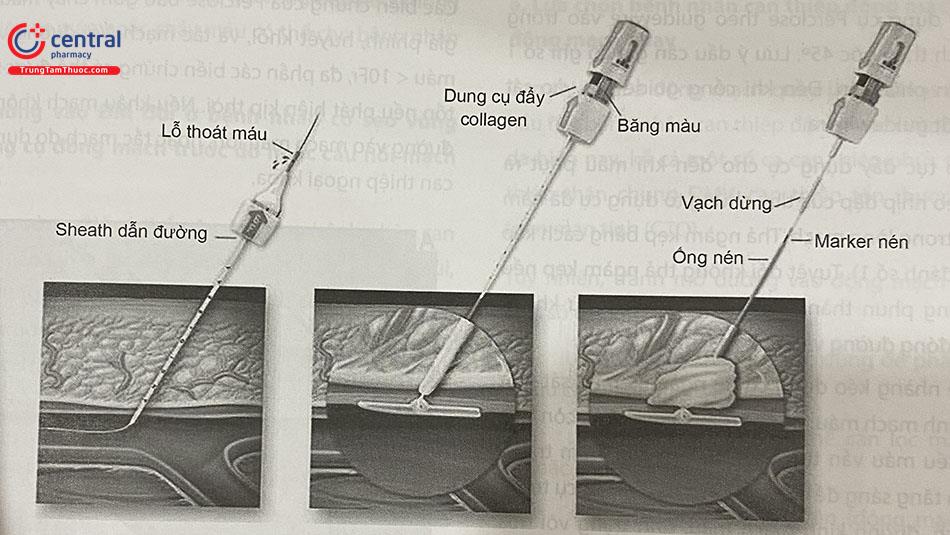
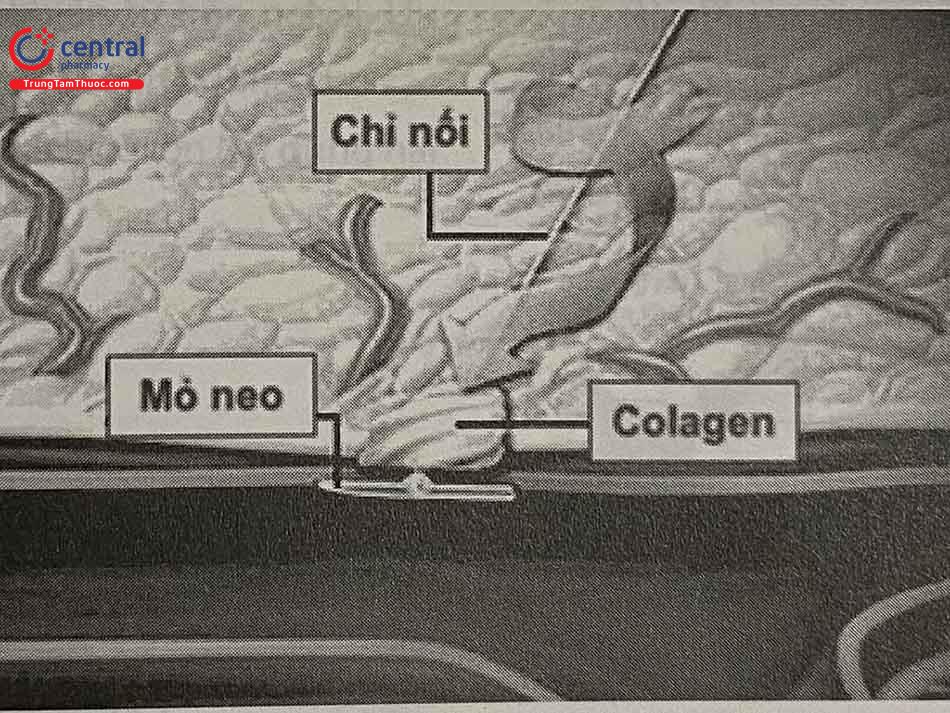
Dụng cụ đại diện cho cơ chế đóng mạch bằng collagen là Angio-Seal (hãng Terumo), với hai kích cỡ 6Fr và 8Fr. Bộ thiết bị Angio-Seal bao gồm guidewire 0,035” hoặc 0,038”, sheath dẫn đường, và miếng ghép collagen. Miếng ghép collagen được đưa vào lòng mạch nhờ hệ thống dẫn động bằng bánh răng.
Miếng ghép có hai thành phần là mảnh bọt collagen và mỏ neo bằng polymer, đều có tính năng tự tiêu sau 90 ngày. Mảnh bọt collagen và mỏ neo được nối với nhau bằng chỉ nối tự tiêu. Mỏ neo sẽ ghim phía trong thành mạch, còn bọt collagen ép phía ngoài thành mạch, qua đó điểm chọc mạch được ép chặt hai phía theo cơ chế “bánh mì kẹp” (sandwich). Collagen có đặc tính kích thích đông máu, vì thế tăng hiệu quả cầm máu. Dụng cụ Angio-Seal có thể chụp được MRI một cách an toàn.
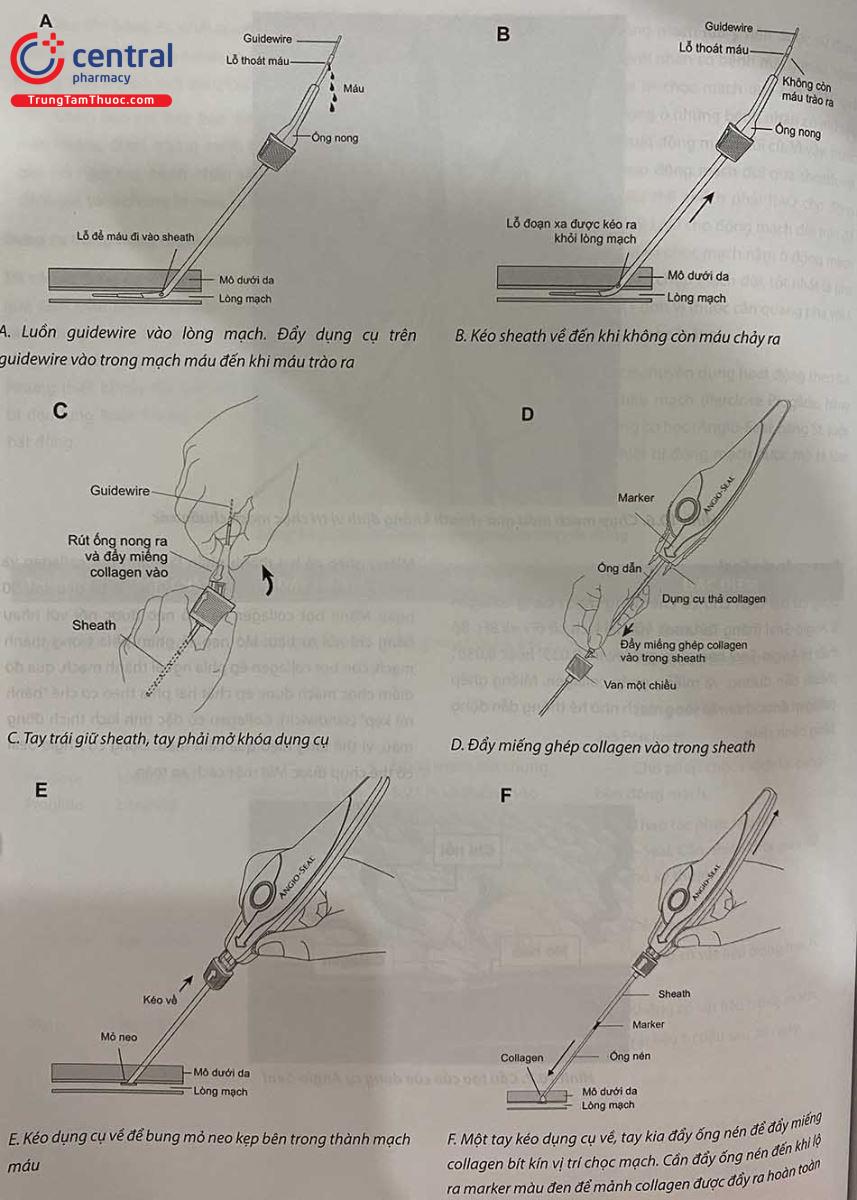
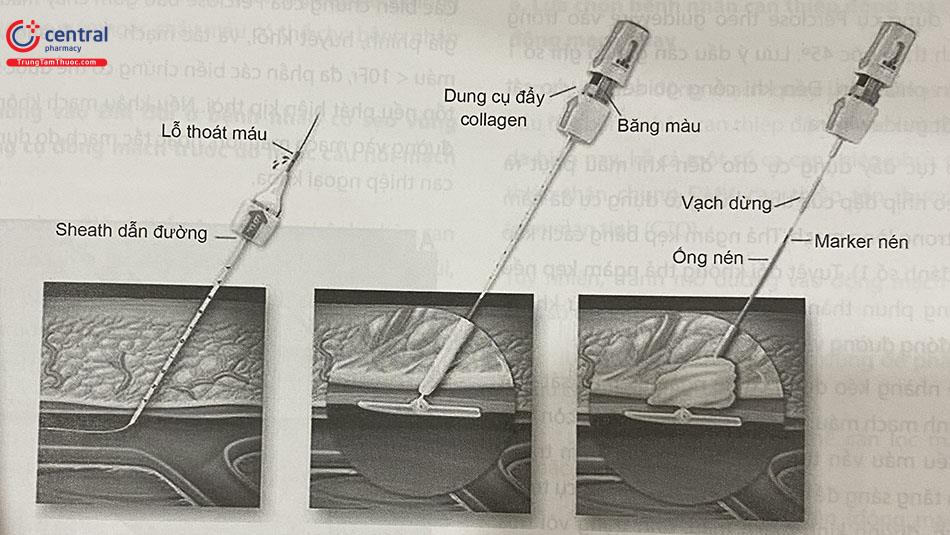
A. Luồn guidewire vào lòng mạch. Đẩy dụng cụ trên guidewire vào trong mạch máu đến khi máu trào ra.
B. Kéo sheath về đến khi không còn máu chảy ra.
C. Tay trái giữ sheath, tay phải mở khóa dụng cụ.
D. Đẩy miếng ghép collagen vào trong sheath.
E. Kéo dụng cụ về để bung mỏ neo kẹp bên trong thành mạch máu.
F. Một tay kéo dụng cụ về, tay kia đẩy ống nén để đẩy miếng collagen bít kín vị trí chọc mạch. Cần đẩy ống nén đến khi lộ ra marker màu đen để mảnh collagen được đẩy ra hoàn toàn.
Các biến chứng của đóng mạch bằng Angio-Seal bao gồm chảy máu tại chỗ, tụ máu, nhiễm khuẩn, thông động tĩnh mạch, chảy máu sau phúc mạc. Tỉ lệ các biến chứng rất thấp, chủ yếu gặp chảy máu do đóng mạch không kín, thường liên quan tới thao tác của thầy thuốc. Một nghiên cứu cho thấy thời gian bất động trung bình sau khi đóng mạch là 20 phút.
2.1.4.4 Dụng cụ Perclose Proglide
Thiết bị đại diện cho cơ chế đóng mạch bằng chỉ khâu là Perclose Proglide. Dụng cụ này cho phép khâu vị trí chọc mạch (động mạch hoặc tĩnh mạch) nhờ một hệ thống pít-tông và ngàm kẹp được điều khiển từ bên ngoài. Ưu điểm của đóng mạch bằng chỉ khâu là có thể dùng cho các trường hợp đường vào mạch máu kích cỡ lớn (sử dụng hai
Perclose hoặc nhiều hơn). Các bác sĩ tim mạch can thiệp cần thành thạo thao tác với Perclose vì đây là kỹ thuật cơ bản sử dụng khi tiến hành các thủ thuật can thiệp bệnh lý động mạch chủ và bệnh lý tim cấu trúc qua đường ống thông (TAVI, MitraClip,…). Perclose khó thao tác hơn Angio-Seal, dễ gặp sai lầm dẫn đến đóng mạch không kín. Vì vậy đòi hỏi nhiều thời gian hơn để có thể làm chủ kỹ thuật.
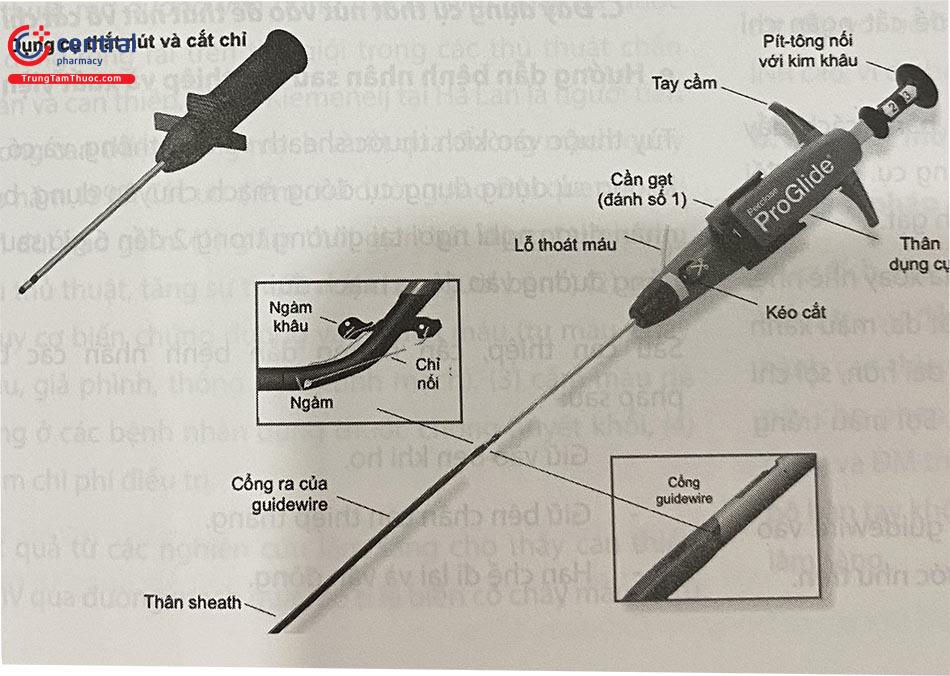
Các bước đóng mạch bằng Perclose:
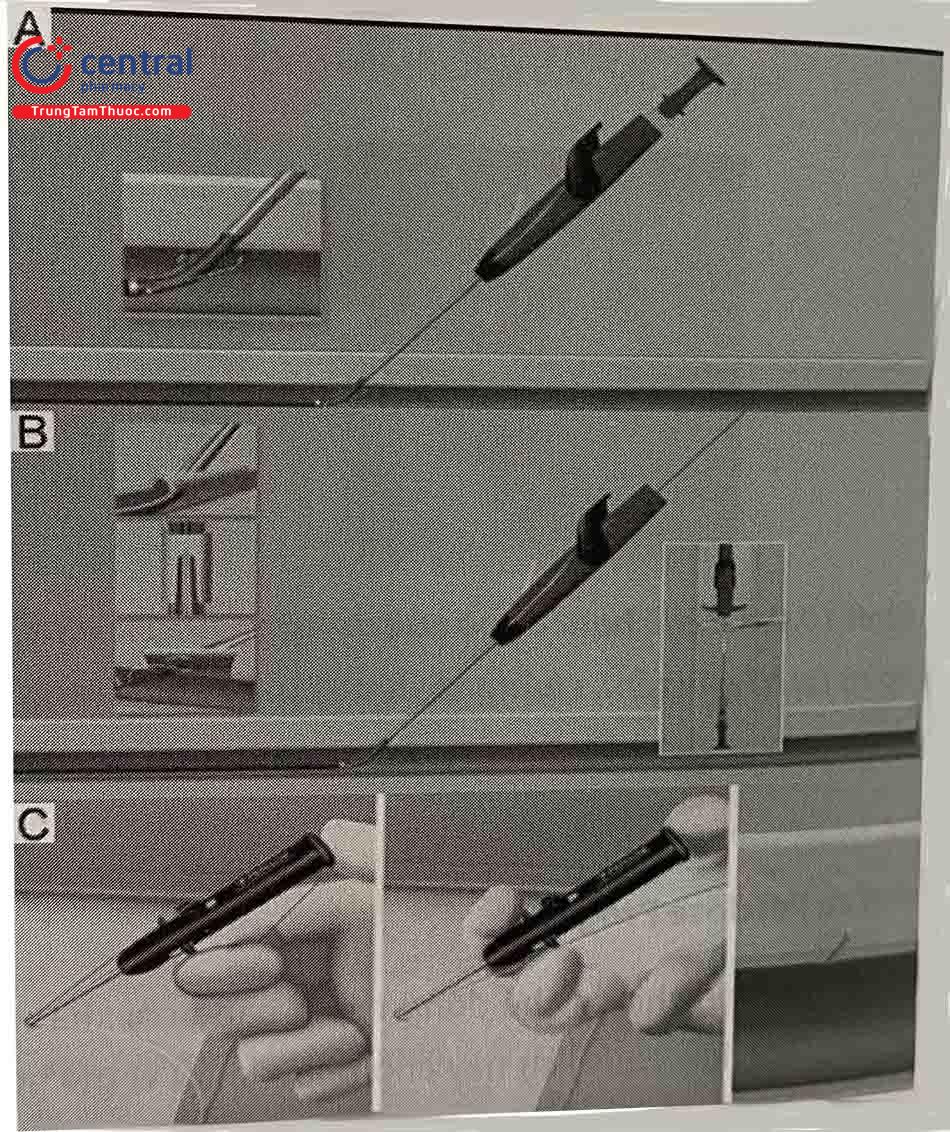
- Đẩy guidewire 0,035’’ hoặc 0,038” vào trong lòng mạch qua sheath.
- Rút sheath ra, lưu guidewire.
- Đẩy dụng cụ Perclose theo guidewire vào trong lòng mạch theo góc 45º. Lưu ý dấu cần gạt có ghi số 1 hướng lên phía trên. Đến khi cổng guidewire vào sát mặt da, rút guidewire ra.
- Tiếp tục đẩy dụng cụ cho đến khi máu phụt ra ngoài theo nhịp đập của tim, chứng tỏ dụng cụ đã nằm trọn vẹn trong lòng mạch. Thả ngàm kẹp bằng cách kéo cần gạt (đánh số 1). Tuyệt đối không thả ngàm kẹp nếu máu không phun thành tia theo nhịp tim (trừ khi sử dụng để đóng đường vào tĩnh mạch).
- Nhẹ nhàng kéo dụng cụ để ngàm kẹp áp sát mặt trong thành mạch máu. Có thể thấy máu không còn trào ra nữa. Nếu máu vẫn tiếp tục phụt ra, cần kiểm tra lại dưới màn tăng sáng để đánh giá vị trí của dụng cụ trong lòng mạch, đường kính mạch máu, tình trạng vôi hoá hay xoắn vặn của mạch máu. Nếu có bất kỳ trở ngại nào, trả dụng cụ về vị trí ban đầu, đưa lại guidewire vào trong lòng mạch và dùng dụng cụ mới.
- Khi ngàm kẹp đã áp sát mặt trong thành mạch, đẩy pít-tông (đánh dấu số 2) để bung chỉ khâu.
- Sử dụng ngón tay cái làm điểm tựa trên tay cầm, nhẹ nhàng tháo kim bằng cách kéo cụm pít-tông ra sau (theo hướng được đánh số 3) và tháo hoàn toàn pít-tông và kim ra khỏi thân thiết bị. Một sợi chỉ được khâu sẽ được gắn vào kim trước. Kim sau sẽ không bị khâu. Kéo pít-tông trở lại cho đến khi vết khâu được căng, đảm bảo chỉ khâu được hoàn toàn ra khỏi dụng cụ.
- Dùng kéo cắt trên thân thiết bị để cắt ngắn chỉ khâu. Có thể dùng dao vô khuẩn.
- Đưa ngàm kẹp về vị trí ban đầu bằng cách đẩy cần gạt (đánh dấu số 4) xuống thân dụng cụ. Tuyệt đối không rút dụng cụ ra nếu chưa đóng cần gạt.
- Nhẹ nhàng rút thiết bị ra, vừa rút vừa xoay nhè nhẹ, cho đến khi thấy hai sợi chỉ khâu trên mặt da, màu xanh và màu trắng. Sợi chỉ có màu xanh là sợi dài hơn, sợi chỉ này sẽ được dùng để đẩy nút khâu vào. Sợi màu trắng dùng để thắt nút.
- Nếu cần đóng nhiều Perclose, đẩy guidewire vào qua cổng guidewire, sau đó lặp lại các bước như trên.
- Thắt nút chỉ bằng cách đẩy dụng cụ thắt nút trên sợi chỉ màu xanh, đồng thời xiết chặt sợi chỉ màu trắng. Khi đã đảm bảo nút chỉ được thắt chặt, cắt chỉ bằng cách ấn vào cần màu đỏ trên thân dụng cụ.
Các biến chứng của Perclose bao gồm chảy máu, máu tụ, giả phình, huyết khối, và tắc mạch. Với đường vào mạch máu < 10Fr, đa phần các biến chứng có thể được xử trí bảo tồn nếu phát hiện kịp thời. Nếu khâu mạch không kín khi đường vào mạch máu lớn, hoặc tắc mạch do dụng cụ, cần can thiệp ngoại khoa.
2.1.5 Hướng dẫn bệnh nhân sau can thiệp và xuất viện
Tùy thuộc vào kích thước sheath và ống thông, và có hay không sử dụng dụng cụ đóng mạch chuyên dụng, bệnh nhân được nghỉ ngơi tại giường trong 2 đến 6 giờ sau khi đóng đường vào động mạch đùi.
Sau can thiệp, cần hướng dẫn bệnh nhân các biện pháp sau:
- Giữ vào bẹn khi
- Giữ bên chân can thiệp thẳng.
- Hạn chế đi lại và vận động.
- Gọi y tế hỗ trợ nếu bất kỳ chảy máu, tê chân, đau chân hoặc đau ngực.
Sau khi nghỉ ngơi tại giường, bệnh nhân có thể ngồi dậy trên giường khoảng 30 phút và sau đó có thể đi lại với hỗ trợ của y tá. Nhân viên y tế đánh giá vùng bẹn nếu không có dấu hiệu tụ máu hoặc chảy máu có thể cho bệnh nhân xuất viện.
2.1.6 Mở đường vào ĐM đùi ở bệnh nhân có sẹo vùng bẹn, dụng cụ đóng mạch trước đó hoặc cầu nối mạch nhân tạo
Sẹo vùng đùi có thể gặp ở những bệnh nhân can thiệp nhiều lần trước đây, phẫu thuật bắc cầu chủ đùi, cần IABP (bóng đối xung động mạch chủ) hoặc xạ trị. Những trường hợp này có thể phải lựa chọn vị trí đường vào khác. Nếu không, mở đường vào qua sẹo vùng bẹn xơ hóa hoặc qua cầu nối nhân tạo có thể cần nong với ống nong tăng dần đường kính 4,6,7,8 Fr trước khi đưa sheath với kích cỡ nhỏ hơn ống nong lớn nhất.
Các dụng cụ đóng mạch Perclose và Starclose khó xuyên qua thành mạch vôi hóa, xơ hóa và nên dùng thận trọng chỉ khi thành mạch đã được nong tốt. Mắc clip của Starclose ở sẹo vùng háng đã được ghi nhận. Hầu hết các nhà sản xuất đều cho biết rằng có thể đi qua vị trí các mạch máu đóng bằng dụng cụ gần đây mà không có vấn đề gì, nếu dụng cụ đó không có thành phần gắn phía trong mạch máu.
Những trường hợp có cầu nối nhân tạo bằng PTFE (ví dụ cầu nối đùi-đùi), có thể mở và đóng mạch tương tự như với mạch máu tự nhiên.
2.2 Đường vào động mạch quay
Kỹ thuật mở đường vào động mạch (ĐM) quay đã được áp dụng rộng rãi trên thế giới trong các thủ thuật chẩn đoán và can thiệp. Bác sĩ Kiemeneij tại Hà Lan là người tiên phong can thiệp động mạch vành qua đường mạch quay vào năm 1993. Các ưu điểm của đường vào ĐM quay so với ĐM đùi bao gồm: (1) giảm thời gian bất động tại giường sau thủ thuật, tăng sự thoải mái cho người bệnh, (2) giảm nguy cơ biến chứng đường vào mạch máu (tụ máu, chảy máu, giả phình, thông động tĩnh mạch), (3) cầm máu dễ dàng ở các bệnh nhân dùng thuốc chống huyết khối, (4) giảm chi phí điều trị.
Kết quả từ các nghiên cứu lâm sàng cho thấy can thiệp ĐMV qua đường mạch quay có tỉ lệ biến cố chảy máu và tử vong nội viện thấp hơn đáng kể so với đường ĐM đùi. Theo khuyến cáo của Hiệp hội Tim mạch Châu Âu ESC, đường vào ĐM quay nên được ưu tiên ở các bệnh nhân nhồi máu cơ tim cấp ST chênh lên.
2.2.1 Lựa chọn bệnh nhân can thiệp động mạch vành qua động mạch quay
Can thiệp qua động mạch quay là lựa chọn đầu tay cho hầu hết bệnh nhân can thiệp động mạch vành (ĐMV) qua da hiện nay, kể cả một số ca can thiệp phức tạp như can thiệp thân chung ĐMV, can thiệp tổn thương tắc hoàn toàn mạn tính (CTO).
Tuy nhiên, tránh mở đường vào động mạch quay trong một số trường hợp sau:
- Động mạch quay có thể dùng để phẫu thuật bắc cầu chủ vành.
- Những bệnh nhân có thể cần lọc máu qua AVF hoặc đang có
- Bệnh động mạch chi trên (động mạch cảnh vôi hóa nặng, xoắn vặn), dị dạng mạch máu hoặc bệnh lý co thắt (bệnh Raynaud’s, bệnh Buergers hoặc xơ cứng bì hệ thống).
- Cần dùng ống thông can thiệp kích thước từ 7Fr trở lên.
Chụp cầu nối chủ vành không phải là chống chỉ định của đường vào động mạch quay, vì cầu nối động mạch vú trong trái hoặc phải có thể tiếp cận từ cổ tay cùng bên hoặc đối bên. Tuy vậy, chụp cầu nối chủ vành từ đường mạch quay sẽ tốn thời gian hơn và cần nhiều ống thông hơn để có thể tiếp cận được cầu nối.
Chụp và can thiệp ĐMV qua đường mạch quay là lựa chọn tốt đối với bệnh nhân đang dùng thuốc chống đông với INR cao, ví dụ bệnh nhân có van cơ học.
2.2.2 Kỹ thuật mở đường vào động mạch quay
2.2.2.1 Nghiệm pháp Allen
Mục đích của nghiệm pháp Allen trước thủ thuật nhằm kiểm tra sự đầy đủ vòng nối cung gan tay trước khi tiến hành can thiệp qua động mạch (ĐM) quay. Nghiệm pháp này cho phép đánh giá hệ tuần hoàn bàng hệ giữa ĐM quay và ĐM trụ, tuy nhiên giá trị tiên lượng thiếu máu cục bộ bàn tay không được chứng minh trong các thử nghiệm lâm sàng.
Cách thức tiến hành nghiệm pháp Allen :
- Bệnh nhân nắm chặt bàn
- Thày thuốc dùng tay ép chặt động mạch quay và động mạch trụ.
- Khi bàn tay mở ra, lòng bàn tay ban đầu nhợt nhạt. Ngừng ép động mạch trụ, nếu hệ thống bàng hệ cung gan tay tốt, bàn tay sẽ hồng lại trong vòng 8 – 10 giây.
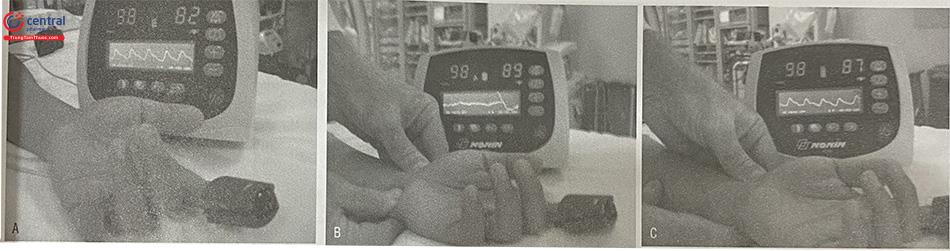
- Dòng chảy động mạch trụ có thể được ghi nhận bằng đo bão hòa oxy máu đầu ngón Sóng mạch được hiển thị khi cả 2 mạch đều mở, sau đó động mạch quay được ép lại và sóng mạch của dòng chảy động mạch trụ được ghi nhận. Kết quả của nghiệm pháp Allen bằng bão hòa oxy máu chia thành 4 độ:
Type A : Không thay đổi dạng sóng mạch.
Type B: Giảm biên độ sóng mạch (damping), trở lại bình thường trong vòng 2 phút.
Type C: Mất dạng sóng mạch, sau đó có lại trong vòng 2 phút.
Type D: Mất dạng sóng mạch và không hồi phục trong vòng 2 phút.
- Có thể sử dụng đường động mạch quay với type A,B, cân nhắc với type C. Không dùng đường mạch quay với type D.
2.2.2.2 Chuẩn bị bệnh nhân
Bệnh nhân cần được trấn an tốt và tư thế nằm thoải mái. Cánh tay dạng 70 độ đặt trên tấm ván kê trên bàn can thiệp.
Kê băng vô khuẩn dưới cổ tay để cố định vị trí và làm cong cổ tay.
Gây tê tại vị trí dự kiến chọc mạch bằng lidocain. Dùng quá nhiều lidocain có thể làm mờ mạch và chọc mạch khó khăn. Ngược lại gây tê quá ít khiến người bệnh đau và di động tay khi bác sĩ chọc mạch, dẫn đến nguy cơ chọc mạch thất bại.
Việc đặt đường truyền tĩnh mạch phải được làm trước thủ thuật. Không nên đặt đường truyền gần bàn tay hoặc cổ tay trên đường đi của đường vào mạch máu hoặc lấy máu tụ, tốt nhất đặt đường truyền cánh tay bên đối diện.

2.2.2.3 Kỹ thuật mở đường vào động mạch quay
Bộ dụng cụ mở đường vào ĐM quay bao gồm kim chọc mạch, dây dẫn 0,018” và sheath.
Phẫu thuật viên có thể lựa chọn kỹ thuật chọc mạch hai thành (double-wall through-and-through) với kim luồn 20G hoặc kỹ thuật chọc một thành (single-wall anterior) với hệ thống kim nhỏ 4 Fr.
Các bước mở đường vào động mạch quay:
- Sau khi đã trải toan vô khuẩn, bắt mạch quay.
- Vị trí chọc mạch là 1 – 2 cm phía trên mỏm trâm quay. Mạch quay ở vị trí thấp hơn nằm nông hơn, vì thế nảy mạnh hơn. Tuy nhiên đoạn mạch này thường nhỏ, dễ co thắt, nên có nguy cơ chọc kim vào lòng mạch nhưng không luồn được dây dẫn vào mạch máu.
- Gây tê tại chỗ lượng nhỏ
- Với kỹ thuật chọc mạch 1 thành, dùng kim nhỏ, nghiêng 30-45 độ so với mặt da, chọc từ từ cho tới khi kim đi qua thành trước mạch máu thì thấy máu trào ra khỏi kim theo nhịp mạch. Đẩy dây dẫn vào lòng mạch.
Nếu dùng kỹ thuật chọc mạch 2 thành, sau khi thấy máu đẩy lên đốc kim, đưa kim vào thêm 2-3 mm nữa để kim đi xuyên qua thành sau của mạch. Sau đó, rút lõi kim và để lại nòng nhựa, tiếp tục rút chậm nòng Nhựa lại cho tới khimáu trào ra kim theo nhịp mạch. Kết quả nghiên cứu cho thấy kỹ thuật này có tỉ lệ thành công cao hơn kỹ thuật chọc một thành, vì thế được nhiều bác sĩ can thiệp lựa chọn
- Cố định vị trí kim và luồn dây dẫn vào lòng mạch. Đẩy dây dẫn nhẹ nhàng và hơi xoay nhẹ. Dây dẫn phải đi dễ dàng và tự do trong lòng mạch. Nếu không, cần soi dưới màn tăng sáng để xác định vị trí và đường đi của dây dẫn.

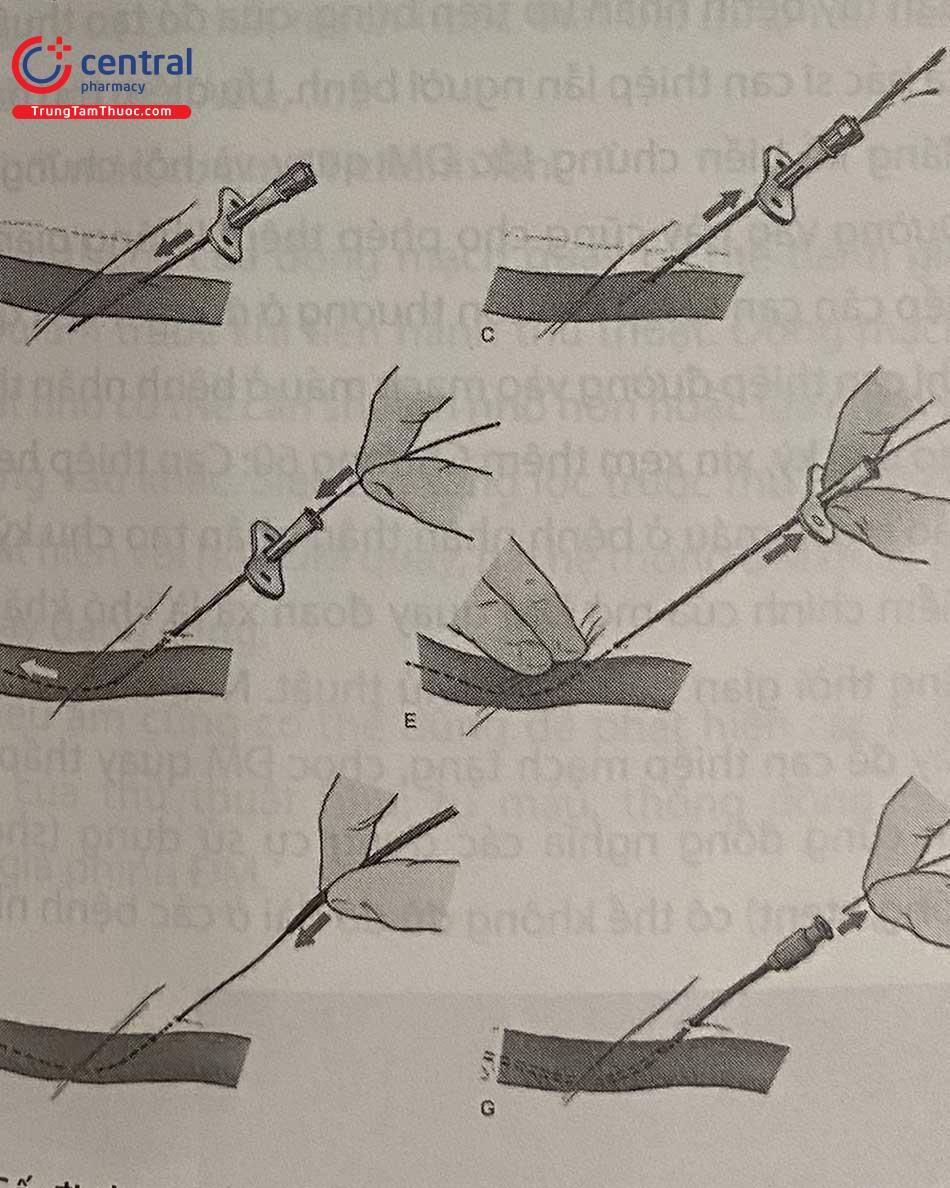
(B: kim chọc xuyên thành; C: rút chậm kim, thấy máu trào ra đốc kim; D, E: luồn dây dẫn vào lòng mạch và rút kim; F: đưa introducer sheath trượt theo dây vào lòng mạch; G: Rút dây dẫn và nòng, lưu lại sheath)
- Rút kim ra, lưu dây dẫn trong lòng mạch. Rạch da nhỏ, rồi đưa introducer sheath vào mạch máu tối đa.

2.2.2.4 Một số lưu ý khi mở đường vào động mạch quay
Vị trí lý tưởng là từ 2 cm trở lên phía trên mỏm trâm Chọc mạch ở giữa cẳng tay khó ép hơn, có thể gây tụ máu nhưng có thể cần thiết nếu mạch đoạn xa quá nhỏ hoặc tắc nghẽn.
Chỉ sử dụng dây dẫn kim loại với kim Sắt do dây dẫn ái nước có thể bị đứt khi rút.
Sheath được tráng nước có thể giảm co thắt mạch quay và giảm đau khi rút
Động mạch quay xoắn vẫn không phải là chống chỉ định của can thiệp qua đường động mạch Trong trường hợp này, có thể sử dụng dây dẫn mạch vành 0,014 inch lái qua đoạn xoắn vặn, làm thẳng đoạn xoắn và cho phép đưa ống thông qua dễ dàng.
2.2.2.5 Mở đường vào động mạch quay đoạn xa
Đường vào động mạch (ĐM) quay kinh điển có nhiều ưu điểm, nhưng chưa phải hoàn toàn tối ưu, có thể gây một số biến chứng như co thắt mạch, tắc ĐM quay, thông động-tĩnh mạch quay, tổn thương thần kinh, cũng như gây khó chịu cho người bệnh do cổ tay bị ngửa quá lâu một cách không sinh lý. Để giải quyết vấn đề này, một hướng tiếp cận mới đã được đề xuất là mở đường vào ĐM quay đoạn xa (trong hõm lào giải phẫu). Bác sĩ Kiemeneij cũng là người đầu tiên tiến hành mở đường vào ĐM quay đoạn xa (năm 2017). Kể từ đó, nhiều nghiên cứu đã cho thấy tính khả thi và ưu điểm của biện pháp này.
Quy trình mở ĐM quay đoạn xa hoàn toàn tương tự mở ĐM quay kinh điển, với vị trí chọc mạch ở hõm lào, với tư thế bàn tay người bệnh để úp tự nhiên, hơi mở ra ngoài. Lưu ý rằng đường kính ĐM quay đoạn xa thường chỉ bằng 80% đường kính lòng mạch đoạn trên mỏm trâm, vì thế một số bệnh nhân có thể cần sheath nhỏ hơn.
Ưu điểm lớn nhất của đường vào ĐM quay đoạn xa là cho phép tiến hành thủ thuật qua đường ĐM quay bên trái, với bàn tay bệnh nhân úp trên bụng, qua đó tạo thuận lợi cho cả bác sĩ can thiệp lẫn người bệnh. Ưu điểm thứ hai là giảm đáng kể biến chứng tắc ĐM quay và hội chứng khoang. Đường vào này cũng cho phép thêm không gian đệm để tiếp cận can thiệp các tổn thương ở động mạch quay (như khi can thiệp đường vào mạch máu ở bệnh nhân thận nhân tạo chu kỳ, xin xem thêm Chương 60: Can thiệp hẹp đường vào mạch máu ở bệnh nhân thận nhân tạo chu kỳ). Nhược điểm chính của mở ĐM quay đoạn xa là khó khăn hơn và tăng thời gian tiến hành thủ thuật. Nếu dùng đường vào này để can thiệp mạch tạng, chọc ĐM quay thấp hơn 5-8 cm cũng đồng nghĩa các dụng cụ sử dụng (sheath dài, bóng, stent) có thể không đủ độ dài ở các bệnh nhân cao.
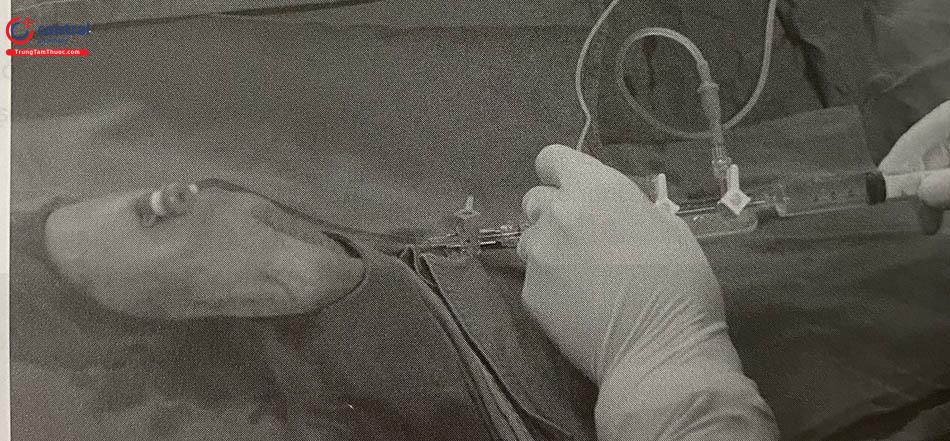
2.2.3 Thuốc dùng cho ống thông động mạch quay
Sau khi đưa sheath động mạch vào, truyền hỗn dịch chống co thắt động mạch quay. Thường dùng Verapamil và nitroglycerin. Nitroglycerin phải được sử dụng thận trọng ở những bệnh nhân bị hẹp van động
mạch chủ khít hoặc có tắc nghẽn đường ra thất trái.
Heparin luôn được dùng để chống tắc động mạch quay và thường ở liều 2000-5000 đơn vị tiêm tĩnh mạch. Heparin có thể được sử dụng bơm vào động mạch cùng với hỗn hợp.
Nếu bệnh nhân co thắt mạch, có thể tiêm bổ sung thuốc chống co thắt.
2.2.4 Siêu âm trong mở đường vào động mạch quay
Siêu âm có thể hữu ích trong những trường hợp chọc động mạch quay thất bại, tuy nhiên không làm giảm nguy cơ co thắt và chảy máu.
Xem xét tiến hành siêu âm hỗ trợ khi :
- Tụt áp (sốc, …).
- Mạch yếu (huyết áp thấp, bệnh mạch ngoại vi hoặc béo phì, …).
- Tiền sử can thiệp động mạch
- Nguy cơ co thắt mạch hoặc thất bại (phụ nữ, tiền sử phẫu thuật CABG, …).
- Nhồi máu cơ tim ST chênh lên.
Kích thước của động mạch quay có thể đánh giá qua siêu âm trước khi tiến hành thủ thuật. Động mạch quay rất nhỏ có thể cần sheath nhỏ hơn hoặc lựa chọn vị trí đường vào khác. Siêu âm sàng lọc trước thủ thuật có thể phát hiện vôi hóa ĐM quay, hai hệ thống ĐM quay và ĐM quay dạng
Siêu âm cũng có thể dùng để phát hiện các biến chứng của thủ thuật như: tụ máu, thông động tĩnh mạch, giả phình ĐM.
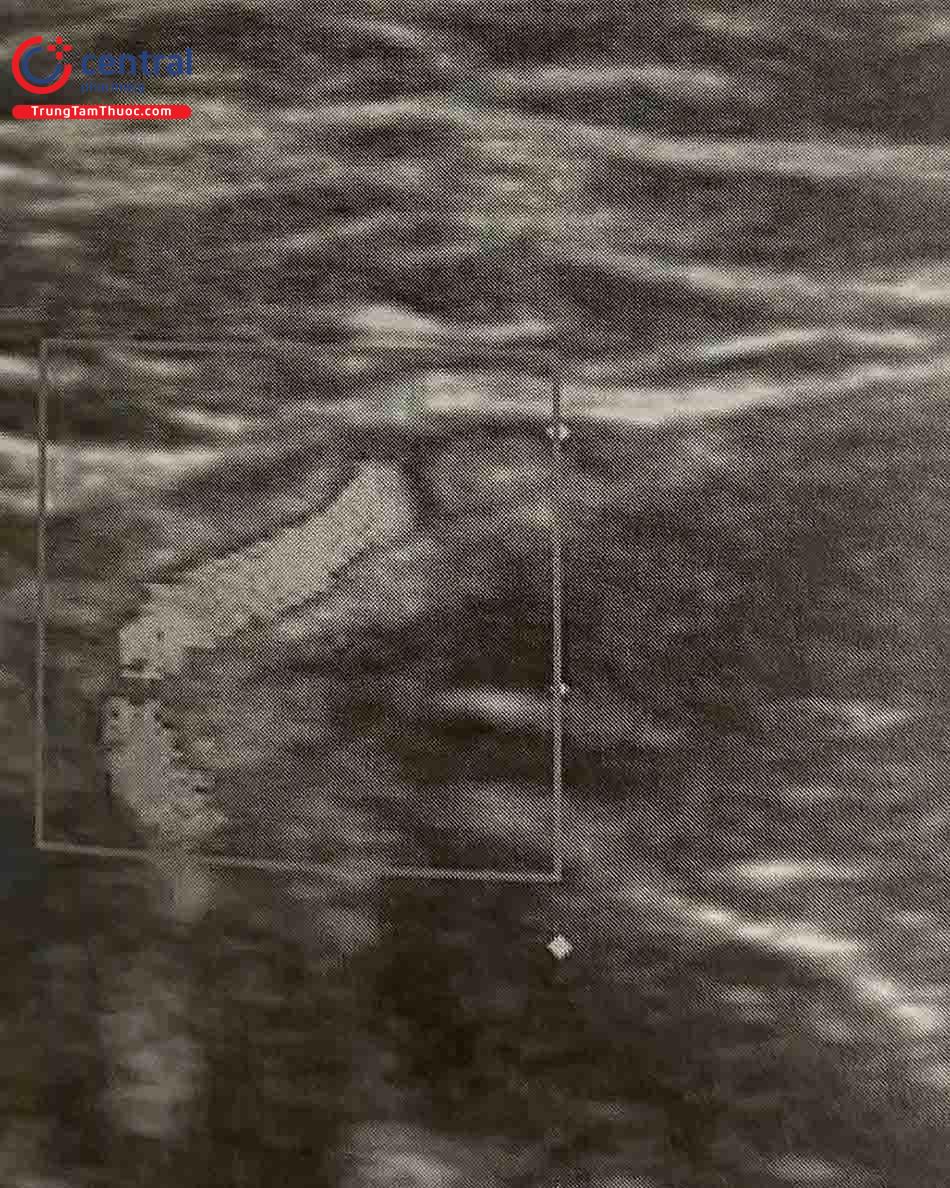
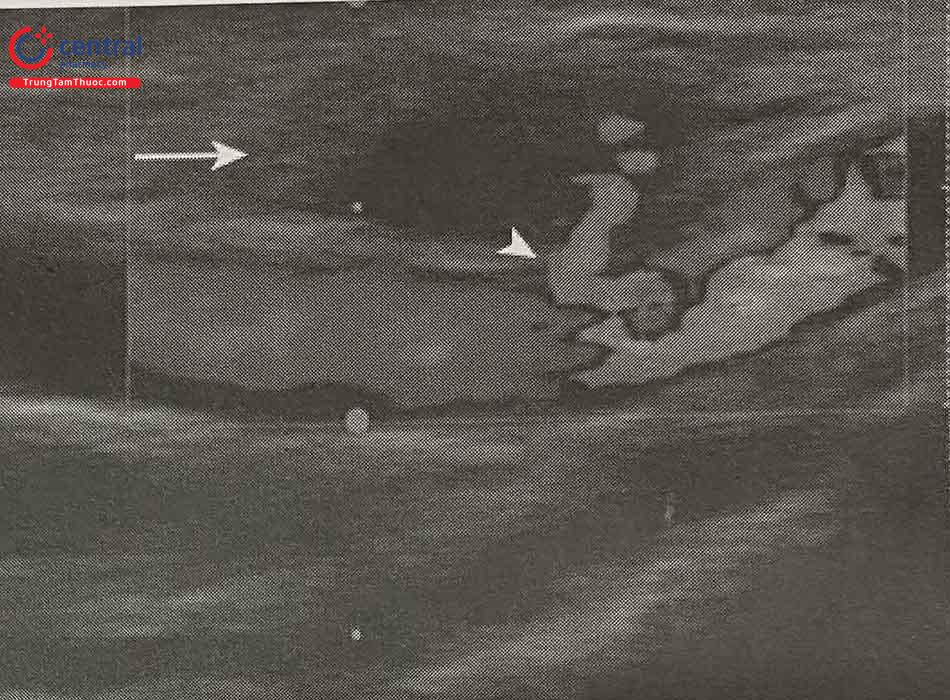
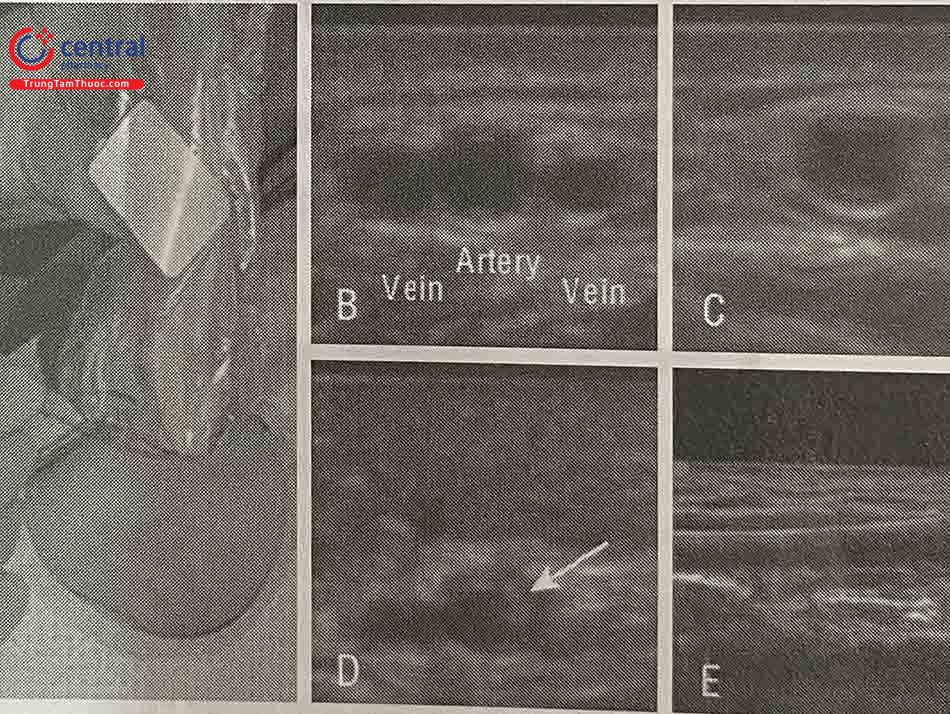
(A) Đầu dò siêu âm được bọc vô khuẩn và đặt trên ĐM quay
(B) Quan sát ĐM quay và tĩnh mạch quay.
(C) Ấn đầu dò để thấy tĩnh mạch quay xẹp lại còn ĐM quay đập theo nhịp.
(D) Quan sát đầu kim ép và chọc ĐM.
(E) Xác định vị trí dây dẫn trong động mạch quay trên mặt cắt trục dài.
2.2.5 Rút Sheath và băng ép mạch quay sau thủ thuật
Dụng cụ băng ép bao gồm: băng dính chun và gạc vô khuẩn làm cuộn ép.
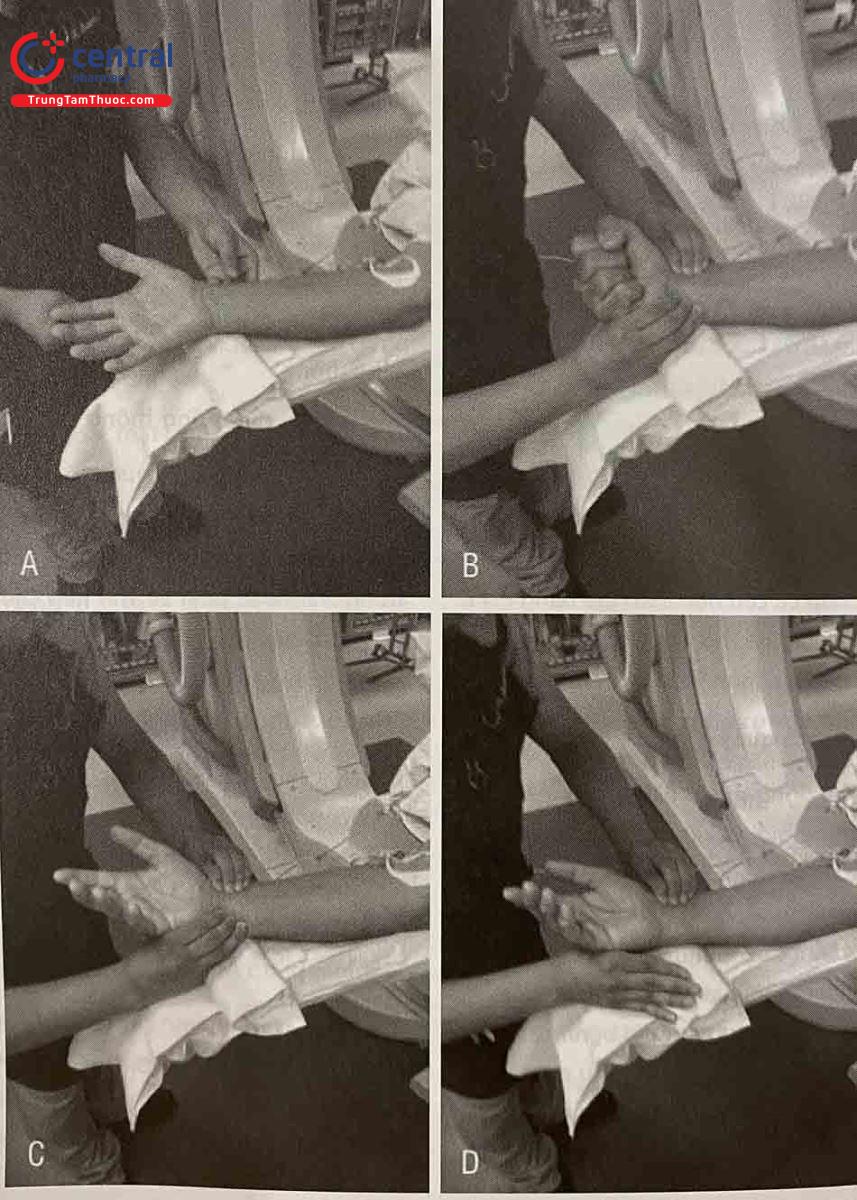
Kỹ thuật băng ép động mạch quay:
Bước 1: Rút sheath khỏi lòng mạch, kỹ thuật viên dùng ngón cái tay trái đè nhẹ lên trên vị trí chọc mạch 1 cm, hướng dẫn bệnh nhân hít sâu thở đều đồng thời tay phải nhẹ nhàng rút sheath ra khỏi lòng mạch. Sau khi sheath ra khỏi lòng mạch, dùng ngón tay cái ép mạnh vào vị trí đã đặt trước để cầm máu.
Bước 2: Đặt gạc có betadine vào miệng vết chọc.
Bước 3: Đặt cuộn ép lên trên miệng vết chọc (vị trí ngón cái tay trái đang ép).
Bước 4: Băng ép cầm máu quanh cổ tay.
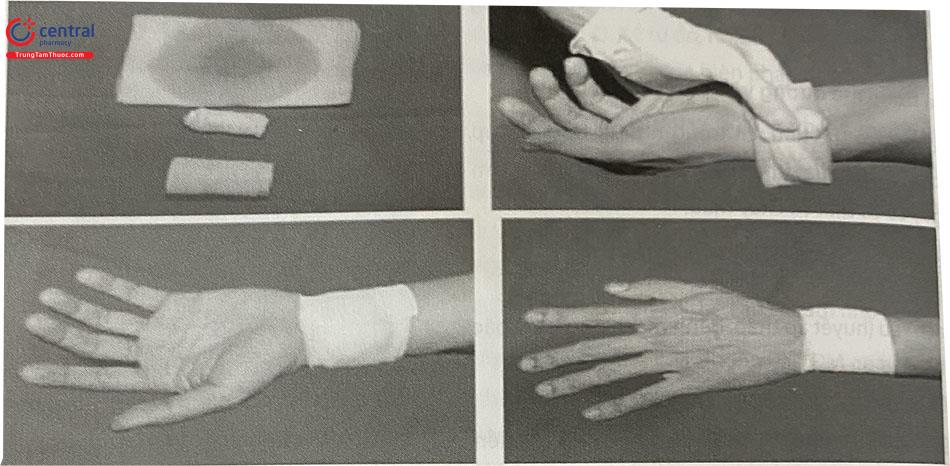
Băng ép cầm máu sau rút sheath mạch quay đoạn xa có thể tiến hành như thông thường, với băng ép số 8 qua vị trí hõm lào.
Theo dõi tại bệnh phòng:
Băng ép được nới lỏng dần sau mỗi 2 tiếng.
Theo dõi các biến chứng: chảy máu vết chọc, hình thành máu tụ, mạch quay yếu hoặc mất mạch quay, giả phình mạch, thông động tĩnh mạch.
Tháo băng ép sau 4-6 tiếng nếu không có biến chứng hoặc sau 8 tiếng sau can thiệp.
2.3 Đường vào động mạch cánh tay
Nhìn chung, hạn chế mở đường vào động mạch cánh tay do tỉ lệ biến cố chảy máu cao nhất. Đường vào động mạch cánh tay có thể có thuận lợi trong một số thủ thuật ở can thiệp mạch chi hoặc can thiệp động mạch tạng.
2.3.1 Kỹ thuật mở đường vào động mạch cánh tay
Cánh tay được đặt ở tư thế ngửa hơi giạng, bộc lộ vùng khuỷu tay được sát khuẩn và phủ toan vô khuẩn.
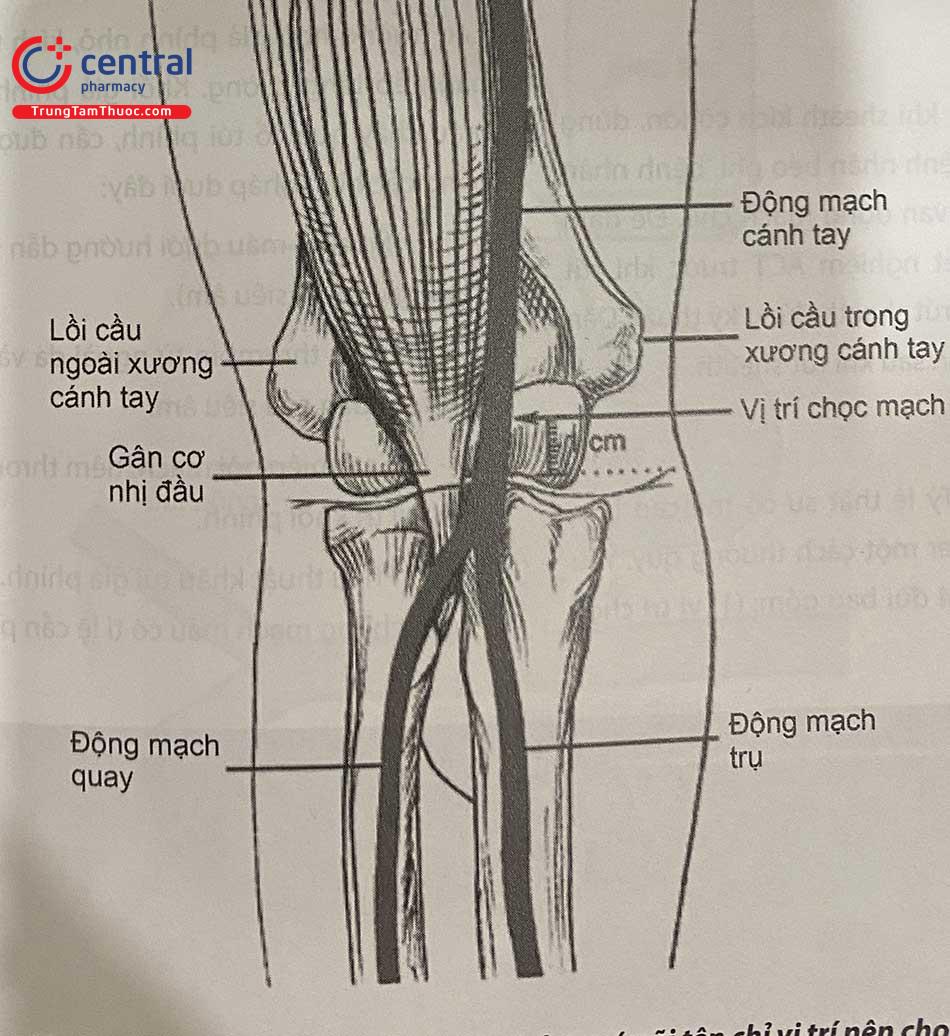
Sau khi gây tê tại chỗ, bằng kim nhỏ 21G, vị trí chọc mạch là vùng giữa gân cơ nhị đầu và lồi cầu trong xương cánh tay.
Đưa sheath vào động mạch cánh tay theo dây dẫn theo kỹ thuật Seldinger và cố định bằng băng hoặc chỉ khâu.
Nếu động mạch dưới đòn xoắn vặn, thường gặp ở người già, cần dùng dây dẫn 0,038’’ với đầu mềm, cong nhẹ, không gây chấn thương. Nếu mạch máu quá xoắn, ống thông JR có thể sử dụng để hướng đầu dây dẫn và kiểm soát việc lái dây dẫn. Khi đã đi qua đoạn xoắn nên thay đổi bằng dây dẫn dài. Sheath dài (chiều dài > 30 cm) cũng có thể giúp làm thẳng đoạn mạch xoắn.
2.3.2 Cầm máu sau khi mở đường vào động mạch cánh tay
Một tấm ván được đặt phía sau khuỷu tay bệnh nhân để tạo điều kiện cho lực ép. Kiểm tra mạch quay trước khi rút introducer
Nếu mạch quay bắt yếu, tiêm 200-400 µg nitroglycerin vào động mạch qua sheath để làm giãn mạch.
Rút sheath trong khi ép chặt ngón tay lên vị trí đâm
Liên tục bắt động mạch quay đảm bảo không bị tắc mạch trong quá trình ép cầm máu.
Sau 15 tới 20 phút từ từ thả lỏng. Kiểm tra và ghi lại mạch quay của bệnh nhân.
Hướng dẫn bệnh nhân giữ cánh tay ở tư thế thả lỏng nhưng để thẳng trong 2 đến 4 giờ. Cho phép bệnh nhân ngồi trên giường, nhưng mục tiêu là hạn chế cho đến sau 2 tới 4 giờ.
Theo dõi chu vi cánh tay để phát hiện chảy máu chỗ chọc mạch.
Lưu ý không dùng dụng cụ đóng mạch chuyên dụng sau rút sheath ĐM cánh
2.4 Biến chứng mở đường vào mạch máu
2.4.1 Biến chứng đường vào động mạch đùi
Tụ máu tại chỗ và chảy máu là biến chứng thường gặp nhất. Các biến chứng khác bao gồm: giả phình động mạch đùi, thông động tĩnh mạch, huyết khối động mạch thứ phát sau lóc tách nội mạc, đột quỵ, nhiễm trùng có/không áp xe, tắc mạch do khí hay mảnh xơ vữa.
2.4.1.1 Chảy máu tại chỗ
Nguy cơ chảy máu tăng lên khi sheath kích cỡ lớn, dùng nhiều thuốc chống đông, bệnh nhân béo phì, bệnh nhân cao tuổi, tăng huyết áp, hở van động mạch chủ. Để đảm bảo an toàn tối đa, cần xét nghiệm ACT trước khi rút sheath. Tăng thời gian ép và rút sheath đúng kỹ thuật. Dặn bệnh nhân bất động cẩn thận sau khi rút sheath.
2.4.1.2 Giả phình động mạch đùi
Biến cố này có tỷ lệ 1-2%. Tỷ lệ thật sự có thể cao hơn nếu kiểm tra siêu âm Doppler một cách thường quy. Yếu tố nguy cơ của giả phình ĐM đùi bao gồm: (1) vị trí chọc mạch quá thấp (động mạch đùi nông), (2) ép động mạch đùi không đủ thời gian, (3) các yếu tố liên quan tới người bệnh: > 65 tuổi, nữ giới, béo phì, đái tháo đường.
Bệnh nhân đau nhiều, sưng nề vùng bẹn. Khám lâm sàng thấy khối hematoma, ấn đau, sờ thấy đập theo mạch, nghe có tiếng thổi. Siêu âm Doppler khẳng định chẩn đoán (Hình 10.27).
Các trường hợp giả phình nhỏ, kích thước < 2 cm có thể băng ép tăng cường. Khối giả phình lớn, còn lưu thông máu chảy qua cổ túi phình, cần được xử trí triệt để hơn bằng các biện pháp dưới đây:
Ép cầm máu dưới hướng dẫn siêu âm (ép trực tiếp bằng đầu dò siêu âm).
Tiêm thrombin từ ngoài da vào túi giả phình dưới hướng dẫn của siêu âm.
Can thiệp nội mạch, tiêm thrombin qua ống thông vào vị trí khối phình.
Phẫu thuật khâu túi giả phình. Giả phình ĐM đùi là biến chứng mạch máu có tỉ lệ cần phẫu thuật cao nhất.
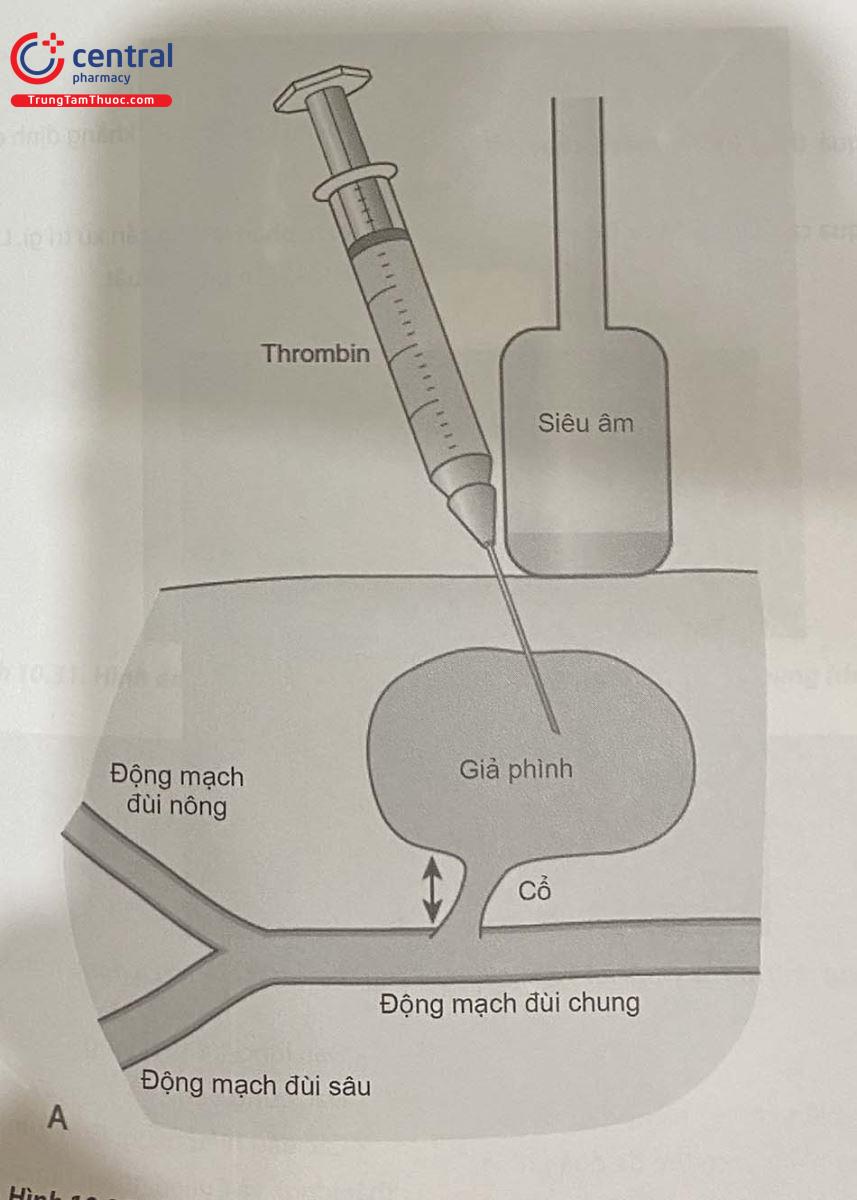
Chú thích: Superficial femoral artery: động mạch đùi nông, Profunda femoral artery: động mạch đùi sâu, Common femoral artery: động mạch đùi chung, Neck: cổ, Pseudoaneurysm: giả phình; Ultrasound: siêu âm.
2.4.1.3 Rò động-tĩnh mạch đùi
Nguyên nhân:
Vị trí chọc mạch quá thấp (động mạch chạy sát tĩnh mạch).
Kim chọc mạch đi qua cả thành ĐM và TM.
Triệu chứng:
Sờ thấy rung mưu.
Siêu âm Doppler khẳng định chẩn đoán.
Xử trí:
Đa phần không cần xử trí gì. Lỗ rò tự bịt lại.
10% cần phẫu thuật.
2.4.1.4 Chảy máu sau phúc mạc
Chảy máu sau phúc mạc là biến chứng hiếm gặp (tỉ lệ khoảng 0,2%) nhưng rất nguy hiểm vì có thể đe doạ tính mạng. Cần nghi ngờ chảy máu sau phúc mạc ở bệnh nhân tụt áp, nhịp nhanh, da nhợt, giảm nhanh hematocrit sau can thiệp, đau bụng dưới/đau lưng hoặc thay đổi dấu hiệu thần kinh ở chân chọc mạch. Nguyên nhân hàng đầu gây chảy máu sau phúc mạc là vị trí chọc ĐM đùi quá cao dẫn đến khó ép cầm máu. Máu chảy vào khoang sau phúc mạc nên khó phát hiện trên lâm sàng.
Yếu tố nguy cơ hàng đầu gây chảy máu sau phúc mạc là chọc mạch cao hơn ĐM thượng vị dưới (tăng 17 lần nguy cơ). Các yếu tố khác là bệnh nhân nhồi máu cơ tim cấp, nữ giới béo phì, dùng thuốc chống đông liều cao và thuốc ức chế GPIIb/IIIa.
Triệu chứng lâm sàng của tụ máu sau phúc mạc:
Tụt huyết áp, ít đáp ứng với bù dịch.
Nhịp tim chậm hoặc tăng
Thiếu máu.
Đau bụng.
Đau lưng/hố thắt lưng.
Đau vùng bẹn.
Các dấu hiệu nặng: Grey Turner (thâm tím dọc hố thắt lưng), và Cullen (thâm tím quanh rốn).
Lưu ý: có thể không nhìn thấy hematoma vùng bẹn.
Xử trí bệnh nhân: Mọi trường hợp chảy máu sau phúc mạc cần được coi là cấp cứu và phải được hồi sức tích cực ngay lập tức bằng bù dịch, truyền máu, và ngừng thuốc chống đông.
2.4.1.5 Tiến hành sau đánh giá bệnh nhân toàn trạng người bệnh và các dấu hiệu sinh tồn
Nếu bệnh nhân huyết động ổn định, chụp CT bụng hoặc MSCT mạch máu để khẳng định chẩn đoán, đánh giá kích cỡ khối hematoma sau phúc mạc. Đồng thời tiếp tục hồi sức, theo dõi số đo, Hct, Hb.
Bệnh nhân không ổn định: chuyển Cath lab can thiệp nội mạch (bơm bóng, bít bằng coil, tiêm thrombin, stent graft).
Phẫu thuật cấp cứu ở những bệnh nhân không cầm máu được qua can thiệp nội mạch.
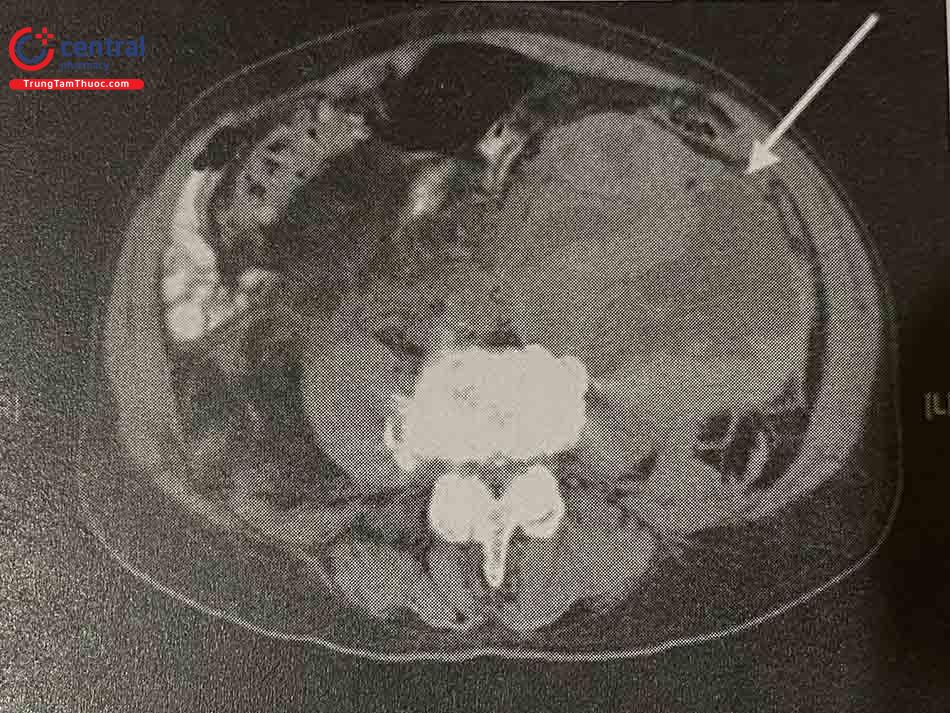
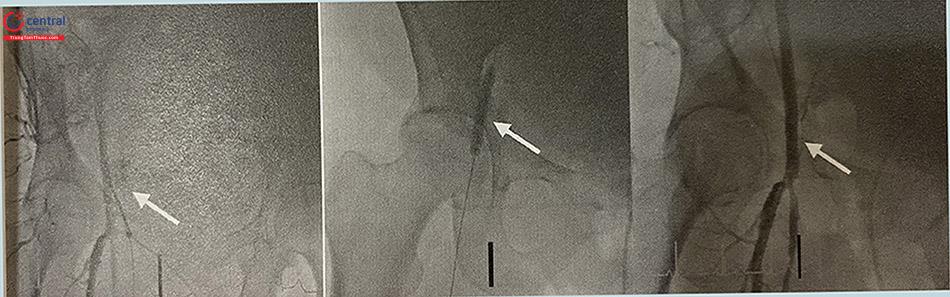
Chụp mạch máu qua sheath ĐM đùi cho thấy hình ảnh thoát thuốc
Bơm căng bóng để bít vị trí thủng mạch máu
Kết quả sau nong bóng: không còn thoát thuốc ra ngoài thành mạch
2.4.1.6 Tắc động mạch đùi
Tắc ĐM đùi do huyết khối tại chỗ là biến chứng hiếm gặp. Các yếu tố nguy cơ bao gồm: đường kính lòng mạch nhỏ, bệnh nhân có bệnh động mạch chi dưới, sheath lớn (sau can thiệp đặt bóng đối xung động mạch chủ (IABP) hay ECMO), thời gian lưu sheath lâu, thời gian ép quá lâu.
Khẳng định chẩn đoán bằng siêu âm mạch máu. Có thể can thiệp nội mạch tái thông động mạch đùi bằng hút huyết khối hoặc nong bóng qua đường tiếp cận ĐM bên đối diện (Xem thêm Chương 29: Can thiệp động mạch chi dưới).
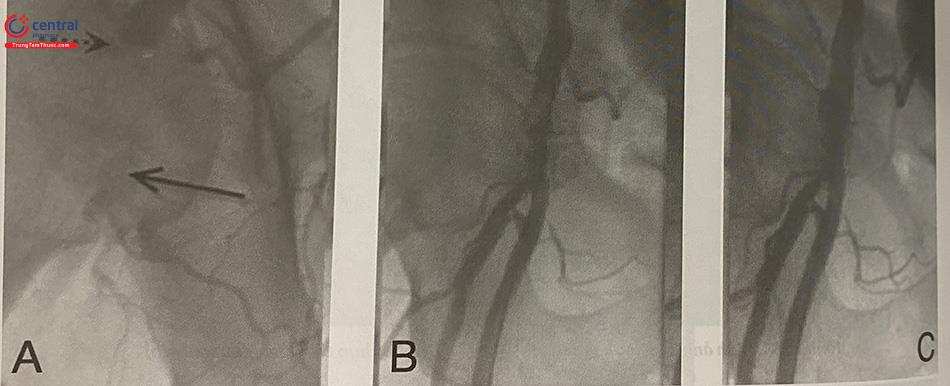
Có thể tắc mạch đoạn xa do huyết khối, mảng xơ vữa, do khí. Theo dõi tình trạng lâm sàng và xử trí tương tự các trường hợp tổn thương động mạch chi dưới.
2.4.1.7 Lóc tách động mạch chậu - đùi
Liên quan đến thao tác khi đẩy guidewire và sheath thô bạo trong lúc mở đường vào mạch máu. Bóc tách mạch máu có thể lan rộng lên tận ĐM chủ bụng, tới chỗ chia ĐM dưới đòn trái.
Xử trí tách thành động mạch chủ (ĐMC) bụng như các trường hợp tách thành ĐMC Stanford B. Với lóc tách ĐM chậu – đùi, theo dõi sát tình trạng lâm sàng, nếu khôngcó cản trở dòng chảy chi dưới, vết lóc tách có thể tự liền. Những trường hợp lóc tách gây hẹp và hạn chế đáng kể tưới máu chi, có thể cần can thiệp nội mạch (nong bóng, đặt stent).
Để phòng ngừa biến chứng lóc tách mạch máu, cần tuân thủ chặt chẽ các quy tắc khi mở đường vào mạch máu:
- Ưu tiên dùng dây dẫn sắt (0,035”) hơn là dây dẫn ngậm nước, trừ trường hợp ĐM chậu quá xoắn vặn.
- Thao tác với dây dẫn và sheath nhẹ nhàng. Tuyệt đối không đẩy thô bạo nếu có trở lực.
- Chỉ luồn sheath vào lòng mạch sau khi đã khẳng định đầu dây dẫn đi lên ĐMC bụng và di chuyển tự do trong lòng ĐMC bụng.
- Những trường hợp đẩy sheath khó khăn, hoặc mạch máu xoắn vặn, luồn sheath vào lòng mạch dưới hướng dẫn của màn tăng sáng.
- Chụp lại ĐM đùi sau khi mở đường vào.
2.4.1.8 Nhiễm khuẩn tại chỗ
Biến chứng này thường gặp ở bệnh nhân chọc lại động mạch đùi cùng bên hoặc lưu sheath kéo dài (từ 1 – 5 ngày).
2.4.1.9 Cường phế vị
Biến chứng cường phế vị có thể gặp sau rút sheath ĐM đùi, đặc biệt trong trường hợp sheath lớn và bệnh nhân đau nhiều.
Triệu chứng bao gồm mệt, mạch chậm, huyết áp tụt, tuy nhiên ít khi dẫn đến biến cố trầm trọng (như tụt huyết áp gây tắc lại stent).
Dự phòng cường phế vị bằng gây tê lidocain trước rút sheath. Xử trí bằng truyền dịch hay atropin.
Lưu ý rằng chỉ nghĩ đến cường phế vị sau khi đã loại trừ hoàn toàn các căn nguyên nguy hiểm hơn gây tụt huyết áp như chảy máu sau phúc mạc, thủng ĐMV dẫn đến tràn máu màng tim, tắc lại stent dẫn đến sốc tim, mất máu nặng (Xem thêm Chương 25: Biến chứng của can thiệp động mạch vành và xử trí).
2.4.2 Biến chứng đường vào động mạch quay
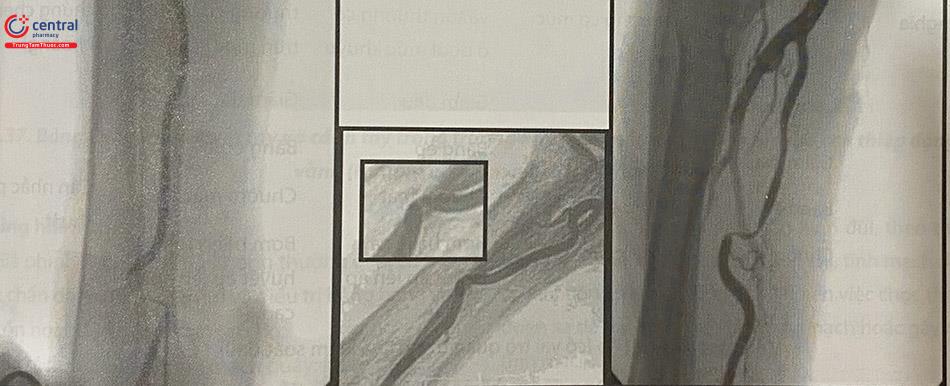
2.4.2.1 Co thắt động mạch quay
Co thắt mạch có thể gặp sau khi mở đường vào mạch máu, trong quá trình can thiệp, hoặc sau khi rút sheath là phố biến. Cần nghĩ đến co thắt mạch quay nếu không thể đẩy được dây dẫn qua ĐM quay đoạn cẳng tay, hoặc khó thao tác với các loại ống thông. Khẳng định chẩn đoán bằng chụp ĐM quay qua sheath với lượng thuốc cản quang hạn chế. Không được để người bệnh đau nhiều, vì có thể gây co thắt mạch quay nặng hơn.
Nếu co thắt ĐM quay nghiêm trọng và sheath (hoặc ống thông) bị kẹt, các phương án sau đây có thể được thực hiện:
Cho thêm thuốc giảm đau và an thần.
Chườm ấm lên cẳng tay để giãn động mạch bị co cứng.
Cho thêm nitroglycerin 200 µg truyền động mạch; lặp lại nếu cần thiết.
2.4.2.2 Tụ máu cánh tay
Hầu hết tụ máu xuất hiện sau khi rút sheath động mạch quay, nhưng cũng có thể xuất hiện trong quá trình làm thủ
thuật, liên quan tới thao tác thô bạo của dây dẫn và ống thông gây thủng, vỡ mạch máu.
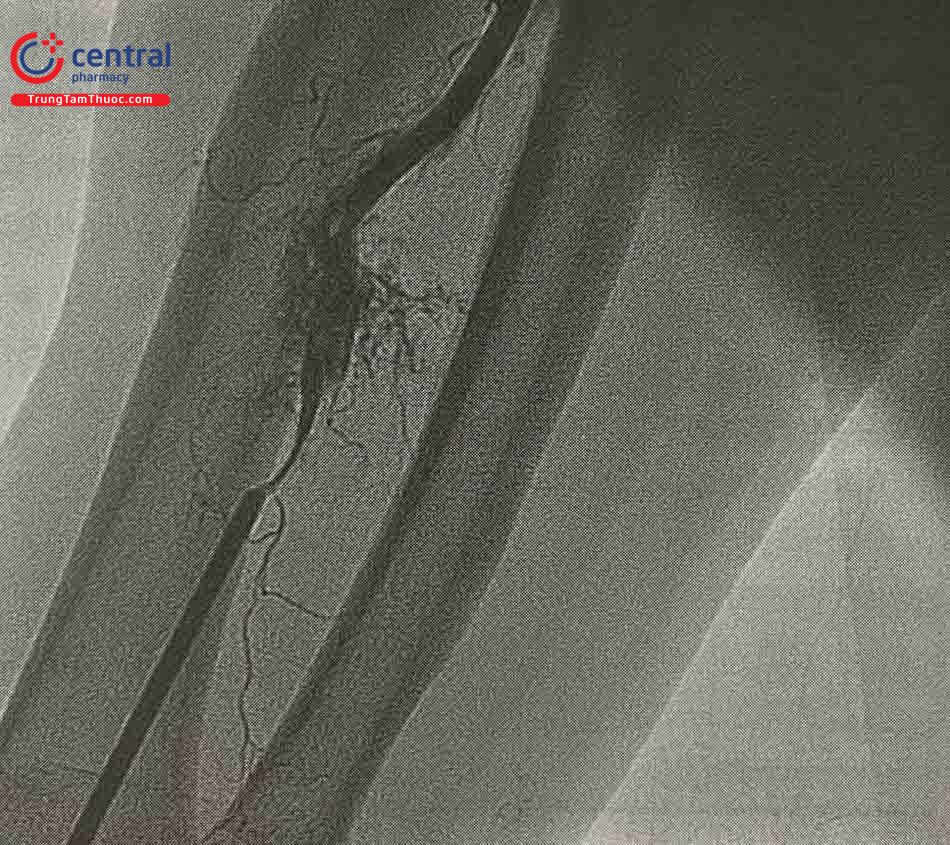
Xử trí: băng ép chặt bằng gạc hoặc băng cuốn áp lực. Kiểm tra lại sau vài phút, nều vùng tụ máu không mềm hơn, băng ép lại với áp lực cao hơn. Có thể dùng băng đo huyết áp để đạt được áp lực mong muốn.
Biến chứng nghiêm trọng nhất của chảy máu và tụ máu cẳng tay là hội chứng chèn ép khoang với hậu quả thiếu máu bàn tay. Biến chứng này đòi hỏi phẫu thuật giải ép.
Biến chứng ít nguy hiểm hơn là hội chứng đau mạn tính hoặc loạn dưỡng giao cảm, liên quan tới ép kéo dài và chỉ cần điều trị bảo tồn.
Bảng 10.2. Phân độ các trường hợp tụ máu vùng cánh tay
| ĐỘ | I | II | III | IV | V |
|---|---|---|---|---|---|
| Tỉ lệ gặp | ≤5% | <3% | <2% | ≤0,1% | <0,01% |
| Định nghĩa | Tụ máu tại chỗ, ở nông | Tụ máu và tổn thương cơ mức độ vừa | Tụ máu cẳng tay và tổn thương cơ ở dưới mức khuỷu | Tụ máu và tổn thương cơ lan lên trên mức khuỷu | Thiếu máu chi (hội chứng chèn ép khoang) |
| Xử trí | Giảm đau Băng ép Chườm mát | Giảm đau Băng ép Chườm mát | Giảm đau Băng ép Chườm mát Bơm băng tayhuyết áp lên áp lựccao | Giảm đau Băng ép Chườm mát Bơm băng tayhuyết áp lên áp lựccao | Cân nhắc phẫu |
Những điểm quan trọng | Kiểm soát huyết áp (có vai trò quan trọng của kiểm soát đau). Cân nhắc dừng chống đông và/hoặc kháng kết tập tiểu cầu. Theo dõi đường kính cẳng và cánh tay để cân nhắc dùng thêm dụng cụ băng ép và/hoặc băng tay áp lực. Các dụng cụ băng ép thêm dọc theo giải phẫu động mạch. Chườm mát bằng túi đá ở vùng tụ máu. Theo dõi SpO2 bên tổn thương trong quá trình dùng băng tay áp lực. Khi dùng băng tay áp lực, chọn mức áp lực nhỏ hơn 20 mmHg so với huyết áp tâm thu và giảm áp lực mỗi 15 phút Sau khi tháo băng ép, dùng băng dán vòng quanh cẳng/cánh tay trong vài giờ tiếp theo nhằm giữ lực ép vừa phải. | ||||
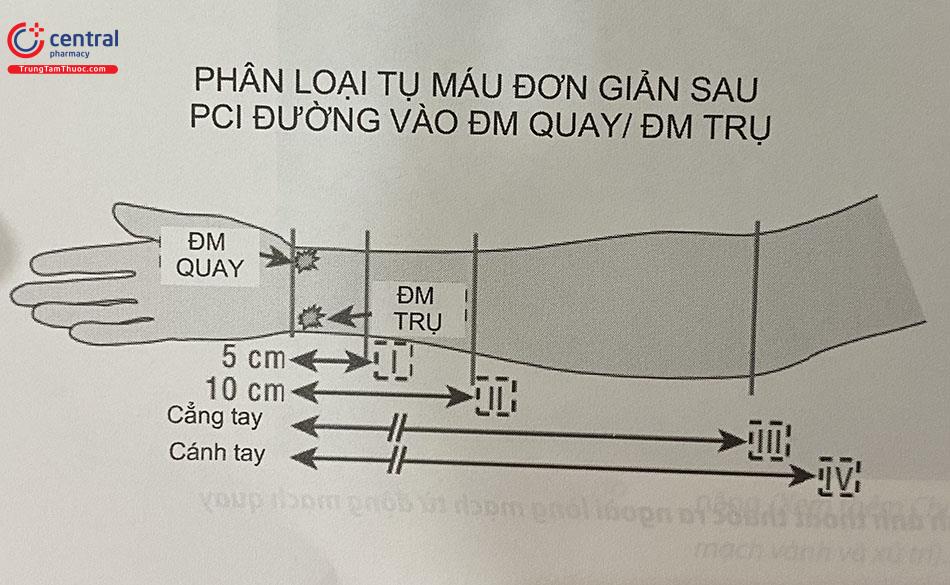
2.4.2.3 Biến chứng hiếm khác
Giả phình là biến chứng không thường gặp, có thể được chẩn đoán bằng siêu âm và điều trị bằng băng ép bảo tồn hoặc tiêm thrombin tại chỗ.
Lóc tách và thủng động mạch quay: hiếm gặp.
Nhiễm trùng: áp xe vô khuẩn hoặc u hạt tại chỗ. Thường xuất hiện 2 -3 tuần sau thủ thuật và hiếm khi cần dẫn lưu.
3 Đường vào tĩnh mạch
Đường vào tĩnh mạch trong can thiệp tim mạch hiện nay, thường là tĩnh mạch đùi, được áp dụng cho các trường hợp thông tim phải thăm dò huyết động, hoặc các can thiệp có liên quan đến tim phải (bít các luồng thông bẩm sinh, điều trị rối loạn nhịp bằng sóng cao tần, đặt dây dẫn các thiết bị tạo nhịp tim…). Các thủ thuật can thiệp bệnh tim cấu trúc như nong van hai lá, sửa van hai lá, bít tiểu nhĩ trái,… cũng cần đường vào tĩnh mạch đùi.
3.1 Đường vào tĩnh mạch đùi
3.1.1 Giải phẫu
Tĩnh mạch đùi chung là tĩnh mạch sâu lớn nhất của chi dưới, nằm trong tam giác đùi để đi lên dưới dây chằng bẹn vào khung chậu và tiếp tục thành tĩnh mạch chậu ngoài. Tam giác đùi nằm ở vùng bẹn – đùi giới hạn bởi dây chằng bẹn ở trên, cơ may ở ngoài và cơ khép dài ở trong. Trong tam giác đùi có bó thần kinh mạch máu, gồm tĩnh mạch đùi, động mạch đùi và dây thần kinh đùi, theo thứ tự từ trong ra ngoài. Càng về phía ngọn chi, tĩnh mạch đùi càng có xu hướng nằm sau động mạch nên việc chọc tĩnh mạch đoạn xa dễ dẫn tới chọc vào động mạch hoặc gây rò động tĩnh mạch.
3.1.2 Chỉ định và chống chỉ định
3.1.2.1 Chỉ định:
Chẩn đoán:
- Thông tim phải.
- Thăm dò điện sinh lý.
Điều trị:
- Đặt máy tạo nhịp tim tạm thời: thường dùng trong trường hợp cấp cứu vì là đường vào dễ nhất.
- Điều trị một số bệnh tim bẩm sinh: thông liên nhĩ, còn ống động mạch.
- Chọc vách liên nhĩ để tiếp cận nhĩ trái: nong van hái là bằng bóng qua. da, sửa van hai lá qua đường ống thông (MitraClip), thay van hai lá qua đường ống thông, bít tiểu nhĩ trái, triệt đốt sóng cao tần.
- Đặt lưới lọc tĩnh mạch chủ dưới.
- Đặt đường truyền tĩnh mạch cấp cứu khi ngừng tuần hoàn hoặc tụt áp.
- Theo dõi áp lực tĩnh mạch trung tâm.
- Đường vào chạy thận nhân tạo cấp cứu.
- Đường vào lọc máu hấp phụ ở bệnh nhânngộ độc thuốc.
3.1.2.2 Chống chỉ định
Tuyệt đối:
Tổn thương tĩnh mạch ngang mức tĩnh mạch đùi.
Nghi ngờ hoặc xác định có huyết khối tĩnh mạch sâu vùng chậu hoặc vùng đùi.
Tương đối:
Rối loạn đông máu.
Bất thường giải phẫu tĩnh mạch.
Tiền sử viêm mạch.
Đã từng tiêm xơ hoặc điều trị tia xạ.
Tiền sử đặt ống thông tĩnh mạch kéo dài.
3.1.3 Kỹ thuật mở đường vào tĩnh mạch đùi
Động mạch đùi được sử dụng làm mốc để mở đường vào tĩnh mạch đùi. Tĩnh mạch đùi nằm ở bên trong động mạch đùi khoảng 1 cm, đôi khi nằm ở phía sau động mạch.
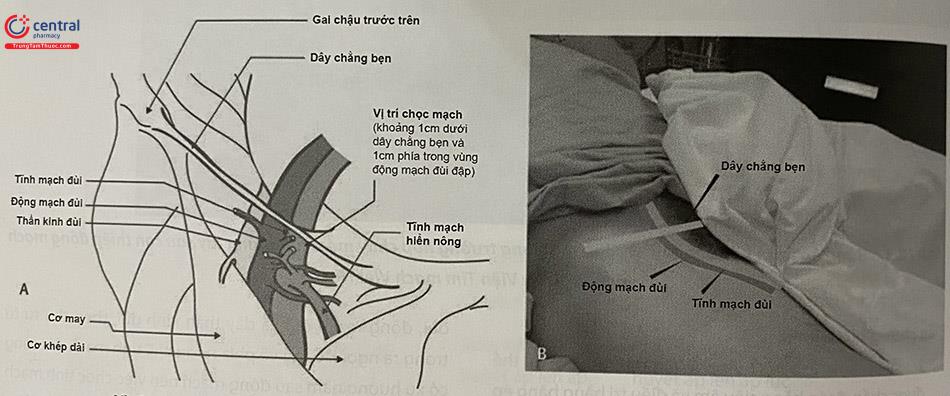
3.1.3.1 Chuẩn bị bệnh nhân:
Bộc lộ vùng da rộng phía trước trong đoạn gần đùi, mở rộng lên cả phía trên dây chằng bẹn.
Cạo sạch lông vùng da này.
Sát khuẩn vùng da bằng cồn, povidone-iodine hoặc
Trải toan vô khuẩn lên vị trí chọc mạch.
3.1.3.2 Các bước kỹ thuật
Xác định vị trí đập của động mạch đùi. Nếu kế hoạch phải mở đường vào cả động mạch và tĩnh mạch đùi, gây tê tại chỗ bằng lidocain đủ rộng để vô cảm cả hai vị trí chọc mạch.
Vị trí chọc vào da ở trong 0,5 đến 1 cm và 0,5 đến 1 cm phía dưới điểm chọc động mạch. Nên chọc thăm dò bằng kim nhỏ trước khi dùng kim chọc mạch kích thước lớn, để giảm xâm lấn và tránh tổn thương ĐM đùi.
Do việc chọc tĩnh mạch có thể phải mất vài lần mới thành công, rạch da sau khi kim đã chọc vào tĩnh mạch.
Do áp lực trong tĩnh mạch thấp, gắn kim vào một bơm tiêm 10-20 ml và hút âm nhẹ trong lúc đưa kim vào. Đưa kim một góc 30-45 độ so với mặt da trong lúc bắt động mạch đùi. Không ép tay quá mạnh lên động mạch vì có thể làm xẹp tĩnh mạch. Nếu cảm nhận được động mạch đập ở đầu kim, chuyển lại hướng kim nhẹ nhàng vào bên
Khi vào được tĩnh mạch, sẽ hút được máu đen vào trong bơm tiêm. Máu phải được hút dễ dàng mà không cần sử dụng nhiều áp lực âm. Nếu chưa vào được tĩnh mạch, flush và đưa kim trở lại nhẹ nhàng ở phía bên hoặc vào bên trong hơn vị trí ban đầu.
Nếu vô ý chọc phải động mạch mà không dùng đến, rút kim khỏi động mạch và ép vài phút. Chọc mạch dưới hướng dẫn của siêu âm có thể giúp giảm số lần chọc mạch.
Sau khi kết thúc thủ thuật, ép tĩnh mạch bằng tay rồi rút sheath, chỉ cần dùng ít lực hơn ép động mạch, 5-10 phút là đủ để không hình thành máu tụ.
3.1.3.3 *Lưu ý khi mở đường vào cả động mạch và tĩnh mạch
Chỉ định đặt đường vào tĩnh mạch đùi ở bệnh nhân can thiệp động mạch vành thường gặp nhất là để tạo nhịp tạm thời.
Những trường hợp cần phải thông tim trái và phải, chọc tĩnh mạch được thực hiện trước. Chủ đích chọc động mạch trước có thể gây ra khối máu tụ ở động mạch đùi, khối máu tụ này đè đẩy tĩnh mạch ra khỏi vị trí giải phẫu thông thường, dẫn đến chọc tĩnh mạch khó khăn hơn.
Sau khi đã chọc tĩnh mạch thành công, đẩy và lưu dây dẫn trong mạch, chưa luồn sheath vào. Mục đích là chừa không gian chọc động mạch đùi, đồng thời hạn chế việc chọc vào sheath tĩnh mạch trong lúc thăm dò động mạch đùi bằng kim lớn. Sau khi đã mở đường vào ĐM đùi thành công, đặt sheath tĩnh mạch.
Nếu chọc phải động mạch trước, kiểm tra vị trí chọc mạch, nếu phù hợp thì đặt sheath động mạch. Sau đó, nghiêng nhẹ kim vào trong để chọc tĩnh mạch.
3.2 Đường vào tĩnh mạch cảnh trong
3.2.1 Giải phẫu
Tĩnh mạch cảnh trong không dễ nhìn thấy bên ngoài. Nó bắt nguồn lỗ tĩnh mạch cảnh của nền sọ như là sự tiếp nối của xoang tĩnh mạch sigma. Nó kết thúc phía sau khớp xương ức đòn rồi nối với tĩnh mạch dưới đòn. Nó chạy cùng với động mạch cảnh và dây thần kinh X trong bao cảnh trên suốt toàn bộ đường đi của nó. Tĩnh mạch cảnh trong ban đầu chạy phía sau, sau đó chạy bên cạnh và cuối cùng là ra phía trước của động mạch cảnh. Ở mức sụn thanh quản, nó nằm bên dưới cơ ức đòn chũm, xuất hiện ở đỉnh của tam giác được tạo thành bởi đầu ức và đầu đòn của cơ này.

Tĩnh mạch cảnh trong bên phải được ưa thích hơn bên trái trong việc mở đường vào tĩnh mạch cảnh vì các lý do:
Đường kính lòng mạch lớn hơn.
Đường đi thẳng hơn: tĩnh mạch cảnh bên trái có góc gập phải khi đi vào nhĩ phải, làm tăng nguy cơ thủng tĩnh mạch gây tràn máu khoang ngực.
Tĩnh mạch cảnh trong phải nằm phía trước ống ngực.
Đỉnh màng phổi phải tương đối thấp hơn nên ít nguy cơ tràn khí màng phổi.
Liên quan đến tay thuận của bác sĩ.
3.2.2 Chỉ định và chống chỉ định
3.2.2.1 Chỉ định
Theo dõi áp lực tĩnh mạch trung tâm.
Nuôi dưỡng tĩnh mạch, truyền dịch cao phân tử, lọc máu tạm thời.
Thông tim đo áp lực động mạch phổi.
Đưa dụng cụ bít lỗ thủng vách liên thất sau nhồi máu cơ
3.2.2.2 Chống chỉ định
Không có chống chỉ định tuyệt đối, chỉ có chống chỉ định tương đối
Vùng da cổ bị tổn thương do vết thương, nhiễm trùng, sẹo, khối
Rối loạn đông cầm máu.
Bệnh nhân không hợp tác.
3.2.3 Kỹ thuật mở đường vào tĩnh mạch cảnh trong
Xác định vị trí:
Tĩnh mạch cảnh trong chạy hướng từ phía tai đến giữa xương đòn, giữa hai đầu ức và đầu đòn của cơ ức đòn chũm. Có thể dễ dàng chọc tĩnh mạch cảnh ở ngang mức sụn giáp, với động mạch cảnh chung đi cùng bên trong làm mốc. Tĩnh mạch cảnh trong bên phải có một khoảng cách nhỏ với động mạch trong khi tĩnh mạch cảnh bên trái chạy phía trên động mạch.
Ba cách tiếp cận chính tĩnh mạch cảnh là trước, trung tâm và sau, được đặt theo tương quan vị trí với cơ ức đòn chũm.
Bảng 10.3. Các phương pháp tiếp cận mở đường vào tĩnh mạch cảnh trong
| TRUNG TÂM | PHÍA TRƯỚC | PHÍA SAU | |
|---|---|---|---|
| Đánh dấu vị trí | Đỉnh phía trên của tam giác tạo bởi cơ ức đòn chũm và xương đòn | Trung điểm bờ trong cơ ức đòn chũm, ngang mức sụn giáp | Bờ ngoài cơ ức đòn chũm, 1/3 dưới của đường nối xương đòn và xương chũm |
| Góc kim chọc | 30º (trẻ em), 45-60 (người lớn) | 30º (trẻ em), 45 (người lớn) | 30-45º |
| Hướng chọc | Núm vú đối diện | Núm vú đối diện | Hõm ức |
| Độ sâu | Trong 3 cm | Trong 3 cm | Trong 5 cm |
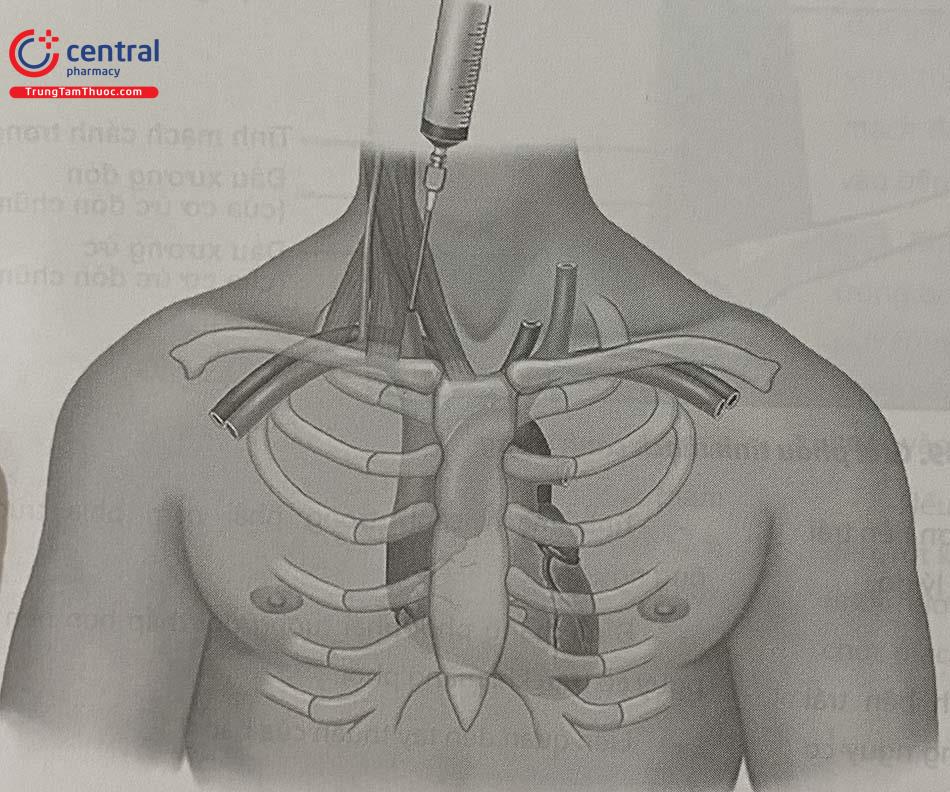
Chuẩn bị bệnh nhân:
Người bệnh nằm ngửa ở tư thế Trendelenburg với đầu thấp 10-15 độ nếu dung nạp được.
Bộc lộ vùng da rộng từ cổ ngực đến núm vú được sát khuẩn và trải toan vô khuẩn.
Đầu bệnh nhân nên đặt ở tư thế thẳng để tách biệt tĩnh mạch và động mạch cảnh. Mặc dù một số tác giả khuyên nên đặt đầu bệnh nhân nghiêng nhẹ về bên đối diện để bộc lộ rõ cơ ức đòn chũm. Tuy nhiên ở tư thế này các mạch máu vắt chéo nhau và đường kính tĩnh mạch cũng bị thay đổi.
Kỹ thuật mở đường vào tĩnh mạch cảnh trong gồm các bước:
Gây tê vùng da cổ bằng 10 ml Lidocain, sử dụng kim 25 mm và xilanh 2-5 mL
Thăm dò bằng kim nhỏ: đưa kim theo góc 30 – 60 độ so với mặt da, vừa đi vừa hút âm đến khi thấy máu đen vào bơm là vào lòng mạch. Đánh dấu vị trí và độ sâu rồi rút kim ra (có thể không để lại kim đánh dấu tùy trường hợp).
Kỹ thuật Seldinger: kim chọc mạch được kết nối với xi-lanh 10 ml, đi theo hướng đã đánh dấu và tiếp tục hút âm cho đến khi máu vào bơm. Thông thường tĩnh mạch nằm sâu khoảng 1 đến 3 Nếu trượt có
thể rút kim lại và thay đổi hướng. Khi đảm bảo máu vào bơm dễ dàng, luồn dây dẫn đầu cong mềm . Nếu dây dẫn đi khó thì phải rút lại, hút âm để đảm bảo đầu kim trong lòng mạch rồi luồn lại. Một khi dây dẫn đã vào đúng vị trí thì rút kim, đưa sheath theo dây dẫn rồi rút bỏ dây dẫn. Cuối cùng, hút máu qua sheath để chắc chắn trong lòng mạch và chụp lại phim Xquang để kiểm tra.
Sử dụng siêu âm mở đường vào tĩnh mạch cảnh giúp tăng thành công thủ thuật và giảm các biến chứng.
3.3 Đường vào tĩnh mạch cảnh dưới đòn
3.3.1 Giải phẫu
Tĩnh mạch nách đổi tên thành tĩnh mạch dưới đòn khi đi vượt qua xương sườn thứ nhất. Tĩnh mạch dưới đòn hợp với tĩnh mạch cảnh trong tạo thành thân tĩnh mạch cánh tay đầu. Sau khi vượt qua xương sườn thứ nhất, tĩnh mạch nằm ở vị trí sau 1/3 giữa của xương đòn, chỗ xương đòn thay đổi độ cong. Đằng sau tĩnh mạch là cơ bậc thang trước, tiếp theo là động mạch dưới đòn. Ống ngực nối với điểm giao nhau của tĩnh mạch cảnh trong bên trái và tĩnh mạch dưới đòn trái, có thể bị thủng trong khi chọc tĩnh mạch dưới đòn trái.
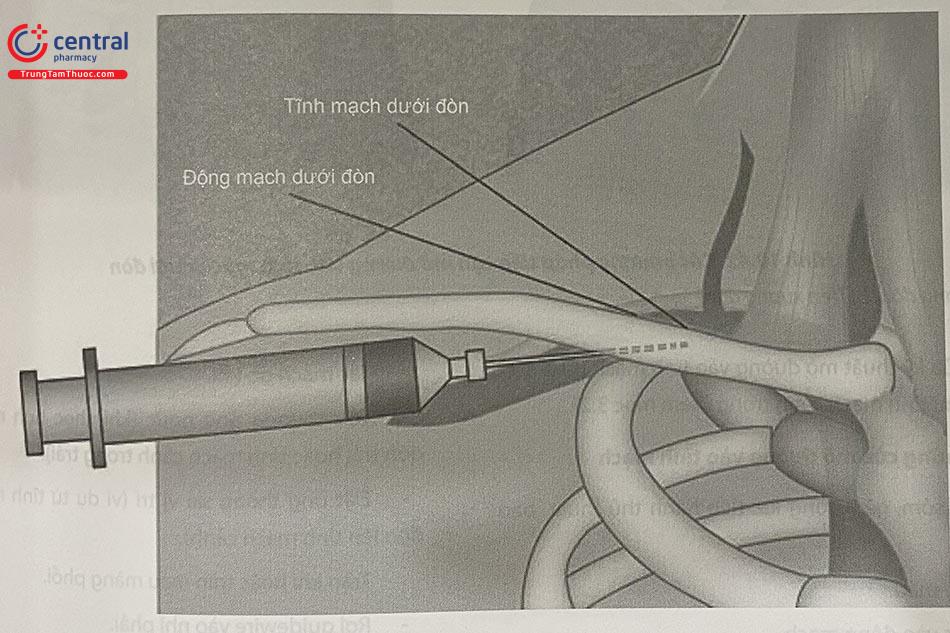
3.3.2 Chỉ định và chống chỉ định
3.3.2.1 Chỉ định:
Đặt máy tại nhịp tim tạm thời hoặc vĩnh viễn.
Buồng truyền – để truyền thuốc điều trị ung thư.
3.3.2.2 Chống chỉ định
Rối loạn đông máu.
Huyết khối tĩnh mạch dưới đòn.
3.3.3 Kỹ thuật mở đường vào tĩnh mạch dưới đòn
Xác định vị trí: Có hai phương pháp tiếp cận tĩnh mạch dưới đòn.
Bảng 10.4. Các phương pháp tiếp cận mở đường vào tĩnh mạch dưới đòn
| DƯỚI XƯƠNG ĐÒN | TRÊN XƯƠNG ĐÒN | |
|---|---|---|
| Vị trí chọc kim | Ngay phía dưới giữa xương đòn | 1 cm ngoài đầu đòn của cơ ức đòn chũm, 1 cm phía sau trên xương đòn |
| Góc kim | Gần như nằm ngang | Khoảng 10 độ so với mặt phẳng ngang hướng ra trước |
| Hướng | Ngay sau hõm ức | Núm vú bên đối diện |
| Độ sâu | 3-4 cm | 2-3 cm |
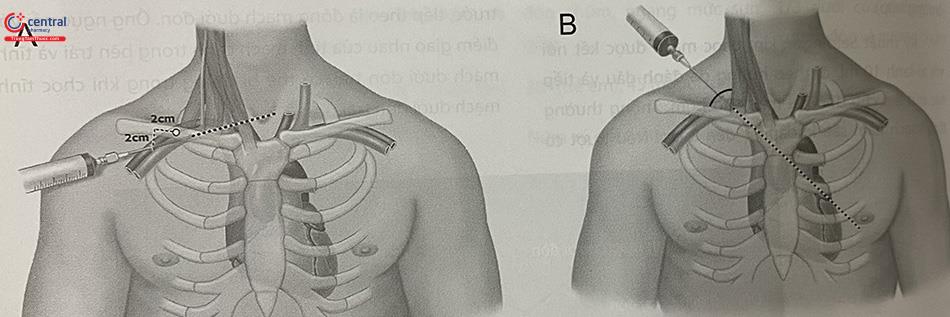
Các bước của kỹ thuật mở đường vào tĩnh mạch dưới đòn tương tự như tĩnh mạch cảnh trong (Xem mục 3.2).
3.4 Biến chứng của mở đường vào tĩnh mạch
Biến chứng sớm, gặp trong lúc tiến hành thủ thuật, bao gồm:
- Chảy máu.
- Chọc vào động mạch.
- Rối loạn nhịp thất do dây dẫn kích thích buồng thất phải.
- Tắc mạch do khí.
- Tổn thương ống ngực (khi chọc tĩnh mạch dưới đòn trái hoặc tĩnh mạch cảnh trong trái).
- Đặt ống thông sai vị trí (ví dụ từ tĩnh mạch dưới đòn lên tĩnh mạch cảnh).
- Tràn khí hoặc tràn máu màng phổi.
- Rơi guidewire vào nhĩ phải.
Biến chứng muộn có thể gặp:
- Nhiễm khuẩn.
- Huyết khối tĩnh mạch và tắc động mạch phổi.
- Hẹp tĩnh mạch trung tâm.
- Di lệch ống thông.
- Rơi sheath.
- Thủng tim.
- Tổn thương dây thần kinh.
Nói chung, các biến chứng cơ học (tổn thương động mạch, tràn máu và tràn khí màng phổi) thường gặp hơn với đường vào tĩnh mạch dưới đòn và tĩnh mạch cảnh. Để hạn chế biến cố cơ học, tránh thăm dò tĩnh mạch quá nhiều lần. Siêu âm có giá trị rất tốt, giúp giảm tỷ lệ biến chứng và tiết kiệm thời gian làm thủ thuật. Nếu sau vài lần chọc tĩnh mạch không thành công, cần sớm sử dụng siêu âm mạch máu hỗ trợ, hoặc dùng siêu âm thường quy trong mọi trường hợp mở đường vào tĩnh mạch.
Biến chứng nhiễm khuẩn và huyết khối phổ biến hơn với đường vào tĩnh mạch đùi. Đặc biệt, tỷ lệ nhiễm khuẩn nếu phải lưu sheath dài ngày có xu hướng gia tăng trong thực hành lâm sàng, có thể dẫn tới nhiễm khuẩn huyết hay viêm nội tâm mạc. Vì thế bác sĩ làm thủ thuật cần tuân thủ quy trình vô khuẩn, đồng thời giảm thiểu thời gian lưu sheath trong lòng tĩnh mạch.
Đường vào tĩnh mạch dưới đòn thường dẫn đến hẹp, tắc tĩnh mạch trung tâm, vì thế không sử dụng đường vào này nếu dự tính phải lưu sheath tĩnh mạch lâu (ví dụ, lọc thận nhân tạo).
4 Tài liệu tham khảo
1. Debabrata Mukherjee, MD, MS. Anthony A. Bavry, MD, MPH. Interventional Cardiology, Essential Clinical’s Guide. 2011 by Oxford University Press,
Kern MJ, The Cardiac Catheterization Handbook. 5th ed. Philadelphia, PA: Elsevier; 2011.
2. Grier D, Hartnell Percutaneous femoral artery puncture: practice and anatomy. Br J Radiol. 1990;63:602-604.
3. Barbeau GR, Arsenault F, Dugas L, Simard S, Lariviere MM. Evaluation of the ulnopalmar arterial arches with pulse oximetry and plethysmography: comparison with the Allen’s test in 1010 patients. Am Heart J. 2004;147:489-493.
4. Lo TS, Nolan J, Fountzopoulos E, et al. Radial artery anomaly and its influence on transradial coronary procedural outcome. Heart. 2009;95:410-415.
5. McMullen PW, Jenkins JS. Arterial access for endovascular interventions: radial and brachial arterial access. In: Heuser RR, Henry M, eds., Textbook of peripheral vascular interventions. New York: Informa HealthCare, 2008;21-25.
6. Kaki A, Blank N, Alraies MC, Kajy M, Grines CL, Hasan R, Htun WW, Glazier J, Mohamad T, Elder M, Schreiber Access and closure management of large bore femoral arterial access. J Interv Cardiol. 2018 Dec;31(6):969-977.
7. Shatila W, Krajcer Plug vs. suture: Who wins in large bore access closure? Catheter Cardiovasc Interv. 2018 Nov 01;92(5):962-963
8. Noori VJ, Eldrup-Jørgensen J. A systematic review of vascular closure devices for femoral artery puncture sites. J Vasc Surg. 2018 Sep;68(3):887-899.
9. Lalita Nemani, Medep Venous Access for Cardiovascular Procedures. Ind J Car Dis Wom 2019;4:50–63.

