Tìm hiểu các bất thường nhau thai và dây rốn trong siêu âm thai quý 1
CHƯƠNG 15: NHAU THÁI VÀ DÂY RỐN, trang 583-624, Sách SIÊU ÂM THÁI QUÝ 1
Dịch từ sách: Siêu âm 3 tháng đầu chẩn đoán dị tật thai nhi -Tác giả Alfred Abuhamad và Rabih Chaoui
Người dịch: Bác sĩ Vũ Văn Tài
Tải bản PDF TẠI ĐÂY
1 GIỚI THIỆU
Nhau thai là một cơ quan có tính năng chuyên biệt cao, hỗ trợ sự tăng trưởng và phát triển của thai nhi, đồng thời là cầu nối giữa tuần hoàn của mẹ và thai nhi. Nhau thai có chức năng như một cơ quan trong thai kỳ cung cấp chất dinh dưỡng, trao đổi khí hô hấp và thải trừ các chất độc hại. Nhau thai cũng là một cơ quan nội tiết quan trọng sản xuất các loại hormone hỗ trợ và duy trì thai kỳ và đóng vai trò quan trọng trong việc giải tỏa đào thải thái lan. Suy giảm sự phát triển và / hoặc chức năng của nhau có ảnh hưởng sâu sắc đến kết nối địa phương ở bất kỳ thời điểm nào. Tích lũy dữ liệu cho rằng, nhau Thái đóng góp một vai trò quan trọng đối với sức khỏe của thai nhi trong tương lai, nghĩ ra hạn như nguy cơ bệnh tim mạch khi trưởng thành,... 1-4 Chương trình này trình bày sự thật phát triển Tiếng Thái và hình ảnh siêu âm bình thường của nhau Thái và dây rốn và thảo luận về các bất thường nhau Thái và âm thanh phổ biến có thể phát hiện được trong quý 1.
2 PHÔI THÁI HỌC
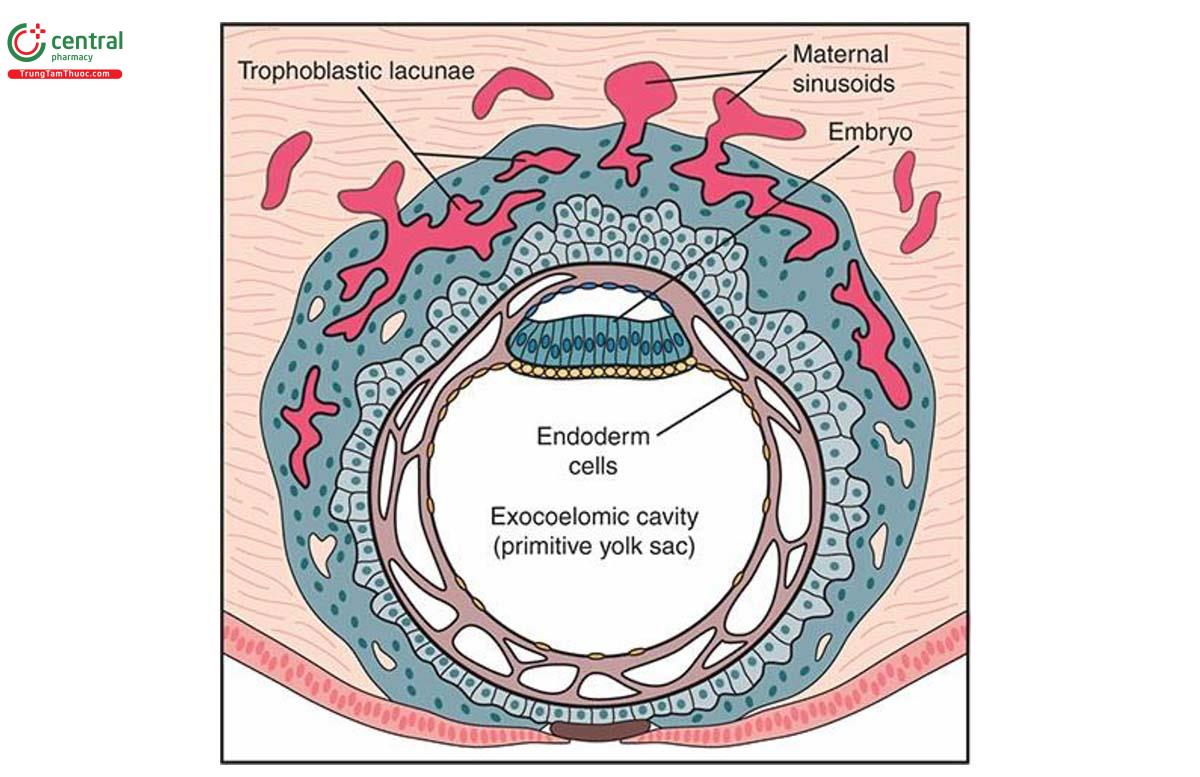
Sau thụ tinh từ 4 đến 5 ngày, phun nang (phôi nang) vào khoang nội tử cung. Bề mặt bên ngoài nang hóa hóa thành các tế bào bào nguyên bào nuôi (tế bào nuôi dưỡng) và tạo ra một lớp hợp bào (lớp hợp bào) ở trên bám vào nội mạc tử cung. Sau đó, bong nang bắt đầu làm tổ khi các tế bào tế bào nuôi dưỡng bào bào (tế bào synytiotrophoblast) xâm nhập vào nội mạc tử cung đã được đệm hóa hóa. Chất lượng tiết kiệm của tuyến nội mạc tử cung cung cấp chất dinh dưỡng cho Lớp Thái ở giai đoạn sớm này. Sau đó, các khoang phát triển trong lá nuôi hợp bào và thông nối với các mạch máu mẹ, do đó hình thành tuần hoàn tử cung-nhau đầu tiên (hốc-lacunar) (Hình 15.1). Sau đó, tuần hoàn nhau-thai phát triển với sự nhô ra như ngón tay vào hồ huyết của mẹ (hình chiếu giống như ngón tay vào không gian máu của mẹ). Sự kiện này kéo dài từ đệm đệm và tạo thành gai nhau cấp 1 với một lớp lá nuôi tế bào bên trong và một lớp nuôi hợp bào bên ngoài. Gai nhau lớp 1 (lông nhung sơ cấp) trở thành gai nhau lớp 2 (lông nhung thứ cấp) với sự xâm nhập của trung bì ngoài lớp (trung bì ngoài phôi) và cuối cùng thành gai nhau lớp 3 (lông nhung bậc ba) khi các mạch máu phát phát bên trong chúng. Trong giai đoạn đầu của sự phát triển cùng nhau, các tế bào bào nuôi bào tăng cường xâm nhập vào nội mạc và cơ trơn của các mạch xoắn nội mạc tử cung, giải phóng chúng khỏi ảnh hưởng của mẹ. Nhau thai người được hình thành thành chỉnh sửa được gọi là bánh nhau máu-đĩa đệm (hemochorial) bởi máu mẹ được vô cách với máu thai chỉ bởi các phần thành phần của đệm ngủ. Sự tăng trưởng nhanh về kích thước và độ dày bánh nhau vẫn tiếp tục trong quý 1 và quý 2. Nhau thai có các phần thuộc thai (phần thai nhi), ngủ đệm lông (chorion frondosum), và phần thuộc mẹ (phần mẹ) , đáy sâu (decidua basalis), và che phủ 15% đến 30% rừng sâu của nội mạc tử cung.5 Nhau thai đủ tháng có đường kính khoảng 20 cm, có thể tích từ 400 đến 600 mL, và nặng bằng khoảng 1/6 giá trị chất lượng thai nhi. 5,6
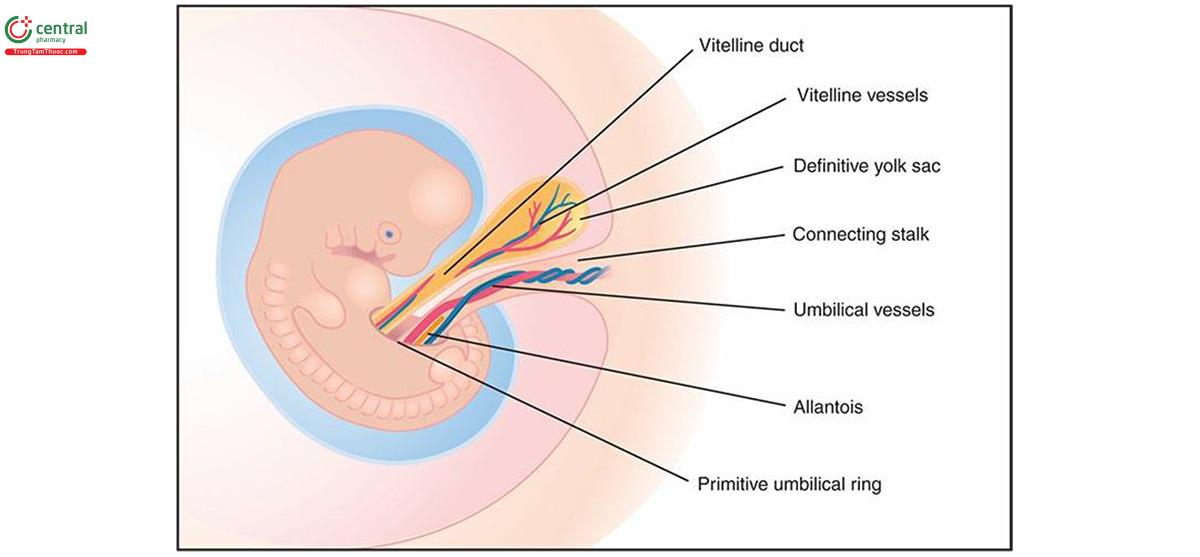
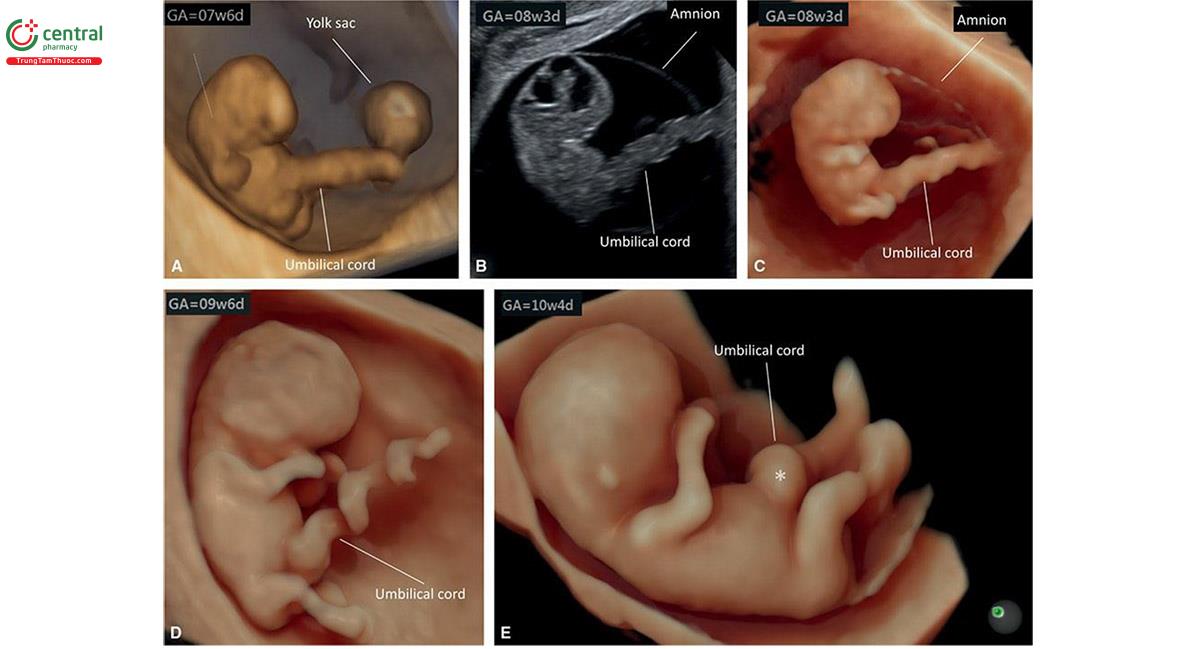
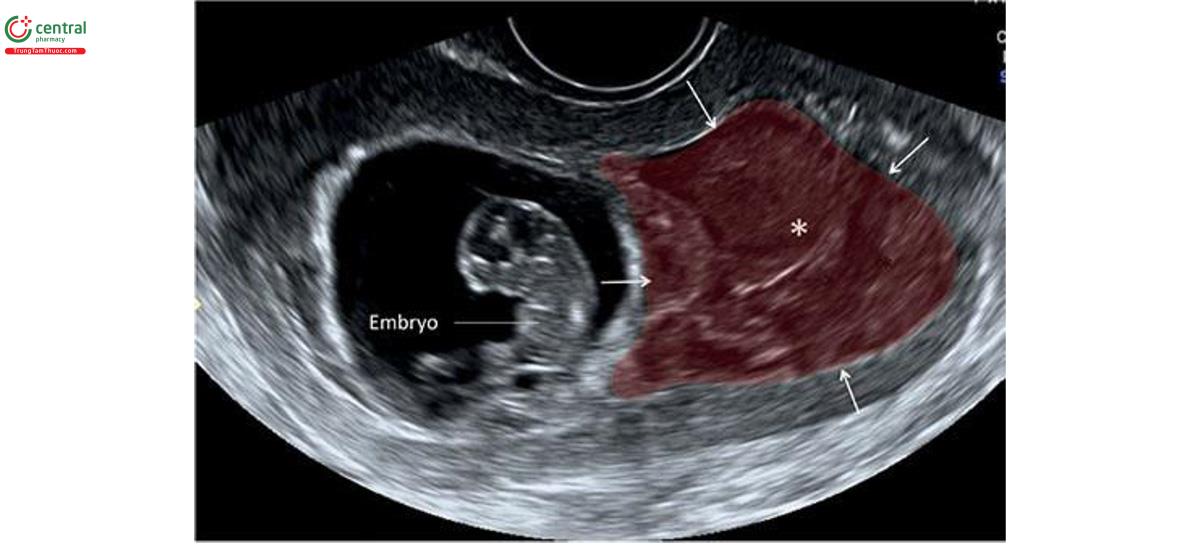
Trong quá trình hình thành thành thai, đã tìm thấy 2 nhánh: túi noãn hoàng, nằm ở phía bụng, chứa ống noãn hoàng (ống vitelline) và mạch máu, và nhánh nối (nối cuống), nằm ở đuôi, chứa ống sớm nang (allantois) và mạch máu mõm (Hình 15.2). Với sự xung quanh theo hướng dẫn đầu-đuôi của suối, cuống kết nối hợp nhất với cuống túi noãn hoàng để tạo thành dây rốn. Trong giai đoạn đầu phát triển, dây rốn ngắn và dày ở phần dưới bụng của, và chứa ống thông nang, ống noãn hoàng và mạch máu, và các mạch máu. Kết nối che dây âm thanh và liên tục với lớp biểu hiện bên ngoài của lời nói. Dây rốn dài ra và tăng dần cùng với sự phát triển của thành bụng trước. Ban đầu dây loa ở trung tâm nhau Thái Lan đang phát triển. Khi nhau tăng trưởng, không có xu hướng mở rộng ưu tiên đầu tiên ở những vùng cơ tử cung cấp máu đầy đủ và teo đi ở những vùng có nguồn cung cấp máu không tốt. Do đó, vị trí dây nhãn có thể quay nên hơi trôi tâm trí (lệch tâm). Quá trình này được gọi là tính hướng sinh dưỡng (trophotropism). Dây rốn gồm 2 động mạch và 2 tĩnh mạch, được bao quanh bởi mô liên kết keo (mô liên kết nhầy) - thạch Wharton. Chuỗi khi đủ tháng thường có đường kính từ 1 đến 2 cm và chiều dài từ 30 đến 90 cm.
3 GIẢI PHẪU HÌNH ẢNH BÌNH THƯỜNG
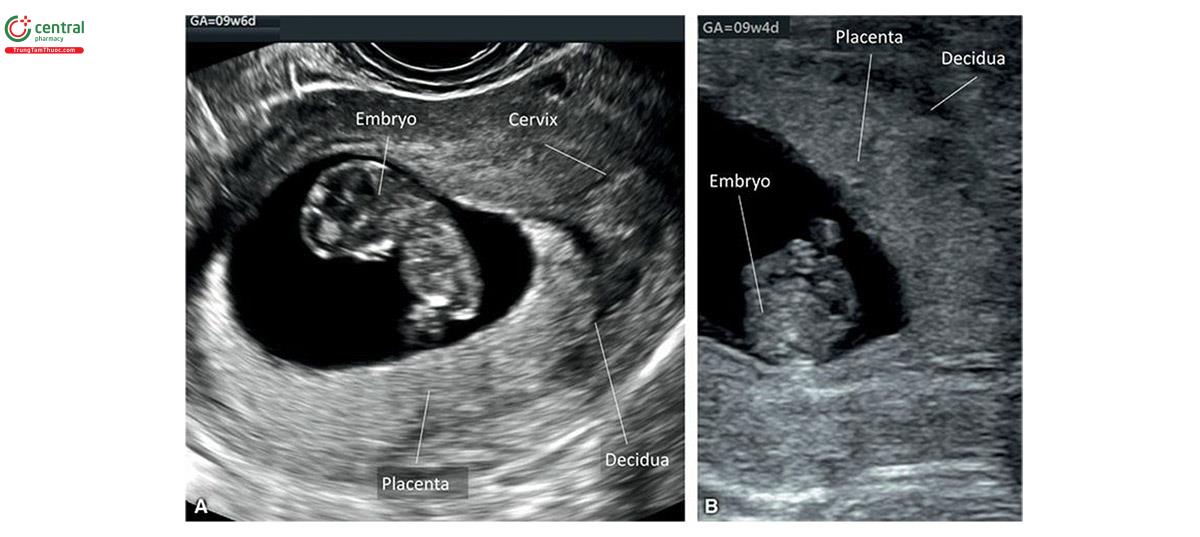
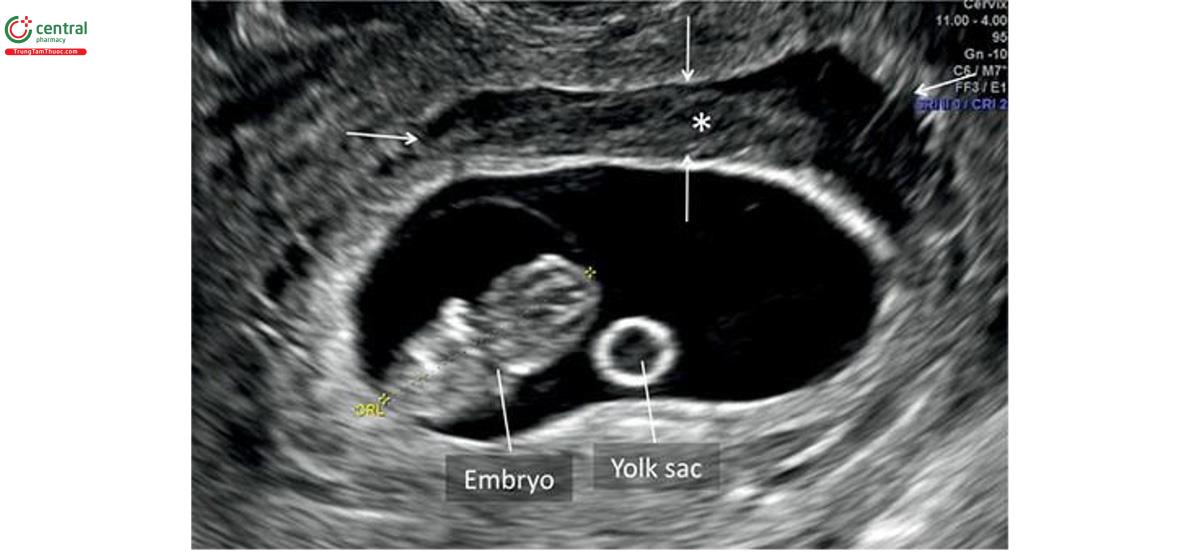
Nhau thai được biết đến lần đầu tiên trên siêu âm là một vùng hồi âm trên nội mạc tử cung vào khoảng 9 đến 10 tuần tuổi (Hình 15.3 và 15.4A). Lúc 12 đến 13 tuần tuổi, có thể dễ dàng tìm thấy nhau thai trên siêu âm và có vẻ hơi tăng âm với cấu trúc âm đồng nhất (Hình 15.4B và 15.5).
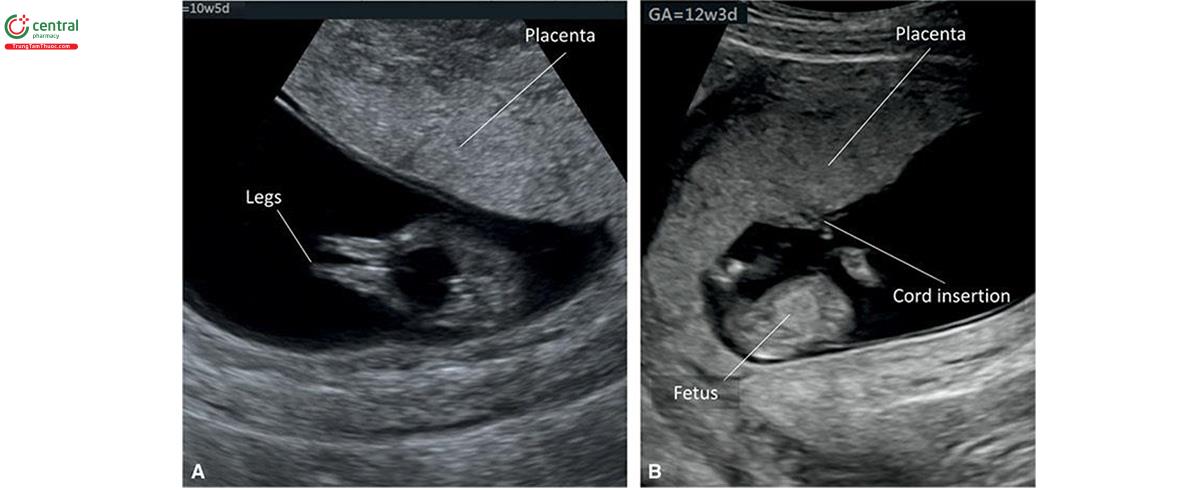
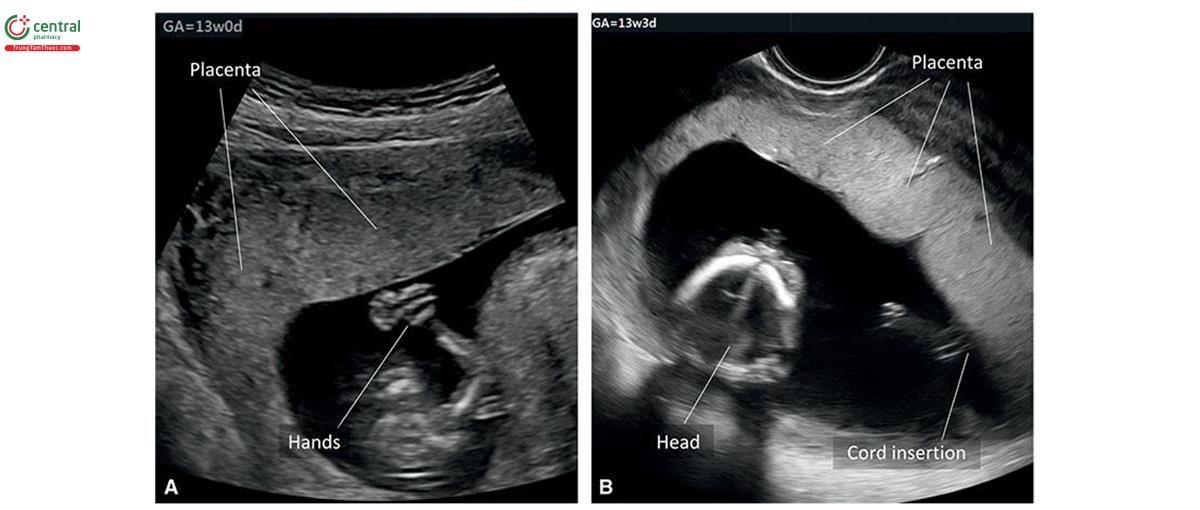
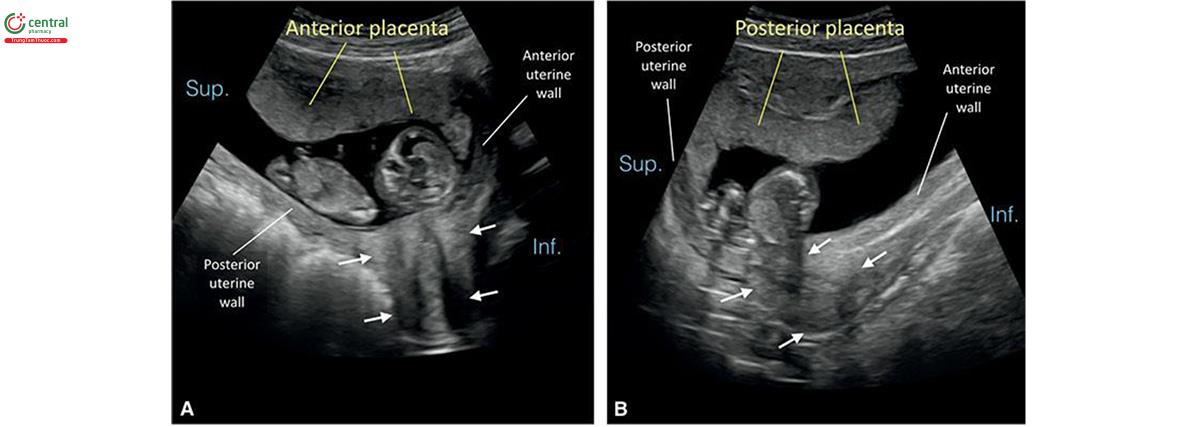
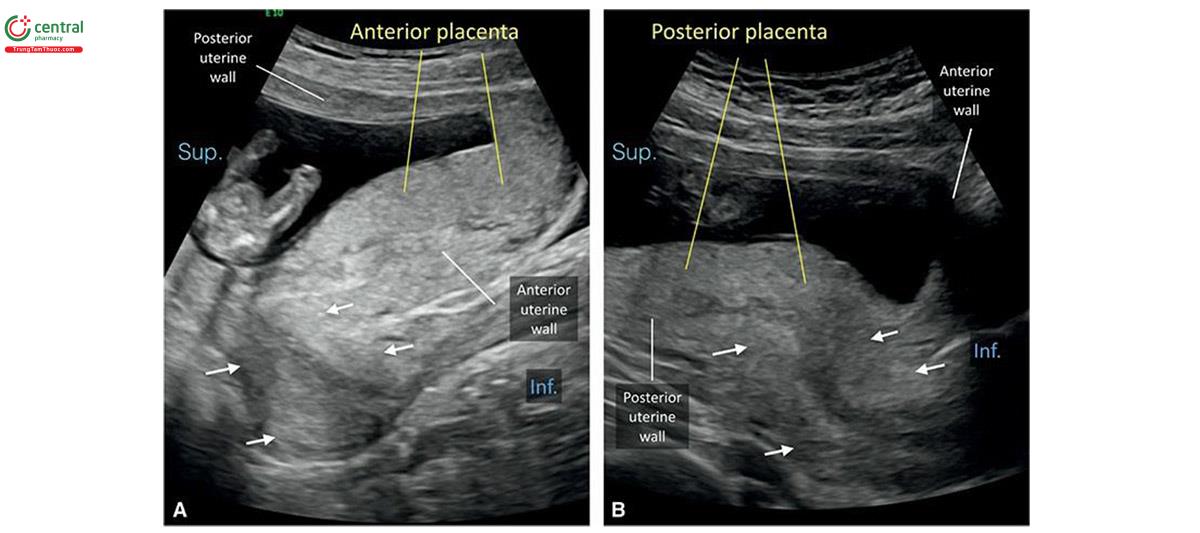
Khi siêu âm ghi chú 1 (xem Chương 5), cần báo cáo vị trí bánh khác trong cung điện tử. Xác định vị trí bánh nhau trên siêu âm quý 1 không dễ dàng như trong quý 2 khi tử cung Nhìn và Săn. Thật vậy, siêu âm quý 1 có thể xác định không chính xác vị trí bánh nhau, đặc biệt khi bánh nhau nằm ở đoạn dưới tử cung, và để cải thiện độ chính xác, tôi khuyến nghị nên xác định cổ tử cung và thành trước / thành sau tử cung trước khi mô tả vị trí bánh nhau (Hình 15.6 và 15.7)
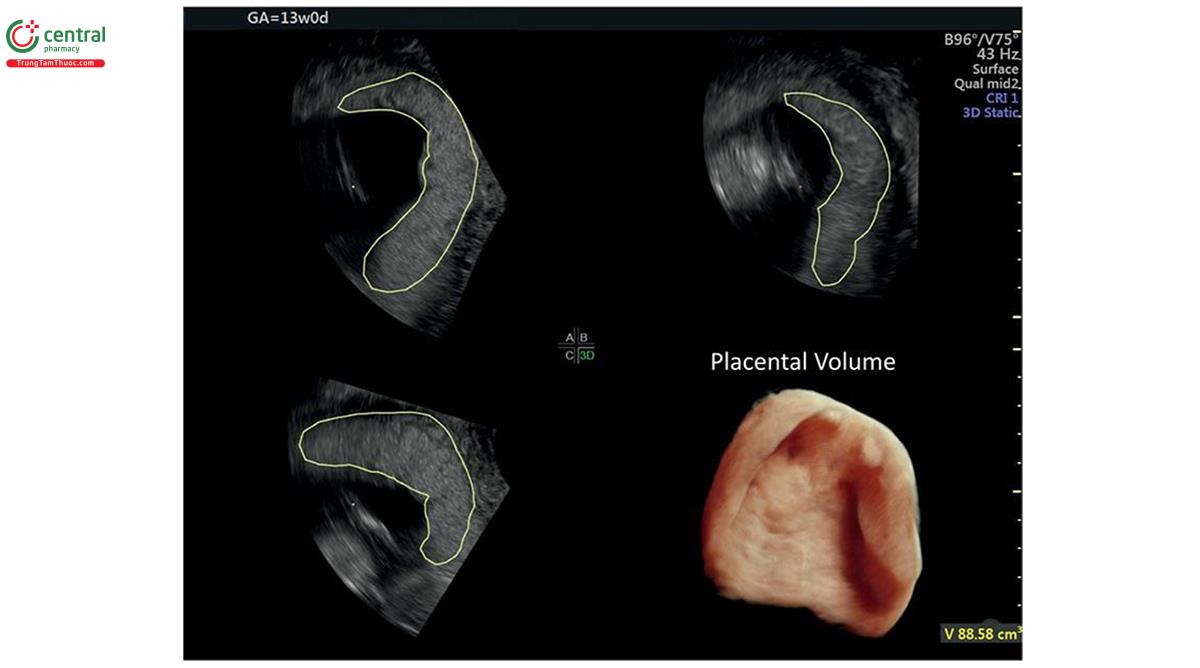
Kích thước, độ dày, vị trí các bánh khác nhau trong khoảng cung điện tử nội bộ và độ hồi âm cũng có thể được đánh giá bằng siêu âm vào cuối quý 1. 7 Bánh dày thường tương thích với tuổi / thái và tăng khoảng 1 mm mỗi tuần tuổi. 8 Với kỹ thuật siêu âm 3D tiên tiến, giờ đây có thể đo được bánh nhau trong quý 1 (Hình 15.8), và cùng với các chỉ số sinh trắc học bánh nhau được cho là tương quan với các biến chứng thai kỳ . 9,10 Thật vậy, chúng tôi tin rằng số đo chiều dài, chiều rộng và thể tích của các bánh nhau trong quý 1 chính xác hơn so với giai đoạn sau của Thái Lan vì có thể tìm thấy toàn bộ các bánh nhau trong một siêu hình ảnh là. Ngày nay, siêu âm tiền sản phẩm rất hiếm khi đánh giá chỉ số sinh khảo sát của các bánh nhau, trừ khi có các tình trạng bệnh lý độc lạ hoặc vì mục tiêu nghiên cứu. Cần lưu ý và theo dõi các dấu hiệu khác nhau trên siêu âm quý 1, như khối u, nhiều nang hoặc tụ dịch dưới đệm lớn (bộ sưu tập chất lỏng dưới màng đệm lớn).
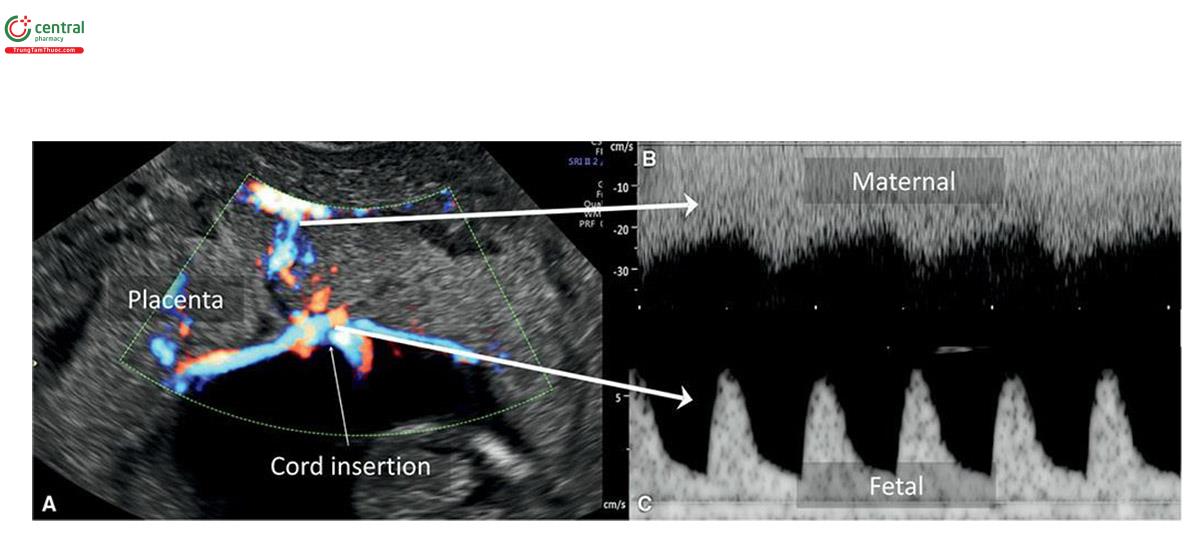
Lưu lượng máu mẹ được thiết lập trong nhau thai lúc 12 tuần tuổi. 11 Có thể đánh giá giá lưu lượng máu của mẹ và thai nhi trong hệ thống bánh mạch với Doppler màu và xung siêu âm (Hình 15.9). Đánh giá định lượng các loại bánh mạch có thể rất hữu ích trong công việc mong đợi các biến chứng bất kỳ và các biến cố gắng bất lợi. 14-12
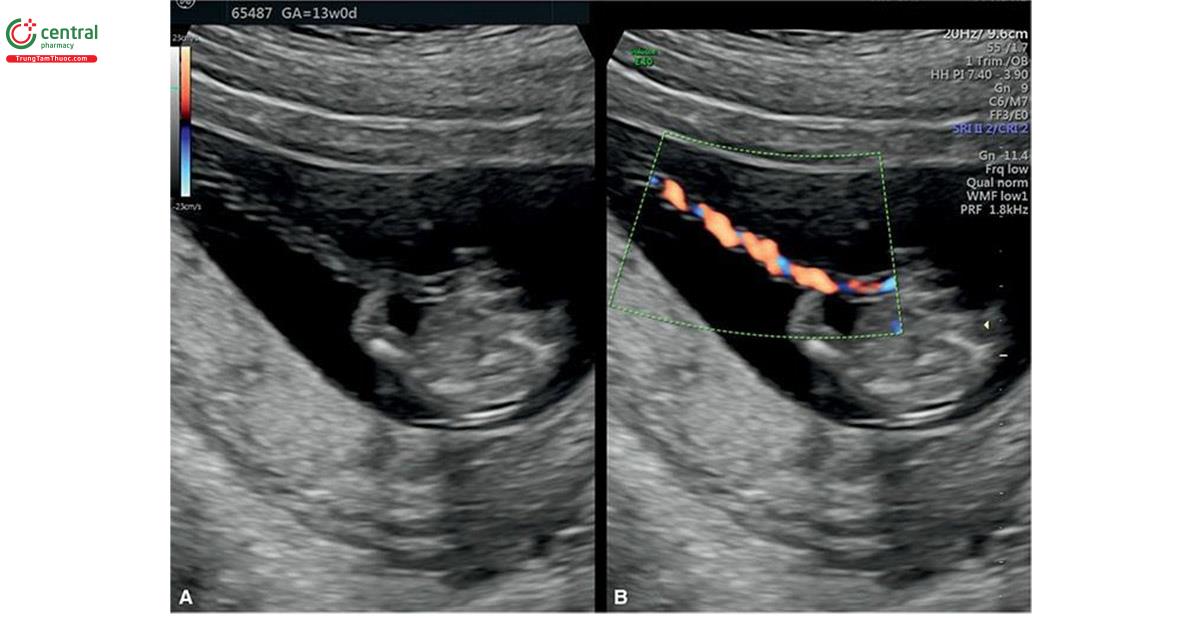
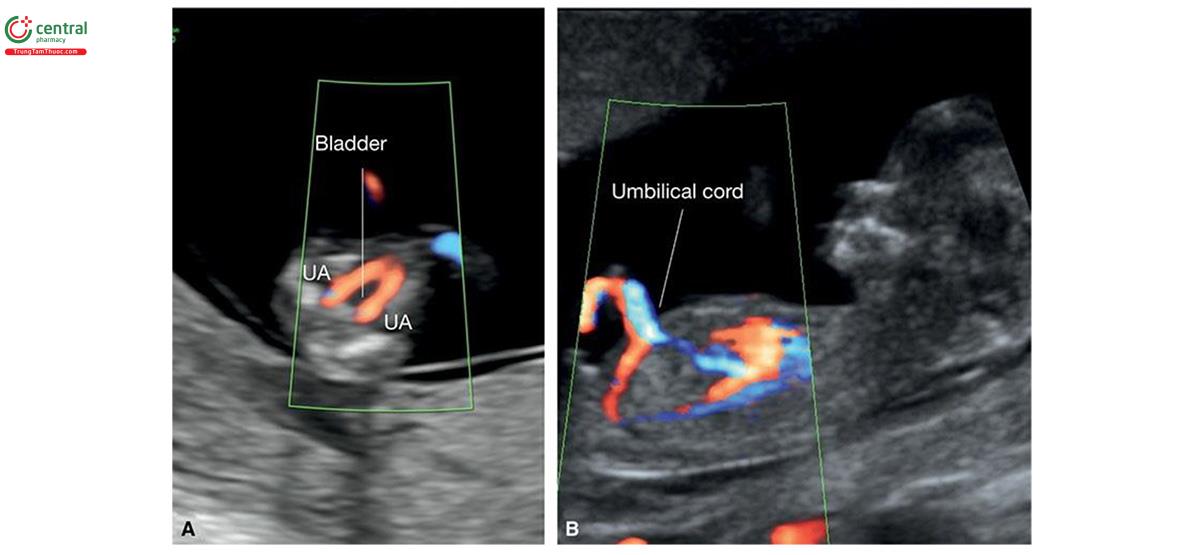
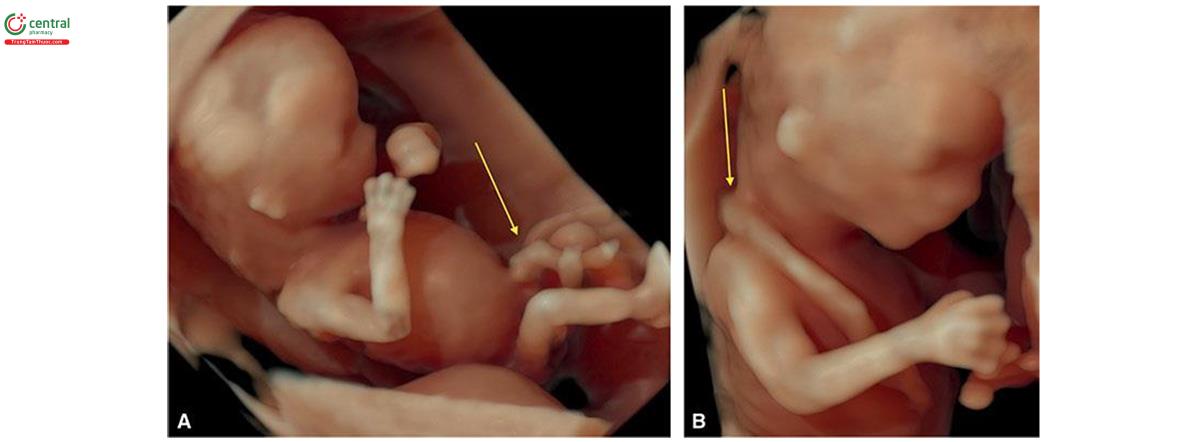
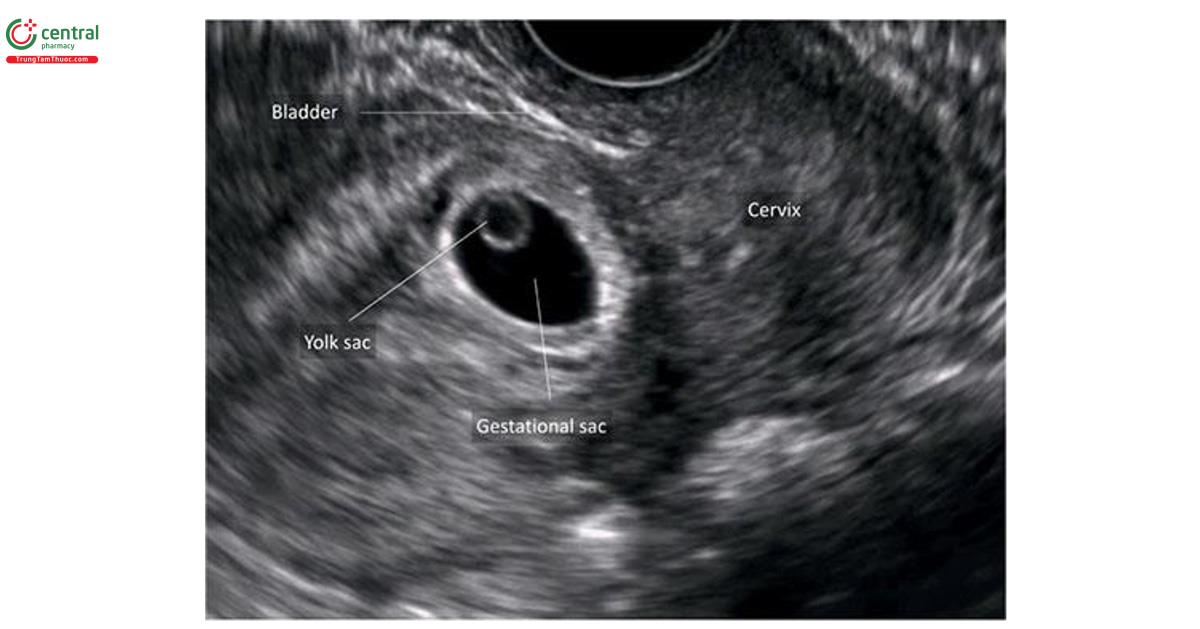
Ngay từ tuần thứ 7 của kỳ thai, đã có thể tìm thấy dây trên siêu âm, là một cấu trúc dày thẳng kết nối lời nói với bánh nhau đang phát triển (Hình 15.10). Trong quý 1, chiều dài dây thanh nhịp nhịp bằng chiều dài đầu mo. 15 Dây thanh dài ra và tăng dần khi thai lớn dần, và đến tuần thứ 13, dây rốn có đặc điểm trên siêu âm giống như trong quý 2 (Hình 15.11). Trong lưu ý 1, có thể thấy các huy chương là các nhánh của động bong bóng trong, chạy dọc theo bong bóng ở mặt cắt ngang tiểu khung thai nhi với Doppler màu hoặc Doppler năng lượng (Hình 15.12A), và có đó có thể xác định chắc chắn số lượng âm thanh. 16 Mặt cắt dọc giữa thai nhi cho thấy vị trí dây rốn vào bụng và mặt cắt này cũng rất quan trọng trong công việc đánh giá toàn bộ thành bụng trong quý 1 (Hình 15.12B) ( xem Chương 5 và 12). Siêu âm 3D ở chế độ bề mặt (chế độ bề mặt) cũng có thể xác định được dây âm (Hình 15.13).
4 CÁCBẤT THƯỜNG NHAU THÁI
4.1 Tụ máu trong tử cung (Tụ máu trong tử cung)
Tụ huyết trong tử tử cũng là dấu hiệu thường gặp trên siêu âm quý 1 định kỳ, đặc biệt ở những phụ thai có biểu hiện máu âm đạo, thường là một ổ dịch trống âm hình dây liềm, sau các nhịp thai hoặc nhau thai , Nhưng hình dạng và kích thước rất khác nhau. Dựa vào vị trí của khối máu tụ nên vị trí của các bánh khác nhau có thể được mô tả là dưới đệm (subchorionic) hoặc sau bánh nhau (retroplacental). Tụ huyết dưới đệm nằm giữa đệm (màng đệm) và thành tử cung (Hình 15.14), trong khi tụ máu sau bánh nhau nằm sau nhau thai (Hình 15.15). Tỷ lệ tuần hoàn trong quý 1 (được kỳ vọng bằng siêu âm) được báo cáo rất khác nhau, có thể rất thấp, chỉ 0,5% lên đến 22%, tùy thuộc vào nhóm bệnh nhân được nghiên cứu và siêu âm đánh giá giá. 17,18 Ở quần áo sản phẩm chung nguy cơ thấp trong quý 1, tỷ lệ tụ máu trong tử cung là 3,1%. 19 Mặc dù khoảng 70% trường hợp tụ máu dưới đệm sẽ tự động phát triển vào cuối quý 2 mà không để lại chứng chỉ trên lâm sàng, nhưng một số trường hợp hợp có thể tồn tại cho đến cuối thai kỳ và có liên quan tăng cường cơ sở chứng thực của các biến số. 17
Hiện vẫn đang thảo luận về ý nghĩa lâm sàng của tụ máu trong tử cung trên siêu âm quý 1. 20-24 Tổng quan hệ thống và phân tích được thực hiện bởi Tuuli và cộng sự 25 cho rằng khối máu tụ trong tử tử cung ở ghi chú 1 có liên quan đến kết cục thai kỳ bất kỳ, bao gồm tăng nguy cơ sẩy thai tự phát (sẩy thai tự nhiên), thai chết lưu (thai chết lưu), nhau bong non (nhau bong non), đứt gãy non thiếu tháng ( vỡ ối sớm) và sinh non (sinh non). Tuy nhiên, kết quả của các nghiên cứu không nhất quán và mối liên quan giữa khối máu tụ trong tử cung và các biến chứng thai kỳ như tiền sản giật (tiền sản giật) và thai nhi giới hạn tăng trưởng (hạn chế tăng trưởng của thai nhi) vẫn chưa được xác thực nhận. 25 Khối máu tụ sau nhau (Hình 15.15) Như mang nguy cơ kết nối địa phương kỳ xấu cao hơn. 19 Cung cấp khối máu trong tử cung có thể được phân loại dựa trên kích thước tương thích của nó. Trong một nghiên cứu về vấn đề này, kích thước khối máu tụ được phân loại theo tỷ lệ chu vi túi ngủ đệm tăng (chu vi túi màng đệm) lên bởi khối máu tụ, với khối máu tụ nhỏ < 1/3 chu vi túi ngủ đệm, vừa từ 1/3 đến 1/2 chu vi túi đệm đệm, và lớn ≥ 2/3 chu vi túi đệm đệm. 22 Khối máu tụ lớn trong cung tử cung (Hình 15.16) có liên quan với tăng nguy cơ cơ sẩy thai tự phát gần gấp 3 lần.22 Hiện có đủ bằng chứng trong y văn mũi ý, khối máu tụ đã lớn trong cung tử tử ở quý 1 có thể tăng nguy cơ cơ thai theo từng thời kỳ, và do đó, cần phải theo dõi siêu âm trong quý 2 và có thể cả trong quý 3.
Mặc dù có thể dễ dàng xác định khối máu tụ dưới đệm trong quý 1, nhưng mong chờ khối máu tụ sau bánh đều vẫn là một công thức hoàn hảo, đặc biệt khi không có triệu chứng lâm sàng. Cơn co tử cung thoáng qua (co tử cung thoáng qua) (xem Hình 5.1) hoặc thành tử cung dày có thể trông giống như máu sau bánh nhau (chảy máu dưới nhau thai). Nhưng, Doppler màu có thể giúp phân tách máu sau bánh nhau với tử cung đang có cơn co hoặc cung dày.
4.2 Nhau tiền đạo (Placenta Previa)
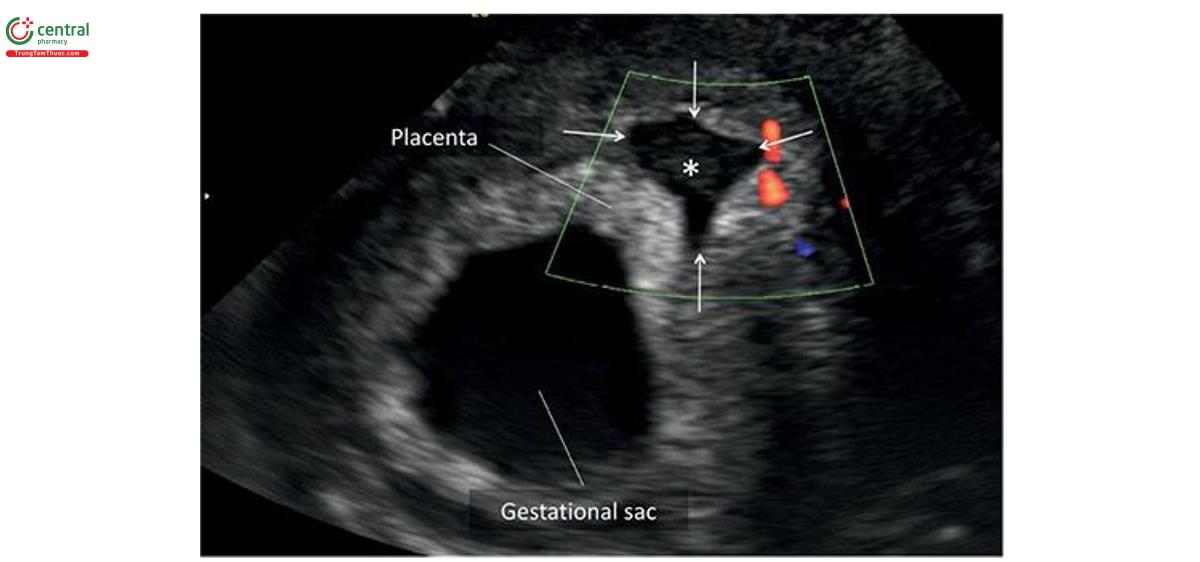
Thuật ngữ nhau tiền đạo mô tả tình trạng nhau thái che phủ lỗi trong cổ tử cung. Ở thai bình thường, bánh nhau làm tổ ở đoạn trên tử cung. Trong trường hợp nhau tiền đạo, nhau thai làm tổ một phần hoặc toàn bộ ở đoạn dưới tử cung và mô nhau thai che phủ lỗ trong cổ tử cung (Hình 15.17 và 15.18). Trong lưu ý 2, nếu bánh nhau nằm ở đoạn dưới tử cung nhưng không che phủ lỗ trong mà cách lỗ trong ≤ 2 cm thì được gọi là nhau bám thấp (nằm thấp).
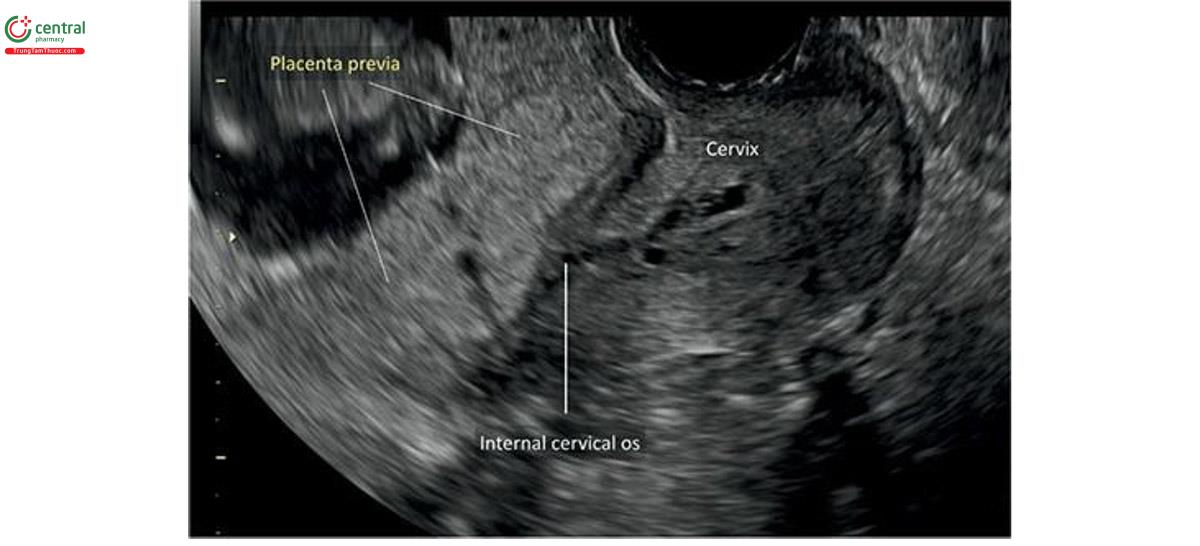
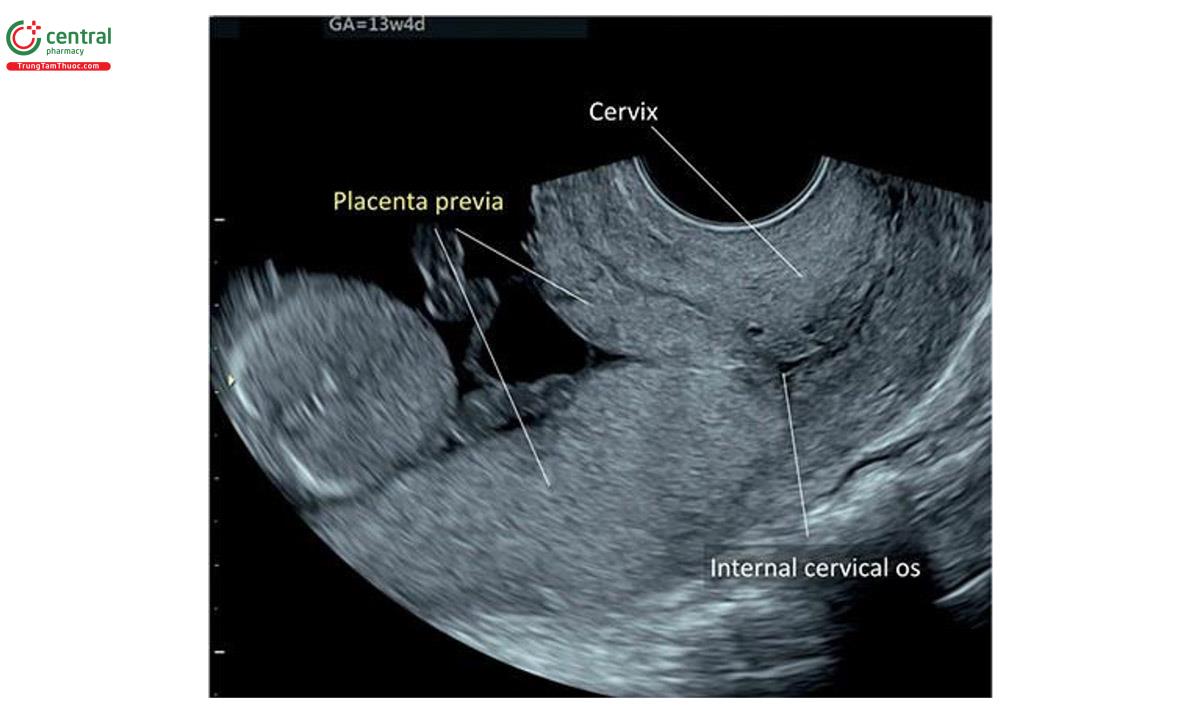
Tỷ lệ nhau tiền đạo dao động lớn theo tuổi thai. Nhau tiền đạo thường gặp hơn ở tuổi thai nhỏ và khoảng 4,5% đến 6,2% thái kỳ từ 12 đến 16 tuần tuổi. 26,27 Tỷ lệ bệnh nhân có thai kéo dài đến hoặc che phủ lỗi trong cổ tử cung giảm đáng kể khi tuổi thai tăng dần từ 5,5% ở 12 +0 đến 12 +6 tuần tuổi, xuống 2,4% ở 15 +0 đến 15 +6 tuần tuổi và chỉ còn 0,16% khi Thái đủ tháng. 26 Một số nghiên cứu cho thấy rằng, nếu cả hai kéo dài qua lỗi trong cổ tử cung ít nhất 15 mm từ 12 đến 16 tuần tuổi, sẽ có tiền đạo khi đủ tháng với độ nhạy 80% và giá trị tiên dương (giá trị tiên đoán dương) là 5,1%. 26-28 vẫn chưa hiểu rõ cơ chế dẫn đến hiện tượng thảo luận và tiền đạo trong quý 1 khi tuổi thai tăng dần, nhưng có thể liên quan với nhau thái độ ưu tiên tăng trưởng hướng về phía nội bạc cung cấp mạch máu hơn (tính hướng sinh dưỡng- dinh dưỡng). Theo hướng dẫn siêu âm thai quý 1 hiện hành, không quảng cáo báo cáo nhau tiền đạo hoặc kết hợp thấp từ 11 +0 đến 13 +6 tuần tuổi vì vị trí bánh nhau so với cổ tử cung ở giai đoạn này ít có ý nghĩa về mặt lâm sàng do hiện tượng "di trú ” (“migration”). 7
4.3 Nhau bám bệnh lý (Morbidly Adherent Placenta)
Thuật ngữ "nhau bám bệnh lý" tim chỉ tình trạng khác nhau làm tổ bất ngờ vào thành tử cung và thuật ngữ này đã được sử dụng để mô tả nhau thai accreta, increta và percreta. Nhau thai tích tụ xảy ra khi gai nhau bám trực tiếp vào cơ tử cung, nhau thai tăng cường là tình trạng gai nhau xâm nhập vào cơ tử cung và nhau thai percreta được định nghĩa là gai nhau xâm nhập qua cơ tử cung và vào thanh ảo và đôi khi vào cả các cơ sở lân cận. Khoảng 75% trường hợp nhau bám bệnh lý là nhau thai accreta, 18% là nhau thai increta và 7% là nhau thai percreta, 29 Nhưng không phải lúc nào cũng có thể phân biệt được trên siêu âm tiền sản. Chúng tôi sẽ sử dụng thuật ngữ nhau thai accreta để mô tả nhau bám dính bệnh lý.
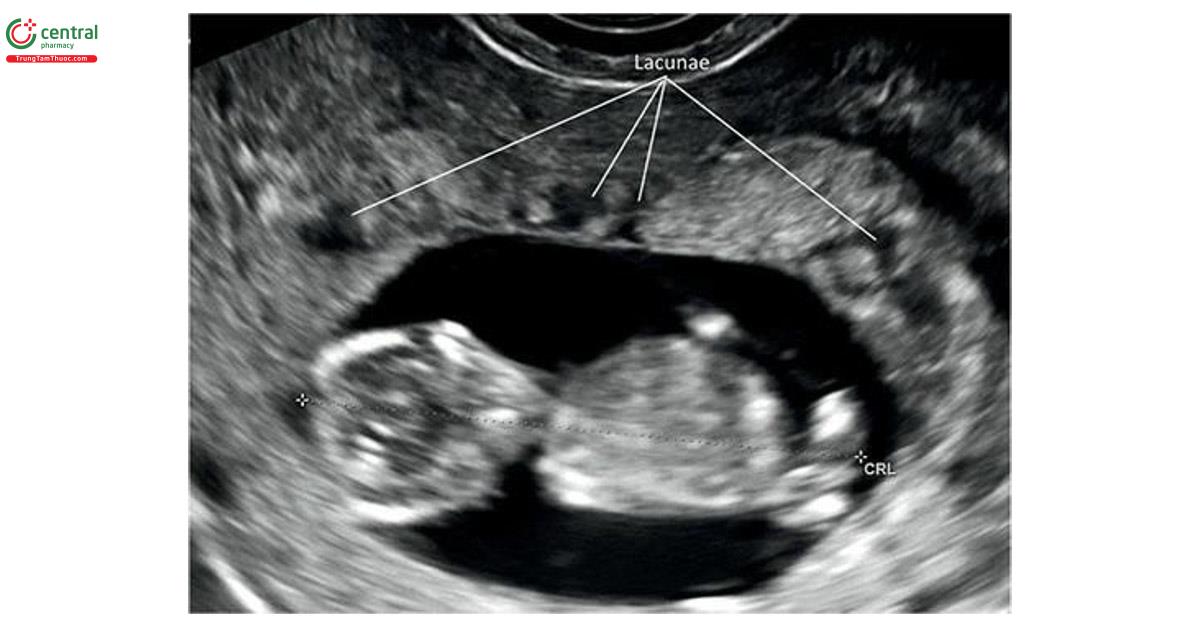
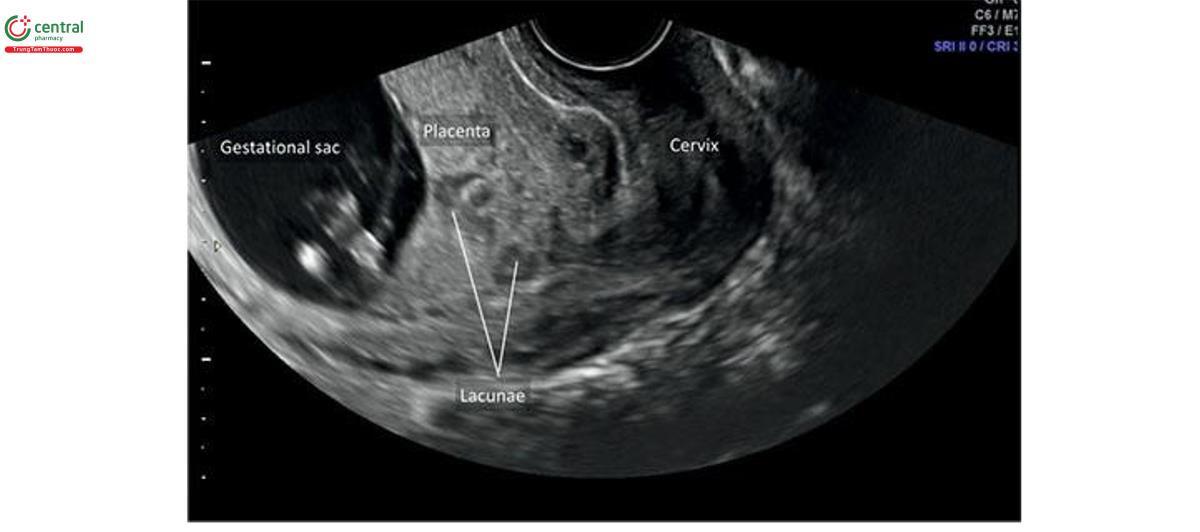
Các dấu hiệu của nhau thai accreta trên siêu âm quý 1 chủ yếu bao gồm túi thai làm tổ ở đoạn dưới tử cung (Hình 15.19), túi thai nằm sâu trong se sel tha thai (Hình 15.20 và 15.21) (thai chăm sóc tận thu thai- sẹo mổ lấy thai), và có nhiều khoảng mạch máu (nhiều khoang mạch) (hốc- lacunae) trong giường nhau thai, chủ yếu trong trường hợp nhau tiền đạo (Hình 15.22 và 15.23).
Ballas và cộng sự 30 định nghĩa tình trạng làm tổ ở đoạn dưới tử cung là túi Thái làm tổ ở 1/3 dưới của tử cung từ 8 đến 10 tuần tuổi hoặc sử dụng phần lớn đoạn dưới tử cung từ 10 tuần tuổi (Hình 15.19) ). Theo kinh nghiệm của các tác giả, xác định túi thai nằm ở đoạn dưới tử cung khó khăn hơn sau 10 tuần tuổi vì túi thai thường mở rộng vào đoạn trên tử cung. Cũng cần phải phân tích tình trạng túi thai làm tổ ở đoạn dưới tử cung cùng với sẩy thai diễn tiến (sẩy thai liên tục). Với Doppler màu, sẩy thai diễn tiến có thể được phân tách rõ ràng như là túi thai không có dòng máu bao quanh, ngoài ra túi thai còn di động khi ép lên mặt trước tử cung. 31 Không phải tất cả các tổ hợp túi thai ở đoạn dưới tử cung đều dẫn đến nhau thai tích tụ, vì các trường hợp bình thường sau đó cũng đã được báo cáo. 32 Trong các trường hợp này, trên lớp cơ tử cung cấp siêu âm được tìm thấy trước túi thai dày bình thường và một đường màu trắng liên tục là mặt phân cách chung của cung quang-thành tử. Túi Thái phải liên tục với khoảng cung điện tử. 31
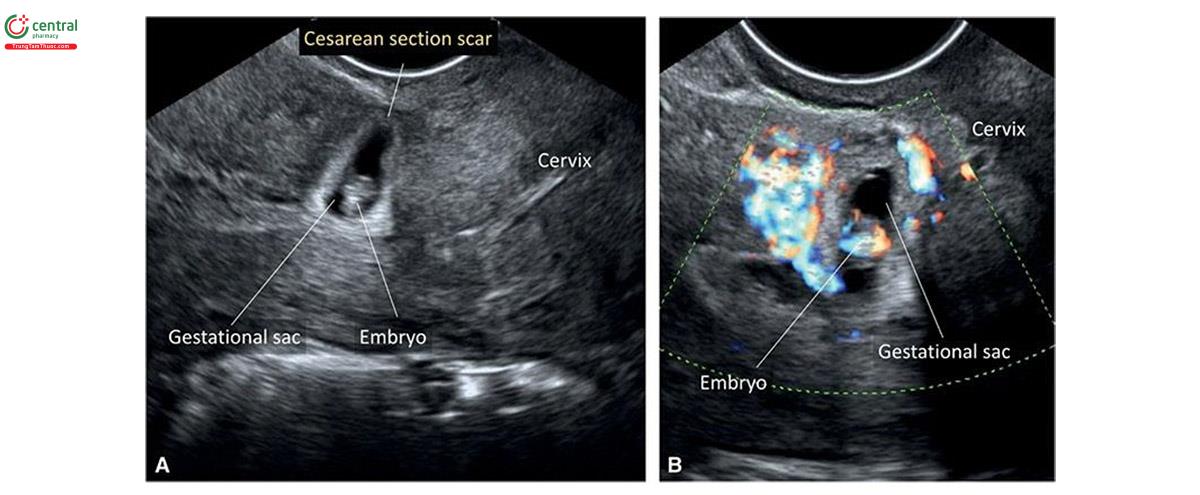
Ở những bệnh nhân có tiền sử khám bệnh, túi thai làm tổ trong hoặc gần đây se khít lấy thai (Hình 15.20 và 15.21) có nguy cơ nhau thai accreta và biến chứng thai kỳ dị kể. Trong những trường hợp này, túi thai nằm sâu trong seo nhặt thai, lớp cơ tử cung mặt trước nạm, và các mặt phân cách nhau thai - cơ tử cung và thành bàng quang - tử cung thường không đều. 31 Theo kinh nghiệm của các tác giả, túi thai làm tổ trong se khít lấy thai thường có dạng hình thời gian lúc 6 đến 8 tuần tuổi (Hình 15.21). Doppler màu cho thấy tăng sinh mạch máu xung quanh túi thai (Hình 15.21B).
Nhiều nghiên cứu kết hợp thai theo đuổi se se lấy thai với thai làm tổ ở đoạn dưới tử cung, gần se se se lấy thai. 31,33-35 Thái seo se se lấy thai thực sự được định nghĩa là túi thai làm tổ trong cơ tử cung, tất cả các mặt hàng được bao quanh bởi cơ tử cung, và phân biệt với nội tử cung (Hình 15.20 và 15.21).
Dấu hiệu thứ 3 của nhau thai tích tụ trong quý 1 là các vùng trống trong bánh nhau có hoặc không có dòng máu trên Doppler màu (Hình 15.22 và 15.23). Những vùng trống này được mô tả là hồ huyết, thon hoặc khoảng mạch máu (hồ, lỗ khuyết hoặc khoang mạch máu). Nhiều báo cáo báo cáo bệnh mô tả các mạch máu giảm âm trong các bánh khác trên siêu âm ở tuổi thai < 12 tuần và sự hiện diện của chúng giúp dự đoán sớm nhau thai tích tụ. 30,36-39Ba ví dụ về khoang mạch máu trong bánh nhau có hình dạng không đều được mong đợi tương ứng lúc 8, 9 và 12 tuần tuổi, được báo cáo ở những phụ tùng Thái Lan có biểu hiện hiện sóng máu âm đạo và nghi ngờ nhau. 36,38,39 Hai trường hợp phải cắt bỏ tử cung (cắt tử cung) thứ phát xuất huyết khi thai mới chỉ được 15 tuần tuổi, và giải độc bệnh xác nhận nhau thai tích tụ. Trường hợp thứ 3, bệnh nhân lựa chọn đình chỉ thai xanh, nên bảo tồn cung tử. Một nghiên cứu hồi cứu của Ballas cộng sự 30 khẳng định thêm rằng khoang mạch máu là dấu hiệu của nhau thai tích tụ trong quý 1. Họ báo cáo 10 trường hợp nhau thai tích hợp khi siêu âm quý 1 và phát hiện 8/10 (80%) trường hợp có các vùng trống trong các bánh nhau. 30 Nếu thai kỳ tiến triển, các loài hốc sẽ trở nên nổi bật hơn vào quý 2 và 3, hơn nữa có thể tìm thấy dòng máu trên Doppler màu vận chuyển tốc độ thấp.
4.4 Hội chứng dải sợi ối (Amniotic Band Syndrome)
Người ta thường chấp nhận rằng, hội chứng sợi sợi ối (ABS) xảy ra khi ngủ trong (màng ối) gãy mà không làm tổn thương màng ngoài (màng đệm), do đó, hái / thái nhi tiếp xúc với gói dạng sợi xơ (mô dính dạng sợi) từ đệm bị gãy (dải), nó có thể trôi nổi trong nước tối. Các phạm vi này có thể ảnh hưởng đến thai nhi, làm giảm lượng máu lưu trữ và gây ra một loạt các sinh sản bất thường của thai nhi. Tỷ lệ ABS khoảng 1 trên 1.200 trẻ sinh sống. 40 Các loại bình tĩnh làm ABS gây ra từ các loại bậc thang nhỏ ở các ngón tay cho đến các loại bất bình thường phức tạp đa cơ quan. Dấu hiệu hay gặp nhất là vòng hoa với phù bạch mạch xung quanh ngón tay, ngón tay chân, tay hoặc chân. Khi phát hiện cắt cụt chi (cắt cụt chi) và các sản phẩm hoàn trả không được đền bù bất ngờ (Hình 15.24) hoặc các loại bã nội tạng cần phải nghi ngờ ABS. Siêu âm quan sát trực tiếp các dải sợi sợi là một công thức và cần phải có đầu dò phân giải cao, tốt nhất là siêu âm qua ngả âm đạo (Hình 15.24). Siêu âm 3D/4D qua ngả âm đạo có đặc biệt hữu ích trong quý 1 giúp thần kỳ vọng phân tách dải sợi sợi với những bất thường thái liên quan. 41,42 Có một số báo cáo về dự đoán ABS trong quý 1. 41-44
5 CÁCBẤT THƯỜNG DÂY RỐN
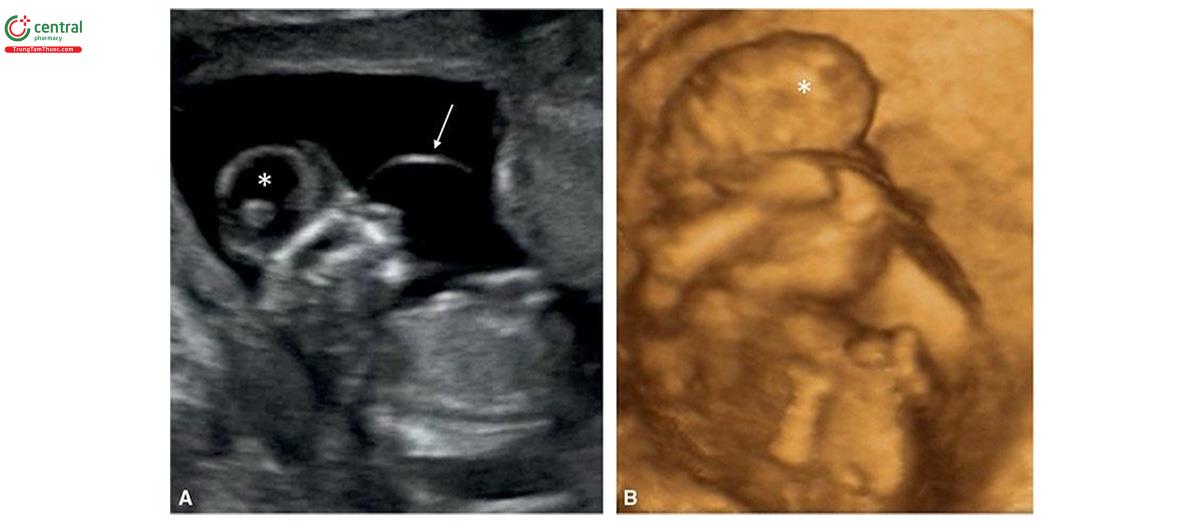
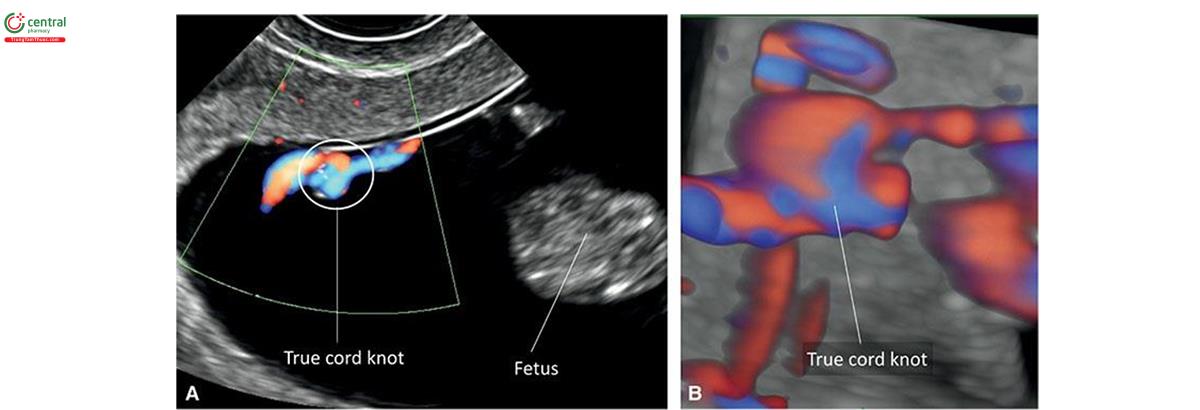
Các loại dây thanh hay tiếng bất thường có thể ảnh hưởng đến chiều dài, kích thước, số lượng, vị trí cắm và đường đi của dây huyết âm. Doppler màu rất hữu ích trong việc mong chờ vị trí cắm và các cấu trúc bất thường của dây rốn, từ 11 đến 14 tuần tuổi. 45 Mã ngắn bất ngờ có thể gây thất bại trong quá trình hiển thị trong kết quả của thai nhi (thất bại trong quá trình gấp phôi), có liên quan đến cơ chế hợp lý bất thường (dị tật thân chi) (xem Chương 13 để biết thêm chi tiết). Dây rốn bất thường có thể dễ dàng dẫn đến sa dây rống, dây rống cổ hoặc dây huy chương nút thực sự. Dây bạch mã thực sự gặp ở khoảng 1% các trường hợp mang thai đơn và rất độc khi có thể tìm thấy trên siêu âm quý 1 (Hình 15.25). Doppler màu và siêu âm 3D có thể giúp xác định dây huy chương nút thực sự, dù nghi ngờ về siêu âm 2D trong quý 1 (Hình 15.25).
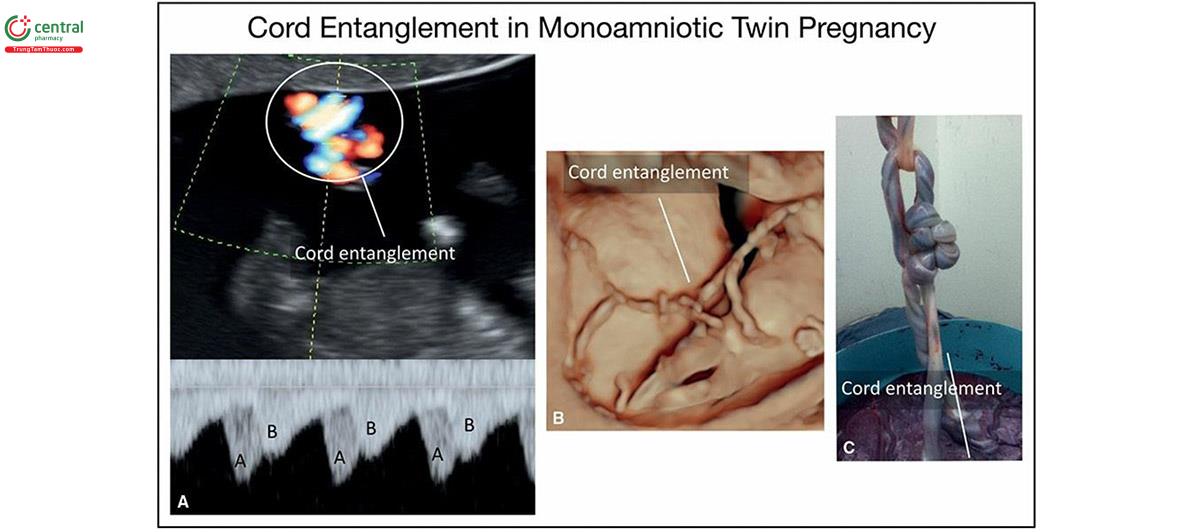
Dây rống nhau là một biến chứng hay gặp của thai kỳ một bánh nhau-một túi ối (monochorionic-monoamniotic thai kỳ) và có thể phát hiện được ngay từ 12 đến 13 tuần tuổi. Doppler màu và xung có thể xác định được nhịp chuông đánh nhau trong quý 1 (Hình 15.26A) (xem Chương 7). Siêu âm 3D cũng có thể xác định được thanh kiếm và cho thấy các dây âm thanh khác nhau (Hình 15.26B).
Đôi khi có thể thấy dây rốn quá trình hoặc không cuộn (dây rốn quá cuộn hoặc không cuộn) trên siêu âm quý 1. Vị trí dây dây rốn bất thường có thể dẫn đến tình trạng dây rốn dặm ) hoặc mạch máu tiền đạo (vasa previa). Dây dày bất thường có thể liên kết với phù thai hoặc nang dây rốn. Trong phần sau, các bất thường dây thường gặp sẽ được thảo luận chi tiết hơn.
5.1 Động mạch rốn duy nhất (Single Umbilical Artery)
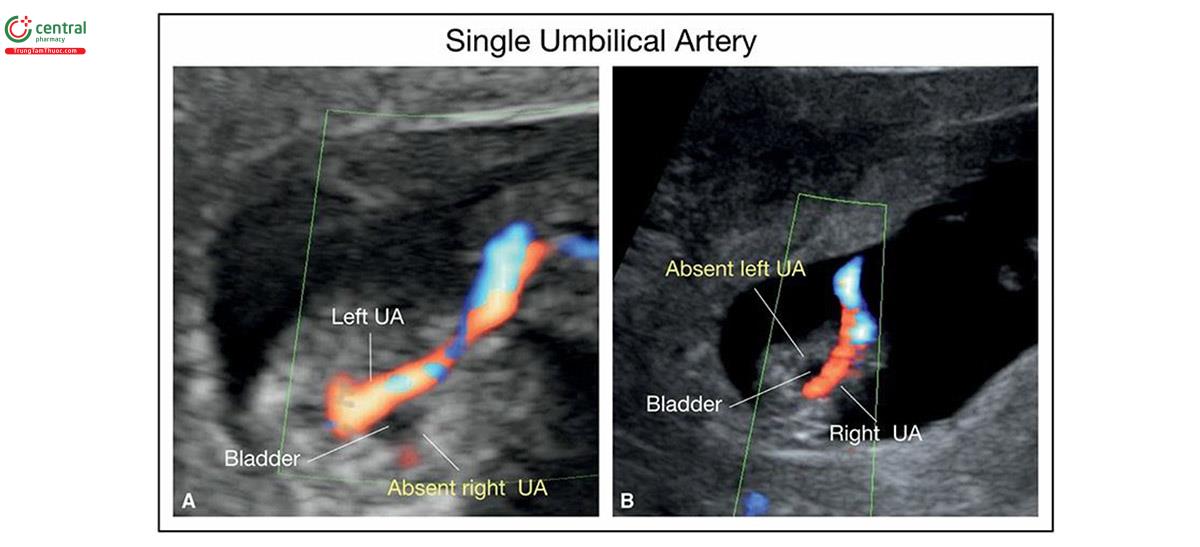
Không có một mạch âm thanh nào được gọi là âm thanh huy hiệu duy nhất (SUA) hoặc dây âm 2 mạch máu. Cơ chế sinh học của SUA vẫn chưa được xác định. Bất kỳ sản phẩm hoặc tín hiệu nào đều được cho là nguyên nhân gây ra SUA. 46 SUA là một trong những dấu hiệu siêu âm hay gặp nhất trong thai kỳ và thường gặp hơn trong đa thai (nhiều thai kỳ), dây âm thanh dặm (chèn dây nhung), tuổi mẹ cao, mẹ bị nền đường, rối loạn tăng huyết áp và co giật, và hút thuốc lá. 47,48 Tỷ lệ SUA được báo cáo trong quý 1 lần là 1,1% và 3,3% ở đơn thai và song thai. 45 Có thể phát hiện SUA khi siêu âm quý 1, với độ nhạy từ 57,1% đến 84,2% và đặc tính từ 98,9% đến 99,8%. 45,49 Điều này được thực hiện tốt nhất ở mặt cắt ngang tiểu khung thai nhi với Doppler màu và xác nhận SUA edge bàng quang (Hình 15.27), thay vì có 2 động mạch huy hiệu thường thấy (Hình 15.12A).
Mối liên kết của SUA với những con số bất ngờ của thai nhi đã được báo cáo, chủ yếu là hệ thống thận-dục và tim, cũng như một loạt các hội chứng di truyền và bất ngờ nhiễm sắc thể. 50-52 và được mô tả trong các chương khác nhau của cuốn sách này. SUA cũng có thể liên quan đến thai nhi giới hạn tăng trưởng (hạn chế tăng trưởng của thai nhi), sinh non và kết nối địa phương thai kỳ xấu. 53 Tuy nhiên, SUA đơn độc thường có kết nối địa phương bình thường. 53-55 Một nghiên cứu được thực hiện bởi Martínez- Payo và cộng đồng 45 cho thấy rằng, khoảng 17,6% các trường hợp SUA có thể được mong đợi từ 11 +0 đến 13 +6 tuần tuổi không thường xuyên kèm theo được phát hiện hiện khi siêu âm quý 1 và có thêm 7,7% các trường hợp SUA, các trường hợp bất ngờ được phát hiện trong quý 2. Các tác giả kết luận rằng, đánh giá số lượng mạch máu dây rốn khi siêu âm quý 1 rất hữu ích hữu ích vì SUA có liên quan đến các dị tật thai nhi mà có thể mong chờ ở tuổi thai nhỏ. 45 Khi phát hiện SUA, chúng tôi khuyến khích siêu âm thái chi tiết trong quý 1 (xem Chương 5 để biết thêm chi tiết).
Dây loa kèn và bám viền (Chèn dây rốn và dây mép)
Chiến đấu âm thanh thanh thanh mô tả tình trạng âm thanh vào các màng ở mép bánh nhau thay vì bề mặt bánh nhau (Hình 15.28 và 15.29). Chuỗi tin nhắn báo cáo ở khoảng 1% thai kỳ. 56-58 Tỷ lệ thanh âm thanh cao trong các ca sẩy thai tự phát, với tỷ lệ 33% các mẫu bệnh được kiểm tra từ 9 đến 12 tuần tuổi và 27% các mẫu bệnh được kiểm tra từ 13 đến 16 tuần tuổi.59 Dây huy hiệu là tình trạng dây rốn vào ngoại vi của bánh nhau (Hình 15.30) và có tỷ lệ từ 2% đến 10% thai kỳ.56-58 Các biến chứng chu sinh thường gặp liên quan với dây rốn màng và bám mép bao gồm sẩy thai, sinh non, thai giới hạn tăng trưởng, dị tật thai, tử tử vong chu sinh (tử vong chu sinh), điểm Apgar thấp và rụng nhau (nhau sót lại). 60-63 Một số nghiên cứu báo cáo tỷ lệ thanh âm thanh cao hơn ở các thai kỳ có được nhờ công nghệ hỗ trợ sinh sản 64-66 và trong đa thai. Song thai, một túi tiền có dây huy động, nên được giám sát nhằm phát hiện các dấu hiệu của chứng chỉ truyền máu song thai (truyền máu song sinh) hoặc lọc lọc thai nhi tăng giới hạn (hạn chế tăng trưởng có chọn lọc của thai nhi).
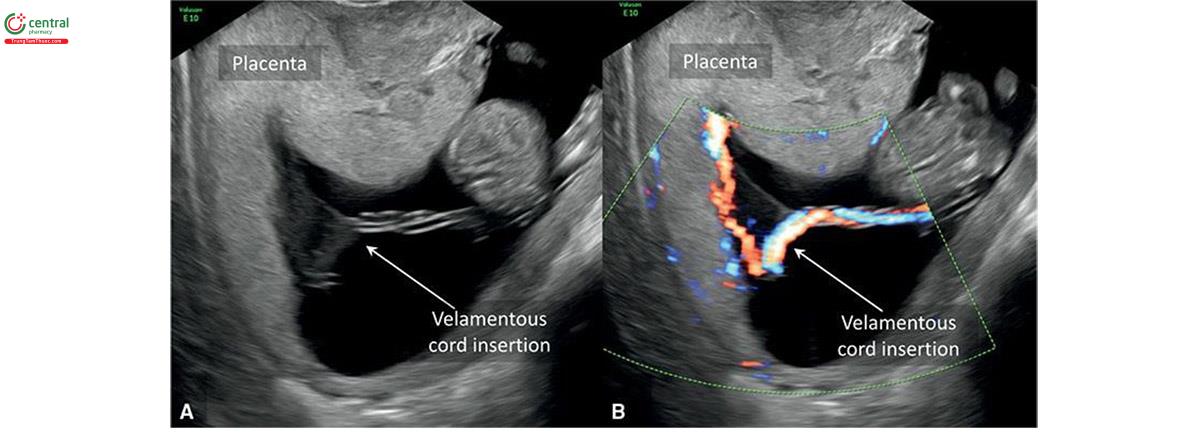
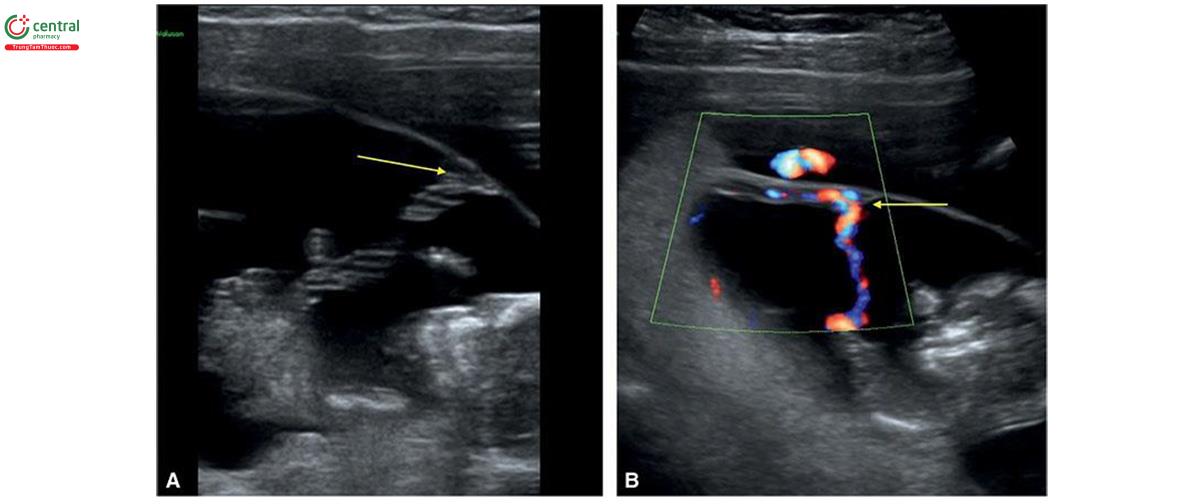
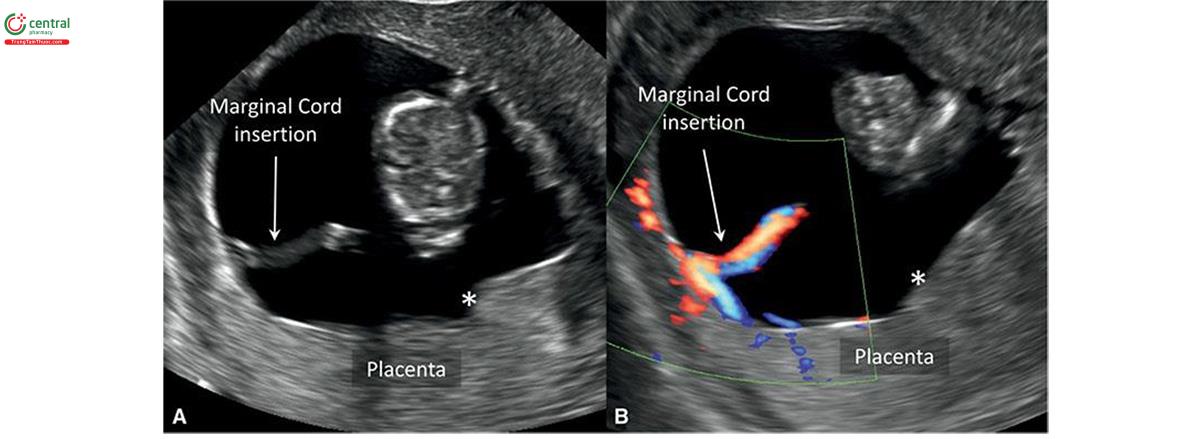
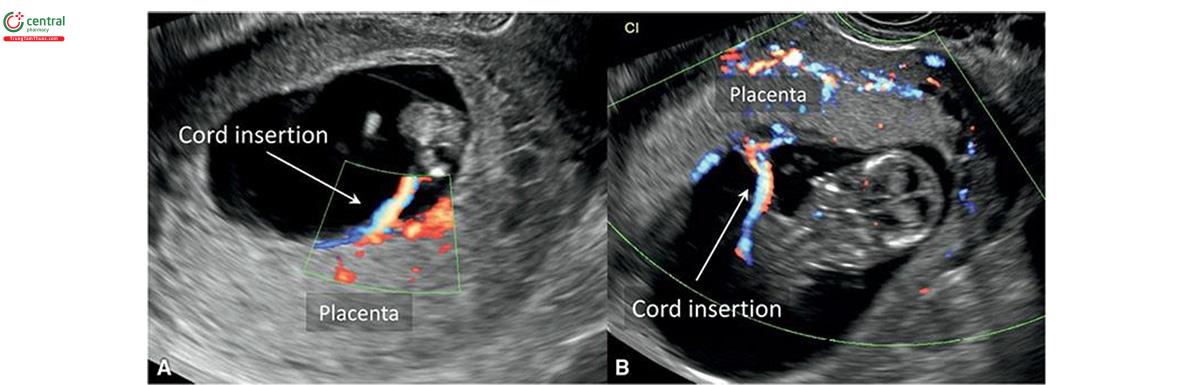
Có thể tìm thấy vị trí cắm dây dây rốn trong quý 1 và có thể tìm thấy thành công ở 93,5% trường hợp từ 9 đến 11 tuần tuổi và tăng đến 100% trường hợp hợp từ 11 đến 14 tuần tuổi và có thể hoàn thành thành công trong khoảng thời gian 30 giây. 67,68 Khi đánh giá vị trí cắm của dây rốn vào bánh khác nhau cần phải phóng to hình ảnh và cài đặt máy siêu âm thích hợp (Hình 15.31). Cần xác định dây âm thanh tự động trước đó, sau đó đi theo nó cho đến khi nó cắm vào bề mặt bánh nhau. Năng lượng Doppler màu hoặc Doppler có thể được xác định rõ hơn vị trí cắm (Hình 15.28 đến 15.31) khi tìm thấy các phân nhánh mạch máu. Điều này giúp phân biệt vị trí thực sự với một dây rốn liền kề.
Có rất ít dữ liệu về việc phát hiện vị trí dây cắm vào bánh nhau bất ngờ trên siêu âm trong quý 1. Năm 2000, Monteagudo và cộng sự bố trường hợp âm dây rốn sóng (chèn dây velamentous) đầu tiên được sóng Dự đoán bằng siêu âm qua bạch âm đạo trong quý 1. 69 Sepulveda 68 báo cáo 5 trường hợp âm thanh sóng được dự đoán trong quý 1 và được xác nhận khi đủ tháng từ một nhóm gồm 533 trường hợp mang thai đơn liên tiếp được khảo sát trong khoảng thời gian 1 năm. Đáng lưu ý, 1 trong 5 kỳ kỳ có dây thanh bồi kèm theo bất thường nhiễm sắc thể thai nhi (hội chứng Turner) và 2 thai phụ khác có tiền sử sấm sét, và một trong số họ được thụ thai bằng cách tiêm tinh trùng vào tế bào tương trứng (tiêm tinh trùng vào bào tương trứng). 68 Một nghiên cứu của Hasegawa và cộng đồng 67 cho thấy rằng, dây âm cắm vào 1/3 dưới tử cung từ 9 đến 13 tuần tuổi có liên quan với những bất thường phát triển của nhau thai và dây âm, bao gồm dây rốn bám móng và bám mép, mạch máu tiền đạo, và nhau tiền đạo. Dây rốn tiền có thể là điều kiện cần thiết của huyết tiền đạo; và khi phát hiện sớm bất thường thì cần phải theo dõi siêu âm vào lúc 32 tuần tuổi để tìm kiếm mạch máu tiền đạo.
Mạch máu tiền đạo (Vasa Previa)
Mạch máu tiền đạo là trạng thái các mạch máu thai nhi nằm giữa nền thai và cổ tử cung. Mạch máu thai nhi có thể chạy trong các nhịp thai không được bảo vệ hoặc dây âm thanh có thể được đóng gói vào các nhịp ở cổ tử cung. Loại mạch máu này dễ dàng được chèn vào và chảy máu, nhất là ở thời điểm sinh học và có thể gây ra nhiều cái chết bất ngờ vì thiếu oxy mô hoặc mất máu. Tỷ lệ mạch máu tiền đạo khoảng 1/2.500 ca sinh. 70 Khi không được thần kinh, mạch máu tiền đạo có tỷ lệ tử tử vong chu sinh liên quan là 60%, trong khi 97% thai nhi sống sót khi được mong đợi trước sinh. 71Các dấu hiệu mạch máu tiền đạo trên siêu âm được mô tả trong quý 2 và 3 bao gồm nhau bám sâu hoặc nhau tiền đạo thoái phát triển (giải quyết), có thùy nhau thái phụ (thùy nhau thai phụ) (thùy cực tâm (bổ dưỡng) thùy)), dây thanh âm thanh, đa thai hoặc nghi ngờ mạch máu bất thường (dòng máu bất thường) chạy qua lỗi trong cung tử cung. 72 Các thai kỳ được thụ thai bằng phương pháp hỗ trợ sinh sản cũng có nguy cơ thiết bị mạch máu tiền đạo cao hơn.
Trong văn bản, hiện đang thiếu dữ liệu về thằn lằn máu tiền đạo trên siêu âm quý 1. Hasegawa và cộng sự 73 bằng chứng rằng, các trường hợp mạch máu tiền đạo được phát hiện trong quý 2 và 3 chỉ xảy ra với những tiếng Thái có dây rốn ở 1/3 dưới của cung tử 9 đến 13 tuần tuổi. Siêu âm quý 1 phát hiện dây huy hiệu bất ngờ, cần phải đánh giá thêm ngay về khả năng mạch máu tiền đạo ở giai đoạn sau của Thái Lan.
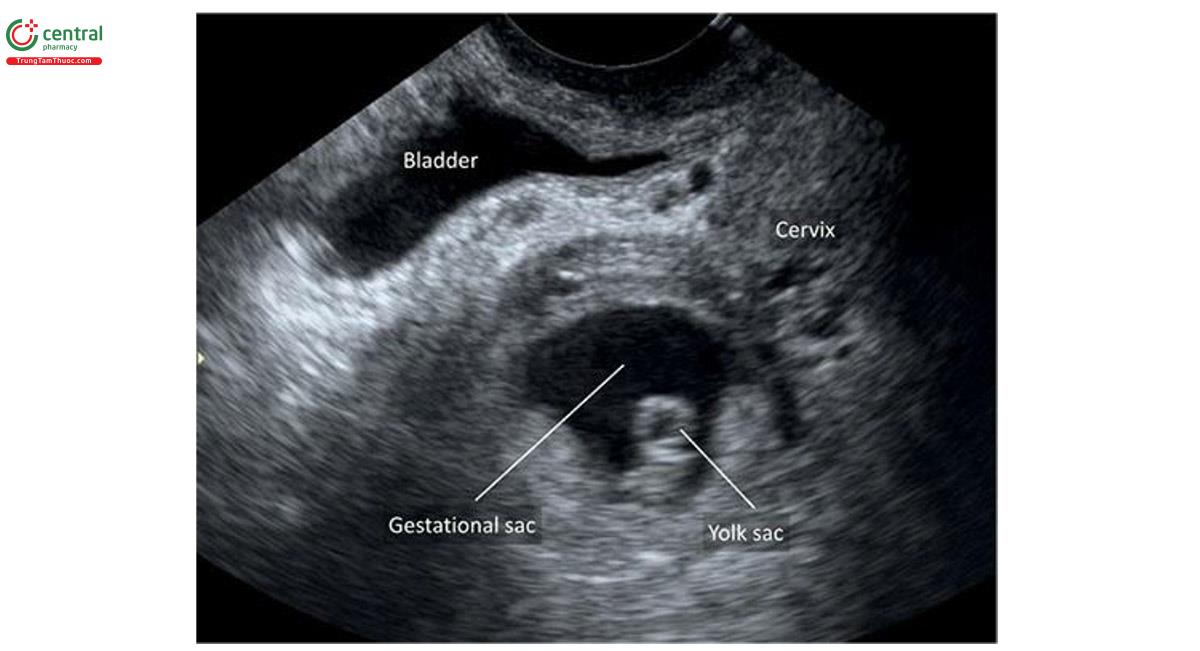
Nang dây (Cord Cyst)
Chẩn đoán nang dây trong quý 1 khi tìm thấy một cấu trúc trống âm, hình tròn có thành khối bên trong hoặc viền dây rốn, có thể tìm thấy từ khoảng 8 tuần tuổi (Hình 15.32 đến 15.36). Nang dây thanh có thể có 1 hoặc nhiều nang (Hình 15.34) và có kích thước khác nhau đáng kể (Hình 15.35). Tỷ lệ dây thanh trong quý 1 được báo cáo từ 0,4% đến 3,4%. 74,75 Đa nang ít gặp hơn nhiều và ảnh hưởng đến khoảng 0,52% thai kỳ trong quý 1. 76 Hầu hết các nang dây rốn như thoáng qua, không ảnh hưởng đến kết nối địa phương kỳ kỳ. Phần lớn được phát hiện tình huống siêu âm qua ngả âm đạo từ 8 đến 9 tuần tuổi và phát triển khi siêu âm theo dõi lúc 12 đến 14 tuần tuổi hoặc sau đó. Cần chú ý phân biệt nang dây rốn với túi noãn hoàng, có đường hồi âm hơn và vị trí ở ngoài khoảng ối (Hình 15.32, 15.33 và 15.36). 58 Có thể phát hiện nang ở bất kỳ vị trí nào dọc theo chiều dài của dây âm; tuy nhiên, hầu hết chúng nằm ở phần giữa của dây. 76-78
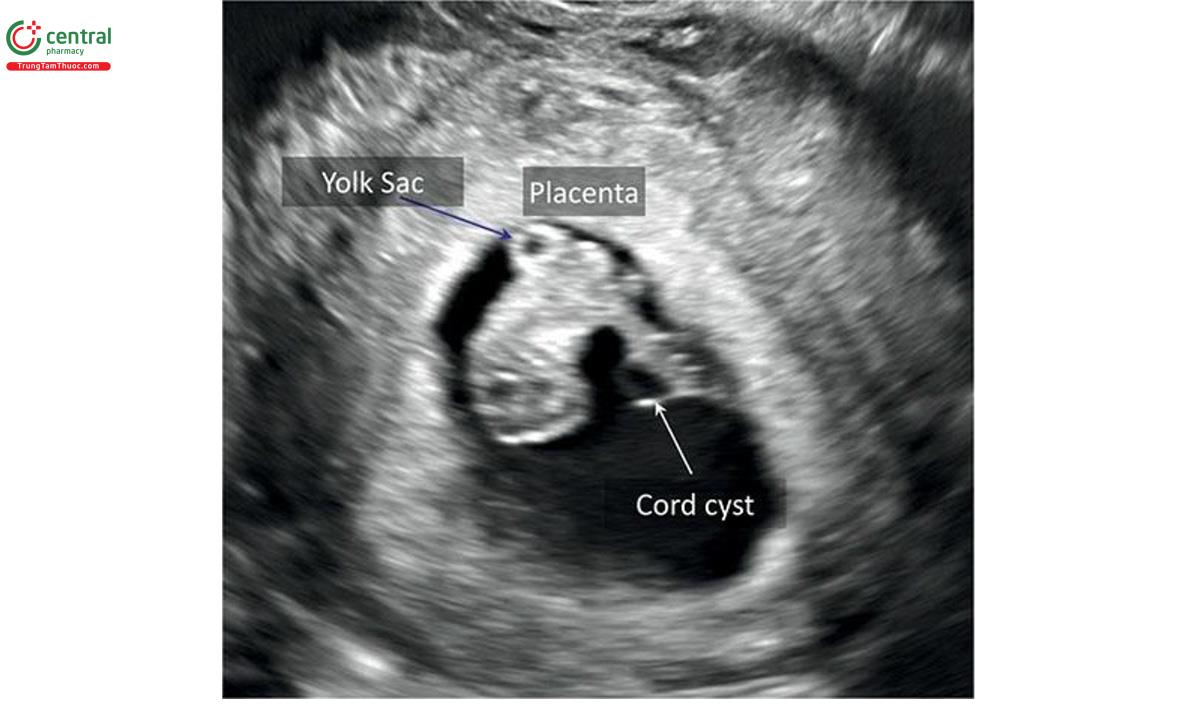
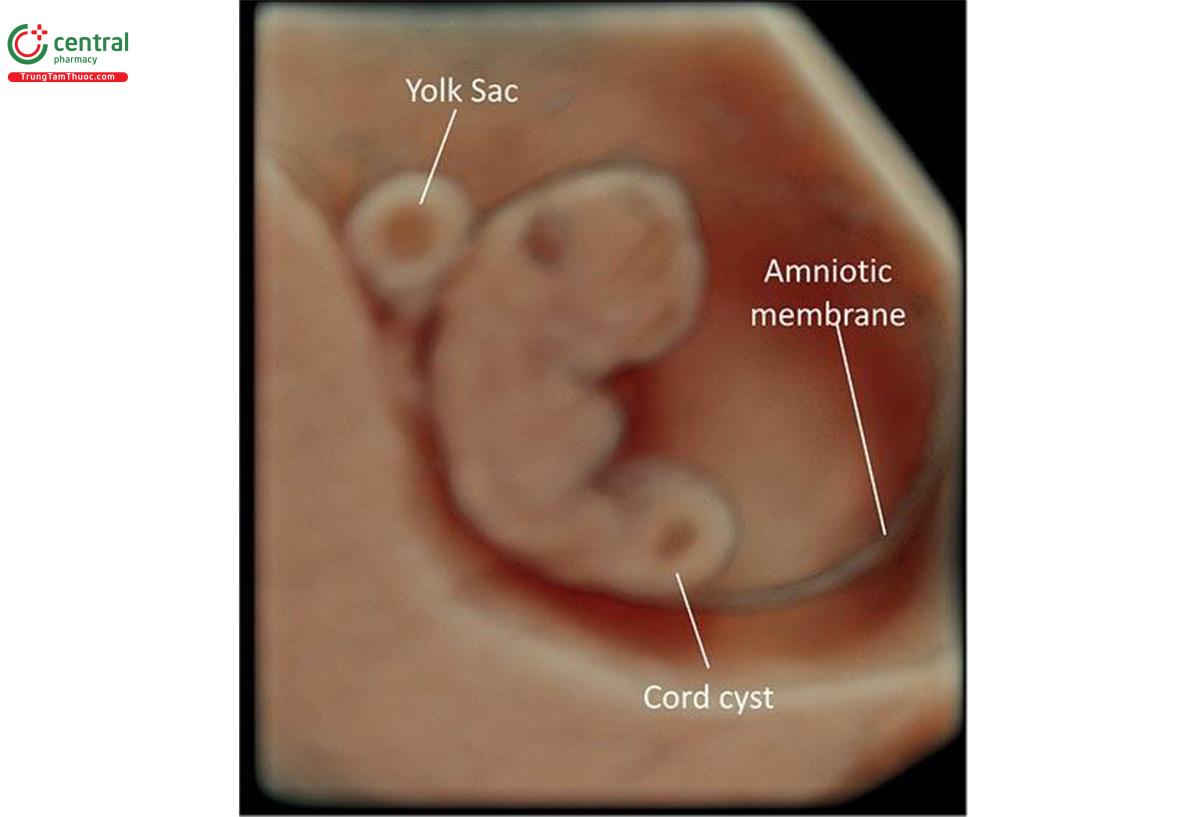
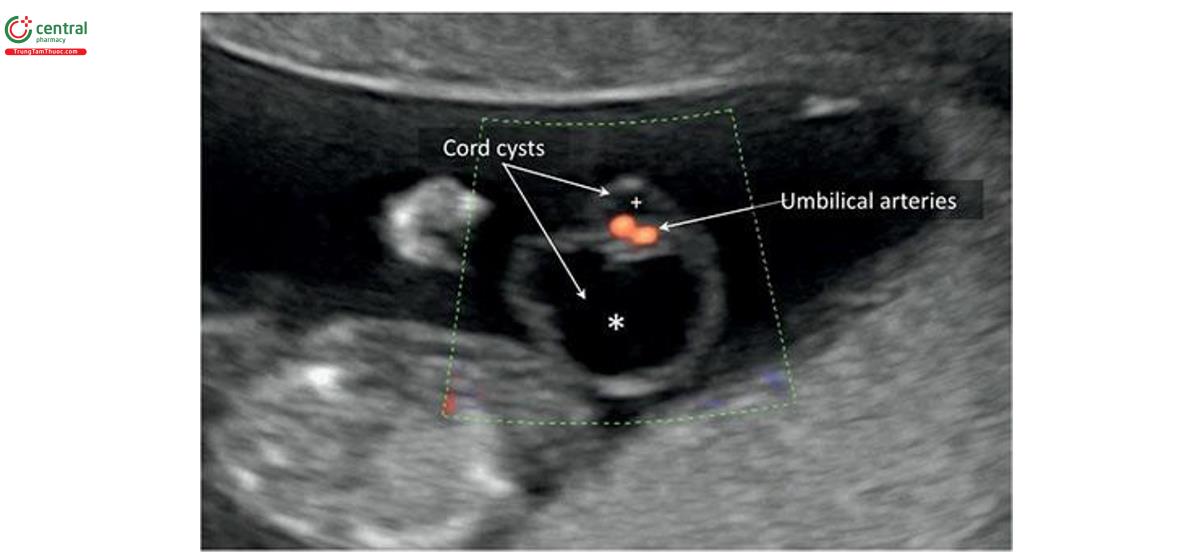
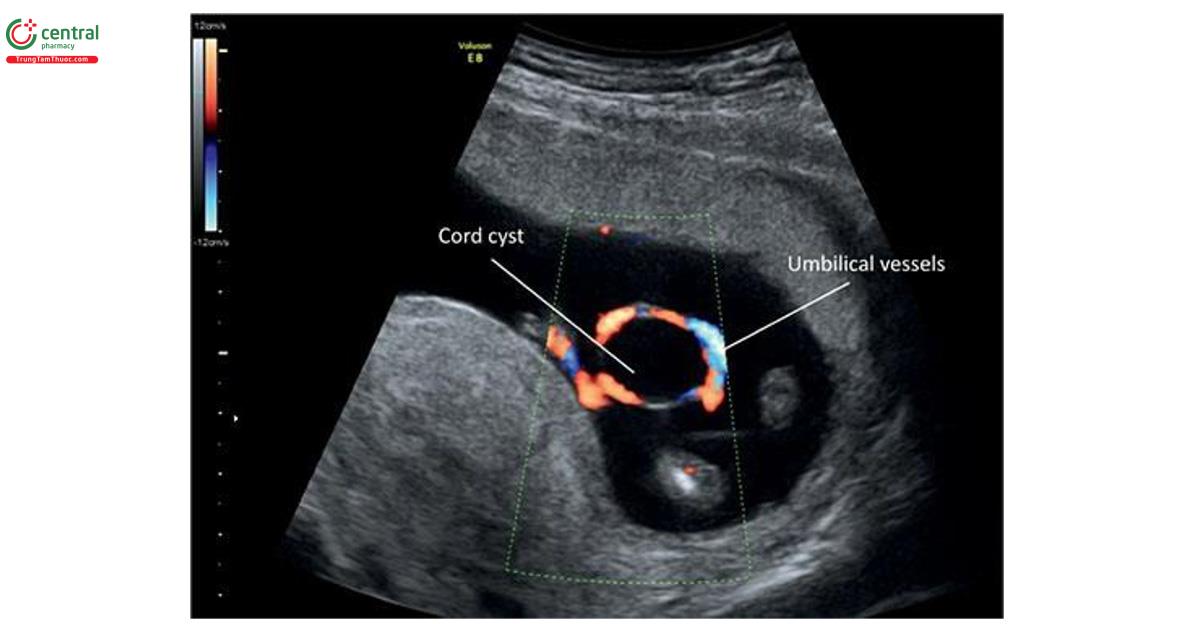
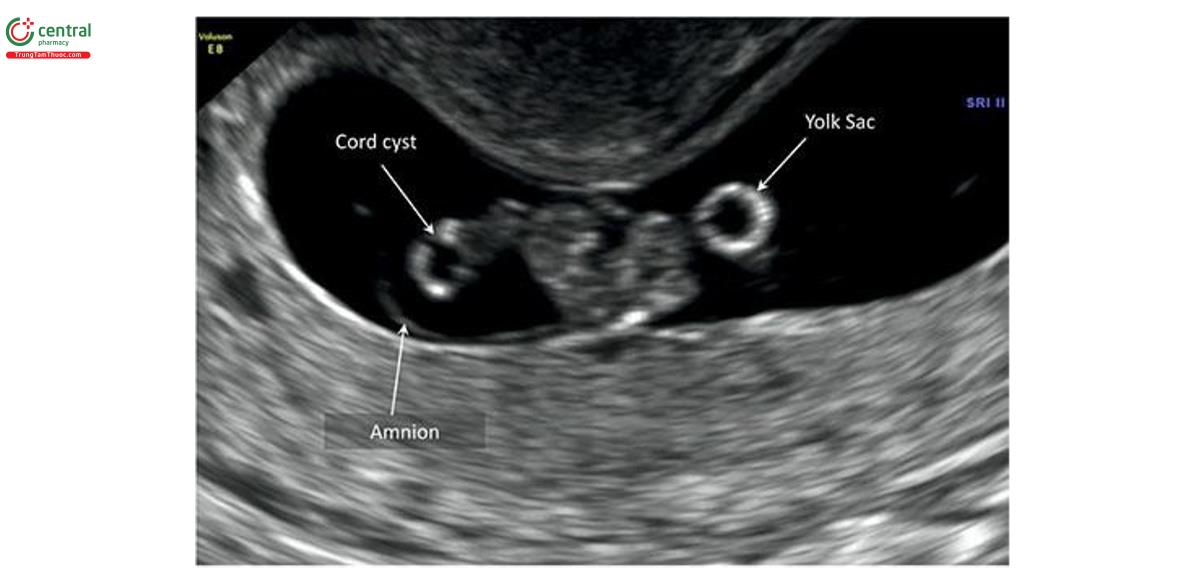
Các nghiên cứu ban đầu cho thấy dây rốn được phát hiện trong quý 1 có liên quan đến tỷ lệ trôi bội, bất thường sinh sinh cao hơn và kết cục bất kỳ chung xấu. 74 Một loạt báo cáo cáo ca bệnh lớn gần đây về các dây rốn trong quý 1 không xác định được mối liên quan tương tự với kết nối địa phương bất kỳ xấu. 77 Dựa trên bằng chứng được cung cấp bởi các dữ liệu gần đây, nang dây trong quý 1 không được coi là dấu hiệu độc lập của kết nối địa phương bất kỳ xấu nào bất kể vị trí, kích thước và số lượng, đặc biệt khi nang dây thanh phát triển trên siêu âm theo dõi trong quý 2.
TÀI LIỆU THAM KHẢO
1. Longtine MS, Nelson DM. Rối loạn chức năng nhau thai và lập trình thai nhi: tầm quan trọng của kích thước, hình dạng, mô bệnh học và thành phần phân tử nhau thai. Semin Reprod Med. 2011;29:187-196.
2. Barker DJ, Gelow J, Thornburg K, et al. Nguồn gốc ban đầu của suy tim mãn tính: sự phát triển của nhau thai bị suy yếu và khởi phát tình trạng kháng Insulin ở trẻ em. Eur J Heart Fail. 2010;12:819-825.
3. Barker DJ, Thornburg KL, Osmond C, et al. Diện tích bề mặt của nhau thai và tăng huyết áp ở con cái trong cuộc sống sau này. Int J Dev Biol. 2010;54:525-530.
4. Eriksson JG, Kajantie E, Thornburg KL, et al. Kích thước cơ thể của mẹ và kích thước nhau thai dự đoán bệnh tim mạch vành ở nam giới. Eur Heart J. 2011;32:2297-2303.
5. Moore KL, Persaud TVN, Torchia MG. Con người đang phát triển: Phôi học định hướng lâm sàng. Ấn bản lần thứ 10. New York, NY: Elsevier; 2016:109.
6. Fox H. Sự phát triển và cấu trúc của nhau thai. Trong Fox H, biên tập. Bệnh lý của nhau thai. Ấn bản lần thứ 2. London: WB Saunders; 1997:1-41.
7. Salomon LJ, Alfirevic Z, Bilardo CM, et al. Hướng dẫn thực hành của ISUOG: thực hiện siêu âm thai nhi tam cá nguyệt đầu tiên. Siêu âm sản phụ khoa. 2013;41:102-113.
8. Tonsong T, Boonyanurak P. Độ dày nhau thai trong nửa đầu thai kỳ. J Clin Ultrasound. 2004;32:231.
9. Cabezas Lopez E, Martinez-Payo C, Engels Calvo V, et al. Khả năng tái tạo các phép đo nhau thai ba chiều trong tam cá nguyệt đầu tiên. Eur J Obstet Gynecol Reprod Biol. 2016;201:156-160.
10. Farina A. Tổng quan hệ thống về thể tích nhau thai ba chiều trong tam cá nguyệt đầu tiên dự đoán tình trạng thai nhỏ ở trẻ sơ sinh tuổi thai. Prenat Diagn. 2016;36(2):135-141.
11. Jaffe R, Jauniaux E, Hustin J. Tuần hoàn máu của mẹ trong tam cá nguyệt đầu tiên nhau thai người - huyền thoại hay sự thật? Am J Obstet Gynecol. 1997;176:695.
12. Rizzo G, Capponi A, Cavicchioni O, et al. Mạch máu nhau thai được đo bằng siêu âm Doppler năng lượng ba chiều ở tuần thứ 11 đến 13 + 6 của thai kỳ ở thai nhi bình thường và dị bội. Siêu âm Sản phụ khoa. 2007;30:259-262
13. De Paula CSF, Ruano R, Campos JADB, et al. Phân tích định lượng mạch máu nhau thai bằng siêu âm Doppler ba chiều ở thai kỳ bình thường từ tuần thứ 12 đến tuần thứ 40 của thai kỳ. Nhau thai. 2009;30:142-148.
14. Hafner E, Metzenbauer M, Stũmpflen I, et al. First trimester placental and myometrial blood perfusion measured by 3D power Doppler in normal and unfavourable outcome pregnancies. Placenta. 2010;31:756-763.
15. Hill LM, DiNofrio DM, Guzick D. Sonographic determination of first trimester umbilical cord length. J Clin Ultrasound. 1994;22:435-438.
16. Rembouskos G, Cicero S, Longo D, et al. Single umbilical artery at 11-14 weeks‘ gestation: relation to chromosomal defects. Ultrasound Obstet Gynecol. 2003;22:567- 570.
17. Seki H, Kuromaki K, Takeda S, et al. Persistent subchorionic hematoma with clinical symptoms until delivery. Int J Gynaecol Obstet. 1998;63:123-128.
18. Borlum KG, Thomsen A, Clausen I, et al. Long-term prognosis of pregnancies in women with intrauterine hematomas. Obstet Gynecol. 1989;74:231-233.
19. Nagy S, Bush M, Stone J, et al. Clinical significance of subchorionic and retroplacental hematomas detected in the first trimester of pregnancy. Obstet Gynecol. 2003;102:94-100.
20. Sauerbrei EE, Pham DH. Placental abruption and subchorionic hemorrhage in the first half of pregnancy: US appearance and clinical outcome. Radiology. 1986;160:109-112.
21. Mandruzzato GP, D‘Ottavio G, Rustico MA, et al. The intrauterine hematoma: diagnostic and clinical aspects. J Clin Ultrasound. 1989;17:503-510.
22. Bennett GL, Bromley B, Lieberman E, et al. Subchorionic hemorrhage in first- trimester pregnancies: prediction of pregnancy outcome with sonography. Radiology. 1996;200:803-806.
23. Tower CL, Regan L. Intrauterine haematomas in a recurrent miscarriage population. Hum Reprod. 2001;16:2005-2007.
24. Johns J, Hyett J, Jauniaux E. Obstetric outcome after threatened miscarriage with and without a hematoma on ultrasound. Obstet Gynecol. 2003;102:483-487.
25. Tuuli MG, Norman S, Odibo AO, et al. Perinatal outcomes in women with subchorionic hematoma: a systematic review and meta-analysis. Obstet Gynecol. 2011;117(5):1205-1212.
26. Taipale P, Hiilesmaa V, Ylốstalo P. Diagnosis of placenta previa by transvaginal sonographic screening at 12-16 weeks in a non-selected population. Obstet Gynecol. 1997;89(3):364-367.
27. Hill LM, DiNofrio DM, Chenevey P. Transvaginal sonographic evaluation of first trimester placenta previa. Ultrasound Obstet Gynecol. 1995;5(5):301-303.
28. Mustafá SA, Brizot ML, Carvalho MH, et al. Transvaginal ultrasonography in predicting placenta previa at delivery: a longitudinal study. Ultrasound Obstet Gynecol. 2002;20(4):356-359.
29. Miller DA, Chollet JA, Goodwin TM. Clinical risk factors for placenta previa- placenta accreta. Am J Obstet Gynecol. 1997;177(1):210-214.
30. Ballas J, Pretorius D, Hull AD, et al. Identifying sonographic markers for placenta accreta in the first trimester. Am J Obstet Gynecol. 2012;31:1835-1841.
31. Comstock CH, Bronsteen RA. The antenatal diagnosis of placenta accreta. Br J Obstet Gynecol. 2014;121:171-182.
32. Comstock CH, Wesley L, Vettraino IM, et al. The early sonographic appearance of placenta accreta. J Ultrasound Med. 2003;22(1):19-23.
33. Jurkovic D, Hillaby K, Woelfer B, et al. First-trimester diagnosis and management of pregnancies implanted into the lower uterine segment Cesarean section scar. Ultrasound Obstet Gynecol. 2003;21:220-227.
34. Timor-Trisch IE, Monteagudo A, Santos R, et al. The diagnosis, treatment and follow-up of cesarean scar pregnancy. Am J Obstet Gynecol. 2012;207:44.e1-44.e13.
35. Sadeghi H, Rutherford T, Rackow BW, et al. Cesarean scar ectopic pregnancy: case series and review of the literature. Am J Perinatol 2010;27:111-120.
36. Chen YJ, Wang PH, Liu WM, et al. Placenta accreta diagnosed at 9 weeks‘ gestation. Ultrasound Obstet Gynecol. 2002;19:620-622.
37. Wong HS, Zuccollo J, Tait J, et al. Placenta accreta in the first trimester of pregnancy: sonographic findings. J Clin Ultrasound. 2007;37:100-102.
38. Yang JI, Kim HY, Kim HS, et al. Diagnosis in the first trimester of placenta accreta with previous cesarean section. Ultrasound Obstet Gynecol. 2009;34:116-118.
39. Shih JC, Cheng WF, Shyu MK, et al. Power Doppler evidence of placenta accreta appearing in the first trimester. Ultrasound Obstet Gynecol. 2002;19:623-625.
40. Garza A, Cordero JF, Mulinare J. Epidemiology of the early amnion rupture spectrum of defects. Am J Dis Child. 1988;142(5):541-544.
41. Hata T, Tanaka H, Noguchi J. 3D/4D sonographic evaluation of amniotic band syndrome in early pregnancy: a supplement to 2D ultrasound. J Obstet Gynaecol Res. 2011;37(6):656-660.
42. Inubashiri E, Hanaoka U, Kanenishi K, et al. 3D and 4D sonographic imaging of amniotic band syndrome in early pregnancy. J Clin Ultrasound. 2008;36(9):573-575.
43. Higuchi T, Tanaka M, Kuroda K, et al. Abnormal first-trimester fetal nuchal translucency and amniotic band syndrome. J Med Ultrason (2001). 2012;39(3):177- 180.
44. Nishi T, Nakano R. Amniotic band syndrome: serial ultrasonographic observations in the first trimester. J Clin Ultrasound. 1994;22(4):275-288.
45. Martínez-Payo C, Cabezasc E, Nieto Y, et al. Detection of single umbilical artery in the first trimester ultrasound: its value as a marker of fetal malformation. Biomed Res Int. 2014;2014:548729.
46. Monie IW. Genesis of single umbilical artery. Am J Obstet Gynecol. 1970;108(3):400-405.
47. Naeye RL. Disorders of the umbilical cord. In: Disorders of the Placenta, Fetus and Neonate: Diagnosis and Clinical Significance, St Louis, MO: Mosby-Year Book; 1992:92.
48. Leung AKC, Robson WLM. Single umbilical artery: a report of 159 cases. Am J Dis Child. 1989;143(1):108-111.
49. Lamberty CO, Burlacchini de Carvalho MH, Miguelez J, et al. Ultrasound detection rate of single umbilical artery in the first trimester of pregnancy. Prenat Diagn. 2011;31:865-868.
50. Hua M, Odibo AO, MacOnes GA, et al. Singleumbilical artery and its associated findings. Obstet Gynecol. 2010;115(5):930-934.
51. Gornall AS, Kurinczuk JJ, Konje JC. Antenatal detection of a single umbilical artery: does it matter? Prenat Diagn. 2003;23(2):117-123.
52. Prefumo F, Gueven MA, Carvalho JS. Single umbilical artery and congenital heart disease in selected and unselected populations. Ultrasound Obstet Gynecol. 2010;35(5):552-555.
53. Murphy-Kaulbeck L, Dodds L, Joseph KS, et al. Single umbilical artery risk factors and pregnancy outcomes. Obstet Gynecol. 2010;116(4):843-850.
54. Defigueiredo D, Dagklis T, Zidere V, et al. Isolated single umbilical artery: need for specialist fetal echocardiography? Ultrasound Obstet Gynecol. 2010;36(5):553- 555.
55. Bombrys AE, Neiger R, Hawkins S, et al. Pregnancy outcome in isolated single umbilical artery. Am J Perinatol. 2008;25(4):239-242.
56. Benirschke K, Kaufmann P. Pathology of the Human Placenta. New York, NY: Springer-Verlag; 2000:353-359
57. Sepulveda W, Rojas I, Robert JA, et al. Prenatal detection of velamentous insertion of the umbilical cord: a prospective color Doppler ultrasound study. Ultrasound Obstet Gynecol. 2003;21:564-569.
58. Sepulveda W, Sebire NJ, Harris R, et al. The placenta, umbilical cord, and membranes. In: Nyberg DA, McGahan JP, Pretorius DH, et al, eds. Diagnostic Imaging of Fetal Anomalies. Philadelphia, PA: Lippincott Williams & Wilkins; 2003:85-132.
59. Monie IW. Velamentous insertion of the cord in early pregnancy. Am J Obstet Gynecol. 1965;93:276- 281.
60. Uyanwah-Akpom P, Fox H. The clinical significance of marginal and velamentous insertion of the cord. Br J Obstet Gynaecol. 1977;84:941-943.
61. Kouyoumdjian A. Velamentous insertion of the umbilical cord. Obstet Gynecol. 1980;56:737-742.
62. Eddleman KA, Lockwood CJ, Berkowitz GS, et al. Clinical significance and sonographic diagnosis of velamentous umbilical cord insertion. Am J Perinatol. 1992;9:123-126.
63. Heinonen S, Ryynanen M, Kirkinen P, et al. Perinatal diagnostic evaluation of velamentous umbilical cord insertion: clinical, Doppler, and ultrasonic findings. Obstet Gynecol. 1996;87:112-117.
64. Gavriil P, Jauniaux E, Leroy F. Pathologic examination of placentas from singleton and twin pregnancies obtained after in vitro fertilization and embryo transfer. Pediatr Pathol. 1993;13:453- 462.
65. Hasegawa J, Iwasaki S, Matsuoka R, et al. Velamentous cord insertion caused by oblique implantation after in vitro fertilization and embryo transfer. J Obstet Gynaecol Res. 2011;37:1698- 1701.
66. Delbaere I, Goetgeluk S, Derom C, et al. Umbilical cord anomalies are more frequent in twins after assisted reproduction. Hum Reprod. 2007;22:2763-2767.
67. Hasegawa J, Matsuoka R, Ichizuka K, et al. Cord insertion into the lower third of the uterus in the first trimester is associated with placental and umbilical cord abnormalities. Ultrasound Obstet Gynecol. 2006;28:183-186.
68. Sepulveda W. Sự bám màng của dây rốn: một nghiên cứu sàng lọc siêu âm tam cá nguyệt đầu tiên. Ultrasound Med. 2006;25:963-968.
69. Monteagudo A, Sfakianaki AK, Timor-Tritsch IE. Chèn màng dây rốn trong tam cá nguyệt đầu tiên. Siêu âm sản phụ khoa. 2000;16:498-499.
70. Oyelese KO, Turner M, Lees C, et al. Vasa previa: một bi kịch sản khoa có thể tránh được. Obstet Gynecol Surv. 1999;54:138-145.
71. Francois K, Mayer S, Harris C, et al. Sự liên quan giữa mạch tiền đạo khi sinh với tiền sử nhau tiền đạo ở tam cá nguyệt thứ hai. J Reprod Med. 2003;48:771-774.
72. Lee W, Lee VL, Kirk JS, et al. Vasa previa: chẩn đoán trước sinh, tiến hóa tự nhiên và kết quả lâm sàng. Obstet Gynecol. 2000;95:572-576.
73. Hasegawa J, Nakamura M, Sekizawa A, et al. Dự đoán nguy cơ vasa previa tại
Thai kỳ từ 9-13 tuần. J Obstet Gynaecol Res. 2011;37(10):1346-135.
74. Ross JA, Jurkovic D, Zosmer N, et al. U nang dây rốn trong giai đoạn đầu thai kỳ. Obstet Gynecol. 1997;89:442-445.
75. Skibo LK, Lyons EA, Levi CS. U nang dây rốn tam cá nguyệt đầu tiên. X quang. 1992;82:719-722.
76. Ghezzi F, Raio L, Di Naro E, et al. U nang dây rốn đơn và nhiều trong giai đoạn đầu thai kỳ: hai thực thể khác nhau. Siêu âm Sản phụ khoa. 2003;21:215-219.
77. Hannaford K, Reeves S, Wegner E. U nang dây rốn trong tam cá nguyệt đầu tiên: liệu chúng có liên quan đến biến chứng thai kỳ không? J Ultrasound Med. 2013;32:801-806.
78. Sepulveda W, Leible S, Ulloa A, et al. Ý nghĩa lâm sàng của nang dây rốn tam cá nguyệt đầu tiên. J Ultrasound Med. 1990;18:95-99.

