Tiếp cận & quản lý đường thở khó về mặt sinh lý tại ED & ICU
Trungtamthuoc.com - "Đường thở khó" về mặt giải phẫu là đường thở mà trong đó việc nhìn thấy thanh môn hoặc đặt được ống nội khí quản là một thách thức hoặc là không thể. Mặc dù hệ thống tính điểm và quy tắc dự đoán để nhận ra đường thở khó có thể hữu ích, nhưng hiệu quả của các phương pháp dự đoán này chỉ thành công ở mức độ vừa phải. Bài viết dưới đây sẽ giúp người đọc tiếp cận và đưa ra hướng xử trí giúp quản lý "Đường thở khó" trên lâm sàng một cách dễ dàng.
Thạc sĩ, Bác sĩ Hồ Hoàng Kim - Bệnh viện Nguyễn Tri Phương
Tải bản PDF TẠI ĐÂY
1 Mở đầu
Thông thường, “đường thở khó” được sử dụng để mô tả việc đặt NKQ có đặc điểm giải phẫu phức tạp hay biến đổi làm cho việc nhìn thấy dây thanh âm và đặt NKQ trở nên khó khăn hay không thể. Mặc dù hệ thống tính điểm và quy tắc dự đoán để nhận ra đường thở khó có thể hữu ích, nhưng thật không may, hiệu quả của các phương pháp dự đoán này chỉ thành công ở mức độ vừa phải. Tuy nhiên, ngay cả khi với trang thiết bị nâng cao sẵn có để quản lý đường thở cấp cứu, các yếu tố hoàn cảnh như kinh nghiệm của người đặt, áp lực thời gian và những thay đổi sinh lý tiềm ẩn của bệnh nhân vẫn thường gây khó khăn trong việc tối ưu hóa trao đổi khí, vốn là mục tiêu chính của quản lý đường thở.
Bệnh nhân bị bệnh nặng - những đối tượng thường gặp tại môi trường ngoài phòng mổ - tại cấp cứu; hồi sức tích cực; các phòng bệnh nặng ở các khoa lâm sàng - là những bệnh nhân có nguy cơ đặt NKQ cao nhất vì các yếu tố "khó khăn về sinh lý" bên cạnh yếu tố giải phẫu biết trước hoặc không biết trước làm tăng tỷ lệ tác dụng phụ dẫn đến thiếu oxy trầm trọng hơn – nguy hiểm hơn, trụy tim mạch và ngừng tim. Nguy cơ sinh lý nền này được "khuếch đại" khi việc đặt NKQ cần phải đặt nhiều lần do khó khăn đường thở về giải phẫu, trong đó việc đặt NKQ khó là một yếu tố dự báo độc lập về tử vong.
Trong khi đường thở khó về mặt giải phẫu là đường thở mà trong đó việc nhìn thấy thanh môn hoặc đặt được ống NKQ là một thách thức hoặc là không thể, thì đường thở khó về mặt sinh lý là đường thở mà ở đó các rối loạn sinh lý khiến bệnh nhân có nguy cơ trụy tim mạch cao hơn hoặc ngừng tuần hoàn trong khi đặt NKQ và chuyển sang thông khí áp lực dương. Một số đường thở khó sinh lý quan trọng về mặt lâm sàng mà bác sĩ cấp cứu - hồi sức tích cực và ngay cả bác sĩ khoa lâm sàng thông thường sẽ gặp phải: giảm oxy máu, hạ huyết áp hay sốc tuần hoàn, nhiễm toan chuyển hóa nặng và suy thất phải, tổn thương não cấp. Những rối loạn sinh lý này phải được tính đến trong kế hoạch đặt NKQ ngay cả khi người ta không nhận ra khó khăn về mặt giải phẫu khi đặt NKQ.... Thật không may, đường thở khó khăn về mặt sinh lý không được mô tả rõ ràng và có rất ít dữ liệu về phương pháp xử lý. Tính cho đến nay; chỉ có 1 hướng dẫn duy nhất cho việc quản lý đường thở khó về mặt sinh lý được xuất bản 2021 bởi Ủy ban Dự án Đặc biệt của Hiệp hội Quản lý Đường thở cho Gây mê, Hồi sức tích cực và Cấp cứu.
| Bảng 1. Phân loại đường thở có thể gặp tại ICU và ED | |
| Đường thở khó về mặt giải phẫu | Đường thở khó về mặt sinh lý |
A. Khó thông khí với bóng - mask B. Khó thấy hoặc đặt dụng cụ trên thanh môn. C. Khó đặt NKQ D. Khó mở khí quản hoặc phẫu thuật đường thở cấp cứu | 1. Suy hô hấp: giảm oxi máu hoặc tăng thán khí 2. Tụt huyết áp hoặc choáng đang dùng thuốc co mạch: các bất thường về tiền tải; hậu tải; co bóp; nhịp có thể trầm trọng hơn khi phải kiểm soát đường thở (do thao tác hoặc thuốc). 3. Suy giảm thần kinh: tổn thương não cấp có kèm theo hoặc có nguy cơ tăng áp lực nội sọ. 4. Suy giảm chức năng gan: tăng áp lực nội sọ; rối loạn đông máu 5. Suy chức năng thận: bệnh não; phù phổi; tăng Kali máu; toan chuyển hoá. 6. Tình trạng bụng và ống tiêu hoá: hội chứng tăng áp lực ổ bụng; chướng – liệt ruột -> nguy cơ hít sặc cao. 7. Sepsis: ARDS thứ phát; toan chuyển hoá; suy chức năng đa cơ quan. |
Đường thở tại ED và ICU có thể gặp tổ hợp tất cả các dạng A-D và 1-8 trong bảng trên.
Dựa trên các chứng cứ hiện tại và y văn; trong bài viết này tập trung thảo luận về các yếu tố nguy cơ của nhóm bệnh nhân được cho là “khó khăn về mặt sinh lý” cũng như các khuyến cáo thực hành bên cạnh chiến lược quản lý đường thở tại các thời điểm – “trước – trong và sau khi đặt NKQ”.
2 Tỷ lệ và tác động của đường thở khó về mặt sinh lý đến kết cuộc bệnh nhân bệnh nặng
Đặt NKQ ở người lớn bị bệnh nặng có liên quan đến khoảng 30% nguy cơ mất ổn định tim mạch, 20% nguy cơ thiếu oxy máu và 2-4% nguy cơ ngừng tim. Dự án Kiểm toán Quốc gia lần thứ tư (NAP4) của Trường Cao đẳng Gây mê Hoàng gia Anh đã thực hiện nghiên cứu điều tra các biến chứng đường thở ở Vương quốc Anh từ tháng 9 năm 2008 đến tháng 8 năm 2009 và là nghiên cứu lớn nhất về các biến chứng quản lý đường thở cho đến hiện tại. NAP4 đã xác định các đơn vị chăm sóc đặc biệt (ICU) là nơi có liên quan đến các trường hợp tử vong có khả năng tránh được nhất liên quan đến quản lý đường thở.
| Bảng 2. Bảng tính điểm MACOCHA tiên lượng đường thở khó ở ICU & ED | |
| Các yếu tố liên quan đến bệnh nhân | |
| - Thang điểm Mallampati III & IV | 5 |
| - Hội chứng ngưng thở khi ngủ | 2 |
| - Hạn chế vận động cột sống cổ | 1 |
| - Hạn chế mở miệng < 3 cm | 1 |
| Yếu tố bệnh lý | |
| - Hôn mê | 1 |
| - Hạ oxi máu nặng (<80%) | 1 |
| Yếu tố người đặt | |
| - Không phải là bác sĩ gây mê | 1 |
| Tổng | 12 |
Tổng điểm từ 3 trở đi tiên lượng đường thở khó. Tuy nhiên, thang điểm này không bao quát hết các vấn đề khó về mặt “sinh lý” khi bác sĩ lâm sàng phải đối mặt ở ED và ICU.
Nghiên cứu Quan sát Quốc tế nhằm Tìm hiểu Tác động và Thực hành Tốt nhất về Quản lý Đường thở ở Bệnh nhân Bệnh nặng (INTUBE), một nghiên cứu tiến cứu về đặt NKQ ở người lớn bị bệnh nặng trong 8 tuần liên tiếp ở 197 trung tâm trên 29 các quốc gia có quan sát từ ngày 1 tháng 10 năm 2018 đến ngày 31 tháng 7 năm 2019. Trong số 2964 bệnh nhân, chỉ định đặt NKQ thường gặp nhất là suy hô hấp (52,3%), suy giảm thần kinh (30,5%) và huyết động không ổn định (9,4%). Sự không ổn định về huyết động—được định nghĩa là huyết áp tâm thu (SBP) < 65 mmHg ít nhất một lần, huyết áp tâm thu < 90 mmHg trong > 30 phút, cần mới hoặc tăng dùng thuốc vận mạch, và/hoặc nhu cầu truyền dịch nhanh > 15 ml/kg— là tình trạng bất ổn nhất tác dụng phụ thường gặp, xảy ra ở 42,6% số trường hợp đặt NKQ. Tiếp theo là tình trạng thiếu oxy máu nghiêm trọng— được định nghĩa là độ bão hòa oxy (SpO2) < 80%—ở 9,3% và ngừng tim ở 3,1%. Trong số 1172 trường hợp mất ổn định huyết động, 1053 trường hợp (89,9%) liên quan đến nhu cầu sử dụng thuốc vận mạch mới hoặc tăng liều.
Trong số những người đã trải qua biến cố bất lợi lớn xung quanh đặt NKQ, 40,7% bệnh nhân (541 trên 1328) tử vong so với 26,3% (425 trên 1615) không gặp biến cố bất lợi quanh đặt NKQ (chênh lệch nguy cơ tuyệt đối, 14,4%; 95% CI, 10,9%-17,9%; P < 0,001)
3 Những thách thức và sai lầm – biến chứng khi đặt NKQ ở bệnh nhân bệnh nặng tại ED và ICU
| Ngay trước khi đặt NKQ | Trong khi đặt NKQ | Sau khi đặt NKQ |
1. Chưa thiết lập đường vein TM đủ - an toàn hiệu quả 2. Người đặt thiếu kinh nghiệm 3. Không theo dõi và hồi sức huyết động đầy đủ và thích hợp 4. Biết trước đường thở khó 5. Không tiền oxi hoá – thông khí đủ - thích hợp 6. Thiếu đánh giá đường thở 7. Bệnh đồng mắc của bệnh nhân 8. Tư thế bệnh nhân không thích hợp 9. Tình trạng NPO không thích hợp. 10. Oxi máu giảm nặng hơn – sốc nặng hơn – ngưng tim. | 11. Chấn thương cục bộ ảnh hưởng đến trường quan sát 12. Đường thở khó 13. Tư thế bệnh nhân không thích hợp 14. Nhiều lần cố gắng đặt kéo dài 15. Tình trạng giảm oxi máu/ tăng thán khí xấu đi 16. Đặt NKQ vào dạ dày 17. Tăng áp phổi xấu đi 18. Suy thất phải xấu đi 19. Hít sặc 20. Ngưng tim | 21. Tư thế bệnh nhân thích hợp 22. Không nhận ra và điều trị thích hợp các biến chứng 23. TKMP 24. Hít sặc 25. Tụt huyết áp hệ thống 26. Co giật 27. Rối loạn nhịp 28. Huyết động không ổn định 29. Ngưng tim |
Các tác dụng phụ trong quá trình quản lý đường thở tại cấp cứu là phổ biến, với ngừng tim sau đặt NKQ được báo cáo ở khoảng 1 trên 25 trường hợp đặt NKQ. Nhiều biến cố thảm hoạ không mong muốn trong số này có thể tránh được bằng cách xác định và hiểu biết đúng đắn về sinh lý cơ bản, việc chuẩn bị và quản lý trước - trong và sau đặt NKQ. Bệnh nhân có đặc điểm nguy cơ cao bao gồm nhiễm toan chuyển hóa nặng; sốc và hạ huyết áp; bệnh phổi tắc nghẽn; tăng huyết áp phổi, suy tâm thất phải và tắc mạch phổi; và tình trạng thiếu oxy nghiêm trọng phải được xử lý bằng chuyên môn về đường thở.
Do vậy, đặt NKQ trên bệnh nhân có yếu tố tiền ẩn đường thở khó về mặt sinh lý; người đặt cần phải khéo léo cá nhân hoá các việc sau:
1. Chọn lựa và thực hiện chiến lược tiền oxy hoá máu và hồi sức trước đặt một cách thích hợp.
2. Chọn lựa phương thức đặt NKQ thích hợp.
3. Chọn lựa các thuốc khởi mê và dãn cơ thích hợp.
4 Suy hô hấp giảm oxi máu
Bệnh nguyên của Suy hô hấp giảm oxi máu nặng có chỉ định đặt NKQ có thể nhiều nguyên nhân; có thể bao gồm: viêm phổi nặng biến chứng ARDS; phù phổi cấp do tim; viêm phổi hít; đợt cấp bệnh phổi xơ hoá vô căn; hen phế quản nặng, đợt cấp COPD mức độ nặng... Bệnh nhân bị giảm oxi máu từ trước có nguy cơ biến chứng cao hơn, chẳng hạn như suy giảm độ bão hòa máu nhanh hơn, tổn thương não do thiếu oxy, rối loạn nhịp tim và ngừng tim khi đặt NKQ.
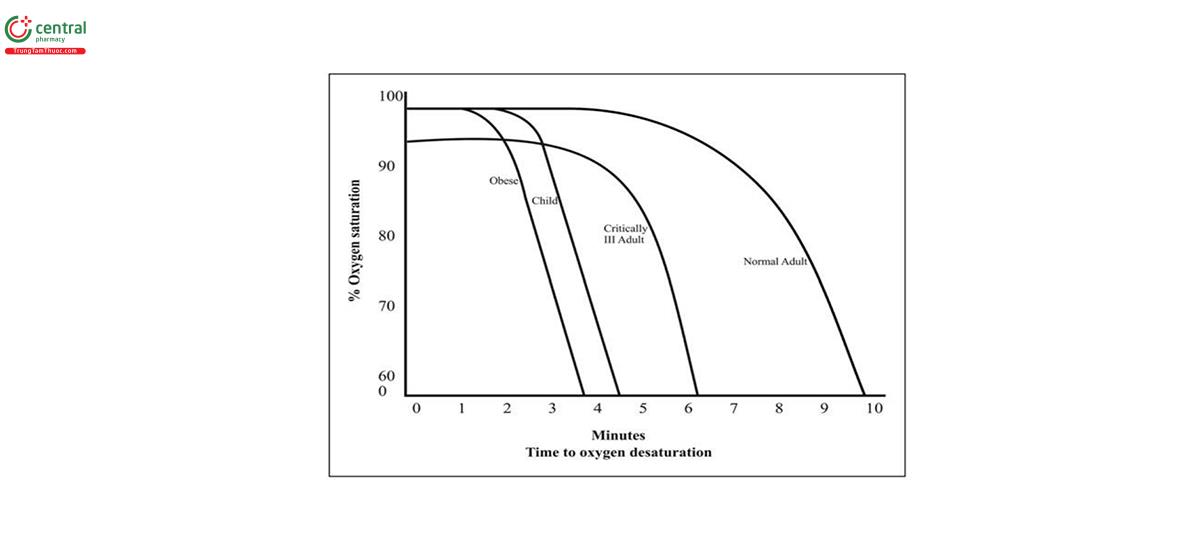
Cơ chế gây thiếu oxy máu là do sự không phù hợp giữa shunt và thông khí- tưới máu (V/Q). Ở những bệnh nhân khỏe mạnh bình thường được thở máy trong tình trạng gây mê, có thể có V/Q không phù hợp; tuy nhiên, sự không phù hợp này có thể dễ dàng khắc phục bằng cách huy động phổi và tăng tỷ lệ oxy hít vào (FiO2). Ở những bệnh nhân bị bệnh nặng, có một shunt (trong tim hay trong phổi) đáng kể trong đó phế nang ở vùng bị ảnh hưởng không thể tham gia trao đổi khí. Trong những trường hợp này, chỉ tăng FiO2 sẽ không giúp ích gì vì oxy được cung cấp không thể đến được các mao mạch. Do đó, những bệnh nhân này có nguy cơ bị mất độ bão hòa nhanh chóng trong quá trình đặt NKQ. Ở những bệnh nhân như vậy, việc sử dụng các biện pháp để kéo dài thời gian ngưng thở an toàn (thời gian cho đến khi độ bão hòa bão hòa giảm đáng kể sau khi gây ngưng thở) và tối ưu hóa quá trình oxy hóa trước khi đặt NKQ bằng nhiều chiến lược khác nhau là điều tối quan trọng.
Các cạm bẫy – sai lầm khi đặt NKQ trên bệnh nhân suy hô hấp giảm oxi máu:
1. Không cung cấp đầy đủ oxy hay tiền oxi hoá máu trước khi đặt NKQ.
2. Không sử dụng NIPPV hoặc đặt tư thế thích hợp trong quá trình dự trữ oxy.
3. Chọn phương thức đặt NKQ không thích hợp.
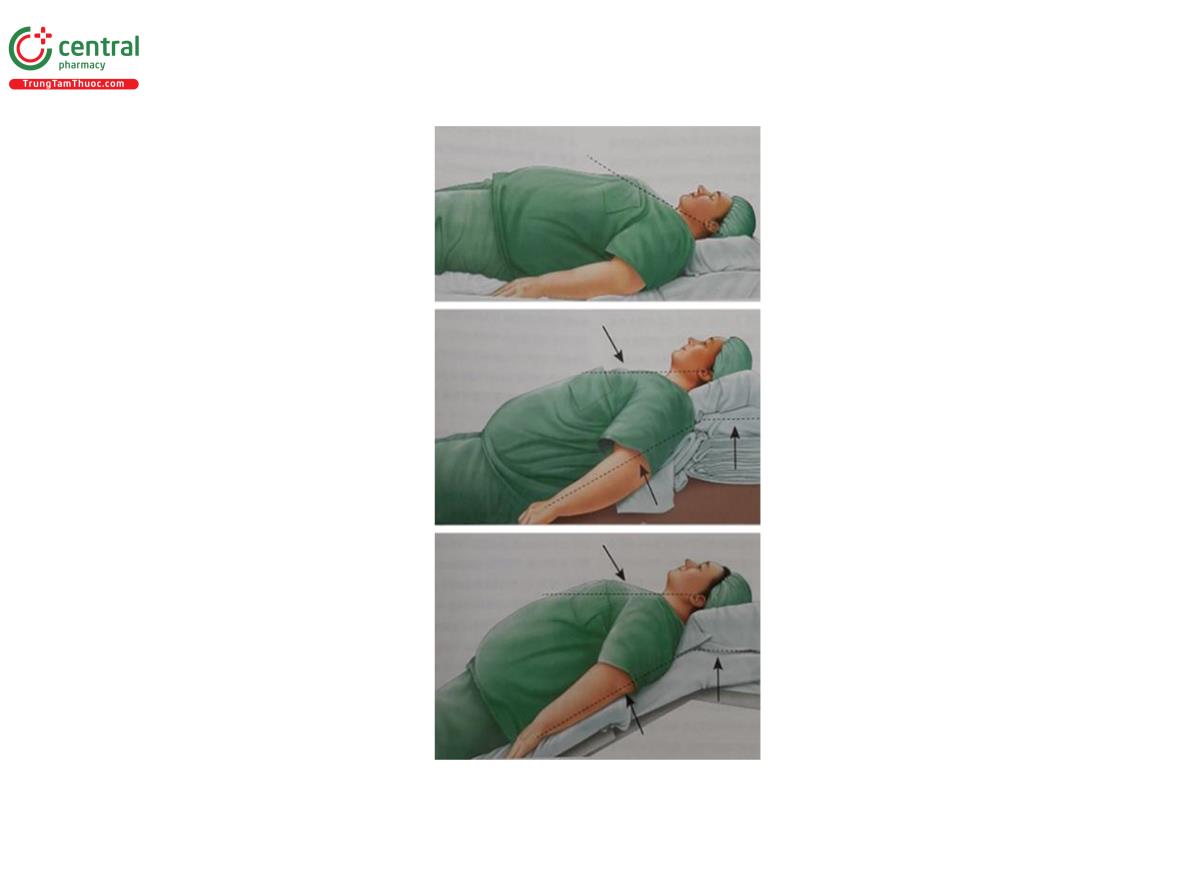
Dự trữ oxy hoá máu và oxy hóa máu khi ngưng thở (Preoxygenation and apneic oxygenation) là 2 biện pháp can thiệp chính nên được sử dụng để cải thiện khả năng đo oxy trước khi đặt ống NKQ (SpO2) và giảm nguy cơ giảm độ bão hòa oxy, với các biến chứng sau đó, trong quá trình đặt NKQ. Tư thế trong quá trình dự trữ oxy là quan trọng ở tất cả các bệnh nhân, đặc biệt ở những người béo phì, ưu tiên tư thế Trendelenburg nửa ngồi hoặc ngược.
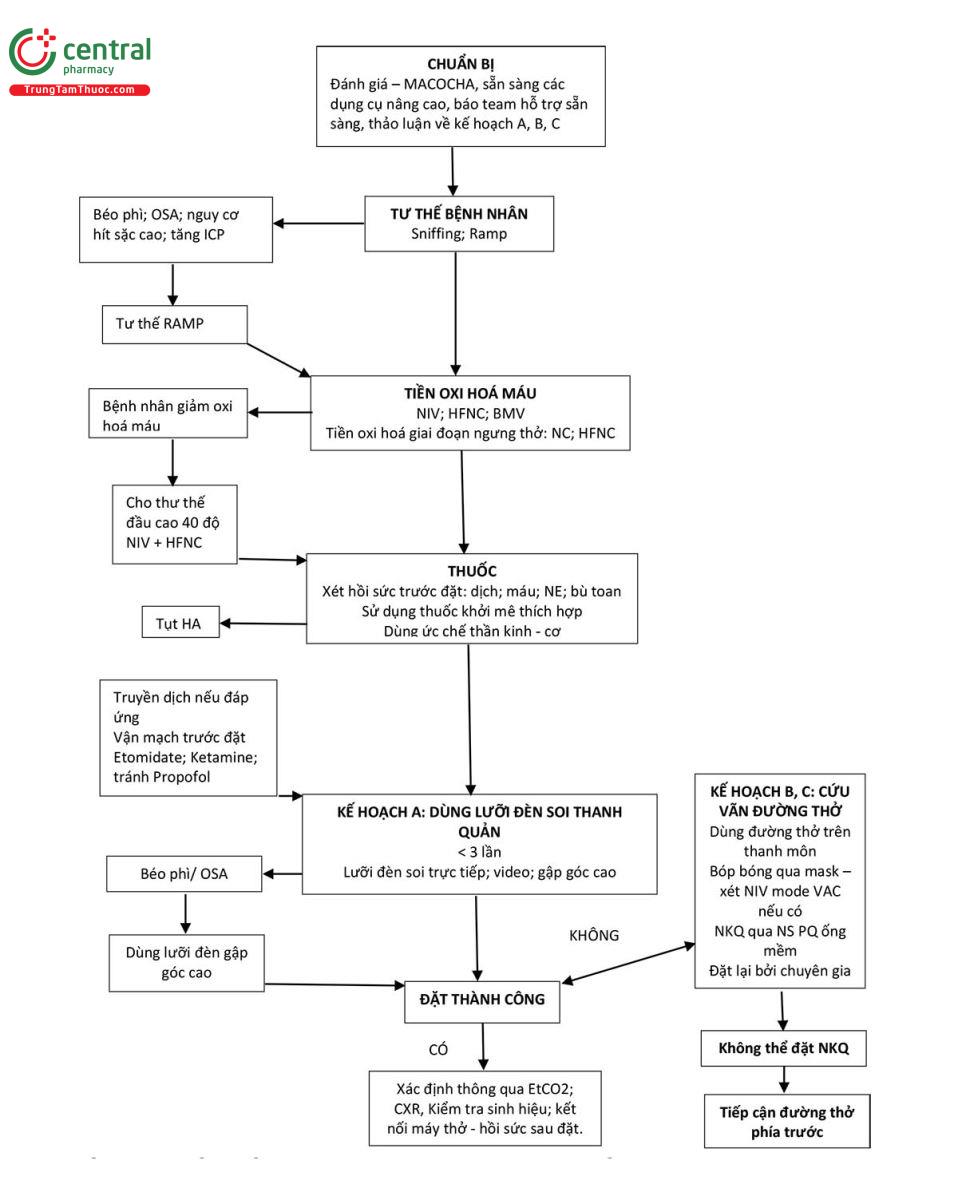
Các phương thức đặt NKQ tại ICU & ED:
| Bảng 3. Các phương thức kiểm soát đường thở | |||
| Phương thức | Đặc tính nổi bật | Lợi điểm | Nguy cơ |
| RSI – Đặt NKQ chuỗi nhanh | • Sử dụng thuốc dẫn mê nhanh (ưu tiên ketamine và etomidate ở bệnh nặng) • Thuốc dãn cơ tác dụng ngắn (succinyl holine hoặc rocuronium) • Đè sụn nhẫn | Chiến lược chính cho bệnh nhân có nguy cơ hít sặc cao. | • Với người thiếu kinh nghiệm RSII có thể dẫn đến tình trạng CICO (không đặt NKQ, không thể oxy hoá). • Kỹ thuật FONA (trước đường thở) nên có sẵn như một phương án dự phòng. |
| DSI – Đặt NKQ chuỗi trì hoãn | Tiền oxi hoá được thực hiện sau khi sử dụng thuốc an thần hợp lý ở bệnh nhân sảng hoặc kích động. Có thể sử dụng Ketamin để khởi mê: ngủ có thể duy trì được nhịp thở. | Chiến lược chính ở những bệnh nhân khó tiền oxy do kích động hoặc ở bệnh nhân giảm oxi máu nặng hoặc ở bệnh nhân cần duy trì nhịp thở tự nhiên. | Ngay cả liều thuốc an thần thấp cũng có thể gây giảm phản xạ đường thở và ngưng thở ở những bệnh nhân nguy kịch. Ketamin liều cao có thể gây phân ly nhịp thở. |
| Đặt NKQ tỉnh | Đặt NKQ được thực hiện mà không cần sử dụng giãn cơ (hô hấp tự nhiên vẫn còn nguyên vẹn). Đặt NKQ bằng ống soi mềm và nội soi thanh quản bằng video được sử dụng để hỗ trợ đặt NKQ khi tỉnh. | Chiến lược then chốt trong đường thở khó về mặt giải phẫu cũng như sinh lý. Hô hấp tự nhiên vẫn còn nguyên. Đáp ứng bù trừ sinh lý vẫn còn tương đối nguyên vẹn. | Cần có chuyên môn và kỹ năng đáng kể để thực hiện đặt NKQ lúc tỉnh một cách an toàn Cố gắng đặt NKQ mà không làm giảm phản xạ đường thở thích hợp có thể gây co thắt thanh quản và thiếu oxy nghiêm trọng. Những nỗ lực thất bại có thể gây nôn mửa, sặc, tổn thương cục bộ và chảy máu. Có thể bị ngộ độc do thuốc gây tê cục bộ ở liều rất thấp do chức năng gan và thận bị tổn thương |
| Phương pháp thiết lập kép | Hai phương pháp tiếp cận được chuẩn bị đồng thời trong trường hợp đặt NKQ thất bại được dự đoán trước. RSI và đường thở phẫu thuật | Tăng độ an toàn và giảm thời gian cần thiết để chuyển từ phương pháp này sang phương pháp khác | Tăng chi phí |
Một số nghiên cứu đã cho thấy tình trạng dự trữ oxy được cải thiện bằng cách sử dụng NIPPV (thông khí áp lực dương không xâm lấn) hoặc HFNC ở những bệnh nhân thiếu oxy cần đặt NKQ cấp cứu. Bệnh nhân thiếu oxy nghiêm trọng cần đặt NKQ cấp cứu trong ICU hoặc ED, tăng dự trữ oxy bằng NIPPV so với mặt nạ không thở lại giúp tăng SpO2 hơn sau khi đặt NKQ cũng như trong và sau khi đặt NKQ. Có thể sử dụng HFNC thay thế cho NIPPV; nhưng NIPPV ưu tiên nên được sử dụng cho bệnh nhân có P/F < 200. Cần lưu ý rằng, HFNC giúp bệnh nhân tiếp tục nhận được oxy hóa khi ngừng thở thông qua HFNC. Ngoài ra, cả NIPPV và HFNC đều dẫn đến nguy cơ biến chứng liên quan đến đặt NKQ thấp hơn so với liệu pháp oxy thông thường.
Gần đây, theo nghiên cứu OPTINIV, có thể kết hợp NIPPV và HFNC để cải thiện mức tiền oxi máu hiệu quả và kéo dài thời gian oxi hoá máu ngưng thở.
Các khuyến cáo hiện nay khi đặt NKQ cho bệnh nhân suy hô hấp cấp giảm oxi máu:
1. Tất cả bệnh nhân nên được cung cấp tiền oxy thích hợp tối đa trước khi đặt NKQ.
2. Việc dự trữ oxy nên được thực hiện bằng cách sử dụng oxy lưu lượng cao trong ít nhất 3 phút.
3. Nên thực hiện duy trì oxy hóa máu trong thời gian ngưng thở để kéo dài thời gian ngưng thở an toàn.
4. Quá trình oxy hóa khi ngưng thở có thể được thực hiện với hệ thống canula mũi tiêu chuẩn ở 15 l/p hoặc HFNC ở 40–70 l/p.
5. Nếu không có mặt nạ không thở lại hoặc NIPPV vừa khít để tiền oxy máu, nên sử dụng hỗ trợ hô hấp tự nhiên bằng bóp bóng qua mask có van PEEP và van thở ra 1 chiều với PEEP 5 - 10 cmH2O.
6. Nếu bệnh nhân không thể chịu đựng được mặt nạ không thở lại hoặc NIPPV vừa khít, nên sử dụng hệ thống HFNO giữ nhiệt với lưu lượng 40–70 l/p
7. Nếu bệnh nhân có sinh lý shunt đáng kể (P/F < 200) hoặc FRC giảm (ví dụ: mang thai, béo phì, hội chứng suy hô hấp cấp tính [ARDS]), nên thực hiện dự trữ oxy bằng PEEP bằng NIPPV hơn là bóp bóng với van PEEP.
8. Thuốc giãn mạch phổi dạng hít có thể được xem xét để cải thiện sự mất cân bằng giữa thông khí và tưới máu trước khi đặt NKQ ở những bệnh nhân bị thiếu oxy máu nặng hoặc có tăng áp động mạch phổi.
9. Khi cần mức PEEP cao hơn, nên xem xét thiết bị trên thanh môn để dự trữ oxy.
10.Cần cân nhắc đặt NKQ khi tỉnh (Awake intubation) để duy trì hô hấp tự nhiên (RSI là thảm hoạ) đối với những bệnh nhân bị thiếu oxy kháng trị.
11.Bệnh nhân nên được cung cấp oxy trước ở tư thế nằm đầu cao (ít nhất > 25 độ) khi có thể.
12.Nên thực hiện tư thế Ramp (đầu cao tối thiểu 25 độ) khi có thể để cải thiện tầm nhìn, cải thiện khả năng duy trì oxy hóa và giảm nguy cơ hít sặc.
13.Khi sử dụng đặt NKQ theo trình tự trì hoãn (DSI - delayed sequence intubation), người đặt phải sẵn sàng đặt NKQ cấp cứu vì liều ketamine phân ly có thể không đáng tin cậy.
14.Về DSI, chúng tôi khuyên bạn nên sử dụng liều nhỏ ketamine (10–20 mg) hoặc dexmedetomidine để tránh ngưng thở do liều phân ly.
5 Tụt huyết áp và shock tuần hoàn
Sốc trước - trong và sau khi đặt NKQ (PIH) có liên quan độc lập với các biến chứng nặng và tử vong sau khi quản lý đường thở khẩn cấp. Chỉ cần 10 phút hạ huyết áp có thể dẫn đến kết quả xấu ở những bệnh nhân có nguy cơ cao. Không có định nghĩa đồng thuận về hạ huyết áp quanh đặt NKQ (PIH) do không có định nghĩa tiêu chuẩn nên tỷ lệ mắc PIH rất khác nhau từ 0% đến 44%. Hầu hết các định nghĩa bao gồm bất kỳ điều nào sau đây trong giai đoạn 60 phút sau đặt NKQ: huyết áp tâm thu ≤90 mm Hg; huyết áp động mạch trung bình ≤65 mm Hg; giảm huyết áp tâm thu trung bình 20%; hoặc bất kỳ thuốc vận mạch nào được sử dụng.
Ngừng tim sau đặt NKQ xảy ra ở khoảng 2%, mặc dù 1 loạt báo cáo tỷ lệ cao hơn 4,2% trong đặt NKQ khẩn cấp. Tỷ lệ ngừng tim được báo cáo ở những bệnh nhân bị hạ huyết áp trước đặt NKQ thậm chí còn cao hơn ở mức 12–15% số trường hợp đặt NKQ khẩn cấp. Ngừng tim sau đặt NKQ không có gì đáng ngạc nhiên khi liên quan đến việc tăng tỷ lệ tử vong.
Các yếu tố nguy cơ đối với PIH bao gồm huyết áp trung bình thấp (MAP) 60 phút trước khi đặt NKQ, chỉ số sốc trước khi đặt NKQ (SI, nhịp tim/huyết áp tâm thu) tăng, đặt NKQ trong trường hợp suy hô hấp cấp, tuổi cao và bệnh suy thận mãn tính đi kèm, sử dụng không thích hợp các thuốc khởi mê gây tác dụng ly giải trương lực giao cảm bù trừ còn sót lại. Nguyên nhân phổ biến gây hạ huyết áp ở những bệnh nhân nguy kịch là giảm thể tích máu, rò rỉ mao mạch do tăng tính thấm thành mạch từ bệnh nền cấp tính, giảm sức cản mạch máu ngoại biên và thông khí áp lực dương sau đặt NKQ. Liên quan đến PIH, SI tăng (> 0,8, SI bình thường 0,5–0,7) có liên quan đến hoạt động tim kém hơn và có thể là dấu hiệu sớm của sốc, cho thấy dự trữ tim mạch hạn chế trong quá trình xử lý đường thở khẩn cấp.
Ở người thở tự nhiên, áp lực âm trong lồng ngực giúp cải thiện sự hồi lưu của tĩnh mạch. Khi áp lực ở tâm nhĩ phải tăng do thông khí áp lực dương, sự gia tăng áp lực này sẽ làm giảm lượng máu tĩnh mạch trở về do đó làm giảm cung lượng tim. Trong khi bệnh nhân khỏe mạnh bình thường có thể dễ dàng bù trừ cho sự giảm cung lượng tim này, thì những bệnh nhân bị bệnh nặng, có thể đã bị hạ huyết áp và đã cạn kiệt cơ chế bù trừ, có thể trở nên tồi tệ hơn. Tỷ lệ mất ổn định huyết động cao sau khi đặt NKQ ở bệnh nhân nguy kịch khiến cần phải ngăn ngừa hạ huyết áp bằng việc hồi sức dịch hoặc thuốc vận mạch sớm, đồng thời phát hiện và điều trị sớm tình trạng hạ huyết áp nếu nó xảy ra.
Protocol đặt NKQ Montpellier
| Trước đặt NKQ | Trong lúc đặt NKQ | Sau đặt NKQ |
1. Hai người – 4 tay. 2. Xét truyền dịch và dùng vận mạch sớm. 3. Chuẩn bị an thần dùng kéo dài. 4. Chuẩn bị tiền oxi hoá máu thích hợp; tư thế nằm đầu cao. 5. Tiền oxi hoá máu ít nhất 3 phút với NIV cho trường hợp oxi hoá máu nặng (P/F < 200). Kết hợp HFNC + NIV. | 6. Đường thở khó biết trước nên đặt qua Video; nếu không nên đặt qua stylet hay bougie. 7. Xét RSI thích hợp hoặc DSI hay tỉnh; dùng Etomidate hay ketamine 1-2 ml/kg 8. Thủ thuật Sellick 9. Thông khí ở những ca giảm oxi hoá máu < 90%. | 10. Dùng EtCO2 kiểm tra vị trí NKQ. 11. Kiểm tra lại HA; tăng NE nếu HA tâm trương < 40 hay HA tâm thu < 90 mmHg. 12. Bắt đầu dùng an thần kéo dài 13. Thông khí bảo vệ phổi hay thất phải (Vt 6-8 ml/g; Pplt < 30 cmH2O) 14. Huy động phế nang 15. Áp lực cuff 25-30 mmHg. |
Các cạm bẫy trong việc đặt NKQ ở bệnh nhân có nguy cơ cao (SI > 0,8); tụt hay shock trước đó:
1. Thất bại trong điều trị hạ huyết áp trước đặt NKQ và không dự đoán được PIH
2. Không hồi sức trước khi khởi mê và đặt NKQ
3. Sử dụng thuốc khởi mê hoặc liều lượng không phù hợp làm trầm trọng thêm hoặc thúc đẩy tình trạng hạ huyết áp.
| Bảng 4. Các thuốc ngủ và dãn cơ khuyến cáo được dùng trong đặt NKQ khó sinh lý | |||||
| Thuốc | Liều | Bắt đầu | Kéo dài | Chỉ định | Thận trọng |
| Fentanyl | 0.5–2 μg/kg | 2-3 phút | 30-60 phút | Làm cùn mòn đáp ứng đặt NKQ. | Suy hô hấp, hạ huyết áp, cứng thành ngực hiếm gặp ở liều cao. |
| Etomidate | 0.2–0.3 mg/ kg | 30-60 giây | 3-5 phút | Thuốc khởi mê, ổn định huyết động. | Giảm ngưỡng co giật, ức chế tổng hợp cortisol. |
| Ketamine | 1.5–2 mg/kg | 1-2 phút | 5-15 phút | Thuốc khởi mê, giảm đau, giãn phế quản, ổn định huyết động | Catecholamine tăng vọt và tác dụng trước đó của nó. Suy hô hấp và ngưng thở ở liều cao. Ức chế cơ tim trực tiếp ở tình trạng cạn kiệt catecholamine. |
| Propofol | 1–2 mg/kg | 10-50 giây | 3-10 phút | Tác nhân cảm ứng, tác dụng chống co giật | Hạ huyết áp, suy tim |
| Succinylcholine | 0.5–2 mg/kg | 30-60 giây | 5-15 phút | Dãn cơ, khởi phát và mất tác dụng nhanh | Tăng kali máu ở bệnh nhân nhạy cảm, tác dụng kéo dài ở bệnh nhân có pseudocholinesterase không điển hình, thúc đẩy MH ở bệnh nhân nhạy cảm. |
| Rocuronium | 1.2 mg/kg | 45-60 giây | 45-70 phút | Dãn cơ | Tác dụng kéo dài |
Các khuyến cáo trong việc đặt NKQ nhóm bệnh nhân có huyết động không ổn định:
1. Bệnh nhân cần được thiết lập đường truyền tĩnh mạch (ít nhất 2 đường truyền chắc chắn) đủ để truyền dịch nhanh trước khi đặt NKQ.
2. Bệnh nhân cần được sàng lọc nguy cơ cao bị rối loạn huyết động khi đặt NKQ. Những người có SI > 0,7 có nguy cơ cao hơn.
3. Bệnh nhân hạ huyết áp do sốc tắc nghẽn thứ phát do suy Thất phải cấp tính hoặc cấp tính trên nền mãn tính nên được quản lý theo hướng dẫn về suy thất phải.
4. Bệnh nhân đáp ứng với dịch nên được hồi sức bằng dịch trước khi đặt NKQ, hoặc ít nhất là trong khi cố gắng đặt NKQ.
5. Khi có thể, nên bắt đầu truyền thuốc vận mạch trước khi đặt NKQ ở những bệnh nhân không đáp ứng về thể tích hoặc dung nạp dịch.
6. Khi không thể truyền thuốc vận mạch, nên có sẵn thuốc vận mạch liều bolus và được sử dụng để duy trì áp lực hệ thống trong và sau khi đặt NKQ, cho đến khi có thể bắt đầu truyền.
7. Khi sử dụng thuốc vận mạch liều bolus, epinephrine pha loãng nên được coi là thuốc vận mạch được lựa chọn ở những bệnh nhân có chức năng cơ tim bị suy giảm. Epinephrine pha loãng: được tiêm bolus 10-50mcg với nồng độ 1- 10mcg/mL
8. Nên sử dụng các thuốc khởi mê trung tính về mặt huyết động như etomidate hay ketamin. Cân nhắc chuẩn độ thuốc (25–50% so với bình thường).
Huyết áp tâm thu dưới 130 mm Hg và MAP dưới 65 mm Hg là một số biến số có liên quan độc lập với PIH. Do đó, các tác giả khuyên nên nhắm mục tiêu MAP ít nhất là 65 mm Hg hoặc SBP ít nhất là 130 mm Hg khi chuẩn độ truyền thuốc vận mạch trước RSI. Đối với bệnh nhân hạ huyết áp cần đặt NKQ trong bối cảnh sốc mất máu, nên xem xét truyền chế phẩm máu thay cho thực hiện truyền dịch.
6 Bệnh nhân có rối loạn chức năng hay suy thất phải trước đó
Đặt NKQ trong bối cảnh tăng áp phổi mất bù và suy thất phải có thể thúc đẩy trụy tim mạch và ngừng tim. Nếu có thể, bệnh nhân đã biết tăng áp phổi hoặc nghi ngờ suy tim phải cấp tính (ví dụ, trong bối cảnh tắc mạch phổi cấp tính lớn hay nhồi máu cơ tim thất phải) nên được đánh giá rối loạn chức năng thất phải nặng trước khi đặt NKQ bằng siêu âm tim qua thành ngực. Đánh giá tại giường về tình trạng thể tích bằng siêu âm có thể hữu ích để hướng dẫn quản lý dịch. Bệnh nhân có thể cần truyền lượng nhỏ dịch hoặc, lợi tiểu trước khi đặt ống NKQ, tùy thuộc vào tiền gánh thất phải. Thuốc vận mạch có tác dụng tăng co bóp cơ tim như epinephrine hoặc những thuốc không có tác dụng lên mạch máu phổi như vasopressin nên được dùng sớm để tăng áp lực động mạch trung bình. Khuyến cáo nên theo dõi huyết áp liên tục bằng huyết áp động mạch xâm lấn với mục tiêu tránh thay đổi huyết áp đột ngột trong khoảng thời gian đặt NKQ.
Tình trạng giảm oxy máu và nhiễm toan máu cũng cần được điều chỉnh trước khi đặt NKQ để giảm thiểu tình trạng mất bù thêm. Thuốc giãn mạch phổi dạng hít được khuyến cáo để giảm hậu tải thất phải và lý tưởng nhất nên được bắt đầu như một phần của việc tối ưu hóa tăng áp phổi tổng thể nhưng không nên trì hoãn việc đặt NKQ nếu cấp cứu. Tư thế nằm đầu cao hay bán ngồi 40-45 độ có thể thích hợp hơn do tăng tiền tải thất phải và khả năng gây ra chướng bụng tăng lên khi nằm ngửa. HFNC có thể được sử dụng để dự tiền oxy hoá máu và oxy hóa khi ngưng thở cũng như sử dụng thuốc giãn mạch phổi dạng hít. Etomidate và ketamine là những thuốc khởi mê thích hợp cho nhóm bệnh nhân này. Cuối cùng, nên tránh đặt NKQ trong trường hợp tăng áp phổi mất bù hoặc suy thất phải nếu có thể. Nên cân nhắc ECMO trước khi đặt ống NKQ ở những bệnh nhân thích hợp, những người rõ ràng có thể được bắc cầu để hồi phục hoặc có lộ trình thiết lập để bắc cầu đến cấy ghép ở các trung tâm có khả năng oxy hóa qua màng ngoài cơ thể.
| Đề xuất định nghĩa về tăng áp phổi mất bù | |
| Tụt huyết áp | Huyết áp tâm thu < 90 mmHg trong >30 phút mặc dù đã tối ưu hóa thể tích hoặc cần dùng thuốc vận mạch để duy trì huyết áp tâm thu > 90 mmHg. |
Bằng chứng suy cơ hay tổn thương thứ phát liên quan đến suy thất phải | Tĩnh mạch cổ nổi/ phản ứng gan - cảnh + Lượng nước tiểu giảm/creatinine tăng so với mức cơ bản Tăng men gan thứ phát do bệnh gan sung huyết Tăng Lactate > 2 mmol/L Trạng thái tinh thần bị thay đổi Đầu chi lạnh ẩm Giảm khả năng đổ đầy mao mạch |
| Thông tim hay siêu âm tim | Bằng chứng về áp lực đổ đầy bên phải* Chỉ số tim < 2,2 Tỷ lệ RAP/PCWP > 0,5 |
Phải có các tiêu chí trong cả ba loại để gợi ý chính xác dPH
*Bằng chứng về áp lực đổ đầy bên phải qua siêu âm tim bao gồm áp lực nhĩ phải (RAP) > 20 mmHg, diện tích nhĩ phải (cuối tâm thu) > 18cm2, đường kính tĩnh mạch chủ dưới > 21 mm với giảm xẹp đường thở thì hít vào, thất phải/thất trái vùng đáy đường kính > 1,0 và làm phẳng vách liên thất.
Các cạm bẫy- sai lầm khi tiến hành đặt NKQ trên bệnh nhân có nguy cơ cao rối loạn chức năng hay suy thất phải:
1. Không xác định được bệnh nhân bị tăng áp phổi hoặc có nguy cơ rối loạn chức năng hay suy RV.
2. Không lường trước và chuẩn bị cho những thách thức về huyết động của tăngáp phổi, suy RV và PE.
3. Không điều trị tụt huyết áp, dẫn đến RV kém tưới máu và thiếu máu cục bộ.
4. Cài đặt thông khí cơ học không phù hợp dẫn đến áp lực trong lồng ngực cao sau đặt NKQ.
5. Không điều trị PE trước khi khởi mê và thở máy.
Các khuyến cáo:
1. Bệnh nhân nên được sàng lọc rối loạn chức năng RV đáng kể trước khi đặt NKQ do có nguy cơ mất bù khi chuyển sang thông khí áp lực dương.
2. Khi có rối loạn chức năng RV, bệnh nhân cần được đánh giá về chức năng tâm thu RV, khả năng dung nạp dịch và thuốc vận mạch. Hồi sức dịch truyền theo kinh nghiệm mà không có đánh giá này có thể làm giảm thêm chức năng RV.
3. Bệnh nhân dung nạp dịch truyền và thuốc vận mạch nên được hồi sức dựa theo đó.
4. Bệnh nhân không dung nạp dịch nên giảm hậu tải RV bằng thuốc giãn mạch phổi dạng hít hoặc truyền tĩnh mạch.
5. Nên xem xét ECMO trước khi đặt NKQ nếu có sẵn ở những bệnh nhân bị sốc do suy RV.
6. Nên cân nhắc lợi tiểu trước khi đặt ống NKQ ở những bệnh nhân bị quá tải thể tích RV.
7. Nên tránh tăng CO2 máu.
8. Nên nâng huyết áp trung bình để duy trì áp lực tưới máu mạch vành. Ở những bệnh nhân tăng huyết áp động mạch phổi mạn tính, nên nhắm mục tiêu huyết áp cao hơn để giữ huyết áp trung bình > áp lực động mạch phổi trung bình. Có thể truyền thuốc co mạch ít có tác dụng co mạch phổi trước khi đặt NKQ. Dùng các thuốc khởi mê có tác dụng huyết động trung tính.
9. Chiến lược thông khí sau khi đặt NKQ nên bao gồm áp lực đường thở trung bình thấp và PEEP thích hợp để tránh xẹp phổi và tránh căng phế nang quá mức, tăng CO2 máu
7 Đặt NKQ ở bệnh nhân đợt cấp COPD
Suy hô hấp do bệnh phổi tắc nghẽn, chẳng hạn như hen PQ và COPD, là dấu hiệu thường gặp để can thiệp đường thở ở khoa cấp cứu. Đợt cấp của bệnh phổi tắc nghẽn dẫn đến hẹp đường thở và co thắt phế quản làm tăng sức cản đường thở, bẫy khí, tăng bơm động, tăng khoảng chết và suy hô hấp, dẫn đến tăng PaCO2 và nhiễm toan hô hấp cấp tính. Khi bệnh nhân mắc bệnh phổi tắc nghẽn thất bại điều trị tích cực thông thường và NIPPV, hoặc có chống chỉ định với NIPPV (tức là tình trạng tri giác lú lẫn hay lơ mơ - hôn mê, không có khả năng hợp tác, v.v.) hoặc không dung nạp với NIPPV, cần phải đặt NKQ và thở máy. NIPPV vẫn có thể được sử dụng để cung cấp oxy dự trữ và hỗ trợ thông khí bằng cách ''đặt NKQ theo chuỗi trì hoãn - DSI'' trong khi chuẩn bị đặt NKQ.
Khi lựa chọn thuốc khởi mê ở những người mắc bệnh phổi tắc nghẽn, bác sĩ lâm sàng nên xem xét các bệnh lý đi kèm (tức là suy tim, tăng áp phổi, v.v.) và đặc điểm huyết động hiện tại. Việc truyền dịch nhanh có thể được xem xét ở nhóm đối tượng này vì nguy cơ suy thất phải hoặc giảm hồi lưu tĩnh mạch dẫn đến hạ huyết áp, đặc biệt ở những người có nguy cơ cao bị căng phổi quá mức hoặc nhận NIPPV trước khi đặt NKQ. Ketamine có thể hỗ trợ giãn phế quản ở những người bị co thắt phế quản do bệnh phổi tắc nghẽn. Ketamine cũng cho phép duy trì trung khu điều hòa hô hấp nếu được sử dụng trong chiến lược trình tự trì hoãn để dự trữ oxy và thông khí bằng NIPPV.
Thông khí cơ học sau đặt NKQ khiến bệnh nhân mắc bệnh phổi tắc nghẽn có nguy cơ bị bẫy khí và tăng bơm động, do thở ra không hoàn toàn trước khi thực hiện nhịp thở tiếp theo. Điều này có thể dẫn đến trụy tim mạch do áp lực trong lồng ngực cao làm suy giảm khả năng hồi lưu tĩnh mạch về tim phải hoặc chấn thương khí áp và tràn khí màng phổi.
Các cạm bẫy khi đặt NKQ ở bệnh nhân AECOPD:
1. Không điều trị tích cực bằng NIPPV trước khi đặt NKQ.
2. Không lường trước được nguy cơ huyết động do áp lực trong lồng ngực cao và giảm hồi lưu tĩnh mạch.
3. Cài đặt thông khí cơ học sau đặt NKQ không phù hợp sẽ dẫn đến tình trạng bẫy khí.
Các khuyến cáo trước – trong và sau khi đặt NKQ:
1. Thử sử dụng và điều chỉnh NIPPV, cùng với điều trị tích cực, nhằm tránh phải đặt NKQ ở những bệnh nhân suy hô hấp do đợt cấp bệnh phổi tắc nghẽn.
2. Ketamine có thể có tác dụng giãn phế quản và là thuốc khởi mê lý tưởng ở bệnh nhân mắc đợt cấp bệnh phổi tắc nghẽn.
3. Sử dụng chiến lược thở máy ban đầu và dung nạp tình trạng nhiễm toan hô hấp với pH > 7,20 (chiến lược thông khí tăng CO2 máu cho phép).
4. Đánh giá tình trạng bẫy không khí trên máy thở. Bẫy không khí do tần số hô hấp cao có thể dẫn đến suy giảm huyết động; một bệnh nhân có nhịp thở tự phát cao có thể cần dùng thuốc an thần sâu có hoặc không có dãn cơ. Áp lực cao nguyên nên được đánh giá và duy trì ở mức <30 cm H2O.
5. Khuyến cáo cài đặt máy thở ban đầu sau đặt NKQ – AECOPD:
| Cài đặt thông số | Khuyến cáo |
| Tần số thở | 8-12 l/p |
| PEEP | 5 cmH2O hoặc theo PEEPi |
| Vt | 6-8 ml/kg cân nặng chuẩn |
| Áp lực bình nguyên | < 30 cmH2O |
Chiến lược tăng CO2 máu cho phép (nhưng không nên áp dụng: tăng áp lực nội sọ; tăng áp động mạch phổi) | Dung nạp với pH > 7.0 |
8 Bệnh nhân toan chuyển hoá
CO2 hòa tan trong máu được loại bỏ thông qua thông khí phế nang. Do đó, việc giảm khả năng điều hòa thông khí, hoạt động kém hiệu quả của thần kinh cơ hoặc tăng khoảng chết sẽ dẫn đến tăng CO2 và giảm pH. Tình trạng nhiễm toan hô hấp này có thể được điều chỉnh bằng cách cải thiện thông khí phế nang, thường theo tỷ lệ 1:1 trong đó việc tăng gấp đôi thông khí phế nang sẽ làm giảm một nửa lượng CO2. Bóp bóng qua mask, NIPPV hoặc thở máy nhanh chóng làm giảm công thở và khắc phục sự mệt mỏi thần kinh cơ để điều chỉnh nhiễm toan hô hấp.
Tuy nhiên, trong suy hô hấp do nhiễm toan chuyển hóa, hệ thống đệm bicarbonate bị quá tải và khả năng loại bỏ CO2 bù trừ thông qua tăng thông khí phế nang đạt đến trạng thái bình nguyên. Nhiễm toan chuyển hóa nặng như nhiễm toan cetone đái tháo đường, nhiễm độc salicylate hoặc Metformin và nhiễm toan lactic nặng vượt quá nỗ lực bù trừ hô hấp để giữ pH máu ở mức bình thường. Bất kỳ sự suy giảm bù trừ thông khí nào đều dẫn đến một vòng xoáy đi xuống nhanh chóng gây toan nặng hơn và ngừng tim phổi. Vì vậy, việc đặt NKQ cho những bệnh nhân bị toan máu nặng do toan chuyển hóa không bù trừ có thể đặc biệt nguy hiểm và có thể là thảm hoạ. Việc kết hợp nhu cầu thông khí của bệnh nhân với dung tích của máy thở là một thách thức, đặc biệt là trong giai đoạn ngưng thở khi khởi mê.
Trước khi đặt NKQ, dự trữ oxy bằng NIPPV sẽ cho phép giảm công thở và sẽ đưa ra ước tính về nhu cầu thông khí phút để duy trì trong trạng thái toan máu nặng. Nếu nhu cầu thông khí phút cao hơn mức có thể đạt được một cách an toàn ở bệnh nhân thở thụ động, thì người ta nên cân nhắc tránh đặt NKQ theo trình tự nhanh - RSI và đặc biệt là thuốc dãn cơ tác dụng kéo dài. Cách tiếp cận đặt NKQ còn tỉnh hoặc DSI với bệnh nhân duy trì thở tự nhiên và sử dụng chế độ thở tự nhiên (tức là hỗ trợ áp lực) của thông khí cơ học có thể là lựa chọn để quản lý an toàn các đường thở này. Việc sử dụng hệ thống HFNC giúp loại bỏ khoảng chết và cải thiện thông khí có thể cực kỳ có lợi để ngăn ngừa nhiễm toan hô hấp trong quá trình thực hiện.
Các cạm bẫy – sai lầm khi tiến hành đặt NKQ ở bệnh nhân toan chuyển hoá:
1. Không tính đến khả năng bù hô hấp của nhiễm toan chuyển hóa và không dự đoán được suy hô hấp sắp xảy ra do mệt mỏi cơ hô hấp.
2. Cho phép thời gian ngưng thở kéo dài trong quá trình khởi mê.
3. Cài đặt máy thở không phù hợp để phù hợp với khả năng bù trừ hô hấp trước - trong và sau đặt NKQ.
Các khuyến cáo:
1. Bệnh nhân nhiễm toan chuyển hóa nặng có nguy cơ mất bù cao do giảm thể tích và thông khí phế nang không đủ sau khi đặt NKQ.
2. Những bệnh nhân có yêu cầu thông khí phút cao nên được xem xét đặt NKQ khi tỉnh để duy trì hô hấp tự nhiên.
3. Xem xét chế độ thở tự nhiên sau khi đặt NKQ ở những bệnh nhân có nhu cầu thông khí phút rất cao.
4. Điều trị nguyên nhân cơ bản của tình trạng nhiễm toan đồng thời thường xuyên đánh giá tình trạng suy hô hấp sắp xảy ra.
5. Giảm thiểu thời gian ngừng thở trong quá trình khởi mê bằng thông khí NIPPV, bằng cách đặt NKQ chỉ với an thần (DSI) hoặc đặt NKQ khi tỉnh bằng thuốc gây tê tại chỗ.
6. So sánh ít nhất nhịp thở trước khi đặt ống NKQ, thông khí phút gần đúng, với nhịp thở sau đặt ống NKQ trong khi theo dõi bẫy khí. Hầu hết bệnh nhân chịu được nhịp thở lên tới 30 nhịp/phút. Khí máu nên được đánh giá ngay sau khi đặt NKQ để đảm bảo độ pH không giảm.
9 Bệnh nhân tổn thương thần kinh cấp – tăng áp lực nội sọ
Điều bắt buộc là phải duy trì lượng CO2 và oxy bình thường trong quá trình đặt NKQ ở bệnh nhân bị tổn thương thần kinh, vì lưu lượng máu não rất nhạy cảm với những thay đổi về độ bão hòa CO2 và oxy. Trong quá trình khởi mê, cần tránh HẠ huyết áp động mạch trung bình, làm tăng áp lực nội sọ (ICP) và sự thay đổi áp lực tưới máu não sau đó. Việc duy trì huyết động ổn định ở bệnh nhân chấn thương sọ não nặng là rất quan trọng để tưới máu não đầy đủ (áp lực tưới máu não = huyết áp trung bình [MAP] – ICP). Não có khả năng tự động điều hòa tưới máu trong phạm vi áp lực tưới máu não từ 50 đến 100 mm Hg. Tuy nhiên, chấn thương sọ não nghiêm trọng sẽ ảnh hưởng đến khả năng tự điều chỉnh.
Đặt NKQ là kích thích có hại gây ra sự phóng thích trương lực giao cảm và phản ứng tim mạch đáng kể. Các phương pháp điều trị trước bằng thuốc, việc lựa chọn và liều lượng thuốc khởi mê trung tính về huyết động đặc biệt quan trọng trong việc quản lý sinh lý trên bệnh nhân được chăm sóc tích cực thần kinh.
Quản lý đường thở dưới mức tối ưu ở bệnh nhân tổn thương não cấp nội khoa hoặc chấn thương nghi ngờ ICP tăng cao có thể dẫn đến tổn thương não thứ phát, thoát vị và kết cuộc thần kinh kém. RSI với việc duy trì CO2 bình thường, oxy hóa và huyết áp với thuốc an thần và giảm đau thích hợp để ngăn ngừa tăng ICP là phương pháp được khuyến nghị. Nên nhắm mục tiêu PaCO2 là 35–45 mm Hg vì PaCO2 tăng cao gây giãn mạch não và tăng ICP. ETCO2 cũng có thể được sử dụng để đạt mục tiêu và duy trì CO2 bình thường trong khi tránh tình trạng giảm thông khí hoặc tăng thông khí do vô ý. Mặc dù sự khác biệt giữa ETCO2 và PaCO2 thường là #5 mm Hg, nên thận trọng khi giải thích ETCO2 ở các trạng thái bệnh được biết là làm tăng tính biến đổi, chẳng hạn như sốc, bệnh phổi hoặc chấn thương thành ngực. Tăng thông khí chỉ nên được dành riêng để điều trị tạm thời tình trạng tăng ICP cấp tính dẫn đến thoát vị và mất bù thần kinh. Hạ oxy máu có liên quan đến kết quả thần kinh kém và cần phải hết sức tránh. Độ bão hòa oxy mục tiêu phải > 94%, kèm theo thông khí dự trữ oxy và qua mặt nạ van túi khi cần thiết. Sau khi bệnh nhân được đặt NKQ, nên đặt đầu giường ở mức 30 độ hoặc cao hơn để tạo điều kiện dẫn lưu tĩnh mạch não.
Cạm bẫy – sai lầm khi đặt NKQ ở bệnh nhân ABI có nguy cơ hoặc tăng ICP:
1. Thủ thuật trước - trong và sau đặt NKQ thúc đầy xuất hiện “cú đấm thứ hai”, chẳng hạn như tăng CO2 máu, thiếu oxy hoặc hạ huyết áp đối với não bị thương.
Các khuyến cáo:
1. Duy trì PaCO2 bình thường ở mức 35–45 mm Hg và độ oxy hóa > 94%. Duy trì độ cao đầu giường > 30 độ và chỉ hạ thấp trong thời gian ngắn nếu cần đặt NKQ; nhưng khuyến khích tư thế ramp khi đặt.
2. Hạ huyết áp có liên quan đến kết quả xấu ở bệnh nhân chấn thương sọ não và cần phải tích cực tránh.
3. Tích cực tránh hạ huyết áp, tăng ICP và giảm áp lực tưới máu não trong quá trình khởi mê bằng cách lựa chọn thích hợp thuốc an thần, giảm đau và thuốc ức chế thần kinh cơ thích hợp.
10 Bệnh nhân chấn thương và sốc mất máu
Có một số thách thức về giải phẫu và sinh lý cần được xem xét khi kiểm soát đường thở của bệnh nhân chấn thương. Đặt NKQ theo trình tự nhanh (RSI) là lý tưởng cho bệnh nhân chấn thương vì nó giảm thiểu nguy cơ hít sặc, giúp kiểm soát đường thở nhanh chóng và có tỷ lệ thành công cao. Mặc dù bản thân sốc và thiếu oxy có thể là một dấu hiệu để kiểm soát đường thở ở bệnh nhân chấn thương, việc hồi sức và dự trữ oxy nên được tiến hành trước RSI nếu thời gian cho phép để ngăn ngừa tình trạng suy sụp huyết động hoặc tình trạng thiếu oxy trầm trọng hơn. Tụt huyết áp trước đặt NKQ và chỉ số sốc > 0,8–0,9 (nhịp tim/huyết áp tâm thu) là những yếu tố dự báo tình trạng mất bù sau đặt NKQ và ngừng tim. Do đó, một bệnh nhân chấn thương không ổn định có chỉ số sốc > 0,8–0,9 hoặc hạ huyết áp nên được hồi sức tích cực trước khi khởi mê. Thuốc khởi mê sẽ phụ thuộc vào thực hành tại địa phương, nhưng các thuốc khởi mê trung tính về mặt huyết động và có liều lượng thích hợp như ketamine và etomidate như đã thảo luận trong phần trên là những lựa chọn tối ưu. Cả rocuronium liều cao và succinylcholine đều là thuốc giãn cơ thích hợp cho bệnh nhân bị chấn thương.
Nếu nghi ngờ có chấn thương cột sống cổ, nên điều chỉnh cột sống ở vị trí trung tính. Điều này có thể được thực hiện bằng cách yêu cầu một trợ lý giữ ổn định trên 1 đường thẳng bằng tay trong khi phần trước của vòng cổ cứng được tháo ra để giải phóng hàm dưới và cho phép mở miệng. Tuy nhiên, việc ổn định cột sống cổ có thể làm xấu đi hình ảnh thanh môn khi soi thanh quản trực tiếp. Mặc dù lợi ích còn gây tranh cãi trong y văn, soi thanh quản bằng video nên được xem xét để cải thiện hình ảnh thanh môn khi chuyển động của cột sống cổ bị hạn chế. Soi thanh quản trực tiếp bằng ống soi vẫn là một lựa chọn khác. Ngoài ra còn có nguy cơ biến dạng giải phẫu và các mảnh vụn đường thở khi bị chấn thương ở đầu, mặt và cổ. Phải có đủ lực hút và ống hút cứng. Các kỹ thuật đường thở khác nhau có thể được sử dụng, chẳng hạn như đặt NKQ tỉnh để giữ được nhịp thở tự nhiên, đặt NKQ bằng sợi quang hoặc phẫu thuật cắt sụn nhẫn tùy từng trường hợp. Khi thực hiện RSI, người đặt phải chuẩn bị sẵn dụng cụ ở đầu giường cho đường thở phẫu thuật xâm lấn nếu không thể cung cấp oxy hoặc thông khí
Các cạm bẫy và sai lầm:
1. Không hồi sức ổn định các khó khăn về sinh lý như tụt huyết áp; giảm oxi máu; toan chuyển hoá.... trước khi đặt NKQ.
2. Không chuẩn bị cho đường thở bị chấn thương và những thách thức về mặt giải phẫu của chấn thương đầu, mặt và cổ.
3. Không đủ dụng cụ hút các chất nhầy + máu vùng hầu họng; dụng cụ FONA.
Các khuyến cáo:
1. Hồi sức và cung cấp oxy trước khi khởi mê, nếu thời gian cho phép, và sử dụng thuốc khởi mê trung tính về huyết động và giảm liều thích hợp.
2. Nếu nghi ngờ chấn thương cột sống cổ, hãy ổn định cột sống 1 đường thẳng bằng tay trong khi dự đoán một góc nhìn khó khăn; xem xét nội soi thanh quản bằng video hoặc nội soi thanh quản trực tiếp bằng ống soi thanh quản. Hãy chuẩn bị cho giải phẫu khó khăn và phẫu thuật đường thở nếu đặt NKQ không thành công ở những người bị chấn thương đầu, cổ và mặt
11 Bệnh nhân tràn dịch màng tim có nguy cơ hay chèn ép tim cấp
Chèn ép tim là một tình trạng đe dọa tính mạng do sự tích tụ dịch trong khoang màng ngoài tim. Khi dịch tích tụ nhanh chóng, màng ngoài tim không đàn hồi, có sợi fibrin bị hạn chế khả năng giãn nở thất cấp tính, dẫn đến tăng áp lực màng ngoài tim và chèn ép buồng tim. Do áp suất thấp hơn nên phần bên phải của tim bị ảnh hưởng trước tiên. Sự xẹp của tâm nhĩ phải và tâm thất phải (RV) làm suy yếu khả năng đổ đầy tâm trương và giảm cung lượng RV, sau đó làm giảm lượng máu trở về tim trái và do đó làm giảm thể tích nhát bóp. Mặc dù cung lượng tim và huyết áp thích hợp ban đầu được duy trì bằng cách tăng trương lực giao cảm bù trừ, nhưng khi áp lực màng ngoài tim tiếp tục tăng, tất cả các buồng bị nén và cung lượng tim không còn khả năng duy trì tưới máu mạch vành và hệ thống, dẫn đến trụy tim mạch hoàn toàn.
Đặt NKQ cho bệnh nhân bị chèn ép tim rất nguy hiểm vì nhiều lý do:
1. Thuốc dùng để đặt NKQ làm giảm trương lực giao cảm nội sinh, do đó loại bỏ nhịp tim nhanh bù và co mạch.
2. Thuốc an thần có thể làm suy giảm chức năng cơ tim và gây giãn mạch ngoại biên.
3. Thông khí áp lực dương làm tăng áp lực trong lồng ngực, làm giảm thêm lượng hồi lưu tĩnh mạch và cung lượng tim. Trong bối cảnh chèn ép tim, ngay cả việc giảm nhẹ tiền gánh của tim do áp lực dương cũng có thể dẫn đến ngừng tim.
Khi các yếu tố này được kết hợp, bệnh nhân có thể bị mất bù huyết động và ngừng tim. Ở những bệnh nhân không ổn định, nên thực hiện giải áp nhanh chóng và ngay lập tức vùng chèn ép màng ngoài tim bằng gây tê tại chỗ trước khi đặt NKQ. Một tác giả khuyến cáo nên trì hoãn đặt NKQ, ngay cả trong tình trạng thiếu oxy máu hoặc suy giảm thần kinh nghiêm trọng, cho đến khi có sẵn can thiệp phẫu thuật trừ khi bệnh nhân bị ngưng thở hoặc nhịp tim chậm. Nếu có suy hô hấp, cần hỗ trợ hô hấp bằng mặt nạ venturi hoặc HFNC nhẹ nhàng và chọc dịch màng ngoài tim được thực hiện dưới gây tê tại chỗ nếu có thể.
Tiền tải cũng phải được tối ưu hóa bằng cách truyền một lượng nhỏ dịch (250– 500 mL). Nên duy trì nhịp thở tự nhiên trong khi cố gắng đặt ống NKQ khi tỉnh bằng ống nội soi mềm và lidocain tại chỗ. Ketamine có thể được sử dụng để tạo điều kiện thuận lợi cho việc đặt NKQ vì nó duy trì hoạt động điều hòa hô hấp và tăng cường trương lực giao cảm, làm giảm các hậu quả bất lợi về huyết động của việc đặt NKQ.
Cuối cùng, do những tác động có hại của thông khí áp lực dương sau khi đặt NKQ, nên điều chỉnh cài đặt thông khí ở mức thể tích khí lưu thông thấp và áp lực dương cuối thì thở ra thấp để giảm thiểu áp lực dương trong lồng ngực.
Cạm bẫy và sai lầm:
1. Đặt NKQ trước khi chọc dịch màng ngoài tim hoặc không tối ưu hóa huyết động trước khi đặt NKQ.
2. Tiền oxi hoá và sử dụng thuốc khởi mê không thích hợp.
Khuyến cáo:
1. Thực hiện chọc dịch màng ngoài tim trước khi đặt NKQ bằng gây tê cục bộ nếu có thể.
2. Nếu không thể tránh khỏi việc đặt NKQ, hãy tối ưu hóa trước bằng các dịch truyền phù hợp và xem xét đặt NKQ khi tỉnh bằng thuốc an thần ketamine để duy trì hô hấp tự phát. Sau khi đặt NKQ, điều chỉnh cài đặt máy thở để cung cấp áp lực tối thiểu cần thiết để duy trì thông khí đầy đủ.
12 Bệnh nhân hẹp động mạch chủ
Hẹp động mạch chủ là bệnh van tim phổ biến nhất gặp trong thực hành lâm sàng, với tỷ lệ mắc bệnh tăng theo tuổi già, ảnh hưởng đến khoảng 10% dân số trên 80 tuổi. Bất kể nguyên nhân là gì, kết quả cuối cùng và sinh lý bệnh, đó là, hẹp van động mạch chủ tiến triển dẫn đến tình trạng tắc nghẽn đường ra thất trái ngày càng trầm trọng hơn. Tâm thất trái (LV) với dòng chảy ra bị tắc nghẽn sẽ bù đắp cho tình trạng quá tải áp lực mãn tính với chứng phì đại đồng tâm, theo thời gian, dẫn đến tâm thất dày lên, không đàn hồi, phì đại tâm thất tiến triển, rối loạn chức năng tâm trương và tăng áp lực đổ đầy LV. Hậu quả thực sự là tim cực kỳ dễ bị sung huyết phổi với thể tích quá mức, đồng thời phụ thuộc vào áp suất đổ đầy cao từ tiền tải đầy đủ để duy trì cung lượng tim. Khối lượng LV tăng cũng làm tăng mức tiêu thụ oxy của cơ tim đồng thời làm suy giảm lưu lượng máu mao mạch cơ tim, dẫn đến sự mất cân đối giữa cung và cầu với nguy cơ thiếu máu cục bộ cơ tim sau đó.
Mục tiêu huyết động trong hẹp động mạch chủ bao gồm duy trì thể tích nội mạch và tiền tải, huyết áp hệ thống và sức cản mạch máu hệ thống phù hợp, nhịp xoang bình thường trong khi tránh nhịp tim nhanh và nhịp tim chậm. Mặc dù những nguyên tắc này nên được áp dụng cho tất cả bệnh nhân hẹp động mạch chủ, nhưng chúng trở nên quan trọng khi đặt NKQ cho những bệnh nhân bị bệnh hẹp động mạch chủ nặng vì rối loạn huyết động do đặt NKQ có thể gây trụy tim mạch. Hãy nhớ rằng, bệnh nhân hẹp động mạch chủ được chỉ định đặt NKQ trong môi trường cấp cứu và ICU thường ở trong tình trạng đe doạ rất cao về hô hấp (phù phổi, giảm oxi máu...) hoặc đe doạ huyết động, cho nên nguy cơ ngưng tuần hoàn hô hấp trong nhóm bệnh nhân này là rất cao.
Các cạm bẫy và sai lầm:
1. Không tối ưu hóa tải trước trước khi đặt NKQ
2. Không duy trì nhịp tim bình thường
3. Không chuẩn bị cho tình trạng hạ huyết áp liên quan đến đặt NKQ
Các khuyến cáo:
1. Tối ưu hóa tiền tải trước khi khởi mê bằng một lượng dịch bolus nhỏ và sử dụng các tác nhân khởi mê để tránh giảm tiền tải.
2. Tích cực kiểm soát nhịp tim chậm và nhịp tim nhanh trước khi đặt NKQ.
3. Chuẩn bị sẵn thuốc vận mạch liều bolus (như là Phenylephrine) và thuốc vận mạch truyền sẵn trước khi đặt NKQ để điều trị và ngăn ngừa hạ huyết áp sau đặt NKQ. Sử dụng thuốc khởi mê trung tính huyết động với liều lượng thích hợp.
13 Đặt NKQ ở bệnh nhân béo phì
Có một số hậu quả của béo phì liên quan đến quản lý đường thở. Mô mỡ dư thừa ở mô vùng hầu họng làm giảm khoảng không phía sau của đường thở, che khuất tầm nhìn đường thở và tăng sức cản đường hô hấp trên. Mô mỡ dư thừa làm tăng áp lực trong lồng ngực và trong ổ bụng, dẫn đến bệnh phổi hạn chế với giảm thể tích khí cặn chức năng (FRC), độ giãn nở của phổi bị suy giảm và tình trạng giảm thông khí phế nang với V/Q không phù hợp. Tác động thực sự của những thay đổi sinh lý này bao gồm khó khăn khi thông khí qua mặt nạ và soi thanh quản cũng như giảm độ bão hòa oxy nhanh chóng do lượng oxy dự trữ hạn chế.
Béo phì làm giảm FRC, thường có chức năng dự trữ oxy. Điều này xảy ra phần lớn là do cơ hoành và phổi bị nén bởi áp lực bên trong tăng lên của thành bụng và thành ngực, một tác động sẽ trầm trọng hơn khi ở tư thế nằm ngửa. Trước khi đặt NKQ, bệnh nhân béo phì nên được giữ ở tư thế kê cao đầu để cải thiện độ giãn nở của phổi, qua đó làm tăng FRC và lượng oxy dự trữ sẵn có. Cần đặt bệnh nhân ở tư thế > 25 độ ''đầu cao'' hoặc tư thế Trendelenburg ngược trong quá trình tiền oxy hoá máu sẽ trì hoãn tình trạng thiếu oxy và tăng thời gian ngưng thở mà không bị giảm độ bão hòa oxy trong khi đặt NKQ.
Bệnh nhân béo phì có nguy cơ bị mất độ bão hòa oxy nhanh chóng sau khi khởi mê do lượng FRC và lượng oxy dự trữ bị hạn chế. Ngoài việc tăng dự trữ oxy ở tư thế kê cao đầu, việc sử dụng thông khí áp lực dương không xâm lấn (NIPPV) có thể cải thiện tình trạng dự trữ oxy và kéo dài thời gian giảm oxy máu sau khởi mê ở bệnh nhân béo phì.
Nâng cao đầu cũng là một phương pháp khác được khuyên dùng theo truyền thống để cải thiện tầm nhìn qua nội soi thanh quản trong quá trình đặt NKQ. Ở bệnh nhân béo phì, điều này có thể được thực hiện bằng cách nâng cao lưng trên - ramp, đầu và cổ bằng chăn hoặc gối, đưa bình tai bên ngoài thẳng hàng với rãnh ức. So với tư thế “sniffing” truyền thống, tư thế ramping đã được chứng minh là cải thiện tầm nhìn thanh môn khi soi thanh quản trực tiếp và được một số chuyên gia khuyến cáo là tư thế khởi phát lý tưởng ở bệnh nhân béo phì.
Các cạm bẫy và sai lầm:
1. Không đặt và đạt đúng tư thế bệnh nhân thích hợp trong quá trình tiền oxy hoá máu.
2. Không sử dụng thông khí NIV (thở máy không xâm lấn) để tiền oxy hoá máu.
3. Thông khí qua bóng - mask không hiệu quả
4. Không đặt đúng vị trí khi dùng đèn soi thanh quản
5. Không sử dụng đường thở trên thanh môn trong trường hợp đường thở khó.
Các khuyến cáo:
1. Cho bệnh nhân béo phì ngồi ở tư thế > 25 độ để tăng FRC - tiền oxy hoá máu trở nên hiệu quả hơn.
2. Bệnh nhân béo phì phải nên được tiền oxy hoá máu với NIPPV.
3. Dự đoán mặt nạ khó và sử dụng kỹ thuật mặt nạ V-E bằng 2 tay.
4. Nên định vị tư thế bệnh nhân sao cho phần bình tai thính giác bên ngoài thẳng hàng theo chiều ngang với phần khía ở xương ức hoặc tư thế ramp.
5. Chuẩn bị sẵn thiết bị đường thở trên thanh môn để sử dụng trong trường hợp khó đặt NKQ hoặc thông khí qua mặt nạ cho bệnh nhân béo phì.
14 Đặt NKQ ở bệnh nhân thai phụ tam cá nguyệt 2 – 3
Đặt NKQ cho bệnh nhân mang thai là một thách thức, tỷ lệ đặt NKQ thất bại ở nhóm sản khoa cao hơn đáng kể so với bệnh nhân không thuộc sản khoa. Nhiều thay đổi về sinh lý và giải phẫu trong thai kỳ là nguyên nhân gây ra khó khăn này. Sự tích tụ dịch qua trung gian estrogen dẫn đến phù nề và sưng niêm mạc đường hô hấp trên, có thể che khuất tầm nhìn của thanh môn bằng soi thanh quản và làm cho ống NKQ đi qua khó khăn. Theo đó, điểm Mallampati tăng lên khi quá trình mang thai diễn ra. Tăng cân và nở ngực khi mang thai càng làm tăng thêm khó khăn khi nội soi thanh quản, một tác động phức tạp là do tình trạng béo phì đã có từ trước. Phù nề đường thở và tăng tưới máu làm tăng nguy cơ chảy máu khi thao tác nhẹ như xảy ra trong quá trình đặt NKQ. Ngoài ra, như xảy ra ở những bệnh nhân béo phì, chu vi bụng tăng lên do tử cung mang thai sẽ dịch chuyển cơ hoành, do đó làm giảm FRC. Điều này làm giảm lượng oxy dự trữ, khi kết hợp với việc tăng mức tiêu thụ oxy trong thai kỳ, khiến những bệnh nhân này có nguy cơ cao bị giảm độ bão hòa oxy nhanh chóng trong quá trình đặt NKQ với những tác động bất lợi cho cả mẹ và thai nhi. Cuối cùng, bệnh nhân mang thai có trương lực cơ vòng thực quản thấp và làm rỗng dạ dày chậm, làm tăng nguy cơ sặc.
Cạm bẫy và sai lầm:
1. Thất bại nhận ra các thay đổi sinh lý – đường thở và chuẩn bị đường thở khó.
2. Không có chiến lược trước – trong – sau đặt NKQ và tư thế - thuốc khởi mê – hồi sức ở bệnh nhân thai phụ bệnh nặng có chỉ định đặt NKQ cấp cứu hay khẩn cấp.
Khuyến cáo:
1. Trước khi đặt NKQ, hãy chuẩn bị cho khả năng xảy ra đường thở khó bằng cách chuẩn bị sẵn thiết bị và nhân viên dự phòng. Bệnh nhân mang thai nên được cung cấp oxy đầy đủ và đặt đầu giường cao lên 25-30 và đẩy tử cung dịch chuyển sang bên trái. Nên đặt NKQ bằng ống NKQ nhỏ (7,0 mm) để giảm thiểu chấn thương đường thở và tăng khả năng thành công
2. Thực hiện các khuyến cáo đường thở khó như ở bệnh nhân suy hô hấp cấp giảm oxi máu, tụt huyết áp – sốc, béo phì....
3. Sau 2 lần đặt NKQ thất bại, hãy gọi hỗ trợ và chuyển sang đường thở trên thanh môn. Nếu không thể đặt thành công đường thở trên thanh môn sau 2 lần thử thì nên đặt đường thở phẫu thuật.
15 Tài liệu tham khảo
1. Simpson GD, Ross MJ, McKeown DW, Ray DC. Tracheal intubation in the critically ill: a multi-centre national study of practice and complications. Br J Anaesth 2012;108(5):792-799.
2. Mosier JM, Sakles JC, Law JA, Brown CA III, Brindley PG. Tracheal intubation in the critically ill: where we came from and where we should go. Am J Respir Crit Care Med 2020;201(7):775-788.
3. De Jong A, Molinari N, Pouzeratte Y, Verzilli D, Chanques G, Jung B, et al. Difficult intubation in obese patients: incidence, risk factors, and complications in the operating theatre and in intensive care units. Br J Anaesth 2015;114(2):297-306.
4. Mosier JM, Joshi R, Hypes C, Pacheco G, Valenzuela T, Sakles JC. The physiologically difficult airway. West J Emerg Med 2015;16 (7):1109-1117.
5. Higgs A, McGrath BA, Goddard C, Rangasami J, Suntharalingham G, Gale R, Cook TM; Difficult Airway Society; Intensive Care Society; Faculty of Intensive Care Medicine; Royal College of Anaesthetists. Guidelines for the management of tracheal intubation in critically ill adults. Br J Anaesth 2018;120(2):323- 352.
6. De Jong A, Molinari N, Terzi N, Mongardon N, Arnal J-M, Guitton C, et al; AzuRe ́a Network for the Frida- Re ́a Study Group. Early identification of patients at risk for difficult intubation in the intensive care unit: development and validation of the MACOCHA score in a multicenter cohort study. Am J Respir Crit Care Med 2013;187(8):832-839.
7. Cook TM, Woodall N, Harper J, Benger J; Fourth National Audit Project. Major complications of airway management in the UK: results of the Fourth National Audit Project of the Royal College of Anaesthetists and the Difficult Airway Society. Part 2: intensive care and emergency departments. Br J Anaesth 2011;106(5):632-642.
8. De Jong A, Rolle A, Pensier J, Capdevila M, Jaber S. First-attempt success is associated with fewer complications related to intubation in the intensive care unit. Intensive Care Med 2020;46(6):1278-1280.
9. Mort TC. Emergency tracheal intubation: complications associated with repeated laryngoscopic attempts. Anesth Analg 2004;99(2):607- 613.
10. Okubo M, Gibo K, Hagiwara Y, Nakayama Y, Hasegawa K; Japanese Emergency Medicine Network Investigators. The effectiveness of rapid sequence intubation (RSI) versus non-RSI in emergency department: an analysis of multicenter prospective observational study. Int J Emerg Med 2017;10(1):1.
11. Quintard H, l’Her E, Pottecher J, Adnet F, Constantin J-M, De Jong A, et al. Experts’ guidelines of intubation and extubation of the ICU patient of French Society of Anaesthesia and Intensive Care Medicine (SFAR) and French-speaking Intensive Care Society (SRLF): in collaboration with the pediatric Association of French-speaking Anaesthetists and Intensivists (ADARPEF), French-speaking Group of Intensive Care and Paediatric emergencies (GFRUP) and Intensive Care Physiotherapy Society (SKR). Ann Intensive Care 2019;9(1):13.
12. Myatra SN, Ahmed SM, Kundra P, Garg R, Ramkumar V, Patwa A, et al. The All India Difficult Airway Association 2016 guidelines for tracheal intubation in the Intensive Care Unit. Indian J Anaesth 2016;60(12):885-930.
13. Heidegger T. Management of the difficult airway. N Engl J Med 2021;384(19):1836-1847.
14. Price TM, McCoy EP. Emergency front of neck access in airway management. BJA Educ 2019;19(8):246-253.
15. Mosier JM, Hypes CD, Sakles JC. Understanding preoxygenation and apneic oxygenation during intubation in the critically ill. Intensive Care Med 2017;43(2):226-228.
16. Mosier JM. Physiologically difficult airway in critically ill patients: winning the race between haemoglobin desaturation and tracheal intubation. Br J Anaesth 2020;125(1): e1-e4.
17. Kornas RL, Owyang CG, Sakles JC, Foley LJ, Mosier JM; Society for Airway Management’s Special Projects Committee. Evaluation and management of the physiologically difficult airway: consensus recommendations from Society for Airway Management. Anesth Analg 2021;132(2):395-405.
18. Mort TC, Waberski BH, Clive J. Extending the preoxygenation period from 4 to 8 mins in critically ill patients undergoing emergency intubation. Crit Care Med 2009;37(1):68-71.
19. Adnet F, Baillard C, Borron SW, Denantes C, Lefebvre L, Galinski M, et al. Randomized study comparing the “sniffing position” with simple head extension for laryngoscopic view in elective surgery patients. Anesthesiology 2001;95(4):836-841.
20. Lee J-H, Jung H-C, Shim J-H, Lee C. Comparison of the rate of successful endotracheal intubation between the “sniffing” and “ramped” positions in patients with an expected difficult intubation: a prospective randomized study. Korean J Anesthesiol 2015;68(2):116-121.
21. Khandelwal N, Khorsand S, Mitchell SH, Joffe AM. Head-elevated patient positioning decreases complications of emergent tracheal intubation in the ward and intensive care unit. Anesth Analg 2016;122 (4):1101-1107.
22. Dixon BJ, Dixon JB, Carden JR, Burn AJ, Schachter LM, Playfair JM, et al. Preoxygenation is more effective in the 25 degrees head-up position than in the supine position in severely obese patients: a randomized controlled study. Anesthesiology 2005;102(6):1110-1115; discussion 5A.
23. Lane S, Saunders D, Schofield A, Padmanabhan R, Hildreth A, Laws D. A prospective, randomised controlled trial comparing the efficacy of pre-oxygenation in the 20 degrees head-up vs supine position. Anaesthesia 2005;60(11):1064-1067.
24. McKown AC, Casey JD, Russell DW, Joffe AM, Janz DR, Rice TW, Semler MW. Risk factors for and prediction of hypoxemia during tracheal intubation of critically ill adults. Ann Am Thorac Soc 2018;15 (11):1320-1327.
25. Fong KM, Au SY, Ng GWY. Preoxygenation before intubation in adult patients with acute hypoxemic respiratory failure: a network metaanalysis of randomized trials. Crit Care 2019;23(1):319.
26. Frat J-P, Ricard J-D, Quenot J-P, Pichon N, Demoule A, Forel J-M, et al; FLORALI-2 study group; REVA network. Non-invasive ventilation versus high-flow nasal cannula oxygen therapy with apnoeic oxygenation for preoxygenation before intubation of patients with acute hypoxaemic respiratory failure: a randomised, multicentre, open-label trial. Lancet Respir Med 2019;7(4):303-312.
27. Jaber S, Monnin M, Girard M, Conseil M, Cisse M, Carr J, et al. Apnoeic oxygenation via high-flow nasal cannula oxygen combined with non-invasive ventilation preoxygenation for intubation in hypoxaemic patients in the intensive care unit: the single-centre, blinded, randomised controlled OPTINIV trial. Intensive Care Med 2016;42 (12):1877-1887.
28. Guitton C, Ehrmann S, Volteau C, Colin G, Maamar A, Jean-Michel V, et al. Nasal high-flow preoxygenation for endotracheal intubation in the critically ill patient: a randomized clinical trial. Intensive Care Med 2019;45(4):447-458.
29. Casey JD, Janz DR, Russell DW, Vonderhaar DJ, Joffe AM, Dischert KM, et al; PreVent Investigators and the Pragmatic Critical Care Research Group. Bag-mask ventilation during tracheal intubation of critically ill adults. N Engl J Med 2019;380(9):811-821.
30. Ahmad I, El-Boghdadly K, Bhagrath R, Hodzovic I, McNarry AF, Mir F, et al. Difficult Airway Society guidelines for awake tracheal intubation (ATI) in adults. Anaesthesia 2020;75(4):509-528.
31. Russotto V, Myatra SN, Laffey JG, Tassistro E, Antolini L, Bauer P, et al; INTUBE Study Investigators. Intubation practices and adverse peri-intubation events in critically ill patients from 29 countries. JAMA 2021;325(12):1164-1172.
32. De Jong A, Rolle A, Molinari N, Paugam-Burtz C, Constantin J-M, Lefrant J-Y, et al. Cardiac arrest and mortality related to intubation procedure in critically ill adult patients: a multicenter cohort study. Crit Care Med 2018;46(4):532-539.
33. Russotto V, Tassistro E, Myatra SN, Parotto M, Antolini L, Bauer P, et al. Peri-intubation cardiovascular collapse in patients who are critically ill: insights from the INTUBE study. Am J Respir Crit Care Med 2022;206(4):449-458.
34. Heffner AC, Swords DS, Nussbaum ML, Kline JA, Jones AE. Predictors of the complication of postintubation hypotension during emergency airway management. J Crit Care 2012;27(6):587-593.
35. Janz DR, Casey JD, Semler MW, Russell DW, Dargin J, Vonderhaar DJ, et al; PrePARE Investigators; Pragmatic Critical Care Research Group. Effect of a fluid bolus on cardiovascular collapse among critically ill adults undergoing tracheal intubation (PrePARE): a randomised controlled trial. Lancet Respir Med 2019;7(12):1039-1047.
36. Vinclair M, Broux C, Faure P, Brun J, Genty C, Jacquot C, et al. Duration of adrenal inhibition following a single dose of etomidate in critically ill patients. Intensive Care Med 2008;34(4):714-719.
37. Gu WJ, Wang F, Tang L, Liu JC. Single-dose etomidate does not increase mortality in patients with sepsis: a systematic review and meta-analysis of randomized controlled trials and observational studies. Chest 2015;147(2):335-346.
38. Stollings JL, Diedrich DA, Oyen LJ, Brown DR. Rapid-sequence intubation: a review of the process and considerations when choosing medications. Ann Pharmacother 2014;48(1):62-76.
39. Matchett G, Gasanova I, Riccio CA, Nasir D, Sunna MC, Bravenec BJ, et al; EvK Clinical Trial Collaborators. Etomidate versus ketamine for emergency endotracheal intubation: a randomized clinical trial. Intensive Care Med 2022;48(1):78-91.
40. Shashaty MGS, Stapleton RD. Physiological and management implications of obesity in critical illness. Ann Am Thorac Soc 2014;11(8):1286-1297.
41. De Jong A, Chanques G, Jaber S. Mechanical ventilation in obese ICU patients: from intubation to extubation. Crit Care 2017;21(1):63.
42. Futier E, Constantin J-M, Pelosi P, Chanques G, Massone A, Petit A, et al. Noninvasive ventilation and alveolar recruitment maneuver improve respiratory function during and after intubation of morbidly obese patients: a randomized controlled study. Anesthesiology 2011;114(6):1354-1363.
43. Gander S, Frascarolo P, Suter M, Spahn DR, Magnusson L. Positive end-expiratory pressure during induction of general anesthesia increases duration of nonhypoxic apnea in morbidly obese patients. Anesth Analg 2005;100(2):580-584.
44. Rodriguez M, Ragot S, Coudroy R, Quenot J-P, Vignon P, Forel J-M, et al; REVA Network. Noninvasive ventilation vs. high-flow nasal cannula oxygen for preoxygenation before intubation in patients with obesity: a post hoc analysis of a randomized controlled trial. Ann Intensive Care 2021;11(1):114.
45. Andersen LH, Rovsing L, Olsen KS. GlideScope videolaryngoscope vs. Macintosh direct laryngoscope for intubation of morbidly obese patients: a randomized trial. Acta Anaesthesiol Scand 2011;55(9):1090-1097.
46. Vahdatpour CA, Ryan JJ, Zimmerman JM, MacCormick SJ, Palevsky HI, Alnuaimat H, Ataya A. Advanced airway management and respiratory care in decompensated pulmonary hypertension. Heart Fail Rev 2021;27(5):1807-1817.
47. Rosenzweig EB, Gannon WD, Madahar P, Agerstrand C, Abrams D, Liou P, et al. Extracorporeal life support bridge for pulmonary hypertension: a high-volume single-center experience. J Heart Lung Transplant 2019;38(12):1275-1285.
48. Madhivathanan PR, Corredor C, Smith A. Perioperative implications of pericardial effusions and cardiac tamponade. BJA Educ 2020;20 (7):226-234.
49. Grocott HP, Gulati H, Srinathan S, Mackensen GB. Anesthesia and the patient with pericardial disease. Can J Anaesth 2011;58(10):952-966.
50. Lentz S, Grossman A, Koyfman A, Long B. High-risk airway management in the emergency department. Part I: Diseases and Approaches. J Emerg Med 2020;59(1):84-85.
51. Brenner B, Corbridge T, Kazzi A. Intubation and mechanical ventilation of the asthmatic patient in respiratory failure. Proc Am Thorac Soc 2009;6(4):371-379.
52. Long B, Lentz S, Koyfman A, Gottlieb M. Evaluation and management of the critically ill adult asthmatic in the emergency department setting. Am J Emerg Med 2021; 44:441-451.
53. Bromberger BJ, Agerstrand C, Abrams D, Serra A, Apsel D, Tipograf Y, et al. Extracorporeal carbon dioxide removal in the treatment of status asthmaticus. Crit Care Med 2020;48(12): e1226-e1231.
54. Zieleskiewicz L, Chantry A, Duclos G, Bourgoin A, Mignon A, DeneuxTharaux C, Leone M. Intensive care and pregnancy: epidemiology and general principles of management of obstetrics ICU patients during pregnancy. Anaesth Crit Care Pain Med 2016;35(Suppl 1): S51-S57.
55. Mighty HE. Acute respiratory failure in pregnancy. Clin Obstet Gynecol 2010;53(2):360-368.
56. Stept WJ, Safar P. Rapid induction-intubation for prevention of gastric-content aspiration. Anesth Analg 1970;49(4):633-636.
57. Birenbaum A, Hajage D, Roche S, Ntouba A, Eurin M, Cuvillon P, et al; IRIS Investigators Group. Effect of cricoid pressure compared with a sham procedure in the rapid sequence induction of anesthesia: the IRIS randomized clinical trial. JAMA Surg 2019;154(1):9-17.
58. Carlson JN, Crofts J, Walls RM, Brown CA III. Direct versus video laryngoscopy for intubating adult patients with gastrointestinal bleeding. West J Emerg Med 2015;16(7):1052-1056.
59. Fuchs A, Lanzi D, Beilstein CM, et al. Clinical recommendations for in-hospital airway management during aerosol-transmitting procedures in the setting of a viral pandemic. Best Pract Res Clin Anaesthesiol 2021;35(3):333-349.
60. Holden D, Ramich J, Timm E, Pauze D, Lesar T. Safety considerations and guideline-based safe use recommendations for “bolus-dose” vasopressors in the emergency department. Ann Emerg Med 2018;71(1):83-92.
61. Frat JP, Ricard JD, Coudroy R, Robert R, Ragot S, Thille AW; on behalf of REVA network. Pre-oxygenation with non-invasive ventilation versus high-flow nasal cannula oxygen therapy for intubation of patients with acute hypoxemic respiratory failure in ICU: the prospective randomized controlled FLORALI-2 study protoco. BMJ Open 2017;7(12): e018611.
62. Baillard C, Fosse JP, Sebbane M, et al. Noninvasive ventilation improves preoxygenation before intubation of hypoxic patients. Am J Respir Crit Care Med 2006; 174:171-7.

