Tiên lượng cuộc sinh giúp giảm thiểu nhiều biến cố cho cả mẹ và bé

Nguồn: Giáo trình Sản phụ khoa - Tập 1: Sản khoa.
Đại học Huế - Trường ĐH Y Dược
Đồng chủ biên:
GS.TS. Nguyễn Vũ Quốc Huy,
GS.TS. Cao Ngọc Thành,
PGS.TS. Lê Minh Tâm,
PGS.TS. Trương Thành Vinh,
Cùng nhiều tác giả tham gia biên soạn.
1 ĐẠI CƯƠNG
Tiên lượng một cuộc sinh là đánh giá của thầy thuốc sau khi tiếp cận và thăm khám sản phụ để dự đoán cuộc sinh sắp đến diễn ra bình thường hay gặp trở ngại, có cần phải can thiệp và hướng can thiệp như thế nào để đảm bảo tốt nhất sự an toàn cũng như sức khỏe cho sản phụ và thai nhi, phòng ngừa và hạn chế tối đa những biến chủng xảy ra trước, trong và sau sinh.
1.1 Định nghĩa
Tổ chức Y tế thế giới (WHO) định nghĩa sinh thường là "cuộc sinh khởi phát tự nhiên, nguy cơ thấp từ khi bắt đầu chuyển dạ đến suốt quá trình chuyển dạ và sinh. Trẻ sinh thường, ngôi chỏm và tuổi thai từ 37 - 42 tuần. Sau khi sinh, mẹ và trẻ sơ sinh đều trong tình trạng tốt”.
Để đánh giá và tiên lượng một cuộc sinh an toàn không những cần phải có kiến thức, kinh nghiệm của người thầy thuốc, mà hơn hết là thái độ nghiêm túc và tinh thần vì người bệnh, mới đảm bảo cuộc sinh suôn sẻ, không xảy ra tai biến.
Những tiêu chuẩn này giúp cung cấp cái nhìn toàn diện về khả năng tiếp cận cũng như quản lý một cuộc sinh thường, tăng cường hỗ trợ và tư vấn cho sản phụ về phương pháp sinh và lựa chọn trải nghiệm quá trình sinh. Tuy vậy, đây cũng chỉ là tiêu chuẩn tương đối của các hiệp hội riêng biệt, vì vậy luôn cần cá thể hóa từng trường hợp để đưa ra kế hoạch sinh tốt nhất cho từng sản phụ.
Theo Hướng dẫn Lâm sàng của Queensland, Australia năm 2018 (Dựa vào khuyến cáo của các Hiệp hội Sản Phụ khoa trên thế giới như RCOG, ACOG, NICE...) đã chỉ ra các yếu tố thuận lợi và cần lưu ý của một cuộc sinh đường âm đạo “bình thường”.
1.2 Các tiêu chuẩn cụ thể
Nói chung, một cuộc sinh bình thường phải đảm bảo:
Sản phụ sinh tự nhiên theo đường âm đạo sau chuyển dạ xảy ra bình thường.
Trong chuyển dạ không phải can thiệp bất cứ thuốc gì, thủ thuật hoặc phẫu thuật nào.
Không có biến cố nào xảy ra cho mẹ và con khi chuyển dạ, khi sinh và sau khi sinh. Cụ thể:
Mẹ khỏe mạnh không có bệnh cấp hoặc mãn tính, không có dị tật và di chứng (toàn thân, sinh dục, không có tiền sử sinh khó, băng huyết...).
Không có biến cố trong thai kỳ lần này.
Tuổi thai 38 - 42 tuần.
Đơn thai, ngôi chỏm. Chuyển dạ tự nhiên.
Cơn co tử cung bình thường theo tiến triển cuộc chuyển dạ.
Nhịp tim thai ổn định trong suốt thời kỳ chuyển dạ.
Ối bình thường (không đa ổi, thiểu ối, nước ối không có phân su, không có vỡ ối non...).
Thời gian chuyển dạ bình thường 16 - 18 giờ.
Thời gian rặn sinh < 60 phút.
Thai sổ tự nhiên không can thiệp (trừ cắt tầng sinh môn).
Không phải dùng thuốc gì kể cả thở oxy.
Cân nặng trẻ > 2.500 gr.
Chỉ số Apgar > 8 điểm/phút.
Không có biến chứng gì xảy ra cho mẹ trong suốt thời kỳ hậu sản.
2 CUỘC CHUYỂN DẠ SINH THƯỜNG
2.1 Điều kiện
Để chuyển dạ diễn tiến bình thường cần có sự phối hợp hài hòa của 3 thành tố (được gọi là 3P của chuyển dạ), gồm cơn co tử cung (Power), ngôi thai (Passenger) và khung chậu (Passage).
2.1.1 Cơn co tử cung (Power)
Cơn co tử cung là động lực của chuyển dạ vì nó tạo ra sự xóa mở cổ tử cung và sự tiến triển của ngôi thai trong đường sinh. Trong giai đoạn sớm, dưới tác dụng của cơn co, kênh cổ tử cung ngắn dần, đoạn dưới tử cung được thành lập gây xóa cổ tử cung. Bên cạnh đó, cơn co tử cung cùng với sự đi xuống của ngôi thai và trương lực của đầu ối làm cổ tử cung mở và bị nong rộng. Cơn co tử cung hài hòa tạo nên vector hợp lực thúc đẩy ngôi thai tiến triển trong đường sinh ở những thời điểm thích hợp.
2.1.2 Ngôi thai (Passenger)
Ngôi thai tác động đến chuyển dạ bằng nhiều phương thức. Ngôi thai tiến triển trong đường sinh dưới ảnh hưởng của hệ tổng hợp lực phức tạp tạo bởi cơn co, phản học và lực cản. Ngôi thai có thể là ngôi sinh dễ, sinh khó hay không có cơ chế sinh. Kích thước các đường kính của ngôi thai trình diện trước các eo của tiểu khung (khung chậu) là những số đo tuyệt đối, có liên quan tương ứng với các đường kính của đường sinh.
2.1.3 Khung chậu (Passage)
Để ra ngoài, thai nhi phải trải qua hành trình khó khăn vượt qua khung xương cứng. Khung chậu là một con đường với lối vào bằng xương, đường tiến là một ống tròn có góc uốn cong 90, thành không đều và kích thước tương đối có thể thay đổi. Khung chậu tạo ra phản lực, tham gia phức tạp vào hệ momen lực tạo bởi cơn co và các lực này, tác động lên ngôi thai. Trong chuyển dạ, các thành tố có sự tương tác chặt chẽ với nhau: cơn co tử cung là động lực của cuộc chuyển dạ, sự trao đổi khí máu của thai chịu ảnh hưởng của cơn co tử cung. Tình trạng nước ối phản ánh một phần sức khỏe thai. Ngôi thai tiến triển với động lực là cơn co, khi gặp khó khăn ngôi sẽ thay đổi. Cơn co tử cung và tiến triển của ngôi thai gây xóa mở cổ tử cung. Các thuốc dùng cho thai phụ có thể ảnh hưởng lên nhiều yếu tố của chuyển dạ. Sinh hiệu phản ánh tình trạng của mẹ trong chuyển dạ. Vì vậy, khi theo dõi chuyển dạ cần theo dõi mọi thành tố được kể trên.
2.2 Theo dõi chuyển dạ
Nội dung cụ thể của theo dõi chuyển dạ gồm:
Cơn co tử cung.
Sự xóa mở của cổ tử cung.
Sự tiến triển ngôi thai và biến dạng của ngôi thai.
Nhịp tim thai và các biến động của nhịp tim thai theo cơn co tử cung.
Màu sắc và tính chất của nước ối.
Ghi nhận lại các thuốc dùng trong chuyển dạ.
Dấu hiệu sinh tồn của mẹ.
Công cụ trực quan để ghi lại các diễn biến này là biểu đồ chuyển dạ.
Yếu tố tiên lượng là các dấu hiệu được phát hiện trong quá trình thăm khám và theo dõi chuyển dạ giúp người thầy thuốc đánh giá, dự đoán một cuộc chuyển dạ và quá trình sinh, các dữ kiện trong phạm vi bình thường là yếu tố tiên lượng tốt. Ngược lại, nếu trong dữ kiện thu thập được có những dấu hiệu, chỉ số không bình thường thì cuộc sinh có thể gặp khó khăn, tai biến có thể xảy ra.
Tiên lượng cuộc sinh không dễ, đòi hỏi thầy thuốc phải có kiến thức và kinh nghiệm, thái độ nghiêm túc trong khám và theo dõi sản phụ mới có thể tiên lượng được tốt.
3 CÁC YẾU TỐ TIÊN LƯỢNG CUỘC SINH
Yếu tố tiên lượng cuộc sinh được chia làm 2 nhóm:
Nhóm yếu tố nội tại: yếu tố có sẵn ở mẹ, không thể thay đổi được, thường là những yếu tố nguy cơ cao trong thai kỳ.
Nhóm yếu tố phát sinh: thường xảy ra trong và sau chuyển dạ.
3.1 Yếu tố tiên lượng có sẵn từ trước
3.1.1 Về phía mẹ
Tình trạng bệnh lý mẹ có từ trước lúc có thai: bệnh tim, phổi, gan, thận, tăng huyết áp, thiếu máu, sốt rét, suy dinh dưỡng và bệnh phụ khoa: u xơ tử cung khối u buồng trứng, sa sinh dục...
Các bệnh cấp hoặc mãn tính mắc phải khi có thai: tiền sản giật, sốt, viêm ruột thừa, xoắn ruột...
Các dị tật bẩm sinh hoặc di chứng khi còn nhỏ: dị dạng sinh dục, tử cung, vách ngăn âm đạo, tử cung đôi, có vách ngăn. Khung chậu hẹp, méo, chấn thương bại liệt...
Mẹ quá trẻ (< 18 tuổi) hoặc lớn tuổi (> 35 tuổi).
Mẹ sinh nhiều lần > 4 con, tiền sử sản khoa khó khăn, thai kỳ và sinh, điều trị vô sinh, sảy thai liên tiếp, sinh non, thai lưu, con ngạt, sinh Forceps, vết mổ cũ...
Các yếu tố di truyền của mẹ hay bố.
3.1.2 Về phía thai
Tuổi thai: tốt nhất là thai đủ tháng (38 - 41 tuần).
Số lượng thai: đa thai tiên lượng khó khăn hơn một thai.
Trọng lượng thai: thai suy dinh dưỡng hoặc thai phát triển quá mức đều có tiên lượng khó hơn.
Thai suy: thai suy mãn tính hoặc cấp tính trong chuyển dạ.
Các bệnh lý bẩm sinh khác của thai nhi.
Ngôi thai: ngôi chỏm tiên lượng tốt hơn các ngôi khác.
Tiến triển của ngôi thai.
3.1.3 Về phía phần phụ
Đầu ối: ối dẹt chứng tỏ ngôi thai bình chỉnh tốt, màng ối dày hay mỏng, thời điểm vỡ ối.
Nước ối: số lượng nước ối, tính chất nước ối, màu sắc nước ối biểu hiện tình trạng của thai.
Dây rốn: sa bên ngôi, sa trước ngôi.
Bánh nhau: xác định vị trí bánh nhau, diện nhau bám.
3.2 Yếu tố phát sinh trong chuyển dạ
3.2.1 Cơn co tử cung và độ xóa mở cổ tử cung
3.2.1.1 Cơn co tử cung
Là động lực chính của cuộc chuyển dạ. Con co thường xuất phát từ một điểm hay sừng trái tử cung từ trên xuống, cường độ giảm dần, thời gian co giảm dần, lúc đầu cơn co ngắn, thưa, yếu. Về sau mạnh, dài, mau.
Đặc tính của cơn co tử cung: tự nhiên, tăng dần về tần số và cường độ, có thể tăng giảm bằng thuốc, không thể chấm dứt được.
Nếu cơn co tử cung nhịp nhàng, đều đặn và phù hợp với độ xóa, mở cổ tử cung là tiên lượng tốt:
Pha tiềm tàng: 2 - 3 con /10 phút
Cổ tử cung mở 5 – 6 cm: 3 - 5 cơn/10 phút.
Cổ tử cung mở hết và rặn sinh: 4 - 6 con/10 phút.
Nếu cơn co không đồng bộ, cường tính về tần số (trên mức trung bình nêu trên, hoặc > 6 cơn co/10 phút bất kể độ mở cổ tử cung) hoặc quá mạnh sẽ dễ gây suy thai hoặc nhau bong non, vỡ tử cung. Trường hợp này cần được xử trí ngay.
Cơn co quá yếu cũng là tiên lượng không tốt cho cuộc chuyển dạ vì chuyển dạ kéo dài dễ gây thai suy, chảy máu sau sinh do đờ tử cung, nhiễm trùng hậu sản.
Các rối loạn cơn co tử cung: rối loạn cơn co tử cung có thể gặp phải trong cuộc chuyển dạ như tăng hoặc giảm co bóp, cường độ; tăng trương lực cơ Rối loạn tăng co bóp, tăng cường độ (cơn co mạnh), Tăng tần số (cơn co mau), Tăng cả hai (cơn co mạnh và mau).
Tăng trương lực cơ bản do co thắt trong nhau bong non:
Do giãn căng đa thai, đa ối.
Do co bóp tăng kéo dài (lạm dụng oxytocin).
Rối loạn giảm co bóp, giảm cường độ (cơn co yếu).
Giảm tần số (cơn co thưa).
Giảm cơn co toàn bộ (Cơn co yếu và thưa).
3.2.1.2 Độ xóa mở cổ tử cung
Hướng cổ tử cung: hướng trung gian, trùng trục với âm đạo là thuận lợi; chúc sau là không thuận lợi.
Mật độ cổ tử cung: mềm là thuận lợi, phù nề chắc sẽ khó xóa mở cổ tử cung.
Mức độ xóa cổ tử cung: là sự hòa nhập của cổ tử cung vào đoạn dưới, nhịp nhàng và phù hợp với am go tử cung là yếu tố tiên lượng thuận lợi cho cuộc chuyển dạ.
Tham số | Diểm số | |||
0 | 1 | 2 | 3 | |
Độ mở cổ tử cung (mm) | Đóng kín | 1 - 2 | 3 - 4 | ≥ 5 |
Độ xóa cổ tử cung (%) | < 30 | 40 - 50 | 60 - 70 | ≥ 80 |
Chiều dài cổ tử cung | > 2cm | 1 - 2cm | 0,5 - 1cm | < 0,5cm |
Mật độ cổ tử cung | Chắc | Trung bình | Mềm |
|
Vị trí cổ tử cung | Sau | Trung gian | Trước |
|
Độ lọt ngôi thai | -3 | -2 | -1 hoặc 0 | +1 hoặc +2 |
3.2.2 Tình trạng thai nhi và tiến triển ngôi thai
Sổ lượng thai: đa thai là yếu tố nguy cơ của chuyển dạ kéo dài, chảy máu sau sinh, sang chấn cho thai và mẹ khi làm thủ thuật.
Ngôi thai: ngôi chỏm, ngôi mông thai nhỏ, ngôi mặt cằm trước có thể theo dõi sinh đường âm đạo. Kiểu thế ngang, sau có nguy cơ chuyển dạ kéo dài, có thể gây chảy máu sau sinh, nhiều khả năng phải hỗ trợ sinh bằng dụng cụ.
Ngược lại, nếu: đầu luôn luôn trên vệ, ngôi thai không tiến triển, đầu không cúi, có hiện tượng chồng khớp sọ, không lọt thì đây là các yếu tố tiên lượng xấu cho cuộc sinh.
Cân nặng thai: thai to > 3.500 g là nguy cơ của sinh khó (chuyển dạ kéo dài, cơn co cường tính, thai suy, dọa vỡ tử cung, nhau bong non, phải hỗ trợ sinh bằng dụng cụ và chảy máu sau sinh).
Độ lọt của ngôi thai: nếu dưới tác dụng của cơn co tử cung, ngôi thai: lọt qua eo trên, xuống qua eo giữa, xoay và xổ ra ngoài qua eo dưới thì tiên lượng tốt cho chuyển dạ
Đầu ối:
Nếu đầu ối dẹt, biểu hiện sự bình chỉnh của thai nhi và khung chậu là tốt.
Đầu ối phồng, màng ối dày, ối vỡ non hoặc ối vỡ sớm, đầu ối hình quả lê (trong thai chết trong tử cung) có thể là tiên lượng không tốt cho cuộc chuyển dạ.
Tim thai: nhịp tim thai đều, dao động bình thường có tiên lượng tốt. Theo dõi nhịp tim thai bằng máy (monitor sản khoa).
Các biến đổi nhịp tim thai theo cơn co tử cung như nhịp phẳng, DIP I; DIP II; DIP III biến đổi đều là các dấu hiệu cần theo dõi chặt chẽ trong cuộc chuyển dạ để phát hiện thai suy.
3.2.3 Sự tương xứng giữa thai nhi và khung chậu
3.2.3.1 Đánh giá khung chậu trên lâm sàng
Eo trên: nếu sờ được mỏm nhô là khung chậu hẹp/giới hạn trên lâm sàng.
Eo giữa: nếu 2 gai hông nhọn, gần nhau và vách chậu hội tụ là giới hạn trên lâm sàng.
Eo dưới: góc vòm vệ nhọn là khung chậu giới hạn eo dưới.
3.2.3.2 Các phương pháp chẩn đoán độ lọt có giá trị ứng dụng trên lâm sàng
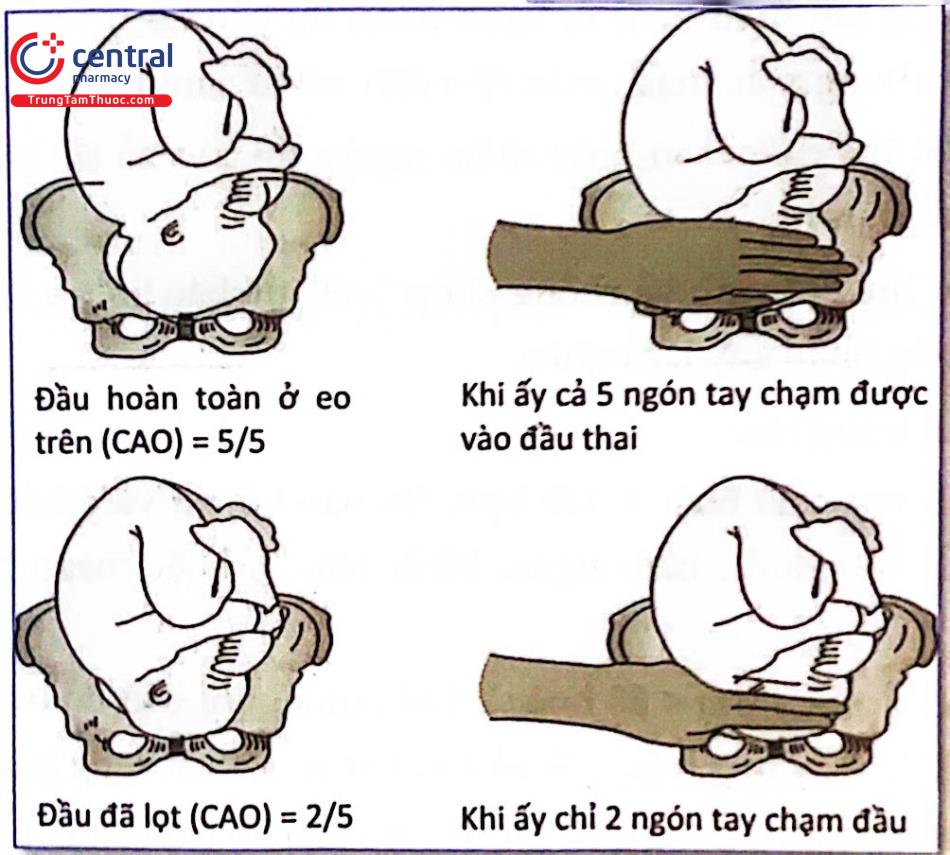
Khám ngoài: phương pháp tính số khoát ngón tay giữa xương vệ và mỏm vai (hay ôm được đầu thai) được minh họa trong bài Biểu đồ chuyển dạ.

Khám trong:
Phương pháp Farabeuf: 2 ngón tay khám tì dưới xương vệ hướng về phía xương cùng S2, nếu chạm phần xương thấp nhất của đầu thai là đầu đã lọt.
Phần thấp nhất của xương đầu thai đi qua thấp hơn 2 gai hông là đầu đã lọt.
Xác định đầu lọt thấp - phương pháp thước thợ: 2 ngón tay khám tì dưới xương vệ, hướng vuông góc với xương vệ, về phía ngôi thai, nếu chạm xương đầu thai thì đầu lọt thấp.
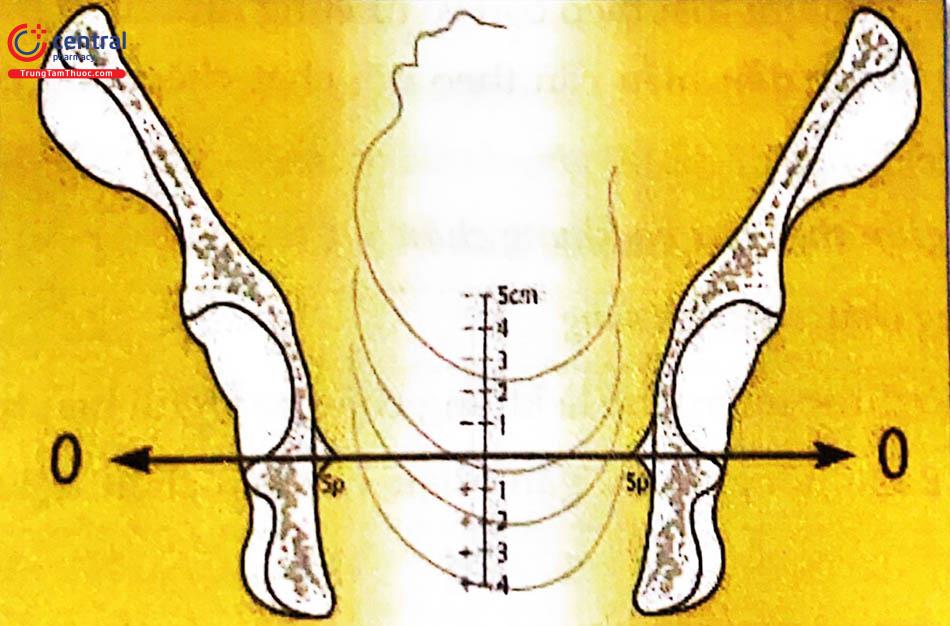
3.2.3.3 Các dấu hiệu bất tương xứng đầu - chậu
Được sắp xếp theo thứ tự giá trị tăng dần.
Đầu chưa lọt.
Bướu huyết thanh: càng to càng bất tương xứng.
Lọt không cân xứng: chỉ sờ được 1 trong 2 bướu đỉnh, đường liên thóp không ở giữa mặt phẳng lọt mà lệch 1 bên (khi dùng tay rà trên da đầu thai theo đường liên thóp).
Chồng xương sọ, nếu không thể đẩy phần xương chồng lên về vị trí bình
thường giữa 2 xương đỉnh thì dấu hiệu bất tương xứng đầu - chậu rõ.
Các dấu hiệu bất tương xứng đầu - chậu chỉ được xác định khi có cơn co đủ theo độ mở cổ tử cung.
Nếu xảy ra tình trạng bất tương xứng giữa kích thước của eo trên và các kích thước của đầu thai, thì thai sẽ phản ứng bằng 2 cách:
Chồng các xương sọ lên nhau: hiện tượng uốn khuôn: Do các xương sọ ở thai vẫn chưa liền, nên thai có khả năng chồng sọ để làm giảm các kích thước của đầu, uốn khuôn theo hình dạng của ống sinh. Gọi là hiện tượng uốn khuôn của đầu thai. Bất tương xứng giữa đầu thai và khung chậu càng nhiều thì hiện tượng uốn khuôn càng nặng nề. Sự uốn khuôn nhẹ không ảnh hưởng đến các cấu trúc nội sọ của thai. Tuy nhiên, nếu sự uốn khuôn nghiêm trọng và nặng nề thì có khả năng sẽ ảnh hưởng.
Đi vào theo một mặt phẳng khác: trong trường hợp này, ngôi thai sẽ nghiêng đầu sang bên, để lách tuần tự từng bướu đỉnh vượt qua lối vào hẹp. Hệ quả là mặt phẳng lọt của đầu không còn song song với mặt phẳng của eo trên nữa. Khi quan sát, chỉ thấy có một bướu đỉnh trình diện trước eo trên, được gọi là hiện tượng lọt không đối xứng.
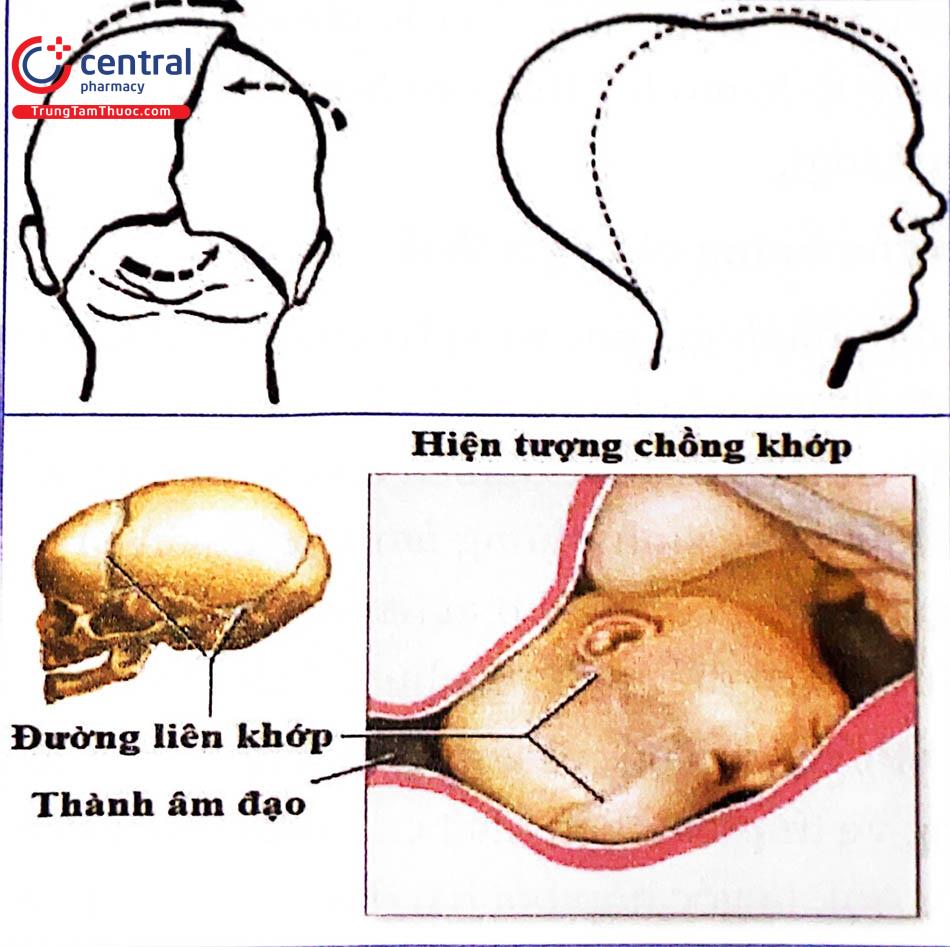
Thai sẽ đi vào tiểu khung theo một mặt phẳng khác, bằng cách nghiêng đầu sang bên, để lách tuần tự từng bướu đỉnh vượt qua lối vào hẹp. Mặt phẳng lọt không còn song song với mặt phẳng của eo trên nữa. Khi đó, chỉ thấy có một bướu đỉnh trình trước eo trên.
Như vậy, các hiện tượng biến hình, gồm uốn khuôn và lọt không đối xứng là các dấu chỉ của sự bất tương xứng giữa khung chậu mẹ và các đường kính lọt của thai nhi đến các cấu trúc nội sọ, nhất là các mạch máu của khoang dưới nhện.
Tất cả các yếu tố trên đều được ghi nhận trên Biểu đồ chuyển dạ, nên việc biết vẽ và diễn giải tốt một biểu đồ chuyển dạ là hết sức quan trọng. Khi không có các dấu hiệu khẩn cấp, không có bất tương xứng đầu - chậu thì có thể theo dõi sinh đường âm đạo tại mọi tuyến y tế cơ sở.
4 MỘT SỐ KỸ THUẬT HỖ TRỢ ĐÁNH GIÁ TIÊN LƯỢNG CUỘC SINH
4.1 Đánh giá khung chậu
Ngoài việc đánh giá khung chậu thông qua thăm khám lâm sàng, thì những kỹ thuật hỗ trợ hình ảnh cũng đã được áp dụng rộng rãi với mục đích tiên lượng khả năng sinh thường ở những sản phụ có sự bất tương xứng đầu chậu; các kỹ thuật đã được áp dụng bao gồm siêu âm, X quang, chụp CT liều thấp hay chụp cộng hưởng từ (MRI). Tuy nhiên, những kết quả thông qua nghiên cứu tổng hợp của Cochrane (2017) cho thấy chưa đủ bằng chứng công nhận có sự khác biệt về kết cục thai kỳ cũng như khả năng tiên đoán sinh đường âm đạo của các phương pháp đánh giá khung chậu. (Các nghiên cứu cho thấy tỷ lệ mổ lấy thai cao hơn hẳn ở những sản phụ được đánh giả khung chậu qua X quang).
4.2 Đánh giá độ lọt và góc xuống của ngôi thai
Một nghiên cứu mới đánh giá góc và vị trí của đầu qua siêu âm trong quá trình chuyển dạ cùng giúp đánh giá tiên lượng khả năng sinh thường ở những sản phụ có khởi phát hoặc thúc đẩy chuyển dạ. Các nghiên cứu này cũng đã hình thành nên công thức tính toán dự báo khả năng sinh đường âm đạo ở sản phụ có khởi phát chuyển dạ, và đặc biệt yếu tố góc xuống của ngôi thai (Angle of Progression) đóng một vai trò quan trọng trong tiên lượng, có thể áp dụng như là biện pháp hỗ trợ cho lâm sàng.
Góc tiến triển (AoP)/góc xuống: vẽ 2 đường thẳng: một là đường dọc theo trục xương mu, hai là đường vẽ từ phần thấp nhất của xương mu tiếp tuyến với phần thấp nhất của xương sọ thai. AoP là góc hợp bởi hai đường này (Hình 24.4). Khái niệm góc AoP được mô tả lần đầu vào năm 2009, được xem là thông số chính xác và có thể lặp lại được trong đánh giá độ xuống của đầu thai (mức độ chứng cứ 2+). Đo AoP dễ dàng bất kể cấp độ kinh nghiệm siêu âm của các bác sĩ lâm sàng (mức độ chứng cứ 2+).
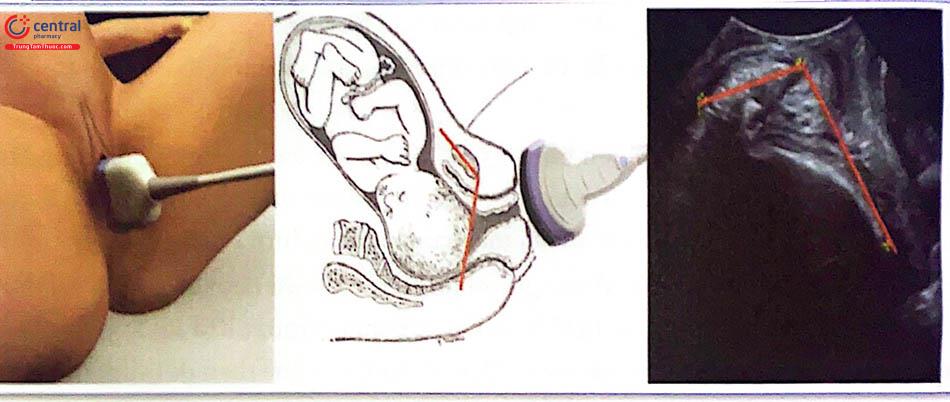
Khi đầu lọt 0 thì tương ứng với góc AoP = 1160 (Bảng 2).
AoP (0) | Độ lọt (cm) | AoP (0) | Độ lọt (cm) |
84 | -3.0 | 132 | 1.5 |
90 | -2.5 | 138 | 2.0 |
95 | -2.0 | 143 | 2.5 |
100 | -1.5 | 148 | 3.0 |
106 | -1.0 | 154 | 3.5 |
111 | -0.5 | 159 | 4.0 |
116 | 0.0 | 164 | 4.5 |
122 | 0.5 | 170 | 5.0 |
127 | 1.0 |
|
|
Diễn giải theo Tutshek và cộng sự. Độ lọt trên siêu âm đáy chậu tính được trong công thức hồi quy với góc tiểu triển: TPU head station (cm) = AoP x 0,0937 - 10,911 | |||
Diễn giải theo Tutshek và cộng sự. Độ lọt trên siêu âm đáy chậu tính được trong công thức hồi quy với góc tiểu triển: TPU head station (cm) = AoP x 0,0937 - 10,911
Siêu âm đánh giá trong chuyển dạ được thực hiện khi:
Chuyển dạ chậm hoặc ngừng tiến triển trong giai đoạn 1.
Chuyển dạ chậm hoặc ngừng tiến triển trong giai đoạn 2.
Xác định vị trí đầu thai và độ lọt trước khi xem xét hay tiến hành sinh hỗ trợ.
Xác định ngôi bất thường.
Góc tiến triển AoP cũng được xem là yếu tố tiên đoán mức độ thành công của sinh hút trong trường hợp thai có kiểu thể chẩm trước. Với giá trị điểm cắt (cut-off) 120 dự đoán được khả năng sinh hút thành công trong 90% các trường hợp (mức độ chứng cứ 2, mức độ khuyến cáo B).
Khi đánh giá vai trò của siêu âm trong dự đoán kết cục sinh giúp bằng forceps ở trường hợp thai có kiểu thế không phải chẩm trước, AoP càng nhỏ kết hợp với PD càng ngắn thì nguy cơ thất bại và biến chứng sẽ càng tăng (mức độ chứng cứ 2+, mức độ khuyến cáo B). Theo hướng dẫn ISUOG (2018), sinh giác hút thất bại có liên quan có ý nghĩa thống kê với trị số trung vị AoP nhỏ (136° so với 145.90) (mức độ chứng cứ 2+, mức độ khuyến cáo B).
4.3 Về thời gian chuyển dạ và xóa mở cổ tử cung
Theo National PartnerShip for Maternal Safety đề nghị đưa ra những dấu hiệu chẩn đoán mốc chuyển dạ tích cực như cơn co tử cung gây đau, đều đặn; xóa cổ tử cung (>80%), cổ tử cung mở 4 - 5cm.
Về độ dài cuộc chuyển dạ, thời gian của giai đoạn 2 (sổ thai) theo FIGO 2021:
Với con so, thời gian sổ thai khoảng 3 tiếng kể từ khi bắt đầu rặn và chẩn đoán chuyển dạ đình trệ sau 2 tiếng rặn không hiệu quả (không có sự di chuyển xuống của ngôi thai).
Với con rạ: Thời gian sổ thai khoảng 2 tiếng kể từ khi bắt đầu rặn và chẩn đoán chuyển dạ đình trệ sau 1 tiếng rặn không hiệu quả (không có sự di chuyển xuống của ngôi thai).
Ở những đồng thuận khác như của ACOG (2014) hay WHO (2018), thời gian chuyển dạ của giai đoạn 2 cũng nằm trong khoảng 2 - 3 tiếng ở phụ nữ thai con so và 1 - 2 tiếng ở thai om ra, nếu vượt qua mốc này được chẩn đoán chuyển dạ kéo dài.
.jpg)

VBAC = Vaginal birth after Ceasarien (sinh đường âm đạo có vết mổ cũ).
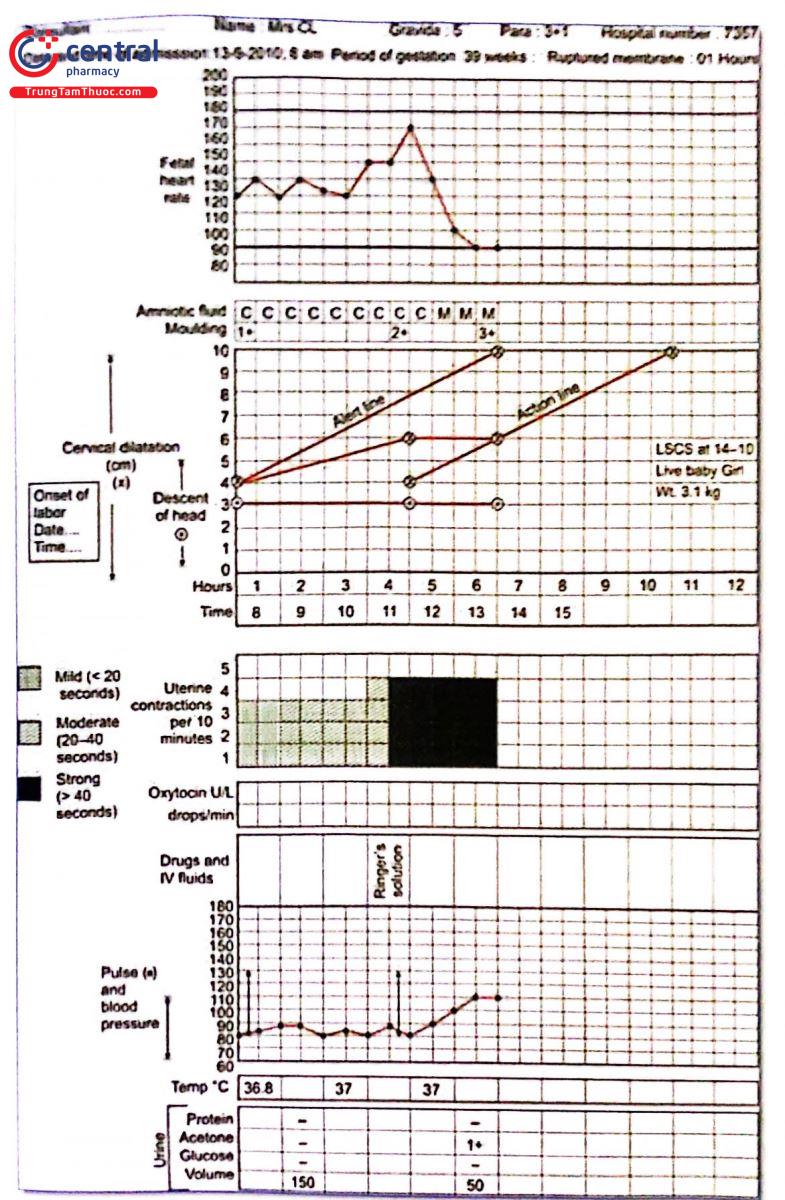
5 BIỂU ĐỒ CHUYỂN DẠ
Biểu đồ chuyển dạ là một bảng ghi lại các diễn biến của một cuộc chuyển dạ theo thời gian bằng các ký hiệu đã được quy định. Đây là phương tiện rất quan trọng để theo dõi diễn biến của cuộc chuyển dạ, qua đó giúp phát hiện chuyển đã kéo dài và có các biện pháp can thiệp, kết thúc cuộc chuyển dạ đúng lúc, góp phần giảm rõ rệt những tai biến cho bà mẹ và thai nhi. Đã có một số mẫu biểu đồ chuyển dạ được sử dụng (năm 1994 và năm 2000). Mới đây, theo khuyến cáo toàn cầu về theo đổi chuyển dạ năm 2018, Tổ chức Y tế thế giới đã đề xuất chính sửa lại biểu đồ chuyển dạ dựa trên bằng chứng, nhằm cải thiện quá trình chuyển dạ. Vào năm 2020, tổ chức Y tế thế giới đã đưa ra phiên bản biểu đồ chuyển dạ mới với tên gọi "Hướng dẫn chăm sóc chuyển dạ" (WHO Labour Care Guide).
5.1 Chỉ định
Tất cả các trường hợp chuyển dạ có tiên lượng sinh được đường âm đạo (kể cả trường hợp có vết mổ cũ ở tử cung hoặc ngôi mong được chỉ định cho sinh đường âm đạo) đều được theo dõi chuyển dạ trên biểu đồ.
5.2 Loại trừ những trường hợp không ghi biểu đồ chuyển dạ
Mổ lấy thai chủ động hoặc có chỉ định mổ lấy thai.
Những trường hợp cấp cứu sản khoa cần xử trí ngay (do bệnh lý mẹ hoặc thai) hoặc cần kết thúc ngay cuộc chuyển dạ (dọa vỡ tử cung, chảy máu, thai suy cấp...).
Đa thai, thai ngừng phát triển trong tử cung.
Ngôi thai bất thường: ngôi mông, ngôi ngang, ngôi trán, ngôi thóp trước. Thai non tháng dưới 28 tuần.
Những trường hợp đến bệnh viện mà cổ tử cung (cổ tử cung) đã mở trọn, tiên lượng cuộc sinh sẽ diễn ra trong ít phút.
5.3 Thời điểm bắt đầu ghi biểu đồ chuyển dạ
Khi cổ tử cung mở dưới 5cm, ghi thông tin chuyển dạ vào phiếu theo dõi trong bệnh án sản khoa.
Khi cổ tử cung mở từ 5cm trở lên, bắt đầu ghi vào biểu đồ chuyển dạ, trừ các diễn biến đặc biệt không có chỗ ghi trong biểu đồ phải ghi trong hồ sơ bệnh án, chẳng hạn sản phụ đột nhiên ra máu ồ ạt, ngất xỉu, co giật...
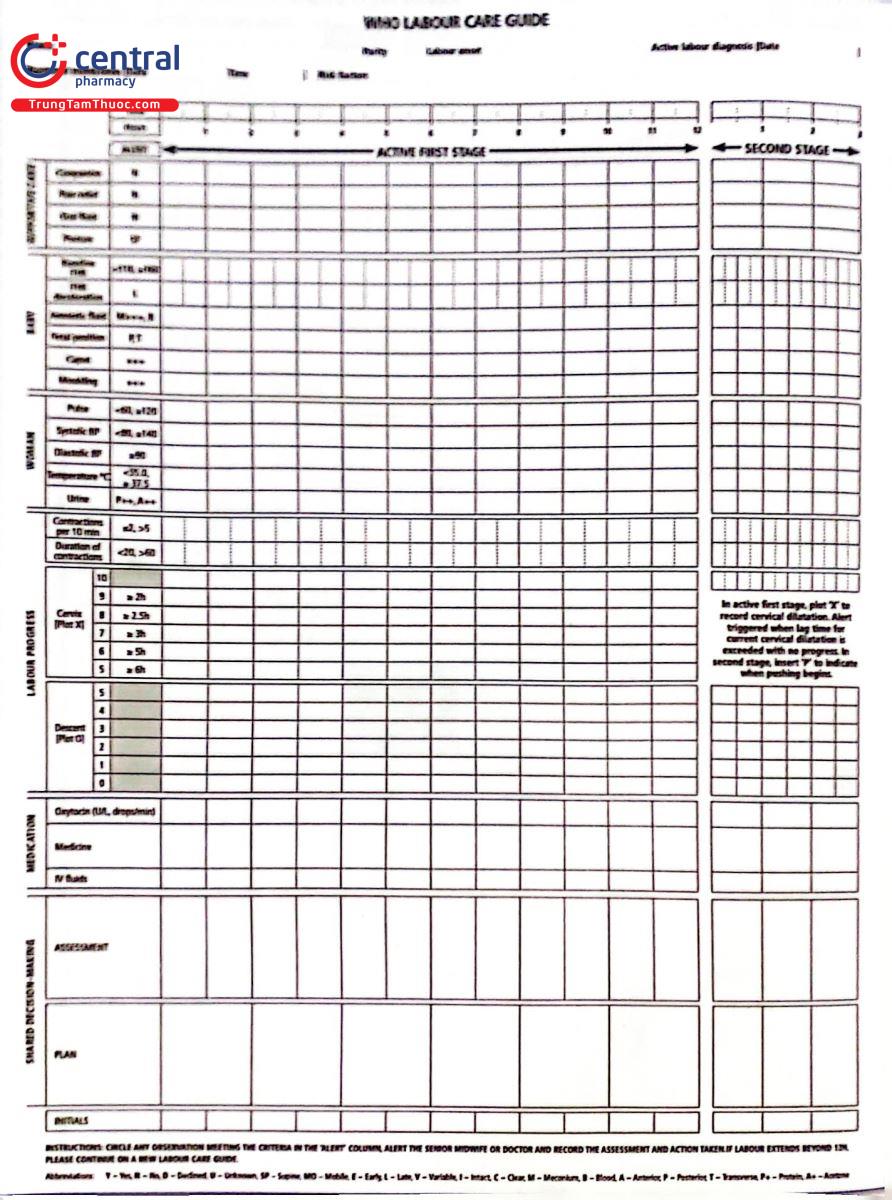
6 MẪU BIỂU ĐỒ CHUYỂN DẠ CỦA TỔ CHỨC Y TẾ THẾ GIỚI NĂM 2020
6.1 Mục tiêu
Hướng dẫn theo dõi và ghi nhận tình trạng sức khỏe sản phụ và thai nhi trong quá trình chuyển độ
Hướng dẫn cho nhân viên y tế các kỹ năng chăm sóc hỗ trợ trong quá trình chuyển dạ cho các sản phụ.
Xác định các biến chứng của cuộc chuyển dạ để giải quyết kịp thời.
Hạn chế sử dụng các biện pháp can thiệp không cần thiết trong chuyển dạ.
Hỗ trợ, cải thiện chất lượng của xử trí chuyển dạ.
6.2 Những điểm đổi mới trong biểu đồ chuyển dạ năm 2020
Pha tích cực được bắt đầu khi cổ tử cung mở 5cm thay vì 4cm như trước đây.
Thời gian để cổ tử cung mở thêm 1cm ở pha tích cực được xác định dựa vào bằng chứng, thay vì cố định 1 cm/giờ ở đường báo động và đường hành động.
Tăng cường thêm phần theo dõi giai đoạn II của quá trình chuyển dạ.
Ghi nhận đầy đủ các can thiệp hỗ trợ kèm theo trong cuộc sinh, gồm giảm đau, lượng nước uống vào và tư thế.
Không ghi nhận cường độ cơn gò tử cung (khó đánh giá trên lâm sàng).
Nhân viên y tế theo dõi chuyển dạ cần đánh dấu lại các chênh lệch về thông số chuyển dạ và ghi nhận các xử trí tương ứng.
Hạn chế của biểu đồ chuyển dạ trước đây là: Không bao gồm giai đoạn II của quá trình chuyển dạ. Không có yêu cầu rõ ràng trong việc tiếp tục theo dõi tình trạng mẹ và thai và diễn tiến của giai đoạn II. Điểm này đã được cải thiện trong biểu đồ chuyển dạ mới.
6.3 Nội dung của biểu đồ chuyển dạ
biểu đồ chuyển dạ có thể sử dụng cho tất cả những trường hợp ngôi đầu chuyển dạ trong bệnh viện. Đối với tuyến y tế cơ sở, biểu đồ chuyển dạ chỉ áp dụng cho những trường hợp không có nguy cơ cao, và tiên lượng có thể sinh thường bằng đường âm đạo. Đối với những trường hợp có nguy cơ cao phải chuyển ngay đến bệnh viện. biểu đồ chuyển dạ mới của Tổ chức Y tế thế giới 2020 gồm có 7 mục, tương ứng với các phần của các phiên bản biểu đồ chuyển dạ trước. Bao gồm:
Mục 1: Thông tin cá nhân của sản phụ và đặc điểm chuyển dạ lúc vào viện.
Mục 2: Chăm sóc hỗ trợ.
Mục 3: Tình trạng thai.
Mục 4: Tình trạng mẹ,
Mục 5: Diễn tiến chuyển dạ.
Mục 6: Sử dụng thuốc.
Mục 7: Người bệnh tham gia quyết định.
Trong đó, mục 1 dành cho các thông tin của sản phụ và đặc điểm quan trọng của cuộc chuyển dạ lúc vào viện: PAPA, chuyển dạ tự nhiên hay khởi phát chuyển dạ, thời điểm chuyển dạ pha tích cực, thời điểm ối vỡ và các yếu tố nguy cơ.
Mục 2 đến mục 7 chứa các thông tin của quá trình theo dõi chuyển dạ. Nhân viên y tế sẽ ghi nhận lại diễn tiến ngay sau khi sản phụ vào phòng sinh. Thông tin ở các mục này sẽ được chiếu theo trục ”Thời gian” và cột tham chiếu "Báo động”, mục đích để phát hiện các dấu hiệu chuyển dạ bất thường theo thời gian biểu đồ chuyển dạ mới này được bổ sung thêm phần theo dõi giai đoạn II của cuộc chuyển dạ. Ngay sau khi pha tích cực của giai đoạn I kết thúc, nhân viên y tế sẽ tiếp tục đánh giá các yếu tố ở mục 2 đến mục 7 và ghi nhận vào phần giai đoạn II tiếp sau đó ở biểu đồ chuyển dạ (ngoại trừ phần đánh giá độ mở cổ tử cung).

Cách ghi biểu đồ chuyển dạ
Để ghi biểu đồ chuyển dạ, cần thống nhất các ký hiệu. Quy ước các ký hiệu ở bảng 3.
Mục 1: Thông tin cá nhân của sản phụ và đặc điểm chuyển dạ lúc vào viện | |
Ối vỡ (Ngày, giờ) | KR = Không rõ |
Mục 2: Chăm sóc hỗ trợ | |
Người thân | C = Có |
K = Không có | |
T = Từ chối | |
Giảm đau | C = Có |
K = Không có | |
T = Từ chối (Dùng thuốc hay không dùng thuốc) | |
Nước uống vào | C = Có |
K = Không có | |
T = Từ chối | |
Tư thế | NN - Nằm ngửa |
TD-Thay đổi tư thế | |
Mục 3: Tình trạng thai | |
Nhịp tim thai giảm
| K = Không |
S - Sớm | |
M - Muộn | |
B - Biến đổi | |
Tình trạng ối
| VC - Ối còn |
VT - Ối vô, màu trong | |
VY - Ổi vô xanh, lẫn phân su (+, ++, +++ tương ứng với xanh nhạt xanh vừa và xanh đậm) | |
VH - Ôi hồng, lẫn máu | |
Vị trí ngôi thai
| CT - Chấm trước |
CS - Chấm sau | |
CN - Chấm ngang | |
Bướu huyết thanh
| O (Không) |
+ | |
++ | |
+++ | |
Chồng khớp
| O (Không) |
+ (khi hai xương đinh giáp vào nhau, phát hiện khó hơn) | |
++ (khi hai xương đinh chòm lên nhau nhưng còn nhẹ nhàng tách ra được) | |
+++ (khi hai xương đinh chòm lên nhau nhưng không tách ra được) | |
Mục 4: Tình trạng mẹ | |
Nước tiểu | P - (Không có protein niệu) |
P Vết (Protein dạng vô niệu) | |
P 1+ | |
P 2+ | |
P 3+ | |
Acetone
| A - (Không có keton niệu) |
A 1+ | |
A 2+ | |
A 3+ | |
A 4+ | |
Mục 5: Diễn tiến chuyển dạ | |
"Không có ký hiệu" |
|
Mục 6: Sử dụng thuốc | |
Oxytocin | K = Không |
Nếu "Có", thì ghi nhận "U/L" và "giọt/phút" | |
Thuốc | K = Không |
Nếu "Có", thì ghi nhận tên, liều lượng và đường dùng thuốc | |
DỊch truyền | C=Có |
K = Không | |
Mục 7: Người bệnh tham gia quyết định | |
"Không có ký hiệu" |
|
Để đảm bảo sử dụng hiệu quả biểu đồ chuyển dạ mới, nhân viên y tế cần theo dõi theo trình tự:
Đánh giá: Tình trạng mẹ, tình trạng thai và diễn tiến chuyển dạ.
Ghi nhận: Ghi nhận những thông tin quan sát được.
Kiểm tra: Đối chiếu lại với ngưỡng tham chiếu "Báo động".
Kế hoạch: Hành động.
Biểu đồ chuyển dạ mới sẽ có theo dõi dựa trên 2 mốc:
Trục "Thời gian": Gồm 2 hàng, hàng trên là ghi nhận thời gian thực, tương ứng với hàng dưới là khoảng thời gian theo dõi được, mỗi cột được quy ước ứng với 1 giờ.
Cột tham chiếu "Báo động": Là ngưỡng bất thường của dấu hiệu được ghi nhận và nhân viên y tế theo dõi sẽ tô vòng đỏ dấu hiệu đó lại.
Mẫu biểu đồ chuyển dạ năm 2020 gồm 7 mục chính, các ghi như sau:
Mục 1: Thông tin cá nhân của sản phụ và đặc điểm chuyển dạ lúc vào viện, bao gồm:
Tên và tuổi của sản phụ.
PARA.
Chuyển dạ tự nhiên hay khởi phát chuyển dạ.
Thời điểm chẩn đoán chuyển dạ pha tích cực.
Thời điểm ối vỡ (trước khi nhập viện).
Yếu tố nguy cơ: tăng huyết áp mạn tính, tiền sản giật, mẹ lớn tuổi, trẻ vị thành niên, chuyển dạ sinh non, nhiễm liên cầu nhóm B.
Mục 2: Chăm sóc hỗ trợ, bao gồm:
Người thân: "Có", "Không" hoặc "Từ chối". "Không" là dấu hiệu báo động.
Giảm đau: "Có", "Không" hoặc "Từ chối". "Không" là dấu hiệu báo động.
Nước uống vào: "Có", "Không" hoặc "Từ chối", "Không" là dấu hiệu báo động.
Tư thế "Nằm ngủ", "Thay đổi tư thế" (bao gồm: đi lại, nằm nghiêng, ngồi xổm, đứng). "Nằm ngửa" là dấu hiệu báo động.
Mục 3: Tình trạng thai, bao gồm:
Nhịp tim thai cơ bản: Nghe tim thai tối thiểu 1 phút; nghe trong cơn gò tử cung và 30 giây sau khi hết gò. Cần phân biệt với mạch mẹ. Nhịp tim thai < 110 hay ≥ 160 lần/phút là dấu hiệu báo động.
Nhịp tim thai giảm: Ghi nhận "Không", "Sớm", "Muộn", hoặc "Biến đổi". Nhịp giảm "Muộn" là dấu hiệu báo động.
Tim thai chậm khi không có cơn gò hoặc giảm kéo dài sau cơn gò là dấu hiệu nghi ngờ thai suy.
Tình trạng nước ối: Xác nhận ối còn hay vỡ. Ghi nhận: "Ối còn"; "Ối vỡ nước trong”; "Ối xanh, ối lẫn phân su" (đánh giá ối xanh nhạt, xanh vừa hay xanh đậm theo ++, +++); hoặc "Ối hồng, ối lẫn máu". "Ối xanh +++" và "Ối hồng" là dấu hiệu báo động. Cần theo dõi sát tim thai trong trường hợp ổi xanh đậm và xử trí theo hướng thai suy. Ối hồng lẫn máu thường gặp trong nhau bong non, mạch máu tiền đạo hoặc vỡ tử cung.
Vị trí ngôi thai: Khám âm đạo ngoài con go tử cung để xác định mốc ngôi thai. Ghi nhận "Chấm trước", "Chẩm sau", hoặc "Chấm ngang". Trong đó, "Chấm sau”, hoặc "Chấm ngang" là dấu hiệu báo động, vì sẽ khó khăn hơn để ngôi thai xoay về chấm vệ.
Bướu huyết thanh: Đánh giá khi khám âm đạo. Ghi nhận từ "O" đến "+", "++","+++". Trong đó "+++" là dấu hiệu báo động. Nếu bướu huyết thanh càng lớn thì đó là dấu hiệu cảnh báo tắc nghẽn.
Chồng khớp: Đánh giá khi khám âm đạo. Ghi nhận:
“O” khi hai đường khớp giữa 2 xương đỉnh của thai hơi cách nhau, đường khớp dễ nhận thấy.
“+” khi hai xương đỉnh giáp sát vào nhau, phát hiện khó hơn.
“++” khi hai xương đỉnh chờm lên nhau nhưng còn nhẹ nhàng tách ra được.
“+++” khi hai xương đỉnh chòm lên nhau nhưng không tách ra được.
Trong đó, "+++" là dấu hiệu báo động, cho thấy có bất tương xứng giữa tiểu khung mẹ và kích cỡ thai nhi.
Mục 4: Tình trạng mẹ, bao gồm:
Nhịp tim mẹ: Đếm mạnh mẹ tối thiểu trong vòng 1 phút. Nếu < 60 hoặc ≥ 120 l/ph là dấu hiệu báo động. Mạch mẹ nhanh có thể do mất nước, đau, sốt, hoặc đang chảy máu. Mạch chậm có thể do sử dụng thuốc, nằm ngửa, đau, hoặc bệnh lý tim.
Huyết áp tâm thu: Do huyết áp (mmHg) ở tư thế ngồi. Nếu < 80 hoặc ≥ 140 mmHg là dấu hiệu bảo động. Huyết áp thấp là dấu hiệu của sốc mất máu, sốc nhiễm trùng, hoặc chảy máu kín đáo. Huyết áp 140 mmHg là biểu hiện của tăng huyết áp (cần làm thêm một số đánh giá).
Huyết áp tâm trương: Đo huyết áp (mmHg) ở tư thế ngồi. Nếu ≥ 90 mmHg là dấu hiệu báo động, biểu hiện của tăng huyết áp.
Thân nhiệt: đo nhiệt độ ở nách (độ C). Nếu < 35,0°C hoặc ≥ 37,5 C là dấu hiệu báo động.
Nước tiểu: Kiểm tra về protein niệu (P), acetone niệu (A) bằng que thử nước tiểu. Ghi nhận " âm tính", "Vết", "+", "++", "+++", hoặc "++++". Nếu từ P++, A++ trở lên thì báo động. Protein niệu có thể là dấu hiệu của tiền sản giật, nhiễm trùng đường tiểu, thiếu máu nặng, hoặc bệnh thận, bệnh tim chưa được chẩn đoán. Ceton niệu có thể là dấu hiệu của mất nước (nôn hoặc ỉa chảy), chuyển dạ kéo dài, hoặc bệnh đái tháo đường chưa được chẩn đoán.
Mục 5: Diễn tiến chuyển dạ, bao gồm:
Cơn co tử cung: Đếm số cơn co tử cung trong mỗi 10 phút. Nếu ≤ 2 hoặc > 5 cơn co tử cung là dấu hiệu báo động. Nếu con có không hữu hiệu thì chứng tỏ tử cung hoạt động kém. Còn nếu co liên tục, con co dày thì có thể là do chuyển dạ tắc nghẽn.
Biên độ cơn co tử cung: Thời gian mỗi cơn co tử cung (giây). Nếu < 20 hoặc > 60 giây là dấu hiệu báo động. Cơn co ngắn quá có thể do hoạt động tử cung kém. Còn nếu nhiều hơn 5 cơn co trong 10 phút hoặc co liên tục thì có thể do chuyển dạ tắc nghẽn hoặc có tình trạng tăng kích thích.
Cổ tử cung: Đánh giá khi khám âm đạo, không nên khám khi có cơn co tử cung. Ghi nhận độ mở cổ tử cung ứng với thời gian khám lúc nào thì đánh dấu "X" tại ô tương ủng, nếu ở giai đoạn II thì thêm chữ "S" để biểu thị bắt đầu sổ thai.
Ngưỡng báo động trong giai đoạn 1 gồm 5cm ≥ 6 giờ, 6cm ≥ 5 giờ, 7cm ≥ 3 giờ, 8cm ≥ 2.5 giờ, 9cm ≥ 4 giờ.
Ngưỡng báo động trong giai đoạn II gồm ≥ 3 giờ ở thai con so, ≥ 2 giờ ở thai con rạ.
Độ xuống của đầu: Đánh giá bằng đặt bàn tay trên xương về. Được ký hiệu bằng hình tròn O với quy định Cao: ghi ở dòng ngang số 5, Chúc: ghi ở dòng ngang số 4, Chặt: ghi ở dòng ngang số 1, Lọt cao: ghi ở dòng ngang số 2, Lọt vừa (hay trung Bình): ghi ở dòng ngang số 1 và Lọt thấp: ghi ở dùng ngang số 0. Không có ngưỡng báo động.

Mục 6: Sử dụng thuốc, bao gồm:
Oxytocin: Đánh giá có dùng Oxytocin không? Ghi nhận:
Không dùng oxytocin: "Không".
Nếu chỉ định oxytocin thì ghi nhận số đơn vị (U/L) hoặc số giọt (giọt/phút).
Nếu dùng oxytoxin thi ghi nhận liều lượng mỗi 60 phút.
Thuốc: Đã dùng thuốc gì chưa? Ghi nhận:
Không dùng thuốc "Không".
Nếu có chỉ định dùng thuốc thì ghi nhận tên, liều lượng và đường dùng
Dịch truyền: Có truyền dịch không? Ghi nhận:
"Có"
“Không”: Không khuyến cáo truyền dịch thường quy, các trường hợp chuyển dạ nguy cơ thấp nên tư vấn sản phụ bổ sung địch bằng đường uống.
Mục 7: Người bệnh tham gia quyết định, bao gồm:
Đánh giá: Ghi nhận lại các đánh giá tổng thể liên quan đến theo đổi chuyển dạ.
Kế hoạch hành động: Ghi nhận kế hoạch hành động sau khi đánh giá, ví dụ:
Tiếp tục theo dõi.
Chỉ định thêm xét nghiệm chẩn đoán.
Giúp sinh bằng truyền oxytocin.
Các thủ thuật, như bấm ối.
Sinh hỗ trợ bằng giác hút hay forceps.
Mổ lấy thai.
Xem xét cho sản phụ tham gia thảo luận và đưa ra quyết định.
Sau mỗi lần đánh giá sức khỏe mẹ - thai, ghi nhận lại thảo luận với bệnh nhân.
Trong quá trình theo dõi và ghi nhận thông tin chuyển dạ theo trục “Thời gian, nhân viên y tế sẽ đóng thời đối chiếu các yếu tố bất thường theo ngưỡng "Báo động".
Thái độ xử trí theo từng mục của biểu đồ chuyển dạ mới:
Mục 2: Chăm sóc hỗ trợ
Nếu không có người thân đi cùng thì nên tư vấn cho sản phụ tìm thêm một người thân để hỗ trợ, động viên.
Nếu chưa được giảm đau, thì tư vấn cho sản phụ một số lựa chọn về giảm đau, tùy thuộc mong muốn của sản phụ, loại hình giảm đau sẵn có và kinh nghiệm của nhân viên y tế.
Nếu không uống nước, thì động viên sản phụ nên uống nước vừa đủ trong khi chuyển dạ.
Động viên sản phụ đi lại nhẹ nhàng trong giai đoạn I của chuyển dạ.
Mục 3: Tình trạng thai:
Nếu tim thai < 110 hoặc ≥ 160 l/ph thì yêu cầu sản phụ thử nằm nghiêng trái rồi theo dõi tiếp. Đây có thể là dấu hiệu của thai suy.
Nếu có nhịp giảm muộn hoặc nhịp giảm kéo dài, yêu cầu sản phụ nằm nghiêng trái và theo dõi sát tìm thai, đồng thời gọi hỗ trợ. Đây là một biểu hiện gợi ý thai suy.
Nếu ối hồng lẫn máu hoặc ối xanh đậm, thì phải hỗ trợ và xử trí theo từng nguyên nhân (nhau bong non, mạch máu tiền đạo, vô tử cung).
Nếu ở kiểu thể chấm sau hoặc chấm ngang thì báo hỗ trợ và nên xử trí theo hưởng ngôi thai bất thường.
Nếu bướu huyết thanh và chồng khớp "+++" thì phải hỗ trợ, khám âm đạo để phát hiện các nguyên nhân gây tắc nghẽn.
Mục 4: Tình trạng mẹ:
Nếu mạch mẹ < 60 hoặc ≥ 120 l/ph, thì báo hỗ trợ và đánh giá các nguyên nhân gây mạch chậm (thuốc, nằm ngửa, bệnh tim,...), hoặc mạnh nhanh (sốt, mất nước,...).
Nếu huyết áp tâm thu < 80 hoặc ≥ 140 mmHg thì báo hỗ trợ và tìm nguyên nhân gây tụt huyết áp (sốc mất máu, sốc nhiễm trùng...), hoặc tăng huyết áp.
Nếu huyết áp tâm trương ≥ 90 mmHg thì báo hỗ trợ và tìm nguyên nhân gây tăng huyết áp.
Nếu thân nhiệt <3 5,0 C hoặc ≥ 37.5°C thì phải hỗ trợ.
Nếu nước có P++ thì báo hỗ trợ và tìm nguyên nhân để xử trí, như tiền sản giật, nhiễm trùng đường tiểu... Tương tự, nếu ghi nhận A++ thì cũng báo hỗ trợ, tình trạng này có thể do mất nước vì nôn hay ỉa chảy.
Mục 5: Diễn tiến chuyển dạ
Hiện nay, nhiều bằng chứng cho thấy tốc độ mở cổ tử cung chậm hơn làm/giờ vẫn có thể sinh đường âm đạo ở hầu hết các sản phụ, mà không đi kèm với các kết cục bất lợi. Chuyển dạ bất thường khi thời gian để cổ tử cung mở thêm vượt quá ngưỡng "Báo động" (có giá trị tham chiếu), nghĩa là cổ tử cung không tiến triển.
Không có ngưỡng tham chiếu đối với độ xuống của đầu, rất khác nhau giữa các sản phụ.
Tóm lại, trong khi theo dõi có thể xảy ra một số bất thường, xử trí từng trường hợp cụ thể
Thai suy: phải tiến hành hồi sức thai ngày, khám âm đạo để loại trù sa dây rốn và phát hiện các nguyên nhân gây suy thai. Nếu hồi sức không kết quả thì mổ lấy thai, trừ khi ngồi đã lọt thap có điều kiện sinh nhanh đường âm đạo.
Nếu màng ối đã vỡ thì phải đánh giá màu sắc và lượng nước ối chảy ra để có thái độ vị trí tiếp. Nếu đi vỡ 1 giờ thì phải dùng kháng sinh.
Chảy máu: tìm vị trí chảy máu, màu sắc và lượng máu.
.jpg)
7 TÀI LIỆU THAM KHẢO
1. Bộ Y tế (2016),"Các yếu tố tiên lượng cuộc đẻ", Hướng dẫn quốc gia về các dịch vụ chǎm sóc sức khỏe sinh sản, tr.56-57.
2.NICE guidance Intrapartum care for healthy women and babies (CG190), 2017.
3.Queensland Clinical Guidelines, NORMAL BIRTH, 2018.
4. Wright A, Nassar AH, Visser G, Ramasauskaite D, Theron G, Motherhood ftFS, et al. FIGO good clinical practice paper: management of the second stage of labor. International Journal of Gynecology & Obstetrics. 2021;152(2):172-81.
5. Thornton JM, Browne B, Ramphul M. Mechanisms and management of normal labor. Obstetrics, Gynaecology & Reproductive Medicine. 2020;30(3):84-90.
6. Lee L, Dy J, Azzam H. Management of Spontaneous Labour at Term in Healthy Women. Journal of Obstetrics and Gynaecology Canada. 2016;38(9):843-65.
7. Bộ môn Phụ sản - Trường Đại học Y - Dược, Đại học Huế. Ghi biểu đồ theo dõi chuyển dạ. Kỹ năng thực hành sản khoa, Nhà xuất bản Y học, 2016.
8. Bộ Y tế. Biểu đồ chuyển dạ. Hướng dẫn quốc gia về các dịch vụ chăm sóc sức khỏe sinh sản, 2016.
9. Robert C., Alice C., Alice R.G. et al. Intrapartum Care. Beckmann and Ling's Obstetrics and Gynecology, 8e, 2019.
10. Cunningham FG, Leveno KJ, Bloom SL, Dashe JS, Hoffman BL, Casey BM, et al. Normal Labor. Williams Obstetrics, 25e. New York, NY: McGraw-Hill Education; 2018.
11. World Health Organization maternal health and safe motherhood p. World Health Organization partograph in management of labor. The Lancet. 1994;343(8910):1399-404.
12. World Health O. WHO labor care guide: user's manual. Geneva: World Health Organization, 2020.
13. World Health O, United Nations Population F, United Nations Children's F. Managing complications in pregnancy and childbirth: a guide for midwives and doctors. 2nd ed. Geneva: World Health Organization, 2017.

