Thông khí bằng tay trước khi nhập viện: Tuyên bố về vị trí và tài liệu nguồn của NAEMSP

Trungtamthuoc.com - Thông khí bằng tay là cách sử dụng thiết bị túi tự phồng kết hợp với mặt nạ mặt hoặc đường thở xâm lấn là kỹ năng quản lý đường thở cơ bản cho bác sĩ lâm sàng. Vậy thông khí bằng tay cho bệnh nhân trước viện như thế nào là hiệu quả và an toàn?
Bản dịch của Bác sĩ Đặng Thanh Tuấn – Bệnh viện Nhi Đồng 1
Tải PDF bản dịch TẠI ĐÂY
1 Tóm tắt
Thông khí bằng tay bằng cách sử dụng thiết bị túi tự phồng (self-inflating bag device) kết hợp với mặt nạ mặt (facemask) (túi-van-mặt nạ [bag-valve- mask], hoặc thông khí BVM) hoặc đường thở xâm lấn (thiết bị túi -van hoặc thông khí BVD) là kỹ năng quản lý đường thở cơ bản cho tất cả các bác sĩ lâm sàng của Dịch vụ Y tế Khẩn cấp (Emergency Medical Services - EMS). Việc cung cấp hệ thống thông khí bằng tay là một thách thức. Một số chiến lược và công nghệ bổ sung có thể làm tăng hiệu quả của thông khí bằng tay.
NAEMSP khuyến nghị:
• Tất cả các bác sĩ lâm sàng EMS phải thành thạo thông khí túi-van-mặt nạ.
• Thông khí BVM nên được thực hiện bằng kỹ thuật hai người bất cứ khi nào khả thi.
• Các bác sĩ lâm sàng của EMS nên sử dụng các kỹ thuật và công cụ hỗ trợ có sẵn để đạt được độ kín của mặt nạ tối ưu, cải thiện độ thông thoáng của đường thở, tối ưu hóa việc cung cấp tần số, thể tích khí lưu thông và áp lực chính xác trong quá trình thông khí bằng tay và cho phép đánh giá liên tục hiệu quả thông khí bằng tay.
2 Giới thiệu
Thông khí bằng tay bao gồm việc cung cấp thông khí áp lực dương bằng cách sử dụng thiết bị túi tự phồng gắn vào mặt nạ (túi-van-mặt nạ hoặc BVM) hoặc thiết bị đường thở xâm lấn (thiết bị van-túi hoặc BVD) như đường thở trên thanh quản (supraglottic airway - SGA) hoặc ống nội khí quản. Thông khí bằng tay là một kỹ năng đầy thách thức, đặc biệt khi được thực hiện qua BVM do khó duy trì độ kín thích hợp giữa mặt bệnh nhân và mặt nạ. Mặc dù thông khí BVM thường được coi là “cơ bản”, các bác sĩ lâm sàng của Dịch vụ Y tế Khẩn cấp (EMS) phải đào tạo để đạt được năng lực.
3 Tầm quan trọng của việc thành thạo BVM
Tất cả bác sĩ lâm sàng EMS phải thành thạo về thông khí túi-van-mặt nạ.
Thông khí BVM là kỹ năng hồi sức cơ bản và là phương pháp chính để cung cấp thông khí hỗ trợ cho bệnh nhân suy hô hấp (1). Ngoài ra, các kỹ thuật quản lý đường thở tiên tiến như đặt nội khí quản (endotracheal intubation - ETI) hoặc đặt SGA có thể khó hoặc không thể thực hiện được trong một số tình huống chọn lọc (2). Hai thử nghiệm lâm sàng tiền sử gần đây của Wang và cộng sự và Benger và cộng sự đã chứng minh tỷ lệ thất bại khi đặt nội khí quản lên tới 44% trường hợp (3,4). Tỷ lệ thành công khi đặt SGA cao hơn, nhưng vẫn không phải 100% (4-6). Do đó, ngay cả khi được đào tạo về cách đặt đường thở nâng cao, các bác sĩ lâm sàng của EMS phải có kỹ năng thông khí BVM (2,7).
Thông khí BVM đóng một vai trò bổ trợ quan trọng khi nó được sử dụng để ổn định ban đầu và tiền oxygen hóa (preoxygenation) trong khi bác sĩ lâm sàng EMS chuẩn bị cho việc đặt đường thở nâng cao (advanced airway) và cả khi được sử dụng để tái oxygen hỏa (re-oxygenate) cho bệnh nhân giữa các lần đặt đường thở nâng cao. Sau khi đặt ống nội khí quản hoặc đặt SGA, bác sĩ lâm sàng EMS phải tiếp tục thông khí bằng kỹ thuật BVD cho đến khi có thể gắn đường thở xâm lấn vào máy thở cơ học.
Do vai trò quan trọng của nó trong hồi sức, các bác sĩ lâm sàng EMS phải có kỹ năng BVM đặc biệt. Mặc dù được coi là kỹ năng 'cơ bản', BVM đang thách thức ít nhất 15% bệnh nhân (2,8-12). Mặt nạ bịt kín không đủ và khả năng cản trở không khí vào hoặc ra khỏi phối quá mức đều có thể góp phần gây khó khăn cho việc thông khí BVM. Langeron và cộng sự phát hiện ra rằng độ tuổi trên 55, chỉ số khối cơ thể lớn hơn 26 kg/m², thiếu răng, có râu và có tiền sử ngáy có liên quan đến thông khí BVM khó khăn (8). Kheterpal và cộng sự đã xác nhận các tiêu chí tương tự trong nhóm hơn 20.000 trường hợp sử dụng BVM của họ (13). Hơn nữa, thông khí BVM khó phổ biến hơn ở những bệnh nhân khỏ đặt nội khí quản (2,8,11,14). Ngoài các yếu tố dựa trên bệnh nhân này, môi trường EMS còn đưa ra những thách thức khác khiến BVM gặp khó khăn bao gồm: nguồn nhân lực hạn chế, nhu cầu bác sĩ lâm sàng của EMS cung cấp dịch vụ chăm sóc trong môi trường dưới mức tối ưu cũng như những thách thức về định vị bệnh nhân và người cứu hộ.
Các bác sĩ lâm sàng của EMS phải được đào tạo và có nguồn lực để đạt được trình độ năng lực cao nhất về thông khí BVM. Hiệp hội Tim mạch Hoa Kỳ (American Heart Association - AHA) công nhận răng "thông khí qua túi-van-mặt nạ là một kỹ năng đầy thách thức đòi hỏi phải thực hành nhiều để thành thạo" (15). Đào tạo ban đầu và liên tục là cần thiết để đảm bào năng lực về thông khí BVM (16-18). Kỹ thuật BVM thích hợp không chỉ phải đạt được độ kín thích hợp của mặt nạ và độ thông thoáng của đường thở mà còn cung cấp thông khí với tần số, thể tích và áp lực chính xác. Đào tạo là điều cần thiết để giảm thiểu hiện tượng tăng thông khi ngoài ý muốn, dẫn đến tăng các biến chứng trong quản lý đường thở, chẳng hạn như trào ngược và hít sặc dịch dạ dày do dạ dày bơm căng và có thể dẫn đến kết quả bệnh nhân tồi tệ hơn (19-23). Bằng cách giảm các biến chứng này, thông khí BVM thích hợp cũng có thể tăng cường thành công với việc đặt đường thở nâng cao, từ đó tối ưu hóa việc quản lý đường thở.
4 Thông khí BVM cho hai người
Thông khí BVM nên được thực hiện bằng kỹ thuật hai người bất cứ khi nào khả thi.
Bất cứ khi nào có thể, các bác sĩ lâm sàng của EMS nên thực hiện thông khí BVM bằng kỹ thuật hai người, với một người cứu hộ giữ kín mặt nạ bằng hai tay và người còn lại quản lý việc bóp bóng. Duy trì độ kín thích hợp trong khi mở đường thở là một trong những khía cạnh khó khăn nhất của thông khí BVM. Môi trường hỗn loạn và không được kiểm soát của các hoạt động hồi sức tại hiện trường có thể khiến việc thông khí BVM bởi một người trở nên khó khăn hơn và làm tăng nhu cầu sửa đổi để cải thiện thành công. Kỹ thuật BVM hai người đảm bảo rằng một người vận hành có thể duy trì việc giữ mặt nạ bằng hai tay, giúp tăng thể tích khí lưu thông trung bình được cung cấp cho cả bệnh nhân người lớn và trẻ em (24-30). Bằng chứng sâu hơn về tầm quan trọng của việc cầm mặt nạ bằng hai tay được cung cấp bởi Elling và Politis, người đã chứng minh rằng hơn một nửa số bác sĩ lâm sàng của EMS không thể cung cấp thông khí hiệu quả khi chỉ vận hành BVM và việc giữ bằng hai tay với mặt nạ sử dụng BVM khít kín tốt hơn với giữ mặt nạ bằng một tay (31). Nhiều nghiên cứu trong phòng mổ và mô phỏng minh họa sự khó khăn của thông khí BVM được thực hiện bởi một bác sĩ lâm sàng, cũng như tính ưu việt của kỹ thuật hai người trong việc cung cấp thể tích khí lưu thông ổn định (24-29). Hess và Baran nhận thấy thể tích khí lưu thông được thực hiện bởi một người ít hơn một nửa so với kỹ thuật thông khí bằng BVM, miệng-miệng hoặc miệng-mặt nạ dành cho hai người (24). Trong một ca hồi sức ngừng tim mô phỏng với hai bác sĩ lâm sàng EMS, Gerber và cộng sự nhận thấy chất lượng CPR được cải thiện và thể tích khí lưu thông cao hơn gần với phạm vi mục tiêu hơn bằng cách sử dụng thông khi bằng tay cho hai người, trong đó một người cứu hộ giữ mặt nạ bịt kín bằng hai tay và người cấp cứu còn lại thực hiện ép ngực và bóp bóng trong thời gian tạm dừng để thông khí (27).
5 Kỹ thuật cải thiện thông khí bằng tay
Các bác sĩ lâm sàng EMS nên sử dụng các kỹ thuật và công cụ hỗ trợ có sẵn để đạt được độ kín mặt nạ tối ưu, cải thiện độ thông thoáng của đường thở, tối ưu hóa việc cung cấp tần số, thể tích khí lưu thông và áp lực chính xác trong quá trình thông khí bằng tay và cho phép đánh giá liên tục hiệu quả thông khí bằng tay.
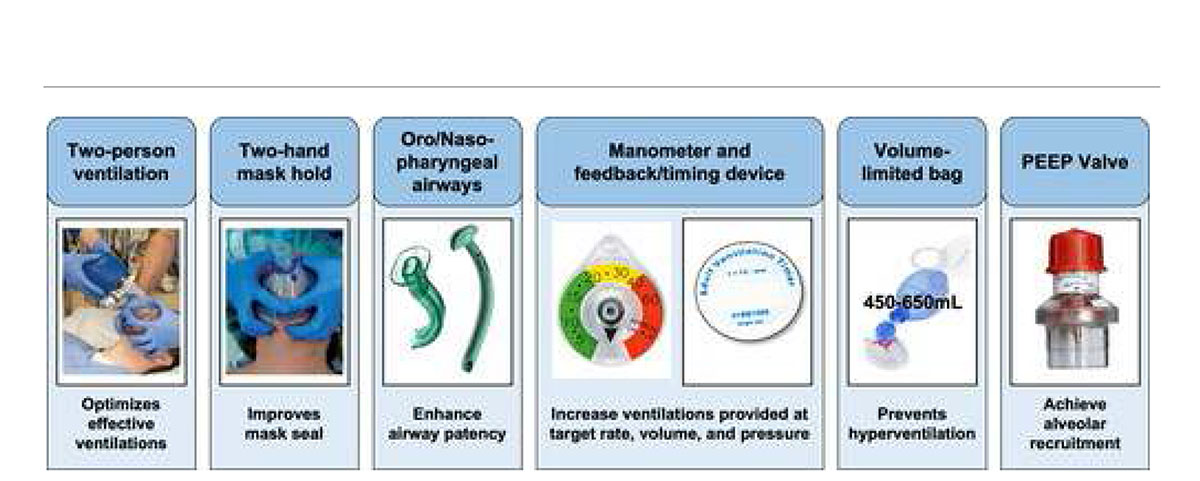
Do tỉnh phức tạp của nó, các bác sĩ lâm sàng EMS nên sử dụng tất cả các phương thức có sẵn để tối ưu hóa việc bịt kín mặt nạ, cải thiện độ thông thoáng của đường thở cũng như kiểm soát tốc độ, thể tích và áp lực của thông khi bằng tay. Hình 1 tóm tắt những yếu tố này.
5.1 Giữ mặt nạ khít kín
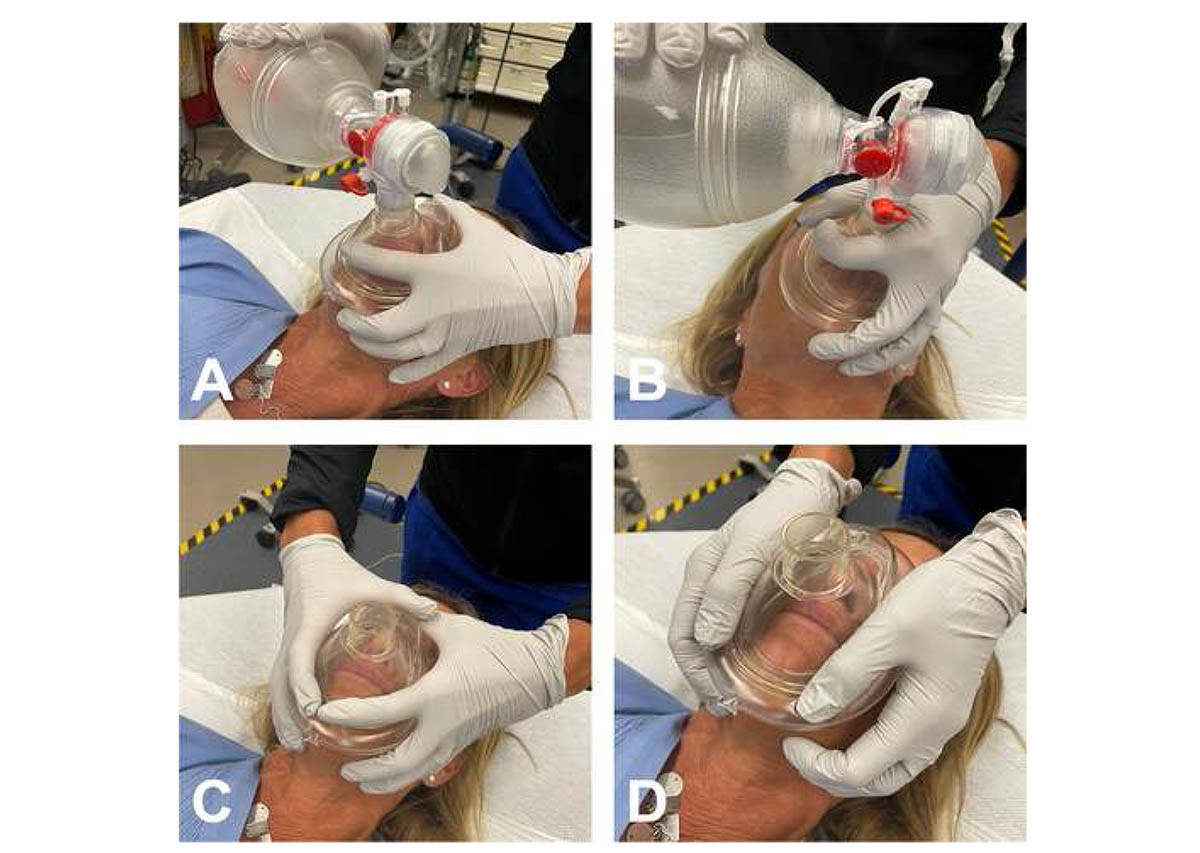
Sử dụng khả năng giữ mặt nạ bằng hai tay tốt hơn kỹ thuật bằng một tay và là cách tốt nhất để tối ưu hóa việc giữ mặt nạ (28-30). Kỹ thuật BVM cổ điển bao gồm việc giữ mặt nạ lên mặt bằng ngón tay của người cứu hộ theo kiểu "EC". Tuy nhiên, một kỹ thuật sử dụng hai tay thay thế sử dụng phần gò bàn tay để giữ mặt nạ. Mặc dù là vấn đề sở thích cá nhân, nhưng kỹ thuật sử dụng phần gò bàn tay có thể có lợi cho những người có bàn tay nhỏ hơn hoặc ở những bệnh nhân gặp khó khăn trong việc đạt được mức độ kín phù hợp. Gerstein và cộng sự nhận thấy sử dụng phần gò bàn tay bằng hai tay vượt trội hơn so với kỹ thuật EC ở những người mới sử dụng (32). Otten và cộng sự phát hiện ra rằng phụ nữ đạt được khả năng bịt kín tốt hơn bằng cách giữ với phần gò bàn tay bằng hai tay, sự khác biệt có thể liên quan đến kích thước bàn tay của người cứu hộ so với mặt nạ (30). Soleimanpour đã chứng minh khả năng thông khi thành công bằng cách sử dụng kết hợp cả hai phương pháp giữ (33).
Với thực tế hoạt động của EMS, chỉ có một người cứu hộ duy nhất có thể có mặt tại hiện trường để cung cấp hệ thống thông khí. Uhm và Kim đã đánh giá tác động của các biến thể của kỹ thuật cầm EC bằng một tay và nhận thấy rằng khoảng cách giữa các ngón tay tạo thành phần “C” của tay cầm mặt nạ càng dài thì lớp đệm mặt nạ càng chắc, áp lực cực đại càng cao và thể tích khí lưu thông được cung cấp càng cao (34). Umesh và cộng sự đề xuất một cách giữ EO thay thế trên mặt nạ truyền thống, trong đó người vận hành bao quanh cổ mặt nạ bằng hai ngón tay đầu tiên và các ngón còn lại giúp nâng cầm. Các tác giả nhận thấy độ kín của mặt nạ được cải thiện khi sử dụng kỹ thuật này so với khả năng giữ mặt nạ EC trong cả nghiên cứu về người mẫu và nghiên cứu chéo mù ngẫu nhiên trong phòng phẫu thuật (35,36). Soleimanpour cũng nhận thấy kỹ thuật EO vượt trội hơn so với những người mới sử dụng (37). Hình 1 minh họa các kỹ thuật cầm mặt nạ bằng một và hai tay khác nhau.
Ngoài kỹ thuật cầm nắm, những cân nhắc khác như chất liệu của mặt nạ có thể ảnh hưởng đến hiệu quả của sự khít kín (38). Một BVM được sửa đổi có tay cầm tích hợp để cho phép một người cứu hộ duy trì việc bịt kín mặt nạ bằng hai tay trong khi đồng thời bóp bóng đã cho thấy những kết quả trái ngược nhau (39,40). Các sửa đổi khác, bao gồm cả việc sử dụng mặt nạ được thiết kế tiện dụng hơn đã được mô tả, tuy nhiên, những mặt nạ này thường không có sẵn trong hệ thống EMS và theo hiểu biết của chúng tôi, chưa được nghiên cứu trong môi trường trước viện cũng như chưa được so sánh trực tiếp với kỹ thuật giữ mặt nạ bằng hai tay (17,41).
Một số bệnh nhân có những thách thức đặc biệt trong việc duy trì độ kín thích hợp để thông khí BVM hiệu quả. Ở những bệnh nhân có râu, khó giữ kín do rò rỉ giữa râu và mặt nạ (8). Althunayyan và cộng sự đã sử dụng gel bôi lên râu để cải thiện thể tích khí lưu thông được cung cấp (trung bình 467 ml so với 283 ml, p <0,01) và số lần thông khí thành công (42). Các nhà nghiên cứu đã đề nghị để lại răng giả ở những bệnh nhân mất răng (8). Golzari và cộng sự nhận thấy rằng việc đặt gạc vào từng khoang má dẫn đến tỷ lệ thông khí thành công cao nhất với BVM ở những bệnh nhân mất răng (43). Mặc dù có khả năng hữu ích nhưng chưa có kỹ thuật nào trong số này được kiểm tra kỹ.
5.2 Sự thông thoáng của đường thở
Tắc nghẽn đường thở thường xảy ra ở bệnh nhân bất tỉnh hoặc hôn mê do giảm trương lực cơ ở cơ hầu và do đó tắc nghẽn ở mức khẩu cái mềm, miệng hầu sau, nắp thanh quản và lưỡi (44,45). Do đó, kỹ thuật BVM cũng liên quan đến việc định vị đồng thời đầu và cổ để mở các cấu trúc đường thở. Các thao tác cơ bản để thiết lập đường thở bao gồm đặt bệnh nhân ở “tư thế hắt hơi" để căn chỉnh ba trục đường thở quan trọng (miệng, thanh quản và hầu). Safar phát hiện ra rằng việc gập cổ đã làm tắc nghẽn đường thở ở 80 bệnh nhân được gây mê và thờ tự nhiên; và tư thể duỗi cổ (ngẩng căm) đạt được sự thông thoáng ở 50% trong nhóm này, trong khi 50% còn lại yêu cầu dịch chuyển hàm dưới ra trước, đặt đường thở miệng-hầu hoặc cả hai để đạt được sự thông thoáng đường thở (46). Boidin cho thấy tắc nghẽn nắp thanh quản là phổ biến và có thể được khắc phục bằng cách dịch chuyển xương móng về phía trước với nâng cao vùng chẩm trong khoảng từ 4 cm đến 8 cm so với nặt phẳng ngang, với việc nghiêng đầu góp phần làm giảm tắc nghẽn ít hơn so với nâng cao vùng chẩm (45).
Đường thở miệng hầu và mũi hầu (oropharyngeal and nasopharyngeal airways) có thể được sử dụng để di chuyển các mô tắc nghẽn. Chúng là những phương tiện hỗ trợ được chấp nhận rộng rãi trong quản lý đường thở, nhưng hiệu quả tương đối và so sánh của chúng chưa được nghiên cứu nghiêm ngặt. Các nghiên cứu của Safar và Boidin, đã xác nhận đường thở mũi hầu đã di chuyển nắp thanh quân tắc nghẽn ở một số bệnh nhân (45,46). Tuy nhiên, các bác sĩ lâm sàng của EMS phải đánh giá cẩn thận tính hiệu quả của thiết bị hỗ trợ đường thở sau khi đặt, vì thiết bị bổ trợ ở vị trí kém hoặc có kích thước không chính xác có khả năng ảnh hưởng tiêu cực đến độ thông thoáng của đường thở. Cå Roberts và Stoneham đều phát hiện ra rằng, nếu đặt quá sâu, đường thở mũi hầu có thể làm dịch chuyển nắp thanh quản, do đó gây ra tắc nghẽn đường thở một cách nghịch lý (47,48). Kim và cộng sự đã đánh giá nhiều loại đường thờ miệng hầu bằng phương pháp nội soi phế quản bằng sợi quang ở nam và nữ trải qua các thủ thuật phẫu thuật thông thường và nhận thấy rằng kích thước đường thở miệng hầu tối ưu được xác định bằng đầu của thiết bị được đặt gần nhưng không chạm vào nắp thanh quản; các thiết bị quá lớn có thể đi qua nắp thanh quản và có thể dẫn đến tổn thương đường thở (49). Bất chấp những vấn đề tiềm ẩn hiếm gặp này, do những thách thức cổ hữu trong việc cung cấp thông khí BVM hiệu quả, việc sử dụng thường xuyên một hoặc nhiều biện pháp hỗ trợ này là cách thực hành tốt. Trong một đánh giá hồi cứu về một nhóm nhỏ các trường hợp ngừng tìm trong bệnh viện tại một bệnh viện giảng dạy của Nhật Bản, Yamada và cộng sự phát hiện ra rằng thông khí BVM được thực hiện với thiết bị hỗ trợ đường thở có liên quan đến kết quả thần kinh tốt, được định nghĩa là phân loại hiệu suất não (cerebral performance category - CPC) là 1, (OR 3,52, 95% CI 1,07-11,5), nhưng các kỹ thuật quản lý đường thở khác chỉ bao gồm BVM và ETI thì không đạt (50).
5.3 Tần số và thể tích
Cả hai chiến lược thông khi bằng tay của BVM và BVD đều yêu cầu bác sĩ lâm sàng EMS cung cấp thông khí bằng tay ở tần số và thể tích thích hợp cho tình trạng lâm sàng của bệnh nhân. Những phiền nhiễu trong môi trường trước khi nhập viện có thể khiến bác sĩ lâm sàng EMS không chú ý đến việc cung cấp thông khí bằng tay chất lượng cao, dẫn đến tình trạng tăng thông khi vô tình. Cả thông khí quá mức và thông khí không đủ đều có thể gây bất lợi cho kết quả của bệnh nhân (51). Hướng dẫn của AHA khuyến nghị tần số thông khí ở người lớn là 10 nhịp thở mỗi phút với thể tích khí lưu thông là 500-600 mL và tần số thở ở trẻ em là 20-30 nhịp thờ mỗi phút (không có khuyến nghị về thể tích khi lưu thông dành riêng cho trẻ em), đồng thời nhấn mạnh cụ thể nhu cầu để tránh thông khí quá mức (52). Các nguồn khác khuyến nghị thể tích khí lưu thông ở trẻ em là 6-7 ml/kg, mặc dù khó có thể cung cấp thể tích được tính toán cụ thể này bằng bóng giúp thở (53). Thật không may, sử dụng phương pháp nhìn độ nâng ngực không phải là một phương pháp hiệu quả để đánh giá việc cung cấp đủ thể tích khí lưu thông trong quá trình thông khí bằng tay cho bệnh nhi (54).
Một số nghiên cứu đã chứng minh rằng EMS và các bác sĩ lâm sàng tại bệnh viện thông khí cho bệnh nhân theo cách bằng tay với tỷ lệ lên tới 50 lần thông khí mỗi phút (19,20,31,55-60). Trong một nghiên cứu của Scott và cộng sự chỉ 42,3% bác sĩ lâm sàng cung cấp thể tích khí lưu thông ở mục tiêu 5-8 ml/kg trọng lượng cơ thể lý tưởng và phần lớn những người tham gia vượt quá 20% mức biển thiên giữa các nhịp thở (61). Có những tác động sinh lý có hại của việc tăng thông khí bao gồm tăng áp lực trong lồng ngực, giảm lưu lượng máu não, suy giảm áp lực tưới máu mạch vành, chấn thương khi áp và bơm hơi dạ dày làm tăng nguy cơ hít sặc (20,23,62). Những tác động có hại này đã được chứng minh là làm tăng tỷ lệ mắc bệnh và tử vong, đặc biệt đối với những bệnh nhân bị ngừng tim và chấn thương sọ não (19,20,63).
5.4 Thiết bị đo thời gian và phản hồi
Một số nghiên cứu đã đánh giá xem việc sử dụng máy đếm nhịp, nhịp hoặc thiết bị phản hồi có thể ngăn ngừa tình trạng tăng thông khí vô ý trong môi trường mô phỏng hay không. Mặc dù không được đề cập trong các hướng dẫn gần đây nhất của AHA, nhưng trước đây AHA đã lưu ý “bằng chứng gián tiếp cho thấy việc theo dõi nhịp thở bằng thiết bị phản hồi theo thời gian thực có hiệu quả trong việc tránh tình trạng tăng thông khí và đạt được tần số thông khí gần hơn với giá trị khuyến nghị" (64). Máy đếm nhịp bao gồm những máy có lời nhắc bằng giọng nói đã cải thiện việc đạt được mục tiêu thông khí, trong khi việc định thời gian bằng hình ảnh không ảnh hưởng đến tần số (65-67). Việc sử dụng các lời nhắc trực quan kết hợp với phản hồi trực quan theo thời gian thực cùng với cảnh báo rò rì mặt nạ và tỷ lệ đã cải thiện việc tuân thủ các mục tiêu thông khí (68)
5.5 Kích thước bóng giúp thở
Wenzel và cộng sự đã chứng minh sự giảm đáng kể về thể tích bơm vào dạ dày khi so sánh thông khí bằng tay cho người lớn bằng cách sử dụng BVM ở trẻ em và BVM ở người lớn trong mô hình băng ghế dự bị (69). Các nghiên cứu bổ sung của Doerges và cộng sự, Siegler và cộng sự, Dafilou và cộng sự, và Nehme & Boyle cũng ủng hộ việc sử dụng bóng dành cho trẻ em, những loại bóng thường cung cấp thể tích 450-650 mL. (tổng thể tích bóng giúp thở là 500-1000 mL), để cung cấp thông khí bằng tay cho bệnh nhân người lớn nhằm đạt được thể tích khí lưu thông ổn định hơn trong phạm vì mục tiêu (70-73). Hơn nữa, các nghiên cứu của Kroll và Zweiker đã đánh giá kỹ thuật bóp bóng và ảnh hưởng của nó lên thể tích khí lưu thông được cung cấp trong quá trình thông khí bằng tay; giảm số ngón tay dùng để bóp bóng tăng tỷ lệ thông khi được cung cấp ở thể tích mục tiêu (74,75). Các đánh giá về thể tích bỏng lý tưởng cho thông khí bằng tay ở trẻ em vẫn chưa được công bố.
5.6 Áp lực, áp kế và PEEP
Bóng giúp thở tiêu chuẩn có thể khuyến khích lưu lượng tối đa và áp lực hít vào tối đa (PIP) quá mức, và do đó làm tăng nguy cơ bơm căng dạ dày cũng như chấn thương khí áp (76). Wenzel và cộng sự đã sử dụng một mô hình manikin có trương lực cơ vòng thực quản thay đổi để chứng minh mối liên quan giữa thể tích khí lưu thông lớn hơn và thể tích bơm vào dạ dày lớn hơn (69). Trong một trường hợp ngừng tìm mô phỏng, Lacerda và cộng sự lưu ý rằng áp kế trên bóng giúp thở có liên quan đến việc kiểm soát PIP tốt hơn (77). Nhiều nhà điều tra đã chứng minh rằng việc sử dụng bóng giúp thở tự bơm phồng “thông minh” làm giảm đáng kể lưu lượng khí hít vào, PIP và thể tích bơm vào dạ dày (78-80). Các bóng có kích thước nhỏ hơn cũng đã được chứng minh là cải thiện việc tuân thủ các mục tiêu PIP bên cạnh việc cải thiện thể tích mục tiêu (71,73).
Áp lực dương cuối thì thở ra (PEEP) có thể cải thiện quá trình oxygen hóa và cũng có thể làm giảm xẹp phổi (62,81). PEEP cũng có thể làm tăng áp lực trong lồng ngực, tác động tiêu cực đến tuần hoàn thông qua việc giảm hồi lưu tĩnh mạch và tăng hậu tải thất phải, tuy nhiên trong hầu hết các trường hợp, lợi ích của PEEP được kiểm soát dường như lớn hơn tác hại (82). Miễn là các bác sĩ lâm sàng duy trì độ kín mặt nạ tốt bằng BVM hoặc đang thực hiện thông khi BVD, PEEP có thể được cung cấp bằng cách gắn van điều chỉnh có bán trên thị trường vào bóng giúp thở tiêu chuẩn. Van PEEP nên được cung cấp cho các bác sĩ lâm sàng EMS như một phần của chiến lược quản lý đường thở tổng thể.
5.7 Đánh giá chất lượng thông khí
Mặc dù việc đánh giá liên tục về hiệu quả của thông khí bằng tay là cần thiết nhưng hiện tại có rất ít phương pháp được xác nhận trước khi nhập viện để xác minh chất lượng thông khí. Đánh giá chính xác thể tích và tần số thông khí đòi hỏi phải sử dụng một mạch kín với thiết bị cảm biến thích hợp, ví dụ như máy đo phế dung kế. Tuy nhiên, hiện tại không có thiết bị di động nào phù hợp để sử dụng trước khi đến bệnh viện. Trong môi trường tiền bệnh viện, việc duy trì độ kín mặt nạ cần thiết để đạt được mạch kín cũng khó khăn. Ngoài ra, phải ứng dụng công nghệ cảm biến vào thiết bị BVM; đây hiện không phải là thông lệ thường lệ đối với EMS.
Trong trường hợp không có công nghệ phù hợp, các biện pháp chủ quan và khách quan thường được sử dụng làm đại diện cho chất lượng thông khí. Ví dụ, khám lâm sàng (quan sát lồng ngực nhỏ lên và nghe âm phổi) thường được dạy như phương pháp cơ bản để xác minh việc cung cấp thông khí. Tuy nhiên, chỉ có dữ liệu hạn chế mô tả tính chính xác của khám lâm sàng. Âm phổi có thể khó đánh giá cao trong môi trường trường không được kiểm soát, đặc biệt là khi ép ngực. Ở trẻ sơ sinh, Pouton và cộng sự chứng minh rằng các bác sĩ lâm sàng gặp khó khăn trong việc đánh giá chuyển động của ngực và sự thống nhất giữa ước tính của bác sĩ lâm sàng và thể tích khí lưu thông thở ra do được là kém (83).
Đo độ bão hòa oxy mạch nấy phụ thuộc vào tưới máu và do đó có giá trị hạn chế như một thước đo thông khí bằng tay hiệu quả (84-86). Thật không may, sự khác biệt này không phải lúc nào cũng rõ ràng đối với các bác sĩ lâm sàng EMS và một số bác sĩ lâm sàng có thể dựa quá nhiều vào phép đo độ bão hòa oxy mạch nấy để hướng dẫn kỹ thuật thông khí của họ (87,88). Ví dụ, Mumma và cộng sự phát hiện ra rằng các bác sĩ lâm sảng mới làm quen đã tăng tần số thông khí khi không nhìn thấy giá trị đo độ bão hòa oxy mạch nấy, nhưng các bác sĩ lâm sàng có kinh nghiệm vẫn duy trì tần số thông khí của họ trong cùng điều kiện (89). Hơn nữa, việc ngừng thông khi có thể không được phản ánh bằng độ bão hòa oxy mạch nấy trong tối đa hai phút, khiến nó trở thành một thước đo kém để đánh giá thông khí (90).
Capnography cung cấp phương pháp tốt nhất hiện có để phát hiện thông khí bằng tay. Biên độ được mô tả của dạng sóng capnograph có thể là đại diện hợp lý cho thể tích khí lưu thông thở ra, nhưng hai yếu tố có thể ảnh hưởng đến mối quan hệ này: 1) tưới máu không đầy đủ, trong trường hợp đó mức carbon dioxide thở ra có thể thấp; và 2) mặt nạ bịt kín không đầy đủ, khiến không khí thở ra rò rì xung quanh mặt nạ, làm hỏng cảm biến ETCO2. Một số đánh giá có hệ thống đã kết luận rằng thông khí có thể được cải thiện bằng phản hồi trực tiếp bao gồm cả việc sử dụng capnography (91,92). Vithalani và cộng sự đã thực hiện đánh giá hồi cứu về thông khí bằng tay và nhận thấy rằng các bác sĩ lâm sàng của EMS đã không nhận ra các trường hợp thông khí không hiệu quả; 8,4% nỗ lực cung cấp thông khí bằng tay không được các bác sĩ lâm sàng của EMS công nhận là không hiệu quả nhưng được xác định là không hiệu quả khi xem xét các dạng sóng capnography (93).
6 Nghiên cứu tương lai
Cần có các nghiên cứu bổ sung để chỉ đạo cách đào tạo bác sĩ lâm sàng EMS tốt nhất để đạt được và duy trì năng lực thông khí bằng tay. Các nghiên cứu hiện tại về kỹ thuật giữ mặt nạ và BVM một người so với hai người được giới hạn trong môi trường mô phỏng hoặc phòng phẫu thuật với kết quả của quá trình. Cần có các nghiên cứu để đánh giá kết quả lấy bệnh nhân làm trung tâm trong quá trình hồi sức bệnh nhân thực tế, để xác nhận việc sử dụng ETCO2 như một dấu hiệu đánh giá thông khí có đủ thể tích khí lưu thông và đề tương quan biên độ ETCO2 với thể tích khi lưu thông cụ thể. Cần phải có những đổi mới hơn nữa để cải thiện thông khí bằng tay, bao gồm các thiết bị hướng dẫn bác sĩ lâm sàng EMS cung cấp thông khí bằng tay tối ưu cho từng bệnh nhân. Cần có các công nghệ mới để tạo điều kiện thuận lợi cho việc đo lường chất lượng thông khí và thể tích khí lưu thông theo thời gian thực. Cuối cùng, dữ liệu sơ bộ cho thấy FiO2 được cung cấp bởi các bóng giúp thở tự bơm phồng từ các nhà sản xuất khác nhau là không nhất quán và cần có các nghiên cứu sâu hơn để hiểu tác động của các túi hồi sức khác nhau đối với việc cung cấp oxy trong quá trình thông khí bằng tay (94).
7 Kết luận
Thông khí bằng tay, đặc biệt là sử dụng kỹ thuật BVM, là một kỹ năng cơ bản nhưng đầy thách thức mà tất cả bác sĩ lâm sàng EMS phải thành thạo. Các chiến lược để nâng cao thành công khi sử dụng phương pháp BVM bao gồm sử dụng kỹ thuật hai người, giữ mặt nạ bằng hai tay và các biện pháp hỗ trợ thông thoáng đường thở. Đối với cả hai phương pháp tiếp cận BVM và BVD, nên sử dụng bóng hạn chế thể tích cho bệnh nhân người lớn và sử dụng PEEP cho cả bệnh nhân người lớn và trẻ em, đồng thời sử dụng thiết bị đo thời gian cũng có thể hữu ích. Cần tiếp tục nghiên cứu để xác định các chiến lược nhằm xác nhận một cách khách quan chất lượng của thông khí bằng tay và xác định các chiến lược và công nghệ thông khí bằng tay tối ưu cho cả bệnh nhân người lớn và trẻ em.

