Thiếu máu trong thai kỳ và những biến chứng gặp phải ở mẹ và thai nhi
Nguồn: Giáo trình Sản phụ khoa - Tập 1: Sản khoa.
Đại học Huế - Trường ĐH Y Dược
Đồng chủ biên:
GS.TS. Nguyễn Vũ Quốc Huy,
GS.TS. Cao Ngọc Thành,
PGS.TS. Lê Minh Tâm,
PGS.TS. Trương Thành Vinh,
Cùng nhiều tác giả tham gia biên soạn.
1 ĐẠI CƯƠNG
1.1 Dịch tễ
Theo thống kê của Tổ chức Y tế thế giới, hiện có đến 1/3 dân số trên thế giới bị thiếu máu, tập trung nhiều nhất ở thai phụ, ước khoảng 40 - 45% thai phụ trên thế giới bị thiếu máu, phần lớn tập trung ở các nước đang phát triển.
Tỷ lệ thiếu máu ở phụ nữ có thai và phụ nữ không mang thai cao nhất ở châu Phi (52,8 - 61,3%), riêng thai phụ bị thiếu máu thì vùng Đông Nam Á là nơi có số lượng nhiều nhất với 18,1 triệu người.
Kết quả điều tra tại 6 tỉnh đại diện Việt Nam năm 2006 cho thấy tỷ lệ thiếu máu ở phụ nữ tuổi sinh sinh ở mức trung bình về ý nghĩa sức khỏe cộng đồng (37,6% ở phụ nữ có thai; 26,7% ở phụ nữ không có thai). Tỷ lệ thiếu máu cao nhất ở Bắc Kạn 68,1% và 63,4%, Huế 41,2% và 12%; Hà Nội 36,7% và 25,5%, An Giang 28% và 21,9%, Bắc Ninh 16,2% và 12,2% cho phụ nữ có thai và không có thai. Cũng theo cuộc điều tra này, vùng nội thành có tỷ lệ thiếu máu thấp hơn ngoại thành: 32,5% so với 38,4% ở trẻ em; 29,1% so với 35,4% ở phụ nữ có thai và 20,2% so với 24,7% ở phụ nữ không có thai.
1.2 Định nghĩa thiếu máu
Trị số Hemoglobin (Hb) bình thường ở thai phụ sẽ thay đổi từ 11,5 – 13 g/dL và thiếu máu ở thai phụ được định nghĩa khi nồng độ Hb thấp hơn 11 g/dL và được phân độ như sau:
Thiếu máu | Hb (g/dL) | Het (%) |
Nhẹ | 10 - 10,9 | 34 - 37 |
Trung bình | 7 - 9,999 | 24 - 33 |
Nặng | 4 - 6,9 | 13 - 23 |
Rất nặng | < 4 | < 13 |
1.3 Ảnh hưởng của thiếu máu trên thai kỳ
Thiếu máu gây những hậu quả xấu cho cả mẹ và thai nhi.
1.3.1 Về phía mẹ
Thiếu máu trong thai kỳ có thể gây ảnh hưởng đến thể chất, tâm thần kinh, cho dù thiếu máu nhẹ cũng ảnh hưởng đến sức khỏe, giảm sức đề kháng, mệt mỏi và mất kiểm soát các rối loạn khác, làm ảnh hưởng đến khả năng làm việc. Vì thế, thiếu máu não góp phần một cách trực tiếp hay gián tiếp dẫn đến tỷ lệ tử vong cho bà mẹ ở các nước đang phát triển do suy tim trong thai kỳ, băng huyết sau sinh và nhiễm trùng hậu sản.
Có 3 giai đoạn thiếu máu cần được chẩn đoán là: còn bù, mất bù và suy tuần hoàn. Những phụ nữ bị thiếu máu nhẹ và mãn tính có thể vượt qua thai kỳ và chuyển dạ sinh mà không có bất trắc nào do cơ thể họ thích nghi với tình trạng thiếu máu mãn trước đó.
Thiếu máu trung bình thường làm giảm khả năng làm việc. Mất bù tim xảy ra khi nồng độ Hb dưới 5 g/dL. Cung lượng tim tăng ngay cả lúc nghỉ, thể tích nhát bóp tăng và nhịp tim tăng. Cảm giác đánh trống ngực và khó thở xảy ra ngay cả lúc nghỉ ngơi.
Cơ chế bù trừ không thể ứng đối với nồng độ Hb thấp và chính sự thiếu oxygen gây tình trạng chuyển hóa yếm khí và tích lũy Acid Lactic, dần dần dẫn đến suy tuần hoàn, nếu không điều trị sẽ gây phù phổi cấp và tử vong.
Số lượng bạch cầu lympho T và B sẽ giảm khi nồng độ Hb dưới 11 g/dL. Nồng độ kháng thể suy giảm khi nồng độ Hb giảm. Nhiều nghiên cứu cho thấy tỷ lệ chết do nhiễm trùng tăng lên gấp đôi ở những phụ nữ có nồng độ Hb dưới 8 g/dL. Ngoài ra, có sự liên quan giữa nhiễm trùng niệu không triệu chứng với thiếu máu và thường không đáp ứng với điều trị.
1.3.2 Về phía thai
Sắt được vận chuyển chủ động qua rau thai do nồng độ Hb, sắt huyết thanh và độ bão hòa Transferrin ở thai nhi cao hơn giá trị tương ứng ở mẹ. Thai nhi đạt được nồng độ Hb và sắt huyết thanh bình thường ngay cả khi mẹ bị thiếu máu thiếu sắt (thiếu máu thiếu sắt). Tuy nhiên, dự trữ sắt của thai nhi thấp do đó trẻ sinh ra từ các bà mẹ thiếu máu có nguy cơ cao bị thiếu máu.
Thiếu máu dẫn đến thiếu dinh dưỡng cho thai, làm thai chậm phát triển trong tử cung do suy giảm tuần hoàn rau thai và ảnh hưởng đến hệ tim mạch của thai. Các nghiên cứu cho thấy khi nồng độ Hb mẹ dưới 11 g/dL có liên quan đến tăng tỷ lệ tử vong chu sinh. Tỷ lệ này tăng gấp 2 - 3 lần khi Hb dưới 8 g/dL và 8 - 10 lần khi Hb dưới 5 g/dL. Cân nặng lúc sinh giảm đáng kể do tình trạng suy dinh dưỡng bào thai hay sinh non khi nồng độ Hb trong máu mẹ dưới 8 g/dL.
2 THIẾU MÁU THIẾU SẮT THAI KỲ
2.1 Định nghĩa
Ở thai phụ khi nồng độ Hb < 11 g/dL và Ferritin huyết thanh dưới 12 ng/ml thiếu máu thiếu sắt.
2.2 Nhu cầu sắt
Khi có thai nhu cầu sắt trong cơ thể cũng như folate tăng gấp 6 lần so với lúc chưa mang thai. Do đó, lượng sắt cần thiết ở thai phụ không thể đáp ứng đủ qua của ăn hằng ngày mà chủ yếu nhờ vào lượng sắt dự trữ trong cơ thể trước đó.
Nhu cầu sắt hàng ngày ở một thai phụ có cần nặng khoảng 50 kg
Từ khi có thai đến tuần thứ 20 khoảng 0,7 mg/ngày.
Từ 20 tuần đến 32 tuần khoảng 5 mg/ngày.
≥ 32 tuần khoảng 8 mg/ngày.
Tổng nhu cầu sắt cần thiết trong suốt thai kỳ khoảng 1.000 mg:
Khoảng 300 mg cho thai và 50 mg cho nhau.
Khoảng 250mg mất qua các hoạt động hàng ngày (đây là lượng sắt bị mất đi hàng ngày dù cho người mẹ có bị thiếu máu thiếu sắt hay không).
Khoảng 450mg cần cho việc tạo hồng cầu của cơ thể mẹ.
2.3 Sự hấp thu sắt
Thức ăn vào dạ dày, dưới tác dụng của pepsin trong dịch vị, sắt được tách ra và được giữ nguyên trạng không cho kết tủa thành dạng hydroxide ferric không hòa tan. Vào đến ruột, Fe” được 1 men reductase khử thành Fe2*, sau đó mới được hấp thu. Sắt được hấp thu ở ruột non sẽ kết hợp với globulin tạo thành chất phức hợp transferrin Tỷ lệ sắt hấp thu còn phụ thuộc vào độ bão hòa transferrin. Nếu transferrin kém bão hòa, độ hấp thu sẽ cao, trái lại, nếu transferrin bão hòa cao, tỷ lệ sắt hấp thu sẽ thấp. Trên thực tế, ngay cả ở người bệnh thiếu sắt nặng, lượng sắt hấp thu tối đa chỉ khoảng 5 mg/ngày. Sắt bài tiết khoảng 0,6 mg/ngày, ở phụ nữ thời kỳ kinh nguyệt mất khoảng 2,1 mg/ngày.
Sự hấp thu sắt giảm trong giai đoạn đầu của thai kỳ, cải thiện rõ rệt từ tuần thứ 20, tăng gấp 3 lần khi thai 36 tuần. Mặc dù vậy, nhu cầu sắt của thai kỳ không thể được cung cấp đầy đủ ngay cả với chế độ ăn 2.000 kcal mỗi ngày. Sự thiếu sắt càng ngày càng tăng và vào 3 tháng cuối thai kỳ có thể đến 4 - 5 mg/ngày.
Nguồn cung cấp sắt chủ yếu trong cơ thể là từ thức ăn:
Từ động vật như thịt, cá, trứng, gan, thận,... có nhiều sắt, dễ được hấp thu và sử dụng. Vì vậy, trong chế độ ăn thiếu thành phần từ động vật thường hay bị thiếu máu.
Từ thực vật như rau, đậu, trái cây,... thường chứa lượng sắt thấp và không được hấp thu dễ dàng.
Các loại rau quả chứa nhiều Vitamin C sẽ có tác dụng hỗ trợ hấp thu sắt tốt hơn. Sắt sẽ đình gia tăng hấp thu nếu bữa ăn có cả thức ăn động vật lẫn thực vật, trái cây, đặc biệt là cam, chanh. Ngược lại, sắt bị giảm hấp thu nếu bữa ăn có kèm trà, cà phê (có chất tanin), bia, ngũ cốc (có chất phytate), một số loại rau (có chất Polyphenol). Sự hấp thu sắt trong thực phẩm có thể thay đổi từ 5 - 15%, tức là hàm lượng sắt chứa trong thức ăn tiêu thụ phải lớn hơn 10 lần nhu cầu sắt của cơ thể.
2.4 Sự chuyển hóa sắt trong cơ thể
Sắt là yếu tố cần thiết tạo Hb. Tổng lượng sắt trong cơ thể người nam trung bình khoảng 4 g ở nữ khoảng 2 - 2,5g và chỉ có khoảng 300mg sắt được dự trữ trong cơ thể một người nữ trưởng thành khỏe mạnh. Chu trình chuyển hóa sắt trong cơ thể là một chu trình kín.
Sắt trong cơ thể có 2 dạng sắt heme và sắt không heme.
Sắt Heme: Khoảng 80% sắt trong cơ thể chứa trong hồng cầu, phần còn lại trong myoglobin, cytochrome, catalase, Peroxidase.
Sắt không heme: Ở 2 dạng là sắt vận chuyển và sắt dự trữ.
Sắt vận chuyển: Transferrin vận chuyển sắt đến những cơ quan đích, chủ yếu là những cơ quan tạo hồng cầu và thu hồi sắt giải phóng từ hiện tượng tiêu huyết sinh lý.
Sắt dự trữ dưới 2 dạng: Ferritin và hemosiderin, được dự trữ ở gan, lách và tủy xương. Ferritin hòa tan trong nước, dễ huy động, tuy hàm lượng thấp trong huyết thanh nhưng phản ánh tốt dự trữ sắt của cơ thể. Ngược lại, hemosiderin không hòa tan, hầu như cố định ngay cả khi cơ thể có nhu cầu, chỉ mất đi sau nhiều năm.
Sắt được vận chuyển đến thai nhờ hai cơ chế chính: sự tăng hấp thu ở mẹ trong suốt thai kỳ và cơ chế chuyển hóa nhờ gai rau. Từ ruột non sắt kết hợp với globulin tạo thành phức hợp transferrin di chuyển trong máu. Transferrin sẽ mang sắt từ tuần hoàn mẹ đến thụ thể trên bề mặt rau thai, sau đó giải phóng sắt và apotransferrin tự do sẽ quay lại tuần hoàn mẹ. Từ gai rau, sắt kết hợp với apotransferrin và di chuyển đến thai, lượng sắt còn lại dự trữ dưới dạng ferritin ở bánh nhau. Khi sắt trong máu mẹ giảm, số lượng thụ thể trong bánh nhau sẽ tăng lên. Sắt huyết thanh trong máu mẹ * hường giảm từ tuần thứ 12 đến tuần thứ 25 của thai kỳ do sự tăng sản xuất của hồng cầu, tuy nhiên nhờ cơ chế vận chuyển này mà lượng sắt đến thai vẫn được đảm bảo và nồng độ Hb ở thai vẫn được duy trì đầy đủ, ngay cả khi mẹ rơi vào tình trạng thiếu máu thiếu sắt nặng nề.
2.5 Nguyên nhân thiếu máu thiếu sắt trong thai kỳ
Ở các nước đang phát triển, ngoài nguyên nhân do thiếu dinh dưỡng, thiếu máu thiếu sắt còn là hậu quả của bệnh sốt rét và tình trạng nhiễm ký sinh trùng đường máu. Nguyên nhân thường gặp nhất ở thai phụ là do thiếu cung cấp, chủ yếu là do thiếu sắt trong khẩu phần ăn như: chế độ ăn thiếu dinh dưỡng do nghén.
Thiếu máu do thiếu sắt còn phụ thuộc vào điều kiện kinh tế, xã hội, mức thu nhập bình quân, sự hiểu biết, tập quán, thói quen ăn uống ở mỗi cá nhân và mỗi địa phương. Việc gia tăng chất xơ trong khẩu phần ăn hằng ngày cũng làm gia tăng xuất độ thiếu máu thiếu sắt, vì chính chất xơ quá nhiều trong thức ăn sẽ làm sắt không hấp thu được. Ở những quốc gia mà ngũ cốc đóng vai trò chính trong bữa ăn do sự có mặt của chất phytate cũng làm giảm sự hấp thu sắt. Những thực phẩm giàu sắt nhất là gan và các loại thịt có màu đỏ, các loại hạt, rau quả, Gạo Lứt và ngũ cốc.
Nếu thiếu sắt cơ thể không tạo được Heme dẫn đến không tạo được Hb gây thiếu máu. Mặt khác, theo quy luật bù trừ để cố gắng đảm bảo đủ nhu cầu Hb của cơ thể tủy xương sẽ tạo những hồng cầu có kích thước nhỏ hơn bình thường. Tương tự như vậy, khi cơ thể có sự viêm nhiễm, đại thực bào sẽ không vận chuyển sắt vào tuỷ xương theo cơ chế bình thường của chúng mà sẽ giữ sắt lại gây giảm sắt huyết thanh. Cơ thể lúc này cũng có những biểu hiện của thiếu máu và có thể chẩn đoán lầm với thiếu máu thiếu sắt. Ngược lại, khi thiếu Vitamin B6, việc tổng hợp hem diễn ra không bình thường gây thiếu máu nhược sắc nhưng sắt huyết thanh bình thường.
Ngoài ra, việc hấp thu sắt sẽ bị giảm khi độ toan dịch vị giảm, thiếu vitamin C, bệnh mãn tính đường tiêu hóa, nhiễm giun móc và các hợp chất chứa sắt không hòa tan.
2.6 Chẩn đoán thiếu máu thiếu sắt trong thai kỳ
Thiếu sắt ở giai đoạn chưa thiếu máu thường không có triệu chứng, sản phụ chỉ hơi xanh xao, yếu hay mệt mỏi, giảm khả năng hoạt động thể lực, thay đổi hành vi, mất tập trung và giảm sức đề kháng với các bệnh nhiễm trùng.
Khi thiếu máu thiếu sắt ở giai đoạn nặng hơn sẽ có những biểu hiện của một tình trạng thiếu máu mãn tính: da xanh, niêm nhợt, tim nhanh, khó thở, chóng mặt, ù tai. Nếu thiếu máu càng nặng hoặc có thai thì các triệu chứng này càng trầm trọng hơn: tính tình dễ bị kích thích, nhức đầu, dị cảm, lưỡi nóng rát, ăn uống những thức ăn lạ, thèm đất sét, nước đá, gạo sống.
Thăm khám lâm sàng: da xanh, niêm nhợt, lưỡi mất gai, viêm lưỡi. Móng tay dẹt như cái muỗng, xuất huyết, xuất tiết võng mạc, đôi khi có lách to...
Trong giai đoạn đầu của thiếu máu thiếu sắt, lượng sắt dự trữ sẽ được sử dụng, nếu sắt không được bổ sung vào, dần dần nguồn dự trữ sẽ cạn kiệt.
Xét nghiệm Ferritin huyết thanh giảm là dấu hiệu sớm của thiếu máu thiếu sắt, Ferritin huyết thanh dưới 12 ng/dL chứng tỏ sắt dự trữ giảm, siderophilin tăng.
Xét nghiệm máu thường quy. HC giảm, Hạt giảm, Hồ giảm, MCV, MCH và MCHC đều giảm biểu hiện một tình trạng thiếu máu nhược sắc, hồng cầu đa kích thước. Khi mới bắt đầu thiếu máu số lượng hồng cầu vẫn còn trong giới hạn bình thường nhưng khi thiếu máu tiến triển thì số lượng hồng cầu sẽ giảm.
2.7 Ảnh hưởng của thiếu máu thiếu sắt trong thai kỳ
Thiếu máu thiếu sắt trong thai kỳ làm gia tăng bệnh suất và tử suất ở thai phụ. Trong một nghiên cứu ở Indonesia đã cho thấy: tỷ lệ tử vong mẹ khi nồng độ Hb < 10 g/dL là 70/10.000 cuộc sinh trong khi ở mẹ không bị thiếu máu tỷ lệ tử vong là 19,7/10.000 cuộc sinh.
Đã có nhiều bằng chứng chứng minh có sự liên quan giữa thiếu máu thiếu sắt và cân nặng thai nhi. Một nghiên cứu trên 691 thai phụ Nepal cho thấy sự giảm cân nặng thai liên quan với nồng độ Hb lần lượt: giảm 91 g, 153 g và 187 g tương đương với nồng độ Hồ mẹ là 9 - 10,9 g/dL, 7 - 8,9 g/dL và < 7 g/dL. Trong nghiên cứu này cũng đã ghi nhận, thiếu máu thiếu sắt ở 3 tháng đầu và 3 tháng giữa làm tăng nguy cơ sinh non lên gấp 1,87 lần và những trường hợp thiếu máu không do thiếu sắt thì không ghi nhận có ảnh hưởng này.
Trong một nghiên cứu ở California, Klebanoff cho thấy nguy cơ sinh non tăng gấp đôi nếu thiếu máu thiếu sắt xảy ra ở 3 tháng giữa thai kỳ nhưng điều này không xảy ra nếu thiếu máu thiếu sắt ở 3 tháng cuối.
Qua một số nghiên cứu cũng đã ghi nhận có sự liên quan giữa tình trạng thiếu máu thai kỳ và chỉ số Apgar thấp. Một nghiên cứu ở Ấn Độ trên 102 sản phụ cho thấy những sản phụ có nồng độ Hb cao ở giai đoạn một của chuyển dạ thì con sinh ra có chỉ số Apgar tốt hơn và nguy cơ ngạt sau sinh cũng thấp hơn.
Trẻ sinh ra ở các bà mẹ được bổ sung viên sắt được báo cáo là có chỉ số Apgar cao hơn ở nhóm dùng giả dược.
Ngoài ra, thiếu máu thai kỳ còn là nguyên nhân gây sẩy thai, nhiễm trùng hậu sản, băng huyết sau sinh và nguy cơ thiếu máu cho trẻ trong những năm tháng đầu tiên của cuộc sống.
2.8 Điều trị và dự phòng thiếu máu thiếu sắt trong thai kỳ
Tổ chức Y tế thế giới năm 2006 khuyến cáo nên bổ sung 60mg sắt/ngày kèm theo 400ug acid folic/ngày trong 6 tháng, nếu suốt thai kỳ uống không đủ 6 tháng có thể bổ sung cho đến hết thời kỳ hậu sản hoặc có thể tăng liều 120mg trong khoảng thời gian còn lại của thai kỳ.
Theo Trung tâm Kiểm soát bệnh tật và Hội Sản Phụ khoa Hoa Kỳ, nên bổ sung viên sắt mỗi ngày 30 mg/ngày để dự phòng thiếu máu thiếu sắt trong suốt thai kỳ.
Năm 1990, JOM (Institute of Medicine - Viện Nghiên cứu y khoa) cũng khuyến cáo nên sử dụng 30 mg sắt mỗi ngày bắt đầu từ tuần thứ 12 của thai kỳ ngay cả ở những phụ nữ không thiếu máu, nên sử dụng viên sắt giữa bữa ăn, không sử dụng kèm với trà hay cà phê. Nếu có biểu hiện thiếu máu trên xét nghiệm và có những bằng chứng thiếu máu nên sử dụng 120 – 180 mg sắt/ngày.
Năm 1993, IOM đã đề nghị khi có bằng chứng thiếu máu thiếu sắt rõ ràng trong thai kỳ ở 3 tháng đầu và 3 tháng giữa thai kỳ qua xét nghiệm Hb và Ferritin huyết thanh thì mới bổ sung viên sắt. IOM khuyến cáo không nên bổ sung viên sắt cho những phụ nữ không thiếu máu thiếu sắt (Hemoglobin ≥ 110 g/L và nồng độ Ferritin huyết thanh > 20 pg/L). Những thai phụ có thiếu máu thiếu sắt hoặc dự trữ sắt giảm nên được bổ sung sắt với những liều khác nhau tùy thuộc vào nồng độ Hb và Ferritin huyết thanh.
Theo chuẩn quốc gia Việt Nam: Bắt đầu uống viên sắt/acid folic (60mg sắt + 0,5 mg Acid Folic) ngay khi biết có thai uống 1 viên/ngày nếu uống dự phòng và từ 2 - 3 viên/ngày nếu có thiếu máu.
Năm 1993, một nghiên cứu tại Bệnh viện Quốc gia Singapore cho thấy những sản phụ không bổ sung sắt thai kỳ có khả năng bị thiếu máu gấp 11 lần trong thai kỳ hiện tại.
Tóm lại, thiếu sắt thường gặp nhất ở phụ nữ trong độ tuổi sinh sản, nhất là trong giai đoạn đang mang thai và dự hậu của thiếu máu thai kỳ càng nặng nề hơn nếu thiếu sắt trong 3 tháng đầu thai kỳ. Việc dự phòng và hạn chế thiếu máu thiếu sắt đòi hỏi phải có sự kết hợp giữa cải thiện chế độ ăn uống, tăng chất bổ dưỡng của thực phẩm và bổ sung sắt thích hợp cho thai phụ.
3 BỆNH THALASSEMIA TRONG THAI KỲ
3.1 Định nghĩa
Thalassemia là bệnh lý thiếu máu do sự giảm sản xuất chọn lọc chuỗi globulin. Đây là bệnh lý rối loạn gene đơn độc và di truyền theo kiểu gen lặn trên nhiễm sắc thể thường.
Tổng hợp chuỗi α được quy định bởi 4 gene α thuộc NST 16:
⇒ Đột biến kiểu deletion của NST 16 dẫn đến α-Thalassemia.
Tổng hợp chuỗi β được quy định bởi 2 gen β thuộc NST 11:
⇒ Đột biến kiểu mutation của NST 11 dẫn đến β-Thalassemia.
Khi không có một chuỗi Hb, thì chuỗi còn lại sẽ không thể giữ được phân tử Hb ổn định. Phân tử bị tan rã và gây ra các tác hại.
Khi chỉ thiếu một chuỗi thì tình trạng ổn định của Hb vẫn còn được duy trì.
Khi mất hai chuỗi Hb, thì còn tùy thuộc chuỗi mất là β hay α, mà lâm sàng có khác nhau. Phân tử chỉ có chuỗi a thường mất ổn định nhanh chóng nên B-Thalassemia thường nặng hơn. Do phân tử chỉ có chuỗi β ổn định hơn, nên α-Thalassemia thường nhe hơn.
α-Thalassemia: Gây ra do mất đoạn gen, làm giảm hoặc mất khả năng tổng hợp chuỗi α-globulin. Có thể đột biển từ 1 - 4 gen α trên cặp nhiễm sắc thể 16.
Kiểu gen | Mất đoạn gen sản xuất α-globin | Đặc điểm lâm sàng |
αα/αα | 0 | Người bình thường. |
-α/αα | 1 | Người mang gen bệnh, không triệu chứng lâm sàng. |
–/αα hoặc -α/-α | 2 | α-Thalassemia nhẹ. Huyết đồ bất thường. Không triệu chứng. |
-/-α | 3 | Hemoglobin H: Có triệu chứng. Tán huyết. Thiếu máu. Lách to. |
-/- | 4 | Phù nhau thai. Không thích hợp với cuộc sống ngoài tử cung. |
Tùy cấu trúc Hb mà khả năng thích nghi với cuộc sống ngoài tử cung là khác nhau, do đó tiên lượng là khác nhau. Thai nhi bình thường chưa có chuỗi β. Trong α-Thalassemia nặng, tùy theo mức độ khiếm khuyết mà thai nhi có thể còn một chuỗi a hay không có chuỗi nào.
Do thai có thể không thích ứng với cuộc sống ngoài tử cung trong trường hợp nặng, nên nếu tầm soát Thalassemia phát hiện ra các thể rất nặng như Hb Bart's, có thể cân nhắc thảo luận chấm dứt thai kỳ. Thalassemia Hb Bart′s là một thể rất nặng. Không có chuỗi α. Cả 4 chuỗi Hb đều là chuỗi γ. Chuỗi γ có ái lực cực mạnh với oxy, và do đó hầu như không phóng thích oxy cho mô thai. Thai nhi bị phù, tràn dịch đa màng. Thai nhi chết nhanh chóng sau sinh.

(B) Phù thai với tràn dịch đa màng
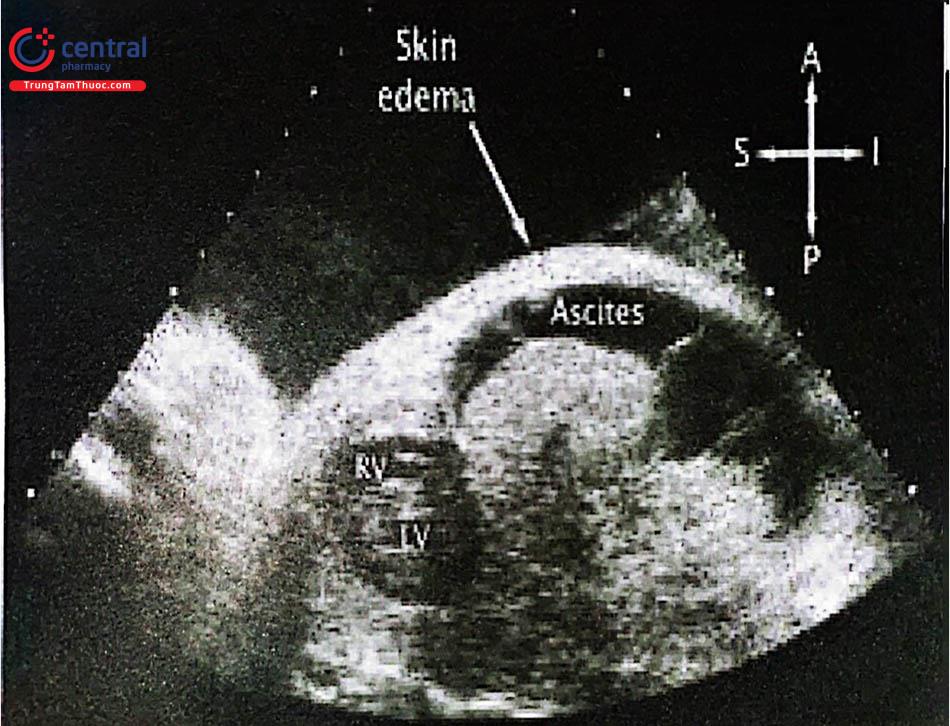
Skin edema: phù da; ascites: tràn dịch màng bụng.
Vỡ hồng cầu gây ứ đọng sắt. Lách to nhiều do phải làm việc quá sức để phá hủy một lượng lớn hồng cầu có hemoglobin bất thường.
Nhiễm trùng. Nguy cơ nhiễm trùng càng tăng cao ở các thai phụ đã cắt lách vì cường lách.
Biến dạng xương do tủy xương phải tăng cường hoạt động sản xuất hồng cầu để bù lại lượng hồng cầu bị vỡ, dẫn đến biến dạng xương, xương xốp hơn, dễ gãy hơn (thường gặp ở thể nặng).
Bệnh lý tim có thể gặp ở thể nặng do ở đọng sắt quá mức ở cơ tim, gây ra suy tim sung huyết và rối loạn nhịp tim.
Chậm phát triển tâm thần vận động là hậu quả của thiếu máu.
3.2 Chẩn đoán Thalassemia
Trong thai kỳ được đưa vào xét nghiệm huyết đồ, Ferritin huyết thanh và điện đi Hồ => Ferritin tăng cao trong Thalassemia.
Huyết đồ cho thấy thiếu máu hồng cầu nhỏ, nhược sắc Hb < 11 g/dL, MCV < 80 fL, MCH < 27 pg.
Tuy nhiên, trái với thiếu máu thiếu sắt, trong Thalassemia Ferritin tăng hơn bình thường. Ferritin thường hoặc cao là chỉ định của điện di hemoglobin.
4 SÀNG LỌC TRƯỚC SINH - DỰ PHÒNG


1. Nhận diện thiếu máu nhược sắc hồng cầu nhỏ.
2. Phân biệt với thiếu máu thiếu sắt nhờ Ferritin cao.
3. Xác nhận Thalassemia bằng điện di Hb.
4. Xác nhận đột biến gen ở cha mẹ bằng khảo sát di truyền nhằm đánh giá nguy cơ ở con là cao hay thấp, tức nguy cơ con bị đồng hợp tử là cao hay thấp.
5. Khảo sát thai nếu nguy cơ bị đánh giá là rất cao, như trường hợp khả năng con.
Thụ tinh trong ống nghiệm với chẩn đoán tiền làm tổ là biện pháp hữu ích để tránh không mang thai và sinh trẻ có Thalassemia nặng. Phôi thu được từ thụ tinh trong ống nghiệm sẽ được nuôi đến giai đoạn phôi nang.
Thực hiện sinh thiết phôi nang, khảo sát với các probes của Thalassemia theo phương pháp chẩn đoán di truyền trước khi làm tổ PGD, rồi mới được chuyển vào lòng tử cung. Chỉ chuyển vào buồng tử cung những phôi không mang đột biến gen Thalassemia.
Tế bào máu cuống rốn của trẻ sơ sinh sẽ được giữ lưu trữ lại và nuôi cấy để cấy ghép cho các bệnh nhân.
Kết luận:
1. Tỷ lệ phát hiện thai: MCH < 27 pg: 95,6%; MCV < 80fL: 88,9%.
2. Đột biến α-Thalassemia gấp 2 lần β -Thalassemia.
3. 4% thai phụ có α-Thalassemia kèm với β-Thalassemia.
4. α-Thalassemia có thành phần Hb không đặc trưng HbA2 > 3,5% có thể che dấu kiểu gen α-Thalassemia kèm β-Thalassemia.
5 TÀI LIỆU THAM KHẢO
1. WHO Guidelines Approved by the Guidelines Review Committee. WHO Recommendations on Antenatal Care for a Positive Pregnancy Experience. Geneva: World Health Organization Copyright © World Health Organization 2016.; 2016.
2. Auerbach M, Abernathy J, Juul S, Short V, Derman R. Prevalence of iron deficiency in first trimester, nonanemic pregnant women. J Matern Fetal Neonatal Med. 2021;34(6):1002-5.
3. Anemia in Pregnancy: ACOG Practice Bulletin, Number 233. Obstet Gynecol. 2021;138(2):e55-e64.
4. Beckmann, Frank W. Ling et al. Hematologic and Immunologic Complications. Beckmann and Ling's Obstetrics and Gynecology 8th Edition. 2018: Chapter 7, pp. 497-517.

