Thăm dò điện sinh lý tim - Một phương pháp thăm dò không thể thiếu

Nguồn: Sách Tim mạch can thiệp
Chủ biên
PGS.TS.BS. Phạm Mạnh Hùng
Tác giả
ThS.BSNT.Viên Hoàng Long
BSCKII.Nguyễn Thị Lệ Thuý
ThS.BSNT.Nguyễn Duy Tuấn
PGS.TS.BS.Phạm Quốc Khánh
Thăm dò điện sinh lý tim ngày nay đã trở thành một phương pháp thăm dò quan trọng không thể thiếu trong tim mạch học. Phương pháp này có những đặc điểm gì? Hãy cùng Trung Tâm Thuốc Central Pharmacy (trungtamthuoc.com) tìm hiểu kĩ thông tin trong bài viết sau đây.
1 Giới thiệu
Nghiên cứu điện sinh lý tim là một phương pháp thông tim đặc biệt nhằm phân tích một cách có hệ thống các hiện tượng điện sinh lý tim ở bệnh nhân trong tình trạng cơ sở và đáp ứng của tim với các kích thích điện có chương trình. Để thực hiện và đọc các kết quả một cách chính xác, cần phải hiểu một số khái niệm và phương pháp bao gồm đo dẫn truyền nhĩ thất, lập bản đồ điện học, đặc biệt phác đồ (protocol) kích thích tim có chương trình trước khi sử dụng các kết quả này để điều chỉnh về lâm sàng.
Sau 30 năm từ khi được tiến hành lần đầu tiên, thăm dò điện sinh lý tim ngày nay đã trở thành một phương pháp thăm dò quan trọng không thể thiếu trong tim mạch học, đặc biệt trong lĩnh vực rối loạn nhịp tim, giúp chẩn đoán chính xác các cơ chế gây rối loạn nhịp tim cũng như xác định được nơi phát sinh các rối loạn nhịp tim và tạo nên một cuộc cách mạng trong điều trị các rối loạn nhịp tim.
Thăm dò điện sinh lý tim cùng với triệt đốt các rối loạn nhịp tim bằng năng lượng sóng tần số radio qua đường ống thông được triển khai lần đầu tiên ở nước ta vào năm 1998 và hiện nay đã trở thành một kỹ thuật thường quy tại một số trung tâm tim mạch lớn trên cả nước.
2 Cấu tạo, đặc tính điện sinh lý học cơ tim và hệ thống dẫn truyền tim
2.1 Cấu tạo cơ tim và hệ thống dẫn truyền tim
Cấu tạo cơ tim: Cơ tim có cấu tạo đặc biệt gồm những thớ cơ vân đan chằng chịt với nhau mà chức năng của chúng là co bóp khi được kích thích. Bên cạnh các sợi co bóp, còn có các sợi biệt hóa với nhiệm vụ tạo ra và dẫn truyền xung động đến các sợi cơ của tim.
Hệ thống dẫn truyền tim
- Nút xoang: Được Keith và Flack tìm ra năm 1907, có hình dấu phẩy, dài từ 10 – 35 mm và rộng từ 2 – 5 mm, nằm ở vùng trên nhĩ phải giữa chỗ đổ vào của tĩnh mạch chủ trên và tiểu nhĩ phải. Các tế bào chính của nút xoang được gọi là tế bào P có tính tự động cao nhất nên là chủ nhịp chính của tim.
- Đường liên nút: gồm các tế bào biệt hóa chủ yếu là có khả năng dẫn truyền xung động, nhưng cũng có một số tế bào có khả năng tự động phát xung. Các đường này nối từ nút xoang đến nút nhĩ thất (Tawara) gồm đường trước có một nhánh đi sang nhĩ trái (Bachman), đường giữa (bó Wenckebach) và đường sau (bó Thorel).
- Nút nhĩ thất: Được Tawara tìm ra từ năm 1906, có hình bầu dục, mặt phải lõm, mặt trái lồi, dài 5 – 7 mm, rộng 2 – 5 mm, dầy 1,5 – 2 mm, nằm ở mặt phải phần dưới vách liên nhĩ giữa lá vách van ba lá và xoang vành. Nút nhĩ thất gồm nhiều tế bào biệt hóa đan với nhau chằng chịt làm cho xung động qua đây bị chậm lại và dễ bị block. Nút nhĩ thất chủ yếu làm nhiệm vụ dẫn truyền và chỉ có ít tế bào tự động.
- Bó His: Được His mô tả từ năm 1893, rộng 1 – 3 mm, nối tiếp với nút nhĩ thất, có đường đi trong vách liên thất ngay dưới mặt phải của vách dài khoảng 20 mm, bó His chia 2 nhánh phải và trái. Cấu tạo bó His gồm các sợi dẫn truyền nhanh đi song song và có tế bào có tính tự động Vì bó His và nút nhĩ thất nối tiếp với nhau không có ranh giới rõ rệt, rất khó phân biệt về mặt tổ chức học nên được gọi chung là bộ nối nhĩ thất.
- Các nhánh và mạng lưới Purkinje: Bó His chia ra 2 nhánh: nhánh phải và nhánh trái, nhánh phải nhỏ và mảnh hơn, nhánh trái lớn chia ra 2 nhánh nhỏ là nhánh trước trên trái và sau dưới trái. Nhánh phải và trái chia nhỏ và đan vào nhau như một lưới bọc hai tâm thất. Mạng này đi ngay dưới màng trong tâm thất và đi sâu vài milimet vào bề dày của lớp cơ. Hai nhánh bó His và mạng Purkinje rất giàu các tế bào có tính tự động cao có thể tạo nên các chủ nhịp tâm thất.
- Các sợi Kent: Sợi tiếp nối giữa nhĩ và thất.
- Các sợi Mahaim: Các sợi đi từ nút nhĩ thất tới cơ thất, từ bó His tới cơ thất, từ nhánh trái tới cơ thất.
- Cơ tim và hệ thống dẫn truyền được nuôi dưỡng bởi hệ thống động mạch vành. Hệ thống dẫn truyền tim chịu chi phối bởi các nhánh thần kinh giao cảm, phó giao cảm có nhiệm vụ điều hòa hoạt động của tim.
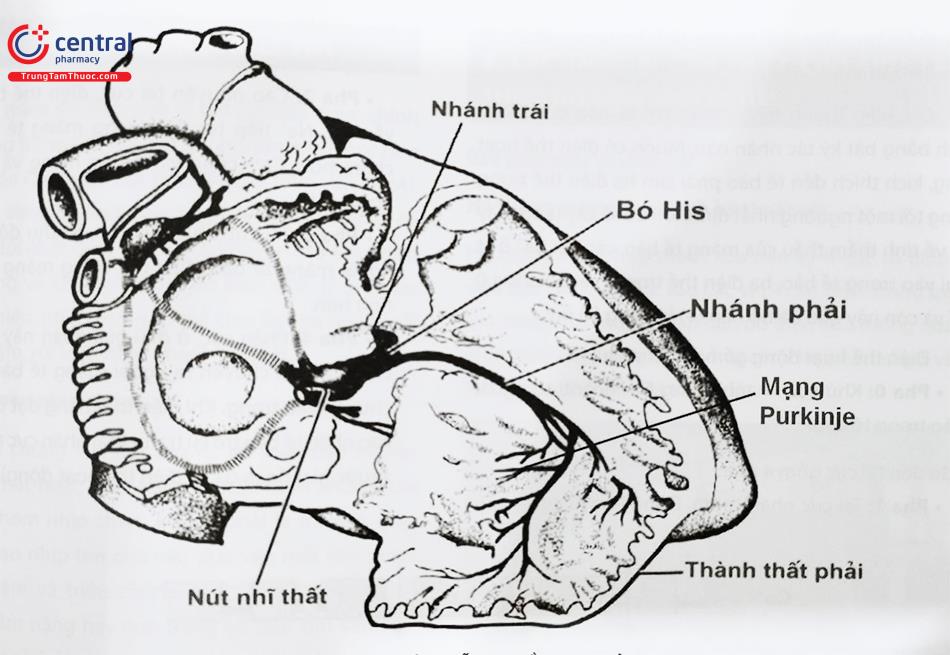
Ở nút xoang có những nhánh nhỏ của dây X và những sợi sau hạch của thần kinh giao cảm. Nút nhĩ thất cũng nhận những sợi dây X bên trái và dây X bên phải.
2.2 Đặc tính điện sinh lý học cơ tim và hệ thống dẫn truyền tim
Tính tự động: Là thuộc tính quan trọng nhất của tổ chức biệt hóa cơ tim, có thể phát ra những xung động nhịp nhàng với những tần số nhất định, đảm bảo cho tim đập chủ động. Tính tự động này hoàn toàn độc lập với hệ thần kinh, nên khi cắt bỏ hết các nhánh thần kinh tim vẫn đập.
Tính dẫn truyền: Có cả ở thớ cơ biệt hóa và thớ cơ co bóp. Cả hai loại cơ tim khi được kích thích đều có thể dẫn truyền xung động tới các thớ cơ khác.
Bình thường, xung động phát ra từ nút xoang dẫn truyền trong hệ thống dẫn truyền của tim với vận tốc khác nhau. Qua bó liên nút: 1000 mm/s, ở phía trên nút nhĩ thất: 50 mm/s, qua nút nhĩ thất: 100 – 200 mm/s, bó His 800 – 2000 mm/s, mạng lưới Purkinje: 2000 – 4000 mm/s, cơ tim 300 mm/s. Hệ thống dẫn truyền có thể dẫn truyền xung động theo hai chiều xuôi và ngược.
Tính chịu kích thích: Cơ tim đáp ứng theo định luật “tất cả hoặc không” nghĩa là khi tim nhận kích thích đủ mạnh (ngưỡng) thì cơ tim co bóp ở mức tối đa, dưới ngưỡng đó tim không đáp ứng, trên ngưỡng đó tim cũng không co bóp mạnh hơn.
Tính trơ: Cơ tim chỉ đáp ứng theo nhịp kích thích đến một chu kỳ nhất định, kích thích đến đúng lúc tim đang co thì không được đáp ứng, kích thích đến vào thời kỳ tim giãn thì có đáp ứng. Người ta chia ra thời kỳ trơ tuyệt đối, thời kỳ trơ tương đối và còn có khái niệm thời kỳ trơ hiệu quả, đây là giai đoạn mà mọi kích thích lên sợi cơ tim đều không gây được đáp ứng cơ học đủ mạnh để lan truyền ra các sợi xung quanh. Thời kỳ trơ hiệu quả gồm thời kỳ trơ tuyệt đối cộng với phần đầu của thời kỳ trơ tương đối. Ngoài ra còn có thời kỳ trên bình thường (supernormal phase) nghĩa là đáp ứng dễ dàng với kích thích tương đối nhỏ.
2.3 Điện thế hoạt động
Khi nghỉ ngơi, các tế bào cơ tim và hệ thống dẫn truyền ở trạng thái phân cực với điện thế (+) ở phía ngoài và điện thế (-) ở phía trong màng tế bào. Trung bình điện thế âm ở trong màng so với ngoài màng tế bào là -90 mV, điện thế này bắt nguồn từ sự chênh lệch nồng độ của các ion Na+, K+, Ca++ và các ion khác ở dịch trong và ngoài màng tế bào.
Khi tế bào hoạt động, do sự vận chuyển các ion qua màng tế bào, điện thế (+) ngoài màng tế bào sẽ được thay thế bằng điện thế (-), đây là hiện tượng khử cực (depolarization).
Các hiện tượng trên xảy ra khi tế bào được kích thích bằng bất kỳ tác nhân nào. Muốn có điện thế hoạt động, kích thích đến tế bào phải làm hạ điện thế trong màng tới một ngưỡng nhất định, khi đó sẽ xảy ra sự thay đổi về tính thẩm thấu của màng tế bào, các ion Na+ ồ ạt chui vào trong tế bào, hạ điện thế trong màng xuống 0 mV và còn nảy quá đà trở nên (+) khoảng 20mV.
Điện thế hoạt động gồm các pha sau:
Pha 0: Khử cực nhanh. Dòng Na+ nhanh từ ngoài vào trong tế bào.
Tiếp đó đến tái cực gồm 4 pha:
Pha 1: Tái cực nhanh sớm. Dòng Na+ từ ngoài vào
trong tế bào đột ngột đóng lại. Dòng Ca++ bắt đầu vào trong tế bào.
Pha 2: Cao nguyên tái cực, điện thế trong màng vẫn (+), Na+ tiếp tục vào trong màng tế bào nhưng chậm hơn, Ca++ cũng vào trong màng và K+ thoát ra ngoài màng.
Pha 3: Tái cực nhanh muộn, K+ thụ động thoát ra ngoài màng tế bào, điện thế trong màng trở nên âm tính hơn.
Pha 4: Phân cực, ở đầu giai đoạn này các ion Na+chủ động di chuyển ra ngoài màng tế bào, còn K+ lại chuyển vào Khi điện thế màng đạt đạt đến mức cao nhất, tế bào trở lại trạng thái phân cực như khi nghỉ (trước giai đoạn 0 của điện thế hoạt động).
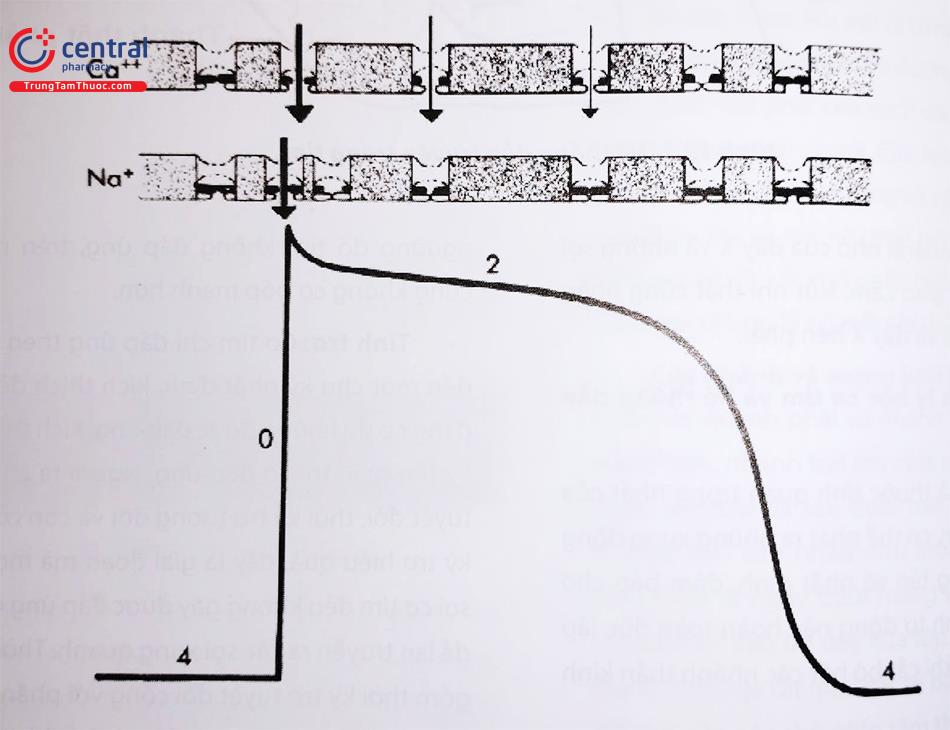
Ở sợi cơ co bóp, điện thế tối đa trong màng được duy trì, giai đoạn 4 sẽ kéo dài cho đến khi có một kích thích từ ngoài đến làm hạ điện thế tới ngưỡng rồi khởi động điện thế hoạt động với các giai đoạn như đã mô tả ở trên.
Ở tế bào biệt hóa của hệ thống dẫn truyền thì hoàn toàn khác. Ở trạng thái nghỉ, tế bào tự khử cực: ion Na+ đi vào trong tế bào làm hạ dần điện thế trong màng, đó là sự khử cực chậm tâm trương, một đặc trưng của tế bào tự động. Khi điện thế trong màng hạ tới ngưỡng sẽ khởi động một điện thế hoạt động. Tần số tạo ra những điện thế hoạt động phụ thuộc vào tốc độ khử cực chậm tâm trương ở giai đoạn 4. Bình thường, tế bào tự động của nút xoang có tần số tự khử cực lớn nhất vì vậy điện thế trong màng của các nơi khác chưa xuống đến ngưỡng để tạo ra một điện thế hoạt động thì xung động từ nút xoang đã dẫn tới xóa những xung động đang hình thành từ các nơi đó và do vậy nó chỉ huy nhịp đập của tim.
Nút xoang giữ vai trò chủ nhịp vì tần số phát xung động lớn nhất 60 – 80 lần/ phút, so với bộ nối nhĩ thất 40 – 60 lần/ phút và mạng Purkinje 20 – 40 lần/ phút.
3 Chỉ định thăm dò điện sinh lý tim
Các chỉ định thăm dò điện sinh lý tim lần đầu được chính thức xây dựng trong khuyến cáo của Hội tim mạch học Hoa Kỳ/Trường môn Tim mạch học Hoa Kỳ năm 1996 (ACC/AHA). Đến nay với từng trường hợp bệnh lý rối loạn nhịp có những thay đổi nhất định, không có khuyến cáo tổng hợp cập nhật riêng về chỉ định thăm dò điện sinh lý tim đơn thuần. Tuy nhiên, nhìn chung có thể chia làm ba nhóm: rối loạn nhịp chậm, rối loạn nhịp nhanh và ngất.
3.1 Các rối loạn nhịp chậm
Bao gồm hội chứng suy nút xoang, rối loạn dẫn truyền qua nút nhĩ thất hoặc dưới nút nhĩ thất. Nhìn chung, chỉ định trong nhóm nhịp chậm không phải là thường quy, do chỉ định tạo nhịp tim chủ yếu dựa vào mối liên quan giữa nhịp chậm và triệu chứng hoặc có hay không rối loạn nhịp chậm nặng hay tình trạng vô tâm thu kéo dài. Thăm dò điện sinh lý tim trong nhóm nhịp chậm chỉ khi các phương pháp không xâm lấn như khám lâm sàng, điện tâm đồ thường quy, ghi điện tâm đồ liên tục (Holter), máy ghi biến cố (event recorder)… chưa thể cho chẩn đoán xác định. Thăm dò điện sinh lý tim giúp phát hiện các rối loạn dẫn truyền có thể gây biến cố nguy hiểm mà các phương pháp chẩn đoán khác không phát hiện được, chẳng hạn như tình trạng rối loạn dẫn truyền nặng dưới nút nhĩ thất.
3.2 Ngất
Thăm dò điện sinh lý tim có thể giúp phát hiện các rối loạn nhịp chậm là nguyên nhân gây ngất. Do vậy, những trường hợp ngất sau khi đã loại trừ các nguyên nhân không phải rối loạn nhịp tim cần được chỉ định thủ thuật.
3.3 Các rối loạn nhịp nhanh
Thăm dò điện sinh lý tim có giá trị đặc biệt trong nhóm các rối loạn nhịp nhanh, nhất là những rối loạn nhịp gây ra do cơ chế vào lại. Cho phép xác định cơ chế giải phẫu sinh lý gây ra các rối loạn nhịp, lập bản đồ điện học (trình tự hoạt hoá điện học), đánh giá các biến đổi huyết động trong cơn tim nhanh và đặc biệt là giúp định hướng điều trị (bằng thủ thuật cường phế vị, thuốc chống loạn nhịp, triệt đốt bằng năng lượng có tần số radio – RF hay cấy máy phá rung tim).
4 Các thiết bị cần thiết cho một labo thăm dò điện sinh lý tim
Bao gồm máy và điện cực
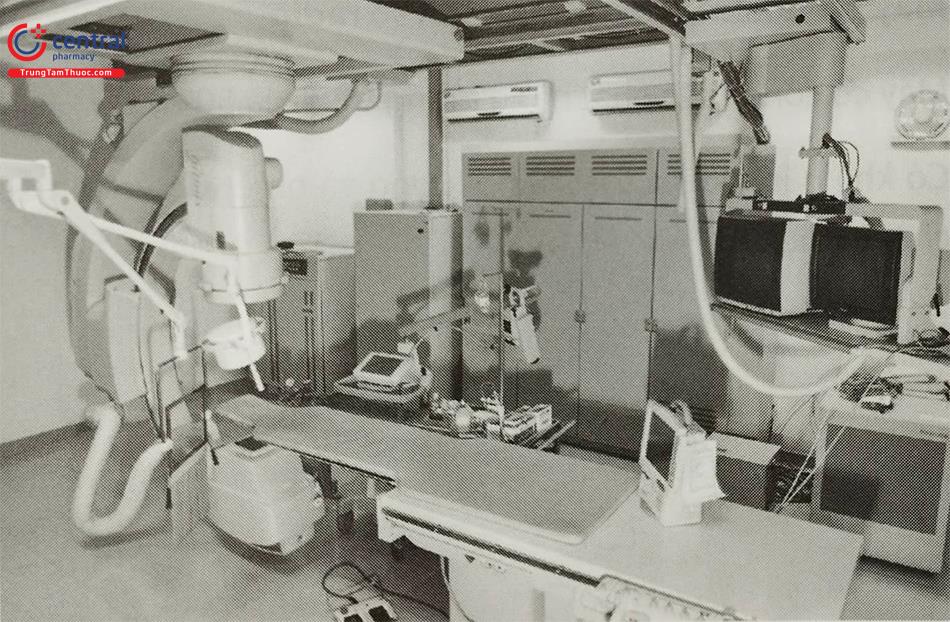
4.1 Hệ thống máy chụp mạch kỹ thuật số
Hệ thống máy chụp mạch xóa nền kỹ thuật số giúp cho việc đưa các điện cực vào các vị trí cần thiết trong buồng tim cũng như cho việc lập bản đồ điện học thông qua các màn hình tăng sáng. Hệ thống còn cho phép chụp và ghi hình các giai đoạn của thủ thuật.
4.2 Máy kích thích tim có chương trình
Máy có chương trình kích thích tim từ tần số 50 ck/ph đến 800 ck/ph và có thể kích thích với nhiều khoảng ghép khác nhau (S1, S2, S3,…).
4.3 Hệ thống thăm dò điện sinh lý tim
Hệ thống có thể ghi đồng thời điện tâm đồ bề mặt 12 chuyển đạo và nhiều chuyển đạo trong buồng tim khác nhau, đơn cực hoặc lưỡng cực.
Phần mềm tích hợp hệ thống có thể cho phép đo đạc các khoảng thời gian với các tốc độ ghi khác nhau: 25, 50, 100, 150, 300 mm/s hoặc cao hơn và đo biên độ các điện đồ ở các mức độ khuếch đại khác nhau. Các kết quả này có thể in ra giấy qua hệ thống máy in laser hoặc chuyển thành dạng lưu giữ điện tử.
Hệ thống cho phép lập bản đồ trình tự hoạt hóa nội mạc trong các buồng tim qua đó giúp xác định được chính xác cơ chế gây rối loạn nhịp tim cũng như vị trí khởi phát các rối loạn nhịp tim.

4.4 Máy phát năng lượng sóng tần số radio
Máy có công suất phát năng lượng tối đa là 50 – 75W.
Có khả năng kiểm soát năng lượng và nhiệt độ với nhiều chế độ điều trị khác nhau.
4.5 Máy sốc điện và thuốc cấp cứu rối loạn nhịp
Cũng như các thủ thuật tim mạch can thiệp khác. Thăm dò điện sinh lý tim luôn tiềm tàng gây ra các rối loạn nhịp tim phức tạp, nguy hiểm như nhanh thất, rung thất… Để đảm bảo an toàn cho người bệnh, phòng thăm dò điện sinh lý tim luôn phải có máy phá rung và các thuốc cấp cứu rối loạn nhịp như adrenalin, Atropin… với các bác sĩ, điều dưỡng viên có kinh nghiệm về cấp cứu tim mạch.
4.6 Các điện cực thăm dò (diagnostic EP catheter)
Điện cực thăm dò thường được sử dụng là loại 4 cực để ghi điện thế và kích thích thất phải, nhĩ phải, bó His (đường kính 4F, 5F và 6F).
Điện cực xoang vành thường dùng loại 4 hoặc 10 cực, kích thước 4F, 5F hoặc 6F. Khoảng cách giữa các vòng điện cực là 2-5-2 mm hoặc 5-5-5 mm.
4.7 Điện cực lập bản đồ điện học và triệt đốt rối loạn nhịp (Mapping and ablation catheter)
Chiều dài đầu điện cực: 4 mm hoặc 8 mm Đường kính điện cực: 5F, 6F hoặc 7F
Có loại gập duỗi 1 hướng (unidirectional) và 2 hướng (bi-directional).
Là điện cực chuyên biệt cho việc triệt đốt bằng năng lượng sóng radio. Tuy nhiên các điện cực đốt cũng có vai trò rất quan trọng trong thủ thuật thăm dò điện sinh lý tim, tham gia vào việc lập bản đồ điện học (thường được tiến hành ngay trước khi triệt đốt rối loạn nhịp). Đặc tính có thể gấp duỗi được một hướng và hai hướng có thể giúp cho việc đưa đầu điện cực vào những vị trí khó trong buồng tim mà điện cực thăm dò thường quy không thể lái vào được.
5 Các bước tiến hành thăm dò điện sinh lý tim
5.1 Chuẩn bị bệnh nhân
Giải thích bệnh nhân hoặc người nhà bệnh nhân về sự cần thiết, những lợi ích cũng như các nguy cơ, tai biến có thể có của thủ thuật, ký giấy cam kết.
Trong phần lớn trường hợp là thủ thuật có chuẩn bị, bệnh nhân trong tình trạng ổn định về lâm sàng và xét nghiệm. Các rối loạn nếu có phải được điều chỉnh tốt trước đó. Các thuốc chống loạn nhịp thường được ngừng trước thủ thuật trong thời gian ít nhất bằng 5 lần thời gian bán huỷ của thuốc (ngoại trừ Amiodarone).
Giảm đau bằng gây tê tại chỗ, có thể cho thuốc an thần nhẹ. Một số trường hợp bệnh nhân quá lo lắng hoặc trẻ nhỏ có thể phải gây mê.
Bệnh nhân được theo dõi về điện tâm đồ và huyết động liên tục trước và trong suốt thời gian thủ thuật.
5.2 Đặt các catheter điện cực
Các điện cực thăm dò điện sinh lý tim thường được đưa qua đường tĩnh mạch đùi, tĩnh mạch dưới đòn trừ khi có những chống chỉ định như huyết khối tĩnh mạch sâu chi dưới hoặc bệnh nhân đang được đặt filter tĩnh mạch chủ dưới.
Các trường hợp cần thông tim trái (đường dẫn truyền phụ bên trái hoặc tim nhanh thất nguồn gốc từ thất trái…), điện cực được đưa vào các buồng tim trái ngược dòng qua động mạch chủ hoặc đưa xuyên qua vách liên nhĩ từ đường thông tim bên phải.
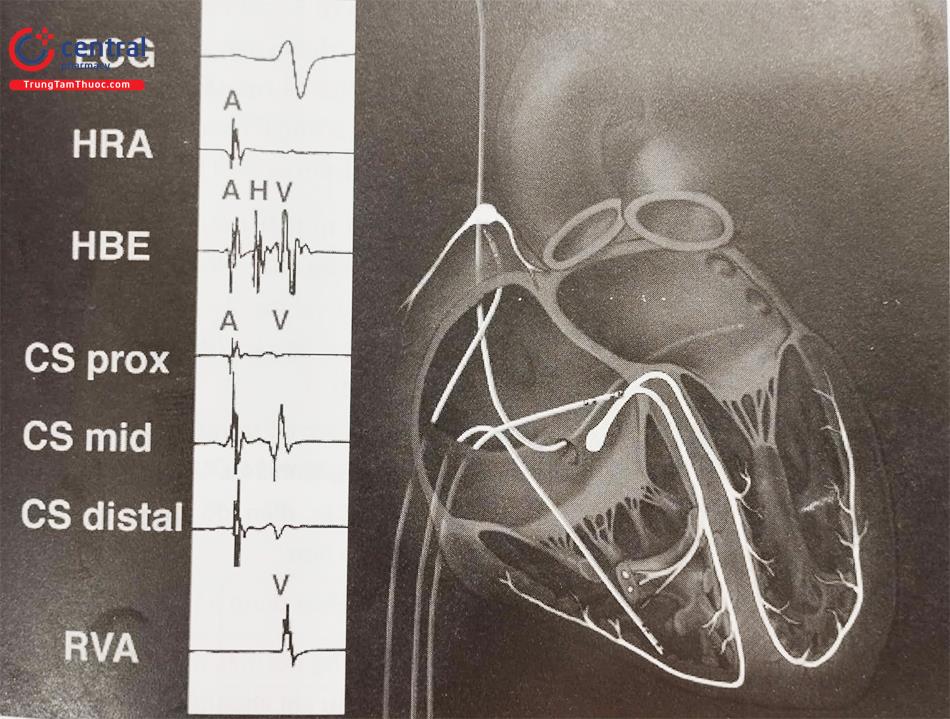
Thông thường, để thăm dò điện sinh lý tim cần có ba catheter điện cực: một đặt ở vùng cao nhĩ phải (thường được đưa tựa vào thành bên cao của nhĩ phải); một đặt ở mỏm thất phải và một ở vị trí bó His (điện cực được đưa vào thất phải qua vùng trước vách của van ba lá, sau đó catheter được rút ra từ từ và xoay nhẹ theo chiều kim đồng hồ cho đến khi ghi được điện thế bó His nằm giữa điện thế nhĩ và thất với tỉ lệ thích hợp).
Điện cực xoang vành cho phép ghi điện đồ của các buồng tim bên trái mà không cần chọc động mạch, thường được sử dụng trong chẩn đoán các cơn tim nhanh trên thất hoặc các rối loạn nhịp có nguồn gốc từ các buồng tim bên trái. Điện cực xoang vành được đưa vào qua tĩnh mạch đùi hoặc tĩnh mạch dưới đòn trái, thường có 4 đến 10 cực với cặp điện cực đầu gần nằm ngay ở lỗ xoang vành.
5.3 Đánh giá điện sinh lý tim trong tình trạng cơ sở
Độ chính xác của việc đo các khoảng dẫn truyền trong tim liên quan đến tốc độ giấy khi ghi. Giới hạn của tốc độ giấy được sử dụng 100 – 400 mm/s. Độ chính xác của đo ở tốc độ 100 mm/s bằng ± 5 ms, và độ chính xác khi đo tốc độ 400 mm/s bằng ± 1 ms.
Để đánh giá chức năng nút xoang người ta cần đo khoảng lớn hơn, do đó tốc độ giấy 100 mm/s là hợp lý. Đo giai đoạn trơ thông thường đòi hỏi đo tốc độ giấy lớn hơn một chút (150 – 200 mm/s), đặc biệt nếu cần đánh giá hiệu quả của tác dụng thuốc và phương pháp điện sinh lý học (ĐSLH) để lập bản đồ nội mạc một cách chi tiết nên sử dụng tốc độ giấy ghi > 200 mm/s.
Điện đồ bó His được sử dụng rộng rãi nhất để đánh giá dẫn truyền nhĩ thất bởi vì > 90% rối loạn dẫn truyền nhĩ thất có thể phát hiện trên điện đồ bó His. Điện thế bó His xuất hiện như một gai (spike) 2 hoặc 3 pha nhanh khoảng 15 – 25 ms ở giữa điện đồ nhĩ và thất. Ghi điện thế bó His phải ghi ở đầu gần bó His. Việc đánh giá điện thế bó His có thể thực hiện bằng một số phương pháp:
- Đánh giá khoảng
- Đánh giá mối tương quan điện thế His đối với các điện đồ khác.
- Ghi đồng thời điện thế His cả bên tim phải và bên tim trái.
- Tạo nhịp bó
- Tạo nhịp bó His qua các điện cực ghi để thu được sóng QRS và sóng T giống với các sóng trong lúc nhịp xoang ở trong nhiều chuyển đạo, (2) một khoảng kích thích tới thất giống với khoảng HV đo được trong lúc nhịp xoang.
Các thông số điện sinh lý học cơ sở (tính bằng ms) thường được đo đạc bao gồm:
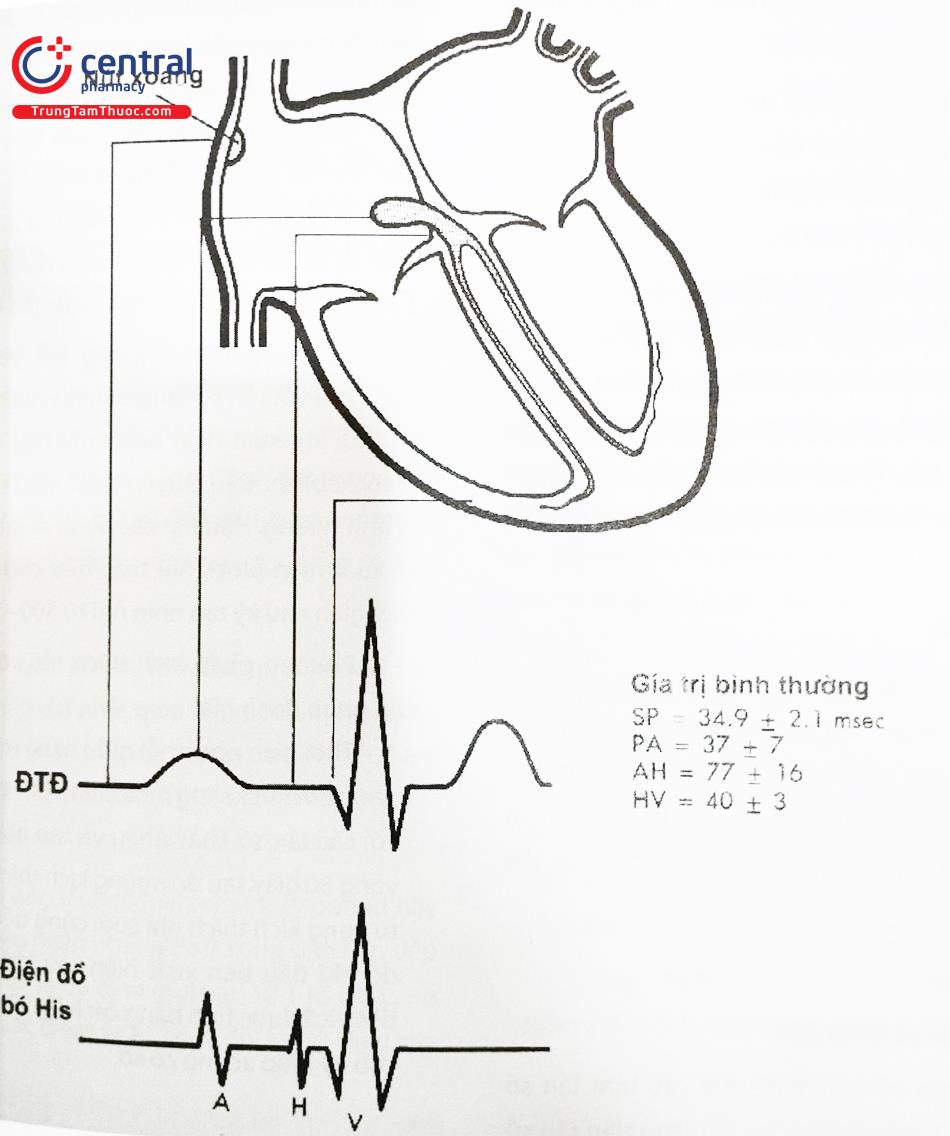
Khoảng dẫn truyền nhĩ – His (AH).
Khoảng AH là thời gian dẫn truyền từ vùng dưới của nhĩ phải đến vách liên nhĩ qua nút nhĩ thất đến bó His. Đo bằng cách lấy từ phần sớm nhất của điện thế nhanh trên điện đồ nhĩ tới phần khởi đầu của điện thế His khi ghi điện thế bó His. Giá trị bình thường của khoảng AH trong lúc nhịp xoang từ 45 ms – 140 ms, giá trị ở trẻ em thấp hơn. Khoảng AH chịu ảnh hưởng nhiều của thần kinh tự động.
Khoảng dẫn truyền His – thất (HV).
Khoảng HV là thời gian dẫn truyền ở phần đầu gần bó His tới cơ thất. Đo khoảng này từ nơi bắt đầu điện thế His (điện đồ His) tới nơi khởi đầu sớm nhất hoạt động thất (trên điện tâm đồ thông thường nhiều chuyển đạo) hoặc điện đồ thất trong ghi bó His. Giá trị bình thường ở người lớn 35 ms – 55 ms, ở trẻ em thường ngắn hơn. Khoảng HV ít chịu ảnh hưởng của thần kinh tự động.
Dẫn truyền trong nhĩ (PA).
Nhiều nhà nghiên cứu đã sử dụng khoảng PA (từ khởi đầu sóng P tới khởi đầu hoạt động nhĩ trong điện đồ His) được coi là thời gian dẫn truyền trong nhĩ. Tuy nhiên một vài yếu tố có thể ảnh hưởng đến đo khoảng PA như:
Khởi đầu hoạt động nội mạc có thể đi trước sóng
Vị trí xa hơn của catheter His dẫn đến khoảng PA dài hơn.
Khoảng PA chỉ có thể phản ánh dẫn truyền trong nhĩ phải.
Khởi đầu hoạt động nhĩ có thể thay đổi phụ thuộc vào tần số tim. Khoảng PA bình thường từ 10 – 60
Dẫn truyền trong thất.
Người ta thấy, lập bản đồ điện học (mapping) thất trái và thất phải rất có ích trong phân tích các rối loạn dẫn truyền trong thất, thay đổi các hoạt động của thất và hồi phục khả năng kích thích và xác định vị trí ổ ngoại vị của tim nhanh thất.
Thời gian hoạt động bình thường từ khi khởi đầu khử cực thất tới điện đồ ghi được từ catheter đặt gần đỉnh thất phải giới hạn từ 5 – 30 ms. Có thể đánh giá nhiều mức block trong hệ thống dẫn truyền thất phải. Bệnh nhân bị block nhánh phải đầu gần (Thời gian hoạt động tới thất phải kéo dài) và khoảng HV kéo dài có thể là yếu tố nguy cơ cao đối với block tim và chết đột ngột gây ra do loạn nhịp thất.
Điện đồ từ thất trái bình thường có điện thế nhanh và thành phần khác. Hoạt động chậm, biên độ thấp khoảng thời gian vài ms (2 – 15ms) sau khi bắt đầu của điện đồ. Không có sự tách đôi, phân tách hoặc điện đồ muộn (sau QRS).
- Biên độ trung bình: 6,6 ± 3,4 mV, khoảng thời gian trung bình 54 ± 13
- Các điện đồ ghi ở vùng đáy có chiều hướng thấp hơn.
- Hoạt động nội mạc thất trái.
Hoạt động nội mạc thất trái bắt đầu 0 – 15 ms (trung bình 6 ms) sau khi khởi đầu của QRS. Hoạt động nội mạc thất trái hoàn thành 29 – 52 ms (trung bình 43 ms), bao gồm 41% phức bộ QRS trên điện tâm đồ thông thường (khoảng thời gian QRS trung bình 87 ms; 80 – 100 ms). Phía dưới của vùng giữa vách là vùng sớm nhất của hoạt động nội mạc thất trái, trong khi vùng trên của đáy ở thành tự do là vị trí thứ 2. Sau đó hoạt động lan nhanh ra từ những vị trí này, do đó vùng mỏm được hoạt động tương đối muộn, trái lại vùng đáy thành sau dưới là vùng hoạt động muộn nhất.
.jpg)
5.4 Kích thích tim có chương trình (programmed stimulation)
Bao gồm kích thích tim với tần số tăng dần hoặc với một hoặc nhiều xung kích thích sớm dần trong lúc nhịp xoang hoặc khi đang tạo nhịp. Kích thích tim có chương trình nhằm mục đích:
Xác định những đặc tính điện sinh lý học của hệ thống dẫn truyền nhĩ thất, tâm nhĩ và tâm thất.
Tạo ra và phân tích cơ chế rối loạn nhịp
Đánh giá cả tác dụng của thuốc và can thiệp điện đến đặc tính điện sinh lý học của hệ thống dẫn truyền nhĩ thất, tâm nhĩ và tâm thất và hiệu quả đối với điều trị rối loạn nhịp
5.4.1 Ngưỡng kích thích
Là dòng điện thấp nhất đòi hỏi cho kích thích có hiệu quả được xác định ở giai đoạn cuối tâm trương. Bởi vì ngưỡng có thể bị ảnh hưởng bởi chiều dài chu kỳ tạo nhịp, người ta nên xác định ngưỡng ở mỗi chiều dài chu kỳ tạo nhịp và phải đảm bảo là kích thích ở 2 lần ngưỡng trong các lần nghiên cứu.
5.4.2 Kích thích nhĩ
Kích thích nhĩ với tần số tăng dần
Bắt đầu với tần số kích thích nhĩ cao hơn tần số tim cơ sở ít nhất 10 nhịp/ phút. Sau đó tăng dần tần số kích thích mỗi lần 10 nhịp/ phút hoặc thời gian chu kỳ kích thích sau ngắn hơn chu kỳ trước 10 – 20 ms. Ngừng kích thích khi đạt tần số 180 nhịp/ phút (nếu để xác định chức năng nút xoang) hoặc cao hơn (nếu để xác định dẫn truyền nhĩ thất hoặc đường phụ). Thời gian kích thích ở mỗi mức tần số thường từ 30 – 60 giây để bảo đảm sự ổn định của các khoảng dẫn truyền sau đó nghỉ 1 phút rồi tiếp tục kích thích mức tần số sau.
Đáp ứng bình thường với phương pháp kích thích nhĩ với tần số tăng dần là khoảng AH kéo dài dần cho tới khi xuất hiện block nhĩ thất cấp 2 kiểu chu kỳ Wenckebach. Dẫn truyền dưới nút (khoảng HV) không bị ảnh hưởng. Hầu hết các bệnh nhân ở tình trạng cơ sở sẽ xuất hiện block nhĩ thất kiểu chu kỳ Wenckebach ở thời gian chu kỳ tạo nhịp nhĩ từ 500 –
Phương pháp kích thích nhĩ với tần số tăng dần cho phép đánh giá:
- Thời gian phục hồi nút xoang (tPHNX) và thời gian phục hồi nút xoang điều chỉnh (tPHNXđ): kích thích nhĩ với các tần số khác nhau và cao hơn nhịp cơ sở trong vòng 30 giây sau đó ngừng kích thích. tPHNX được tính từ xung kích thích nhĩ cuối cùng đến sóng P hoặc điện đồ nhĩ đầu tiên xuất hiện sau khi ngừng kích thích. tPHNXđ được tính bằng cách lấy tPHNX trừ đi thời gian chu kỳ nhịp xoang cơ sở.
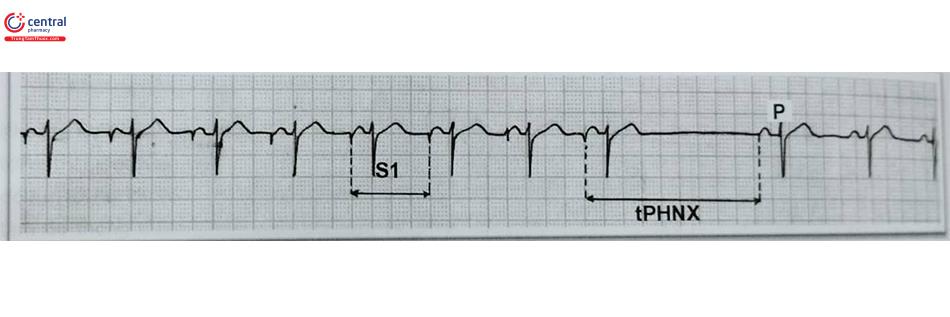
Dẫn truyền nhĩ thất với thời điểm xuất hiện block nhĩ thất độ 2 kiểu chu kỳ Wenckebach (điểm Wenckebach nhĩ-thất). Điểm Wenckebach thường xuất hiện ở tần số kích thích nhĩ 140 – 150 ck/ph.
Dẫn truyền chiều xuôi qua đường phụ với điểm xuất hiện block ở đường phụ.
Gây cơn tim nhanh trên thất.
5.4.3 Kích thích nhĩ với mức độ sớm dần
Có hai phương pháp: (1) Kích thích nhĩ sớm trên cơ sở
nhận cảm nhĩ (sensed extra stimulus): máy kích thích tim nhận cảm nhịp cơ bản của bệnh nhân, sau 6-10 nhịp nhận cảm, máy sẽ phát xung kích thích nhĩ sớm tạo ra một ngoại tâm thu nhĩ, tức khoảng ghép kích thích ngắn hơn thời gian chu kỳ nhịp cơ sở. Cứ như vậy, khoảng ghép kích thích ngắn dần 10 – 20 ms cho mỗi một lần kích thích cho đến khi cơ nhĩ trơ không còn đáp ứng với kích thích sớm.
Kích thích nhĩ sớm trên cơ sở tạo nhịp nhĩ (paced extra stimulus): máy kích thích tim với một thời gian chu kỳ cố định trong 8 nhịp (S1) sau đó phát ra một xung tiếp theo kích thích sớm hơn (S2) và S1S2 cũng giảm dần cho đến khi cơ nhĩ trơ. Kích thích nhĩ với mức độ sớm dần nhằm:
- Xác định thời gian trơ cơ nhĩ:
Giai đoạn trơ của cơ tim có thể xác định bằng đáp ứng của tổ chức đó đối với kích thích sớm. Điện sinh lý học lâm sàng, tính trơ được thể hiện trong thuật ngữ: Trơ chức năng, trơ hiệu quả, trơ tương đối.
Giai đoạn trơ tương đối (Relative refractory period hay RRP): Là khoảng ghép dài nhất của một xung sớm dẫn đến dẫn truyền xung sớm bị kéo dài tương đối so với dẫn truyền của nhịp cơ bản. Do vậy, giai đoạn trơ tương đối là điểm cuối của giai đoạn hồi phục hoàn toàn, vùng mà trong khi dẫn truyền các xung sớm và các xung cơ bản giống nhau.
Giai đoạn trơ hiệu quả (Effective refractory period hay ERP): Là khoảng ghép dài nhất giữa xung cơ bản và xung sớm không lan truyền đến tổ chức đó, do đó nó phải được đo ở gần tổ chức trơ. ERP của cơ nhĩ giới hạn từ 150 ms đến 300 ms và của cơ thất giới hạn từ 190 đến 290 ms .
Giai đoạn trơ chức năng (Functional refractory period hay FRP): Là khoảng ghép ngắn nhất giữa 2 xung dẫn liên tiếp qua tổ chức đó. Vì FRP là đo đi ra (output) từ 1 tổ chức, nó được tính bằng đo các điểm xa tổ chức đó. Nó đi theo sau ERP của một tổ chức, do đó FRP của tổ chức gần hơn thì nhỏ hơn ERP của tổ chức xa hơn. Ví dụ ERP của tổ chức His – Purkinje có thể xác định nếu nó vượt quá FRP của nút nhĩ-thất.
Quan niệm về đo giai đoạn trơ được áp dụng cho mỗi thành phần của hệ thống dẫn truyền nhĩ-thất.
Ở người giai đoạn trơ được phân tích bằng kỹ thuật kích thích tim. Các kích thích thất và nhĩ được phát ra với khoảng ghép ngắn dần cho đến khi một đáp ứng không còn nữa. Giai đoạn trơ cơ tim phụ thuộc vào chiều dài chu kỳ trước đó, nên giai đoạn trơ cần được xác định ở 1 chiều dài chu kỳ cố định trong vùng giới hạn sinh lý (1000 – 600 ms) để tránh thay đổi tính trơ sẽ xảy ra do thay đổi chiều dài chu kỳ thứ phát sau loạn nhịp xoang hoặc phức bộ sớm tự phát.
- Xác định thời gian dẫn truyền xoang nhĩ (tDTXN) bằng phương pháp
- Đánh giá có hay không bằng chứng đường dẫn truyền kép qua nút nhĩ thất (bước nhảy AH): là sự tăng đột ngột khoảng AH ≥ 50 ms so với khoảng AH của lần kích thích nhĩ sớm trước đó khi S1S2 giảm đi 10
- Gây cơn tim nhanh bằng phương pháp kích thích sớm với một hoặc nhiều khoảng ghép.
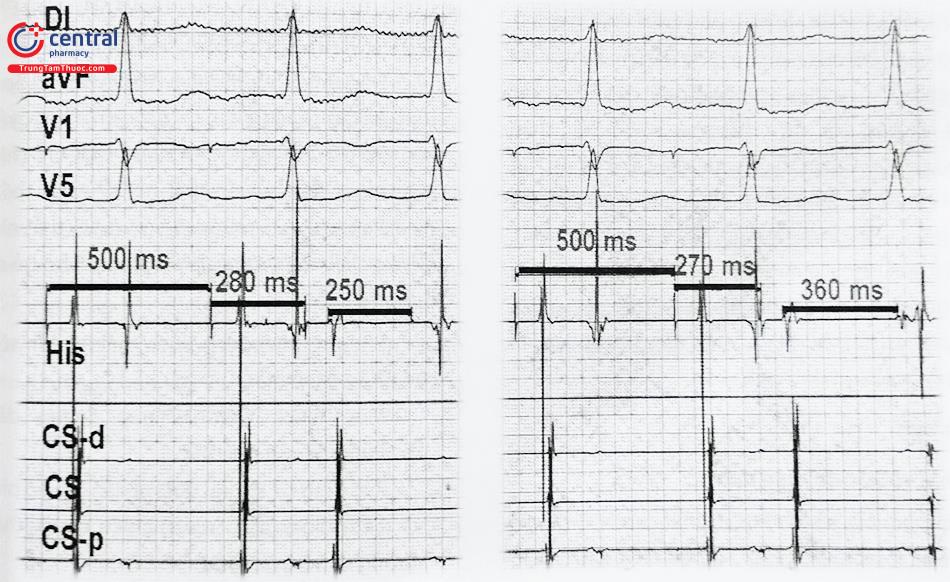
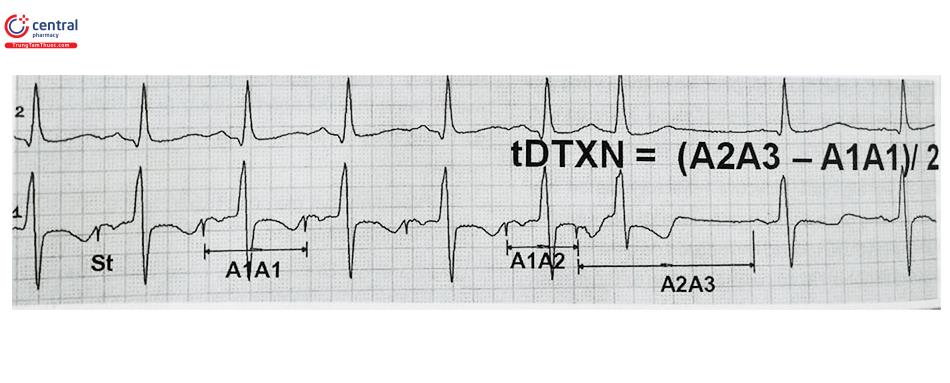
Kích thích nhĩ với tần số cố định 8 nhịp
Còn gọi là phương pháp Narula. Phương pháp này dựa trên nguyên tắc kích thích nhĩ với tần số cao hơn tần số
tim cơ sở 10 nhịp/ phút, mỗi lần kích thích liền 8 nhịp rồi ngừng. Phương pháp Narula cho phép tính toán thời gian dẫn truyền xoang nhĩ (tDTXN), theo công thức sau: tDTXN = (A2A3 – A1A1)/ 2
Trong đó: A2A3 là thời gian từ xung kích thích cuối cùng đến sóng P xoang đầu tiên sau khi ngừng kích thích; A1A1 là thời gian của khoảng PP cơ sở.
Những kiểu đáp ứng với các kích thích nhĩ
Một vài kiểu đáp ứng với các kích thích nhĩ có chương trình ở các vị trí khác nhau có đặc trưng về chậm trễ dẫn truyền và block ở các khoảng ghép. Kiểu phổ biến nhất (type I), khi các xung gặp phải sự chậm trễ tăng dần trong nút nhĩ thất không có bất kỳ sự thay đổi nào ở dưới nút. Block xảy ra thậm chí ở trong nút nhĩ – thất hoặc chính bản thân nhĩ. Đáp ứng type II: Chậm trễ đầu tiên xảy ra ở trong nút nhĩ – thất, nhưng ở khoảng ghép ngắn hơn chậm trễ xảy ra dần dần ở His – Purkinje. Đáp ứng type III (ít gặp nhất): Chậm trễ đầu tiên xảy ra ở nút nhĩ – thất, nhưng ở khoảng ghép quan trọng xảy ra kéo dài dẫn truyền rõ rệt và đột ngột ở hệ thống His – Purkinje. Kiểu dẫn truyền I, II, III không cố định ở bất kỳ bệnh nhân nào.
5.4.4 Kích thích thất
Kích thích thất với tần số tăng dần
- Bắt đầu với tần số kích thích thất cao hơn tần số tim cơ sở ít nhất 10 nhịp/ phút. Sau đó tăng dần tần số kích thích mỗi lần 10 nhịp/ phút hoặc thời gian chu kỳ
- kích thích sau ngắn hơn chu kỳ trước 10 – 20 ms. Ngừng kích thích khi thời gian chu kỳ kích thích giảm đến 300 ms. Thời gian chu kỳ kích thích có thể ngắn hơn 300 ms trong một số trường hợp như để đánh giá mức độ dẫn truyền ngược của đường dẫn truyền phụ nhĩ-thất.
- Đáp ứng bình thường với phương pháp kích thích thất với tần số tăng dần là thời gian dẫn truyền thất-nhĩ kéo dài dần rồi xuất hiện block thất-nhĩ chiều ngược. Kiểu block dẫn truyền thất nhĩ (V-A) có thể là chu kỳ Wenckebach hoặc mức cao hơn. Block thất-nhĩ kiểu chu kỳ Wenckebach thường biểu thị sự chậm trễ dẫn truyền trong nút nhĩ thất.
- Phương pháp kích thích thất với tần số tăng dần cho phép đánh giá:
- Mức block thất-nhĩ qua đường dẫn truyền His-Purkinje-nút nhĩ thất.
- Xác định sự tồn tại đường dẫn truyền phụ nhĩ thất và điểm block dẫn truyền chiều ngược thất-nhĩ qua đường dẫn truyền phụ.
- Gây cơn tim nhanh thất, tim nhanh vào lại nhĩ thất.
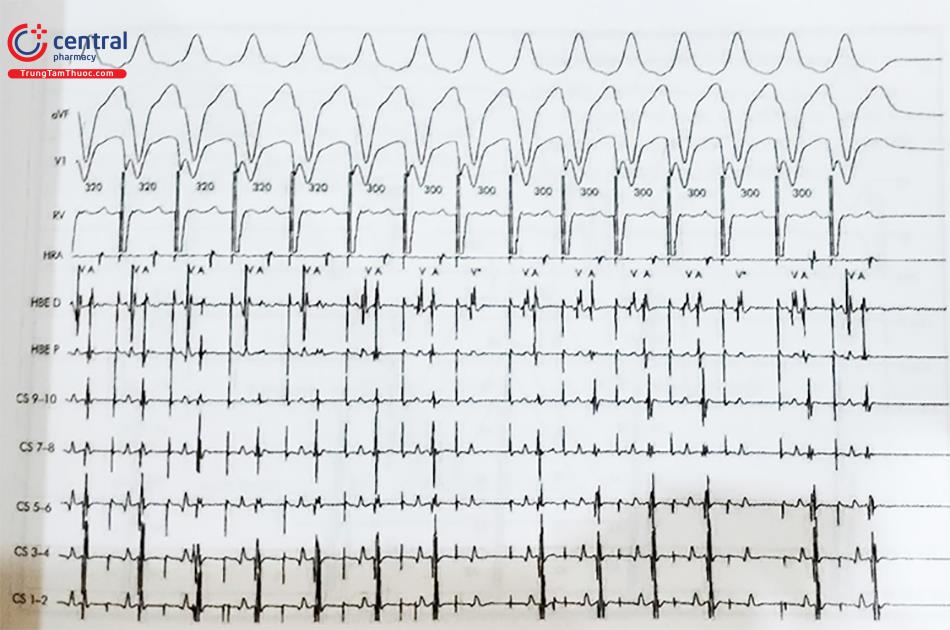
Kích thích thất với mức độ sớm dần
- Kích thích thất sớm dần cũng được thực hiện giống như kích thích nhĩ sớm dần theo 2 phương pháp: (1) Kích thích thất sớm trên cơ sở nhận cảm thất (sensed extra stimulus): máy kích thích nhận cảm nhịp cơ sở, sau 8 nhịp sẽ phát ra một xung sớm và khoảng ghép của xung sớm này giảm dần 10 – 20 ms cho đến khi cơ thất trơ, hoặc (2) kích thích thất sớm trên cơ sở tạo nhịp thất (paced extra stimulus): thường được tiến hành với 2 chu kỳ tạo nhịp thất là 600 ms (S1) trong 8 nhịp và 400 ms (S2), S1S2 giảm dần 10 – 20 ms cho đến khi cơ thất trơ.
- Ngoài ra, còn có phương pháp kích thích thất sớm với nhiều khoảng ghép V2, V3, Trong đó, V2: xung kích thích thất sớm thứ nhất; V3: xung kích thích thất sớm thứ hai và V4: xung kích thích thất sớm thứ 3 với khoảng ghép V1V2 > V2V3 > V3V4 (V1: xung tạo nhịp thất cơ sở).
Phương pháp kích thích thất sớm dần cho phép đánh giá:
- Xác định thời gian trơ cơ thất: Sự khác nhau giai đoạn trơ cơ thất được cho là yếu tố dẫn tới loạn nhịp
- Gây các cơn tim nhanh thất, tim nhanh vào lại nhĩ-thất.
- Xác định thời gian trơ của đường phụ theo chiều ngược hoặc thời gian trơ của bó His theo chiều ngược.

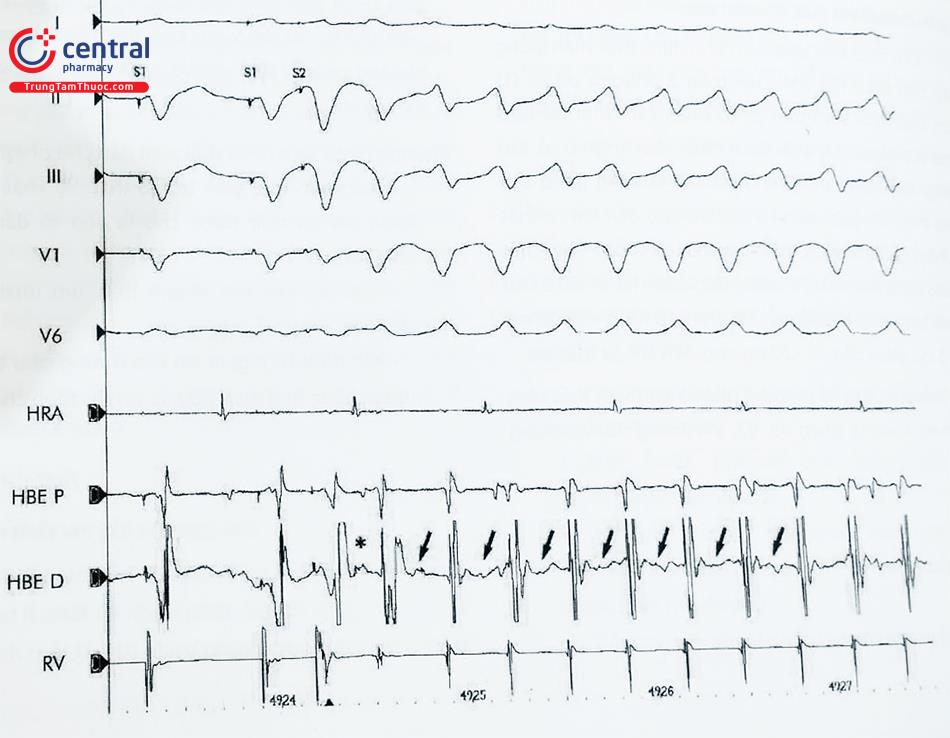
Đáp ứng vào lại ở thất (repetitive)
Ba loại nhịp vào lại xảy ra khi đáp ứng với kích thích thất.
- Loại đáp ứng vào lại xảy ra ở gần 50% người bình thường được gọi là vào lại nhánh, vào lại vòng lớn sử dụng hệ thống His – Purkinje và cơ thất . Hình ảnh điện sinh lý học gợi ý đến vòng vào lại nhánh như sau:
- Đáp ứng vào lại luôn đi trước bởi điện thế His theo chiều ngược và mất đi khi bị block theo chiều ngược ở vị trí ghi dưới bó His.
- Khoảng HV đi trước nhịp đáp ứng vào lại thường vượt quá khoảng HV của nhịp xoang và 1 đáp ứng vào lại tồn tại giữa V2H2 và khoảng H2V3.
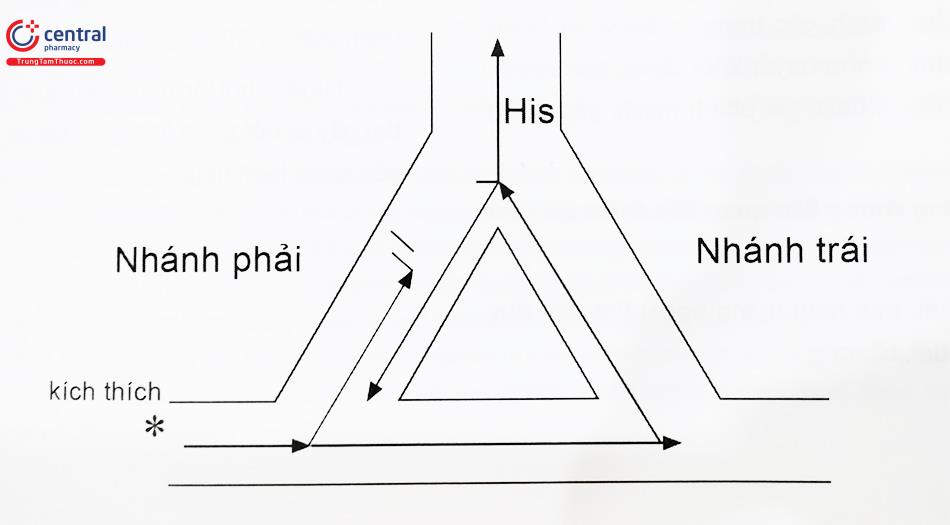
Trong khi kích thích thất phải tạo ra phức bộ vào lại nhánh, điện thế bó His theo chiều ngược đi trước điện thế thất phải theo chiều xuôi tạo điều kiện thêm cho hoạt động của hệ thống His qua nhánh trái.
Ở những bệnh nhân tim bình thường vòng vào lại nhánh ít khi kéo dài thường tự ngừng sau 1 – 2 nhịp. Lý do thông thường nhất vòng vào lại nhánh không tồn tại lâu là do block theo chiều ngược ở nhánh trái. Hiếm khi dẫn truyền theo chiều ngược được đến bó His và block sẽ xảy ra ở nhánh phải. Hiếm khi và chỉ khi có biểu hiện của rối loạn dẫn truyền trong thất phải từ trước sẽ xuất hiện nhanh thất kéo dài lâu do vòng vào lại nhánh. Vòng vào lại nhánh kéo dài ngắn xảy ra ở những bệnh nhân không có bệnh tim và không liên quan đến biểu hiện loạn nhịp tự phát.
Đáp ứng thường gặp thứ hai đối với đáp ứng vào lại trong nút nhĩ thất. Hiện tượng này xảy ra ở 15% số bệnh nhân giống với hiện tượng xảy ra trong khi tạo nhịp thất. Loại này xảy ra khi đạt được mức độ chậm trễ quan trọng dẫn truyền nút nhĩ-thất theo chiều ngược.
Loại thứ 3 của đáp ứng thất vào lại là các đáp ứng vào lại trong thất hoặc ở tại chỗ hoặc ở xa vị trí kích thích. Thông thường xảy ra trong tình trạng bệnh lý cơ tim, đặc biệt bệnh động mạch vành với NMCT từ trước.
Đáp ứng vào lại thường xảy ra ở khoảng ghép ngắn và có thể có bất kỳ hình dạng nào.
5.5 Một số thuốc được sử dụng trong thăm dò điện sinh lý tim
Isoproterenol: liều từ 0,5 đến 5 μg/kg/phút, thuốc có tác dụng tăng tính tự động, tăng tính dẫn truyền, thay đổi thời gian trơ của các mô tim do vậy tạo thuận lợi cho việc kích thích tim gây các cơn tim
Atropin: liều từ 0,5 đến 1 mg tiêm tĩnh mạch, thuốc huỷ phó giao cảm với các tác dụng điện sinh lý học tương tự và có thể dùng thay thế
Procainamide: liều từ 10 đến 15 mg/kg, thuốc có tác dụng làm chậm dẫn truyền dưới nút nhĩ thất và kéo dài khoảng HV, do vậy, đôi khi được sử dụng trong đánh giá rối loạn dẫn truyền dưới nút nhĩ thất hoặc để dự phòng xảy ra rung nhĩ khi kích thích tim có chương trình.
Adenosine: liều từ 6 đến 18 mg, thuốc gây block nhĩ thất thoáng qua, thường được dùng trong đánh giá các cơn tim nhanh trên thất như cơn có phụ thuộc nút nhĩ thất hay không, có hay không bằng chứng đường dẫn truyền phụ ngoài nút nhĩ thất.
Flecaine: thuốc có tác dụng trong thăm dò làm thể hiện rõ hội chứng Brugada.
6 Các biến chứng
Thủ thuật thăm dò điện sinh lý tim có thể có các biến chứng sau:
6.1 Biến chứng mạch máu
Có thể nhẹ như tụ máu dưới da hoặc hình thành khối máu tụ ngay tại vị trí chọc mạch, gặp trong 1 – 5% số ca. Nặng hơn là các biến chứng như huyết khối động, tĩnh mạch, thông động tĩnh mạch hoặc giả phình mạch, gặp trong < 1% số ca.
6.2 Các biến chứng chung liên quan đến thăm dò xâm nhập tim mạch
Tràn khí màng phổi, tràn máu màng ngoài tim, đột quỵ não, nhồi máu cơ tim, tử vong.
6.3 Các biến chứng đặc thù liên quan đến thăm dò điện sinh lý tim
Tổn thương nút nhĩ thất gây block nhĩ thất hoàn toàn cần phải cấy máy tạo nhịp
Rối loạn nhịp tim, gặp trong 10% số ca, thường nhẹ và tự hết. Tuy nhiên, một số rối loạn nhịp nặng như tim nhanh thất bền bỉ hoặc rung thất có thể gặp khi kích thích thất có chương trình.
Huyết khối tắc mạch liên quan đến tổn thương mô tim gây ra bởi năng lượng có tần số radio dùng để triệt bỏ các rối loạn nhịp.
7 Tài liệu tham khảo
- Josephson MD M.E. (2015), Josephson’s Clinical Cardiac Electrophysiology,
- Kusumoto M. (2009), Understanding Intracardiac EGMs and ECGs, Wiley-Blackwell, Chichester, West Sussex.
- Douglas Zipes, John P. Dimarco, Paul C. Gillette et al (1995). Guidelines for clinical intracardiac electrophysiological and catheter ablation procedures: A report of the American College of Cardiology/American Heart Association task force on practice guidelines (Committee on Clinical Intracardiac electrophysiologic and catheter ablation procedures), developed in collaboration with the North American Society of pacing and electrophysiology. J Am Coll Cardiol. 1995 Aug, 26 (2) 555–573.
- Priori S.G., Blomström-Lundqvist C., Mazzanti A. et al (2015). 2015 ESC Guidelines for the management of patients with ventricular arrhythmias and the prevention of sudden cardiac death The Task Force for the Management of Patients with Ventricular Arrhythmias and the Prevention of Sudden Cardiac Death of the European Society of Cardiology (ESC) Endorsed by: Association for European Paediatric and Congenital Cardiology (AEPC). Eur Heart J, 36(41), 2793–2867.
- Kusumoto M., Schoenfeld M.H., Barrett C. et al. (2019). 2018 ACC/AHA/HRS Guideline on the Evaluation and Management of Patients with Bradycardia and Cardiac Conduction Delay. Journal of the American College of Cardiology, 74(7), e51–e156.
- Brugada J., Katritsis D.G., Arbelo E. et al (2019). 2019 ESC Guidelines for the management of patients with supraventricular tachycardia The Task Force for the management of patients with supraventricular tachycardia of the European Society of Cardiology (ESC)Developed in collaboration with the Association for European Paediatric and Congenital Cardiology (AEPC). Eur Heart
- Schmitt C., Deisenhofer I., và Zrenner B., btv. (2006), Catheter Ablation of Cardiac Arrhythmias: A Practical Approach,
- Wilber D.J., Packer D.L., và Stevenson W.G., btv. (2008), Catheter Ablation of Cardiac Arrhythmias: Basic Concepts and Clinical Applications, Wiley-Blackwell, Malden

