Tầm quan trọng của việc siêu âm định kỳ trong 3 tháng giữa thai kỳ
Nguồn: Giáo trình Sản phụ khoa - Tập 1: Sản khoa.
Đại học Huế - Trường ĐH Y Dược
Đồng chủ biên:
GS.TS. Nguyễn Vũ Quốc Huy,
GS.TS. Cao Ngọc Thành,
PGS.TS. Lê Minh Tâm,
PGS.TS. Trương Thành Vinh,
Cùng nhiều tác giả tham gia biên soạn.
1 ĐẠI CƯƠNG
Siêu âm trước sinh ngày nay được ứng dụng rộng rãi để khảo sát hình thái học thai nhi, đánh giá sự tăng trưởng và hướng dẫn xử trí các trường hợp đa thai. Siêu âm cung cấp các bằng chứng chẩn đoán để tiên lượng và xử trí các biến chứng thai kỳ.
Siêu âm quý 2 có vai trò quan trọng trong đánh giá sự tăng trưởng và sức khỏe và bệnh tật thai nhi. Siêu âm quý 2 cũng giúp phát hiện các dị tật bẩm sinh của thai nhi. Khoảng 56% các dị tật đã được phát hiện trước sinh và 55% các bất thường lớn được được phát hiện trước 24 tuần.
Nên cần ít nhất một lần siêu âm ở thời điểm quý 2 và xem đây như là một phần trong quy trình chăm sóc tiền sản.
1.1 Mục đích siêu âm quý 2
Mục đích của siêu âm quý 2 là cung cấp thông tin chẩn đoán trong việc chăm sóc tiền sản đạt tối ưu và kết cục thai kỳ cho mẹ và con tốt nhất. Siêu âm giúp xác định tuổi thai, phát hiện và tiên lượng các trường hợp thai tăng trưởng bất thường ở giai đoạn sau của thai kỳ.
Siêu âm sàng lọc tiền sản gồm đánh giá các chi tiết sau:
Hoạt động tim thai.
Số lượng thai.
Tuổi thai, kích thước thai.
Cấu trúc hình thái học thai.
Vị trí và cấu trúc bánh rau.
Mặc dù nhiều dị tật bẩm sinh có thể được phát hiện nhưng cần nhớ rằng một số dị tật có thể bị bỏ sót ngay cả khi người làm siêu âm giàu kinh nghiệm, hoặc do dị tật xuất hiện muộn. Do đó, cần tư vấn cho sản phụ về những lợi ích cũng như giới hạn của siêu âm.
1.2 Chỉ định siêu âm quý 2
Nên thực hiện siêu âm thường quy ít nhất một lần ở quý 2 thai kỳ cho tất các sản phụ để phát hiện các dị tật thai nhi và các biến chứng của thai kỳ. Đối với các thai phụ có yếu tố nguy cơ (như bệnh tiểu đường, cao huyết áp...) có thể tiến hành siêu âm nhiều lần để đánh giá tốt hơn. Trong một số trường hợp đặc biệt, cần siêu âm chi tiết các bất thường liên quan đến tình trạng bệnh lý.
1.3 Thời điểm siêu âm quý 2
Siêu âm thường quy ở quý 2 nên thực hiện ở tuổi thai 18 - 22 tuần. Đây là thời điểm phù hợp vì dung hòa giữa hai mục tiêu của siêu âm là xác định tuổi thai (dù tuổi thai được xác định chính xác hơn ở thời điểm thai sớm) và phát hiện các dị tật bẩm sinh lớn của thai
Cần nhắc thời điểm siêu âm phù hợp để việc phát hiện dị tật thai tốt nhất và đủ thời gian cho tham vấn tiền sản cũng như các xét nghiệm hỗ trợ khác theo quy định giới hạn về tuổi thai cho phép chấm dứt thai kỳ.
2 QUY TRÌNH SIÊU ÂM QUÝ 2
2.1 Đánh giá sinh trắc học và tình trạng thai nhi
Các thông số siêu âm sau dùng để tính tuổi thai và đánh giá kích thước trọng lượng thai: Đường kính lưỡng đỉnh (BPD), chu vi đầu (HC), chu vi bụng (AC), chiều dài xương đùi (FL).
Các chỉ số đo đạc phải thực hiện đúng phương pháp và quy chuẩn. Nên đổi chiếu kết quả siêu âm đo đạc với các bảng chuẩn.
Nếu tuổi thai chưa được dự đoán ở quý 1, thì có thể tính tuổi thai ở quý 2 dựa trên kích thước của đầu (BPD và /hay HC). Trường hợp tuổi thai được xác định trong giai đoạn sớm thai kỳ thì không cần siêu âm tính lại tuổi thai.
Phối hợp nhiều thông số đo đạc cải thiện đáng kể chính xác của tuổi thai so với chỉ dựa trên HC. Tuy nhiên, việc cải thiện này thì không có ý nghĩa nhiều về mặt làm sàng vì chỉ dưới một ngày.
2.1.1 Đường kính lưỡng đỉnh (BPD)
2.1.1.1 Giải phẫu học
Mặt cắt ngang mức đồi thị.
Lý tưởng, sóng siêu âm vuông góc với vách liên bán cầu đại não.
Hai bán cầu đại não đối xứng.
Đường giữa bị gián đoạn bởi đồi thị và khoang vách trong suốt.
Không thấy tiểu não.
2.1.1.2 Vị trí đặt con trỏ đo
Vị trí đặt điểm đo tùy theo chọn phương pháp nào vì có hơn một kỹ thuật được mô tả (ngoài - trong hay ngoài - ngoài), ở vị trí đầu rộng nhất, vuông góc với đường giữa (hình 1). Dùng bảng tham chiếu có cùng kỹ thuật đo để đối chiếu. Chỉ số đầu là tỷ lệ của BPD và FOD và tỷ lệ này có thể dùng để mô tả hình dạng đầu. Dạng đầu bất thường (đầu dài và đầu ngắn) có thể đi kèm với một số hội chứng Trường hợp đầu bất thường dùng chu vi đầu tính tuổi thai chính xác hơn BPD.
Hình 1. Sinh trắc học chuẩn của thai
(Đường kính lưỡng đỉnh và chu vi đầu (a), chu vi bụng (b), chiều dài xương đùi (c). Ở hình này, con trỏ được đặt ở vị trí ngoài trong của xương sọ khi đo BPD (a), một số bảng tham chiếu khác vị trí đặt con trỏ là ngoài - ngoài của xương sọ)
2.1.2 Chu vi đầu
Giải phẫu học
Mặt cắt đo giống BPD.
Vị trí đo: Có thể đo hình elip bằng cách đặt hình elip xung quanh bờ ngoài của xương sọ (Hình 1). Một cách khác, chu vi đầu được tính từ đo đường kính lưỡng đỉnh và đường kính chẩm trán (OFD) như sau: Đo BPD ngoài trong đo OFD (đặt con trỏ giữa xương trán và xương chẩm).
HC=1.62 x (BPD+ OFD)
2.1.3 Chu vi bụng
2.1.3.1 Giải phẫu học
Mặt cắt ngang bụng thai nhi (tròn tối đa có thể).
Đoạn xoang cửa tĩnh mạch rốn.
Túi dịch dạ dày.
Không thấy hai thận.
2.1.3.2 Vị trí đặt con trỏ
Đo AC là đo bờ ngoài của đường viên da, có thể dùng hình elip hoặc tính từ hai đường thẳng đo vuông góc với nhau, thường là đường kính bụng trước sau (APAD) và đường kính ngang bụng (TAD) (Hình 1). Để đo APAD, con trỏ được đặt ở bờ ngoài da. Để đo TAD, con trỏ được đặt bờ ngoài của bụng, ngang chỗ bụng rộng nhất. AC được tính bằng công thức
AC = (APAD + TAD)/ 2 = 1.57 (APAD + TAD)
2.1.4 Chiều dài xương đùi (FL)
Hình ảnh lý tưởng để đo FL là thấy cả hai đầu cốt hóa xương đùi. Do đoạn cốt hóa trên trục dọc dài nhất. Góc giữa trục sóng siêu âm và xương đùi tốt nhất là 45 - 90
Vị trí đặt con trỏ: Con trỏ được đặt ở đầu tận của điểm cốt hóa xương đùi không bao gồm phần mẫu trên của xương đùi nếu nhìn thấy.
2.1.5 Ước tính cân nặng thai
Các thông tin tính kích thước và trọng lượng thai như là thông số nền tảng để chẩn đoán thai chậm phát triển. Phổ biến ngày nay thường dựa và công thức Hadlock 2 để tính trọng lượng thai bao gồm BPD, HC, AC và FL. Trọng lượng thai nên theo với bảng chuẩn bình thường của dân số địa phương.
2.1.6 Đánh giá lượng nước ối
Tùy thuộc kỹ năng của bác sĩ siêu âm, lượng dịch ổi có thể được đánh giá chủ quan hoặc đo đạc (khoang ối lớn nhất, chỉ số ổi). Độ chính xác đánh giá chủ quan không khác biệt so với đo siêu âm nếu người làm có kinh nghiệm. Thai phụ nếu có lượng ối bất thường, cần siêu âm chi tiết hơn các phần thai và theo dõi trên lâm sàng.
2.1.7 Cử động thai
Thai bình thường có tư thế co duỗi và cử động đều đặn. Nếu giảm hoặc không có cử động thai tạm thời thì không nên xem như là một yếu tố nguy cơ. Tư thế bất thường hoặc thai không cử động kéo dài hoặc hạn chế cử động một cách bất thường thì có thể nghi ngờ các tình trạng bất thường của thai như cứng đa khớp.
2.1.8 Siêu âm Doppler
Siêu âm Doppler không được khuyến cáo trong siêu âm thường quy quý 2. Không có bằng chứng hữu ích cho việc sử dụng Doppler động mạch tử cung hay động mạch rốn để sàng lọc các thai kỳ nguy cơ thấp.
2.1.9 Đa thai
Sự đánh giá đa thai nên bao gồm các yếu tố sau:
Khảo sát vị trí dây rốn bám vào bánh rau.
Giới tính, vị trí ngôi thai trong tử cung.
Xác định số bánh rau đánh giá tốt nhất ở thời điểm 14 - 15 tuần qua các chỉ dấu T-sign hay Lamda sign.
Rốn bám màng thường gặp hơn ở đa thai và có thể gây nhiều biến chứng thai kỳ nghiêm trọng như thai chậm tăng trưởng trong tử cung, mạch máu tiền đạo và nhịp tim thai bất thường. Có nhiều trường hợp mạch máu tiền đạo không được phát hiện trong thai kỳ do các bất cẩn khi siêu âm.
2.2 Đánh giá hình thái thai nhi
Các yêu cầu tối thiểu được khuyến cáo cho siêu âm đánh giá hình thái học thai nhi được tóm tắt trong bảng 1:
Đầu | Vòm sọ toàn vẹn, khoang vách trong suốt, đường giữa, đồi thị, tiểu não, bể lớn. |
Mặt | Có hai nhãn cầu, mặt nghiêng, có miệng, môi trên liên tục |
Cổ/ Ngực/ Tim | Không có khối u (nang bạch huyết vùng cổ...), hình dạng và kích thước ngực và phổi bình thường, tim có hoạt động (4 buồng ở vị trí tim bình thường, buồng thoát động mạch chủ và động mạch phổi) Không có thoát vị hoành. |
Bụng | Dạ dày ở vị trí bình thường, ruột không giãn, hai thận có, vị trí dây rốn cắm vào thành bụng bình thường |
Hệ xương | Cột sống bình thường không chẻ đôi hay u bướu (hai mặt cắt dọc và ngang), các chi bình thường. |
Rau | Không có khối u rau hay bánh rau phụ |
Dây rốn, niệu dục giới tính | Dây rốn có 3 mạch máu, xác định giới tính |
2.2.1 Đầu
2.2.1.1 Vòm sọ
Bốn chi tiết của vòm sọ nên được khảo sát thường quy là: Kích thước, hình dạng, mật độ và sự toàn vẹn của xương. Các chi tiết này có thể được nhìn thấy khi đo đạc đầu và khi khảo sát hình thái của não bộ.
Kích thước: Đo các thông số như trong phần sinh trắc học thai.
Hình dạng: Hộp sọ bình thường có hình oval, không có sự lồi ra hay khuyết vào và chỉ bị gián đoạn do đường rãnh khớp. Sự thay đổi hình dạng đầu bất thường (hình trái chanh, trái dâu, cánh chuồn) cần được đánh giá kỹ hơn.
Sự toàn vẹn: Không có khuyết xương sọ. Trường hợp hiếm, thoát vị nhu mô não qua chỗ khuyết ở xương trán hay xương chẩm, mặc dù thoát vị não có thể xảy ra ở vị trí khác.
Đậm độ: Đậm độ bình thường của xương sọ liên tục chỉ gián đoạn ở các vị trí khớp và thóp, không thấy hình ảnh sáng này hoặc nhu mô não nhìn quá rõ thì nên nghi ngờ do cốt hóa kém (tạo xương bất toàn, giảm phosphat) Sự cốt hóa kém cũng có thể nghi ngờ khi xương sọ biến dạng dưới lực đè ép của đầu dò qua thành bụng mẹ.
2.2.1.2 Não
Hai mặt cắt ngang giúp nhìn thấy sự toàn vẹn cấu trúc não bộ thai nhi. Đó là mặt cắt ngang đồi thị và não thất bên (Hình.2). Nữa bán cầu não gần đầu dò siêu âm khó đánh giá. Mặt cắt ngang thứ ba qua tiểu não giúp đánh giá thêm vùng hố sau. Đánh giá các cấu trúc sau của não: Não thất bên (gồm cả đám rối mạng mạch), vách trong suốt, đường giữa, đồi thị, tiểu não, bể lớn.
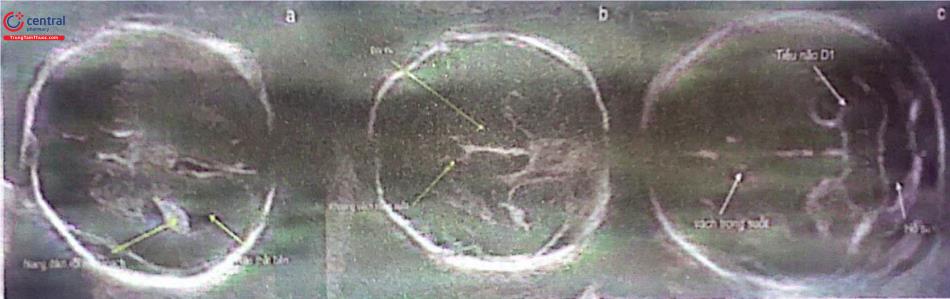
(ngang não thất bên (a), ngang đồi thị (b), ngang tiểu não (c). Hai mặt cắt đầu giúp đánh giá sự toàn vẹn của não. Mặt cắt thứ ba giúp đánh giá tiểu não, bể lớn ở vùng hố sau).
2.2.1.3 Mặt
Khảo sát mặt phải nhìn thấy môi trên để đảm bảo sự toàn vẹn của mỗi (Hình 3a). Nếu có thể thì các chi tiết khác của mặt nên được khảo sát như mặt cắt dọc giữa (Hình 3b), hai mắt (Hình 3c), mũi - xương mũi và hai lỗ mũi.
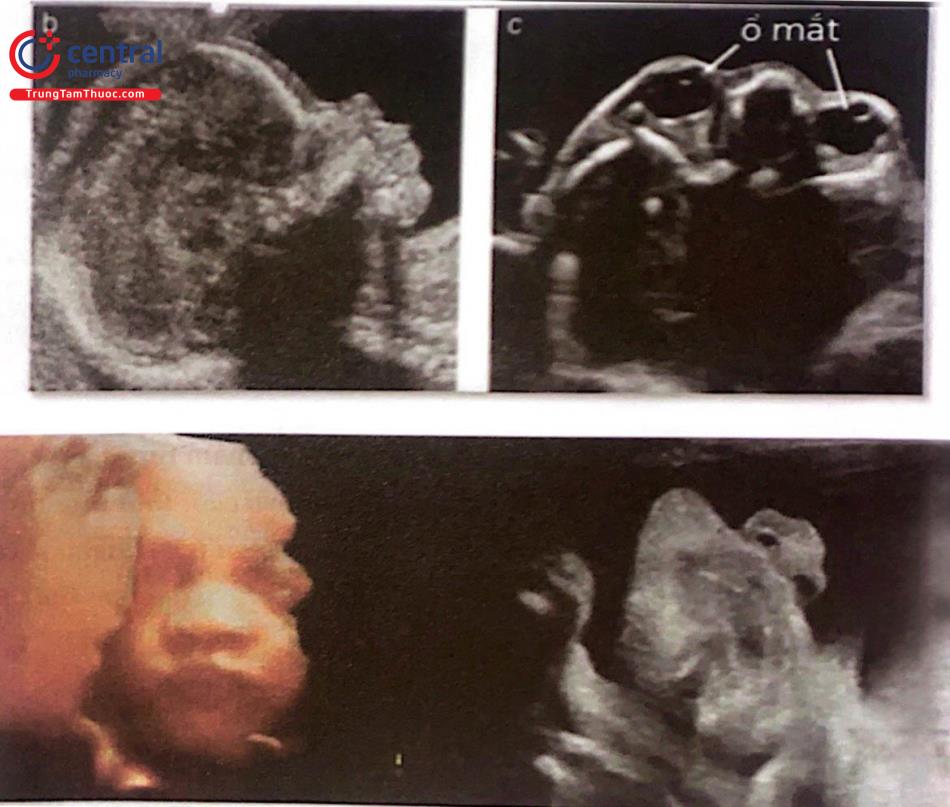
(Miệng, môi và mũi được khảo sát trên mặt cắt đứng ngang (a). Nếu có thể, mặt cắt dọc giữa mặt cung cấp các thông tin quan trọng cho chẩn đoán sứt môi, trán dô, cằm nhỏ và bất thường xương mũi (b). Cần nhìn thấy hai nhãn cầu đối xứng và bình thường).
2.2.2 Cổ
Cổ bình thường có hình trụ và không có khối u, vùng tụ dịch hay chỗ lồi lên. Các khối u vùng cổ có thể gặp như nang bạch huyết hay u quái.
2.2.3 Ngực
Hình dạng cân xứng, liên tục với bụng. Các xương sườn có độ dài và cong bình thường và không bị biến dạng. Hai phổi có mật độ phản âm đồng dạng và không có sự di lệch của trung thất. Ranh giới cơ hoành có thể nhìn thấy là một đường giảm âm nằm ngăn cách giữa ngực và bụng.
2.2.4 Tim
Khám tim thai cơ bản và chuyên sâu nhằm phát hiện tốt nhất các dị tật tim trong quý 2 thai kỳ (Hình 4). Điều chỉnh độ phóng đại sao cho tim chiếm ít nhất 1/3 hay 1/2 màn hình siêu âm.
(Mặt cắt cơ bản là mặt cắt 4 buồng (a) khi hai thất đang ở cuối thời tâm thu (mũi tên). Mặt cắt mở rộng là buồng thoát thất trái (b) và thất phải (c). Hai đại động mạch (mũi tên) kích thước tương đương nhau ở vị trí xuất phát từ hai buồng thất và bắt chéo nhau).
Thăm khám tim thai cơ bản: Tim nằm ở bên trái lồng ngực (cùng bên dạ dày) nếu là định dạng bình thường, thường không lớn hơn 1/3 của ngực và không có tràn dịch màng ngoài tim. Trục tim bình thường 45 ± 20o (2 SD) lệch về bên trái của thai. Mặt cắt 4 buồng tim cân xứng. Nhịp tim bình thường từ 120-160 lần/ph.
Thăm khám tim chuyên sâu: Giúp tăng tỷ lệ phát hiện thêm các bất thường lớn ở tim so với chỉ khảo sát mặt cắt 4 buồng. Bao gồm khảo sát thêm đường ra động mạch phổi và động mạch chủ. Các mặt cắt này giúp phát hiện các bất thường thân chung đại động mạch, tứ chứng Fallot, hoán vị đại động mạch, thất phải hai đường ra. Hai đại động mạch bình thường có kích thước gần bằng nhau và bắt chéo nhau ở vị trí thoát ra từ hai buồng thất.
Có thể khảo sát thêm mặt cắt "3 mạch máu và khí quản" để đánh giá sự tương quan về giải phẫu và kích thước của động mạch phổi, động mạch chủ xuống và tĩnh mạch chủ trên phải.
2.2.5 Bụng
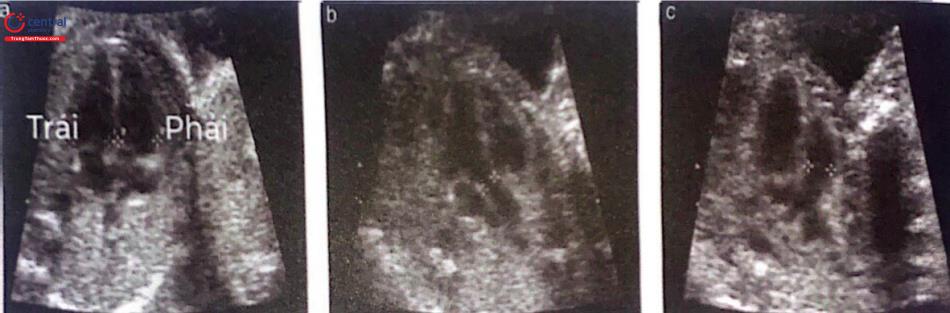
Cần định vị các tạng trong bụng. Dạ dày thai nhi bình thường nằm ở bên trái. Ruột nằm trong bụng và vị trí dây rốn cắm vào thành bụng nguyên vẹn. Phát hiện bất thường trong ruột (nang ruột, giãn ruột). Dạ dày ở bên trái và túi mật nằm bên phải, ở 1/4 trên, kế bên gan. Vị trí dây rốn cắm vào thành bụng (Hình 5a) cần được khảo sát để loại trừ các khiếm khuyết thành bụng ở giữa như thoát vị rốn hay hở thành bụng. Khảo sát số mạch máu trong dây rốn.
2.2.6 Thận và bàng quang
Xác định sự hiện diện bàng quang và hai thận (Hình 5b và 5c). Nếu bằng quang hay bể thận giãn lớn thì cần phải đo để có bằng chứng. Nếu không thấy bằng quang cần có thời gian dài khảo sát và đánh giá thêm chi tiết.
2.2.7 Cột sống
Siêu âm cột sống phụ thuộc nhiều vào tư thế của thai nhi (Hình 5c và 5d). Việc khảo sát chi tiết từng đốt sống không phải thuộc phạm vi siêu âm cơ bản. Bất thường nghiêm trọng của cột sống hay gặp nhất là chẻ đôi đốt sống thể hở và thường đi kèm theo các biểu hiện bất thường ở trong não như biến dạng tiểu não (hình trái chuối) và hẹp bể lớn. Các mặt cắt khác có thể phát hiện các bất thường cột sống khác như bất thường thân sống và bất sản xương cùng.
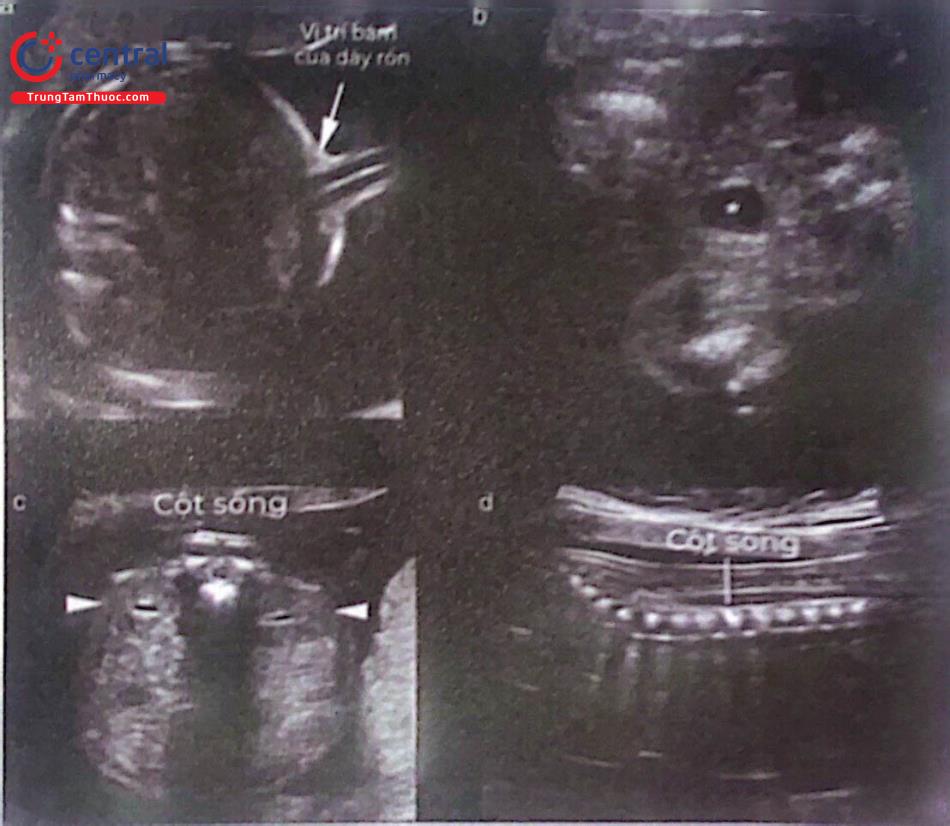
(Vị trí dây rốn cắm vào thành bụng (a, mũi tên) có thể phát hiện các bất thường như thoát vị rốn hay hở thành bụng. Bàng quang thai nhi (b*) và hai thận (c, mũi tên). Mặt cắt ngang và dọc của cột sống giúp tầm soát tật chẻ đôi đốt sống (c, d)).
2.2.8 Tứ chi
Khảo sát có đủ hay không có của cả cánh tay, bàn tay (Hình 6a) và hai chi dưới và hai bàn chân (6b) cần được đánh giá một cách có hệ thống. Đến ngón tay hay ngón chân không thuộc phạm vi của siêu âm thường quy quý 2.
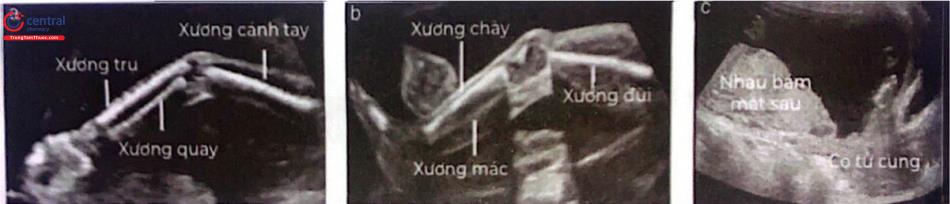
(Sự hiện diện hay không có của cả chi trên và chi dưới cần được ghi nhận trong siêu âm thường quy trừ khi khó khảo sát do yếu tố kỹ thuật (a,b). Vị trí rau nên được xác định trong mối liên quan với cổ tử cung của mẹ (c))
2.2.9 Rau
Trong quá trình siêu âm, vị trí bánh rau (Hình 48.6c) và mối liên quan của bánh rau và lỗ trong cổ tử cung cần được mô tả. Các bất thường của rau như xuất huyết, hình tổ ong trong thể tam bội hay u bánh rau như chorio angioma. Trong hầu hết các trường hợp siêu âm quý 2 thường quy, siêu âm bụng giúp xác định rõ sự tương quan giữa rau và lỗ trong cổ tử cung. Nếu bờ dưới bánh rau bám sát đến hay tràn qua cổ tử cung, cần siêu âm lại ở quý 3.
Các thai phụ có tiền sử mô ở tử cung và có rau bám thấp mặt trước hay rau tiền đạo sẽ có nguy cơ các bất thường về sự bám của rau. Các trường hợp này khi siêu âm cần tìm các dấu hiệu của rau cài răng lược, dấu hiệu nhạy nhất là sự hiện diện của các xoang mạch máu không đều (lacunae), hàm ý rằng đó là các động mạch hay các dòng chảy hỗn hợp. Hình ảnh bất thường của vùng ranh giới giữa thành tử cung và thành bàng quan là rất đặc hiệu cho rau cài răng lược nhưng chỉ gặp trong một số trường hợp. Mất đường phản âm kém ranh giới giữa bánh rau và thành tử cung thì không đặc hiệu và không nhạy cho chẩn đoán rau cài răng lược. Mặt dù rau cài răng lược có thế nghi ngờ khi siêu âm sàng lọc thường quy ở quý 2, nhưng cần đánh giá chi tiết hơn ở các lần siêu âm sau.
2.2.10 Giới tính
Hình ảnh của giới tính ngoài thai nhi không phải là chi tiết khảo sát bắt buộc ở quý 2. Trả lời giới tính chỉ nên được xem xét khi có yêu cầu của thai phụ và phù hợp với thực tế của chính sách y tế.
2.2.11 Cổ tử cung, tử cung và phần phụ
Nhiều nghiên cứu cho thấy có mối liên quan rõ giữa chiều dài cổ tử cung ngắn trên siêu âm đường âm đạo và sinh non. Tuy nhiên, nhiều thử nghiệm có đối chứng ngẫu nhiên cho thấy việc siêu âm thường quy chiều dài cổ tử cung và các can thiệp sau đó (khâu cổ tử cung, Progesterone) không chứng minh được hiệu quả của chương trình sàng lọc này. Gần đây, có một số bằng chứng không đầy đủ khuyến cáo nên đo chiều dài cổ tử cung thường quy ở dân số không chọn lọc ở quý 2.
Sự nhận diện các phụ nữ có cổ tử cung ngắn có thể có lợi đáng kể cho mục đích nghiên cứu và các nghiên cứu về can thiệp nhưng không đủ lý lẽ để biện minh cho việc siêu âm đo cổ tử cung thường quy.
Một chương trình sàng lọc toàn cầu như vậy không những cần đủ nguồn lực và đảm bảo chất lượng mà còn có thể gây ra các bất lợi như lo lắng cho thai phụ và sự can thiệp không cần thiết.
U xơ và u phần phụ nên được ghi nhận nếu có thể ảnh hưởng đến cuộc chuyển dạ.
3 TÀI LIỆU THAM KHẢO
1. Đỗ Danh Toàn. Siêu âm sản khoa thực hành. Nhà xuất bản Y học 2018.
2. Goldberg JD. Routine screening for fetal anomalies: expecta- tions. Obstet Gynecol Clin North Am 2004; 31: 35-50.
3. Grandjean H, Larroque D, Levi S. The performance of routine ultrasonographic screening of pregnancies in the Eurofetus Study. Am J Obstet Gynecol 1999; 181: 446 - 454.
4. Phan Trường Duyệt. Siêu âm chẩn đoán và một số vấn đề lâm sàng sản phụ khoa liên quan. Nhà xuất bản Y học 2018.
5. Schwarzler P, Senat MV, Holden D, Bernard JP, Masroor T, Ville Y. Feasibility of the second- trimester fetal ultrasound examination in an unselected population at 18, 20 or 22 weeks of pregnancy: a randomized trial. Ultrasound Obstet Gynecol 1999; 14:92-97.
6. Saltvedt S, Almstrom H, Kublickas M, Valentin L, Grunewald C. Detection of malformations in chromosomally normal fetuses by routine ultrasound at 12 or 18 weeks of gestation-A randomised controlled trial in 39,572 pregnancies. BJOG 2006; 113: 664-674.
7. Tegnander E, Williams W, Johansen OJ, Blaas HG, Eik- Nes SH. Prenatal detection of heart defects in a non-selected population of 30149 fetuses - detection rates and outcome. Ultrasound Obstet Gynecol 2006; 27: 252-265.
8. Reddy UM, Filly RA, Copel JA. Prenatal imaging: ultrasonography and magnetic resonance imaging. Obstet Gynecol 2008; 112: 145-157.
9. World Health Organization. Training in Diagnostic Ultrasound: Essentials, Practice, and Standards. (WHO Technical Report Series, No. 875). WHO: Geneva, 1998.
10. World Health Organization. Report on the Regional Consultation Towards the Development of a Strategy for Optimizing Fetal Growth and Development. WHO Regional Office for the Eastern Mediterranean: Cairo, 2005.

