Suy hô hấp tăng CO2: Nhận biết, chẩn đoán và cách xử trí ban đầu

Trungtamthuoc.com - Chứng tăng CO2 thường gặp ở các bác sĩ lâm sàng về hô hấp nói chung và chuyên khoa nói riêng. Bệnh nhân có nguy cơ bị suy hô hấp tăng CO2 bao gồm những người mắc bệnh phổi tắc nghẽn mạn tính (COPD), béo phì và bệnh thần kinh cơ. Bài viết dưới đây sẽ chia sẻ cách nhận biết, chẩn đoán và xử trí ban đầu tình trạng này.
Tác giả: Laura Tregidgo, Rebecca F D'Cruzh
Dịch: Bác sĩ Đặng Thanh Tuấn - Bệnh viện Nhi Đồng 1
Tải PDF bản dịch TẠI ĐÂY
1 Tóm tắt
Chứng tăng CO2 thường gặp ở các bác sĩ lâm sàng về hô hấp nói chung và chuyên khoa. Bệnh nhân có nguy cơ bị suy hô hấp tăng CO2 bao gồm những người mắc bệnh phổi tắc nghẽn mạn tính (COPD), béo phì và bệnh thần kinh cơ. Những bệnh nhân như vậy có thể biểu hiện với bác sĩ lâm sàng tình trạng không khỏe cấp tỉnh trong quá trình điều trị cấp tính hoặc trong tình trạng bệnh nhân nội trú xấu đi, hoặc được xác định trong môi trường ngoại trú ổn định. Trong đánh giá này, chúng tôi cung cấp hướng dẫn thực tế để phát triển kiến thức, kỹ năng và sự tự tin của bác sĩ lâm sàng trong việc nhận biết và xử trí kịp thời suy hô hấp tăng CO2, đồng thời thúc đẩy các tiêu chuẩn chất lượng thông khi quốc gia nhằm khuyến khích cung cấp dịch vụ chăm sóc chất lượng cao nhất quán và tối ưu hóa kết quả cho bệnh nhân.
2 Giới thiệu
Suy hô hấp tăng CO2 thường gặp khi các bác sĩ lâm sàng đánh giá bệnh nhân trong tình trạng nội khoa cấp tỉnh, tại các bệnh viện đa khoa và trong phòng chăm sóc đặc biệt (tức là các đơn vị chăm sóc đặc biệt và phụ thuộc cao). Thông khí không xâm lấn (Non-invasive ventilation NIV) mang lại áp lực đường thở dương hai mức, hỗ trợ tích cực cho các cơ hô hấp. Nó có thể được cung cấp tại bệnh viện để điều trị suy hô hấp cấp tính hoặc tại nhà để hỗ trợ bệnh nhân suy hô hấp mãn tính, những người có chứng tăng CO2 máu khó đáp ứng với liệu pháp y tế tối ưu.23 Khi xem xét bắt đầu NIV, cần phải lựa chọn bệnh nhân cần thận, bên cạnh việc chuẩn độ và theo dõi thích hợp, để tối ưu hóa kết quả của bệnh nhân. Trong bài đánh giá này, chúng tôi sử dụng một nghiên cứu trường hợp để cung cấp hướng dẫn lâm sàng thực tế nhằm hỗ trợ bệnh nhân suy hô hấp tăng CO2, nhằm cải thiện sự tự tin của bác sĩ lâm sàng về:
- Nhận biết bệnh nhân có nguy cơ bị suy hô hấp
- Xác nhận chẩn đoán và nguyên nhân cơ bản
- Áp dụng NIV thích hợp;
- Khắc phục sự cố NIV
- Cai máy khỏi NIV cấp tỉnh và xem xét sự phù hợp của thở máy tại nhà (home mechanical ventilation - HMV).
3 Nhận biết bệnh nhân có nguy cơ suy hô hấp tăng CO2
Suy hô hấp tăng CO2 là do sự mất cân bằng trong mối quan hệ tài-công suất-điều khiển của bơm cơ hô hấp. Điều này thường xảy ra nhất ở những bệnh nhân mắc bệnh phổi tắc nghẽn mạn tính (COPD), béo phì và bệnh thần kinh cơ (Hình 1). Trong COPD, viêm và tái cấu trúc đường thở, co thắt phế quản và sản xuất đờm dai dẳng dẫn đến hạn chế lưu lượng thở ra, dẫn đến siêu bơm phồng và hạn chế khả năng tạo lực của cơ hoành, được kết hợp trong các đợt cấp. Suy hô hấp liên quan đến béo phì được thúc đẩy bởi tải ngoài phối, làm giảm độ giãn nở của phổi, dung tích căn chức năng và thể tích dự trữ thở ra, tạo ra áp lực dương cuối thì thở ra do đóng đường thở sớm, thường xảy ra khi có tắc nghẽn đường hô hấp trên. Tăng CO2 phát sinh trong bệnh thần kinh cơ chủ yếu là do yếu cơ hô hấp, làm suy yếu khả năng di chuyển của ngực và bài tiết; sặc tải phát cũng có thể làm giảm độ giãn nở của phổi.
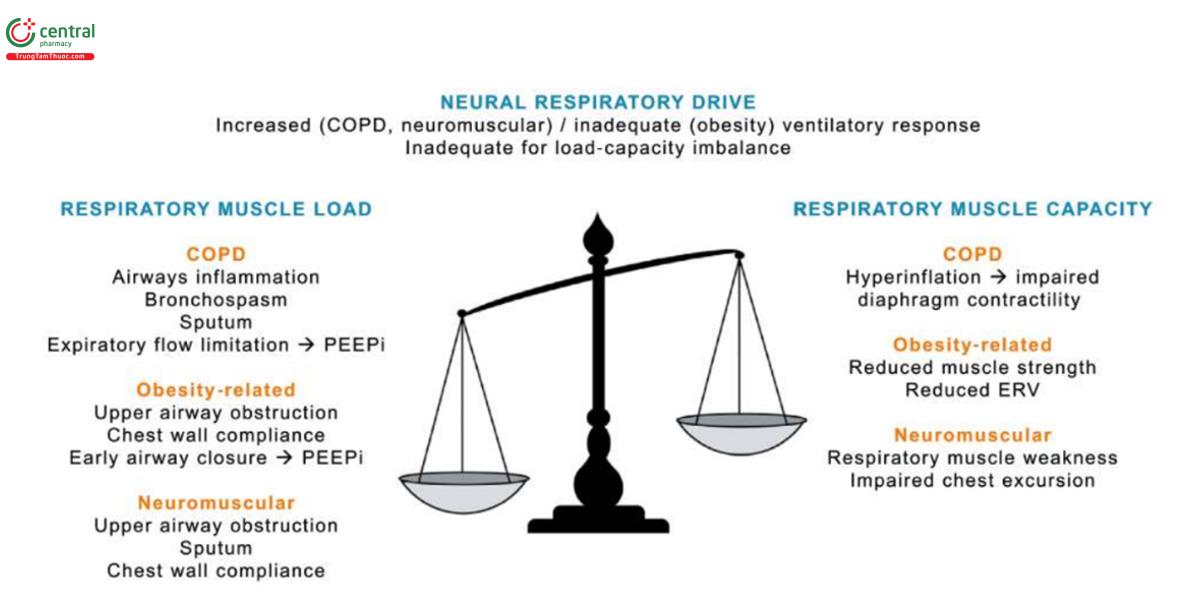
Các triệu chứng có thể cho thấy suy hô hấp tăng CO2 bao gồm đau đầu vào buổi sáng, buồn ngủ ban ngày, mệt mỏi và khó tập trung. Bệnh nhân có thể báo cáo tình trạng khó thở ngày càng trầm trọng và các triệu chứng khởi phát, chẳng hạn như ho, khạc đờm hoặc phù ngoại biên. Các dấu hiệu có thể bao gồm ứ carbon dioxide (CO2) và trong trường hợp nghiêm trọng là lú lẫn và giảm ý thức.
4 Chẩn đoán suy hô hấp tăng CO2
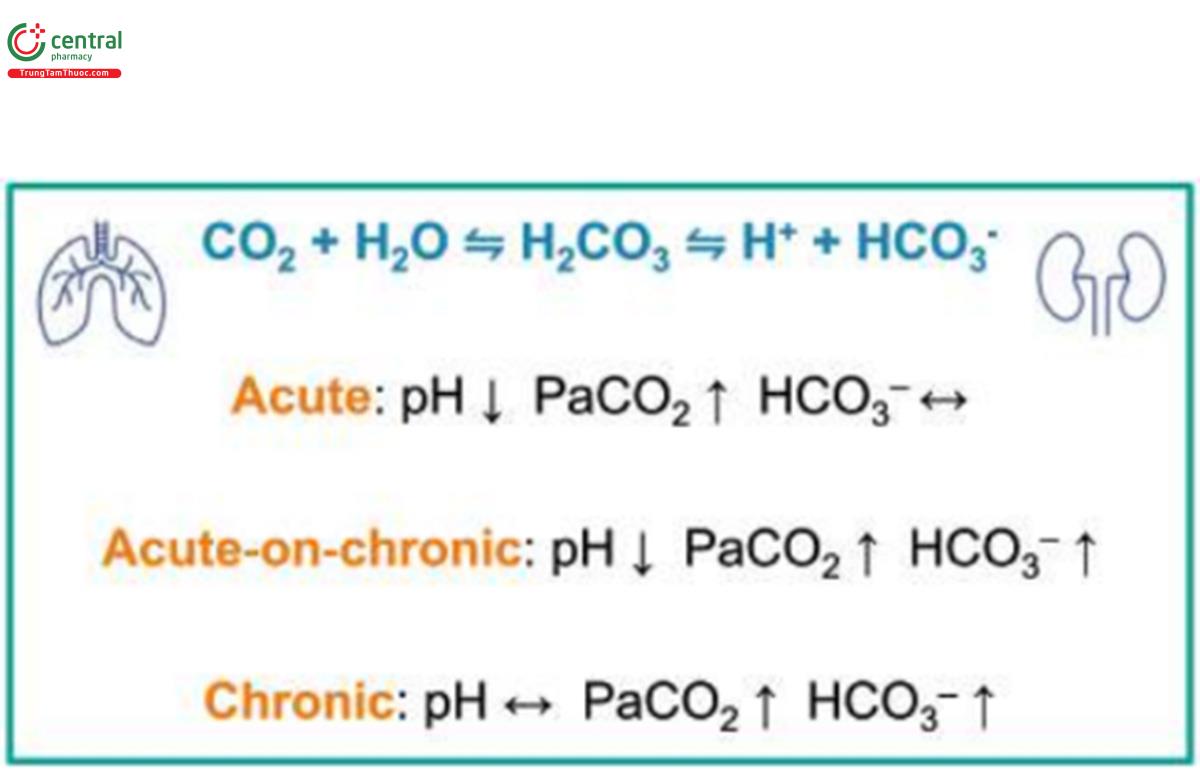
Điều tra tiêu chuẩn vàng để chẩn đoán suy hô hấp là phân tích khi máu động mạch (ABG). Thử nghiệm này xác nhận chính xác sự hiện diện và mức độ nghiêm trọng của chứng tăng CO2 máu (phạm vi bình thường đối với áp lực riêng phần động mạch của carbon dioxide (PaCO2) là 4,7-6,0 kPa). Độ mãn tính có thể được đánh giá bằng cách sử dụng độ pH (phạm vi bình thường 7,35-7,45) và bicarbonate (phạm vi bình thường 22-26 mmol/L) hoặc mức kiểm dư (phạm vi bình thường -2,0 đến +2,0). Điều này tạo điều kiện thuận lợi cho việc phân loại bệnh nhân tăng CO2 máu thành những người bị suy hô hấp cấp tỉnh, suy hô hấp cấp tính trên nền mãn tính và suy hô hấp mãn tính (Hình 2).
Lấy mẫu ABG gây đau và là trải nghiệm khó chịu được nhớ lại nhiều nhất ở những người sống sót sau cơn bệnh hiểm nghèo. Lấy mẫu khí máu tĩnh mạch ít đau hơn nhưng cũng kém chính xác hơn trong chẩn đoán tăng CO2, với sự khác biệt trung bình về áp lực riêng phần động mạch và tĩnh mạch của CO2 được báo cáo là -0,75 kPa (giới hạn 95% theo thỏa thuận -2,91 đến 1,41).10 Việc lấy mẫu ABG được thực hiện bởi các bác sĩ lâm sàng với mức độ kinh nghiệm và độ tin cậy khác nhau, và có tới một phần ba trường hợp cần nhiều lần thứ để lấy được mẫu có thể phân tích.10 Sự thành công của quy trình có thể được cải thiện bằng cách sử dụng siêu âm, mặc dù điều này đòi hỏi phải có thêm kinh nghiệm và đào tạo của người vận hành." Hiệp hội Lồng ngực Anh (BTS) ủng hộ việc sử dụng thuốc gây tê cục bộ thường xuyên bất cứ khi nào có thể, mặc dù việc xử trí không nên trì hoãn việc lấy mẫu trong trường hợp khẩn cấp. Capnography qua da là một phương pháp không xâm lấn để theo dõi quá trình trao đổi khí, bao gồm việc áp dụng một đầu dò được làm nóng để 'động mạch lưu lượng máu cục bộ đến da.12 CO2 qua da (TeCO2) có thể tương quan với PaCO2 trong giới hạn thỏa thuận có thể chấp nhận được nhằm mục đích theo dõi bệnh nhân tăng CO2 máu và đáp ứng của họ với điều trị, nhưng có thể đánh giá thấp PaCO2.13 Vì vậy, kỳ thuật này không phù hợp để xác nhận chẩn đoán suy hô hấp tăng CO2 và phân loại mức độ nghiêm trọng của nó. Hình ảnh lồng ngực, bao gồm chụp X-quang ngực, nên được thực hiện để đánh giá nguyên nhân cơ bản gây suy hô hấp.
5 Nghiên cứu điển hình: phần 1
Ở đây, chúng tôi giới thiệu Marylin, người có vấn đề y tế cấp tính, đã đến phòng cấp cứu và tai nạn bằng xe cứu thương (Hình 3). Bệnh sử, kết quả khám và kết quả khí máu động mạch của cô ấy được thể hiện trong Hình 3. Dựa trên thông tin được cung cấp, chúng tôi có thể chẩn đoán suy hô hấp cấp tính trên nền mãn tính thứ phát sau đợt cấp tính trầm trọng của bệnh COPD (AECOPD), có thể kết hợp với tình trạng oxygen hóa quá mức.
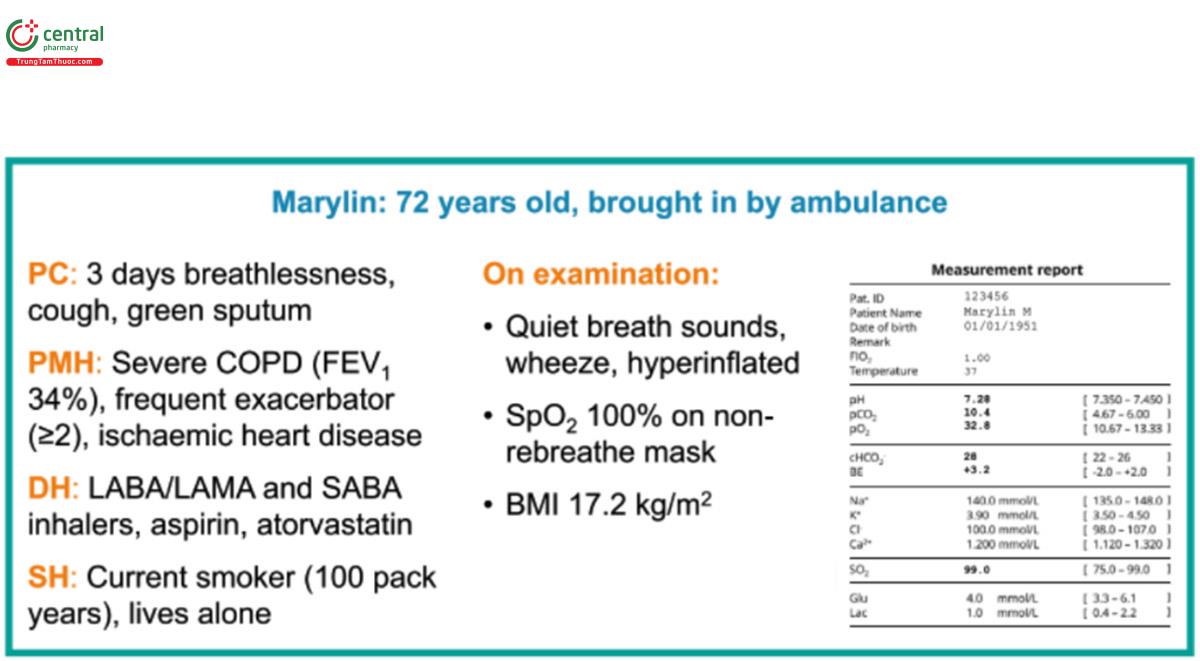
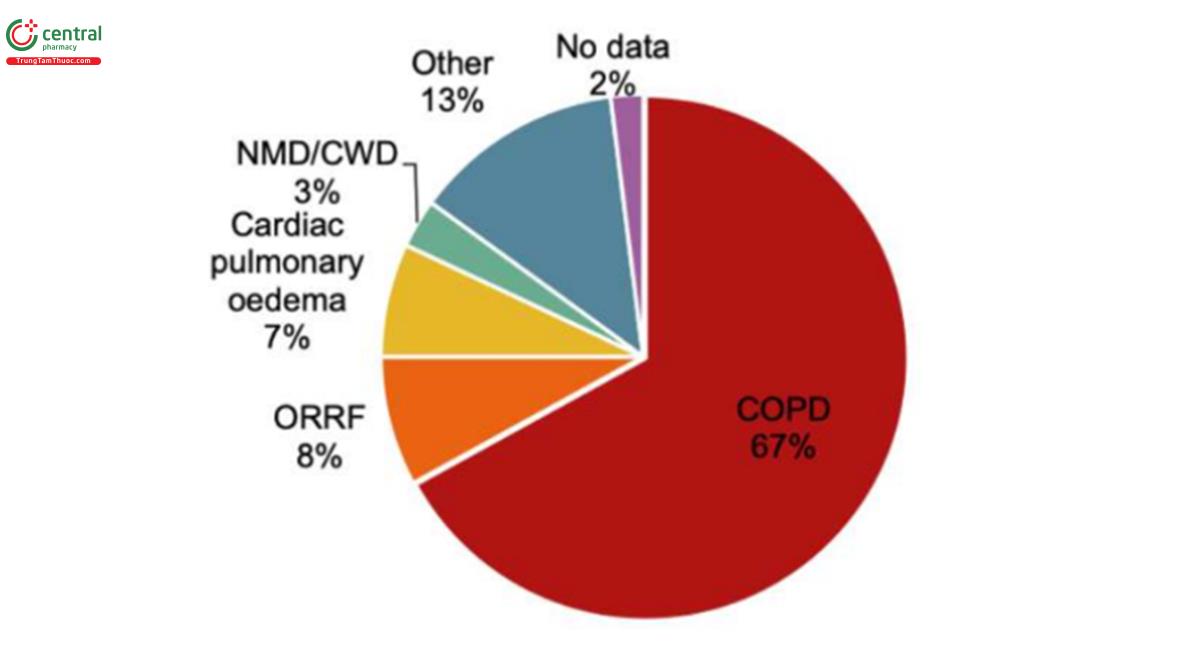
Trường hợp này nêu bật một tình huống điển hình đối với một bệnh nhân đến bệnh viện trong tình trạng suy hô hấp tăng CO2 cấp tính được điều trị NIV: Dữ liệu kiểm toán của Vương quốc Anh chứng minh rằng, trong biểu hiện cấp tỉnh, độ tuổi trung bình của bệnh nhân là 72 tuổi, 56% là phụ nữ, 2/3 có chẩn đoán COPD (Hình 4), 31% trước đó đã nhận được NIV cấp tính và các thông số ABG trung bình là pH 7,26, PaCO2 9,3 kPa và PaO2 8,1 kPa.
6 Xử trí ban đầu suy hô hấp tăng CO2 cấp tính
Tối ưu hóa bằng thuốc là bước đầu tiên trong việc xử trí bệnh nhân nhiễm toan hô hấp nhẹ đến trung bình (pH 7,25-7,35). Điều này bao gồm:
- Cung cấp oxy có kiểm soát, nhắm tới độ bão hòa oxy ngoại vi (SpO2) là 88-92%. Kiểm soát oxy có liên quan đến việc cải thiện tỷ lệ tử vong của bệnh nhân nội trú và kiểm soát tình trạng tăng CO2 máu tốt hơn so với việc cung cấp oxy nồng độ cao.14
- Trong COPD, giãn phế quản bằng khí dung (thuốc chủ vận beta tác dụng ngắn thông thường (Salbutamol) và thuốc đối kháng muscarinic tác dụng ngắn (Ipratropium bromide)) được điều khiển bằng không khi thay vi oxy nếu cần thiết để đạt được SpO2 mong muốn,15,16 bằng corticosteroid đường uống, Sinh khả dụng 100% của Prednisolone đường uống” và đường uống không thua kém so với đường tiêm tĩnh mạch.18
- Thuốc lợi tiểu nếu có bằng chứng suy tim và dùng thuốc kháng sinh nếu có bằng chứng nhiễm trùng do vi khuẩn.19 Kỹ thuật làm long đàm ngực có thể được thực hiện cho những bệnh nhân mắc bệnh thần kinh cơ có gánh nặng bài tiết cao và họ không hiệu quả.7
Cần theo dõi chặt chẽ bằng phân tích khí máu liên tục để xác định đáp ứng với điều trị bằng thuốc. Nhiễm toan hô hấp sẽ khỏi ở ~20% bệnh nhân COPD được điều trị bằng liệu pháp nội khoa ban đầu.20
NIV nên được xem xét đối với trường hợp suy hô hấp tăng CO2 cấp tỉnh kháng trị với liệu pháp nội khoa tối ưu, trong đó bệnh nhân vẫn duy trì tình trạng nhiễm toan (pH <7,35) và tăng CO2 máu (PaCO2 >6,5kPa). Bệnh nhân bị nhiễm toan hô hấp nặng (pH <7,25) cần được các đồng nghiệp chăm sóc tích cực xem xét khẩn cấp để xem xét thở máy xâm lấn. Ghosh và cộng sự đã mô tả tầm quan trọng của việc lựa chọn bệnh nhân cẩn thận để tối ưu hóa kết quả của bệnh nhân và tóm tắt các hướng dẫn của BTS/Hiệp hội Chăm sóc Chuyên sâu (ICS) trong một bài đánh giá gần đây.4 Vì vậy, cơ sở bằng chứng cho chỉ định NIV cấp tỉnh sẽ không được thảo luận thêm ở đây. Trước khi bắt đầu NIV, phải thảo luận với bệnh nhân và người chăm sóc họ về kế hoạch chăm sóc nâng cao cũng như sở thích của họ về thở máy xâm lấn và hồi sức tim phổi trong trường hợp NIV thất bại.2
7 Nghiên cứu điển hình: phần 2
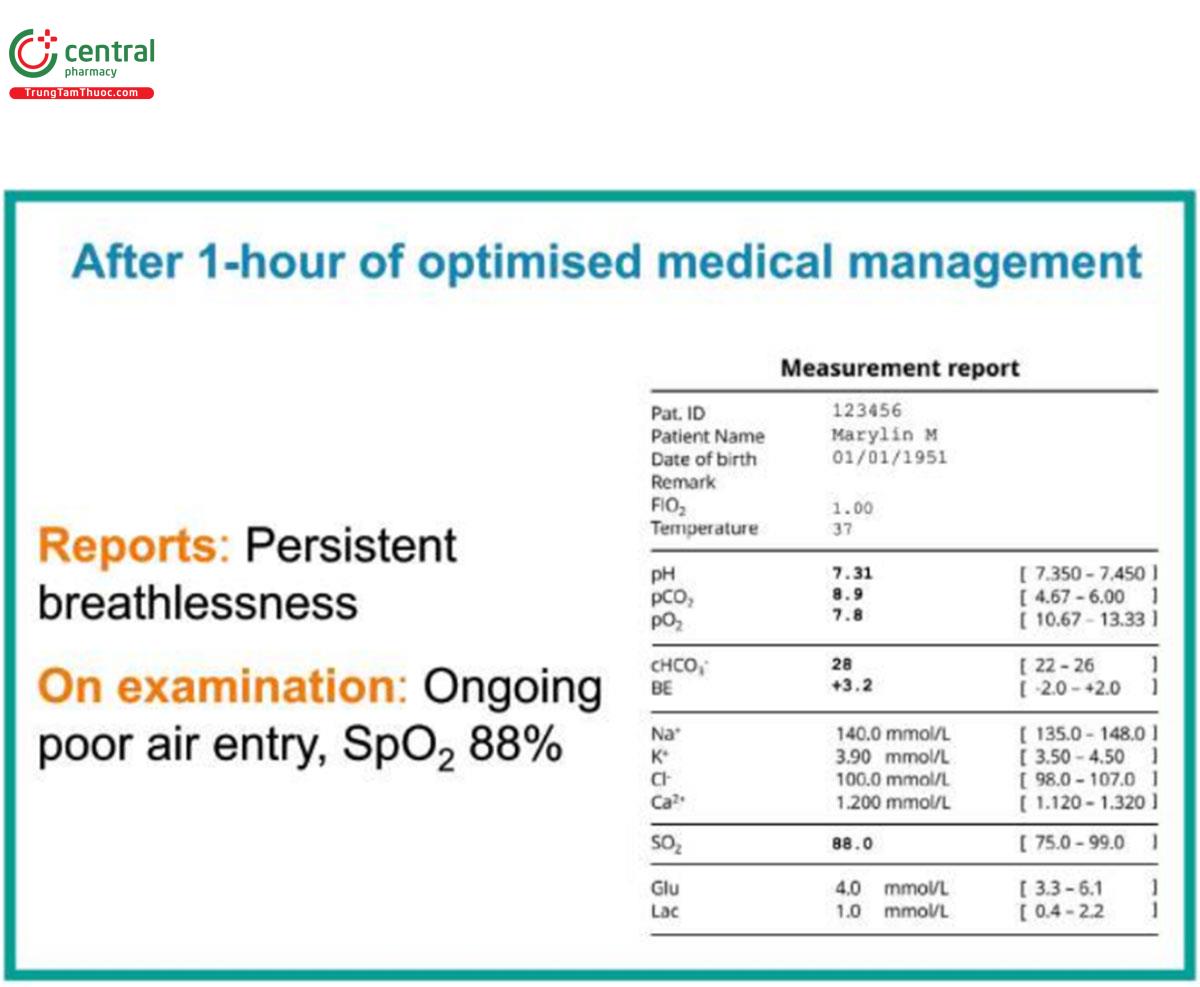
Chúng tôi quay lại trường hợp lâm sàng của mình để thực hiện ABG sau 1 giờ điều trị nội khoa tối ưu, bao gồm liệu pháp oxy có kiểm soát, khí dung giãn phế quản và dùng corticosteroid đường uống, theo hướng dẫn quốc gia (Hình 5). Chúng tôi quan sát thấy tình trạng tăng CO2 máu được cải thiện nhưng kéo dài với tình trạng nhiễm toan hô hấp dai dẳng, và do đó xác nhận quyết định bắt đầu NIV.
8 Áp dụng thông khí không xâm lấn
8.1 Nguyên tắc
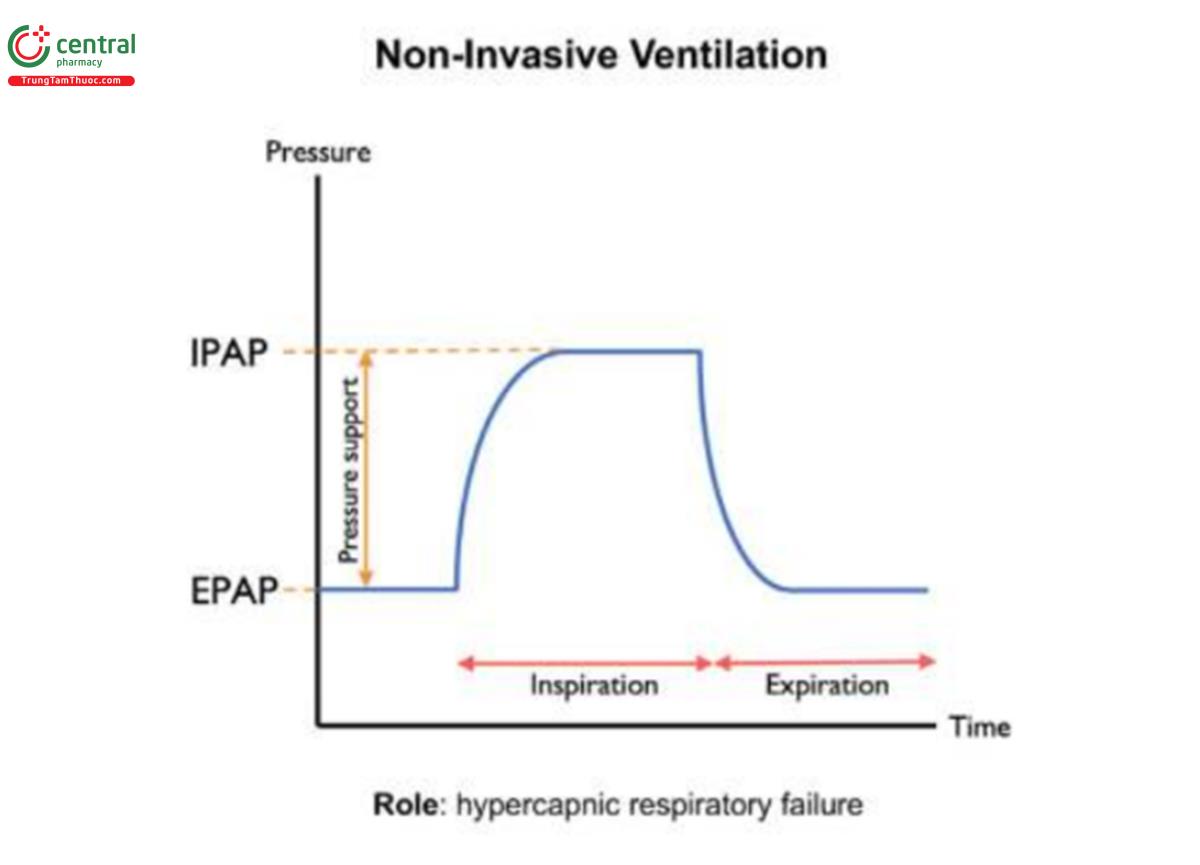
NIV cung cấp áp lực đường thở dương hai mức bằng cách sử dụng áp lực cao hơn trong thi hít vào (áp lực đường thở dương thì hít vào; IPAP) và áp lực dương thấp hơn khi thở ra (áp lực dương thì thở ra; EPAP). Sự khác biệt giữa hai áp lực này là hỗ trợ áp lực, hỗ trợ tích cực cho việc thông khí. Ngược lại, áp lực đường thở dương liên tục (CPAP) mang lại áp lực cố định trong suốt chu kỳ hô hấp. Vì vậy, đây không phải là một phương thức thông khí và thuật ngữ 'CPAP' không nên được sử dụng thay thế cho NIV. Độ chính xác về thuật ngữ của hai biện pháp can thiệp này, được sử dụng trong các tình huống lâm sàng khác nhau, rất quan trọng để thúc đẩy sự hiểu biết của bác sĩ lâm sàng về các nguyên tắc của liệu pháp áp lực đường thở dương và đảm bảo rằng bệnh nhân được điều trị đúng (Hình 6).

8.2 Thời điểm
Tiêu chuẩn Chất lượng của BTS ủng hộ việc bắt đầu NIV trong vòng 60 phút kể từ mẫu ABG liên quan để đưa ra quyết định lâm sàng, điều này chỉ được đáp ứng ở 51% trường hợp ở Vương quốc Anh.1 Chương trình kiểm tra bệnh phổi tắc nghẽn mạn tính và hen suyễn quốc gia (NACAP) ủng hộ rằng, khi cần thiết, bệnh nhân mắc COPD sẽ nhận được NIV trong vòng 2 giờ sau khi đến bệnh viện.21 Cuộc điều tra quốc gia về kết quả và tử vong của bệnh nhân (NECOPD) đã xác định một loạt lý do dẫn đến sự chậm trễ trong việc bắt đầu NIV, bao gồm cả việc các bác sĩ lâm sàng không nhận ra sự cần thiết của NIV, tổ chức dịch vụ (bao gồm cả nhu cầu chuyển bệnh nhân đến một khu vực lâm sàng khác trước khi NIV có thể được bắt đầu, thiếu giường hoặc thiếu thiết bị) và lấy mẫu khí máu không đủ thường xuyên.22 Do đó, việc nhận biết sớm bệnh nhân có nguy cơ tăng CO2 máu, lấy mẫu ABG kịp thời để xác nhận chẩn đoán và bắt đầu NIV kịp thời khi thích hợp là điều quan trọng.
8.3 Theo dõi
Bệnh nhân được điều trị NIV cấp tỉnh nên được theo dõi SpO2 liên tục và theo dõi tim trong 12 giờ đầu điều trị.22 ABG nên được thực hiện 1, 4 và 12 giờ sau khi bắt đầu NIV và 1 giờ sau khi thay đổi cài đặt.2 NIV nên được bắt đầu trong môi trường có đội ngũ nhân viên được đào tạo và có kinh nghiệm trong việc thiết lập và cung cấp, với tỷ lệ nhân sự được khuyến nghị là một y tá trên hai bệnh nhân nhận NIV trong ít nhất 24 giờ sau khi bắt đầu trị liệu.22 Do đó, NIV cấp tỉnh thường được bắt đầu ở khoa cấp cứu và tiếp tục ở các khoa chuyên khoa tùy thuộc vào cơ sở hạ tầng của địa phương, chẳng hạn như khoa hô hấp hoặc khoa cấp tính hoặc các đơn vị chăm sóc đặc biệt hoặc phụ thuộc nhiều.1,22 Việc tuân thủ NIV kém có tính dự báo cao về thất bại điều trị và cần đặt nội khí quản và thở máy xâm lấn; do đó, cần thực hiện các biện pháp để thúc đẩy việc tuân thủ NIV ngay từ thời điểm bắt đầu.23 Nhận NIV, đặc biệt trong thời gian bệnh cấp tính, có thể là một trải nghiệm đáng sợ đối với bệnh nhân. Điều quan trọng là phải cung cấp sự yên tâm và hỗ trợ, cho phép một khoảng thời gian làm quen và thích nghi với thiết bị và cảm giác của nó, đồng thời khắc phục kịp thời và hiệu quả các vấn đề kỹ thuật để nâng cao niềm tin vào đội ngũ lâm sàng của họ và thúc đẩy sự chấp nhận và tuân thủ NIV để tối đa hóa hiệu quả và tối ưu hóa kết quả.24
8.4 Thiết bị
Máy thở
NIV cấp tính nên được cung cấp qua máy thở được thiết kế cho mục đích này. Lý tưởng nhất là những bệnh nhân đã sử dụng HMV nên mang thiết bị của riêng họ đến bệnh viện để hướng dẫn bác sĩ lâm sàng về cách cài đặt. Tuy nhiên, các thiết bị tại nhà có thể không đủ để cung cấp các cài đặt (bao gồm áp lực và tỷ lệ oxy hít vào) cần thiết để hỗ trợ suy hô hấp cấp tính.
Giao diện
Giao diện được sử dụng phổ biến nhất với NIV cấp tỉnh là giao diện mũi-miệng. Bệnh nhân suy hô hấp cấp thường thở bằng miệng để đạt được lưu lượng hít vào tối đa. Do đó, các giao diện mũi, có thể phù hợp với một số người dùng HMV, lại không phù hợp trong bối cảnh cấp tính do rò rỉ quá mức ngoài ý muốn. Mặt nạ che kín mặt hoặc mũ bảo hiểm/mũ trùm đầu có thể phù hợp với bệnh nhân mắc chứng sợ bị vây kín, nhưng có thể ít sẵn có hơn bên ngoài các trung tâm thông khi chuyên khoa.
Bộ dây
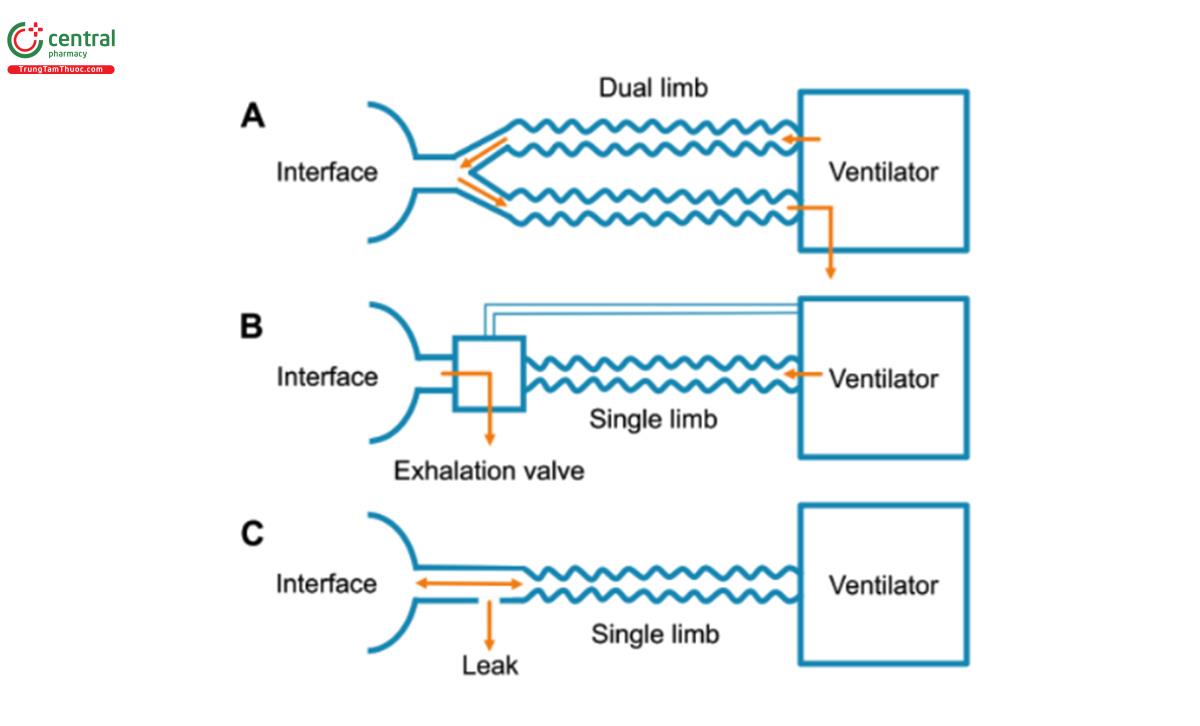
Bộ dây phải được thiết lập để tránh thờ lại CO2, điều này có thể đạt được bằng cách sử dụng mạch hai nhánh kín và giao diện không thông hơi (thường thấy hơn trong môi trường chăm sóc tích cực) hoặc mạch một nhánh mở có lỗ thông hơi trên giao diện hoặc van thở ra nội tuyến (Hình 7).
8.5 Cài đặt
Có thể tìm thấy hướng dẫn tóm tắt về cách thiết lập IPAP, EPAP, thời gian hít vào và tần số dự phòng trong Hình 1 của hướng dẫn BTS/ACS về xử trí thông khí trong trường hợp suy hô hấp tăng CO2 cấp tính.2
9 Nghiên cứu điển hình: phần 3
Một giờ sau khi bắt đầu NIV, xét nghiệm khí máu lặp lại cho thấy đáp ứng lâm sàng phù hợp với điều tri: pH 7,35, PaCO2 7,2 kPa, PaO2 7,8 kPa, HCO3- 28 mEq/L, và Marylin bớt khó thở và thoải mái hơn với thiết bị và cài đặt hiện tại. Bạn không thực hiện thêm thay đổi nào đối với đơn thuốc y tế hoặc thông khí. Tuy nhiên, sau đó bạn được gọi để xem xét Marylin vì cô ấy được cho là không còn dung nạp NIV nữa.
9.1 Khắc phục sự cố NIV
Các nguyên nhân phổ biến khiến NIV không hiệu quả hoặc dung nạp kém bao gồm hỗ trợ áp lực không đủ, rò rỉ ngoài ý muốn quá mức, sự không đồng bộ giữa bệnh nhân và máy thở và loét da liên quan đến giao diện, được tóm tắt trong Bảng 1, cùng với các mẹo khắc phục sự cố. Không nên sử dụng thuốc an thần để thúc đẩy dung nạp NIV trừ khi được thực hiện bởi các bác sĩ lâm sàng có kinh nghiệm trong môi trường chăm sóc tích cực.2
9.2 Kết quả tại bệnh viện
Mục tiêu chính của NIV cấp tính là đạt được giải quyết kịp thời tình trạng toan máu. Điều này có thể đạt được bằng cách tối đa hóa việc sử dụng máy thở liên tục trong 24 giờ đầu điều trị, với những khoảng nghỉ ngắn đề dinh dưỡng, bù nước và giao tiếp. Trước khi NIV ra đời, suy hô hấp tăng CO, cấp tỉnh có liên quan đến tỷ lệ tử vong cao khi nhập viện cấp tính và sau xuất viện. Áp dụng kịp thời NIV để điều chỉnh tình trạng toan máu và tối ưu hóa trao đổi khí giúp giảm 65% nhu cầu đặt nội khí quản và giảm 46% tỷ lệ tử vong tại bệnh viện trong suy hô hấp tăng CO2 cấp tính do đợt cấp của COPD.25 Các cuộc thảo luận về việc tăng cường chăm sóc sang thở máy xâm lấn nếu NIV thất bại cấp tính nên được tổ chức trước khi bắt đầu điều trị. Chăm sóc giảm nhẹ nên tham gia vào việc hỗ trợ những bệnh nhân không đáp ứng với NIV cấp tính và sự can thiệp này có vai trò làm giảm chứng khó thở, giảm nhu cầu opioid và duy trì trao đổi khí để giúp bệnh nhân giải quyết công việc và dành thời gian cho gia đình và bạn bè.26
Bảng 1. Tóm tắt các nguyên nhân phổ biến khiến NIV không hiệu quả hoặc khả năng dung nạp bệnh nhân kém và các mẹo khắc phục sự cố.
Vấn đề cơ bản | Chẩn đoán vẫn đề | Xử lý sự cố |
Hỗ trợ áp lực không đầy đủ | • Khám lâm sàng • Lấy mẫu khí máu động mạch | • Điều chỉnh cài đặt phù hợp dựa trên nguyên nhân cơ bản của suy hô hấp |
Rò rỉ quá mức | • Nhìn vào vị trí giao diện trên khuôn mặt của bệnh nhân • Nghe và cảm nhận không khi thoát ra xung quanh giao diện | • Xem lại kích thước và hình dạng khuôn mặt và giao diện của bệnh nhân • Xem xét kích thước hoặc thương hiệu thay thế • Điều chỉnh độ chặt của dây đeo, tránh thất quá chặt làm giảm tính toàn vẹn của khít kín, hai ngón tay phải vừa khít giữa dây đeo và da |
Bệnh nhân – máy thở không đồng bộ | • Chung • Nhìn và cảm nhận chuyển động của thành ngực, lắng nghe nhịp thở do máy thở cung cấp | • Đánh giá giao diện • Cân nhắc điều chỉnh độ nhạy kích hoạt và/hoặc thời gian hít vào |
Loét áp lực | • Bệnh nhân báo cáo sự khó chịu hoặc đau đớn • Đánh giá lâm sàng về hồng ban và tổn thương da | • Theo dõi da thường xuyên để phát hiện sớm • Sử dụng dây đai, gel hoặc rào chắn giữa da và giao diện |
NIV = thông khí không xâm lấn
10 Cai máy thở không xâm lấn cấp tính và cân nhắc thở máy tại nhà
Việc cai máy khỏi NIV cấp tính có thể được bắt đầu sau khi giải quyết được tình trạng toan máu kéo dài và tối ưu hóa quá trình trao đổi khí. Cai máy đòi hỏi một cách tiếp cận riêng biệt, xem xét nguyên nhân cơ bản gây suy hô hấp và đáp ứng với điều trị. Sau khi đạt được sự ổn định lâm sàng với khả năng giải quyết tình trạng toan máu và kiểm soát chứng tăng CO2 máu đầy đủ, thời gian tự thông khí ban ngày có thể được áp dụng và tăng dần trong thời gian vài ngày, với việc theo dõi pH và CO2 thường xuyên.
Trong COPD, có thể thử ngừng thông khí qua đêm và ghi lại ABG trước xuất viện. Bệnh nhân mắc COPD bị tăng CO2 máu sau cấp tính kéo dài trong 2-4 tuần sau khi giải quyết tình trạng toan máu có thể được hưởng lợi từ HMV, điều này đã được chứng minh là làm giảm nguy cơ tái nhập viện hoặc tử vong trong 12 tháng ở những bệnh nhân được chọn; những bệnh nhân này nên được chuyển đến đơn vị thông khí chuyên khoa để đánh giá.27 Có thể không thể rút NIV qua đêm ở một số bệnh nhân mắc COPD do thông khí xấu đi và có thể cần phải thiết lập HMV cho bệnh nhân nội trú. Điều này có thể đạt được thông qua việc chuyển bệnh nhân nội trú đến hoặc thiết lập từ xa bởi một đơn vị thông khi chuyên dụng.
Tất cả các bệnh nhân béo phi có tăng CO2 máu dai dẳng sau NIV cấp tính do suy hô hấp tăng CO2 cấp tính nên được xuất viện bằng liệu pháp áp lực đường thở dương và được chuyển đến đơn vị thông khí chuyên khoa. Mặc dù không có dữ liệu thử nghiệm lâm sàng mạnh mẽ để hỗ trợ thực hành này, nhưng các nghiên cứu không ngẫu nhiên chỉ ra rằng tỷ lệ tử vong ngắn hạn và dài hạn cao hơn ở những bệnh nhân xuất viện mà không điều trị áp lực đường thở dương liên tục.28
Suy hô hấp là nguyên nhân gây tử vong hàng đầu ở bệnh nhân mắc bệnh thần kinh cơ và tất cả bệnh nhân phải được chăm sóc bởi đơn vị thông khí chuyên dụng để kiểm tra sức mạnh cơ hô hấp và theo dõi thông khí. HMV được xem xét trong bệnh thần kinh vận động (MND), là một bệnh thần kinh cơ tiến triển nhanh chóng, khi có các triệu chứng yếu cơ hô hấp (khó thở, khó thở khi nằm và/hoặc rối loạn giấc ngủ) và bằng chứng khách quan về sự suy giảm sức mạnh hoặc khả năng của cơ hô hấp (như đã định lượng), tương ứng với áp lực hít vào qua mũi và dung tích sống) hoặc thông khí (đo độ bão hòa oxy qua đêm và phân tích khí máu động mạch). NIV có thể cải thiện khả năng sống sót, các triệu chứng và chất lượng cuộc sống liên quan đến sức khỏe ở bệnh nhân MND mà không bị suy giảm hành não nghiêm trọng.30
Đối với những người yêu cầu thiết lập HMV nội trú, việc tối ưu hóa cài đặt máy thở (áp lực, thời gian hít vào và tần số dự phòng) được tạo điều kiện thuận lợi bằng cách sử dụng phương pháp do capnography qua da hoặc, nếu không có sẵn, đo độ bão hòa oxy trong mạch để xác định tắc nghẽn đường hô hấp trên (được quan sát thấy khi giảm độ bão hòa oxy nhanh, lặp đi lặp lại) và/ hoặc giảm thông khí (được biểu thị bằng thời gian tụt độ bão hòa kéo dài, điển hình là trong giấc ngủ được cho là chuyển động mắt nhanh).
Suy hô hấp tăng CO2 mạn tính được điều trị bằng HMV có liên quan đến khả năng sống sót <7 năm sau khi bắt đầu thở máy. Tiên lượng bị ảnh hưởng bởi nhiều yếu tố, bao gồm nguyên nhân cơ bản (thời gian sống trung bình là 1 năm đối với bệnh thần kinh cơ tiến triển nhanh và 2,7 năm đối với bệnh tắc nghẽn đường hô hấp), thời gian thiết lập (tỷ lệ tử vong cao hơn ở những bệnh nhân được thiết lập sau khi nhập viện cấp tính) và sự tuân thủ điều trị.
11 Thông điệp chính
- Tăng CO2 máu nên được xem xét ở những bệnh nhân không khỏe mạnh và ổn định mắc bệnh COPD, béo phì và bệnh thần kinh cơ.
- Suy hô hấp tăng CO2 được chẩn đoán bằng cách lấy mẫu khí máu động mạch và nên gây tê cục bộ thường xuyên, ngoại trừ trường hợp có thể trì hoãn việc lấy mẫu trong trường hợp khẩn cấp.
- Suy hô hấp tăng CO2 cấp tỉnh là một cấp cứu y tế với tỷ lệ tử vong tại bệnh viện cao.
- NIV cung cấp áp lực đường thở dương hai mức độ và cần được xem xét ở những bệnh nhân nhiễm toan hô hấp dai dẳng không đáp ứng với điều trị nội khoa tối ưu.
- NIV có thể làm giảm nhu cầu đặt nội khí quản và cải thiện khả năng sống sót của bệnh nhân nội trú và sau khi xuất viện. Lựa chọn bệnh nhân cẩn thận và thiết lập nhanh chóng trong môi trường thích hợp với việc theo dõi sinh lý liên tục là chìa khóa.
- Việc cai máy khỏi NIV cấp tỉnh đòi hỏi một cách tiếp cận riêng biệt và một số bệnh nhân nhất định nên được chuyển đến đơn vị thở máy chuyên khoa để xem xét thiết lập HMV nội trú hoặc sau xuất viện.

