Bệnh suy giáp: triệu chứng lâm sàng, cận lâm sàng, cách điều trị
Khoa nội tiết chuyển hóa và nghiên cứu
Đồng chủ biên
Thomas J.Braranski, MD, PhD
Janet B.McGill, MD, MA, FACE
Julie M.Silverstein, MD
Và các tác giả khác tham gia biên soạn
1 NGUYÊN LÝ CHUNG
Tình trạng suy giáp thường gặp, nhất là ở nữ, với tỷ lệ mắc vào khoảng 2% (so với 0,1% đối với nam). Tần suất mắc suy giáp dưới lâm sàng trong khoảng từ 4 - 8,5% ở các đối tượng không được biết có bệnh lý tuyến giáp và tăng lên theo tuổi và nữ giới [1]. Suy giáp bẩm sinh là một trong những nguyên nhân có thể dự phòng được thường gặp nhất gây tình trạng chậm phát triển trí tuệ cho trẻ em.
1.1 Bệnh căn
Suy giáp nguyên phát (do bệnh lý của bản thân tuyến giáp gặp ở hơn 95% các trường hợp (Bảng 9.1).
- Viêm tuyến giáp lympho bào mạn tính (bệnh Hashimoto) cho đến hiện tại vẫn là nguyên nhân thường gặp nhất.
- Suy giáp thầy thuốc gây ra do cắt tuyến giáp hoặc điều trị bằng iod phóng xạ (RAI, iodine -131) cũng thường gặp.
- Suy giáp thoáng qua gặp trong viêm tuyến giáp không đau (hoặc viêm tuyến giáp sau sinh) và viêm tuyến giáp bán cấp, thường xảy ra sau một giai đoạn cường giáp.
- Các thuốc có thể gây suy giáp [2] (thường ở bệnh nhân có bệnh viêm tuyến giáp tự miễn nền) bao gồm các thuốc chứa Iod như amiodaron, lithium, interferon-a và interferon-B, interleukin-2, liệu pháp miễn dịch ức chế điểm kiểm soát miễn dịch (ví dụ, ipilimumab, pembrolizumab, nivolumab) [3], thalidomid, bexaroten, sunitinib [4]. Các thuốc thionamid được dùng để điều trị cường giáp cũng có thể gây suy giáp.
- Các bệnh lý thâm nhiễm như viêm tuyến giáp Riedel, nhiễm thiết huyết tố, xơ cứng bì, bệnh lơxêmia (hay bệnh bạch cầu ác tính) và nhiễm amyloid đôi khi có thể gây suy giáp.
Suy giáp thứ phát do thiếu hụt TSH không thường gặp song có thể xảy ra trong bất kỳ rối loạn nào của tuyến yên hoặc vùng dưới đồi. Tình trạng này hiếm khi xảy ra mà không có các bằng chứng khác của bệnh lý tuyến yên.
Các u mạch (hemangioma) hiếm gặp có enzym deiododinase typ 3 của hormon giáp (enzym này chuyển đổi Thyroxin [T] thành Triiodothyronin đảo ngược [rT,] bất hoạt) có thể gây suy giáp, hội chứng được gọi là suy giáp do tiêu thụ (consumptive hypothyroidism).
1.2 Sinh lý bệnh
Viêm tuyến giáp hashimoto (viêm tuyến giáp lympho bào mạn tính) thường gặp ở nữ nhiều hơn và có tỷ lệ bệnh lưu hành tăng lên theo tuổi. Thâm nhiễm các tế bào lympho vào tuyến giáp phá hủy dần các nang tuyến giáp và gây suy giảm sản xuất hormon giáp, thúc đẩy gia tăng TSH bù trừ. Tùy thuộc vào mức độ tổn thương nang tuyến giáp và tình trạng thâm nhiễm tế bào lympho, có thể thấy một tuyến giáp bị teo không sờ thấy hoặc bướu giáp to lan tỏa cứng chắc không đau khi thăm khám. Bệnh Hashimoto cũng là nguyên nhân thường gặp nhất của bướu giáp bình giáp tại Hoa Kỳ. Trước khi suy giáp có thể có giai đoạn suy giáp dưới lâm sàng, với tình trạng tăng dần TSH và giảm dần nồng độ levothyroxin. Thường thấy có các kháng thể tuyến giáp (antithyroid Peroxidase [anti-TPO] và antithyroglobulin), xét nghiệm này giúp phân biệt viêm giáp Hashimoto với các nguyên nhân gây suy giáp khác, song rối loạn chức năng tuyến giáp được gây ra bởi cơ chế miễn dịch tế bào. Bệnh nhân bị viêm tuyến giáp Hashimoto có thể có bệnh lý tự miễn của các tuyến nội tiết khác (như đái tháo đường typ 1, bệnh Addison hoặc các rối loạn tự miễn hệ thống) và thường có tiền sử gia đình bị viêm tuyến giáp Hashmoto hoặc bệnh Basedow.
Suy giáp do thầy thuốc gây nên là một biến chứng thường gặp sau khi điều trị iod phóng xạ (RAI) và sau phẫu thuật cắt toàn bộ tuyến giáp. Đôi khi bệnh nhân xuất hiện tình trạng suy giáp ngay cả sau khi được cắt tuyến giáp bán phần.
Hầu hết các trường hợp suy giáp bẩm sinh là do loạn sản hoặc bất sản của tuyến giáp, với mô giáp còn lại rất ít hoặc không thể phát hiện được. Hiếm gặp hơn, các khiếm khuyết di truyền hay gen chi phối các enzym tổng hợp hormon hoặc điều trị cho mẹ bằng thuốc kháng giáp trạng hoặc iod sẽ gây cho trẻ tình trạng suy giáp bẩm sinh đi kèm với bướu cổ.
| Bảng 9.1. Các nguyên nhân của suy giáp |
Suy giáp nguyên phát
Suy giáp thứ phát (hay trung ương)
Nguyên nhân khác
|
2 CHẨN ĐOÁN
2.1 Biểu hiện lâm sàng
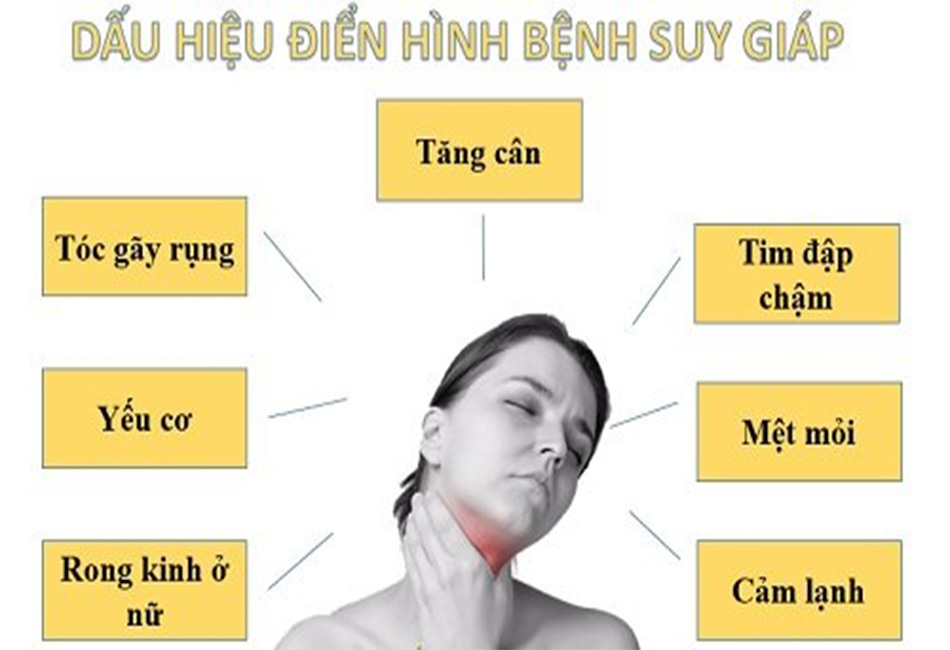
Suy giáp gây ra một loạt các triệu chứng song nhiều triệu chứng này không đặc hiệu, xem Bảng 9.2. Các triệu chứng thường âm thầm xuất hiện dần.
Các dấu hiệu thực thể đặc hiệu nhất là không chịu được lạnh (cảm giác lạnh khi những người khác vẫn thấy dễ chịu) và giảm phản xạ gân gót (hay dấu hiệu Woltman khi khám phản xạ gân gót). Các triệu chứng khác bao gồm tăng cân nhẹ (do giảm tốc độ chuyển hóa trong cơ thể), mệt mỏi, ngủ gà, táo bón, rong kinh, suy giảm khả năng sinh sản, đau cơ, giọng khàn. Các dấu hiệu thực thể khác bao gồm nhịp tim chậm, phù mặt và quanh xương chày, da khô và phù ấn không lõm hay phù cứng (phù niêm). Suy giáp không gây béo phì rõ rệt.
Các biểu hiện hiếm gặp khác bao gồm: giảm thông khí, hạ thân nhiệt, tràn dịch màng phổi hoặc màng ngoài tim, điếc và hội chứng đường hầm cổ tay.
Các dấu hiệu cận lâm sàng có thể bao gồm hạ natri máu, tăng nồng độ cholesterol, lipoprotein tỷ trọng thấp (LDL), triglycerid và tăng creatine kinase. Suy giáp nguyên phát có thể gây tăng nồng độ prolactin máu. Điện tâm đồ có thể cho thấy hình ảnh điện thế thấp và các bất thường sóng T.
| Bảng 9.2. Các triệu chứng và dấu hiệu của suy giáp | |
Các triệu chứng Không chịu được lạnh. Lờ đờ, mệt mỏi. Tăng cân (kín đáo). Da khô, rụng tóc. Táo bón. Đau cơ, đau khớp. Rong kinh. Khàn tiếng. | Các dấu hiệu thực thể Pha giãn cơ của phản xạ gân gót bị muộn lại (Dấu hiệu Woltman). Tình trạng mặt và quanh xương chày phình ra. Nhịp tim chậm. Trí nhớ kém, sa sút trí tuệ. Phù ấn không lõm( phù niêm). Tràn dịch màng phổi và màng tim. Hội chứng đường hầm cổ tay. Điếc Giảm thông khí. Hạ thân nhiệt. |
2.2 Chẩn đoán cận lâm sàng
Tình trạng suy giáp thường gặp hoàn toàn có thể điều trị được, chẩn đoán này cần được đặt ra ở tất cả các bệnh nhân có các triệu chứng phù hợp, nhất là khi bệnh nhân có bướu giáp lan toả, tiền sử điều trị bằng iod phóng xạ hoặc phẫu thuật tuyến giáp.

- Trong trường hợp nghi ngờ bị suy giáp nguyên phát, định lượng TSH huyết tương là xét nghiệm chẩn đoán ban đầu tốt nhất. Kết quả TSH bình thường, loại trừ chẩn đoán suy giáp nguyên phát và giá trị TSH tăng cao rõ rệt (> 20 pU/mL) giúp khẳng định chẩn đoán.
- Tăng nhẹ nồng độ TSH huyết tương (<20 pU/mL) có thể do một bệnh lý cấp cứu không phải tuyến giáp gây nên nhưng nó thường chỉ dẫn có tình trạng suy giáp nguyên phát nhẹ (hoặc dưới lâm sàng).
- Các bệnh nhân này có thể có các triệu chứng không đặc hiệu phù hợp với suy giáp và tăng nhẹ nồng độ cholesterol và LDL cholesterol huyết thanh. Họ sẽ xuất hiện suy giáp lâm sàng với tỷ lệ khoảng 2 - 5% mỗi năm [1].
- Ở các bệnh nhân bị tăng nhẹ nồng độ TSH huyết tương, cần phải làm lại xét nghiệm với định lượng nồng độ T, tự do trong huyết tương để khẳng định chẩn đoán.
- Nếu nghi ngờ suy giáp thứ phát do có bằng chứng bệnh lý tuyến yên (ví dụ, có khối u vùng hố yên hoặc dưới đồi), phải tiến hành định lượng nồng độ T, tự do huyết tương. Nếu kết quả giá trị nồng độ T tự do thấp, cho phép chẩn đoán suy giáp thứ phát.
- Nồng độ TSH huyết tương thường trong khoảng giới hạn tham chiếu trong suy giáp thứ phát và không thể sử dụng đơn độc thông số này để chẩn đoán xác định suy giáp thứ phát.
- Bệnh nhân bị suy giáp thứ phát cần được đánh giá để phát hiện các thiếu hụt hormon tuyến yên khác và cần chụp MRI tuyến yên để đánh giá hình ảnh học của tuyến.
3 ĐIỀU TRỊ
Levothyroxin là thuốc được chọn. Liều thay thế trung bình là 1,6 - 1,8 ug/kg/ngày dùng đường uống, hầu hết bệnh nhân cần dùng liều trong khoảng 75 - 150 ug/ngày. Ở bệnh nhân có tuổi, liều thay thế trung bình thấp hơn. Cần nhấn mạnh điều trị thay thế hormon tuyến giáp phải được sử dụng suốt đời.
- Levothyroxin phải được uống trước khi ăn từ 30 - 60 phút. Thuốc không được uống cùng với các thuốc gây ức chế hấp thu levothyroxin bao gồm Canxi carbonat, thuốc ức chế bơm proton, chế phẩm bổ sung Sắt, cholestyramin, sucralfat hoặc hydroxid nhôm.
- Các tương tác thuốc khác làm tăng Độ thanh thải thyroxin và nhu cầu liều dùng thuốc bao gồm estrogen, rifampin, một số thuốc chống co giật (carbamazepin, Phenytoin, và Phenobarbital), một số thuốc chống ung thư (imatinib và bexaroten). Amiodaron gây ức chế quá trình chuyển đổi T, thành T, và làm tăng nhu cầu liều dùng levothyroxin.
Bắt đầu điều trị. Bệnh nhân trẻ tuổi hoàn toàn khỏe mạnh cần được bắt đầu với liều 1,6 - 1,8 ug/kg/ngày. Các triệu chứng bắt đầu được cải thiện trong vòng một vài tuần. Bệnh nhân cao tuổi hoàn toàn khỏe mạnh, liều khởi đầu là 50 ug/ngày. Bệnh nhân bị bệnh tim phải được bắt đầu với liều 25 - 50 kg/ngày và theo dõi cẩn thận để phát hiện tình trạng tăng nặng thêm các triệu chứng bệnh tim.
Điều chỉnh liều và theo dõi:
- Trong suy giáp nguyên phát, đích điều trị là duy trì được nồng độ TSH huyết tương trong giới hạn bình thường. Nồng độ TSH huyết tương phải được định lượng 6 - 8 tuần sau khi bắt đầu điều trị. Phải điều chỉnh tăng dần liều levothyroxin mỗi lần từ 12,5 đến 25 kg trong từng khoảng thời gian 6 - 8 tuần tới khi nồng độ TSH huyết tương đạt giá trị bình thường. Sau đó, nếu TSH ổn định, định lượng nồng độ TSH 1 lần/năm là thích hợp để theo dõi điều trị. Phải xét nghiệm thường xuyên TSH trong các tình huống sau đây:
- Ba tháng đầu của thai kỳ, do nhu cầu liều thyroxin tăng trong thời gian (xem Các trường hợp đặc biệt, phần Có thai)
- Nếu bệnh nhân bắt đầu dùng một thuốc mới có tác động giao thoa tới hấp thu và chuyển hóa của hormon tuyến giáp.
- Thay đổi trọng lượng cơ thể.
- Chẩn đoán một bệnh lý mới như bệnh ruột Celiac và hội chứng thận hư [5].
- Trong suy giáp thứ phát, không thể sử dụng nồng độ TSH huyết tương để điều chỉnh điều trị. Đích điều trị là duy trì được nồng độ T. tự do trong huyết tương gần với khoảng giữa của giới hạn nồng độ tham chiếu. Phải tiến hành điều chỉnh liều lovothyroxin sau từng khoảng thời gian 6 - 8 tuần tới khi đạt được đích điều trị nêu trên. Sau đó, định lượng nồng độ T, tự do trong huyết tương 1 lần/năm là thỏa đáng để theo dõi điều trị.
- Các tác dụng phụ: Điều trị quá mức gây tình trạng cường giáp do thuốc, điều này được chỉ dẫn bằng một nồng độ TSH dưới mức bình thường, nên cố gắng tránh để xảy ra tình trạng đó do nó làm tăng nguy cơ gây loãng xương và rung nhĩ cho bệnh nhân.
- Làm nặng thêm bệnh mạch vành do điều trị suy giáp. Nên tăng chậm liều levothyroxin cho bệnh nhân và chú ý cẩn thận với tình trạng đau thắt ngực, suy tim hoặc loạn nhịp tim diễn biến tồi đi.
- Nên điều trị tình trạng suy thượng thận nếu có trước khi bắt đầu điều trị bằng levothyroxin.
4 CÁC TRƯỜNG HỢP ĐẶC BIỆT
Suy giáp nhẹ (hoặc dưới lâm sàng)
- Các bệnh nhân suy giáp nhẹ nên được điều trị bằng levothyroxin trong các tình huống sau [6]:
- Có thai, hoặc
- Nồng độ TSH huyết tương > 10 pU/mL.
- Không có hướng dẫn đồng thuận về điều trị suy giáp nhẹ (hoặc dưới lâm sàng) ở bệnh nhân có nồng độ TSH trong khoảng từ 4,5 đến 10 uU/mL. Điều trị có thể được xem xét trong các tình huống sau [7]:
- Nếu bệnh nhân có các triệu chứng tương thích với suy giáp. * Có bướu giáp.
- Tăng nồng độ cholesterol máu cần được điều trị.
- Bệnh nhân không điều trị cần phải được theo dõi hằng năm và phải bắt đầu điều trị levothyroxin nếu xuất hiện các triệu chứng suy giáp hoặc nồng độ TSH huyết thanh tăng >10 @U/mL.
Phụ nữ mang thai [8]
- Cần tăng thêm 50% nhu cầu liều thyroxin trung bình trong nửa đầu của thai kỳ do gia tốc quá trình chuyển đổi T thành T. đảo ngược bởi deiodinase typ 3 của nhau thai.
- Ở các phụ nữ bị suy giáp nguyên phát, phải tiến hành định lượng nồng độ TSH huyết tương ngay sau khi khẳng định bệnh nhân có thai và hằng tháng sau đó trong suốt nửa đầu của thai kỳ, ít nhất 1 lần ở gần 30 tuần của thai kỳ. Phải tăng liều levothyroxin lên thêm 20 - 30% để duy trì nồng độ TSH huyết tương trong nửa thấp của giới hạn đặc hiệu 3 tháng thai kỳ khi có thể áp dụng được. Nếu không thể áp dụng được điều nói trên, đích nồng độ TSH dưới 2,5 mU/L sẽ là hợp lý. Một cách tiếp cận thay thế khác là hướng dẫn cho bệnh nhân để họ tăng liều dùng levothyroxin thêm 1 đến 2 viên mỗi tuần ngay khi khẳng định là họ có thai và tiến hành theo dõi và điều chỉnh liều như trên.
- Đối với các bệnh nhân bị suy giáp dưới lâm sàng với nồng độ TSH trên 2,5 mU/L, phải kiểm tra kháng thể TPO. Nếu thấy kết quả dương tính, cần xem xét điều trị cho bệnh nhân bằng levothyroxin.
- Sau khi sinh, cho bệnh nhân dùng lại liều như trước khi có thai.
Các vấn đề về điều trị: Điều trị đối với hầu hết các trường hợp suy giáp không có gì quá rắc rối. Đôi khi, khó đạt được liều levothyroxin làm bình thường hóa nồng độ TSH hoặc một liều thích hợp trước đó hiện không thể duy trì được nồng độ TSH bình thường. Lý giải chung cho tình trạng này là:
- Tuân thủ điều trị thuốc của bệnh nhân kém hoặc thất thường. Điều trị được theo dõi trực tiếp trong từng khoảng thời gian hằng tuần có thể cần thiết trong một số trường hợp.
- Các tương tác thuốc (xem phần Điều trị trong chương này).
- Có thai, đòi hỏi nhu cầu liều dùng khiến phải tăng lên trong ba tháng đầu của thai kỳ.
- Suy dần chứng năng tuyến giáp còn lại sau điều trị bằng RAI đối với tình trạng cường giáp.
- Thay đổi cân nặng đáng kể.
Chẩn đoán suy giáp ở bệnh nhân đang có tình trạng bệnh lý nặng: đối với các bệnh nhân đang có bệnh lý nặng ngoài tuyến giáp, chẩn đoán suy giáp có thể khó [9]. Định lượng nồng độ T, tự do huyết tương bằng các kỹ thuật xét nghiệm thường quy có thể cho kết quả thấp.
- Định lượng TSH huyết tương là xét nghiệm chẩn đoán ban đầu tốt nhất. Giá trị TSH bình thường là bằng chứng mạnh chứng minh bệnh nhân có tình trạng bình giáp, trừ khi có bằng chứng cho thấy bệnh nhân có bệnh lý của tuyến yên hoặc vùng dưới đồi, bệnh nhân đang được điều trị bằng dopamin hoặc glucocorticoids với liều cao.
- Tăng rõ rệt nồng độ TSH huyết tương (> 20 pU/mL) xác nhận chẩn đoán suy giáp nguyên phát.
- Tăng nồng độ TSH huyết tương vừa phải (< 20 pU/mL) có thể xảy ra ở bệnh nhân bình giáp có bệnh lý nặng ngoài tuyến giáp và không đặc hiệu đối với tình trạng suy giáp. Cần phải tiến hành định lượng nồng độ T, tự do trong huyết tương nếu TSH tăng ở mức độ vừa hoặc khi nghi ngờ có suy giáp thứ phát và bệnh nhân nên được điều trị suy giáp nếu nồng độ T, tự do trong huyết tương thấp. Cần đánh giá lại chức năng tuyến giáp ở các bệnh nhân này sau khi họ đã hồi phục bệnh lý cấp cứu.
Hiếm khi suy giáp cần phải điều trị cấp cứu. Hầu hết bệnh nhân bị suy giáp và có bệnh lý cấp cứu đồng mắc có thể được điều trị theo cách thông thường. Tuy nhiên, suy giáp có thể làm giảm tỷ lệ sống sót ở các bệnh nhân bị bệnh lý nặng cần hồi sức do góp phần gây giảm thông khí, tụt huyết áp, hạ thân nhiệt, nhịp tim chậm hoặc hạ natri máu. Có ít bằng chứng ủng hộ quan điểm cho rằng tình trạng suy giáp nặng đơn độc gây hôn mê hoặc sốc, hầu hết các báo cáo về tình trạng hôn mê do suy giáp trước đây ghi nhận là chính các bệnh lý cấp cứu ngoài tuyến giáp làm hạ thấp nồng độ hormon giáp trạng.
- Giảm thông khí và tụt huyết áp phải được điều trị tích cực, đồng thời với tất cả các bệnh lý đi kèm. Các xét nghiệm để khẳng định chẩn đoán (nồng độ TSH và T tự do huyết tương) phải được thu mẫu xét nghiệm trước khi bắt đầu điều trị hormon giáp.
- Levothyroxin 50 – 100 pg đường tĩnh mạch, mỗi 6 - 8 giờ/lần trong 24 giờ, sau đó dùng 75 đến 100 ng/ngày đường tĩnh mạch tới khi bệnh nhân có thể sử dụng được thuốc uống. Phải tiếp tục điều trị thay thế hormon giáp theo cách thông thường nếu chẩn đoán suy giáp được khẳng định. Phương pháp này giúp giảm nhanh tình trạng thiếu hụt thyroxin trong khi làm giảm tới mức thấp nhất cơ gây gia tăng nặng bệnh mạch vành hoặc suy tim nền.
- Việc điều chỉnh nhanh như đề cập ở trên chỉ được xác nhận là hợp lý đối với các bệnh nhân có tình trạng bệnh cực kỳ nặng. Cần theo dõi cẩn thận các dấu hiệu sống còn và nhịp tim để phát hiện sớm các dấu hiệu tăng nặng thêm bệnh tim.
- Hydrocortison, 50 mg TM x 8 giờ/lần thường được khuyến cáo khi điều trị thay thế nhanh hormon giáp, do điều trị này có thể thúc đẩy cơn suy thượng thận cấp ở bệnh nhân bị suy thượng thận.
5 VIÊM TUYẾN GIÁP
Có một số loại viêm tuyến giáp có thể gây cường giáp, suy giáp hoặc bướu giáp bình giáp (hay với chức năng tuyến giáp bình thường) [10].
- Viêm tuyến giáp tự miễn hay viêm tuyến giáp Hashimoto (tham khảo thêm ở phần Sinh lý bệnh).
- Viêm tuyến giáp không đau (cũng được biết dưới tên viêm tuyến giáp thầm lặng hay viêm tuyến giáp sau sinh) là một rối loạn tự miễn thường gặp nhất trong 6 tháng đầu của giai đoạn sau sinh.
- Tình trạng này được đặc trưng bằng một bướu giáp to lan tỏa với kích thước nhỏ, mềm và không đau với tình trạng cường giáp thoáng qua được tiếp theo bằng suy giáp.
- Suy giáp thường có tính tạm thời song có thể kéo dài vĩnh viễn.
- Tình trạng cường giáp xảy ra là do hậu quả của tổn thương các nang giáp, gây giải phóng các hormon được dự trữ trong nang bởi quá trình thâm nhiễm tế bào lympho. Vì vậy đo độ tập trung iod phóng xạ rất thấp song xét nghiệm định lượng anti TPO cao.
- 4
- Phải nghĩ tới chẩn đoán này ở các phụ nữ có triệu chứng cường giáp hoặc suy giáp trong vòng 6 tháng sau sinh. Các xét nghiệm nồng độ TSH và T tự do huyết tương nên được làm để xác định được tình trạng chức năng của tuyến giáp. Giai đoạn cường giáp của rối loạn này có thể phân biệt được với bệnh basedow (nhiễm độc giáp) bằng cách đo độ tập trung iod phóng xạ (nếu bệnh nhân không cho con bú) và làm nhắc lại xét nghiệm chức năng tuyến giáp sau đó vài tuần để đánh giá tình trạng cải thiện tự phát.
- Nên điều trị các triệu chứng cường giáp bằng thuốc chẹn B giao cảm. Thionamid không hữu ích gì do quá trình tổng hợp hormon giáp đã hoàn toàn bị ức chế.
- Suy giáp có triệu chứng được xử trí bằng điều trị levothyroxin thay thế trong 2 - 3 tháng sau đó ngừng dùng thuốc trong 4 - 6 tuần và định lượng lại nồng độ TSH huyết tương.
Viêm tuyến giáp bán cấp được đặc trưng bằng bướu giáp căng đau khi khám và cường giáp thoáng qua xảy ra do hậu quả giải phóng các hormon giáp dự trữ trong các nang tuyến giáp và tiếp theo là tình trạng suy chức năng tuyến giáp tạm thời. Đây là một nguyên nhân thường gặp nhất của tình trạng đau tại tuyến giáp. Tình trạng này thường xảy ra sau một nhiễm khuẩn đường hô hấp trên và được cho là có căn nguyên do virus.
- Các triệu chứng cường giáp xảy ra ở 50% số bệnh nhân và có thể được điều trị bằng thuốc chẹn B giao cảm.
- Đau nên được điều trị bằng thuốc chống viêm không phải steroid, có thể cần điều trị bằng corticosteroid cho các trường hợp nặng.
- Thionamid hoặc điều trị bằng iod phóng xạ không có hiệu quả.
- Tình trạng suy giáp tạm thời có thể được điều trị bằng levothyroxin trong vòng 3 đến 6 tháng.
Viêm tuyến giáp Riedel là tình trạng viêm tuyến giáp xơ hóa rất hiếm gặp, đây có thể là một phần của quá trình xơ hóa hệ thống. Bệnh nhân có biểu hiện một bướu giáp cố định, cứng và không đau, lúc khởi đầu bệnh nhân có tình trạng bình giáp nhưng cuối cùng xuất hiện suy giáp. Điều trị chủ yếu bằng phẫu thuật, mặc dù có thể thử điều trị bằng glucocorticoid và methotrexat vào giai đoạn sớm trong quá trình bệnh tiến triển.
Bệnh lý tuyến giáp liên quan với globilin miễn dịch G4 (IgG4- RTD): Bệnh liên quan với IgG4 tác động tới nhiều hệ thống cơ quan, bao gồm các tuyến nội tiết, nhất là tuyến giáp. Bốn phân nhóm IgG4-RTD đã được phát hiện gồm viêm tuyến giáp Riedel, biến thể xơ hóa của viêm tuyến giáp Hashimoto, viêm tuyến giáp Hashimoto liên quan với IgG4 và bệnh Graves-Basedow với tăng nồng độ IgG4. Mặc dù căn nguyên chính xác chưa được biết rõ, các yếu tố di truyền, phản ứng kháng nguyên-kháng thể và các hiện tượng dị ứng đã bị đặt nghi vấn là cơ chế gây ra bệnh lý này. IgG4-RTD được chẩn đoán dựa trên các đặc điểm lâm sàng, bằng chứng huyết thanh học và đặc điểm mô học. Xử trí bao gồm các biện pháp nội khoa và ngoại khoa. Steroid là điều trị được chọn bước một. Tamoxifen và Rituximab có thể được xem xét đối với các trường hợp kháng lại với steroid. Điều trị ngoại khoa thường được tiến hành đối với thể viêm tuyến giáp Riedel để làm giảm triệu chứng chèn ép [11].
Bạn đọc có thể tham khảo thêm cách chẩn đoán và điều trị Suy giáp theo MIMS 2016 dưới đây:
6 So sánh suy giáp và cường giáp
Bạn đọc có thể xem thêm So sánh suy giáp và cường giáp tại đây
7 TÀI LIỆU THAM KHẢO
1. Surks MI, Ortiz E, Daniels GH, et al. Subclinical thyroid disease: Scientific review and guidelines for diagnosis and management. JAMA 2004; 291(2):228–238.
2. Barbesino G. Drugs affecting thyroid function. 2010. http://www. liebertpub.com/thy.doi: 10.1089/ thy.2010.1635
3. Corsello SM, Barnabei A, Marchetti P, De Vecchis L, Salvatori R, Torino F. Endocrine side effects induced by immune checkpoint inhibitors. J Clin Endocrinol Metab 2013;98(4):1361–1375.
4. Mannavola D, Coco P, Vannucchi G, et al. A novel tyrosine-kinase selective inhibitor, sunitinib, induces transient hypothyroidism by blocking iodine uptake. J Clin Endocrinol Metab 2007; 92(9):3531-3534.
5. Roberts CG, Ladenson PW. Hypothyroidism. Lancet 2004;363(9411):793–803.
6. Garber JR, Cobin RH, Gharib H, et al. Clinical practice guidelines for hypothyroidism in adults: cosponsored by the American Association of Clinical Endocrinol- ogists and the American Thyroid Association. Thyroid 2012;22(12): 1200-1235.
7. Gharib H, Tuttle RM, Baskin HJ, Fish LH, Singer PA, McDermott MT. Subclinical thyroid dysfunction: A joint statement on management from the American Association of Clinical Endocrinologists, the American Thyroid Association, and the Endocrine Society. J Clin Endo- crinol Metab 2005;90(1):581-585; discussion 586-587.
8. Alexander EK, Pearce EN, Brent GA, et al. 2017 guidelines of the American Thyroid Association for the diagnosis and management of thyroid disease during pregnancy and the postpartum. Thyroid 2017; 27(3):315-389.
9. Adler SM, Wartofsky L. The nonthyroidal illness syndrome. Endocrinol Metab Clin North Am 2007; 36(3):657–672.
10. Pearce EN, Farwell AP, Braver- man LE. Thyroiditis. N Engl J Med 2003;348(26):2646–2655.
11. Kottahachchi D, Topliss DJ. Immunoglobulin G4-related thyroid diseases. Eur Thyroid J 2016; 5(4): 231-239.

