ST chênh xuống và T âm: Phân loại, chẩn đoán phân biệt và các lưu ý

Trungtamthuoc.com - ST chênh xuống và T âm là các bất thường thường thấy trên ECG, là những đặc điểm quan trọng giúp nhanh chóng xác định các bất thường ảnh hưởng tới tính mạng. Bài viết dưới đây sẽ giúp phân biệt nguyên nhân của các biển đổi đoạn ST và sóng T trên lâm sàng.
Tải PDF bản dịch TẠI ĐÂY
Tải bản gốc tài liệu TẠI ĐÂY
1 Tổng quan
Những lưu ý cần nhớ về các đặc điểm của ST chênh xuống và Tâm là tối quan trọng trong việc nhanh chóng xác định các bất thường ảnh hưởng tới tính mạng. Bai viết này đưa ra cách phân biệt một số nguyên nhân của các biển đổi trên.
2 Những điểm chính
ST-T biển đổi đồng hướng với phức bộ QRS gợi ý thiếu máu.
Tâm sâu hoặc T hai pha dương-âm ở các chuyển đạo trước tìm thành trước chỉ ra hẹp nặng đồng mạch liên thất trước.
Hai dạng ST chênh xuống biểu hiện cho nhồi máu cơ tim ST chênh lên hơn là hội chứng vành cấp ST không chênh đó là: ST chênh xuống trong tình trạng bản cấp bởi bỏ qua giai đoạn ST chênh lên, và ST chênh xuống tối đa ở chuyển đạo V1-V3 gợi ý nhồi máu sau thực.
Tâm ở các chuyển đạo trước tìm thành trước có thể gặp trong các trường hợp thuyên tắc phối, trong khi T dẹt kèm sóng U và ST chênh xuống có thể biểu hiện cho giảm K máu hoặc ngắm thuốc digitalis
ST chênh xuống và T âm là các bất thường thường thấy trên ECG. Hiểu về các dạng hình thái thiếu máu và không-thiếu máu là tối quan trọng để tối ưu thời gian chẩn đoán thiếu máu cơ tim nguy cơ cao và các bất thường liện quan đến điện giải và thuốc. Hơn nữa, điều quan trọng là cần nhận là nhồi máu sau thực có thể ẩn mình dưới dạng ST chênh xuống và thuyên tắc phối có thể dưới dạng thiếu máu thành trước. Những bất thường ECG trên được tổng hợp ở Bảng 1.
3 Đoạn ST và sóng T: Kiến thức căn bản
Các bất thường về đoạn ST và sóng T biểu hiện cho các bất thường về tái cực của tâm thất.
Đoạn ST biểu tương ứng với pha bình nguyên của tái cực thất (pha 2 của điện thế hoạt động), trong khi sóng T biểu hiện pha tái cực thất nhanh (pha 3). Sự biến đổi đoạn ST và sóng T có thể là thứ phát do bất thường của khứ cực ví dụ tái cực sớm hoặc bắt thường về thời gian hoặc điện thể của QRS.
Mặt khác, các bất thường của đoạn ST và sóng T có thể không liên quan tới bất kỳ bất thường QRS nào, khi này chúng được gọi là biến đổi tái cực nguyên phát. Chúng gây ra bởi thiếu máu, viêm màng ngoài tim, viêm cơ tim, thuốc (digoxin, thuốc rối loạn nhịp), và các bất thường điện giải, thường là về Kali.
Đoạn ST thường được đo từ điểm kết thúc của phức bộ QRS hay điểm 1, và nó được dùng làm tham khảo đối với đoạn TP hay PR. Nhưng một số trường hợp vẫn ưu tiên đo đoạn ST từ vị trí cách 40-80 ms sau Điểm J, khi mà tất cả các sợi cơ tim đã đạt tới cùng mức điện thế hoạt động của màng và tạo hình ảnh đoạn ST đẳng điện; tại giai đoạn rất sớm của tái cực, sự khác biệt nhỏ ở điện thế màng có thể là bình thường và có thể làm lệch điểm J ra khỏi vị trí khởi phát của đoạn ST.
Bảng 1. Chẩn đoán phân biệt của ST chênh xuống hoặc T âm
Biến đổi tái cực thứ phát ST và sóng T biển đổi cùng hướng, ngược hướng với QRS Các bất thường đoạn ST sóng T liên quan đến thiếu máu Đoạn ST hoặc sóng T có thể đồng hướng với QRS Đoạn ST và sóng T có thể ngược hướng Sóng T âm sâu và đối xứng Sóng T hai pha dương âm Hội chứng Wellens Sóng T âm sâu và đối xứng HOẶC Sóng T hai pha dương âm ở V2 và V3, đôi khi là V1,V4,V5 và V6 KÈM THEO Đoạn ST đồng điện hoặc chênh lên tối thiểu (<1mm) Không có sóng Q ở chuyển đạo trước tìm Đoạn QT kéo dài đau ngực trong vài giờ đến vài ngày Hiện tại không còn đau Men tim bình thường hoặc tăng nhẹ STEMI thành sau thực ST chênh xuống tối đa ở VI-V3 ST chênh lên ở V7-V9 ST chênh xuống bản cấp sau ST chênh lên ở trước tim ST chênh lên bản cấp đồng thời với hơn một chuyển đạo có ST chênh xuống ở thành trước tim Thuyên tắc phổi T âm ở chuyển đạo thành trước và dưới, hoặc cả hai ST chênh lên ở chuyển đạo thành trước và dưới, hoặc cả hai Nhịp nhanh xoang, rSR ở VI-V3, phi đại thất phải, trục QRS chuyển phải, P phế Sự thoái triển của các bất thường trên thường nhanh hơn ở thuyên tắc phối so với nhồi máu cơ tim Hạ Kali máu St chênh xuống T dẹt Sóng U (Cùng với sóng T dẹt, có thể nhằm với một sóng T lớn và có móc ở đỉnh) Khoảng QTU kéo dài Ngấm digitalis Tương tự với hạ kali máu, ngoại trừ việc ST chênh xuống thường lõm, để phân biệt sống T-U hơn và khoảng QT ngắn hơn Bệnh tim Takotsubo Đoạn ST chênh lên ở các chuyển đạo trước tìm hoặc lan tỏa Sóng Tâm ở nhiều chuyển đạo Khoảng QT kéo dài Viêm màng ngoài tím cấp Sóng Tâm hoặc hai pha lan tỏa ST chênh lên thường mất đi ở các giai đoạn sau T âm sâu “ghi nhớ" Xuất hiện sau tạo nhịp, block nhảnh trái hoặc nhịp nhanh dai dẳng T âm bất thường tự cải thiện nhanh Tâm xảy ra khi đứng, tăng thônng khi hoặc sau bữa ăn Hình thái sóng T ở người trẻ Tâm ở V1-V3 "Giảm" giữa V1-V3 Nam giới trẻ tuổi (<40t) Không có bất thường khác trên lâm sàng và BCG T âm lan tỏa Tâm ở hầu hết các chuyển đạo ngoại trừ aVR T không lỗ (>10mm) Có thể gặp trong thiếu máu, các bệnh lí nội sọ, bệnh cơ tim phì đại, sử dụng cocaine, viêm màng ngoài tim, viêm cơ tim, bệnh cơ tim Takotsubo, thuyên tắc phải, block nhĩ thất cao độ |

Dù một chẩn đoán nhồi máu cơ tim ST chênh lên (STEMI) để điều trị tái tưới máu khẩn cấp cần ST chênh lên trên 1mm ở ít nhất 2 chuyen đạo liền kề thì bất kì đoạn ST chênh xuống hoặc chênh lên (>= 0.5 mm, sử dụng thang chuẩn 1.0mV=10mm) có thể là bất thường, đặc biệt khi bệnh cảnh lâm sàng hoạc hình dạng đoạn ST gợi ý thiếu máu, hoặc khi các dấu hiệu thiếu máu khác như bất thường sóng T, sóng Q, hoặc thay đổi đoạn ST ở trước tim đồng thời xuất hiện. Mặt khác, ST chênh xuống trên 0.5mm ở chuyến đạo V2 và V3 và 1mm ở các chuyến đạo khác có thể là bình thường.
Ở người trưởng thành, sóng T bình thường âm ở chuyển đạo aVR, dương hoặc âm ở chuyển đạo aVL, III và V1; và dươn ở DI, DII, aVF và từ V2-V6. Sóng T được coi là âm khi nó sâu hơn 1mm được xem là dẹt khi đỉnh biên độ từ 1.0mm tới -1.0 mm.
Với những gì chúng ta sẽ bàn luận, một số dấu hiệu sẽ cho phép phân biệt một số nguyên nhân khác nhau gây ra biến đổi đoạn ST và sóng T.
4 Biến đổi thứ phát của đoạn ST và sóng T
Trong trường hợp đoạn ST và sóng T biến đổi thứ phát, thường gặp tiêu chuẩn của QRS về phì đại thất trái và thất phải hoặc block nhánh trái hoặc phải hay tái cực sớm và đoạn ST và sóg T có tất cả các kiểu hình sau: (Hình 1A):
- Đoạn ST và sóng T ngược chiều với QRS: Được gọi là QRS ngược hướng với đoạn ST-T. Trong trường hợp block nhánh phải, đoạn ST và T ngược hướng với thành phần cuối của QRS, phần biến đôi của QRS do bất thường dẫn truyền.
- Đoạn ST và sóng T cùng bất thường và biến đổi theo cùng một hướng, ví dụ đoạn ST chênh dốc xuống và T âm kèm theo phức bộ QRS dương, là biểu hiện của dạng hình "đánh dấu hồi phục" không đối xứng
- Bất thường ST-T không thay đổi, và chúng không thay đổi trong thời gian vài giờ hoặc vài ngày.
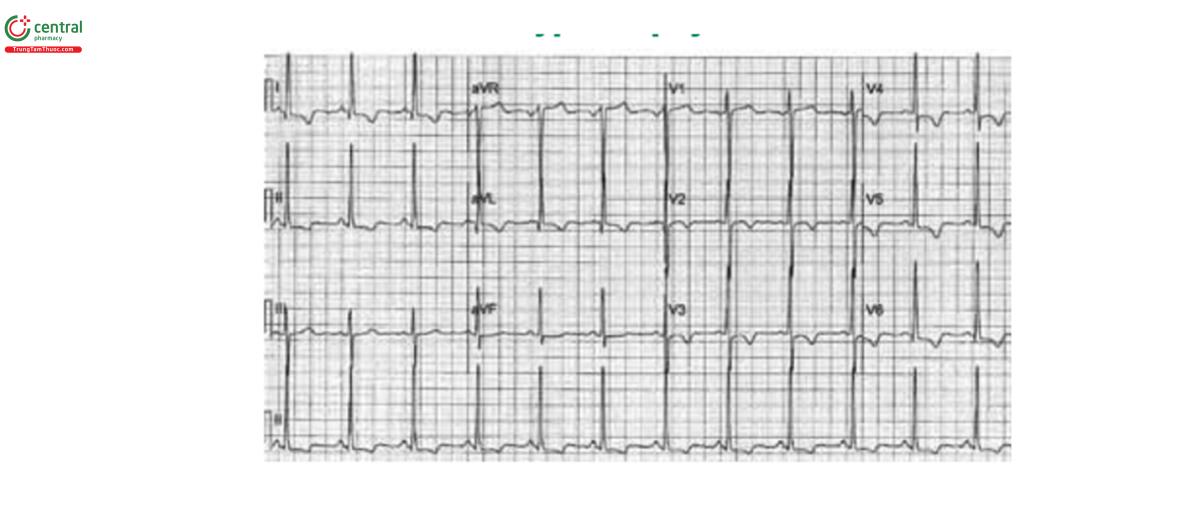
Do đó, trong các trường hợp phì đại hoặc block nhánh trái, vì phức bộ QRS dương ở các chuyến đạo bên trái DI, aVL, V5 và V6, đoạn ST thường chênh xuống và Tâm ở các chuyến đạo trên (Hình 2). Trong trường hợp phì đại hoặc block nhánh phải, T thường âm ở các chuyển đạo Trước tim bên phải V1, V2 và V3.
Block nhánh trái luôn đi kèm với biến đổi ST-T thứ phát, nếu không có thì gợi ý cho thiếu máu. Mặt khác, phì đại thất trái và phải không phải luôn luôn đi kèm với bất thường ST-T, nhưng khi có chúng thì chúng liên quan với tình trạng phì đại thất nặng hoặc suy chức năng tâm thu, và còn được gọi là dấu "căng". Ngoài ra, trong khi các biểu hiện hình thái trên phù hợp với các biến đổi thứ phát thì chúng không loại trừ được thiếu máu ở các bệnh nhân đau thắt ngực.
Một số ngoại lệ đối với các hình thái thường gặp trên:
- Phì đại thất phải và block nhánh phải có thế đi kèm với Tâm đơn độc mà không có ST chênh xuống ở các chuyển đạo trước tỉ V1,V2 và V3.
Bất kỳ đoạn ST chênh xuống hoặc chênh lên >= 0,5 mm đều có thế là bất thường
4.1 Bệnh ba thân động mạch vành
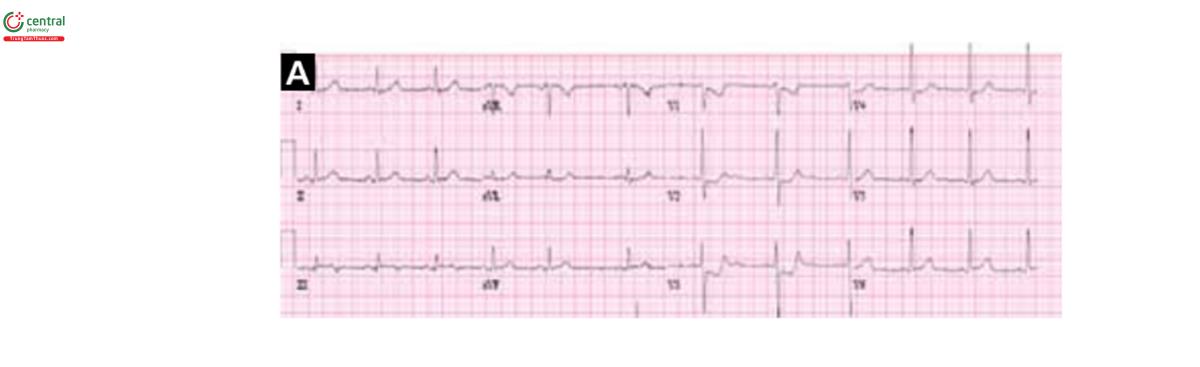
4.2 Hội chứng Wellens

Phì đại thất trái có thể đi kèm với Tâm đối xứng mà không có ST chênh xuống hoặc đi kèm với T âm đi ngang. Nó có thế gặp ở 1/3 trường hợp biến đổi ST-T thứ phát sau phì đại thất trái và gặp trong bệnh cơ tim phì đại, thường là dạng ở mỏm, ở chuyển đạo V3-V6.
5 ST chênh xuống, T âm trong thiếu máu
ST chênh xuống hoặc Tâm là thiếu máu nếu có bất kì tiêu chuẩn nào sau đây:
• ST chênh xuống hoặc Tâm cùng hướng đối với phức bộ QRS: được gọi là ST-T cùng hướng với QRS (Hình 18).
- Đoạn ST chênh xuống nhưng T dương (Hình 1C).
- Sóng T có dạng T 2 pha dương-âm (Hình 10).
- Sóng T âm đối xứng và nhọn, trong khi đoạn ST đẳng điện hoặc chênh cong lên hoặc chênh xuống đi ngang (Hình 1).
- Mức độ tiến triển hoặc thoái triển của ST chênh xuống trên nhiều bản ghi, hay hay quá trình biến đổi i từ ST chênh xuống thành sóng T bất thường gặp trong thời gian thiếu máu (sự biến đổi của đoạn ST). Không như ST chênh lên, ST chênh xuống không định khu vị trí thiếu máu.
Tuy nhiên, mức độ và thời gian ST chênh xuống có liên quan tới mức độ nặng của thiếu máu. Thực tế, ST chênh xuống từ 8 chuyển đạo trở lên kèm với ST chênh lên ở aVR và Vị khi có đau ngực có liên quan tới tỉ lệ dự đoán chính xác bệnh thân chung hoặc bệnh ca thân mạch vành tới 75%.
(Hình 3). Dấu hiệu này cũng có thể gặp trong các trường hợp hẹp nặng đoạn gần của động mạch liên thất trước.
5.1 Hội chứng Wellens
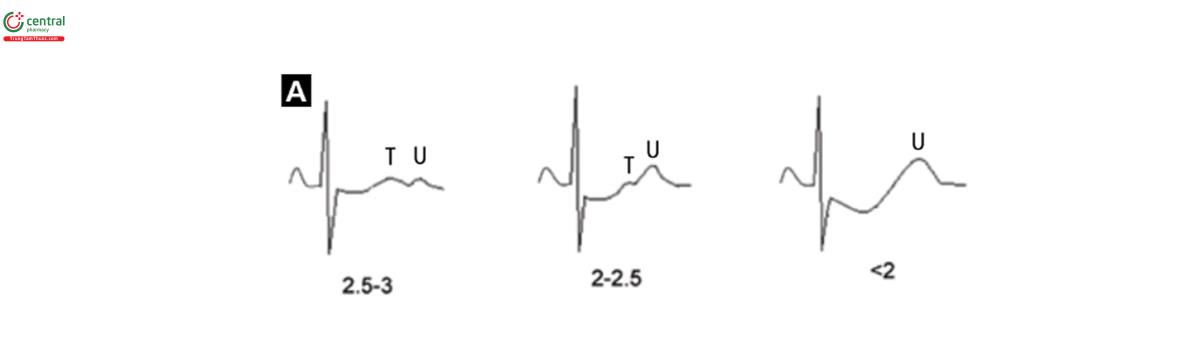
Dù cho là sóng T hai pha dạng dương-âm ở Hình 1D hay sóng T âm sâu (>=5mm) thì khi chúng xuất hiện ở các chuyến đạo trước tim V1- V3, có hay không có các dấu hiệu tương tự ở V1, V4 và V5 thì đây là các hình thái bệnh học của thiếu máu rất nặng hay tổn thương lan tỏa động mạch liên thất trước và được gọi là hội chứng Wellens (Hinh 4).
Wellens và đồng nghiệp đã chứng minh rằng 75% bệnh nhân có xuất hiện sóng T bất thường như trên và không được can thiệp mạch vành sẽ xuất hiện nhồi máu thành trước nặng trong thời gian trung bình là 8.5 ngày.
Trong trường hợp được can thiệp sớm ở 1260 bệnh nhân có biểu hiện đau ngực, 180 bệnh nhân (14%) có hình thái sóng T như trên. Tất cả những bệnh nhân này có hẹp đoạn gần động mạch liên thất trước từ 50% trở lên và 18% hẹp hoàn toàn động mạch này.
Do đó, dù cho điều trị thuốc có thể cải thiện triệu chứng trước tuy nhiên chụp và can thiệp mạch vành nên được ưu tiên ở bất kì ai có hội chúng Wellens bởi nó thường tiên đoán cho nhồi máu thành trước.
Hội chứng Wellens đặc trưng bởi 2 hình thái sóng T. Ở 75% số trường hợp, Tâm sâu (>=5mm) và đối xứng ở các chuyế đạo từ V2- V4 (Hình 1E, 4B). Trong 25% trường hợp còn lại, sóng T có hình thái hai pha dương âm từ V2-V4 (Hình 1D, 4A). Ở cả hai trường hợp trên, đoạn ST đẳng điện hoặc chênh vòm hoặc đi ngang ít (<1mm), sườn xuốnng sóng T sâu và thường khoảng QT dài. Những bất thường trên thường gặp trong vài giờ tới vài ngày sau khi tái thông. Thực ra, con thiếu máu thường liên quan tới ST chênh lên hoặc chênh xuống thoáng qua sau tiến triển thành T bất thường trong con bán cấp.
Trong mô tả gốc của Wellens, chỉ 12% bệnh nhân có tăng nồng độ CK và mức độ tăng ít. Do đó, ECG có thể là phương pháp duy nhất để phát hiện ra nhồi máu cơ tim thành trước lớn ở những bệnh nhân này
Trong thiếu máu sóng T cũng có thể đối xứng nhưng âm ít hơn so với sóng T dạng Wellens. Tuy nhiên, dấu hiệu này kém đặc hiệu cho thiếu máu và liên quan tới kết cục tốt hơn hội chứng Wellens hoặc ST chênh lên hoặc chênh xuống, thường khi sóng T sâu < 3mm. Thực tế, một nghiên cứu thuần tập đã chỉ ra rằng T âm ít ở những bệnh nhân biểu hiện hội chứng vành cấp liên quan tới kết cục lâu dài tốt hơn, tương tự với bệnh nhân không có thay đổi trên ECG
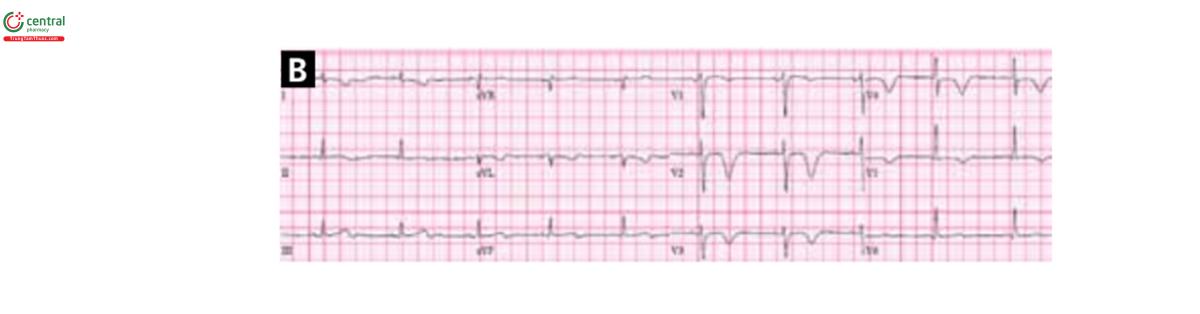
5.2 Nhồi máu thành sau
6 NHỮNG CHẨN ĐOÁN SAI PHỐ BIẾN VỚI ST CHÊNH XUỐNG VÀ T ÂM
Nhồi máu cơ tim ST chênh lên thành sau thực
Khi đi kèm với STEMI thành dưới, nhồi máu cơ tim thành sau thường dễ nhận ra, nhưng khi xảy ra một mình thì nó khó để chẩn đoán cho nên được gọi là STEMI thành sau thực.
ST chênh xuống chủ yếu ở chuyển đạo V1 tới V3 thường chỉ dấu cho STEMI thành sau hơn là thiếu máu không ST chênh và cần can thiệp mạch vành cấp cứu. Thực tế thì trong bệnh cảnh nhồi máu thành sau thì V1, V2 và V3 chênh xuống nhiều nhất, trong khi ST chênh xuống nhiều nhất ở các chuyển đạo thành bên (V4-V6) hoặc chuyển đạo thành dưới DII, DIII và avF chỉ dấu nhiều hơn cho thiếu máu duối nội tâm mạc không tắc nghẽn hoặc không khu trú (Hình 5).
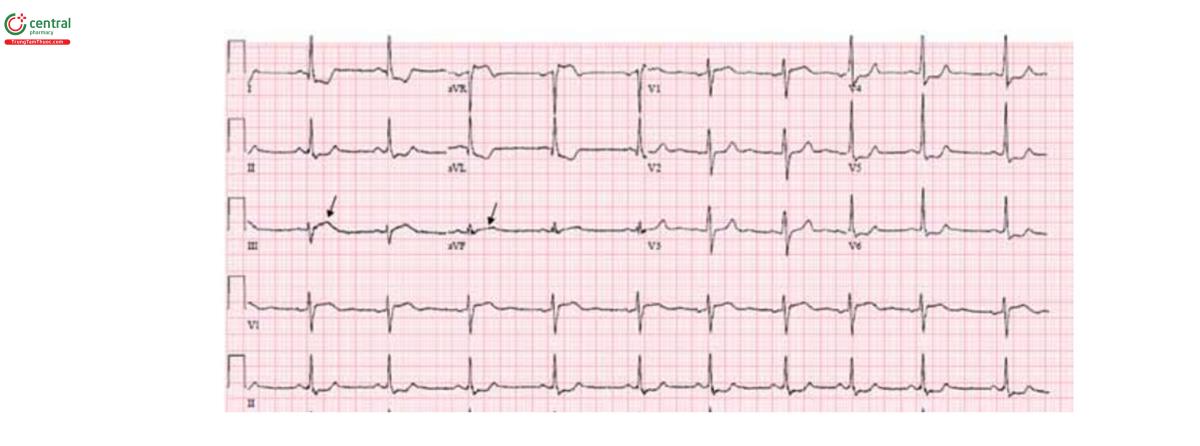
Trong hầu hết các trường hợp nhồi máu thành sau, ST chênh lên ở V7-V9. Một nghiên cứu chỉ ra rằng ST chênh xuống ở các chuyến đạo thành trước nhậy tương đương với ST chênh lên ở V7-V9 trong xác định nhồi máu cơ tim thành sau (độ nhậy 80%), trong khi các nghiên cứu khác cho thấy ST di lệch ở 12 chuyển đạo tiêu chuẩn có độ nhậy thấp hơn (khoảng 60%) trong xác định nhồi máu thành sau.
R cao nhọn (>=0.04s) ở V1 hoặc V2, thường đi kèm T cao, gợi ý nhồi máu thành sau và có thế hỗ trợ cho chẩn đoán, nhưng dấu hiệu này có thể kéo dài 24 giờ và được thấy ở 50% bệnh nhân nhồi máu thành sau.
Các nghiên cứu đã cho thấy ST di lệch ở 12 chuyển đạo tiêu chuẩn được thấy ở ít hơn 50% bệnh nhân có tắc cấp tính động mạch mũ và nhồi máu thành bên sau
Do đó các trường hợp bỏ qua chẩn đoán STEMI sẽ được hưởng lợi từ chụp và can thiệp tái thông cấp cứu. Ngoài ra, các nghiên cứu về hội chứng vành cấp NSTEMI đã xác định những bệnh nhân có tắc mạch ngoại mạc (khoảng 15-20% trường hợp) nhưng chụp mạch vành thì đầu vẫn thường trễ vài giờ cho tới vài ngày từ khi khởi phát triệu chứng.
Một phân tích dưới nhóm từ TRITO-TIMI38 đánh giá bệnh nhân có ST chênh lên đơn độc ở thành trước . Động mạch thủ phảm chính được thấy ở 26% bệnh nhân là động mạch mũ. Hơn nữa, những bệnh nhân này có tỉ lệ tử vong và nhồi máu cơ tim trong 30 ngày cao hơn đáng kể so với bệnh nhân không có động mạch thủ phạm, có thể liên quan tới chậm trễ can thiệp mạch.
Việc nhận ra ST chênh xuống nhiều nhất ở V1-V3 biểu hiện cho nhồi máu thành sau giúp xác định một phần các STEMI bị bỏ sót trong thời gian tối ưu. Ngoài ra, trong các trường hợp ST chênh xuống thành trước và các trường hợp đau ngực không được chấn đoán trên ECG thì ghi lại ST chênh lên ở V7-V9 có độ nhậy cao trong việc xác định nhồi máu sau thực.
Thuyên tắc phổi thực sự
Dấu hiệu thiếu máu thành trước như T âm ở chuyển đạo trước tim V1-V4 có thể là một dấu hiệu của căng cơ thất phải cấp hoặc mạn tính, thường là thuyên tắc phối cấp. Thường có nhịp nhanh xoang và các dấu hiệu khác như phì đại thất phải và block nhánh phải có thể không xuất hiện. Thực tế, Tâm từ V1-V4 thấy ở 19% bệnh nhân thuyên tắc phối không lớn và 85% bệnh nhân có thuyên tắc phối lớn, và là dấu hiệu có độ nhậy và độ đặc hiệu cao nhất trên ECG với thuyên tắc phối lớn.
Ngoài ra, thuyên tắc phối cấp có thể đi kèm voúi Tâm ở DII và aVF, và các thay đổi đi kèm với thiếu máu thành trước và thành dưới luôn nên được đặt nghi vấn với chẩn đoán này.
Trong một nghiên cứu hồi cứu ở bệnh nhân thuyên tắc phối cấp. thay đổi đoạn ST và T không điển hình là các dấu hiệu thường gặp nhất trên ECG với 49%. Sự thoái triển nhanh của các dấu hiệu này trên các bản ghi gợi ý thuyên tắc phối hơn là nhồi máu cơ tim.
ST chênh xuống soi gương với ST chênh lên bán cấp
Khi ST chênh lên xảy ra từ hai chuyển đạo liên tiếp trở lên và ST chênh xuống ở các chuyển đạo khác, và khi các bất thường của đoạn ST và sóng T là do thiếu máu hơn là do biến đổi thứ phát sau bất thường khử cực thì ST chênh lên được coi là bất thường thiếu máu nguyên phát trong khi ST chênh xuống tường được xem là hình ảnh soi gương của nó.
ST chênh xuống tương ứng biểu hiện ở tất cả các bệnh nhân nhồi máu thành dưới và ở 70% bệnh nhân nhồi máu thành trước.
Tuy nhiên, điều quan trọng là nhận ra mức độ ST chênh lên và ST chênh xuống tương ứng theo khoảng cách của các chuyển đạo được ghi nhân các thay đổi trên so với vùng thiếu máu và góc lệch của chúng với vùng thiếu máu. Điều này giải thích tại sao đôi khi tổng điện thế của phức bộ QRS là thấp, mức độ ST chênh lên là ít trong khi mức độ ST chênh xuống tương ứng lại lớn. Thực tế, nếu không có phì đại thất trái và block nhánh trái thì ST chênh xuống soi gương nên được nghi ngờ. Điều này hữu ích ở các bệnh nhân có triệu chứng vành cấp và có ST chênh nhẹ 1-1.5mm ở hai chuyển đạo liên tiếp.
6.1 Hạ K máu
6.2 T âm ở nhiều chuyển đạo
6.3 Các dạng tái cực bình thường

Thì điều này gợi ý chẩn đoán STEMI hơn là các nguyên nhân khác khiến ST chênh lên ít (1-1.5 mm) (FIGURE 6). ST chênh lên ít thường bị bỏ qua, và bệnh nhân bị chẩn đoán sai là hội chứng vành cấp NSTEMI hơn là STEMI. Điều này ảnh hưởng lớn tới điều trị bởi STEMI cần can thiệp vành cấp trong khi NSTEMI không cần chụp mạch cấp cứu.
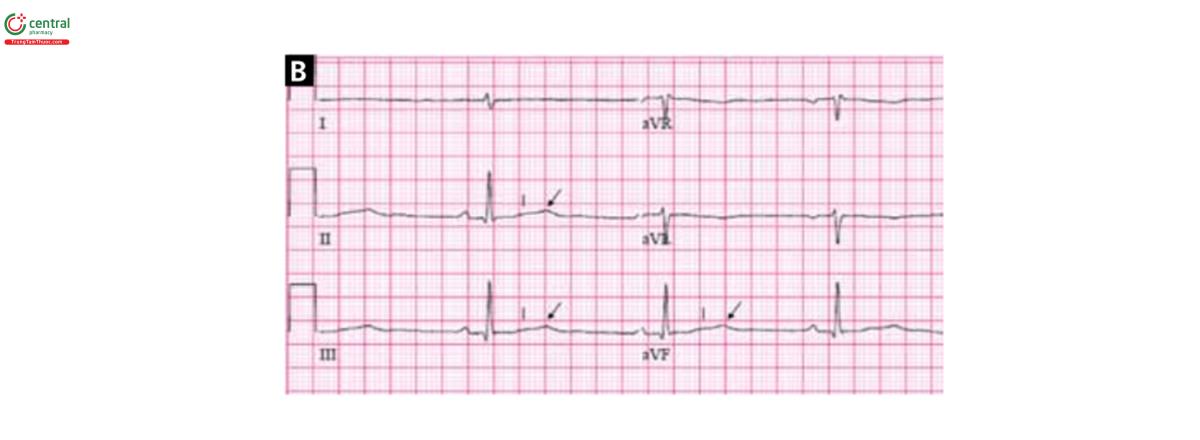
Giảm Kali máu và ngắm thuốc digitalis
ST chênh xuống, T dẹt và xuất hiện sóng U là các chỉ dấu của giảm K và có thể bị nhằm với các thay đổi do thiếu máu, bao gồm thiếu máu có kéo dài khoảng QT (hình 7). Digitalis cũng làm ST chênh xuống, T dẹt hoặc âm, và xuất hiện sóng U, nhưng sóng U hiếm khi lớn như trong hạ K máu, và đoạn ST chênh xuống dạng chén. Ngoài ra, Digitalis làm QT ngắn lại.
7 T âm lan tỏa
Thuật ngữ này được dùng khi sóng Tâm ở hầu hết ở các chuyến đạo tiêu chuẩn ngoại trừ aVR, nơi mà T dương. Khoảng QT thường dài, và T âm thường đối xứng và lớn (>10mm). (Hình 8).
Walder và Spodick đã chứng minh rằng dấu hiệu này thường gây ra bởi thiếu máu cơ tim hoặc các biến cố thần kinh, thường là xuất huyết nội sọ, và được thấy ở phụ nữ nhiều hơn. Các nguyên nhân khác bao gồm bệnh cơ tim phì đại, bệnh cơ tim do stress (bệnh Takotsubo), sử dụng cocaine, viêm màng ngoài tim, thuyên tắc phối và block nhĩ thất hoàn toàn hoặc cao độ
Tiên lượng ở những bệnh nhân này được xác định bởi nguyên nhân gây ra, và sự thay đổi bất thường của sóng T sẽ không chỉ ra tiên lượng xấu hơn.
Chú ý rằng, bệnh tim takotsubo đặc trưng bởi các thay đổi trên ECG gần giống với thiếu máu, đặc biệt là STEMI và thường nếu không chụp mạch vành thì khó để phân biệt với nhồi máu cơ tim liên quan tới các biến cố mạch vành.
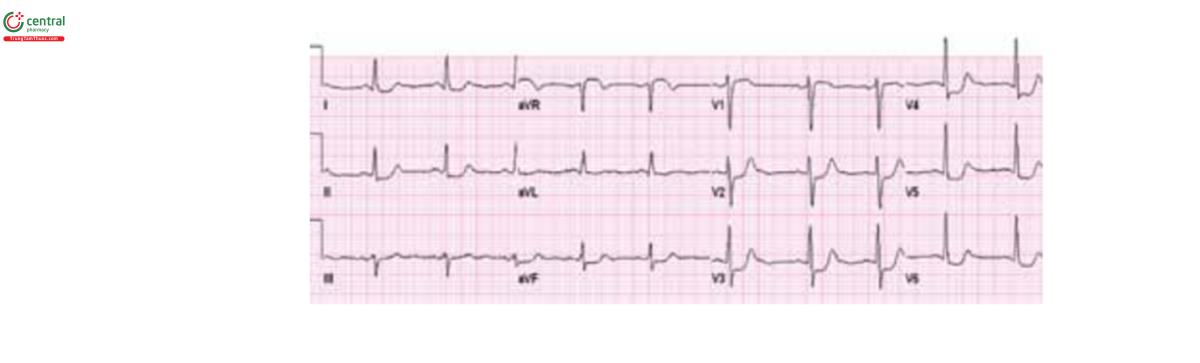
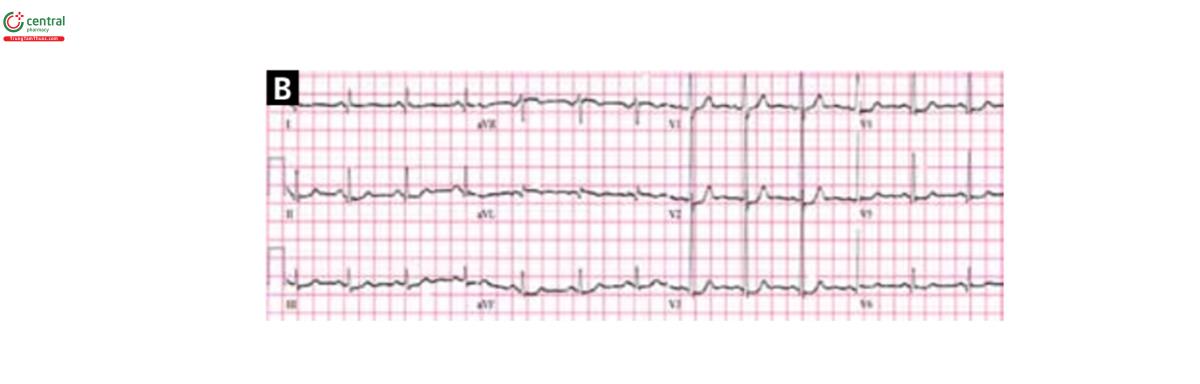
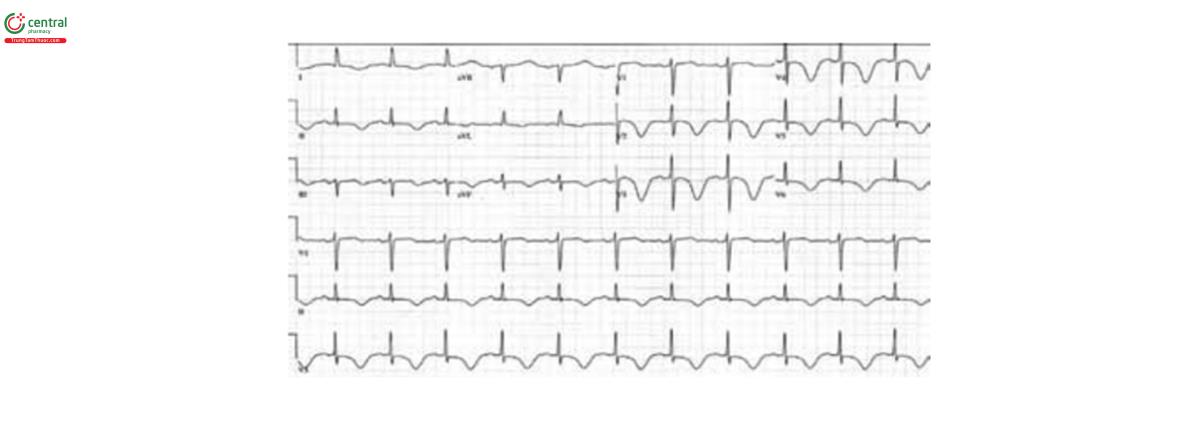
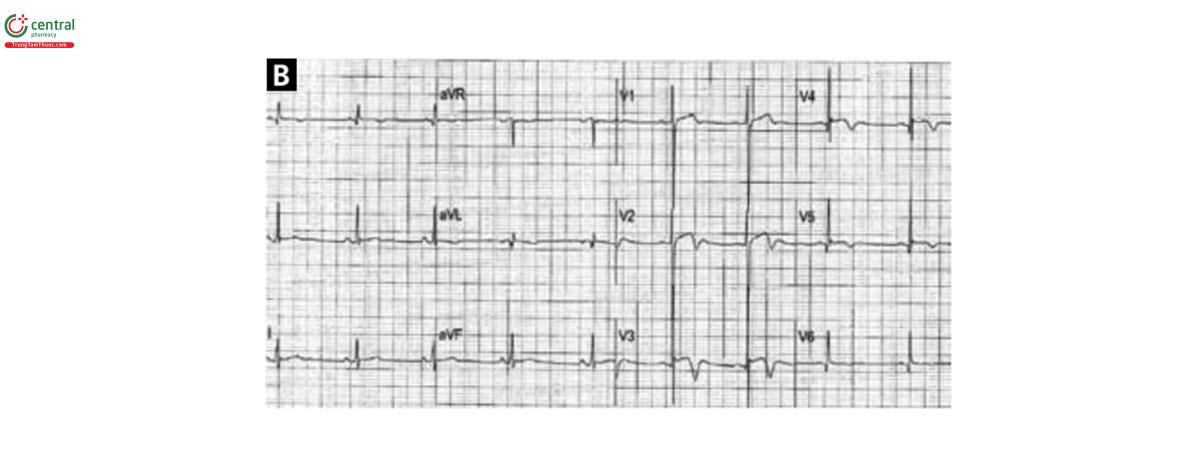
Sinus tachycardia

(B) ECG ở bệnh nhân nhịp nhanh xoang và ST chênh xuống ở DII và V4-V6. Không có dấu hiệu bệnh học.
Bất thường phổ biến nhất trên ECG khi nhập viện là ST chênh lên (biểu hiện ở 46- 100% bệnh nhân), thường thấy ở các chuyển đạo trước tim. Trong vòng 48h sau khi biểu hiện triệu chứng, hầu hết tất cả bệnh nhân cũng xuất hiện sóng Tâm lan tỏa sau thiếu máu và khoảng QT kéo dài. Sóng Q mới có thể gặ ở 6-31% bệnh nhân - và thường xuất hiện kéo dài,
8 Các nguyên nhân khác gây Tâm hoặc ST chênh xuống
Các nguyên do khác có thể gây ra Tâm, đáng chủ ý là viêm màng ngoài tim cấp hoặc viêm cơ tim, hình Tâm "nhớ", và các biến thể khác nhau của khử cực (Bảng 1, Hình 9). Ngoài ra, ST chênh xuống không bệnh học có thế gặp trong nhịp nhanh (Hình 10).
9 Tài liệu tham khảo
1. Rautaharju PM, Surawicz B, Gettes LS, et al; American Heart As- sociation Electrocardiography and Arrhythmias Committee, Council on Clinical Cardiology; American College of Cardiology Foundation; Heart Rhythm Society. AHA/ACCF/HRS recommendations for the standardization and interpretation of the electrocardiogram: part IV: the ST segment, T and U waves, and the QT interval: a scientific statement from the American Heart Association Electrocardiogra phy and Arrhythmias Committee, Council on Clinical Cardiology; the American College of Cardiology Foundation; and the Heart Rhythm Society. Endorsed by the International Society for Computerized Electrocardiology. J Am Coll Cardiol 2009; 53:982-991.
2. Surawicz B, Knilans TK. Non-Q wave myocardial infarction, unstable angina pectoris, myocardial ischemia. In: Chou's Electrocardiography in Clinical Practice: Adult and Pediatric. Sth ed. Philadelphia: WB Saunders; 2001:194-207.
3. Antiman EM, Anbe DT, Armstrong PW, et al. ACC/AHA guidelines for the management of patients with ST-elevation myocardial infarction; A report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Committee to Revise the 1999 Guidelines for the Management of patients with acute myocardial infarction). J Am Coll Cardiol 2004; 44:E1-E211.
4. Okin PM, Devereux RB, Nieminen MS, et al; LIFE Study Investiga-tors. Electrocardiographic strain pattern and prediction of new-anset congestive heart failure in hypertensive patients the Losartan Intervention for Endpoint Reduction in Hypertension (LIFE) study. Circulation 2006; 113:67-73.
5. Huwez FU, Pringle SD, Macfarlane PW. Variable patterns of ST-Tab- normalities in patients with left ventricular hypertrophy and normal coronary arteries. Br Heart J 1992; 67:304-307.
6. LID, Li CY, Yong AC, Kilpatrick D. Source of electrocardiographic ST changes in subendocardial ischemia. Circ Res 1998; 82:957-970
7. Gorgels AP, Vos MA, Mulleneers R, de Zwaan C, Bär FW, Wellens HJ. Value of the electrocardiogram in diagnosing the number of severely narrowed coronary arteries in rest angina pectoris. Am J Cardiol 1993; 72:999-1003.
8. Glancy DL. Electrocardiographic diagnosis of acute myocardial infarction. J La State Med Soc 2002; 154:66-75.
9. Yamaji H, Iwasaki K, Kusachi S, et al. Prediction of acute left main coronary artery obstruction by 12-lead electrocardiography. ST segment elevation in lead Vit with less ST segment elevation in lead V(1). J Am Coll Cardiol 2001; 38:1348-1354.
10. de Zwaan C, Bar FW, Wellens HJ. Characteristic electrocardiographic pattern indicating a critical stenosis high in left anterior descending coronary artery in patients admitted because of impending myocar-dial infarction. Am Heart J 1982; 103:730-736.
11. de Zwaan C, Bär FW, Janssen JH, et al. Angiographic and clinical characteristics of patients with unstable angina showing an ECG pattern indicating critical narrowing of the proximal LAD coronary artery. Am Heart J 1989; 117:657-665.
12. Lilaonitkul M, Robinson K, Roberts M. Wellens syndrome: signifi- cance of ECG pattern recognition in the emergency department. Emerg Med J 2009; 26:750-751.
13. Glancy DL, Khuri B, Caspalich B. Heed the warning: Wellens type T- wave inversion is caused by proximal left anterior descending lesion. Proc (Bayl Univ Med Cent) 2000; 13:416-418.
14. Savonitto 5, Ardissino D, Granger CB, et al. Prognostic value of the admission electrocardiogram in acute coronary syndromes. JAMA 1999; 281:707-713.
15. Mueller C, Neumann FJ, Perach W, Perruchoud AP, Buettner HJ. Prognostic value of the admission electrocardiogram in patients with unstable angina/non-ST-segment elevation myocardial infarc tion treated with very early revascularization. Am J Med 2004; 117:145-150.
16. Baden WE, Spodick DH. Diagnostic significance of precordial ST- segment depression. Am J Cardiol 1989; 63:358-361.
17. Shah A, Wagner GS, Green CL, et al. Electrocardiographic differ- entiation of the ST-segment depression of acute myocardial injury due to the left circumflex artery occlusion from that of myocardial ischemia of nonocclusive etiologies. Am J Cardiol 1997; 80:512-513.
18. Krishnaswamy A, Lincoff AM, Menon V. Magnitude and conse- quences of missing the acute infarct-related circumflex artery. Am Heart J 2009; 158:706-712.
19. Matetzky S, Freimark D, Feinberg MS, et al. Acute myocardial infarc- tion with isolated ST-segment elevation in posterior chest leads V7-9: "hidden" ST-segment elevations revealing acute posterior infarction. J Am Coll Cardiol 1999; 34:748-753.
20. Matetzky S, Freimark D, Chouraqui P, et al. Significance of ST seg- ment elevations in posterior chest leads (V7 to V9) in patients with acute inferior myocardial infarctionc application for thrombolytic therapy. J Am Coll Cardiol 1998; 31:506-511.
21. Huey BL, Beller GA, Kaiser DL, Gibson RS. A comprehensive analysis of myocardial infarction due to left circumflex artery occlusionc comparison with infarction due to right coronary artery and left anterior descending artery occlusion. J Am Coll Cardiol 1988;12:1156-1166.
22. Gibson CM, Pride YB, Mohanavelu S, Wiviott SD, Antman EM, E. Abstract 1999: Angiographic and clinical outcomes Braunwald among patients with acute coronary syndrome presenting with ise- lated anterior ST-segment depressions. Circulation 2008; 118:5-654.
23. Ferrari E, Imbert A, Chevalier T, Mihoubi A, Morand P, Baudouy H.The ECG in pulmonary embolism. Predictive value of negative T waves in precordial leads-80 case reports. Chest 1997, 111:537-543.
24. Sreeram N, Cheriex EC, Smeets JL, Gorgels AP, Wellens HJ. Value of the 12-lead electrocardiogram at hospital admission in the diagnosis of pulmonary embolism. Am J Cardiol 1994; 73:298-303.
25. Stein PD, Terrin ML, Hales CA, et al. Clinical, laboratory, roentgeno graphic, and electrocardiographic findings in patients with acute pulmonary embolism and no pre-existing cardiac or pulmonary disease. Chest 1991; 100:598-603.
26. Narell MS, Lyons JP, Gardener JE, Layton CA, Balcon R. Significance of "reciprocal" ST segment depressionc left ventriculographic obser vations during left anterior descending coronary angioplasty. J Am Coll Cardiol 1989; 13:1270-1274.
27. Haraphongse M, Tanomsup S, Jugdutt Bl. Inferior ST segment depression during acute anterior myocardial infarction: clinical and angiographic correlations. J Am Coll Cardiol 1984; 4:467-476.
28. Surawicz B, Knilans TK. Acute ischemia: electrocardiographic pat-terns. In: Chou's Electrocardiography in Clinical Practice: Adult and Pediatric. 5th edition. Philadelphia: WB Saunders; 2001:122-153.
29. Wagner GS, Macfarlane P, Wellens H, et al: American Heart As sociation Electrocardiography and Arrhythmias Committee, Council on Clinical Cardiology: American College of Cardiology Founda tion; Heart Rhythm Society. AHA/ACCF/HRS recommendations for the standardization and interpretation of the electrocardiogram: part VI: acute ischemia/infarction: a scientific statement from the American Heart Association Electrocardiography and Arrhythmias Committee, Council on Clinical Cardiology; the American College of Cardiology Foundation; and the Heart Rhythm Society. Endorsed by the International Society for Computerized Electrocardiology. J Am Coll Cardiol 2009; 53:1003-1011.
30. Brady WJ, Perron AD, Syverud SA, et al. Reciprocal ST segment depressionc impact on the electrocardiographic diagnosis of ST seg- ment elevation acute myocardial infarction. Am J Emerg Med 2002;20:35-38.
31. Surawicz B. Electrolytes and the electrocardiogram. Postgrad Med 1974; 55:123-129.
32. Diercks DB, Shumaik GM, Harrigan RA, Brady WJ, Chan TC. Electro-cardiographic manifestations: electrolyte abnormalities. J Emerg Med 2004; 27:153-160. . Glancy DL, Wang WL. ECG of the month. Abnormal electrocardio-
33 gram in a woman with a urinary tract infection. Sinus rhythm, rate 82/minute. Sagging ST segments, low T waves, and prominent U waves suggest hypokalemia. J La State Med Soc 2007; 159:5-7.
34. Surawicz B, Braun HA, Crum WB, Kemp RL, Wagner S, Bellet S. Quantitative analysis of the electrocardiographic pattern of hypo-potassemia. Circulation 1957; 16:750-763
35. Glancy DL, Rochon BJ, Ilie CC, Parker JM, Jones MB, Atluri P. Global T-wave inversion in a 77-year-old woman. Proc (Bayl Univ Med Cent)
36.2009; 22:81-82. Walder LA, Spodick DH. Global Twave inversion. J Am Coll Cardiol 1991; 17:1479-1485.
37. Lui CY. Acute pulmonary embolism as the cause of global Twave inversion and QT prolongation. A case report. J Electrocardiol 1993; 26:91-95. Walder LA, Spodick DH. Global T wave inversion: long-term follow
38. up. J Am Coll Cardiol 1993; 21:1652-1656. Bybee KA, Kara T, Prasad A, et al. Systematic review: transient left ventricular apical ballooning: a syndrome that mimics ST-segment
39. elevation myocardial infarction. Ann Intern Med 2004; 141:858-865.
40. Wittstein IS, Thiemann DR, Lima JA, et al. Neurohumoral features of myocardial stunning due to sudden emotional stress. N Engl J Med 2005; 352:539-548.
41. Spodick DH. Electrocardiogram in acute pericarditis. Distributions of morphologic and axial changes by stages. Am J Cardiol 1974; 33:470-474.
42. Magnani JW, Dec GW. Myocarditis: current trends in diagnosis and treatment. Circulation 2006; 113:876-890.
43. Rosenbaum MB, Blanco HH, Elizari MV, Lazzari JO, Davidenko JM. Electrotonic modulation of the Twave and cardiac memory. Am J Cardiol 1982; 50:213-222.
44. Paparella N, Ouyang F, Fuca G, Kuck KH, Cappato R, Alboni P. Sig- nificance of newly acquired negative T waves after interruption of paroxysmal reentrant supraventricular tachycardia with narrow QRS complex. Am J Cardiol 2000; 85:261-263.
45. Kaid KA, Maqsood A, Cohen M, Rothfeld E. Further characterization of the "persistent juvenile T-wave pattern" in adults. J Electrocardil 2008; 41:644-645.

