Rút ống nội khí quản sau chấn thương não cấp tính: Một vấn đề nan giải chưa được giải quyết!!

Trungtamthuoc.com - Thông khí cơ học (Mechanical ventilation - MV) là hỗ trợ quan trọng cho những bệnh nhân mắc bệnh lý thần kinh nặng. Các quá trình giải phóng khỏi máy thở hoặc cai máy và rút ống nội khí quản đòi hỏi sự quan tâm và cân nhắc cẩn thận. Sau đây hãy cùng Trung Tâm Thuốc Central Pharmacy tìm hiểu về những lưu ý khi rút ống nội khí quản sau chấn thương não cấp tính qua bài viết dưới đây.
Bản dịch của Bác sĩ Đặng Thanh Tuấn – Bệnh viện Nhi Đồng 1
Tải PDF bản dịch TẠI ĐÂY
1 Giới thiệu
Thông khí cơ học (Mechanical ventilation - MV) là hỗ trợ quan trọng cho những bệnh nhân mắc bệnh lý thần kinh nặng và các quá trình giải phóng khỏi máy thở hoặc cai máy và rút ống nội khí quản đòi hỏi sự quan tâm và cân nhắc cẩn thận. Các nghiên cứu dịch tễ học đã chỉ ra rằng bệnh lý thần kinh là nguyên nhân phổ biến thứ hai gây ra MV ở những bệnh nhân này [1]. Tuy nhiên, có rất ít thông tin về quá trình cai máy và rút nội khí quản cho những người bị tổn thương thần kinh nghiêm trọng [1,2,3,4]. Các chiến lược được sử dụng đã được ngoại suy từ nghiên cứu và các quy trình thu được từ các nhóm dân số không mắc bệnh hiểm nghèo về thần kinh [1, 2, 5].
Hầu hết bệnh nhân bị chấn thương sọ não không thở máy do suy hô hấp nguyên phát mà do ý thức bị suy giảm, dẫn đến không có khả năng duy trì đường thở thông thoáng. Do đó, mục tiêu chính của MV là ngăn ngừa tổn thương thứ phát ở não bằng cách giải quyết các yếu tố như thiếu oxy, tăng CO2 và giảm CO2 [3, 4]. Điều đáng chú ý là các bệnh nhân nguy kịch thần kinh thường phải trải qua thời gian MV và đặt nội khí quản kéo dài [2, 3].
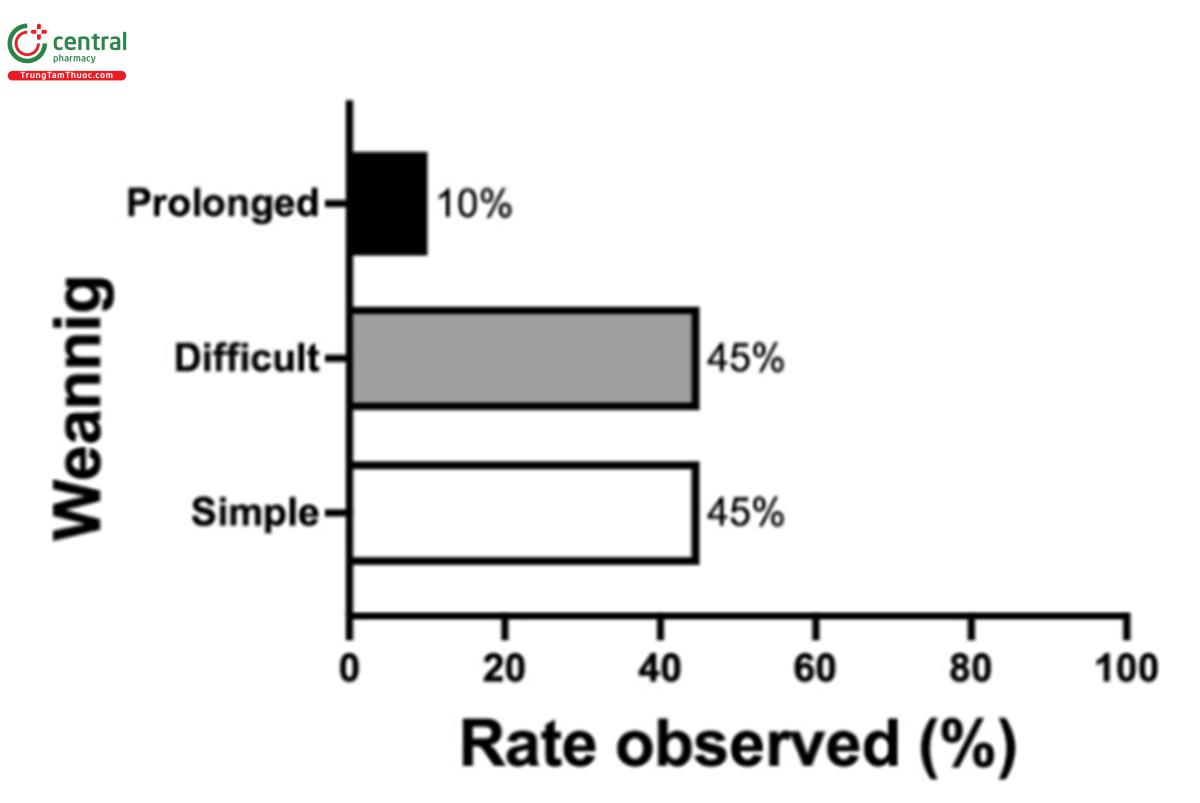
Trong quá trình cai máy MV và rút ống nội khí quản sau đó, người ta thường quan sát thấy bệnh nhân có mức độ ý thức bị tổn hại, dẫn đến không có khả năng “tuân theo mệnh lệnh”. Tuy nhiên, những bệnh nhân này vẫn đáp ứng các tiêu chí về hô hấp và huyết động tiêu chuẩn cần thiết để bắt đầu quá trình cai máy [5, 6]. Tỷ lệ thời gian dành riêng cho việc cai máy MV cao ở nhóm bệnh nhân thần kinh, có thể so sánh với tỷ lệ được thấy ở những bệnh nhân không mắc bệnh thần kinh (Hình 1).
Một đánh giá được công bố gần đây của Rabinstein và cộng sự về việc cai máy trong chăm sóc tích cực thần kinh đã kết luận bằng một tuyên bố đúng: “Quyết định khi nào là an toàn để bắt đầu cai thở máy cho bệnh nhân, đặc biệt là khi nào an toàn để thử rút ống nội khí quản, là một tình huống khó xử thường gặp trên lâm sàng" [7].
2 Dịch tễ học về cai máy MV trong chăm sóc tích cực thần kinh
Mặc dù tỷ lệ biến chứng hô hấp cao ở bệnh nhân nguy kịch thần kinh, nhưng dữ liệu hiện có về việc cai máy MV vẫn còn khan hiếm [1, 2, 4]. Tiêu chí được chấp nhận để bắt đầu cai máy MV là giải quyết nguyên nhân chính, điều này hiếm khi gặp ở bệnh nhân nguy kịch thần kinh [4, 6, 8]. Một nghiên cứu quan sát tiền cứu đa trung tâm đã tiết lộ rằng các bệnh nhân nguy kịch về thần kinh được thở máy trong thời gian dài hơn và có tỷ lệ viêm phổi và từ vong liên quan đến máy thở cao hơn so với dân số nói chung [2]. Việc cai MV là khó khăn ở gần một nửa số trường hợp và kéo dài ở 10% trong số đó. Điều thú vị là, thời gian cai máy, cũng như tỷ lệ đặt lại ống nội khí quản, tương tự như ở nhóm dân số không có bệnh lý thần kinh [2]. Navalesi và cộng sự [9] trong một thử nghiệm ngẫu nhiên có đối chứng, đã đánh giá quá trình cai máy và rút ống nội khí quản bằng cách sử dụng phương pháp tiếp cận có quy trình, đa ngành và có kiểm soát. Nghiên cứu cho thấy tỷ lệ rút ống nội khí quản thất bại giảm đáng kể khi sử dụng phương pháp theo quy trình so với nhóm đối chứng [9]. Tóm tắt tỷ lệ thất bại rút nội khí quản được báo cáo ở bệnh nhân nguy kịch thần kinh dao động trong khoảng từ 5 đến 20%, trong hai thập kỷ tài liệu gần đây (Bảng 1).
Những kết quả không đồng nhất này có thể giải thích tại sao các tiêu chí cai máy MV được khuyến nghị không thể áp dụng cho những bệnh nhân nguy kịch về thần kinh do trạng thái ý thức bị tổn hại của họ [4, 6]. Một số nghiên cứu đã chỉ ra rằng các tiêu chí hô hấp thông thường được sử dụng để cai máy MV và rút ống nội khí quản là những yếu tố dự báo kém ở bệnh nhân nguy kịch thần kinh [5, 6, 10,11,12].
Bảng 1 Thất bại rút ống nội khí quản trong các nghiên cứu trên bệnh nhân nguy kịch thần kinh
Tác giả (năm) | Số BN nghiên cứu | Thất bại rút NKQ, % |
Coplin (2000) | 146 | 17.2 |
Namen (2001) | 100 | 38.0 |
Manno (2008) | 16 | 12.5 |
Ko (2009) | 62 | 12.4 |
Karanjia (2011) | 1,265 | 10.0 |
Anderson (2011) | 285 | 16.8 |
McCredie (2017) | 152 | 21.0 |
Asehnoune (2017) | 437 | 22.6 |
Cinotti (2022)* | 1,512 | 19.4 |
Chuyển thể từ ref. [19]
*Nghiên cứu ENIO (Chiến lược rút ống nội khí quản và bệnh nhân trong đơn vị chăm sóc thần kinh chuyên sâu và mối liên hệ với kết quả)
2.1 Vai trò của mức độ ý thức
Rút ống nội khí quản ở những người có tình trạng tâm thần thay đổi hoặc “không tuân theo mệnh lệnh” là một vấn đề phức tạp và gây tranh cãi [13]. Thuật ngữ “không có khả năng tuân theo mệnh lệnh” không được xác định rõ ràng và việc đánh giá sử dụng Thang điểm hôn mê Glasgow (GCS) ở bệnh nhân được đặt nội khí quản đặt ra những thách thức và có thể dẫn đến sai sót. Hơn nữa, điểm giới hạn để thiết lập thời điểm bệnh nhân có thể được rút nội khí quản một cách an toàn khác nhau và thường được xác định tùy ý [5, 6, 10, 11, 14].
Namen và cộng sự [15] đã báo cáo rằng những bệnh nhân có điểm GCS ≥ 8 có tỷ lệ thất bại khi rút ống nội khí quản là 25%, trong khi ở những bệnh nhân có điểm GCS <8 có tỷ lệ thất bại cao hơn đáng kể là 63%. Điểm GCS ≥ 10 có liên quan đến việc rút nội khí quản thành công trong một nghiên cứu khác [13].
Hiện nay, các khuyến nghị nêu rõ rằng việc bắt đầu quá trình cai máy MV đòi hỏi bệnh nhân phải tỉnh táo và có khả năng tuân theo mệnh lệnh [14]. Tuy nhiên, trong trường hợp chấn thương sọ não, những tiêu chí này có thể không thực sự cần thiết [3,4,5,6, 10, 11]. Coplin và cộng sự báo cáo tỷ lệ rút ống nội khí quản thành công là 80% đối với những bệnh nhân có điểm GCS ≤ 8 và 91% đối với những người có điểm GCS ≤ 4 [16]. Ko và cộng sự [10] đã sử dụng thang điểm Đề cương đầy đủ về mức độ không đáp úng để đánh giá tình trạng thần kinh và nhận thấy không có sự khác biệt đáng kể về điểm trung bình giữa bệnh nhân rút ống nội khí quản thất bại và những bệnh nhân rút ống nội khí quản thành công. Kết quả tương tự đã được báo cáo bởi Anderson và cộng sự, người đã sử dụng GCS để đánh giá tình trạng thần kinh [11]. McCredie và cộng sự [14] cũng cho thấy điểm GCS không liên quan đáng kể đến việc rút nội khí quản thành công.
2.2 Vai trò của thở rít và phù thanh quản sau rút ống nội khí quản
Sau khi rút nội khí quản, điều quan trọng là phải xem xét sự xuất hiện của tiếng thở rít, có thể dao động từ 1,5% đến 26,3% và tỷ lệ phù thanh quản, dao động từ 5% đến 54,4%. Những phát hiện khác nhau này có thể được quy cho việc thiếu tiêu chuẩn chẩn đoán rõ ràng [17, 18].
Tỷ lệ đặt lại ống nội khí quản ở những bệnh nhân nguy kịch thường dao động từ 18 đến 69% do thở rít và 15% do phù thanh quản [19]. Một công cụ đáng tin cậy để dự đoán những biến chứng này là xét nghiệm rò rỉ bóng chèn được phát triển bởi Miller và cộng sự [20]. Các phân tích tổng hợp sau đó và hướng dẫn thực hành lâm sàng cũng đã xác nhận tính hữu ích của thử nghiệm rò rỉ bóng chèn [21,22,23].
Bằng chứng hiện tại cho thấy rằng sử dụng steroid trong một thời gian giới hạn (tối đa 24 giờ) trước khi rút ống nội khí quản ở những bệnh nhân có yếu tố nguy cơ thở rít sau rút ống có thể làm giảm đáng kể sự xuất hiện của nó và tỷ lệ đặt lại ống nội khí quản sau đó. Các nghiên cứu được thực hiện bởi Kuriyama và cộng sự đã phát hiện ra rằng chiến lược này, bao gồm cả việc sử dụng thử nghiệm rò rỉ bóng chèn, có hiệu quả trong việc giảm thất bại khi rút ống [24, 25].
3 Yếu tố nguy cơ dẫn đến thất bại rút ống nội khí quản
Các yếu tố dự đoán hiện tại về việc rút ống nội khi quản thành công được sử dụng ở bệnh nhân tại phòng chăm sóc đặc biệt (ICU) không hoàn toàn có giá trị ở những bệnh nhân bị chấn thương não [5, 10, 16]. Ở đây, tỷ lệ rút nội khi quản thất bại là khoảng 20% [13] và không có sự cải thiện nào trong 20 năm qua [13, 16, 26] (xem Bảng 1). Ngoài ra, quá trình cai MV phức tạp hơn ở bệnh nhân chân thương sọ não. Trong một phân tích hậu kiểm của ba nghiên cứu tiền cứu đa trung tâm liên quan đến hơn 12.618 bệnh nhân thở máy ở 1.262 ICU trên 45 quốc gia, Tejerina và cộng sự báo cáo tỷ lệ rút ống nội khí quản thành công thấp hơn sau lần thử đầu tiên, tỷ lệ rút ống nội khí quản ngoài kế hoạch cao hơn và tỷ lệ đặt lại ống nội khí quản tăng lên ở 1.722 bệnh nhân bị chấn thương não cấp tỉnh [27].
Một số điểm dự đoán rút ống nội khí quản đã được đề xuất, nhưng sự chấp nhận chung của chúng vẫn còn hạn chế do các vấn đề xác nhận và lo ngại về tính đại diện. Chưa đạt được sự đồng thuận dứt khoát về các yếu tố quyết định thành công của việc rút nội khí quản. Tuy nhiên, độ thông thoáng của đường thở và tình trạng thần kinh thường được xác định là mẫu số chung trong y văn. Trong phần này, chúng ta sẽ khám phá các điểm số chính được sử dụng để dự đoán rút ông nội khí quản thành công ở bệnh nhân chấn thương não cấp tính, tập trung vào chăm sóc đường thở và thảo luận về điểm mạnh cũng như hạn chế của chúng.
4 Thang điểm cho dự đoán rút ống nội khí quản
4.1 Thang điểm Coplin
Coplin và cộng sự công bố năm 2000 một nghiên cứu đoàn hệ quan sát trên 136 bệnh nhân bị chấn thương sọ não cấp tính [16]. Trong số đó, 37 (27%) bị trì hoãn rút ống nội khí quản, xảy ra hơn 48 giờ sau khi đáp ứng các tiêu chí sẵn sàng rút ống nội khí quản. Những bệnh nhân này có tỷ lệ mắc bệnh viêm phổi cao hơn, thời gian nằm viện và ICU lâu hơn, chi phí tăng và tỷ lệ tử vong cao hơn. Tiêu chí được sử dụng cho bệnh nhân ICU nói chung cùng với việc đánh giá tình trạng thần kinh. Yêu cầu khám thực thể không xấu đi và ICP ≤ 20 mm Hg với áp lực tưới máu não ≥ 60 mm Hg (khi do ICP). Hôn mê (điểm GCS ≤ 8) xảy ra ở 31% bệnh nhân không chậm trễ rút ống so với 78% số bệnh nhân rút ống chậm (p <0,001). Điều đáng ngạc nhiên là trong số 37 bệnh nhân trì hoãn rút ống nội khí quản, 16 (43%) không có thay đổi hoặc suy giảm tình trạng thần kinh vào ngày rút ống. Các tác giả đã thiết kế điểm chăm sóc đường thở (airway care score - ACS) có sáu loại, bao gồm đánh giá về ho, phản xạ nôn, mô tả đảm và nhu cầu về tần suất hút (Bảng 2). ACS được phát hiện cao hơn ở những bệnh nhân rút ống nội khi quản muộn, cho thấy khả năng thông thoáng đường thở kém hơn ở những người này.
Ưu điểm
Đây là nghiên cứu đầu tiên đánh giá sự thành công của việc cai máy trong chăm sóc tích cực thần kinh và làm sáng tỏ các yếu tố liên quan đến việc trì hoãn rút ống nội khí quản. Đáng chú ý, ACS vẫn là điểm tham chiếu cho việc chăm sóc đường thở.
Nhược điểm
Nhược điểm là nghiên cứu có thiết kế quan sát, được thực hiện ở một trung tâm duy nhất và ACS không được đánh giá triển vọng để dự đoán sự thành công của việc rút nội khí quản.
4.2 Thang điểm đường thở bán định lượng đã sửa đổi
Steidl và cộng sự [28] đã thực hiện một nghiên cứu đoàn hệ tiền cứu bao gồm 185 bệnh nhân thở máy bị đột quỵ hoặc xuất huyết nội sọ để phân tích các yếu tố nguy cơ liên quan đến thất bại rút ống nội khí quản và nhu cầu mở khí quản lần đầu. Thất bại trong việc rút ống nội khí quản xảy ra ở 36 (37%) bệnh nhân và có liên quan độc lập với điều trị phẫu thuật thần kinh trước đó hoặc điểm đường thở kém hơn trong hồi quy logistic nhị phân (tỷ lệ chênh lệch [OR] 15,8, khoảng tin cậy 95% [CI] 3,1-80,5, p<0,001, và OR 1,4, 95% CI 1,07-1,96, tương ứng). Trong trường hợp này, thang đo đường thở là sự điều chỉnh của điểm Coplin [16] trong đó độ nhót của đàm (nước: 0, sủi bọt: 1, đặc: 2) và đặc tỉnh (trong: 0, nâu/vàng: 1) được rút ngắn. Điều thú vị là, tuổi tác, thang điểm đột quỵ của Viện Y tế Quốc gia khi nhập viện, điểm GCS trước khi rút ống nội khí quản và khả năng thần kinh tuân theo các mệnh lệnh không liên quan đến thất bại rút ống nội khí quản trong phân tích đa biến.
Ưu điểm
Nghiên cứu này tạo ra một phiên bản đơn giản hóa của điểm đường thở cũng như phân tích đa biến để giảm sai lệch. Hơn nữa, điểm số đường thở tỏ ra hữu ích trong việc xác định bệnh nhân có nguy cơ rút ống nội khí quản thất bại.
Bảng 2 Điểm bán định lượng đường thở [16]
Điểm | Ho tự phát | Phản xạ hầu | Lượng đàm | Độ nhớt của đàm | Tính chất đàm | Tần suất hút đàm |
0 | Mạnh | Mạnh | Không có | Loãng | Trong | > 3 h |
1 | Vừa phải | Vừa phải | 1 lượt | Có bọt | Ngà | q 2–3 h |
2 | Yếu | Yếu | 2 lượt | Hơi đặc | Màu vàng | q 1–2 h |
3 | Không có | Không có | ≥ 3 lượt | Đặc | Màu xanh lá | ≤ q 1 h |
Nhược điểm
Nhược điểm là thiết kế quan sát của nghiên cứu, nó được thực hiện ở một trung tâm duy nhất và chỉ những bệnh nhân bị đột quỵ và xuất huyết nội sọ mới được tiếp nhận.
4.3 Thang điểm dos Reis
dos Reis và cộng sự [29] đã công bố vào năm 2017 một thang điểm để ước tính thất bại rút nội khí quản dựa trên 311 bệnh nhân thở máy bị chấn thương sọ não. Thất bại trong việc rút ống nội khí quản được định nghĩa là cần phải phục hồi đường thở nhân tạo trong vòng 48 giờ sau khi rút ống. Bốn mươi ba (13,8%) bệnh nhân rút ống nội khí quản thất bại. Sử dụng phân tích đa biến, các yếu tố liên quan độc lập đến thất bại rút ống nội khí quản là giới tính nữ (4 điểm), đáp ứng vận động ≤ 5 điểm trên GCS (4 điểm), lượng tiết khí quản trung bình hoặc cao (4 điểm), ho yếu hoặc không ho (3 điểm) và MV ≥ 10 ngày (2 điểm). Các tác giả đã tìm thấy ba loại nguy cơ để dự đoán thất bại rút ống nội khí quản: thấp (0-3 điểm), trung bình (4-7 điểm) và cao (8-17), với tỷ lệ lần lượt là 3,5%, 21,2% và 42,9%. Thống kê C cho hệ thống tỉnh điểm là 0,81 (CI 95% 0,74- 0,87; p<0,001), cho thấy độ chính xác tốt trong việc dự đoán thất bại rút ống nội khí quản.
Ưu điểm
Đây là một điểm số đơn giản để dự đoán thất bại trong việc rút nội khí quản và nó được phát triển ở một quốc gia Châu Mỹ Latinh cho phép xác nhận bên ngoài đối với nhóm đối tượng chưa được nghiên cứu trước đây.
Nhược điểm
Nhược điểm là thiết kế quan sát của nghiên cứu, nó được thực hiện ở một trung tâm duy nhất và chỉ bao gồm những bệnh nhân bị chấn thương sọ não. Hơn nữa, loại có nguy cơ cao chỉ dự đoán < 50% khả năng rút ống nội khí quản thất bại.
4.4 Thang điểm VISAGE
Asehnoune và cộng sự [13] đã công bố vào năm 2017 một nghiên cứu quan sát tiền cứu liên quan đến bốn ICU để phát triển điểm dự đoán rút ống nội khí quản thành công ở bệnh nhân chấn thương não. Tổng cộng có 437 bệnh nhân chủ yếu bị chấn thương sọ não, xuất huyết dưới nhện và xuất huyết nội sọ. Thất bại trong việc rút nội khí quản, được định nghĩa là cần đặt lại nội khí quản trong 48 giờ đầu sau khi rút nội khí quản, xảy ra ở 99 trường hợp (22,6%). Bằng cách sử dụng phân tích đa biển, nghiên cứu đã xác định một số yếu tố độc lập có liên quan đến sự thành công của việc rút nội khí quản: mắt nhìn theo (OR 2,79, 95% CI 1,61-4,82, p=0,0002), nỗ lực nuốt tự phát và/hoặc theo yêu cầu (OR 2,90, 95% CI 1,67-5,03, p=0,0001), tuổi <40 tuổi (OR 2,27, 95% CI 1.21-4.26; p = 0.0109) và điểm GSC > 10 (OR 2.40, 95% CI 1.38-4.18, p = 0.0019). Mỗi yếu tố được tính là một điểm cho điểm rút ống nội khí quản (VISAGE) và điểm ≥3 điểm có liên quan đến tỷ lệ rút ống thành công là 90%. Diện tích dưới đường cong là 0,75 (C1 95% 0,69-0,81), cho thấy độ chính xác tốt trong việc dự đoản thành công rút ống nội khí quản.
Ưu điểm
Nghiên cứu này thay đổi tài liệu vì nó tạo ra một thang điểm đơn giản hữu ích để dự đoán việc rút nội khi quản thành công ở những bệnh nhân được chăm sóc tích cực thần kinh. Ngoài ra, nó còn lớn hơn cái trước và bao gồm bốn trung tâm.
Nhược điểm
Thật không may, điểm VISAGE chưa được xác nhận trong các nhóm thuần tập khác.
4.5 Điểm ENIO
Cinotti và cộng sự công bố nghiên cứu ENIO được xuất bản vào năm 2022. Đó là một nghiên cứu quan sát đa trung tâm được thực hiện ở 73 ICU trên 18 quốc gia nhằm xác nhận điểm dự đoán thành công rút ống nội khí quản [26]. Những bệnh nhân được chăm sóc tích cực thần kinh có điểm GCS cơ bản ≤ 12 và MV trong ≥ 24 giờ được đưa vào. Thất bại trong việc rút ống nội khí quản được định nghĩa là đặt lại ống nội khí quản trong 5 ngày đầu sau khi rút ống. Điểm số được thiết kế với hai phần ba số bệnh nhân được phân bổ ngẫu nhiên vào nhóm huấn luyện và một phần ba được phân bố ngẫu nhiên vào nhóm xác nhận. Tổng cộng có 1.512 bệnh nhân được đưa vào, trong đó có 231 (19,4%) bệnh nhân rút ống nội khí quản thất bại. Điểm số bao gồm 20 biến độc lập liên quan đến thành công rút ống nội khí quản. Tuy nhiên, để đơn giản hóa, các tác giả giữ lại bảy yếu tố dự đoán: chẩn đoán chấn thương sọ não, ho mạnh, phản xạ hầu, cố gắng nuốt, hút nội khí quản tần số ≤ 2 qh, điểm vận động GCS=6 và nhiệt độ cơ thể. Các vùng dưới đường cong là 0,79 (CI 95% 0,71-0,86) trong đoàn hệ đào tạo và 0,65 (CI 95% 0,53-0,76) trong đoàn hệ xác nhận. Điều thú vị là nguyên nhân chính dẫn đến thất bại trong việc rút ống nội khí quản là do thần kinh chỉ ở 39,8% trường hợp. Phần lớn các trường hợp thất bại liên quan đến suy hô hấp và độ thông thoáng của đường thở (lần lượt là 54,5% và 37,7%).
Ưu điểm
Điểm ENIO giải quyết một số hạn chế được quan sát thấy trong các nghiên cứu trước đây. Là nghiên cứu lớn nhất về sự tham gia của bệnh nhân, đồng thời là nghiên cứu đa trung tâm và quốc tế, nó bao gồm các bệnh thường bị loại trừ trong các thử nghiệm khác, chẳng hạn như khối u não và nhiễm trùng hệ thần kinh trung ương. Ngoài ra, điểm số đã được xác thực bằng cách sử dụng thiết kế phân tách, nâng cao độ tin cậy và khả năng ứng dụng của nó.
Nhược điểm
Việc tính điểm không đơn giản và cần có bảng tính điện tử.

Được sửa đổi từ ref. [19]. CPP Áp lực tưới máu não, GCS Thang điểm hôn mê Glasgow, ICH tăng áp lực nội sọ, MV thông khí cơ học, PSV thông khí hỗ trợ áp lực. *Điểm Coplin hoặc điểm tương tự khác
5 Kết luận
Với thời gian đáng kể dành cho việc cai máy MV trong các trường hợp thần kinh, ngoài thời gian nằm ICU/bệnh viện lâu hơn và tỷ lệ viêm phổi bệnh viện và tử vong cao hơn đối với những bệnh nhân thất bại trong việc cai máy, việc tập trung vào các nỗ lực nghiên cứu có mục tiêu để tối ưu hóa kết quả của bệnh nhân ngày càng trở nên quan trọng. Hiểu biết sâu sắc hơn về sự phức tạp liên quan đến việc giải phóng bệnh nhân thần kinh khỏi MV sẽ giúp cải thiện các chiến lược quản lý và chăm sóc bệnh nhân tổng thể tốt hơn. Bằng cách giải quyết những thách thức đặc biệt này, chúng tôi có thể nâng cao tỷ lệ cai máy và rút ống nội khí quản thành công, cuối cùng là cải thiện kết quả. Theo hiểu biết tốt nhất của chúng tôi, quyết định rút ống nội khí quản cho một bệnh nhân được chăm sóc tích cực thần kinh vẫn dựa vào ba điều kiện cơ bản:
1. Các yếu tố dự đoán chung của ICU bao gồm ồn định huyết động và hô hấp, cùng với kết quả xét nghiệm hơi thở tự phát dương tính.
2. Trạng thái thần kinh theo hỗ trợ thông khí tự phát: chấn thương não đang trong quá trình giải quyết, không có kế hoạch phẫu thuật, xem xét diễn biến của tình trạng thần kinh và mức độ ý thức mà không thiết lập ngưỡng điểm GCS tối thiểu.
3. Tính thông thoáng của đường thở, là đánh giá về "khả năng bảo vệ đường thở” và “xử lý chất tiết", cả hai đều được đánh giá bằng điểm Coplin hoặc tương tự.
6 Thuật toán được đề xuất
Cân nhắc các điều kiện được báo hiệu này, trước đây chúng tôi đã phát triển một thuật toán quản lý cụ thể nhằm giải quyết các vấn đề được phân tích, như minh họa trong Hình 2 [19]. Đó là ưu tiên hàng đầu và cần thiết, càng sớm càng tốt, để thực hiện các nghiên cứu có chất lượng giúp xác định chiến lược thích hợp để cai máy MV và đặc biệt là rút ống nội khí quản ở bệnh nhân nguy kịch thần kinh. Hiệp hội Chấn thương Não Mỹ Latinh (LABIC) được xác định trong mục tiêu của mình là tạo ra hoặc hợp tác với loại nghiên cứu này.

