Phác đồ và thuốc điều trị bệnh bàng quang tăng hoạt theo VUNA 2024

Bài viết dưới đây được soạn thảo từ Hướng dẫn chẩn đoán và Điều trị bàng quang tăng hoạt theo hướng dẫn của Hội Tiết niệu - Thận học Việt nam (VUNA) năm 2024.
Tải bản PDF TẠI ĐÂY
1 BAN SOẠN THẢO
PGS.TS. Vũ Lê Chuyên | Chủ tịch danh dự Hội Tiết niệu-Thận học Việt Nam Giám đốc Trung tâm Tiết niệu-Thận học-Nam khoa, BV ĐK Tâm Anh Tp Hồ Chí Minh |
PGS.TS. Lê Đình Khánh | Chủ tịch Hội Tiết niệu-Thận học Việt Nam Trưởng khoa Tiết niệu, BV Trường Đại học Y Dược Huế |
PGS.TS. Trần Văn Hinh | Phó Chủ tịch, kiêm Tổng thư ký Hội Tiết niệu-Thận học Việt Nam Bộ môn Tiết niệu, Học viện Quân y |
PGS.TS. Nguyễn Tuấn Vinh | Phó chủ tịch Hội Tiết niệu-Thận học Việt Nam Nguyên Trưởng khoa Niệu B, BV Bình Dân |
PGS.TS. Nguyễn Văn Ân | Ủy viên BCH Hội Tiết niệu-Thận học Việt Nam Trưởng khoa Niệu học Chức năng, BV Đại học Y Dược Tp Hồ Chí Minh |
PGS.TS. Hoàng Long | Ủy viên BCH Hội Tiết niệu-Thận học Việt Nam Trưởng khoa Ngoại Tiết niệu, BV Đại học Y Hà Nội |
TS. Phạm Ngọc Hùng | Ủy viên thường vụ Hội Tiết niệu-Thận học Việt Nam Trưởng khoa Ngoại Tiết niệu, BV Trung ương Huế |
TS. Đỗ Ngọc Thể | Ủy viên BCH Hội Tiết niệu-Thận học Việt Nam Phó Trưởng khoa Niệu B, BV Trung ương Quân đội 108 |
====> Sinh lý bệnh và chẩn đoán bệnh bàng quang tăng hoạt, xem bài viết tại đây: Nguyên nhân, hướng dẫn chẩn đoán bệnh bàng quang tăng hoạt - VUNA 2024
2 ĐIỀU TRỊ BÀNG QUANG TĂNG HOẠT
2.1 Bước điều trị thứ nhất: các liệu pháp thay đổi hành vi
Bước thứ nhất trong điều trị BQTH là biện pháp bảo tồn không dùng thuốc hướng dẫn người bệnh thực hiện liệu pháp thay đổi hành vi bao gồm 2 biện pháp chính là điều chỉnh cách sống và tập luyện.
Mức độ chứng cứ và cấp độ khuyến cáo:
- Liệu pháp hành vi được xem là bước điều trị đầu tiên cho BQTH: [Chuẩn, Grade B (AUA)]
- Liệu pháp hành vi có thể kết hợp với điều trị bằng thuốc: [Khuyến khích, Grade C (AUA)]
2.1.1 Hướng dẫn người bệnh các biện pháp lành mạnh hóa thói quen bàng quang và điều chỉnh cách sống [31,32,33]
Hướng dẫn cho người bệnh biết được hai chức năng chính của BQ, hiểu được thế nào là bàng quang có chức năng bình thường và thế nào là bất thường. Hướng dẫn người bệnh kiến thức về những triệu chứng rối loạn đường tiểu thường gặp và những yếu tố về thói quen sinh hoạt có thể ảnh hưởng đến các triệu chứng của BQTH. Đây là cơ sở để người bệnh nhận thức và thực hiện tốt những bài hướng dẫn về thay đổi thói quen bàng quang và điều chỉnh cách sống nhằm mục tiêu đưa chức năng bàng quang trở về bình thường.
Điều chỉnh lượng nước uống: Uống nước quá nhiều sẽ sinh ra lượng nước tiểu nhiều dẫn đến phải đi tiểu nhiều lần. Ngược lại, nếu uống nước quá ít hoặc nhịn uống nước do sợ đi tiểu nhiều lần sẽ làm tăng nồng độ nước tiểu dẫn đến kích thích niêm mạc bàng quang gây tiểu gấp và là điều kiện thuận lợi sinh ra nhiễm khuẩn đường tiết niệu. Lượng nước uống cần thiết hàng ngày trung bình khoảng 1500 ml hay 30ml/kg thể trọng, tránh để lượng nước tiểu trên 2000ml/ngày. Cần biết lượng nước uống vào thường ngày của người bệnh. Cần điều chỉnh lượng nước uống vào theo điều kiện làm việc và sinh hoạt, giảm lượng nước uống vào nếu người bệnh uống quá nhiều vượt mức cần thiết. Hướng dẫn người bệnh cách uống từ từ với lượng nước vừa phải và tránh uống quá nhiều nước mỗi lần. Những người bệnh bị tiểu đêm nên hạn chế uống nước sau 6 giờ tối, hoặc cách từ 3 đến 4 giờ trước khi ngủ.
Điều chỉnh chế độ ăn uống: Một số thức ăn và thức uống có tính lợi tiểu hoặc gây kích thích hoạt động tăng co bóp cơ bàng quang. Cần phải hạn chế dùng đồ uống có tính kích thích như: Caffeine, trà, bia rượu, thức uống có đường và ga hoặc chua nhiều ... Hạn chế những đồ ăn có nhiều gia vị cay nóng như ớt, hạt tiêu và giảm bớt những loại thực phẩm có khả năng làm tăng kích thích BQ như chứa nhiều carbonhydrate, cà chua ...
Chất thường được nhắc đến là caffeine, vì có rất nhiều người nghiện uống càphê. Nhiều thực phẩm có chứa caffeine và đáng lưu ý là có hơn 1000 loại thuốc tây loại không cần kê toa (OTC) trong thành phần có chứa caffeine. Caffeine vừa có tính lợi tiểu, vừa làm tăng sức co bóp cơ bàng quang, vừa làm tăng kích thích bàng quang. Khuyên dùng những loại thay thế không chứa caffeine. Trong trường hợp khó bỏ được, người bệnh không nên uống quá 200mg/ngày, tức là không quá 2 ly càphê mỗi ngày để hạn chế các triệu chứng tiểu gấp, tiểu nhiều lần.
Điều chỉnh nhịp độ làm việc, thức ngủ: Khi cơ thể hoạt động quá mức hay thức quá muộn sẽ gây trằn trọc khó ngủ dẫn đến phải dậy đi tiểu đêm nhiều lần. Những công việc phải giao tiếp nhiều, uống nhiều rượu bia sẽ là yếu tố nguy cơ gây tiểu gấp, tiểu nhiều lần. Bác sĩ cần tìm hiểu lối sống và tính chất công việc của người bệnh để tìm ra được các yếu tố tác động đến tình trạng rối loạn tiểu tiện để đưa ra lời khuyên và hướng dẫn họ thay đổi.
Hướng dẫn người bệnh viết và theo dõi “nhật ký đi tiểu”. Nhật ký đi tiểu là cơ sở dữ liệu cần thiết để bác sĩ và người bệnh nhận biết mức độ, thể loại của BQTH để định hướng mục tiêu điều trị nhằm làm giảm triệu chứng, đồng thời sẽ giúp theo dõi về sau đánh giá sự tiến bộ, hiệu quả và điều chỉnh cách thức điều trị.
Để thực hiện tại cơ sở y tế của mình, bác sĩ chuyên khoa nên tham khảo một số mẫu nhật ký đi tiểu ở phần phụ lục từ mẫu khá đơn giản chỉ ghi lại thời điểm đi tiểu tự chủ và thời điểm bị són tiểu gấp đến mẫu phức tạp hơn ghi nhận thêm cả thời điểm mắc tiểu gấp, mức độ của triệu chứng tiểu gấp, lượng tiểu của mỗi lần đi tiểu, ghi nhận thời điểm, chủng loại và lượng nước uống vào. Nhật ký đi tiểu nên thực hiện từ 3 - 7 ngày, ghi chú đầy đủ dữ kiện để bác sĩ xem xét nguyên nhân và đưa ra hướng dẫn chi tiết cho người bệnh.
Hạn chế và ngừng hút thuốc lá: Hút thuốc lá có liên quan mật thiết với triệu chứng đường tiết niệu dưới ở nam giới và với tiểu gấp, són tiểu gấp ở nữ giới. Nguyên nhân do trực tiếp làm tăng hoạt động cơ BQ hoặc gián tiếp do ho nhiều làm tăng áp lực ổ bụng ở người hút thuốc lá kinh niên. Ngừng hút thuốc có thể làm giảm các triệu chứng đường tiết niệu dưới.
Kiểm soát cân nặng: béo phì với BMI > 30kg/m2 gây tăng áp lực trong ổ bụng, đè ép lên bàng quang sẽ làm tăng áp lực trong BQ và đáy chậu dẫn tới suy yếu cơ sàn chậu, làm nặng hơn các triệu chứng của BQTH và tiểu không tự chủ. Giảm cân là một biện pháp quan trọng hàng đầu nhằm cải thiện tình trạng BQTH.
Chống táo bón: Táo bón mạn tính được xác định là yếu tố nguy cơ gây ra BQTH và són tiểu gấp do làm tăng áp lực trong ổ bụng gây đè ép lên BQ và sàn chậu. Tỉ lệ bị táo bón cao hơn ở những người bị BQTH so với không bị BQTH, cả ở nam và nữ. Táo bón nặng ở phụ nữ có thể do hậu quả của rối loạn chức năng thần kinh vùng đáy chậu.
Làm giảm tình trạng táo bón có thể giúp cải thiện các triệu chứng tiểu gấp và tiểu nhiều lần. Ăn nhiều chất xơ, gia tăng lượng nước uống vào vừa phải, có thể dùng thuốc uống hoặc thuốc qua hậu môn, đồng thời lập thời gian biểu khi đi đại tiện kết hợp với tập rặn để việc đi đại tiện trở nên điều độ nhằm làm giảm nhẹ tình trạng táo bón.
Đây là vấn đề cần chú trọng khi hướng dẫn điều trị ban đầu BQTH.
2.1.2 Hướng dẫn người bệnh các kỹ thuật tập luyện [30,34]
A/ Tập luyện bàng quang
Là tập luyện cho BQ giữ được nhiều nước tiểu hơn bằng các biện pháp kìm nén đi tiểu kết hợp với theo dõi nhật ký đi tiểu để từ từ kéo dài khoảng thời gian giữa 2 lần đi tiểu. Có thể lúc đầu người bệnh phải đi tiểu sau mỗi 30 - 60 phút, tập kìm nén để kéo dài thêm 15 - 30 phút sau 1 - 2 tuần, để dần dần đạt mục tiêu giữ được 3 - 4 giờ. Cần thực hiện các biện pháp tập kìm nén và tập bàng quang ít nhất 6 tuần. Biện pháp này đã được chứng minh là có hiệu quả điều trị các triệu chứng tiểu gấp, tiểu nhiều lần và các dạng tiểu không tự chủ.
Tập kìm nén lùi thời gian đi tiểu và cố gắng kiểm soát đi tiểu: Người bệnh bị tiểu gấp hay tiểu gấp không tự chủ có khuynh hướng vội vã chạy vào nhà vệ sinh khi có cảm giác muốn đi tiểu. Bác sĩ cần tư vấn cho người bệnh tập nhịn tiểu, kìm chế thêm một thời gian không nên đi tiểu ngay vì chạy vội làm tăng áp lực trong bụng, dễ kích thích BQ co bóp sẽ càng làm trầm trọng thêm triệu chứng. Ban đầu, nên tập nhịn tiểu thêm khoảng 5 phút cho qua cơn tiểu gấp, sau đó sẽ tăng dần khoảng thời gian nhịn tiểu. Kiên trì tập lâu dài trong vài tuần, vài tháng. Hướng dẫn cho người bệnh thực hiện các phương pháp căn bản để tập kìm nén khi xuất hiện cảm giác muốn đi tiểu gấp cho tới khi không còn nữa:
(a) Ngồi xuống nếu được, hít thở sâu và thư giãn.
(b) Làm xao lãng cảm giác muốn tiểu (chẳng hạn như tập trung chơi ô sắp chữ, hoặc suy nghĩ về việc khác, hoặc đếm số thứ tự từ 1 đến 100 v.v...).
(c) Chủ động co thắt cơ đáy chậu mạnh và nhanh 5 - 6 lần hoặc co thắt vừa phải và giữ 10 giây. Ý nghĩa của việc co thắt cơ đáy chậu là ngăn chặn sự giãn nở cơ thắt trong niệu đạo, tránh nước tiểu đi xuống đoạn đầu niệu đạo làm kích thích cơ chóp BQ. Nếu người bệnh chưa biết co thắt cơ đáy chậu thì xem cách tập cơ đáy chậu ở phần sau.
Tập đi tiểu theo giờ: Nhiều người bệnh cố đi tiểu nhiều lần để tránh bị són tiểu mà không có ý thức là thói quen đi tiểu nhiều lần có thể làm nặng hơn tình trạng bệnh. Sau khi tập lùi thời gian đi tiểu đạt kết quả với thời gian giữa 2 lần đi tiểu đủ dài thì cần hướng dẫn tiếp người bệnh tập đi tiểu theo giờ.
Nên lập kế hoạch để người bệnh dần dần tập đi tiểu theo giờ, tập kìm nén cảm giác muốn đi tiểu nếu chưa đến thời gian quy định. Hướng dẫn người bệnh khoảng thời gian thích hợp giữa 2 lần đi tiểu là 3 - 4 giờ và không nhất thiết cứ phải đi tiểu mỗi khi có cảm giác khác lạ trong bàng quang. Việc quy định giờ cũng nên linh hoạt tùy theo dung tích chứa đựng của bàng quang, lượng nước uống hàng ngày, loại công việc, nhiệt độ của môi trường làm việc, cự ly và sự thuận lợi của nhà vệ sinh. Người bệnh tuân theo chế độ tập BQ lâu dần sẽ trở thành phải xạ có điều kiện.
B/Tập co thắt cơ sàn chậu
Tập cơ sàn chậu để làm tăng sức mạnh của nhóm cơ sàn chậu giúp kìm nén đi tiểu đồng thời ức chế phản xạ co bóp BQ ở thời điểm không mong muốn. Đây là một trong những biện pháp chính điều trị tình trạng tiểu gấp hay tiểu không tự chủ gắng sức do suy yếu sàn chậu. Có 2 biện pháp tập luyện là không kèm ức chế ngược sinh học (biofeedback) và có kèm ức chế ngược sinh học. Mức độ tăng dần tùy thuộc vào khả năng và thời gian của người bệnh cũng như trang bị và mức độ được đào tạo của cơ sở y tế. Biện pháp sau tốt hơn vì có màn hình quan sát để người bệnh và bác sĩ cùng theo dõi giúp tập đúng cách và hiệu quả nhưng cần có trang bị máy tập vật lý trị liệu và vật tư tiêu hao. Nếu không có máy tập thì cán bộ y tế sẽ hướng dẫn cho người bệnh tự tập. Thời gian cần thiết để tập cơ sàn chậu đem lại hiệu quả tối thiểu là 3 tháng.
Tập cơ sàn chậu không kèm ức chế ngược sinh học (biofeedback)
a) Người bệnh tự tập không có thiết bị hỗ trợ: Hướng dẫn cho người bệnh cách tự co thắt cơ đáy chậu kiểu như thót cơ hậu môn để tránh xì hơi khi trung tiện hoặc lúc nhịn đại tiện hay tiểu tiện. Lưu ý với người bệnh khi tập chỉ co thắt cơ đáy chậu và cố gắng không thót hoặc gồng cơ thành bụng hay cơ vùng đùi chân. Thời gian đầu, cán bộ y tế nên phối hợp cùng tập với người bệnh bằng cách đặt ngón tay trong âm đạo hoặc trực tràng để xác định cơ đáy chậu có thắt đúng và hướng dẫn tăng dần mức độ co thắt cơ. Bàn tay còn lại để trên thành bụng để cảm nhận và hướng dẫn người bệnh không co thắt cơ thành bụng. Các tác giả trình bày thời lượng tập khác nhau. Cách thông dụng nhất là tập mỗi ngày 3 - 4 lần, mỗi lần gồm 2 loạt động tác thứ nhất là 20 lần co thắt nhanh (giữ 3 giây) và thứ hai là 20 lần co thắt chậm (giữ 10 giây) và nghỉ khoảng 10 giây giữa 2 lần co thắt. Người bệnh có thể tập ở tư thế nằm, ngồi hoặc đứng.
b) Người bệnh tập có thiết bị hỗ trợ (tập theo phương pháp Kegel): Phương pháp tập luyện làm tăng trương lực và sức co bóp cơ đáy chậu được bác sĩ sản khoa Arnold Kegel đề ra từ năm 1948. Dụng cụ nguyên thủy làm bằng ống nhựa có bong bóng cao su đặt trong âm đạo, nối với cột đo áp lực nước nhằm theo dõi được sức cơ sàn chậu khi tập. Sau này, với sự tiến bộ của kỹ thuật, nhiều dụng cụ mới được chế tạo phỏng theo kiểu nguyên thủy của Kegel. Hiện nay, thiết bị hỗ trợ có thể là tạ đặt trong âm đạo hoặc đầu dò kích thích điện. Tạ được đặt trong âm đạo có nhiều trọng lượng khác nhau, người bệnh tập co thắt cơ sàn chậu để giữ cho tạ không tụt ra ngoài. Sử dụng trọng lượng tạ tăng dần và mỗi lần mang tạ khoảng 15 - 20 phút. Kích thích điện qua điện cực được đặt trong đầu dò âm đạo hay trực tràng làm co thắt cơ sàn chậu thụ động. Có thể tăng hoặc giảm cường độ kích thích tùy theo ngưỡng chịu đau của người bệnh, thời gian kích thích mỗi lần 15 - 20 phút.
Tập cơ sàn chậu có ức chế ngược sinh học: Là biện pháp dùng máy tập cơ sàn chậu. Các loại máy hiện nay thường kết hợp với kích thích điện. Thiết bị bao gồm:
a) Điện cực gắn trong một đầu dò (probe) được đặt trong âm đạo nữ hay trong hậu môn nam vừa để ghi lại áp lực co thắt cơ sàn chậu, vừa có thể phát ra xung kích thích điện làm co thắt thụ động cơ sàn chậu (gồm cả cơ thắt niệu đạo và cơ thắt hậu môn), làm gia tăng sức cơ và làm cho người bệnh cảm nhận được vị trí của cơ thắt.
b) Một điện cực khác được dán lên thành bụng để theo dõi áp lực cơ bụng và lưu ý người bệnh không được gồng bụng mỗi khi tập co thắt cơ sàn chậu.
c) Màn hình theo dõi biểu đồ áp lực co thắt cơ sàn chậu kết hợp với tập cơ sàn chậu mà sức cơ sẽ hiện lên màn hình để người bệnh theo dõi và đánh giá được hiệu quả của tập luyện (cơ chế phản hồi sinh học biofeedback).
Bước tập thụ động: Kích thích điện bằng điện cực để tăng cường sức co bóp của cơ và để người bệnh nhận biết vị trí của cơ sàn chậu, về sau khi tập chủ động sẽ co thắt cơ cho đúng.
Bước tập chủ động kết hợp với quan sát màn hình: Người bệnh chủ động tập co thắt cơ sàn chậu với nhiều bài tập được thiết kế sẵn cường độ, mức độ khó tăng dần và thời gian lâu dần tùy theo người mới khởi đầu hay đã tập lâu ngày.
Các biểu đồ theo dõi áp lực cơ thể hiện trên màn hình sẽ thuận lợi hơn cho người bệnh giúp điều chỉnh để tuân thủ nguyên tắc co thắt cơ sàn chậu mà không co thắt cơ bụng. Cán bộ y tế theo dõi phát hiện khi người bệnh bắt đầu có cảm giác mốn tiểu gấp thì hướng dẫn người bệnh co thắt cơ đáy chậu, thư giãn cơ bụng và cố gắng kìm nén để vượt qua phản xạ đi tiểu. Tất cả hoạt động đều được quan sát thấy trên màn hình nhằm thúc đẩy quá trình ức chế ngược sinh học, qua đó sẽ làm tăng hiệu quả điều trị tiểu gấp và tiểu nhiều lần.
Tần suất tập là từ 2 - 3 lần mỗi tuần kéo dài trong 2 - 3 tháng. Mỗi lần kết hợp khoảng 20 phút tập thụ động bằng kích thích điện qua điện cực âm đạo với khoảng 20 phút tập chủ động co thắt cơ đáy chậu có biofeedback. Những ngày không tập bằng máy có thể kết hợp tập sàn chậu bằng 2 phương pháp (a) và (b) nêu trên.
2.2 Bước điều trị thứ hai: các biện pháp dùng thuốc
Theo khuyến cáo điều trị BQTH của Hội Tiết niệu Hoa Kỳ (AUA - 2019) và Hội Tiết niệu châu Âu (EAU - 2023), nếu các biện pháp bước 1 không hiệu quả thì cần chuyển sang bước thứ 2 trong điều trị BQTH là dùng thuốc nhằm ức chế sự co thắt của cơ chóp BQ gặp ở người bệnh mắc BQTH. Có thể kết hợp hai bước 1 và 2 như là lựa chọn đầu tiên trong điều trị BQTH [26,30,35].
Mức độ chứng cứ và cấp độ khuyến cáo:
- Biện pháp dùng thuốc đường uống antimuscarinic hoặc đồng vận β3-adrenergic là bước điều trị thứ hai cho BQTH: [Chuẩn, Grade B (AUA)].
- Có thể điều trị phối hợp hai thuốc antimuscarinic với đồng vận β3-adrenergic nếu đơn trị liệu không hiệu quả [Tùy chọn, Grade B (AUA)].
2.2.1 Các thuốc antimuscarinics
Hiện nay thuốc nhóm antimuscarinic vẫn là loại thuốc nền tảng được sử dụng chủ yếu trong điều trị BQTH [30,36]. Thuốc antimuscarinic hoạt động bằng cách ngăn chặn các thụ thể muscarinic không bị kích hoạt bởi chất dẫn truyền thần kinh acetylcholine, từ đó gây ức chế sự co bóp và làm giảm khả năng co thắt của cơ chóp BQ [37].
Thụ thể muscarinic bao gồm năm phân nhóm M1-M5 có trong BQ của người. Phổ biến nhất là M2 và M3 theo tỷ lệ 3:1. Các thụ thể M2 chịu trách nhiệm làm giãn cơ chóp BQ còn các thụ thể M3 kiểm soát sự co lại của cơ chóp BQ đảm bảo co bóp đi tiểu bình thường của BQ [38]. Thụ thể M3 chiếm đến 90% ở trong tuyến nước bọt. Do vậy, khi sử dụng thuốc antimuscarinic sẽ đồng thời kích thích các thụ thể này gây ra các tác dụng phụ như khô miệng và táo bón.
Các thuốc antimuscarinics có thể được chia thành hai nhóm chính: Không chọn lọc với tất cả thụ thể muscarinic và chọn lọc nhiều hơn cho thụ thể muscarinic M2 và M3. Thuốc antimuscarinic không chọn lọc trên cơ BQ nên khi dùng sẽ gây tác dụng phụ tại các cơ quan khác như khô miệng thường gặp nhất, táo bón, mờ mắt, tăng nhịp tim, mệt mỏi và thay đổi nhận thức, dẫn đến việc hạn chế sử dụng. Các tác dụng phụ trên đều liên quan đến liều dùng vì vậy nên bắt đầu điều trị với liều tối thiểu và tăng dần tùy theo mức độ đáp ứng và khả năng chịu được các tác dụng phụ.
Các loại thuốc antimuscarinics [37,38]
Thuốc | Đường dùng | Liều | Tác động | Chuyển hóa | Thâm nhậphệ thần kinh trung ương |
Oxybutynin | Uống, IR | 5mg/8-12 giờ | Không chọn lọc | Gan | Cao |
Uống, ER | 10mg/24 giờ | ||||
Qua da, miếng dán | 36mg/3 - 4 ngày | ||||
Qua da, gel | 1g hàng ngày | ||||
Tolterodine | Uống, IR | 2 mg/12 giờ | Không chọn lọc | Gan | Cao |
Uống, ER | 4mg/24 giờ | ||||
Trospium | Uống, IR | 20 mg bid (>75 tuổi: 20mg/24 giờ) | Không chọn lọc | Thận | Thấp |
ER (XR) | 60mg/24 giờ | ||||
Solifenacin | Uống | 5-10mg/24 giờ | Chọn lọc M3, M1 | Gan | Cao |
Darifenacin | Uống | 7,5-15mg/24 giờ | Chọn lọc M3 | Gan | Thấp |
Fesoterodine | Uống , ER | 4-8mg/24 giờ | Không chọn lọc | Gan | Cao |
Dạng phóng thích nhanh (IR) của oxybutynin được sử dụng đầu tiên để điều trị tình trạng tiểu gấp và có thể dùng liều cao khi cần thiết nhưng thường gây ra các tác dụng phụ cao hơn so với loại phóng thích kéo dài (ER); có thể thay thế bằng các dạng chế phẩm khác như miếng dán hoặc gel bôi ngoài da chỉ định cho những trường hợp nhạy cảm xuất hiện nhiều tác dụng phụ khi sử dụng thuốc đường uống.
Chống chỉ định
Mẫn cảm với bất kỳ thành phần nào của thuốc.
Các antimuscarinics đều chống chỉ định với người bệnh tăng nhãn áp góc đóng chưa được điều trị; ngoài ra, thuốc còn giảm tiết sữa do ảnh hưởng trực tiếp lên tuyến vú nên cần thận trọng khi sử dụng ở phụ nữ đang cho con bú.
Những điểm lưu ý [30,33,37,38]
- Oxybutynin viên uống được sử dụng nhiều nhất và có thể đạt được cải thiện lâm sàng trong 12 tuần [(LE1,GRA) (Oxford]. Oxybutynin có chi phí thấp nhưng tác dụng phụ nhiều hơn các thuốc anticholinergic khác. [LE1,GRA (Oxford)]. Dạng miếng dán thẩm thấu qua da giúp thuốc tránh chuyển hóa qua Đường tiêu hóa và cũng tránh qua gan đầu tiên nên có ít tác dụng phụ hơn so với đường uống, giúp cải thiện đáng kể số lần tiểu đêm, tiểu không tự chủ cũng như giảm được tìnhtrạng tiểu gấp tương tự dạng gel. Nhờ đó mức độ tuân thủ điều trị cao đạt 90 - 95% [(LE1,GRA (Oxford)]
- Tolterodine có tác dụng chọn lọc trên thụ thể M2 và có thể đạt được cải thiện lâm sàng trong 12 tuần [LE1,GRA (Oxford)]
- Trospium, có thể đạt được cải thiện lâm sàng trong 12 tuần [LE2,GRB (Oxford)]. Trospium là thuốc được lựa chọn cho NB BQTH có kèm suy giảm nhận thức [LE2, GRB (Oxford)] cũng như ở NB đang sử dụng thuốc nhóm ức chế CYP450 (Amiodaron, Amitriptyline...). [LE3, GRB (Oxford)]
- Solifenacin ức chế cạnh tranh đặc biệt đối với thụ thể M3 và có thể đạt được cải thiện lâm sàng trong 12 tuần [LE1,GRA (Oxford)]. Solifenacin là thuốc được lựa chọn cho NB cao tuổi có BQTH hoặc NB kèm rối loạn nhận thức. [LE1, GRB (Oxford)]
- Darifenacin có thể đạt được cải thiện lâm sàng trong 12 tuần [LE1,GRA (Oxford)] Darifenacin là thuốc được lựa chọn cho NB BQTH kèm bệnh lý tim mạch hoặc rối loạn nhận thức. [LE1, GRB (Oxford)].
- Cho tới nay, chưa có bằng chứng để khẳng định loại thuốc antimuscarinic nào tốt hơn trong việc chữa khỏi hoặc cải thiện tình trạng tiểu gấp (LE1a). Các nghiên cứu vẫn chỉ ra rằng: Oxybutynin ER được xác định tốt hơn so với tolterodine IR và ER (LE 1b); solifenacin hiệu quả hơn tolterodine IR (LE 1b) và fesoterodine cũng hiệu quả hơn tolterodine ER (LE 1b) về cải thiện tình trạng tiểu gấp. Không khác nhau giữa các loại thuốc antimuscarinic về nâng cao chất lượng sống (LE 1a). Nếu một loại thuốc antimuscarinic dạng IR không hiệu quả thì nên thay thế bằng loại antimuscarinic dạng ER (mức độ khuyến cáo GR A).
- Các thuốc antimuscarinic dạng ER ít gây tác dụng phụ hơn so với dạng IR (LE 1b). Oxybutynin IR gây khô miệng nhiều hơn so với tolterodine và trospium ER nhưng lại ít gây khô miệng hơn darifenacin (LE 1a). Oxybutynin dạng miếng dán có tỷ lệ khô miệng thấp hơn Oxybutynin IR và tolterodine ER nhưng tỷ lệ bỏ trị do phản ứng quá mẫn tại da cao hơn (LE 1b). Sử dụng oxybutynin dạng miếng dán được khuyến cáo khi người bệnh không thể dung nạp được các thuốc antimuscarinic dạng uống do khô miệng (mức độ khuyến cáo GR A).
- Hiện nay, điều trị BQTH bằng thuốc ở người bệnh cao tuổi có nhiều hạn chế do tiểu gấp ở người bệnh cao tuổi thường do nhiều nguyên nhân, sự kết hợp của các bệnh lý mắc phải như suy giảm nhận thức, tương tác do dùng đồng thời nhiều loại thuốc và nguy cơ gặp tác dụng phụ nặng nề hơn. Không đủ bằng chứng để kết luận thuốc antimuscarinic có ảnh hưởng đến nhận thức nhưng có thể khẳng định tất cả các loại thuốc antimuscarinic đều có hiệu quả ở người bệnh cao tuổi (LE 1b).
- Tỷ lệ tuân thủ điều trị sau 2 năm thay đổi khá lớn từ 49 - 84%. Hơn một nửa số người bệnh từ bỏ thuốc antimuscarinic trong vòng 3 tháng đầu do không có hiệu quả do không chịu được tác dụng phụ hoặc do chi phí điều trị cao (LE 2).
2.2.2 Thuốc đồng vận beta 3 – adrenoreceptor [30]
Bên cạnh các thuốc antimuscarinic được sử dụng điều trị BQTH trên 40 năm với tác động làm giảm sự co thắt BQ trong giai đoạn tống xuất thì các thuốc đồng vận β3- adrenergic (β3-AR agonist) mới ra đời từ 10 năm nay lại chịu ảnh hưởng của hệ thần kinh giao cảm thông qua hóa chất trung gian nor-adrenaline được phóng thích từ đầu tận thần kinh giao cảm nên có tác động làm tăng cường thư giãn cơ chóp BQ trong giai đoạn chứa đựng.
Có 5 loại hoạt chất đồng vận β3-adrenergic đã và đang được nghiên cứu gồm: Mirabegron, amibegron, solabegron, rotibegron và vibegron. Tuy nhiên, hiện nay chỉ có 2 loại được nghiên cứu thành công là mirabegron và vibegron. Trong đó, mirabegron là thuốc duy nhất đã được chấp thuận lưu hành rộng rãi còn vibegron mới chỉ được chấp thuận ở Nhật.
Một tổng hợp 7 nghiên cứu quốc tế thử nghiệm lâm sàng ngẫu nhiên vào năm 2014 gồm 5 nghiên cứu pha 3 và 2 nghiên cứu pha 2 trên 9.310 bệnh nhân điều trị BQTH trong đó có 5.884 bệnh nhân được điều trị bằng mirabegron đã cho thấy tính hiệu quả và an toàn của thuốc mirabegron là làm giảm số lần đi tiểu 2,2 lần trong ngày tốt hơn so với giả dược và tolterodine ER 4mg là 1,2 lần và 1,5 lần/ngày (p < 0,01). Mirabegron giảm các triệu chứng tốt hơn có ý nghĩa thống kê so với giả dược về lượng nước tiểu trung bình mỗi lần, số lần són tiểu và số lần tiểu đêm trong 24 giờ. So với tolterodine ER 4mg, nhìn chung mirabegron đạt hiệu quả tương đương. Liều dùng cao hơn của mirabegron cũng không đem lại hiệu quả lớn hơn.[30,39]
Nghiên cứu pha 2 DRAGON thử nghiệm đa trung tâm năm 2013 thăm dò liều dùng của Mirabegron trên 919 người bệnh mắc BQTH đã cho thấy liều 50mg đủ để giảm đáng kể số lần đi tiểu trong ngày. Cụ thể đã có 28% người bệnh giảm số lần đi tiểu mỗi ngày dưới 8 lần so với 19% đều gặp của nhóm giả dược và nhóm dùng tolterodine. Liều dùng này cũng cải thiện đáng kể số lần tiểu gấp, tiểu đêm và lượng nước tiểu trung bình. Đáp ứng thuốc sau điều trị khoảng 1 tuần và đạt tối đa sau 8 - 12 tuần.
Mirabegron liều 50mg và 100mg đều làm giảm đáng kể số lần đi tiểu, số lần tiểu són và tiểu gấp trong 24 giờ, số lần tiểu đêm và làm tăng số lượng trung bình mỗi lần tiểu so với giả dược (p < 0,05). Các nghiên cứu đã ghi nhận tỷ lệ hoàn toàn không són tiểu của mirabegron 50mg, 100mg và giả dược lần lượt là 44,1%; 46,4% và 37,8%.[40]
Tác dụng phụ thường gặp như tăng huyết áp, đau đầu, táo bón đều có tỷ lệ tương đương giữa các liều mirabegron sử dụng 25 - 100mg so với giả dược và tolterodine. Tỷ lệ khô miệng của mirabegron là 0,9 - 2,2% thấp hơn nhiều so với tolterodine.
Các nghiên cứu đều cho thấy thuốc đồng vận β3-adrenergic như mirabegron có hiệu quả điều trị BQTH cao, ít gặp tác dụng phụ và tính dung nạp tốt ngay cả ở người cao tuổi.
Phối hợp thuốc đồng vận β3-adrenergic và antimuscarinic: Cả 2 nhóm thuốc đều được chấp thuận cho đều trị nội khoa BQTH. Mỗi thuốc có cơ chế tác động khác nhau: Thuốc antimuscarinic ức chế thụ thể muscarnic chịu sự chi phối của hệ thần kinh phó giao cảm nên làm giảm co bóp bàng quang trong giai đoạn tống xuất; thuốc đồng vận β3-adrenergic lại làm gia tăng đáp ứng với thụ thể adrenergic chịu sự chi phối của hệ thần kinh giao cảm nên làm giãn cơ chóp bàng quang trong giai đoạn chứa đựng. Có thể dùng phối hợp 2 thuốc trong trường hợp 1 thuốc không đạt hiệu quả. Đã có nhiều nghiên cứu thử nghiệm lâm sàng đa trung tâm dài hạn trên 12 tháng có kiểm chứng về phối hợp thuốc solifenacin 5mg và mirabegron 50mg điều trị BQTH ướt ≥ 3 tháng cho thấy đã làm giảm số lần đi tiểu, giảm số lần són tiểu và tăng lượng nước tiểu trung bình.
Hiệu quả đạt được tốt hơn và tỷ lệ gặp các tác dụng phụ không khác biệt nhiều hơn so với đơn trị liệu.[41]
Mirabegron không có chống chỉ định liên quan đến tác dụng của hoạt chất; chỉ có khuyến cáo chung như tất cả các thuốc khác là không dùng khi có mẫn cảm với bất cứ thành phần nào của thuốc.
2.2.3 Một số loại thuốc khác
Estrogen đặt âm đạo có thể làm cải thiện các triệu chứng chủ quan của hội chứng BQTH. [LE2, GRB (Oxford)]
Một số thuốc khác có tác dụng kháng cholinergic cũng đã được nghiên cứu điều trị BQTH. Thuốc chống trầm cảm nhóm ba vòng như imipramine và amitryptyline đã được sử dụng, tuy nhiên tác dụng kháng cholinergic của nhóm này yếu.
Botulinum toxin type A được sử dụng trong trường hợp điều trị bằng các thuốc kháng cholinergic không còn tác dụng (xem thêm phần 5.3.1).
2.3 Các biện pháp can thiệp
2.3.1 Tiêm botulinum toxin vào bàng quang
A/ Giới thiệu
Tiêm botulinum toxin vào BQ là biện pháp khá hữu hiệu để điều trị các trường hợp BQTH khó trị.
Botulinum toxin (BTx) là độc chất được tiết ra từ vi khuẩn yếm khí Clostridium botulinum, có độc tính ức chế thần kinh cực mạnh. Trích ly một lượng nhỏ của chất này có thể đem lại những lợi ích trong y học. Dùng BTx tiêm vào bàng quang ngăn chặn sự tiết ra acetylcholine tại vị trí tiền synapse của khớp nối thần kinh-cơ thuộc hệ thần kinh đối giao cảm, gây ra liệt chọn lọc sự co bóp mức độ thấp của cơ chóp trong khi vẫn duy trì sự co bóp mức độ cao nhằm khởi phát sự đi tiểu. sự dãn cơ và làm giảm triệu chứng tiểu gấp, tiểu nhiều lần của BQTH. BTx cũng có thể tác động qua cơ chế cảm giác của bàng quang bằng cách điều hòa sự phóng thích ATP ở niệu mạc gây ra ức chế thần kinh hướng tâm [42,43].
Năm 2011, sách hướng dẫn của Hội Tiết niệu châu Âu về tiểu không tự chủ đã đề nghị phương pháp tiêm BTx vào BQ trong điều trị BQTH/són tiểu gấp [44]. Sách hướng dẫn của Hội Tiết niệu Hoa Kỳ về BQTH kể từ năm 2012 cho tới nay - gồm cả những lần tái bản bản năm 2014, 2019, đã đưa phương pháp tiêm BTx vào BQ như là một trong những biện pháp được khuyến cáo trong bước thứ 3 bên cạnh các phương pháp điều biến thần kinh khác như kích thích thần kinh chày và kích thích thần kinh cùng [35].
B/ Kỹ thuật

Nguồn: Internet- Brochure BOTOX®, Allergan (2023)
Đa số các tác giả chọn cách tiêm vào trong cơ chóp và tránh vùng tam giác bàng quang, số mũi tiêm từ 10 – 30 mũi (Hình 3). Một số tác giả chọn cách tiêm dưới niêm, tiêm cả vùng tam giác [45].
Trước khi sử dụng BTx, các trường hợp BQTH kháng trị với thuốc kháng muscarinics nên được khảo sát áp lực đồ bàng quang để xem có tình trạng cơ chóp tăng hoạt hay không? Cần phải đánh giá cơ chóp tăng hoạt là vô căn hay do nguyên nhân thần kinh [46].
Người ta đã bào chế được 2 nhóm botulinum toxin A và B, nhưng hiện chỉ có nhóm A (BTx-A) được áp dụng trên lâm sàng. Trên thị trường hiện có 3 loại BTx-A [43]:
(1) OnabotulinumtoxinA: Có rất nhiều báo cáo về sử dụng onabotulinumtoxinA trong BQTH, cả vô căn lẫn do thần kinh [47]. FDA (Hoa Kỳ) đã chấp thuận sử dụng để điều trị tăng hoạt cơ chóp do thần kinh (neurogenic detrusor overactivity) vào tháng 8/2011, điều trị BQTH vô căn (idiopathic overactive bladder) vào tháng 1/2013 [48]
(2) AbobotulinumtoxinA: Có nhiều báo cáo trong y văn về hiệu quả của abobotulinumtoxinA trong điều trị BQTH do thần kinh cũng như vô căn. Tuy nhiên, chưa thấy FDA (Hoa Kỳ) chính thức chấp thuận đối với những chỉ định trên.
(3) IncobotulinumtoxinA: Chưa có báo cáo về sử dụng thuốc này cho BQTH. Các báo cáo của nhiều tác giả trong y văn cho thấy liều dùng không hoàn toàn giống nhau [43,45,49]:
- Với onabotulinumtoxinA: Liều dùng 100 – 150 đv đối với BQTH vô căn, tùy theo không có hay có tăng hoạt cơ chóp. Liều dùng 200 – 300 đv cho những trường hợp BQTH do thần kinh.
- Với abobotulinumtoxinA: Liều dùng 300 – 500 đv đối với BQTH vô căn, tùy theo không có hay có tăng hoạt cơ chóp. Liều dùng 750 - 1000 đv cho những trường hợp BQTH do thần kinh.
C/ Hiệu quả
Theo dõi y văn cho thấy tỉ lệ thành công từ 60 – 96%. Thời gian tác dụng thường bắt đầu sau 4 – 7 ngày, mạnh nhất sau 4 tuần, kéo dài 4 – 9 tháng [42,45] . Có thể tiêm lập lại nếu tái phát triệu chứng [42,50].
Ở Việt Nam, đã có một số báo cáo về áp dụng tiêm abobotulinumtoxinA trong điều trị BQTH với hiệu quả tương tự y văn nước ngoài [50].
D/ Lưu ý
Cần lưu ý khuyến cáo cho bệnh nhân về khả năng bị một số biến chứng sau khi tiêm BTx vào BQ như tiểu máu, tiểu khó, NKĐTN... [35,46]
Nếu xảy ra bí tiểu hoặc lượng tiểu tồn lưu nước tiểu > 150 ml thì nên áp dụng biện pháp thông tiểu sạch cách quãng một thời gian [35,46].
2.3.2 Điều hòa thần kinh cùng SNM (sacral neuromodulation)
A/ Giới thiệu
Đây là phương pháp cấy các dây điện cực vào rễ thần kinh cùng S3, nối với một máy tạo nhịp đặt dưới da vùng mông, qua đó kích thích thần kinh cùng để điều hòa các phản xạ thần kinh chi phối cơ chóp bàng quang và cơ đáy chậu.
Hội Thực phẩm và Dược phẩm Hoa Kỳ (FDA: US Food and Drug Administration) đã chấp thuận việc áp dụng phương pháp điều biến thần kinh cùng SNM (sacral neuromodulation) để điều trị rối loạn chức năng tiểu mạn tính mà không đáp ứng với các điều trị nội khoa bảo tồn cho 3 chỉ định: tiểu gấp không tự chủ khó trị (intractable urge incontinence) vào năm 1997, tiểu gấp – tiểu nhiều lần (urgency – frequency) và ứ đọng nước tiểu không tắc nghẽn (nonobstructive urinary retention) vào năm 1999 [51,52]. Lưu ý rằng các triệu chứng tiểu gấp, tiểu nhiều lần, tiểu gấp không tự chủ là những triệu chứng chính của hội chứng BQTH. Cho nên sách Hướng dẫn chẩn đoán và điều trị BQTH của Hội Tiết niệu Hoa Kỳ (AUA guidelines) kể từ năm 2012 (cả những lần cập nhật 2014, 2019) đã xem SNM là một trong 3 biện pháp điều hòa thần kinh (bên cạnh tiêm botulinum toxin vào BQ và kích thích thần kinh chày) có thể được sử dụng để điều trị những trường hợp BQTH khó trị (refractory overactive bladder), nghĩa là thất bại với các biện pháp nội khoa bảo tồn [35].
B/ Kỹ thuật
Tiến hành 2 giai đoạn [53]:
- Giai đoạn 1: là thử đặt 1 dây điện cực xuyên qua da qua lỗ xương cùng S3 đến nối với rễ thần kinh cùng S3, nối với máy điều hòa bên ngoài, rồi theo dõi và điều chỉnh trong khoảng 1 – 2 tuần (Hình 4). Nếu ghi nhận có hiệu quả trên lâm sàng sẽ làm tiếp thì 2.
- Giai đoạn 2: là cấy máy điều hòa vào trong cơ thể, đặt ở vị trí dưới da vùng mông trên (Hình 5). Cường độ và tần suất kích thích của máy điều hòa được điều chỉnh bởi bộ phận điều khiển từ xa (remote) do chính NB phối hợp với bác sĩ điều trị.

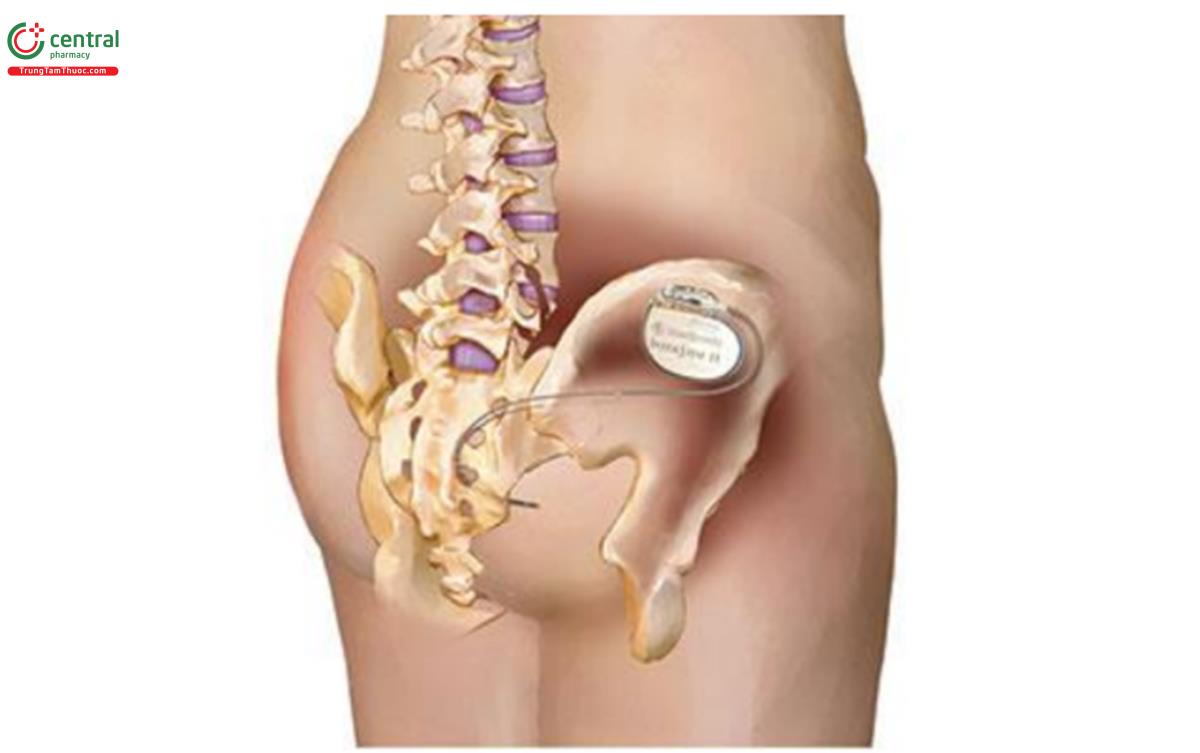
C/ Hiệu quả
Các báo cáo của nhiều tác giả với các chỉ định và thời thời gian theo dõi khác nhau: 6 tháng, 12 tháng, 3 năm, 5 năm ..., ghi nhận tỉ lệ thành công của phương pháp điều hòa thần kinh cùng cho các chỉ định rối loạn chức năng đường tiểu dưới là khoảng 60 – 80% [54,55].
Phương pháp này khá phổ biến ở những quốc gia có thu nhập cao và nền y học tiên tiến. Ở Việt Nam, đã có 1 báo cáo áp dụng điều hòa thần kinh cùng cho một trường hợp tiểu không tự chủ nặng và đem lại hiệu quả tốt cho NB trong 2 năm đầu [56], tuy nhiên, phương pháp này chưa được phổ biến ở nước ta.
D/ Lưu ý
Những trục trặc khiến giảm hiệu quả điều trị: di lệch hoặc đứt gãy dây điện cực, kết nối không tốt giữa dây điện cực, NB lúng túng khi điều khiển thiết bị, hoặc điều khiển không thích hợp khiến cho cường độ kích thích quá yếu khiến cho kém hiệu quả hoặc quá mạnh khiến co thắt mạnh các cơ liên quan gây đau ... là những vấn đề có thể gặp, làm ảnh hưởng đến hiệu quả điều trị.
Ngoài ra, pin của thiết bị điều biến có tuổi thọ khoảng 5 năm, sau đó phải tiến hành phẫu thuật để thay pin [53].
2.3.3 Phương pháp kích thích thần kinh chày
A/ Giới thiệu
Năm 1983, McGuire lần đầu tiên báo cáo áp dụng phương pháp kích thích thần kinh chày qua da (transcutaneous tibial nerve stimulation – TTNS) để điều trị 15 trường hợp tăng hoạt cơ chóp do nguyên nhân thần kinh, mở đầu thời kỳ mới áp dụng kỹ thuật này cho các NB rối loạn chức năng đường tiểu dưới, trong đó có BQTH [57]. Kỹ thuật của McGuire là kích thích thần kinh chày qua da. Sau báo cáo này, đa số các nghiên cứu trong y văn dùng kỹ thuật kích thích TK chày xuyên da (percutaneous tibial nerve stimulation – PTNS). Về sau, một số báo cáo trở lại kỹ thuật qua da TTNS. Gần đây, có những báo cáo về kỹ thuật mới cấy ghép (implant) đặt điện cực để kích thích TK chày sau [58].
Phương pháp PTNS được chấp thuận bởi FDA (US) từ năm 2000 để điều trị rối loạn tiểu do tăng hoạt cơ chóp BQ (detrusor overactivity). Sách hướng dẫn của Hội Tiết niệu Hoa Kỳ cũng đề nghị áp dụng phương pháp PTNS như là một trong những biện pháp thuộc bước thứ 3 để điều trị các trường hợp BQTH khó trị, khi mà đã áp dụng cá bước 1 và 2 mà không hiệu quả [35].
B/ Kỹ thuật
NB ở tư thế nằm hay ngồi với chân gác cao ngang bụng. Sau khi tê tại chỗ, châm kim cỡ nhỏ 34-gauge vào vị trí khoảng 3 khoát ngón tay hoặc ~ 4 - 5cm phía trên mắt cá trong, giữa bờ sau xương chày và cơ soleus. Nhằm tránh để đầu kim chọc vào hoặc quá gần dây thần kinh, độ sâu kim nên khoảng 2 – 4cm, góc nghiêng khi xuyên thích kim khoảng 60 – 900. Một điện cực khác được dán vào cẳng chân hay bàn chân cùng bên. Sau khi điện cực và đuôi kim được gắn với điện cực của máy điều biến thần kinh, kiểm tra vị trí đúng bằng quan sát cử động của ngón chân cái khi kích thích điện [59].
Theo đa số các báo cáo, kích thích điện được phát dạng sóng vuông với khoảng thời gian 200 μs, tần số 20 Hz và cường độ tăng dần (từ 0 – 10 mA) cho đến mức cao nhất mà NB chịu được. Mỗi đợt kích thích điện khảng 30 phút, 1 – 3 lần mỗi tuần, trong khoảng 10 – 12 tuần. Lưu ý là kích thích điện thần kinh chày ảnh hưởng đến cả dây thần kinh hướng tâm và ly tâm, nên gây cảm giác tê ở bàn chân và cử động duỗi hoặc xòe ngón chân cái [59,60].

C/ Hiệu quả
Cho đến nay đã có nhiều báo cáo về áp dụng phương pháp PTNS để điều trị BQTH và các trường hợp rối loạn chức năng đường tiểu dưới. Việc đánh giá hiệu quả dựa vào thăm khám lâm sàng hoặc niệu động học, hoặc cả hai [59,60].
Năm 2013, Gaziev báo cáo nhìn lại trong y văn về PTNS cho các trường hợp rối loạn chức năng đường tiểu dưới cho đến thời điểm này: tổng cộng có 32 báo cáo, trong đó 16 nghiên cứu trên BQTH. Trong 32 bài viết trên, có 20 báo cáo đánh giá về kết cục lâm sàng, 6 đánh giá về kết cục niệu động lực học, 6 đánh giá cả hai kết cục lâm sàng và niệu động lực học [60].
(1) Về kết cục lâm sàng:
Tùy theo thiết kế nghiên cứu, có những cách đánh giá khác nhau về sự cải thiện các triệu chứng của BQTH: hoặc cải thiện đáng kể có ý nghĩa thống kê số lần của các triệu chứng, hoặc cải thiện > 50% so với dữ kiện gốc, hoặc cải thiện điểm số của các câu hỏi hoặc các bảng điểm triệu chứng; hoặc cải thiện các điểm số đánh giá về chất lượng sống.
(2) Về kết cục niệu động lực học:
Đa số các nghiên cứu khảo sát về sự cải thiện co bóp cơ chóp bất thường trong giai đoạn chứa đựng (cho các trường hợp tăng hoạt cơ chóp), sự cải thiện dung tích BQ.
2.3.4 Mở rộng bàng quang bằng ruột
A/ Giới thiệu
Phẫu thuật mở rộng BQ bằng ruột được chỉ định trong những trường hợp bàng quang có dung tích co nhỏ, rối loạn chức năng bàng quang với độ giãn nở kém. Trong BQTH, những trường hợp kháng trị với các bước điều trị 1 và 2, không áp dụng được hoặc áp dụng không thành công với các kỹ thuật nêu trên của bước điều trị thứ 3 mà NB quá khổ sở vì các triệu chứng ảnh hưởng nặng nề lên sinh hoạt thì nên xem xét tới chỉ định mở rộng BQ bằng ruột [31,33,35,61].
Lưu ý nên khảo sát niệu động học trước khi thực hiện phẫu thuật phức tạp này, thường thì sẽ ghi nhận tình trạng tăng co bóp cơ chóp làm ảnh hưởng nghiêm trọng đến chức năng chứa đựng của BQ.
B/ Kỹ thuật
Dùng một đoạn ruột có cuống mạch tốt, cắt xẻ ống và khâu lại thành tấm, rồi khâu ghép vào BQ đã được xẻ ở đỉnh. Ruột được dùng có thể là hồi tràng, manh tràng hoặc đại tràng sigma. Có thể thực hiện phẫu thuật mở hay phẫu thuật nội soi để mở rộng BQ bằng ruột[26,61].
Phẫu thuật mở rộng BQ bằng ruột đã được áp dụng và báo cáo ở Việt Nam từ năm 1995, chủ yếu trên BQ thần kinh – là dạng BQTH với tăng hoạt cơ chóp do nguyên nhân thần kinh [62].
C/ Hiệu quả
Mở rộng BQ bằng ruột với kỹ thuật xẻ ống giúp làm tăng dung tích và giảm áp lực của BQ nguyên thủy, qua đó làm giảm các triệu chứng tiểu gấp, tiểu nhiều lần, són tiểu gấp... của BQTH. Tỉ lệ hài lòng của NB về việc khắc phục các triệu chứng của BQTH ghi nhận trong y văn từ 80 đến 88%.
Lưu ý sau khi mổ, nhiều NB bị tồn đọng nước tiểu trong BQ do BQ tân tạo kém co bóp, nên phải áp dụng biện pháp thông tiểu sạch cách quãng. Tỉ lệ phải thông tiểu sạch cách quãng trong y văn từ 10 đến 75%, trong đó những NB có bệnh lý do nguyên nhân thần kinh thường có tỉ lệ cao hơn.
2.3.5 Các biện pháp điều trị sau cùng
Chuyển lưu nước tiểu (như mở BQ ra da) là biện pháp sau cùng có thể được cân nhắc khi điều trị bảo tồn thất bại, trong khi các biện pháp kích thích thần kinh cùng và mở rộng BQ là không thích hợp hay không được NB chấp nhận [25,35].
Tuy nhiên, nhiều tác giả khuyên không nên sử dụng ống thông đặt lâu dài (như thông niệu đạo, thông mở bàng quang trên xương mu), trong khi phẫu thuật mở rộng BQ được xem là chọn lựa sau cùng cho một số ít trường hợp OAB nặng, kháng trị và có biến chứng [61]
3 PHỤ LỤC
Phụ lục 1: Mẫu nhật ký bàng quang (của Bệnh viện ĐHYD Tp Hồ Chí Minh)
Tên bệnh nhân____________ , tuổi _____ , giới _______
Ngày __________
Ghi chú về tình trạng uống nước (Trong cột này, người bệnh ghi rõ: thời gian uống nước, loại nước uống, lượng nước uống) | Ghi chú về tình trạng đi tiểu (Trong cột này, người bệnh ghi rõ: thời gian đi tiểu, lượng nước tiểu, các rối loạn tiểu đi kèm như són tiểu, tiểu gấp...) | |
| (Giờ thức dậy .........) KHOẢNG THỜI GIAN THỨC | Rối loạn tiểu | |
| - - - - - - - - - - - - | - - - - - - - - - - - - | |
| Tổng cộng | ||
| (Giờ đi ngủ .........) KHOẢNG THỜI GIAN NGỦ | Rối loạn tiểu | |
| - - - - | - - - - | |
| Tổng cộng | ||
Phụ lục 2: Bảng câu hỏi về bàng quang tăng hoạt (OABSS) [63]
Câu hỏi | Số lần | Điểm số |
Về triệu chứng tiểu nhiều lần lúc thức “Bạn đi tiểu bao nhiêu lần từ lúc thức dậy buổi sáng cho tới lúc đi ngủ buổi tối ?" | ≤ 7 8 - 15 > 15 | 0 1 1 |
Về đi tiểu đêm “Bạn đi tiểu bao nhiêu lần từ lúc đi ngủ ban đêm tới khi thức dậy buổi sáng ?” | 0 1 2 ≥ 3 | 0 1 2 3 |
Về triệu chứng tiểu gấp “Bạn có thường bị cảm giác mắc đi tiểu gấp, khó mà nín tiểu ?” | Không bao giờ < 1 lần / tuần ≥ 1 lần / tuần ~ 1 lần / ngày 2 – 4 lần / ngày ≥ 5 lần / ngày | 0 1 2 3 4 5 |
Về triệu chứng són tiểu gấp “Bạn có thường bị són tiểu do không nín được khi mắc đi tiểu gấp ?” | Không bao giờ < 1 lần / tuần ≥ 1 lần / tuần ~ 1 lần / ngày 2 – 4 lần / ngày ≥ 5 lần / ngày | 0 1 2 3 4 5 |
4 TÀI LIỆU THAM KHẢO
1. Yang X, Chen H, Zheng Y, Qu S, Wang H, Yi F. Disease burden and long-term trends of urinary tract infections: A worldwide report. Front Public Health. 2022; 10: 888205.
2. Leron E, Weintraub AY, Mastrolia SA, Schwarzman P. Overactive Bladder Syndrome: Evaluation and Management. Curr Urol. 2018; 11(3): 117-125.
3. PennMedicine. Overactive Bladder (For Patients and Visitors) 2023 [Available from: https://www.pennmedicine.org/for-patients-and-visitors/patient- information/conditions-treated-a-to-z/overactive-bladder.
4. Ellis ME. Overactive Bladder in Children: Causes, Diagnosis, and Treatment 2018 [Available from: https://www.healthline.com/health/overactive-bladder-children.
5. Stewart WF, Van Rooyen JB, Cundiff GW, et al. Prevalence and burden of overactive bladder in the United States. World J Urol. 2003; 20(6): 327-336.
6. Gormley EA, Lightner DJ, Burgio KL, et al. Diagnosis and treatment of overactive bladder (non-neurogenic) in adults: AUA/SUFU guideline. J Urol. 2012; 188(6 Suppl): 2455-2463.
7. Chen Y-S, Yang SS-D, Chang S-J. Overactive Bladder during Childhood: When and How It Should Be Treated. Incont Pelvic Floor Dysfunct. 2010; 4(1): 13-17.
8. Milsom I, Abrams P, Cardozo L, Roberts RG, Thuroff J, Wein AJ. How widespread are the symptoms of an overactive bladder and how are they managed? A population- based prevalence study. BJU Int. 2001; 87(9): 760-766.
9. Vaughan CP, Johnson TM, 2nd, Ala-Lipasti MA, et al. The prevalence of clinically meaningful overactive bladder: bother and quality of life results from the population- based FINNO study. Eur Urol. 2011; 59(4): 629-636.
10. Lapitan MC, Chye PL, Asia-Pacific Continence Advisory B. The epidemiology of overactive bladder among females in Asia: a questionnaire survey. Int Urogynecol J Pelvic Floor Dysfunct. 2001; 12(4): 226-231.
11. Chuyên VL. Xác định tỷ lệ mắc bệnh bàng quang tăng hoạt của người lớn tại Việt Nam. Tạp chí Y học TP Hồ Chí Minh. 2016; 20(2): 158-162
12. Meng E, Lin WY, Lee WC, Chuang YC. Pathophysiology of Overactive Bladder. Low Urin Tract Symptoms. 2012; 4 Suppl 1: 48-55.
13. Yoshimura N, Ogawa T, Miyazato M, et al. Neural mechanisms underlying lower urinary tract dysfunction. Korean J Urol. 2014; 55(2): 81-90.
14. Peyronnet B, Mironska E, Chapple C, et al. A Comprehensive Review of Overactive Bladder Pathophysiology: On the Way to Tailored Treatment. Eur Urol. 2019; 75(6): 988-1000.
15. Averbeck MA, Goldman HB. Pathophysiology of Overactive Bladder. In: Cox L, Rovner ES, editors. Contemporary Pharmacotherapy of Overactive Bladder: Springer; 2019. p. 1-12.
16. Chess-Williams R, Sellers DJ. Pathophysiological Mechanisms Involved in Overactive Bladder/Detrusor Overactivity. Curr Bladder Dysfunct Rep. 2023; 18: 79- 88.
17. Ân NV. Sinh lý bệnh của bàng quang tăng hoạt. In: Ân NV, editor. Chẩn đoán và điều trị Bàng quang tăng hoạt. Tp Hồ Chí Minh: NXB Y học; 2023. p. 24-32.
18. Abrams P, Artibani W, Cardozo L, et al. Reviewing the ICS 2002 terminology report: the ongoing debate. Neurourol Urodyn. 2009; 28(4): 287.
19. Diaz DC, Robinson D. Initial assessment of urinary incontinence in adult male and female patients. In: Abrams P, Cardozo L, Wagg A, Wein A, editors. Incontinence (6th International Consultation on Incontinence,Tokyo, September 2016): International Continence Society; 2017. p. 497-540.
20. Hullfish KL, Fenner DE, Sorser SA, Visger J, Clayton A, Steers WD. Postpartum depression, urge urinary incontinence, and overactive bladder syndrome: is there an association? Int Urogynecol J Pelvic Floor Dysfunct. 2007; 18(10): 1121-1126.
21. Burgio KL, Engel BT, Locher JL. Normative patterns of diurnal urination across 6 age decades. J Urol. 1991; 145(4): 728-731.
22. van Haarst EP, Heldeweg EA, Newling DW, Schlatmann TJ. The 24-h frequency- volume chart in adults reporting no voiding complaints: defining reference values and analysing variables. BJU Int. 2004; 93(9): 1257-1261.
23. Lucioni A, Kobashi KC. Chapter 112: Evaluation and Management of Women With Urinary Incontinence and Pelvic Prolapse. Campbell-Walsh-Wein’s Urology 12th Edition: Elsevier; 2020. p. 2525-2538.
24. Chuyên VL, Ca VNK, Sinh TN, et al. Hướng dẫn Điều trị Nhiễm khuẩn đường tiết niệu ở Việt Nam. Hà Nội: Nhà xuất bản Y học; 2013.
25. McVary KT, Roehrborn CG, Avins AL, et al. Update on AUA Guideline on the Management of Benign Prostatic Hyperplasia. Journal of Urology. 2011; 185(5): 1793- 1803.
26. Cornu JN, Gacci M, Hashim H, et al. EAU Guidelines on Management of Non- Neurogenic Male Lower Urinary Tract Symptoms (LUTS), incl. Benign Prostatic Obstruction (BPO). EAU Guidelines. 2023.
27. Blaivas JG, Panagopoulos G, Weiss JP, Somaroo C. Validation of the overactive bladder symptom score. J Urol. 2007; 178(2): 543-547; discussion 547.
28. Abrams P, Cardozo L, Fall M, et al. The standardisation of terminology of lower urinary tract function: report from the Standardisation Sub-committee of the International Continence Society. Neurourol Urodyn. 2002; 21(2): 167-178.
29. Đạt LTT, Ân NV. Các bước chẩn đoán Bàng quang tăng hoạt. In: Ân NV, editor. Chẩn đoán và điều trị Bàng quang tăng hoạt. Tp Hồ Chí Minh: NXB Y học; 2023. p. 43-50.
30. Lightner DJ, Gomelsky A, Souter L, Vasavada SP. Diagnosis and Treatment of Overactive Bladder (Non-Neurogenic) in Adults: AUA/SUFU Guideline Amendment 2019. J Urol. 2019; 202(3): 558-563.
31. Corcos J, Przydacz M, Campeau L, et al. CUA guideline on adult overactive bladder. Can Urol Assoc J. 2017; 11(5): E142-E173.
32. Booth J, Bliss D. Consensus statement on bladder training and bowel training. Neurourol Urodyn. 2020; 39(5): 1-21.
33. Reynolds WS, Cohn JA. Chapter 117: Overactive Bladder. Campbell-Walsh- Wein’s Urology 12th Edition: Elsevier; 2020. p. 2637-2649.
34. Chmielewska D, Stania M, Kucab-Klich K, et al. Electromyographic characteristics of pelvic floor muscles in women with stress urinary incontinence following sEMG- assisted biofeedback training and Pilates exercises. PLoS One. 2019; 14(12): e0225647.
35. Gormley EA, Lightner DJ, Burgio KL, et al. Diagnosis and Treatment of Overactive Bladder (Non-Neurogenic) in Adults: AUA/SUFU Guideline. 2019.
36. Start K, Bell R, Bibby J, et al. Overactive Bladder Syndrome (OAB): Guidelines for prescribing. NHS Guideline. 2008.
37. Geoffrion R, Urogynaecology C. Treatments for overactive bladder: focus on pharmacotherapy. J Obstet Gynaecol Can. 2012; 34(11): 1092-1101.
38. Veenboer PW, Bosch JL. Long-term adherence to antimuscarinic therapy in everyday practice: a systematic review. J Urol. 2014; 191(4): 1003-1008.
39. Chapple CR, Kaplan SA, Mitcheson D, et al. Randomized double-blind, active- controlled phase 3 study to assess 12-month safety and efficacy of mirabegron, a beta(3)-adrenoceptor agonist, in overactive bladder. Eur Urol. 2013; 63(2): 296-305.
40. Chapple CR, Dvorak V, Radziszewski P, et al. A phase II dose-ranging study of mirabegron in patients with overactive bladder. Int Urogynecol J. 2013; 24(9): 1447- 1458.
41. Gratzke C, van Maanen R, Chapple C, et al. Long-term Safety and Efficacy of Mirabegron and Solifenacin in Combination Compared with Monotherapy in Patients with Overactive Bladder: A Randomised, Multicentre Phase 3 Study (SYNERGY II). Eur Urol. 2018; 74(4): 501-509.
42. Anger JT, Weinberg A, Suttorp MJ, Litwin MS, Shekelle PG. Outcomes of intravesical botulinum toxin for idiopathic overactive bladder symptoms: a systematic review of the literature. J Urol. 2010; 183(6): 2258-2264.
43. Orasanu B, Mahajan ST. The use of botulinum toxin for the treatment of overactive bladder syndrome. Indian J Urol. 2013; 29(1): 2-11.
44. Thuroff JW, Abrams P, Andersson KE, et al. EAU guidelines on urinary incontinence. Eur Urol. 2011; 59(3): 387-400.
45. Rapp DE, Lucioni A, Bales GT. Botulinum toxin injection: a review of injection principles and protocols. Int Braz J Urol. 2007; 33(2): 132-141.
46. Ân NV. Tiêm botulinum toxin vào bàng quang để điều trị bàng quang tăng hoạt khó trị. In: Ân NV, editor. Chẩn đoán và điều trị Bàng quang tăng hoạt. Tp Hồ Chí Minh: NXB Y học; 2023. p. 132-141.
47. Hamid R, Lorenzo-Gomez MF, Schulte-Baukloh H, Boroujerdi A, Patel A, Farrelly E. OnabotulinumtoxinA is a well tolerated and effective treatment for refractory overactive bladder in real-world practice. Int Urogynecol J. 2021; 32(1): 65-74.
48. US.FDA. FDA approves Botox to treat overactive bladder 2013 [Available from: http://www.fda.gov/NewsEvents/Newsroom/PressAnnouncements/ucm336101.htm.
49. Rahnama'i MS, Bagheri A, Jahantabi E, et al. Long-term follow-up of intravesical abobotulinumtoxinA (Dysport®) injections in women with idiopathic detrusor overactivity. Asian Journal of Urology. 2022.
50. Ân NV. Điều trị bàng quang tăng hoạt vô căn hoặc do thần kinh bằng tiêm Botulinum toxin A (Dysport®) vào bàng quang. Tạp chí Y học TP Hồ Chí Minh. 2010; 14(1): 427-431.
51. Abrams P, Blaivas JG, Fowler CJ, et al. The role of neuromodulation in the management of urinary urge incontinence. BJU Int. 2003; 91(4): 355-359.
52. Al-Sannan B, Banakhar M, Hassouna MM. The Role of Sacral Nerve Stimulation in Female Pelvic Floor Disorders. Curr Obstet Gynecol Rep. 2013; 2: 159-168.
53. Ân NV. Kích thích thần kinh cùng để điều trị bàng quang tăng hoạt khó trị. In: Ân NV, editor. Chẩn đoán và điều trị Bàng quang tăng hoạt. Tp Hồ Chí Minh: NXB Y học; 2023. p. 154-168.
54. Al-zahrani AA, Elzayat EA, Gajewski JB. Long-term outcome and surgical interventions after sacral neuromodulation implant for lower urinary tract symptoms: 14-year experience at 1 center. J Urol. 2011; 185(3): 981-986.
55. Arkawazi BMF, Kamber HM, Abdulwadoud HN. Short- and Long-term Effectiveness of Sacral Nerve Stimulation in Patients with Overactive Bladder. Open Access Maced J Med Sci. 2020; 8(B): 1207-1211.
56. Ân NV. Áp dụng kỹ thuật điều biến thần kinh cùng để điều trị rối loạn tiểu nặng – kinh nghiệm ban đầu của Bệnh viện Bình Dân. Tạp chí Y Dược học. 2017; Số đặc biệt 8/2017: 112-115.
57. McGuire EJ, Zhang SC, Horwinski ER, Lytton B. Treatment of motor and sensory detrusor instability by electrical stimulation. J Urol. 1983; 129(1): 78-79.
58. Te Dorsthorst M, van Balken M, Heesakkers J. Tibial nerve stimulation in the treatment of overactive bladder syndrome: technical features of latest applications. Curr Opin Urol. 2020; 30(4): 513-518.
59. Ân NV. Kích thích thần kinh chày để điều trị bàng quang tăng hoạt khó trị. In: Ân NV, editor. Chẩn đoán và điều trị Bàng quang tăng hoạt. Tp Hồ Chí Minh: NXB Y học; 2023. p. 142-153.
60. Gaziev G, Topazio L, Iacovelli V, et al. Percutaneous Tibial Nerve Stimulation (PTNS) efficacy in the treatment of lower urinary tract dysfunctions: a systematic review. BMC Urol. 2013; 13: 61.
61. Ân NV. Vai trò của phẫu thuật đối với các trường hợp Bàng quang tăng hoạt khó trị. In: Ân NV, editor. Chẩn đoán và điều trị Bàng quang tăng hoạt. Tp Hồ Chí Minh: NXB Y học; 2023. p. 169-181.
62. Ân NV, Oánh ĐQ, Sáng TV. Áp dụng phẫu thuật mở rộng bàng quang bằng ruột non trong điều trị bệnh lý bàng quang thần kinh. Tạp chí Y học TP Hồ Chí Minh. 1997; 1(4): 18-23.
63. Homma Y, Yoshida M, Seki N, et al. Symptom assessment tool for overactive bladder syndrome--overactive bladder symptom score. Urology. 2006; 68(2): 318-323.

