Hình ảnh lâm sàng, chẩn đoán và điều trị các bệnh thường gặp của lưỡi và miệng

Nguồn: Hình ảnh lâm sàng, chẩn đoán và điều trị trong chuyên ngành da liễu tập 2
Chủ biên: PGS.TS.Nguyên Văn Thường
1 THƯƠNG TỔN MIỆNG (Oral lesions)
1.1 Đại cương
Miệng là một không gian giải phẫu phức tạp. Chẩn đoán và điều trị tổn thương miệng luôn là thách thức lớn đối với các bác sỹ lâm sàng. Chẩn đoán phân biệt chính xác là chìa khóa để chẩn đoán và điều trị thành công các thương tổn miệng.
1.2 Các cấu trúc bình thường ở niêm mạc miệng
1.2.1 Leukoedema
Là dạng biểu hiện bình thường của niêm mạc miệng. Tỷ lệ gặp trên 50%. Do tích tụ dịch trong các tế bào biểu mô niêm mạc má. Thường không có triệu chứng, tổn thương đối xứng, màu trắng xám, biến mất nếu niêm mạc bị căng giãn.
1.2.2 Hạt Fordyce (Fordyce gran-ules)
Là các tuyến bã ở vị trí bất thường, tỷ lệ gặp tới 90% người trường thành. Biểu hiện nhiều sẩn nhỏ, riêng rẽ kích thước 1-2 mm màu trắng đến vàng phân bố đối xứng hai bên niêm mạc má và viền môi.
.jpg)
1.3 Các rối loạn ác tính và có nguy cơ ác tính
1.3.1 Bạch sàn (Leukoplakia)
Là dạng tổn thương trong khoang miệng có nguy cơ cao phát triển ung thư biểu mô tế bào vảy. Biểu hiện đặc trưng là những mảng trắng không thể loại bỏ bằng gạc (xem chi tiết bài: bạch sản).
.jpg)
1.3.2 Hồng sàn (Erythroplakia)
Là dạng tổn thương hiếm gặp, nguy cơ ung thư cao, tỷ lệ trên 80%. Thường gặp ở bệnh nhân lớn tuổi có tiền sử nghiên rượu, hút thuốc. Biểu hiện đặc trưng là mảng đỏ, mịn màng, không có triệu chứng khu trú ở sàn miệng, mặt bụng lưỡi, khẩu cái mềm.
.jpg)
1.3.3 Xơ hóa dưới niêm mạc miệng (Oral submucous fibrosis)
Tổn thương tiến triển mạn tính, biểu hiện đặc trưng là xơ hóa toàn bộ khoang miệng, hay gặp ở những người ăn trầu. Biểu hiện sớm là cảm giác bỏng rát, loét, đau; sau đó chuyển sang mảng xơ teo màu trắng. Chẩn đoán dựa vào lâm sàng, tiền sử ăn trầu và mô bệnh học.
.jpg)
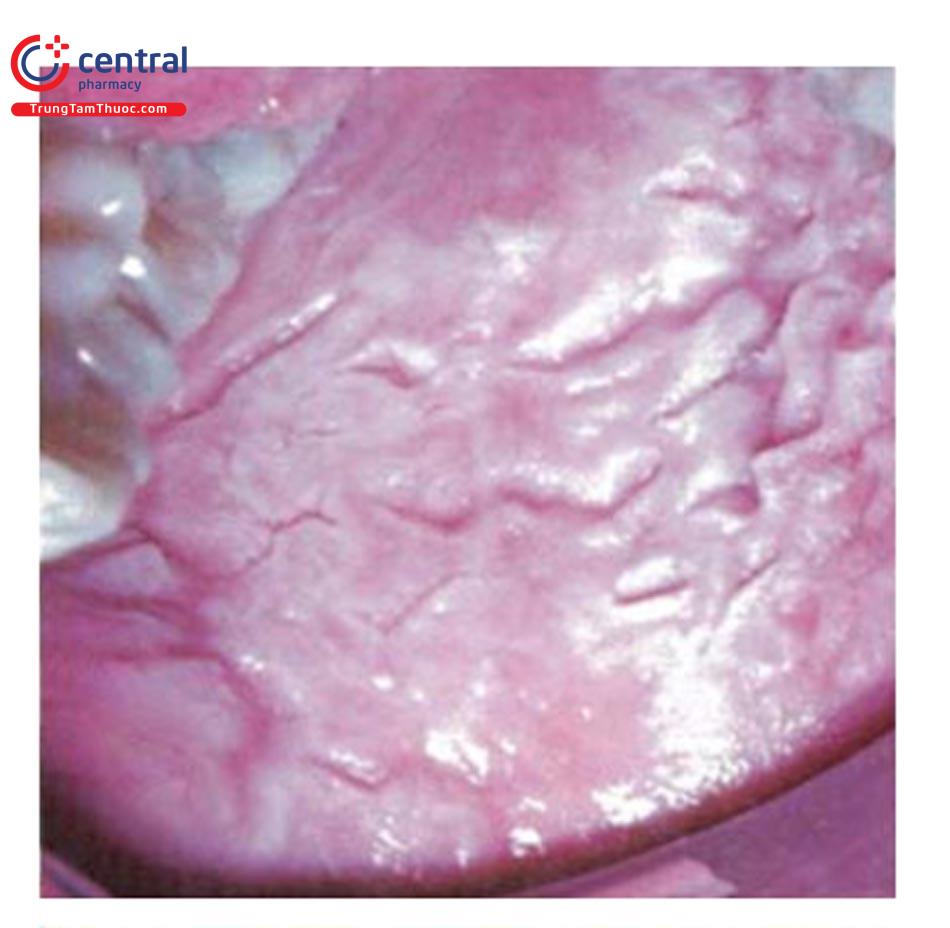
1.3.4 Lichen phẳng miệng (Oral lichen planus)
Tổn thương lichen phẳng ở miệng có thể đơn độc hoặc kết hợp với các dạng tổn thương lichen phẳng khác (da, móng). Tỷ lệ tiến triển ung thư biểu mô tế bào vảy chưa rõ ràng, khoảng 0 - 3,5%. Vị trí: niêm mạc má, môi, viền ngoài môi, lưỡi... (xem chi tiết bài: Lichen phẳng miệng).
.jpg)
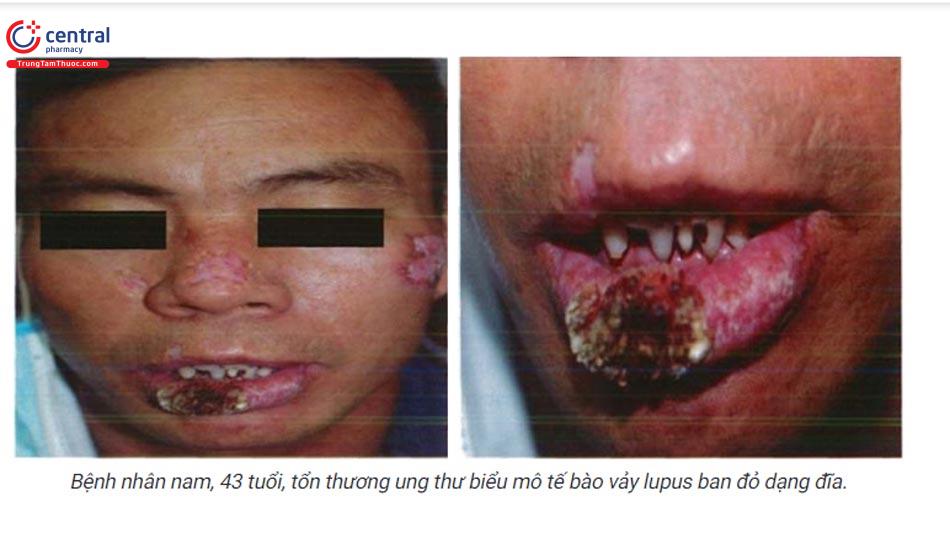
1.3.5 Lupus ban đỏ dạng đĩa ờ miệng
Tổn thương miệng xuất hiện ở 15 - 20% bệnh nhân lupus ban đỏ dạng đĩa. Đôi khi là tổn thương duy nhất. Biểu hiện đặc trưng là mảng trắng bạc, có sẹo, vết trợt hoặc loét ở trung tâm, ban đỏ xung quanh (dấu hiệu punched-out - đục lỗ). Chẩn đoán xác định dựa vào sinh thiết.
.jpg)
1.3.6 Bệnh ghép chống vật chủ mạn tính ở miệng
Bệnh thường gặp sau khi cấy tế bào gốc tạo máu hay ghép tủy xương. Tăng nguy cơ ung thư khoang miệng. Biểu hiện viêm niêm mạc, viêm lợi, đau miệng, tổn thương dạng lichen (dày sừng, những đường kẻ trắng, tổn thương dạng mạng lưới ăngten), bạch sản, loét, giả mạc, teo niêm mạc, khô miệng, xơ cứng mô quanh miệng gây hạn chế mở miệng.
.jpg)
1.3.7 Viêm môi ánh sáng
Là một bệnh lý được cho là tiền ung thư hoặc giai đoạn sớm của ung thư biểu mô tế bào vảy, bệnh gặp chủ yếu ở những vị trí tiếp xúc với ánh sáng, đặc trưng bởi sẩn hoặc mảng, phẳng, dày, màu da, đỏ hoặc tăng sắc tố.
.jpg)
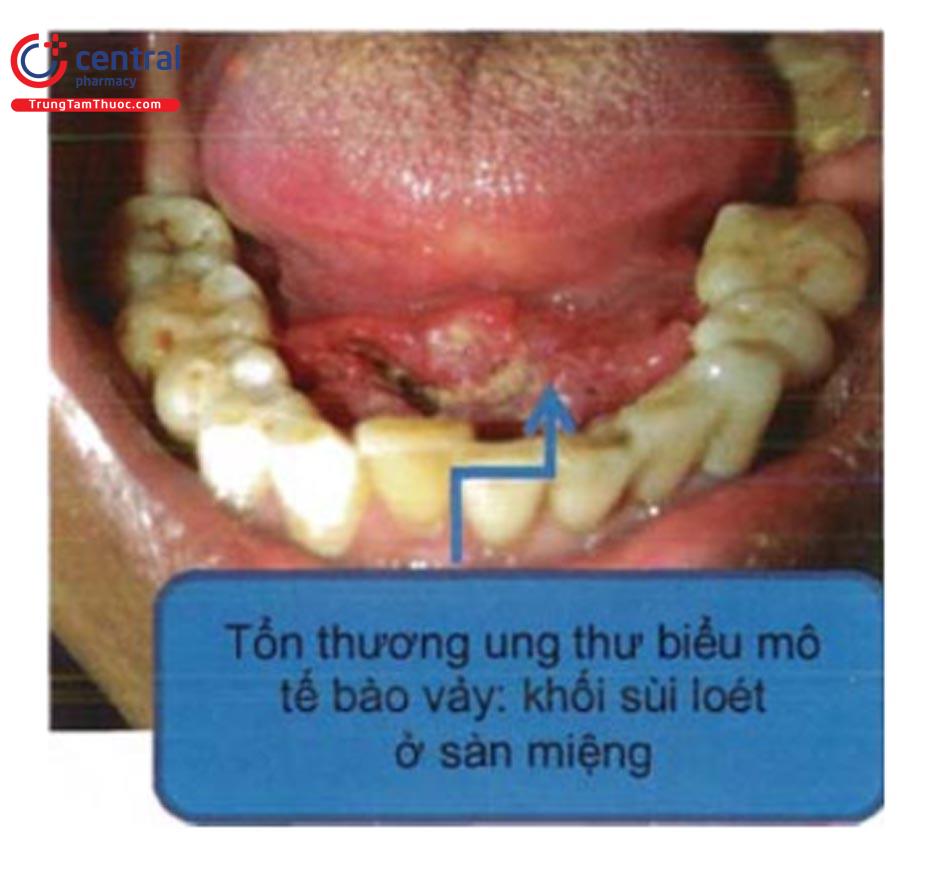
1.3.8 Ung thư biểu mô tế bào vảy khoang miệng
Thường gặp nhất trong các ung thư khoang miệng. Biểu hiện đặc trưng sùi hoặc mảng cứng nổi cao, sờ chắc có thể thâm nhiễm, màu hồng, đỏ, loét dễ chảy máu. Vị trí thường gặp ở môi dưới, sàn miệng, 2 mặt bên hoặc trung tâm lưỡi, hoặc thứ phát trên nền tổn thương trước đó như bạch sản, hồng sản... Chẩn đoán xác định dựa vào sinh thiết
1.3.9 Bớt dạng bọt biển trắng (White sponge nevus)
Là bệnh hiếm gặp, di truyền trội do đột biến gen keratin 4 hoặc 13. Biểu hiện mảng trắng 2 bên, lan tỏa, không có triệu chứng ở niêm mạc má và lưỡi, ngoài ra có thể gặp ở niêm mạc vị trí khác như mũi, âm đạo, trực tràng. Không có điều trị đặc hiệu cho bệnh này.
1.4 Tổn thương sắc tố
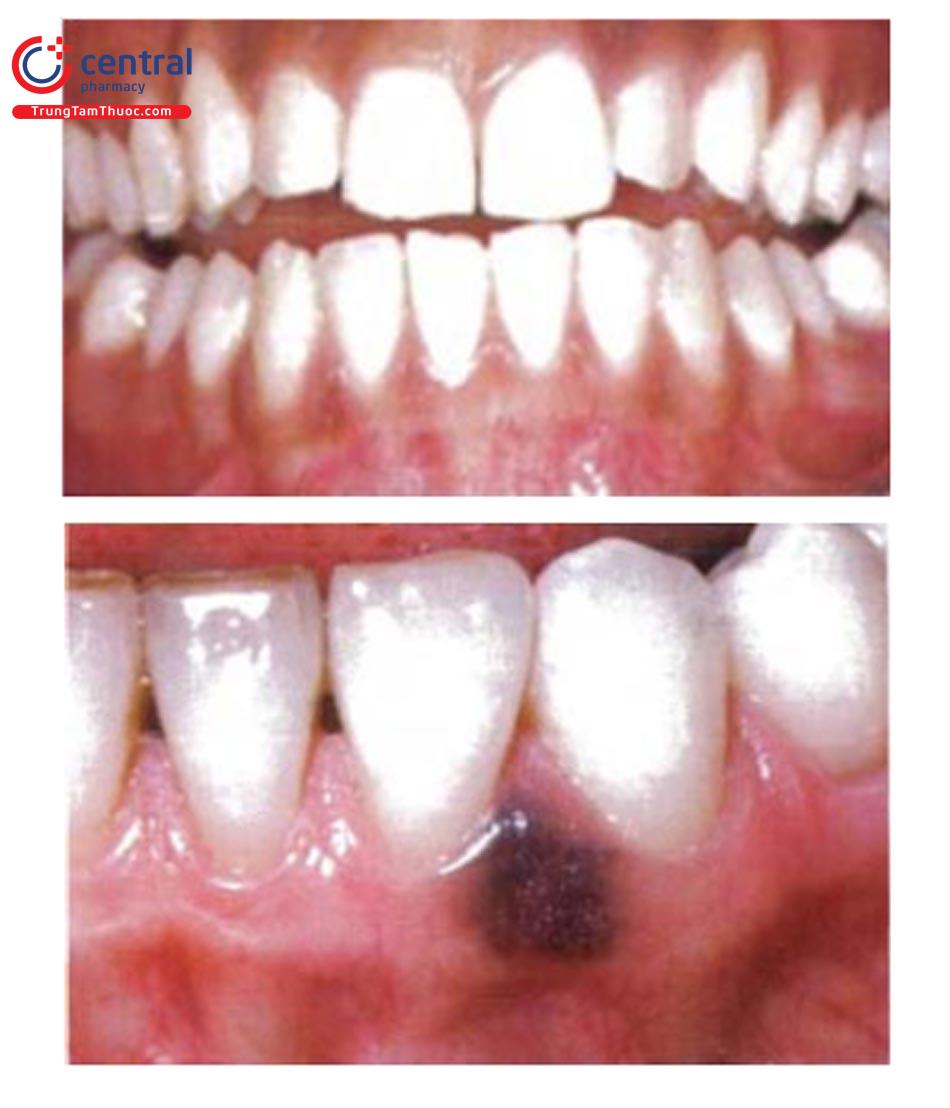
1.4.1 Sắc tố sinh lý
Thường gặp ở người có type da tối màu, do tăng hoạt động của tế bào hắc tố và tăng sản xuất melanin. Biểu hiện lâm sàng: dải sắc tố màu nâu xám 2 bên ở lợi, ngoài ra có thể gặp ở khẩu cái cứng, sàn miệng, niêm mạc má.
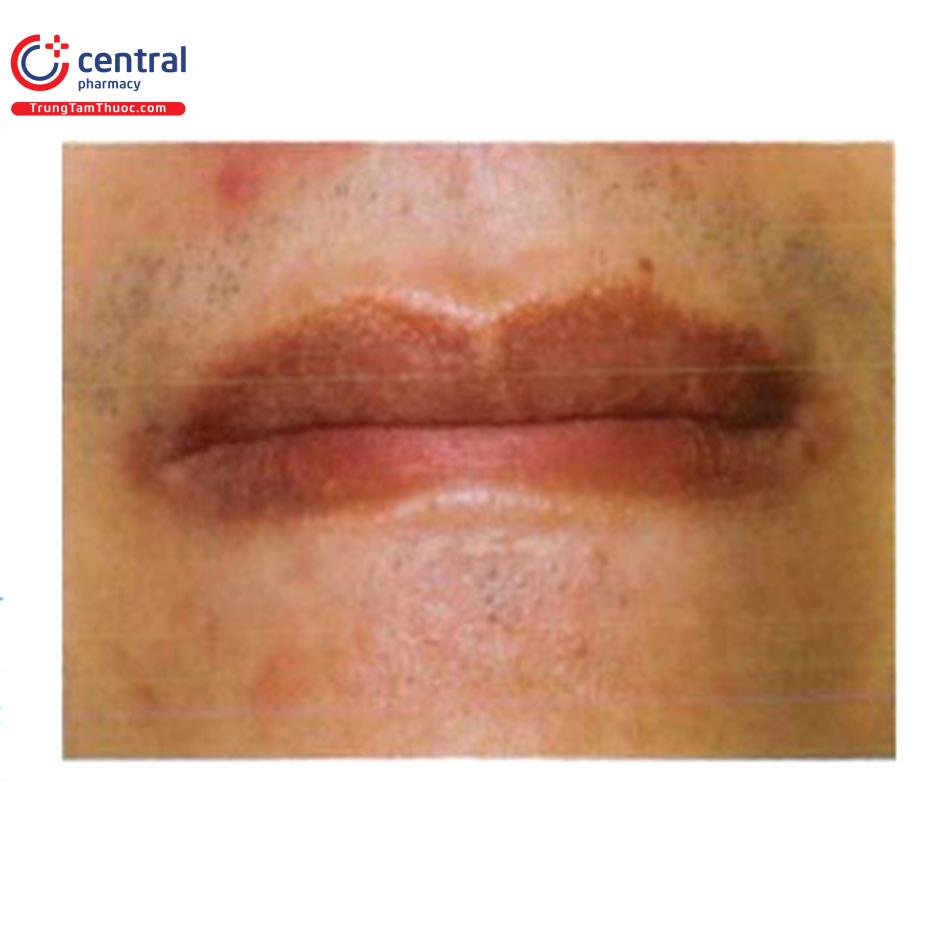
1.4.2 Lentigines ở miệng
Tổn thương sắc tố ở niêm mạc thường gặp nhất. Biểu hiện là mảng sắc tố màu đen ở môi, niêm mạc miệng. Tổn thương thường đối xứng, ranh giới rõ, thường gặp ở người trưởng thành có type da tối màu. Có thể tổn thương đơn độc hoặc nhiều tổn thương. Có thể biểu hiện của Hội chứng Laugier-Hunziker hoặc Peu-tz-Jeghers.
1.4.3 Nhiễm sắc tố do thuốc (drug-induced pigmentations)
Thông qua nhiều cơ chế: lắng đọng trên bề mặt, kích thích tổng hợp mela-nin, tích tụ thuốc hoặc sản phẩm chuyển hóa thuốc, chuyển hóa vi khuẩn. Vị trí thường gặp: khẩu cái, lưỡi, lợi. Một số loại thuốc thường gặp: nước súc miệng chlorhexidin, minocyclin, thuốc chống sốt rét, thuốc tránh thai đường uống.
1.4.4 Tăng sắc tố ờ người hút thuốc (Smoker's melanosis)
Do nicotin kích thích tế bào hắc tố. Biểu hiện là mảng sắc tố màu nâu ở phần phía trước lợi, niêm mạc má. Những người hút thuốc ngược (hút từ phía đầu đốt như hút thuốc thụ động) thường ở khẩu cái cứng
1.4.5 Tăng sắc tố ở người hút thuốc
Do nicotin kích thích tế bào hắc tố. Biểu hiện là mảng sắc tố màu nâu ở phần phía trước lợi, niêm mạc má. Những người hút thuốc ngược (hút từ phía đầu đốt như hút thuốc thụ động) thường ở khẩu cái cứng.
1.4.6 Melanoacanthoma ờ miệng
Là tổn thương lành tính hiếm gặp của hỗn hợp tế bào sừng và tế bào hắc tố. Giả thuyết đặt ra là do những sang chấn nhỏ và kích thích mạn tính. Thường gặp ở những người có type da tối màu. Biểu hiện dát tăng sắc tố tiển tiển nhanh không triệu chứng. Sinh thiết để loại trừ ung thư tế bào hắc tố.
1.4.7 Bớt tề bào hắc tố ở miệng
Không phổ biến. Biểu hiện là mảng, u đơn độc giới hạn rõ, màu nâu hay xanh. Sinh thiết loại trừ ung thư tế bào hắc tố.
1.4.8 Ung thư tể bào hắc tố miệng
Là khối u hiếm gặp, tiến triển nhanh. Thường gặp ở khẩu cái cứng. Biểu hiện lâm sàng là mảng, dát sắc tố không đối xứng, bờ viền không đều, màu sắc thay đổi, tiến triển nhanh, tổn thương có thể tiến triển thành u, cục có loét và chảy máu.
1.4.9 Tổn thương sắc tố không mel-anin
Tổn thương sắc tố do vật liệu hỗn hợp như vật liệu trong nha khoa... Vị trí thường gặp là niêm mạc miệng ở góc hàm.
.jpg)
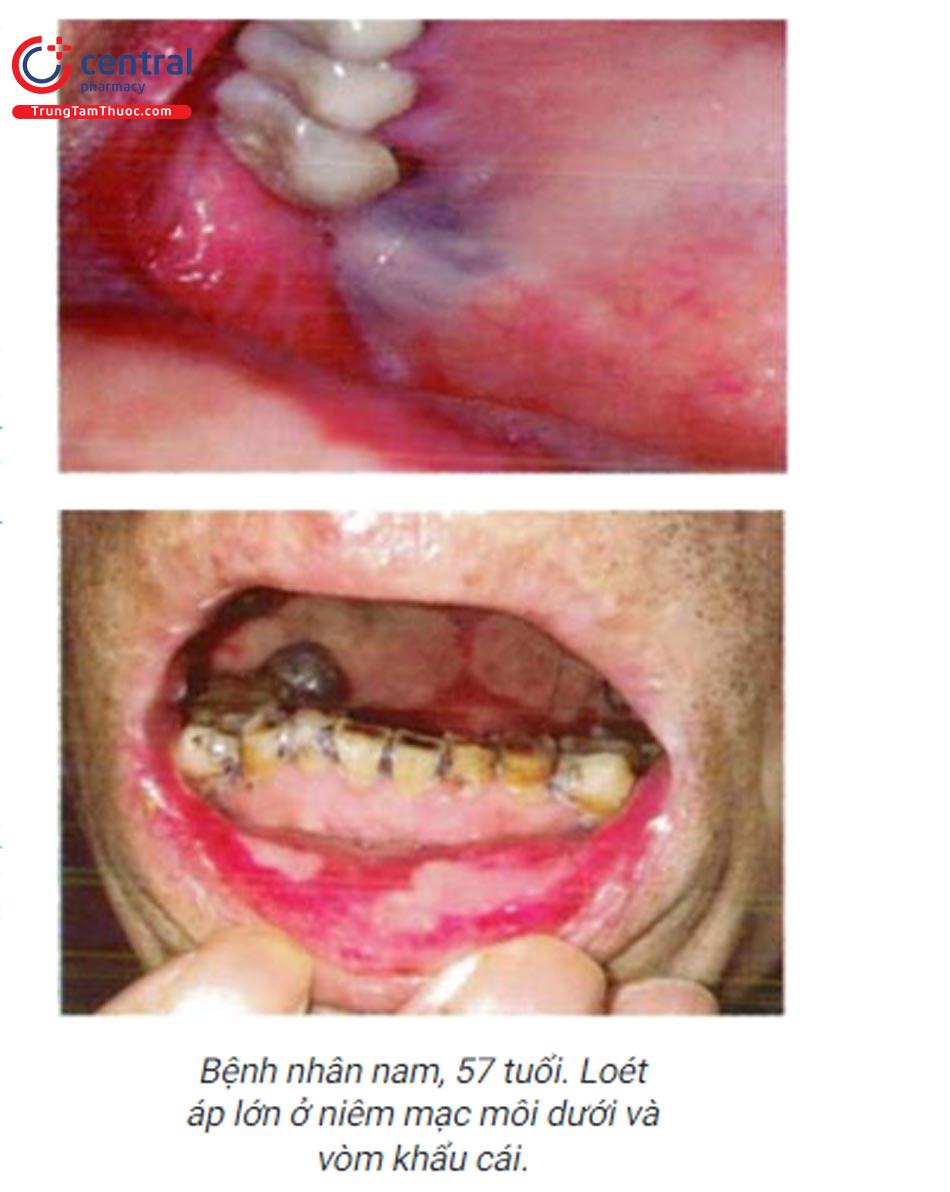
1.5 Các tổn thương trợt, loét niêm mạc
1.5.1 Loét áp (Aphthous ulcerations)
Bệnh thường gặp ở niêm mạc miệng. Tổn thương đặc trưng là những vết loét riêng rẽ, hình tròn hoặc hình oval, xung quanh có quầng đỏ, đáy vết loét có giả mạc màu vàng hoặc xám trắng. Thường gặp ở những vị trí bị sang chấn lặp đi lặp lại. số lượng, kích thước khác nhau, có thể 1 hoặc nhiều tổn thương, (xem chi tiết tại bài: loét áp).
1.5.2 Bệnh Behcet
Rối loạn viêm đa cơ quan: viêm mạch, khớp, đường tiêu hóa, thần kinh, phổi, tim. Loét miệng là biểu hiện phổ biến nhất của bệnh Behcet. Tổn thương giống loét áp, tuy nhiên tổn thương lan rộng và nhiều hơn. Có thể tự thoái lui sau 3 tuần sau đó có thể tái phát. Tổn thương miệng tái phát trên 3 lần/năm là một gợi ý hướng đến chẩn đoán bệnh Behcet.
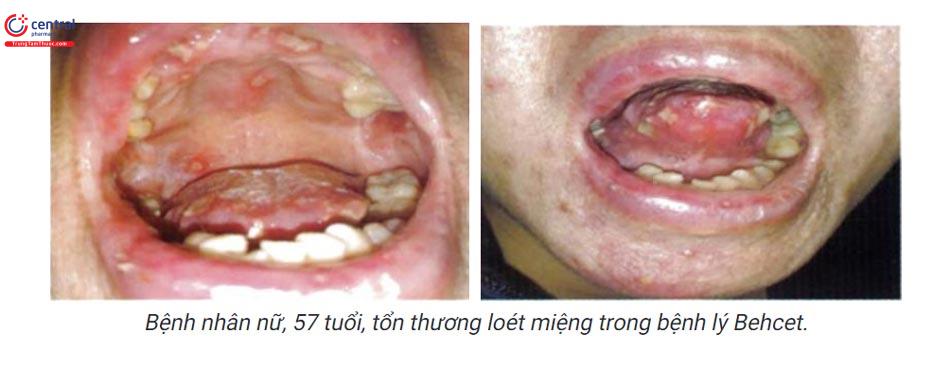
1.6 Các tổn thương nhiễm trùng
1.6.1 Herpes miệng
Do hepes simplex type 1 hoặc 2. Thường gặp type 1 hơn. Biểu hiện mụn nước mọc thành chùm, đám hơi lõm giữa chứa dịch trong ở vùng bán niêm mạc như viền môi hoặc vết trợt loét nhỏ, tập trung lại thành tổn thương lớn hơn ở niêm mạc lợi, khẩu cái, lưỡi,...
1.6.2 Nhiễm Varicella-zoster virus
Ở bệnh nhân thủy đậu: các mụn nước, vết trợt thường gặp ở khẩu cái cứng, ngoài ra còn ở niêm mạc má, lưỡi, lợi. Ở bệnh nhân zona, mụn nước mọc thành chùm sắp xếp một nửa bên miệng.
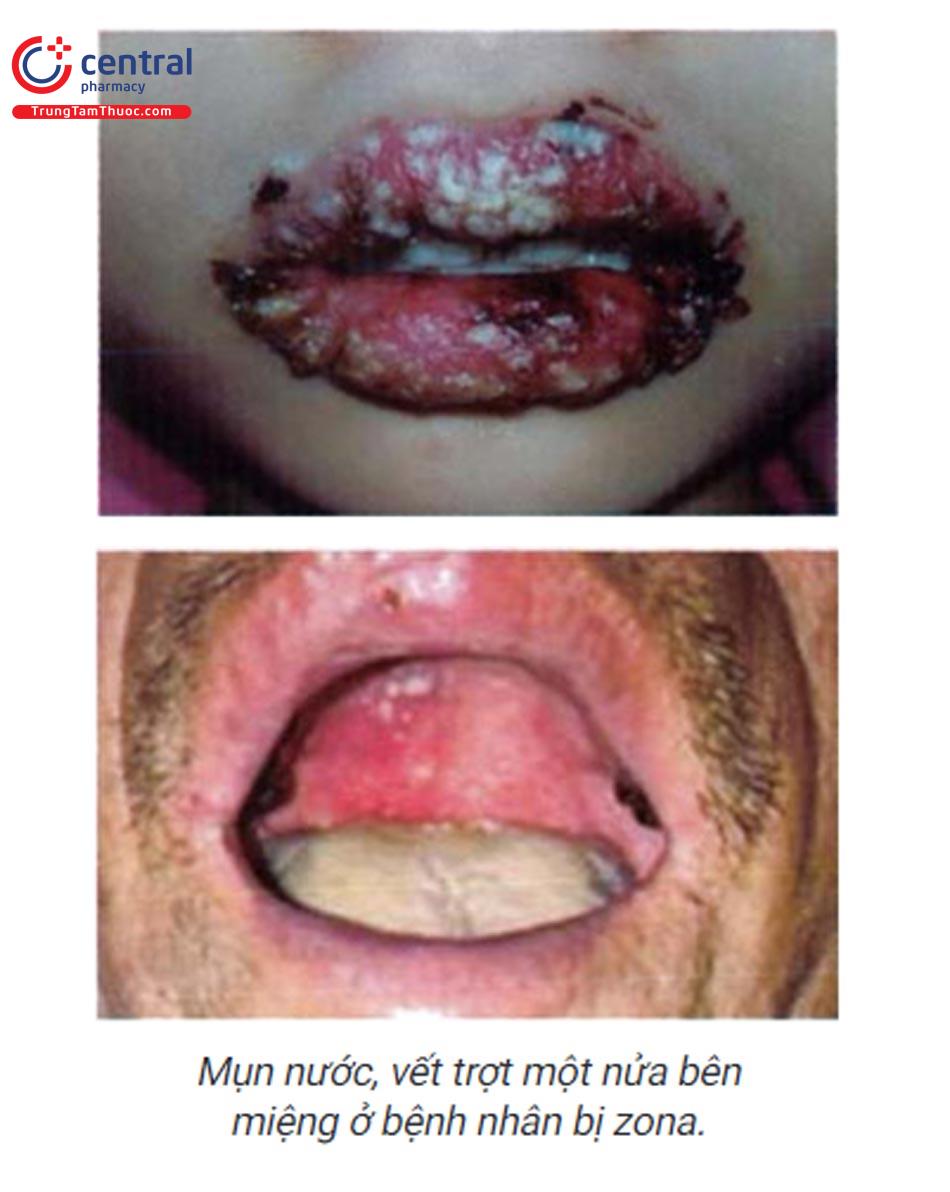
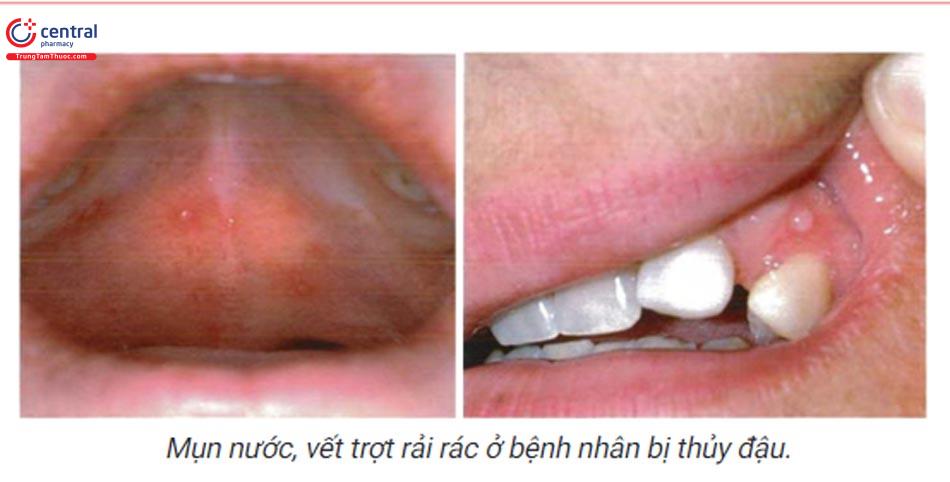
1.6.3 Bệnh tay chân miệng
Bệnh do virus gây ra. Biểu hiện mụn nước, vết trợt ở miệng lòng bàn tay và bàn chân biểu hiện là sẩn, mụn nước hình oval có quầng đỏ xung quanh tổn thương, tổn thương miệng thường là vết trợt nhỏ 1 - 2 mm có hình tròn hay oval quầng đỏ xung quanh
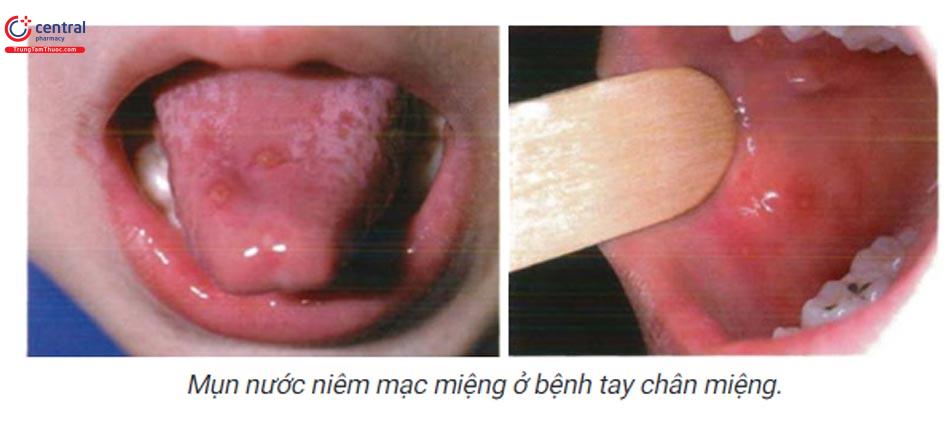
1.6.4 Virus HPV miệng (sùi mào gà miệng)
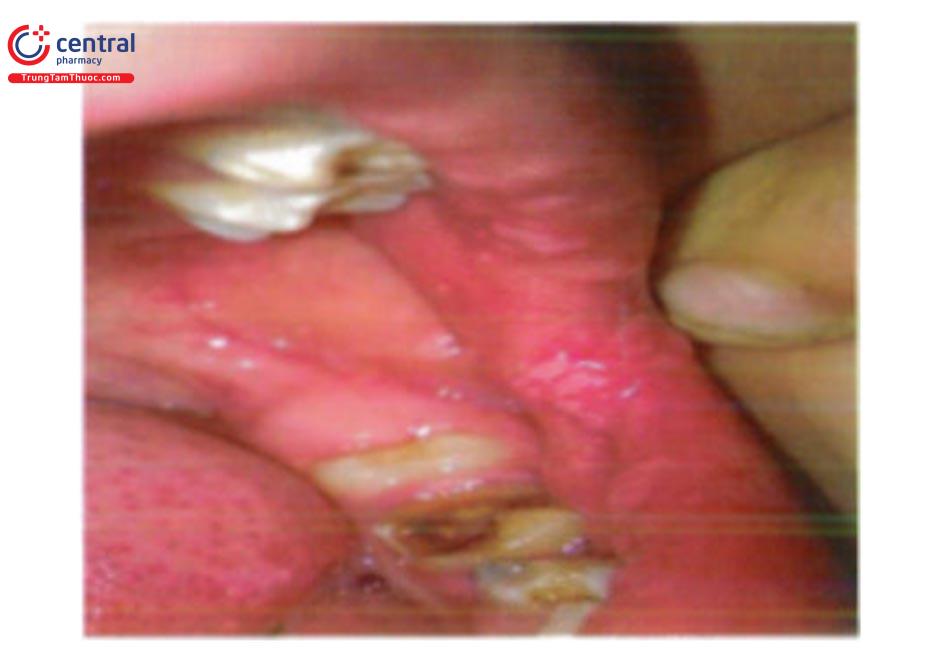
1.6.5 Giang mai
Có thể biểu hiện dạng săng giang mai: vết trợt không đau, nền cứng hoặc dạng mảng niêm mạc trong giang mai 2.
1.6.6 Nấm Candida miệng (Oral can-didiasis)
Là tình trạng nhiễm trùng niêm mạc miệng do nấm Candida gây ra. Bệnh phổ biến nhất là do C. albican gây ra. Tổn thương có hai dạng chính: tổn thương giả mạc màu trắng, tạo thành màng giả như cặn sữa, hoặc tổn thương dạng ban đỏ, viêm môi góc miệng, viêm lưỡi giữa hình trám (xem chi tiết bài: nấm Candida miệng).
1.6.7 Ngoài ra còn các nhiễm trùng khác như: Cryptococcosis, Histoplas-mosis, Mucormycosis hoặc loét miệng thứ phát sau nhiễm trùng
1.6.8 Hồng ban đa dạng do virus: (xem chi tiết tại bài: Hồng ban đa dạng).
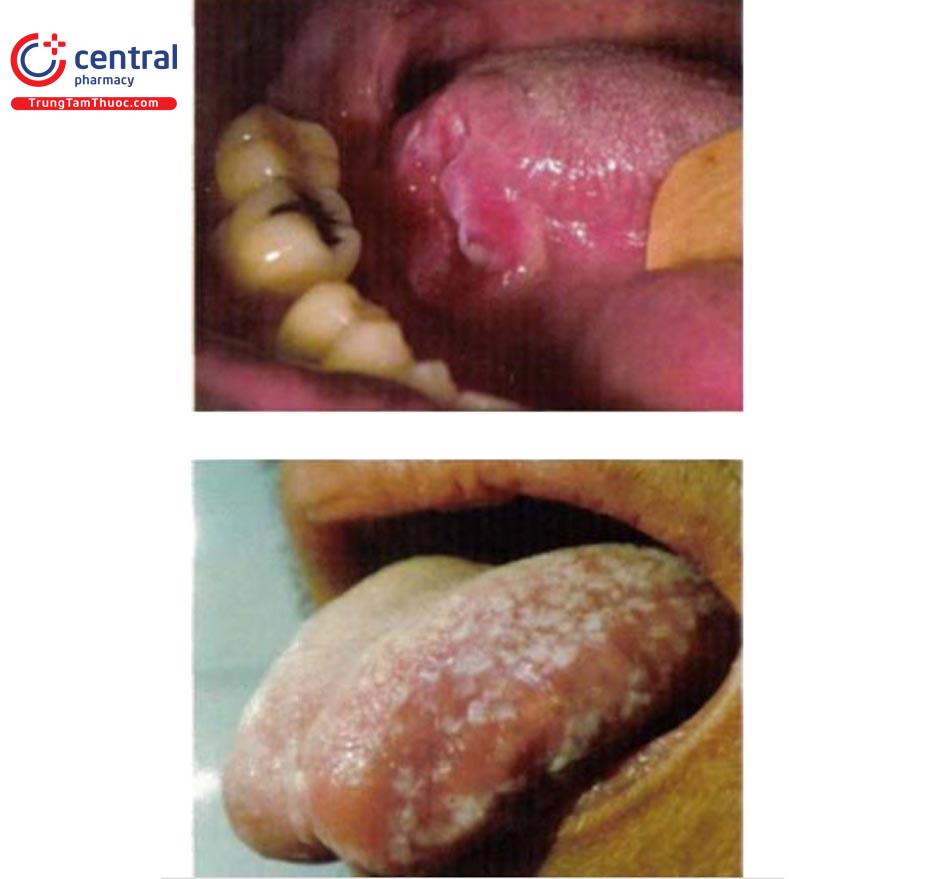
1.7 Tổn thương miệng trong các bệnh lý tự miễn
1.7.1 Bệnh lichen phẳng: (cũng được xếp vào nhóm này)
1.7.2 Lupus ban đỏ dạng đĩa
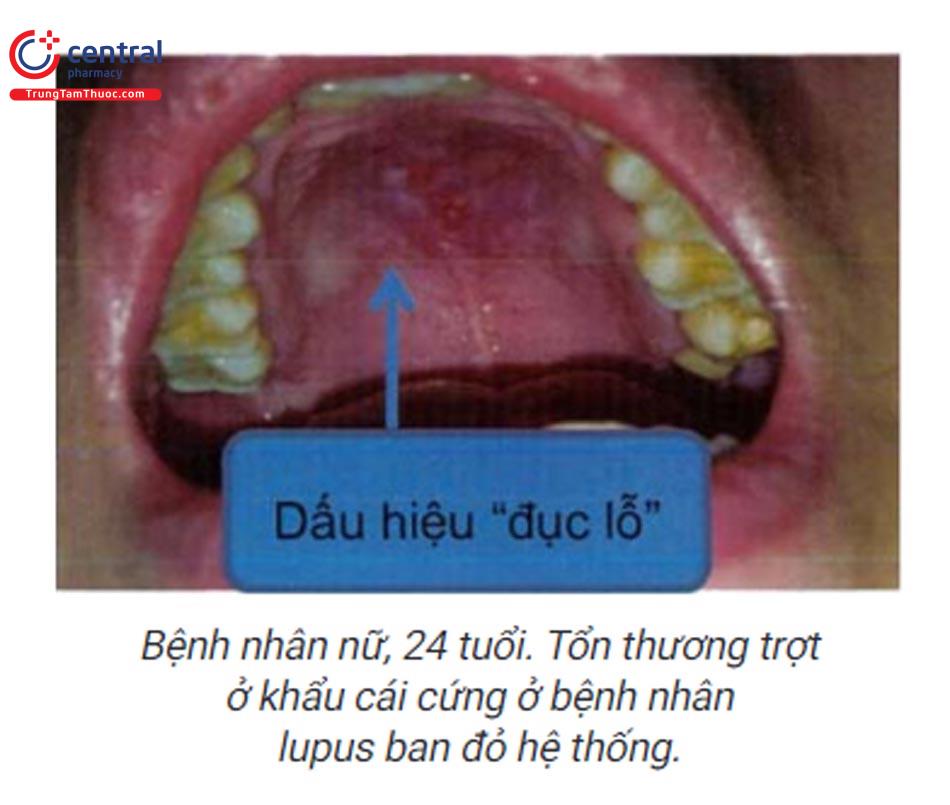
1.7.3 Lupus ban đỏ hệ thống
Gặp ở 50% số bệnh nhân bị lupus. Biểu hiện lâm sàng: mảng trắng, ban đỏ, vết loét trợt ở trung tâm, bao quanh bởi quầng đỏ (dấu hiệu đục lỗ) vị trí khẩu cái hoặc niêm mạc má. vết loét thường không đau.
1.7.4 Pemphigoid niêm mạc (Mu-cous membrane pemphigoid)
Bệnh bọng nước tự miễn, đặc trưng bởi bọng nước dưới thượng bì. Thường gặp ở nữ giới trên 60 tuổi. Biểu hiện viêm lợi bong (ban đỏ, trợt, bong niêm mạc lợi) ngoài ra có thể gặp ở khẩu cái.
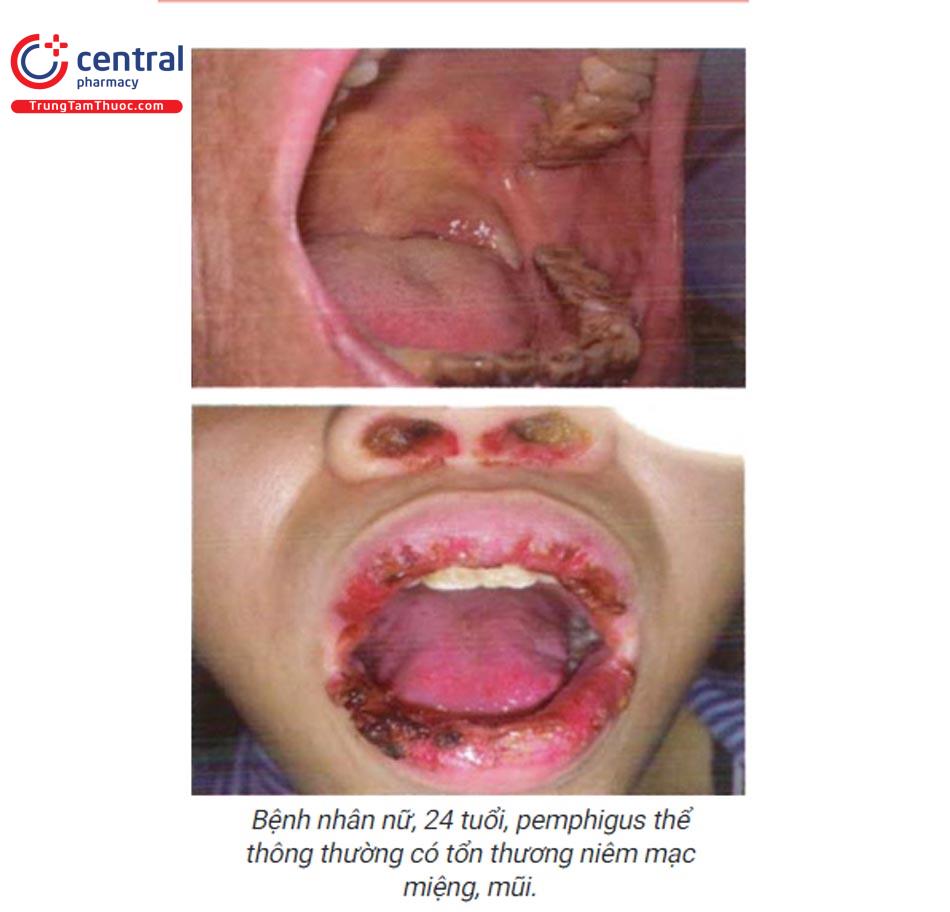
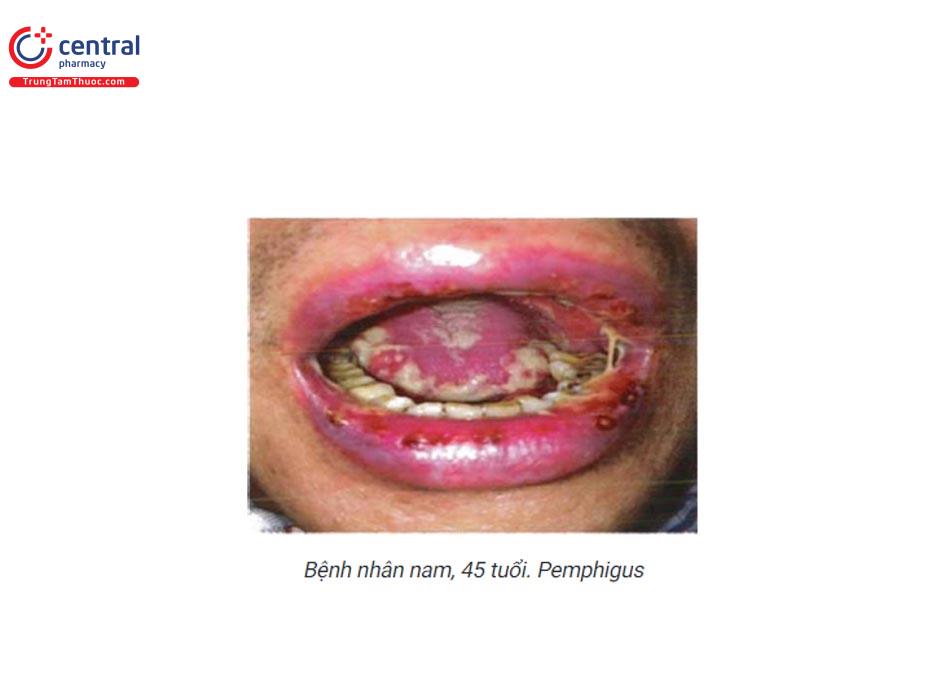
1.7.5 Pemphigus (xem chi tiết bài: pemphigus ở miệng)
Thể thông thường: vết trợt giới hạn rõ, hình tròn hay đa cung. Vị trí: lợi, môi, vòm khấu cái, vòm hầu, rất đau và lâu lành. Ngoài ra có thể bị ở các vùng niêm mạc khác. Kèm theo các tổn thương bọng nước nông, vết trợt ở da. Đôi khi niêm mạc miệng là biểu hiện duy nhất của bệnh.
Thể á u: tổn thương bọng nước, trợt loét niêm mạc liên quan đến khối u. Tổn thương sớm nhất và thường gặp nhất: vết loét miệng đau, lâu lành. Vị trí: bất kể vị trí nào trong khoang miệng: miệng, môi, lợi, lưỡi, thực quản, họng, khí quản, mũi hầu. Ngoài ra có thể gặp ở kết mạc, sinh dục. Mức độ: tổn thương lan tỏa hơn
1.7.6 Ly thượng bì bọng nước mắc phải
Bệnh da bọng nước tự miễn hiếm gặp. Có thể có bọng nước ở miệng, thanh quản, thực quản.
1.8 Các tổn thương miệng do thuốc
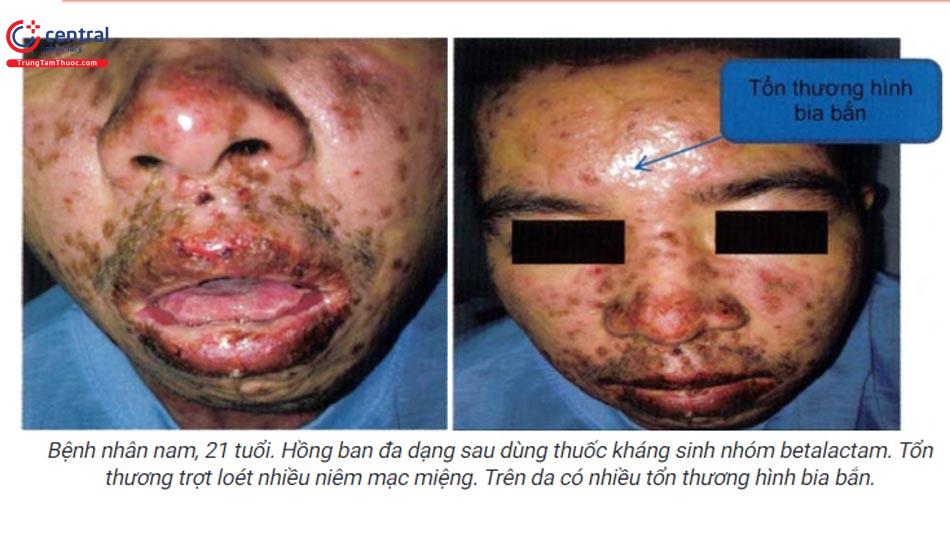
1.8.1 Hồng ban đa dạng
Bệnh lý cấp tính, nguyên nhân có thể do thuốc hay nhiễm trùng (virus, vi khuẩn) hoặc vô căn.
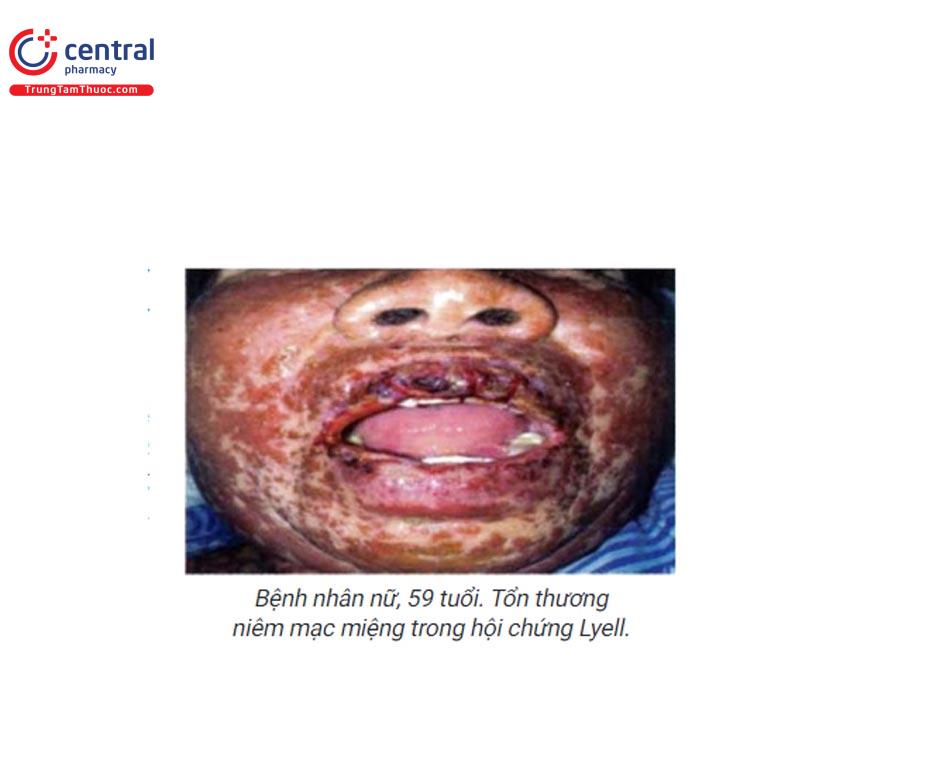
1.8.2 Hội chứng Stevens-Johnson/TEN (Stevens-Johnson syndrome/toxic epidermal necrolysis)
Tình trạng dị ứng thuốc chậm (type IV) đặc trưng bởi tổn thương niêm mạc miệng: vết trợt loét đau có giả mạc trắng xám trên bề mặt, kèm theo các biểu hiện ở da bọng nước, hoại tử thượng bì.
1.8.3 Loét miệng do Nicorandil
Loại thuốc dùng để điều trị đau thắt ngực: vết loét đau niêm mạc miệng được báo 0,4 - 5% ở bệnh nhân sau dùng thuốc vài tuần đến vài tháng. Tự hết sau khi dừng thuốc.
1.9 Hội chứng bỏng rát miệng
Thường gặp ở phụ nữ sau mãn kinh. Khám không thấy dấu hiệu lâm sàng và yếu tố nguy cơ nào về nha khoa, y khoa.
1.10 Viêm miệng tiếp xúc
Do nhiều nguyên nhân khác nhau
1.10.1 Viêm môi (Xem chi tiết bài: viêm môi) là tình trạng viêm cấp tính hoặc mạn tính ở môi. Đặc trưng bởi môi khô, đỏ, nứt, bong vảy ở môi.
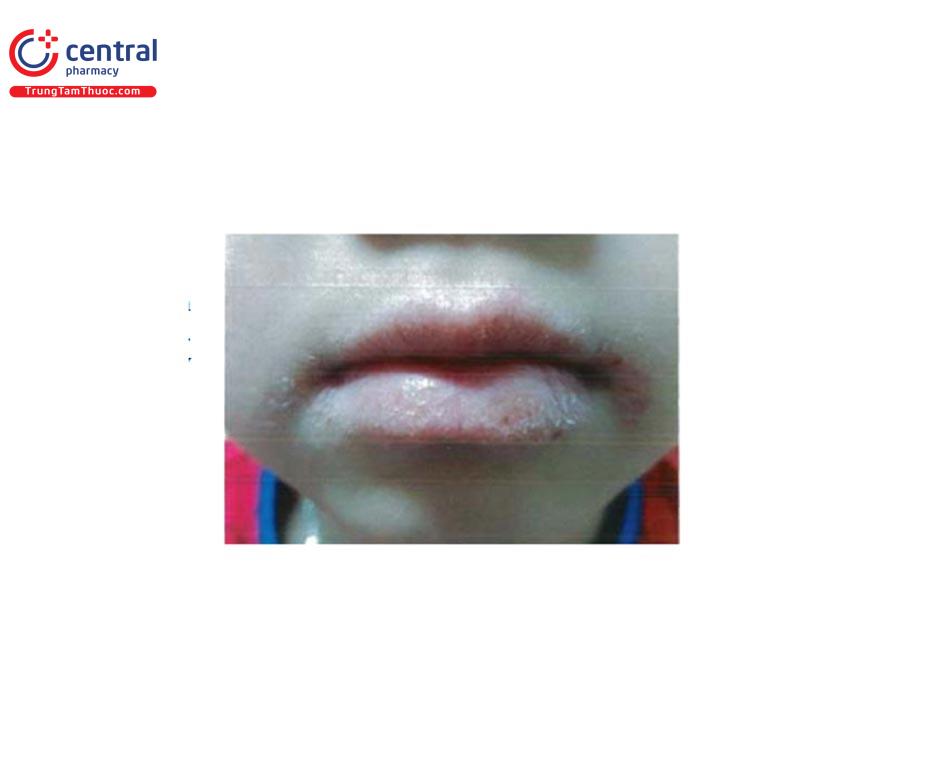
1.11 Nang nhềy (MUCOCELES)
Là những khối lành tính phố biến ở khoang miệng do tổn thương ống dẫn nước bọt và thoát dịch nhày vào mô xung quanh. Đặc trưng bởi hốc chứa đầy chất nhầy được phủ biểu mô hoặc mô hạt. Biểu hiện lâm sàng: u, cục mềm màu hồng hơi xanh thường gặp ở môi dưới do sang chấn. Điều trị: cắt bỏ, đốt bằng laser CO2.
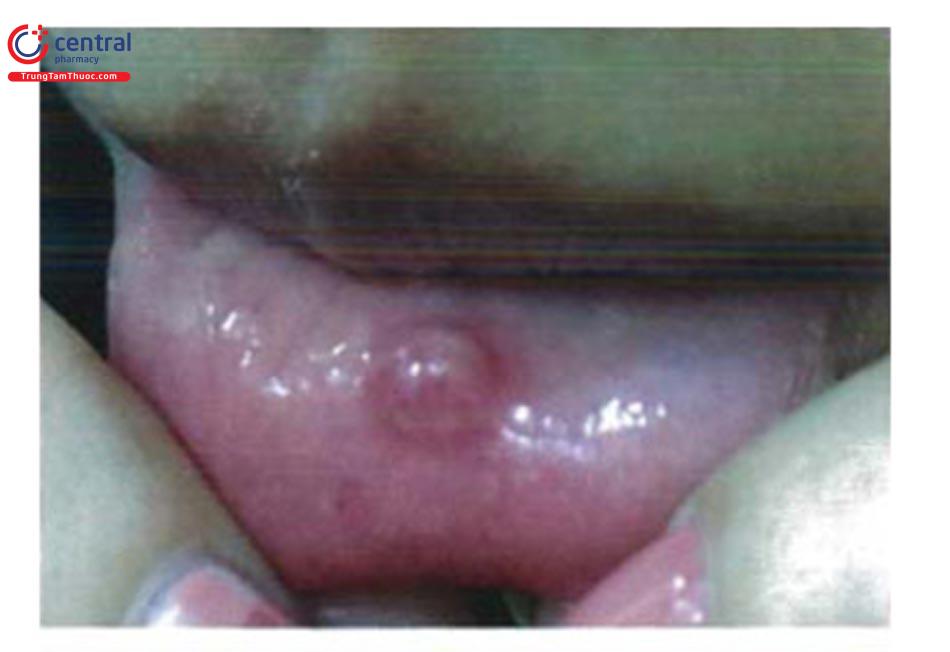
1.12 Lồi khẩu cái (TORUS)
Là một chồi xương nằm giữa khẩu cái cứng được bao phủ bởi niêm mạc bình thường. Bệnh phổ biến chiếm 20 - 30% dân số nói chung. Xuất hiện từ nhỏ, tiến triển chậm trong nhiều năm, không có triệu chứng.
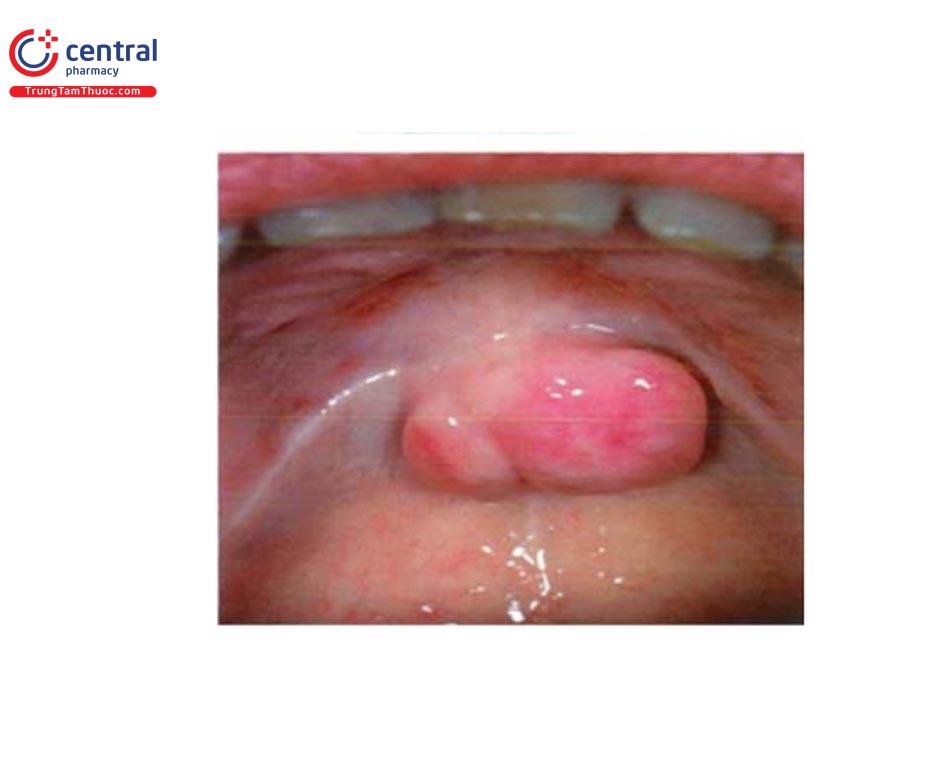
1.13 Quá sán lợn
Có thể gặp ở những bệnh nhân sử dụng thuốc chống động kinh (như phe-nytonin), cyclosporin, chẹn kênh calci (nifedipin).
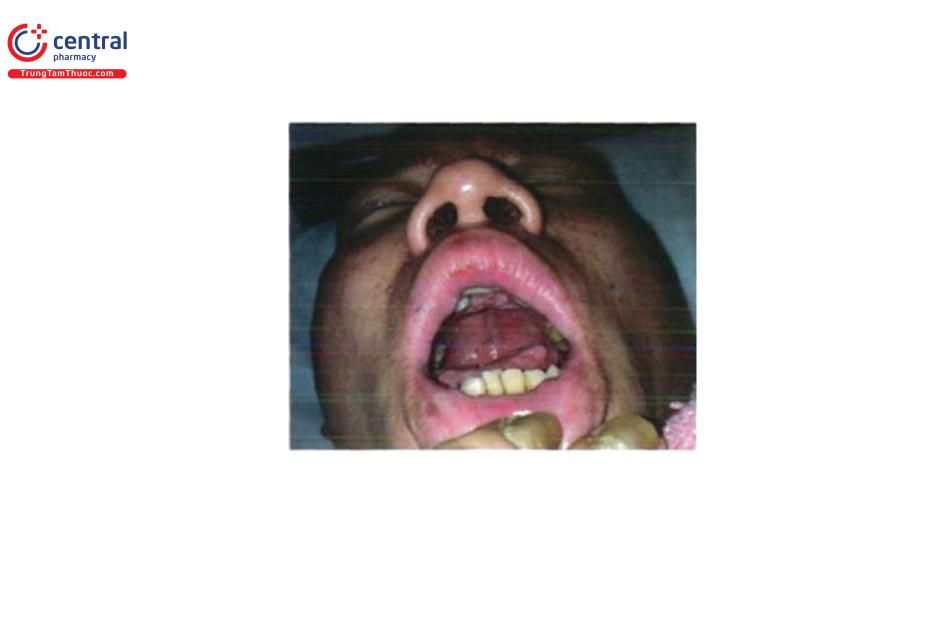
1.14 Giãn mạch thứ phát trong bệnh lý giãn mạch xuất huyết di truyền
Có thể gặp ở bất kỳ nơi nào dọc đường tiêu hóa, thường gặp ở môi, lưỡi, niêm mạc miệng.
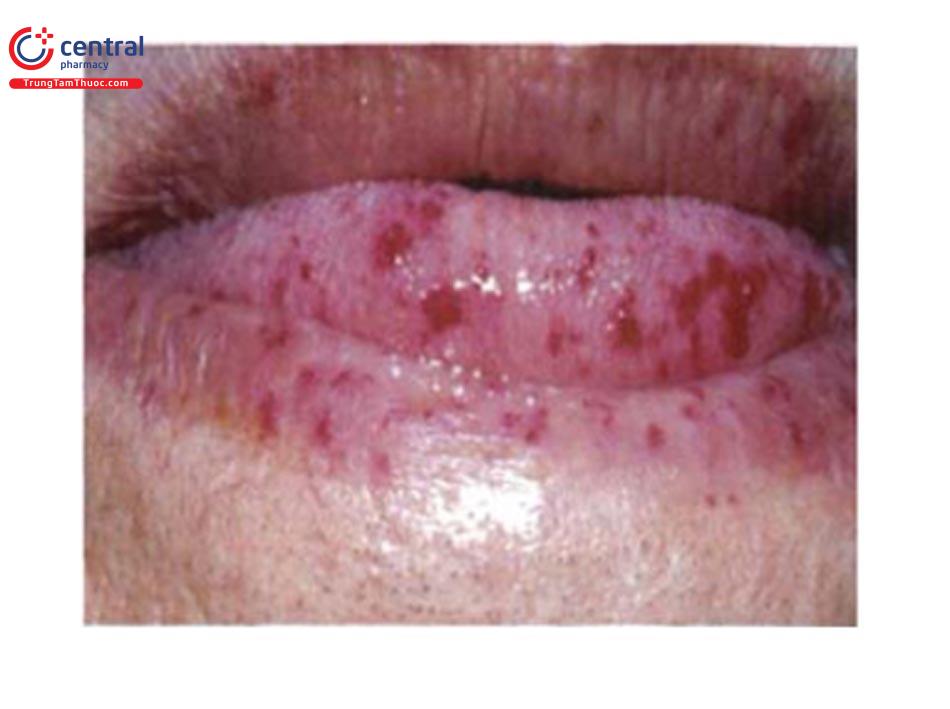
1.15 U hạt nhiễm khuẩn (Pyogenic granuloma)
Khối u ở da, niêm mạc màu đỏ, bóng, hình tròn hoặc hình bầu dục. Bề mặt thương tổn giống quả dâu hoặc miếng thịt sống được cắt nhỏ, tổn thương lớn lên nhanh trong vài ngày tới vài tuần, đạt kích thước 2mm - 2cm, thậm chí lớn hơn, dễ chảy máu, có thể loét, hình thành vảy tiết, đau. Yếu tố thuận lợi như sang chấn, nhiễm khuẩn, hoormon, dị dạng mạch máu, do thuốc (retinoid uống). Điều trị bằng cách loại bỏ thương tổn bằng cur-ret, laser CO2, nitơ lạnh, Imiquimod.
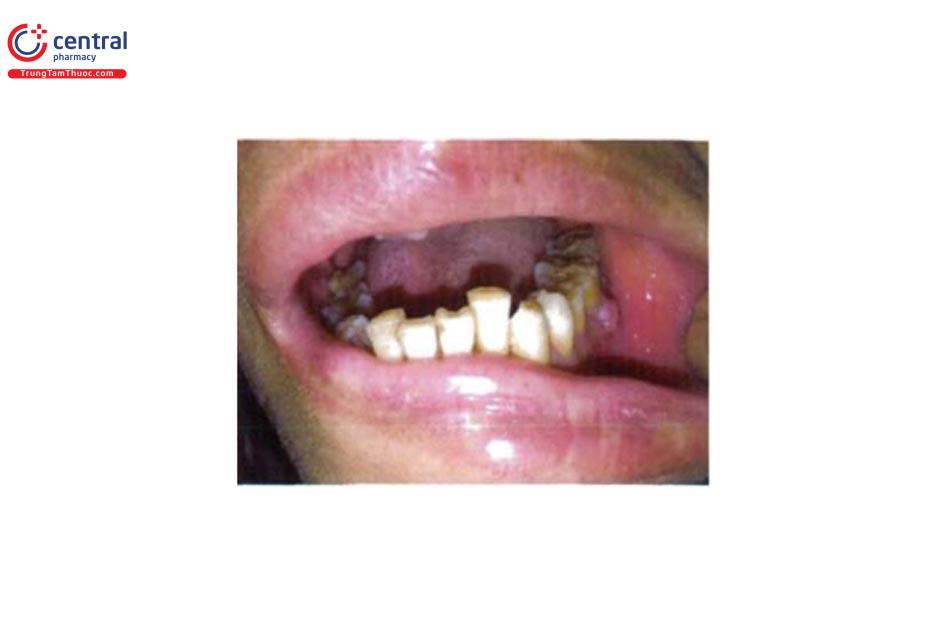
1.16 Các dạng tổn thương lưỡi
1.16.1 Viêm lưỡi teo (Atrophic glos-sitis)
Teo các nhú dạng fill dẫn đến lưỡi đỏ, mịn, bóng. Cảm giác bỏng rát, tăng nhạy cảm khi ăn. Nhiều nguyên nhân khác nhau: thiếu dinh dưỡng, khô miệng, hội chứng Sjogren, nhiễm nấm miệng, bệnh Celiac, lichen phẳng.
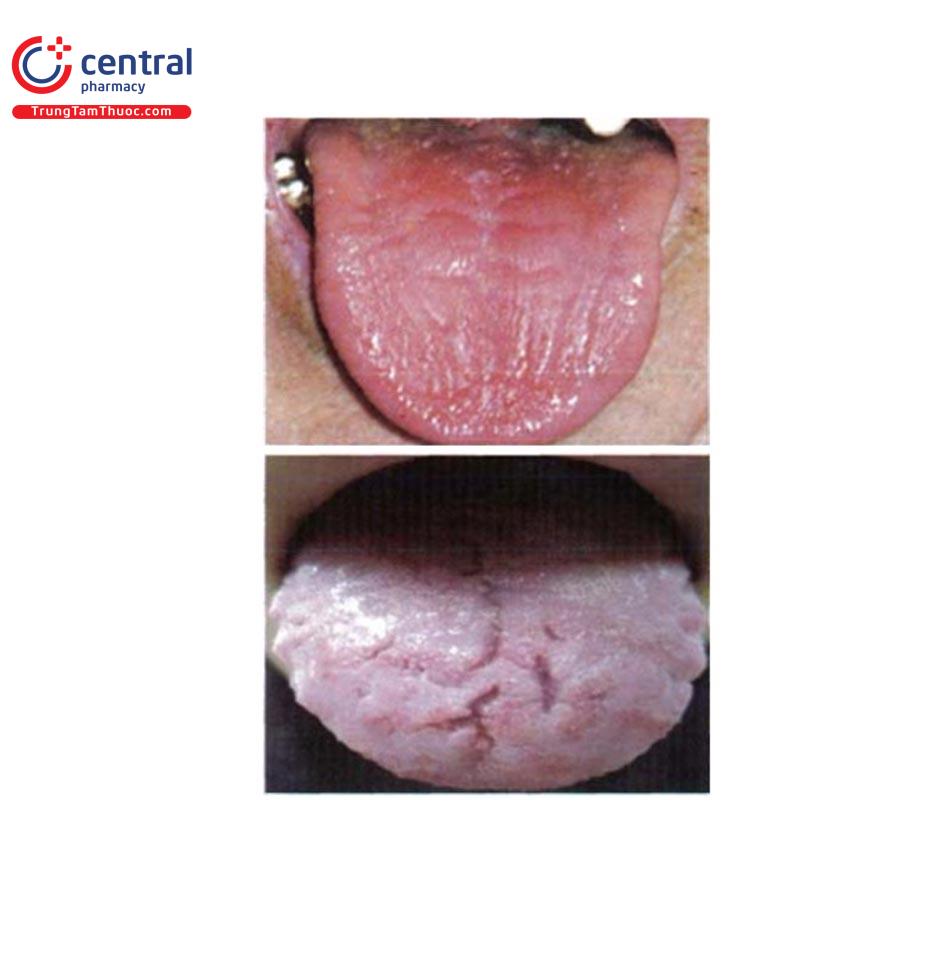
1.16.2 Nứt lưỡi (Fissured tongue)
Hay còn gọi là lưỡi bìu: là một dạng bình thường, thường gặp ở người lớn. Biểu hiện lâm sàng: các rãnh sâu trên bề mặt lưỡi. Có thể nằm trong bệnh cảnh của hội chứng Down hoặc Melkersson- Rosenthal.
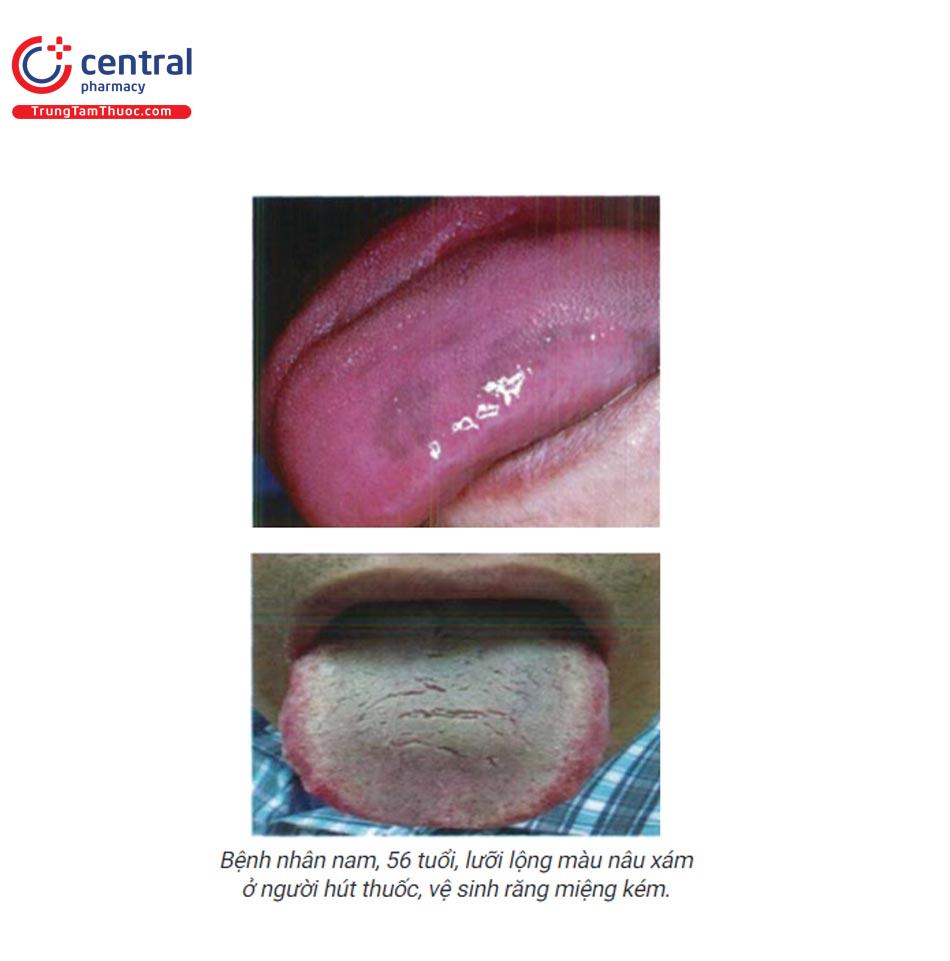
1.16.3 Lưỡi đen
Tăng sắc tố lưỡi, niêm mạc miệng thường gặp người da tối màu. Một số nguyên nhân khác: do thuốc (tetracyclin, linezoli, thuốc chống trầm cảm, thuốc ức chế bơm proton, Interferon), bệnh (Ad-dison, Laugier - Hunziker, hoặc Pellagra). Bệnh nhân nam, 56 tuổi, lưỡi lộng màu nâu xám ở người hút thuốc, vệ sinh răng miệng kém.
1.16.4 Lưỡi lông đen
Nhú dạng lông dài, màu nâu đen, liên quan đến hút thuốc, sử dụng kháng sinh, nhiễm trùng c. albicans, hoặc vệ sinh răng miệng kém.
1.16.5 Nhú hình nấm tăng sắc tố ờ lưỡi
Những chấm sắc tố nằm rải rác trên bề mặt lưỡi ưu thế ở mặt trước bên lưỡi, thường gặp ở người có type da tối màu.
1.16.6 Viêm lưỡi bản đồ
Rối loạn viêm tái phát không rõ nguyên nhân ảnh hưởng mặt lưng lưỡi. Mất các nhú lưỡi khu trú tạo thành mảng đỏ bao quanh bởi các bờ viền đa cung màu trắng. Tổn thương có thể thay đổi vị trí, kiểu hình, kích thước nhanh. Nhiều đợt cấp xen kẽ đợt thuyên giảm.
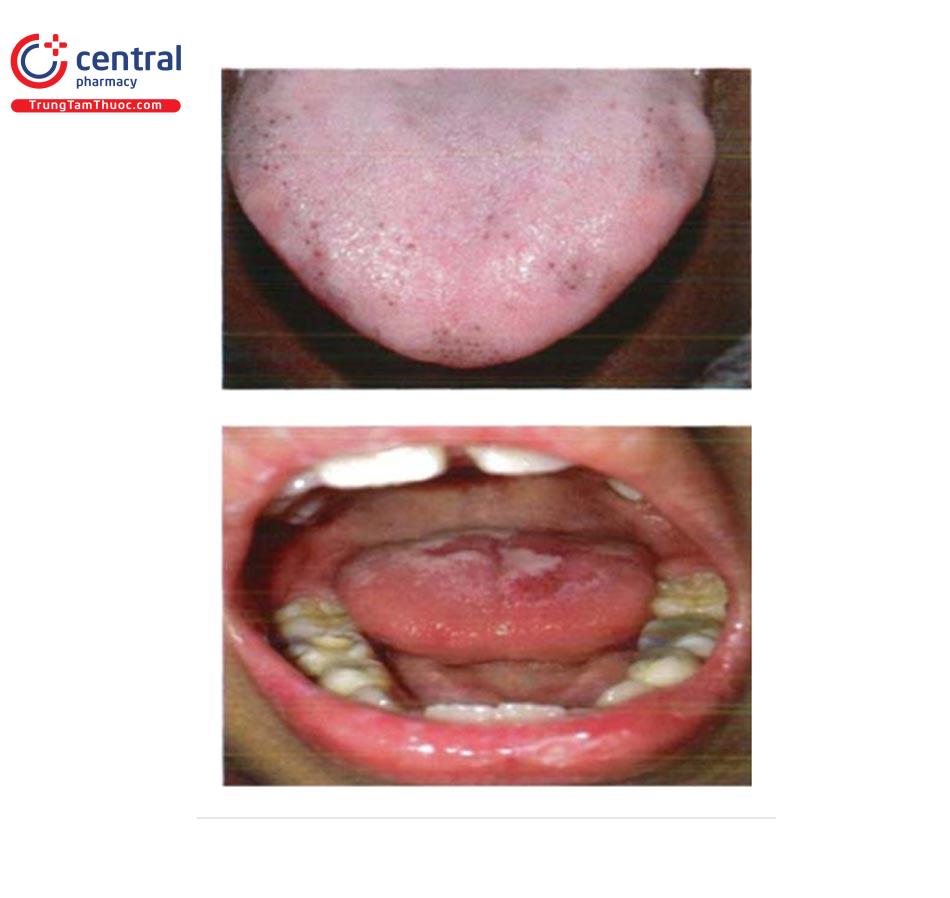
1.16.7 Viêm lưỡi giữa hình trám (Me-dian rhomboid glossitis)
Biểu hiện đặc trưng là mảng đỏ hình trám ở trung tâm mặt lưng lưỡi, có teo nhú trung tâm lưỡi. Một vài bệnh nhân có dấu hiệu “kissing” ở khẩu cái cứng. Có thế gặp ở những người lớn tuổi, đa số là do nấm Candida miệng, tuy nhiên có một số trường hợp vô căn (Xem chi tiết tại bài: Nhiễm nấm Candida miệng). ảnh
1.16.8 U hạt (Granular cell tumor)
Là khối u lành tính của tế bào có tế bào chất dạng hạt có nguồn gốc thần kinh. Biểu hiện là một khối u đơn độc trên mặt lưng lưỡi. Có thể xuất hiện ở da, vú, cơ quan nội tạng.
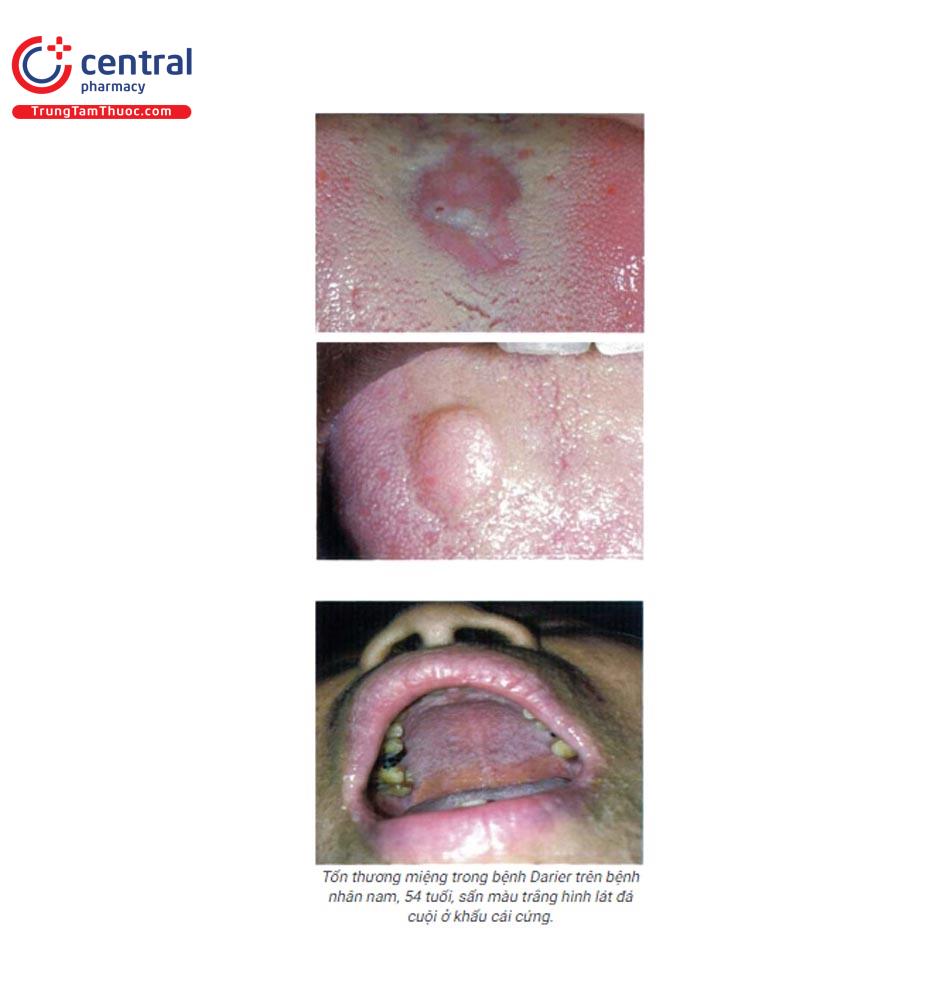
1.16.9 Bệnh DARIER
Darier hay còn gọi là dị sừng nang lông (dyskeratosis follicularis), là bệnh di truyền trội trên nhiễm sắc thể thường, hiếm gặp. Tổn thương miệng trong bệnh Darier được mô tả lần đầu tiên.
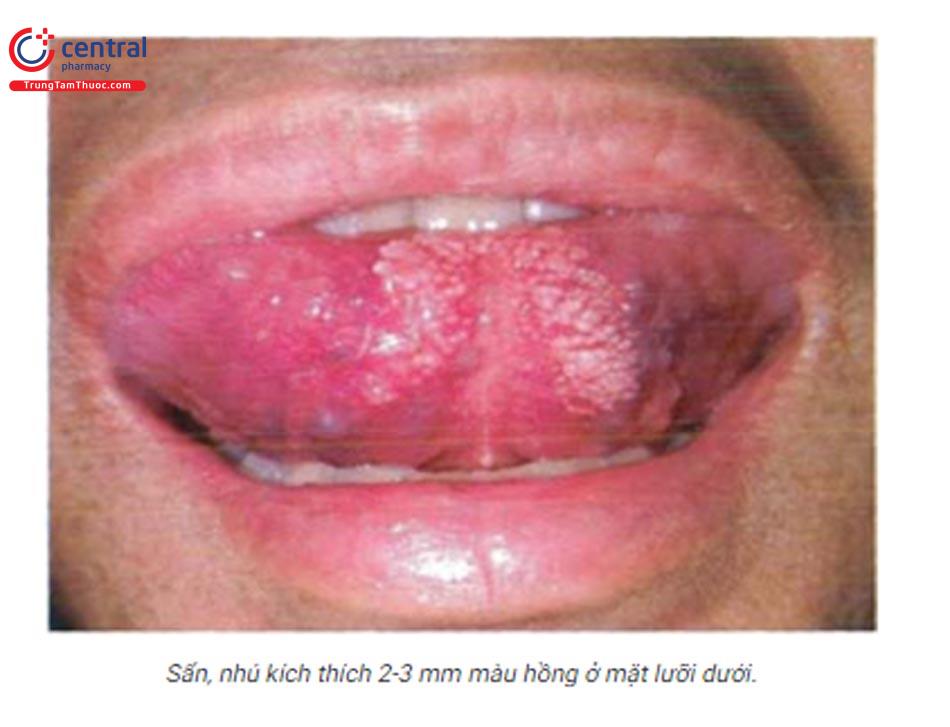
1.16.10 U vàng dạng cơm (ver-ruciform xanthomas)
Là bệnh hiếm gặp, không có tăng mờ máu như các thể u vàng khác, vị trí gặp phổ biến nhất là niêm mạc miệng, bệnh có thể gặp ở da, niêm mạc vùng hậu môn sinh dục (âm hộ, bìu, dương vật), tứ chi. Bệnh thường không có triệu chứng. Tổn thương có thể dạng hạt cơm, dạng nhú kích thước từ 0,2 - 2cm. Tùy vào mức độ sừng hóa, có màu từ xám đến hồng hơi đỏ, có thể gặp bất kỳ vị trí nào trong khoang miệng.
2 NỨT LƯỠI (Fissured Tongue)
2.1 Đại cương
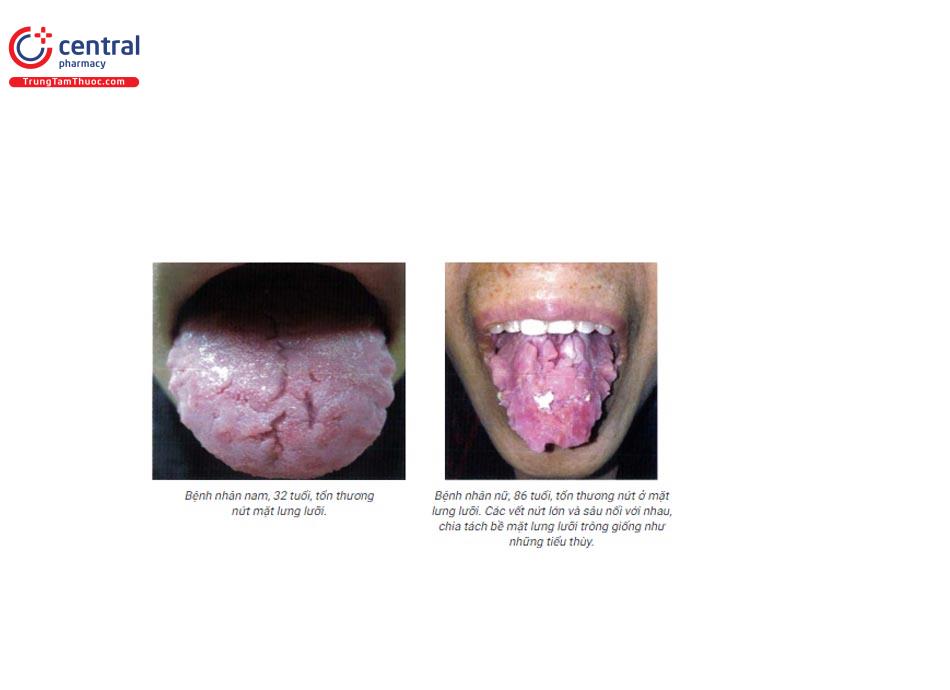
Nứt lưỡi (fissured tongue) hay lưỡi bìu là tình trạng lành tính thường gặp. Bệnh đặc trưng bởi vết nứt ở mặt lưng và mặt bên lưỡi. Nguyên nhân chưa rõ, có liên quan đến yếu tố gen. Có thể gặp trong hội chứng Melkersson-Rosenthal.
Tỷ lệ gặp khoảng 2 - 5% dân số, ưu thế ở nam, không có ưu thế về chủng tộc. Bệnh xuất hiện từ nhỏ, nhưng hầu hết được phát hiện ở tuổi trưởng thành do tổn thương tăng dần theo tuổi.
2.1.1 Lâm sàng
Những khe nứt lưỡi ở mặt lưng và hai bên lưỡi với kích thước và độ sâu khác nhau. Đặc biệt các vết nứt lớn và sâu, có thể nối với nhau, chia tách bề mặt lưng lưỡi trông giống như những tiểu thùy.
Nứt lưỡi thường liên quan đến lưỡi bản đồ và tăng trong bệnh vảy nến (đặc biệt vảy nến thể mủ toàn thân). Một số báo cáo cho thấy lưỡi bản đồ là biếu hiện miệng của bệnh vảy nến ở giai đoạn sớm còn nứt lưỡi là biểu hiện muộn và vĩnh viễn của tổn thương miệng trong bệnh vảy nến (gặp ở khoảng 10% bệnh vảy nến).
Thường không có triệu chửng, trừ khi có mảnh thức ăn kẹt bên trong hoặc kèm theo tổn thương lưỡi bản đồ.
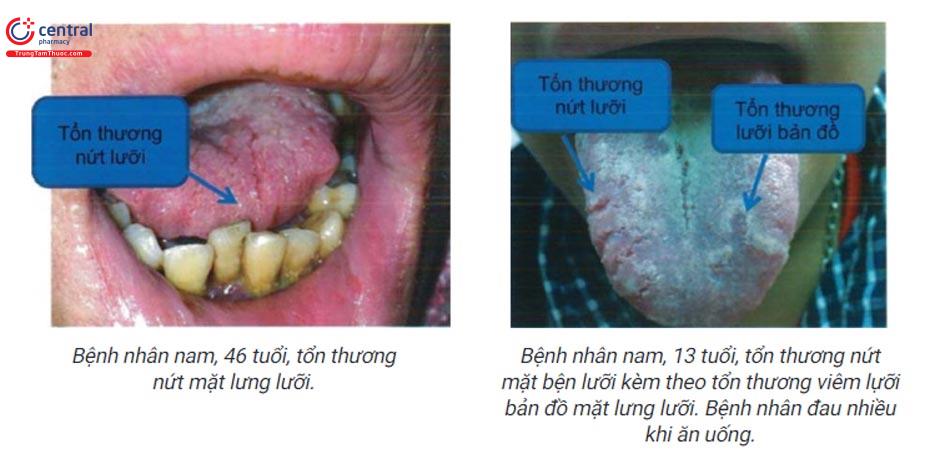
2.2 Điều trị
Không cần điều trị trừ khi có nhiễm khuẩn, nhiễm nấm hay đau khi ăn uống.
3 LƯỠI BẢN ĐỒ(Geographic tongue)
3.1 Đại cương
Lưỡi bản đồ hay viêm lưỡi di chuyển lành tính (benign migratory glossitis) là tổn thương viêm lười lành tính với tỷ lệ gặp tới 3% dân số nói chung. Bệnh thường không có triệu chứng, tuy nhiên một số báo cáo cho thấy có tăng nhạy cảm với thức ăn nóng và cay.
Bệnh có thể xảy ra ở bất kỳ chủng tộc, lứa tuổi và giới tính nào. Tuy nhiên một số báo cáo thấy tỷ lệ gặp ở nữ nhiều hơn nam và thường gặp ở người trưởng thành. - Bệnh có yếu tố gia đình, (tỷ lệ gặp cao ở người HLA (HLA-DR5, HLA-DRW6, HLA-Cw6). Thường gặp ở bệnh nhân vảy nến đặc biệt vảy nến thể mủ (do có tương đồng về sự xuất hiện của hệ kháng nguyên bạch cầu người HLA). Liên quan đến tình trạng nứt lưỡi, bệnh đái tháo đường, thiếu máu, bệnh da dị ứng (hen, chàm), yếu tố nội tiết (có sự thay đổi theo chu kỳ kinh nguyệt), nhiễm nấm Candida mạn tính.
3.2 Lâm sàng
Mảng đỏ bóng ranh giới rõ, mất cấu trúc bình thường của lưỡi, mất các nhú lưỡi và teo niêm mạc lưỡi, xung quanh bao bởi đường viền dày sừng màu trắng vàng vằn vèo không đồng đều gợi ý hình ảnh bản đồ. Vị trí: thường gặp ở hai bên mặt lưng lưỡi. Ngoài ra, có thể gặp ở các vị trí khác của lưỡi hoặc vị trí khác của khoang miệng như sàn miệng, niêm mạc má.
Nứt lưỡi thường liên quan đến lưỡi bản đồ và tăng trong bệnh vảy nến (đặc biệt vảy nến thể mủ toàn thân). Một số báo cáo cho thấy lưỡi bản đồ là biểu hiện miệng của bệnh vảy nến ở giai đoạn sớm còn nứt lưỡi là biểu hiện muộn và vĩnh viễn của tổn thương miệng trong bệnh vảy nến (gặp khoảng 10% bệnh vảy nến).
Thường không có triệu chứng, có biểu hiện bỏng rát, kích ứng liên quan đến thức ăn cay nóng.
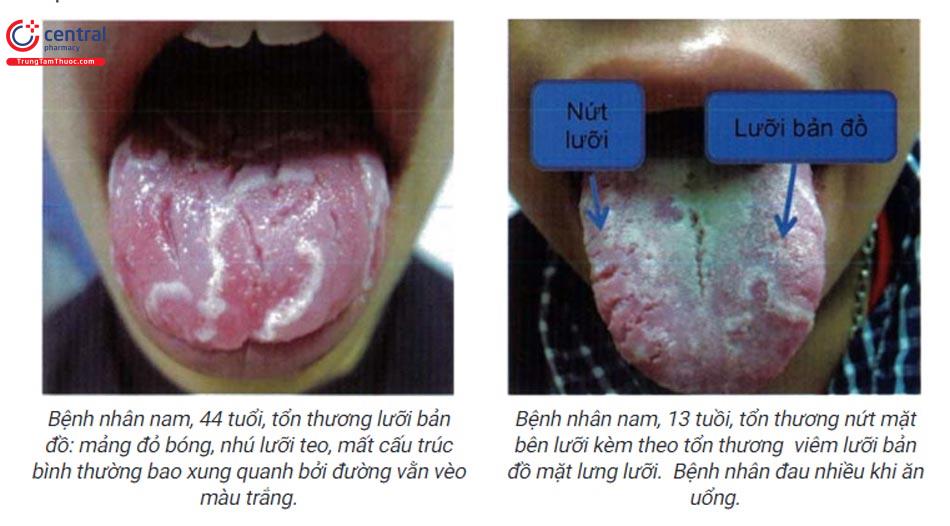
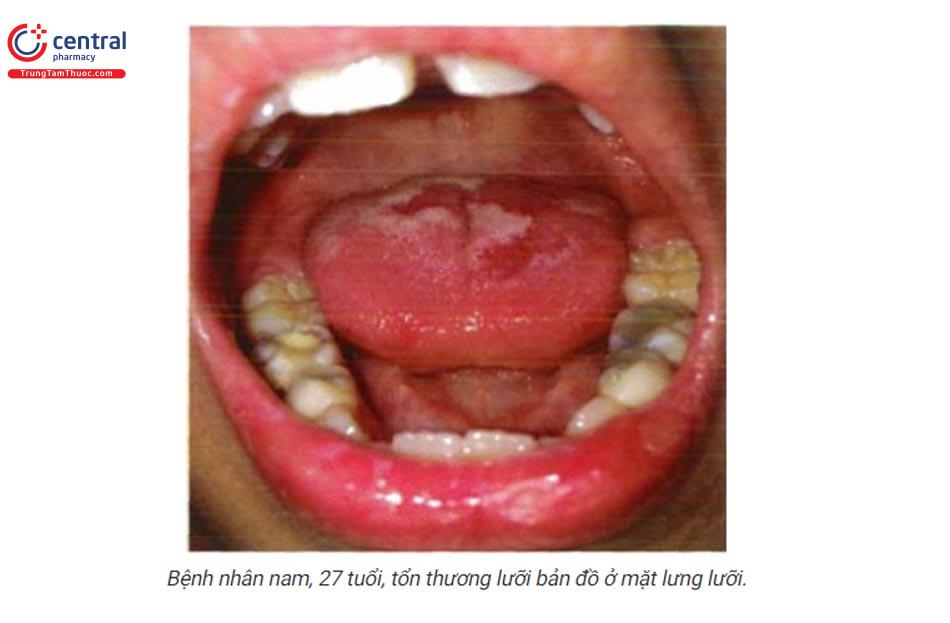
3.3 Cận lâm sàng
Không cần thiết do triệu chứng lâm sàng đặc trưng.
Tìm bằng chứng nhiễm nấm: soi tươi, nuôi cấy.
Nếu có triệu chứng cơ năng: sàng lọc các bệnh lý hệ thống kèm theo như đái tháo đường (glucose, HbAlc), thiếu dinh dưỡng (định lượng Sắt, Kẽm, vitamin B, folat), công thức máu. Không cần làm xét nghiệm nếu không có triệu chứng.
Mô bệnh học: giống với mô bệnh học bệnh vảy nến. Quá sản lớp gai, giảm lớp hạt, có vi áp xe munro. Ngoại vi tổn thương: dày sừng, á sừng, thâm nhập viêm chủ yếu bạch cầu đa nhân trung tính ở trung bì. Trung tâm (tương ứng với mảng teo đỏ): mất các nhú lưỡi.
3.4 Chẩn đoán phân biệt
Nứt lưỡi
Lichen phẳng
Bạch sản
Nấm Candida miệng
Ung thư niêm mạc khoang miệng
Hội chứng bỏng rát miệng
3.5 Điều trị
Không cần điều trị vì đây là bệnh lành tính.
Tránh các kích thích cho lưỡi: thức ăn cay nóng, có tính acid, nước súc miệng mạnh, kẹo Cao Su, Bạc Hà,...
Nếu có triệu chứng:
- Lựa chọn đầu tiên:
• Corticoid tại chỗ (fluocinonid 0,05% gel).
• Kháng histamin tại chỗ (ví dụ: di-phenhydramin 12,5 mg/5 ml hòa loãng với nước tỷ lệ 1/4).
• Liệu pháp chống nấm.
- Lựa chọn thứ 2:
• Thuốc tê tại chỗ
• Tretinoin tại chỗ
• Tacrolimus tại chỗ
- Lựa chọn thứ 3:
• Cyclosporin: một số báo cáo điều trị thành công với cyclosporin 3 mg/kg/ngày trong 2 tháng sau đó hạ liều 1,5 mg/kg/ngày duy trì.
4 LOÉT ÁP (Aphthous)
4.1 Đại cương
Loét áp là một bệnh thường gặp ở niêm mạc miệng, đôi khi có thể gặp ở niêm mạc sinh dục đặc trưng bởi một hoặc nhiều vết loét riêng lẻ, đau tái phát nhiều đợt, các tổn thương thông thường lành trong vòng 7-14 ngày.
Tỷ lệ gặp khoảng 25% dân số nói chung. Tuổi khởi phát chủ yếu ở tuổi thiếu niên, mặc dù loét áp không thường gặp ở người trẻ. Bệnh nhân trên 40 tuổi mới khởi phát loét áp là điều bất thường. Tỷ lệ mắc bệnh ở nam và nữ là như nhau.
Nguyên nhân chữa rõ, nhiều yếu tố liên quan đến bệnh như:
- Chấn thương: thường gặp ở vị trí chấn thương (bàn chải đánh răng, điều trị nha khoa...).
- Thay đổi hormon: khởi phát liên quan đến chu kỳ kinh, bệnh cải thiện khi mang thai.
- Thuốc: NSAID, Phenobarbital, Nicorandil... Thức ăn: socola, cà phê, dâu tây, pho mai, ngũ cốc, hạnh nhân.... Thiếu dinh dưỡng: thiếu máu thiếu sắt, vitamin nhóm B (Bl, B2, B6).
- Stress là một nguyên nhân quan trọng, bệnh thường gặp vào thời điểm gặp căng thẳng.
- Thuốc lá: tỷ lệ loét áp thấp hơn ở những người hút thuốc lá.
- Yếu tố gia đình: một số báo cáo cho thấy loét áp có yếu tố gia đình, loét áp xuất hiện sớm hơn và mức độ nặng hơn ở những người có yếu tố gia đình.
- Liên quan đến vi khuẩn như liên cầu, HP, hoặc virus như EBV, CMV.
- Rối loạn miễn dịch: tế bào lympho chiếm ưu thế trong các tổn thương loét áp, có sự thay đổi về tỷ lệ CD4+/CD8+ trong các giai đoạn khác nhau (vết loét đang hoạt động hoặc đã lành), ngoài ra còn vai trò của TNF-a trong hình thành vết loét (cơ chế điều trị bằng những thuốc kháng TNF-a như thalidomid, pentoxifyllin).
4.2 Lâm sàng
Tổn thương đặc trưng là những vết loét riêng rẽ, hình tròn hoặc hình oval, xung quanh có quầng đỏ, đáy vết loét có giả mạc màu vàng hoặc xám trắng, rất đau. Khởi đầu là quầng viêm đỏ, sau đó xuất hiện vết loét, hoại tử có giả mạc trắng, vàng trên nền viêm đỏ ranh giới rõ.
Thường gặp ở những vị trí bị sang chấn lặp đi lặp lại như niêm mạc mặt trong môi, lợi, lưỡi (niêm mạc không sừng hóa),... số lượng, kích thước khác nhau, có thể 1 hoặc nhiều tổn thương.
Phân loại:
- Phân loại theo mức độ bệnh.
• Loét áp thông thường: đây là dạng phổ biến nhất của bệnh, xuất hiện một vài đợt mỗi năm, tổn thương đặc trưng bởi một hoặc một vài vết loét chỉ giới hạn ở niêm mạc miệng, không có tổn thương niêm mạc sinh dục, lành trong vòng 14 ngày.
• Loét áp phức tạp: thường gặp nhất là ở niêm mạc miệng, tuy nhiên có thể gặp ở cả niêm mạc sinh dục. Tổn thương lan tỏa, kích thước lớn (đường kính > 1 cm), thời gian lành thương lên đến 4-6 tuần.
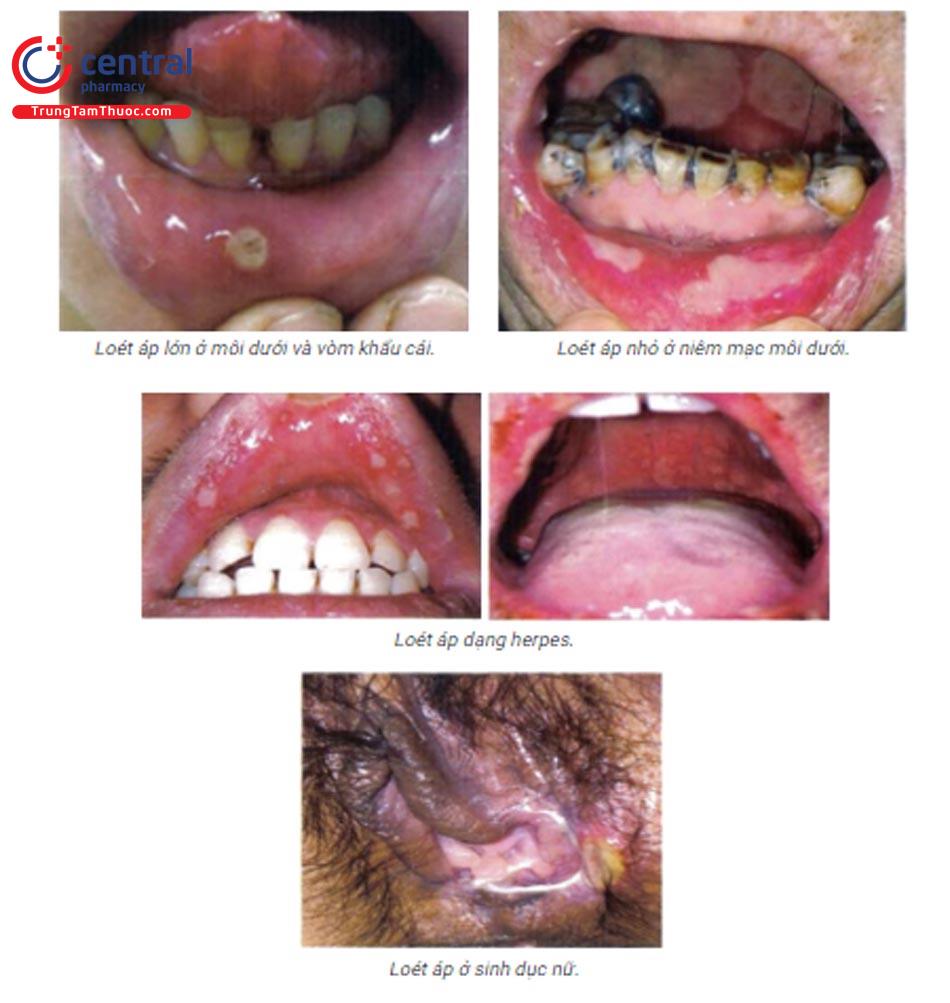
- Phân loại theo kích thước: o Loét áp nhỏ: (gặp phổ biến nhất) kích thước < 0,5cm, thường từ 3 - 5mm, loét nông, kéo dài 7 - 14 ngày, lành khỏi không để lại sẹo.
• Loét áp lớn: kích thước trên 0,5cm, loét sâu, kéo dài 2 tuần - 3 tháng, khỏi có thể để lại sẹo.
• Loét áp dạng herpes: số lượng 10 - 100 tổn thương loét nhỏ, nông (1 - 3mm), thường sắp xếp thành cụm, đôi khi tập trung thành loét lớn, tiến triển nhanh 7-14 ngày, khỏi không để lại sẹo.
Tổn thương sinh dục: thường gặp ở nữ nhiều hơn nam.
4.3 Cận lâm sàng
Mô bệnh học: các tổn thương loét áp thường không cần chỉ định sinh thiết, dấu hiệu đặc trưng trên mô bệnh học là hoại tử thượng bì và xâm nhập bạch cầu đa nhân trung tính.
4.4 Chẩn đoán xác định
Dựa vào lâm sàng đặc trưng: tổn thương loét đặc trưng, đau, tự khỏi, hay tái phát.
4.5 Chẩn đoán phân biệt
Bệnh Behcet.
Nhiễm Herpes simplex.
Các bệnh đường tiêu hóa: bệnh celi-ac hoặc tăng nhạy cảm với gluten, bệnh Crohn.
Bệnh bọng nước tự miễn: bệnh pem-phigus, pemphigoid bọng nước...
Bệnh Lupus ban đỏ hệ thống.
Hồng ban đa dạng.
Lichen phẳng thể trợt niêm mạc miệng.
Loét miệng do thuốc: nicorandil.
Bệnh mất bạch cầu hạt.
4.6 Điều trị
Mục đích điều trị: giảm đau, giảm khó chịu, thúc đẩy quá trình lành thương, giảm tần xuất khởi phát bệnh và giảm mức độ nặng của mỗi đợt điều trị.
Hầu hết vết loét nhỏ từng đợt tái phát sẽ tự lành sau 1 - 2 tuần mà không cần điều trị.
4.6.1 Điều trị chung
Vệ sinh răng miệng đồng thời tránh các kích thích, sang chấn.
Kiểm soát đau: lidocain 2% bôi ngày 3 lần trước ăn 10 phút.
Kiểm soát nhiễm trùng: chlorhexidin 0,12% súc miệng 2 lần/ngày hoặc tetra-cyclin súc miệng: pha theo tỷ lệ 1 viên tetracyclin 250mg vào 5ml nước, súc miệng 4 lần/ngày trong 5-7 ngày hoặc clotrimazol 10mg viên ngậm 4-5 lần/ngày hoặc Nystatin 400.000 - 600.000 UI súc miệng và nuốt 4 lần/ngày.
4.6.2 Loét áp cấp tính
Vết loét thông thường
Điều trị tại chỗ:
- Lựa chọn đầu tiên: corticoid tại chỗ với loét áp thông thường nhẹ đến trung bình. Sử dụng corticoid sớm và liên tục trong vài ngày kể từ khi khởi phát bệnh mang lại hiệu quả cao hơn: Dexamethason 0,5mg/5ml súc miệng 3-4 lần/ngày hoặc clobetasol 0,05% gel hoặc mỡ: bôi 2-3 lần/ngày, hoặc triamcinolon acetonid gel 0,1% bôi 3-4 lần/ngày. Sử dụng thuốc: giữ thuốc trong miệng khoảng 5 phút trước khi nhổ ra, không súc miệng lại sau đó và tránh ăn uống trong vòng 30 phút sau khi dùng thuốc. Với thuốc bôi tại chỗ: làm khô niêm mạc trước đó bằng gạc.
- Lựa chọn thứ 2: kết hợp hay thay thế corticoid khi có chống chỉ định, dùng một trong hai chất sau. Sucralfat: tạo một màng bảo vệ cho vết loét niêm mạc. Trong hai thử nghiệm nhỏ cho thấy Sucralfat có hiệu quả hơn so với giả dược trong việc giảm đau và thúc đẩy nhanh thời gian lành thương ở bệnh nhân loét áp và bệnh Behcet. Amlexanox: chất chống viêm tại chỗ, sử dụng 4 lần/ngày cho thấy hiệu quả giảm đau và giảm kích thước vết loét hơn so với giả dược trong 100 bệnh nhân loét áp thông thường. Tác dụng phụ nhẹ như cảm giác châm chích, vị kim loại.
Điều trị hỗ trợ: có những ghi nhận về sự thiếu hụt dinh dưỡng (như vitamin B12, folate, sắt, kẽm) ở những bệnh nhân bị loét áp. Một nghiên cứu trên 58 bệnh nhân bị loét áp thông thường được điều trị bang Vitamin B12 1000 pg/ngày ngậm dưới lưỡi trong 6 tháng so với giả dược cho thấy giảm số lượng vết loét và giảm đau hơn so với nhóm dùng giả dược kể cả bệnh nhân có nồng độ vita-min B12 trong máu ban đầu bình thường hay thiếu hụt. Hơn nữa sau 6 tháng điều trị, 74% bệnh nhân trong nhóm dùng vi-tamin B12 không xuất hiện loét so với nhóm đối chứng là 32%. Tuy nhiên vai trò của vitamin B12 ở nhóm bệnh nhân không thiếu hụt vẫn còn tranh cãi.
Vết loét lớn, lan tỏa hoặc loét đáp ứng kém với điều trị tại chỗ
Lựa chọn đầu tiên: prednisolon 0,5 mg/kg/ngày trong 1 - 2 tuần, sau đó giảm liều nhanh (giảm một nửa liều trong 1 tuần tiếp theo, và ngừng thuốc). Một thử nghiệm 40 bệnh nhân loét áp nặng không kiểm soát bang corticoid tại chỗ, dùng presnisolon 25 mg/ngày trong 2 tuần sau đó giảm liều dần trong 6 tuần có hiệu quả hơn nhóm giả dược về thời gian lành thương, giảm đau, và số lần tái phát so trong thời gian điều trị và 4 tháng sau điều trị.
Lựa chọn thứ 2: chỉ định trong trường hợp không đáp ứng hoặc chống chỉ định với corticoid.
- Colchicin: khởi đầu liều 0,6 mg/ngày, sau 1 tuần tăng lên 1,2 mg/ngày nếu dung nạp, có thể tăng lên 1,8 mg/ngày.
- Dapson: khởi đầu 25 - 50 mg/ngày có thể tăng lên tối đa 150 mg/ngày nếu dung nạp. Theo dõi công thức máu trong 3 tháng đầu.
- Kết hợp colchicin và dapson: có thể có hiệu quả hơn dùng đơn độc, và có thể dùng liều thấp hơn của mỗi thuốc để làm giảm tác dụng phụ.
- Khuyến cáo: bắt đầu với colchicin, phối hợp thêm dapson nếu kém đáp ứng với colchicin.
Một số phương pháp khác: thalidomid 50 - 100 mg/ngày, Montelukast 10 mg/ngày, pentoxifyllin 400mg X 3 lần/ ngày, cyclosporin, thuốc sinh học kháng TNF-a (etanercept, adalimumab, infliximab, và golimumab): nghiên cứu 16/18 bệnh nhân được sử dụng thuốc sinh học thấy đáp ứng hoàn toàn hoặc hầu như hoàn toàn trong 3-77 tháng. Laser: hiệu quả trong giảm đau nhanh, tuy nhiên hiệu quả về khả năng lành thương và dự phòng các đợt tái phát chưa rõ ràng.
4.6.3 Loét áp tái phát
Colchicin 1-1,5 mg/ngày: nên là sự lựa chọn đầu tiên trong điều trị và dự phòng loét áp tái phát vì hiệu quả, tính an toàn và dễ sử dụng, thời gian điều trị có thế > 6 tháng. Nghiên cứu 64 bệnh nhân bị loét áp nặng và tái phát được điều trị bằng colchicin 1-1,5 mg/ngày trong 3 tháng. Sau 3 tháng điều trị 12 bệnh nhân khỏi hoàn toàn, 22 bệnh nhân cải thiện đáng kể về thời gian tổn thương và tần xuất tái phát, 20 bệnh nhân thất bại hoặc đáp ứng kém. Sau đó theo dõi sau trung bình là 4,7 năm, thấy có 3 bệnh nhân thuyên giảm hoàn toàn, 15 bệnh nhân vẫn cải thiện (trong đó 10 người vẫn dùng col-chicin đến 27 tháng, 5 người dùng colchi-cin đến 16 tháng), 30 bệnh nhân thấy tái phát sau ngừng điều trị. Tác dụng phụ là trên Đường tiêu hóa (tiêu chảy). Thường dùng liều 0,5 mg/ngày trong 7 ngày, sau đó 1 mg/ngày trong 7 ngày tiếp, sau đó 1,5 mg/ngày duy trì.
Vitamin C liều cao: trong nghiên cứu của Yasui trên 16 bệnh nhân loét áp tái phát dùng vitamin C (ascorbat acid) 2000 mg/ngày trong 3 tháng, kết quả giảm được 50% số lần tái phát.
Các thuốc khác: dùng 2-6 tháng:
- Thalidomid 50 - 100 mg/ngày, thuốc có hiệu quả cao tuy nhiên nhiều tác dụng phụ.
- Pentoxifyllin 400 mg X 3 lần/ngày.
- Dapson 100 mg/ngày.
5 LICHEN PHẲNG NIÊM MẠC MIỆNG (Oral lichen planus)
5.1 Đại cương
Lichen phẳng (LP) là rối loạn viêm mạn tính ảnh hưởng đển da và niêm mạc. Có thể đơn độc hoặc kết hợp với các dạng tổn thương lichen phẳng khác. Có thể xuất hiện hàng tuần đến hàng tháng trước khi xuất hiện tổn thương da.
Các nghiên cứu cho thấy tỷ lệ LP ở miệng thay đổi từ 1 - 3%. Tỷ lệ mắc bệnh của nữ nhiều hơn nam (ngược với LP ở da). Bệnh thường gặp nhất ở lứa tuổi trung niên (30 - 65 tuổi).
Cơ chế bệnh sinh:
- Yếu tố: thuốc, nhiễm trùng, chấn thương, tác nhân gây dị ứng.
- Phản ứng viêm mạn tính qua trung gian tế bào lympho T (TCD8).
- Nhiều nghiên cứu báo cáo mối liên quan giữa lichen phẳng ở miệng và bệnh gan mạn tính đặc biệt là vai trò virus viêm gan C, tuy nhiên vẫn chưa rõ ràng.
- Vài nghiên cứu chỉ ra mối liên quan của bệnh tiểu đường, rối loạn mỡ máu, bệnh lý tuyến giáp với tổn thương lichen phẳng niêm mạc miệng.
5.2 Lâm sàng
Bảy dạng tổn thương: dạng mạng lưới, dạng mảng, dạng sẩn, dạng ban đỏ (teo), dạng bọng nước, dạng trợt/loét, dạng sắc tố. Trong đó phổ biến và đặc trưng nhất của lichen phẳng ở miệng là dạng mạng lưới. Có thể đơn độc một dạng tổn thương, tuy nhiên hầu hết bệnh nhân thường phối hợp nhiều dạng tổn thương.
44% bệnh nhân lichen phẳng ở miệng có tổn thương da kèm theo. 25% phụ nữ bị lichen phẳng ở miệng có tổn thương cơ quan sinh dục, trong khi đó nam giới chỉ chiếm 2 - 4%.
Triệu chứng cơ năng: dạng mạng lưới thường không có triệu chứng. Dạng ban đỏ (teo), bọng nước và vết trợt/loét thường đau, cảm giác châm chích, bỏng rát, có thể chảy máu khi có chấn thương (đánh răng) hoặc ăn thức ăn kích thích như cay, nóng, có tính acid...
Vị trí: 80% tổn thương ở niêm mạc má, 65% tổn thương ở lưỡi, 20% ở môi, < 10% tổn thương ở sàn miệng và khẩu cái (số lượng được báo cáo trong một nghiên cứu).
Dạng mạng lưới (dạng phổ biến nhất);
- Tổn thương cơ bản: những đường kẽ đan xen nhau màu trắng hơi xám hình mạng lưới trông như dải thêu ren hay hình lá cây dương xỉ. Thuật ngữ mạng lưới “Wickham” thường được sử dụng để mô tả dạng tổn thương này.
- Vị trí: Thường gặp ở niêm mạc má. Các vị trí khác: niêm mạc mặt trong môi, mặt ngoài môi (thường gặp môi dưới). Vị trí ở lưỡi ít gặp hơn.
- Tiên lượng tốt nhất vì 40% tổn thương có thể thoái triển, thường không có triệu chứng và nguy cơ tiến triển ác tính thấp.
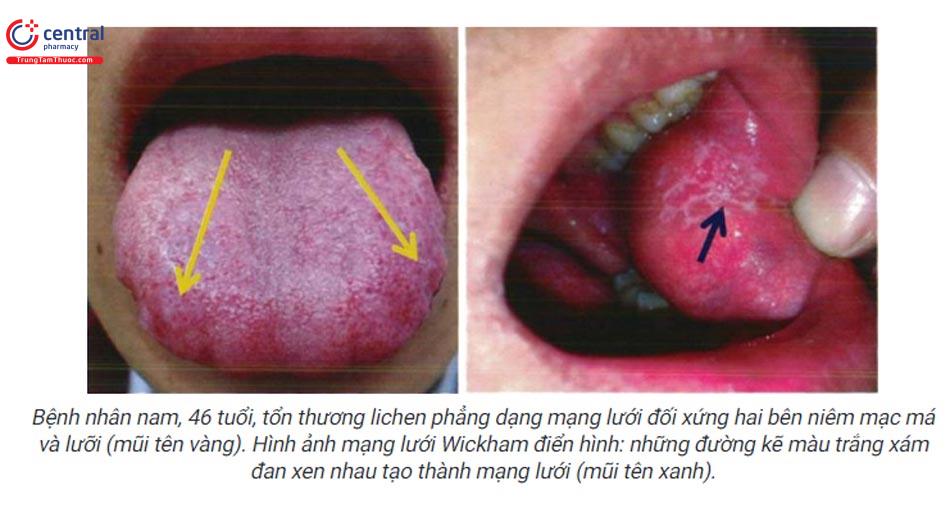
Dạng ban đỏ (teo) - atrophic:
- Thường kết hợp với dạng mạng lưới. Dường như là sự kết hợp của hai dạng (dạng mạng lưới và ban đỏ teo)
- Biểu hiện là những đường kẽ màu trắng đan xen nhau tạo thành mạng lưới được bao xung quanh bởi ban đỏ.
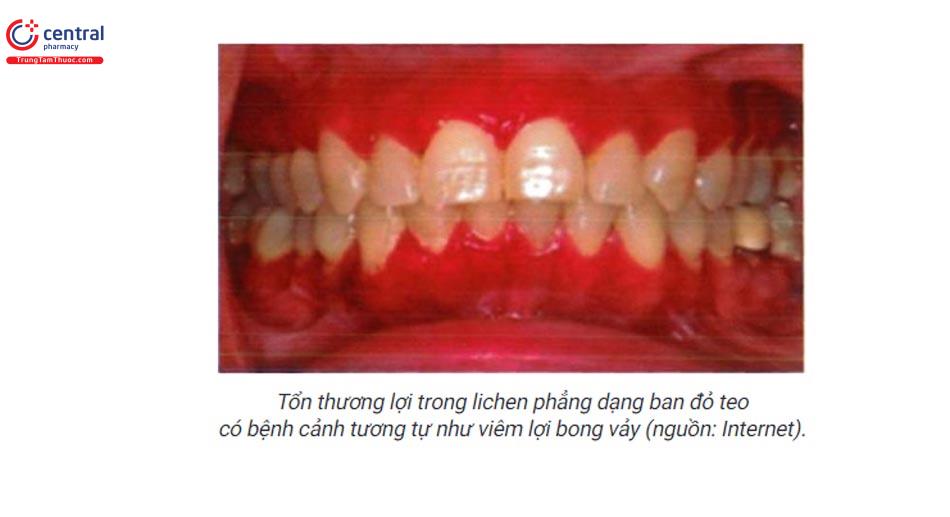
- Tổn thương lợi trong lichen phẳng dạng ban đỏ teo đôi khi biểu hiện tương tự như bệnh cảnh viêm lợi bong vảy (desquamative gingivitis): tổn thương dạng ban đỏ tươi lan tỏa toàn bộ chiều rộng của lợi.
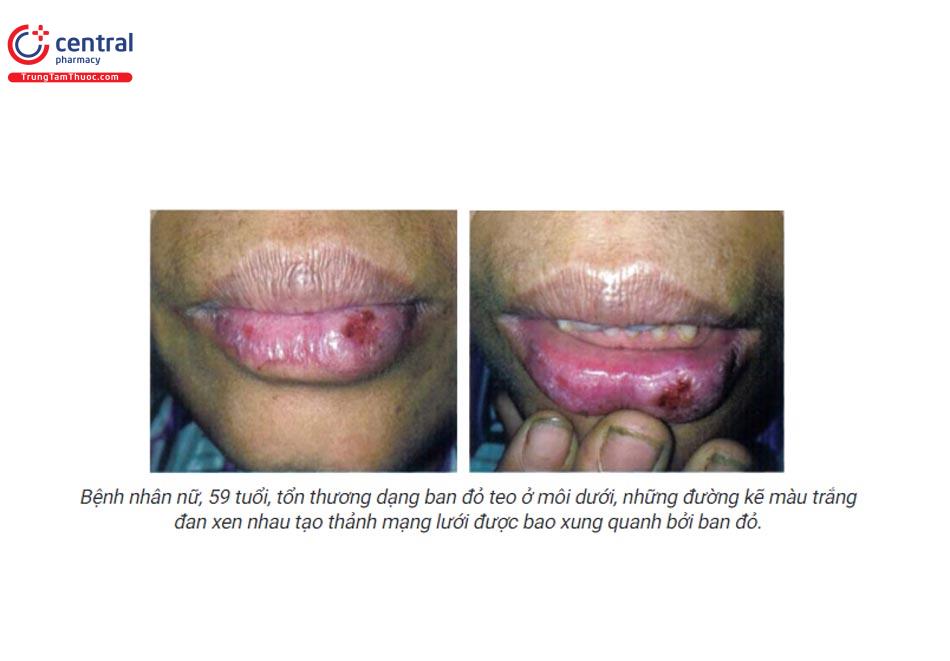
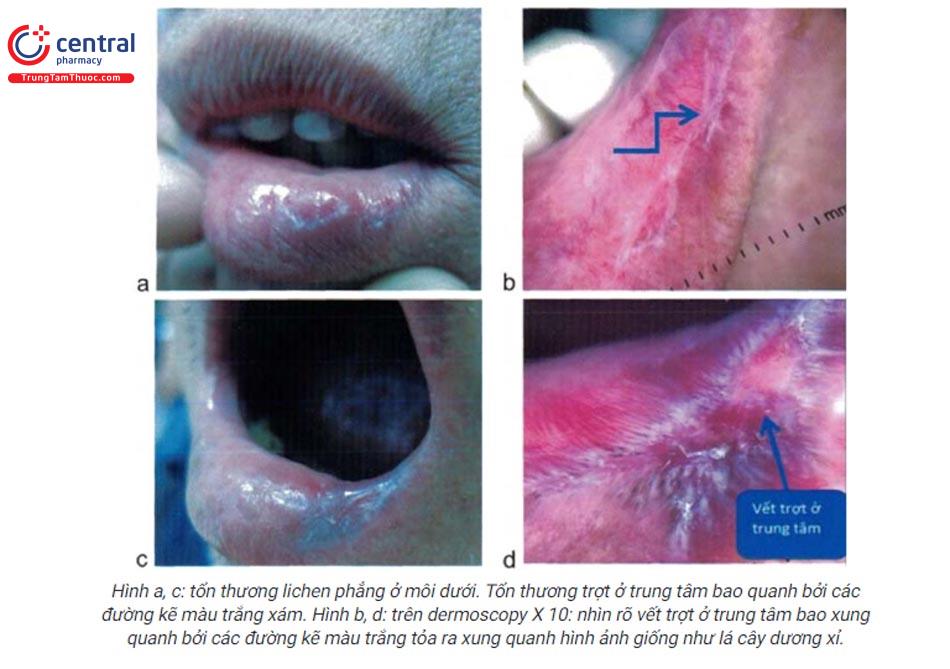
Dạng trợt/loét:
- Là dạng quan trọng nhất bởi vì dạng này thường có các triệu chứng đau, bỏng rát... và nguy cơ tiến triển ác tính do đó cần điều trị.
- Thường kết hợp với dạng mạng lưới và ban đỏ.
- Những vết trợt hoặc vết loét bao xung quanh bởi đường kẽ màu trắng, tỏa ra xung quanh hình ảnh giống như lá cây dương xỉ
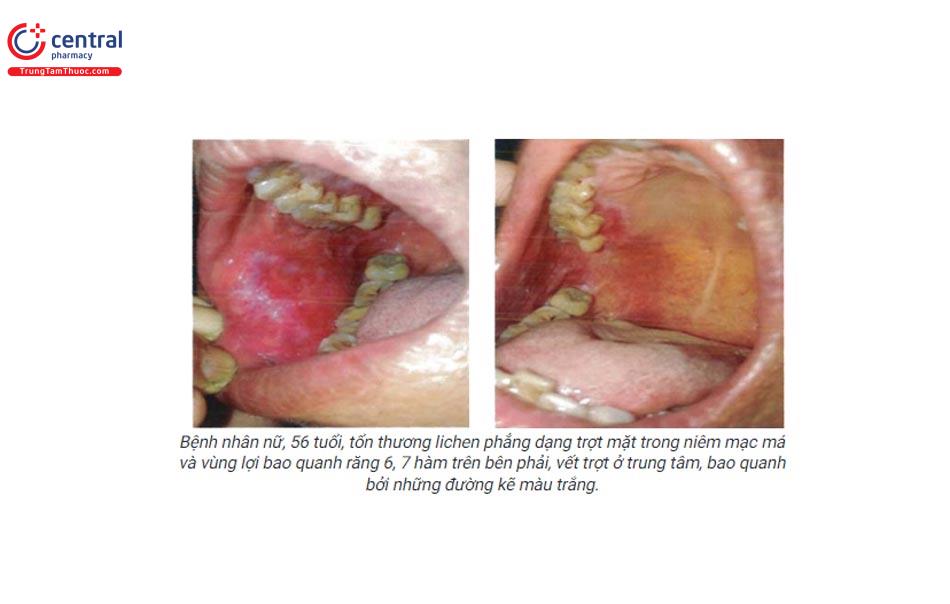
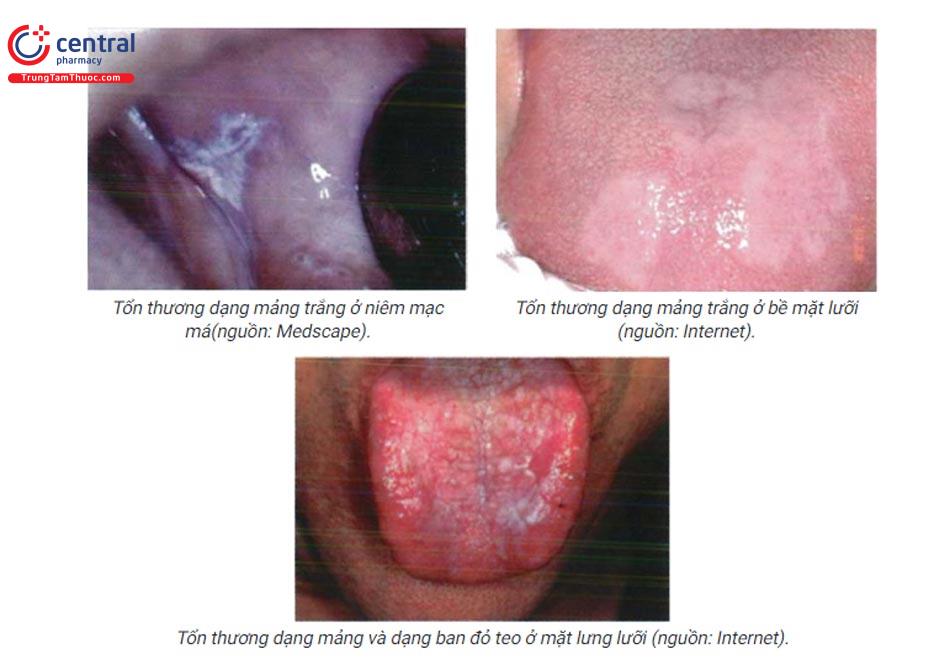
Dạng mảng (plaque-like):
- Mảng trắng xám dày đồng nhất tương tự như bạch sản.
- Vị trí thường gặp: mặt lưng lưỡi, niêm mạc má.
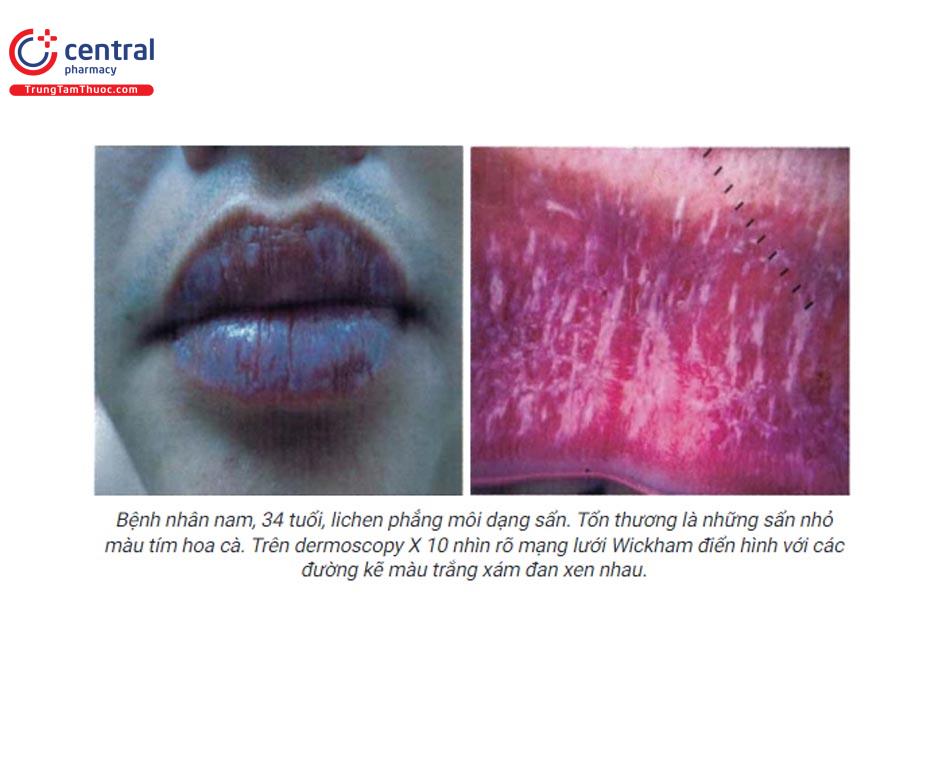
Dạng sẩn (papule):
- Dạng này hiếm khi quan sát được, thường kèm theo dạng tổn thương khác. Biểu hiện là nhưng sẩn nhỏ màu tím hoa cà với mạng lưới điển hình ở xung quanh.
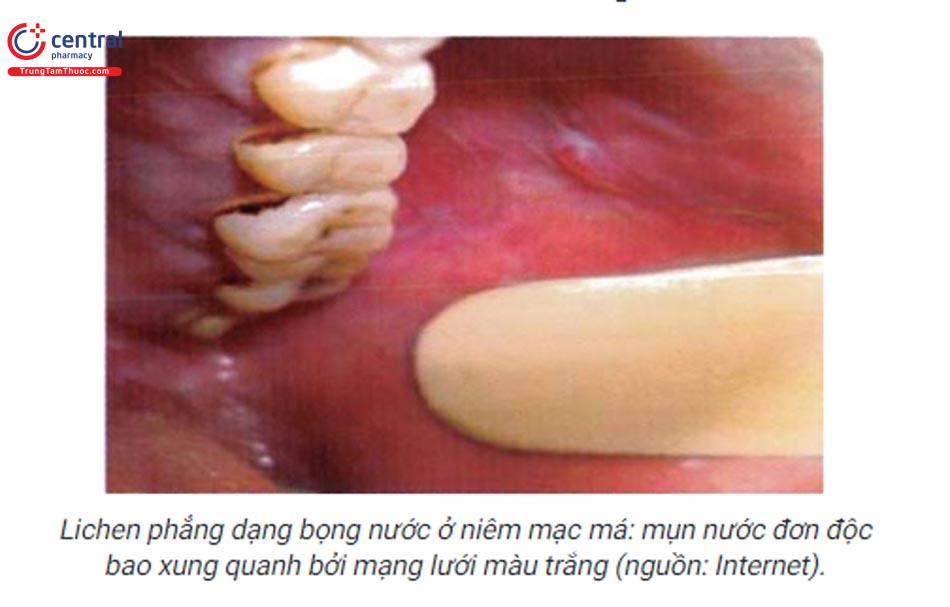
Dạng bọng nước (bullae):
- Là dạng hiếm gặp của lichen phẳng ở miệng, thường được báo cáo qua các ca lâm sàng nhỏ lẻ.
- Dạng bọng nước trong lichen phẳng ở miệng là một trong những vị trí tổn thương của lichen phẳng dạng bọng nước. Lichen phẳng bọng nước có thể gặp ở chi trên, chi dưới, thân mình, niêm mạc trong đó chi dưới và niêm mạc miệng thường gặp hơn cả.
- Bọng nước có thể xuất hiện trên nền hoặc gần tổn thương lichen phẳng trước đó. Mụn nước, bọng nước tăng dần kích thước, vỡ để lại bề mặt trợt loét và đau. Dấu hiệu Nikolsky có thể dương tính.
Dạng sắc tố:
- Là dạng hiếm gặp của lichen phẳng ở miệng do lắng đọng melanin ở niêm mạc miệng
- Một báo cáo ca lâm sàng (1981) về một bệnh nhân nam, 54 tuổi, chủng tộc da trắng có tổn thương dạng mạng lưới sắc tố lan tỏa xen kẽ bởi những mảng, đường kẽ màu trang ở toàn bộ bề mặt niêm mạc má hai bên, khẩu cái mềm, môi, lưỡi. Kết hợp biểu hiện lâm sàng và đặc điểm trên mô bệnh học bệnh nhân được chẩn đoán lichen phẳng thể tăng sắc tố ở miệng.
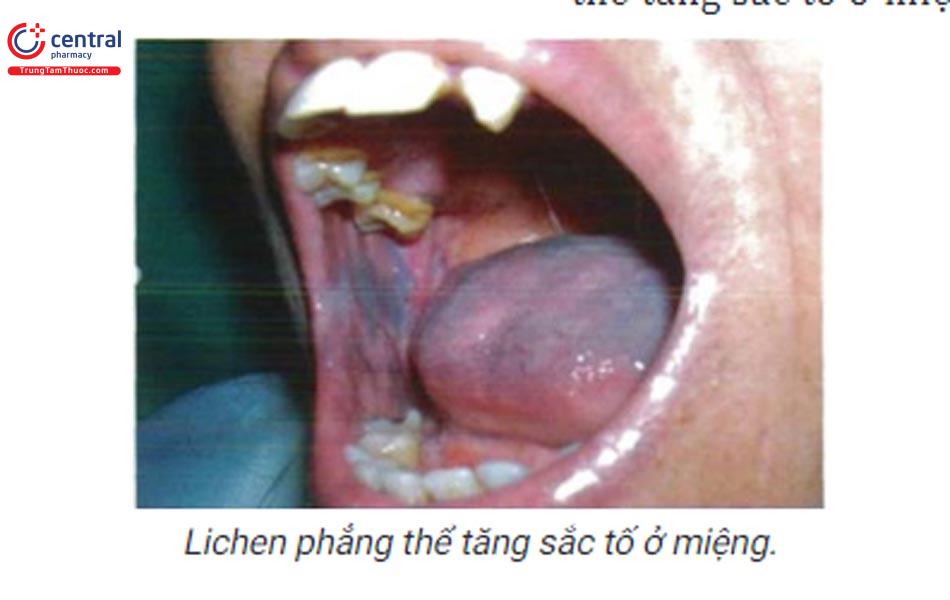
5.3 Cận lâm sàng
Mô bệnh học:
- Vị trí sinh thiết:
• Chẩn đoán xác định bệnh: sinh thiết vùng mạng lưới điển hình.
• Chẩn đoán biến chứng: sinh thiết vùng trợt hay ban đỏ teo để theo dõi ung thư tế bào gai thứ phát.
- Mô bệnh học: á sừng, quá sản lớp gai không đều với nhú chân bì hình vòm và mào liên nhú hình răng cưa, thoái hóa lỏng lớp đáy, xâm nhập viêm dạng lichen của bạch câu lympho, bạch cầu đơn nhân ở trung bì nông.
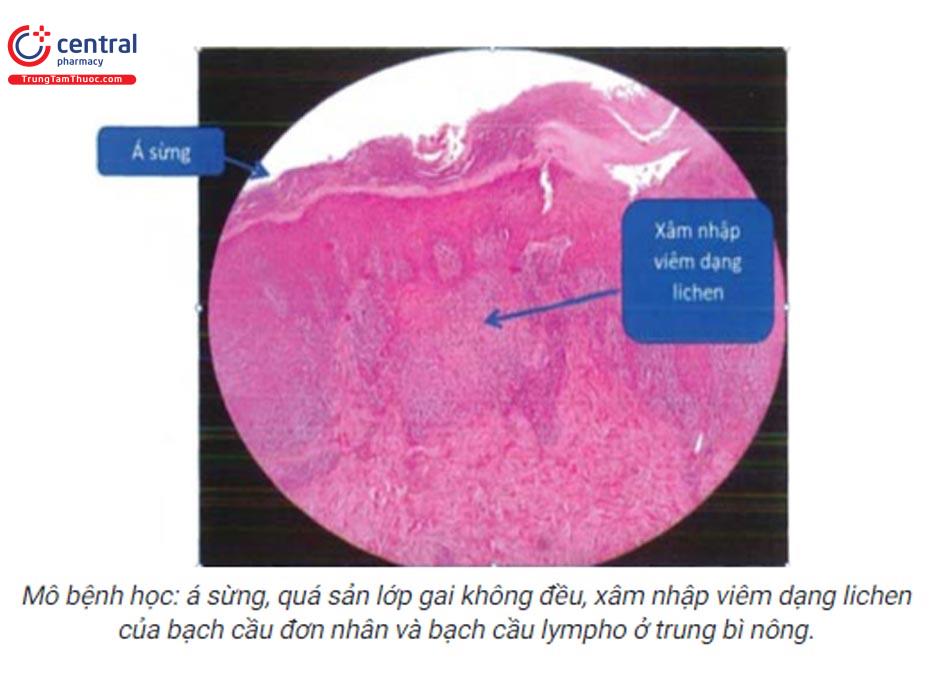
5.4 Chẩn đoán xác định
Tiêu chuẩn chẩn đoán của WHO năm 2003 cho lichen phẳng ở miệng.
Tiêu chuẩn lâm sàng:
- Tổn thương xuất hiện ở hai bên, đối xứng điển hình hoặc không điển hình.
- Hình ảnh mạng lưới tạo thành bởi những đường kẻ màu xám trắng.
- Tổn thương dạng trợt, ban đỏ teo, bọng nước, dạng mảng chỉ được chấp nhận là dấu hiệu phụ, phải kèm theo dấu hiệu tổn thương dạng mạng lưới ở vị trí khác trong miệng.
- Tất cả các tổn thương giống với lichen phẳng nhưng không đảm bảo đầy đủ các tiêu chí trên chỉ nên sử dụng thuật ngữ “tương thích lâm sàng với”.
Tiêu chuẩn mô bệnh học:
- Xâm nhập lympho thành dải, ranh giới rõ, ở trung bì nông.
- Thoái hóa lỏng lớp đáy.
- Không có dấu hiệu loạn sản thượng bì.
- Khi không đầy đủ 3 tiêu chí trên về mô bệnh học chỉ kết luận: “mô bệnh học tương thích lâm sàng với”.
Chẩn đoán xác định là lichen phẳng ở miệng khi có đầy đủ các tiêu chuẩn lâm sàng và mô bệnh học.
Chẩn đoán là tổn thương dạng lichen (oral lichenoid lesion) khi:
- Triệu chứng lâm sàng điển hình nhưng biểu hiện mô bệnh học chỉ tương thích, hoặc
- Triệu chứng lâm sàng chỉ tương thích lâm sàng, mô bệnh học điển hình, hoặc
- Triệu chứng lâm sàng và mô bệnh học đều chỉ tương thích.
Chẩn đoán phân biệt
Bạch sản
Frictional keratosis
Phản ứng dạng lichen ở niêm mạc miệng
Lupus ban đỏ
Nấm Candida miệng
Ung thư biểu mô tế bào vảy miệng
Lưỡi bản đồ
Bệnh da bọng nước tự miễn: pemphi-gus, pemphigoid niêm mạc miệng...
5.5 Điều trị
Chưa có phương pháp điều trị khỏi.
Mục đích:
- Điều trị giảm các triệu chứng: đau, bỏng rát.
- Giảm tổn thương trợt, sẹo trong trường hợp lichen phẳng thể trợt.
- Giảm nguy cơ tiến triển thành ung thư biểu mô tế bào vảy đặc biệt ở các dạng tổn thương có nguy cơ ung thư cao như dạng ban đỏ teo, dạng trợt/loét, mảng.
- Duy trì vệ sinh răng miệng tốt.
Lichen phẳng dạng mạng lưới thường không có triệu chứng và không cần điều trị.
Lichen phẳng dạng trợt/loét, dạng ban đỏ teo, dạng bọng nước thường có triệu chứng lâm sàng và nguy cơ tiến triển ác tính nên cần điều trị. Đặc biệt là dạng trợt/ loét.
Điều trị hỗ trợ: vệ sinh răng miệng; giảm các yếu tố sang chấn, kích thích (loại bỏ vật liệu nha khoa bằng kim loại, thay thế bằng vật liệu composit).
Điều trị đặc hiệu:
Điều trị triệu chứng: thuốc tê để giảm đau, đặc biệt trước khi ăn (kamistad gel bôi 3 lần/ngày, có thể bôi trước khi ăn 15 phút để giảm đau khi ăn). Trường hợp tổn thương nhẹ, đáp ứng với điều trị tại chỗ
Lựa chọn đầu tiên', corticoid tại chỗ.
- Khuyến cáo: corticoid loại mạnh và cực mạnh (mỡ clobetasol propionat 0,05%, triamcinolon acetonid 0,1% paste, fluocinolon acetonid 0,1% ...) từ 4 - 6 lần mỗi ngày. Giảm liều dần khi các triệu chứng thuyên giảm (bôi cách ngày, sau đó bôi vào 2 ngày cuối tuần. Thời gian dùng có thể kéo dài đến 9 tuần trong một số nghiên cứu).
- Tránh ăn uống trong vòng ít nhất 30 phút sau khi bôi thuốc.
- Tổn thương lan rộng toàn miệng và bệnh nhân gặp khó khăn khi bôi thuốc: dexamethason 0,5 mg/5 ml súc miệng 6 lần/ngày.
- Dùng corticoid tại chỗ kéo dài có thể gây bội nhiễm nấm Candida miệng, khuyến cáo sử dụng chlorhexidin gluconat súc miệng và thuốc chống nấm tại chỗ trong quá trình điều trị.
Lựa chọn thứ 2:
- Thuốc ức chế calcineurin tại chỗ: pimecrolimus, tacrolimus hoặc cy-closporin (100 mg/ml X 5ml dùng dưới dạng nước súc miệng hoặc bôi tại chỗ): 2-4 lần/ngày. Nhiều nghiên cứu cho thấy tacrolimus, pimecroli-mus có hiệu quả tương đương mỡ clobetasol propionat 0,05% và tri-amcinolon acetonid 0,1% paste. Cy-closporin tại chỗ dường như có hiệu quả trong lichen phẳng thể trợt, tuy nhiên hiệu quả không cao hơn so với corticoid tại chỗ trong một vài ng-hiên cứu.
- Corticoid tiêm nội tổn thương: triam-cinolon acetonid 5-10 mg/ml/ lần, cách nhau 2-4 tuần.
- Retinoid tại chỗ: một số báo cáo về hiệu quả của tretinoin gel trong li-chen phẳng ở miệng dạng trợt và Isotretinoin gel trong lichen phẳng ở miệng không trợt. Tuy nhiên có thể kích ứng khi sử dụng. Kết hợp reti-noid tại chỗ và corticoid tại chỗ cho thấy hiệu quả trong một số báo cáo. Trường hợp tổn thương nặng, lan tỏa, bệnh nhân đau nhiều và không đáp ứng với điều trị tại chỗ thì sẽ kết hợp với điều trị toàn thân.
Corticoid toàn thân (hiệu quả trong lichen phẳng thể trợt trong nhiều nghiên cứu): prenisolon 30 - 80 mg/ngày giảm dần liều trong 3-6 tuần, hoặc betameth-ason 5mg X 2 ngày/tuần. Sau đó duy trì bằng corticoid tại chỗ.
Retinoid toàn thân: nhiều nghiên cứu cho thấy hiệu quả của etretinat 75 mg/ngày; Acitretin 30 mg/ngày trong 8 tuần, tái phát có thể xảy ra sau khi ngừng thuốc, khuyến cáo có thể sử dụng lâu dài retinoid toàn thân.
Các thuốc ức chế miễn dịch khác: aza-thioprin, cyclosporin, methotrexat, my-cophenolat mofetil, thalidomid.
- Cyclosporin 1-6 mg/kg/ngày trong 4 đến 6 tuần: một số báo cáo về hiệu quả ở bệnh nhân lichen phẳng miệng kháng trị với corticoid toàn thân và retinoid toàn thân.
- Thalidomid khởi đầu liều 50 mg/ngày, sau đó tăng lên 200 mg/ngày.
- Một số thuốc khác:
- HCQ 200 - 400 mg/ngày trong ít nhất 6 tháng, cần cân nhắc thận trọng vì chính HCQ cũng là nguyên nhân gây ra lichen phẳng.
- Dapson 100 - 200 mg/ngày. Một số báo cáo cho thấy dapson hiệu quả
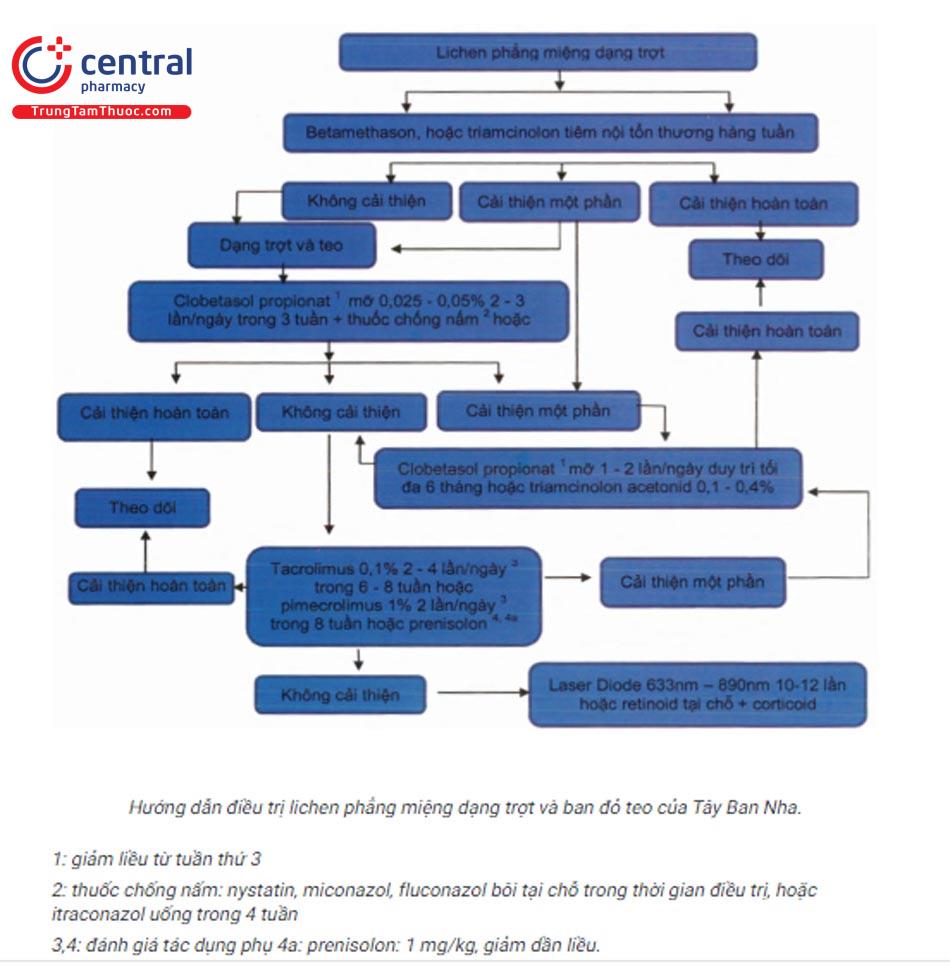
5.6 Tiên lượng
Lichen phẳng niêm mạc miệng dạng mạng lưới có thời gian tồn tại trung bình khoảng 5 năm.
Lichen phẳng niêm mạc miệng dạng trợt/loét có thể kéo dài 15 - 20 năm hoặc lâu hơn.
Đáp ứng điều trị lâu dài kém.
Tỷ lệ tái phát cao sau khi dừng hoặc giảm liều thuốc.
Tỷ lệ tiến triển thành ung thư biểu mô tế bào vảy chưa rõ ràng, khoảng 0,4 - 5% tùy nghiên cứu. Trong đó, một số dạng có nguy cơ cao như dạng ban đỏ (teo), dạng trợt/loét và dạng mảng trắng).
5.7 Theo dõi
Theo dõi 6 - 12 tháng/lần, đặc biệt dạng trợt/loét, dạng ban đỏ teo, dạng mảng trắng.
6 TỔN THƯƠNG NIÊM MẠC MIỆNG CỦA BỆNH PEMPHIGUS (Pemphigus)
6.1 Đại cương
Pemphigus là một bệnh da bọng nước tự miễn thường gặp, gặp chủ yếu ở độ tuổi từ 40 - 60. Tổn thương niêm mạc miệng trong bệnh Pemphigus gặp ở thể pemphigus sâu (thể thông thường hoặc thể sùi) và pemphigus thể á u.
6.2 Cơ chế bệnh sinh
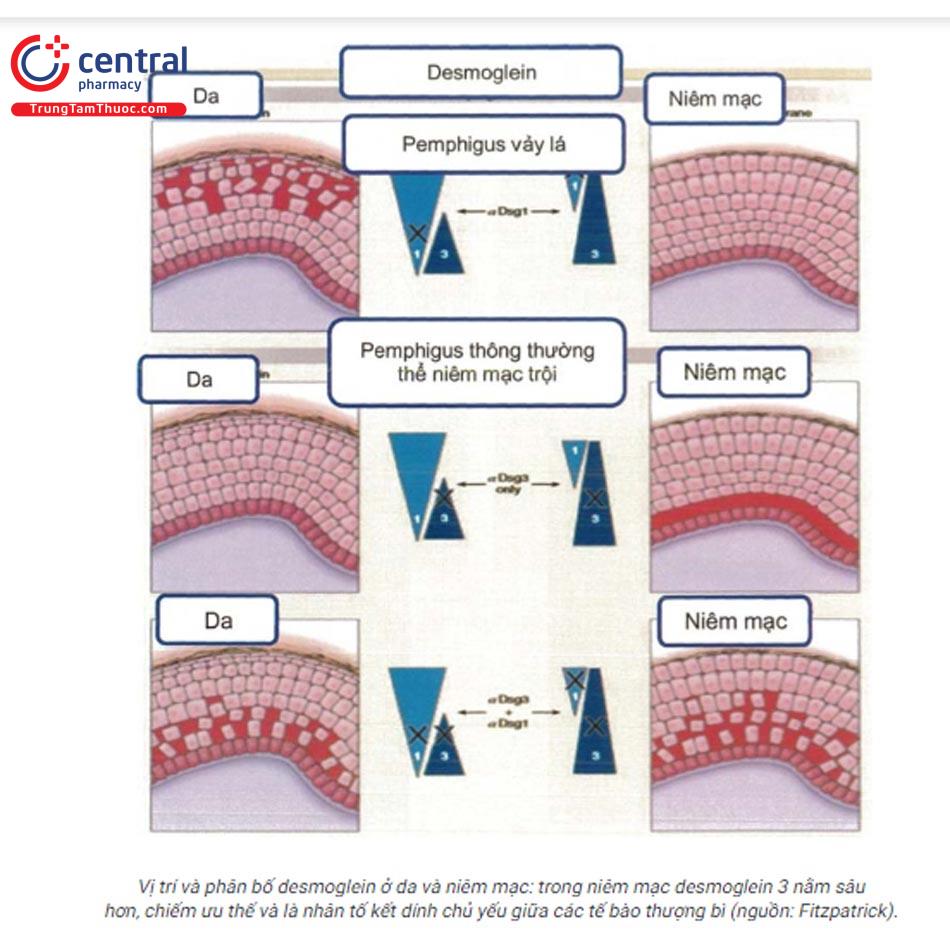
Pemphigus thông thường trong huyết thanh có kháng thể kháng desmoglein 1 và 3 (đặc biệt trong pemphigus thông thường thể niêm mạc trội chỉ có kháng thể kháng desmoglein 3. Đối với bệnh pemphigus vảy lá trong huyết thanh chỉ có IgG kháng desmoglein 1. Mặt khác trong niêm mạc, desmoglein 3 nằm sâu hơn, chiếm ưu thế và là nhân tố kết dính chủ yếu giữa các tế bào thượng bì.
Pemphigus á u: ngoài tự kháng thể kháng desmoglein 3, còn có tự kháng thể IgG kháng plakin (một họ mới của protein nằm trên mảng bám của cầu nối nguyên sinh chất - desmosomes và hemidesmo-somes) gây lắng đọng IgG thành dải ở khoang gian bào và màng đáy.
6.3 Lâm sàng
6.3.1 Pemphigus thông thường
Tổn thương trợt đau ở niêm mạc miệng là biểu hiện thường gặp trong bệnh pem-phigus thông thường, có khi là dấu hiệu duy nhất trước khi xuất hiện tổn thương da khoảng 5 tháng, đôi khi niêm mạc miệng là vị trí duy nhất.
Biểu hiện lâm sàng của tổn thương miệng trong bệnh pemphigus thường là những vết trợt ranh giới không rõ, bờ không đều, có thể lan tỏa, đau nhiều. Trên lâm sàng hiếm khi thấy hình ảnh bọng nước nguyên vẹn do bọng nước vỡ nhanh. Có thể có tổn thương ở bề mặt môi gây trợt, nứt, đóng vảy tiết.
Vị trí: có thể gặp bất cứ đâu trong khoang miệng, nhưng thường gặp ở niêm mạc má, vòm khẩu cái.
Các vị trí niêm mạc khác có thể có tổn thương như thực quản, dạ dày, tá tràng, hậu môn, âm hộ - âm đạo, mũi, hầu họng, kết mạc, niệu đạo...
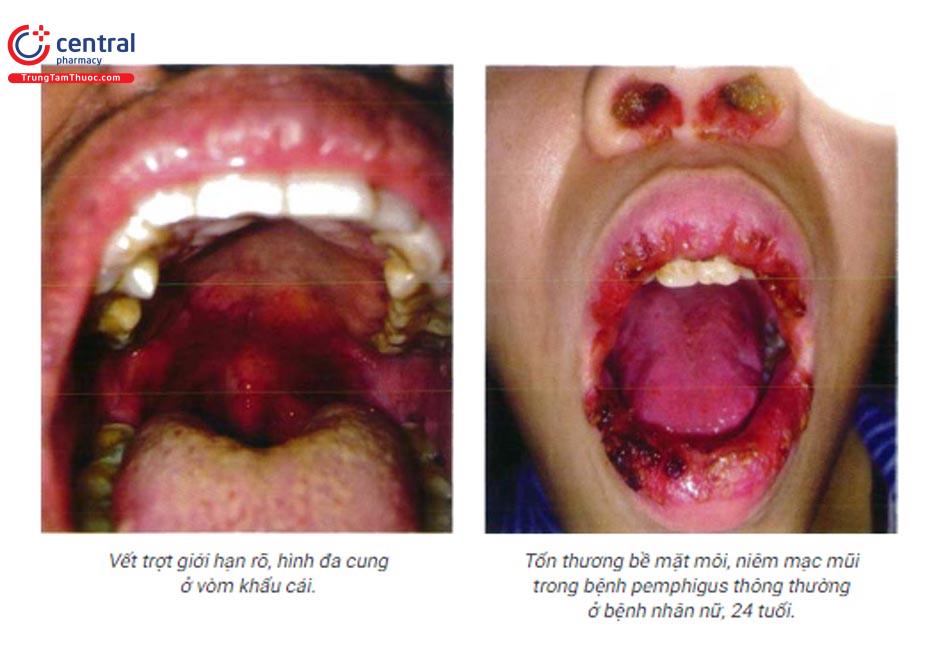
6.3.2 Pemphigus á u
Bệnh có liên quan đến khối u tiềm tàng (lành tính hoặc ác tính), thường là u lym-pho (đặc biệt là u lympho không Hod-gkin), bệnh Castleman, khối u tuyến giáp lành hoặc ác tính, sarcoma.
Biểu hiện lâm sàng sớm và đặc trưng nhất trong pemphigus á u là tổn thương trợt, loét miệng sâu, chảy máu, lan tỏa có thể ảnh hưởng đến toàn bộ khoang miệng, hầu họng, lan đến bề mặt môi gây trợt, loét, nứt, chảy máu, đóng vảy tiết đen, tổn thương lâu lành, kém hoặc không đáp ứng với điều trị.
Vị trí: bất kể vị trí nào trong khoang miệng: miệng, môi, lợi, lưỡi, thực quản, họng, khí quản, mũi hầu. Ngoài ra có thể gặp ở kết mạc, âm đạo, niệu đạo.
Tổn thương da trong bệnh pemphigus á u thường xuất hiện sau tổn thương miệng, biểu hiện lâm sàng khá đa dạng, có thể dạng ban đỏ, vết trợt, bọng nước tương tự như pemphigus thông thường, bọng nước căng như trong pemphigoid bọng nước, tổn thương dạng hồng ban đa dạng hay phát ban dạng lichen. Có thể ở bất kỳ vị trí nào nhưng thường gặp ở nửa trên cơ thể. Sự xuất hiện mụn nước và tổn thương dạng hồng ban đa dạng ở lòng bàn tay, bàn chân trong pemphigus á u là đặc điểm để phân biệt với pem-phigus thông thường (do dấu hiệu này không thường gặp trong pemphigus thông thường).
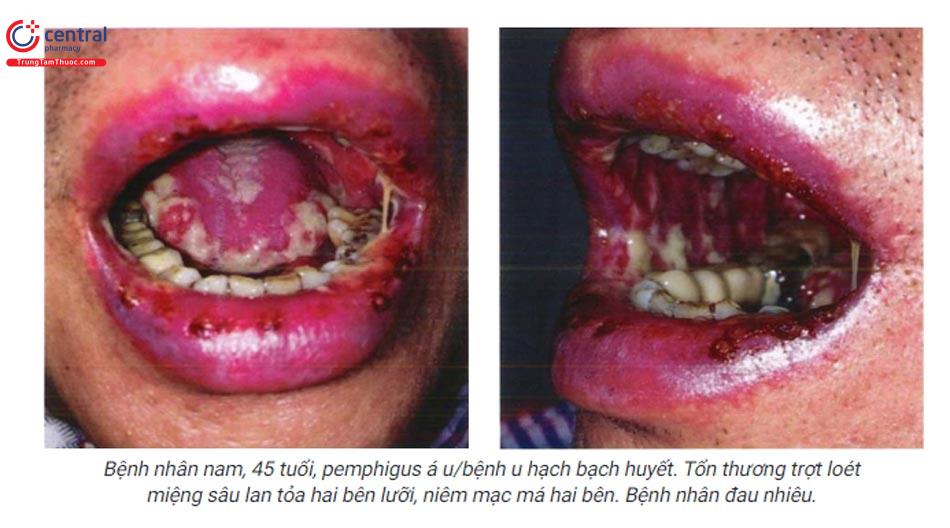
6.4 Cận lâm sàng
Tế bào Tzanck: có tế bào gai lệch hình, nhiều bạch cầu đa nhân trung tính.
Mô bệnh học: không đặc hiệu do một số bệnh da mụn nước, bọng nước có ly gai cũng có hình ảnh này (choc, 4S...):
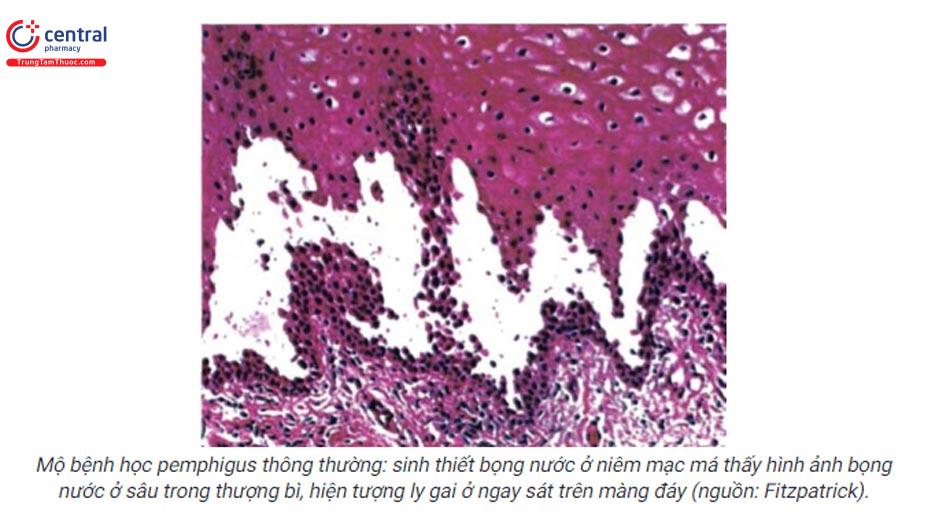
- Pemphigus thông thường: hình ảnh bọng nước ở sâu trong thượng bì, hiện tượng ly gai ở ngay sát trên màng đáy do trong niêm mạc des-moglein 3 nằm sâu hơn, chiếm ưu thế và là nhân tố kết dính chủ yếu giữa các tế bào thượng bì.
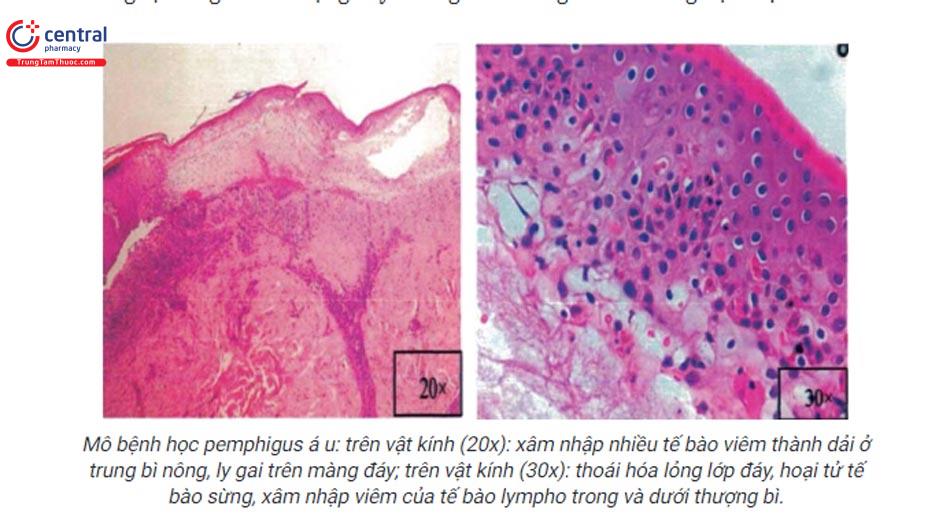
Pemphigus á u: hình ảnh đa dạng, có thể kết hợp các hình ảnh mô bệnh học tương tự pemphigus thông thường, tương tự hồng ban đa dạng hay tương tự lichen phẳng trong cùng một mẫu bệnh phẩm. Sinh thiết tổn thương loét miệng nặng đôi khi chỉ thấy phản ứng viêm không đặc hiệu.
Miễn dịch huỳnh quang trực tiếp: xét nghiệm đặc hiệu để chẩn đoán.
- Pemphigus thông thường (lấy bệnh phẩm ở vùng niêm mạc lành cạnh tổn thương): lắng đọng kháng thể IgG ở khoang gian bào trong lớp thượng bì ngay sát trên màng đáy.
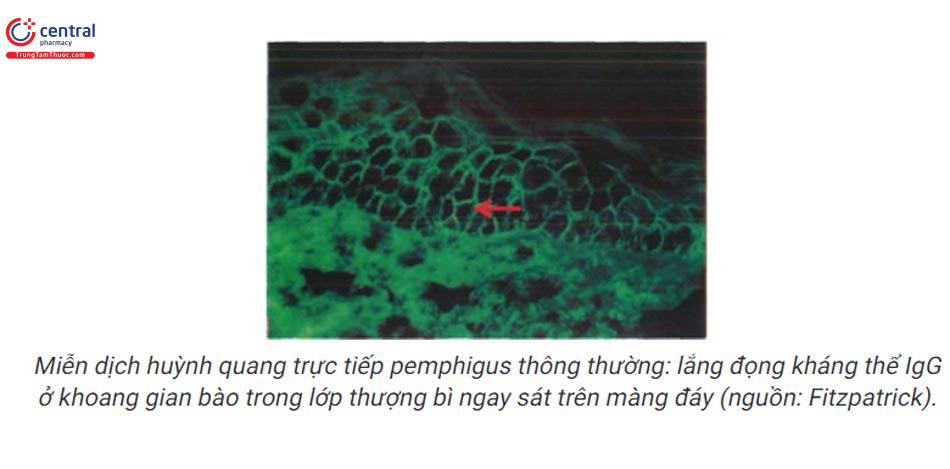
Pemphigus á u: lắng đọng IgG có hoặc không kèm bổ thể, IgA, IgM ở gian bào. Một số trường hợp lắng đọng IgG, IgM, dạng hạt hay dạng dải của bổ thể dọc màng đáy. Sự kết hợp lắng đọng tại cả gian bào và dọc màng đáy là bằng chứng để chẩn đoán pemphigus á u.
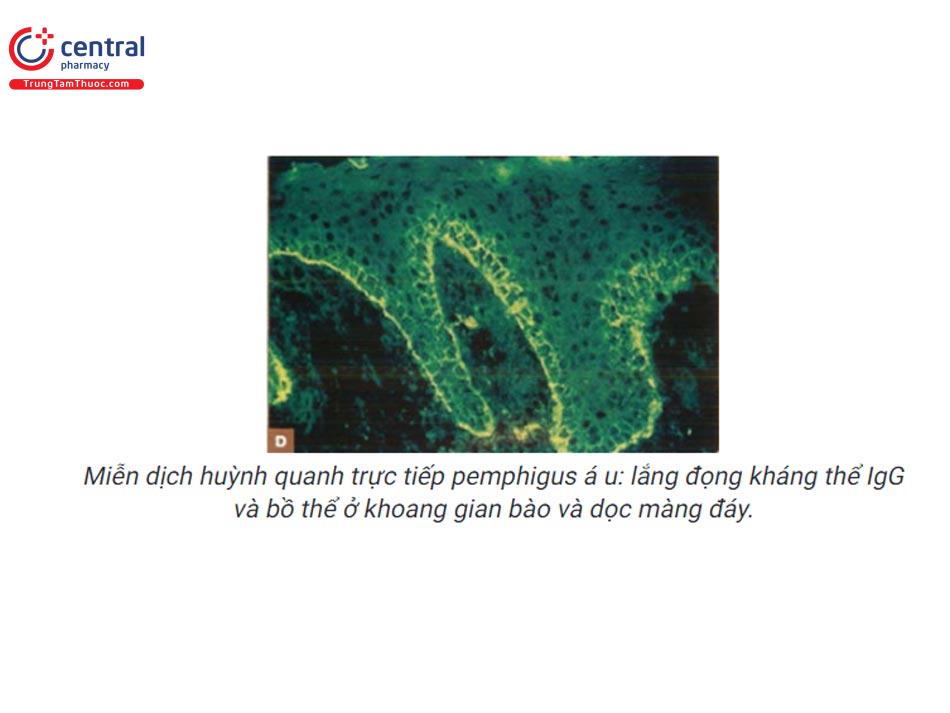
Miễn dịch huỳnh quang gián tiếp:
- Pemphigus thông thường: IgG lưu hành trong máu bệnh nhân lắng đọng ở khoang gian bào của mẫu bệnh phẩm (ví dụ như thực quản khỉ). Hiệu giá kháng thể có giá trị trong quản lý và điều trị.
- Pemphigus á u: thường có hiệu giá kháng thể cao chống lại cả gian bào và màng đáy.
6.5 Chẩn đoán phân biệt
Loét áp
Nhiễm virus Herpes simplex
Bệnh Behcet
Lupus ban đỏ hệ thống
Nấm Candida
6.6 Điều trị
Chủ yếu và quan trọng nhất là điều trị toàn thân (xem chi tiết tại bài pemphi-gus). Điều trị tại chỗ chỉ là liệu pháp hỗ trợ kết hợp với điều trị toàn thân giúp duy trì bệnh ổn định, giảm đau giúp cải thiện chất lượng cuộc sống cho người bệnh.
Bài này chỉ đề cập đến điều trị tại chỗ cho thương tổn niêm mạc miệng.
Pemphigus á u:
- Điều trị nguyên nhân (cắt bỏ khối u lành tính, với khối u ác tính điều trị tùy giai đoạn và loại khối u).
- Mất khoảng 6-18 tháng để tổn thương khỏi hoàn toàn sau khi cắt bỏ khối u lành tính.
- Với khối u ác tính không có sự đồng thuận về điều trị. Nhìn chung các tổn thương ở da đáp ứng nhanh với điều trị, tổn thương miệng thường dai dẳng và kháng trị.
Điều trị tổn thương miệng:
- Vệ sinh răng miệng.
- Điều trị triệu chứng: thuốc tê để giảm đau, đặc biệt trước khi ăn (kamistad gel bôi 3 lần/ngày, có thể bôi trước khi ăn 15 phút để giảm đau khi ăn).
- Corticoid tại chỗ:
• Triamcinolon acetonid 0,1% paste bôi tổn thương 4-6 lần/ngày, và/hoặc
• Dexamethason 0,5mg/5ml súc miệng 3-6 lần/ngày.
• Corticoid tiêm nội tổn thương: dexamethason 4 mg/ml, triamcino-lon acetonid...
- Một số thuốc ức chế miễn dịch khác:
• Thuốc ức chế calcineurin tại chỗ: tacrolimus, pimecrolimus.
• Cyclosporin 100 mg/ml.
- Laser công suất thấp (laser Diode - ánh sáng có bước sóng từ đỏ đến gần hồng ngoại 630 970nm, laser Hene - 632nm, laser excimer 308nm): một số nghiên cứu đã báo cáo về hiệu quả và an toàn của laser công suất thấp trong điều trị các tổn thương niêm mạc miệng.
- Các báo cáo về điều trị tại chỗ trong pemphigus miệng chủ yếu là chia sẻ ca lâm sàng nhỏ lể.
• Nghiên cứu Paco tại Ý năm 1998, trên 12 bệnh nhân (4 nam và 8 nữ), tuổi trung bình 65, có tổn thương pemphigus ở miệng ít nhất 4 năm không đáp ứng với điều trị trước đó. 5ml hỗn dịch 500mg cyclo-sporin chia làm 3 lần ngậm trong khoang miệng 15 phút, điều trị hàng ngày trong vòng 2 tháng. Cuối đợt điều trị thấy cải thiện tổn thương trợt loét, triệu chứng đau và ban đỏ đáng kể. Không có tác dụng phụ toàn thân nào được ghi nhận, không phát hiện nồng độ cyclosporin trong huyết thanh.
• Báo cáo của Srikanth năm 2017 về 1 trường hợp pemphigus thông thường ở miệng điều trị thành công bằng dexamethason 4 mg/ml tiêm nội thương tổn 2 lần/tuần, levami-sole 150 mg/ngày uống, dexameth-ason 0,5mg/ml súc miệng 3 lần/ngày và triamcinolon acetonid 0,1% paste bôi tổn thương 4 lần/ngày. Đánh giá sau 2 tuần tổn thương cải thiện 80%, sau 4 tuần cải thiện 90%, bệnh nhân duy trì bằng corticoid bôi tại chỗ và thuốc chống nấm, tổn thương cải thiện 100% sau 4 tuần tiếp theo. Theo dõi 8 tháng không xuất hiện tổn thương mới.
• Một báo cáo mới nhất đăng trên tạp chí Da liễu Mỹ ngày 9/11/2018 về hiệu quả và an toàn của TCA (tri-chloroacetic acid ) 33% bôi tại thương tổn 1 tháng/lần cho những tổn thương dai dẳng kháng với điều trị toàn thân và tại chỗ. Các tác giả không khuyến cáo điều trị với tổn thương ở giai đoạn bệnh đang hoạt động
7 VIÊM LỢI (Gingivitis)
7.1 Đại cương
Viêm lợi là viêm khu trú ở lợi (bờ lợi, lợi dính, nhú lợi) nhưng không ảnh hưởng đến xương ổ răng. Nguyên nhân thường gặp nhất do vi khuẩn ở mảng bám, ngoài ra còn do sang chấn, các tác nhân lý hoá, đái tháo đường hay các bệnh lý toàn thân khác.
7.2 Lâm sàng
Bệnh nhân có thể có đau hoặc không, chảy máu tự nhiên, chảy máu khi ăn, khi chải răng.
Tổn thương lâm sàng: lợi nề, đỏ, giãn mạch, nhú lợi mất đi đường viền mềm mại.
7.3 Điều trị
Lấy cao răng, vệ sinh răng miệng, chống viêm, sát khuẩn tại chỗ, laser.
8 NHIỄM HERPES SIMPLEX VÙNG MIỆNG (Herpes simplex)
8.1 Đại cương
Là tình trạng nhiễm trùng vùng miệng do virus Herpes simplex (HSV) gây nên.
Bệnh gặp ở mọi lứa tuổi, thường gặp nhất ở người trẻ tuổi. Thường lây truyền qua tiếp xúc da - da, da - niêm mạc, niêm mạc - da. Bệnh thường tái phát, các yếu tố gây tái phát có thể là tia cực tím, kinh nguyệt, sốt, suy giảm miễn dịch,...
Nhiễm HSV môi, miệng thường do HSV-1 gây nên, chiếm 80 - 90%. Tuy nhiên cũng có thể do HSV-2 do lây truyền qua hệ tình dục đường miệng - sinh dục. Trẻ sơ sinh thường do HSV-2 gây nên.
8.2 Lâm sàng
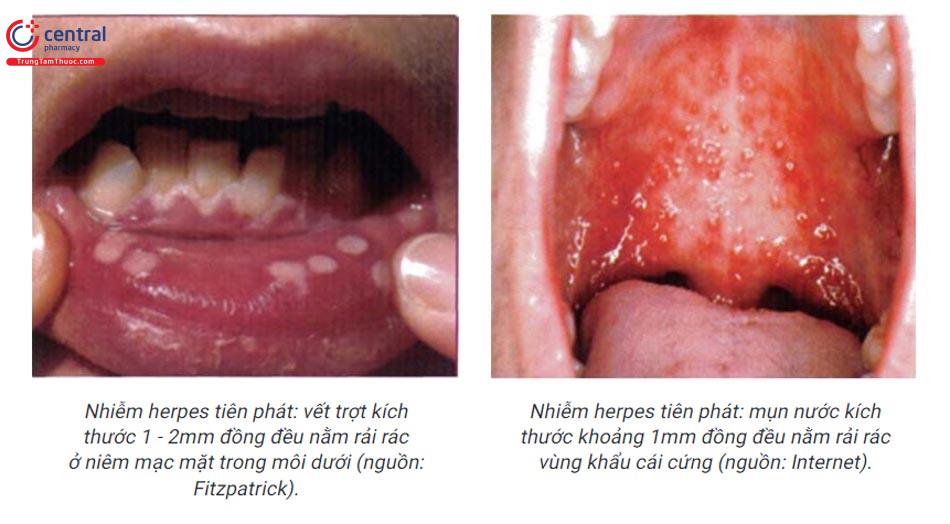
Nhiễm herpes miệng tiên phát:
- Bắt đầu xuất hiện từ 6 tháng tuổi (do giảm kháng thể truyền từ mẹ trong quá trình mang thai). Tỷ lệ nhiễm HSV tiên phát ở miệng cao nhất từ 2- 3 tuổi, có thể vẫn xuất hiện ở thanh thiếu niên và người trưởng thành, đôi khi có trường hợp báo cáo nhiễm HSV tiên phát ở người trên 60 tuổi.
- Biểu hiện lâm sàng: o Toàn thân: sốt, đau đầu, mệt mỏi, buồn nôn, nôn, sưng hạch ngoại vi. o Mụn nước, vết trợt loét vùng khẩu cái cứng, khẩu cái mềm, lưỡi, niêm mạc má, lợi, và các khu vực khác trong khoang miệng. Mụn nước, vết trợt trong nhiễm herpes tương đối đồng đều nhau về kích thước, nằm riêng rẽ, hiếm khi trợt loét thành mảng lớn như loét áp (trừ loét áp dạng her-pes), tổn thương dập vỡ để lại bờ đa cung. Bệnh cảnh nhiễm HSV tiên phát ở niêm mạc miệng khó phân biệt với viêm họng do liên cầu ở trẻ em.
- Nhiễm HSV tiên phát ở trẻ em thường tự giới hạn, sốt hết sau 3 - 4 ngày, tổn thương miệng lành sau 7-10 ngày
.jpg)
Nhiễm herpes tái phát:
- Tổn thương nhẹ hơn và thời gian tiến triển nhanh hơn nhiễm HSV tiên phát.
- Sau nhiễm HSV tiên phát, virus di chuyển đến và lưu trú tại hạch thần kinh sinh ba, gặp điều kiện thuận lợi gây nhiễm HSV tái phát.
- Yếu tố thuận lợi: tiếp xúc với lạnh, ánh sáng, stress, chấn thương, suy giảm miễn dịch, nhiễm trùng.
- Vị trí: thường gặp ở vùng da xung quanh miệng, vùng môi (đặc biệt 1/3 ngoài môi dưới), các vị trí khác: mũi, cằm, má.
- Bệnh nhân suy giảm miễn dịch vẫn có thể xuất hiện mụn nước, vết trợt trong khoang miệng như ở lợi, vòm miệng nhưng triệu chứng nhẹ hơn nhiễm HSV tiên phát.
- Những bệnh nhân tái phát thường xuyên, vị trí tái phát có thể khác nhau từng đợt.
- Triệu chứng toàn thân nhẹ hơn và thường không có.
- 45 - 60% bệnh nhân có triệu chứng như ngứa, dấm dứt khó chịu, cảm giác bỏng rát tại vị trí sắp xuất hiện tổn thương.
- Chia làm ba giai đoạn:
• Giai đoạn khởi phát: cảm giác bỏng rát, dấm dứt, ngứa, ban đỏ, sẩn đỏ.
• Giai đoạn toàn phát: mụn nước lõm giữa mọc thành chùm trên nền da đỏ chứa dịch trong, có mủ nếu bội nhiễm vi khuẩn, sau đó mụn nước vỡ để lại vết trợt và đóng vảy tiết.
• Giai đoạn thoái lui: tổn thương khô, bong vảy tiết.
+ Các tổn thương thường tự thoái triển sau 5-15 ngày.
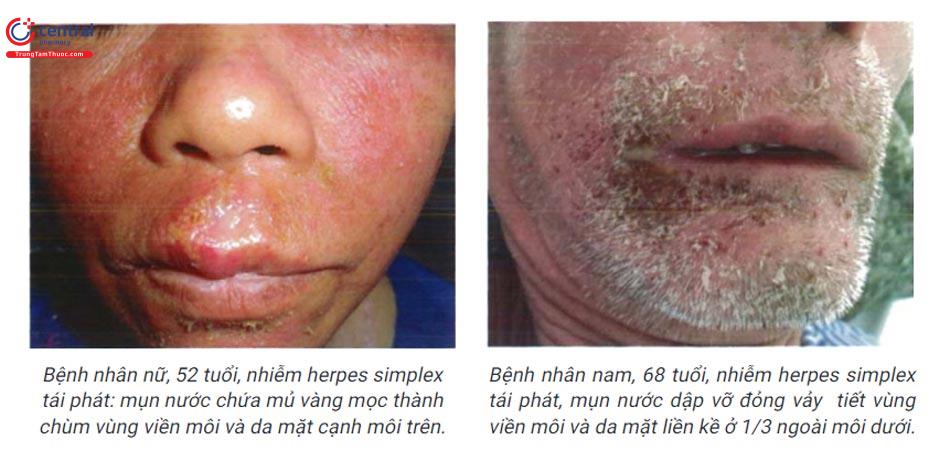
8.3 Cận lâm sàng
Chẩn đoán tế bào theo phương pháp Tzanck: nhuộm Giemsa hoặc Wright dịch mụn nước thấy tế bào gai lệch hình và tế bào khổng lồ đa nhân. Giá trị chẩn đoán 75% trường hợp thương tổn mới.
Miễn dịch huỳnh quang trực tiếp dùng kháng thể đơn dòng có thể phát hiện được HSV-1 và HSV-2.
Nuôi cấy HSV.
Xét nghiệm huyết thanh phát hiện kháng thế kháng HSV.
PCR dương tính với HSV.
8.4 Chẩn đoán
riệu chứng lâm sàng điển hình
Xét nghiệm có bằng chứng nhiễm HSV
8.5 Chẩn đoán phân biệt
Hồng ban đa dạng.
Loét áp: đặc biệt loét áp dạng herpes.
Các dạng dị ứng thuốc: hồng ban cố định nhiễm sắc, hồng ban đa dạng do thuốc, hội chứng Steven-Johnson, Lyell.
Bệnh tay chân miệng.
8.6 Điều trị
Nguyên tắc điều trị: bệnh thường tự khỏi sau 1-2 tuần. Điều trị tại chỗ chống bội nhiễm và dùng thuốc kháng virus đường uống nếu cần.
Điều trị nhiễm HSV tiên phát:
- Trường hợp nhẹ: chăm sóc hỗ trợ, đảm bảo dinh dưỡng, hạ sốt, giảm đau miệng bằng các thuốc gây tê. Điều trị tại chỗ bằng các Dung dịch sát khuẩn như milian, betadin, ty-rosur và có thể bôi kem acylovir khi mới xuất hiện mụn nước.
- Trường hợp nặng: sử dụng thuốc kháng virus trong vòng 24 - 48 giờ từ khi xuất hiện mụn nước.
• Liều ở người trưởng thành: Acylovir 200mg, uống ngày 5 viên, cách 8 giờ uống 1 viên, hoặc: Acyclovir 400mg, uống ngày 3 viên, chia đều 3 lần trong ngày, hoặc: Valacyclovir 1000mg, uống ngày 2 viên, chia đều 2 lần trong ngày, hoặc: Famciclovir 250mg, uống ngày 3 viên, chia đều 3 lần trong ngày.
• Trẻ em: acylovir 15 mg/kg/lần, uống ngày 5 lần, cách 8 giờ uống 1 lần.
• Thời gian điều trị: 7-10 ngày, hoặc cho đến khi triệu chứng thuyên giảm. Acylovir đường tĩnh mạch có thể áp dụng cho trường hợp rất nặng, tổn thương lan tỏa lớn. - Điều trị nhiễm HSV tái phát:
- Thường khuyến cáo điều trị triệu chứng và điều trị thuốc kháng virus tại chỗ: Penviclovir kem 1%, bôi mỗi 2 giờ, hoặc: Docosanol kem 10% bôi 5 lần/ngày:
• Thời gian 4-5 ngày, hoặc tới khi tổn thương lành.
- Trong trường hợp tổn thương nặng cần sử dụng thuốc kháng virus đường toàn thân.
• Người trưởng thành bình thường: Acylovir 400mg, uống ngày 3 viên, chia đều 3 lần trong ngày trong 5-7 ngày, hoặc: Valacyclovir 500 - 2000mg X 2 lần/ngày trong 1 ngày duy nhất, hoặc: Famciclovir 500mg X 2 - 3 lần/ngày trong 3 ngày. o Người suy giảm miễn dịch: Acylovir 400mg, uống ngày 3 viên, chia đều 3 lần, hoặc: Valacylovir 500 - 1OOOmg X 2 lần/ngày Thời gian 10 ngày, hoặc kéo dài hơn nếu cần.
Điều trị dự phòng tái phát (điều trị trước và trong thời gian tiếp xúc với yếu tố nguy cơ như tia UV)
- Người miễn dịch bình thường:
• Acyclovir 400mg, uống 2-3 lần/ngày, hoặc:
• Valacyclovir 500 – l000mg X 2 lần/ngày.
- Người suy giảm miễn dịch:
• Acyclovir 400 - 800mg, uống 3 lần/ngày, hoặc
• Valacyclovir 500 – l000mg X 2 lần/ngày, hoặc :
• Pamciclovữ 500 - 1000mg X 2 lần/ngày.
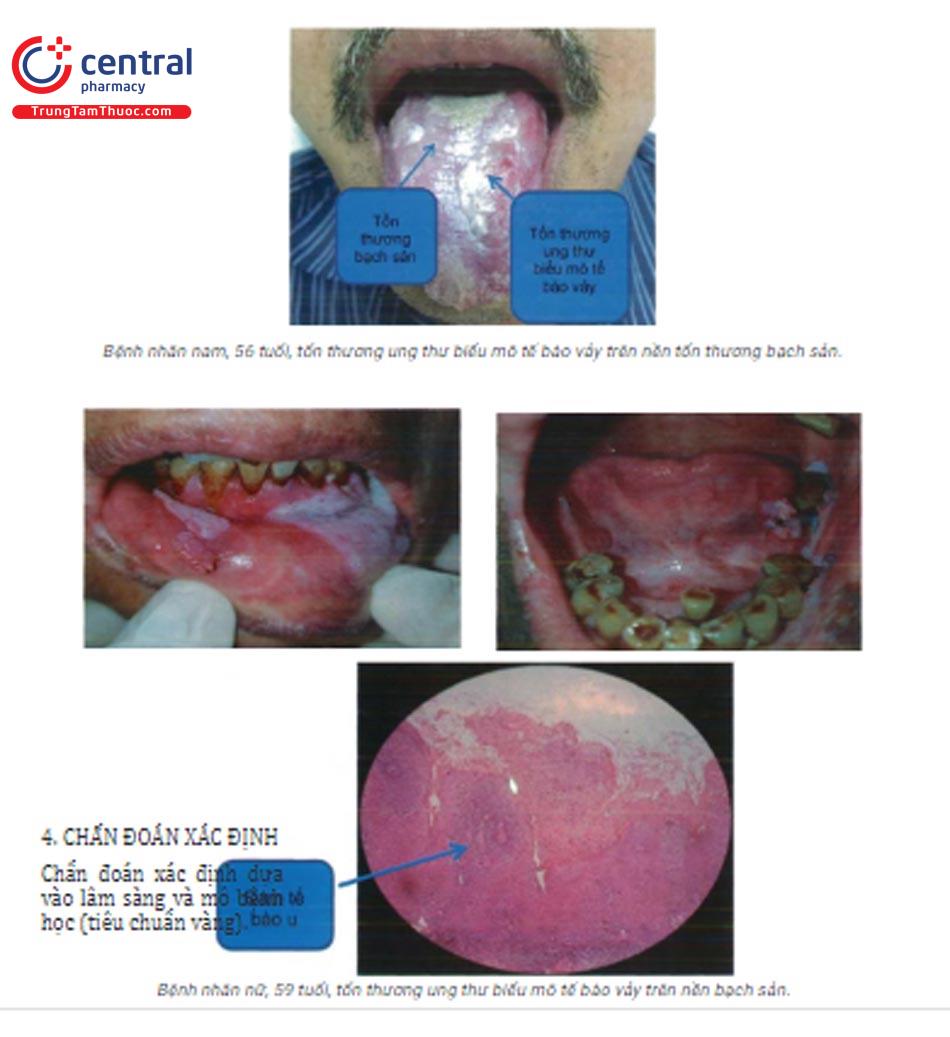
9 BẠCH SẢN MIỆNG (Leukoplakia)
9.1 Đại cương
Là rối loạn trong khoang miệng có nguy cơ ác tính và được cho là tổn thương tiền ung thư. Định nghĩa của Tổ chức Y tế Thế giới: “những mảng trắng sau khi loại trừ những bệnh hoặc rối loạn không Heading 4làm tăng nguy cơ ung thư”. Đặc trưng bởi những mảng trắng không thể loại bỏ bằng gạc.
Bệnh hiếm gặp, tỷ lệ từ 1 - 2 %, thường gặp ở tuổi trung niên, nam nhiều hơn nữ. - Yếu tố nguy cơ: + Giống ung thư biểu mô tế bào vảy: hút thuốc lá, uống rượu, ăn trầu.
- Nhiễm Candida miệng đặc biệt liên quan đến nhóm bạch sản không đồng nhất.
- Nhiễm HPV
9.2 Lâm sàng
Tổn thương cơ bản: mảng trắng ở niêm mạc miệng, lưỡi không thể loại bỏ bằng gạc.
Phân loại: gồm hai loại:
- Bạch sản dạng đồng nhất: mảng trắng sáng mỏng, đồng nhất với ranh giới rõ. Thưởng gặp ở niêm mạc má hai bên.
- Bạch sản dạng không đồng nhất: tổn thương dạng đốm đỏ, trắng xen kẽ (tổn thương mảng trắng ưu thế hơn), hoặc những tổn thương trắng dạng hạt nhỏ, u, sùi. Vị trí: chủ yếu ở hai bên lưỡi, sàn miệng.
- Thể đặc biệt của dạng không đồng nhất: bạch sản dạng hạt tăng sinh đặc trưng bởi nhiều tổn thương dạng hạt cơm, tiến triển chậm, nguy cơ ác tính trên 60%.
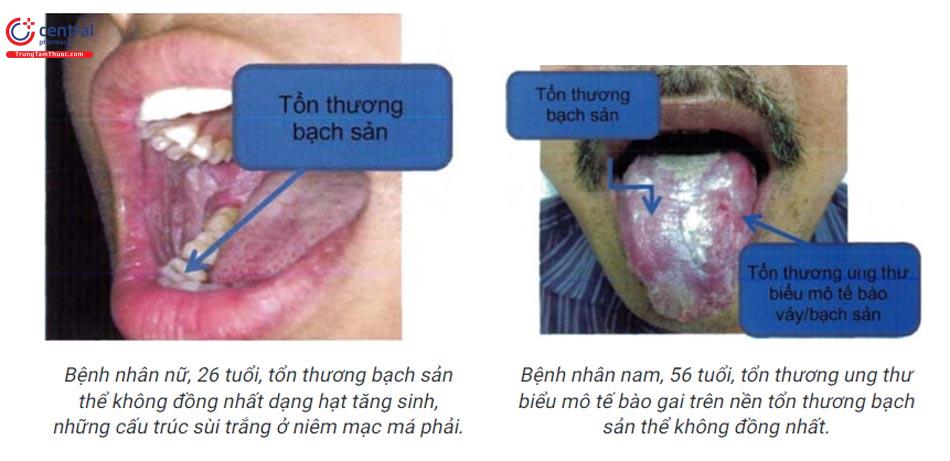
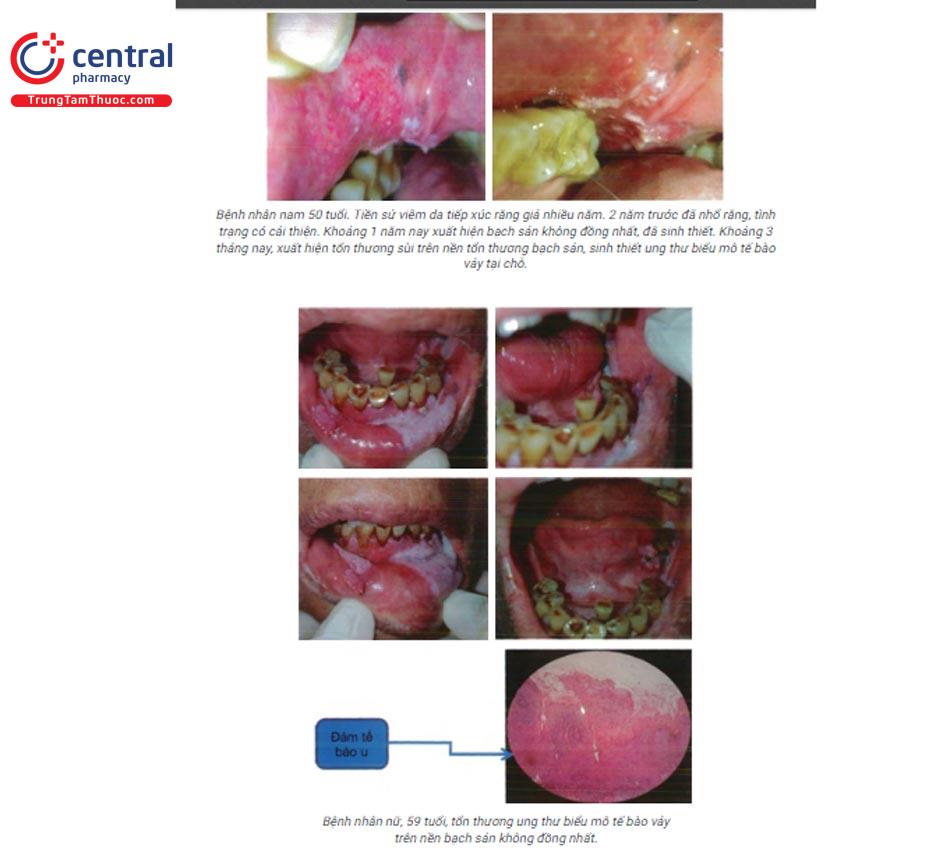
9.3 Nguy cơ ác tính
Bạch sản là bệnh lành tính và không có triệu chứng.
Nguy cơ ác tính: bạch sản thể không đồng nhất, kích thước lớn, vị trí ở viền bên lưỡi và sàn miệng.
Cận lâm sàng
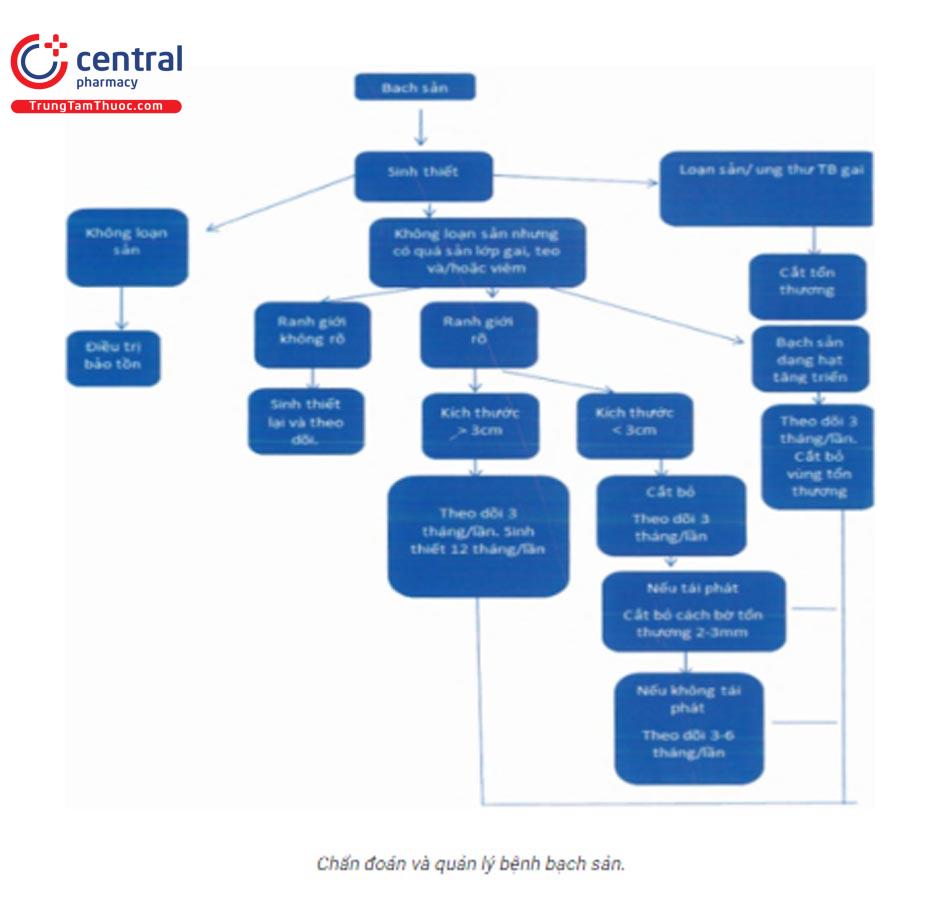
Sinh thiết: loại trừ các tổn thương khác có biểu hiện tương tự và đánh giá mức độ loạn sản.
Chỉ định bắt buộc:
- Nguy cơ cao.
- Nguy cơ thấp mà tổn thương không thoái lui sau khi ngừng thói quen nguy cơ.
9.4 Chẩn đoán xác định
Lâm sàng.
Mô bệnh học là tiêu chuẩn vàng cho chẩn đoán và điều trị.
9.5 Chẩn đoán phân biệt
Lichen phẳng
Bạch sản lông khoang miệng
Nhiễm nấm Candida
Lupus ban đỏ dạng đĩa
Frictional keratosis
9.6 Điều trị
9.7 Mục đích
Ngăn ngừa và giảm nguy cơ ung thư biểu mô tế bào vảy.
Tránh các yếu tố kích thích: thuốc lá, uống rượu, ăn trầu...
9.8 Điều trị bảo tồn
Carotenoid: beta-caroten (uống 20 - 90 mg/ngày trong 3-12 tháng) và/hoặc ly-copen.
Vitamin:
+ Vitamin E, C đường uống.
+ Retinoids (vitamin A, Retinol):
• Tại chỗ: tretinoin 0,05% gel bôi tại chỗ 4 lần/ngày.
• Toàn thân: ít dùng vì nhiều tác dụng phụ.
Chất chống khối u: bleomycin toàn thân hoặc tại chỗ.
Polyphenols: curcucin, green tea poly-phenols.
9.9 Loại bỏ tổn thương
Lựa chọn đầu tiên: phẫu thuật (chưa có nghiên cứu nào đánh giá hiệu quả trong việc dự phòng ung thư, tỷ lệ tái phát sau phẫu thuật 15 - 30%, tỷ lệ scc sau phẫu thuật 4 - 20%).
Lựa chọn thứ 2: laser, phương pháp lạnh, điện đông,...
10 UNG THƯ BIỂU MÔ TẾ BÀO VẢY NIÊM MẠC MIỆNG (Oral squamous cell carcinoma)
10.1 Đại cương
Ung thư biểu mô tế bào vảy là loại ung thư da phổ biến thứ hai sau ung thư biểu mô tế bào đáy. Ung thư biểu mô tế bào vảy niêm mạc miệng là loại ung thư phổ biến nhất trong các ung thư ở miệng.
Yếu tố nguy cơ:
- Thói quen: hút thuốc, uống rượu, ăn trầu.
- Bệnh lý nền: bạch sản (đặc biệt thể không đồng nhất), hồng sản (eryth-roplakia).
- Virus HPV (đặc biệt type 16): được báo cáo trong nhiều nghiên cứu.
10.2 Lâm sàng
Tổn thương cơ bản: sùi hoặc mảng cứng nổi cao, sờ chắc có thể thâm nhiễm, màu hồng, đỏ, loét dễ chảy máu.
Vị trí:
- Môi: thường gặp ở môi dưới.
- Miệng: sàn miệng, hai mặt bên hoặc trung tâm lưỡi.
- Hoặc thứ phát trên nền những tổn thương mạn tính từ trước: bạch sản, hồng sản.
10.3 Cận lâm sàng
Mô bệnh học: các tế bào sừng ác tính, nhiều nhân chia, nhân quái, mất phân cực, có thể xâm nhập sâu xuống lớp bì, có dày sừng và á sừng. Mức độ biệt hóa khác nhau, có thể xâm nhập thần kinh.
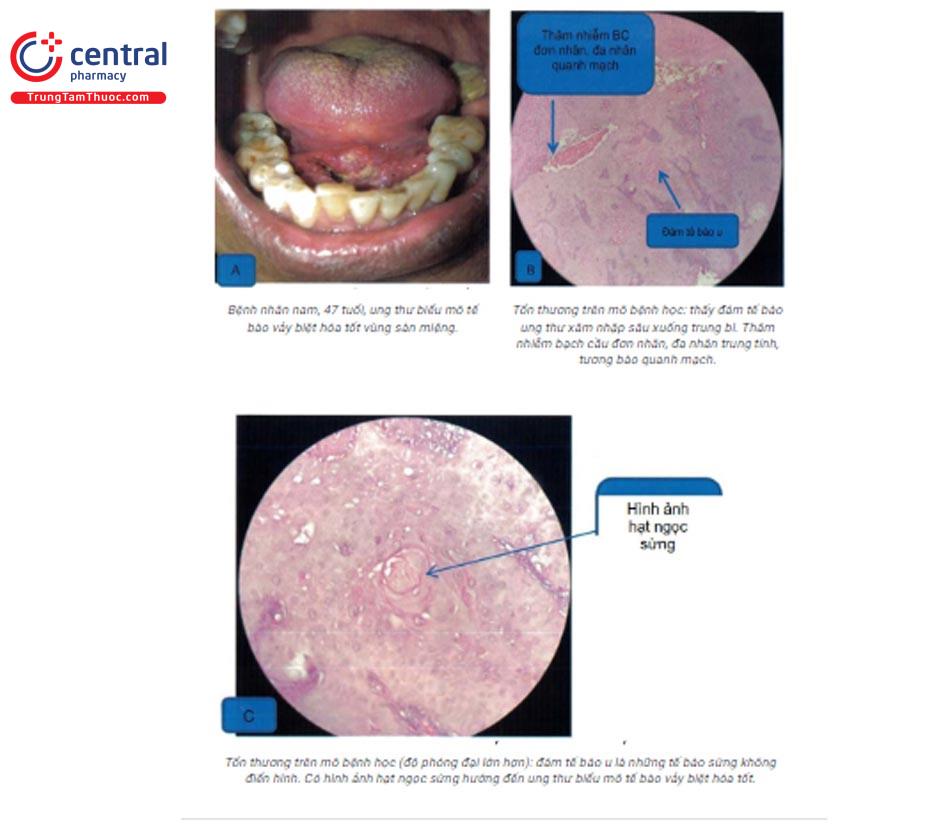
Chẩn đoán xác định
Chẩn đoán xác định dựa vào lâm sàng và mô bệnh học (tiêu chuẩn vàng)
10.4 Chẩn đoan giai đoạn
Theo AJCC (Xem chi tiết trong bài Ung thư biểu mô tế bào vảy).
10.5 Chẩn đoán phân biệt
Ung thư biểu mô tế bào đáy
Dày sừng ánh sáng
Hạt cơm
Loét do chấn thương
10.6 Điều trị
Xem chi tiết trong bài Ung thư biểu mô tế bào vảy.
Nguyên tắc:
- Loại bỏ triệt để tổ chức ung thư bằng phẫu thuật. Phẫu thuật chuyển vạt da, hoặc cấy da rời phủ tổn khuyết, đảm bảo chức năng và thẩm mỹ sau khi cắt bỏ thương tổn u.
- Điều trị di căn (nếu có): nạo vét hạch, hóa chất.
Điều trị cụ thể:
- Phẫu thuật: loại bỏ triệt để tổ chức ung thư. o Khối u có nguy cơ thấp, ung thư biểu mô tế bào vảy ở da tại vị trí không có nang lông: có thể nạo bằng curette.
• Khối u có nguy cơ thấp: cắt bỏ cách bờ tổn thương 4 - 6mm, độ sâu đến lớp mỡ dưới da qua hướng dẫn trên mô bệnh học.
• Khối u có nguy cơ cao: phẫu thuật Mohs.
• Nguy cơ cao: độ dày > 2mm, Clark IV- V, biệt hóa kém hoặc không biệt hóa, vị trí đặc biệt: môi, tai; xâm lấn quanh thần kinh hoặc xầm lấn lym-pho quanh mạch.
• Nạo vét hạch thường được chỉ định với các khối u trên 2cm hoặc có sờ thấy hạch trên lâm sàng.
- Phương pháp không phẫu thuật:
• Xạ trị: cân nhắc đối với khối u có nguy cơ thấp.
• Phẫu thuật lạnh: cân nhắc đối với khối u có nguy cơ thấp.
• Điều trị tại chỗ bằng 5 FU và imiqui-mod hoặc quang động học: không được khuyến cáo cho điều trị ung thư biểu mô tế bào vảy dựa trên các cơ sở dữ liệu sẵn có.
• Không đủ bằng chứng để khuyến cáo sử dụng laser và điện từ cho điều trị ung thư biểu mô tế bào vảy.
- Ung thư di căn:
• Phẫu thuật cắt bỏ kết hợp hoặc không kết hợp xạ trị đối với di căn hạch vùng.
• Hóa trị liệu: trường hợp không phẫu thuật được.
• Chất ức chế tăng trưởng biểu bì và cisplatin: hiệu quả được ghi nhận trong nhiều nghiên cứu.
10.7 Theo dõi
Scc không di căn: theo dõi về lâm sàng 1 năm/lần, nếu phẫu thuật theo phương pháp Mohs.
Scc di căn: theo dõi về lâm sàng và xét nghiệm 3-6 tháng/lần.

