Những thay đổi về sinh lý và nội tiết tố của người mẹ trong từng giai đoạn thai kỳ

Nguồn: Giáo trình Sản phụ khoa - Tập 1: Sản khoa.
Đại học Huế - Trường ĐH Y Dược
Đồng chủ biên:
GS.TS. Nguyễn Vũ Quốc Huy,
GS.TS. Cao Ngọc Thành,
PGS.TS. Lê Minh Tâm,
PGS.TS. Trương Thành Vinh,
Cùng nhiều tác giả tham gia biên soạn.
1 NHỮNG THAY ĐỔI VỀ SINH LÝ TRONG THAI KỲ
1.1 NHỮNG THAY ĐỔI VỀ CƠ QUAN SINH DỤC KHI MANG THAI
1.1.1 Tử cung
Tử cung có nhiều sự thay đổi trong thai kỳ nhất.
1.1.1.1 Thay đổi về hình thái
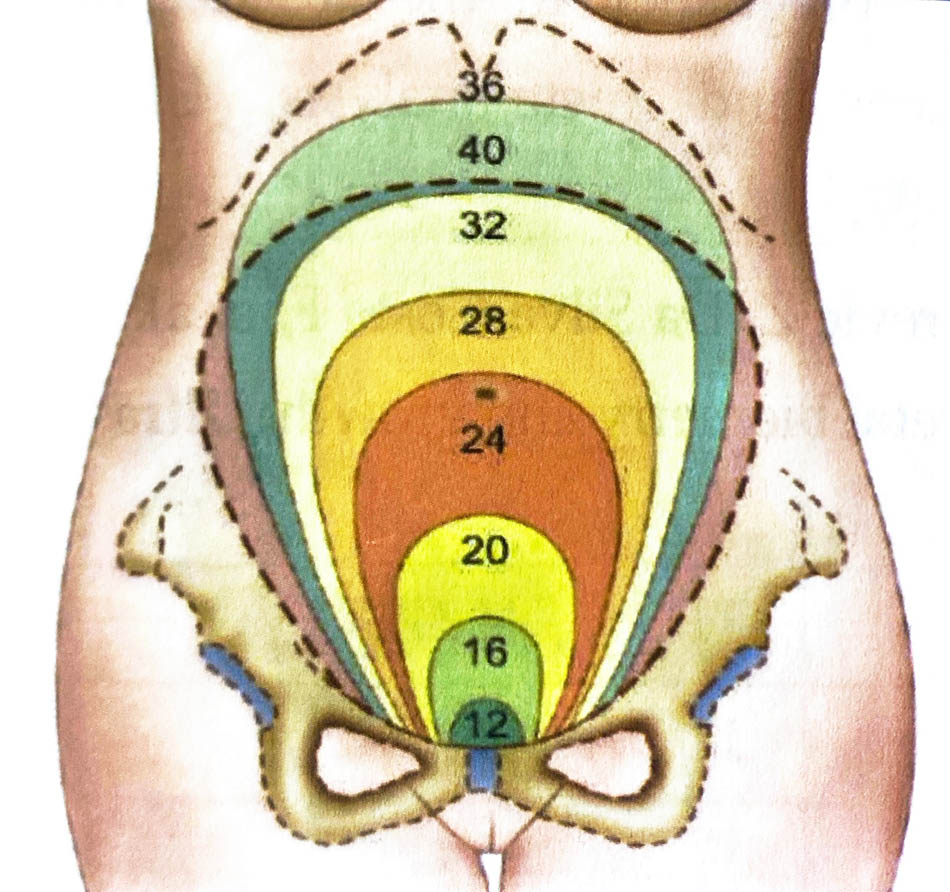
Tử cung nằm trong hố chậu trong ba tháng đầu thai kỳ, nằm trong vùng bụng từ tháng thứ tư. Khi không có thai, tử cung có hình chóp cụt, đáy tử cung quay lên trên. Trong hai tháng đầu thai kỳ, tử cung có hình quả lê. Đến tháng thứ ba, tử có hình cầu, gần như cầu tròn. Từ tháng thứ năm trở đi, tử cung có hình trứng, với đáy lớn ở bên trên, gọi là đáy tử cung.
Kích thước: tử cung không có thai dài khoảng 6 - 8cm, rộng khoảng 4 - 5 cm, đường kính trước sau 3 cm. Tử cung gần ngày sinh dài 32cm, rộng 22cm, dày 20cm. Bề cao tử cung (BCTC) - được đo từ bờ trên khớp vệ tới điểm giữa đáy tử cung; từ tháng thứ hai BCTC tăng 4cm mỗi tháng.
Tuổi thai (tháng) = (BCTC/4) + 1 (cộng thêm một tháng vì tháng đầu tiên thai kỳ tử cung nằm sau xương vệ). Như vậy, BCTC tương ứng tháng thứ hai đo được 4cm, tháng thứ ba 8 cm, tháng thứ chín 32 cm.
Thể tích tử cung: tăng theo tiến triển của thai kỳ, tăng nhanh trong khoảng cuối thai kỳ. Khi không có thai, thể tích buồng tử cung dưới 10 ml. Đến cuối thai kỳ, tử cung có thể tích trung bình 5 lít, thậm chí lên đến 20 lít.
Trọng lượng: trong thai kỳ, cơ tử cung tăng sinh và phì đại khiến tử dần, trọng lượng tử cũng gia tăng từ 70 g lên đến gần 1,1kg.
1.1.1.2 Thay đổi về cấu tạo
Thay đổi về lớp cơ
Những sợi cơ phì đại, tăng sinh sợi cơ mới. Mô liên kết tăng. Tuần hoàn máu tại lớp cơ tăng. Những sợi cơ bị phù.
Phì đại và tăng sinh: không chỉ các sợi cơ riêng lẻ tăng chiều dài và chiều rộng mà còn có sự bổ sung của các sợi cơ mới. Do chịu sự tác động của estrogen và progesterone.
Kéo dài: các sợi cơ sẽ kéo dài thêm khi tới 20 tuần do sự căng phồng tử cung để giúp thai nhi phát triển. Lớp cơ trở nên mỏng hơn, khi đủ tháng dày khoảng 1,5 cm. Mật độ cơ tử cung mềm và đàn hồi, trái ngược với cảm giác chắc của tử cung khi không mang thai.
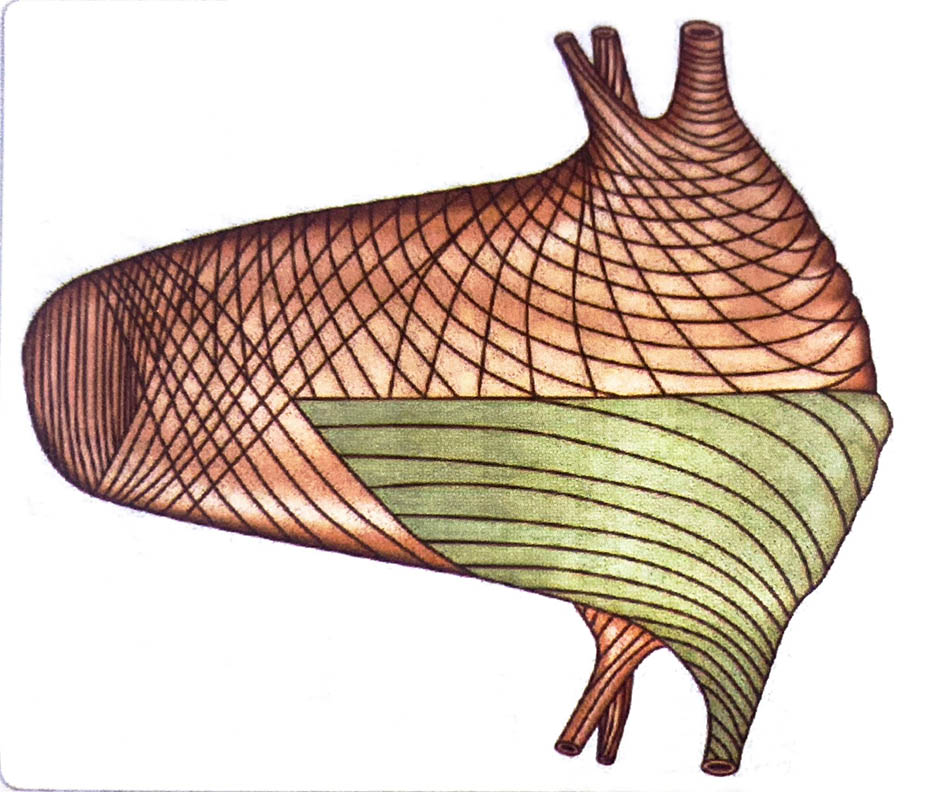
Thay đổi về sắp xếp các sợi cơ: lớp cơ dọc bên ngoài sắp xếp giống như mui xe ở phần đáy tử cung; một số sợi liên tục với dây chằng tròn. Lớp cơ vòng bên trong rất ít, với các sợi cơ vòng giống sự sắp xếp xung quanh vòi tử cung và lỗ trong CTC. Lớp trung gian là lớp dày nhất và mạnh nhất được sắp xếp theo kiểu bắt chéo và các mạch máu có thể chạy qua. Sự kết hợp của cặp hai sợi cơ cong cho hình dạng số tám. Sự sắp xếp này rất quan trọng cho phép các tế bào cơ co lại sau khi sinh và làm co các mạch máu để cầm máu.
Tại niêm mạc tử cung: trước tháng thứ năm của thai kỳ, màng rụng gồm:
(1) Màng rụng đáy (decidua basalis) giữa thành tử cung và nhau sẽ thành lập phần nhau về phía mẹ.
(2) Màng rụng bao (decidua capsularis hay reflexa) bao quanh phôi thai.
(3) Màng rụng thành tử cung (decidua vera) tương ứng với phần không có nhau thai.
Sau tháng thứ năm của thai kỳ, màng rụng bao và màng rụng thành dính vào nhau. Lúc này, màng rụng gồm: (1) lớp đặc (decidua compacta) trên bề mặt, có tế bào màng rụng; (2) lớp đáy (decidua basalis) hay lớp xốp (decidua spongiosa) ở sâu, có nhiều tuyến và mạch máu.

1.1.2 Cổ tử cung

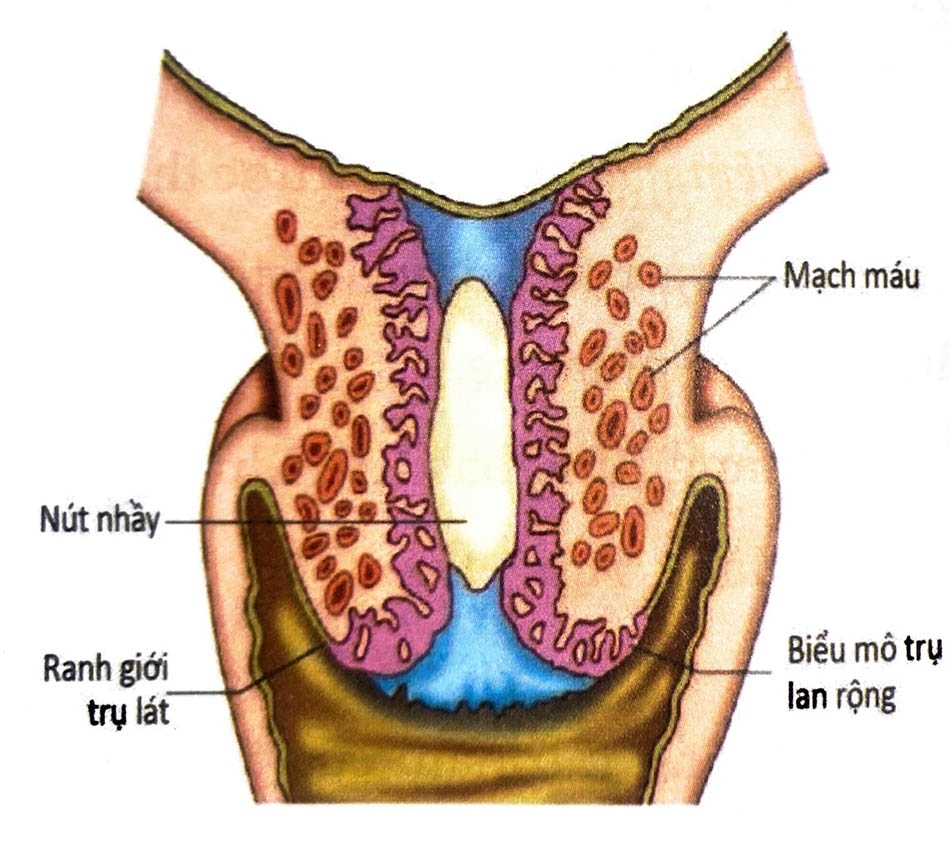
Khi có thai, cổ tử cung (CTC) phì đại và mềm. Không giống thân tử CTC gồm nhiều sợi cơ trơn, thành phần chính là mô liên kết gồm collagen, Elastin, proteoglycans và thành phần tế bào. Sự thay đổi trong cấu trúc Collagen và proteoglycans dưới ảnh hưởng của nội tiết góp phần vào sự chín muồi của CTC. Biểu mô của CTC có màu tím do các mạch máu bị cương tụ trong khi có thai. Trong suốt thai kỳ, CTC tiết nhiều dịch đặc, đục tạo thành nút nhầy bịt kín CTC và có tính acid hơn do ảnh hưởng của progesterone để bảo vệ thai nhi khỏi nhiễm trùng ngược dòng. Lỗ ngoài CTC ở người chưa sinh lần nào thì nhỏ và đóng kín cho đến lúc cuối thai kỳ. CTC ở người đã sinh nhiều lần thì to, loe ra, hơi hở, lô ngoài bị biến đổi qua những lần sinh trước, có thể có các vết rách cũ. CTC ở người con rạ mềm sớm hơn ở người con so.
1.1.3 Đoạn dưới tử cung
Đoạn dưới tử cung được thành lập dần trong suốt thai kỳ, nhưng chỉ thành lập hoàn toàn khi có chuyển dạ. Đối với người con so, sự thành lập đoạn dưới tử cung xảy ra từ đầu tháng thứ chín. Ở người con rạ, đoạn dưới tử cung được thành lập vào giai đoạn đầu của cuộc chuyển dạ. Đoạn dưới tử cung ở phía trên CTC, chiếm khoảng 1/3 dưới của tử cung hình mũ, có chỏm quay xuống dưới, phủ ngoài bởi phúc mạc tử dễ bóc tách. Phần này có thể co giãn một cách thụ động nhờ sự co bóp của tử cung do đó giúp cho việc bình chỉnh và việc thoát ra của ngôi thai. Đoạn dưới tử cung chỉ có hai lớp cơ, lớp ngoài và lớp trong, không có lớp cơ đan. Do đó, đoạn dưới dễ bị vỡ trong chuyển dạ, dễ chảy máu nhất là khi có nhau tiền đạo.
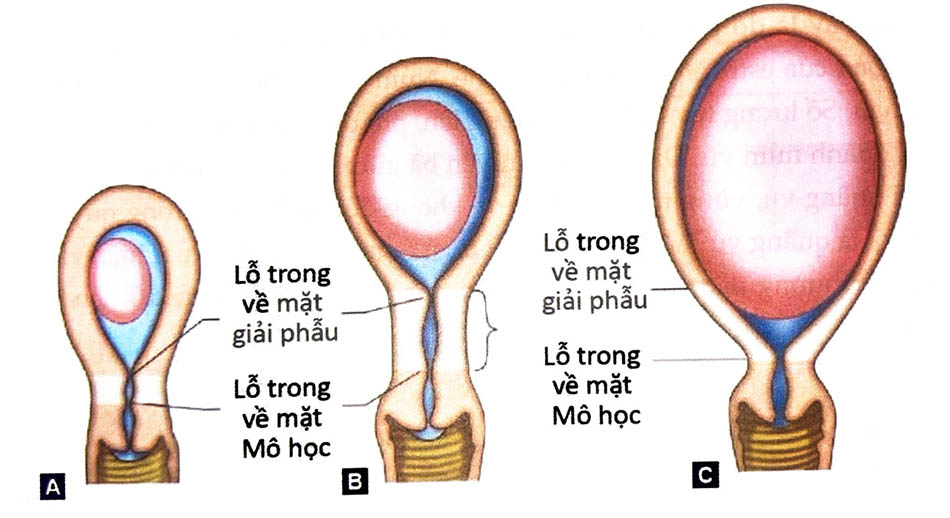
A. 8 tuần; B. 12 tuần; C. 16 tuần.
1.1.4 Vòi tử cung
Khi có thai, vòi tử cung có nhiều mạch máu và phì đại to ra cả về chiều dài lẫn bề dày. Biểu mô trở nên dẹt và cũng xảy ra các phản ứng màng rụng tại đây.
1.1.5 Buồng trứng
Khi có thai, buồng trứng có nhiều mạch máu, hơi to ra. Không có hiện tượng phóng noãn trong suốt thai kỳ. Các nang noãn không hoạt động. Hoàng thể thai kỳ phát triển tối đa vào tháng thứ ba. Từ tháng thứ tư, bánh nhau sẽ thay thế hoàng thể h để chế tiết các nội tiết tố sinh dục.
1.1.6 Âm đạo, âm hộ
Khi có thai, âm đạo có nhiều mạch máu, nhất là tĩnh mạch giãn nở, làm cho âm đạo có màu tím (dấu hiệu Jacquemier). Niêm mạc âm đạo dày lên, phù, mô liên kết giãn ra, tiết nhiều dịch. m đạo dài ra và dễ giãn do tính chất đàn hồi của thành âm đạo tăng lên, các tế bào âm đạo phát triển. Số trực khuẩn Doderlein cũng tăng nhiều. Tế bào học âm đạo dưới ảnh hưởng nội tiết cho thấy số tế bào bề mặt giảm đi, chỉ số nhân đông và tế bào ái toan giảm dần. Các tế bào kết thành mảng, nhiều tế bào hình thoi. Tăng sinh môn cũng mềm ra vào cuối thai kỳ. Môi lớn và môi bé có các tĩnh mạch giãn rộng, đặc biệt ở phụ nữ sinh nhiều lần. Dưới da có các mạng lưới tĩnh mạch phong phú làm cho âm vật cũng có màu tím.
1.1.7 Tuyến vú
Những thay đổi ở vú rõ ràng nhất ở phụ nữ mang thai lần đầu (Hình 4.7). Từ đầu thai kỳ, vú lớn lên, xuất hiện tuần hoàn tĩnh mạch phụ tạo thành hệ thống Haller. Hiện tượng này là do phì đại và tăng sinh rõ rệt của các ống dẫn sữa và nang sữa dưới tác động của estrogen và progesterone. Núm vú trở nên to hơn, cương cứng và có sắc tố nâu. Số lượng tuyến bã nhờn tăng lên, phì đại, được gọi là hạt Montgomery, bao xung quanh núm vú. Dịch tiết của tuyến bã giúp núm vú và quầng vú ẩm. Vùng bên ngoài quầng vú, vùng tăng sắc tố ít và không đều xuất hiện trong quý 2 của thai kỳ được gọi là quầng vú thứ cấp. Chất tiết ở vú (sữa non) có thể xuất hiện vào khoảng tuần thứ 12, thường đặc và dính. Vào tuần thứ 16, dịch tiết ở vú trở nên dày và có màu vàng.

A. Sự tăng sắc tố của quầng và núm vú; B. Xuất hiện quầng vú thứ phát, phát triển nốt Montgomery và tăng sinh mạch máu.
1.2 THAY ĐỔI VỀ CHUYỂN HÓA KHI MANG THAI
1.2.1 Trọng lượng cơ thể
Trong ba tháng đầu, trọng lượng cơ thể tăng không quá 1,5 kg. Trong ba tháng giữa, tăng trung bình mỗi tuần 0,5 kg. Tổng cộng tăng khoảng 6 kg trong ba tháng giữa. Trong ba tháng cuối của thai kỳ, trọng lượng cơ thể tăng nhanh từ 4-5 kg. Những tuần cuối của thai kỳ, trọng lượng cơ thể tăng, có khi đột ngột từ 1 - 1,5 kg.
Mô và dịch | Cộng dồn tăng cân trong thai kỳ | |||
10 tuần | 20 tuần | 30 tuần | 40 tuần | |
Thai | 5 | 300 | 1500 | 3400 |
Nhau | 20 | 170 | 430 | 650 |
Nước ối | 30 | 350 | 750 | 800 |
Tử cung | 140 | 320 | 600 | 970 |
Vũ | 45 | 180 | 360 | 405 |
Máu | 100 | 600 | 1300 | 1450 |
Dịch ngoại bào | 0 | 30 | 80 | 1480 |
Mỡ | 310 | 2050 | 3480 | 3345 |
Tổng cộng | 650 | 4000 | 8500 | 12.500 |
1.2.2 Chuyển hóa nước
Trong thai kỳ, có hiện tượng giữ nước ngoại bào, cùng với tác động của nội tiết làm cho sự giãn các khớp tăng lên, nhất là khớp mu. Sau khi sinh từ 2 - 5 ngày, sẽ có hiện tượng toát mồ hôi và tiểu nhiều, có thể làm mất khoảng 2 kg.
1.2.3 Chuyển hóa cơ bản
Tăng lên trong thai kỳ, tăng đến 20% trong nửa sau của thai kỳ do: (1) sự phát triển của thai nhi, (2) hoạt động hô hấp tăng và (3) hoạt động chức năng tuyến giáp tăng.
1.2.4 Chuyển hóa protein
Tiêu thụ protein khi mang thai tăng khoảng 1 kg so với khi không mang thai. Khi thai đủ tháng, 50% lượng protein bổ sung được sử dụng cho thai và nhau, phần còn lại được cung cấp cho tử cung, vú, hemoglobin của mẹ và protein huyết tương.
1.2.5 Chuyển hóa đường
Tăng các hormone vào nửa sau thai kỳ có thể làm giảm khả năng dung nạp Glucose và tăng đề kháng insulin. Nguy cơ đái tháo đường thai kỳ tăng lên sau tuần lễ thứ 24 của thai kỳ.
Đề kháng Insulin chủ yếu do hoạt động nội tiết tố lactogen nhau thai người (hPL), làm tăng đề kháng mô ngoại vi đối với insulin. Hormone hPL được tiết ra tỷ lệ thuận với khối lượng bánh nhau, dẫn đến tăng đề kháng insulin tăng theo tuổi thai.
Progesterone và estrogen cũng có thể góp phần vào đề kháng insulin.
1.2.6 Chuyển hóa chất béo
Các chất béo trong máu tăng, đặc biệt là cholesterol. Trong giai đoạn sớm thai kỳ, chất béo chủ yếu được dự trữ trong các mô trung tâm. Giai đoạn sau của thai kỳ, tình trạng phân giải lipid chiếm ưu thế, có thể do mẹ thường bị hạ đường huyết lúc đói. Khi thiếu glucose, nồng độ acid béo tự do, triglycerid và cholesterol trong huyết tương tăng sẽ cung cấp năng lượng cho người mẹ, điều này được đặc trưng bởi “sự đói nhanh”.
Sau khi sinh, nồng độ các lipid máu nhanh trở về mức bình thường khi cho con bú.
1.2.7 Chuyển hóa muối khoáng và vitamin
Calcium trong máu giảm trong thai kỳ, đặc biệt từ tháng thứ năm. Cơ thể sử dụng 50g calcium và khoảng 35 - 40g phospho trong thai kỳ, trong đó thai nhi lấy khoảng 25 g calcium, còn lại giữ trong các mô của mẹ.
Sắt cần nhất cho thai nhi vào ba tháng cuối của thai kỳ. Phụ nữ mang thai không thiếu máu được khuyến cáo bổ sung 60 mg sắt/ngày. Phụ nữ mang thai thiếu máu nên được bổ sung 60 - 120 mg sắt/ngày.
Vitamin A, B, C giảm nhẹ trong thai kỳ; Vitamin D bình thường; Vitamin E và K tăng.
1.3 NHỮNG THAY ĐỔI SINH LÝ KHÁC TRONG CƠ THỂ NGƯỜI MẸ
1.3.1 Hệ tim mạch
Những thay đổi sớm nhất và rõ rệt nhất trong sinh lý phụ nữ mang thai là hệ tim mạch. Trong thai kỳ, huyết áp giảm trong ba tháng đầu và ba tháng giữa thai kỳ, sau đó tăng lên tương ứng ngang mức bình thường như khi không mang thai vào gần cuối thai kỳ. Vào tuần thứ 6 - 8 thai kỳ, huyết áp động mạch trung bình đã giảm tương đối so với mức trước khi mang thai và giảm tối đa 10 mmHg từ tuần thứ 24 - 26 thai kỳ.
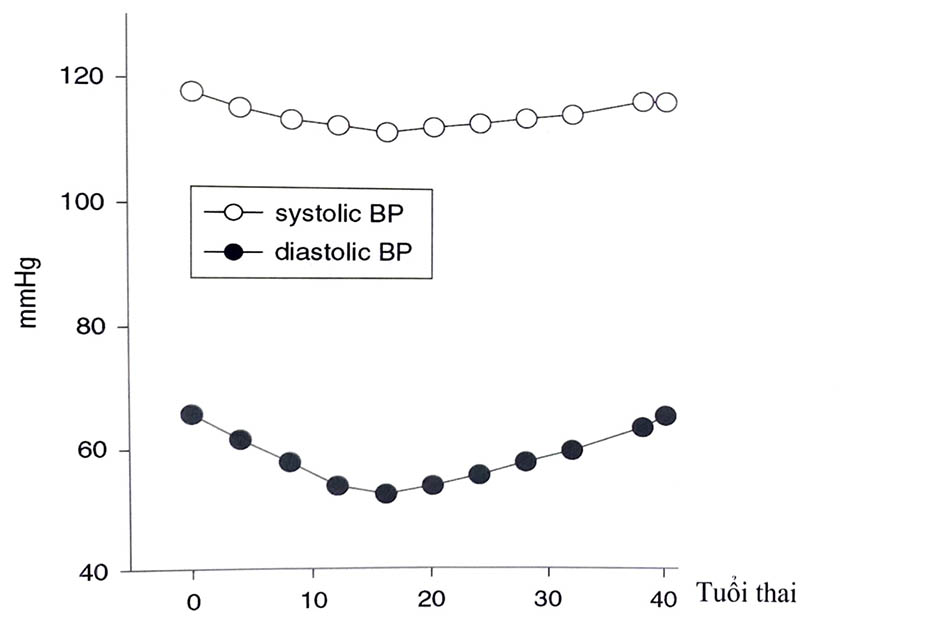
Mặc dù hầu hết phụ nữ không bị hạ huyết áp quá mức khi nằm ngửa, nhưng có khoảng 1/10 trường hợp có các triệu chứng chóng mặt, choáng váng và ngất. Những triệu chứng này thường được gọi là hạ huyết áp từ thế, hay hội chứng chèn ép tĩnh mạch chủ dưới. Hạ huyết áp tư thế khi huyết áp tâm thu giảm ít nhất 15 - 30mmHg khi nằm ở tuổi thai > 20 tuần, có thể liên quan đến do tư thế mẹ (hoặc tư thế tử cung) chèn ép tĩnh mạch chủ dưới.

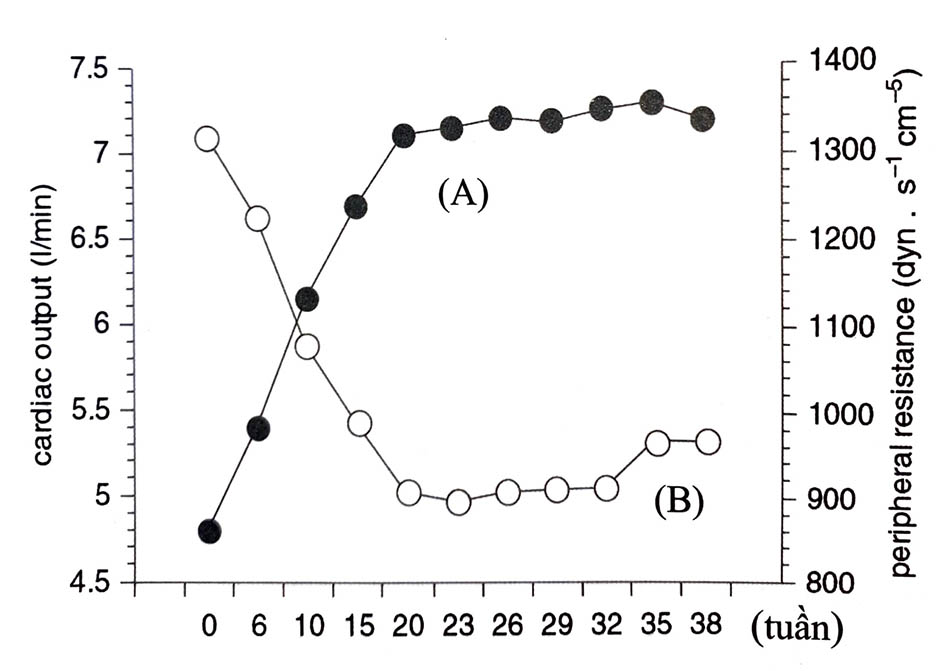
Cung lượng tim bắt đầu tăng ngay sau khi thụ thai. Vào tuần thứ 8 thai kỳ, cung lượng tim đã tăng 50% so với mức tăng trong toàn bộ thai kỳ. Cung lượng tim đạt đỉnh kỳ. Tăng cung lượng tim do nguyên nhân tăng cả thể tích tống máu (10%) lẫn tăng nhịp 35 - 50% cao hơn so với lúc bình thường không mang thai vào cuối ba tháng giữa thai tim (5 - 15%) và gây giãn thất trái. Sự tăng liên tục nhịp tim liên quan đến tình trạng thể nhằm duy trì cung lượng tim thích hợp với tình trạng này. Cung lượng tim vẫn tăng cho đến khi sinh, ngoại trừ trường hợp đo tư thế nằm ngửa. Trong ba tháng cuối thai kỳ, khoảng 65% cung lượng tim tăng lên trên mức bình thường được phân bố qua tuần hoàn tử cung nhau và thận.
Huyết áp giảm trong thai kỳ liên quan đến giảm trở kháng hệ thống mạch máu ngoại biên. Trở kháng mạch máu trung bình giảm từ 1.700 dynes/giây/cm-5 trước khi mang thai còn 900 dynes/giây/cm-5 vào giữa thai kỳ, sau đó tăng lên khoảng 1.300 dynes/giây/cm-5 cho đến khi đủ tháng. Giảm trở kháng mạch máu là một trong những thích nghỉ sớm của người mẹ đối với tình trạng mang thai và đã được quan sát thấy trong pha hoàng thể ở những chu kỳ mà sau đó có sự phát triển thai kỳ.
Giảm huyết áp động mạch, cùng với giảm trương lực tĩnh mạch, kích hoạt cơ chế duy trì khối lượng tuần hoàn như hệ renin-angiotensin-aldosterone (RAAS) và hệ thống điều hòa thẩm thấu. Duy trì thể tích tuần hoàn làm tăng tiền gánh và thể tích tống máu.
1.3.2 Huyết học
Sự thích nghi sinh lý trong hệ huyết học của người mẹ tối đa hóa khả năng vận chuyển oxy để tăng cường cung cấp oxy cho thai nhi, giảm các tác động của giảm lượng máu tĩnh mạch trở về và mất máu liên quan đến quá trình sinh.
Thể tích huyết tương mẹ bắt đầu tăng từ tuần thứ 6 của thai kỳ, đạt tối đa vào thời điểm 30 - 34 tuần, sau đó ở mức ổn định. Thể tích huyết tương tăng trung bình 50% ở thai kỳ đơn thai và lớn hơn ở thai kỳ đa thai. Thể tích máu mẹ tăng 35% lúc thai đủ tháng. Tổng lượng dịch trong cơ thể tăng lên khoảng 6 - 9 lít khi mang thai, phân bố đồng đều giữa nhau thai và mẹ. Khoảng 20 - 25% lượng thể tích huyết tương tăng thêm phân bố ở ngoại bào và khoảng 75 - 80% phân bố ở dịch kẽ. Sự gia tăng thể tích ở dịch kẽ xảy ra chủ yếu trong ba tháng cuối thai kỳ, trái với sự gia tăng thể tích huyết tương xảy ra chủ yếu vào ba tháng đầu và ba tháng giữa thai kỳ.
Trong khi đó, số lượng hồng cầu trung bình tăng lên trong thai kỳ, mức độ tăng tương đối thấp hơn so với mức độ tăng thể tích huyết tương, kết quả là thể tích hồng cầu (hematocrit) giảm dần cho đến tuần thứ 30 thai kỳ, sau đó tăng dần lên lại. Sự pha loãng máu có liên quan đến giảm độ quánh máu, điều đó có lợi cho sự tưới máu ở khoảng gian gai nhau và hạn chế phần nào tăng đông trong thai kỳ. Lúc thai đủ tháng, nồng độ Hb trung bình là 12,5 g/dL, so với khoảng 14 g/dL ngoài thai kỳ.
Số lượng bạch cầu (chủ yếu là bạch cầu hạt) thường tăng nhẹ khi mang thai dao động từ 5.000 - 12.000/L và có thể tăng đến 30.000/L trong quá trình chuyển dạ và hậu sản nhưng không do nhiễm trùng. Số lượng tiểu cầu có thể giảm nhẹ nhưng vẫn trong giới hạn bình thường.
| 3 tháng đầu | 3 tháng giữa | 3 tháng cuối | Đủ tháng |
Thể tích máu | + | ++ | +++ | ↑ 30-50% |
Nhịp tim | + | ++ | ++(+) | ↑ 15-20 nhịp |
Thể tích nhát bóp | + | ++(+) | + |
|
Cung lượng tim | + | ++(+) | + | ↑ 30-50% |
Huyết áp tâm thu | - | - | Không thay đổi | ↓ 5-10 mmHg vào giữa thai kỳ |
Huyết áp tâm trường | - | -- | - |
|
Áp lực mạch | + | ++ | + |
|
Trở kháng mạch hệ thống | - | --- | -- |
|
Trở kháng mạch phổi | - | -- | - |
|
Áp lực thất trái cuối tâm thu | + | ++ | Không thay đổi |
|
Thể tích và sức co giãn tĩnh mạch | + | ++ | + |
|
Hồng cầu khối | + | + | + | ↑15-20% |
Trong thai kỳ có tình trạng tăng đông: nồng độ của nhiều yếu tố đông máu tăng lên trong thai kỳ. Fibrinogen (yếu tố I) tăng 50%. Prothrombin (yếu tố II) và các yếu tố tăng V và XII không thay đổi. Ngược lại, nồng độ của các chất ức chế chính của quá trình đông máu như protein C hoạt hóa và protein S giảm. Tăng đông là thay đổi sinh lý quan trọng để hạn chế chảy máu vào cuối thai kỳ, tuy nhiên, đồng thời làm tăng gấp đôi nguy cơ tắc mạch, huyết khối, nguy cơ này tăng gấp 5,5 lần trong thời kỳ hậu sản.
| Chuyển dạ giai đoạn I | Chuyển dạ giai đoạn II | Hậu sản sớm | Sau sinh 3-6 tháng |
Cung lượng tim | ↑ 30% | ↑↑ 50% | ↑↑↑ 60-80% ngay sau sinh, sau đó giảm nhanh sau giờ đầu | Trở về giá trị như trước thai kỳ |
Nhịp tim | Trong cơ co ↑↑ 40-50% | ↓ 5-10% trong 24h; và tiếp tục giảm như trước thai kỳ | Trở về giá trị như trước thai kỳ | |
Huyết áp | Trong cơn co ↑ HATT 15-25% ↑ HATTr 10-15% | ↓ HATTr 5-10% trong 24 giờ; Có thể tăng lại ngày 3-6 do thay đổi thể dịch | Trở về giá trị như trước thai kỳ | |
Thể tích huyết tương | ↑ | ↑↑ | ↑↑↑ 500ml, do hồi lưu tĩnh mạch về tim | Trở về giá trị như trước thai kỳ |
1.3.3 Hệ hô hấp
Những thay đổi xảy ra trong hệ hô hấp khi mang thai là do nhu cầu oxy của mẹ và thai nhi tăng lên.
Mang thai làm tăng tổng lượng oxy tiêu thụ trong cơ thể khoảng 50 ml Oz/phút, lớn hơn 20% so với khi không mang thai. Khoảng 50% sự gia tăng này được tiêu thụ bởi tử cung và nhau thai, 30% từ tim và thận, 18% từ các cơ hô hấp và phần còn lại bởi các mô tuyến vú. Sự thích nghi chức năng trong hệ hô hấp giúp tăng cường oxy đưa đến phổi.
Vào cuối thai kỳ, tử cung to ra, đẩy cơ hoành lên trên khoảng 4 cm. Ngoài ra, góc sườn hoành mở rộng do đường kính và chu vi lồng ngực tăng nhẹ. Cơ hoành nâng lên làm giảm 20% thể tích cặn và dung tích cặn chức năng, giảm 5% tổng thể tích phổi. Mặc dù tần số thở của mẹ thay đổi không đáng kể, tăng khoảng 15 lần/phút, nhưng thể tích khí lưu thông tăng từ 30% đến 40% do dung tích thở vào tăng 5%, dẫn đến thông khí phút tăng 30 - 40%.
Progesterone làm tăng nhạy cảm của thụ thể hóa học trung ương với CO2, dẫn đến tăng thông khí và giảm PaCOz. Nhiễm kiềm hô hấp do giảm PaCO2 trong thai kỳ được bù trừ bằng cách tăng bài tiết bicarbonat qua thận, làm mức bicarbonat trong thai kỳ thấp hơn bình thường và pH máu động mạch của mẹ ở mức bình thường. Khó thở khi mang thai được cho là một phản ứng sinh lý do PaCO2 thấp.
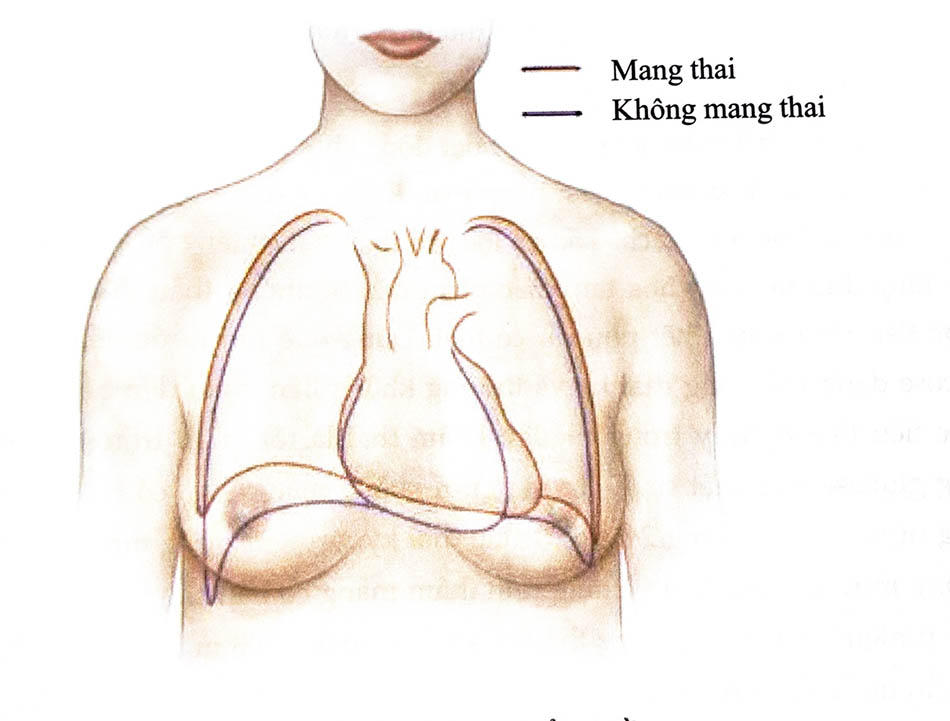
Mặc dù đường dẫn khí và tổng sức cản của phổi giảm trong thai kỳ, nhưng khó thở vẫn thường xảy ra ở phụ nữ có thai. Khó thở khi mang thai có thể là “sinh lý” nhưng vẫn cần được đánh giá cẩn thận vì triệu chứng này cũng có thể là biểu hiện của bệnh về đường hô hấp hoặc tim mạch. Những người có tử cung quá to như thai to, đa thai, đa ối thường khó thở, thở nhanh.
1.3.4 Hệ tiêu hóa
Những thay đổi chức năng trong hệ tiêu hóa là do tác động progesterone và estrogen. Progesterone gây giãn cơ trơn, dẫn đến giảm trương lực cơ vòng thực quản, giảm nhu động đường tiêu hóa và giảm co bóp túi mật. Điều này làm thời gian vận chuyển thức ăn từ dạ dày xuống ruột non tăng lên đáng kể, 15 - 30% trong quý 2, quý 3 và tăng hơn trong quá trình chuyển dạ. Áp lực trong thực quản giảm, trong khi áp lực trong dạ dày tăng, kết hợp với giảm trương lực cơ vòng thực quản dẫn đến trào ngược dạ dày. Giảm co bóp túi mật, kết hợp với sự ức chế vận chuyển acid mật qua trung gian estrogen, dẫn đến tăng tỷ lệ sỏi mật và ứ mật. Estrogen cũng kích thích gan sinh tổng hợp các protein như fibrinogen, ceruloplasmin và các protein liên kết với corticosteroid, steroid sinh dục, hormone tuyến giáp và vitamin D.
Buồn nôn và nôn khi mang thai, còn gọi là “ốm nghén”, thường bắt đầu từ 4 - 8 tuần tuổi thai và giảm dần vào giữa quý 2, thường từ 14 - 16 tuần.
Táo bón thường gặp khi mang thai, do sự tắc nghẽn cơ học của đại tràng do ruột phình to, giảm nhu động và tăng hấp thu nước trong thai kỳ.
1.3.5 Hệ tiết niệu
Hệ thận - tiết niệu tăng cường hoạt động chức năng trong thai kỳ nhằm duy trì lượng dịch, chất hòa tan và cân bằng toan kiềm để đáp ứng đối với tình trạng tăng hoạt động của hệ tim mạch. Tốc độ lọc cầu thận (GFR) tăng 50%. Tăng GFR này dẫn đến tăng đưa các chất hòa tan khác nhau đến hệ thống thận. Bài tiết glucose trong nước tiểu tăng ở hầu hết phụ nữ có thai. Dùng que thử nước tiểu có thể phát hiện glucose dạng vết trong thai kỳ và thường không liên quan đến bệnh lý. Xét nghiệm nước tiểu thường quy trong các lần khám thai là rất quan trọng để phát hiện tình trạng glucose niệu thật sự. Đối với người không mang thai, có rất ít protein bài xuất trong nước tiểu (< 20 mg/24 giờ), trong thai kỳ, protein trong nước tiểu tăng bài xuất do tăng mức lọc cầu thận và tăng tính thấm màng cơ bản cầu thận. Do đó, chẩn đoán protein niệu bất thường trong thai kỳ khi bài xuất > 300 mg/24 giờ, hoặc > 0,5 g/1 đối với mẫu nước tiểu lấy ngẫu nhiên, hoặc tỷ protein/creatinin niệu > 0,3 (mg/dl).
Triệu chứng tiểu nhiều lần gây ra bởi tử cung lớn chèn ép bàng quang và không liên quan đến nhiễm trùng. Đây là biểu hiện thường gặp khi thai kỳ tiến triển, nhưng cần thận trọng để phân biệt với triệu chứng nhiễm trùng đường tiểu sớm. Ngoài ra, 20% phụ nữ có triệu chứng tiểu không kiểm soát và cần được xem xét để chẩn đoán phân biệt khi nghi ngờ vỡ ối.
1.3.6 Xương khớp
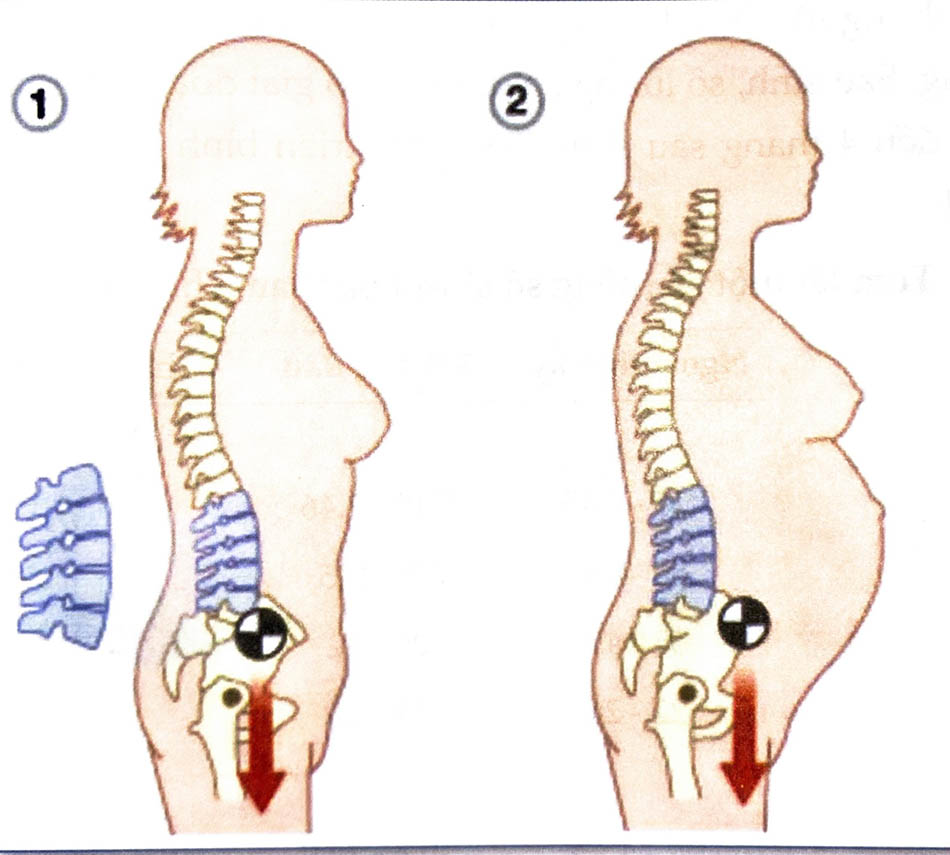
Cột sống thắt lưng người mẹ càng cong ra trước giúp điều chỉnh trọng tâm của thai phụ. Sự thay đổi này có thể gây đau lưng trong thai kỳ. Thai phụ tăng nguy cơ ngã do những thay đổi về thói quen cơ thể và trọng tâm khi thai kỳ tiến triển. Tử cung lớn làm tăng áp lực ổ bụng, dẫn đến nguy cơ thoát vị.
Các khớp mềm và giãn, nhất là các khớp ở khung chậu như khớp vệ, khớp cùng cụt. Bắt đầu từ giai đoạn đầu của thai kỳ, các dây chằng tương đối lỏng lẻo dưới tác động của relaxin và progesterone. Khớp mu bắt đầu giãn ra từ 28 - 30 tuần.
Các nguồn dự trữ canxi được huy động để cung cấp đầy đủ canxi cho quá trình tạo xương thai nhi. Canxi ion hóa trong huyết thanh của mẹ không thay đổi so với trạng thái không mang thai, nhưng canxi toàn phần huyết thanh giảm. Hormone tuyến cận giáp mẹ tăng hoạt động đáng kể, giúp duy trì nồng độ canxi trong huyết thanh bằng cách tăng hấp thu từ ruột và giảm thải canxi qua thận. Mặc dù vậy, mật độ xương trong thai kỳ bình thường không giảm nếu được cung cấp đầy đủ dinh dưỡng.
1.3.7 Thay đổi ở da
Mang thai gây ra một số thay đổi đặc trưng trên bề mặt da của mẹ. Mặc dù nguyên nhân chính xác của những thay đổi này vẫn chưa được xác định, nhưng đa số do ảnh hưởng của các nội tiết tố.
Các nốt giãn mạch da phổ biến nhất ở phần thân trên, mặt và cánh tay. Ban đỏ lòng bàn tay gặp ở hơn 50% thai phụ. Hai dấu hiệu này liên quan đến tăng nồng độ estrogen và thoái triển sau sinh. Rạn da xảy ra ở trên 50% phụ nữ mang thai và xuất hiện ở bụng dưới, vú và đùi. Đầu tiên, các vết rạn do có màu tím hoặc hồng; cuối cùng, trở nên trắng hoặc bạc. Những đường rạn da không liên quan đến tăng cân, chủ yếu do căng da.
Tăng nồng độ estrogen và các nội tiết tố kích thích tế bào hắc tố và phản ứng chéo với cấu trúc tương tự hCG gây tăng sắc tố đặc trưng trong thai kỳ. Tăng sắc tố thường ở rốn và tầng sinh môn. Đường giữa bụng dưới sậm màu trở thành đường sọc nâu.
Ở mặt có dạng tăng sắc tổ quanh má, trán và quanh mắt, từng mảng hoặc lan tỏa (gọi là mặt nạ thai kỳ). Mặt nạ thai kỳ khá phổ biến và thường biến mất tự nhiên sau sinh, một số trường hợp có thể không biến mất hoàn toàn. Các nốt ruồi ở da có thể tăng kích thước và màu sắc nhưng giảm sau khi sinh.
Tăng tiết các tuyến bã nhờn trong thai kỳ có thể gây mụn trứng cá.
Tóc có nhiều nang hơn trong giai đoạn mọc tóc (tăng trưởng) và ít hơn trong giai đoạn rụng tóc (nghỉ ngơi). Cuối thai kỳ, số lượng sợi tóc trong giai đoạn rụng i so với bình thường. Sau sinh, số lượng sợi tóc đi vào giai đoạn rụng tăng lên gây tăng rụng tóc trong 2 đến 4 tháng sau sinh. Tóc phát triển bình thường trở lại từ 6 - 12 tháng sau khi sinh.
Bảng 4.4. Tóm tắt một số thông số sinh hóa tham chiếu trong thai kỳ
.jpg)
.jpg)
1.3.8 Thay đổi thị giác quan
Thay đổi thị giác thường gặp là mờ mắt chủ yếu là do dày giác mạc liên đến giữ nước và giảm nhãn áp. Những thay đổi này biểu hiện trong 3 tháng đầu thai kỳ và thoái lui trong vòng 6 - 8 tuần đầu sau sinh.
1.3.9 Các tuyến nội tiết
Ngoài buồng trứng, tất cả những tuyến nội tiết khác đều tăng hoạt động. Tuyến thượng thận tăng sinh, tuyến giáp lớn ra, chuyển hóa cơ bản và iod huyết tương tăng. Tuyến cận giáp phì đại, ảnh hưởng trên sự chuyển hóa calcium.
2 NHỮNG THAY ĐỔI VỀ NỘI TIẾT TRONG THAI KỲ
Những thay đổi nội tiết trong thai kỳ phần lớn phụ thuộc vào sự sản xuất của protein và hormone steroid của nhau thai. Người mẹ trải qua những thay đổi sinh lý rõ rệt từ khi thụ thai đến khi sinh, sau đó trở lại trạng thái như khi không mang vài tuần sau khi sinh. Đầu thai kỳ, chính người mẹ sản xuất ra một số hormone (như estrogen và progesterone); tuy nhiên, vào cuối quý 1 thai kỳ, thai nhi và nhau thai sẽ sản xuất các hormone steroid và protein quan trọng. Trong thai kỳ, hầu như tất cả các tuyến nội tiết của mẹ đều bị thay đổi, với mục đích đáp ứng tốt hơn với tình trạng mang thai, giúp duy trì và phát triển thai kỳ đầy đủ.
2.1 HOẠT ĐỘNG NỘI TIẾT TRONG THỜI KỲ MANG THAI
Bào thai - nhau thai - cơ thể mẹ có thể được xem như một hệ thống được tổ chức tốt, hoạt động cùng nhau theo một kiểu tích hợp để kiểm soát các nhu cầu sinh lý thai kỳ. Chức năng của mỗi yếu tố đều đóng vai trò quan trọng với sự thành trong công của một thai kỳ. Một số hormone quan trọng như hCG (human Chorionic gonadotropin) và hPL (human placental lactogen) và các hormone steroid (estrogen và progesterone).
2.1.1 Hoạt động nội tiết nhau thai
Nhau thai có chức năng chế tiết đa dạng và vượt trội so với bất kỳ cơ quan nội tiết nào khác. Điều đặc biệt là nhau thai không có kết nối tế bào thần kinh với các tuyến của thai nhi hoặc mẹ. Cơ quan nội tiết về cơ bản của nhau thai bao gồm hai loại tế bào là nguyên bào nuôi tế bào (tế bào nuôi) và nguyên bào nuôi hợp bào (hợp bào nuôi), tiết ra nhiều sản phẩm hormone khác nhau giải phóng vào cả tuần hoàn của thai nhi và mẹ. Sự tương tác giữa tế bào nuôi - hợp bào nuôi cũng có thể được so sánh với mối tương tác vùng dưới đồi - tuyến yên dựa trên các hoạt động nội tiết và tự tiết của các phân tử tín hiệu nhau thai.
2.1.2 Hoạt động nội tiết của thai nhi
Các tuyến nội tiết của thai nhi (tuyến yên, tuyến giáp, vỏ thượng thận, tuyến tụy và tuyến sinh dục) hoạt động ngay từ tuần thứ 11 của thai kỳ.
Ở thai nhi nam, các tế bào Leydig của tinh hoàn, đáp ứng với gonadotropin của nhau thai và đặc biệt là hCG, sẽ sản xuất testosterone, cần thiết cho sự phát triển bình thường của cơ quan sinh dục bên ngoài và bên trong của nam giới.
Người mẹ không bị ảnh hưởng nhiều bởi Testosterone của thai nhi do enzyme aromatase của nhau thai, enzyme này chuyển đổi testosterone thành estradiol.
Ở thai nhi nữ, buồng trứng không hoạt động và không tiết ra estrogen cho đến tuổi dậy thì, mặc dù tất cả các tế bào noãn đã bắt đầu đi vào tiền kỳ giảm phân.
Nhau thai không thể chuyển đổi pregnenolone thành androgen. Progesterone đi vào tuần hoàn thai nhi và tuyến thượng thận của thai nhi có thể chuyển đổi thành androgen. Vì vậy, vỏ thượng thận của thai nhi trở thành nơi sản xuất chính các tiền chất androgen tức thì của estrogen nhau thai.
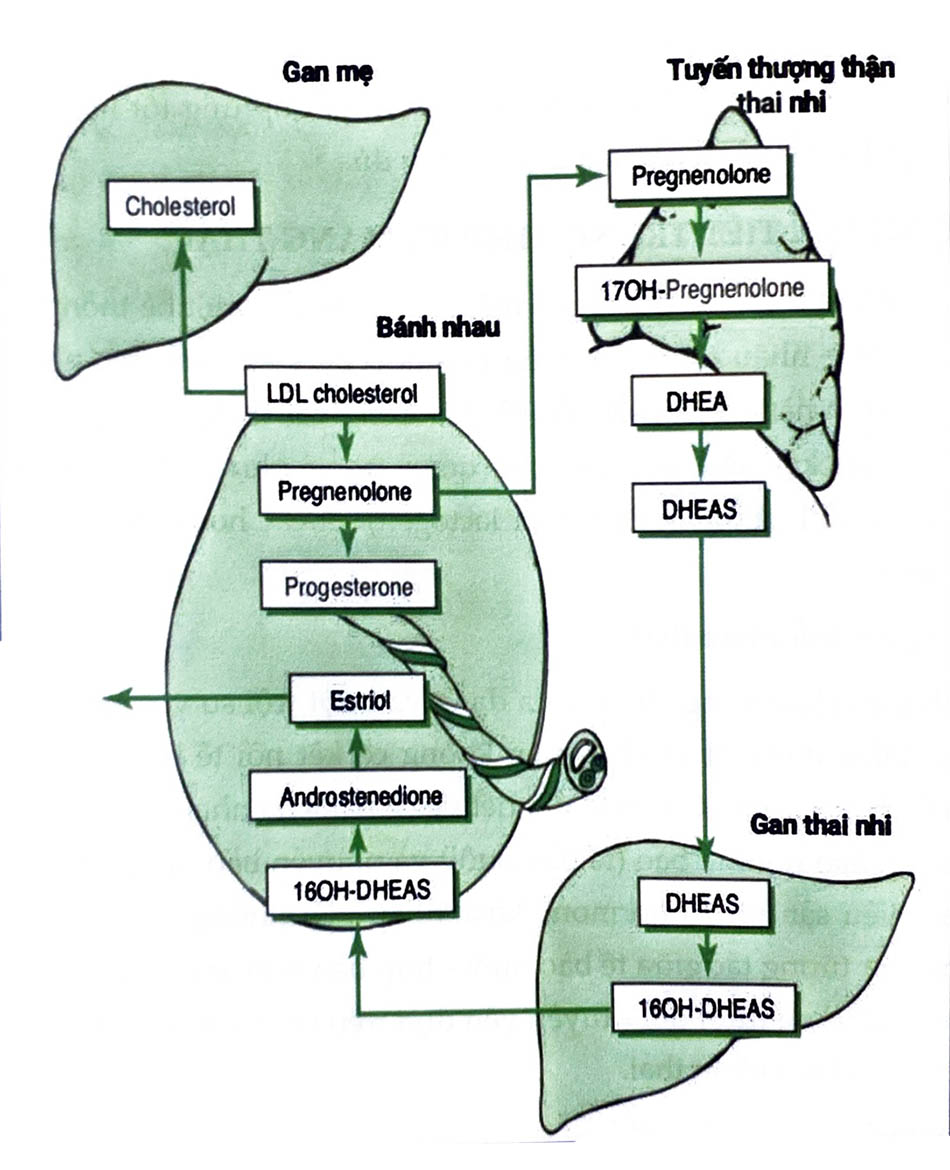
DHEA, dehydroepiandros-terone; DHEAS, DHEA sulfat; LDL, lipoprotein tỷ trọng thấp.
2.1.3 Hoạt động nội tiết của mẹ
Về cơ bản, mọi tuyến nội tiết của mẹ (vùng dưới đồi, tuyến yên, tuyến giáp và tuyến thượng thận) tương tác thích hợp với đơn vị thai nhi - nhau thai - mẹ.
2.1.4 Vùng dưới đồi
Giống như ở trạng thái không mang thai, trục dưới đồi - tuyến yên thông qua điều hòa tế bào - tế bào điều chỉnh phần lớn các chức năng nội tiết cần thiết.
Hormone giải phóng corticotropin tăng cao trong quá trình mang thai trong tuần hoàn của mẹ và tăng theo cấp số nhân trong suốt thai kỳ, dẫn đến kích thích sự gia tăng hormone vỏ thượng thận (ACTH), và gia tăng lượng cortisol trong huyết thanh, nước bọt và cortisol tự do trong nước tiểu, làm cho thai kỳ có tình trạng cường vỏ thượng thận tương đối.
2.1.5 Tuyến yên
Thai kỳ có liên quan đến một loạt các thay đổi trong hormone tiết ra từ tuyến yên. Sự suy giảm gonadotropin, có thể do nồng độ Estradiol và progesterone cao có tác dụng điều hòa ức chế trung ương.
Suy giảm hormone tăng trưởng có nguồn gốc từ tuyến yên, được thay thế bằng hormone tăng trưởng có nguồn gốc từ nhau thai.
Sự bài tiết thyrotropin (TSH) giảm nhẹ trong thời kỳ đầu mang thai với sự gia tăng thyroxine tự do do hoạt động kích thích tuyến giáp liên quan đến cấu trúc của hCG.
Nồng độ oxytocin từ thùy sau của tuyến yên tăng liên tục trong suốt thai kỳ.
2.1.6 Tuyến giáp
Có nhiều thay đổi về chức năng tuyến giáp trong thai kỳ với sự gia tăng globulin gắn kết tuyến giáp (TBG) lưu hành do tác động điều hòa của estrogen, là protein vận chuyển chính cho hormone tuyến giáp. Điều này dẫn đến tăng cả thyroxine toàn phần trong huyết thanh (T4) và triiodothyronine (T3), nhưng không phải là nồng độ 14 và T3 tự do quan trọng về mặt sinh lý, do đó các quá trình trao đổi chất phụ thuộc vào các hormone này thường không bị thay đổi.
2.1.7 Tuyến thượng thận
Hệ thống renin-angiotensin-aldosterone được kích thích trong thời kỳ mang thai, với sự gia tăng đáng kể mức aldosterone được thấy ở tuần thứ tám của thai kỳ.
2.2 NỘI TIẾT TỐ CỦA NGƯỜI MẸ TRONG THỜI KỲ MANG THAI
Các hormone hiện diện trong thai kỳ có thể cùng xuất phát từ nhiều nguồn, chẳng hạn mẹ, nhau thai và thai nhi đều sản xuất estradiol. Các hormone cần thiết để mang thai thành công có thể được chia thành hai loại: hormone protein (hCG, hPL và prolactin) và hormone steroid (progesterone, estrogen và steroid tuyến thượng thận của thai nhi). Điều quan trọng là cần hiểu được chức năng của các loại hormone cụ thể trong sinh lý sinh sản, đặc biệt là trong việc duy trì thai kỳ và sức khỏe của thai nhi.
2.2.1 Các hormone protein
Hormone hướng sinh dục nhau thai người (Human Chorionic Gonadotropin - hCG)
Sau khi thụ tinh, hCG được chế tiết bởi hợp bào nuôi và là một trong những sản phẩm sớm nhất của tế bào hình thành phôi thai, từ 6 đến 8 ngày sau khi thụ thai.
hCG tồn tại ở nhiều dạng khác nhau trong huyết tương và nước tiểu. hCG là một glycoprotein, gồm bộ khung peptide có các chuỗi bên carbohydrate gắn vào. Những thay đổi trong thành phần carbohydrate (khoảng một phần ba trọng lượng phân tử) làm thay đổi các đặc tính sinh học. hCG được tạo thành từ hai tiểu đơn vị alpha và beta, liên kết không đối xứng bởi cầu nối disulfide (-S-S-). Tiểu đơn vị alpha cấu tạo tương tự như chuỗi alpha của các glycoprotein khác là LH, FSH và TSH. Tiểu đơn vị beta, đặc hiệu cho hCG, là cơ sở của việc định lượng miễn dịch học, cho phép chẩn đoán sớm thai kỳ ngay từ khi có sự làm tổ của phôi.
Ở thai kỳ bình thường, hCG bắt đầu hiện diện sau phóng noãn 9 - 11 ngày. Trước 6 tuần thai kỳ, nồng độ hCG tăng gấp đôi mỗi 48 giờ và đạt đỉnh ở tuần thứ 8 - 10, có thể đến 100.000 mUI/ml. Sau đó, nồng độ hCG bắt đầu giảm dần còn 10.000 - 20.000 mUI/ml và đạt cực tiểu tại thời điểm 18 - 20 tuần rồi giữ bình nguyên cho đến khi thai đủ tháng.

Việc định lượng hCG và theo dõi diễn tiến của nồng độ hCG huyết tương đóng vai trò hết sức quan trọng trong ba tháng đầu thai kỳ.
2.2.1.1 hCG là chất chỉ điểm mang thai
hCG là dấu hiệu sinh hóa sớm nhất của thai kỳ và có thể được phát hiện trong huyết thanh từ 3 - 4 ngày trước ngày hành kinh tiếp theo. Xét nghiệm huyết thanh có thể phát hiện hCG sớm hơn xét nghiệm nước tiểu và có thể định lượng cụ thể về mức độ, so với xét nghiệm nước tiểu chỉ định tính sự hiện diện của hormone. hCG tăng ít nhất 50% mỗi 2 ngày sẽ hướng tới một thai kỳ bình thường.
Sau khi sinh, hCG còn có thể được phát hiện ở người mẹ trong tối đa 4 tuần.
Sau sẩy thai ba tháng đầu hoặc chấm dứt thai kỳ, hCG có thể được phát hiện trong huyết thanh hoặc nước tiểu của người mẹ trong khoảng thời gian 2 - 4 tuần.
Các giá trị hCG huyết thanh định lượng có thể được sử dụng để đánh giá khả năng sống của thai khi kết hợp với các kết quả siêu âm của thai kỳ. Khi giá trị hCG huyết thanh vượt quá 2.000 mIU/ml, sẽ nhìn thấy túi thai trên siêu âm qua đường âm đạo, với ngưỡng cao hơn để thấy được hình ảnh túi noãn hoàng và phôi thai.
2.2.1.2 Chức năng sinh học hCG
Chức năng sinh học chính của hCG trong thời kỳ đầu mang thai là tín hiệu giúp buồng trứng duy trì hoàng thể và tiếp tục sản xuất progesterone. Điều này xảy ra cho đến khoảng tuần thứ 10 của thai kỳ, sau thời gian này nhau thai tiếp nhận chức năng tổng hợp progesterone.
Nồng độ hCG cao bất thường liên quan đến đa thai, thai trứng với sự tăng sinh của nguyên bào nuôi hoặc ung thư nguyên bào nuôi. Nồng độ hCG thấp bất thường có thể liên quan thai lạc chỗ hay thai ngưng tiến triển, sẩy thai.
Ngoài ra, hCG có thể có vai trò trên các tuyến sinh dục của phôi thai, đặc biệt là tinh hoàn của phôi thai và kích thích một số quá trình chuyển hóa xảy ra tại bánh nhau. Cuối cùng, hCG có thể có vai trò trong ức chế cục bộ phản ứng miễn dịch của cơ thể mẹ trong thai kỳ.
2.2.1.3 Ứng dụng trong sàng lọc các bất thường nhiễm sắc thể
hCG được sử dụng như một thành phần trong huyết thanh mẹ để sàng lọc các bất thường nhiễm sắc thể.
Trong quý đầu thai kỳ beta-hCG tự do và protein huyết tương A (PAPP-A) liên quan đến thai kỳ, kết hợp với siêu âm đo độ mờ da gáy (NT), cho phép tầm soát hội chứng Down và tam nhiễm sắc thể 18.
Trong quý 2 thai kỳ, nếu chưa thực hiện sàng lọc trong quý đầu, thì hCG huyết thanh của mẹ, alpha-fetoprotein, inhibin-A (một chất dimer do nhau thai tạo ra) và estriol không liên hợp sẽ được xét nghiệm trong triple test để sàng lọc hội chứng Down, thể tam nhiễm 18 và dị tật hở ống thần kinh. Trong quý 2 thai kỳ, hCG tăng cao là dấu hiệu huyết thanh nhạy nhất đối với sàng lọc hội chứng Down.
2.2.2 Human Placental Lactogen (hPL)
Hormone lactogen bánh nhau ở người (hPL) là hormone polypeptid được tổng hợp và chế tiết bởi các hợp bào nuôi, gồm 191 acid amin, có một vài cấu trúc tương tự hormone tăng trưởng và prolactin. hPL được chế tiết vào tuần hoàn người mẹ kể từ tuần thứ 6 và tăng dần đến tuần thứ 9 của thai kỳ. Nồng độ tăng trong huyết thanh của người mẹ cho đến khi thai được 34 tuần và sau đó ổn định, với nồng độ liên quan đến khối lượng nhau thai ngày càng tăng. Cuối thai kỳ, nó là sản phẩm tiết nhiều nhất của nhau thai.
Ở người mẹ, hPL kích thích bài tiết insulin và sản xuất IGF-I, đồng thời gây ra tình trạng kháng insulin và không dung nạp carbohydrate. Tuy nhiên, tình trạng kháng insulin trong thai kỳ không chỉ bị ảnh hưởng bởi hPL; các cytokine của nhau thai (đặc biệt là TNF-a) ảnh hưởng đến trạng thái trao đổi chất này. Nồng độ hPL trong tuần hoàn người mẹ có thể bị thay đổi cùng với nồng độ của glucose máu, cụ thể hPL tăng khi hạ glucose máu và giảm khi tăng glucose máu. Đáp ứng này của hPL bánh nhau có thể là thứ phát sau những thay đổi qua trung gian glucose theo nồng độ insulin. Cơ chế đối kháng insulin của hPL có thể là sự gia tăng nồng độ acid béo tự do do hPL kích thích, do đó trực tiếp can thiệp vào vị trí insulin đưa glucose vào tế bào.
Chức năng sinh học, hoạt động chính của hPL là tăng cung cấp glucose cho thai nhi, bằng cách thay đổi sự bài tiết insulin của người mẹ. hPL tạo ra sự thoái giáng lipid và làm tăng các acid béo tự do, keton và Glycerol ở mẹ, cung cấp năng lượng cho mẹ.
Ở trạng thái đói của người mẹ, glucose đi qua nhau thai và cung cấp năng lượng cho thai nhi, để lại các acid béo tự do cho mẹ sử dụng.
Ở trạng thái no, các acid béo tự do cản trở sự xâm nhập glucose vào các tế bào nhờ insulin cho phép glucose đi nhau thai. Vì vậy, hPL hoạt động như “hormone tăng trưởng” của thai kỳ để đảm bảo nhu cầu dinh dưỡng của thai nhi.
Thời gian bán hủy của hPL ngắn, khoảng 15 phút, do đó nó được xem như một chỉ số dự báo các vấn đề của bánh nhau. Nồng độ hPL trong tuần hoàn của người mẹ tương quan với trọng lượng thai nhi và bánh nhau, tăng đều đặn cho đến khi đạt mức cao nhất trong 4 tuần cuối của thai kỳ (5 - 10 mg/ml). Không thay đổi trong chu kỳ sinh học và chỉ một lượng nhỏ hPL đi vào tuần hoàn của thai nhi. Mức hPL rất cao trong tuần hoàn người mẹ có liên quan đến đa thai; nồng độ lên đến 40 mg/ml. Mức thấp bất thường khi dưới 4 mg/ml trong 3 tháng cuối thai kỳ.
Liên quan đến hPL trên lâm sàng, sự tổng hợp chất này có thể chỉ liên hệ duy nhất với số lượng đơn vị nhau hoạt động, vì vậy có thể sử dụng hPL như là một yếu tố nhằm lượng giá chức năng của bánh nhau. Bên cạnh đó, một số nghiên cứu cho rằng hPL có giá trị trong việc sàng lọc ở những thai kỳ có nguy cơ biến chứng tiềm tàng cho thai. Ngoài ra, tác dụng tạo sữa của hPL kém quan trọng hơn prolactin.
2.2.3 Prolactin
Prolactin là một loại hormone protein hiện diện với kích thước phân tử khác nhau. Ba nguồn prolactin được sản xuất trong thời kỳ mang thai gồm: (1) thùy trước của tuyến yên của mẹ là nguồn chính làm tăng nồng độ prolactin huyết thanh mẹ, (2) thùy trước của tuyến yên thai nhi và (3) mô màng rụng của tử cung, từ đó prolactin được tiết chủ yếu vào nước ối nhưng có thể làm tăng nồng độ huyết thanh của mẹ.
Ở trạng thái không mang thai, mức prolactin thường nằm trong khoảng 8 - 25 ng/ml. Trong thời kỳ mang thai, nồng độ prolactin của mẹ tăng lên dưới tác động của estrogen đến mức tối đa 200 ng/ml trong quý 3 thai kỳ. Mức độ prolactin trong thai kỳ thường không phải là chỉ điểm sự phát triển của u tuyến yên. Tuy nhiên, những phụ nữ có u tuyến tiết prolactin khi mang thai nên được theo dõi bằng hình ảnh học để xác định khả năng phì đại.
Chức năng chính của prolactin là chuẩn bị cho các tuyến vú tiết sữa, kích thích sự phát triển của mô tuyến vú sản xuất và tiết sữa vào nang tuyến. Trong thời kỳ mang thai, sự tiết sữa không xảy ra vì estrogen ức chế hoạt động của prolactin trên vú. Ngoài ra, prolactin ở màng rụng rất quan trọng đối với sự điều hòa nước và điện giải của nước ối.
2.2.4 Các hormone steroid
Các hormone steroid là sản phẩm kết hợp từ thành phần của thai nhi, bánh nhau (đặc biệt là hợp bào nuôi) và người mẹ. Các hormone steroid hiện diện trong nước tiểu và huyết tương thai phụ, giai đoạn đầu được tiết ra từ hoàng thể thai kỳ, sau đó được tiết ra từ đơn vị nhau - thai.
2.2.4.1 Progesterone
Progesterone đóng vai trò như một yếu tố trung gian giữa người mẹ và thai nhi. Tiền chất cholesterol và pregnenolone từ tuần hoàn người mẹ sẽ là nguồn tổng hợp tạo progesterone. Vai trò của thai nhi trong sự tổng hợp này là không đáng kể vì thực tế mức progesterone vẫn cao sau khi thai chết trong tử cung. Progesterone được sản xuất trong thai kỳ chủ yếu phụ thuộc vào sự phối hợp giữa bánh nhau và người mẹ.
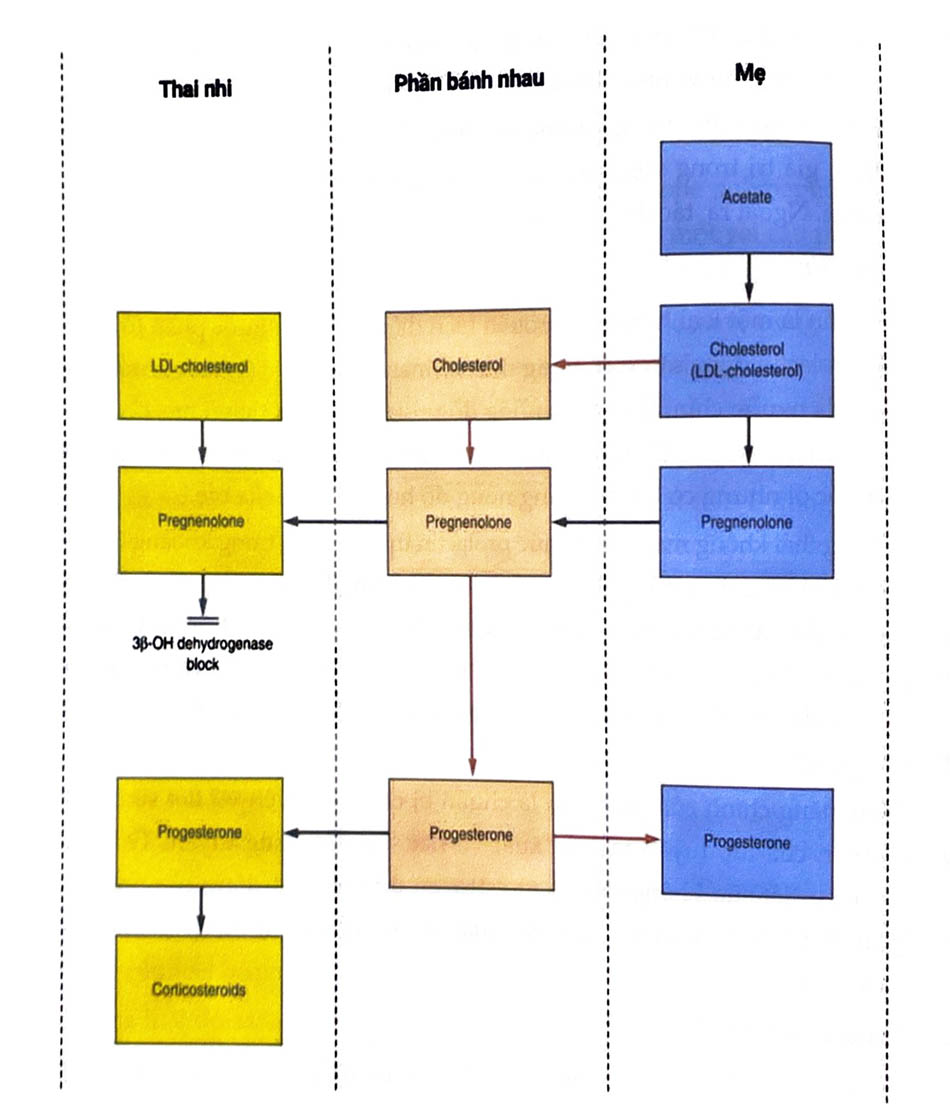
Progesterone phần lớn được sản xuất bởi hoàng thể cho đến khi tuổi thai được khoảng 10 tuần. LH và hCG từ quá trình làm tổ kích thích hoàng thể sản xuất progesterone, đây là chất cần thiết để duy trì hoạt động của thai nhi cho đến tuần thứ 7 của thai kỳ, khi bánh nhau tiếp tục vai trò sản xuất progesterone.
Nồng độ progesterone tăng từ khoảng 1 - 2 ng/ml vào ngày LH đạt đỉnh, cho đến khoảng 10 - 35 ng/ml trong 7 ngày tiếp theo. Nếu có thụ thai, nồng độ này duy trì trong pha hoàng thể thai kỳ cho đến khi bánh nhau đảm trách. Sau một thời gian chuyển đổi chức năng từ tuần thứ 7 đến tuần thứ 10 giữa hoàng thể và bánh nhau thì bánh nhau trở thành nguồn tổng hợp progesterone chính và tăng dần nồng độ trong tuần hoàn của người mẹ. Khi thai đủ tháng, nồng độ progesterone dao động từ 100 - 200 ng/ml và bánh nhau sản xuất khoảng 250 ng/ml. Khoảng 3/4 lượng progesterone tổng hợp được sẽ chuyển trở lại cơ thể người mẹ và đào thải dưới dạng pregnandiol, 1/4 lượng progesterone còn lại sẽ được chuyển đến thai nhi.
Progesterone là hormone thiết yếu của quá trình làm tổ của phôi và đóng vai trò quan trọng trong việc duy trì thai kỳ bằng nhiều cơ chế như điều hòa đáp ứng miễn dịch của mẹ, ức chế đáp ứng viêm, giảm co bóp của tử cung, cải thiện tuần hoàn tử cung - nhau và hỗ trợ giai đoạn hoàng thể.
Ban đầu progesteron chuẩn bị nội mạc tử cung để cho sự làm tổ của phôi.
Progesterone ngăn chặn hệ thống kinase chuỗi nhẹ canxi-calmodulin-myosin trong cơ trơn, do đó ngăn chặn các cơn gò tử cung, cũng như tác động lên cơ trơn ở các cơ quan khác bao gồm mạch máu, niệu quản và ruột. Những tác dụng này của progesterone thông qua trung gian các thụ thể tiếp nhận và có thể bị chặn bởi Mifepristone đối kháng thụ thể progesterone (RU486), được sử dụng làm thuốc phá thai trong ba tháng đầu.
Progesterone cũng ngăn cản sự đào thải thai nhi bởi hệ thống miễn dịch của người mẹ, thông qua các chức năng chống viêm và ức chế miễn dịch. Cụ thể, progesterone ngăn chặn việc sản xuất tế bào lympho T của các cytokine phân giải tế bào. Ngoài ra, chức năng của progesteron là không thể thiếu trong việc tạo ra một hàng rào ngăn chặn sự xâm nhập của mầm bệnh vào tử cung.

2.2.4.2 Estrogen
Estrogen gồm estradiol, estrone và estriol. Trong đó, estradiol có tác dụng sinh học mạnh nhất, còn estriol là estrogen yếu nhất. Hoàng thể là nơi sản xuất 176-estradiol chính 17ß-estradiol trong tuần hoàn. Estrogen ảnh hưởng đến sản xuất progesterone, trong 5 - 6 tuần đầu của thai kỳ. Sau quý 1 của thai kỳ, bánh nhau là nguồn cung cấp lưu lượng máu bánh nhau - tử cung phát triển tuyến vú và tuyến thượng thận của thai nhi.
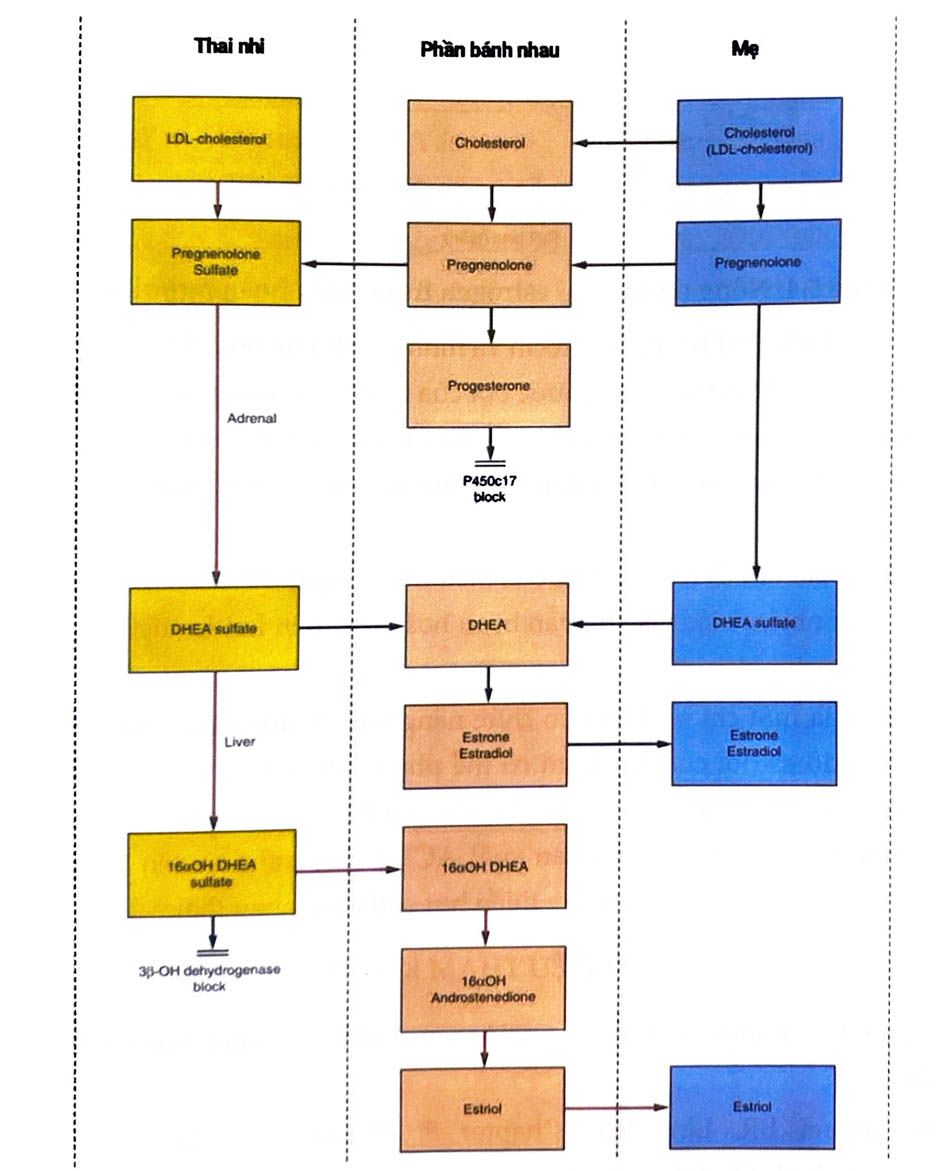
Các tiền chất cơ bản của estrogen là 19-carbon androgen. Tuy nhiên, do thiếu hoạt động của 17a-hydroxyl hóa và 17,20 desmolase (lyase) (P450c17) trong bánh nhau, các sản phẩm 21-carbon (progesterone và pregnenolone) không thể chuyển hóa thành 19-carbon steroid (androstenedione và DHEA). Cũng giống như progesterone, estrogen được sản xuất bởi hệ thống enzyme aromatase rau thai (P450arom) từ các tiền chất bên ngoài bánh nhau.
Trong những tháng đầu của thai kỳ, androgen trong tuần hoàn người mẹ được sử dụng để tổng hợp estrogen. Đến tuần thứ 20 của thai kỳ, phần lớn estrogen bài tiết qua nước tiểu của người mẹ có nguồn gốc từ androgen của thai nhi. Đặc biệt, khoảng 90% estriol từ bài tiết từ việc sản xuất dehydroepiandrosterone sulfate (DHEAS) của thai nhi. LDL cholesterol trong tuần hoàn thai nhi là nguồn cung cấp chính cho DHEAS tuyến thượng thận. Một phần nhỏ DHEAS tuyến thượng thận của thai nhi có nguồn gốc từ pregnenolone do rau thai tiết ra.
Bánh nhau sản xuất estrone và estradiol từ tiền chất DHEAS do tuyến thượng thận của thai nhi cung cấp. Tuy nhiên, bánh nhau lại thiếu hụt khả năng 16a-hydroxyl hóa. Cùng với sự hỗ trợ của 16a-hydroxyl hóa có trong gan của thai nhi, tuyến thượng thận cung cấp 16a-hydroxy dehydroepiandrosterone sulfate để hình thành nên estriol.
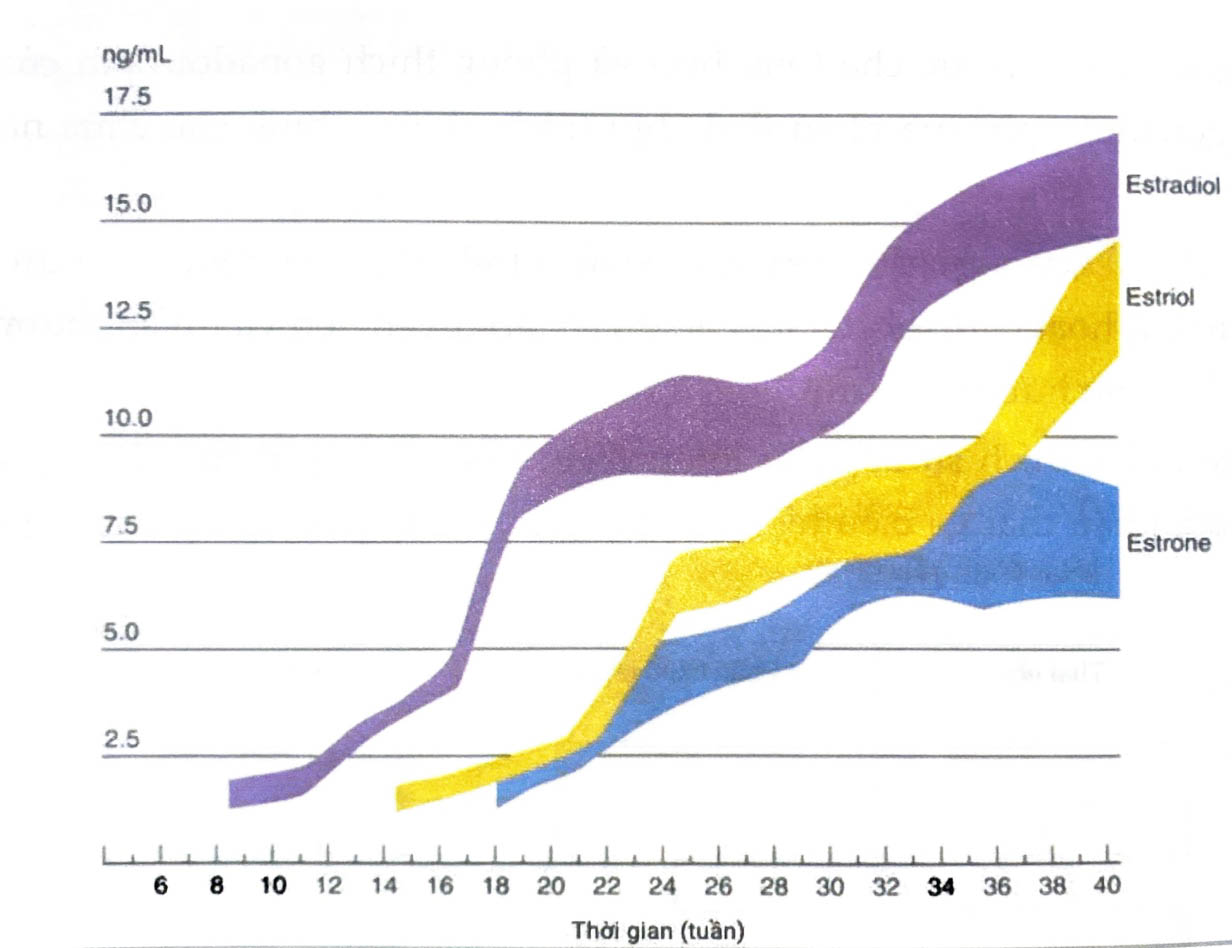
Tuyến thượng thận của thai nhi tiết ra hơn 200 mg DHEAS mỗi ngày, gấp khoảng 10 lần so với người mẹ. Estriol là loại estrogen được sản xuất với số lượng lớn nhất, đặc biệt là ba tháng giữa và 3 tháng cuối của thai kỳ; estrone và estradiol đều có nguồn gốc từ các tiền chất của thai nhi và người mẹ.
Các estrogen có vai trò quan trọng trong việc duy trì thai kỳ và phát triển bào thai. Hàm lượng estriol trong huyết tương và trong nước tiểu phản ánh hoạt động của đơn vị nhau - thai và là một chất chỉ điểm rất tốt cho việc khảo sát sức khỏe bào thai.
Estrogen làm tăng lưu lượng máu đến tử cung, đảm bảo cung cấp đầy đủ oxy và chất dinh dưỡng cho thai nhi.
Estrogen làm gia tăng sản xuất protein liên kết ở gan của người mẹ như TBG và globulin gắn kết cortisol (CBG).
Estrogen có vai trò ức chế tổng hợp và phóng thích gonadotropin của tuyến yên mẹ; các gonadotropin của nhau thai chịu trách nhiệm chính cho chức năng của gonadotropic.
Nhau thai cường estrogen sản xuất 11a-hydroxysteroid dehydrogenase (11a-HSD) làm bất hoạt cortisol của mẹ, do đó cô lập tuyến yên và tuyến thượng thận của thai nhi khỏi ảnh hưởng của mẹ.
Estrogen kích thích sự hấp thu lipoprotein trọng lượng thấp (LDL) qua trung gian thụ thể bởi nhau thai và biểu hiện của các enzym rất quan trọng trong quá trình tạo steroid.
Estrogen kích hoạt bài tiết oxytocin và hình thành khe nối cơ tử cung trong quá trình sinh. Đo nồng độ estriol trong nước bọt của người mẹ đã được đề xuất như một yếu tố dự đoán sinh non. Quá trình chuyển dạ và sinh có thể bị trì hoãn ở thai vô sọ và thai nhi bị thiếu hụt sulfatase nhau thai làm không thể sản xuất một lượng lớn estrogen.
Estrogen kích thích tăng sinh tế bào biểu mô trong mô vú của mẹ trong thời kỳ cho con bú. Tuy nhiên, việc tiết sữa vẫn bị trì hoãn cho đến khi lượng estrogen giảm sau khi sinh.
Do estriol là một chỉ số đảm bảo chức năng bình thường của thai nhi và nhau thai, nên nồng độ estriol của mẹ giảm có thể phản ánh những bất thường trong sự phát triển của thai nhi hoặc nhau thai. Mức độ quá thấp hoặc không có estriol có thể liên quan đến thai lưu, thai vô sọ (sản xuất ACTH hạn chế dẫn đến teo vỏ thượng thận bào thai sau 20 tuần tuổi thai) hay thiếu hụt sulfatase nhau thai.
3 KẾT LUẬN
Trong suốt thời gian mang thai, người mẹ chịu nhiều thay đổi trên toàn cơ thể do nhiều tác nhân khác nhau. Cần phân biệt những biến đổi mang tính sinh lý này với những tình trạng bệnh lý khác nhau nhằm có hướng theo dõi và xử trí thích hợp.
4 TÀI LIỆU THAM KHẢO
1. Beckmann BR, Ling WF. Chapter 5: Maternal Fetal Physiology. In: Beckmann and Ling's Obstetrics 8th Edition. 2019. Pp.114-141.
2. Broughton-Pipkin F. Maternal physiology. In: Dewhurst Textbook of Obstetrics and Gynaecology. 7th edition. 2008.
3. Cunningham F.G et al. Chapter 4: Maternal Physiology. In: Williams Obstetrics 25th Edition, Mc Graw Hill Education. 2018. Pp.129-190.
4. Desoye G, Nolan CJ. The fetal glucose steal: an underappreciated phenomenon in diabetic pregnancy. Diabetologia.2016. 59(6):p.1089-1094. doi: 10.1007/s00125-016-3931-6.
5. Dutta DC, Hiralal K et al. Chapter 2: Fundamentals of Reproduction. In: DC Dutta's Textbook of Obstetric 8th Edition. 2016. Pp.19-31.
6. Dutta DC, Hiralal K et al. Chapter 5: Physiological Changes During
Pregnancy, In: DC Dutta's Textbook of Obstetric 8th Edition. 2016. Pp.52-64.
7. Dutta DC, Hiralal K et al. Chapter 6: Endocrinology in Relation to Reproduction, In: DC Dutta's Textbook of Obstetric 8th Edition. 2016. Pp.65-72.
8. Heidemann BH, McClure JH. Changes in maternal physiology during pregnancy. BJA CEPD Reviews 3.3. 2003. Pp.65-68.
9. Morton SU, Brodsky D. Fetal physiology and the transition to extrauterine life. Clin Perinatol. 2016. 43(3): p.395-407. doi:10.1016/j.clp.2016.04.001.
10. Napso T. The role of placental hormones in mediating maternal adaptations to support pregnancy and lactation. Frontiers in physiology. 2018. Pp.1091.
11. Bazer FW. Endocrinology of pregnancy. Vol.9. Springer Science & Business Media. 2012.
12. Beckmann BR, Ling WF. Chapter 5: Maternal Fetal Physiology. In: Beckmann and Ling's Obstetrics 8th Edition. 2019. pp.114-141.
13. Dutta DC, Hiralal Konar et al. Chapter 5: Physiological Changes During Pregnancy. In: DC Dutta's Textbook of Obstetric 8th Edition, 2016. pp.52-64.
14. DC Dutta, Hiralal Konar et al. Chapter 6: Endocrinology in Relation to Reproduction. In: DC Dutta's Textbook of Obstetric 8th Edition. 2016. p.67.
15. Hugh TS. The Endocrinology of Pregnancy. Speroff's Clinical Gynecologic Endocrinology and Infertility 9th Edition. 2019. pp. 485-529.
16. James H. Liu MD. Creasy and Resnik's Maternal-Fetal Medicine: Principles and Practice. 2019. 10:148-160.e3.
17. Joshua FN, Glenn DB, Sarah LB. Textbook of Endocrinology. 2020. 22:808-824.e5.
18. Mesiano S. Endocrinology of human pregnancy and fetal-placental neuroendocrine development. In: Yen and Jaffe's reproductive endocrinology. Elsevier. 2019. pp.256-284.
19. Roger S, Sue L. Endocrinology: Adult and Pediatric. 2016. 2487-2498.e4.
20. Tkachenko O, Dmitry S, Robert WS. Hormones and hemodynamics in pregnancy. International journal of endocrinology and metabolism. 2014. 12(2).

