10 bệnh lý hay gặp nhất ở trẻ sơ sinh: nguyên nhân và hướng điều trị

Nguồn: Giáo trình Sản phụ khoa - Tập 1: Sản khoa.
Đại học Huế - Trường ĐH Y Dược
Đồng chủ biên:
GS.TS. Nguyễn Vũ Quốc Huy,
GS.TS. Cao Ngọc Thành,
PGS.TS. Lê Minh Tâm,
PGS.TS. Trương Thành Vinh,
Cùng nhiều tác giả tham gia biên soạn.
1 ĐẠI CƯƠNG
Thời kỳ sơ sinh là từ lúc sinh ra đến 28 ngày tuổi, hơn 80% các trẻ sơ sinh là đủ tháng, trẻ sơ sinh sinh non chỉ 8 - 15%. Ở các nước phát triển tỷ lệ trẻ sinh non thấp hơn 5 - 7%. Trong 28 ngày đầu sau khi sinh là thời gian cho trẻ sơ sinh thích nghi với cuộc sống ở bên ngoài cơ thể mẹ. Hệ thống miễn dịch chưa hoàn chỉnh nên trẻ sơ sinh rất dễ mắc các bệnh nhiễm khuẩn. Một số vấn đề khác cũng hay xảy ra như hạ thân nhiệt do khả năng giữ nhiệt của trẻ sơ sinh còn kém, hoặc vàng da sơ sinh là hậu quả của vỡ hồng cầu sau sinh.
Sau khi được sinh ra trẻ sơ sinh có sự thay đổi về sinh lý từ bào thai sang trẻ sơ sinh để thích nghi với môi trường bên ngoài. Giữa môi trường bên trong và bên ngoài tử cung có sự khác biệt rất lớn nên trẻ sơ sinh muốn tồn tại phải thích nghi: Tuần hoàn khép kín thay thế vòng tuần hoàn rau - thai, hồng cầu HbA sẽ thay thế HbF, giảm số lượng hồng cầu, cũng như các cơ quan khác như tiêu hóa, thận, thần kinh... đều có những biến đổi thích nghi, phổi bắt đầu hoạt động. Chức năng của các cơ quan và hệ thống đều chưa hoàn thiện, nhưng sẽ biến đổi rất nhanh, nhất là trong tuần đầu sau sinh.
Các tác nhân ảnh hưởng rất lớn vào đặc điểm bệnh lý ở từng thời kỳ: Trước sinh như nhiễm trùng bào thai, dị tật bẩm sinh, rối loạn chuyển hóa, sinh non,... trong sinh như ngạt, sang chấn, nhiễm trùng sơ sinh sớm... Sau sinh là nhiễm trùng mắc phải toàn thân hoặc tại chỗ...
Trẻ sơ sinh được chia ra:
Sơ sinh sớm: ngày thứ 1 đến ngày thứ 7 sau sinh, bệnh lý thường liên quan đến mẹ và cuộc sinh, do thiếu trưởng thành các hệ thống hoặc do dị tật.
Sơ sinh muộn: ngày thứ 8 đến ngày 28, bệnh lý thường do nuôi dưỡng, chăm sóc và môi trường gây ra.
Đối với trẻ sơ sinh, một khi đã có biểu hiện của dấu hiệu nguy hiểm trên lâm sàng tức là bệnh đã ở tình trạng nặng và khó có thể xác định được bệnh chính của trẻ vì các tổn thương của nhiều cơ quan, bộ phận thường phối hợp với nhau và làm tình trạng bệnh trầm trọng hơn. Các dấu hiệu bệnh ở trẻ sơ sinh cũng trầm trọng hơn nhiều so với trẻ lớn có cùng tình trạng bệnh.
Cần theo dõi cẩn thận và phát hiện sớm các dấu hiệu nguy hiểm ở trẻ để đưa trẻ đi khám. Nếu các dấu hiệu bất thường được phát hiện sớm, trẻ được đưa đến cơ sở y tế khánh và xử trí kịp thời, trẻ có nhiều khả năng được cứu sống và phát triển khỏe mạnh.
Có hai việc quan trọng đối với trẻ sơ sinh:
Hướng dẫn bà mẹ, gia đình phát hiện sớm các dấu hiệu nguy hiểm và những việc cần làm.
Cấp cứu trẻ tại chỗ và chuyển tuyến trong trường hợp cơ sở không giải quyết được.
Các vấn đề thường gặp ở trẻ sơ sinh bao gồm:
Các vấn đề về hô hấp.
Nhiễm khuẩn sơ sinh: nhiễm khuẩn huyết, nhiễm khuẩn da, nhiễm khuẩn rốn, nhiễm khuẩn mắt, nấm miệng...
Các vấn đề về thân nhiệt của trẻ.
Chảy máu rốn.
Các vấn đề liên quan đến thời gian mang thai và cuộc sinh.
2 CÁC DẤU HIỆU NGUY HIỂM Ở TRẺ SƠ SINH
Các dấu hiệu nguy hiểm ở trẻ sơ sinh:
Vấn đề về bú: trẻ không bú hoặc trẻ bỏ bú hay bú yếu.
Trẻ li bì hoặc khó đánh thức, không đáp ứng với kích thích bên ngoài lên cơ thể. Ít cử động hơn bình thường.
Các vấn đề về hô hấp: thở trên 60 lần hoặc dưới 40 lần/phút. Các dấu gắng sức phập phồng cánh mũi, rút lõm lồng ngực... Da xanh tím.
Co giật: co giật hoặc co cứng.
Sốt khi nhiệt độ > 37,5°C, toàn thân nóng nhiều khi chân tay lạnh. Hạ thân nhiệt khi nhiệt độ < 36,5°C, sờ bàn chân trẻ lạnh hơn so với người khỏe mạnh.
Chảy máu rốn: nguy hiểm vì khối lượng máu của trẻ sơ sinh rất ít.
Vàng da: vàng da,vàng mắt xuất hiện trước 48 giờ hoặc kéo dài hơn 10 ngày, vàng da ở lòng bàn chân và lòng bàn tay là nguy hiểm.
Nôn nhiều lần kèm theo chướng bụng: hầu hết trẻ sơ sinh trở ra một ít sữa là bình thường. Nhưng nôn nhiều lần và kèm theo chướng bụng là dấu hiệu nguy hiểm.
Nhiễm khuẩn rốn, mắt, da (sưng, chảy mủ, đỏ, mụn mủ). Nhiễm khuẩn có thể lan rộng thành nhiễm khuẩn toàn thân và nguy cơ gây tử vong.
Bí đại tiểu tiện.
Chú ý các dấu hiệu nguy hiểm ở trẻ sơ sinh thường không đặc hiệu vì những dấu hiệu này có có thể gặp trong nhiều bệnh. Các dấu hiệu hay gặp nhất khi trẻ bị bệnh là: trẻ bỏ bú, lạnh hoặc sốt.
3 ỔN ĐỊNH TÌNH TRẠNG TRẺ SƠ SINH VÀ CHUYỂN ĐẾN BỆNH VIỆN
Để ổn định tình trạng một trẻ vừa mới sinh, hãy làm ngay các bước chăm sóc thiết yếu cho trẻ sơ sinh (Lau khô, giữ ấm, hồi sức nếu trẻ ngạt, chăm sóc mắt, rốn, giúp bà mẹ bắt đầu cho con bú).
Trẻ sơ sinh đến khám hoặc cấp cứu, việc đầu tiên cần làm để ổn định tình trạng của trẻ là: giữ ấm, tiếp xúc da kề da với mẹ; bảo đảm cho bú mẹ hoặc cho ăn 2 - 3 giờ/ lần.
Xử trí:
Giải thích lý do chuyển tuyến cho bà mẹ và gia đình. Thông báo cho cơ sở sẽ tiếp nhận về tình trạng của trẻ.
Cho kháng sinh nếu nghi ngờ trẻ bị nhiễm khuẩn: Ampicillin 50 mg/kg và Gentamycin 5 mg/kg, tiêm bắp.
Thực hiện các biện pháp cấp cứu nếu cần thiết trước khi chuyển viện.
Giữ ấm cho trẻ trong suốt thời gian chuyển viện.
4 CÁC VẤN ĐỀ Ở TRẺ SƠ SINH
4.1 Các vấn đề hô hấp
Trẻ sinh ra có thể bị ngạt cần phải hồi sức ngay. Với trẻ sinh không bị ngạt các vấn đề hô hấp vẫn có thể xảy ra sau đó. Nguyên nhân có thể do nhiễm khuẩn, bệnh tim, phổi, tăng hoặc hạ thân nhiệt và các tình trạng bệnh lý khác.
Khi có bệnh lý hô hấp cơ thể trẻ sẽ đủ oxy để đảm bảo cho hoạt động của cơ thể. Với trẻ sơ sinh việc thiếu oxy não ảnh hưởng trực tiếp đến điều hòa thân nhiệt làm nặng thêm các rối loạn chức năng gan thận, rối loạn điện giải và rối loạn toan kiềm làm cho bệnh nặng thêm và dễ tử vong. Phân độ ngạt theo chỉ số APGAR tại thời điểm 1 phút sau sinh:
Ngạt nhẹ khi APGAR = 7.
Ngạt trung bình khi APGAR từ 4 - 6.
Ngạt nặng khi APGAR < 3.
Triệu chứng lâm sàng:
Khám hô hấp và màu sắc da
Thở nhanh > 60 lần/phút. Thở chậm < 30 lần/phút.
Rút lõm lồng ngực khi thở vào.
Tiếng khò khè khi thở.
Nếu có vấn đề hô hấp da trẻ có thể xanh tái hoặc tím.
Phập phồng cánh mũi.
Xử trí và chuyển tuyến:
Chăm sóc trẻ ngay sau khi sinh để ổn định tình trạng. Cho thở oxy, xác định nguyên nhân gây suy hô hấp.
Chuyển tuyến nếu có nhu cầu: Ghi giấy chuyển viện về các biện pháp điều trị, thuốc sử dụng. Giữ ấm cho trẻ trong suốt thời gian chuyển viện.
4.2 Nhiễm khuẩn
Nhiễm khuẩn sơ sinh chia làm hai loại: Nhiễm khuẩn sơ sinh sớm và nhiễm khuẩn sơ sinh muộn. Nhiễm khuẩn sơ sinh sớm thường do nhiễm trùng từ trong tử cung. Trẻ sơ sinh có các triệu chứng phần lớn trong vòng 6 giờ sau sinh. Nguyên nhân thường là Streptococcus nhóm B và vi khuẩn Gram âm (chủ yếu là Escherichia coli) chiếm hầu hết các trường hợp nhiễm trùng sơ sinh khởi phát sớm. Cấy dịch âm đạo hoặc trực tràng ở người mẹ có thể cho thấy tỷ lệ mang Streptococcus nhóm B lên đến 35%. Tỷ lệ là 1/100 trẻ sơ sinh Streptococcus nhóm B tiến triển nhiễm bệnh, tuy nhiên, có > 50% số trẻ này sẽ biểu hiện bệnh trong 6 giờ đầu sau sinh.
Nhiễm khuẩn sơ sinh muộn thường do nhiễm khuẩn từ môi trường, đặc biệt sau các can thiệp thủ thuật, Staphylococci chiếm từ 30 - 60% trường hợp nhiễm khuẩn sơ sinh muộn. E. coli là một nguyên nhân quan trọng của nhiễm trùng huyết muộn, đặc biệt ở trẻ nhẹ cân. Nhiễm khuẩn hô hấp từ các dụng cụ hô hấp hỗ trợ do Pseudomonas aeruginosa gây viêm phổi bệnh viện hoặc nhiễm khuẩn huyết. Hiện nay, xét nghiệm sàng lọc và dự phòng kháng sinh sau sinh đối với nhóm liên cầu nhóm B đã làm giảm đáng kể tỷ lệ nhiễm trùng sớm do Streptococcus nhóm B, nhưng tỷ lệ nhiễm trùng muộn do Streptococcus nhóm B vẫn không thay đổi, điều này phù hợp với giả thuyết nhiễm khuẩn sơ sinh muộn thường do môi trường. Vai trò của vi khuẩn kỵ khí (đặc biệt Bacteroides fragilis) trong nhiễm khuẩn huyết muộn vẫn còn chưa rõ ràng, mặc dù có nguy cơ tử vong cao.
Nhiễm khuẩn là một trong những nguyên nhân gây tử vong cho trẻ sơ sinh. Tuy vậy, các bệnh này có thể dự phòng và điều trị. Các nhiễm khuẩn tại chỗ có thể lan rộng và tiến triển nhanh thành nhiễm khuẩn nặng đe dọa tính mạng trẻ sơ sinh.
4.2.1 Nhiễm trùng toàn thân
Là tình trạng nhiễm trùng toàn bộ cơ thể. Vi khuẩn có thể tìm thấy trong máu hoặc ở các cơ quan. Trẻ sơ sinh có thể bị nhiễm khuẩn toàn thân thông qua hệ tuần hoàn rau thai, trong quá trình chuyển dạ hoặc từ rốn, da,... rồi lan ra toàn cơ thể.
Nhiễm trùng toàn thân là một bệnh rất nặng và có thể dẫn đến tử vong nhanh.
Triệu chứng lâm sàng:
Khó đánh thức.
Bú kém hoặc bỏ bú.
Nhịp thở nhanh, chậm có rút lõm lồng ngực, đôi khi có cơn ngưng thở.
Da xanh tái. Thần nhiệt không ổn định.
Có thể tăng hoặc giảm trương lực cơ.
Vàng da.
Công thức máu có bạch cầu tăng, CRP tăng.
Những vấn đề nhiễm khuẩn toàn thân ở trẻ sơ sinh rất khó phát hiện vì thưởng không đặc hiệu. Những dấu hiệu trên có thể do nhiễm khuẩn cũng có thể do các bệnh khác.
Xử trí:
Xét nghiệm công thức máu, CRP, procalcitonin.
Cho kháng sinh: ampicillin 50 mg/kg và gentamycin 5 mg/kg, tiêm bắp.
Bảo đảm giữ ấm cho mẹ và trẻ để ổn định tình trạng của trẻ.
Theo dõi và dự phòng:
Thực hiện đúng các bước phòng nhiễm khuẩn trong khi chuyển dạ, cuộc sinh và chăm sóc sau sinh.
Hướng dẫn bà mẹ và gia đình thực hiện các bước phòng nhiễm khuẩn, đặc biệt là thói quen rửa tay trước khi tiếp xúc với trẻ. Vệ sinh núm vú trước và sau khi trẻ bú.
Điều trị các bệnh nhiễm khuẩn của bà mẹ trong thời gian mang thai.
Điều trị kháng sinh cho trẻ ngay sau sinh nếu bà mẹ có sốt trong thời gian chuyển dạ. Cho trẻ sơ sinh bú mẹ hoàn toàn. Không cho trẻ sơ sinh tiếp xúc với người bị bệnh.
Cách ly trẻ sinh bị bệnh với các trẻ sơ sinh khỏe.
4.2.2 Nhiễm trùng tại chỗ
Nhiễm trùng tại chỗ là nhiễm khuẩn khu trú ở một phần cơ thể của trẻ (Rốn, da, mắt hoặc miệng...). Nhiễm khuẩn tại chỗ có thể lan rộng một cách nhanh chóng gây nhiễm khuẩn toàn thân. Điều trị đúng và kịp thời các nhiễm khuẩn tại chỗ giúp ngăn chặn không tiến triển thành nhiễm khuẩn toàn thân, tránh tử vong cho trẻ sơ sinh.
4.2.2.1 Nhiễm khuẩn rốn
Là nhiễm khuẩn rốn hoặc quanh rốn, từ nhiễm khuẩn rốn vi khuẩn xâm nhập vào cơ thể gây nhiễm khuẩn máu, nếu không được điều trị sớm và đúng sẽ tử vong.
Một số nơi còn có tập tục đắp thuốc dân gian lên rốn, như vậy rất nguy hiểm vì có thể gây uốn ván rốn hoặc nhiễm khuẩn huyết.
Nhiễm khuẩn rồi tại chỗ: rốn chảy mủ nhưng vùng da xung quanh bình thường. Có thể rụng rốn chậm và lâu khô. Không có những dấu hiệu của nhiễm khuẩn huyết.
Nhiễm khuẩn rốn nặng: chảy mủ ở rốn chậm rụng và lâu khô. Da vùng quanh rốn đỏ và sưng tấy. Trẻ có dấu hiệu nhiễm khuẩn huyết: bụng chướng, dấu hiệu nhiễm trùng nặng.

Xử trí:
Nhiễm khuẩn rốn tại chỗ:
Chuẩn bị: nước muối 0,9%, xà phòng, khăn sạch, Betadine 10%.
Rửa tay bằng xà phòng, nước sạch và lau khô.
Rửa rốn nhẹ nhàng bằng nước muối 0,9%. Dùng gạc sạch thấm khô rốn. Dùng Betadine bôi vào chân rốn.
Hướng dẫn cho bà mẹ cách chăm sóc.
Chăm sóc nhiễm khuẩn rốn tại chỗ:
Chăm sóc rốn ngày 2 - 3 lần, làm trong 3 ngày.
Nhắc bà mẹ rửa tay sạch trước và sau khi chăm sóc rốn.
Nhắc nhở bà mẹ chỉ được bôi vào chân rốn Betadine.
Đưa trẻ đến cơ sở y tế nếu có bất kỳ dấu hiệu nguy hiểm hoặc bụng chướng, da vùng quanh rốn viêm đỏ.
Chăm sóc nhiễm khuẩn rốn nặng:
Giữ ấm và cho trẻ bú mẹ để ổn định tình trạng của trẻ.
Cho kháng sinh: ampicillin 50 mg/kg và gentamycin 5 mg/kg, tiêm bắp.
Theo dõi và chăm sóc
Nhiễm khuẩn rốn tại chỗ: khám lại trẻ sau 2 ngày.
Nếu trẻ khá lên và không có dấu hiệu nhiễm khuẩn rốn nặng thì khuyên bà mẹ tiếp tục dùng Betadin bôi vào chân rốn trong 3 ngày.
Nếu trẻ không đỡ hoặc có dấu hiệu viêm tổn nặng hoặc nhiễm khuẩn toàn thân thì thực hiện như xử trí nhiễm khuẩn rốn nặng
Chuyển tuyến:
Tiêm kháng sinh trước chuyển tuyến ampicillin 50 mg/kg và gentamycin 5 mg/kg tiêm bắp, để đề phòng nhiễm khuẩn uốn ván.
Luôn thực hiện các bước phòng nhiễm khuẩn khi sinh, khi chăm sóc trẻ sơ sinh. Cắt rốn bằng dụng cụ đã tiệt khuẩn
Không băng rốn, giữ rốn sạch và khó. Không bôi hoặc đắp bất cứ thứ gì lên rốn.
4.2.2.2 Nhiễm khuẩn da
Nhiễm khuẩn da ở trẻ sơ sinh gây ra các mụn mủ ở da. Nếu không điều trị nhiễm khuẩn da có thể lan rộng hoặc nhiễm khuẩn toàn thân đe dọa tính mạng của trẻ sơ sinh.
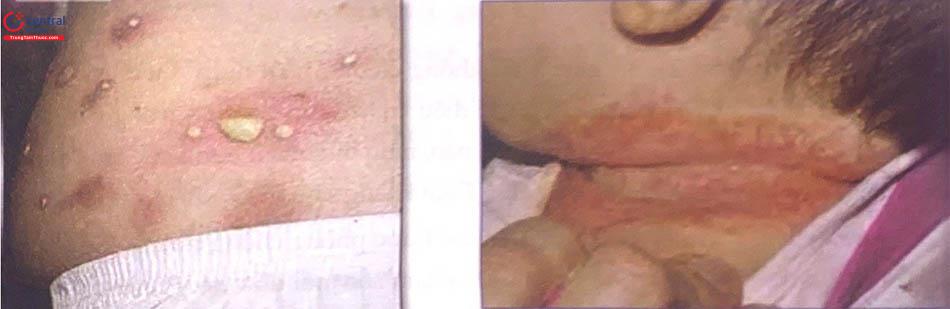
Nhiễm khuẩn da tại chỗ:
Triệu chứng nhiễm khuẩn da và chẩn đoán:
Đo thân nhiệt: không sốt.
Khám da toàn thân kể cả vùng tầng sinh môn, quan sát kỹ các nếp gấp ở cổ, tay, chân.
Có mụn mủ ở da, có những vùng đỏ quanh mụn mủ: Chỉ có vài mụn mủ < 10 mụn.
Tất cả các triệu chứng bình thường, không có dấu hiệu nguy hiểm.
Phải chắc chắn là không có dấu hiệu nguy hiểm và bất thường khác. Nhiễm khuẩn da có thể xảy ra cùng lúc với các nhiễm khuẩn nặng khác.
Nhiễm khuẩn da nặng: có nhiều mụn mủ toàn thân.
Xử trí:
Nhiễm khuẩn da tại chỗ: Chuẩn bị nước sôi để nguội, xà phòng, khăn sạch, tím Gentian 0,5%. Rửa tay bằng xà phòng, nước sạch khăn khô. Rửa da bằng nước sạch, xà phòng. Lau khô vùng da bằng gạc sạch. Bôi tím Gentian lên vào vùng da viêm.
Hướng dẫn bà mẹ: chăm sóc da cho trẻ 2 - 3 lần/ngày, làm trong 3 ngày. Nhắc bà mẹ rửa tay sạch trước và sau khi chăm sóc da. Nhắc nhở bà mẹ chỉ được bôi vào vùng da bị viêm tím Gentian 0,5%. Khuyên bà mẹ đưa trẻ đến cơ sở y tế khi trẻ có dấu hiệu nguy hiểm hoặc mụn mủ lan rộng.
Nhiễm khuẩn da nặng: giữ ấm và cho trẻ bú mẹ để ổn định tình trạng của trẻ. Cho kháng sinh: ampicillin 50 mg/kg và Gentamycin 5 mg/kg, tiêm bắp.
Chuyển tuyến: ghi vào giấy chuyển viện về điều trị, thuốc đã sử dụng (liều lượng, thời gian).
Theo dõi và chăm sóc:
Nhiễm khuẩn da tại chỗ.
Khám lại trẻ sau 2 - 3 ngày: Nếu không có dấu hiệu nguy hiểm và số lượng mụn mủ có giảm, khuyên bà mẹ tiếp tục điều trị với tím gentian trong 3 ngày tiếp theo. Nếu trẻ có bất kỳ dấu hiệu nguy hiểm nào, mụn mủ nhiều hơn hoặc lan rộng. Tiếp tục chăm sóc da như nhiễm khuẩn da nặng. Tiêm kháng sinh trước khi chuyển tuyến.
Dự phòng nhiễm khuẩn da: Thực hiện các bước phòng chống nhiễm khuẩn trước, trong và sau sinh. Rửa tay trước và sau khi chăm sóc mỗi đứa trẻ. Hướng dẫn bà mẹ và gia đình rửa tay trước và sau khi chăm sóc trẻ. Hướng dẫn bà mẹ cách tắm cho trẻ.
4.2.2.3 Nhiễm khuẩn mắt
Nhiễm khuẩn mắt là nhiễm khuẩn bờ mi, mi mắt sưng to, đỏ. Mắt có thể chảy dịch hoặc mủ. Những vi khuẩn lây truyền qua đường tình dục sống trong đường sinh dục của mẹ có thể gây nhiễm khuẩn mắt trong khi sinh. Các vi khuẩn khác cũng có thể gây bệnh nhưng nhẹ hơn. Nhiễm khuẩn mắt có thể gây tổn thương nặng ở mắt hoặc gây mù nếu không điều trị hoặc điều trị muộn.
Triệu chứng nhiễm khuẩn mắt: khám mắt và mi mắt
Mi mắt sưng đỏ.
Mi mắt có nhiều ghèn.
Chảy mủ ở một hay cả hai mắt.
Khám sàng lọc cho bà mẹ các bệnh nhiễm khuẩn âm đạo, bệnh lây truyền qua đường tình dục.
Xử trí:
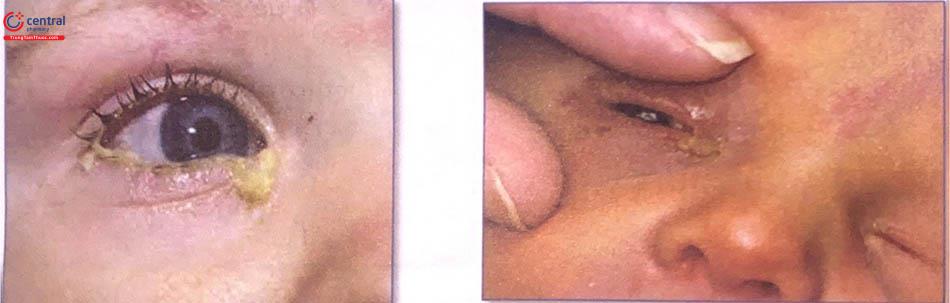
Cho kháng sinh: Ceftriasone 50mg/kg, tiêm bắp. Không quá 125 mg.
Chuyển tuyến: Ghi vào giấy chuyển viện về điều trị, thuốc đã sử dụng.
Hướng dẫn cách chăm sóc mắt:
Chuẩn bị nước đun sôi để nguội, gạc sạch.
Rửa tay bằng xà phòng, nước sạch, lau tay khăn khô sạch.
Nhúng gạc vào nước sôi để nguội lau mắt nhiễm khuẩn từ khóe mắt ra đuôi mắt rửa sạch mủ. Mỗi miếng gạc chỉ dùng 1 lần. Mỗi mắt làm 3 lần.
Rửa tay sạch sau khi chăm sóc mắt.
4.2.2.4 Nhiễm nấm miệng
Nấm Candida albicans là nguyên nhân chính gây bệnh nấm miệng ở trẻ sơ sinh. Nấm Candida thường chung sống hòa bình trên cơ thể con người và ít khi gây hại nếu được duy trì ở mức cân bằng. Tuy nhiên, một số yếu tố thuận lợi nào đó sẽ làm cho nấm Candida phát triển một cách quá mức và gây ra nấm miệng. Một số yếu tố làm tăng nguy cơ nhiễm nấm Candida miệng-họng ở trẻ sơ sinh là:
Hệ thống miễn dịch yếu: Trẻ sơ sinh và trẻ nhỏ có nguy cơ bị nấm miệng rất cao do hệ thống miễn dịch của cơ thể còn quá yếu. Đặc biệt nhất là các bé sinh non sinh nhẹ cân, suy dinh dưỡng,
Người mẹ bị nhiễm nấm sinh dục: Nếu mẹ bị nhiễm nấm sinh dục trong khi mang thai và nhưng chưa được điều trị dứt điểm có thể lây sang cho bé nếu sinh đường âm đạo.
Bình thường trong miệng cũng có nấm với số lượng ít, khi gặp điều kiện thuận lợi nấm phát triển nhanh và gây bệnh. Nấm có thể mọc dày phủ hết niêm mạc miệng và lưỡi của trẻ làm cho trẻ đau miệng nên không bú được.
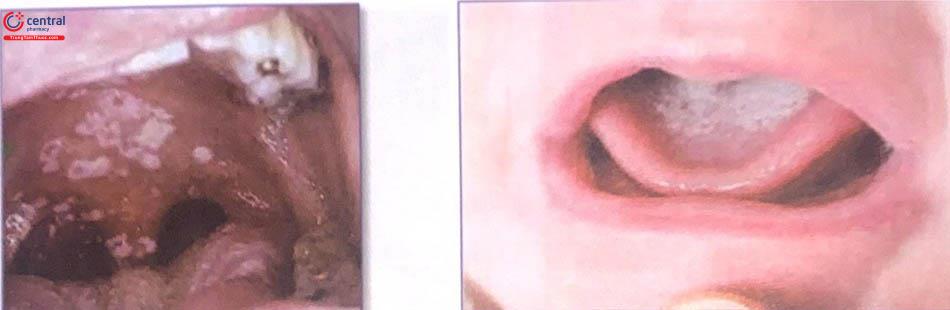
Nấm quanh hậu môn và mông: Nấm đi qua đường tiêu hóa ra theo phân nên gây tiêu chảy, phân có mùi hôi. Nấm có thể lan ra quanh hậu môn, mông gây hăm đỏ và đau. Trẻ có diễn biến nhanh vì bú ít và tiêu chảy. Trẻ bị giảm cân, mất nước do đó cần phải điều trị càng nhanh càng tốt.
Nấm có thể lan sang núm vú của mẹ: hai đầu vú đỏ và đau, khi trẻ bú bà mẹ cũng cảm thấy đau.
Dấu hiệu đầu tiên khi bị nấm là xuất hiện những mảng trắng hình tròn, nhỏ giống như nổi cục bên trong lưỡi, vòm họng, má hoặc môi. Những đốm trắng này rất khó làm sạch. Sau khi cạo bỏ được những đốm này sẽ thấy bên trong miệng xuất hiện nhiều nốt đỏ.
Nấm thường sẽ không gây ra đau đớn cho trẻ. Tuy nhiên trong một số trường hợp, những đốm này có thể làm trẻ rất khó chịu, quấy khóc khi bú sữa vì bị đau. Khi bị nấm miệng mà không điều trị sớm, nấm mọc dày và có thể lây lan rất nhanh xuống cổ họng, thực quản, khí quản gây viêm phổi hay tiêu chảy. ảnh hưởng nhiều đến sức khỏe của trẻ.
Để đề phòng nhiễm nấm cần: Cho trẻ bú mẹ hoàn toàn sau sinh, sữa mẹ cung cấp kháng thể giúp cho trẻ chống lại các bệnh nhiễm khuẩn. Rửa tay trước và sau khi chăm sóc trẻ. Rửa sạch các dụng cụ dùng cho trẻ. Điều trị sớm ngay khi có bất cứ triệu chứng gì.
Triệu chứng nhiễm nấm miệng và chẩn đoán:
Thăm khám: Tìm hiểu thời gian bị bệnh.
Trẻ bú kém.
Trẻ quấy khóc nhiều do đau và đói.
Khám miệng, hậu môn của trẻ và vú mẹ.
Có mảng trắng trong miệng và lưỡi, các mảng trắng khó lau đi được. Vùng da phía dưới và quanh mảng trắng đỏ, dễ chảy máu.
Nấm có thể lan đến đường tiêu hóa, trẻ có thể bị tiêu chảy, nấm quanh hậu môn. Nếu nấm đã lan xuống đường tiêu hóa:
Tiêu chảy, phân có mùi hôi.
Da vùng hậu môn viêm đỏ.
Nếu nấm lây sang mẹ: Núm vú đỏ và đau, đầu vú đau nhức và đau khi cho bú.
Xử trí:
Điều trị nấm miệng: nấm miệng ở trẻ sơ sinh rất thường gặp, nó không quá nguy hiểm nếu nhưng cần biết cách nhận biết phát hiện bệnh và xử lý đúng cách. Biện pháp đầu tiên cần làm là vệ sinh miệng cho trẻ và có thể điều trị tại chỗ bằng thuốc kháng nấm. Tuy nhiên, điều đáng lưu ý ở đây là nấm miệng ở trẻ sơ sinh rất dễ tái phát.
Hướng dẫn bà mẹ:
Rửa tay bằng xà phòng, nước sạch, lau tay khô bằng khăn sạch, sau đó lấy miếng gạc miệng quấn quanh ngón tay và nhúng trong nước sôi để nguội để làm mềm miếng gạc miệng nhằm tránh cọ xát mạnh làm đau bé.
Dùng miếng gạc thấm thuốc chống nấm hiện nay thuốc chống nấm hưởng được sử dụng như là Nystatin hay Miconazole. Nếu nấm miệng xuất hiện ở nhiều nơi, nên đánh tựa theo thứ tự từ hai bên má, vùng khác trong vòm miệng và lưỡi sau cùng từ ngoài vào trong để giảm nguy cơ nôn của trẻ.
Đối với đa số trẻ em bị nấm miệng, chỉ cần dùng thuốc điều trị tại chỗ là có thể điều trị thành công, hiếm khi phải dùng thuốc uống tác dụng toàn thân, thuốc uống thường dùng thuốc uống là Nystatin dạng viên.
Một số trẻ bị nấm miệng được điều trị đúng thuốc, đủ thời gian, nhưng có thể hay bị tái phát, hay kéo dài thường là do bị tái nhiễm từ các dụng cụ có nhiễm nấm Candida nhưng chưa được làm sạch cũng có thể do bú mẹ và núm vú mẹ mang năm Candida (núm vú mẹ đau, rát, bỏng, ngứa hay xuất hiện ban màu hồng...), khi đó nên bôi thuốc chống nấm lên núm vú của mẹ.
Vứt bỏ gạc đã sử dụng rửa tay sau mỗi lần bôi thuốc.
Điều trị vùng hậu môn:
Sử dụng cùng loại tím Gentian để điều trị nấm ở mông.
Để hở mông nếu đủ ấm.
Điều trị núm vú của mẹ:
Sử dụng tím Gentian cùng loại để bôi lên quầng và núm vú.
Phải giữ núm vú khô khi trẻ không bú, nới lỏng áo để làm khô núm vú.
Khám lại sau 2 ngày:
Nếu điều trị có kết quả, tiếp tục điều trị thêm 3 ngày sau khi đã khỏi.
Nếu điều trị không kết quả thì chuyển tuyến.
Dự phòng: Để đề phòng nhiễm nấm cần:
Cho trẻ bú mẹ hoàn toàn sau sinh, sữa mẹ cung cấp kháng thể giúp cho trẻ chống lại các bệnh nhiễm khuẩn
Rửa tay trước và sau khi chăm sóc trẻ.
Rửa sạch các dụng cụ dùng cho trẻ.
Điều trị sớm ngay khi có triệu chứng.
4.3 Các vấn đề về thân nhiệt
Nhiệt độ thông thường của trẻ sơ sinh bình thường khoảng 37°C. Khả năng điều hòa thân nhiệt của trẻ sơ sinh chưa hoàn chỉnh vì thế bà mẹ cần giữ ấm cho trẻ trong những ngày đầu và tuần đầu sau sinh.
4.3.1 Hạ thân nhiệt
Khi nhiệt độ < 36,5°C. Trẻ có thể bị hạ thân nhiệt ngay sau sinh nếu không được giữ ấm tốt. Hạ thân nhiệt do các nguyên nhân sau:
Nhiệt độ phòng quá thấp. Trẻ nằm ở chỗ có gió lùa.
Trẻ bị ướt.
Trẻ không được mặc ấm.
Trẻ bị nhiễm khuẩn.
Trẻ bị ngạt sau sinh và không còn khả năng giữ ấm.
Hạ thân nhiệt nếu không được phát hiện sớm và điều trị kịp thời, tình trạng của trẻ sẽ trở nặng rất nhanh:
Da trở nên cứng và đỏ, nhất là ở lưng và tay chân.
Mặt đỏ rực.
Hai dấu hiệu này dễ nhầm với trẻ khỏe mạnh.
Tim đập yếu.
Có thể xuất huyết, đặc biệt chảy máu phổi.
Có thể vàng da.
Nếu không điều trị kịp thời sẽ tử vong.
Triệu chứng, chẩn đoán hạ thân nhiệt:
Thăm khám: một trẻ hạ thân nhiệt thường có biểu hiện li bì, cử động kém.
Đo nhiệt độ, khám vận động tìm các dấu hiệu:
Sờ da của trẻ ở bàn chân cảm thấy lạnh hơn so với người lớn.
Nhiệt độ đo ở nách < 36,5°C.
Trẻ kém linh hoạt, giảm trương lực cơ.
Khóc yếu.
Thở chậm < 40 lần/phút.
Nhịp tim chậm < 100 lần/phút.
Xử trí:
Làm ấm trẻ ngay lập tức.
Đảm bảo phòng ấm và không có gió lùa.
Lấy bỏ quần áo ướt, đặt trẻ da kề da với mẹ. Đội mũ cho trẻ, choàng áo ấm của mẹ cho trẻ. Đắp chăn ấm cho cả mẹ và con.
Khuyến khích cho trẻ bú mẹ. Nếu trẻ không bú được có thể cho ăn bằng cốc.
Kiểm tra thân nhiệt mỗi giờ một lần.
Tìm kiếm các dấu hiệu nhiễm khuẩn.
Nếu tình trạng không thay đổi sau khi đã chăm sóc như trên, hãy chuyển tuyến để: trẻ được làm ấm lại tốt hơn. Cho ăn bằng ống xông. Kiểm tra các bệnh nhiễm khuẩn.
Chuyển tuyến: ghi vào giấy chuyển viện về kết quả thăm khám điều trị, lý do chuyển tuyến các thuốc đã sử dụng. Giữ ấm cho trẻ trong suốt thời gian chuyển tuyến, giữ trẻ tiếp xúc da kề da với mẹ.
4.3.2 Tăng thân nhiệt (sốt)
Tăng thân nhiệt không thường gặp ở trẻ sơ sinh nhưng mức độ nguy hiểm cũng như hạ thân nhiệt. Tăng thân nhiệt là khi đo nhiệt độ ở nách > 37,5 C. Tăng thân nhiệt làm cho trẻ mất nước, co giật, sốc, hôn mê và tử vong.
Các nguyên nhân gây tăng thân nhiệt gồm:
Phòng quá nóng.
Trẻ mặc quá nhiều áo quần.
Nhiễm khuẩn.
Triệu chứng tăng thân nhiệt và xử trí: Triệu chứng. Trẻ quấy khóc. Li bì. Sốt, nóng. Đo nhiệt độ và khám bệnh: thân nhiệt > 37,5°C. Thở nhanh > 60 lần/ phút. Nhịp tim nhanh > 160 lần/phút. Chân, tay và mắt đỏ. Có dấu hiệu mất nước, dấu Casper (+).
Xử trí: Không để trẻ gần nguồn nhiệt (ánh nắng, lò sưởi). Cởi bỏ bớt áo quần. Tắm nước ấm: nước ấm nhưng phải thấp hơn thân nhiệt của trẻ. Cho bú mẹ hoặc ăn bằng cốc nếu trẻ không bú được, trẻ có nguy cơ mất nước. Kiểm tra trình trạng nhiễm khuẩn.
Chuyển tuyến nếu: Trẻ có dấu hiệu nhiễm khuẩn. Có dấu hiệu mất nước. Có bất kỳ dấu hiệu nguy hiểm. Ghi vào giấy chuyển viện về kết quả thăm khám điều trị, lý do chuyển tuyến các thuốc đã sử dụng.
Theo dõi: Kiểm tra thân nhiệt hàng giờ (tắm nhanh bằng nước ấm hoặc lau mát lau khô và mặc áo quần). Nếu thân nhiệt vẫn cao, chuyển tuyến để: Trẻ được bồi phụ nước. Kiểm tra tình trạng nhiễm trùng.
Để dự phòng tăng thân nhiệt cần: Để trẻ xa các nguồn bức xạ nhiệt, tránh ánh nắng mặt trời chiếu trực tiếp vào trẻ. Nếu cảm thấy nóng bức thì cởi bỏ bớt áo quần.
4.4 Vàng da
Vàng da là hiện tượng thường gặp ở trẻ sơ sinh, 60% trẻ có hiện tượng vàng da ở trẻ sơ sinh đủ tháng. Tỷ lệ vàng da cao hơn ở trẻ sơ sinh non tháng # 80%. Vàng da ở trẻ sơ sinh có 2 loại là vàng da sinh lý và vàng da bệnh lý. Vàng da sinh lý chiếm 75% các trường hợp vàng da sơ sinh, trẻ có biểu hiện vàng da nhẹ, không ảnh hưởng đến sức khỏe nên chưa cần can thiệp điều trị. Tuy nhiên, với trường hợp vàng da bệnh lý có thể tiến triển nhanh, để lại di chứng nặng nề cho trẻ nếu không được chẩn đoán và điều trị kịp thời.
Vàng da sinh lý: thường xảy ra sau sinh ngày thứ 2 và 3 và mất đi sau 2 tuần. Vàng da bắt đầu từ mặt sau đó lan xuống phần dưới cơ thể. Vàng da sinh lý không ảnh hưởng đến sức khỏe của trẻ.
Trẻ sơ sinh có hiện tượng vàng da do trẻ có số lượng hồng cầu trong máu cao hơn người lớn, các hồng cầu chứa HbF nên đời sống hồng cầu ngắn (hồng cầu vỡ ra giải phóng các yếu tố bên trong hồng cầu gây nên chuyển hóa tăng bilirubin tự do), chức năng gan của trẻ còn kém, đồng thời khả năng bài tiết mật của gan cũng chưa trưởng thành, Gan, thận làm nhiệm vụ tổng hợp và thái bilirubin ra khỏi cơ thể qua phân và nước tiểu.
Ở trẻ đủ tháng, sức khỏe bình thường thì vàng da được coi là sinh lý khi nồng độ bilirubin/máu không quá 12mg% ở trẻ đủ tháng. Tốc độ tăng bilirubin/máu không quá 5mg% trong 24 giờ. Vàng da sinh lý không cần can thiệp y tế. Chỉ cần cho trẻ bú sữa mẹ đầy đủ, cơ thể sẽ đào thải bilirubin ra ngoài và tình trạng vàng da sẽ biến mất trong vòng 1 đến 2 tuần.
Vàng da bệnh lý: Thường có nguyên nhân gây tăng bilirubin trong máu làm cho trẻ vàng da nặng. Những đứa trẻ nhẹ cân, sinh non, bú kém hoặc chưa đi cầu không thể thải phân su ra ngoài được. Những trẻ có bệnh về máu, nhiễm khuẩn cũng làm tăng bilirubin.
Vàng da được coi là bệnh lý khi vàng da xuất hiện sớm trong 48 giờ đầu sau sinh, vàng da tiến triển nhanh, kéo dài trên 2 tuần, mức độ vàng nhiều lan đến lòng bàn tay và bàn chân và thường kèm các triệu chứng bệnh lý khác. Những ngày đầu sau sinh là thời điểm quan trọng để theo dõi tình trạng vàng da ở trẻ.
Những bất thường đó là: vàng da đậm xuất hiện sớm, trong vòng 1 - 2 ngày sau sinh; vàng da không chỉ xuất hiện ở mặt, mắt mà còn lan đến bụng, cánh tay, chân không hết vàng da sau 2 tuần với trẻ sinh đủ tháng và 3 tuần đối với trẻ non tháng vàng da kết hợp các triệu chứng bất thường khác như bỏ bú, nôn trớ, sốt, khóc nhiều, phân bạc màu... và vàng da ở trẻ sinh non, đặc biệt trẻ sinh non dưới 35 tuần tuổi thai
Khi vàng da bệnh lý lượng bilirubin cao làm tổn thương hệ thần kinh của trẻ. Để hạn chế tổn thương não do vàng da bệnh lý phải điều trị ngay khi: trẻ bị vàng da nặng hoặc vàng da sinh lý nhưng kèm theo bất kỳ một dấu hiệu nguy hiểm. Theo dõi sát các trẻ có nguy cơ vàng da nặng: trẻ nhẹ cân, trẻ cần phải hồi sức hoặc có trở ngại khi sinh, trẻ có dấu hiệu nhiễm trùng.
Đặc điểm | Vàng da sinh lý | Vàng da bệnh lý |
Thời điểm xuất huyết | Sau 24 giờ tuổi | Sớm vào ngày đầu sau sinh Trẻ non tháng (< 35 ngày) vào ngày 2 |
Mức độ vàng da | Nhẹ đến trung bình | Trung bình đến rõ |
Tốc độ vàng da | Tăng chậm Đỉnh ngày thứ 3-5 (trẻ đủ tháng), ngày thứ 5-6 (trẻ non tháng) | Tăng nhanh (Bilirubin máu tăng > 5 mg/dl/ngày) |
Thời gian kéo dài | Dưới 10 ngày | > 14 ngày (trẻ đủ tháng) > 21 ngày (trẻ non tháng) |
Dấu bất thường khác | Không có | Có kèm theo bất kỳ một dấu hiệu nào |
Bilirubin trực tiếp trong máu | Không tăng | > 1,5 mg/dl ở bất kỳ thời điểm nào (> 10% lượng bilirubin toàn phần) |
Triệu chứng, chẩn đoán: Khám và phát hiện vàng da bằng cách dùng ngón tay ấn vào da trong khoảng 5 giây, sau đó thả ra quan sát xem da có vàng không, quan sát dưới ánh sáng tự nhiên. Da và củng mạc vàng: xem trẻ vàng da những vùng nào, chú ý lòng bàn tay, bàn chân.
Đo thân nhiệt (thể có thể sốt cao hoặc hạ thân nhiệt nếu có nhiễm khuẩn). Đánh giá tình trạng mất nước (giảm khả năng thái bilirubin, bắt đầu vàng da).
Tìm kiếm dấu hiệu nguy hiểm khác (vàng da có thể là một dấu hiệu của nhiễm khuẩn).
Tình trạng bú và tình trạng chung của bé như thế nào: nếu tình trạng chung và bú bình thường có thể là vàng da sinh lý. Tình trạng đại, tiểu tiện của trẻ.
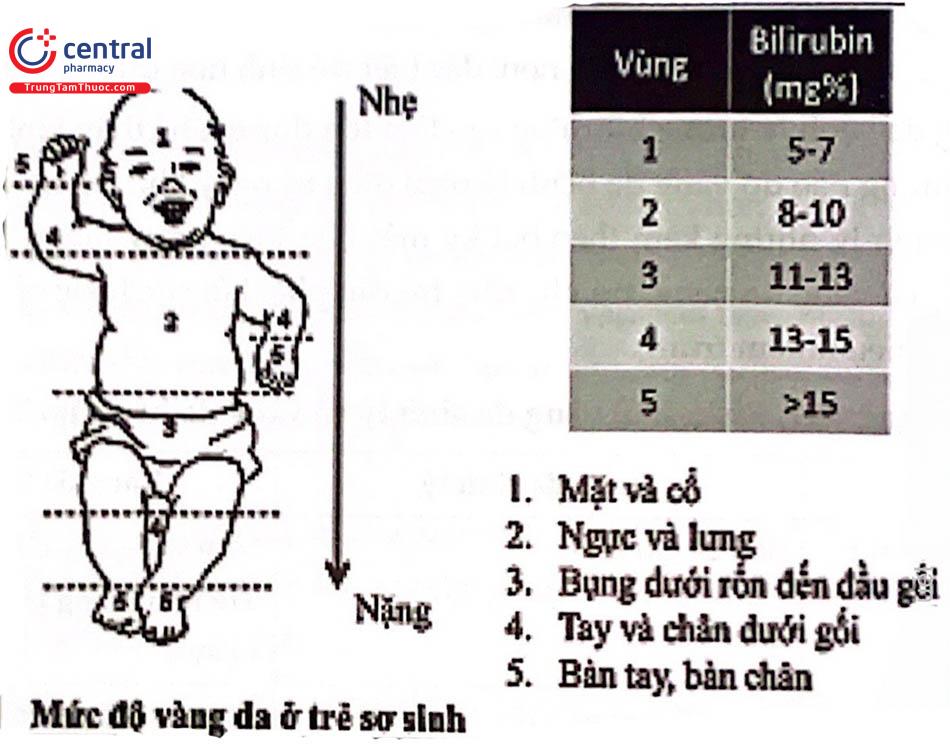
Có thể đo bilirubin qua da (BILIcheck) để kiểm tra mức độ vàng da. Tuy nhiên, kết quả qua da có thể sai số so với kết quả xét nghiệm máu khoảng 3 - 5 mg%. Do đó, nếu kết quả đo qua da bất thường nên đề nghị cho xét nghiệm máu để định lượng bilirubin và xét nghiệm tìm nguyên nhân.
Xử trí vàng da sinh lý không cần điều trị, hướng dẫn cho bà mẹ. Trẻ bình thường vàng da sẽ dẫn mất đi. Giữ ấm cho trẻ. Cho bú thường xuyên và bú mẹ hoàn toàn, bú nhiều giúp thải bilirubin nhanh hơn. Theo dõi có dấu hiệu nguy hiểm.
Vàng da bệnh lý: chuyển tuyến. Ghi vào giấy chuyển viện về điều trị, các thuốc đã sử dụng (liều lượng, thời gian). Tình trạng vàng da nặng hơn có thể cần đến các phương pháp điều trị khác, bao gồm:
Chiếu đèn: là phương pháp điều trị vàng da sơ sinh hiệu quả nhất, khá an toàn, đơn giản và kinh tế.
Lọc máu: được chỉ định khi trẻ có triệu chứng đe dọa nhiễm độc thần kinh do bilirubin trong máu tăng cao.
4.5 Chảy máu rốn
Chảy máu rốn thường xảy ra trong ngày đầu sau sinh, do khi cuống rốn bắt đầu khô làm lỏng chỗ buộc hoặc cặp rốn gây chảy máu. Khi dây rốn đã khó không còn hiện tượng chảy máu rốn. Lượng máu trong cơ thể trẻ không nhiều, nên dù chỉ mất một lượng nhỏ cũng nguy hiểm đối với trẻ vì có thể gây sốc.
Triệu chứng:
Xác định chảy máu từ khi nào.
Đánh giá lượng máu mất.
Tìm dấu hiệu khác: các dấu hiệu khác do chảy máu: da xanh, li bì, thở nhanh.
Xử trí:
Buộc lại dây rốn bằng dây buộc rốn đã tiệt khuẩn.
Kiểm tra rốn 15 phút/lần trong 2 giờ.
Khuyên bà mẹ cho bú và theo dõi phát hiện dấu hiệu nguy hiểm: chảy máu rốn và có các dấu hiệu khác.
Chuyển tuyển: ghi vào giấy chuyển viện về điều trị, thuốc đã sử dụng.
5 TÀI LIỆU THAM KHẢO
1. Bộ môn Nhi. Giáo trình Nhi khoa Tập 2, Đào tạo Hệ Bác sĩ Đa khoa. Nhà xuất bản Đại học thuế 2020,
2. Bệnh viện Nhi Đồng 1. Phác đồ điều trị Nhi khoa 2020. Nhà xuất bản Y học 2020. 3. Callahan, Tamara L, Aaron B. Caughey. Prenatal screening, diagnosis, and treatment, Blueprints obstetrics & gynecology, 2013. 6th ed. pp. 25-36.
4. Camacho-Gonzalez A et al. Neonatal infectious diseases: Evaluation of neonatal sepsis. Pediatr Clin North Am 2013. 60(2):367-89.
5. David B.H.. Nelson Textbook of Pediatrics. Elssevier 2020; Chapter 129, 996- 1005.el.
6. Downs E et al. Neonatal jaundice and disorders of bilirubin metabolism. In: Orkin SH et al, eds: Nathan and Oski's Hematology and Oncology of Infancy and Childhood 2015. 8th ed. Saunders; 101-27.e12.
7. Ives NK. Management of neonatal jaundice. Paediatr Child Health (Oxford) 2015. 25(6):276-81.
8. Liszewski MC et al. Respiratory distress in neonates: underlying causes and current imaging assessment. Radiol Clin North Am 2017. 55(4):629-44.
9. National Institute for Health and Care Excellence. Neonatal infection (QS75). NICE 2016.
10. Robert Casanova, Alice Chuang, Alice R Goepfert et al. Immediate Care of the Newborn, Beckmann and Ling's Obstetrics and Gynecology, 2019. pp. 281-298.
11. Sweet DG et al. European consensus guidelines on the management of respiratory distress syndrome--2019 update. Neonatology 2019. 115(4):432-5.

