Sa tạng chậu là gì? Nguyên nhân và các biện pháp can thiệp xử lý

Nguồn: Giáo trình Sản phụ khoa - Tập 2: Phụ khoa
Đại học Huế - Trường ĐH Y Dược
Đồng chủ biên:
GS.TS. Nguyễn Vũ Quốc Huy,
GS.TS. Cao Ngọc Thành,
PGS.TS. Lê Minh Tâm,
PGS.TS. Trương Thành Vinh,
Cùng nhiều tác giả tham gia biên soạn.
1 ĐẠI CƯƠNG
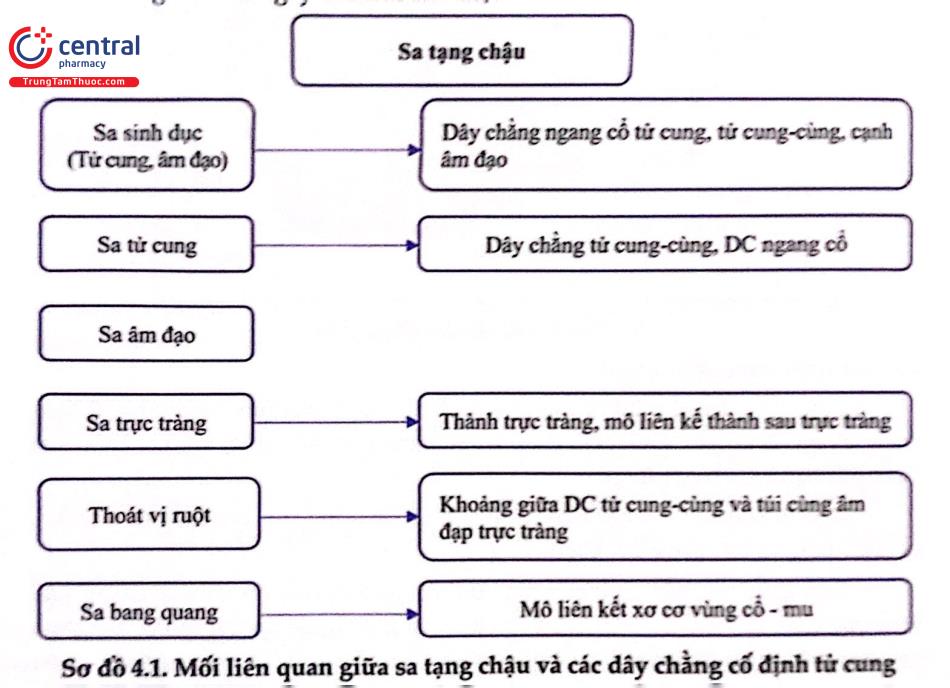
Sa tạng chậu (POP – Pelvic organ prolapse) được định nghĩa:
Sự tụt xuống của tử cung bàng quang trực tràng thành trước sau âm đạo,... ra khỏi vị trí giải phẫu bình thường.
Do tổn thương và suy yếu cấu trúc gân cơ - dây chằng nâng đỡ sàn chậu.
2 GIẢI PHẪU ĐỊNH KHU
Sàn chậu là tổng thể của 3 hệ thống:
Hệ thống sinh dục (tử cung, âm đạo).
Hệ thống tiết niệu dưới (bàng quang, niệu đạo).
Hệ thống tiêu hóa dưới (trực tràng, hậu môn).
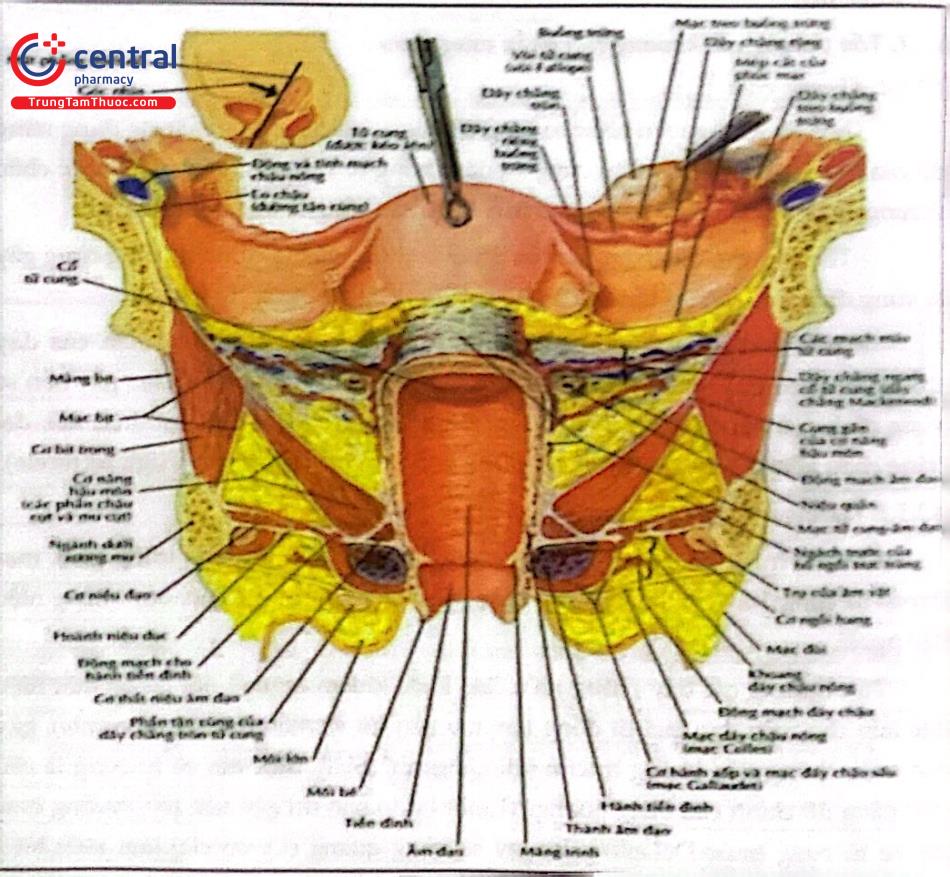
Ngoài ra, sàn chậu còn chứa nhiều hệ thống mạch máu và thần kinh khác. Khung chậu có thể chia làm 3 khoang:
Khoang trước. Dây chằng mu - niệu đạo (Pubourethral Ligament), dây chằng niệu đạo - chậu (Ureteropelvic Ligament), mạc mu - cổ tử cung (Pubocervical fascia).
Khoang giữa: Dây chằng tử cung - cùng, mạc nội chậu, dây chằng ngang cổ tử cung, chu cung (mô cạnh nội mạc tử cung).
Khoang sau: Mạc trực tràng - âm đạo và cơ dọc (trước), mạc treo trực tràng (sau), dây chẳng trực tràng bên, bản cơ nâng hậu môn (Lớp sâu), ống cơ nâng hậu môn (Lớp giữa), Nút thớ trung tâm - bản sau hậu môn (Lớp nông).
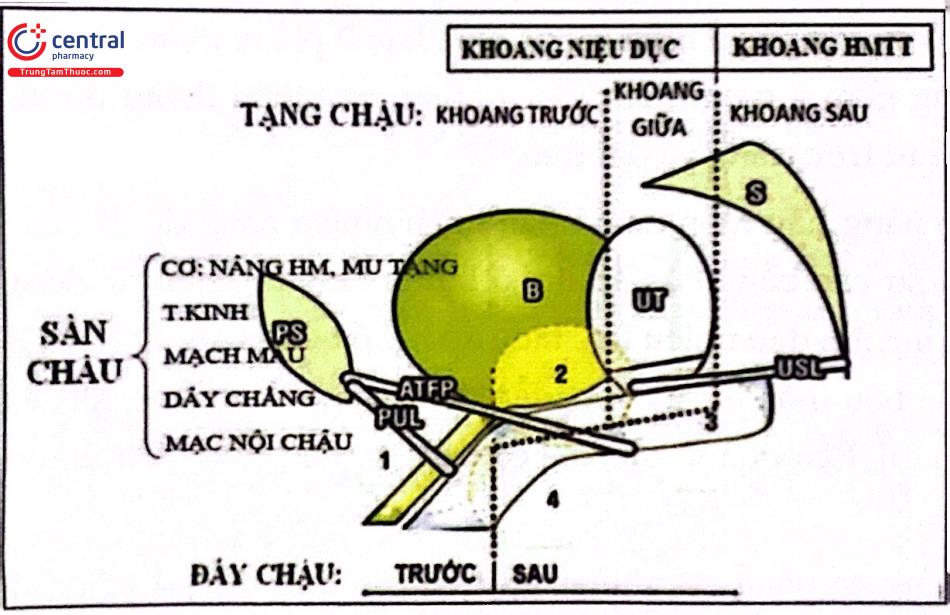
Các cấu trúc giải phẫu sàn chậu có chức năng nâng đỡ và co thắt (lưu trữ tống xuất; đóng/mở) các tạng chậu. Chúng có thể được phân làm 3 lớp:
Sàn chậu sâu.
Sàn chậu giữa.
Sàn chậu nông
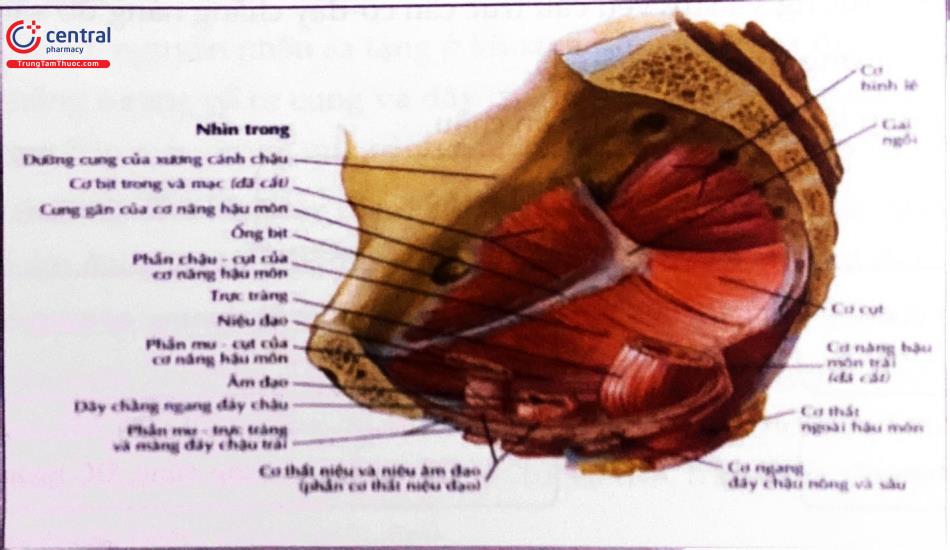
2.1 Sàn chậu sâu
Bao gồm hoành châu đường giữa cơ nâng hậu môn và các cung gần cơ nâng.
Hoành chậu được cấu tạo bởi cơ nâng hậu môn ở phía trước và cơ cụt ở phía sau. Phức hợp cơ nâng hậu môn có thể chia làm 2 phần Phần nằm ngang được gọi là bản cơ nâng gồm 2 cơ mà cụt và cơ hông cụt phần thẳng đứng gọi là ống cơ nâng gồm cơ mu trực tràng và dải treo
Bản cơ nâng hậu môn đảm nhận trách nhiệm nâng đỗ cả tạng chậu và tạng bụng duy trì sự cân bằng của áp lực ở bụng. Phụ nữ chịu tác động bởi tuổi tác sinh bằng đường âm đạo nhiều lần, tăng áp lực ổ bụng mãn tính (COPD, táo bón...) sẽ làm cơ nâng hậu môn bị suy yếu, dẫn đến sự sa xuống của bản cơ nâng (còn gọi là giãn sàn chậu), hậu quả là các khe cơ nâng bị dãn rộng dẫn đến sự sa thủ phát các tạng châu.
Phần ống cơ nâng có nhiệm vụ treo các đám rối trí trong đồng thời treo nâng ống hậu môn, góp phần kiểm soát cơ chế rặn tháo phân trong lúc đại tiện.
2.2 Sàn chậu giữa
Hoành niệu dục, lớp sáu cơ thắt ngoài hậu môn, cùng với các cấu trúc đẩy chẳng vùng chậu có chức năng treo, nâng và giữ các tạng trên đường giữa.
Hoành niệu dục là một cấu trúc hình tam giác của mô sợi cơ che phủ đường ra của vùng chậu trước, gồm 2 lớp mạc ở trên và dưới, ở giữa là cơ ngang đáy chậu sâu và 3 cơ vân nằm cạnh nhau: Cơ thắt niệu đạo ngoài, cơ thắt niệu đạo và cơ thất vòng niệu âm đạo. Do đó, hoành niệu dục đóng kín khe niệu dục, nâng đỡ và có tác dụng như cơ thắt ở phần dưới âm đạo, nâng đỡ phần dưới niệu đạo và hỗ trợ cho tiểu tiện tự chủ. Hoành niệu dục chạy nối 2 mặt trong của 2 ngành ngôi – mu, xuyên qua đường giữa và đính vào âm đạo, âm hộ, các sợi phía sau được cố định vào trung tâm gần của đáy chậu.
Trung tâm gần đáy chậu là một cấu trúc đàn hồi nằm trên đường giữa, giữa âm đạo và hậu môn, đây là điểm hội tụ của nhiều cấu trúc khác nhau như cơ trơn, các cơ đáy chậu, bó nông cơ thắt hậu môn, hoành niệu dục... Đỉnh trung tâm gần đáy chậu nằm trên đường giữa vách âm đạo trực tràng nên khi cấu trúc này bị nhão, rách sẽ hình thành nên một túi sa trực tràng âm đạo.
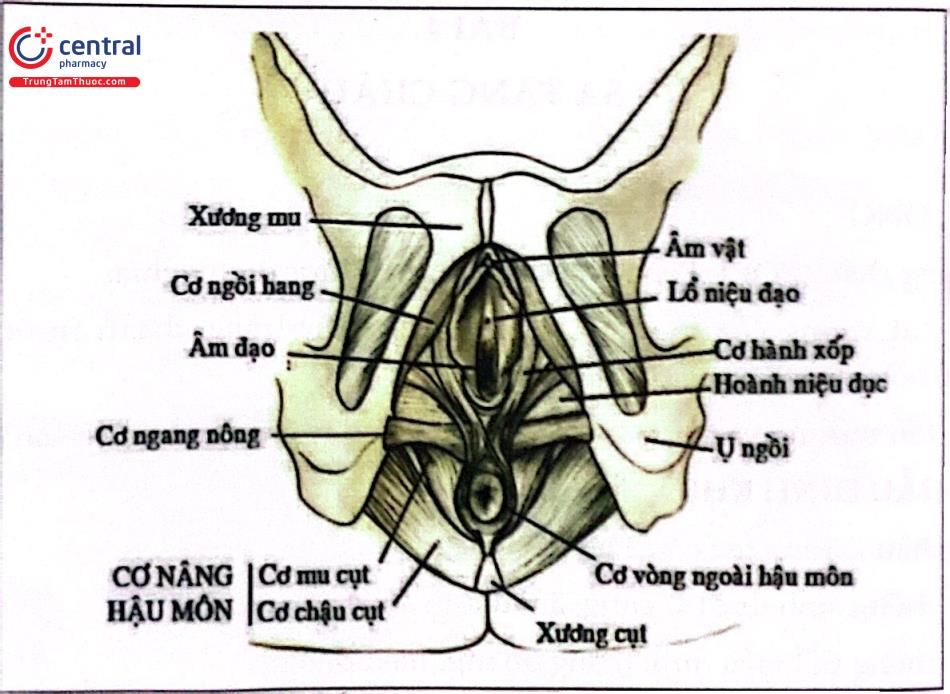
2.3 Sàn chậu nông (đáy chậu)
Là cấu trúc che phủ lối ra của khung chậu, được chia làm 2 vùng bởi đường thẳng đi qua 2 ụ ngồi gồm: Đáy chậu trước (tam giác niệu dục) và đáy chậu sau (tam giác hậu môn trực tràng).
Đáy chậu trước: Gồm các cơ hành xốp có tác dụng chủ yếu là khép âm đạo, cơ ngồi hang và cơ ngang đáy chậu nông.
Đáy chậu sau: Gồm phần nông cơ thắt ngoài hậu môn và dây chằng hậu môn cụt. Các cấu trúc của đáy chậu có chức năng nâng đỡ và góp phần đóng/mở các tạng chậu (niệu đạo, âm đạo và hậu môn).
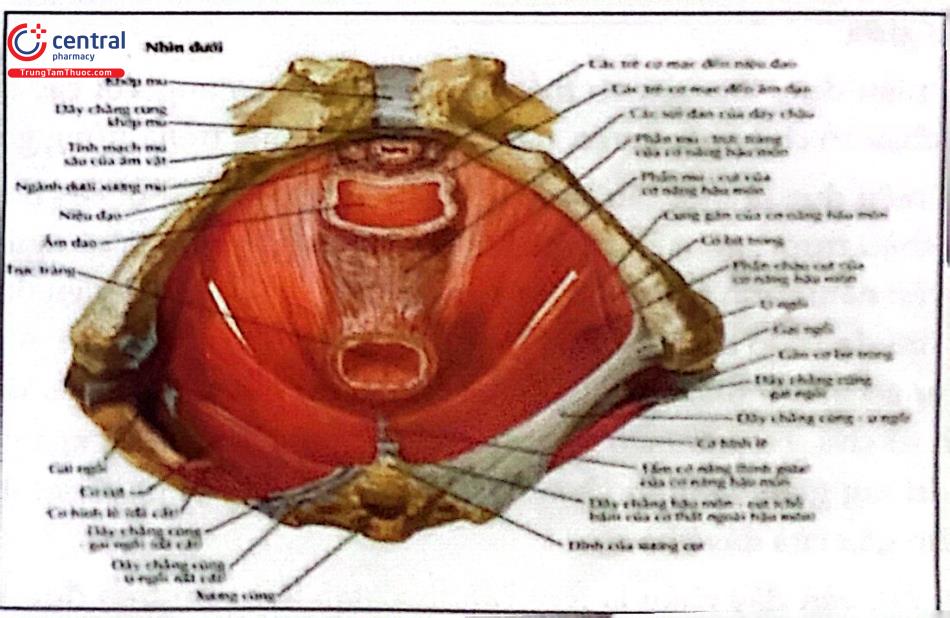
3 CƠ CHẾ BỆNH SINH VÀ YẾU TỐ NGUY CƠ
3.1 Cơ chế bệnh sinh
Do tổn thương và suy yếu cấu trúc cần cơ dây chằng nâng đỡ sàn chậu.
Chấn thương trong chuyển dạ.
Căng dãn lâu ngày cấu trúc sàn chậu.
3.2 Yếu tố nguy cơ
Sinh sản: Nhiều, dày, không an toàn, không đúng kỹ thuật, rách tầng sinh môn không khâu.
Sinh đường âm đạo
Lao động: Lao động quá nặng hay quá sớm sau sinh.
Rối loạn dinh dưỡng (bệnh mãn tính, suy dinh dưỡng lớn tuổi, mãn kinh thiếu dưỡng).
Cơ địa, di truyền,...
Sắc tộc: Hay gặp phụ nữ da trắng nhiều hơn da đen và châu Á.
Tăng áp lực ổ bụng kéo dài như bệnh phổi tắc nghẽn mạn tính, béo phì, táo bón.
4 PHÂN LOẠI VÀ PHÂN ĐỘ SA TẠNG CHẬU
4.1 Phân loại
4.1.1 Tổn thương các khoang giải phẫu vùng chậu
4.1.1.1 Khoảng giữa
Theo FIGO, nguyên nhân sa tạng ở khoang giữa là do sự mất tác dụng nâng đỡ của dây chằng ngang cổ tử cung và dây chằng tử cung cùng ngoài ra việc chấn thương cơ nâng hậu môn trong quá trình sinh sản cũng là một nguyên nhân.
Tổn thương đầu bám tận của phức hợp dây chằng chính tử cung cùng gây sa vùng định âm đạo (sa tạng chậu) gồm sa tử cung, sa mỏm cụt âm đạo.
Tổn thương vòng cổ tử cung (mức DeLancey I): Đầu bám tận của đây chẳng chính tử cung cùng và đầu bám trên của mạc trực tràng âm đạo gây nên sa vùng đỉnh sau âm đạo bao gồm: Sa túi cùng Douglas (ruột non, mỡ mạc nối, đại tràng chậu hông); túi sa ruột non (Enterocele)/tui sa trực tràng cao (High rectole).
4.1.1.2 Khoang trước (bàng quang niệu đạo)
Khoang trước gồm các cấu trúc Cung gân mạc chậu (đường trắng gân), mạc mu - cổ tử cung, dây chằng niệu đạo chậu, dây chằng mu - niệu đạo, dây chằng niệu đạo ngoài.
Tổn thương các dây chằng niệu đạo hoặc khiếm khuyết nội tại cơ thắt niệu đạo làm cho niệu đạo quá di động hay tạo nên túi sa niệu đạo (Urethrocele), gây nên triệu chứng tiểu không tự chủ khi gắng sức (SUI). Mạc mu cổ tử cung là cấu trúc nâng đỡ chính của bàng quang, vì một lý do nào đó gây nên tổn thương mạc mu cổ tử cung (mức DeLancey II) gây sa bàng quang (Cystocele) làm xuất hiện triệu chứng tiểu gấp (UUI). Nếu tổn thương cả hai cấu trúc trên gây nên túi sa bàng quang niệu đạo (Urethrocystocele) sẽ có triệu chứng rối loạn tiểu thể hỗn hợp (MUI).
4.1.1.3 Khoang sau (hậu môn trực tràng)
Tổn thương vật lý hệ cơ gây nên sa sàn chậu, bất đồng vận động cơ sàn chậu (cơ mà trực tràng không giản), gây tăng trương lực/phì đại cơ thắt trong. Các tổn thương giải phẫu vùng khoang sau:
Tổn thương mắc phải/bẩm sinh vách trực tràng âm đạo (mức DeLancey II) tạo nền túi sa trực tràng giữa, thấp/hội chứng sa sàn chậu (Descending Perineum Syndrome DPS).
Tổn thương ống lót trong hậu môn trực tràng (lớp cơ dọc kết hợp) làm sa trong trực tràng, trĩ sa trợt niêm mạc (muco hemorrhoidal prolapse), sa niệm hậu môn.
Tổn thương ống bao ngoài trực tràng gây nên sa ngoài trực tràng
Tổn thương nút sàn chậu (mức DeLancey III) gây tổn thương cơ thắt trong và ngoài hậu môn.
4.2 4.2. Phân độ
Sa tạng chậu là một bệnh lý phổ biến, xảy ra ở 50% bệnh nhân đã sinh con và cả cuộc đời của một người phụ nữ có nguy cơ có điều trị sa tạng châu khoảng 11%. Có nhiều nguyên nhân gây sa tạng chậu bao gồm rối loạn chức năng thần kinh cơ và sàn chậu như yếu các dây chẳng tử cung cùng dây chằng ngang cổ tử cung hoặc chấn thương các dây chằng.
4.2.1 Theo BadenWalker
Trước đây, để phân độ sa tạng chậu người ta thường phân độ theo Baden Walker gồm 4 độ:
Độ I: Sa thành trước (kèm theo sa bàng quang), sa thành sau (kèm theo sa trực tràng), cổ tử cung thấp nhưng còn nằm trong âm đạo.
Độ II: Sa thành trước (kèm theo sa bàng quang), sa thành sau (kèm theo sa trực tràng), cổ tử cung thập thò âm hộ.
Độ III: Sa thành trước (kèm theo sa bàng quang), sa thành sau (kèm theo sa trực tràng), cổ tử cung sa hẳn ra ngoài âm hộ.
Độ IV: Sa thành trước (kèm theo sa bàng quang), sa thành sau (kèm theo sa trực tràng), toàn bộ tử cung nằm ra ngoài âm hộ.
Nhược điểm của phân loại này là không đánh giá mức độ sa của các cơ như bàng quang và trực tràng và vì thế khó chọn một phương pháp điều trị phù hợp.
4.2.2 Theo POP-Q (Pelvic Organ Prolapse Quantification System)
Được đồng thuận đưa ra bởi Hội tiểu không tự chủ quốc tế (International Continence Society ICS). Hội Niệu Phụ khoa Châu Mỹ (American Urogynecological Society AUGS) và Hội phẫu thuật phụ khoa (Society of Gynecologic Surgeons SGS) năm 1996 và chính thức đưa vào thực hành trong đánh giá sa tạng chậu. Phân độ này đánh giá rất cụ thể từng vị trí sa từ đó có thể lựa chọn phương pháp điều trị phù hợp.
Mốc giải phẫu: Quy ước có 9 mốc cần đo đo ở trục giữa, tương quan với màng trinh và được đánh giá khi thực hiện Valsalva tối đa ngoại trừ TVL (chiều dài âm đạo).
Điểm cố định: Aa, Ap cách niệu đạo và mép màng trinh 3cm.
Điểm thay đổi: Ba, Bp là vị trí sa lớn nhất của thành trước và thành sau âm đạo.
C. D: điểm xa nhất thành trước và sau âm đạo, được tính từ mỏm âm đạo ở phía trước và mỏm túi cùng sau ở phía sau nếu còn cổ tử cung.
Trên/dưới mép màng trinh được đánh dấu /+ trước số đo.
Các phép đo POP-Q có thể được chuyển đổi thành các giai đoạn dựa trên phần của âm đạo bị sa nặng nhất.
.jpg)
ĐIỂM | MÔ TẢ | KHOẢNG BIẾN ĐỔI |
Aa | 3cm tính từ màng trinh, nằm trên thành trước âm đạo | -3cm đến +3cm |
Ba | Vị trí sa thấp nhất của đoạn thành trước âm đạo tính từ Aa đến túi cùng trước | -3 đến +TVL |
C | Cổ tử cung hoặc mỏm cắt âm đạo | ± TVL |
D | Túi cùng sau (nếu cắt tử cung trước đó thì không tính điểm này) | ± TVL/bỏ qua |
Ap | 3cm từ màng trinh, nằm trên thành sau | -3cm đến +3cm |
Bp | Vị trí sa thấp nhất của đoạn thành sau âm đạo từ Ap đến túi cùng sau | -3cm đến +TVL |
gh | Khe niệu dục |
|
pb | Nút sàn chậu |
|
tvl | Chiều dài tối đa của âm đạo |
|
Đặc điểm | Giai đoạn |
0 | Không sa sinh dục. Điểm Aa, Ba, Bp 3, điểm C nằm giữa TVL và (-TVL - 2) |
I | B > 1cm trên màng trinh |
II | B > 1cm dưới màng trinh đến < TVL - 2cm |
III | B trong khoảng ± 1cm trên dưới màng trinh |
IV | Sa toàn bộ, B > (TVL - 2)cm |
Trên thực tế lâm sàng người ta phân loại theo POP-Q như sau:
Độ 0: Không có sa tạng chậu.
Độ I: Phần cuối của sa tạng chậu còn nằm trên màng trinh làm.
Độ II: Phần cuối của sa tạng chậu nằm ở trên hoặc dưới màng trinh làm.
Độ III: Phần cuối của sa tạng chậu nằm ở dưới màng trinh 12cm.
Độ IV: Phần cuối của sa tạng chậu nằm ở dưới màng trinh trên 2cm.
5 CHẨN ĐOÁN
5.1 Triệu chứng lâm sàng
5.1.1 Nhóm có triệu chứng
5.1.1.1 Cảm giác có khối choán chỗ
Cảm giác nặng nề quanh rốn và vùng sinh dục.
Cảm giác như có thứ gì đó đi xuống âm đạo.
Cảm thấy như đang ngồi trên một quả bóng nhỏ.
Cảm thấy/nhìn thấy một khối phòng đang di chuyển ra âm đạo.
5.1.1.2 Tiết niệu
Cảm giác như tiểu còn sót cần đi tiểu thường xuyên/rl một lượng nhỏ nước tiểu khi ho, hắt hơi/tập thể dục tiểu khó.
Tiểu nhiều.
Tiểu yếu.
Dùng tay đẩy khỏi sa lên, hoặc thay đổi tư thế khi muốn đi tiểu hoặc kết thúc tiểu.
5.1.1.3 Tiêu hóa
Són phân, táo bón.
Cảm giác đi cầu không hết phân.
Dùng tay móc khi muốn kết thúc đại tiện.
Cảm giác tắc nghẽn trong lúc đại tiện.
5.1.1.4 Tình dục
Khó chịu/đau khi quan hệ tình dục.
Giảm chất nhầy.
Giảm cảm giác, khoái cảm, cực khoái.
5.2 Nhóm không có triệu chứng
Đôi khi sa tạng chậu không có triệu chứng và được phát hiện khi khám phụ khoa vì một lý do khác, chẳng hạn như kiểm tra cổ tử cung, khám định kỳ... 5.2. Cận lâm sàng
5.2.1 Xét nghiệm tiền phẫu thường quy
Phát hiện và điều trị các yếu tố nguy cơ có thể ảnh hưởng kết quả phẫu thuật (đang có viêm âm đạo, nhiễm trùng tiểu, tiểu đường thiếu máu,...).
Loại bỏ bệnh lý phụ khoa (rong cường kinh, rong huyết), bệnh lý cổ tử cung tử cung và phần phụ để quyết định có cắt tử cung không.
Siêu âm bụng tổng quát khi bệnh nhân có chỉ định mổ hoặc nghi ngờ thận ứ nước do khối sa chèn ép gây tắc đường tiểu dưới.
5.2.2 Chụp MRI động
Khảo sát toàn bộ cấu trúc sàn chậu cùng các tạng châu kèm động học tổng phân Mặc dù kết quả chụp trên MRI động là tiêu chuẩn vàng và là bằng chứng khách quan về phân loại và phân độ các tạng chậu bị sa nhưng cần cân nhắc chi định cần thiết chụp do giá thành cao.
MRI động cần thiết trong trường hợp bị rối loạn chức năng đường tiêu hóa dưới điều trị nội thất bại hoặc bị nặng, kéo dài như: Tiểu gấp, tiểu không kiểm soát, táo bón hoặc khi BN bị sa các tạng thuộc tầng giữa và dưới từ độ 3 mà chúng ta không thể đánh giá hết được các tạng thuộc hai tầng này bằng khám lâm sàng.
5.2.3 Siêu âm 3D đường trực tràng
Đánh giá cơ thắt trong và ngoài hậu môn: Khi bệnh nhân có tổn thương nút sàn chậu, nghi ngờ tổn thương cơ thắt hậu môn, bệnh nhân có triệu chứng rối loạn chức năng đường tiêu hóa dưới thất bại điều trị.
5.2.4 Đo áp lực ống hậu môn, cơ thắt hậu môn
Chẩn đoán rối loạn chức năng đường tiêu hóa dưới như: Tiểu gấp, tiểu không kiểm soát, táo bón. Đánh giá hiệu quả tập vật lý phục hồi sàn chậu.
5.2.5 Đo điện cơ tầng sinh môn
Có giá trị trong đánh giá cải thiện chức năng các nhóm cơ sàn chậu. Đánh giá hiệu quả tập vật lý phục hồi sàn chậu.
5.2.6 Bilan niệu động học
Thường quy với bệnh nhân có bệnh lý các tạng chậu thuộc khoang trước
Tiểu không kiểm soát khi gắng sức (TKK5KGS), sa bang quang.
Hướng dẫn chỉ định điều trị đối với sa bang quang và niệu đạo.
Đối chiếu kết quả điều trị trước sau mổ đối với sa thành trước âm đạo.
Ở bệnh lý sa tạng chậu thuộc ngăn giữa và dưới, cần làm niệu động học khí bệnh nhân có triệu chứng rối loạn chức năng đường tiểu dưới hoặc khi nghi ngờ khối sa chèn ép bàng quang và cổ bang quang.
Nghiên cứu niệu động học (urodynamic studies) là một phần quan trọng trong đánh giá các bệnh nhân bị rối loạn chức năng đường tiểu dưới, bao gồm những đánh giá khách quan về chức năng đường tiểu dưới như chức năng của bàng quang, cơ chế hoạt động của cơ thắt niệu đạo, dạng thức của sự đi tiểu, nhằm cung cấp những thông tin hữu ích cho lâm sàng. Những phép đo này bao gồm việc đo lường về áp lực, dung tích, lưu lượng thế năng điện cơ và có thể bao gồm các đánh giá X-quang đối với đường tiểu dưới.
5.2.6.1 Chỉ định
Hầu hết những bệnh nhân bị rối loạn chức năng đường tiểu dưới kèm sa tạng chậu đều có lợi từ một số phép đo niệu động học (NDH), tuy nhiên khảo sát NDH đặc biệt hữu ích cho một số nhóm bệnh như tiểu không kiềm chế, tắc nghẽn đường ra của bàng quang (outflow obstruction), rối loạn chức năng thử phát từ bàng quang thần kinh và một số trẻ em có vấn đề về són tiểu và đi tiểu phức tạp.
5.2.6.2 Giới thiệu các phép đo căn bản của niệu động học
Phép đo áp lực bàng quang (cystometry): Khảo sát sự thay đổi áp lực bên trong bàng quang theo dung tích bàng quang. Áp lực bàng quang được theo dõi lúc bàng quang được đồ đầy thụ động và lúc bàng quang co bóp chủ động. Khi đo người ta ghi nhận cảm giác mắc tiểu, độ dốc của đường biểu diễn trong lúc đổ đầy và sự co bóp của cơ chóp bàng quang.
Cảm giác bàng quang: Bình thường, cảm giác đau ở bàng quang xảy ra khi dung tích bàng quang khoảng từ 100300ml. Sau đó là cảm giác mắc tiểu, thường xảy ra khi dung tích bàng quang khoảng 350400ml. Những bất thường về cảm giác mắc tiểu bao gồm giảm hoặc không có cảm giác đồ đầy hoặc cảm giác mắc tiểu. Khó chịu hoặc mắc tiểu gấp khi dung tích còn ít là điển hình của tình trạng viêm chẳng hạn như nhiễm trùng đường tiểu dưới, viêm bàng quang do xạ trị viêm bàng quang kể.
Giai đoạn chứa đựng hay đổ đầy: Do tính chất vật lý đặc biệt của thành bàng quang mà trong giai đoạn chứa đựng dung tích bàng quang có thể gia tăng rất nhiều những áp lực bên trong bàng quang tăng rất ít. Vì thế, bình thường thì biểu đồ áp lực bàng quang trong giai đoạn này gần như nằm ngang. Người ta dùng khái niệm độ giãn nở bàng quang (compliance) (DV/DP trong giai đoạn chứa đựng) để đánh giá đặc điểm này của bàng quang. Tăng độ dãn nở bàng quang có thế gặp trong ứ đọng nước tiểu mạn tính do bất kỳ nguyên nhân nào. Giảm độ dẫn nở bàng quang có thể do nhiều nguyên nhân, bao gồm viêm bàng quang mãn tính, viêm bàng quang do xạ trị, viêm bàng quang kẽ, carcinoma bàng quang.
Giai đoạn co bóp bàng quang: Co bóp cơ chóp bàng quang thể hiện bởi sự gia tăng áp lực chậm và ổn định trên đường biểu diễn đến 60-120 cmH2O. Ở người bình thường, giai đoạn này được báo trước bởi cảm giác mắc tiểu, tuy nhiên nếu muốn thì có thể kìm hãm sự co bóp này. Tăng hoạt cơ chóp do nguyên nhân thần kính hoặc không biểu hiện bởi dung tích bàng quang thể hiện trên áp lực đỗ dưới 200ml và điều quan trọng hơn là không có khả năng ức chế sự co bóp cơ chóp. Người ta thường dùng từ tăng phản xạ cơ chóp (detrusor hyperreflexia) cho những trường hợp do nguyên nhân thần kinh và từ bất ổn định cơ chóp (detrusor instability) để chỉ những trường hợp không do nguyên nhân thần kinh hay không rõ nguyên nhân. Không co bóp cơ chóp không thấy sự co bóp cơ chóp khi đo áp lực bàng quang. Lưu ý rằng, do sự ức chế tâm lý trong lúc đo mà khoảng 10% đàn ông và 50% phụ nữ vốn đi tiểu bình thường lại không thể biểu hiện co bóp cơ chóp trên áp lực đồ bàng quang. Người ta dùng từ bất phản xạ cơ chóp (detrusor areflexia) cho những trường hợp do nguyên nhân thần kinh, còn không co bóp cơ chóp (detrusor acontractile) cho những trường hợp khác. Suy yếu co bóp cơ chóp biểu hiện bởi những co bóp yếu và ngắn, thường gặp ở người già thuộc cả hai phái, có lẽ do sự thay thế cơ trơn bàng quang bằng thành phần Collagen.
Phép đo niệu dòng (uroflowmetry): Đây là phép đo duy nhất không xâm nhập (roninvasive) trong các phép đo NDH. Cách đo lại rất khá đơn giản: Chỉ cần bệnh nhân đi tiểu một lượng nước tiểu thích hợp vào phễu hứng của máy đo vốn được gắn kết với một máy biến năng, rồi trọng lượng của nước tiểu sẽ được chuyển thành dung tích và ghi lại thành biểu đồ với tốc độ ml/giây. Phép đo niệu dòng là thông dụng nhất trong các phép đo NĐH, có thể dùng như là một xét nghiệm tầm soát về chức năng đường tiểu dưới, nhanh chóng và rẻ tiền.
.jpg)
Tốc độ dòng tiểu là kết quả sau cùng của hoạt động đi tiểu, do đó chịu ảnh hưởng của nhiều yếu tố như sự co bóp cơ chóp bàng quang sự dãn ra của cơ thắt niệu đạo và sự thông suốt của niệu đạo. Do bị tác động bởi nhiều biến số như thế nên một số tác giả khuyên rằng không nên dùng phép đo niệu dòng như là một xét nghiệm chẩn đoán. Tuy nhiên, nếu phối hợp niệu dòng đồ với việc đo thể tích bàng quang tồn lưu, ta có thể ước đoán về tính hiệu quả của hoạt động đi tiểu.
Hình dạng của niệu dòng đồ có thể cung cấp những thông tin hữu ích, chẳng hạn đường biểu diễn không không đều đặn có thể do sức rặn của bụng hoặc bất đồng vận bàng quang cơ thắt. Điều quan trọng nhất khi đánh giá tốc độ dòng tiểu bình thường là xác định dung tích đi tiểu. Đa số các tác giả khuyên nên có một lượng tiểu trên 150ml thì xét nghiệm mới có giá trị tốt nhất là trong khoảng 200400ml.
Siroky và Krane đưa ra các trị số bình thường của tốc độ dòng tiểu tối đa Qmax (dòng đinh) tùy theo tuổi và giới
Nhóm bệnh nhân | Tuổi | Qmax bình thường (ml/gy) |
Nam | < 40 ' 40-60 > 60 | > 22 > 18 > 13 |
Nữ | < 50 > 50 | > 25 >18 |
Trẻ em thiếu niên | < 10 10-20 | > 15 > 20 |
Thực ra, chỉ riêng phép đo niệu dòng thì không đủ để cung cấp thông tin chính xác về dạng thức của rối loạn đi tiểu. Nhiều khi ta không thấy sự khác biệt của niệu dòng đó giữa bế tắc dòng ra và suy co bóp cơ chóp. Tuy nhiên, theo nghiên cứu của Abrams và Griffiths (1979) trên các bệnh nhân nam: Khi Qmax < 10ml/s thì 88% được chứng minh là có bế tắc dòng ra.
Phép đo điện cơ của cơ vẫn đáy chậu (electromyography): Người ta dán các bản điện cực lên vùng tầng sinh môn hoặc cắm những điện cực vào nhóm cơ vùng đáy chậu để ghi nhận khả năng hoạt động của cơ thắt vẫn niệu đạo. Riêng điện cơ đồ có thể cho những thông tin hữu ích về hoạt động cơ thắt trơn, nhưng nếu phối hợp đồng thời với phép đo áp lực bàng quang thì sẽ rất có giá trị.
.jpg)
Ở người bình thường, điện cơ đồ cho thấy không có tình trạng mất kiểm soát thần kinh, phản xạ thường bình thường và bệnh nhân có thể tự co thắt các cơ vùng tầng sinh môn theo ý muốn. Trong giai đoạn đổ đầy của bàng quang, áp lực trong bàng quang sẽ tăng dần lên và người ta cũng ghi nhận sự tăng dần của hoạt động điện cơ của cơ thắt vẫn niệu đạo nhằm tránh xảy ra sự són tiểu trong pha chứa đựng. Trong giai đoạn tống thoát, cơ chóp bàng quang co bóp, đồng thời có sự giảm đi và rồi ngưng hẳn hoạt động điện cơ của cơ thắt vẫn niệu đạo trong suốt quá trình đi tiểu. Nếu trong lúc cơ chóp bàng quang đang co bóp mà các cơ vùng tầng sinh môn không dãn ra thì gọi là bất đồng vận bàng quang - cơ thắt (vesicosphinter dyssynergia). Phép đo điện cơ là phương tiện tốt nhất để xác định tình trạng này.
Phép đo áp lực niệu đạo (urethral profilometry): Phương pháp thường được áp dụng là đo áp lực cắt dọc niệu đạo theo cách của Wickham. Sử dụng một ống thông nhỏ có lỗ bên đưa trước tiên vào bàng quang. Truyền vào bàng quang một lượng nước khoảng bằng dung tích chứa đựng tối đa của bàng quang. Khi bắt đầu đo, nước sẽ được truyền qua ống thông với tốc độ 2ml/s, sau đó rút ống ra từ tử với tốc độ hằng định 0,5 hoặc 1ml/s. Áp lực của niệu đạo sẽ khác nhau tùy theo vị trí của niệu đạo và sẽ được ghi nhận lại bằng các giá trị thay đổi trên biểu đồ ghi nhận được khi rút thông niệu đạo.
.jpg)
Hai trị số cơ bản thường được ghi nhận là áp lực đỉnh của niệu đạo (maximal urethral pressure) và chiều dài chức năng của niệu đạo (functional urethra length).
Giới | Tuổi | P max | L chức năng |
Nam | < 50 >50 | 65-105 65-105 | 3,5-4,5 4,0-5,5 |
Nữ | < 50 > 50 | 60-90 50-80 | 2,0-3,5 2,0-3,5 |
5.2.6.3 Phối hợp các phép đo niệu động học
Hiện nay, với sự trợ giúp của những dụng cụ tối tân hơn, người ta có thể phối hợp những phép đo trên hoặc phối hợp giữa NĐH với kỹ thuật chẩn đoán hình ảnh nhằm giúp cho các nhà niệu khoa có thể có được những nhận định tinh tế và toàn diện hơn về chức năng của đường tiểu dưới.
Đo áp lực cơ chóp bàng quang
Phép đo áp lực bàng quang cổ điển chỉ cho phép đánh giá áp lực bên trong bàng quang (P - ves). Áp lực này bị ảnh hưởng bởi áp lực ổ bụng (P - abd), chẳng hạn trên một bảng quang bị liệt nhũn (flaccid), nếu bệnh nhân rặn mạnh với sự trợ giúp của các cơ bụng hoặc cơ hoành thì ta sẽ ghi nhận sự gia tăng áp lực trên biểu đồ áp lực bàng quang, mặc dù không hề có sự co bóp bàng quang. Để khắc phục tình trạng này, người ta đặt một ống thông trong lòng trực tràng để ghi nhận áp lực ổ bụng trong cùng thời gian đo áp lực bàng quang. Máy đo sẽ tự động tính toán áp lực của cơ chóp bàng quang theo công thức
P det = P ves - P abd
Kết quả đo sẽ ghi nhận cùng lúc đường biểu diễn của 3 biểu đồ áp lực, trong đó áp lực cơ chóp sẽ thể hiện trung thực tình trạng co bóp của bàng quang.
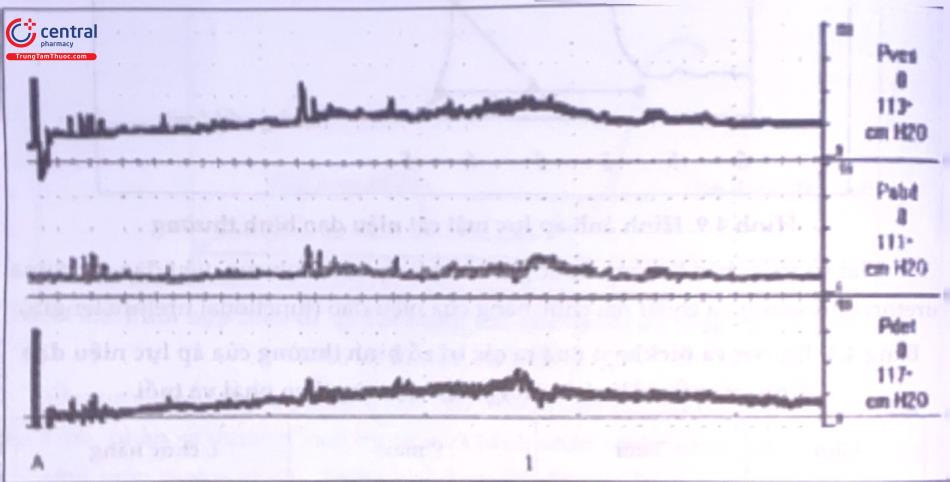
Phối hợp các phép đo áp lực bàng quang, niệu dòng và điện cơ
Chúng ta đã thấy sự kết hợp giữa áp lực đồ bàng quang và điện cơ đồ. Nếu phối hợp thêm với niệu dòng đồ và thực hiện các phép đo trong cả thời gian đổ đầy lẫn thời gian rặn tiểu sẽ cho phép đánh giá một cách toàn diện về phương diện động học cả chức năng chứa đựng lẫn chức năng tổng thoát của đường tiểu dưới.
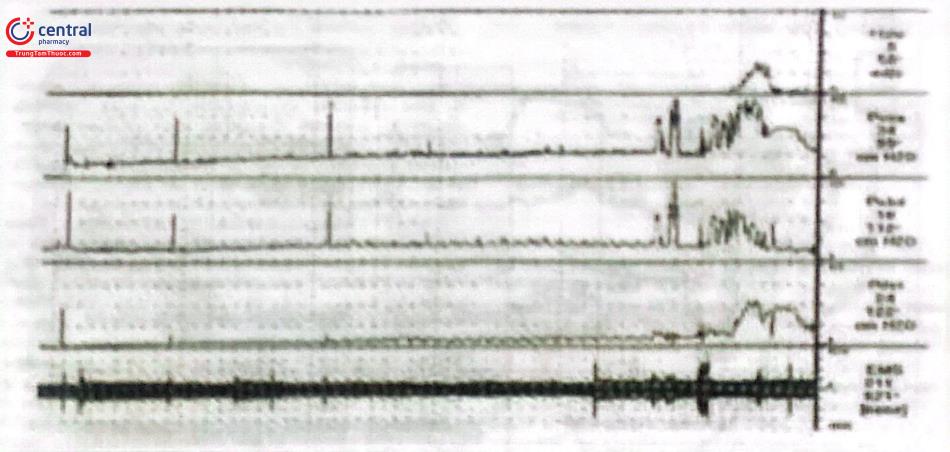
Phối hợp phép đo áp lực bàng quang và quan sát bàng quang cản quang dưới màn huỳnh quang
Nhằm đánh giá áp lực lúc són tiểu (leak point pressure). Đo áp lực lúc són tiểu là một phép đo có giá trị nhằm đánh giá có hay không tình trạng suy cơ thắt niệu đạo. Điều này được thực hiện bằng cách bơm từ từ vào bàng quang dung dịch có pha thuốc cản quang cho đến khoảng 200ml. Phép đo áp lực bàng quang cũng được tiến hành đồng thời. Sau đó cho bệnh nhân họ hoặc dùng thủ thuật Valsalva nhằm làm tăng áp lực bàng quang, rồi ghi nhận áp lực thấp nhất có thể gây ra són tiểu. Nếu áp lực són tiểu < 60cm H2O thì có thể xem là niệu đạo bất toàn. Thực ra trong phép đo này, ta có thể xem trực tiếp sự són tiểu qua miệng niệu đạo mà không cần dùng tới thuốc cản quang và màn huỳnh quang. Tuy nhiên, nếu quan sát hình ảnh cản quang thì sẽ rõ ràng và chính xác hơn.
Quay phim - niệu động học (video-urodynamics)
Hình ảnh dưới đây ghi nhận sự phối hợp giữa nhiều phép đo NĐH với phép quay phim dưới màn huỳnh quang. Hình ảnh của các biểu đồ NĐH và hình ảnh video của đường tiểu dưới cùng được ghi nhận trên màn hình trong suốt giai đoạn đổ đầy rồi giai đoạn đi tiểu. Hiện nay, phép đo phối hợp này được xem là toàn diện nhất nhằm đánh giá chức năng của đường tiểu dưới.
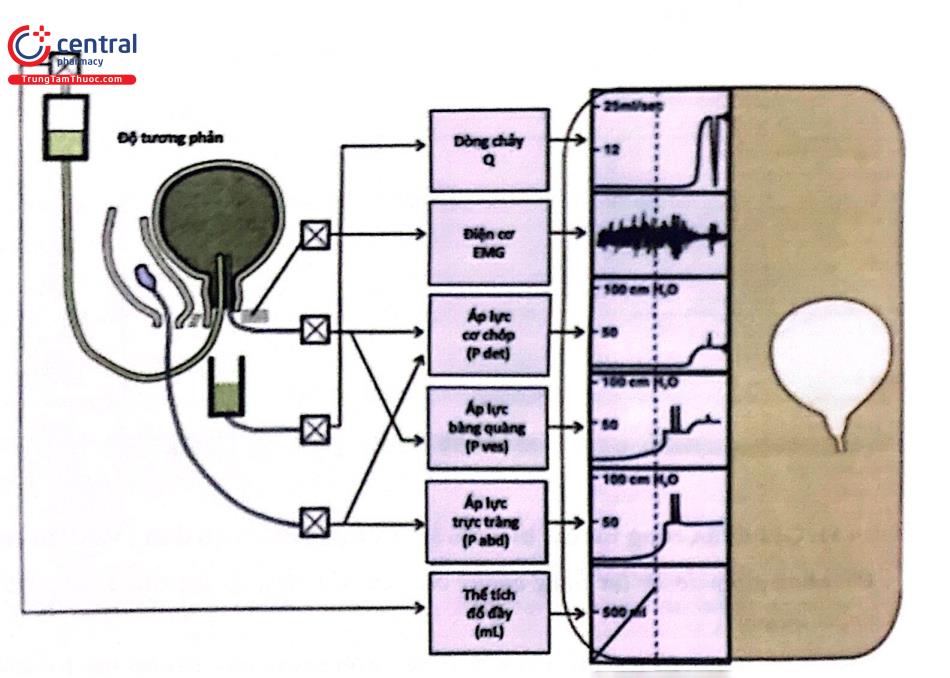
Tóm lại, đứng trước một trường hợp rối loạn chức năng đường tiểu dưới có phối hợp sa tạng chậu, người thầy thuốc mà đặc biệt là một nhà niệu phụ khoa cần phải biết về nguồn gốc, mức độ, phân loại cũng như vị trí nào trong đường tiểu dưới chịu trách nhiệm cho tình trạng bệnh lý. Các phép đo niệu động học hiển nhiên là những khảo sát hết sức cần thiết nếu muốn có một chẩn đoán đầy đủ về bệnh lý rối loạn đi tiểu trong bối cảnh có sa tạng chậu.
6 ĐIỀU TRỊ
6.1 Nguyên tắc chung, mục tiêu điều trị
Điều trị hỗ trợ nhằm giảm nhẹ các phiền toái do tình trạng sa tạng chậu gây xa hoặc điều trị triệt để bằng các phẫu thuật.
6.2 Điều trị nội khoa
Áp dụng đối với những người bệnh quá lớn tuổi, mắc các bệnh mãn tính, không có điều kiện phẫu thuật. Chỉ định trong các trường hợp sa tạng mức độ nhẹ, chưa có biến chứng, ít ảnh hưởng đến chất lượng sống bệnh nhân
6.2.1 Tập cơ sản cháu, thay đổi lối sống, sinh hoạt, thuốc
6.2.1.1 Bài tập Kegel
Có thể tập ở bất kỳ tư thế nào trong ba tư thế sau:
Ngồi: Ngồi thẳng lưng ở trên một chiếc ghế, đầu gối hơi đưa ra ngoài hoặc ngồi xếp bằng trên sản nhà, hoặc ngồi duỗi thẳng chân ra phía trước.
Nằm: Nằm ngửa ở tư thế thẳng hoặc gối đầu lên một chiếc gối, co đầu gối lại, bàn chân để chếch ra ngoài.
Đúng: Đứng bám vào ghế, đầu gối hơi cong, vai rộng, bàn chân và ngón chân hơi cách nhau chỉ ra phía ngoài.
Các cấp độ:
6.2.1.2 Phục hồi chức năng
Đặc biệt là ở tầng sinh môn: Hướng dẫn các bài tập co cơ để phục hồi cơ nâng ở vùng đáy chậu. Phương pháp này có thể làm mất các triệu chứng cơ năng và lùi lại thời gian phẫu thuật. Nếu phải phẫu thuật, thì việc phục hồi trương lực cơ đáy chậu cũng làm hạn chế tái phát sau mổ.
Tập bàng quang: Làm cho bàng quang sạch sau mỗi lần đi tiểu
Tập luyện cơ sàn chậu theo bài tập hướng dẫn, tập với máy sàn chậu, kích thích điện cơ chậu....
Các bài tập thể dục: Hít thở bằng cơ bụng, tập khung chậu, tập cơ chéo bụng tập cơ ngang bụng và thẳng bụng...
Thay đổi cách sống
Tập yoga, tránh chất kích thích, bỏ thuốc lá, cafe, rượu...
Thuốc điều trị tại chỗ
Khi có viêm nhiễm hoặc thiểu dưỡng âm đạo. Sử dụng nội tiết estrogen tại chỗ (Ovestin, Colpotrophine), có thể tác dụng tốt với một số trường hợp có triệu chứng cơ năng như đau bàng quang, giao hợp đau, có tác dụng tốt để chuẩn bị phẫu thuật.
6.2.2 Pessary
Vòng nâng âm đạo là dụng cụ đặt trong âm đạo nhằm nâng đỡ, đưa các cơ quan bị sa trở về vị trí bình thường. Ít xâm lấn, chi phí thấp, giúp giảm ngay triệu chứng sa tạng chậu. Ngày nay, vòng pessary thường được làm từ Silicon hoặc Nhựa trơ. Chúng an toàn và dễ dàng sử dụng. Mặc dù đã được sử dụng lâu dài, tuy nhiên chỉ định, sự lựa chọn vòng nào còn gặp nhiều mâu thuẫn. Chỉ định phổ biến nhất của vòng nâng âm đạo là sa tạng chậu. Trước đây, vòng pessary dành cho những phụ nữ không thích hợp hoặc không muốn trải qua một cuộc phẫu thuật. Pessary cũng có thể hỗ trợ cho các phụ nữ tiểu không tự chủ.
6.2.2.1 Chỉ định
Có lý do phải hoãn việc điều trị phẫu thuật.
Bệnh nhân gặp khó khăn trong việc phẫu thuật, vấn đề về sức khỏe hoặc tuổi tác...
Sử dụng vòng pessary như một phương tiện chẩn đoán để đảm bảo rằng phẫu thuật sẽ được kết quả tốt
Có thể sử dụng vòng pessary như một biện pháp điều trị tạm thời trong khi chờ phẫu thuật.
Vòng pessary có thể làm tăng khả năng phục hồi sau phẫu thuật: Sử dụng một vòng pessary có thể làm hạn chế xung huyết niêm mạc và tăng tuần hoàn tại vùng sử dụng.
Bệnh nhân từ chối phẫu thuật,
Bệnh nhân có kế hoạch sinh con trong tương lai.
6.2.2.2 Chống chỉ định
Nhiễm trùng cục bộ Nhiễm trùng ở âm đạo hoặc vùng chậu như viêm âm đạo hay vùng chậu. Không sử dụng vòng pessary cho đến khi hết bị viêm nhiễm.
Nhạy cảm với latex, một số loại pessary được làm từ latex. Vì vậy, chống chi định với vòng loại này ở người dị ứng với latex.
Không tuân thủ các chống chỉ định nêu trên sẽ có thể gây nguy hiểm cho bệnh nhân sự ăn món (chưa biết nguyên nhân và cách chữa) sẽ gây hại cho bệnh nhân và có thể tạo ra lỗ rò âm đạo với trực tràng hoặc bàng quang (fistula).
Bệnh nhân có quan hệ tình dục nhưng không có khả năng tháo và đặt lại vòng
6.2.2.3 Các loại pessary thông dụng


6.2.2.4 Cách đặt
Điều kiện tối ưu: Bệnh nhân với tình trạng bàng quang và trực tràng trống và ở tư thế Trendelenburg. Nhẹ nhàng đẩy hết khối sa vào trong âm đạo, khám để chọn loại vòng và kích thước phù hợp nhất. Bôi trơn vòng vừa đủ bằng gel hoặc dầu kháng sinh. Sau khi đặt, kiểm tra lại vị trí vòng, làm nghiệm pháp Valsalva xem vòng có bị đẩy ra ngoài không.
RING: Thường được sử dụng nhất. Pessary ring thường áp dụng cho sa thành trước và vùng đỉnh, hiệu quả > 70% trường hợp sa tạng độ IIIII. Ít xâm lấn và ít gây tiết dịch âm đạo. Dễ đặt và tháo.
Lúc đặt: Đo bằng ngón tay để ước lượng kích thước phù hợp của vòng. Đo khoảng cách từ túi cùng sau đến vòm vệ và ghi lại vị trí của chúng tương ứng với ngón tay của bạn. Để đặt vòng pessary, gập vòng sao cho mặt cong ở phía dưới. đưa thẳng trực tiếp vào và đi qua cổ tử cung tới túi cùng sau. Sau đó thả ra, lực đàn hồi sẽ làm vòng mở ra trở lại hình dạng cũ. Dùng ngón trỏ nghiêng vòng 45 độ để ngăn vòng bị gấp và văng trở ra. Ngón tay dùng để kiểm tra phải có thể quét giữa vòm âm đạo và vòng pessary. Nếu khoảng trống tạo ra quá nhỏ hay quá lớn thì cần lấy vòng ra và thay vòng có kích thước khác. Sau khi đặt vòng, bệnh nhân phải đứng lên, thực hiện động tác gắng sức. Vòng pessary không được rót ra và cũng không được quá chặt gây bất kỳ cảm giác khó chịu nào. Trong 15 phút đầu cho bệnh nhân đi lại, lên xuống cầu thang, đứng lên ngồi xuống, đi tiểu, nếu vòng bị rơi ra ngoài — đổi kích thước lớn hơn hoặc loại khác. Nếu cảm giác không thoải mái, cấn đau trong Đi tiểu khó → đổi kích thước nhỏ hơn hoặc loại khác. Tuy nhiên, khi đi tiểu vòng có thể rơi ra ->không đổi.
Hướng dẫn bệnh nhân chăm sóc tại nhà: Cắt ngắn móng tay, rửa tay sạch, vệ sinh vòng bằng xà phòng, bàn chải nhỏ, giữ khô và sạch. Trong 1 tháng đầu: Mỗi ngày lấy vòng ra 1 lần. Nếu tái khám ổn ≥ 1 tuần lấy vòng ra 1 lần. Tại khán: 1 tháng - 3 tháng - mỗi 6 tháng. Bệnh nhân có bất cứ dấu hiệu bất thường nào cần khám ngay. Các loại vòng Pessary Donut, Gellhorn, Cube cần phải lấy ra khi giao hợp.
Trong mỗi lần tái khám: Tháo vòng kiểm tra vòm âm đạo để chắc chắn không có dấu hiệu hoại tử, lở loét hay dị ứng. Rửa vòng với xà phòng nhẹ và nước sạch. Rửa sạch lại với nước trước khi đặt vòng vào lại. Trong một số trường hợp nên xem xét rửa sạch âm đạo trước khi đặt lại vòng.
Nhắc nhở bệnh nhân thông báo nếu có những triệu chứng sau: Khó khăn trong tiểu tiện, dịch tiết âm đạo thay đổi màu hoặc độ sánh. Dịch tiết âm đạo tăng lên đáng kể thế hóa xuất hiện trong dịch tiết. Ngứa âm đạo.
Các biến chứng có thể xảy ra: Đau, rát âm đạo, Kích ứng tiết dịch âm đạo, ngứa, viêm âm đạo, loét âm đạo, dò bàng quang âm đạo, dò trực tràng âm đạo, tiểu khó, bí tiểu, tiểu không kiểm soát, nhiễm trùng đường tiểu, tiểu khó, táo bón, đi cầu đau. Các biến chứng quan trọng khác như ăn mòn các cơ quan lân cận là hiếm nếu sử dụng đúng cách và chỉ xảy ra sau nhiều năm. Chảy máu âm đạo thường là dấu hiệu sớm, không nên bỏ qua. Các vết loét hay trầy xước có thể điện trị bằng thay đổi loại và cỡ vòng để giảm áp lực, hoặc tháo vòng cho đến khi lành vết thương hoàn toàn. Điều trị teo âm đạo bằng estrogen tại chỗ. Chất bôi trơn có thể làm giảm các biến chứng.
RING WITH SUPPORT: Vong pessary này được sử dụng trong trường hợp sa tạng chậu nhẹ kết hợp với sa bàng quang nhẹ. Cách đặt vòng này tương tự như vòng Ring pessary. Bệnh nhân phải có một góc vòm mu tốt để giữ được Ring pessary. Để tháo vòng pessary, cầm vòng kéo đến trước âm môn, nhẹ nhàng kéo ra ngoài trong khi gấp.
DONUT: Đây là loại vòng được sử dụng nhiều nhất. Donut làm bằng silicone y tế và có thể hấp khử trùng. Vòng Donut luôn ở trạng thái căng đây ngay cả khi đặt vòng và tháo vòng. Kích thước của Donut được xác định chủ yếu qua bề ngang của vòm âm đạo. Dùng 2 ngón tay của 1 tay ép vòng Donut. Sau đó, với tay còn lại, nhẹ nhàng kéo miệng âm đạo xuống. Đế vòng Donut đang ép sao cho cạnh của vòng song song với miệng âm đạo. Đưa vòng Donut vào và ấn cho tới khi tử cung nằm đè trên lỗ của vòng Donut và nâng đỡ sức nặng của các phần sa tạng chậu. Vòng phải đủ rộng để nâng đỡ tử cung. Khi đã vào đúng vị trí, bệnh nhân sẽ không cảm thấy sự hiện diện của vòng. Nếu bệnh nhân cảm nhận được sự hiện diện của vòng thi cần thay size nhỏ hơn hoặc kiểu vòng khác. Lỗ ở giữa vòng cho pháp tiết dịch bình thường.
Để tháo vòng Donut, đút một ngón tay vào âm đạo và kéo xuống. Sau đó chính cho vành của vòng song song với miệng âm đạo. Sử dụng tay còn lại kéo miệng âm đạo xuống. Ép vòng donut lại rồi nhẹ nhàng rút ra.
GELLHORN: Gellhorn áp dụng cho sa thành sau hoặc sa nặng toàn bộ, hiệu quả khoảng 64% đối với sa tạng độ IV, nhưng khó đặt và tháo. Vòng Gellhorn gồm một đĩa lõm tỳ vào cổ tử cung hoặc âm đạo và phần thân được đặt tại vị trí đường vào của lỗ âm hộ. Phần đĩa lõm hỗ trợ đỉnh âm đạo bằng cách tạo lực hút. Vòng Gellhom có 02 loại: Silicon dẻo y tế và loại 95% silicon cứng. Vòng Gellhorn Acrylic truyền thống cũng được bán trên thị trường. Ngoài ra, vòng Gellhorn còn chia làm 02 loại cục gu (stem) dài và cục gu (stem) ngắn – tùy theo chiều dài của âm đạo. Một số bác sĩ thích loại Gellhorn bằng silicon dẻo vì dễ đặt và tháo vòng. Một số bác sĩ thích Gellhorn với độ cứng cao hơn 95% nhưng lại muốn có thể khử trùng vòng bằng phương pháp hấp khử trùng; vì vậy nồng độ silicone cứng trong Gellhorn cúng là 95%. Gellhorn bằng acrylic không thể khử trùng bằng hấp khử trùng hoặc rửa cồn. Để khử trùng/ khử nhiễm loại vòng này thì sau khi rửa sạch đem ngâm trong Cidex 12 phút và rửa lại sạch bằng nước. Nhớ rửa kỹ cả phần cục gu (stem) của vòng. Vòng Gellhorn yêu cầu bệnh nhân phải có độ lớn của âm đạo tương ứng. Qua đó, bề mặt của vòng mới đủ rộng để bám vào cơ nâng và nâng đỡ cho tử cung của bệnh nhân. Cục gu giúp cho vòng không bị xoay và trượt đi. Cục gu sẽ nhìn lộ ra khi bệnh nhân thực hiện động tác rặn sinh. Để tìm được size vòng phù hợp có thể đo bề ngang của vòm âm đạo. Điều này sẽ giúp bạn chọn được vòng sau 1 tới 2 lần thử. Để đặt vòng Gellhom, bẻ cục gu vào mặt vòng và xoay vòng cho vành của vòng song song với miệng âm đạo. Dùng tay còn lại kéo miệng âm đạo xuống. Lăn nhẹ vòng vào và ấn cho tới khi chạm vào tử cung và để tử cung nằm trọn bên trên đĩa, cục gu nằm trong âm đạo. Bạn sẽ thấy cục gu khi bệnh nhân thực hiện động tác rặn sinh. Lỗ hở ở địa và cục gụ của vòng để dễ dàng thoát dịch. Để tháo vòng Gellhorn, bẻ cong cục gu, kéo từ từ vòng ra. Cùng lúc đó xoay vòng sao cho vành của vòng song song với miệng âm đạo. Dùng tay còn lại kéo miệng âm đạo xuống, vặn vòng theo đường xoắn ốc và nhẹ nhàng kéo ra.
6.3 Điều trị ngoại khoa
Có nhiều phương pháp phẫu thuật trong điều trị sa tạng chậu. Mục đích phẫu thuật nhằm phục hồi hệ thống nâng đỡ tử cung, nâng bàng quang, làm lại thành trước, thành sau âm đạo, khẩu cơ nâng hậu môn và tái tạo tầng sinh môn. Phẫu thuật sa tạng chậu chủ yếu bằng đường âm đạo hơn là đường bụng. Ngoài cắt tử cung đơn thuần, nó còn tái tạo lại các thành âm đạo, vì vậy phẫu thuật trong sa tạng chậu còn mang tính chất thẩm mỹ. Đây là ưu điểm chủ yếu mà phẫu thuật đường bụng không thể thực hiện được.
6.3.1 Các yếu tố có liên quan đến lựa chọn phương pháp phẫu thuật
Tuổi và nhu cầu sinh sản sau khi phẫu thuật.
Khả năng sinh lý tình dục.
Thể trạng chung của người bệnh.
Mức độ sa tạng chậu.
Ảnh hưởng của sa tạng chậu đến các cơ quan lân cận: tình trạng sa bàng quang, sa trực tràng, rối loạn tiểu tiện?
Tình trạng âm đạo, cổ tử cung bình thường hay viêm nhiễm. Nếu có viêm cổ tử cung, âm đạo cần đặt thuốc và vệ sinh hàng ngày trước mổ.
Tử cung, hai phần phụ có u cục không?
Bụng có vết mổ cũ không? Tiên lượng mức độ dính vùng tử cung
6.3.2 Chỉ định
Thất bại với điều trị bảo tồn.
Sa tạng chậu gây triệu chứng
Sa độ II trở lên và tiếp tục sa nặng hơn
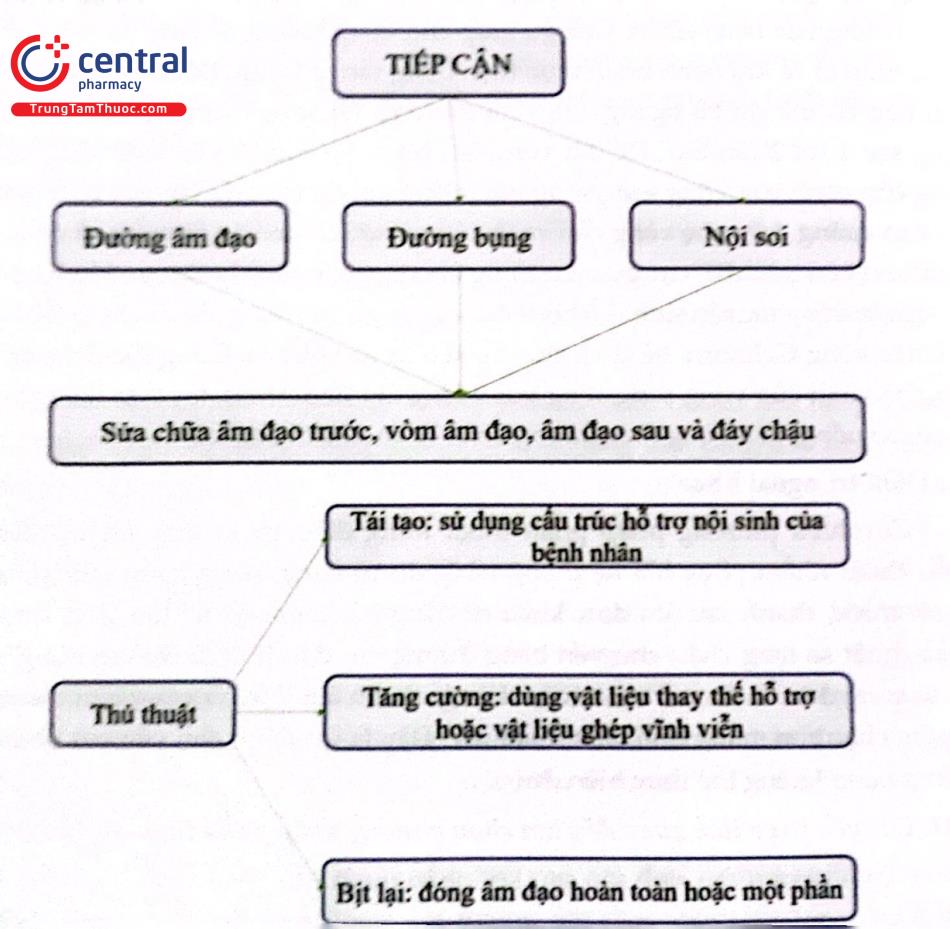
6.3.3 Sơ đồ xử trí
6.3.4 Các phương pháp phẫu thuật
6.3.4.1 Phẫu thuật Manchester
Bao gồm: Phục hồi thành trước và thành sau âm đạo, kèm cắt cụt cổ tử cung
Chỉ định:
Phụ nữ trẻ tuổi vẫn muốn có con, bị sa tạng chậu độ 2.
Phụ nữ lớn tuổi bị sa tạng chậu độ 2 nhưng không có điều kiện phẫu thuật Crossen hoặc cắt tử cung hoàn toàn qua đường bụng.
Chống chỉ định:
Người bệnh già yếu, không đủ sức khỏe, mắc các bệnh nội khoa nặng. Đang có viêm nhiễm đường sinh dục.
Viêm nhiễm tiểu khung đính nhiều ở tiểu khung.
Các bước tiến hành:
Thì 1: Nong rộng cổ tử cung bằng dụng cụ.
Thì 2: Rạch và bóc tách mảnh niêm mạc thành trước âm đạo. Đường rạch theo hình tam giác, có cạnh đáy vòng quanh trước cổ tử cung ra 2 bên, cách đầu cổ tử cung khoảng 11,5cm. Bóc tách mảnh niêm mạc âm đạo ra khỏi thành hàng quang bị sa ở phía sau.
Thì 3: Bóc tách bàng quang bị sa và đẩy bang quang lên trên. Dùng gạc với đẩy vừa tách bàng quang khỏi mặt trước tử cung tới tận túi cùng trước. Tách rộng và đẩy hai bên bàng quang lên cao, để tránh gặp niệu quản khi khâu phủ niêm mạc qua mỏm cắt.
Thì 4: Bóc tách niêm mạc thành sau âm đạo. Rạch ngang vòng mặt sau cổ tử cung nối tiếp với đường rạch ngang phía trước cổ tử cung. Dùng gạc đẩy lớp niêm mạc khỏi mặt sau tử cung cho tận đến cùng đồ Douglas, nhưng không mở cùng đồ.
Thì 5: Cặp cuống mạch cổ tử cung và dây chằng ngang cổ tử cung. Dùng kẹp động mạch tử cung cặp để thắt cuống mạch cổ tử cung cùng với dây chằng bên ở vị trí dưới đường cắt cụt cổ tử cung.
Thì 6. Cắt cụt cổ tử cung. Sau khi đã bóc tách hết niêm mạc âm đạo trước và sau, bộc lộ rõ phần dưới tử cung và cổ tử cung. Dùng đao cắt ngang cổ tử cung ở vị trí phía dưới lỗ trong cổ tử cung.
Thì 7: Phủ niêm mạc âm đạo lên mỏm cắt cổ từ cung phần sau. Kéo niêm mạc âm đạo phủ qua mỏm cắt lộn vào phía trong lỗ cổ tử cung bằng các mũi khâu (mũi khâu Stumdorf), Mũi khâu lộn niêm mạc Bonney hoặc mũi khâu vòng nan hoa xe Henter.
Thì 8: Cố định mỏm cắt cụt cổ tử cung lên phía trên và ra sau bằng mũi khâu Fothergill để cố định mỏm cắt ở tư thế này.
Thì 9: Phục hồi lỗ cổ tử cung. Phủ niêm mạc âm đạo qua mặt trước mỏm cắt cụt bằng mũi khâu Hunter hoặc mũi khâu Bonney đế phủ qua đầu mỏm cắt cụt. Thắt nút mũi khâu Fothergil cổ tử cung sẽ được kéo lệch lên phía sau và niêm mạc âm đạo sẽ được kéo vào che phủ mỏm cắt cổ tử cung phía trước.
Thì 10. Khâu phục hồi thành trước âm đạo.
Thì 11: Khâu phục hồi thành sau âm đạo.
6.3.4.2 Phẫu thuật Crossen
Chỉ định: Sa tạng chậu mức độ nặng.
Chống chỉ định:
Người bệnh quá già yếu.
Nếu loét cổ tử cung, âm đạo cần điều trị ổn rồi mới tiến hành.
Các bước tiến hành:
Thì 1: Sát trùng tầng sinh môn, âm hộ, âm đạo, thông tiểu.
Thì 2: Rạch và bóc tách thành âm đạo trước và bàng quang.
Crossen dùng đường rạch ngang trên cổ tử cung khoảng 11,5cm.
Dùng kéo lách vào lớp bóc tách để bóc tách lên phía trên. Bóc tách đến đầu cắt dần mảnh niêm mạc âm đạo đến đấy.
Dùng kẹp cặp gạc củ ấu để tách đẩy bàng quang khỏi thành âm đạo ở phía trước và mặt trước tử cung ở phía sau cho đến khi đẩy được phần bàng quang sa lên qua túi cùng trước. Khi bóc tách cần chú ý rạch đúng lớp (qua mạc Halban, mạc dưới niêm mạc âm đạo). Cắt dây chằng bàng quang - tử cung.
Bóc tách kỹ hai bên bàng quang lên tận cùng túi cùng trước để tránh tổn thương hay gặp niệu quản.
Thì 3: Rạch và bóc tách niêm mạc âm đạo thành sau kéo cổ tử cung lên cao và ra phía trước.
Rạch ngang phía sau vòng theo cổ tử cung nối tiếp với đường rạch ngang phía trước.
Dùng ngón tay bọc gạc hoặc kẹp cặp gạc hình củ ấu nhỏ tách niêm mạc âm đạo sau và hai bên cho đến túi cùng Douglas sau khi bóc tách thân tử cung, bộc lộ dây chằng bên tử cung phần dưới của dây chằng rộng và dây chằng tử cung – cùng phía sau.
Thì 4: Cặp thắt và cắt cuống mạch, các dây chằng, cắt bỏ tử cung.
Dùng gạc dài đẩy bàng quang lên và đặt một van phía dưới khớp mu giữ cho bàng quang khỏi tụt xuống, đồng thời bộc lộ túi cùng trước cắt phần dưới dây chằng bên (phần dưới dây chằng rộng).
Mở túi cùng trước và túi cùng sau. Lộn đáy tử cung xuống âm đạo: Dùng hai ngón tay đưa vào túi cùng sau lộn đáy tử cung qua túi cùng trước. Dùng ngón tay kiểm tra mặt sau các cuống mạch và dây chằng để làm mốc cặp. Dùng từng đôi kẹp có răng khỏe cặp cắt phần còn lại từng bên phải và trái tử cung.
Kẹp dưới phần dưới dây chằng bên. Kẹp giữa cuống mạch tử cung. Kẹp trên cặp từ trên xuống, cặp cuống mạch vòi tử cung vòi tử cung và dây chằng tròn (Muốn cặp cắt dễ dàng các dây chằng thì phải kéo lệch tử cung sang phía đối diện).
Sau khi cắt các cuống mạch và dây chằng, tử cung sẽ tụt ra ngoài âm đạo Đóng phúc mạc bàng quang phía trước với phúc mạc cùng đồ ở phía sau.
Dùng kẹp răng chuột hoặc hai sợi chỉ khâu phúc mạc bàng quang phía trước và sau phúc mạc cùng đồ phía sau để làm mốc khâu kín phúc mạc.
Thì 5. Khâu kết hợp ở hai bên phía dưới bàng quang và cố định bàng quang không bị sa.
Bỏ van đỡ bàng quang và gạc đỡ bàng quang.
Kéo kẹp cặp buồng trứng và dây chằng tròn hai bên xuống để lộ phần giữa của dây chằng tròn.
Khâu vắt khép 2 dây chằng tròn. Các mũi đầu khép chặt hai dây chằng tròn hai bên và thành âm đạo ở phía dưới cổ bàng quang lại với nhau. Các mũi khâu sau chỉ khấu riêng hai dây chằng tròn cho đến đầu kẹp cặp
Thì 6. Khẩu buộc cuống mạch và dây chằng tạo thành một lớp tổ chức đỏ vùng tiểu khung. Kéo khớp 4 dây chằng và cuống mạch còn lại ở phía dưới lại với nhau.
Dùng chỉ Vicryl hoặc chỉ perlon bền khẩu các mũi rời chồng lên nhau suốt từ trên xuống dưới, mũi khâu cuối cùng phải kéo hai dây chằng tử cung cùng hai bên lên cao và khép gần kín vùng đáy chậu. Sau khâu các dây chằng hai bên này với nhau, vùng đáy chậu và vòm âm đạo được tăng cường một mảnh xơ cơ vững chắc.
Thì 7. Khâu thành âm đạo trước.
Cắt lại phần thừa niêm mạc âm đạo trước để khi khâu âm đạo sẽ vừa sát với phần tổ chức đây chẳng phía dưới. Dùng chỉ Vicryl khâu mũi rời khép kín hai mép âm đạo phải và trái,
Thì 8: Phục hồi thành sau âm đạo. Thực hiện theo các thì đã mô tả ở trên.
6.3.4.3 Phẫu thuật Lefort
Chỉ định: Đây là phương pháp đơn giản áp dụng cho người già, không còn quan hệ sinh lý, âm đạo cổ tử cung không viêm nhiễm.
Kỹ thuật: Khâu kín âm đạo
Ngoài ra người ta có thể chỉ làm lại thành trước âm đạo, nâng bàng quang, hoặc làm lại thành sau âm đạo và nâng trực tràng.
Nếu áp dụng phương pháp này ở phụ nữ vẫn còn từ cung cần phải để hai vành mình trong âm đạo để thoát dịch trong tử cung ra. Nếu khâu kín toàn bộ có thể xảy ra tình trạng áp xe tử cung tiểu khung.
6.3.4.4 Phẫu thuật tái tạo thành trước âm đạo đường dưới
Chỉ định: Sa bàng quang và sa niệu quản. Nguyên lý cơ bản của phương pháp này là cắt bỏ 1 phần thành trước âm đạo bị sa, đẩy bàng quang lên sau cắt dây chằng cổ tử cung - bàng quang. Bàng quang lúc này được nâng đỡ bởi mạc nội chậu và mạc mu - cổ tử cung ở dưới cổ bàng quang.
Các bước tiến hành:
Thì 1: Chuẩn bị
Gây mê toàn thân hoặc gây tê ngoài màng cứng.
Đặt tư thế sản khoa.
Sát trùng, sonde tiểu để làm rỗng bàng quang. Đánh giá lại loại và mức độ sa tạng.
Thì 2: Bộc lộ cổ tử cung.
Thì 3: Rạch đường chữ T ngược trên thành trước âm đạo, gồm phần ngang ở dưới bàng quang và phần dọc bắt đầu từ điểm giữa của đường rạch ngang lên đến điểm khoảng 1,5cm dưới lỗ niệu đạo.
Thì 4: Cắt vạt âm đạo hình tam giác bao gồm 2 vạt 2 bên được tách từ mạc nội chậu che phủ bàng quang bên dưới, thực hiện bằng dao hoặc bằng gạc. Đường phân cắt thuộc khoảng giữa âm đạo – bàng quang.
Thì 5: Kẹp 2 vạt âm đạo bằng Allis và đẩy bàng quang lên trên cho đến khi thấy túi cùng bàng quang – tử cung. Lúc này, khoảng giữa bàng quang - cổ tử cung được bộc lộ.
Thì 6. Tạo mạc mu – cổ tử cung bằng cách khâu đứt đoạn mạc nội chậu với chỉ tiêu. Khâu 12 mũi khâu ăn vào phần cổ tử cung để đóng lại lỗ thoát vị bàng quang.
Thì 7: Cắt phần dư của niêm mạc âm đạo 2 bên và khâu nối 2 mép cắt lại.
Thì 8: Đặt lại sonde tiểu để đảm bảo bàng quang không bị tổn thương.
Thì 9: Vệ sinh lại âm đạo.
6.3.4.5 Phẫu thuật tái tạo thành sau âm đạo đường dưới
Chỉ định: Sa thành sau âm đạo, sa trực tràng.
Các bước tiến hành:
Thì 1: Chuẩn bị:
Gây mê toàn thân hoặc gây tê ngoài màng cứng.
Đặt tư thế sản khoa.
Sát trùng, sonde tiểu để làm rỗng bàng quang.
Đánh giá lại loại và mức độ sa tạng.
Thì 2: Kẹp 2 Allis 2 bên bờ dưới môi bé, 2 Allis ở giữa thành sau âm đạo và phía trên vị trí trực tràng sa xuống.
Thì 3: Rạch trên thành sau âm đạo chữ T ngược, gồm phần ngang nối 2 Allis dưới và phần dọc từ điểm giữa của đường rạch ngang đến Allis ở đỉnh.
Thì 4: Tách 2 vạt ra 2 bên, bộc lộ trực tràng và cơ nâng hậu môn. Cắt bớt 2 vạt âm đạo vừa tách.
Thì 5: Điều chỉnh vị trí trực tràng bằng các mũi đứt quãng ở phần mạc ngoài trực tràng.
Thì 6: Khâu các mũi khâu rời qua cơ nâng hậu môn và cơ đáy chậu.
Thì 7: Khâu lại 2 mép cắt âm đạo và khâu da vùng tầng sinh môn.
6.3.4.6 Phẫu thuật tái tạo thành bên âm đạo nội soi (Laparoscopic parazzginal repair)
Có thể thực hiện qua mổ mở hoặc nội soi,
Mục tiêu: Khâu thành bên âm đạo vào cung gân mạc chậu (ATFP Arcus Tendineus Fascia Pelvis) để sửa chữa khiếm khuyết bên.
Kỹ thuật: Khâu 46 mũi chỉ không tiêu từ thành bên âm đạo (nơi có khiếm khuyết bên) vào cung gần mạc chậu từ gai hông đến xương mu.
Biến chứng: Mất máu (tỷ lệ truyền máu từ 016%), tổn thương bàng quang niệu quản, sa tái phát ở đường giữa (nidline) là 22%, ngăn giữa (apical) là 2%, ngăn sau 11%.
6.3.4.7 Phẫu thuật cổ định âm đạo vào dây chằng cùng - gai hông (sacrospinous ligament fixation)
Kỹ thuật: Khâu 12 mũi chỉ không tiêu (hoặc tiêu chậm) xuyên lớp dưới niêm mạc thành tử cung sau âm đạo vào dây chằng cùng gai, trong gai chậu 2cm, tránh tổn thương dây thần kinh tọa (sciatic nerve) và bó mạch thần kinh thẹn (pudendal nerve and vessel).
Biến chứng: tổn thương động mạch mông dưới, động mạch thẹn, tổn thương thần kinh, sa bàng quang.
6.3.4.8 Phẫu thuật cố định vào dây chằng tử cung cùng (uterosacral ligament fixation)
Kỹ thuật: Nguyên tắc của phẫu thuật này giống như phẫu thuật cố định vào dây chằng cùng gai nhằm nâng đỡ vòm âm đạo. Rạch mở niêm mạc thành âm đạo bốc lộ toàn bộ phần sa. Khẩu vào dây chằng tử cung cùng chỉ không tiêu 10 phía trước vào phúc mạc - mạc mu, cổ tử cung – biểu mô âm đạo và phía sau vào phúc mạc vách trực tràng âm đạo - biểu mô âm đạo.
Biến chứng: tổn thương hiệu quản.
6.3.4.9 Phẫu thuật tạo hình cơ nâng (levator myorrhaphy)
Kỹ thuật. Khâu lại cơ nâng hai bên vào nhau bằng chi tiêu, bắt đầu trên nơi giao nhau giữa cơ nâng và trực tràng 3cm, sau đó khâu âm đạo vào đĩa cơ nâng tái tạo, kỹ thuật này tạo nên một đĩa cơ nâng đủ mạnh đóng vai trò như một mặt chân để rộng để nâng đỡ vòm âm đạo.
Biến chứng: Chảy máu, tổn thương hiệu quản, tổn thương trực tràng, rối loạn chức năng tình dục.
6.3.4.10 Phẫu thuật cố định âm đạo vào ụ nhô xương cùng bằng mesh qua nội soi (Laparoscopic mesh sacrocolpopexy)
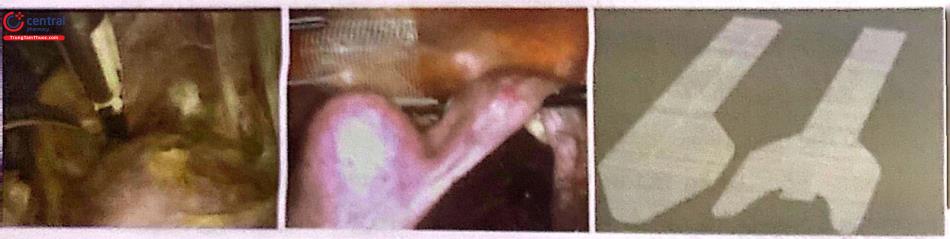
Có thể mổ hở hoặc nội soi.
Kỹ thuật: Mở phúc mạc mặt trước mềm nhỏ dọc theo cạnh phải trực tràng đến túi cùng Douglas, bóc tách trực tràng khỏi thành sau âm đạo đến tận cơ nâng hậu mền. Mở phúc mạc bàng quang tử cung, bóc tách bàng quang khỏi thành trước âm đạo đến tận 1/3 dưới âm đạo. Hai mảnh ghép Polypropylene lần lượt cổ định vào phía trước và sau âm đạo.
Mảnh phía sau có hình chữ Y ngược lần lượt đính vào cơ nâng phải và trái và thành sao âm đạo bằng chỉ prolene.
Mảnh phía trước được khâu đính lần lượt vào thành trước âm đạo, gần cổ tử cung, dọc theo cạnh phải tử cung xuyên qua dây chằng rộng, đính với mảnh ghép phía sau và dây chằng trước mềm nhỏ.
Sau cùng phủ phúc mạc cho toàn bộ mảnh ghép.
Biến chứng: Lộ lưới, tổn thương mạch máu trước xương cùng viêm đĩa đệm đốt sống.
6.3.4.11 Phẫu thuật đặt Mesh Prolift (Tấm lưới nhân tạo)
Trước đây, điều trị sa tạng chậu chủ yêu là cắt tử cung đường âm đạo, tuy nhiên nếu chỉ cắt tử cung đường âm đạo đơn thuần thì sẽ làm khiếm khuyết hệ thống nâng đỡ sàn chậu và sẽ dẫn đến sa tạng chậu, các nghiên cứu cho thấy khoảng 40% có sa mỏm cắt sau cắt tử cung. Mặc khác, cổ tử cung và tử cung có vai trò quan trọng trong chức năng tình dục. Trong một số trường hợp cắt tử cung ảnh hưởng đến chức năng sinh dục và sự thỏa mái của phụ nữ. Vì vậy, ngày càng có nhiều phụ nữ muốn giữ lại tử cung.
Phục hồi sa tạng chậu thành trước bằng phương pháp cổ điển thường sau đó có kèm sa bàng quang hơn so với phủ lưới polypropylene (Mesh). Còn thành sau âm đạo thì có một tỷ lệ thấp sa trực tràng và các quai ruột, 10% phụ nữ có xuất hiện những triệu chứng về tiết niệu.
Theo lý thuyết của Ulmsten, người ta sẽ khôi phục lại giải phẫu và chức năng của sàn chậu bằng cách tăng cường các gân và dây chằng với một loại lưới nhân tạo. Khi sa tạng chậu xảy ra, rất hiếm khi có thể tìm thấy một điểm yếu duy nhất, mà thường là nhiều vùng liên hệ với nhau và có liên quan đến những phẫu thuật trong quá khứ nhằm phục hồi những điểm yếu nhưng đã không thành công. Những năm qua, lưới nhân tạo đã được đưa vào ứng dụng trong lâm sàng và đã cho kết quả tốt. Tiện lợi của nó là có khả năng phân tán các lực cơ học lên diện rộng và duy trì sức chịu đựng với áp lực của ổ bụng lên các cân và hoặc các cơ bị suy yếu.
Phẫu thuật đặt MESH PROLIFT A: Áp dụng cho sa tạng chậu khoang trước giữa
Kỹ thuật: Thành trước giữa âm đạo sẽ được tiêm bằng dung dịch lidocain 2% và epinephrine 0,25%.
Rạch theo đường thẳng 2cm vào thành trước theo đường trước giữa dưới lỗ niệu đạo, sẽ thảm sát được hàng quang và khoang quanh bàng quang và vòm mạc chậu.
Tiếp tục, rạch một đường nhỏ trên nếp gấp sinh dục đùi, về phía đầu gần của lỗ bịt ngang với âm vật và một đường rạch khác 2cm ở phía sau và bên.
Tạo hai đường hầm ở bờ trước và dưới băng qua lỗ bịt, màng bịt và cơ bịt trong để có thể đến được đường rạch âm đạo. Tại điểm này, phần gấp khúc trước dưới của tử cung và cổ tử cung sẽ được níu giữ với phần cuối các mắt lưới bằng những mũi khâu bằng chỉ không tiêu 2/0. Sau đó, sẽ đưa các nhánh còn lại của tấm lưới qua các đường hầm này.
Đường rạch ở thành trước âm đạo sẽ được khâu lại bằng chỉ tiêu 3/0.
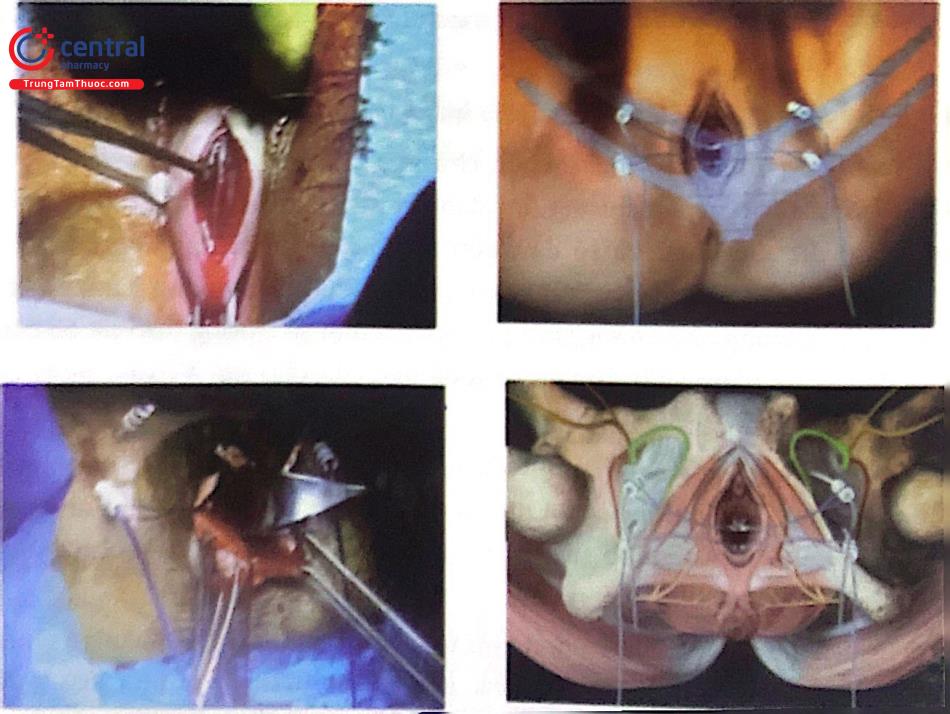
Soi bàng quang và khám trực tràng.
Sonde tiểu và gạc sẽ được lưu lại trong âm đạo từ 36–48g.
Phòng nhiễm trùng: Metronidazole 500mg truyền TM 2 lần/ngày.
Cephalosporin III 1g TMC 2 lần/ngày x 7 ngày.
Phẫu thuật đặt MESH PROLIFT P: Áp dụng cho sa tạng chậu khoang sau giữa
Kỹ thuật: Hạch theo đường thẳng ở thành sau âm đạo, bằng ngón tay thám sát kỹ trực tràng và những khoảng cạnh trực tràng dây chằng cùng gai hông (SSL) và cơ nâng
Tiếp tục rạch da ở 2 bên (4mm), 3cm bên cạnh và 3cm dưới đường ngang với lỗ hậu môn.
Tạo đường hầm phía sau đến đường rạch âm đạo lần lượt xuyên qua hố ngồi, dây chằng cùng gai, cách gai hông 2cm đến các khoang cạnh trực tràng luôn các nhánh của tấm MESH qua mỗi đường hầm,
Tại điểm gấp khúc sau dưới của tử cung và cổ tử cung sẽ được buộc với
phần cuối của tấm lưới bằng chỉ không tiêu 2/0.
Những đường rạch da sẽ được khâu lại bằng chi tiêu 3/0.
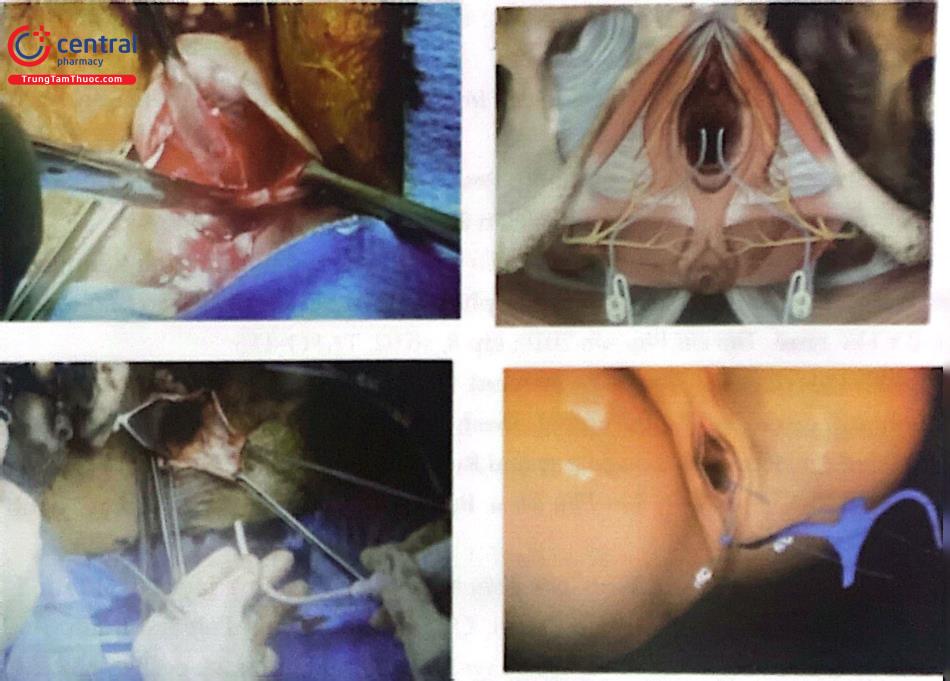
Biến chứng: Chảy máu nhiều, tổn thương bàng quang tổn thương hiệu quản, tổn thương đại tràng ruột, Són tiểu sau mổ bí tiểu sau rút sonde tiểu, nhiễm trùng sau mổ, lộ tấm lưới, suy kiệt.
7 TÀI LIỆU THAM KHẢO
1. American College of Obstetricians and Gynecologists: Pelvic Organ Prolapse. ACOG Practice Bulletin No. 185. Obstet Gynecol 2017; 130: pp. 234-250.
2. Beth A.C., Deepa I. Theodore X.O., et.al. Pfenninger and Fowler's Procedures for Primary Care. 4th Edition. Elsevier 2020.
3. Brian A.M, Philip O., Andrew T..Clinical Obstetrics and Gynaecology. Elsevier 2019; 10, 99-105.
4. Châu Khắc Tú và CS..Kỹ thuật điều trị sa sinh dục có bảo tồn tử cung tại Bệnh viện Trung ương Huế. Tạp chí Phụ sản 2013; tập 11(04), 12, Tr 50-54.
5. Châu Khắc Tú, Lê Sỹ Phương, Bạch Cẩm An và CS., “Ứng dụng phẫu thuật nội soi treo vào mỏm cùng nhô trong điều trị bệnh lý sa sinh dục ở nữ”, Tạp chí Phụ sản, tập 14(02), 05-2016, Tr 50-55.
6. Diane K.N, Holly E.R.. Walters & Karram Urogynecology and Reconstructive Pelvic Surgery. Elsevier 2022; 14, 225-242.
7. Gary EL, Maude C Campbell Walsh Wein Urology. 12nd Edition Elsevier 2121, 115, 2580-2599.e4
8. Hướng dẫn điều trị Bệnh viện Hùng Vương. Nhà xuất bản Thanh Niên 2019. Tr 162-181.
9. Juan Qiu, Dongsheng Jiang, Pessaries for Managing Pelvic Organ Prolapse in Women, American Family Physician 2021; 103(11), 660-661.
10. Lê Sỹ Phương Châu Khắc Tú và C... Bước đầu đánh giá kết quả tiếng tr bệnh nhân và sinh đọc bằng phương pháp đặt MESH PPOLIFT có bảo tồn tử cung tại BV TW Huế. Tạp chí Phụ sản 2010, tập 8, Số 02. Tr112-116
11. Martha D., Laure P., Arnaud C., Christophe C..Long-term followup of patients treated by transvaginal mesh repair for anterior prolapse.
European Journal of Obstetrics & Gynecology and Reproductive Biology 2018, vol 230, 124-129.
12. Phác đồ điều trị Sản Phụ Khoa Bệnh viện Từ Dũ. Nhà xuất bản Thanh Niên 2019, Tr. 264-277.
13. Nguyễn Trung Vinh. Sàn chậu học. Nhà xuất bản Y Học 2015, Tr152-256.
14. Barbara L. Hoffman, John O. Schorge et al. Pelvic Organ Prolapse. Williams Gynecology 4 Edition, Mc Graw Hill 2020; Chapter 24, pp.536-557.
15. Robert Casanova, Alice Chuang, Alice R. Goepfer, Nancy A. Hueppchen, Patrice M. Weiss, Charles R. B. Beckmann, Frank W. Ling et al. Pelvic Support Defect, Beckmann and Ling's Obstetrics and Gynecology 8 Edition. Wolters Kluwer 2020; Chapter 30, pp. 649-671.
16. Roxana G, Maryse L. Guideline No. 413: Surgical Management of Apical Pelvic Organ Prolapse in Women. Journal of Obstetrics and Gynaecology Canada (JOGC) 2021; Volume 43, Issue 4, Pages 511-523.e1.

