Nguyên nhân, chẩn đoán và xử trí tăng prolactin máu trong sinh sản

Nguồn: Các vấn đề trọng yếu trong hỗ trợ sinh sản
Chủ biên: PGS.TS.BS. Lê Minh Tâm
Tham gia soạn biên
GS.TS.BS. Cao Ngọc Thành
ThS.BS. Trần Thị Như Quỳnh
ThS.BS. Nguyễn Đắc Nguyên
1 Giới thiệu
Prolactin là một loại hormone được bài tiết trực tiếp từ tế bào lactotroph của thùy trước tuyến yên hoặc gián tiếp thông qua giảm hoạt động ức chế của dopamine, đóng vai trò quan trọng trong chức năng sinh sản bằng cách ức chế bài tiết GnRH, FSH và LH.
Chức năng cơ bản của prolactin là gia tăng phát triển tuyến vú, kích thích và duy trì tiết sữa sau sinh. Đồng thời, prolactin có tác dụng điều hòa hệ thống miễn dịch, hình thành mô mỡ và bài tiết Insulin. Các yếu tố gây tổng hợp và bài tiết prolactin bao gồm estrogen, TSH, yếu tố tăng trưởng mô và chất đối kháng thụ thể dopamin.
Theo Hướng dẫn của Hiệp hội Nội tiết thế giới, tăng prolactin huyết thanh được chẩn đoán khi một lần duy nhất nồng độ prolactin cao hơn giới hạn trên của ngưỡng bình thường (3 - 25 ng/ml) khi xét nghiệm máu trong điều kiện ổn định nhất.
2 Nguyên nhân tăng prolactin máu
Dựa vào cơ chế hình thành, nồng độ prolactin huyết thanh tăng cao khi có sự gián đoạn cuống tuyến yên hoặc tắc nghẽn hệ thống tĩnh mạch cửa do mất tác dụng ức chế của dopamine.
2.1 Nguyên nhân sinh lý
Nồng độ prolactin huyết thanh thường tăng đáng kể trong thời kỳ mang thai và tăng ở mức độ vừa khi đáp ứng với kích thích núm vú (cho con bú), gắng sức và căng thẳng. Giá trị bình thường trên của prolactin huyết thanh khoảng 20 ng/ml (đơn vị SI 20 mcg/l).
Sau ăn có thể kích thích nhẹ tiết prolactin. Do đó, nếu nồng độ prolactin chỉ hơi cao (lên đến 40 ng/ml [40 mcg/l] ở nam và lên đến 50 ng/ml [50 mcg/1] ở nữ tiền mãn kinh), cần lặp lại xét nghiệm lúc đói trước khi chẩn đoán tăng prolactin máu.
Trong thai kỳ: Prolactin huyết thanh tăng trong suốt thai kỳ, đạt đỉnh khi sinh. Tuy nhiên, mức độ gia tăng là khá thay đổi; Giá trị trung bình 207 ng/ml, nhưng khoảng dao động từ 35 đến 600 ng/ml (35 đến 600 mcg/L đơn vị SI). Nguyên nhân có thể do nồng độ Estradiol huyết thanh tăng trong thời kỳ mang thai. Đến sáu tuần sau khi sinh, sự bài tiết estradiol giảm xuống và nồng độ prolactin huyết thanh cơ bản có thể trở lại bình thường hoặc tăng nhẹ, ngay cả thời kỳ cho con bú.
Kích thích núm vú và khám vú: Kích thích núm vú khi cho con bú làm tăng nồng độ prolactin huyết thanh, có lẽ là thông qua con đường thần kinh. Mức độ gia tăng tỷ lệ thuận với mức độ tăng sản lactotroph đã có từ trước do estrogen. Ví dụ, trong những tuần đầu tiên sau sinh, nồng độ prolactin huyết thanh tăng lên đến 300 ng/ ml trên mức cơ bản để đáp ứng với việc trẻ bú; ngược lại, vài tháng sau khi sinh, sự gia tăng prolactin để đáp ứng với việc trẻ bú ở phụ nữ đang cho con bú thường thấp hơn 10 ng/ml (10 mcg/1 đơn vị SI) trên mức cơ bản.
Ở phụ nữ không cho con bú và nam giới, kích thích núm vú, chụp vú (chụp nhũ ảnh, siêu âm), hoặc khám vú không làm tăng tiết prolactin. Do đó, prolactin có thể được định lượng sau khi khám vú.
Căng thẳng: căng thẳng dưới bất kỳ hình thức nào, về thể chất hay tâm lý, đều có thể gây ra sự gia tăng nồng độ prolactin trong huyết thanh. Đáp ứng với tất cả các kích thích tiết prolactin, phụ nữ tăng nhiều hơn nam giới, có lẽ là do ảnh hưởng của nồng độ estradiol huyết thanh của nữ cao hơn trên các tế bào lactotroph. Mức độ gia tăng prolactin trong phản ứng với căng thẳng thường thấp, vì vậy các giá trị hiếm khi vượt quá 40 ng/ml (đơn vị SI 40 mcg/1).
Ngoài ra, nồng độ prolactin được ghi nhận tăng lên khi ngủ, cao nhất được trong khoảng thời gian từ 2 - 5 giờ sáng, hoặc do chế độ ăn giàu protein, gắng sức, hạ đường huyết, căng thẳng hoặc khi quan hệ tình dục.
2.2 Nguyên nhân bệnh lý
Tăng prolactin máu do rối loạn vùng dưới đồi-tuyến yên bao gồm:
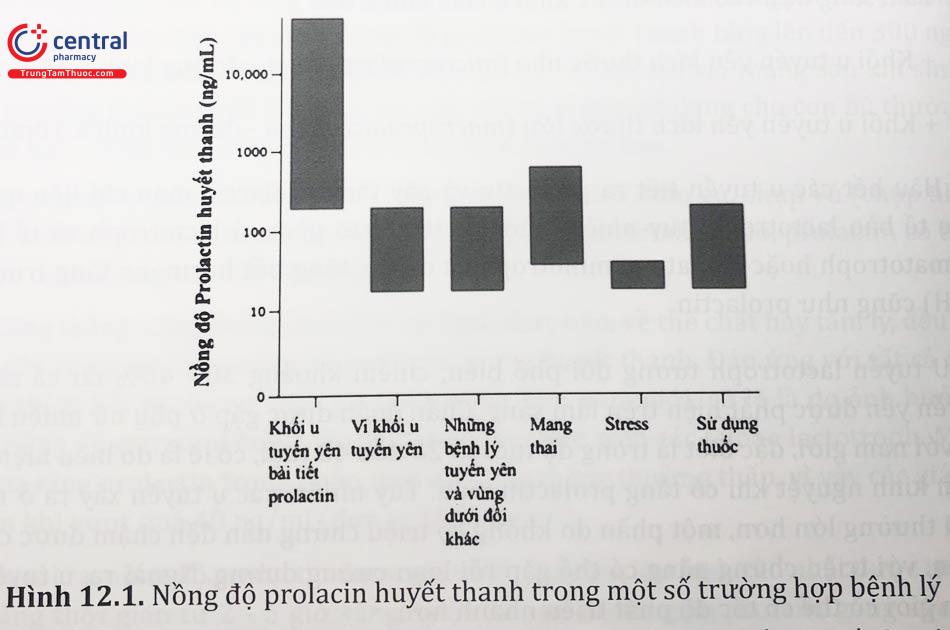
U tuyến lactotroph (prolactinomas), là những khối u lành tính của tế bào lactotroph, gây tăng nồng độ prolactin huyết thanh từ tối thiểu đến 50.000 ng/ml (50.000 mcg/1 đơn vị SI); Trong khi đó, trong tăng prolactin máu do các nguyên nhân khác, nồng độ hiếm khi vượt quá 200 ng/ml (đơn vị SI 200 mcg/1).
Các tình trạng liên quan đến giảm dopaminergic ức chế tiết prolactin.
Bệnh trong hoặc gần vùng dưới đồi hoặc tuyến yên cản trở việc bài tiết dopamine hoặc phân phối chất này đến tuyến yên.
2.2.1 U tuyến lactotroph
U tuyến lactotroph, giống như các loại u tuyến yên khác, phát sinh từ sự tăng sinh đơn dòng của một tế bào đơn lẻ có thể bị đột biến sinh dưỡng. Gen biến đổi khối u tuyến yên được biểu hiện quá mức ở hầu hết các u tuyến lactotroph. Nó cũng đóng một vai trò trong sự xâm lấn của khối u vì sự biểu hiện gia tăng trong các khối u xâm lấn vào xương cầu.
Loại u tuyến yên này lành tính, hiếm gặp ở trẻ em và thanh thiếu niên. Trong độ tuổi từ 20 - 50, tỷ lệ mắc u tuyến yên giữa phụ nữ và nam giới là 10:1. Sau 50 tuổi, cả hai giới đều bị ảnh hưởng như nhau.
Lâm sàng dựa vào kích thước khối u chia làm 2 thể:
- Khối u tuyến yên kích thước nhỏ (microprolactinoma - đường kính < 10mm).
- Khối u tuyến yên kích thước lớn (macroprolactinoma - đường kính ≥ 10mm).
Hầu hết các u tuyến tiết ra prolactin và gây tăng prolactin máu chỉ liên quan các tế bào lactotroph; tuy nhiên, khoảng 10% bao gồm cả lactotroph và tế bào somatotroph hoặc somatomammotroph và do đó, tăng tiết hormone tăng trưởng (GH) cũng như prolactin.
U tuyến lactotroph tương đối phổ biến; chiếm khoảng 30 - 40% tất cả các u tuyến yên được phát hiện trên lâm sàng. Chẩn đoán được gặp ở phụ nữ nhiều hơn so với nam giới, đặc biệt là trong độ tuổi từ 20 đến 40 tuổi, có lẽ là do biểu hiện rối loạn kinh nguyệt khi có tăng prolactin máu. Tuy nhiên, các u tuyến xảy ra ở nam giới thường lớn hơn, một phần do không có triệu chứng dẫn đến chậm được chẩn đoán, với triệu chứng nặng có thể gặp rối loạn cương dương. Ngoài ra, u tuyến ở nam giới có thể có tốc độ phát triển nhanh hơn.
Hầu hết các u tuyến lactotroph là riêng lẻ, trong số hiếm trường hợp có thể xảy ra trong bối cảnh tân sinh nội tiết đa cơ quan type 1 (MEN1). Hầu hết tất cả các khối u lactotroph là lành tính, nhưng một khối u hiếm gặp có thể ác tính và di căn.
- Sự bài tiết prolactin bởi các u tuyến lactotroph thường được đặc trưng bởi cả tác động và tỷ lệ:
- Ngay cả các u vi thể (đường kính < 1cm), chúng cũng có thể tiết ra prolactin và gây tăng prolactin máu.
- Nồng độ prolactin huyết thanh có xu hướng thay đổi theo kích thước u tuyến. Các u tuyến có đường kính < 1 cm thường liên quan đến giá trị prolactin huyết thanh dưới 200 ng/ml (đơn vị SI 200 mcg/1), những u có đường kính khoảng 1,0 đến 2,0 cm với giá trị từ 200 đến 1000 ng/ml đơn vị), và những ống có đường kính lớn hơn 2,0 cm với giá trị trên 1000 ng/ml (đơn vị SI 1000 mcg/1).
Một số trường hợp u tuyến lactotroph đại thể nhưng chỉ liên quan đến mức tăng prolactin tương đối vì:
U tuyến không biệt hoá tốt, đáp ứng kém hơn với các chất chủ vận dopamine so với các loại u tuyến điển hình hơn.
Các u tuyến phần lớn là dạng nang nên chỉ một phần nhỏ khối u là tế bào và sản xuất prolactin.
Hiện tượng âm tính giả trong xét nghiệm đo miễn dịch đối với prolactin được gọi là “hiệu ứng móc". Có thể được xác định bằng cách pha loãng huyết thanh, đánh giá đúng nồng độ prolactin.
2.2.2 Khối u ác tính
Khối u tuyến yên ác tính được định nghĩa là khối u có nguồn gốc từ tuyến yên và có biểu hiện di căn rộng bên trong hoặc ngoài hệ thống thần kinh trung ương Tần suất xuất hiện của các khối u này rất hiếm. Về mặt mô học, không thể phân biệt giữa ung thư biểu mô và ung thư tuyến. Thông thường trên lâm sàng, chúng ta có thể gặp những trường hợp khối u xâm lấn đã được điều trị bằng nhiều phương pháp kể cả phẫu thuật hoặc xạ trị trong một thời gian dài trước khi được chẩn đoán xác định là ác tính.
2.3 Giảm dopamin ức chế tiết prolactin
Một số điều kiện cản trở dopamine ức chế tiết prolactin bao gồm tổn thương tế bào thần kinh dopaminergic của vùng dưới đồi, phần cuống tuyến yên, hoặc thuốc chẹn thụ thể dopamine trên tế bào lactotroph.
2.4 Các rối loạn khác ở vùng dưới đồi hoặc tuyến yên
Bất kỳ bệnh nào trong hoặc gần vùng dưới đồi hoặc tuyến yên cản trở việc bài tiết dopamine hoặc phân phối của nó đến tuyến yên đều có thể gây tăng prolactin máu
Các khối u của vùng dưới đồi, cả lành tính (ví dụ: u sọ hầu) và ác tính (ví dụ: ung thư biểu mô vú di căn). Những bệnh này và các bệnh thâm nhiễm không phải là nguyên nhân phổ biến làm tăng prolactin như u tuyến yên, u tuyến sữa và những nguyên nhân khác.
Các bệnh thâm nhiễm của vùng dưới đồi (ví dụ: bệnh sarcoidosis).
Phần cuống tuyến yên-dưới đồi (ví dụ: do chấn thương đầu hoặc phẫu thuật).
Các u tuyến yên khác với u tuyến lactotroph.
2.5 Bệnh toàn thân
Suy thận mạn: do giảm thanh thải prolactin, điều trị lọc máu không làm thay đổi nồng độ prolactin huyết thanh song mức prolactin có thể trở về bình thường sau khi ghép thận.
Xơ gan.
Hội chứng buồng trứng đa nang (Polycystic ovary syndrome - PCOS): với các yếu tố nguy cơ do căng thẳng, béo phì và hạ đường huyết.
Hội chứng Cushing, hội chứng Addison.
Suy giáp: suy giáp kéo dài không được điều trị đúng có thể gây tăng sản tuyến yên, dẫn đến tăng nồng độ của TSH và prolactin huyết thanh. Kích thước tuyến yên và prolactin máu có thể hồi phục về trạng thái bình thường khi điều trị suy giáp bằng L-thyroxine.
2.6 Bệnh lý khác
Hội chứng di truyền: đa u tăng sinh nội tiết loại 1 (Multiple endocrine neoplasia 1 - MEN 1), hội chứng McCune-Albright (MAS).
Tình trạng viêm: viêm giảm tế bào lympho, viêm màng não.
Co giật: do sốt hoặc trong bệnh lý động kinh.
Ung thư biểu mô thận, u quái buồng trứng, u nguyên bào sinh dục, u lympho không Hodgkin, ung thư cổ tử cung, ung thư biểu mô tuyến đại trực tràng.
2.7 Do thuốc
Thuốc chống trầm cảm ba vòng; thuốc chống loạn thần: Risperidone, haloperidol; thuốc chống động kinh.
Thuốc mê; thuốc kháng histamine H2
Thuốc đối kháng thụ thể dopaminergic (metoclopramide)
Chất chủ vận giải phóng gonadotropin GnRH: Triptorelin.
Estrogen; thuốc tránh thai.
Thuốc điều trị tăng huyết áp: verapamil.
Thuốc phiện.
3 Các bước tiếp cận chẩn đoán
3.1 Đặc điểm lâm sàng
Tiết sữa không liên quan đến thai kỳ.
Thiểu năng sinh dục:
Kinh nguyệt không đều, vô kinh ở phụ nữ.
Rối loạn chức năng tình dục cụ thể là giảm ham muốn tình dục.
Vô sinh, loãng xương.
Triệu chứng của khối u tuyến yên: nhức đầu, thay đổi thị lực, chảy dịch não tủy (hiếm), co giật.
Triệu chứng khác: rậm lông, mụn trứng cá.
Tiền sử điều trị thuốc.
3.2 Xét nghiệm máu
Xét nghiệm định lượng mức prolactin huyết thanh là một bước quan trọng trong chẩn đoán tăng prolactin máu. Ngưỡng prolactin huyết thanh bình thường ở trẻ em nữ và thanh thiếu niên nằm trong giới hạn 5 - 20 ng/ml, ở phụ nữ trong độ tuổi sinh sản nằm trong khoảng 3 - 25 ng/ml.
Nên đo nồng độ prolactin huyết thanh đơn lẻ, tránh căng thẳng quá mức.
Thời điểm nên làm xét nghiệm trong vòng 3 giờ sau khi thức dậy, tốt nhất là khi bệnh nhân nhịn ăn. Nên tránh hoạt động thể lực hoặc kích thích núm vú ít nhất 30 phút trước khi làm xét nghiệm.
Khi có sự khác biệt giữa kích thước khối u với mức độ tăng prolactin máu, nên pha loãng mẫu huyết thanh để loại trừ “hiệu ứng móc”. Hiệu ứng móc (hook effect hay prozone effect) là hiện tượng âm tính giả, thường gặp trong xét nghiệm “sandwich”, do tỷ lệ kháng thể kháng nguyên khi thực hiện định lượng không phù hợp. Cụ thể trong trường hợp u tuyến yên lớn, tiết quá nhiều prolactin nên mẫu máu được lấy làm xét nghiệm có nồng độ prolactin (kháng nguyên) rất cao, vượt quá khả năng bắt giữ của kháng thể (antibody) khi làm xét nghiệm định lượng dẫn đến tín hiệu thấp và cho kết quả lượng prolactin thấp hoặc trong giới hạn bình thường. Giải pháp tốt nhất để loại trừ hiệu ứng móc là pha loãng mẫu nghiệm. Người làm lâm sàng cần nghĩ đến hiệu ứng này khi đứng trước trường hợp u tuyến yên lớn nhưng nồng độ prolactin không tăng, cần trao đổi với bộ phận xét nghiệm, tìm giải pháp nhằm loại trừ hiệu ứng móc, qua đó có chẩn đoán phù hợp cho mỗi trường hợp.
Trong thời kỳ mang thai, khuyến cáo không nên thực hiện xét nghiệm định lượng nồng độ prolactin huyết thanh.
Trong thai kỳ, nồng độ prolactin máu tăng gấp 10 lần, đạt 150 - 300 kg/1, hơn nữa, kích thước tuyến yên tăng gấp 2 lần, chủ yếu do sự gia tăng số lượng tế bào lactrophs được kích thích bởi estrogen. Khi ngừng liệu pháp chủ vận dopamine, nồng độ prolactin máu tiếp tục tăng lên và sự gia tăng này không phản ánh chính xác tiến triển và hoạt động của khối u.
Trong một số trường hợp, nồng độ prolactin máu không thay đổi khi có thai và có thể trở về mức bình thường sau khi sinh.
Tăng prolactin máu do thuốc hoặc các bệnh lý toàn thân, mức prolactin thường dưới 100 ng/ml. Nồng độ prolactin máu trên 250 ng/ml rất gợi ý về sự hiện diện của khối u tuyến yên, thường gặp là khối u kích thước lớn đường kính ≥ 10mm.
3.3 Chụp cộng hưởng từ (Magnetic Resonance Imaging - MRI)
MRI là tiêu chuẩn xác định chẩn đoán khối u tuyến yên gây tăng tiết prolactin.
Khuyến cáo không nên chỉ định chụp MRI tuyến yên thường quy trong thời kỳ mang thai trừ khi có bằng chứng lâm sàng về sự phát triển của khối u như tổn thương thị giác.
4 Xử trí
4.1 Nguyên tắc chung
Có hai lý do chính khiến bệnh nhân bị tăng prolactin máu có thể cần được điều trị:
(1) các triệu chứng thần kinh hiện có hoặc sắp xảy ra do kích thước lớn của u tuyến lactotroph, và.
(2) thiểu năng sinh dục hoặc các triệu chứng khác do tăng prolactin máu, chẳng hạn như vô kinh tiết sữa.
Lý do thứ ba là ở những phụ nữ bị tăng prolactin máu nhẹ và có chu kỳ kinh bình thường, nhưng đang cố gắng có thai vì có thể bị rối loạn chức năng giai đoạn hoàng thể.
4.1.1 Kích thước khối u tuyến yên
Với u tuyến lactotroph (prolactinoma) có kích thước từ 1 cm trở lên (u đại thể), cần thiết điều trị khi khối u đủ lớn để gây ra các triệu chứng thần kinh, chẳng hạn
như suy giảm thị lực hoặc đau đầu. Chỉ định điều trị khi u tuyến lan rộng ra bên ngoài hố yên và áp sát hoặc chèn ép giao thoa thị giác, hoặc xâm lấn vào xoang hang hoặc xoang cầu; các tổn thương với kích thước lớn có khả năng tiếp tục phát triển và gây ra các triệu chứng thần kinh.
Với các u vi thể (đường kính nhỏ hơn 1 cm), nghiên cứu theo dõi cho thấy 95% không lớn lên trong suốt 4 - 6 năm quan sát, 5% cần được điều trị vì chỉ tăng kích thước.
4.1.2 Gây các triệu chứng
4.1.3 Điều trị tăng prolactin máu được chỉ định khi nó gây ra thiểu năng sinh dục bằng cách ức chế bài tiết gonadotropin hoặc khi nó gây ra chứng tiết sữa.
4.1.3.1 Phụ nữ trong độ tuổi sinh sản
Ở phụ nữ tuổi sinh sản, nồng độ prolactin huyết thanh>100ng/ml (4,35 nmol/l) có thể gây vô kinh và nồng độ estradiol thấp (dẫn đến mất xương và loãng xương nếu không được điều trị). Các triệu chứng tương quan với mức độ của tăng prolactin máu. Tăng prolactin máu ở mức độ vừa phải (ví dụ, giá trị prolactin huyết thanh từ 50 đến 100 ng/ml [2,17 đến 4,35 nmol/l]) gây ra vô kinh hoặc thiểu kinh, và mức độ nhẹ hơn, tăng prolactin máu (20 đến 50 ng/ml [0,87 đến 2,17 nmol/l]) có thể gây thiểu kinh hoặc không ảnh hưởng đến kinh nhưng gây vô sinh do không tiết đủ Progesterone ở giai đoạn hoàng thể.
Tăng prolactin máu ở phụ nữ tuổi sinh sản cũng có thể gây ra chứng tiết sữa. Sự hiện diện của chứng tiết sữa đơn thuần không cần điều trị trừ khi bệnh nhân thấy khó chịu.
4.1.3.2 Phụ nữ sau mãn kinh
Phụ nữ sau mãn kinh có nồng độ estradiol thấp rõ rệt do chức năng buồng trứng ngừng hoạt động, do đó hiếm gặp hiện tượng tiết sữa. Tăng prolactin máu ở những phụ nữ này chỉ được ghi nhận trên lâm sàng trong trường hợp bất thường khi một khối u tuyến lactotroph trở nên quá lớn gây đau đầu hoặc giảm thị lực.
4.1.3.3 Ở nam giới
Ở nam giới, thiểu năng sinh dục có thể gây giảm ham muốn tình dục và giảm năng lượng, có thể gây rụng tóc, mất khối lượng cơ và loãng xương. Tăng prolactin máu ở nam giới cũng có thể liên quan đến rối loạn cương dương, ngay cả khi nồng độ Testosterone trong huyết thanh bình thường. Cơ chế chưa được biết rõ, nhưng tình trạng rối loạn cương dương thường cải thiện đáng kể khi tình trạng tăng prolactin máu được điều chỉnh. Trong số hiếm trường hợp có thể phát triển vú hoặc tiết sữa ở nam.
4.2 Tổng quan về chất chủ vận dopamine
Thuốc chủ vận dopamine thường là lựa chọn đầu tiên trong điều trị bệnh nhân tăng prolactin máu do bất kỳ nguyên nhân nào, kể cả u tuyến lactotroph (prolactinomas) ở mọi kích thước, vì những thuốc này làm giảm nồng độ prolactin huyết thanh và giảm kích thước của hầu hết các u tuyến lactotroph. Các phương pháp tiếp cận khác được xem xét đối với một số ít bệnh nhân có u tuyến kháng với chất chủ vận dopamine hoặc những người không thể dung nạp thuốc này và đối với những người đang dung một số thuốc (như thuốc chống loạn thần) không thể ngừng.
4.2.1 Lựa chọn thuốc
Đối với hầu hết bệnh nhân bị tăng prolactin máu, cabergoline thường là lựa chọn đầu tiên và bromocriptine là lựa chọn thứ hai. Pergolide đã được sử dụng cho bệnh Parkinson và tăng prolactin máu, nhưng nó đã bị rút khỏi thị trường ở Hoa Kỳ vì lo ngại về bệnh van tim. Quinagolide có sẵn ở một số quốc gia, nhưng không có ở Hoa Kỳ.
4.2.1.1 Cabergoline
Cabergoline thường được coi là lựa chọn đầu tiên vì tính hiệu quả và ít tác dụng, với liều dùng một hoặc hai lần một tuần và ít có xu hướng gây buồn nôn hơn bromocriptine. Nó cũng có thể có hiệu quả ở những bệnh nhân kháng với bromocriptine. Ở liều cao được sử dụng để điều trị bệnh Parkinson, cabergoline có liên quan đến việc tăng nguy cơ mắc bệnh van tim, nhưng ở liều thấp sử dụng để điều trị tăng prolactin máu, cabergoline dường như không liên quan đến nguy cơ này hoặc chỉ nguy cơ thấp.
4.2.1.2 Bromocriptine
Bromocriptine là một dẫn xuất ergot đã được sử dụng trong khoảng ba thập kỷ để điều trị chứng tăng prolactin máu. Nên dùng hai lần một ngày để có hiệu quả điều trị tối ưu. Loại này có nhiều khả năng gây buồn nôn hơn cabergoline.
4.2.1.3 Pergolide
Pergolide là một dẫn xuất ergot đã được sử dụng chủ yếu để điều trị bệnh Parkinson. Ở liều cao được sử dụng cho bệnh Parkinson (> 3 mg/ngày), pergolide có liên quan đến việc tăng nguy cơ bệnh van tim. Loại thuốc này đã bị rút khỏi thị trường Hoa Kỳ vào năm 2007 nhưng nó vẫn còn được sử dụng ở một số quốc gia.
4.2.1.4 Thuốc khác
Quinagolide (CV 205 - 502), một chất chủ vận dopamine không phải ergot, được dùng một lần hoặc hai lần một ngày, có sẵn ở một số quốc gia nhưng không có ở Hoa Kỳ. Liều khởi đầu là 0,075 mg/lần/ngày, có thể tăng lên hai lần một ngày và tổng liều hàng ngày tối đa là 0,9 mg. Đây thường được coi là thuốc hàng thứ hai nếu có sẵn cabergoline, nhưng không giống như cabergoline, nó không phải là một dẫn xuất ergot nên bệnh van tim không phải là vấn đề đáng lo ngại.
4.2.2 Hiệu quả
Chất chủ vận dopamine làm giảm tiết prolactin và giảm kích thước của u tuyến lactotroph ở hơn 90% bệnh nhân. Cả hai tác dụng đều qua trung gian liên kết của thuốc với các thụ thể dopamine trên bề mặt tế bào, dẫn đến giảm tổng hợp và bài tiết prolactin và kích thước tế bào u tuyến. Ví dụ, một đánh giá của 13 nghiên cứu cho thấy bromocriptine làm giảm nồng độ prolactin huyết thanh về mức bình thường ở 229 trong số 280 phụ nữ (82%) bị tăng prolactin máu, và trong 12 nghiên cứu, ở 66 trong số 92 bệnh nhân (71%) mắc bệnh u tế bào tuyến yên đại thể.
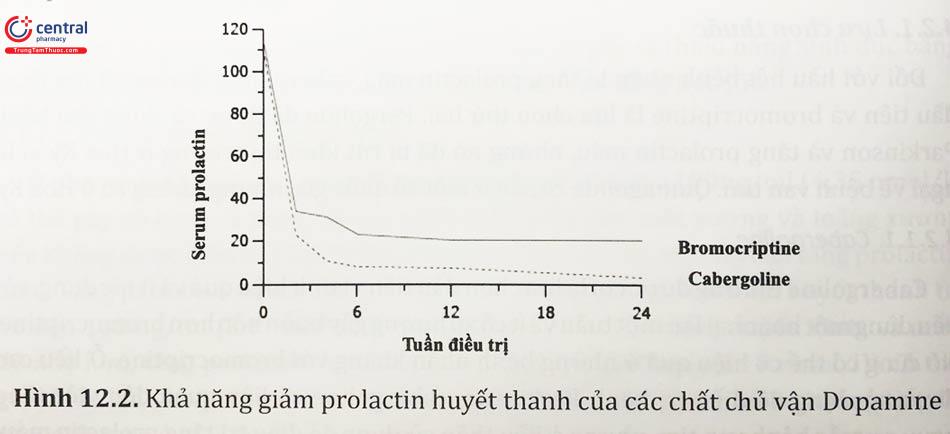
Cabergoline có thể tốt hơn bromocriptine trong việc làm giảm nồng độ prolactin huyết thanh. Một phân tích tổng hợp từ ba thử nghiệm lâm sàng và sáu nghiên cứu quan sát đã báo cáo cabergoline có hiệu quả hơn bromocriptine trong việc giảm nguy cơ tăng prolactin máu dai dẳng, vô kinh và xuất huyết (nguy cơ tương đối [RR] lần lượt là 2,88, 1,85 và 3,41).
Nhìn chung, nồng độ prolactin huyết thanh giảm tương ứng với giảm kích thước u, mặc dù có sự khác biệt đáng kể giữa các bệnh nhân.
Hiệu quả điều trị của chất chủ vận dopamine có thể bị giảm sút nếu sử dụng đồng thời một số thuốc có thể làm tăng nồng độ prolactin huyết thanh, như thuốc an thần, Metoclopramide, Sulpiride, Domperidone, Methyldopa, Verapamil và Cimetidine.
Quinagolide có thể có tác dụng điều trị tương đương cabergoline trong việc giảm prolactin huyết thanh và kích thước u.
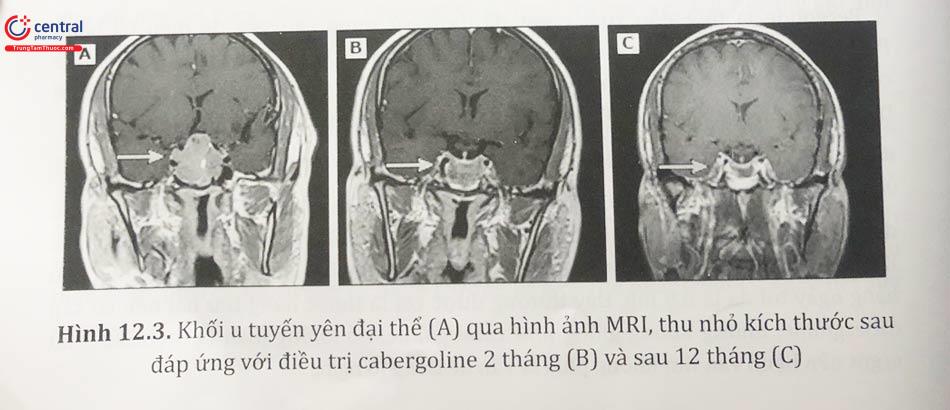
Đáp ứng lâm sàng: sự giảm prolactin huyết thanh thường xảy ra trong vòng hai đến ba tuần đầu điều trị bằng chất chủ vận dopamine; ở những bệnh nhân bị u đại thể, giảm prolactin xảy ra trước khi giảm kích thước u. Trong nhiều trường hợp, giảm kích thước u tuyến có thể được phát hiện trong vòng sáu tuần sau khi bắt đầu điều trị.
Sau khi giảm prolactin huyết thanh và cải thiện kích thước u ở những bệnh nhân bị u đại thể, chức năng thị giác và tuyến yên thường trở lại bình thường. Thị lực thường bắt đầu cải thiện trong vòng vài ngày sau khi bắt đầu điều trị. Có thể phục hồi kinh nguyệt và khả năng sinh sản ở phụ nữ và sự bài tiết testosterone, số lượng tinh trùng và chức năng cương dương ở nam giới sau điều trị.
4.2.3 Tác dụng phụ
Điển hình: các tác dụng phụ chính của thuốc chủ vận dopamine là buồn nôn, hạ huyết áp tư thế và thiếu tỉnh táo. Các tác dụng phụ ít gặp hơn bao gồm nghẹt mũi, trầm cảm, hiện tượng Raynaud, không dung nạp rượu và táo bón. Buồn nôn phổ biến hơn khi dùng bromocriptine hơn là cabergoline.
Các tác dụng phụ dễ xảy ra hơn khi bắt đầu điều trị hoặc tăng liều. Có thể hạn chế bằng cách bắt đầu với liều thấp (ví dụ: nửa viên bromocriptine một lần/ngày hoặc nửa viên cabergoline x hai lần/tuần) và uống chung trong bữa ăn hoặc trước khi đi ngủ. Một tỷ lệ nhỏ bệnh nhân có tác dụng phụ ngay cả khi dùng liều thấp nhất. Nếu cần có thể chuyển đường âm đạo để hạn chế buồn nôn.
Rối loạn kiểm soát xung động: một tác dụng ngoại ý không phổ biến là khởi phát hoặc trầm trọng thêm các rối loạn kiểm soát xung động, như quá hưng phấn tình dục, nghiện cờ bạc, mua sắm hoặc ăn uống. Những hành vi này ban đầu đã được mô tả trong các báo cáo trường hợp. Trong một nghiên cứu không đối chứng trên 308 bệnh nhân có u tuyến lactotroph và được điều trị bằng cabergoline trong ít nhất ba tháng, 17% phát triển chứng rối loạn kiểm soát xung động. Sự gia tăng nguy cơ rối loạn kiểm soát xung động cũng đã được mô tả ở 50% bệnh nhân dùng chất chủ vận dopamine khi điều trị Parkinson.
Bệnh van tim: cabergoline và pergolide có liên quan đến bệnh van tim ở bệnh nhân Parkinson. Mối liên quan này phụ thuộc vào liều lượng, và liều pergolide được sử dụng cho bệnh Parkinson cao hơn nhiều so với liều được sử dụng cho bệnh tăng prolactin máu. Tại Hoa Kỳ, pergolide đã không còn được sử dụng do nguy cơ này. Tuy nhiên, khi dùng cabergoline liều thấp đối với tăng prolactin máu có lẽ không liên quan đến nguy cơ này.
Tuy nhiên, bệnh van tim mới khởi phát đã được báo cáo ở một số bệnh nhân dùng cabergoline. Ở một bệnh nhân được điều trị bằng 6 mg cabergoline một tuần, siêu âm tim không cho thấy bệnh van tim khi liều tích lũy là 3272 mg, nhưng van động mạch chủ dày lên và hẹp khi liều tích lũy là 4192 mg. Vì vậy, nên sử dụng cabergoline liều thấp nhất cần thiết để hạ prolactin xuống mức bình thường. Đồng thời, cần chỉ định siêu âm tim khoảng hai năm một lần ở những bệnh nhân dùng cabergoline liều cao hơn (trên 2 mg mỗi tuần). Không có đủ bằng chứng về việc sử dụng cabergoline ở những bệnh nhân mắc bệnh van tim từ trước. Tuy nhiên, đối với những bệnh nhân bị u tuyến lactotroph và bệnh van tim nhẹ, việc sử dụng liệu pháp cabergoline là hợp lý vì liều lượng được sử dụng trong trường hợp này không liên quan đến việc tăng nguy cơ mắc bệnh van tim.
Chảy dịch não tủy qua mũi: tình trạng này có thể xảy ra trong quá trình điều trị bằng chất chủ vận dopamine đối với các u tuyến lactotroph rất lớn, lan rộng ra phía dưới và xâm lấn vào sàn hố yên. Mặc dù không phổ biến, việc nhận biết sớm và đánh giá giải phẫu thần kinh của biến chứng này là rất quan trọng để giảm nguy cơ viêm màng não vi khuẩn.
4.3 Xử trí khối u tuyến yên
4.3.1 Khối u lành tính
Đối với khối u tuyến yên kích thước nhỏ có triệu chứng hoặc u kích thước lớn, khuyến nghị sử dụng liệu pháp chủ vận dopamine để giảm nồng độ prolactin huyết thanh, giảm kích thước khối u và phục hồi chức năng tuyến sinh dục. Cabergoline (biệt dược Dostinex) có hiệu quả cao hơn các chất chủ vận dopamine khác trong điều trị tăng prolactin máu và tác dụng làm giảm kích thước khối u.
Cabergolin liều dùng ban đầu là 0,25 mg uống 1 lần/tuần trong 1 tuần đầu, tiếp đó là 0,25 mg uống 2 lần/tuần rồi 0,5 mg uống 2 lần/tuần. Chỉ tăng liều tiếp sau một vài tháng dựa vào nồng độ prolactin máu, liều tối đa là 1,5 mg uống 2 lần/tuần. Các thuốc thay thế bao gồm Bromocriptin (uống 1,25 - 20 mg/ngày) và pergolid (uống 0,125 - 2 mg/ngày).
Khi bắt đầu điều trị bằng chất chủ vận dopamine cần theo dõi:
(1) Đo nồng độ prolactin huyết thanh định kỳ bắt đầu từ 1 tháng sau khi điều trị, có thể tăng liều nhằm đạt được mục tiêu bình thường hóa mức prolactin và đảo ngược tình trạng suy sinh dục.
(2) Thực hiện chụp MRI sọ não sau 1 năm hoặc sau 3 tháng đối với các trường hợp có khối u kích thước lớn, nồng độ prolactin máu tiếp tục tăng trong khi đang điều trị, hoặc khi xuất hiện các triệu chứng mới như tiết sữa, rối loạn thị giác, đau đầu hoặc các rối loạn nội tiết khác.
(3) Kiểm tra thị giác ở những bệnh nhân có khối u kích thước lớn với nguy cơ suy giảm thị giác.
(4) Đánh giá và quản lý tốt các bệnh lý kèm theo như loãng xương do giảm steroid sinh dục, tiết sữa dai dẳng.
Đối với những trường hợp vô kinh với khối u kích thước nhỏ, khuyến nghị điều trị bằng chất chủ vận dopamine hoặc thuốc tránh thai phối hợp đường uống.
Có thể giảm dần hoặc dừng liệu pháp chủ vận dopamine với thời gian điều trị tối thiểu là 2 năm ở những bệnh nhân có nồng độ prolactin huyết thanh đã trở về mức bình thường và không còn quan sát thấy khối u trên MRI.
Những yếu tố cần theo dõi bao gồm:
(1) Đo nồng độ prolactin huyết thanh mỗi 3 tháng trong năm đầu tiên và hằng năm sau đó.
(2) Chụp MRI nếu nồng độ prolactin huyết thanh tăng trên mức bình thường.
Nguy cơ tái phát sau khi dừng điều trị dao động từ 26 - 69% tùy vào nồng độ prolactin huyết thanh và kích thước khối u lúc chẩn đoán. Nguy cơ tái phát là khoảng 18% trên mỗi milimet khối u. Việc theo dõi kích thước khối u nên được tổ chức định kỳ.
Ở những phụ nữ có khối u kích thước nhỏ có thể ngưng điều trị bằng liệu pháp chủ vận dopamine khi mãn kinh.
4.3.2 Khối u tuyến yên đề kháng thuốc
Đối với những bệnh nhân đề kháng bromocriptine (biệt dược Parlodel) đường uống, khuyến nghị chuyển sang điều trị bằng đường âm đạo hoặc cabergoline.
Đối với những trường hợp khối u có triệu chứng sau điều trị bằng liều tiêu chuẩn (1 - 2 mg/tuần) chất chủ vận dopamine nhưng đề kháng thuốc, khuyến cáo nên tăng liều lên tối đa (có thể lên đến 11mg/tuần) trước khi chuyển sang phương pháp phẫu thuật.
Đề kháng thuốc bao gồm:
(1) Nồng độ prolactin huyết thanh không trở về mức bình thường sau điều trị, hoặc
(2) Kích thước khối u không giảm quá 50% so với kích thước khi chẩn đoán, hoặc
(3) Không phục hồi khả năng sinh sản.
Các khối u kích thước nhỏ ít gặp đề kháng thuốc hơn là khối u kích thước lớn. Nam giới có nhiều khả năng đề kháng thuốc hơn phụ nữ.
Mặc dù liều cao cabergoline có thể khắc phục tình trạng đề kháng thuốc song cần thận trọng trong chỉ định vì có thể gây nguy cơ trào ngược van tim. Siêu âm tim có thể cần thiết để đánh giá các bất thường van tim.
Khuyến nghị thực hiện phẫu thuật u tuyến yên bằng phương pháp nội soi qua xoang
bướm cho những bệnh nhân bị tăng tiết prolactin có triệu chứng hoặc không thể dung nạp cabergoline liều cao hoặc không đáp ứng với liệu pháp chủ vận dopamine.
Những biến chứng có thể gặp trong phẫu thuật: suy tuyến yên, đái tháo nhạt, rò rỉ ph dịch não tủy và nhiễm trùng tại chỗ.
Nếu thất bại trong điều trị phẫu thuật, có thể đề nghị xạ trị.
4.3.3 Khối u tuyến yên ác tính
Đề xuất liệu pháp Temozolomide. Temozolomide là một hợp chất alkyl hóa, đã được chứng minh là làm giảm nồng độ prolactin huyết thanh và kiểm sooát sự phát triển của khối u. Hóa trị bao gồm: procarbazine, vincristine, cis-platinum và Etoposide được chứng minh ít tác dụng hơn là liệu pháp này.
Khuyến nghị xạ trị:
- Mặc dù xạ trị có thể kiểm soát sự phát triển của khối u, song có thể mất đến 20 năm để đạt được hiệu quả tối đa và có thể không bao giờ hồi phục được mức bình thường của nồng độ prolactin huyết thanh. ch
- Xạ trị có thể gây tác dụng phụ bao gồm: suy tuyến yên, tổn thương dây thần ch kinh sọ (hiếm gặp) hoặc hình thành khối u mới.
Phẫu thuật có thể là phương pháp cần thiết để giảm bớt tác động chèn ép của khối u.
4.3.4 Khối u tuyến yên và thai kỳ
Những phụ nữ có u tuyến yên nên được hướng dẫn ngưng điều trị bằng liệu pháp chủ vận dopamine ngay khi phát hiện có thai.
Trong một số trường hợp đặc biệt như khối u xâm lấn hoặc áp sát với giao thoa thị giác chưa được điều trị bằng phẫu thuật hoặc xạ trị cần thận trọng khi tiếp tục liệu pháp chủ vận dopamine trong suốt thai kỳ.
Các bằng chứng hiện nay cho thấy bromocriptine và cabergoline an toàn cho phụ nữ trong giai đoạn sớm của thời kỳ mang thai. Tuy nhiên, quinagolide có tính an toàn kém hơn, do vậy, không nên kê đơn cho phụ nữ mong muốn có thai.
Ở những bệnh nhân có triệu chứng tăng lên trong khi mang thai nên được điều trị bằng bromocriptine. Nếu triệu chứng không cải thiện và kích thước khối u không thuyên giảm, có thể xem xét phẫu thuật. Nếu thai gần đủ tháng, nên gây chuyển dạ kết thúc thai kỳ trước khi tiến hành phẫu thuật.
Nếu thai phụ có khối u bị đau đầu dữ dội và/hoặc thay đổi thị trường, khuyến nghị đánh giá lại thị giác trước khi chỉ định chụp MRI tuyến yên không bơm thuốc gadolinium.
Trước khi mang thai, những phụ nữ có u tuyến yên kích thước lớn kém đáp ứng với liệu pháp chủ vận dopamine nên được tư vấn về lợi ích của điều trị phẫu thuật cắt bỏ. Tuy vậy, phẫu thuật cũng có thể gây suy tuyến yên, có thể phải kết hợp các phương pháp hỗ trợ sinh sản để có thai sau đó, cũng như sử dụng liệu pháp hormone thay thế suốt đời.
4.4 Xử trí tăng prolactin máu do thuốc
4.4.1 Tăng prolactin máu có triệu chứng
Ngừng thuốc trong 3 ngày hoặc thay thế bằng loại thuốc khác, sau đó xét nghiệm lại nồng độ prolactin huyết thanh.
Cần đánh giá những ưu, nhược điểm và các tác động tiềm tàng của các loại thuốc tương tự sẵn có cho bệnh nhân bị tăng prolactin máu do thuốc. Không nên ngừng hoặc thay thế thuốc chống loạn thần khi chưa có quyết định của bác sĩ tâm thần.
Nếu không thể ngừng thuốc, có thể đề nghị chụp cộng hưởng từ tuyến yên (MRI) để chẩn đoán phân biệt với tăng prolactin do khối u tuyến yên hoặc khối u vùng dưới đồi.
Liệu pháp estrogen và progesterone nên được xem xét bổ sung khi có các triệu n chứng thiểu năng sinh dục kéo dài hoặc loãng xương trong trường hợp không thể ngừng hay thay đổi thuốc.
Đối với bệnh nhân tăng prolactin máu do thuốc chống loạn thần, việc điều trị nhằm giảm nồng độ prolactin huyết thanh bằng thuốc chủ vận dopamine vẫn còn gây tranh cãi. Trong khi hiệu quả bình thường hóa nồng độ prolactin có thể gặp ở 75% bệnh nhân điều trị, vẫn có những trường hợp triệu chứng rối loạn tâm thần nặng hơn.
4.4.2 Tăng prolactin máu do thuốc không có triệu chứng
Không khuyến khích điều trị cho bệnh nhân bị tăng prolactin máu do thuốc không có triệu chứng.
| Loại thuốc | Khả năng gây cường Prolactin máu | Cơ chế |
Thuốc an thần, thế hệ 1: Chlorpromarin Haloperidol Fluphenazine Loxapine Perphenazine Pimozide Thiothixene Trifluoperazine | Trung bình Cao Cao Trung bình Trung bình Trung bình Trung bình Trung bình | Thụ thể Dopamine D2 bị ức chế |
Thuốc an thần, thế hệ 2: Aripiprazole Asenapine Clozapine Iloperidone Lurasidone Olanzapine Paliperidone Quetiapine Risperidone Ziprasidone | Không, hoặc thấp Trung bình Không, hoặc thấp Không, hoặc thấp Không, hoặc thấp Thấp Cao Không, hoặc thấp Cao Thấp | Thụ thể Dopamine D2 bị ức chế |
Thuốc hướng thần: Amitriptyline Desipramine Clomipramine Nortriptyline | Thấp Thấp Cao Không | Chưa rõ cơ chế. Có thể do GABA kích thích và gây tăng tiết prolactin thông qua serotonin |
Thuốc hướng thần, SSRI Citalopram, Fluoxetine, Fluvoxamine, Paroxetine, sertraline | Không, hoặc thấp | Tương tự nhóm Cylic |
Thuốc hướng thần, khác Bupropion, Venlafaxine, Mirtazapine, nefazodone, trazodone | Không | |
Thuốc chống nôn và thuốc dạ dày Metoclopramide Domperidone Prochlorperazine | Cao Cao Thấp | Thụ thể Dopamine D2 bị ức chế |
Thuốc huyết áp Verapamil Methyldopa Những loại thuốc huyết áp khác | Thấp Trung bình Không | Chưa rõ ràng. Đối với Verapamil có thể gây ức chế dẫn truyền thần kinh thông qua kênh calci Ức chế sự chuyển hóa L - dopa thành dopamine |
Giảm đau nhóm Opioid Methadone, morphine, khác | Tăng thoáng qua sau vài giờ sử dụng | Các tác động gián tiếp thông qua kích hoạt thụ thể opiate. |
5 Tài liệu tham khảo
1. Auriema R, Pivonello R, Colao A. Prolactinomas (2016). In: Vilar L (editor). In: Vilar L, editor. Endocrinologia Clínica, 6a ed. (Clinical Endocrinology, 6th ed.). Rio de Janeiro: Guanabara Koogan. p. 15-29
2. Catli G, Abaci A, Altincik A, Demir K, Can S, Buyukgebiz A, Bober E (2012), Hyperprolactinemia in children: clinical features and long- term results. J Pediatr Endocrinol Metab. 25:1123-1128.
3. Lê Minh Tâm (2012). Hội chứng buồng trứng đa nang ở trẻ dậy thì: có phải là vấn đề? Tạp chí Nội tiết Đái tháo đường (ISSN 1859-4727) - Kỷ yếu toàn văn các đề tài khoa học Hội nghị Nội tiết và đái tháo đường toàn quốc lần VI, Huế 10-12/05/2012.(7)2012:346-355.
4. Lê Minh Tâm, Lê Việt Hùng, Nguyễn Thị Phương Lê, Lê Đình Dương, Lê Viết Nguyên Sa, Trần Thy Yên Thùy, Phạm Chí Kông, Nguyễn Thị Ni, Nguyễn Đăng Thị Như Anh, Cao Ngọc Thành (2017). Rối loạn nội tiết sinh sản ở bệnh nhân vô sinh có hội chứng buồng trứng đa nang. Tạp chí Phụ Sản (ISSN 1859-3844). Tập 15 (03), 9/2017: 119-125. https://doi. org/10.46755/vjog.2017.3.425
5. Melmed S, Casanueva FF, Hoffman AR, Kleinberg DL, Montori VM, Schlechte JA, et al (2011). Diagnosis and treatment of hyperprolactinemia: An Endocrine Society clinical practice guideline. J Clin Endocrinol Metab; 96(2):273-88
6. Phạm Chí Kông, Lê Minh Tâm, Cao Ngọc Thành (2011). “Khảo sát một số đặc điểm nội tiết ở bệnh nhân vô sinh”. Tạp chí Phụ Sản, tập 9 (4); tr. 49-54.
7. Trần Hoàng Nhật Anh, Lê Minh Tâm (2021). Nguyên nhân và một số yếu tố liên quan vô sinh thứ phát ở nữ giới. Tạp Chí Phụ sản, 19(1), 47-53. https://doi.org/10.46755/ vjog.2021.1.1183 dur estrogen
8. Vilar, L., Abucham, J., Albuquerque, J. L., Araujo, L. A., Azevedo, M. F., Boguszewski, C. L., Casulari, L. A., Cunha Neto, M., Czepielewski, M. A., Duarte, F., Faria, M., Gadelha, M. R., Garmes, H. M., Glezer, A., Gurgel, M. H., Jallad, R. S., Martins, M., Miranda, P., Montenegro, R. M., Musolino, N., ... Bronstein, M. D. (2018). Controversial issues in the management of hyperprolactinemia and prolactinomas - An overview by the Neuroendocrinology Department of the Brazilian Society of Endocrinology and Metabolism. Archives of endocrinology and metabolism, 62(2), 236-263.

