Người cao tuổi gặp tăng đường huyết cấp tính thì cần làm gì?
Đại học Y Dược Thành phố Hồ Chí Minh - Bộ môn Lão khoa
Chủ biên PGS.TS.BS. Nguyễn Văn Tân
PGS.TS.BS. Nguyễn Văn Trí
TS.BS. Nguyễn Thanh Huân
Các tác giả tham gia biên soạn
Trần Viết Thắng
Tăng đường huyết cấp tính là một tình trạng nghiêm trọng cần được xử trí và điều trị kịp thời nếu không sẽ dẫn đến biến chứng nguy hiểm tính mạng. Trong bài viết này, Trung Tâm Thuốc Central Pharmacy (trungtamthuoc.com) xin gửi đến bạn đọc thông tin về cấp cứu tăng đường huyết cấp tính ở người cao tuổi.
1 Mở đầu
Tăng đường huyết cấp tính là trường hợp đường huyết tăng cao kèm với rối loạn chuyển hóa nghiêm trọng, nếu không được chẩn đoán và điều trị kịp thời có thể dẫn đến hôn mê và tử vong. Các thể lâm sàng thường gặp gồm nhiễm toan ceton và tăng áp lực thẩm thấu.
Về thuật ngữ: trước kia tăng áp lực thẩm thấu được gọi là hôn mê tăng áp lực thẩm thấu không nhiễm ceton (Hyperosmolar Nonketotic Coma), tuy nhiên thực tế cho thấy có nhiều bệnh nhân vẫn chưa có hôn mê dù bệnh rất nặng và có một số bệnh nhân dù áp lực thẩm thấu tăng cao nhưng có đi kèm với nhiễm ceton, do đó sau này được chuyển thành tăng áp lực thẩm thấu (Hyperosmolar Hyperglycaemic State) nhằm nhấn mạnh những bệnh nhân này có thể không hôn mê và vẫn có thể nhiễm ceton. Tương tự như vậy thuật ngữ hôn mê nhiễm toan ceton (diabetic ketoacidosis) có thể không phản ánh chính xác tình trạng người bệnh vì có những bệnh nhân có tình trạng nhiễm toan nặng nhưng vẫn chưa hôn mê, nếu như không được phát hiện và xử trí kịp thời sẽ dẫn đến hôn mê.
Do đó chúng tôi sử dụng thuật ngữ tăng áp lực thẩm thấu (TALTT) và nhiễm toan ceton thay cho các thuật ngữ hôn mê tăng áp lực thẩm thấu và hôn mê nhiễm toan ceton nhằm nhấn mạnh tầm quan trọng của việc chẩn đoán và điều trị sớm các tình trạng tăng đường huyết cấp tính này ngay cả trước khi bệnh nhân vào hôn mê.
Nhiễm toan ceton và tăng áp lực thẩm thấu máu do tăng đường huyết là hai tình trạng mất bù cấp tính xảy ra trên bệnh nhân đái tháo đường không được điều trị tốt. Đây là biểu hiện trạng thái mất bù cấp tính xảy ra trong tình trạng thiếu hoặc giảm chức năng trầm trọng của insulin. Hai thể lâm sàng này có thể xảy ra riêng rẽ hoặc cùng xảy ra trên một bệnh nhân đái tháo đường.
Ngoài các thể lâm sàng thường gặp là những toan ceton và TALLTT, một tình trạng mất bù chuyển hóa khác cần được chẩn đoán và xử trí kịp thời là nhiễm toan ceton với đường huyết bình thường (euglycemia diabetic ketoacidosis), gặp nhiều hơn gần đây cùng với việc sử dụng rộng rãi nhóm thuốc ức chế SGLT2 (sodium-glucose cotransporter-2, bơm đồng vận sodium-glucose 2).
2 Dịch tễ học
Nhiễm toan ceton thường gặp ở đái tháo đường típ 1 nhiều hơn típ 2 và có thể là bệnh cảnh xuất hiện đầu tiên ở bệnh nhân chưa biết ĐTĐ.
Tăng áp lực thẩm thấu máu chủ yếu xảy ra ở đái tháo đường típ 2, nhất là ở phụ nữ trên 50 tuổi, bệnh nhân không điều trị ổn định hay bệnh nhân chưa biết có bệnh đái tháo đường có thêm bệnh lý cấp tỉnh, những bệnh nhân ĐTĐ này thường có nhiều bệnh đi kèm và có suy thận nhẹ.
Một nghiên cứu ở Ontario cho thấy tỷ lệ tử vong tại bệnh viện ở những người nhập viện vì tăng đường huyết cấp tính dao động từ <1% ở người từ 20 - 49 tuổi là tăng lên đến 16% ở những người trên 75 tuổi. Tỷ lệ tử vong trong nhiễm toan ceton dao động từ 0,65% đến 3,3%, và lên đến 12% đến 17% ở những bệnh nhân bị TALTT. Khoảng 50% trường hợp tử vong xảy ra trong 48 đến 72 giờ đầu sau nhập viện. Nguyên nhân tử vong thường liên quan đến bệnh nền, nhiễm trùng, rối loạn điện giải và biến chứng tim mạch.
3 Sinh lý bệnh
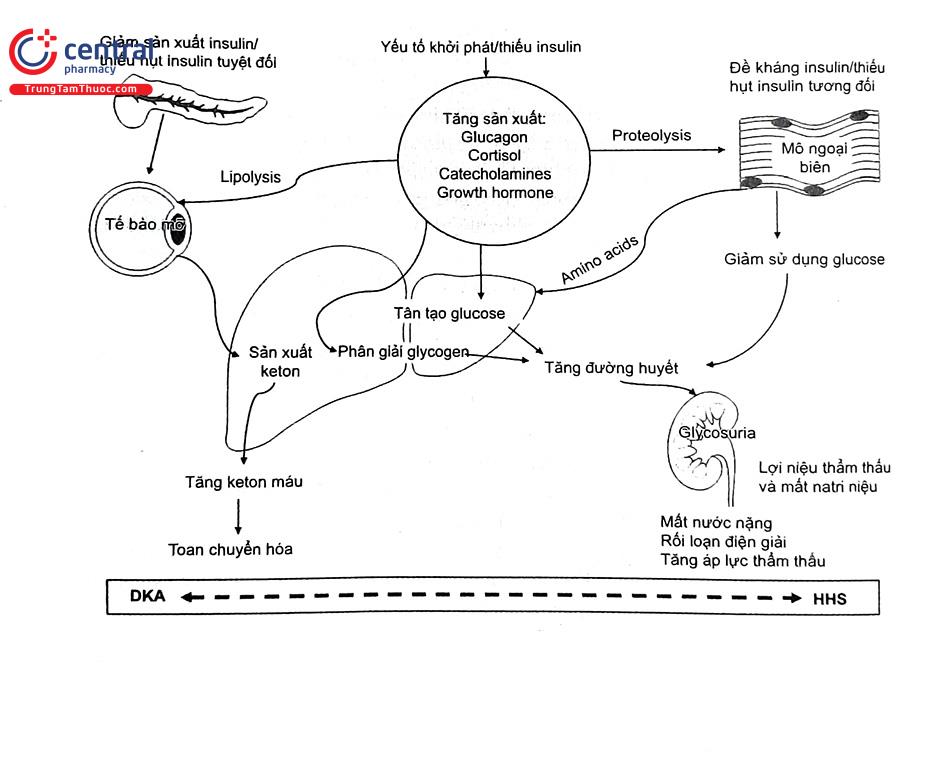
Cà nhiễm toan ceton và TALTT đều có nền tảng sinh lý bệnh là thiếu insulin tuyệt đối hoặc thiếu insulin tương đối kèm với sự gia tăng các hormon đối kháng insulin.
Thiếu insulin nên sự thu nạp Glucose vào các mô giảm và sự sử dụng glucose ở mô cũng giảm dẫn đến làm tăng đường huyết. Sự gia tăng các nồng độ các hormon đối kháng insulin như glucagon, catecholamin và cortisol làm tăng sản xuất glucose ở gan thông qua quá trình tăng tân tạo đường và ly giải glycogen, ngoài ra cortisol còn làm tăng ly giải protein, cung cấp acid amin cho quá trình tân tạo đường, từ đó dẫn đến tăng đường huyết.
Thiếu insulin còn làm các men trong quá trình ly giải glycogen và tân tạo đường không bị ức chế do đó gan sẽ tăng sản xuất glucose đưa vào máu, dẫn đến tăng đường huyết.
Như vậy thiếu insulin dẫn đến giảm thu nạp glucose vào mô cơ và tăng sản xuất glucose từ gan là rối loạn quan trọng dẫn đến làm tăng đường huyết ở bệnh nhân TALTT và nhiễm toan ceton. Đường huyết tăng cao dẫn đến tăng thải đường qua nước tiểu, đường là chất có áp lực thẩm thấu cao nên sẽ gây ra tình trạng đa niệu thẩm thấu, bệnh nhân sẽ bị mất nước và các chất điện giải. Ban đầu đường trong nước tiểu làm tăng độ lọc cầu thận nhưng khi tình trạng mất nước trầm trọng sẽ dẫn đến giảm độ lọc cầu thận và giảm mất glucose qua nước tiểu, làm trầm trọng hơn tình trạng tăng đường huyết.
Ở bệnh nhân nhiễm toan ceton, tình trạng thiếu insulin cùng với sự gia tăng các hormon đối kháng làm tăng hoạt tính của men Lipase nhạy cảm với hormon, dẫn đến triglyceride bị thủy phân thành glycerol và acid béo. Glycerol được dùng cho sự tân sinh đường, acid béo một phần nhỏ được dùng làm năng lượng, phần lớn sẽ được đưa đến gan. Ở gan trong tình trạng thiếu insulin và glucagon tăng cao, men Carnitine acyl transferase không bị ức chế dẫn đến đưa acid béo vào ty thể và theo con đường beta oxyd hóa để tạo thành acetyl coenzyme A, dẫn đến tạo thành acid aceto acetic và acid beta hydroxybutyric. Khi các acid này xuất hiện trong máu cơ thể sẽ đệm bằng dự trữ kiềm để tạo ra một acid yếu hơn là acid carbonic, acid này sẽ bị thủy phân rất nhanh thành CO2 và H2O, cơ thể sẽ thở nhanh và sâu kiểu Kussmaul để thải bớt CO2 thặng dư và dự trữ kiềm sẽ giảm.
Ở bệnh nhân TALTT có sự thiếu hụt insulin tương đối nồng độ các hormon kháng insulin và acid béo tự do ở bệnh nhân tăng áp lực thẩm thấu máu cũng thường thấp hơn trong nhiễm ceton acid giúp ngăn ngừa tình trạng nhiễm ceton nhưng không đủ để duy trì đường huyết ở mức bình thường. Tình trạng tăng đường huyết làm tăng lợi niệu thẩm thấu và tăng áp lực thẩm thấu như đã đề cập ở phần trên (Hình 1).
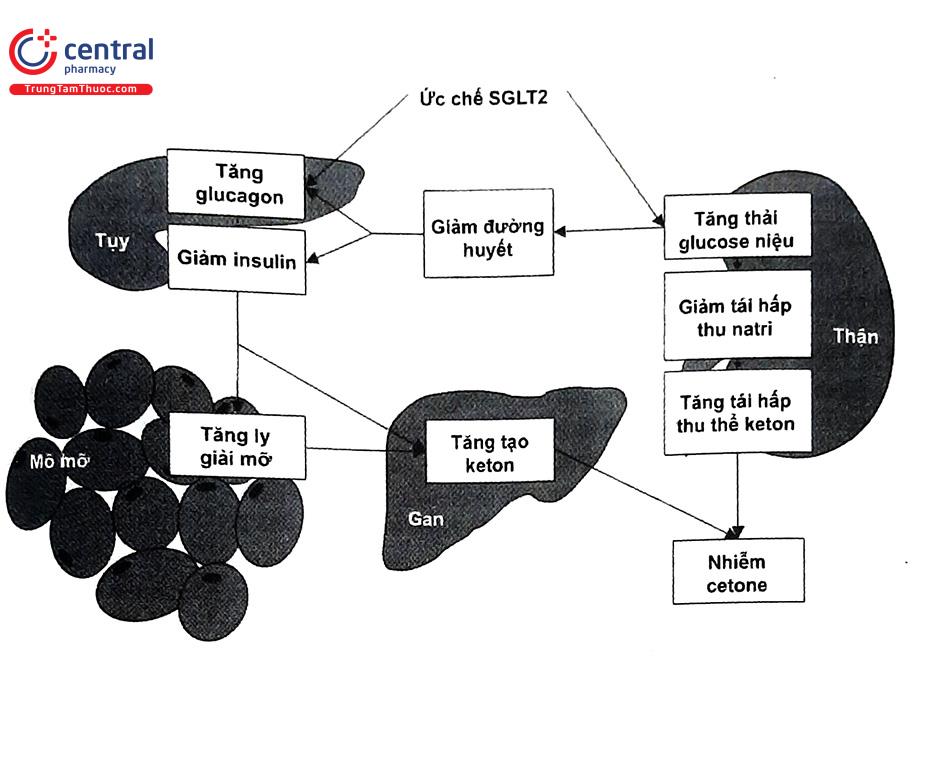
Trong nhiễm toan ceton có đường huyết bình thường, thiếu hụt chất bột đường làm giảm tiết insulin và tăng tiết các hormon đối kháng như glucagon, catecholamin và cortisol dẫn đến tăng ly giải mỡ, tăng tạo thành acid amin và thể keton. Sự tạo thành thể keton cũng tương tự như nhiễm toan ceton thông thường, tuy nhiên trong nhiễm toan ceton có đường huyết bình thường có sự giảm tân tạo glucose ở gan, giảm dự trữ glycogen (ở những bệnh nhân nhịn ăn kéo dài) và tăng thải glucose qua đường niệu (ở bệnh nhân điều trị với ức chế SGLT2) làm cho đường huyết ở những bệnh nhân này trong giới hạn bình thường (Hình 2).
4 Lâm sàng
4.1 Nhiễm toan ceton
Bệnh nhân cảm thấy mệt mỏi, chán ăn, khát, uống nhiều, tiểu nhiều, gầy sút gia tăng rõ rệt trong vài ngày.
Bệnh nhân có cảm giác buồn ói, ói mửa và thường đau bụng thượng vị. Mức độ đau bụng tương ứng với mức độ nhiễm toan, có thể nghiêm trọng đến mức nhầm lẫn với đau bụng cấp do các nguyên nhân khác như viêm tụy cấp, viêm ruột thừa, bụng ngoại khoa. Do đó, khi có tình trạng nhiễm toan, nên xem xét nhiễm toan ceton như một nguyên nhân gây đau bụng.
Bệnh nhân cũng thường thở nhanh sâu Kussmaul và có mùi ceton trong hơi thở.
Bệnh nhân thường có nhiệt độ cơ thể bình thường hoặc hạ thân nhiệt nhẹ bất kể có nhiễm trùng hay không. Do đó, cần chú ý tìm các triệu chứng nhiễm trùng ngay cả khi bệnh nhân không bị sốt.
Rối loạn ý thức: gặp khi bệnh nhân nhiễm toan ceton không được chẩn đoán và điều trị kịp thời, thường diễn tiến từ vài giờ tới <24 giờ.
- Rối loạn tri giác thay đổi từ lú lẫn tới hôn mê sâu.
- Hôn mê không có dấu thần kinh định vị.
Nếu bệnh nhân có tình trạng choáng cần tìm thêm các yếu tố thuận lợi như nhồi máu cơ tim, viêm tụy cấp, choáng nhiễm trùng.
4.2 Nhiễm toan ceton có đường huyết bình thường
Triệu chứng tương tự như bệnh nhân nhiễm toan ceton, tuy nhiên do đường huyết không tăng nên bệnh nhân thường không có triệu chứng tiểu nhiều hay uống nhiều. Bệnh nhân thường than phiền triệu chứng buồn nôn, nôn ói, khó thở, mệt mỏi hay đau bụng.
4.3 Tăng áp lực thẩm thấu máu
Bệnh nhân thường có dấu mất nước nặng: da khô, độ đàn hồi kém, mắt trũng, mạch nhanh (>100 lần/phút), huyết áp giảm và trong trường hợp nặng có thể bị sốc.
Tuy nhiên, cần lưu ý mức độ thiếu dịch trầm trọng trong tăng áp lực thẩm thấu có thể không tương ứng với các dấu hiệu mất nước trên lâm sàng, bởi vì áp lực thẩm thấu cao giúp giữ nước ở trong lòng mạch máu (kéo nước từ nội bào vào ngoại bào).
Cần chú ý tình trạng rối loạn ý thức có thể không phải là triệu chứng bắt buộc ở bệnh nhân tăng áp lực thẩm thấu, người bệnh có những thay đổi ý thức từ nhẹ như lú lẫn đến rối loạn ý thức nặng như hôn mê sâu. Thay đổi ý thức thường gặp hơn khi áp lực thẩm thấu >330 mOsm/kg, do đó nếu người bệnh có rối loạn ý thức nặng mà áp lực thẩm thấu máu <320 mOsm/kg cần phải chú ý tìm thêm các nguyên nhân khác có thể gây rối loạn tri giác đi kèm như đột quỵ, nhồi máu cơ tim, nhiễm trùng.
Thay đổi ý thức có thể thoáng qua hay ảnh hưởng lâu dài do nhiều yếu tố kết hợp như phù não trong một số trường hợp bệnh nặng, rối loạn điện giải, thay đổi áp lực thẩm thấu nhanh chóng, mất nước, nhiễm trùng, hạ đường huyết do điều trị hay tổn thương thận. Do đó, cần phải đánh giá tình trạng ý thức của người bệnh mỗi ngày và so sánh với tình trạng ý thức trước nhập viện, trong những ngày trước.
Khi người bệnh hôn mê có thể có dấu thần kinh định vị như giảm cảm giác, liệt nhẹ một bên, bán manh cùng bên, tăng hoặc mất phản xạ một bên hoặc hai bên, rung cơ, cổ gượng, co giật toàn thân hoặc từng phần xuất hiện trong 1/3 trường hợp nên dễ lầm với bệnh thần kinh. Sau khi điều trị triệu chứng thần kinh sẽ hết rất nhanh.
Tình trạng mất nước nặng làm tăng độ nhớt máu nên bệnh nhân có thể bị tắc mạch, cũng có thể có xuất huyết do đông máu nội mạch lan tỏa, viêm tụy cấp đi kèm.
Bệnh nhân có thể thở nhanh, sâu do nhiễm toan Acid Lactic - một biến chứng hay gặp khi có mất nước, hạ huyết áp - hay có thể do nhiễm toan ceton kết hợp.
5 Cận lâm sàng
| Xét nghiệm | Nhiễm toan ceton | Tăng áp lực thẩm thấu | Chú thích |
| Đường huyết | Tăng >250 mg/dL | Thường tăng rất cao >600 mg/dL | Đường huyết có thể tăng nhẹ hoặc bình thường trong nhiễm toan ceton có đường huyết bình thường |
| Khí máu động mạch | <7,3 | Thường >7,3 | Lấy máu động mạch gây đau và bất tiện nên hiện nay có thể dùng máu tĩnh mạch để theo dõi tình trạng toan kiềm, pH máu tĩnh mạch thấp hơn máu động mạch 0,03 |
| Bicarbonate máu | Thường <15 mmol/L | >15 mEq/L | |
| Áp lực thẩm thấu máu | Thay đổi | >320 mOsm/L | |
| Keton máu | b-OH butyric >3 mmol/L | b-OH butyric âm tính hoặc dương tính thấp | |
| Tổng phân tích nước tiểu | Có glucose và keton trong nước tiểu. | Có glucose trong nước tiểu nhưng thường không có keton | Nếu có nhiễm trùng tiểu có bạch cầu và nitrite |
| BUN và creatinin máu | Tăng cao | Tăng rất cao | Thường do tổn thương thận cấp, trong tăng áp lực thẩm thấu có thể có bệnh thận mạn trước đó |
| Natri máu | Bình thường hay thấp | Bình thường, thấp hay có thể cao | Natri máu có thể giảm giả hiệu do đường huyết cao. Tăng natri máu ở bệnh nhân tăng đường huyết gợi ý mất nước trầm trọng |
| Kali máu | Có thể bình thường, tăng hay giảm | Có thể bình thường, tăng hay giảm | Kali máu có thể tăng do suy thận cấp, nhiễm toan... |
| Công thức máu | Thường tăng | Thường tăng | Có thể tăng bạch cầu phản ứng, tuy nhiên khi bạch cầu > 25.000/microlit gợi ý cần loại trừ tình trạng nhiễm trùng. Dung tích hồng cầu tăng cao do cô đặc máu nếu giảm có thể do thiếu máu trước hoặc xuất huyết cấp |
| X quang ngực | Có thể giúp phát hiện viêm phổi | Có thể giúp phát hiện viêm phổi | Nguyên nhân nhiễm trùng thường gặp nhất là viêm phổi và nhiễm trùng tiểu |
Một số công thức thường dùng trong đánh giá tăng đường huyết:
- Tính toán khoảng trống anion (anion gap)
Anion gap = [Na] - [Cl + HCO3 ] bình thường 12 ± 2 mmol/L
- Tính áp lực thẩm thấu máu
Áp lực thẩm thấu = 2 [Na*] + glucose (mmol/L) + BUN (mg/dL)/2,8
Áp lực thẩm thấu hữu hiệu = 2 [Na] + glucose (mmol/L)
- Tính natri hiệu chỉnh
Natri hiệu chỉnh = Natri đo được + 2 (glucose - 5,6)/5,6
6 Chẩn đoán
6.1 Chẩn đoán nhiễm toan ceton
Dựa vào bệnh sử, triệu chứng và thăm khám lâm sàng và cận lâm sàng giúp chẩn đoán. Tam chứng kinh điển gợi ý chẩn đoán nhiễm toan ceton bao gồm đường huyết tăng, có nhiễm ceton và nhiễm toan, có sự khác biệt về tiêu chí chẩn đoán nhiễm toan ceton theo Hội Đái tháo đường Mỹ và Hội Đái tháo đường Anh.
| Tiêu chí chẩn đoán | Hội Đái tháo đường Mỹ (2009) | Hội Đái tháo đường Anh (2022) |
| Đường huyết tương | >13,9 mmol/L (250 mg/dL) | >11 mmol/L (200 mg/dL) |
| pH | pH máu động mạch: Nhẹ: 7,25-7,30 Trung bình: 7,00-7,24 Nặng: <7,00 | pH máu tĩnh mạch: Nhẹ và trung bình <7,3 Nặng: <7,0 |
| Bicarbonat huyết thanh | Nhẹ: 15-18 Trung bình: 10-14,9 Nặng: <10 | Nhẹ và trung bình: 5-15 Nặng <5 |
| Khoảng trống anion | Nhẹ: >10 Trung bình: >12 Nặng: >12 | Nặng: >16 |
| Ceton huyết thanh | Dương tính (theo phương pháp phản ứng nitroprusside) | b-OH butyric Nhẹ và trung bình >3 mmol/L Nặng >6 mmol/L |
| Tri giác | Nhẹ: tỉnh Trung bình: ngủ ngà Nặng: lơ mơ/hôn mê | Không đề cập |
6.2 Chẩn đoán tăng áp lực thẩm thấu
Chưa có sự đồng thuận về tiêu chí chẩn đoán tăng áp lực thẩm thấu. Chẩn đoán dựa vào triệu chứng lâm sàng và xét nghiệm chẩn đoán, trong đó quan trọng nhất là tăng đường huyết và áp lực thẩm thấu máu.
6.3 Chẩn đoán nhiễm ceton máu với đường huyết bình thường
Tiêu chí chẩn đoán giống nhiễm ceton, ngoại trừ đường huyết nằm trong giới hạn bình thường hay tăng nhẹ (<200 mg/dL theo Hội Đái tháo đường Anh).
6.4 Chẩn đoán thể hỗn hợp tăng áp lực thẩm thấu máu/nhiễm toan ceton
Trong tăng áp lực thẩm thấu thường không có nhiễm ceton hoặc nhiễm ceton không đáng kể (ceton máu <3 mmol/L) mặc dù có thể nhiễm toan nhẹ (pH <7,3 bicarbonate >15 mmol/L) do tổn thương thận cấp hay nhiễm trùng. Tuy nhiên, vẫn có một số bệnh nhân vừa có tăng áp lực thẩm thấu vừa có nhiễm toan ceton được chẩn đoán là thể hỗn hợp tăng áp lực thẩm thấu máu/nhiễm toan ceton.
| Nhiễm toan ceton | Tăng áp lực thẩm thấu | Nhiễm toan ceton có đường huyết bình thường | |
| Đặc điểm chính | Nhiễm ceton, toan chuyển hóa và tăng đường huyết | Tăng đường huyết và tăng áp lực thẩm thấu | Nhiễm ceton, toan chuyển hóa, đường huyết bình thường |
| Thể ĐTĐ thường gặp và bệnh đi kèm | Típ 1, ít gặp hơn ở típ 2 | Típ 2, ít gặp hơn ở típ 1 | Típ 1, LADA và típ 2 điều trị với ức chế SGLT2 |
| Tuổi | Trẻ | Cao tuổi | Đa số người trẻ nhưng có thể gặp ở người lớn tuổi |
| Tổng trạng | Gầy | Thừa cân béo phì | Từ gầy đến thừa cân béo phì |
| Đường huyết (mmol/L) | Cao: >13,9 | Rất cao: >33,3 | Bình thường: <11 |
| Keton máu (mmol/L) | Cao (>3 trong máu hay 2+ trong nước tiểu) | Bình thường | Cao (>3 trong máu hay 2+ trong nước tiểu) |
| Áp lực thẩm thấu máu (mOsm/kg) | Tăng | >320 | Tăng |
| Biến chứng | Phù não, hạ đường huyết, hạ kali, ARDS, nguy cơ thuyên tắc tĩnh mạch sâu ít hơn | Hạ đường huyết, hạ kali, nhồi máu cơ tim, nguy cơ bị thuyên tắc tĩnh mạch sâu, thuyên tắc phổi cao hơn | Giống như nhiễm toan ceton |
LADA (Latent Autoimmune Diabetes in Adults): đái tháo đường tự miễn tiềm ẩn khởi phát ở người lớn. ARDS (Acute respiratory distress syndrome): hội chứng nguy kịch hô hấp cấp.
6.5 Chẩn đoán phân biệt
Nếu nhiễm toan ceton có đường huyết bình thường, cần phân biệt với những nguyên nhân khác như nhịn đói lâu ngày hay nghiện rượu.
Nhiễm toan ceton cũng cần phân biệt với các trường hợp nhiễm toan chuyển hóa có tăng khoảng trống anion khác như nhiễm acid lactic, ngộ độc salicylat, methanol, ethylen glycol, paraldehyd, suy thận mạn...
6.6 Chẩn đoán yếu tố thuận lợi
Các yếu tố thuận lợi chính của nhiễm ceton acid: nhiễm trùng, có bệnh cấp tính, bỏ tiêm insulin hay tiêm insulin sai.
ĐTĐ típ 1 có thể nhiễm ceton acid khi:
- Insulin trong cơ thể bị cạn kiệt (khi bệnh mới được chẩn đoán, chưa kịp điều trị), khi ngưng insulin đột ngột.
- Hoặc bệnh nhân gặp tình trạng stress như nhiễm trùng, phẫu thuật, chấn thương, sanh nở, cường giáp nặng hoặc có các bệnh nội tiết khác, ung thư, dùng các loại thuốc làm cản trở sự tiết Insulin...
Bệnh nhân ĐTĐ típ 2 cũng có thể bị nhiễm ceton acid nếu bệnh nhân gặp stress nặng (nhiễm trùng, phẫu thuật...)
Các yếu tố thuận lợi của tăng áp lực thẩm thấu máu: tương tự nhiễm ceton acid. Thường bệnh nhân có yếu tố làm tăng đường huyết kết hợp với một tình trạng mất nước không được bù đầy đủ hoặc ở bệnh nhân cũng có thể mới được thay đổi điều trị như dùng thuốc lợi tiểu, corticoid, lọc thận. Tăng áp lực thẩm thấu máu thường gặp ở bệnh nhân nữ nhiều hơn nam, tuổi trung bình từ 50-70 tuổi.
Các yếu tố thuận lợi của nhiễm toan ceton có đường huyết bình thường: thường gặp ở những bệnh nhân nhịn đói, sử dụng ức chế SGLT2 và giảm liều insulin.
| Nhiễm toan ceton | Tăng áp lực thẩm thấu | Nhiễm toan ceton có đường huyết bình thường |
| Yếu tố thường gặp | ||
| Giảm liều hay bỏ tiêm insulin | Nhiễm trùng, đặc biệt là nhiễm trùng tiểu và hô hấp trong 30 - 60% trường hợp | Giảm liều insulin khi dùng ức chế SGLT2 |
| Nhiễm trùng: thường gặp nhất là nhiễm trùng hô hấp và nhiễm trùng tiểu | Không tuân thủ điều trị insulin hay thuốc viên hạ đường huyết uống | Giảm lượng carbohydrate ăn vào |
| Viêm dạ dày ruột với nôn ói kéo dài, mất nước | Nghiện rượu, hạn chế uống nước (ở trong viện dưỡng lão, nằm liệt giường) | Không ngưng ức chế SGLT2 trước phẫu thuật |
| Nhồi máu cơ tim cấp | Nhồi máu cơ tim cấp, đột quỵ não | Nhồi máu cơ tim cấp |
| Yếu tố ít gặp hơn | ||
| Viêm tụy cấp | Sau phẫu thuật tim hay chỉnh hình | Nghiện rượu mạn tính |
| Bệnh nội tiết: to đầu chi, cường giáp, cushing | Chậm sử dụng insulin sau phẫu thuật, nuôi ăn tĩnh mạch | |
| Thuốc: corticosteroid, thiazid, thuốc chống loạn thần thế hệ 2... | Thuốc: corticosteroid, thiazid, thuốc chống loạn thần thế hệ 2... | |
7 Điều trị
Một khi được chẩn đoán nhiễm toan ceton hay TALTT, người bệnh cần được nhập viện và điều trị tại khoa Nội hay hồi sức tích cực tùy vào mức độ nặng của bệnh. Điều trị nhiễm toan ceton hay tăng áp lực thẩm thấu bao gồm các mục tiêu quan trọng sau:
- Bồi hoàn dịch - điều chỉnh rối loạn điện giải: chú ý nguy cơ hạ kali máu.
- Giảm đường huyết an toàn.
- Giảm áp lực thẩm thấu an toàn.
- Điều trị yếu tố thuận lợi như nhiễm trùng.
- Phòng ngừa biến chứng: ngừa phù não, rối loạn điện giải.
- Phòng ngừa thuyên tắc phổi và tĩnh mạch sâu.
- Phòng ngừa loét chân.
7.1 Nhiễm toan ceton
Lượng dịch mất trung bình khoảng 100 mL/kg cân nặng. Như vậy một người 70kg có thể thiếu 7 lít dịch.
Dịch được dùng đầu tiên thường là NaCl 9%%. Tốc độ truyền trung bình là 1 lít trong giờ đầu tiên, những giờ sau truyền khoảng 250-500 mL/giờ.
Cần chú ý người cao tuổi thường có bệnh lý tim mạch và thận đi kèm nên tốc độ và lượng dịch truyền cần được đánh giá cẩn thận, có thể cần phải đo áp suất tĩnh mạch trung ương hoặc áp lực động mạch phổi bít.
Đánh giá lượng và tốc độ truyền dịch ở bệnh nhân qua theo dõi mạch, huyết áp, lượng nước tiểu, duy trì cho nước tiểu khoảng 30-60 mL mỗi giờ.
Khi đường huyết giảm đến 250 mg/dL phải phối hợp glucose hoặc dextrose 5% hoặc 10% trong dịch truyền trong khi vẫn tiếp tục dùng insulin.
7.2 Tăng áp lực thẩm thấu máu
Lượng dịch mất trung bình 100 - 200 mL/kg cân nặng. Dịch được dùng đầu tiên thường là NaCl 9%% để hồi phục thể tích tuần hoàn và tình trạng mất nước. Chỉ riêng bù dịch đơn thuần đầy đủ ngoài việc tăng thể tích ngoại bào cũng đã góp phần làm giảm glucose máu, giảm tình trạng tăng thẩm thấu, làm nước di chuyển vào khoang nội bào, dẫn đến làm tăng natri máu (cứ mỗi nồng độ đường giảm 5,6 mmol/L làm tăng natri máu lên 2,4 mEq/L).
Tăng natri máu chỉ đáng lo ngại khi áp lực thẩm thấu máu không giảm. Nếu nồng độ natri máu tăng quả 2,4 mEq/L cho mỗi đường giảm 5,6 mmol/L chứng tỏ bù dịch chưa đủ
Nếu bù dịch mà áp lực thẩm thấu máu không giảm thêm thì xem xét chuyển sang NaCl 4,5%o.
7.3 Điều chỉnh các rối loạn điện giải
Natri; đã được bù trong dung dịch NaCl truyền tĩnh mạch.
Kali: bo sung kali là một phần cơ bản trong điều trị. Kali mất khoảng 3 - 5 mEq/kg. Khi bắt đầu truyền dung dịch có kali, phải bảo đảm bệnh nhân có nước tiểu đầy đủ và nồng độ kali không tăng trong máu. Mặc dù kali có thể tăng ở giai đoạn đầu do toan máu nhưng về cơ bản bệnh nhân luôn luôn bị mất kali và trong quá trình điều trị khoảng 1 - 2 giờ sau, 2/3 bệnh nhân sẽ bị hạ kali huyết nếu không chú trọng bù kali đầy đủ. Một số ít bệnh nhân có nồng độ kali thấp ngay từ trước khi điều trị, những bệnh nhân này bị mất rất nhiều kali và phải được bù khẩn cấp. Nếu bệnh nhân có nước tiểu, kali trong máu bình thường hoặc giảm truyền tĩnh mạch kali khi bắt đầu cho insulin.
Phải theo dõi nồng độ kali mỗi 2 giờ và nếu kali máu dưới 3 mEq/lít thì phải theo dõi mỗi giờ. Điện tim cũng là một phương tiện tốt để phát hiện sớm tình trạng tăng, hạ kali máu. Tốc độ truyền kali lúc đầu là 20 - 30 mEq pha trong 1 lít dịch truyền, mục tiêu duy trì kali máu >3,5 mEq/L. Nếu kali huyết thấp hơn 3,3 mEq/L không truyền insulin, nên truyền kali trước và chỉ bắt đầu truyền insulin khi kali máu >3,3 mEq/L.
Cần chú ý một số nguyên nhân có thể làm kali máu giảm nhanh trong khi điều trị nhiễm toan ceton: như truyền insulin có tác dụng trực tiếp đưa kali vào tế bào; hay khi pH máu tăng lên, kali cũng có khuynh hướng trở lại tế bào, nhất là nếu có truyền bicarbonate; hay sau khi truyền dịch thì kali thải qua thận gia tăng. Ngoài ra, đường huyết giảm và áp lực thẩm thấu máu giảm cũng góp phần làm giảm kali. Do vậy nếu không bù kali kịp thời bệnh nhân dễ bị giảm kali máu gây tăng nguy cơ tử vong.
7.3.1 Dung dịch kiềm
Dung dịch kiềm bicarbonate được chỉ định khi toan máu nặng pH <7,0 hoặc pH <7,2 kèm choáng hoặc hôn mê.
Có thể dùng dung dịch NaHCO3 14%% 500 mL hoặc pha 50-100 mEq NaHCO3 vào 200 mL nước cất pha 10 mEq kali truyền tĩnh mạch trong mỗi giờ, truyền liên tục (khoảng 2 giờ) cho đến khi hết choáng hoặc pH >7,0.
Không nên truyền NaHCO2 không đúng chỉ định vì nếu kiềm máu nhanh quá thì sự chuyển nhượng oxy từ huyết sắc tố cho các mô sẽ bị giảm, ngoài ra còn có thể gây tỉnh nhiễm toan nghịch lý làm giảm chức năng thất trái vì CO2 đi vào nội bào nhanh hơn bicarbonate. Truyền bicarbonate không đúng chỉ định cũng là một nguyên nhân gây hạ kali máu. Trên trẻ em truyền bicarbonate tăng nguy cơ phù não.
7.3.2 Bù phosphat
Ngoài tác dụng hạ đường huyết, insulin còn giúp các tế bào thu nạp phosphat nên có thể gây ra tình trạng giảm phosphat huyết tương. Nếu phosphat giảm dưới 1 mg/dL có thể gây lỵ giải mô CO2 tiêu huyết, rối loạn chức năng tim, tuy nhiên biến chứng này hiếm gặp. Có thể ngăn ngừa bằng cách dùng K2PO4, truyền tĩnh mạch 1-2 mmol PO kg cân nặng pha trong 1 lít dịch truyền trong 6-12 giờ sau đó bù qua đường uống. Chỉ khi nào bệnh nhân không ăn uống lâu ngày mới cần bù qua đường truyền tĩnh mạch. Phải theo dõi tình trạng giảm Canxi máu. Chống chỉ định dùng phosphat khi có suy thận. Nghiên cứu ngẫu nhiên cho thấy bù phosphat không có lợi trong điều trị nhiễm ceton acid.
7.3.3 Magne
Chỉ bù khi có loạn nhịp tim không do giảm kali.
7.4 Sử dụng insulin
7.4.1 Nhiễm toan ceton
Tiêm mạch trực tiếp (bolus) insulin tác dụng nhanh 0,1 đơn vị/kg cân nặng (mục đích: phòng ngừa tình trạng đề kháng insulin), sau đó truyền tĩnh mạch tiếp dung dịch có pha insulin tác dụng nhanh.
Insulin truyền tĩnh mạch thường pha bơm tiêm điện với tốc độ 0,1 đơn vị/kg cân nặng/ giờ nếu đường huyết lớn hơn 200 mg/dL và 0,05 đơn vị/kg cân nặng/giờ nếu đường huyết nhỏ hơn 200 mg/dL.
Theo dõi đáp ứng với insulin:
- Liều insulin đủ thì đường huyết sẽ giảm khoảng 75-100 mg/dL mỗi giờ.
- Nếu đường huyết không giảm sau 2-3 giờ (có thể do insulin không vào cơ thể đúng cách, truyền không đủ dịch hoặc có tình trạng đề kháng insulin. Nếu nghi có tình trạng đề kháng insulin) phải tăng liều insulin tĩnh mạch gấp 2-3 lần liều đang truyền.
- Khi đường huyết giảm còn 200 mg/dL giảm liều insulin truyền tĩnh mạch đến 2-4 đơn vị/giờ cùng với truyền dung dịch Glucose 5% để duy trì đường huyết 150-250 mg/dL cho đến khi hết toan và ăn uống được thì chuyển sang insulin tiêm dưới da.
Khi đã bắt đầu truyền đường thì nồng độ dự trữ kiềm và anion gap sẽ giúp theo dõi diễn tiến điều trị tốt hơn. Khi dự trữ kiềm lớn hơn 15 mEq/L và anion gap đã giảm, có thể duy trì insulin với liều truyền tĩnh mạch 1-2 đơn vị mỗi giờ.
Khi điều trị cải thiện ceton máu thì nồng độ acid B-OH butyric giảm, ceton máu đo tại phòng xét nghiệm bệnh viện lại tăng (acid acetoacetic tăng vì acid B-OH butyric được chuyển ngược trở lại thành acid acetoacetic) nên trong điều trị theo dõi nồng độ B-OH butyric giúp đánh giá tình trạng nhiễm ceton máu, còn theo dõi nồng độ acid aceto acetic không đánh giá hiệu quả điều trị.
Khi bệnh nhân ăn uống bằng đường miệng bình thường, hết toan máu và thể ceton âm tính có thể chuyển sang insulin tiêm dưới da.
Chú ý nên tiêm dưới da insulin trước khi ngưng insulin truyền, tránh không có insulin gây tái nhiễm ceton. Thời gian tiêm insulin trước khi ngưng insulin truyền tùy loại insulin được tiêm dưới da.
7.4.2 Tăng áp lực thẩm thấu
Trong tăng áp lực thẩm thấu bù dịch ban đầu đơn thuần có thể giúp làm giảm đường huyết. Truyền insulin ở giai đoạn sớm trước khi bù dịch có thể gây giảm nhanh áp lực thẩm thấu và làm tăng nguy cơ chuyển nước ra khỏi nội mạch gây trụy tuần hoàn. Có thể bắt đầu bù insulin khi đường huyết không giảm thêm với bù dịch. Liều insulin truyền tĩnh mạch thường thấp hơn so với nhiễm toan ceton, thường khởi đầu với liều 0,05 đơn vị/kg/giờ.
Khi đường huyết giảm đến dưới 250-300 mg/dL thì cũng truyền thêm glucose 5% hoặc 10% và duy trì insulin truyền tĩnh mạch 1-2 đơn vị mỗi giờ cho đến khi ổn định hoàn toàn thì chuyển sang insulin tiêm dưới da. Lựa chọn glucose 5% hay 10% tùy thuộc bệnh nhân (ví dụ như có nguy cơ quá tải tuần hoàn hay không).
7.4.3 Hỗn hợp nhiễm toan ceton/tăng áp lực thẩm thấu máu
Điều trị tương tự tuy nhiên khởi động insulin sớm để điều trị nhiễm toan.
7.5 Điều trị các yếu tố thuận lợi
Điều trị các yếu tố thuận lợi tùy theo nguyên nhân. Nếu nghi có nhiễm trùng có thể dùng ngay kháng sinh để điều trị trong khi chờ đợi kết quả xét nghiệm.
7.6 Săn sóc bệnh nhân hôn mê
Bệnh nhân hôn mê hay pH máu <7,0 cần nằm phòng chăm sóc đặc biệt.
Thở oxy, mắc monitor theo dõi mạch, huyết áp.
Xoay trở chống loét, hút đàm nhớt.
Nếu bệnh nhân ói nhiều, hút dịch dạ dày sau khi đặt ống thông khí quản.
Vô trùng thật kỹ các vùng tiêm chích,
Tránh đặt thông tiểu thường quy, chỉ nên đặt khi bệnh nhân choáng, hôn mê hoặc có bàng quang thần kinh.
7.7 Theo dõi
Mạch, huyết áp, nhịp thở mỗi 30-60 phút/lần.
Lượng nước tiểu mỗi giờ.
Nhiệt độ mỗi 4 giờ.
Đường huyết mỗi 1/2 giờ hoặc mỗi giờ trong giờ đầu tiên sau đó 1 lần/1-2 giờ (đường huyết mao mạch). Khi có bất thường về đường huyết, kiểm tra lại bằng máu tĩnh mạch.
Điện giải mỗi 2 giờ cho đến khi ổn định sau đó theo dõi mỗi 4 giờ.
Có thể theo dõi toan máu bằng pH máu tĩnh mạch mỗi 2-4 giờ cho đến khi pH >7,0. Có thể dùng tạm anion gap. Không theo dõi tình trạng toan máu bằng thể ceton.
Các xét nghiệm sau đây làm khi mới nhập viện và chỉ lặp lại khi cần
- Công thức máu, BUN, creatinin huyết, po, pCO2, canxi, phân tích nước tiểu, cấy nước tiểu, cấy máu, điện tâm đồ, X quang phổi.
- Các xét nghiệm tìm yếu tố thuận lợi của hôn mê do nhiễm ceton acid.
Khi theo dõi cần chú ý:
- Đường huyết giảm nhanh hơn hết thể ceton nên khi đường huyết giảm đến 200 mg/dL phải phối hợp truyền thêm dung dịch glucose 5% trong khi vẫn sử dụng insulin.
- Kali máu cần bù kéo dài nhiều ngày sau khi bệnh nhân ổn định.
Nên lập bảng ghi sinh hiệu, lượng nước tiểu, các kết quả xét nghiệm, lượng dịch và Insulin đã sử dụng cùng các loại thuốc khác.
8 Biến chứng
Các biến chứng của hôn mê do tăng đường huyết liên quan hay không với điều trị.
8.1 Các biến chứng không do điều trị
8.1.1 Choáng
Hôn mê do nhiễm ceton acid và tăng áp lực thẩm thấu máu có thể có hạ huyết áp do giảm thể tích và thường hết khi truyền dịch đầy đủ.
Nếu hạ huyết áp kéo dài hoặc đưa đến choáng phải nên tìm thêm các bệnh lý kết hợp như nhồi máu cơ tim, loạn nhịp tim, hạ kali máu gây loạn nhịp tim, choáng nhiễm trùng, viêm tụy cấp, xuất huyết nội, lấp tắc mạch, toan máu nặng, suy thượng thận.
8.1.2 Nhiễm acid lactic
Thường gặp ở bệnh nhân cao tuổi, do giảm lượng máu đến các mô kéo dài. Trong đa số trường hợp triệu chứng sẽ cải thiện sau khi truyền dịch đầy đủ.
8.1.3 Suy thận
Chủ yếu là suy thận trước thận nhưng nếu giảm lượng máu đến các mô kéo dài sẽ đưa đến suy thận thực thể, nhất là nếu bệnh nhân có bệnh thận từ trước. Bệnh nhân tăng áp lực thẩm thấu máu thường có suy thận nhẹ.
8.1.4 Lấp tắc mạch
Dễ xảy ra khi áp lực thẩm thấu máu tăng hơn 300 mOsm/kg nước kéo dài. Có thể biểu hiện dưới nhiều hình thức như nhồi máu cơ tim, tai biến mạch máu não, tắc mạch chi, tắc mạch mạc treo, nhồi máu các cơ quan. Điều trị cục bộ, có thể phải dùng đến thuốc kháng đông.
8.1.5 Nhiễm trùng
Hay gặp nhất là nhiễm trùng phổi, nhiễm trùng đường tiểu.
8.2 Biến chứng liên quan đến điều trị
8.2.1 Phù phổi cấp
Do quá tải tuần hoàn. Yếu tố thuận lợi là bệnh nhân có bệnh tim sẵn hoặc suy thận. Phòng ngừa bằng cách theo dõi cẩn thận lượng dịch xuất nhập, đo áp lực tĩnh mạch trung ương khi cần.
8.2.2 Hạ đường huyết
Do bệnh nhân rất nhạy cảm với insulin, các triệu chứng chung có thể là đổ mồ hôi, hồi hộp hoặc hôn mê trở lại. Ngừa tình trạng này bằng cách truyền tĩnh mạch glucose 5% ngay khi đường huyết giảm đến 200-300 mg/dL. Khi bệnh nhân bắt đầu tỉnh lại và ăn uống được phải bảo đảm năng lượng cho bệnh nhân đầy đủ nhất là nếu còn duy trì truyền insulin qua đường tĩnh mạch.
8.2.3 Hạ kali huyết
Có thể xảy ra rất nhanh trong quá trình điều trị và làm ngưng tim, do đó phải đặc biệt chú trọng đến việc bù kali. Phải ngưng truyền insulin khi kali huyết <3,3 mmol/L.
8.2.4 Phù não
Thường xảy ra 2-4 giờ sau khi bắt đầu điều trị. Triệu chứng là nhức đầu, buồn ói, lơ mơ hoặc rối loạn tri giác. Khám đáy mắt thấy có phù gai thị, chẩn đoán rõ nhất là bằng chụp hình cắt lớp theo điện toán. Nguyên nhân có thể do sự chênh lệch áp suất thẩm thấu giữa nội bào và ngoại bào khi đường huyết giảm nhanh, giảm áp lực keo của huyết tương do truyền nhiều muối natri, các ion di chuyển vào tế bào dưới tác dụng của insulin.
8.2.5 Tái nhiễm ceton acid
Nếu nhiễm ceton acid xuất hiện trở lại sau khi bệnh nhân đã được truyền đầy đủ insu lin thì phải nghĩ đến stress như nhiễm trùng hoặc có tăng hormon kháng insulin như hội chứng Cushing
Nguyên nhân thường gặp nhất là do điều trị. Khi thấy bệnh nhân đã tỉnh và đường huyết giảm, bác sĩ có thể nghĩ là bệnh nhân đã hồi phục và ngưng truyền insulin. Vì thời gian bán hủy của insulin truyền tĩnh mạch rất ngắn chỉ khoảng 10 phút và các bệnh nhân này rất thiếu insulin nên thể ceton sẽ xuất hiện trở lại, bệnh nhân lại bị nhiễm ceton. Do đó, phải tiếp tục truyền insulin dù chỉ với liều duy trì 0,5-1 đơn vị mỗi giờ cho đến khi bệnh nhân khỏe hẳn mới chuyển sang tiêm dưới da.
9 Kết luận
Cùng với sự gia tăng tuổi tác, người cao tuổi tiết insulin và nhạy cảm insulin đều giảm, cũng như giảm đáp ứng cơ chế khát, do đó dễ dẫn đến tăng đường huyết cấp tính. Ngoài ra, người cao tuổi rất dễ bị mất nước và có những bệnh đồng mắc đi kèm, dẫn đến việc điều trị tăng đường huyết cấp tính khó khăn hơn. Vì vậy việc phát hiện và điều trị sớm tăng đường huyết rất quan trọng. Ngoài ra, tư vấn giáo dục về đái tháo đường cho người bệnh và người chăm sóc người bệnh, hướng dẫn xử trí trong những ngày bệnh cũng đóng vai trò quan trọng trong việc phòng ngừa tăng đường huyết cấp tính.
10 Tài liệu tham khảo
- Nguyễn Văn Tân, Nguyễn Văn Trí, Nguyễn Thanh Huân (2023). “Tăng đường huyết cấp tính ở người cao tuổi”, Cấp cứu các bệnh thường gặp ở người cao tuổi. Nhà xuất bản Y học, trang 314-330. Tải bản PDF tại đây.
- Dhatariya KK; Joint British Diabetes Societies for Inpatient Care. (2022) The management of diabetic ketoacidosis in adults-An updated guideline from the Joint British Diabetes Society for Inpatient Care. Diabet Med.
- Kitabchi AE, Umpierrez GE, Miles JM, et al. (2009) Hyperglycemic crises in adult patients with diabetes. Diabetes Care.
- Mustafa OG, Haq M, Dashora U, et al; (2022) Joint British Diabetes Societies (JBDS) for Inpatient Care Group. Management of Hyperosmolar Hyperglycaemic State (HHS) in Adults: An up- dated guideline from the Joint British Diabetes Societies (JBDS) for Inpatient Care Group. Diabet Med.
- Philips B. (2010) Diabetic hyperglycaemic crises. In G. Hall, J. Hunter, & M. Cooper (Eds.), Core Topics in Endocrinology in Anaesthesia and Critical Care. Cambridge: Cambridge University Press.
- Alexis DZ, Wesley E, Diego M.(2019) Euglycemic diabetic ketoacidosis associated with sodium-glucose cotransporter-2 inhibitor use: a case report and review of the literature. Int J Emerg Med.
- Muneer M, Akbar I. (2021) Acute Metabolic Emergencies in Diabetes: DKA, HHS and EDKA. Adv Exp Med Biol.

