Lựa chọn sinh thường và những lưu ý mà các mẹ không nên bỏ qua
Nguồn: Giáo trình Sản phụ khoa - Tập 1: Sản khoa.
Đại học Huế - Trường ĐH Y Dược
Đồng chủ biên:
GS.TS. Nguyễn Vũ Quốc Huy,
GS.TS. Cao Ngọc Thành,
PGS.TS. Lê Minh Tâm,
PGS.TS. Trương Thành Vinh,
Cùng nhiều tác giả tham gia biên soạn.
Tổ chức Y tế thế giới định nghĩa sinh thường là "sinh tự nhiên ở nhóm có nguy cơ thấp từ khi bắt đầu chuyển dạ đến khi kết thúc cuộc sinh. Trẻ sinh thường, ngôi chỏm và tuổi thai từ 37 - 42 tuần. Sau khi sinh, mẹ và trẻ sơ sinh đều tốt”.
Chủ đề này sẽ trình bày mô hình quản lý quá trình sinh đối với những phụ nữ dự kiến sinh thường và sinh thường. Lựa chọn chăm sóc cho quá trình sinh thường chưa được nghiên cứu nhiều trong các thử nghiệm lâm sàng hoặc dữ liệu từ các thứ nghiệm lâm sàng không đủ để đưa ra các khuyến nghị cho một cách tiếp cận cụ thể. Do đó, phần lớn cách tiếp cận hiện nay dựa trên kinh nghiệm lâm sàng dữ liệu từ các nghiên cứu quan sát và ý kiến chuyên gia.
1 THEO DÕI CHUYỂN DẠ
1.1 Thời điểm nhập viện cho thai phụ nguy cơ thấp
Hiện tại, thời điểm nhập viện của các sản phụ nguy cơ thấp là vào lúc bắt đầu có dấu hiệu chuyển dạ hoặc khi đến ngày sinh dự đoán.
Thời điểm nhập viện thích hợp cho những sản phụ chuyển dạ với thai không có biến chứng vẫn chưa rõ ràng. Có sự đồng thuận nên nhập viện giai đoạn chuyển dạ pha tích cực. Hiệp hội Quốc gia về An toàn Bà mẹ tại Mỹ (The National Partnership for Maternal Safety) đề nghị chẩn đoán chuyển dạ pha tích cực như sau: các cơn co tử cung đều, làm cho sản phụ chú ý, cổ tử cung xóa ≥ 80%, cổ tử cung mở 4 - 5cm. Nếu mẹ và thai nhi đều khỏe thì việc nhập viện không phải là vấn đề đáng lo ngại. Những phụ nữ nhập viện trước khi cổ tử cung mở 4cm có nguy cơ can thiệp nhiều hơn. Tuy nhiên, hậu quả của việc sản phụ sinh tại nhà chưa được nghiên cứu đầy đủ. Một nghiên cứu thuần tập hồi cứu trên 11.000 ca sinh đơn thai, đủ tháng thấy rằng sau khi có khuyến cáo trên tỷ lệ nhập viện khi cổ tử cung ≥ 4cm tăng 10-15%. Những phụ nữ nhập viện với cổ tử cung < 4cm có nhiều khả năng có can thiệp gây tê ngoài màng cứng, tăng nguy cơ dùng oxytocin và sinh mổ so với những phụ nữ cổ tử cung mở ≥ 4cm.
Như vậy, thời điểm nhập viện tùy thuộc vào khả năng quản lý y tế cơ sở của mỗi đất nước, vùng miền để quyết định.
1.2 Theo dõi chuyển dạ giai đoạn 1
Mục đích của lần khám đầu tiên: xem xét hồ sơ trước sinh của sản phụ về các tình trạng bệnh lý hoặc sản khoa cần được giải quyết trong khi sinh, kiểm tra sự phát triển của thai trong lần khám thai cuối cùng, xác định tình trạng cổ tử cung và đánh giá tình trạng thai nhi.
1.2.1 Khi nhập viện
Thăm khám toàn trạng nhịp tim, huyết áp, nhiệt độ và tần số thở của sản phụ nhịp tim thai; tần số, cường độ và thời gian của các cơn co tử cung.
Xác định xem một thai phụ có đang chuyển dạ hay không đói khí rất khó khăn vì những cơn co tử cung gây đau không đủ để chẩn đoán chuyển dạ. Đặc biệt, lưu ý ôn có tử cung độ xóa mở cổ tử cung theo thời gian; vỡ ối hoặc ra mè tây hỗ trợ chẩn đoán.
1.2.2 Khám thực thể
Đánh giá tình trạng thai: trọng lượng, sức khỏe thai, vị trí bánh nhau, tình trạng ối.
Ối còn hay đã vỡ: nếu ối đã vỡ, xem màu sắc nước ối.
Chảy máu từ tử cung hay không? Chảy máu có thể do nhau tiền đạo, nhau bong non...
Sự xóa mở của cổ tử cung, độ lọt của ngôi, thế và kiểu thế của thai.
Trọng lượng thai nhi: lâm sàng có thể xác định xem thai nhi to hay không; tuy nhiên, những đánh giá lâm sàng dự đoán không hoàn toàn chính xác về cân nặng của trẻ sơ sinh (ví dụ: trong trường hợp thai to phần vai...).
Đo khung chậu có thể được thực hiện trên lâm sàng hoặc thông qua chẩn đoán hình ảnh (chụp X quang, chụp cắt lớp vi tính, chụp cộng hưởng từ). Không khuyến cáo đo khung chậu trên lâm sàng một cách thường quy. Phần lớn, đo khung chậu được thay thế bằng thử thách chuyển dạ.
Đánh giá sức khỏe bà mẹ: hướng đến xác định thai kỳ nguy cơ cao như tiền sản giật, nhiễm trùng.

(A) Khám âm đạo xác định đường kính nhô hạ mụ;
(B) Ba đường kính trước - sau của khung chậu
1.2.3 Các xét nghiệm
Công thức máu, nhóm máu: cần lưu ý đánh giá nhóm máu Rh ở lần khám thai đầu tiên.
Chức năng đông máu: cần lưu ý ở những thai phụ mang thai nhiều lần, thử thách chuyển dạ ở thai phụ có vết mổ cũ, tiền sản giật/ HELLP, thiếu máu, đa thai, nhiễm trùng ối hoặc u xơ tử cung lớn.
Đối với những phụ nữ có nguy cơ cao cần truyền máu, nên làm phân loại nhóm máu và thử test chéo trong trường hợp: Nhau tiền đạo, nhau cài răng lược, tiền sản giật/ HELLP, thiếu máu nặng, chảy máu bẩm sinh hoặc mắc phải, tiền sử băng huyết sau sinh.
Xét nghiệm HIV: Những phụ nữ chưa sàng lọc HIV trong thai kỳ hoặc không có giấy tờ cần sàng lọc bằng test nhanh HIV khi chuyển dạ. Nếu test nhanh cho kết quả dương tính nên bắt đầu điều trị dự phòng bằng ARV trong khi chờ kết quả của xét nghiệm khẳng định.
Viêm gan B: Những phụ nữ có nguy cơ lây nhiễm cao (ví dụ: có nhiều bạn tình, có điều trị bệnh nhiễm trùng lây truyền qua đường tình dục, bạn tình mắc viêm gan B hoặc bị viêm gan lâm sàng nên được xét nghiệm khi nhập viện sinh. Nếu có điều kiện nên sàng lọc tất cả phụ nữ khi sinh. Trẻ sơ sinh nên được dùng kháng thể khi mẹ có kết quả HBsAg dương tính.
Giang mai: xét nghiệm cho phụ nữ có nguy cơ cao mắc bệnh giang mai, ví dụ: nhiều bạn tình hoặc có bạn tình mới, sử dụng ma túy hoặc bạn tình dùng ma túy, làm nghề mại dâm, vô gia cư, thai phụ hoặc bạn tình mắc bệnh lây truyền qua đường tình dục trong thời kỳ mang thai, thai chết trong tử cung sau 20 tuần. Nếu có điều kiện nên sàng lọc tất cả phụ nữ khi sinh.
Liên cầu nhóm B (GBS): xét nghiệm thường quy tất cả thai phụ từ 36 tuần đến 37 tuần 6 ngày. Điều trị dự phòng bằng kháng sinh nếu có kết quả dương tính hoặc nếu tình trạng nhiễm GBS không rõ nhưng có các yếu tố nguy cơ nhiễm trùng sơ sinh sớm do GBS như sinh non < 37 tuần, nhiệt độ ≥ 38°C, ối vỡ ≥ 18 giờ.
2 CHUẨN BỊ BỆNH NHÂN
2.1 Chuẩn bị chung
Tránh thụt tháo và cạo lông mu - tầng sinh môn thường quy: kết quả phân tích tổng hợp của các thử nghiệm ngẫu nhiên cho thấy thụt tháo và cạo lông mu - tầng sinh môn thường quy không có lợi và có thể gây khó chịu cho sản phụ.
Khuyến khích sản phụ tiểu tự nhiên, tránh thông tiểu trừ khi người phụ nữ không thể tự tiểu được. Qua các nghiên cứu cho thấy bàng quang đầy không ảnh hưởng đến tiến trình chuyển dạ.
Vận động: khuyến khích sản phụ đi lại trong giai đoạn đầu của chuyển dạ ngoại trừ khi có chống chỉ định cụ thể. Ở giai đoạn 1 chuyển dạ, so sánh tư thế sản phụ ngồi và đứng so với sản phụ nằm trên giường cho thấy: thời gian chuyển dạ giai đoạn I ở nhóm ngồi và đứng ngắn hơn khoảng 1 giờ 20 phút so với tư thế nằm.
2.2 Chế độ ăn uống
Trước đây, việc ăn uống bị hạn chế trong quá trình chuyển dạ tích cực vì nguy cơ viêm phổi do hít phải - một nguyên nhân chính gây tử vong liên quan đến gây mê. Tuy nhiên, hiện nay nguy cơ này là rất thấp. Việc hạn chế ăn uống có thể dẫn đến giảm thể tích tuần hoàn (mất nước và nhiễm ketone).
Những sản phụ ít có nguy cơ sinh mổ (ví dụ: thai kỳ nguy cơ thấp, không béo phì, cân nặng thai nhi phù hợp với tuổi thai, không có vết mổ cũ, CTG nhóm I) có thể dùng thức ăn lỏng nhưng hạn chế ăn thức ăn đặc.
Nếu sản phụ có nguy cơ sinh mổ (ví dụ: CTG nhóm 2 hoặc 3, hoặc các nguy cơ khác), thì truyền tĩnh mạch với dextrose 5%, NaCl 0, 9%, hoặc Lactate Ringer. Đánh giá thời gian chuyển dạ khi bệnh nhân được truyền dịch tĩnh mạch không có dextrose và có dextrose, tổng thời gian chuyển dạ tương đương nhau giữa 2 nhóm, nhưng nhóm dùng dextrose thời gian chuyển dạ giai đoạn I ngắn hơn (trung bình 76 phút). Giảm thể tích tuần hoàn ảnh hưởng đến việc vận động trong chuyển dạ và làm kéo dài thời gian chuyển dạ. Các nhà sinh lý học cho rằng việc bù dịch giúp cải thiện hoạt động của cơ vân khi vận động kéo dài. Tuy nhiên, tác dụng trên cơ trơn ít rõ ràng. Chưa có dữ liệu rõ ràng kết luận truyền dịch tĩnh mạch có thể thay thế việc uống nước của sản phụ trong khi chuyển dạ.
2.3 Sử dụng thuốc
Sản phụ có thể dùng các loại thuốc thông thường hàng ngày bằng đường uống trong khi chuyển dạ; tuy nhiên, sự hấp thu của dạ dày chưa được biết rõ trong chuyển dạ pha tích cực. Nếu thuốc này quan trọng đối với bệnh thì nên chuyển sang sử dụng đường tiêm.
Những sản phụ sử dụng glucocorticoid với liều tương đương prednisolon 5 - 20mg mỗi ngày trong hơn ba tuần, trục dưới đồi - tuyến yên - tuyến thượng thận có thể bị ức chế, vì vậy nên xét nghiệm nồng độ glucocorticoid.
Dự phòng nhiễm trùng: kháng sinh toàn thân. Kháng sinh dự phòng nhiễm trùng sơ sinh sớm do liên cầu tan máu nhóm B được chỉ định cho những bệnh nhân có nguy cơ. Loại kháng sinh có thể lựa chọn là penicillin G, theo khuyến cáo nên dùng trong chuyển dạ tối thiểu bốn giờ trước khi sinh. Tuy nhiên, nồng độ diệt khuẩn trong máu cuống rốn đạt được trong vòng 30 phút sau khi cho sản phụ uống, vì vậy có thể dùng ngay cả khi sắp sinh. Sinh đường âm đạo không sử dụng kháng sinh dự phòng một cách thường quy. Tổng quan của Cochrane kết luận rằng việc dùng kháng sinh thường quy sau khi sinh thường qua đường âm đạo có thể làm giảm nguy cơ viêm nội mạc tử cung nhưng không làm giảm tỷ lệ nhiễm trùng đường tiết niệu, nhiễm trùng vết mổ hoặc thời gian nằm viện của bà mẹ.
Không dùng kháng acid thường quy cho bệnh nhân chuyển dạ, nhưng nên dùng cho tất cả bệnh nhân trước khi sinh mổ. Một số tác giả đã đề nghị sử dụng thuốc kháng acid (ví dụ: 10 - 30 ml natri citrat) cho tất cả phụ nữ chuyển dạ vì viêm phổi là hậu quả khi hít phải acid trong dịch dạ dày trào ngược.
2.4 Vận động và tư thế của sản phụ trong chuyển dạ
Tùy theo sở thích mà có thể hướng dẫn vận động cho sản phụ. Nên hướng dẫn sản phụ ở tư thế cảm giác thoải mái, trừ khi cần những tư thể cụ thể vì tình trạng của mẹ và thai. Trong một phân tích tổng hợp năm 2013 bao gồm 25 thử nghiệm (5.218 phụ nữ), thời gian của giai đoạn I ngắn hơn 60 phút ở những sản phụ ở các tư thế thẳng đứng (đứng, ngồi, quỳ, đi vòng quanh) so với những người ở tư thế nằm nghiêng hoặc chăm sóc tại giường. Những sản phụ tư thể đứng có giảm nhẹ tỷ lệ sinh mổ, nhưng không có sự khác biệt về tăng sử dụng oxytocin, mức độ đau của sản phụ thời gian chuyển dạ giai đoạn II.
2.5 Kiểm soát cơn đau
Có thể lựa chọn dùng thuốc hoặc không dùng thuốc. Gây tê có thể kiểm soát cơn đau trong chuyển dạ cho sản phụ. Biện pháp không dùng thuốc có thể giảm thời gian chuyển dạ.
3 CÁC NỘI DUNG CHÍNH TRONG DÕI CHUYỂN DẠ
Đánh giá mẹ - thai thường xuyên là rất quan trọng vì các biến chứng trong chuyển dạ sinh có thể phát sinh nhanh chóng ngay cả ở những phụ nữ có nguy cơ thấp. Khoảng 20 - 25% tổng số trường hợp bệnh tật và tử vong chu sinh xảy ra ở những thai kỳ không có yếu tố nguy cơ. Nghiên cứu trên 10 triệu trường hợp ở Hoa Kỳ cho thấy 20% sản phụ nguy cơ thấp có ít nhất một biến chứng không mong muốn xảy ra ở sản phụ hoặc trẻ sơ sinh.
3.1 Nhịp tim thai
Mặc dù còn nhiều tranh cãi nhưng theo dõi tim thai trong chuyển dạ - sinh đã trở thành quy trình sản khoa phổ biến ở Hoa Kỳ, vì bệnh nhân và bác sĩ lâm sàng sẽ yên tâm với kết quả bình thường và giúp phát hiện các tim thai bất thường.
Theo hướng dẫn quản lý lâm sàng của ACOG: Đối với thai kỳ nguy cơ thấp, đánh giá tinh thai 30 phút/ lần trong giai đoạn I và 15 phút/lần trong giai đoạn II. Đối mới từ vai kỳ nguy cơ cao, đánh giá tim thai 15 phút/lần trong giai đoạn đầu và 5 phút lần trong giai đoạn II. Những sản phụ mang thai mà thai nhi có nhiều nguy cơ trong quá mình chuyển dạ (ví dụ: thai kém phát triển, tiền sản giật, đái tháo đường...), thực hiện theo 1 3, tim thai liên tục.
Bác sĩ phải ghi nhận lại trong hồ sơ bệnh án, bao gồm mô tả về các cơn co tử cung, tim thai cơ bản, sự thay đổi của nhịp tim thai cơ bản, có hoặc không có dao động mỏi tại, có hoặc không có nhịp giảm theo chu kỳ (tương ứng với cơn co tử cung) hoặc nhịp giảm biến đổi (không liên quan đến các cơn co) và những thay đổi trên CTG theo thời gian.
3.2 Cơn co tử cung
Tần số của các cơn co được ghi lại trong 10 phút. Thông tin về tần số, thời gian và cường độ cơn co có thể giúp bác sĩ xác định nguyên nhân diễn tiến chuyển dạ bất thường và giải thích các hình ảnh CTG bất thường.
Cơn co tử cung cường tính được định nghĩa là > 5 cơn co/10 phút. Khi sử dụng oxytocin thi hay gặp cơn co cường tính nhiều hơn.
3.3 Khám âm đạo
Thực hiện thăm khám âm đạo bằng tay (TV: Toucher Vaginal) khi:
Nhập viện.
Từ 2 - 4 giờ trong giai đoạn I.
Trước khi thực hiện giảm đau/gây tê, hoặc ngay sau đó.
Khi sản phụ cảm thấy muốn rặn (để xác định xem cổ tử cung đã mở hết hay chưa).
Trong khoảng thời gian từ 1 - 2 giờ trong giai đoạn II để đánh giá sự xuống của ngôi thai.
Nếu xảy ra bất thường về nhịp tim thai (ví dụ: để kiểm tra sa dây rốn không đánh giá vị trí, tư thế của thai nhi để biết có thể sinh qua đường âm đạo với hỗ trợ bằng giác hút hoặc forcep hay không?).
Số lần thăm khám giữ ở mức tối thiểu để bệnh nhân thoải mái và giảm nguy cơ nhiễm khuẩn.
Đánh giá xem chuyển dạ có tiến triển bình thường hay không là một phần quan trọng trong chuyển dạ. Tuy nhiên, việc xác định thời điểm bắt đầu chuyển dạ, đánh giá sự tiến triển của nó và các yếu tố (cơn co, thai nhi, khung chậu người mẹ) ảnh hưởng đến quá trình chuyển dạ là tương đối.
3.4 Bấm ối
Không thực hiện bấm ổi thường quy vì không có bằng chứng về lợi ích đối với những sản phụ chuyển dạ tự nhiên. Vỡ ối làm tăng nguy cơ nhiễm trùng và sa dây rốn. Nghiên cứu tổng quan hệ thống, việc phá màng ối thường quy không rút ngắn giai đoạn chuyển dạ pha tiềm tàng cũng như pha tích cực và không giảm tỷ lệ sinh mổ so với việc để màng ối nguyên vẹn.
4 QUẢN LÝ GIAI ĐOẠN II CỦA CHUYỂN DẠ
4.1 Mép trước cổ tử cung
Ở hầu hết các sản phụ, centimet cuối cùng của cổ tử cung là phần mép trước cổ tử cung nằm giữa vành chậu và đầu thai nhi, sẽ nhanh chóng biến mất khi cổ tử cung mở hết và đầu thai nhi đi xuống. Đôi khi, mép trước cổ tử cung tồn tại trong hơn 30 phút và có thể cho thấy sự bất thường khi chuyển dạ, đặc biệt nếu mép bị phù nề.
Cần theo dõi những bệnh nhân này và tránh vén mép trước bằng tay vì có nguy cơ làm rách cổ tử cung và xuất huyết. Nếu cố gắng vén bằng tay, nên đẩy mép trước cổ tử cung về phía sau và lên trên đường viền trong cơn co cho đến khi nó trượt qua thai nhi. Cổ tử cung được giữ nhẹ nhàng ở tư thế này cho đến khi đầu thai nhi đi xuống cùng với cơn co tử cung và cơn rặn sinh tiếp theo của sản phụ.
4.2 Tầng sinh môn
Áp dụng chườm ấm và massage tầng sinh môn với chất bôi trơn là những biện pháp làm mềm và kéo căng đáy chậu để giảm chấn thương tầng sinh môn trong khi sinh Ở những phụ nữ chưa từng sinh đường âm đạo trước đó, massage tầng sinh môn trước khi sinh làm giảm chấn thương tầng sinh môn (chủ yếu là các vết cắt tầng sinh môn) nhưng không làm giảm mức độ vết rách tầng sinh môn độ 1 hay độ 3, độ 4. Chườm ấm trong giai đoạn II của chuyển dạ làm giảm rách độ 3 và độ 4 so với không giữ tầng sinh môn hoặc không chườm ấm; thực hiện và độ 4 so với không giữ tầng sinh môn. Tỷ lệ chấn tương tự nhau đối với nhóm can thiệp và không can thiệp. Hiện tại chưa có khuyến cáo về massage và chườm ấm tầng sinh môn trong giai đoạn II của chuyển dạ vì còn thiếu bằng chứng về mặt lợi ích.
Massage cũng làm giảm rách độ 3 thương nhẹ (rách độ 1 và độ 2)
Cách chườm ấm tầng sinh môn: dùng gạc ẩm bằng vải sạch hoặc miếng lót tầng sinh môn ngâm trong nước ấm (lên đến 43°C) và vắt ráo, giữ chặt vào tầng sinh môn của người mẹ trong và giữa các lần rặn sinh, có thể thay gạc ấm mỗi khi cần thiết để duy trì độ ẩm và sạch.
Cách massage tầng sinh môn: được thực hiện trong và giữa các lần rặn, dùng hai ngón tay của bàn tay đeo găng được bôi trơn di chuyển từ bên này sang bên kia ngay bên trong âm đạo của bệnh nhân và tạo áp lực nhẹ, hướng xuống.
4.3 Rặn sinh
4.3.1 Rặn ngay lập tức so với trì hoãn
Hai cách rặn sinh phổ biến nhất để trong giai đoạn II của chuyển dạ là bắt đầu rặn sinh ngay khi xác định được cổ tử cung mở hết (rặn sinh ngay lập tức) hoặc trì hoãn việc rặn sinh cho đến khi ngôi thai tụt xuống thấp hơn trong đường sinh dục (trì hoãn rån sinh).
Nhìn chung, sản phụ nên bắt đầu rặn sinh ngay lập tức để giảm thiểu thời gian của giai đoạn II. Tuy nhiên, nếu nhịp tim thai bình thường và ngôi cao, có thể yêu cầu sản phụ trì hoãn việc rặn sinh cho đến khi ngôi thai đi xuống thấp để giảm thời gian gắng sức tối đa. Quyết định này được cá thể hóa ở từng bệnh nhân. Không có bằng chứng cho thấy rằng cách tiếp cận này tốt hơn cách tiếp cận khác.
4.3.2 Tư thế và kỹ thuật rặn sinh
Tư thế rặn sinh và kỹ thuật thở/rặn sinh tối ưu chưa rõ ràng. Nên để sản phụ ở tư thế cảm thấy thoải mái nhất. Các tư thế thẳng (ví dụ: đi, đứng, ngồi, quỳ có hỗ trợ) có một số lợi ích về mặt lý thuyết, chẳng hạn như tăng kích thước khung chậu, cải thiện sự xuống của thai nhi trong đường sinh dục, tăng khả năng chuyển động của khớp chậu và tối ưu hóa trọng lực lên ngôi thai. Nên tránh tư thế nằm ngửa vì chèn ép động mạch chủ bụng, tư thế nằm nghiêng bên trái hoặc bên phải sẽ tránh được biến chứng này.
Khi sinh có thể ở mọi tư thế mà sản phụ cảm thấy thoải mái. Các tư thế phổ biến bao gồm nghiêng 1 bên và tư thế nửa nằm nửa ngồi. Phối hợp các tư thế là không bắt buộc. Trong hai phân tích tổng hợp của các thử nghiệm ngẫu nhiên so sánh tư thế nằm (nằm nghiêng, nửa nằm nửa ngồi, tư thế khám phụ khoa, nằm đầu thấp) và tư thế thẳng (ngồi, ngồi xổm, quỳ gối) cho thấy tư thế thẳng làm giảm thời gian của giai đoạn II chuyển dạ từ 3 - 10 phút, giảm tỷ lệ cắt tầng sinh môn và giảm hỗ trợ sinh qua đường âm đạo nhưng làm tăng nguy cơ mất máu trên 500ml. Tỷ lệ sinh mổ tương tự nhau cho cả hai tư thế. Tư thế sinh của bà mẹ dường như không có ảnh hưởng đáng kể đến nguy cơ rách tầng sinh môn độ 3 và độ 4.
Có thể cho phép sản phụ cúi xuống nếu cảm thấy dễ chịu (tức là rặn tự nhiên hoặc rặn sinh lý). Mặc dù thực tế thường yêu cầu sản phụ gập đầu, hít thở sâu, củi xuống, rặn ba lần trong mỗi cơn co. Không có bằng chứng rõ ràng việc hướng dẫn sản phụ rặn theo cách này có lợi ích so với việc cho phép họ cúi xuống và rặn sinh theo phản xạ của bản thân để phản ứng với cơn đau do co tử cung và áp lực cảm nhận từ đầu thai nhi. Nên khuyên sản phụ không rặn kiểu Valsalva (rặn với thanh môn đóng) vì kỹ thuật này không có lợi ích đáng kể về mặt lâm sàng.
Khi phân tích tổng hợp các thử nghiệm ngẫu nhiên về các kỹ thuật thở và rặn khác nhau, những sản phụ tuân theo bản năng của họ về thở khi rặn và những người được yêu cầu hít sâu khi bắt đầu cơn co và giữ càng lâu càng tốt trong khi rặn xuống dưới, thì thời gian giai đoạn II chuyển dạ và thời gian rặn sinh tương đương nhau. Tuy nhiên, tất cả các thử nghiệm này đều bị hạn chế do thiếu bằng chứng và động tác rặn của mỗi sản phụ không đồng nhất.
4.3.3 Giới hạn thời gian
Khi tim thai bình thường và chuyển dạ có tiến triển thì không có giới hạn nghiêm ngặt cho thời gian của giai đoạn II. Không có một ngưỡng cụ thể nào nói đến kết cục của bà mẹ hoặc trẻ sơ sinh đột ngột xấu đi; nhưng giai đoạn II kéo dài hơn 4 giờ (3 giờ rặn sinh) đối với con so và 3 giờ (2 giờ rặn sinh) đối với con rạ có liên quan đến gia tăng nhỏ tần suất các biến chứng nghiêm trọng cho sản phụ và trẻ sơ sinh.
Trong một nghiên cứu tiền cứu bao gồm hơn 53.000 phụ nữ đơn thai, đủ tháng: Ở người con so, kết quả bất lợi ở trẻ sơ sinh khi thời gian rặn sổ < 60 phút và ≥ 240 phút, tương ứng là 1,3% và 2,4%; còn ở người sinh con ra, lần lượt là 1,1% và 2,8%. Điều đáng lo ngại là bệnh lý co giật hoặc bệnh não thiếu oxy gặp nhiều hơn ở trẻ sơ sinh sau rặn sổ ≥ 240 phút là 2,2% so với 0,4% các trường hợp rặn < 60 phút. Ở phụ nữ sinh con ra, bệnh lý co giật ở trẻ sơ sinh và bệnh não thiếu oxy ở trẻ có thời gian rặn sổ ≥ 120 phút là 1,5% so với 0,2% các trường hợp rặn < 60 phút.
4.3.4 Cắt tầng sinh môn
Cắt tầng sinh môn thường quy không có lợi và nên tránh. Cắt tầng sinh môn được dành riêng cho những ca sinh có nguy cơ cao bị rách tầng sinh môn nặng, rối loạn mô mềm đáng kể hoặc cần tạo điều kiện thuận lợi cho thai nhi tránh bị tổn thương. Không có sự thống nhất nào về phương pháp tốt nhất để bảo vệ tầng sinh môn khi sinh ngoài việc tránh cắt tầng sinh môn thường quy và giữ chắc tầng sinh môn.
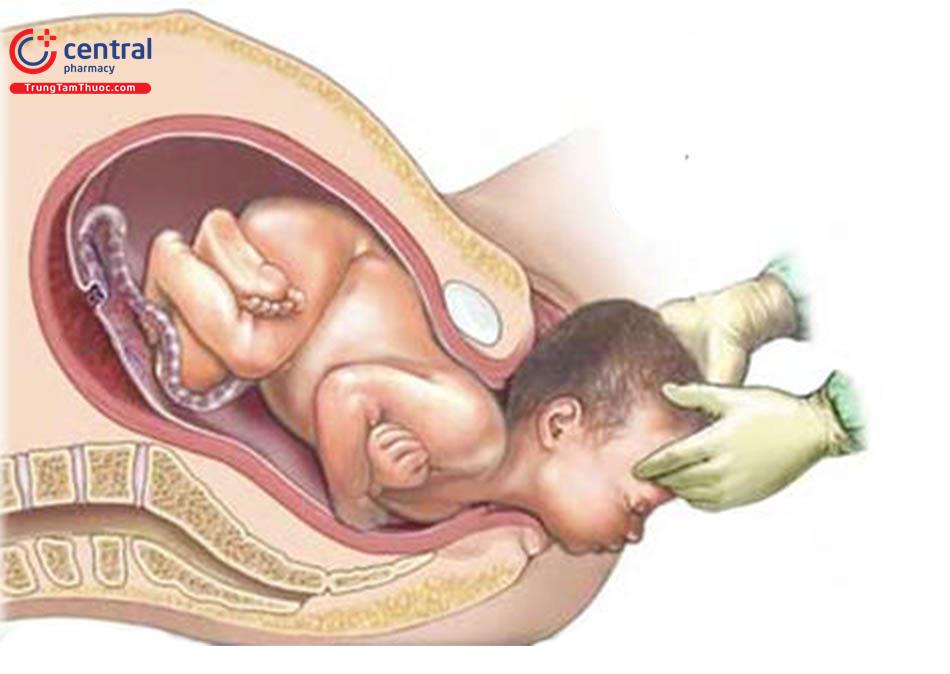
Người đỡ đẻ sử dụng kỹ thuật "Hands - on" để ngăn trẻ sơ sinh sổ nhanh có thể làm rách tầng sinh môn và cơ thắt hậu môn. Người đỡ đẻ yêu cầu người sản phụ thở hoặc chỉ rặn nhẹ khi đầu thai nhi thập thò âm hộ. Người đỡ đẻ dùng một tay để giữ đầu ở vị trí hạ chẩm và kiểm soát tốc độ đi ra của đầu đồng thời sử dụng tay còn lại để giữ tầng sinh môn. Một số người đỡ đẻ giữ tầng sinh môn bằng một miếng bọt biển (sponge), ép lên đó một lực trung bình. Sau khi số đầu, đầu thai nhi sẽ tự quay về tư thế ban đầu.
Nếu dây rốn quấn cổ, có thể tháo dây qua đầu thai nhi. Nếu không thể tháo được, người đã sinh sẽ kẹp và cắt. Các lựa chọn khác cho trường hợp dây rốn quấn cổ khó tháo nhưng không chặt bao gồm luồn dây qua vai và quay cơ thể em bé qua khỏi vòng quấn khi đã sổ thai hoàn toàn. Điều quan trọng là tránh làm đứt dây rốn trong khi cố gắng thực hiện công việc này.
Sau khi đỡ đầu, mỗi bàn tay được đặt ở mỗi bên của đầu. Vai trước được số ra trước khi có cơn co tiếp theo, sử dụng lực kéo nhẹ nhàng hướng xuống dưới về phía xương cùng của sản phụ kết hợp với cơn rặn nhẹ. Theo cách này, vai trước được trình diện dưới khớp mu. Sau đó, vai sau được sổ bởi lực kéo hướng lên trên. Các động tác này nên được thực hiện với lực hướng xuống hoặc hướng lên càng ít càng tốt để tránh rách tầng sinh môn hoặc chấn thương do lực kéo mạnh đối với đám rối thần kinh cánh tay.
4.3.5 Làm sạch hầu họng
Không có bằng chứng cho thấy việc hút dịch mũi họng bằng bóng Cao Su hay ống thông có lợi ở trẻ sơ sinh đủ tháng khỏe mạnh. Trong một số nghiên cứu, việc hút mũi họng làm giảm nhẹ độ bão hòa oxy ở trẻ sơ sinh trong vài phút đầu đời. Tuy nhiên, hút ngay sau khi sinh thích hợp đối với trẻ sơ sinh bị tắc đường thở tự phát do dịch tiết hoặc trẻ có khả năng phải thở áp lực dương liên tục. Miệng được hút trước và sau đó đến mũi để giảm nguy cơ hít phải. Nên tránh hút dịch ở thành họng sau vì nó có thể kích thích phản xạ phế vị, dẫn đến ngưng thở và/hoặc chậm nhịp tim. Trong một thử nghiệm ngẫu nhiên ở trẻ sơ sinh khỏe mạnh và nước ổi không có phân su, lau mặt, miệng và mũi bằng gạc tương đương với việc hút bằng bóng cao su (Tiêu chí chính của thử nghiệm là tần số thở trung bình trong vòng 24 giờ đầu tiên sau khi sinh).
4.3.6 Phân su
Theo Hiệp hội Nhi khoa Hoa Kỳ và ACOG khuyến cáo không nên hút mũi họng thường quy ở trẻ sơ sinh có ổi lẫn phân su. Các thử nghiệm ngẫu nhiên đã chứng minh rằng cách làm này không làm giảm hội chứng hít phân su hay cải thiện kết cục chu sinh.
5 QUẢN LÝ GIAI ĐOẠN III CỦA CHUYỂN DẠ
5.1 Kẹp cắt dây rốn và các phương pháp xử trí dây rốn khác
5.1.1 Kẹp cắt rốn sớm so với muộn
Kẹp cắt dây rốn muộn có lợi ích cho trẻ sơ sinh ở cả sơ sinh đủ tháng và non tháng nhưng thời gian trì hoãn tối ưu vẫn chưa rõ ràng. Kẹp cắt dây rốn muộn dường như không đem lại lợi ích hay tác hại cho sản phụ. Trong một thử nghiệm ngẫu nhiên ghi nhận rằng tình trạng mất máu của sản phụ không tăng so với kẹp cắt dây rốn ngay.
5.1.1.1 Trẻ đủ tháng
Theo khuyến cáo của ACOG nên trì hoãn việc kẹp cắt dây rốn sau khi sinh ở những trẻ đủ tháng khỏe mạnh. Hiệp hội Nhi khoa Hoa Kỳ và hầu hết các hướng dẫn thực hành lâm sàng khác cũng đồng thuận với phương pháp này. Mặc dù khoảng thời gian tối ưu trước khi kẹp dây rốn chưa được nghiên cứu rộng rãi, nhiều Hiệp hội Sản Phụ khoa đồng ý với khuyến nghị của ACOG về thời gian trì hoãn ít nhất từ 30 - 60 giây; những nghiên cứu khác đề nghị trì hoãn từ 2 - 5 phút (hoặc lâu hơn nếu người mẹ yêu cầu).
Việc trì hoãn kẹp cắt dây rốn không được làm cản trở việc chăm sóc trẻ sơ sinh kịp thời và không được làm ảnh hưởng đến sự an toàn của người mẹ hoặc trẻ sơ sinh. Không thích hợp khi người mẹ hoặc trẻ sơ sinh không ổn định hoặc khi tuần hoàn giữa trẻ sơ sinh - bánh nhau không còn nguyên vẹn (ví dụ: nhau tiền đạo, dây rốn thắt nút). Nó có thể không thích hợp trong các trường hợp thai kém phát triển với Doppler động mạch rốn bất thường, vì những trẻ sơ sinh này có thể đã mắc hội chứng đa hồng cầu và tăng độ quánh của máu.
Ở trẻ đủ tháng, từ điểm chính của việc kẹp cắt dây rốn muộn là đảm bảo nguồn dự trữ Sắt cho trẻ sơ sinh cao hơn khi trẻ được 6 tháng tuổi, điều này có thể đặc biệt hữu ích khi người mẹ có nồng độ Ferritin thấp và có ý định cho con bú mà không bổ sung sắt hoặc sữa công thức. Việc ngăn ngừa hoặc giảm thiểu sự xuất hiện của tình trạng thiếu sắt ở trẻ sơ sinh có thể có những tác động thuận lợi cho sự phát triển lâu dài, vì thiếu sắt có liên quan đến sự kém phát triển thần kinh. Nhược điểm của việc kẹp dây rốn chậm bao gồm tăng bilirubin máu trong thời kỳ sơ sinh, tăng tỷ lệ điều trị bằng chiếu đèn và tăng nguy cơ mắc bệnh đa hồng cầu ở trẻ sơ sinh kém phát triển trong tử cung. Kẹp cắt rốn muộn cũng làm giảm lượng máu dây rốn có sẵn để thu giữ tế bào gốc, do đó kích thước và nồng độ tế bào trong các đơn vị máu cuống rốn thu được có thể không đủ để cấy ghép tế bào tạo máu trong tương lai nếu việc kẹp cắt rốn bị trì hoãn. Điều này cần được xem xét khi lập kế hoạch lấy máu cuống rốn cho mục đích này.
Một phân tích tổng hợp năm 2013 gồm 15 thử nghiệm ngẫu nhiên bao gồm 3.911 sản phụ và trẻ sơ sinh, đánh giá việc kẹp cắt rốn sớm so với muộn (hai đến ba phút sau khi sinh) ở trẻ đủ tháng.
So với kẹp dây sớm, kẹp cắt rốn muộn dẫn đến nồng độ Hemoglobin của trẻ sơ sinh cao hơn ở thời điểm 24 - 48 giờ đầu sau khi sinh (chênh lệch trung bình 1,49 g/dL). Ngoài ra, tỷ lệ trẻ sơ sinh bị thiếu sắt ở 3 - 6 tháng tuổi thấp hơn (14% trẻ trong nhóm kẹp cắt rốn sớm sớm so với 8% ở nhóm kẹp cắt rốn muộn).
Tuy nhiên, kẹp cắt rốn muộn cũng làm tăng 40% trẻ sơ sinh cần chiếu đèn trị vàng da (2,74% trẻ ở nhóm kẹp cắt rốn sớm so với 4,36% ở nhóm kẹp cắt rốn muộn).
Bên cạnh đó, thử nghiệm lâm sàng ngẫu nhiên duy nhất đánh giá tác dụng lâu dài của việc kẹp cắt rốn muộn so với kẹp cắt rốn sớm đã báo cáo lợi ích có thể có trong phát triển thần kinh ở trẻ 4 tuổi, đặc biệt là ở trẻ trai, và không có tác dụng có hại nào.
5.1.1.2 Trẻ sinh non
Cần cân nhắc xem có nên trì hoãn việc kẹp cắt rốn ở trẻ sinh non hay không và trì hoãn trong bao lâu cho đến khi có dữ liệu chính xác. Mặc dù lợi ích đã không được chứng minh một cách nhất quán, nhưng việc kẹp cắt rốn muộn không gây hại. ACOG khuyến cáo trì hoãn việc kẹp cắt rốn ít nhất 30 - 60 giây sau khi sinh ở cả trẻ sinh đủ tháng và trẻ sinh non.
Ở trẻ sinh non, việc có nhiều thời gian hơn cho quá trình chuyển đổi sinh lý từ giai đoạn thai nhi sang đời sống mới sau sinh là một lợi thế của việc kẹp cắt rốn muộn và có thể làm giảm đáng kể nguy cơ xuất huyết não và viêm ruột hoại tử liên quan đến can thiệp này được thấy trong một số thử nghiệm, nhưng chưa có dữ liệu từ phân tích gộp. Khoảng 75% lượng máu có sẵn từ bánh nhau được truyền sang thai nhi trong phút đầu tiên sau khi sinh. Việc trì hoãn kẹp cắt rốn làm tăng lượng máu từ bánh nhau truyền sang thai nhi và do đó làm tăng thể tích máu ở trẻ sơ sinh, cải thiện dự trữ sắt, giảm thiếu máu ở trẻ sơ sinh và những tháng đầu sau sinh. Nó cũng tạo điều kiện cho quá trình chuyển tiếp từ giai đoạn thai nhi sang giai đoạn trẻ sơ sinh. Kẹp cắt rốn trước khi trẻ bắt đầu tự thở (thời gian trẻ bắt đầu hô hấp trung bình là 10 ± 15 giây sau khi số thai) ảnh hưởng xấu đến huyết động trong quá trình chuyển tiếp từ giai đoạn thai nhi sang giai đoạn trẻ sơ sinh, có khả năng do cắt đứt nguồn tĩnh mạch rốn trở về thất phải trước khi mạch máu phổi giãn nở. Sự thông khí ở phổi làm tăng lưu lượng máu đến phổi, cung cấp phần lớn lượng máu cho thất trái khi tĩnh mạch phổi đổ về; nếu kẹp cắt rốn trước khi bắt đầu hô hấp, tiền gánh thất phải giảm vì mất nguồn hồi lưu từ tĩnh mạch rốn và không được cân bằng bởi sự gia tăng lượng máu từ tĩnh mạch phổi đổ về thất trái.
Đối với sinh non < 37 tuần: Trong một phân tích tổng hợp các thử nghiệm ngẫu nhiên năm 2018 về việc kẹp cắt rốn muộn (≥ 60 giây) so với kẹp cắt rốn sớm (≤ 10 giây) trong các ca sinh non (18 thử nghiệm, n = 2.834 trẻ sơ sinh), kẹp cắt rốn muộn có tác động như sau:
Giảm tỷ lệ tử vong sơ sinh tại bệnh viện khoảng 30%.
Tăng hematocrit đỉnh thêm 2,73%.
Tăng bilirubin đỉnh trong huyết thanh lên 4 μmol/L mà không làm tăng tỷ lệ thay máu một phần cho bệnh đa hồng cầu, thay máu do tăng bilirubin máu.
Không làm giảm tỷ lệ đặt nội khí quản để hồi sức, hạ thân nhiệt, thở máy, xuất huyết não nặng, chấn thương não, bệnh phổi mãn tính, còn ống động mạch, viêm ruột hoại tử, nhiễm trùng huyết khởi phát muộn hoặc bệnh võng mạc nặng do sinh non, nhưng cũng không làm tăng tỷ lệ mắc bệnh ở quần thể này.
Đối với sinh non < 34 tuần: Phân tích tổng hợp năm 2021 không tìm thấy sự khác biệt có ý nghĩa thống kê về thời gian sống sót đến khi xuất viện khi so sánh kẹp dây rốn sớm (< 30 giây) và cắt dây rốn trì hoãn (> 30 giây). Cắt dây rốn muộn cải thiện các chỉ số về huyết học nhưng không làm tăng hoặc giảm tỷ lệ bệnh tật ở trẻ sơ sinh khi so sánh với cắt dây rốn sớm.
Đối với sinh non < 28 tuần: Khi chỉ xét trên những trẻ cực non tháng (≤ 28 tuần), một thử nghiệm ngẫu nhiên cho thấy truyền máu bánh nhau (kẹp dây rốn chậm hoặc vuốt dọc dây rốn) không ảnh hưởng nhiều đến kết quả của tử suất hoặc bệnh suất. Đã có những bằng chứng cho thấy sự liên quan của vuốt dọc dây rốn với xuất huyết não thất, khuyến cáo nên cắt dây rốn trì hoãn hơn là vuốt dọc dây rốn.
5.1.2 Vuốt dọc dây rốn (Cord milking)
Một số chuyên gia xem kỹ thuật này là một phương pháp thay thế cho việc kẹp cắt dây rốn muộn để tăng truyền máu cho trẻ sơ sinh, đặc biệt khi việc kẹp cắt dây rốn muộn không khả thi. Tùy thuộc vào kỹ thuật, vuốt dọc dây rốn có thể hiệu quả hơn so với kẹp dây rốn muộn để cải thiện lượng máu sơ sinh. Một thử nghiệm ngẫu nhiên ở trẻ sinh non cho thấy rằng vuốt dây rốn dọc theo chiều dài của dây rốn 4 lần với tốc độ 20 cm/2 giây hiệu quả tương đương với kẹp cắt dây rốn muộn sau 30 giây.
Vuốt dây rốn, giống như kẹp cắt dây rốn muộn, có thể giúp ổn định huyết áp và tăng lượng nước tiểu ở trẻ sinh non, nhưng mối lo ngại là một lượng máu không đo lường được cung cấp cho trẻ sơ sinh chưa trưởng thành, điều này có thể gây hại. Không nên trì hoãn cắt dây rốn để vuốt dây rốn trong những tình huống cần hỗ trợ hồi sức sơ sinh ngay lập tức, chẳng hạn như em bé đi cầu phân su đặc hoặc tình trạng em bé không tốt. Ngoài ra, nó không nên được thực hiện nếu việc lấy máu cuống rốn đã được chỉ định.
Dữ liệu về vuốt dây rốn so với kẹp dây rốn muộn ở trẻ sơ sinh đủ tháng còn hạn chế và không đủ để đưa ra kết luận về cách tiếp cận tốt nhất.
5.1.3 Kẹp cắt dây rốn sinh lý
Kẹp dây rốn sinh lý (Physiological cord clamping) là một hình thức kẹp cắt dây rốn muộn, trong đó thời gian dây rốn được kẹp dựa trên các thông số sinh lý như em bé bắt đầu hô hấp và dây rốn ngừng đập chứ không phải vào một thời điểm cố định. Dây rốn không được kẹp trong một thời gian dài hơn so với kẹp cắt dây rốn muộn không sinh lý (3 - 5 phút so với 30 - 60 giây). Bởi vì, một số trẻ sơ sinh có thể cần can thiệp trước khi phổi và tình trạng huyết động của trẻ thích nghi với đời sống bên ngoài tử cung, các kỹ thuật hồi sức đã được phát triển cho phép chăm sóc trẻ sơ sinh còn nguyên dây rốn.
Trong thử nghiệm ngẫu nhiên đầu tiên của kẹp dây rốn sinh lý so với kẹp cắt rốn trì hoãn ở trẻ sinh non < 32 tuần, nhóm kẹp dây rốn sinh lý thời gian ổn định hô hấp ngắn hơn (thời gian trung bình 5: 54 ± 2: 27 so với 7: 07 ± 2: 54 phút; sự khác biệt trung bình -1: 19 phút, KTC 95%: -3,04 đến 0,27). Kẹp dây rốn sinh lý được thực hiện khi trẻ có nhịp thở tự phát đều đặn, nhịp tim ≥ 100 nhịp mỗi phút và SpO2 > 90% khi sử dụng FiO2 < 0,40. Mặc dù các nhà nghiên cứu đã sử dụng một kỹ thuật hồi sức chuyên dụng được thiết kế để chăm sóc trẻ đầy đủ trong khi dây rốn vẫn còn nguyên vẹn, nhưng hạ thân nhiệt ở nhóm kẹp dây rốn sinh lý nhiều hơn (4/20 trẻ trong nhóm kẹp dây rốn sinh lý) và (1/17 trẻ trong nhóm kẹp rốn muộn). 5.2. Không cắt rốn
Trong trường hợp không cắt dây rốn (hay còn gọi là “Liên sinh”). Dây rốn không được kẹp và cắt. Dây rốn và nhau thai vẫn gắn liền với trẻ sơ sinh cho đến khi dây rốn tự rụng, thường mất từ 3 - 10 ngày. Những người ủng hộ phương pháp này không phổ biến và chủ yếu được thực hiện trong các ca sinh tại nhà, tin rằng nó ít gây hại hơn cho trẻ sơ sinh, dẫn đến hệ thống miễn dịch mạnh mẽ hơn và thúc đẩy mối quan hệ giữa mẹ và con. Không có lợi ích về mặt y học và không có tính hợp lý sinh học. Nó không phải là tự nhiên cũng như sinh lý vì máu trong dây rốn sẽ ngừng lại từ 5 - 10 phút sau sinh. Một số nhược điểm của việc này như hoại tử nhau thai, các vấn đề vệ sinh và nhiễm trùng, và không thể thực hiện xét nghiệm mô học nếu được chỉ định. Không khuyến khích việc không kẹp cắt dây rốn.
5.2 Lấy máu cuống rốn
Máu dây rốn được lấy cho mục đích chẩn đoán thường được lấy bằng cách cho máu chảy ra từ đầu cắt vào ống thủy tinh trước khi sổ nhau thai. Máu dây rốn có thể được xét nghiệm để tìm nhóm máu và nhóm Rh hoặc cho nhiều tình trạng khác nhau của trẻ sơ sinh tùy theo chỉ định.
Các chương trình sàng lọc trẻ sơ sinh thường sử dụng máu từ gót chân lấy càng gần ngày ra viện càng tốt để cho phép thu được tối đa các hợp chất bất thường trong máu của trẻ sơ sinh và cơ hội tốt nhất để có được kết quả dương tính nếu có bệnh.
Khi được chỉ định (như suy thai), lấy máu thai nhi để xét nghiệm toan kiềm được lấy từ động mạch rốn bằng kim và bơm tiêm để giảm thiểu tiếp xúc với không khí và tránh trộn lẫn máu động mạch và tĩnh mạch. Kẹp dây rốn muộn làm giảm đáng kể lượng máu có sẵn và có thể gây khó khăn cho việc lấy đủ máu.
5.3 Da kè da
Trong trường hợp không có biến chứng ở mẹ hoặc trẻ sơ sinh, trẻ đủ tháng khỏe mạnh sau khi lau khô giảm thiểu sự mất nhiệt được cho tiếp xúc da kề da. Vị trí của trẻ sơ sinh (trên hoặc dưới mức bánh nhau) trước khi kẹp rốn dường như không ảnh hưởng đáng kể đến thể tích truyền máu từ nhau thai sang trẻ sơ sinh. Do đó, việc quyết định đặt trẻ sơ sinh lên bụng mẹ không ảnh hưởng đến khối lượng máu được truyền từ nhau sang thai.
5.4 Bú sữa mẹ
Cho trẻ bú mẹ sớm (trong vòng một giờ sau sinh) và bú mẹ hoàn toàn trong tháng đầu đời có lợi ích đáng kể trong việc giảm tỷ lệ tử vong và bệnh tật ở trẻ sơ sinh. Người mẹ cũng có một số lợi ích nhất định.
5.5 Bong nhau
Không có tiêu chí cụ thể cho thời gian của giai đoạn 3 chuyển dạ. Trong 2 nghiên cứu lớn, độ dài trung bình là 5 đến 6 phút, 90% bánh nhau được bong trong vòng 15 phút và 97%, được bong trong vòng 30 phút sau khi sinh. Tuổi thai là yếu tố chính ảnh hưởng đến độ dài của giai đoạn thứ ba: Sinh non có giai đoạn III dài hơn so với sinh đủ tháng.
5.6 Xử trí tích cực giai đoạn III
Xử trí tích cực giai đoạn III làm giảm nguy cơ mất máu nặng sau sinh và truyền máu so với bong nhau sinh lý. Xử trí tích cực thường bao gồm: sử dụng thuốc co hồi tử cung trước khi bong nhau, kéo dây rốn có kiểm soát sau khi kẹp và cắt dây rốn; xoa đáy tử cung tích cực. Các thử nghiệm ngẫu nhiên đã chứng minh rằng thuốc co hồi tử cung là thành phần quan trọng nhất của phác đồ.
Thủ thuật kéo dây rốn của Brandt-Andrews và Crede:
Trong thao tác Brandt-Andrews, một tay đặt trên bụng đẩy về đáy tử cung và ngăn chặn sự lộn lòng tử cung trong khi tay kia tác động lực kéo xuống duy trì trên dây rốn bị kẹp.
Trong phương pháp Crede, dây rốn kẹp được giữ ở một vị trí cố định bằng một tay trong khi tay kia đẩy đáy tử cung và tác dụng lực kéo liên tục. Nếu dây nhau đứt trước khi sổ nhau, đợi đến 30 phút để nhau thai tự bong và tống ra ngoài khi mẹ rặn. Trong khi chờ đợi, cần chuẩn bị bóc bằng tay. Can thiệp kịp thời nếu chảy máu nhiều.
Khi nhau thập thò âm đạo từ từ xoay nhau thai theo vòng tròn cho đến khi nhau được sổ hoặc kẹp lấy màng nhau bằng kẹp giúp chúng không bị rách và gây sót màng nhau. Kiểm tra nhau và màng nhau thường quy. Kiểm tra xem có các mạch chạy ra rìa của bánh nhau và vào màng thai hay không gợi ý có một múi nhau hoặc bánh nhau phụ. Ghi lại số lượng mạch máu trong dây rốn.
5.7 Chảy máu
Lượng máu mất trung bình khi sinh qua đường âm đạo được ước tính < 500 ml. Chảy máu quá nhiều có thể liên quan đến đờ tử cung, chấn thương đường sinh dục, rối loạn đông máu, bất thường nhau thai hoặc lộn lòng tử cung. Các vật dụng hỗ trợ đo thể tích máu mất (ví dụ: băng vệ sinh nữ, khay quả đậu, túi đo máu...) có thể cải thiện dự đoán chính xác lượng máu mất sau sinh.
5.8 Phục hồi các vết rách
Cổ tử cung, âm đạo và tầng sinh môn nên được kiểm tra để tìm các vết rách khi sinh. Các yếu tố nguy cơ chính đối với vết rách tầng sinh môn độ 3 và độ 4 là sinh con so, cắt tầng sinh môn, cắt tầng sinh môn đường giữa và sinh con to. Nếu một vết rách được xác định, chiều dài và vị trí của nó phải được ghi lại và bắt đầu khâu phục hồi với biện pháp giảm đau thích hợp. Nếu không phục hồi các tổn thương trực tràng có thể dẫn đến hậu quả nghiêm trọng về lâu dài, đáng chú ý nhất là đại tiện không tự chủ.
Có thể thực hiện thăm khám trực tràng sau khi khâu tầng sinh môn để sờ thấy các vết khâu vô tình xuyên qua niêm mạc trực tràng vào lòng trực tràng. Nếu được xác định sẽ tiến hành sửa chữa và khâu lại, mặc dù điều này có lẽ là không cần thiết vì không có bằng chứng cho thấy khâu xuyên niêm mạc làm tăng nguy cơ hình thành đường rò.
5.9 Kiểm tra dụng cụ và bông, gạc
Khi kết thúc quá trình đỡ sinh, điều quan trọng là phải đảm bảo rằng không có bông, gạc hoặc dụng cụ nào còn sót lại trong âm đạo.
6 TÓM TẮT VÀ KHUYẾN CÁO
Giáo dục về sinh sản cho phụ nữ và bạn đời của họ về những điều sẽ xảy ra trong quá trình chuyển dạ và sinh, cung cấp các thông tin cơ bản.
Mục tiêu của thăm khám ban đầu cho việc sinh nở là xem xét hồ sơ sản khoa của sản phụ để biết các tình trạng bệnh lý toàn thân hoặc sản khoa cần được giải quyết trong khi sinh, kiểm tra sự xuất hiện các rối loạn mới kể từ lần khám tiền sản cuối cùng, xác định tình trạng cổ tử cung ban đầu để có thể xác định tiến trình tiếp theo và đánh giá tình trạng thai nhi.
Kết quả các xét nghiệm sau đây cần có khi sinh: hemoglobin/hematocrit, nhóm máu, HIV, kháng nguyên viêm gan B, giang mai, liên cầu nhóm B ở âm đạo.
Những phụ nữ chưa sàng lọc HIV hoặc tình trạng nhiễm HIV không có giấy tờ cần được làm xét nghiệm HIV nhanh khi chuyển dạ.
Không nên thụt tháo và cạo lông vùng mu - tầng sinh môn thường quy.
Không có đồng thuận về lượng nước uống hoặc nhu cầu và loại dịch truyền tĩnh mạch của bà mẹ trong một cuộc chuyển dạ bình thường. Những bệnh nhân có nguy cơ sinh mổ thấp được uống nước và có thể đặt một đường truyền tĩnh mạch cho tất cả phụ nữ sinh đường âm đạo. Sử dụng dung dịch chứa Glucose cho những phụ nữ cần duy trì khi lượng nước uống bị hạn chế hoặc không đủ để tránh tình trạng mất nước và nhiễm ketone.
Sinh đường âm đạo không cần chỉ định kháng sinh thường quy, ngay cả ở những phụ nữ có tổn thương ở tim, vì tỷ lệ nhiễm khuẩn huyết thấp. Điều trị kháng sinh dự phòng trong sinh để ngăn ngừa nhiễm GBS sơ sinh sớm được chỉ định cho những sản phụ có đủ tiêu chuẩn; nên lựa chọn penicillin G.
Có thể hướng dẫn cho bà mẹ hoạt động trong chuyển dạ. Phụ nữ chuyển dạ cần ở tư thế thoải mái, trừ những tư thể cụ thể là cần thiết vì tình trạng của bà mẹ và thai nhi và cần được theo dõi chặt chẽ.
Có nhiều lựa chọn không dùng thuốc và thuốc giảm đau để giúp phụ nữ kiếm soát cơn đau khi chuyển dạ.
Không thực hiện bấm ổi thường quy ở những bệnh nhân chuyển dạ tự nhiên. Không có bằng chứng thuyết phục về lợi ích ở phụ nữ chuyển dạ tự nhiên và vỡ ối. Vỡ ối làm tăng nguy cơ nhiễm trùng ngược dòng và sa dây rốn.
Hiệp hội Sản Phụ khoa Hoa Kỳ khuyến cáo ở những phụ nữ mang thai có nhiều nguy cơ ảnh hưởng đến thai nhi trong quá trình chuyển dạ, thực hiện theo dõi nhịp tim thai liên tục. Thai kỳ nguy cơ thấp theo dõi liên tục vẫn tốt hơn so với theo dõi ngắt quãng. Ngoài ra, cần theo dõi cơn co tử cung và tiến triển của chuyển dạ
Sản phụ rặn ở tư thế mà họ cảm thấy thoải mái nhất và duy trì thanh môn mở. Nếu tim thai bình thường và ngôi thai còn cao, có thể yêu cầu sản phụ trì hoãn việc rặn sinh cho đến khi ngôi thai xuống thấp hơn để giảm thời gian gắng sức của mẹ.
Không nên cắt tầng sinh môn thường quy.
Khuyến cáo kỹ thuật đô sinh Hands - on, ngăn số thai quá nhanh có thể gây mộ các biến chứng sản khoa và gây rách cơ vòng.
Hút dịch mũi họng thường quy ở trẻ sơ sinh bằng bóng hoặc ống thông là không có lợi, kể cả những trẻ có nước ối lẫn phân su. Nên áp dụng cho trẻ sơ sinh bị tắc đường thở rõ ràng hoặc những trẻ có khả năng cần thông khí áp lực dương.
Trong những trường hợp sinh non không cần hồi sức, đề nghị kẹp dây rốn muộn. Các lợi ích có thể bao gồm giảm tỷ lệ truyền máu, xuất huyết não thất, viêm ruột hoại tử và hạ huyết áp, mặc dù cũng đã có báo cáo về lợi ích chưa rõ ràng. Đối với những trẻ sinh đủ tháng không cần hồi sức, đề nghị kẹp dây rốn muộn. Tuy nhiên, không phải thường xuyên trì hoãn việc kẹp dây rốn cũng là hợp lý vì việc cải thiện dự trữ sắt cần cân bằng với nhược điểm là tăng nguy cơ tăng bilirubin trong máu và cần phương pháp chiếu đèn nhiều hơn. Nên trì hoãn việc kẹp ít nhất 30 giây.
Kẹp cắt dây rốn muộn làm giảm khối lượng máu dây rốn có sẵn để thu hoạch tế bào gốc; do đó, lượng máu cuống rốn thu thập được có thể không đủ để cấy ghép tế bào tạo máu trong tương lai nếu thực hiện việc kẹp cắt dây rốn muộn.
Xử trí tích cực trong giai đoạn III làm giảm mất máu ở mẹ và nguy cơ xuất huyết sau sinh. Nhau thai và màng nhau nên được kiểm tra để đảm bảo đủ.
Lượng máu mất trung bình khi sinh qua đường âm đạo được ước tính là < 500ml. Chảy máu quá nhiều có thể liên quan đến đờ tử cung chấn thương đường sinh dục, rối loạn đông máu, bất thường nhau thai hoặc lộn lòng tử cung.
Nếu không nhận biết và phục hồi rách trực tràng có thể dẫn đến bệnh tật nghiêm trọng về lâu dài, điển hình nhất là đại tiện không tự chủ.
7 TÀI LIỆU THAM KHẢO
1. WHO recommendations: Intrapartum care for a positive childbirth experience. WHO Guidelines Approved by the Guidelines Review Committee. Geneva 2018.
2. Lagrew DC, Low LK, Brennan R, Corry MP, Edmonds JK, Gilpin BG, et al. National Partnership for Maternal Safety: Consensus Bundle on Safe Reduction of Primary Cesarean Births-Supporting Intended Vaginal Births. Obstet Gynecol. 2018;131(3):503-13.
3. ACOG Practice Bulletin No. 106: Intrapartum Fetal Heart Rate Monitoring: Nomenclature, Interpretation, and General Management Principles. Obstetrics & Gynecology. 2009;114(1):192-202.
4. Lawrence A, Lewis L, Hofmeyr GJ, Styles C. Maternal positions and mobility during first stage labor. Cochrane Database Syst Rev. 2013(8):CD003934.
5. Aasheim V, Nilsen ABV, Reinar LM, Lukasse M. Perineal techniques during the second stage of labor for reducing perineal trauma. Cochrane Database Syst Rev. 2017,6:CD006672.
6. Di Mascio D, Saccone G, Bellussi F, Al-Kouatly HB, Brunelli R, Benedetti Panici P, et al. Delayed versus immediate pushing in the second stage of labor in women with neuraxial analgesia: a systematic review and meta-analysis of randomized controlled trials. Am J Obstet Gynecol. 2020;223(2):189-203.
7. ACOG Committee Opinion No. 752: Prenatal and Perinatal Human Immunodeficiency Virus Testing. Obstet Gynecol. 2018;132(3):e138-e42.
8. Committee Opinion No 689: Delivery of a Newborn With Meconium-Stained Amniotic Fluid. Obstet Gynecol. 2017;129(3):e33-e4.

