Lựa chọn phương pháp lọc máu trong điều trị suy thận mạn giai đoạn cuối ở người cao tuổi sao cho đúng?
Đại học Y Dược Thành phố Hồ Chí Minh - Bộ môn Lão khoa
Chủ biên PGS.TS.BS. Nguyễn Văn Tân
PGS.TS.BS. Nguyễn Văn Trí
TS.BS. Nguyễn Thanh Huân
Các tác giả tham gia biên soạn
Nguyễn Bách
Lọc máu là một lựa chọn điều trị bảo tồn nội khoa ở người cao tuổi mắc suy thận mạn giai đoạn cuối. Trong bài viết này, Trung Tâm Thuốc Central Pharmacy (trungtamthuoc.com) xin gửi đến bạn đọc thông tin về lọc máu trong điều trị suy thận mạn giai đoạn cuối ở người cao tuổi.
1 Mở đầu
Trước đây, suy thận mạn giai đoạn cuối ở người cao tuổi thường được ưu tiên chọn lựa điều trị bảo tồn nội khoa. Ngày nay, với sự tiến bộ của kỹ thuật lọc máu, công nghệ y sinh học, tuổi không còn là rào cản trong chọn lựa phương pháp điều trị thay thế thận. Lọc máu ngoài cơ thể gồm thận nhân tạo (TNT) và lọc màng bụng (LMB) hay còn gọi là thẩm phân phúc mạc. Đây là hai kỹ thuật điều trị thay thế thận thường được áp dụng phổ biến trong điều trị suy thận mạn giai đoạn cuối ở người cao tuổi.
LMB là kỹ thuật lọc máu đơn giản, phù hợp sinh lý, hiệu quả và an toàn dùng để thải các độc tố ứ đọng và dịch dư thừa do suy thận cấp hoặc mạn tính. TNT là kỹ thuật làm sạch máu nhằm loại bỏ các sản phẩm chuyển hóa ứ đọng lại trong cơ thể do suy thận và điều chỉnh các rối loạn nước, điện giải, toan kiềm do suy thận gây ra.
Cho dù áp dụng phương pháp điều trị thay thế thận nào đi nữa, việc điều trị luôn khó khăn hơn ở người cao tuổi so với bệnh nhân trẻ tuổi về các phương diện sử dụng thuốc, kỹ thuật, biến chứng và các chăm sóc y tế hỗ trợ. Điều quan trọng cần lưu ý là người cao tuổi có bệnh thận mạn thường kèm theo nhiều bệnh lý khác như tim mạch, đái tháo đường, di chứng đột quỵ não, bệnh lý về mắt, tiêu hóa, hô hấp. Do vậy, bên cạnh lọc máu cần có điều trị nội khoa toàn diện. Chọn lựa phương pháp TNT hay LMB nên cá thể hóa và dựa vào tình trạng nội khoa, tình trạng tâm thần kinh và điều kiện kinh tế xã hội của từng người bệnh.
2 Dịch tễ học
2.1 Tình hình bệnh nhân lọc máu trên thế giới
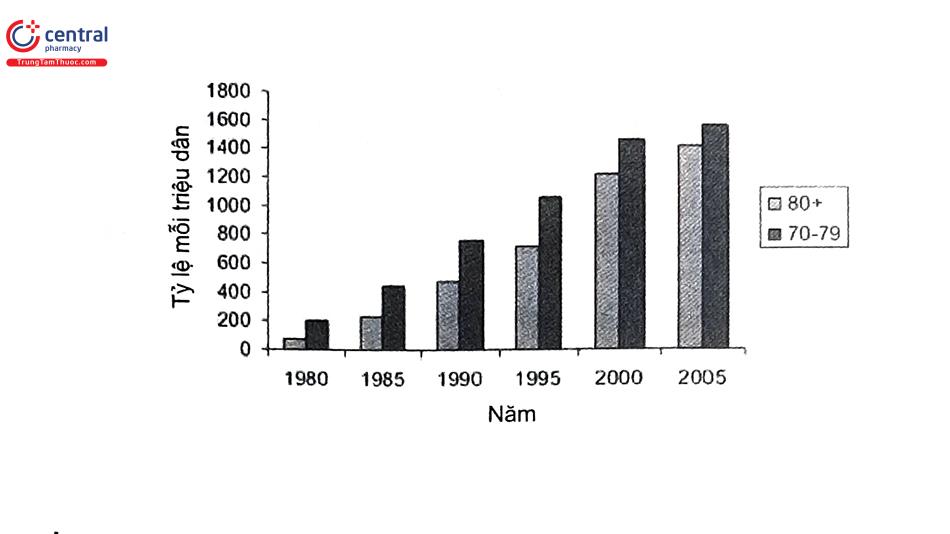
Tỷ lệ bệnh thận mạn ở Mỹ chiếm 13% dân số, trong đó 37% người >70 tuổi có bệnh thận mạn giai đoạn 3 trở lên. Tại Mỹ, trong 10 năm qua, số người cao tuổi đăng ký điều trị thay thế thận tăng 41% ở nhóm tuổi 275 và tăng 48% ở nhóm tuổi 280. Khoảng 4/1.000 người đang điều trị thay thế thận, với nhóm tuổi 275 tăng 10% mỗi năm.
Ở Mỹ, tuổi trung bình lúc bắt đầu lọc máu là 63 với nguyên nhân suy thận mạn hầu hết là do đái tháo đường và tăng huyết áp. Ngày nay, bệnh nhân tuổi >85 vào lọc máu ngày càng nhiều do tuổi thọ cao, tỷ lệ cao mắc đái tháo đường và chỉ định lọc máu ngày nay “sớm” hơn so trước đây.
Tình hình bệnh nhân suy thận mạn giai đoạn cuối áp dụng kỹ thuật LMB: theo số liệu năm 2008, trên thế giới có khoảng 196.000 bệnh nhân LMB trong đó 59% ở nước đang phát triển và 41% ở các nước đã phát triển. Số bệnh nhân LMB tăng gấp 2,5 lần vào năm 2008 so với năm 1997 ở các nước đang phát triển”. Trong những năm gần đây, số lượng bệnh nhân đang áp dụng LMB thay đổi, và rất khác nhau giữa các nước. Ở các quốc gia phát triển, tỷ lệ bệnh nhân LMB thay đổi từ 3% ở Nhật đến 25% ở Canada. Các nước thu nhập thấp tỷ lệ này < 10% ngoại trừ 3 nước Mexico, Guatemala, và Thailand có tỷ lệ sử dụng LMB cao hơn, từ 28% đến 59%. Một số quốc gia đã áp dụng chính sách “PD first” (LMB ưu tiên trước), làm gia tăng tỷ lệ bệnh nhân LMB, điển hình là Mexico với 59%, Guatemala với 45%. Thái Lan đã áp dụng chính sách này từ 2008, số bệnh nhân LMB tăng từ 1.198 đến 26.450. Ở châu Á, Hồng Kông áp dụng chính sách “PD first” từ rất sớm (năm 1985), đến nay có đến 70% bệnh nhân bệnh thận giai đoạn cuối sử dụng kỹ thuật LMB để điều trị. Trong khi đó, một số quốc gia có số bệnh nhân LMB giảm là Israel từ 34% năm 1990 còn 7% năm 2015. Hàn quốc, giảm từ 22% vào năm 2006 xuống còn 7% vào năm 2018.
2.2 Tình hình bệnh nhân lọc máu tại Việt Nam
Theo báo cáo của Hội Lọc máu Việt Nam, nước ta hiện có khoảng 30.000 người bệnh suy thận cần lọc máu. Hiện cả nước có hơn 430 đơn vị TNT và 30 đơn vị có triển khai kỹ thuật LMB. Có 30 bệnh viện triển khai cả TNT và LMB, phương pháp TNT có số bệnh nhân sử dụng chiếm đa số với 20.118 bệnh nhân, số bệnh nhân đang thực hiện phương pháp LMB chỉ đạt 2.9946.
Ở nước ta, theo số liệu tính đến tháng 6 năm 2020 của văn phòng đại diện công ty Baxer là nhà phân phối chính các sản phẩm LMB, nước ta có 44 bệnh viện có triển khai kỹ thuật LMB với số lượng bệnh nhân rất khác nhau. Số trung tâm LMB ở miền Bắc, miền Trung, miền Nam lần lượt là 13, 5 và 17 trung tâm. Tuy nhiên, số lượng bệnh nhân LMB còn rất ít so với bệnh nhân TNT, chỉ có 2.020 bệnh nhân đang LMB trên toàn quốc. Theo số liệu chúng tôi, tỷ lệ bệnh nhân LMB tại Việt Nam (tính đến tháng 12/2020) là 5,43% (2000 bệnh nhân LMB trong tổng số 36.809 bệnh nhân đang LMB và TNT).

Nghiên cứu năm 2017 tại Bệnh viện Thống Nhất ghi nhận độ tuổi trung bình của bệnh nhân khi vào chương trình TNT chu kỳ là 65,24 ± 12,56 (22-96), với 75,6% trên 60 tuổi. Nguyên nhân suy thận mạn giai đoạn cuối chủ yếu do đái tháo đường với 43,8%; sau đó là tăng huyết áp với 31,2%, bệnh viêm cầu thận mạn chiếm 10%. Một nghiên cứu gần đây vào năm 2021, ghi nhận độ tuổi trung bình của bệnh nhân TNT và LMB tại Bệnh viện Thống Nhất là 66 tuổi (56-79)". Nhìn chung độ tuổi bệnh nhân vào lọc máu trên thế giới và Việt Nam ngày càng cao, số bệnh nhân trẻ tuổi bị suy thận mạn giai đoạn cuối đã giảm ở các nước đã phát triển. Tuy nhiên, ở nước đang phát triển như Việt Nam, chúng tôi vẫn còn ghi nhận một số bệnh nhân trẻ tuổi bị viêm cầu thận mạn tiến triển đến suy thận mạn giai đoạn cuối.
3 Lọc màng bụng trong điều trị suy thận mạn giai đoạn cuối
3.1 Giới thiệu về lọc màng bụng
LMB là kỹ thuật lọc máu đơn giản, hiệu quả và an toàn dùng để thải các độc tố ứ đọng và dịch dư thừa do suy thận cấp hoặc mạn. Trong thời gian qua, có nhiều cải tiến về mặt kỹ thuật về dịch lọc, hệ thống túi đồi, catheter màng bụng, kỹ thuật đặt catheter. Các số liệu cho thấy thời gian sống thêm, chất lượng sống của bệnh nhân LMB tương đương với bệnh nhân TNT.
Có 2 kỹ thuật lọc màng bụng: LMB di động liên tục làm bằng tay (continuous ambulatory peritoneal dialysis: CAPD) và LMB bằng máy (automated peritoneal dialysis: APD). Trong mỗi kỹ thuật này lại có nhiều phương thức lọc khác nhau với các cách gọi tương ứng. LMB bằng tay là kỹ thuật lọc máu liên tục 24/24 giờ, thay dịch thủ công bằng tay mỗi 6 giờ. LMB bằng máy là kỹ thuật lọc máu khoảng 10 giờ/ngày với quá trình thay dịch tự động bằng máy, thường thực hiện ban đêm, ban ngày bệnh nhân để bụng trống sinh hoạt bình thường. LMB bằng máy ra đời từ năm 1994, đến nay đã được áp dụng rộng rãi ở 97 nước với 75.000 bệnh nhân, được đánh giá là an toàn và hiệu quả tương đương với LMB bằng tay'. Bên cạnh đó, APD còn có nhiều lợi thế như: châm dịch - xả dịch toàn tự động do máy thực hiện, kiểm soát dịch tốt hơn ở bệnh nhân có màng bụng tính thấm cao, dung nạp tốt với thể tích châm lớn ở tư thế nằm. Tại Việt Nam, LMB bằng máy được triển khai đầu tiên từ năm 2004 nhưng đến nay số bệnh nhân sử dụng còn ít vì lý do kinh tế. Từ tháng 11/2016, Bệnh viện Thống Nhất áp dụng APD cho cả các bệnh nhân nội trú suy thận, bệnh nặng không thể di chuyển vào phòng LMB, cần trợ giúp trong thực hiện LMB, các bệnh nhân cần LMB sớm, và bệnh nhân điều trị ngoại trú. Năm 2018, chúng tôi đã có báo cáo đầu tiên về hiệu quả bước đầu APD ở 04 bệnh nhân cao tuổi với thời gian theo dõi dọc trung bình 06 tháng, cho thấy APD hiệu trong việc kiểm soát dịch, lọc máu đủ. Đến năm 2018, chúng tôi đã triển khai LMB bằng máy ngoại trú cho 15 bệnh nhân (trong số 27 bệnh nhân trên cả nước).
Các thành phần tham gia vào lọc màng bụng: mạch máu màng bụng, hệ bạch mạch và các tế bào màng bụng.
Mạch máu màng bụng: là các mao mạch có đường kính 5-6 um đóng vai trò nuôi dưỡng và thải các chất cặn bã từ mô và cơ quan vào khoang phúc mạc để được dẫn lưu ra ngoài. Trên thành mạch máu màng bụng có các lỗ với kích thước khác nhau: lỗ siêu nhỏ (đường kính 3-5) hay còn gọi là aquaporin, chỉ cho nước thấm qua, lỗ nhỏ (đường kính 40-50) giúp vận chuyển các chất có trọng lượng phân tử nhỏ, lỗ lớn (đường kính >150) giúp vận chuyển các chất có trọng lượng phân tử lớn như albumin...
Hệ bạch mạch ở lá thành và lá tạng của phúc mạc giúp dẫn lưu dịch ra khỏi khoang phúc mạc. Bình thường chỉ duy trì <50 mL ở khoang phúc mạc. Nếu lượng dịch >50 mL, dịch này sẽ theo đường bạch huyết trở về tuần hoàn. Ngoài ra, hệ bạch mạch cũng đóng vai trò như hàng rào bảo vệ đầu tiên chống nhiễm trùng tại ổ bụng.
Các tế bào màng bụng gồm có tế bào xơ, tế bào mast, đại thực bào.
3.2 Nguyên lý lọc màng bụng
Có 2 nguyên lý chính là khuếch tán và siêu lọc. Các quá trình này được thực hiện thông qua màng bụng đóng vai trò như một màng lọc bán thấm. Màng bụng: có diện tích lớn, có nhiều hệ thống mao mạch do vậy màng bụng có thể được xem như một màng lọc dùng để lọc các chất độc ứ đọng trong cơ thể do suy thận gây ra. Khoang ổ bụng: có thể chứa một lượng lớn dịch lọc có áp lực thẩm thấu cao được xem như là ngăn dịch thẩm phân. Mạng lưới mao mạch ổ bụng: được xem như là ngăn máu.
Quá trình khuếch tán: diễn ra giữa 2 ngăn máu và ngăn dịch thông qua màng bụng. Các độc chất suy thận như ure, creatinin, K...sẽ được khuếch tán từ ngăn máu vào ngăn dịch (khoang ổ bụng) sau đó dịch lọc này được dẫn lưu ra ngoài để thải bỏ. Ngược lại, các chất điện giải (ion canxi), lactat được khuếch tán từ dịch lọc sạch vào ngăn máu.
Quá trình siêu lọc: thực hiện được nhờ chênh lệch áp lực thẩm thấu giữa 2 ngăn. Một lượng dịch có áp lực thẩm thấu cao được đưa vào ổ bụng tạo ra sự chênh lệch áp lực thẩm thấu. Do vậy nước sẽ di chuyển từ ngăn máu (có áp lực thẩm thấu thấp) vào ngăn dịch (có áp lực thẩm thấu cao) tạo nên quá trình siêu lọc (rút nước).
3.3 Cấu tạo của hệ thống lọc màng bụng
Gồm có 3 bộ phận:
Catheter màng bụng: dùng để đưa dịch thẩm phân vào ổ bụng và dẫn dịch đã được lọc ra ngoài. Chất liệu catheter làm bằng Silicon hoặc polyurethan. Phần catheter trong phúc mạc có nhiều lỗ bên với kích thước khoảng 1 mm để cho phép dịch vào ra dễ dàng. Đầu catheter được hướng xuống vùng thấp nhất (túi cùng Douglas). Phần catheter bên ngoài ổ bụng được chôn dưới da một đoạn nhằm hạn chế nhiễm khuẩn từ ngoài vào.
Dịch thẩm phân: có thành phần điện giải (Na* 132 mEq/L,K*: 0, Ca**: 2,5 - 3,5 mEq/L), chất đệm (lactat khi được khuếch tán vào máu sẽ chuyển hóa thành bicarbonat) và chất tạo áp lực thẩm thấu (thường dùng là Glucose nồng độ 1,5%; 2,5% và 4,25% hoặc icodextrin).
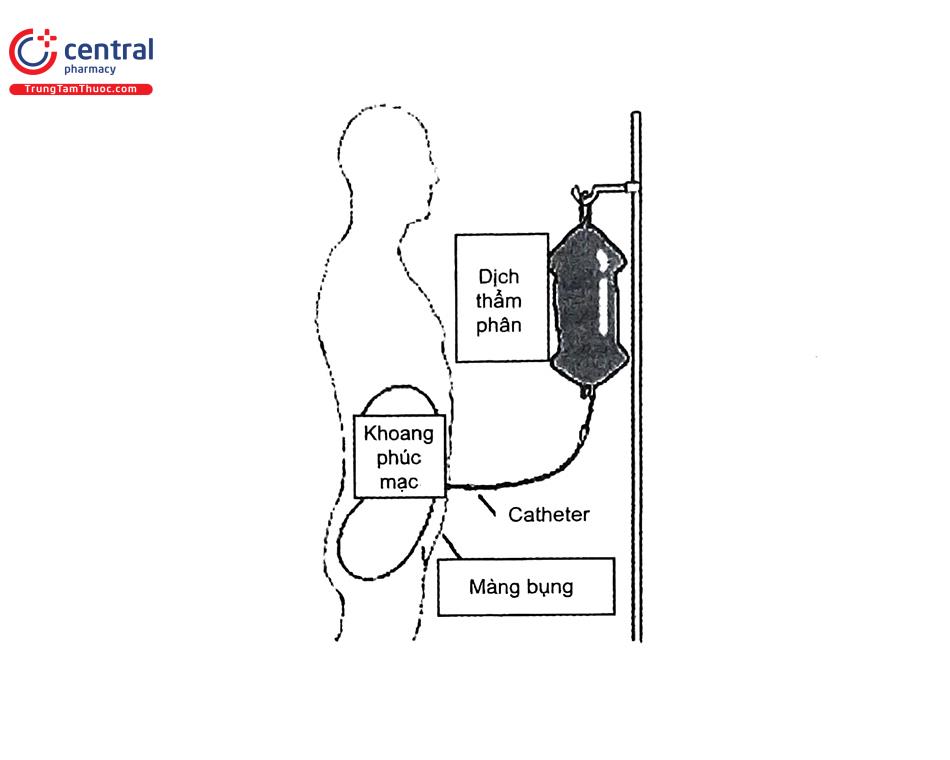
Quy trình thay dịch trong lọc màng bụng: mỗi vòng thay dịch gồm 3 bước:
- Cho dịch thẩm phân vào ổ bụng qua catheter màng bụng, đóng nắp catheter lại (15-20 phút).
- Ngâm dịch trong ổ bụng: thời gian 4-6 giờ, không quá 8 giờ để tránh hiện tượng khuếch tán ngược. Trong thời gian ngâm dịch này bệnh nhân có thể đi lại, sinh hoạt và làm việc bình thường.
- Xả dịch: cho dịch đã được thẩm phân ra ngoài (15-20 phút).
3.4 Chỉ định lọc màng bụng
Suy thận mạn độ 4, 5 và bệnh nhân không có các chống chỉ định. LMB tốt hơn TNT trong các trường hợp kiệt hết đường mạch máu để phẫu thuật tạo cầu nối động tĩnh mạch, bệnh mạch vành nặng, suy tim nặng.
3.5 Chống chỉ định lọc màng bụng
Dính ruột sau phẫu thuật, thoát vị lớn không thể điều chỉnh được, thoát vị cơ hoành, màng bụng mất khả năng siêu lọc, béo phì, viêm túi thừa, bệnh ruột kích thích, phẫu thuật lớn ổ bụng, bệnh nhân sa sút trí tuệ hoặc không chấp thuận
3.6 Cách kê đơn lọc màng bụng
Công thức thông thường là 2 lít dịch thẩm phân có nồng độ dextrose thích hợp x 4 lần ngày. Tùy tình trạng bệnh nhân có thể điều chỉnh số lần thay dịch và nồng độ dịch lọc.
Số lần thay dịch: về mặt lâm sàng có thể điều chỉnh 3 lần/ngày nếu bệnh nhân có chức năng thận còn lại tốt (hệ số thanh thải creatinin >10 mL/phút) hoặc tăng lên 5 lần/ngày ở bệnh nhân vô niệu (mất hết chức năng thận). Nếu tăng số cử trao đổi dịch trong ngày, bệnh nhân phải thay dịch nhiều lần trong ngày gây phiền phức hoặc khiến bệnh nhân không hài lòng. Nếu tăng lượng dịch cho vào ổ bụng >2 lít/ngày, có thể gây đau lưng, thoát vị bẹn, khó chịu ở bụng, có cảm giác thường xuyên no, giảm cảm giác đói và thèm ăn. Cách điều chỉnh này không chính xác cần phải làm test đánh giá tính chất màng bụng để điều chỉnh. Tùy tính thấm của màng bụng (thấp, trung bình hay cao) để chọn dịch thời gian ngâm dịch dài hay ngắn cho phù hợp. Để biết được tính thấm của từng loại màng bụng cần phải làm test đánh giá tính thấm màng bụng.
- Đối với màng bụng vận chuyển chất hòa tan thấp (tính thấm với chất hòa tan thấp: low-solute transport rate): cần điều chỉnh chế độ lọc theo dạng thì ngâm dịch kéo dài ra (long-dwell exchanges), ví dụ 8 giờ ngâm/cử x 3 cử/ngày.
- Đối với màng bụng vận chuyển chất hòa tan cao (tính thấm với chất hòa tan cao: high-solute transport rate): cần điều chỉnh chế độ lọc theo dạng thì ngâm dịch ngắn lại (short-dwell exchanges), nhiều cử hơn, ví dụ 3-4 giờ/cử x 6-8 củ/ngày.
- Đối với màng bụng vận chuyển chất hòa tan mức trung bình (average - solute transport rate): thường gặp nhất, áp dụng chế độ lọc thông thường.
Lượng dịch cho vào: 2,5 hoặc 3 lít nếu bệnh nhân có trọng lượng lớn (>70 kg) hoặc 1,5-1,8 lít nếu bệnh nhân nhẹ cân (<40-45 kg).
Loại dịch thẩm phân có hàm lượng glucose 2,5% hoặc 4,25% nếu muốn tăng lượng dịch siêu lọc ở bệnh nhân thừa dịch quá mức.
Chương trình lọc màng bụng ngoại trú bằng máy: đối với màng bụng có tính thấm trung bình: 2 lít/chu kỳ x 5-7 chu kỳ trao đổi dịch/9-10 giờ tối, ban ngày để bụng trống. Có thể chuyển đổi với màng bụng ước đoán có tính thấm thấp: 2,5 lít/chu kỳ x 5 chu kỳ trao đổi dịch/9-10 giờ. Đối với màng bụng ước đoán có tính thấm cao: 2,5 lít x 7 chu kỳ trao đổi dịch/9-10 giờ 4.
Đánh giá chỉ số lọc máu đủ cho bệnh nhân lọc màng bụng (chỉ số Kt/V)
Kt/V tuần = 7 x [Kt/V thẩm phân/ngày + Kt/V thận/ngày]. Tiêu chuẩn: Kt/V tuần = 2,0-2,25. Trong đó:
Kt thẩm phân/ngày = tỷ số nồng độ ure trong dịch thẩm tách trong 24 giờ/nồng ure trong máu.
Kt thận/ngày (chức năng thận còn lại) = tỷ số ure trong nước tiểu/urea trong máu. V: đối với nam: V = 2,447 - 0,09516 (A)+0,1704 (H) + 0,3362 (W); đối với nữ: V = 2,097 - 0,1069 (H) + 0,62466 (W) [A: tuổi (năm), H: chiều cao (cm), W: cân nặng (kg)].
3.7 Lợi ích của lọc màng bụng
- Lợi ích của LMB đã được ghi nhận qua nhiều nghiên cứu về ưu điểm vượt trội như bảo tồn được chức năng thận còn lại, kiểm soát huyết áp được tốt hơn, không bị những đợt tụt huyết áp như trong chạy TNT, dễ kiểm soát thiếu máu hơn với liều Erythropoietin thấp hơn, tỷ lệ bệnh nhân bị mắc sa sút trí tuệ, nhận thức thấp hơn so với TNT. Ở bệnh nhân LMB ít có tình trạng bị kích hoạt miễn dịch và ít bị stress oxy hóa hơn bệnh nhân chạy TNT. LMB còn có hiệu quả bảo vệ được chức năng thận sau ghép thận nhờ sự kiểm soát dịch tốt.
- Chức năng thận tồn lưu (còn lại) của thận bệnh nhân LMB được bảo tồn tốt hơn so với bệnh nhân chạy TNT.
- Bệnh nhân LMB có sự ổn định hơn về mặt sinh hóa và huyết học do cân bằng về dinh dưỡng được cải thiện, chất lượng sống, tâm lý do vậy LMB giúp ngăn ngừa những ảnh hưởng tác hại về chuyển hóa và dinh dưỡng.
- LMB được dung nạp tốt ở bệnh nhân suy tim nhờ siêu lọc thấp, chậm, liên tục. Dịch lọc lạnh, calcium cao có lợi về mặt huyết động, ít gây hạ huyết áp.
- Thải muối qua LMB tốt: thải được 100 mmol/L natri trong dịch siêu lọc. Không phải mổ cầu nối (AVF). Tránh nhiễm trùng chéo do phải vào ra bệnh viện và giảm nguy cơ lây nhiễm viêm gan siêu vi.
- Ít xảy ra tình trạng cơ tim bị choáng váng (myocardial stunning). Tình trạng này rất thường gặp ở bệnh nhân lọc máu bằng TNT 3 lần/tuần, nhất là khi có giảm phân suất tống máu. Do tưới máu cơ tim bị giảm xảy ra trong lúc lọc máu, ngay cả khi không bị hạ huyết áp và không có tổn thương động mạch vành. Tình trạng này không gặp ở bệnh nhân LMB.
- Về thời gian sống sống còn của bệnh nhân LMB: các số liệu trên thế giới cho thấy thời gian sống còn, chất lượng sống của bệnh nhân LMB tương đương với bệnh nhân TNT. Kết quả nghiên cứu của chúng tôi tại Bệnh viện Thống Nhất trong khoảng thời gian 6 năm 1/2010 - 10/2016 trên 68 bệnh nhân LMB liên tục ngoại trú cho thấy thời gian sống còn trung bình là 46,78 tháng. Tỷ lệ sống còn sau 5 năm là 45%. Các yếu tố kết hợp thời gian sống còn ngắn là chỉ định LMB do kiệt đường mạch máu. Tỷ lệ tử vong ở bệnh nhân LMB do viêm phúc mạc là hàng đầu, suy kiệt cơ thể nặng, bệnh tim mạch và nhiễm trùng khác lần lượt là 31,25%; 25%; 28,13% và 6,25%16
- Về chất lượng sống, bệnh nhân LMB ít bị xáo trộn cuộc sống, không phải đến bệnh viện nhiều, bệnh nhân có thể tự chăm sóc bản thân, tiếp tục công việc của mình. Một nghiên cứu khảo sát cắt ngang được thực hiện trên 242 bệnh nhân tại Bệnh viện E và Bệnh viện Thống Nhất. Bệnh nhân đánh giá tình trạng sức khỏe của họ bằng cách sử dụng bộ câu hỏi EQ5D và thang trực quan (VAS). Điểm EQ5D được tính toán dựa trên các câu trả lời 5L sử dụng bộ giá trị Việt Nam. Phương pháp so khớp điểm xu hướng được sử dụng để ước tính sự khác biệt giữa bệnh nhân sử dụng TNT và LMB. Kết quả: điểm trung bình được đánh giá bởi EQ5D và EQVAS tương ứng là 0,704 (SD = 0,37) và 65,2 (SD = 17,1) trong đó bệnh nhân LMB có điểm số cao hơn bệnh nhân TNT
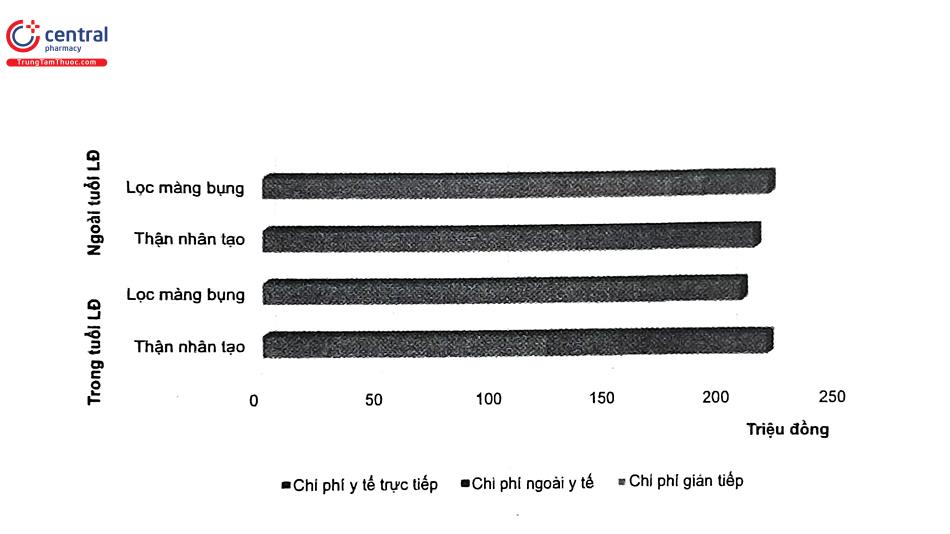
- LMB tại nhà còn có lợi ích về mặt kinh tế, giúp giảm chi phí điều trị. Khảo sát 205 bệnh nhân đang điều trị bằng TNT và LMB tại Bệnh viện E và Bệnh viện Thống Nhất để thu thập dữ liệu về chi phí ngoài y tế. Chi phí trực tiếp ngoài y tế của bệnh nhân TNT được tính toán bao gồm chi phí đi lại tới nơi khám chữa bệnh, các chi phí ăn uống phát sinh trong quá trình đi khám bệnh, chi phí ở trọ trong trường hợp bệnh nhân cần phải thuê nơi nghỉ lại qua đêm và chi phí cho người chăm sóc cần phải trả phí. Kết quả cho thấy trung bình một năm một bệnh nhân sử dụng phương pháp TNT phải chi khoảng 32 triệu đồng, trong khi đó, bệnh nhân LMB chỉ chi khoảng 10 triệu đồng. Đối với bệnh nhân TNT thì chi phí phát sinh lớn nhất thuộc về các đợt điều trị nội trú và tiền thuốc mua thêm, chi phí phát sinh trong quá trình ngoại trú chiếm tỷ lệ nhỏ hơn. Nghiên cứu chi phí toàn diện của bệnh nhân suy thận mạn giai đoạn cuối cho thấy chi phí y tế trực tiếp chiếm tỷ trọng lớn nhất trong gánh nặng kinh tế liên quan đến bệnh. Với người bệnh còn trong độ tuổi lao động, phương pháp LMB sẽ tiết kiệm chi phí hơn do giảm đi các tác động về khả năng lao động của bệnh nhân. Với các bệnh nhân không còn khả năng lao động, LMB cũng giúp giảm đáng kể gánh nặng kinh tế của người chăm sóc, song không còn vượt trội so với TNT như các đối tượng bệnh nhân trẻ.
3.8 Các biến chứng của lọc màng bụng
3.8.1 Biến chứng cơ học
Khi cho dịch thẩm phân vào ổ bụng sẽ làm tăng áp lực ổ bụng. Có 2 yếu tố chính gây tăng áp lực ổ bụng: lượng dịch cho vào và tư thế bệnh nhân khi cho dịch vào (tư thế ngồi gây tăng áp lực ổ bụng nhiều hơn tư thế nằm) và các yếu tố khác như ho, rặn, củi, khom lưng
Tăng áp lực ổ bụng sẽ gây ra các biến chứng cơ học như thoát vị thượng vị, rốn, bẹn... (chiếm 10-20% bệnh nhân LMB), rò dịch thành bụng, phù ở bộ phận sinh dục, đau lưng, tràn dịch màng phổi.
3.8.2 Biến chứng chuyển hóa
Hấp thu glucose: glucose là chất chính tạo áp lực thẩm thấu của dịch thẩm phân đưa vào ỗ bụng với ưu điểm không độc, rẻ tiền, ổn định, nhưng glucose dễ hấp thu qua màng bụng. Sự hấp thu này thay đổi tùy thuộc tính thấm màng bụng của từng bệnh nhân. Thời gian ngâm dịch càng dài thì lượng glucose hấp thu càng lớn và ngược lại. Trung bình khoảng 100-150 g glucose/ngày được hấp thu, cung cấp cho cơ thể 500-800 Kcal/ngày và cũng do sự hấp thu glucose này mà bệnh nhân thường tăng 5-10% trọng lượng trong năm đầu. Một hậu quả khác của sử dụng dịch thẩm phân có glucose là tăng bài tiết Insulin kết hợp với tình trạng tăng đề kháng insulin của bệnh nhân bệnh thận mạn đưa đến xơ vữa động mạch. Ngoài ra, có xảy ra hiện tượng tăng đường máu ở bệnh nhân LMB dùng dịch thẩm phân có glucose do vậy cần phải dùng thuốc hạ đường huyết hoặc dùng insulin.
Rối loạn lipid máu: tăng cholesterol, triglyceride, giảm HDL.
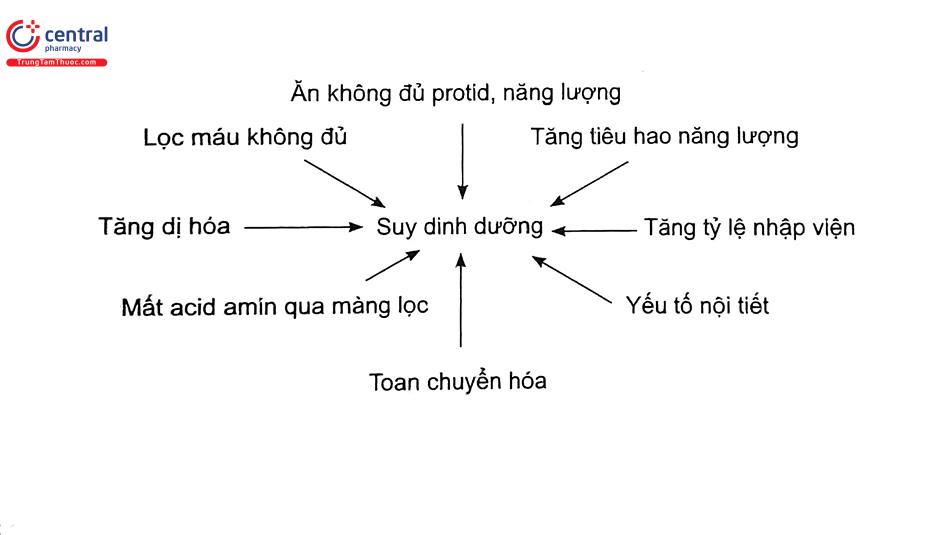
Mất protein: trong LMB thường mất khoảng >0,5 g/L dịch thẩm phân, chủ yếu là Albumin và 15% là IgG. Mất protein xảy ra nhiều ở người có tính thấm màng bụng trung bình và cao. Mất khoảng 2-3 g acid amin/ngày. Trong viêm phúc mạc, bệnh nhân mất nhiều protein, albumin hơn gây giảm protein, albumin máu và cuối cùng gây biến chứng suy dinh dưỡng.
Rối loạn natri máu: giảm natri máu do thừa dịch, tăng đường máu (nước chuyển ra ngoại bào) và do tăng triglyceride nặng. Tăng natri máu ít gặp hơn, do siêu lọc nhanh quá khi sử dụng dịch thẩm phân ưu trương và do đặc điểm của màng bụng (loại màng bụng cho nước từ huyết thanh thấm qua màng bụng nhanh hơn natri), hay nói cách khác tăng natri máu là do siêu lọc nhanh hơn quá trình khuếch tán. Rối loạn kali: hạ Kali máu chiếm 10-30% bệnh nhân LMB có thể do dinh dưỡng kém, kiêng khem trái cây quá mức và sử dụng lợi tiểu quai kèm theo. Rất ít gặp tăng kali máu do kali được khuếch tán dễ dàng, liên tục từ huyết thanh vào ngăn dịch lọc. Rối loạn canxi: có liên quan đến hàm lượng Canxi sử dụng trong dịch lọc. Có 2 loại dịch thẩm phân với nồng độ canxi 2,5 mEq/L và 3,5 mEq/L. Dịch LMB có canxi 3,5 mEq/L có thuận lợi là duy trì cân bằng canxi huyết thanh tốt nhưng dễ gây biến chứng vôi hóa mạch máu. Dịch LMB chuẩn nên dùng là 2,5 mEq/L sau đó bổ sung thêm canxi nếu cần. Khi có tăng canxi máu cần ngừng thuốc gắn phosphat có canxi và ngừng Vitamin D.
Rối loạn phosphat máu: thường gặp tăng phosphat máu.
Rối loạn magie: thường gặp tăng magie máu, ít gặp hạ magie máu. Magie có vai trò đối lập với tác dụng vôi hóa mạch máu do canxi gây ra. Thiếu magie máu có liên quan nguy cơ tăng xơ vữa động mạch và biến cố tim mạch.
Rối loạn kiềm toan: nếu LMB được thực hiện tốt, đầy đủ sẽ điều chỉnh được tình trạng toan chuyển hóa trong bệnh thận mạn.
3.8.3 Thất bại siêu lọc
Định nghĩa về mặt lâm sàng: thất bại siêu lọc là tình trạng bệnh nhân vẫn quá tải dịch (thừa dịch) khi đã dùng 3-4 cử dịch thẩm phân có nồng độ glucose 4,25%/ngày. Tuy nhiên, định nghĩa này không chính xác. Để đánh giá chính xác khả năng siêu lọc của màng bụng cần làm test đo siêu lọc thực sự của màng bụng. Theo hướng dẫn của Hội Lọc màng bụng Thế giới, thất bại siêu lọc khi lượng dịch siêu lọc đạt được <400 mL sau 4 giờ ngâm 2 lít dịch thẩm phân glucose 4,25%.
Lọc máu trong điều trị suy thận mạn giai đoạn cuối ở người cao tuổi
Cần phân biệt với các nguyên nhân giảm siêu lọc khác như bệnh nhân không hài lòng nên không thực hiện thẩm phân như đã được kê đơn, chọn dịch không thích hợp, kê đơn không đúng, các biến chứng cơ học, tắc catheter do mạc nối hoặc do lệch vị trí catheter, tăng đường máu.
3.8.4 Biến chứng liên quan đến catheter
Dò dịch quanh catheter.
Dịch ra không được do catheter lệch vị trí: thường do táo bón nên cần cho thuốc nhuận tràng, cần kiểm tra xem catheter có bị gập góc không, nếu vẫn không khắc phục được thì cần phải mổ cố định lại catheter.
Catheter bị mạc nối bọc: cần phẫu thuật cắt mạc nối.
Nhiễm khuẩn quanh catheter, đường hầm.
3.8.5 Viêm phúc mạc
Viêm phúc mạc là biến chứng quan trọng nhất trong LMB.
Tiêu chuẩn chẩn đoán khi có tối thiểu 2 trong 3 tiêu chí chính sau:
(1) Lâm sàng: đau bụng, nôn ói, sốt, bụng đề kháng, âm ruột giảm và dịch thẩm phân đục.
(2) Bạch cầu trong dịch thẩm phân cao >100 BC/mm, phần lớn là bạch cầu đa nhân trung tính.
(3) Cấy dịch thẩm phân phát hiện vi khuẩn gây bệnh.
Phân loại nguyên nhân: có 4 nhóm nguyên nhân, trong đó viêm phúc mạc liên quan đến catheter và không liên quan catheter là 2 nhóm nguyên nhân thường gặp nhất. + Nhóm viêm phúc mạc không liên quan đến catheter: do nhiễm bẩn xảy ra trong quá trình thay dịch. Khi kết nối, rơi dây xuống nền nhà, không đeo khẩu trang khi thay dịch, thay dịch trong môi trường không đảm bảo vô khuẩn. Tác nhân thường gặp nhất là tụ cầu vàng. Các vi khuẩn khác chiếm tỷ lệ thấp hơn; Enterobacter, Proteus, Klebsiella và liên cầu.
Nhóm viêm phúc mạc liên quan đến catheter: chiếm 10-15% nguyên nhân viêm phúc mạc, thường do nhiễm trùng lối ra catheter, đường hầm do tụ cầu, trực khuẩn mủ xanh và thường khó điều trị.
Viêm phúc mạc từ đường ruột: nghĩ đến nguyên nhân này sau khi đã loại được 2 nguyên nhân đầu, thường do vi khuẩn gram âm. Nguyên nhân do vi khuẩn chuyển dịch từ ruột vào phúc mạc. Yếu tố nguy cơ: táo bón, tiêu chảy, bệnh lý túi thừa, viêm túi mật, viêm đại tràng thiếu máu cục bộ. Tiên lượng nặng, tử vong cao. + Vô căn: xảy ra thứ phát sau nhổ răng, soi đại tràng, cắt políp.
Các yếu tố thuận lợi: sức đề kháng của cơ thể đại diện là bạch cầu tại chỗ (phúc mạc) có vai trò như hàng rào bảo vệ đầu tiên chống lại vi khuẩn xâm nhập vào khoang phúc mạc từ bất kỳ con đường nào. Sau đây là một số yếu tố làm thay đổi khả năng thực bào và giết chết vi khuẩn của các tế bào miễn dịch.
pH của dịch thẩm phân thấp và áp lực thẩm thấu cao có tác dụng ức chế khả năng thực bào và giết chết vi khuẩn của bạch cầu màng bụng.
Nồng độ canxi trong dịch thẩm phân cao có tác dụng làm tăng hoạt động của đại thực bào.
Nồng độ immunoglobulin (IgG) của dịch màng bụng càng cao càng có lợi cho phản ứng miễn dịch bảo vệ cơ thể.
Các yếu tố nguy cơ: tuổi trẻ, chủng tộc (người Phi châu), trình độ học vấn thấp, điều kiện kinh tế xã hội thấp, trầm cảm, thời gian theo dõi tái khám ngắn, đái tháo đường, albumin máu thấp, nhiễm trùng lối ra catheter, đường hầm, có vi khuẩn thường trú mũi họng, phương pháp huấn luyện LMB, môi trường khí hậu nóng ẩm.
3.8.6 Biến chứng tim mạch
Có nhiều yếu tố nguy cơ gây xơ vữa động mạch ở bệnh nhân LMB như xơ cứng mạch vành, hạ albumin máu, tăng homocystein, tăng C-reactive protein và lipoprotein.
4 Thận nhân tạo trong điều trị suy thận mạn giai đoạn cuối
TNT là kỹ thuật điều trị suy thận nhằm loại bỏ các sản phẩm chuyển hóa ứ đọng lại trong cơ thể và điều chỉnh các rối loạn nước, điện giải, toan kiềm do suy thận gây ra.
4.1 Nguyên lý thận nhân tạo
Có 2 nguyên lý gồm khuếch tán và siêu lọc.

Khuếch tán (diffusion): chất hòa tan được khuếch tán qua lại giữa hai ngăn máu và dịch lọc được phân cách nhau bởi màng bán thấm (màng lọc TNT). Trong quá trình lọc máu, các chất như urê, creatinin, Ion Kali trong huyết thanh được thải bỏ khỏi cơ thể nhờ khuếch tán từ ngăn máu sang ngăn dịch lọc theo chênh lệch gradient nồng độ và có sự khuếch tán ngược trở lại của các chất điện giải như HCOş, ion canxi từ ngăn dịch lọc vào ngăn máu.
Siêu lọc (convection, ultrafittration): nước được đẩy qua màng bán thấm bằng áp lực thủy tĩnh, nhờ đó các chất hòa tan có kích thước nhỏ hơn lỗ của màng cũng được chủ động đẩy qua màng, còn chất có kích thước lớn hơn lỗ của màng được giữ lại.
4.2 Chỉ định thận nhân tạo
4.2.1 Chỉ định thận nhân tạo cấp cứu
- Hội chứng nhiễm độc urê huyết: đây là chỉ định tuyệt đối. Biểu hiện lâm sàng với nôn ói, hơi thở hôi mùi urê, thay đổi về trị giác như ngủ gà, lơ mơ, co giật, viêm tràn dịch màng ngoài tim do urê huyết cao. Xét nghiệm urê huyết thanh thường cao >25-30 mmol/L.
- Tăng kali máu mức độ nặng khi kali huyết thanh >6 mmol/L, có biến đổi rối loạn nhịp tim trên ECG (block A-V, nhịp nút, thay đổi sóng T) và đáp ứng kém với điều trị nội khoa.
- Toan chuyển hóa nặng: pH <7,2, HCO, <12 mmol/L và đáp ứng kém với điều trị nội khoa.
- Quá tải thể tích: biểu hiện nặng khi có phù phổi cấp, tràn dịch đa màng gây khó thở, đáp ứng kém với thuốc lợi tiểu.
Tùy theo mức độ nặng của các dấu hiệu trên để quyết định lọc máu cấp cứu tức thời hay trì hoãn.
4.2.2 Chỉ định thận nhân tạo định kỳ
- Suy thận mạn có hệ số thanh thải creatinin huyết thanh <10 mL/phút ở bệnh nhân không có đái tháo đường và <15 mL/phút ở bệnh nhân có đái tháo đường.
4.3 Chống chỉ định tương đối trong thận nhân tạo
- Sa sút trí tuệ nặng, đời sống thực vật với chất lượng sống thấp, ung thư di căn và bệnh gan tiến triển (xơ gan, ung thư gan...). Lưu ý trong trường hợp sa sút trí tuệ nặng cần phân biệt bệnh cảnh tăng ure huyết ở bệnh nhân suy thận nặng. Những trường hợp khó phân biệt như vậy nên “thử” chạy TNT để phân biệt. Cần khoảng 3-4 tuần lọc máu “thử” để đánh giá có phải triệu chứng thần kinh này là do ure máu cao hay không. Nếu không đáp ứng nên giải thích gia đình ngừng lọc máu tiếp tục. Một số trường hợp bệnh nhân có rối loạn nhận thức và hành vi cũng nên thận trọng khi quyết định lọc máu vì sẽ không an toàn trong khi lọc máu.
- Bệnh lý ung thư tiến triển, di căn xa. Ung thư giai đoạn cuối có tiên lượng xấu với thời gian sống còn ngắn, chất lượng sống thấp. Tuy nhiên, trong một số trường hợp lọc máu có thể giúp bệnh nhân kéo dài sự sống thêm một thời gian để gần gũi gia đình... và nên giải thích bàn bạc với gia đình bệnh nhân.
- Xơ gan nặng, mất bù với tiên lượng xấu.
- Bệnh về mạch máu ngoại biên nặng không thể tạo cầu nối động tĩnh mạch (cần chuyển sang LMB).
- Suy tim nặng có hạ huyết áp (nên chuyển sang LMB)
4.4 Biến chứng cấp tính thường gặp trong thận nhân tạo
- Hạ huyết áp: là một cấp cứu thường gặp trong TNT đòi hỏi phát hiện nhanh.
- Tăng huyết áp nghịch lý trong lúc lọc máu: là huyết áp tăng cao hơn mức bình thường xảy ra trong quá trình lọc máu ở bệnh nhân có huyết áp trước lọc máu giới hạn bình thường.
- Đau thắt ngực: chủ yếu là do thiếu máu cơ tim, xảy ra khi nhu cầu oxy cao hơn oxy cần cung cấp.
- Rối loạn nhịp tim trong lúc lọc máu: thường gặp ngoại tâm thu thất đa ổ, phức tạp (chiếm >50% bệnh nhân), nhịp chậm, rung nhĩ, nhịp nhanh nhĩ, nhịp nhanh thất, ngoại tâm thu nhĩ.
- Sốt, lạnh run: nguyên nhân do dịch lọc có chứa các chí nhiệt tố, nhiễm khuẩn từ catheter lọc máu, ống ghép, sử dụng màng lọc có tính thấm cao trong khi nước lọc không đảm bảo vô khuẩn, quy trình tái sử dụng màng lọc không đảm bảo vô khuẩn
4.5 Biến chứng mạn tính ở trong thận nhân tạo
- Biến chứng tim mạch: rối loạn chức năng thất trái và phì đại thất trái là biến chứng tim mạch thường gặp ở bệnh nhân TNT chu kỳ, nhất là ở bệnh nhân lọc máu lâu năm. Nguyên nhân do tăng huyết áp, quá tải dịch, thiếu máu, bệnh cơ tim thiếu máu cục bộ, cầu nối động tĩnh mạch có lưu lượng mạnh, lắng đọng canxi ở cơ tim, mạch vành, nhiễm độc urê huyết nặng, mạn tính và các bệnh lý gây suy thận như bệnh hệ thống, đái tháo đường, tăng huyết áp...
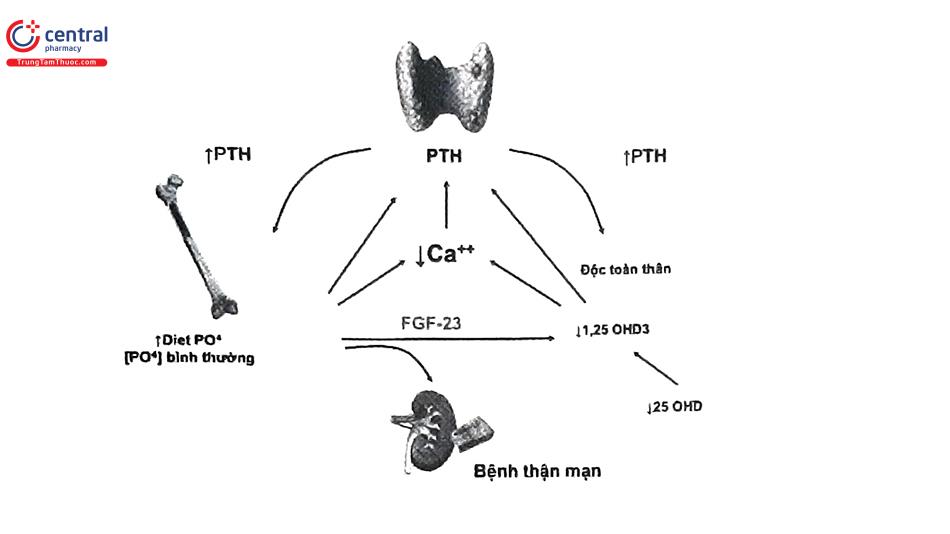
- Đột quỵ não: đây cũng là nguyên nhân tử vong đứng hàng thứ 2 ở bệnh nhân TNT chu kỳ. Chiến lược dự phòng biến chứng đột quỵ não ở bệnh nhân TNT chu kỳ bao gồm kiểm soát tốt huyết áp đạt huyết áp đích, đảm bảo số lần và thời gian chạy TNT, điều trị giảm phosphat máu bằng chế độ ăn, sử dụng thuốc gắn kết phosphat và điều trị tốt biến chứng tăng hormon PTH.
- Tăng kali máu: là biến chứng thường gặp ở bệnh nhân lọc máu chu kỳ vô niệu và không tuân thủ tốt chế độ ăn giảm kali. Bệnh nhân thường phải nhập viện lọc máu cấp cứu vào kỳ nghỉ lọc máu cách 2 ngày.
- Rối loạn chuyển hóa xương gồm:
- Bệnh lý tiêu xương (high bone turnover): là tình trạng bệnh lý mà quá trình tiêu xương tăng và tạo xương cũng tăng trong đó tiêu xương tăng mạnh hơn quá trình tạo xương gây cân bằng xương âm tính.
- Bệnh lý mất xương (low bone turnover): giảm cả quá trình tạo xương và hủy xương trong đó giảm tạo xương mạnh hơn hủy xương. Đây là biểu hiện muộn của bệnh lý xương trong suy thận mạn.
- Biến chứng hệ tiết niệu: nang thận mắc phải, sỏi thận, nhiễm trùng đường tiểu và u thận.
- Biến chứng hệ tiêu hóa: chán ăn, buồn nôn, khó tiêu, tiêu chảy, nấc cục, táo bón. Biến chứng da: thay đổi màu da, ngứa.
- Bệnh lý tạo keo: do b2 microglobulin không thải qua màng lọc được có xu hướng lắng đọng tại xương khớp do vậy dễ gây biến chứng tại các mô này.
- Biến chứng hệ thần kinh: rối loạn giấc ngủ, hội chứng chân không yên.
- Biến chứng suy dinh dưỡng.
5 Một số đặc điểm về lọc máu ở người cao tuổi
5.1 Một số đặc điểm về lọc màng bụng ở người cao tuổi
Tỷ lệ bệnh nhân cao tuổi suy thận mạn áp dụng LMB trên thế giới rất khác nhau. Thí dụ cùng tại châu u nhưng tỷ lệ bệnh nhân suy thận mạn được LMB ở Hà Lan chi 10% nhưng tại Pháp là 21%, Anh là 50%, Mỹ là <10%. Tỷ lệ bệnh nhân LMB tùy thuộc các yếu tố kinh tế, văn hóa, xã hội.
Tỷ lệ biến chứng viêm phúc mạc, tác nhân gây viêm phúc mạc không khác so với người trẻ. Một số nghiên cứu ghi nhận rằng người cao tuổi dễ mắc các biến chứng như viêm phúc mạc, thoát vị, rò dịch và suy dinh dưỡng hơn so với người trẻ. Nghiên cứu trên 24 bệnh nhân cao tuổi với 32 đợt viêm phúc mạc trong khoảng thời gian từ 6/2003 đến 9/2016 tại Khoa Thận - Lọc máu, Bệnh viện Thống Nhất TP.HCM cho thấy tỷ lệ cấy khuẩn mọc trong mẫu nghiên cứu là 62,5%. Trong số các ca cấy dương tính, tỷ lệ vi khuẩn gram âm, gram dương và nấm lần lượt là 65%; 30% và 5%. Tỷ lệ vi khuẩn E.coli và Klebsiella pneumoniae lần lượt là 18,75% và 12,5%. Tỷ lệ đáp ứng tốt với kháng sinh, chuyển sang TNT và tử vong trong đợt viêm phúc mạc lần lượt là 56,2%; 18,8% và 25%
Thuận lợi của LMB ở người cao tuổi là bảo tồn được chức năng thận còn lại, phù hợp sinh lý do được lọc liên tục, ổn định về tim mạch, ít xảy ra biến chứng loạn nhịp, kiểm soát huyết áp tốt hơn, thải các chất độc có trọng lượng trung bình tốt hơn, bệnh nhân không phải vào ra bệnh viện nhiều lần và không cần mổ cầu nối động tĩnh mạch.
Khó khăn của LMB ở người cao tuổi là cần trợ giúp gia đình, xã hội vì bệnh nhân không thể tự thay dịch được do sa sút trí tuệ, run tay chân, giảm nghe-nhìn”. Bên cạnh đó, tính thấm màng bụng, điều kiện sinh hoạt, vệ sinh cá nhân...ở người cao tuổi cũng có khác biệt so với người trẻ. Để khắc phục khó khăn này, LMB bằng máy là một giải pháp được chọn lựa ở người cao tuổi. Theo khuyến cáo của Hiệp hội Thận học châu u, LMB ngoại trú bằng máy nên được áp dụng cho các bệnh nhân cao tuổi, bệnh nhân cần trợ giúp và bệnh nhân có màng bụng tính thấm cao”. Những thuận lợi của LMB bằng máy như chất lượng cuộc sống được cải thiện, bệnh nhân hài lòng hơn, có tỷ lệ sống còn kỹ thuật cao hơn, dung nạp được thể tích trao đổi lớn hơn khi nằm nghiêng. LMB bằng máy cũng được chứng minh an toàn với tỷ lệ nhiễm trùng, thời gian sống còn và sống còn kỹ thuật tương đương LMB ngoại trú bằng tay2. Tại Bệnh viện Thống Nhất, chúng tôi triển khai LMB bằng máy ở người cao tuổi với chương trình huấn luyện sử dụng máy LMB cho người chăm sóc bệnh nhân. Khuyến khích gia đình bệnh nhân nên có ít nhất 02 người được huấn luyện sử dụng máy LMB. Tất cả người chăm sóc bệnh nhân LMB được phát các tài liệu hướng dẫn sử dụng LMB bằng giấy in và video để tự tìm hiểu trước 01 tuần. Tuần kế tiếp, một điều dưỡng thuộc nhóm LMB chuyên trách được phân công có 01 buổi huấn luyện trực tiếp vận hành máy, xử trí các báo động cho người chăm sóc bệnh nhân và giải đáp thắc mắc. Tiếp đó, thực hiện LMB bằng máy tại bệnh viện trực tiếp trên bệnh nhân. Nếu điều dưỡng phụ trách bệnh nhân đánh giá người chăm sóc đã thực hiện tốt thì cho làm tại nhà. Nếu chưa đạt yêu cầu sẽ huấn luyện lại đợt 2. Có liên lạc thường xuyên qua điện thoại giữa người sử dụng máy và nhóm điều dưỡng LMB chuyên trách để tư vấn. Các báo động của máy LMB được in ra tờ riêng dán vào phòng ngủ bệnh nhân. Yêu cầu thay dịch tại phòng thay dịch (kết nối và tháo kết nối), tuyệt đối không thay dịch tại phòng ngủ và phòng sinh hoạt. Máy LMB được đặt trên xe đẩy gọn, tiện lợi khi di chuyển trong nhà. Các bệnh nhân LMB được tái khám hằng tháng đánh giá lâm sàng về huyết áp, cân nặng, phù, cân bằng dịch, lượng dịch siêu lọc, đánh giá sự tuân thủ quy trình LMB và xét nghiệm kiểm tra công thức máu, các chỉ số sinh hóa thường quy của bệnh nhân LMB. Điều chỉnh nồng độ dịch lọc, thuốc hạ áp, thuốc kích thích tạo hồng cầu, liều thuốc insulin theo diễn tiến lâm sàng và kết quả xét nghiệm.
Cần chuyển bệnh nhân đến chuyên khoa Thận sớm hơn để chuẩn bị tốt và săn sóc bệnh nhân trước khi vào chương trình LMB vì huấn luyện và chuẩn bị cho người cao tuổi thường mất nhiều thời gian hơn.
Điều trị nội khoa toàn diện là chìa khóa thành công trong chăm sóc toàn diện ở người cao tuổi lọc máu. Điều trị các rối loạn do các bệnh nền gây suy thận mạn và/hoặc các biến chứng do LMB gây ra như ổn định đường máu, huyết áp, bệnh lý mạch vành, rối loạn lipid máu, thiếu máu, rối loạn cân bằng canxi-phosphat, biến chứng cường cận giáp thứ phát và suy dinh dưỡng.
Nguyên nhân tử vong ở bệnh nhân lọc máu cao tuổi thường gặp là suy dinh dưỡng, nhiễm khuẩn, bệnh tim mạch và bệnh lý ác tính
5.2 Một số đặc điểm về thận nhân tạo ở người cao tuổi
Độ tuổi: ở Mỹ, tuổi trung bình lúc bắt đầu lọc máu là 63 với nguyên nhân suy thận mạn hầu hết là do đái tháo đường và tăng huyết áp. Tuổi cao không còn là chống chỉ định TNT. Ngày nay bệnh nhân tuổi >85 vào lọc máu ngày càng nhiều. Nguyên nhân bệnh nhân TNT cao tuổi ngày càng tăng là do tuổi thọ cao, tỷ lệ cao đái tháo đường và chỉ định lọc máu ngày nay “sớm” hơn so trước đây.
Về kỹ thuật, không nên lọc máu với tốc độ cao và ngắn giờ vì theo một số nghiên cứu lọc máu như vậy tỷ lệ tử vong do thiếu máu cơ tim, biến chứng tụt huyết áp nặng rất cao.
Lọc máu ở người cao tuổi có khó khăn về đường mạch máu hơn ở người trẻ. Động mạch máu dễ vỡ, xơ vữa nặng, tĩnh mạch teo nhỏ nên mổ cầu nối khó thành công hơn người trẻ. Tỷ lệ bệnh nhân người cao tuổi phải sử dụng ống ghép cũng cao hơn so với người trẻ. Ông ghép dễ bị huyết khối và nhiễm trùng. Catheter đường hầm khó đặt, dễ nhiễm khuẩn. Kết quả nghiên cứu năm 2019 tại Bệnh viện Thống Nhất cho thấy tỷ lệ sử dụng cầu nối (AVF) ở bệnh nhân 270 tuổi đạt tỷ lệ cao so với khuyến cáo. Để có được kết quả này chúng tôi đã triển khai “nhóm” AVF gồm chuẩn bị mổ AVF sẵn, phẫu thuật AVF, giữ gìn, sử dụng, bảo vệ AVE
Biến chứng suy dinh dưỡng rất thường gặp ở người cao tuổi do bệnh lý phối hợp, mất protein khoảng 7-15 g/ngày. Vì vậy, cần chú ý đến điều trị dinh dưỡng hỗ trợ cho bệnh nhân lọc máu cao tuổi. Trong nghiên cứu của chúng tôi, tỷ lệ bệnh nhân lọc máu 270 tuổi có albumin huyết thanh là 32,69 ± 0,64 (g/dL)26.
Xử trí biến chứng hạ huyết áp trong lọc máu ở người cao tuổi cần chú ý điều trị tích cực bệnh mạch vành bằng nội khoa tối ưu hoặc can thiệp mạch vành, điều trị tốt thiếu máu bằng Erythropoietin, ổn định tốt huyết áp, nếu không dung nạp nên chuyển sang LMB.
Xử trí biến chứng đau thắt ngực trong lọc máu ở người cao tuổi cần dựa vào nguyên nhân do bệnh lý mạch vành hay không do bệnh mạch vành như hạ huyết áp, rối loạn nhịp tim hoặc thiếu máu nặng.
Các nguyên nhân tử vong ở người cao tuổi được báo cáo là nhồi máu cơ tim cấp, ngừng tim, nhiễm khuẩn huyết và bệnh lý ác tính. Rút lui không lọc máu tiếp tục cũng được báo cáo là nguyên nhân tử vong thường gặp ở người cao tuổi. Các yếu tố làm cho gia đình xin rút khỏi điều trị thường là suy kiệt, ung thư và chất lượng sống kém. Các trường hợp xem xét rút lui này cần hội chẩn chuyên khoa liên quan, trao đổi gia đình để có quyết định cuối cùng. Nghiên cứu năm 2017 tại khoa Thận-Lọc máu Bệnh viện Thống Nhất trên 178 bệnh nhân chạy thận chu kỳ tử vong cho thấy nguyên nhân tim mạch (đột quỵ, suy tim, nhồi máu cơ tim) chiếm hàng thứ nhất (46,1%), kế đến là nhiễm trùng (18,5%)10.
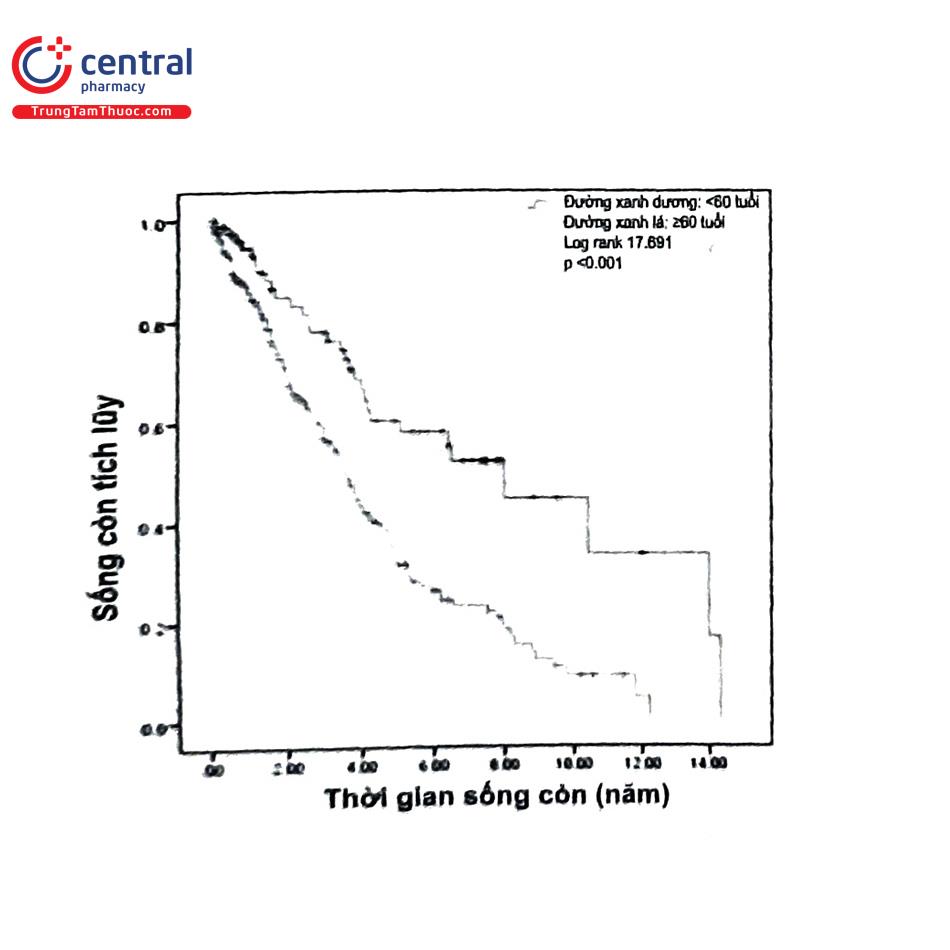
Tiên lượng: thời gian sống thêm ngắn hơn người trẻ. Bệnh nhân lúc vào lọc máu ở độ tuổi >80 có thời gian sống thêm trung bình là 2 năm. Nguy cơ tử vong ở bệnh nhân lọc máu tăng theo tuổi và còn phụ thuộc vào bệnh lý kết hợp. Nhiều nghiên cứu báo cáo tuổi cao, đái tháo đường và bệnh lý tim mạch là các yếu tố gây ra thời gian sống thêm ngắn. Ở châu Âu, thời gian sống thêm trong vòng 5 năm ở người >65 tuổi thấp hơn 15% so với người <65 tuổi. Theo một nghiên cứu tại Mỹ của tác giả Kurella FEM, thời gian sống thêm ở bệnh nhân bắt đầu vào lọc máu ở độ tuổi 65-70 là 24,9 tháng và ở độ tuổi 85-89 là 8,4 tháng. Nguyên nhân người cao tuổi có thời gian sống thêm ngắn là do ít vận động và có các bệnh lý kết hợp. Trong một nghiên cứu của Wong CF so sánh 129 bệnh nhân bệnh thận mạn giai đoạn 5 giữa điều trị nội khoa và lọc máu để trả lời câu hỏi có nên lọc máu cho những bệnh nhân cao tuổi hay không. Kết quả cho thấy nhóm bệnh nhân lọc máu có thời gian sống thêm gấp 2,9 lần bệnh nhân nhóm điều trị nội khoa. Có nhiều yếu tố ảnh hưởng đến thời gian sống còn của bệnh nhân này. Bằng phân tích hồi quy tuyến tính các tác giả nhận thấy tuổi, phương pháp điều trị và bệnh kết hợp là các yếu tố tiên lượng đến thời gian sống còn của bệnh nhân. Nghiên cứu năm 2017 tại khoa Thận-Lọc máu Bệnh viện Thống Nhất trên 349 bệnh nhân từ tháng 4/1997 đến 12/2014, kết quả cho thấy thời gian sống còn ở nhóm bệnh nhân trên 60 tuổi thấp hơn so với nhóm trẻ tuổi.
6 Kết luận
LMB và TNT là 2 phương pháp điều trị thường được áp dụng trong điều trị suy thận mạn giai đoạn cuối ở người cao tuổi. Mỗi phương pháp đều có những ưu và nhược điểm vì vậy cần cá thể hóa trong chỉ định, chọn lựa phù hợp từng bệnh nhân. Quyết định lọc máu cho bệnh nhân cao tuổi cần cân nhắc dựa trên nhiều yếu tố như bệnh lý kết hợp, chất lượng sống bệnh nhân và thời gian tiên lượng có thể sống thêm. TNT phù hợp hơn đối với những bệnh nhân không có điều kiện thích hợp cho LMB hoặc không có người phục vụ. Tuy nhiên, TNT ở người cao tuổi thường có nhiều khó khăn về đường mạch máu, tình trạng suy dinh dưỡng, biến chứng xảy ra trong lúc lọc máu, giảm chất lượng sống, tỷ lệ tử vong cao hơn và thời gian sống còn ngắn hơn so với người trẻ tuổi. LMB phù hợp ở bệnh nhân cao tuổi suy tim nặng, huyết động không ổn định, đường mạch máu khó khăn. Tiếp cận lão khoa toàn diện, phối hợp nhiều chuyên khoa và cá thể hóa trong xử trí từng biến chứng là giải pháp hiệu quả trong điều trị lọc máu cho người cao tuổi.
7 Tài liệu tham khảo
- Nguyễn Văn Tân, Nguyễn Văn Trí, Nguyễn Thanh Huân (2023). “Lọc máu trong điều trị suy thận mạn giai đoạn cuối ở người cao tuổi”, Cấp cứu các bệnh thường gặp ở người cao tuổi. Nhà xuất bản Y học, trang 481-500. Tải bản PDF tại đây.
- Nguyễn Bách. (2014) Điều trị thay thế thận ở người cao tuổi. Trong: Lão hóa thận và bệnh thận ở người cao tuổi. NXB Y học
- Mark L, Unruh.(2009) Endstage renal disease. In: Jeffery B. Halter, Joseph G. Ouslander, Mary E. Tinetti, Stephanie Studenski, Kevin P. High, Sanjay Asthana. Hazzard's Geriatric Medicine and Gerontology. 6th ed. Mc Graw Hill;
- Arsh K. Jain, Peter Blake, Peter Cordy, et al. (2012) Global Trends in Rates of Peritoneal Dialysis. J Am Soc Nephrol.
- Anna M Zimmerman. (2019) Peritoneal dialysis: increasing global utilization as an option for renal replacement therapy. J Glob Health.
- Timmy Lee, Jennifer E. (2021) Flythe and Michael Allon.
- Kiều Thị Tuyết Mai, Lê Hồng Minh, Cao Thị Thùy Linh, và cộng sự. (2022) Đánh giá chất lượng cuộc sống của bệnh nhân suy thận mạn giai đoạn cuối. Tạp chí Y Dược học. 2022;65(12/2022):87-91.
- Baxter Heath Care. Medical Division. (2020) VPĐD Việt Nam, số liệu bệnh nhân lọc màng bụng cập nhật năm 2020.
- Kiều Thị Tuyết Mai, Lê Hồng Minh, Nguyễn Đức Thọ, và cộng sự.(2022) Chi phí trực tiếp và gián tiếp của bệnh nhân suy thận mạn giai đoạn cuối sử dụng các phương pháp lọc máu tại Việt Nam. Tạp chí Y Dược học.
- Nguyễn Bách. (2022) Khuyến khích và ưu tiên lọc màng bụng trong điều trị suy thận mạn giai đoạn cuối: kết quả tải Bệnh viện Thống Nhất. Hội Nghị Hội Lọc máu Việt Nam (tháng 10/2022).
- Nguyen Bach, Fukuuchi. (2017) Survival Rates and Causes of death in Vietnamese Chronic Hemodialysis patients. Renal Replacement Therapy,
- Thi Huong Quynh Bui, Phuong Que Tran, Nhi Truc Y Nguyen, và cộng sự. (2021) Quality of life assessment in patients on chronic dialysis: comparison between hemodialysis and peritoneal dialysis at a national hospital in Vietnam. Trop Med Int Health.
- Kannaiyan S. Rabindranath, James Adams, Tariq Z. Ali2, et al. (2007) Automated vs continuous ambulatory peritoneal dialysis: a systematic review of randomized controlled trials. Nephrol Dial Transplant.
- Nguyễn Bách, Trần Văn Tiến. (2019) Đánh giá hiệu quả và chất lượng sống bệnh nhân lọc màng bụng bằng máy tại nhà tại Bệnh viện Thống Nhất. Y học thành phố Hồ Chi Minh
- Bengt Rippe. (2015) Peritoneal Dialysis: Principles, Techniques, and Adequacy. In: Comprehensive Clinical Nephrology. 5th ed. Elsevier Sauders
- Jeremy Levy. (2009) Peritonal Dialysis. In: Oxford handbook of dialysis. 3rd ed. Oxford University Press
- Nguyễn Bách, Trần Văn Tiến. (2018) Nguyên nhân tử vong và tỷ lệ sống còn ở bệnh nhân thẩm phân phúc mạc tại BV Thống Nhất. Tạp chí Y học Việt Nam.
- Li PK, Chow KM, Cho Y, et al. (2022) ISPD peritonitis guideline recommendations: 2022 update on prevention and treatment. Perit Dial Int.
- John T. Daugirdas, Peter G. Blake, Todd S. Ing. (2015) Handbook of Dialysis. 5th ed. Wolters Kluwer;2015.
- Nguyễn Bách. (2007) Biến chứng thận nhân tạo. Trong: Sổ tay thực hành Thận nhân tạo. NXB Y học; 2007:80-119.
- William F. Owen, Brian J. G. Pereira, Mohamed H. Sayegh. (2000) Dialysis and Transplantation. A Companion to Brenner and Rector's THE KIDNEY. 1st ed. W.B. Saunders Company;
- Arsh K. Jain, Peter Blake, Peter Cordy, at al.(2012) Global Trends in Rates of Peritoneal Dialysis. J Am Soc Nephrol.
- Otowa T, Sakurada T, Nagasawa M, at al. (2013) Clinical outcomes in elderly (more than 80 years of age) peritoneal dialysis patients: five years' experience at two centers. Adv Perit Dial.
- Nguyễn Bách, Trần Văn Tiến. (2017) Viêm phúc mạc ở bệnh nhân cao tuổi thẩm phân phúc mạc người cao tuổi. Y học thành phố Hồ Chí Minh.
- H.D. Pannekeet. (2006) PD in the elderly: a challenge for the pre(dialysis) team. Nephology Dialysis and Transplantation.
- De Wit GA. et al. (2001) A comparison of quality of life of patients on automated and continuous ambulatory peritoneal dialysis. Perit Dial Int.
- Nguyễn Bách, Trần Huỳnh Ngọc Diễm, Lê Hải Bằng. (2019) Lọc máu ở người trên 70 tuổi. Tạp chí Y học Việt Nam.
- KDOQI Clinical Practice Guideline for Hemodialysis Adequacy: 2015 Update. American Journal Of Kidney Disease
- Seung Seok Han, Jae Yoon Park, Soohee Kang. (2015) Dialysis Modality and Mortality in the Elderly: A Meta-Analysis. Clin J Am Soc Nephrol.

