Laser nhuộm xung (PDL) và xung macro - Lasers in Dermatology: Parameters and Choice With Special Reference to the Asian Population 2022 - Jae Dong Lee Min, Jin Maya Oh

Trungtamthuoc.com - Với những ưu điểm vượt trội, Laser nhuộm xung (PDL) ngày càng được sử dụng rộng rãi trong điều trị các bệnh về da, tổn thương mạch máu, trẻ hóa và tái tạo da. Bài viết dưới đây sẽ giúp bạn đọc tìm hiểu về đặc điểm và ứng dụng của Laser nhuộm xung (PDL) trong da liễu.
CHƯƠNG 8: Laser nhuộm xung (PDL) và xung macro, dịch từ sách Lasers in Dermatology: Parameters and Choice With Special Reference to the Asian Population xuất bản năm 2022
Tác giả: Jae Dong Lee Min và Jin Maya Oh
Dịch: Các bác sĩ Da liễu thẩm mỹ group
Tải bản PDF sách TẠI ĐÂY
1 Tổng quan về PDL
Laser PDL xung dài 595 nm (long- pulsed dye laser) có hệ số hấp thụ hemoglobin thấp hơn so với PDL 585 nm được phát hành trước đó. Ở bước sóng 595 nm, các photon thâm nhập sâu hơn 585 nm và có thể điều trị các mạch máu dày hơn. Ngoài ra, do hệ số hấp thụ melanin thấp nên tác dụng phụ ở biểu bì có thể giảm (Phần 2.7, Chương 2) [11. Thời gian xung của Vbeam Perfecta (Candela Corp., USA) có thể được chọn lựa trong tổng số 8 thời gian xung (0,45, 1,5, 3, 6, 10, 20, 30, 40 ms). Thời gian xung ngoài 0,45 ms là xung macro (macropulse) được hợp thành từ các xung ngắn (micropulses) (Phần 8.3 trong Chương 8, Bảng 8.1). Tổng cộng có 8 xung ngắn được chiếu trong thời gian xung từ 3 ms trở lên và 4 xung ngắn được chiều trong 1,5 ms. Ngoài ra, làm mát biểu bì là chiến lược quan trọng nhất trong tình huống theo chiều thẳng nên DCDTM (thiết bị làm mát động) được lắp đặt để tăng tính an toàn (Mục 1.14 ở Chương 1). Thời gian phun là thời gian DCD được phun trước khi chiếu laser, và thời gian nghĩ là thời gian không chiếu laser giữa phun và chiếu laser. Vi vậy, thời gian phun càng dài và thời gian nghĩ càng ngắn thì khả năng làm mát lớp biểu bì càng tốt. Vbeam PerfectaⓇ có thể điều chỉnh chất làm mát môi theo ba giai đoạn và thời gian phun/nghỉ (ms) lần lượt là 20/20, 30/20 và 40/20. Vbeam PerfectaⓇ không hỗ trợ phun sau khi chất làm lạnh đã được phun sau laser.

Bảng 8.1 Thông số kỹ thuật của laser PDL 595 nm (Vbeam Perfecta®, Candela Corp., USA)
Loại laser | Laser nhuộm xung | |
Bước sóng | 595 nm | |
Xung | 0.45- 40 ms | |
Spot size với mức năng lượng tối đa | 3 mm–40 J/cm2 5 mm–30 J/cm2 7 mm–20 J/cm2 10 mm–10J/cm2 | 12mm–7J/cm2 3x10mm-25J/cm2 7mmPL–15 J/cm2 10mmPL–10J/cm2 |
Cryogen | Hóa chất HFC 134a US 20 | |
Thời gian DCD phun | Phạm vi điều chỉnh: TẮT–100 ms | |
Thời gian DCD nghỉ | Phạm vi điều chỉnh: 10–100 ms | |
Spot size của Vbeam Perfecta có thể được điều chỉnh từ 3 đến 12 mm bằng cách thay thế đầu (Hình 8.1). Ngoài ra còn có một đầu có spot size kéo dài 3X10mm để xử lý các mạch máu mỏng. Khi da được đè ép bằng phiến kính, các mạch máu co lại và máu biến mất, chỉ để lại melanin là chromophore, tạo điều kiện cho việc điều trị sắc tố biểu bì bằng PDL. Ngoài ra còn có các đầu PL 7 mm và PL 10 mm được sản xuất đặc biệt để điều trị sắc tố biểu bì theo nguyên lý này.
PDL được biết đến như là phương pháp được lựa chọn trong điều trị mạch máu (1) Tuy nhiên, vấn đề lớn nhất với PDL không chỉ là chi phí mua cao mà còn là chi phí bảo trì cao. Hầu hết vật liệu tiêu hao của laser Q-switched và các laser xung dài khác là đèn flash, là nguồn năng lượng bên ngoài. Tuy nhiên, trong PDL, chi phí thay thế không chỉ đèn flash, nguồn năng lượng bên ngoài, mà còn cả thuốc nhuộm, môi trường laser. Vì vậy, cần thận trọng khi mua laser và cân nhắc đến nhu cầu.
2 Chỉ định
Các chỉ định của PDL có thể được chia thành các bệnh về mạch máu, tái tạo da và các bệnh da khác (Bảng 8.2).
Bảng 8.2 Chỉ định của PDL
Tổn thương mạch máu | Trẻ hóa da | Bệnh da |
Ban đó lan tỏa Trứng cá đỏ Mụn Giãn mao mạch mặt và chân Poikiloderma Civatte U mạch máu và U mạch nhện U máu Bớt rượu vang | Nếp nhăn Sẹo và rạn da Tổn thương sắc tổ lành tính (tàn nhang, đốm nâu) | Mụn cóc Vảy nến |
Các bệnh mạch máu bao gồm giãn mao mạch, ban đỏ lan tỏa, rosacea và các bất thường mạch máu (u máu, u hạt sinh mủ và bớt rượu vang port) 121, PDL tác động lên mạch máu giúp tái tạo da bằng cách tái tạo collagen, có tác dụng làm mờ nếp nhăn. Tuy nhiên, có nhiều phương pháp điều trị nếp nhăn hiệu quả khác và PDL không được sử dụng thường xuyên cho mục đích điều trị nếp nhăn vì PDL có chi phí duy trì cao và nguy cơ xuất huyết. Ngoài ra, có những báo cáo cho thấy PDL có hiệu quả đối với các sẹo phì đại và sẹo lồi (3) và cũng có hiệu quả đối với các vết rạn da màu đỏ [4]. Khi da được đè ép bằng phiến kính, các mạch máu co lại và máu biến mất, chỉ để lại melanin, tạo điều kiện cho việc điều trị sắc tố biểu bì bằng PDL [1]. Tuy nhiên, có giới hạn trong việc giảm thời gian xung và chỉ phí vật tư tiêu hao cao so với các loại laser khác nên phương pháp này không được sử dụng thường xuyên. Cũng có báo cáo cho rằng nó có hiệu quả đối với các bệnh da như mụn cóc và vảy nến.
3 Xung macro
Xung macro (macropulse) là phương pháp chiếu nhiều xung ngắn (xung phụ, xung vi mô) liên tiếp để làm cho thời gian phát xung dài hơn thời gian xung của các xung nhỏ. Nó còn được gọi là “xung kiểu đoàn tàu” vì sự kết nối của các xung giống như kết nối của tàu hỏa. Laser đại diện của macropulse là PDL.
Nếu thời gian xung nguyên thuỷ là 1,5 ms thì laser phải được chiếu liên tục trong 1,5 ms (Hình 8.2a) và quá trình chiếu laser phải hoàn thành sau 1,5 ms. Đây được gọi là “xung dài thực sự” [6]. Tuy nhiên, PDL thực tế, V-beam, không thể tạo ra thời gian xung dài 1,5 ms mà chỉ 0,45 ms. Vì vậy, 0,45 ms được chiếu ba lần liên tiếp (Hình 8.2b) để tăng nhiệt độ trong 1,5 ms, giống như một xung dài thực sự.
Lý do tạo macropulse như sau. Để tạo ra xung dài thực sự, cần công suất cao, nhưng rất khó tạo ra công suất cao khi laser xung dài còn đang được phát triển. Vào thời điểm này, người ta nhận thấy rằng có thể đạt được kết quả tương tự khi chiếu tia nhiều lần thay vì một lần. Do đó, laser xung dài được tạo ra bằng cách sử dụng xung macro là tập hợp các các xung ngắn được chiếu liên tục [7]
![Hình 8.2 Các dạng xung khác nhau. (a) ScleroPlus 1,5 ms, (b) V-Beam 1,5 ms, (c) V- Beam 6 ms, (d) V-Beam 40 ms, [5]](/images/item/Laser-nhuom-xung-PDL-va-xung-macro-3.jpg)
Vậy thì sự khác biệt giữa xung macro và xung dài thực sự là gì? Đầu tiên, điểm khác biệt chính là xung macro khó tạo ra nhiệt độ cao hơn xung dài thực sự. Trong thời gian nghỉ giữa các xung ngăn, nhiệt độ giảm xuống, dẫn đến nhiệt độ thấp hơn xung dài thực. Tuy nhiên, đây có thể là một lợi thế vì nhiệt độ thấp hơn nên ít tác dụng phụ hơn. Chúng tôi xem xét điều này một cách chi tiết tại Mục. 8.4 trong chương 8.
Thứ hai, các đặc tính của xung ngắn vẫn giữ nguyên [1]. Ví dụ, trong trường hợp PDL, khi thời xung dài mili giây được tạo ra với xung macro, ban xuất huyết sẽ không xảy ra do hiệu ứng quang nhiệt. Tuy nhiên, đặc điểm của xung ngắn 0,45 ms vẫn giữ nguyên và ban xuất huyết xảy ra do hiệu ứng quang cơ.
Thứ ba, ngay cả với cùng loại laser, đáp ứng và mật độ năng lượng thực tế có thể khác nhau ngay cả khi sử dụng cùng thời gian xung và mật độ năng lượng. Điều này là do thời gian xung và hình dạng của xung ngắn, mật độ năng lượng và số lần bắn xung ngắn khác nhau tùy theo nhà sản xuất.
4 Phương trình Arrhenius trong điều trị mạch máu
Bây giờ chúng ta hãy xem lại cách điều trị mạch máu dựa trên phương trình Arrhenius (Hình 8.3). Ở 33 ms, nhiệt độ đông tụ của máu, Collagen động mạch và khối da lần lượt là 90,4°C, 88°C và 70°C. Do đó, theo phương trình Arrhenius, nếu nhiệt độ của khối da tăng lên, collagen động mạch hoặc khối da sẽ bị biển tính trước khi máu đông lại, sẽ gây ra tác dụng phụ. Một cách để khắc phục điều này là sử dụng lý thuyết quang nhiệt chọn lọc hoặc lý thuyết mở rộng về quang nhiệt chọn lọc (8). Đó là lý do tại sao TRT hoặc TDT (thermal damage time) có tầm quan trọng hàng đầu. Tuy nhiên, cuối cùng thì sự biển tính của mô dựa trên phương trình Arrhenius. Trong trường hợp này, thời gian quan trọng không phải là TRT mà là thời gian mà ở đó 99% quá trình thoái hóa mô thực tế xảy ra (teden, thời gian biến tính hiệu quả).
![Hình 8.3 Sự biến tính mô phụ thuộc nhiệt độ so với thời gian được dự đoán bởi phương trình Arrhenius đối với khối da (xanh), máu (đỏ) và collagen động mạch (xám). [8]](/images/item/Laser-nhuom-xung-PDL-va-xung-macro-4.jpg)
Ví dụ: xem xét một PDL có thời gian xung thực là 0,45 ms. Thời gian xung 0,45 ms có thể điều trị các mạch máu tương ứng với độ dày 30-100 µm. Nếu laser được chiếu bằng xung thực có thời gian phát xung là 0,45 ms, mạch máu có thể được điều trị mà không có ban xuất huyết. Tuy nhiên, xem xét phương trình Arrhenius, phương pháp sử dụng năng lượng cao trong thời gian xung ngắn (phương pháp A) có phạm vi điều trị hẹp (Phần 7.3 ở Chương 7). Ngoài ra, khi mạch máu bị vỡ ở nhiệt độ trên 100°C, ban xuất huyết có thể xuất hiện dẫn đến mạch máu tái phát (Hình 8.3). Mặt khác, trong phương pháp sử dụng năng lượng thấp trong thời gian xung dài (phương pháp B), do thời gian xung dài (ví dụ 4,5 ms) nên các mạch máu 30-100 µm tương ứng với thời gian xung 0,45 ms được bỏ qua và không thể điều trị được do tính chọn lọc nhiệt động (TRT < PD) trong pha nhiệt của mô hình quang nhiệt. Tóm lại, phương pháp B không thể điều trị mạch máu do tính chọn lọc nhiệt động học. Để khắc phục điều này, xung macro được sử dụng. Khi sử dụng xung macro gồm các xung ngắn năng lượng thấp (0,45 ms) nhiều lần, các photon được hấp thụ có chọn lọc trong các mạch máu 30-100 µm (TRT ≥ PD) và do xung ngắn được lặp lại và có thời gian phát xung dài nên các mạch máu cũng không bị vỡ và cửa sổ trị liệu có thể được mở rộng.
5 Sự sửa chữa và tái xuất hiện của các mạch máu
Bài báo được đề cập ở trên dựa trên tiền đề rằng nhiệt độ của máu không được cao hơn 100°C bởi vì ban xuất huyết không nên xảy ra. Tại sao không nên có ban xuất huyết trong quá trình dùng PDL?
Sau khi điều trị bằng laser mạch máu, các mạch máu sẽ tái tạo và các triệu chứng tái phát. Sự tân tạo mạch xảy ra ngay cả sau khi điều trị xơ hoá để điều trị giãn tĩnh mạch cũng như sau khi điều trị bằng laser mạch máu. Điều này rất khó hiểu nhưng vẫn còn ít nghiên cứu về hiện tượng này (9).
Cơ chế được giả định như sau. Trong quá trình lành vết thương, mô được tái tạo khi mô bị tổn thương được thay thế bằng các mạch máu mới. Laser mạch máu cũng làm tổn thương da và các mạch máu mới tái tạo và tái phát. Như là nguyên nhân trực tiếp, nhiều loại cytokine được tiết ra bởi các tế bào viêm được tạo ra trong quá trình lành thương. Trong số đó, các cytokine làm tăng yếu tố tạo mạch được cho là có vai trò quan trọng trong việc mạch máu tái phát.
Phương pháp phòng ngừa như sau. Đầu tiên, chúng ta có thể dùng thử Rapamune (Pfizer Inc., New York, Mỹ), loại thuốc ngăn ngừa phản ứng thải ghép kéo dài ở bệnh nhân ghép thận. Rapamune được biết là có tác dụng ức chế sản xuất cytokine và có một số báo cáo cho thấy nó có hiệu quả trong việc tái tạo mạch máu sau điều trị bằng laser. Thứ hai, Imiquimod là một chất điều hòa miễn dịch được sử dụng để ngăn ngừa tái phát sau khi chiếu laser lên bớt rượu vang (PWS), nhưng kết quả rất kém.
Xét về cơ chế tái tạo và tái phát mạch máu, tôi cho rằng việc thu nhỏ mạch máu hoặc tạo đông máu nội mạch để chặn mạch máu là cách làm giảm quá trình tái tạo và tái phát mạch máu, thay vì làm vỡ mạch máu và phát triển tình trạng viêm. Do đó, điểm cuối lâm sàng phải là tình trạng sẫm màu hoặc biến mất, gợi ý sự hình thành cục máu đông hoặc đông tụ mạch máu chứ không phải ban xuất huyết.
6 Ngưỡng xuất huyết và số lượng xung ngắn
Hình 8.4 cho thấy mật độ năng lượng ở đó ban xuất huyết xuất hiện theo thời gian xung và số lượng xung ngắn. Điều cần lưu ý ở đây là mật độ năng lượng của trục y chỉ là tổng mật độ năng lượng của các xung ngắn. Ví dụ, khi chiếu bốn xung ngắn trong thời gian xung là 40 ms, năng lượng của xung ngắn nơi ban xuất huyết bắt đầu xuất hiện là 2,5 J/cm². Có 4 tia 2,5 J/cm² nên bảng điều khiển hiển thị 10 J/cm².
Phản ứng mong muốn là co mạch hoặc tắc nghẽn mạch do đông máu nội mạch mà không có ban xuất huyết. Do đó, năng lượng thấp hơn ngưỡng xuất huyết nên được sử dụng. Ví dụ, ngưỡng ban xuất huyết của PDL với 8 xung ngắn ở 20 ms là 16 J/cm² (Hình 8.3). Có những báo cáo cho thấy các mạch máu dưới 600 µm được điều trị thành công mà không cần thời gian nghi dưỡng chỉ với mật độ năng lượng 9-10 J/cm² [10]
![Hình 8.4 Ngưỡng xuất huyết với số lượng xung ngắn. [9]](/images/item/Laser-nhuom-xung-PDL-va-xung-macro-5.jpg)
7 Thông số
Các chỉ định cho PDL bao gồm bệnh mạch máu (Hình 8.5), tái tạo da và các bệnh da khác, như thảo luận ở trên (Bảng 8.3).
Đầu tiên, chúng ta hãy xem các thông số của PDL đối với bệnh lý mạch máu. Do PDL sử dụng xung macro gồm các xung ngắn và các xung ngắn không thay đổi đáng kể theo thời gian xung nên thời gian xung không được điều chỉnh theo kích thước của mạch máu. Trong PDL, thời gian xung của xung macro có nghĩa là thời gian của quá trình biến tính mô, tức là thời gian trong phương trình Arrhenius.
Theo phương trình Arrhenius, có phương pháp sử dụng nhiệt độ cao trong thời gian ngắn (phương pháp A) và phương pháp sử dụng nhiệt độ thấp trong thời gian dài (phương pháp B) (Phần 7.3 ở Chương 7). Cả hai phương pháp đều có tác dụng như nhau, nhưng vì phương pháp B có phạm vi trị liệu rộng hơn nên nên sử dụng thời gian phát xung dài hơn so với phương pháp ngắn hơn. Tuy nhiên, khi sử dụng thời gian xung dài, mật độ năng lượng cần thiết để tạo ra hiệu ứng tương tự sẽ cao hơn so với thời gian xung ngắn (Hình 8.4) và thuốc nhuộm được tiêu thụ nhanh chóng. Đây là lý do tại sao thời gian xung 6 và 10 ms thường được sử dụng. Khi không có đáp ứng của mạch máu, cố gắng điều trị bằng cách giảm thời gian xung xuống 1,5 ms (bốn xung phụ) hoặc 0,45 ms (một xung phụ) để làm vỡ mạch máu
Khi điều trị lớp bì với mạch máu, tốt hơn nên sử dụng spot size lớn nhất có thể (Phần 4.6 ở Chương 4). Tuy nhiên, spot size càng lớn thì thuốc nhuộm được tiêu thụ càng nhanh, do đó, spot size 7 hoặc 10 mm thường được sử dụng. Tuy nhiên, để điều trị các tổn thương sâu hoặc điều trị nhanh các tổn thương lớn như bót rượu vang, spot size lớn nhất 12 mm có thể hữu ích.
Bảng 8.3 Thông số của PDL (Vbeam Perfecta®, Candela Corp. Wayland, MA, USA)
Tổn thương | Spot size (mm) | Thời gian xung (ms) | Năng lượng (J/cm2) | DCD phun/nghỉ | Khoảng cách thời gian |
Giãn mao mạch ở mặt | 5 | 6,10,20 | 7.5-12 | 30/20 | 4-6 |
7 | 6,10,20 | 7 -12 | |||
10 | 6,10,20 | 5.5-7.5 | |||
3x10 | 10 | 11-14 | |||
Giãn mao mạch mũi | 5,7 | 10-40 | 8-12 | 30/20 | 4-6 |
10 | 6.5-7.5 | ||||
3x10 | 10-12 | ||||
Bệnh trứng cá đỏ Ban đỏ lan tỏa | 7 | 6,10,20 | 8-11 | 30/20 | 4-6 |
10 | 5-7 | ||||
Bớt rượu vang | 5 | 0.45 | 10-15 | 30/20 | 8-12 |
7 | 1.5 | 8-12 | |||
10 | 4- 4.75 | ||||
Poikiloderma Civatte | 10 | 10 | 5-6.5 | 30/20 | 2-4 |
Mụn | 7 | 6,10 | 8-10 | 30/20 | 4-6 |
10 | 3 | 4.5 | |||
U mạch anh đào U mạch mạng nhện | 7 | 1.5 | 8-11.5 | 30/20 | 4-6 |
10 | 5-10 | ||||
Hồ tĩnh mạch | 7 | 1.5 | 7-10 | 30/20 | 4-6 |
U máu | 7 | 1.5 | 6-10 | 40-20 | 2 tuần/ trẻ sơ sinh và 8- 12 tuần/ người lớn |
10 | 5-6 | ||||
Trẻ hóa bằng ánh sáng Nếp nhăn | 7 | 6-10 | 7 | 30/20 | 4-6 |
10 | 6 | ||||
Sẹo phì đại Sẹo lồi | 7 | 1.5, 3 | 10-13 | Off | 6-8 |
10 | 9.5 | ||||
Rạn da | 10 | 0.45 | 3-7 | 30/20 | 4-6 |
Sẹo | 7 | 0.45, 1.5 | 7-8 | 30/20 | 4-6 |
10 | 4-5 | ||||
Mụn cóc (mặt) | 5 | 1.5 | 9-9.5 | 30/20 | 2-3 |
Mụn cóc (mặt) | 5,7 | 1.5 | 12-15 | Off | 2-3 |
Bệnh vảy nến | 5 | 0.45, 1.5 | 6-8 | Tuỳ chọn, 30/20 | 2-4 |
| 7 | 4-8 | ||||
| 10 | 3-8 |
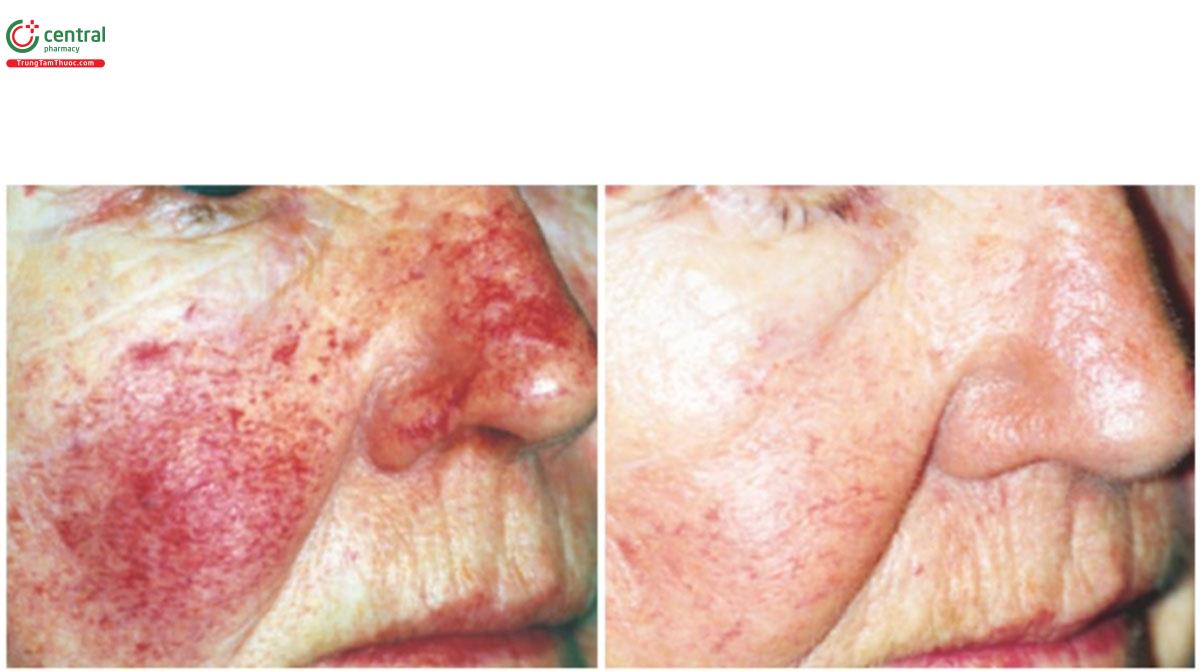
Nếu mật độ năng lượng cao, ban xuất huyết có thể xảy ra, điều này có thể ảnh hưởng đáng kể đến đời sống xã hội của bệnh nhân. Do đó, để ngăn ngừa ban xuất huyết, nên chọn mật độ năng lượng không gây ban xuất huyết theo thời gian xung (liều không gây xuất huyết, Hình 8.4). Điểm cuối lâm sàng được coi là “sậm màu”, xuất hiện do sự hình thành cục máu đông trong mạch máu, hoặc “mạch máu biến mất", trong đó thành mạch co lại. Đầu tiên, một shot thử được thực hiện trên tổn thương ở một vị trí khó thấy. Để tìm được mật độ năng lượng thích hợp (1) nên tăng dần mật độ năng lượng để tìm ra mật độ năng lượng cho thấy điểm cuối lâm sàng hoặc (2) mật độ năng lượng nên giảm 0,5 J/cm² so với mật độ năng lượng gây ra ban xuất huyết. Nếu điều trị không thành công, nên sử dụng mật độ năng lượng cao hơn ngưỡng ban xuất huyết để làm vỡ mạch máu (liều gây xuất huyết, Hình 8.4). Tuy nhiên, trong trường hợp này, mạch máu có thể vỡ ngay cả khi thời gian xung ngắn và để giảm mức tiêu thụ thuốc nhuộm, thời gian xung nên giảm xuống còn 1,5 hoặc 0,45 ms. Ngoài ra, vì ban xuất huyết xảy ra nên bệnh nhân cần được thông báo trước rằng sẽ có nhiều vết bầm tím kéo dài trong 10-14 ngày, điều này có thể ảnh hưởng đến đời sống xã hội. Ban xuất huyết có nhiều khả năng xảy ra hơn nếu bệnh nhân đang dùng thuốc ảnh hưởng đến cầm máu, chẳng hạn như Aspirin hoặc thuốc chống đông máu, vì vậy cần phải tư vấn kỹ lưỡng cho bệnh nhân trước khi điều trị. Đối với làn da sẫm màu hơn hoặc làn da mới rám nắng, nên giảm mật độ năng lượng do nguy cơ giảm sắc tố hoặc tăng sắc tố sau viêm (PIH).
Bởi vì điều trị mạch máu là một tình huống theo chiều thẳng nên việc làm mát bề mặt là điều cần thiết. Khoảng thời gian từ 4 đến 6 tuần được khuyến nghị khi xem xét việc tái tạo da của lớp bì. Tuy nhiên, trong trường hợp bớt rượu vang, việc điều trị được thực hiện 8-12 tuần một lần để có đủ khả năng tái tạo da. Trong mụn trứng cá, kích thước tổn thương không lớn và da được dưỡng ẩm tốt do tiết nhiều bã nhờn nên có thể điều trị 2-4 tuần một lần.
Nếu đường kính mạch máu mỏng và có dạng lưới, hoặc nếu tốc độ máu chảy nhanh và tái phát hoặc không biến mất tốt thì có thể điều trị bằng phương pháp chồng xung bằng cách giảm cả thời gian và mật độ năng lượng xung. Điểm cuối lâm sàng được coi là trạng thái không rõ của ban xuất huyết. Ví dụ, trong giãn mao mạch dạng lưới không cải thiện với 10 ms hoặc 20 ms, quy trình được thực hiện bằng cách chồng xung với spot size là 10 mm, thời gian xung 1,5 ms, 6,5-6,75 J/cm², DCD 30/20.
Ở những bệnh nhân bị giãn mao mạch nặng, nếu điều trị toàn bộ mạch máu trong lần đầu tiên, tình trạng phù nề sau thủ thuật có thể trầm trọng, gây khó khăn cho cuộc sống hàng ngày. Vì vậy, điều trị một phần được thực hiện nhiều lần.
Thứ hai, PDL có thể được sử dụng cho các sẹo phì đại, sẹo lồi, rạn da và vết thương sau phẫu thuật. Giống như điều trị mạch máu, chỉ cần nhắm mục tiêu vào tổn thương màu đỏ vì mục đích của PDL là loại bỏ các mạch máu trong vết sẹo. Trong trường hợp rạn da, PDL có hiệu quả ở vết rạn da đỏ nhưng không hiệu quả ở vết rạn da trắng không có mạch máu. Gần đây, phương pháp bắn PDL để ngăn ngừa sẹo sau khâu vết thương đang được nghiên cứu (11, 12), PDL thường dùng thử 2 tuần sau khi khâu.
Thứ ba, PDL cũng có thể được sử dụng để điều trị mụn cóc và bệnh vảy nến. Tuy nhiên, nó không được sử dụng thường xuyên vì vấn đề bảo hiểm và chi phí bảo trì PDL.
8 Tài liệu tham khảo
1. Goldman MP. Cutaneous and cosmetic laser surgery. Philadelphia: Mosby Elsevier; 2006.
2. Allemann IB, Goldberg DJ. Basics in dermatological laser applications. Karger Medical and Scientific Publishers; 2011.
3. Gold MH, McGuire M, Mustoe TA, Pusic A, Sachdev M, Waibel J, et al. Updated international clinical recommendations on scar management: part 2--algorithms for scar prevention and treatment. Dermatol Surg. 2014;40(8):825-31.
4. Aldahan AS, Shah VV, Mlacker S, Samarkandy S, Alsaidan M, Nouri K. Laser and light treatments for striae distensae: a comprehensive review of the litera- ture. Am J Clin Dermatol. 2016;17(3):239-56.
5. Kimel S, Svaasand LO, Cao D, Hammer-Wilson MJ, Nelson JS. Vascular response to laser photothermolysis as a function of pulse duration, vessel type, and diameter: implications for port wine stain laser therapy. Lasers Surg Med. 2002;30(2):160-9.
6. Kauvar A, Hruza G. Principles and practices in cutaneous laser surgery. CRC Press; 2005.
7. Park SH, Yeo WC, Koh WS, Park JW, Noh NK, Yoon CS. Laser dermatology plastic surgery 2nd ed (Korean). Seoul: Koonja; 2014.
8. Murphy M, Torstensson P. Thermal relaxation times: an outdated concept in photothermal treatments. Lasers Med Sci. 2014;29(3):973-8.
9. Raulin C, Karsai S. Laser and IPL technology in dermatology and aesthetic medicine. Heidelberg: New York; 2011.
10. Ross EV, Uebelhoer NS, Domankevitz Y. Use of a novel pulse dye laser for rapid single-pass purpura- free treatment of telangiectases. Dermatol Surg. 2007;33(12):1466-9.
11. Karmisholt KE, Haerskjold A, Karlsmark T, Waibel J, Paasch U, Haedersdal M. Early laser intervention to reduce scar formation-a systematic review. J Eur Acad Dermatol Venereol. 2018;32(7):1099-110.
12. Kent RA, Shupp J, Fernandez S, Prindeze N, DeKlotz CMC. Effectiveness of early laser treatment in surgical scar minimization: a systematic review and meta-analysis. Dermatol Surg. 2020;46(3):402-10.

