Kỹ thuật trích tinh trùng - Giải pháp cho bệnh nhân vô sinh
Nguồn: Các vấn đề trọng yếu trong hỗ trợ sinh sản
Chủ biên: PGS.TS.BS. Lê Minh Tâm
Tham gia soạn biên
GS.TS.BS. Cao Ngọc Thành
ThS.BS. Trần Thị Như Quỳnh
ThS.BS. Nguyễn Đắc Nguyên
1 Giới thiệu
Phương pháp trích tinh trùng là các kỹ thuật được chỉ định đối với bệnh nhân được chẩn đoán vô tinh, với mục đích có thể tìm được tinh trùng từ bệnh nhân để thực hiện kỹ thuật hỗ trợ sinh sản. Trích tinh trùng bao gồm nhiều phương pháp với mức độ can thiệp khác nhau như: chọc hút tinh trùng từ mào tinh (Percutaneous Epididymal Sperm Aspiration - PESA), chọc hút tinh trùng từ tinh hoàn (Testicular Sperm Aspiration - TESA), sinh thiết tinh hoàn, phẫu thuật tinh hoàn lấy tinh trùng (Testicular Sperm Extraction - TESE) có thể dưới quan sát kính vi phẫu (micro Testicular Sperm Extraction - mTESE).
Đối với các trường hợp vô tinh tắc nghẽn (Obstructive Azoospermia - OA), tinh trùng không thể đi ra ngoài theo con đường xuất tinh và được chứa trong mào tinh hoặc các ống sinh tinh trong tinh hoàn, điều này sẽ giúp cho tỷ lệ trích tinh trùng cao ở nhóm bệnh nhân này. Tuy vậy, đối với những trường hợp vô tinh không tắc nghẽn (Non-Obstructive Azoospermia - NOA), mào tinh hầu như không hiện diện tinh trùng và tinh trùng có thể xuất hiện rất ít ở các ống sinh tinh. Phương pháp TESE kết hợp với ICSI là một trong những lựa chọn đầu tay cho các trường hợp này. Gần đây, sự hình thành phát triển của hệ thống vi phẫu thuật tinh hoàn lấy tinh trùng (Micro TESE hoặc Microdissection TESE) sử dụng một kính vi phẫu cho phép xác định vùng ống sinh tinh có khả năng chứa tinh trùng nhằm tăng tỷ lệ thu được tinh trùng thành công ở các trường hợp vô tinh không tắc nghẽn.
2 Chỉ định
2.1 Vô tinh do tắc nghẽn
Sự thiếu hụt ống dẫn tinh hai bên (CBAVD) là nguyên nhân thường gặp nhất ở các trường hợp vô sinh nguyên phát. Có mối liên quan chặt chẽ giữa CBAVD và hội chứng xơ nang hoá. 50% trường hợp nam giới vô sinh CBAVD có biểu hiện gen của hội chứng xơ nang.
Phẫu thuật tái tạo ống dẫn tinh sau thắt thất bại hoặc không thể tái tạo ống dẫn tinh bao gồm các trường hợp sau: (1) chiều dài ống dẫn tinh được cắt bỏ quá dài nên không thể phẫu thuật nối tái tạo, (2) thời gian thắt ống dẫn tinh đã quá lâu, (3) nam giới muốn lấy tinh trùng thực hiện IVF/ICSI nhưng không muốn nối ống dẫn tinh.
Tình trạng tắc nghẽn do bệnh lý: nhiễm trùng, hội chứng Kartageners, hội chứng Young.
2.2 Vô tinh không do tắc nghẽn
Các chỉ định chính của phẫu thuật trích tinh trùng trong trường hợp vô tinh không do tắc nghẽn bao gồm:
- Rối loạn phóng tỉnh.
- Rối loạn cương.
- Tinh trùng bất thường: OAT nặng, tinh dịch không tinh trùng
- Ngừng sinh tinh không hoàn toàn
| Nguyên nhân | Số lượng | Tỉ lệ % |
| Vô tinh tắc nghẽn | ||
| Không có ống dẫn tinh 2 bên | 55 | 36,4 |
| Tái tạo sau thắt ống dẫn tinh không thành công | 57 | 37,7 |
| Không thể tái tạo sau thắt ống dẫn tinh | 6 | 4,0 |
| Tắc ống dẫn tinh do nhiễm trùng sinh dục dưới | 6 | 4,0 |
| Tắc nghẽn phóng tinh | 3 | 2,0 |
| Tắc ống dẫn tinh trong hội chứng Kartagener | 1 | 0,7 |
| Hội chứng Young | 2 | 1,3 |
| Vô tinh không tắc nghẽn | ||
| Rối loạn phóng tinh | 4 | 2,6 |
| Rối loạn cương | 3 | 2,0 |
| Tinh dịch không tinh trùng | 7 | 4,6 |
Tinh trùng OAT nặng Ngừng sinh tinh không hoàn toàn | 2 5 | 1,3 3,3 |
3 Các phương pháp trích tinh trùng
3.1 Chọc hút mào tinh vi phẫu lấy tinh trùng (Microepididymal sperm aspiration - MESA)
.jpg)
3.1.1 Kỹ thuật thực hiện
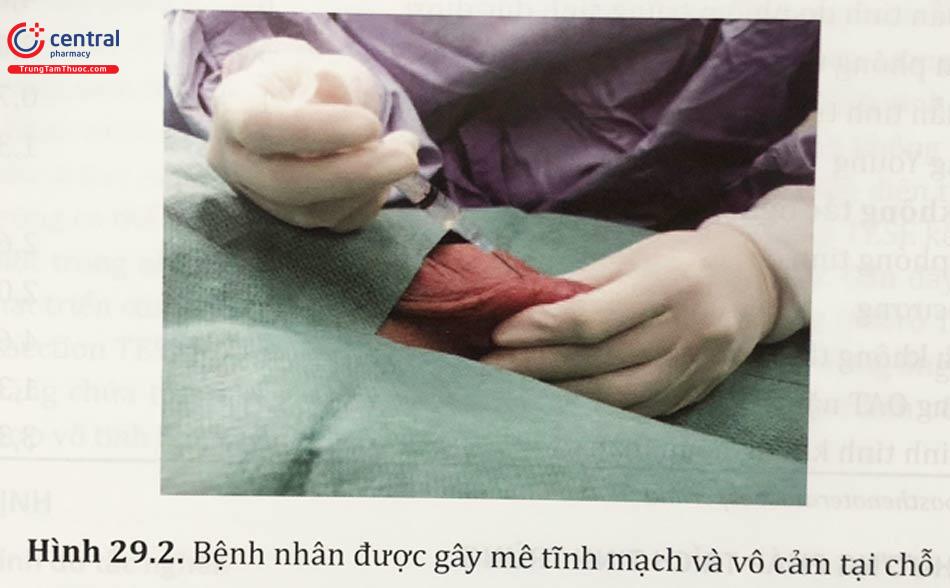
SonicMas Phương pháp MESA được thực hiện bằng cách rạch một đường nhỏ da bìu nhằm bộc lộ mào tinh. Sau đó mào tinh được quan sát dưới kính hiển vi và cũng được rạch một đường rất nhỏ đi vào lòng ống. Một kim chọc hút nhỏ được luôn vào ống mào tỉnh để thu lượng dịch mào tinh tại vị trí rạch. Ngoài ra, thay vì hút trực tiếp trong lòng ống, một kim thuỷ tinh nhỏ có thể được sử dụng bằng cách đi xuyên qua các lòng ống và hút hết tất cả dịch lòng ống mào tinh có thể thu được. Sau khi tiến hành chọc hút, kiểm tra ngay lập tức chất dịch thu được liệu có tinh trùng hay không? Đánh giá số lượng, độ di động tinh trùng để tiến hành các bước can thiệp tiếp theo.
3.1.2 Ưu điểm
Xâm lấn tương đối ít.
Khả năng thành công của phương pháp trung bình 55%.
3.1.3 Nhược điểm
Tỷ lệ thành công phụ thuộc vào nhiều yếu tố: kinh nghiệm của phẫu thuật viên, độ dính và xơ hoá của ống mào tinh, cần có các thiết bị vi phẫu đắt tiền.
Có các biến chứng có thể xảy ra: chảy máu, nhiễm trùng, tụ máu trong ngắn hạn. Dài hạn gây xơ hoá và dính ống mào tinh.
Yêu cầu gây mê toàn thân là điều kiện cần thiết.
Đau nhiều sau thủ thuật.
3.2 Chọc hút mào tinh qua da lấy tinh trùng (Percutaneous epididymal sperm aspiration - PESA)
3.2.1 Kỹ thuật thực hiện
Phương pháp này được thực hiện bằng sử dụng một kim sinh thiết có thể chọc hút được dịch từ mào tinh hoàn. Sau khi xác định và cố định mào tinh bằng ngón trỏ và ngón cái và các ngón còn lại tay trái ôm trọn tinh hoàn, một kim cánh bướm 21 G được đưa xuyên qua bề mặt da được làm căng và đi vào mào tinh hoàn. Áp lực âm tạo ra bởi hệ thống hút sẽ hút mạnh trung bình 20 ml dịch mào tinh ban đầu. Sau đó, thủ thuật viên di chuyển kim cánh én nhẹ nhàng trong mào tinh và quan sát dịch mào tinh được hút ra trong ống dẫn. Sau khi quan sát đã nhận thấy đủ lượng dịch mào tinh cần thu thập, tiến hành kẹp ống dẫn bằng một clamp và rút kim cánh én ra ngoài. Dịch sau khi chọc hút được đưa vào đĩa chứa môi trường nuôi cấy hoặc 1,5 ml ống Eppendorf vô trùng. Thủ thuật PESA có thể được tiến hành lặp lại trên cùng một mào tinh hoặc mào tinh phía đối diện cho đến khi thu được lượng tinh trùng đủ theo yêu cầu. Thông thường hiếm khi có thể thu được đủ lượng tinh trùng để thực hiện ICSI hoặc trữ lạnh ngay sau lần đầu chọc hút, thời gian trung bình thực hiện thủ thuật kéo dài 10 phút.
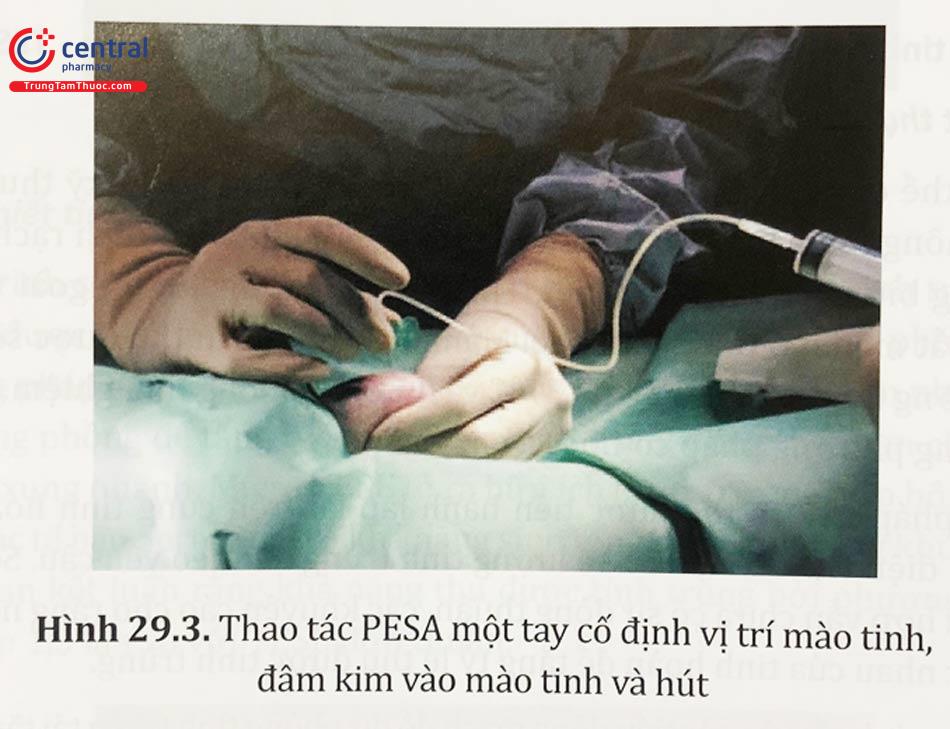
3.2.2 Ưu điểm
Tỷ lệ thu được tinh trùng đạt trên 50%.
Là phương pháp đơn giản, ít xâm lấn. Có thể thực hiện bằng gây tê cục bộ vì không cần rạch da bìu. - Ít đau hơn thời kỳ hậu phẫu.
Ít các biến chứng sau thủ thuật.
Phổ biến ở nhiều trung tâm điều trị.
Không cần trang thiết bị kỹ thuật cao.
Chi phí thấp.
Ít gây xơ hoá và dính mào tinh
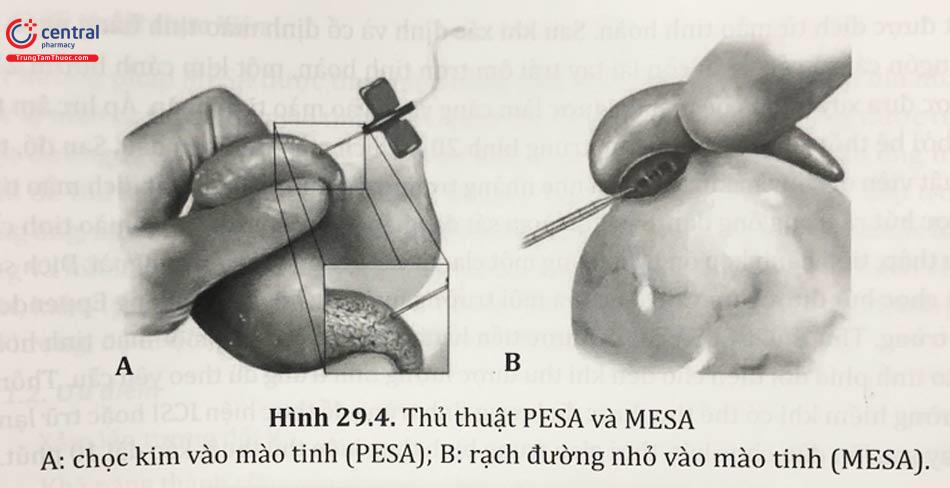
3.3 Sinh thiết tinh hoàn trích tinh trùng (Testicular sperm extraction - TESE)
3.3.1 Kỹ thuật thực hiện
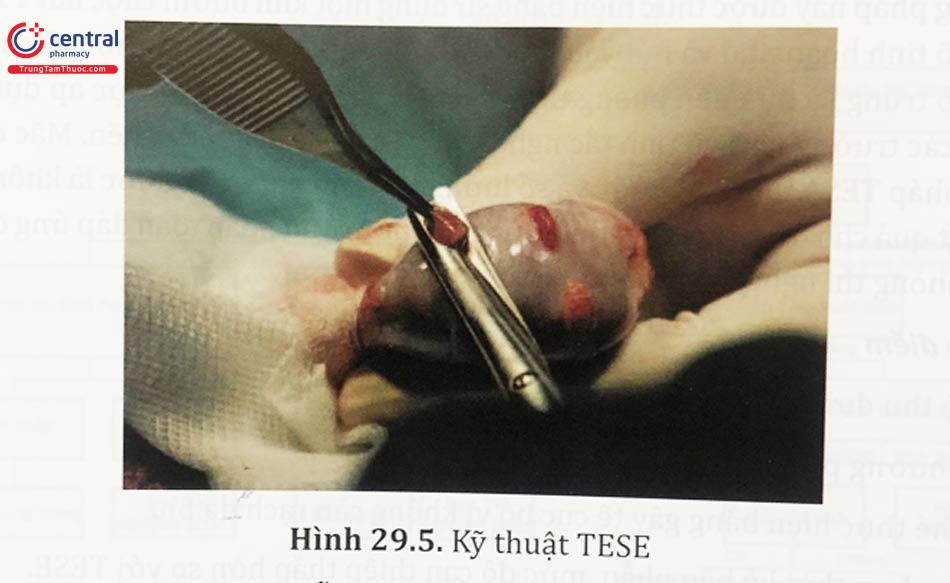
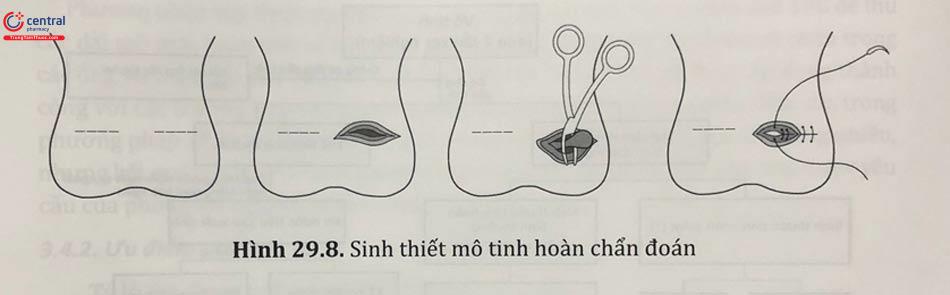
TESE có thể được áp dụng trong các trường hợp thực hiện kỹ thuật trích tinh trùng khác không thành công. Thủ thuật được tiến hành bằng cách rạch một đường nhỏ ở da vùng bìu vị trí lấy sinh thiết. Thủ thuật viên bộc lộ từ ngoài vào đến tinh hoàn và kẹp cắt mẫu mô tinh hoàn nhỏ. Mảnh mô tinh hoàn thu được sẽ đặt vào đĩa chứa môi trường nuôi cấy ở nhiệt độ 37°C và đưa vào phòng thí nghiệm để lọc và tìm tinh trùng bằng phương pháp cơ học và enzyme.
Phương pháp này có thể được tiến hành lặp lại trên cùng tinh hoàn hoặc tỉnh - hoàn phía đối diện cho đến khi có số lượng tinh trùng đủ theo yêu cầu. Số lượng mẫu sinh thiết phù hợp vẫn chưa có sự đồng thuận, các khuyến cáo cho rằng nên lấy mẫu ở các vị trí khác nhau của tinh hoàn để tăng tỷ lệ thu được tinh trùng.
Lưu ý cần tránh cắt vào các tiểu động mạch để dự phòng tình trạng tái tăng sinh mạch.
3.3.2 Ưu điểm
Khả năng thu được tinh trùng cao, cả khi trong những trường hợp các phương pháp khác không thành công. Tỷ lệ tìm thấy tinh trùng ở các trường hợp vô tinh không tắc nghẽn lên đến 50%. Tỷ lệ thu được tinh trùng chung trong các trường hợp vô tinh trung bình khoảng 80%.
Là phương pháp có thể chẩn đoán xác định vô tinh tắc nghẽn hay không tắc nghẽn trong khi các thăm dò khác như kết quả nội tiết, siêu âm bìu chỉ là những thông tin gợi ý.
3.3.3 Nhược điểm
Có các biến chứng tương tự kỹ thuật MESA: chảy máu, tụ máu, nhiễm trùng, xơ hoá và dính tinh hoàn sau mổ.
Đau nhiều hậu phẫu
Yêu cầu gây mê đường toàn thân.
Sinh thiết nhiều vị trí gây tổn thương mô tinh hoàn, suy giảm chức năng tế bào Leydig.
3.3.4 Sinh thiết tinh hoàn vi phẫu (Microdissection TESE)
Khi quá trình sinh thiết tinh hoàn nhiều vị trí không tìm thấy tinh trùng, việc sinh thiết có thể được tiến hành với sự hỗ trợ của kính hiển vi với độ phóng đại x40 và x80. Phương pháp sinh thiết vi phẫu nhằm mục đích quan sát và tìm những đoạn ống sinh tinh căng phồng để tăng tỷ lệ thu được tinh trùng đồng thời hạn chế tổn thương các mô lành xung quanh. Micro-TESE tỏ ra hữu ích ở các trường hợp hội chứng tế bào Sertoli khi các tế bào Sertoli chỉ có khả năng sinh tổng hợp tinh trùng khu trú. Các phân tích tổng quan kết luận rằng khả năng thu được tinh trùng bởi phương pháp Micro- TESE cao gấp 1,5 lần so với TESE đơn thuần.

3.4 Chọc hút tinh hoàn qua da lấy tinh trùng (Testicular sperm aspiration - TESA) Anh SonicMaste
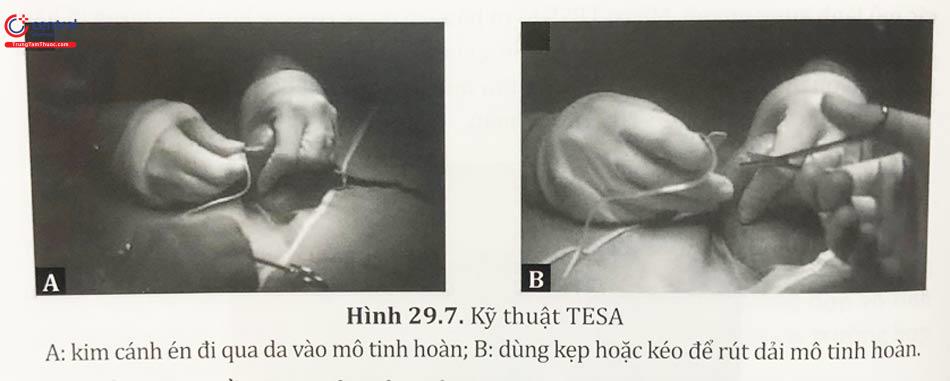
3.4.1 Kỹ thuật thực hiện
Phương pháp này được thực hiện bằng sử dụng một kim bướm chọc hút 196 để thu các dải mô tinh hoàn nhỏ và hút vào một ống chứa 20 ml. Mô thu được sẽ chứa trong các ống vô trùng và đưa đến phòng thí nghiệm để xử lí. TESA đã được áp dụng thành công với các trường hợp vô tính tắc nghẽn và vô tinh không tắc nghẽn. Mặc dù, trong phương pháp TESA thì kích thước và số lượng mô tỉnh hoàn thu được là không nhiều, nhưng kết quả cho thấy số lượng tinh trùng thu được vẫn hoàn toàn đáp ứng được yêu cầu của phòng thí nghiệm và lâm sàng.
3.4.2 Ưu điểm
Tỷ lệ thu được tinh trùng đạt khá cao.
Là phương pháp đơn giản, ít xâm lấn.
Có thể thực hiện bằng gây tê cục bộ vì không cần rạch da bìu.
Ít đau hơn thời kỳ hậu phẫu, mức độ can thiệp thấp hơn so với TESE.
Ít các biến chứng sau thủ thuật.
3.4.3 Nhược điểm
Khả năng thu được mảnh mô tinh hoàn ít hơn so với TESE, khả năng thu được tinh trùng thấp hơn đặc biệt đối với các trường hợp vô tinh không tắc nghẽn.
4 Chiến lược điều trị trên lâm sàng
4.1 Quy trình áp dụng trên lâm sàng
Cặp vợ chồng vô sinh có chồng được chẩn đoán vô tinh cần được đánh giá để phát hiện nguyên nhân. Các phương pháp thăm dò có thể được thực hiện bao gồm:
Xét nghiệm nội tiết.
Siêu âm bìu
Sàng lọc đột biến di truyền.
Sinh thiết tinh hoàn tìm nguyên nhân.
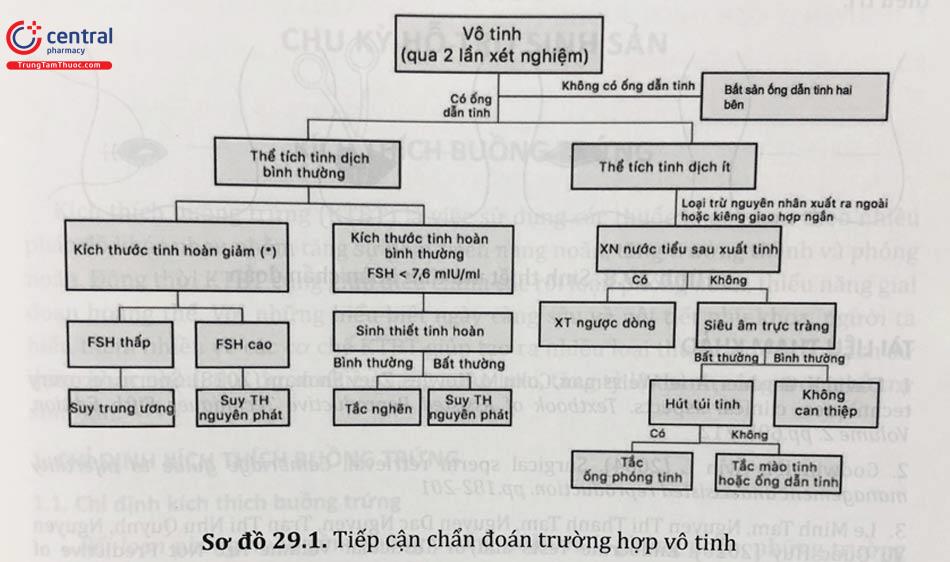
Tất cả các phương pháp trên cần được phối hợp phụ thuộc vào bệnh cảnh lâm sàng của bệnh nhân để đề xuất chiến lược điều trị hợp lí. Sinh thiết tinh hoàn trước khi quyết định phẫu thuật trích tinh là tiêu chuẩn vàng để chẩn đoán vô tinh tắc nghẽn hay không tắc nghẽn.
Trình tự áp dụng các phương pháp phẫu thuật trích tinh thông thường là: PESA hoặc MESA, TESA và/hoặc TESE. Phương pháp TESA được thực hiện ở các trường hợp PESA hoặc MESA không thành công, và TESE được chỉ định khi PESA hoặc MESA và TESA đều không thành công. Cuối cùng, Kỹ thuật Micro-TESE là phương pháp được chỉ định nếu việc TESE không thành công.
Mẫu tinh trùng thu được nên được trữ đông để thực hiện ở các chu kỳ điều trị tiếp theo. Mẫu đông lạnh được rã đông và xử lý vào ngày chọc hút noãn hoặc trước thời điểm đó ba ngày.
Tuy vậy, các chỉ định phẫu thuật trích tinh có thể được thực hiện vào ngày lấy trứng nếu trước đây chưa có mẫu trữ đông. Trong các trường hợp, cần lưu ý khả năng không thể lấy được tinh trùng. Việc tư vấn cho bệnh nhân có nguy cơ thất bại với quá trình trích tinh trùng nhằm xin nguồn tinh trùng hiến tặng là rất quan trọng.
4.2 Chiến lược điều trị nội tiết phối hợp phẫu thuật trích tinh
Để cải thiện tỷ lệ thu được tinh trùng ở bệnh nhân vô tinh không tắc nghẽn, điều trị nội khoa trước phẫu thuật có thể được áp dụng nhằm phục hồi quá trình sinh tinh. Việc sử dụng các chất điều hoà thụ thể estrogen như Clomiphene citrate hoặc Tamoxifen citrate và chất ức chế aromatase giúp tăng cường testoterone nội sinh và sản xuất FSH. Tuy vậy, chưa có nhiều thử nghiệm đáng tin cậy để đưa ra khuyến cáo điều trị.
5 Tài liệu tham khảo
1. David K. Gardner, Ariel Weissman, Colin M. Howles, Zeev Shoham (2018). Sperm recovery techniques: clinical aspects. Textbook of Assisted Reproductive Techniques Fifth Edition, Volume
2. pp.695-712 caps 2. Godwin IM, Avin L (2004). Surgical sperm retrieval. Cambridge guide to infertility shift management and assisted reproduction. pp.182-201
3. Le Minh Tam, Nguyen Thi Thanh Tam, Nguyen Dac Nguyen, Tran Thi Nhu Quynh, Nguyen Vu Quoc Huy (2020). Endocrine Tests and/ or Testicular Volume Are Not Predictive of Successful Sperm Retrieval by conventional Multiple Testicular Sperm Extraction in Non- Obstructive Azoospermia. Journal of Fertility and Reproduction. Vol 2(4), Dec 2020, 160-167. https:// doi.org/ 10.1142/ S266131822050019X ctrl
4. Minh Tam Le, Dac Nguyen Nguyen, Thi Thanh Tam Nguyen, Vu Quoc Huy Nguyen, Chi Kong Pham, Dinh Duong Le, Ngọc Thanh Cao (2020). Should scrotal color Doppler ultrasound be routinely indicated in fertility evaluation of non-azoospermic men? Journal of Current Urology. 2020;14:211-218. https://doi.org/10.1159/000499236
5. Nguyễn Thị Diễm Thư, Lê Minh Tâm, Nguyễn Thị Mỹ, Cao Ngọc Thành (2016). Kết quả phẫu thuật trích tinh trùng trong các trường hợp vô tính. Tạp chí Phụ Sản. Tập 14 (03): 152- 156. https://doi.org/10.46755/vjog.2016.3.766
6. Nguyễn Thị Thanh Tâm, Lê Minh Tâm (2018). Vai trò siêu âm bầu trong tiên lượng kết quả phẫu thuật trích tinh trùng ở các trường hợp vô tinh. Tạp chí Phụ Sản, tập 16, số 2: 114-119. https://doi.org/10.46755/vjog.2018.2.518
7. S. Friedler, A. Raziel, D. Strassburger, M. Schachter, O. Bern, E. Kasterstein, D. Komarovsky, R. Ron- El (2008). The management of azoospermia. Infertility and Assisted Reproduction. pp.478-492

