Hướng đi tương lai của chiến lược thông khí bảo vệ phổi trong hội chứng nguy kịch hô hấp cấp tính ARDS
Trungtamthuoc.com - Hội chứng nguy kịch hô hấp cấp tính (ARDS) được đặc trưng bởi sự phân bố không đồng nhất của thông khí phổi dọc theo hướng trọng lực. Trong ARDS, tổn thương phổi do máy thở rất hay gặp. Mặc dù nhiều thử nghiệm lâm sàng đã được thực hiện, nhưng có rất ít thử nghiệm thành công. Bài viết này tóm tắt tổn thương phổi và ARDS do máy thở gây ra, đồng thời thảo luận cách triển khai y học chính xác trong lĩnh vực ARDS.
Bác sĩ Đặng Thanh Tuấn – Bệnh viện Nhi Đồng 1
Tải bản dịch TẠI ĐÂY
1 Tóm tắt
Hội chứng nguy kịch hô hấp cấp tính (ARDS) được đặc trưng bởi sự phân bố không đồng nhất của thông khí phổi dọc theo hướng trọng lực do mật độ phổi tăng lên. Do đó, phổi có sẵn để thông khí thường chỉ giới hạn ở vùng bụng, vùng phổi không phụ thuộc và được gọi là phổi “em bé”. Trong ARDS, tổn thương phổi do máy thở được biết là xảy ra ở phổi “em bé” không phụ thuộc, do thông khí được chuyển sang vùng bụng, vùng phổi không phụ thuộc, làm tăng stress và strain. Để bảo vệ lá phổi “em bé” không phụ thuộc này, bác sĩ lâm sàng nhắm mục tiêu và giới hạn các thông số chung như thể tích khí lưu thông và áp lực bình nguyên. Ngoài ra, áp lực dương cuối thì thở ra (PEEP) được sử dụng để ngăn ngừa xẹp phổi vùng lưng, phụ thuộc và nếu thành công sẽ làm tăng kích thước phổi em bé và giảm tính nhạy cảm với tổn thương do kéo căng thì hít vào. Mặc dù nhiều thử nghiệm lâm sàng đã được thực hiện ở bệnh nhân mắc ARDS trong hai thập kỷ qua, nhưng có rất ít thử nghiệm thành công cho thấy lợi ích về tỷ lệ tử vong (ví dụ như tư thế nằm sấp và thuốc ức chế thần kinh cơ). Những kết quả đáng thất vọng này trái ngược với các ngành y khoa khác, đặc biệt là về ung thư, nơi mà tính không đồng nhất của các bệnh được công nhận rộng rãi và y học chính xác đã được quảng bá. Do đó, các chiến lược thông khí bảo vệ phổi cần phải có một cách tiếp cận sáng tạo có tính đến tính không đồng nhất của phổi bị tổn thương. Bài viết này tóm tắt tổn thương phổi và ARDS do máy thở gây ra, đồng thời thảo luận cách triển khai y học chính xác trong lĩnh vực ARDS. Các phương pháp hữu ích tiềm năng để cá nhân hóa PEEP bằng phép đo áp lực bóng thực quản, khả năng huy động phổi và chụp cắt lớp trở kháng điện đã được thảo luận.
2 Tổn thương phổi gây ra do máy thở và chiến lược thông khí bảo vệ phổi
Trong hội chứng nguy kịch hô hấp cấp tính (acute respiratory distress syndrome - ARDS), tình trạng viêm làm tăng mật độ phổi, gây ra sự phân bố thông khí phổi không đồng nhất dọc theo hướng trọng lực.1 Ở tư thế nằm ngửa, các vùng phổi phụ thuộc, vùng lưng có khả năng xẹp do mật độ phổi tăng lên, và do đó, phổi có thể thông khí thường bị giới hạn ở vùng bụng, các vùng phổi không phụ thuộc, tương tự như thể tích phổi của đứa trẻ 5 đến 6 tuổi.1 Nó được gọi là phổi “em bé”.1 Các nghiên cứu gần đây sử dụng phương pháp chụp cắt lớp phát xạ positron fluorodeoxyglucose đã chỉ ra rằng các vùng bị viêm tích cực được quan sát thấy ở các vùng phổi được thông khí, cụ thể là các vùng phổi bình thường liên tục tiếp xúc với thông khí, thay vì ở các vùng không được thông khí, chẳng hạn như xẹp phổi.2-4 Do đó, giảm thiểu tình trạng viêm ở vùng phổi “em bé” bình thường là mục tiêu chính của chiến lược thông khí bảo vệ phổi.
Thử nghiệm Mạng lưới Hội chứng nguy kịch hô hấp cấp tính được xuất bản năm 2000 (ARMA) là một thử nghiệm lâm sàng mang tính bước ngoặt nghiên cứu tác động của các chiến lược thông khí bảo vệ phổi ở bệnh nhân tổn thương phổi cấp tính (acute lung injury - ALI) và ARDS.5 Nghiên cứu nhằm mục đích xác định liệu thể tích khí lưu thông thấp hơn và áp lực bình nguyên thấp hơn có thể cải thiện kết quả so với các chiến lược thông khí truyền thống hay không. Nghiên cứu đã tuyển chọn 861 bệnh nhân mắc ALI hoặc ARDS và chia ngẫu nhiên họ thành hai nhóm. Một nhóm được thông khí truyền thống với thể tích khí lưu thông là 12 mL/kg trọng lượng cơ thể dự đoán và áp lực bình nguyên là 50 cmH2O trở xuống, trong khi nhóm thông khí bảo vệ phổi được thông khí với thể tích khí lưu thông thấp hơn là 6 mL/kg cân nặng cơ thể dự đoán và áp lực bình nguyên từ 30 cmH2O trở xuống. Kết quả của nghiên cứu ARMA cho thấy tỷ lệ tử vong giảm đáng kể ở những bệnh nhân nhận được thể tích khí lưu thông thấp hơn. Nhóm thông khí bảo vệ phổi nhận được thể tích khí lưu thông thấp hơn và áp lực bình nguyên thấp hơn có tỷ lệ tử vong là 31,0% so với 39,8% ở nhóm thông khí truyền thống.
Để bảo vệ phổi “em bé” ở vùng không phụ thuộc, các bác sĩ lâm sàng áp dụng cách tiếp cận chiến lược bằng cách nhắm mục tiêu và hạn chế các thông số tổng thể, bao gồm thể tích khí lưu thông và áp lực bình nguyên. Cách thực hành này bắt nguồn từ những phát hiện trong thử nghiệm ARMA, trong đó nêu bật những ưu điểm của việc sử dụng chiến lược thông khí bảo vệ phổi trong các trường hợp ARDS. Mục tiêu là tận dụng các lợi ích liên quan đến thể tích khí lưu thông và áp lực bình nguyên thấp hơn, với mục đích làm giảm tính dễ bị tổn thương của phổi “em bé” ở vùng bụng trước tổn thương do kéo căng thì hít vào.6
3 Nhiều thử nghiệm thất bại để hiểu lợi ích trong ARDS
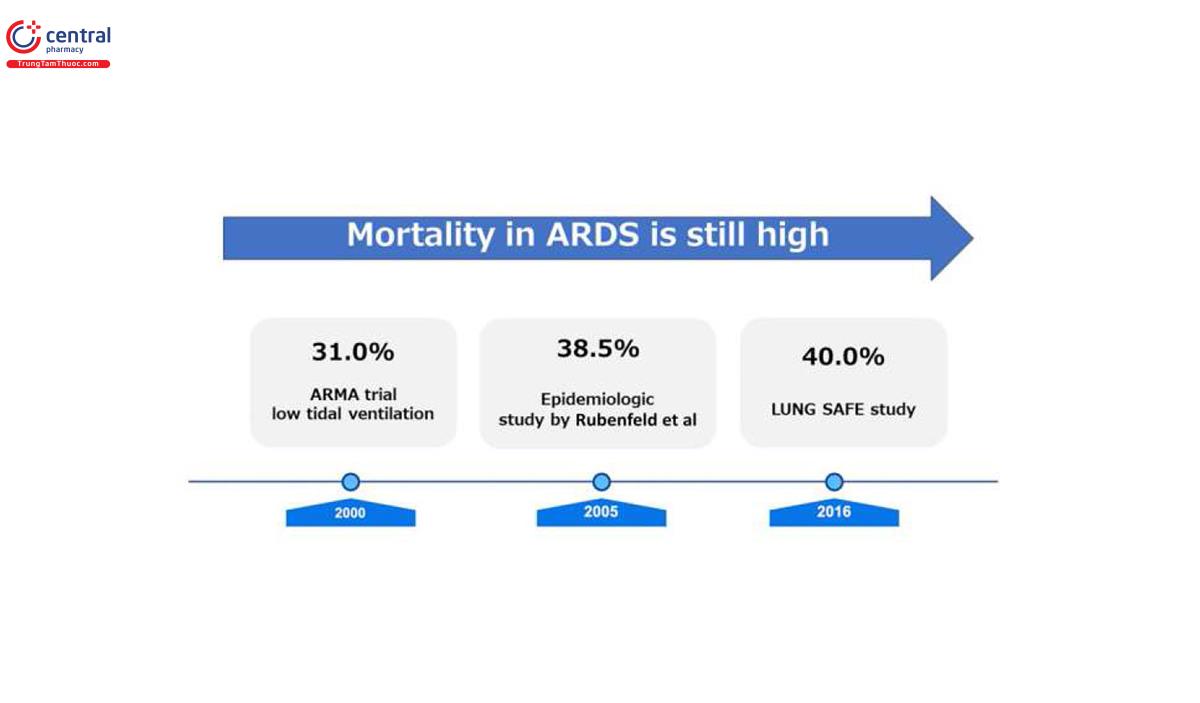
Tuy nhiên, tỷ lệ tử vong của bệnh nhân mắc ARDS vẫn ở mức cao trong hai thập kỷ qua, mặc dù đã thông khí bảo vệ phổi.7 Một nghiên cứu dịch tễ học được Rubenfeld và cộng sự công bố năm 2005 cho thấy trong 1113 bệnh nhân được thở máy và đáp ứng các tiêu chí về ALI, tỷ lệ tử vong tại bệnh viện là 38,5%. Khoảng 10 năm sau, một nghiên cứu dịch tễ học khác do Bellani và cộng sự thực hiện đã điều tra tỷ lệ tử vong ở bệnh nhân mắc ARDS ở 50 quốc gia trên toàn thế giới (nghiên cứu LUNG SAFE). Trong mùa đông năm 2014, trong số 29.144 ca nhập khoa chăm sóc đặc biệt, 10,4% mắc ARDS. Trong số đó, có 2377 bệnh nhân cần thở máy do suy hô hấp. Nghiên cứu LUNG SAFE cho thấy tỷ lệ tử vong đối với ARDS nhẹ, trung bình và nặng lần lượt là 34,9%, 40,3% và 46,1% (Hình 1).
ARDS, hội chứng nguy kịch hô hấp cấp tính.
Nhiều thử nghiệm lâm sàng về chăm sóc hỗ trợ đã được thực hiện kể từ thử nghiệm ARMA, nhưng chỉ có hai thử nghiệm được chứng minh thành công là cải thiện tỷ lệ tử vong ở bệnh nhân mắc ARDS.9 Đầu tiên, việc sử dụng có hệ thống các thuốc ức chế thần kinh cơ kết hợp với các chiến lược thông khí bảo vệ phổi bao gồm bảng PEEP/FiO2) thấp hơn đã làm giảm tỷ lệ chấn thương khí áp và tử vong ở bệnh nhân mắc ARDS nặng.10 Điều này có lẽ là do bất hoạt các cơ hô hấp sẽ ngăn ngừa sự căng thêm của phổi do hoạt động thở tự phát và ngăn ngừa sự không đồng bộ giữa bệnh nhân và máy thở.11 Đáng chú ý, việc đánh giá lại thử nghiệm phong tỏa thần kinh cơ sớm toàn thân (ROSE) cho thấy không có lợi ích nào của việc sử dụng thường xuyên các thuốc ức chế thần kinh cơ trong ARDS khi áp dụng chiến lược PEEP-FiO2 cao hơn.12 PEEP cao hơn có thể khiến nỗ lực tự phát ít gây tổn hại hơn, do đó làm giảm tác động của sự can thiệp.13 Thứ hai, tư thế nằm sấp kết hợp với chiến lược thông khí bảo vệ phổi cũng làm giảm tỷ lệ tử vong ở những bệnh nhân mắc ARDS nặng.14 Tư thế nằm sấp giúp tăng thể tích phổi cuối thì thở ra, có thể tùy thuộc vào khả năng huy động của phổi, hình dạng của thành ngực, sự hiện diện của tăng áp lực ổ bụng và sự hiện diện của sự thông khí hỗ trợ.15 Do đó, tư thế nằm sấp làm giảm tính không đồng nhất của thông khí phổi trong ARDS.
Về liệu pháp dược lý, cho đến nay, hơn 20 thử nghiệm lâm sàng đã được thực hiện, ví dụ sử dụng oxit nitric, chất hoạt động bề mặt, chất chủ vận beta2, Simvastatin, sivelestat và bổ sung Omega 3, nhưng tất cả chúng đều không cho thấy lợi ích trong việc cải thiện tỷ lệ tử vong ở bệnh nhân. bệnh nhân mắc ARDS.9 Đáng chú ý, tất cả các liệu pháp dùng thuốc đều vượt qua thành công các nghiên cứu tiền lâm sàng trên các mô hình thực nghiệm về tổn thương phổi và thậm chí cả thử nghiệm lâm sàng giai đoạn I/II. Những kết quả đáng thất vọng này trái ngược với các chuyên ngành y tế khác, đặc biệt là về ung thư, nơi ≈ 10% số thuốc được cho là có lợi và an toàn trong các nghiên cứu tiền lâm sàng được triển khai trong thực hành hàng ngày và được đưa vào các khuyến nghị trong hướng dẫn.16 Mặc dù tác dụng chống viêm của corticosteroid có thể cải thiện tiên lượng của ARDS, nhưng cho đến nay, nhiều nghiên cứu đã không cho thấy lợi ích của chúng và do đó, hiệu quả của corticosteroid trong ARDS vẫn còn gây tranh cãi. Một thử nghiệm lâm sàng gần đây cho thấy sử dụng dexamethasone sớm có thể làm giảm thời gian thở máy và tỷ lệ tử vong chung ở những bệnh nhân mắc ARDS từ trung bình đến nặng. Đáng chú ý, các bệnh nhân ghi danh được thở máy theo chiến lược bảo vệ phổi, khác với các nghiên cứu trước đây về corticosteroid.17 Tất nhiên, sẽ cần có bằng chứng đáng kể hơn để xác nhận hiệu quả của corticosteroid trong ARDS.
Định nghĩa về ARDS là tuyệt vời để sàng lọc nhưng lại kém cho chẩn đoán.18 Điều này là do ARDS là một hội chứng không đồng nhất về mặt sinh học và sinh lý nhưng không phải là một căn bệnh có một cơ chế duy nhất đáp ứng với sự can thiệp đơn lẻ.18 Các bệnh tiềm ẩn, các yếu tố nguy cơ, mức độ nghiêm trọng và nguyên nhân của ARDS sẽ dẫn đến những khác biệt đáng kể về sinh lý bệnh và tất nhiên là cả khả năng đáp ứng với các biện pháp can thiệp cụ thể. Do đó, xác suất thành công trong các thử nghiệm lâm sàng ARDS có thể được nâng cao bằng cách giảm tính không đồng nhất giữa các bệnh nhân đã đăng ký. Các thử nghiệm về thuốc ức chế thần kinh cơ10 và tư thế nằm sấp14 là những ví dụ điển hình có thể cho thấy giá trị của việc giảm tính không đồng nhất giữa các bệnh nhân được ghi danh.
Hai thử nghiệm lâm sàng này tập trung vào những bệnh nhân mắc ARDS nặng hơn và làm giảm tính không đồng nhất giữa các bệnh nhân tham gia. Ban đầu, các thử nghiệm lâm sàng ở tư thế nằm sấp bao gồm một nhóm bệnh nhân mắc ARDS không được chọn lọc từ góc độ mức độ nghiêm trọng và không cải thiện được tỷ lệ tử vong.19-22 Gattinoni và cộng sự23 đã thực hiện phân tích hậu kiểm của bốn thử nghiệm lâm sàng lớn ở tư thế nằm sấp và nhận thấy rằng lợi ích của nó đối với tỷ lệ tử vong chỉ giới hạn ở những bệnh nhân mắc ARDS nặng (tức là PaO2/FiO2 <150 mm Hg). Khi giảm tính không đồng nhất bằng cách tuyển chọn bệnh nhân chỉ mắc ARDS nặng, thử nghiệm PROSEVA đã thành công cho thấy tỷ lệ tử vong ở ARDS được cải thiện.14 Trong thử nghiệm này, 466 bệnh nhân mắc ARDS nặng được chọn ngẫu nhiên vào tư thế nằm sấp sớm (<36 giờ sau đặt nội khí quản), kéo dài (16 giờ mỗi ngày) co với tư thế nằm sấp không liên tục hoặc tư thế nằm ngửa tiêu chuẩn. Tư thế nằm sấp dẫn đến giảm tỷ lệ tử vong trong 28 ngày (16,0% so với 32,8%) và tỷ lệ tử vong trong 90 ngày (23,6% so với 41,0%). Thử nghiệm ACURASYS cũng cho thấy hướng đi tương tự.10 Việc sử dụng toàn thân các thuốc ức chế thần kinh cơ đã được chứng minh là cải thiện tỷ lệ tử vong ở ARDS từ trung bình đến nặng, nhưng lợi ích lớn nhất được thể hiện ở những bệnh nhân có PaO2/FiO2 dưới 120 mm Hg. Một nghiên cứu gần đây đã báo cáo rằng các mô hình phân loại học máy rất hữu ích trong việc xác định kiểu hình ARDS của tình trạng tăng viêm hoặc giảm viêm và do đó làm giảm tính không đồng nhất của ARDS.24 Đáng chú ý, các kiểu hình có kết quả lâm sàng rất khác nhau và đáp ứng điều trị khác biệt đã được xác định đối với PEEP,25 truyền dịch,26 và simvastatin.27
Để giảm hơn nữa tỷ lệ tử vong trong ARDS, các chiến lược thông khí cần được điều chỉnh bằng cách phát hiện từng đáp ứng dưới nhóm/kiểu hình đối với các biện pháp can thiệp cụ thể.
4 Chiến lược thông khí cá nhân cho ARDS
4.1 Cá nhân hóa thể tích khí lưu thông
Ở những bệnh nhân mắc ARDS, nhu mô phổi có sẵn để thông khí bị giảm và kích thước của các vùng phổi “em bé” không phụ thuộc là khác nhau giữa các bệnh nhân.28 Vì thể tích khí lưu thông được tính theo kích thước cơ thể (trọng lượng cơ thể dự đoán dựa trên “chiều cao” và “giới tính”),5 thể tích khí lưu thông là 6 mL/kg trọng lượng cơ thể dự đoán không phải lúc nào cũng giúp giảm stress và strain. Kích thước của phổi “em bé” sẵn có để thông khí càng nhỏ thì mức độ biến dạng nhu mô theo chu kỳ càng lớn, ngay cả khi thể tích khí lưu thông giảm xuống còn 6 mL/kg trọng lượng cơ thể dự đoán. Thông số sinh lý tương quan với kích thước của phổi có thể thông khí được gọi là độ giãn nở của hệ hô hấp (Crs). Amato và cộng sự28 đề xuất rằng thể tích khí lưu thông nên được cá nhân hóa (chuẩn hóa) theo từng kích thước phổi có sẵn để thông khí (tức là Crs) và việc sử dụng tỷ lệ này làm chỉ số cho biết kích thước “chức năng” của phổi sẽ cung cấp một yếu tố dự đoán tốt hơn kết quả ở bệnh nhân mắc ARDS hơn là thể tích khí lưu thông đơn thuần. Tỷ lệ này, được gọi là áp lực đẩy (thể tích khí lưu thông chia cho Crs), có liên quan chặt chẽ nhất đến khả năng sống sót, được tìm thấy bằng cách phân tích dữ liệu từ chín thử nghiệm lâm sàng trước đó. Khái niệm này đã được xác nhận trong một số nghiên cứu lâm sàng bằng cách chỉ ra rằng áp lực đẩy có liên quan đến tỷ lệ tử vong tại bệnh viện.29,30
Bạn đọc có thể tìm hiểu thêm về Cách tìm thể tích khí lưu thông tối ưu trong Hội chứng nguy kịch hô hấp cấp tính TẠI ĐÂY
4.2 Cá nhân hóa PEEP
Về mặt lý thuyết, PEEP được sử dụng để ngăn ngừa xẹp phổi (phụ thuộc) và nếu thành công, sẽ làm tăng kích thước phổi em bé và giảm tính nhạy cảm với tổn thương do kéo căng thì hít vào. Có một phương pháp dựa trên kinh nghiệm để xác định PEEP tương ứng với khả năng oxygen hóa phổi (tức là bảng PEEP–FiO2).5 Mặc dù phân tích tổng hợp cho thấy rằng PEEP cao hơn có liên quan đến kết quả tốt hơn trong ARDS nặng, nhưng cho đến nay, không có phương pháp tối ưu nào để thiết lập PEEP được đưa ra. Điều này có thể là do đáp ứng với PEEP (tức là khả năng huy động phổi) khác nhau ở những bệnh nhân mắc ARDS.32 Một số phương pháp để cá nhân hóa PEEP được trình bày ở đây.
Đo áp lực bóng thực quản
Thông số chung về áp lực đường thở (ví dụ PEEP) phản ánh độ căng của phổi và thành ngực.33,34 Áp lực đường thở tác động lên hệ hô hấp bị phân thành hai thành phần: căng thành ngực (áp lực màng phổi) và căng phổi (áp lực xuyên phổi).33,34 Tỷ lệ áp lực căng phổi so với áp lực đường thở rất khác nhau ở những bệnh nhân mắc ARDS, tùy thuộc vào tình trạng béo phì, v.v. Đo áp lực bóng thực quản là kỹ thuật duy nhất có sẵn trên lâm sàng để phân tách áp lực đường thở thành áp lực màng phổi và áp lực xuyên phổi.33 Do đó, đo áp lực bóng thực quản có khả năng tối ưu hóa PEEP bằng cách duy trì đủ áp lực căng phổi thay vì áp lực mục tiêu áp dụng cho toàn bộ hệ hô hấp. Để ngăn ngừa xẹp phổi, người ta đã đề xuất điều chỉnh PEEP sao cho áp lực “căng” xuyên phổi thở ra hơi dương và điều này được giả định là để đảm bảo rằng phổi (nếu có thể huy động được) được duy trì mở (Hình 2).35 Một nghiên cứu gần đây đã chỉ ra rằng áp lực thực quản tuyệt đối không bị ảnh hưởng bởi trọng lượng của tim hoặc trung thất và phản ánh chính xác áp lực màng phổi cục bộ nơi đặt bóng thực quản, tức là vùng phổi từ giữa đến lưng, thường bị ảnh hưởng bởi xẹp phổi.34
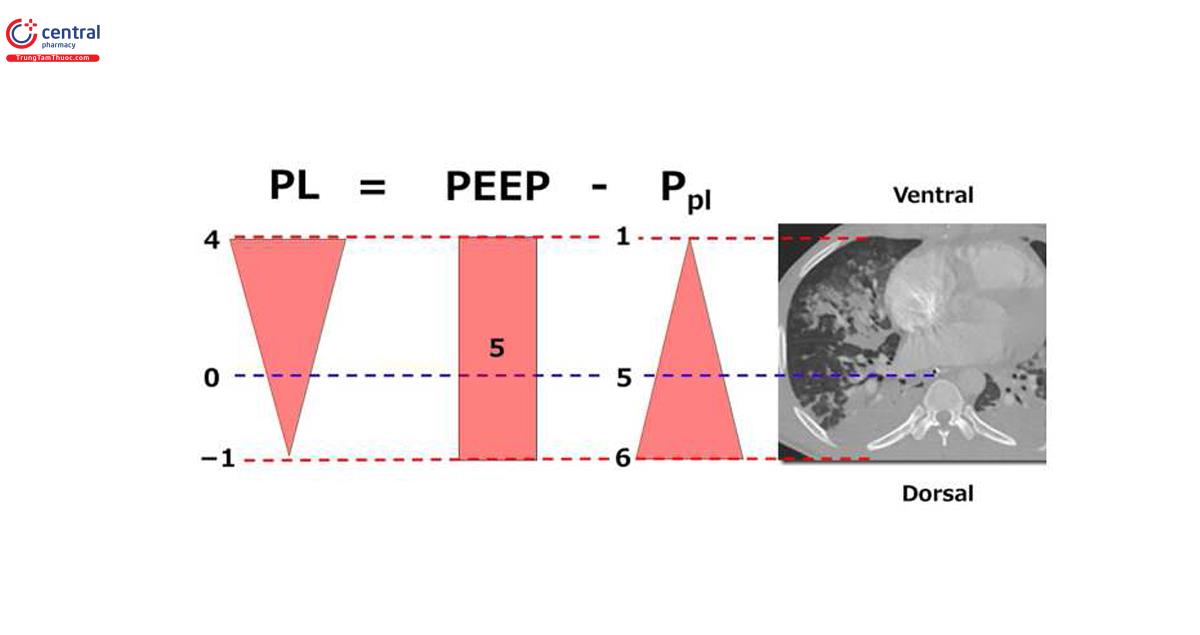
Vì vậy, thật hợp lý khi đặt PEEP sao cho áp lực xuyên phổi thở ra được tính từ áp lực thực quản tuyệt đối lớn hơn 0 để ngăn ngừa xẹp phế nang. Talmor và cộng sự35 đã tiến hành một thử nghiệm ngẫu nhiên có đối chứng ở một trung tâm dựa trên giả thuyết rằng PEEP với áp lực xuyên phổi thở ra lớn hơn hoặc bằng 0 là cần thiết để ngăn ngừa xẹp phế nang. Trong thử nghiệm EPVent này,35 61 bệnh nhân mắc ARDS được chọn ngẫu nhiên để điều chỉnh PEEP theo các phép đo áp lực thực quản hoặc theo khuyến nghị tiêu chuẩn chăm sóc của Mạng lưới Hội chứng nguy kịch hô hấp cấp tính, tức là bảng PEEP-FiO2 thấp. Kết quả cho thấy khả năng cung cấp oxy và độ giãn nở hô hấp được cải thiện nhiều hơn ở nhóm được hướng dẫn bởi áp lực thực quản. Trong thử nghiệm EPVent-2,36 nhóm được hướng dẫn áp lực thực quản cho thấy không có sự cải thiện về tỷ lệ tử vong và không tăng số ngày không thở máy. Phân tích lại sau thử nghiệm EPVent-2 cho thấy, không phụ thuộc vào mức độ nghiêm trọng cơ bản hoặc nhóm điều trị, tỷ lệ tử vong là thấp nhất khi áp lực xuyên phổi thở ra gần bằng 0 cmH2O (so với giá trị dương hoặc âm hơn).37 Một nghiên cứu quan sát gần đây cho thấy hiệu quả của phép đo áp lực bóng thực quản để cài đặt PEEP.30 Việc duy trì áp lực xuyên phổi thì thở ra lớn hơn 0 cmH2O có liên quan đến tỷ lệ tử vong trong 60 ngày tốt hơn ở bệnh nhân béo phì (chỉ số khối cơ thể > 30 kg/m2).30
4.3 Khả năng huy động
Năm 2006, Gattinoni và cộng sự đã thực hiện một nghiên cứu chụp cắt lớp vi tính để điều tra mối quan hệ giữa tỷ lệ phần trăm phổi có thể huy động được và tác động sinh lý của PEEP. Trong ARDS, tỷ lệ phổi có khả năng huy động được là rất khác nhau giữa các bệnh nhân và có liên quan chặt chẽ đến đáp ứng với PEEP. Sự không đồng nhất như vậy có thể giải thích một phần lý do tại sao cho đến nay không có thử nghiệm lâm sàng PEEP nào cải thiện kết quả ở bệnh nhân mắc ARDS. Vì vậy, cần nỗ lực xác định nhóm nhỏ có khả năng huy động để đáp ứng với PEEP cao hơn.
Gần đây, tỷ lệ huy động trên bơm phồng (tỷ lệ R/I) đã được phát triển như một kỹ thuật đơn giản tại giường bệnh để xác định những bệnh nhân có khả năng huy động phổi.38 Tỷ lệ R/I được tính bằng thể tích khí lưu thông thở ra được đo tại thời điểm giải phóng PEEP 15–5 cmH2O (hoặc áp lực mở đường thở, một trong hai áp lực này cao hơn). Sự khác biệt về thể tích khí lưu thông thở ra giữa PEEP cao và thấp là tổng của thể tích được PEEP huy động và thể tích phân bổ trong phổi đã được thông khí. Tỷ lệ này cho thấy tỷ lệ độ giãn nở của phổi được huy động so với độ giãn nở của phổi đã được thông khí. Theo các nghiên cứu trước đây, tỷ lệ R/I lớn hơn 0,5–0,7 cho thấy khả năng huy động tốt.38-40
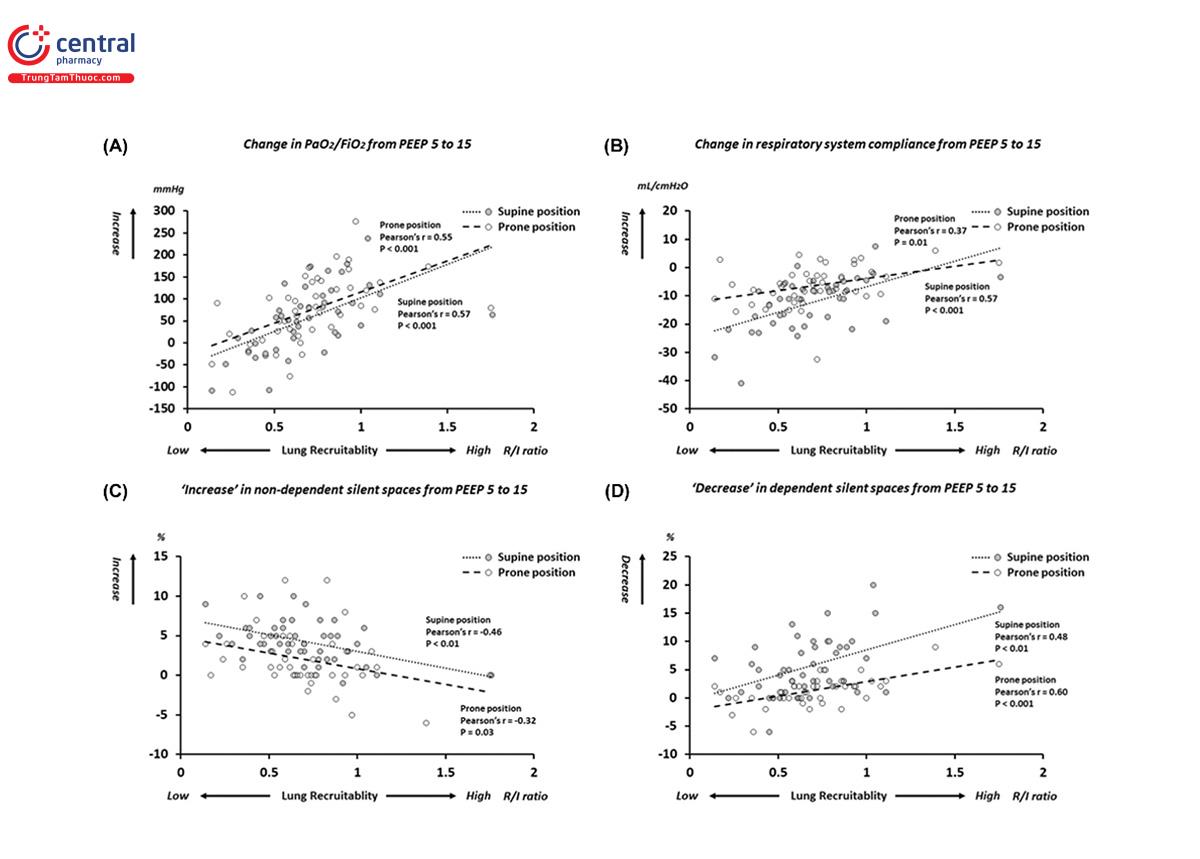
Taenaka và cộng sự40 đã kiểm tra khả năng huy động của 43 bệnh nhân mắc ARDS liên quan đến bệnh vi-rút Corona 2019 (Covid-19) bằng cách sử dụng tỷ lệ R/I ở cả tư thế nằm ngửa và nằm sấp, sau đó đề xuất chiến lược thông khí tối ưu dựa trên khả năng huy động. R/I trung bình là 0,68, phân biệt người huy động cao và người huy động thấp. Ở những người huy động cao, PEEP cao kết hợp với tư thế nằm sấp dẫn đến lượng oxygen hóa cao nhất và lượng xẹp phổi thấp nhất (được đo bằng khoảng im lặng phụ thuộc [dependent silent space] trong chụp cắt lớp trở kháng điện [EIT]) mà không làm tăng bơm phồng quá mức không phụ thuộc (được đo bằng khoảng im lặng không phụ thuộc trong EIT). Ở những người huy động thấp, PEEP thấp kết hợp với tư thế nằm sấp dẫn đến quá trình oxygen hóa tốt hơn, khoảng im lặng ít phụ thuộc hơn và ít khoảng im lặng không phụ thuộc hơn (Hình 3). Đáng lưu ý, tỷ lệ R/I không bị thay đổi khi thay đổi vị trí ở tất cả bệnh nhân. Do đó, việc đo tỷ lệ R/I tại giường khá hữu ích để dự đoán đáp ứng với PEEP và tối đa hóa lợi ích của PEEP cao hơn và giảm thiểu tác động bất lợi của PEEP cao.
4.4 Chụp cắt lớp trở kháng điện
EIT, cho phép hình dung thông khí phổi trong thời gian thực, đã có sẵn tại giường. Dữ liệu EIT được ghi lại liên tục với 32 điện cực đặt xung quanh ngực ở mức khoang liên sườn thứ tư và thứ năm. Hình ảnh EIT được tái tạo thể hiện sự thay đổi trở kháng tương đối cho từng pixel (delta Z) so với tham chiếu thuận tiện được thực hiện khi bắt đầu thu thập dữ liệu.41
EIT có thể ước tính số lượng mô bị xẹp và mô bị căng quá mức bằng cách thực hiện các bước PEEP giảm dần.42 Bằng cách đo tuần tự Crs khu vực có nguồn gốc từ EIT cho từng pixel, có thể định lượng số lượng mô (1) xẹp xuống trong quá trình thử nghiệm, loại chúng khỏi hệ thống thông khí (độ giãn nở của pixel giảm trong các bước PEEP giảm dần) và (2) được đưa trở lại trạng thái thông khí đầy đủ, trước đây bị suy giảm do căng quá mức (độ giãn nở của điểm ảnh tăng lên trong các bước PEEP giảm dần).41 PEEP tối ưu sau đó được coi là PEEP trong đó lượng mô bị xẹp và mô bị căng quá mức ít nhất (tức là điểm giao nhau giữa hai đường cong xẹp phổi và căng quá mức). Trong một thử nghiệm ngẫu nhiên có đối chứng được thực hiện trên các bệnh nhân phẫu thuật theo lịch trình có chỉ số khối cơ thể >30 kg/m2, các tác giả đã báo cáo rằng PEEP như vậy có nguồn gốc từ EIT đã làm giảm lượng xẹp phổi và do đó làm giảm áp lực đẩy.43
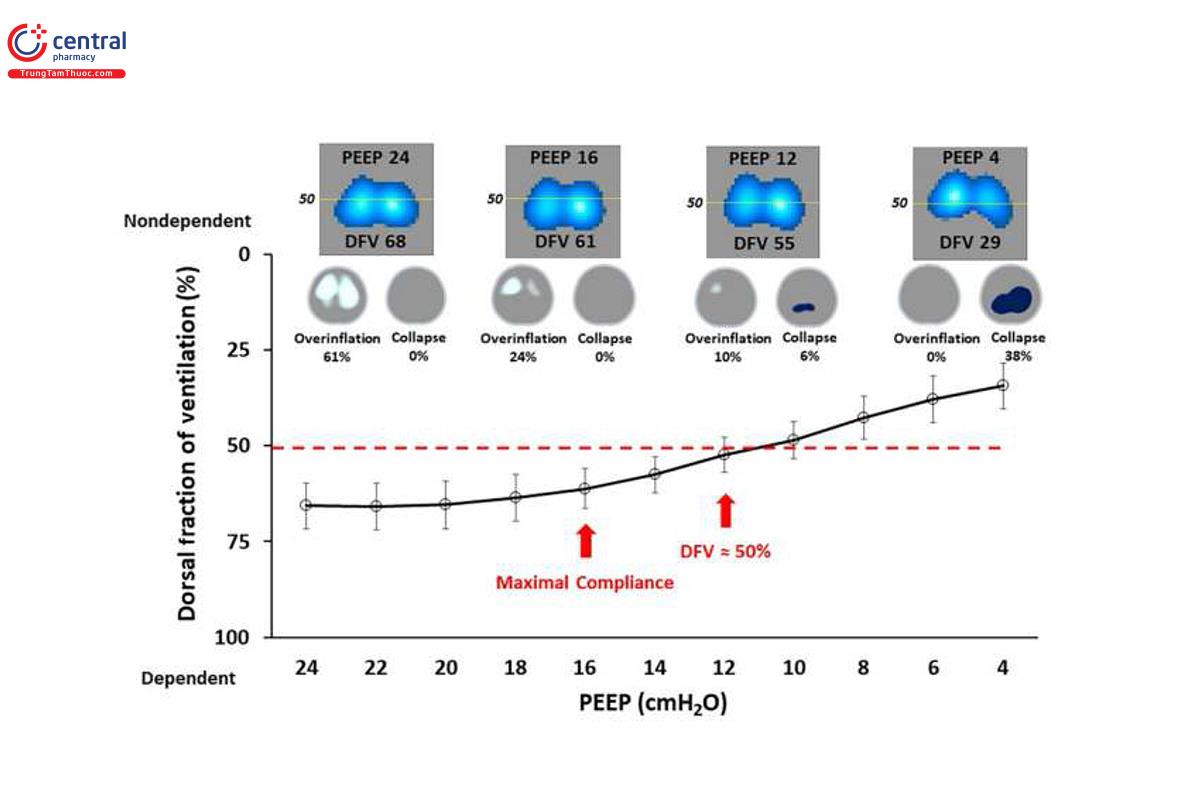
Yoshida và cộng sự44,45 đã đưa ra khái niệm “thông khí phần lưng (dorsal fraction of ventilation - DFV)”. Điều này phản ánh sự phân bố thông khí lưu thông dọc theo trục bụng-mặt lưng và khi phần lớn thông khí nằm ở điểm giữa (DFV = 50%), điều này thể hiện thông khí phân bố đồng nhất. DFV có thể là một chỉ báo hữu ích để tránh xẹp phổi và căng phổi quá mức do PEEP không đủ hoặc quá mức (Hình 4). Điều này là do PEEP có thể thay đổi rõ rệt sự phân bổ thông khí như EIT đã hình dung. Nếu PEEP không đủ và tình trạng xẹp phổi vẫn ở mức cao ở phổi phụ thuộc thì thông khí chủ yếu là không phụ thuộc (DFV < 50%). Bơm phồng quá mức ở phổi không phụ thuộc có thể được phát hiện bằng cách chuyển thông khí sang phổi phụ thuộc (DFV > 50%). DFV có thể được lấy một cách đơn giản từ màn hình EIT, không yêu cầu các bước PEEP giảm dần hoặc thao tác huy động.
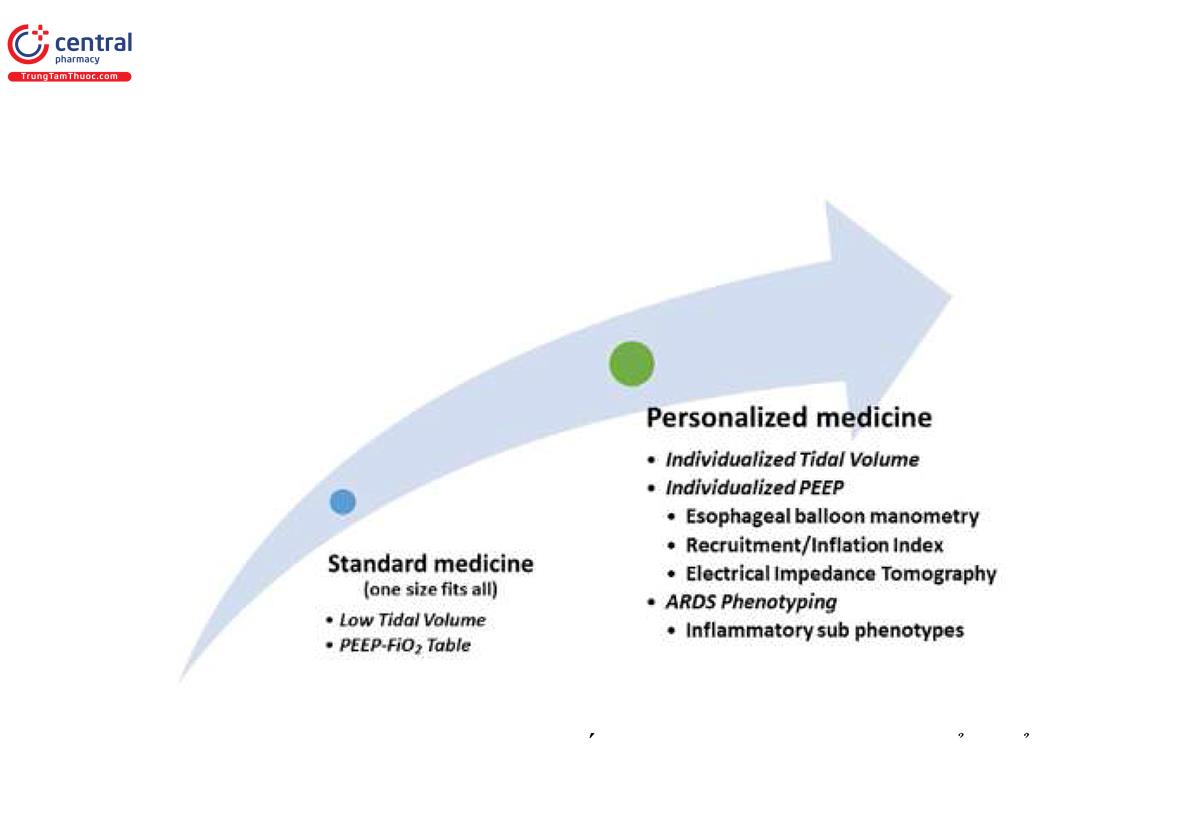
Để giảm hơn nữa tỷ lệ tử vong trong ARDS, chúng tôi tin tưởng mạnh mẽ rằng các chiến lược thông khí cần được phát triển thành chiến lược “cá nhân hóa” từ chiến lược “một kích thước phù hợp với tất cả” bằng cách phát hiện từng phản ứng của từng phân nhóm/kiểu hình đối với các biện pháp can thiệp cụ thể (Hình 5).
5 Kết luận
Kể từ khi thử nghiệm ARMA tìm thấy lợi ích của chiến lược thông khí bảo vệ phổi ở bệnh nhân ARDS, nhiều nỗ lực đã được thực hiện để xác định các chiến lược thông khí giúp giảm thiểu tổn thương phổi do máy thở, nhưng cho đến nay, phần lớn các thử nghiệm lâm sàng liên quan đến chăm sóc hỗ trợ và can thiệp bằng thuốc đã thất bại trong việc cải thiện kết quả. Điều này có thể là do các nhóm bệnh nhân không đồng nhất theo quan điểm sinh học, sinh lý hoặc hình thái được đưa vào như một thực thể lâm sàng duy nhất của ARDS. Do đó, các chiến lược thông khí nên được điều chỉnh bằng cách xác định các phân nhóm có khả năng đáp ứng với các biện pháp can thiệp cụ thể.
Bạn đọc có thể xem thêm về những thách thức trong định nghĩa, xử trí và xác định các điều trị cá nhân hóa hiệu quả của ARDS TẠI ĐÂY

