Hướng dẫn điều trị chấn thương sọ não nặng trên lâm sàng

Trungtamthuoc.com - Vấn đề chỉ định phẫu thuật với bệnh nhân chấn thương sọ não nặng (sTBI) từ lâu luôn là 1 vấn đề mang nặng tính tiên lượng về kết quả đầu ra, đó là mối liên quan giữa khả năng sống sót của và hồi phục chức năng thần kinh của bệnh nhân.
Biên dịch bởi: Bác sĩ Quản Anh Minh
1 Tổng quan
Ấn bản thứ 4 “Hướng dẫn điều trị chấn thương sọ não nặng” hoàn thành năm 2016 được biết đến với nghiên cứu thử nghiệm ngẫu nhiên có đối chứng về mở sọ giải áp trong tình huống tăng áp lực nội sọ (RESCUEicp). Để tăng tính ứng dụng của khuyến nghị, trong hướng dẫn sẽ thêm một phần kết hợp bằng chứng vào thực hành – tóm tắt các ý kiến chuyên gia giúp các bác sĩ lâm sàng có thể áp dụng khuyến nghị này dựa trên các bằng chứng có sẵn.
Toàn bộ guideline được đăng tải theo đường link sau: : https://braintrauma.org/guidelines/guidelines-for-themanagement-of-severe-tbi-4th-ed#/.
KEY WORDS: Traumatic brain injury, Head injury, Guideline, Fourth edition, Brain Trauma Foundation, Severe, Decompressive craniectomy, Craniectomy, Decompression, Surgery
Điều trị tăng áp lực nội sọ (ICP) chiếm vị trí trung tâm trong điều trị chấn thương sọ não nặng. Tăng ICP là kết quả của hàng loạt tổn thương tiến triển trong hộp sọ :chảy máu, phù não và tràn dịch não, kết quả dẫn đến dấu hiệu mass-effect trên CT scan, thoát vị não và giảm tưới máu não dẫn đến bệnh nhân có thể tử vong nhanh chóng.
Mở sọ giải áp (Decompressive craniectomy –DC) được biết đến là một phương pháp điều trị tăng ICP cấp tính. DC nguyên phát là việc loại bỏ và không đặt lại mảnh xương sọ, cùng với việc lấy bỏ sớm một tổn thương thực thể gây chèn ép nhu mô não ngay sau chấn thương. DC thứ phát sử dụng kĩ thuật tương tự nhưng chủ yếu điều trị tăng ICP ác tính sau khi bệnh nhân đã trải qua 1 loạt các phương pháp điều trị tăng ICP mà không có hiệu quả. Tuy nhiên, đối với DC: kĩ thuật, thời gian, thể trạng bệnh nhân vẫn còn đang tiếp tục được tranh luận, thậm chí còn có sự bất đồng trong vài trường hợp có nên thực hiện DC hay không? Các thử nghiệm ngẫu nhiên có đối chứng chất lượng được công nhận là RESCUEicp và DECRA vẫn chưa giải quyết được triệt để vấn đề này tuy nhiên đây là bằng chứng lâm sàng chính xác có giá trị áp dụng thực tiễn.
2 Các khuyến cáo mới trong quản lý phẫu thuật mở sọ giải áp– Sơ lược
RESCUEicp và DECRA là các nghiên cứu chất lượng về điều trị tăng ICP ác tính, một khác biệt chính trong 2 nghiên cứu là điều trị trong 2 TH xuất hiện tăng ICP ác tính sớm hay muộn. DECRA nghiên cứu trên nhóm bệnh nhân tăng ICP > 20mmHg liên tục hơn 15p trong 1h theo dõi / đã áp dụng pp điều trị tăng áp lực nội sọ bậc 1 trong 72h sau chấn thương (sớm). RESCUEicp nghiên cứu nhóm bệnh nhân tăng ICP> 25mmHg liên tục trong 1-12h / áp dụng pp điều trị tăng ICP bậc 2 trong 10 ngày sau nhập viện (muộn). Khi xây dựng các khuyến nghị tiếp theo, dựa trên các tiêu chí đánh giá tương ứng giữa 2 nghiên cứu để so sánh và đưa ra các bằng chứng chính xác. Chúng tôi đã thêm những khuyến cáo mới vào guideline sẵn có “Điều trị phẫu thuật trong chấn thương sọ não -2006” như sau:
2.1 Mức bằng chứng IIA – Cải thiện khả năng sống sót và kết cục lâm sàng.
1. NEW – Khuyến nghị mở sọ giải áp (DC) với các trường hợp tăng ICP ác tính (muộn) cải thiện tốt kết cục lâm sàng và tỉ lệ sống.
2. NEW – Không khuyến cáo mở sọ giải áp với các trường hợp tăng ICP ác tính (sớm),không cải thiện kết cục lâm sàng cũng như tỉ lệ sống.
3. Mở sọ giải ép trán- thái dương với diện tích > 12*15 cm, hoặc đường kính tối thiểu 15cm được thực hiện ở bệnh nhân TBI nặng có thể cải thiện kết cục thần kinh.
4. NEW – Trong kiểm soát ICP, DC thứ phát được thực hiện ở cả bệnh nhân có tăng ICP ác tính sớm hay muộn, điều này được khuyến cáo để giảm ICP và giảm thời gian chăm sóc ICU mặc dù mối liên hệ giữa hiệu quả và kết quả thuận lợi (good outcomes) là không chắc chắn.
Chú ý:
- Khuyến cáo 2 không áp dụng cho trường hợp cần phải lấy bỏ khẩn cấp khối máu tụđang chèn ép nhu mô não gây ra tăng ICP cấp tính và lúc này DC là chỉ định tuyệt đối.
- Tăng ICP ác tính là tình trạng tăng ICP liên tục và không đáp ứng với điều trị nội khoa theo bậc điều trị ICP ( sớm hay muộn là thời gian áp dụng điều trị nội khoa đó).
Những thay đổi so với phiên bản trước – Những khuyến cáo mới được chỉnh sửa trong lần xuất bản thứ 4 (2017)
2.2 Mức bằng chứng IIA
1. Mở sọ giải áp trán 2 bên không được khuyến cáo cải thiện kết cục lâm sàng dựa trên kết quả được tính bằng thang điểm GOS -E ( Glassgow outcome scale - Extended) trên những bệnh nhân chấn thương sọ não nặng với tổn thương lan tỏa ( không có tổn thương khối) và tăng ICP > 20mmHg liên tục trong hơn 15p trong vòng 1 giờ áp dụng phương pháp điều trị tăng ICP bậc 1. Tuy nhiên, kĩ thuật này được chứng minh là làm giảm ICP và giảm thời gian chăm sóc ICU. (Theo DECRA -2011)
2. Mở sọ giải ép trán- thái dương với diện tích > 12*15 cm, hoặc đường kính tối thiểu 15cm được thực hiện ở bệnh nhân TBI nặng có thể cải thiện kết cục thần kinh. (Jiang và cộng sự (2005), Qiu và cộng sự (2009).
Trước khi phân tích cụ thể pp mở sọ giải áp (DC) đối với sTBI, cần phải đề cập đến quy trình điều trị tăng ICP / sTBI, để có thể thấy rõ được vị trí hiện tại của DC trong khuyến cáo TH.
3 Tiếp cận bệnh nhân chấn thương sọ não nặng (sTBI)
3.1 Điều trị tăng ICP theo bậc điều trị
Theo hội nghị đồng thuận SIBCC [2], chúng tôi đã thiết lập 3 quy trình điều trị riêng biệt, mỗi quy trình có 3 bậc thang điều trị cho 3 trường hợp khác nhau
TH1: Tăng ICP + Oxy não bình thường ( có thể thay thế theo dõi oxy não gián tiếp bằng theo dõi 2 thông số SpO2 và áp lực tưới máu não).
TH2: ICP bình thường + thiếu Oxy não
TH3: Tăng ICP + Thiếu Oxy não
Điều trị bậc 0
Áp dụng cho tất cả các bệnh nhân chấn thương sọ não nặng (sTBI)
Can thiệp dự kiến:
- Nhập ICU
- Đặt NKQ và thở máy
- Đánh giá đáp ứng thần kinh và phản xạ đồng tử
- Nằm đầu cao 30 – 45o
- Giảm đau, kiểm soát shock chấn thương
- An thần chống kích thích và thở chống máy
- Kiểm soát nhiệt độ cơ thể (< 38oC)
- Chỉ xem xét sử dụng thuốc chống động kinh trong 1 tuần ( khi không có chỉ định tiếp tục sử dụng)
- Duy trì áp lực tưới máu não CPP >= 60 mmHg
- Duy trì Hb >= 70 g/L
- Tránh hạ natri máu
- Đảm bảo lưu thông máu ( giữ đầu ở vị trí trung bình, đảm bảo nẹp cổ không quá
- chặt)
- Theo dõi huyết áp động mạch liên tục
- Duy trì SpO2 >=94%
Can thiệp khuyến cáo:
- Đặt đường truyền tĩnh mạch trung tâm
- Kiểm soát phân áp CO2 khí thở chống thông khí quá mức.
- Không được khuyến cáo thực hành trong xử trí sTBI ( cả ICP và Oxy não được theo dõi)
- • Mannitol truyền liên tục không bolus
- Liệu pháp thẩm thấu hyperosmolar (truyền dịch ưu trương 4-6 tiếng /lần)
- Dẫn lưu DNT thắt lưng
- Lợi tiểu furosemide
- Corticoid
- Sử dụng liệu pháp hạ thân nhiệt <= 35oC liên tục do các biến chứng toàn thân
- Propofol liều cao ức chế kích thích bùng phát
- Hạ PaCo2 < 30mmHg ( tăng thông khí quá mức)
- Tăng áp lực tưới máu não > 90mmHg
- Tăng CO2 máu trong TH ICP tăng + thiếu O2 não
3.2 Protocols: TH: Tăng ICP + O2 não bình thường.
- Duy trì áp lực tưới máu não CPP 60-70 mmHg
- Tăng cường giảm đau, an thần để giảm ICP
- Duy trì PaCO2 thấp hơn giá trị bình thường thấp ( 37-38 mmHg)
- Mannitol liều bolus ( 0,25 -1g/kg)
- Muối ưu trương liều bolus ngắt quãng ( giới hạn [Na] = 155mEq/L, áp lực thẩm thấu tối đa 320 mEq/L)
- Đặt dẫn lưu EVD khi có chỉ định
- Đo áp lực nội sọ bằng đầu dò đặt vào nhu mô
- Sử dụng thuốc chống động kinh trong vòng 1 tuần ( trừ khi có chỉ định tiếp tục)
- Đo EEG
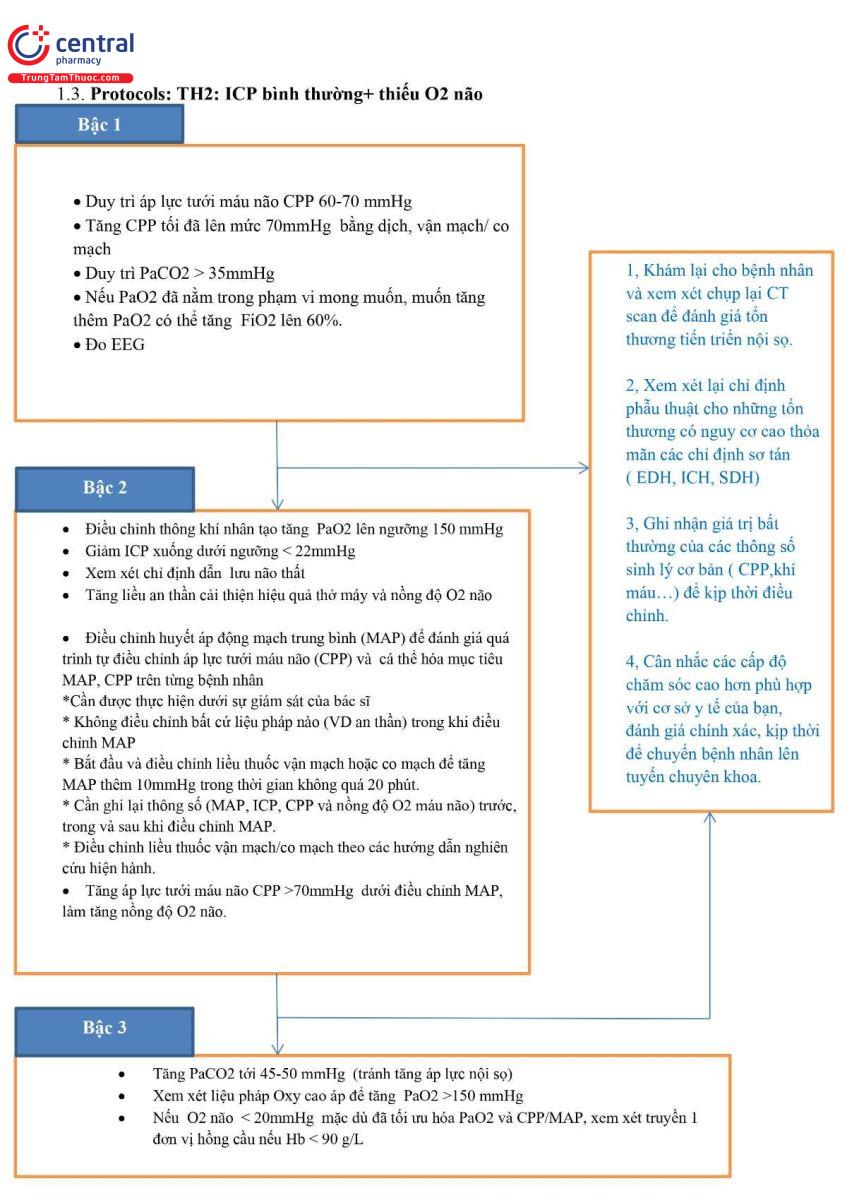
3.3 Protocols: TH2: ICP bình thường+ thiếu O2 não

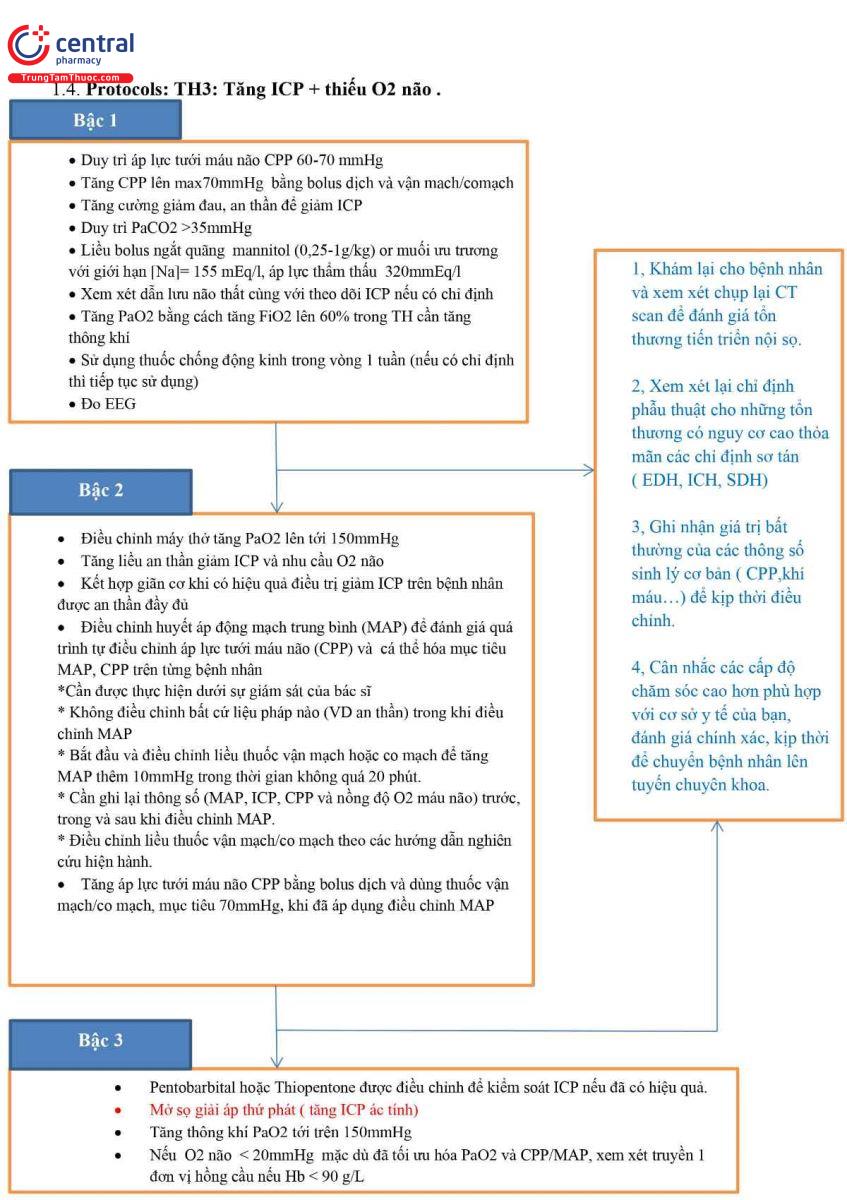
3.4 Protocols: TH3: Tăng ICP + thiếu O2 não .
SIBICC cũng đưa ra các đồng thuận liên cấp các khuyến cáo và kiến nghị về nhận biết tình trạng suy giảm thần kinh ở những bệnh nhân sTBI, phục vụ cho kịp thời phát hiện, tiên lượng và quyết định điều trị nhảy bậc:
1. Suy giảm ý thức tương ứng bằng việc giảm GCS 1-2 điểm so với đánh giá trước đó ( phải được xác nhận bởi cùng 1 bác sĩ lâm sàng tại cả 2 thời điểm)
2. Giảm phản xạ đồng tử ánh sáng
3. Bất đối xứng đồng tử hoặc giãn đồng tử 2 bên
4. Khởi phát các dấu hiệu thần kinh khu trú
5. Xuất hiện tình trạng thoát vị não hoặc tam chứng Cushing trên lâm sàng
3.4.1 Các quyết định điều trị
1. Đánh giá khẩn cấp các nguyên nhân có thể dẫn đến tình trạng suy giảm thần kinh
2. Nếu xác định là tình trạng thoát vị não cần
- Điều trị theo kinh nghiệm:
Tăng thông khí ( Giới hạn PaCO2 : 30mmHg không được áp dụng trong TH này)
Liệu pháp thẩm thấu
- Chụp lại khẩn cấp CT scan cấp cứu hoặc làm các kiểm tra khác (phản xạ thân não)
- Nhanh chóng điều trị nhảy bậc – giải ép bằng phẫu thuật tối khẩn cấp
3.4.2 Các nguyên nhân có thể dẫn đến tình trạng suy giảm thần kinh
1. Thể tích ổ máu tụ tăng lên gây ra hiệu ứng khối
2. Phù não
3. Tăng ICP
4. Đột quỵ
5. Rối loạn điện giải và rối loạn chuyển hóa
6. Bệnh nền tiến triển
7. Tác dụng của thuốc
8. Suy giảm chức năng gan,thận (cấp tính)
9. Tăng huyết áp hệ thống
10. Động kinh hoặc mất ý thức trong cơn
11. Giảm O2 máu / giảm tưới máu mô
12. Nhiễm trùng hệ thần kinh trung ương
13. Nhiễm trùng hoặc nhiễm trùng huyết
14. Hội chứng cai (nghiện)
15. Mất nước
16. Hạ thân nhiệt
1.5.Điều kiện xử trí theo bậc
Việc phân loại và điều trị theo bậc cân bằng giữa lợi ích chăm sóc y tế cả về sức khỏe lẫn kinh tế đối với bệnh nhân sTBI. Để áp dụng được trọn vẹn chiến lược điều trị này các trung tâm cần phải có chuyên môn trong vấn đề đặt theo dõi ICP và nồng độ O2 não. Có thể xử lý không chính xác hoàn toàn các chỉ số này dựa trên các thông số cổ điển phản ánh gián tiếp: GCS, MAP, SpO2 (SaO2), Hb, đối với tình trạng tăng ICP có thể phát hiện qua lâm sàng (tam chứng Cushing) hoặc dấu hiệu mass effect trên chuỗi CT scan.
* Bậc 0: Điều trị nội khoa tổng quát,mục tiêu thiết lập các thông số sinh lý ổn định, điều chỉnh các rối loạn ảnh hưởng tính mạng và bảo vệ thần kinh. Mục tiêu của an thần và giãn cơ hướng đến tăng hiệu quả thở máy chứ chưa đặt vấn đề giảm ICP não hay giảm nhu cầu O2 não. Tránh tăng thân nhiệt quá 38oC, duy trì CPP tối thiểu 60mmHg.
*Quyết định điều trị tăng ICP càng tăng bậc, càng tiềm ẩn nguy cơ cao các biến chứng thần kinh bất lợi, thậm chí là tình trạng tử vong. Ngoài các phương pháp điều trị nội khoanhư trên việc xem xét phẫu thuật giải áp (nên hay không nên, sự hòa hợp giữa chỉ định và kết cục lâm sàng) cần được đặt lên là 1 vấn đề đáng quan tâm. Đặc biệt khi có dấu hiệu tình trạng suy giảm ý thức của bệnh nhân do các tình trạng tăng ICP và khó khăn trong việc điều trị tăng ICP, liệu mở sọ giải áp (DC) có thực sự nổi lên là 1 phương pháp bậc 3 ưu việt,có thể giải quyết tỉ lệ tử vong do điều trị nội khoa thất bại? Có rất nhiều tranh cãi liên quan đến DC trong điều trị tăng ICP ác tính, cùng với các yếu tố toàn cục như kết cục thuận lợi (good outcome)- đo bằng thang điểm GOS-E trong 6 tháng, 12 tháng ở nhóm bn sống sót và khả năng hồi phục chức phận thần kinh, các nghiên cứu chuyên sâu đã được đưa ra phân tích như DECRA, RESCUEicp mặc dù chưa giải quyết được triệt để sự kì vọng của các nhà phẫu thuật thần kinh nhưng cũng đã đạt được những khuyến cáo có giá trị trong việc quyết định áp dụng thực hành DC trên lâm sàng.
4 Mở sọ giải áp (DC)/ sTBI – Tổng kết từ một đồng thuận [3]
DC nguyên phát cho các tổn thương dạng khối ( EDH, SDH, ICH) vẫn tuân thủ theo các chỉ định dựa trên các hướng dẫn hiện có. Việc lấy bỏ gấp khối máu tụ rất có ý nghĩa loại bỏ tình trạng tăng ICP cấp tính.
DC thứ phát xuất hiện trong bậc điều trị ICP sau khi điều trị nội khoa tăng ICP cấp tính không có kết quả và cũng chưa đủ điều kiện tại thời điểm đó tiến hành DC nguyên phát, thì DC thứ phát phải giải quyết 1 tình trạng khó trong điều trị: tăng ICP ác tính –tiên lượng không giống nhau ở từng nhóm bệnh nhân
3.4.3 Nghiên cứu DECRA[4], [5], [7]
Đối tượng nghiên cứu của DECRA là những bệnh nhân có tổn thương nội sọ lan tỏa sau TBI ( không có tổn thương khối cần phẫu thuật sơ tán khẩn cấp), có tình trạng tăng ICP và được điều trị nội khoa tích cực quản lý bậc 1 trong vòng 72h, trong khoảng thời gian đó có ghi nhận tình trạng tăng ICP (>20mmHg) liên tục >15 phút/1 giờ theo dõi mà không đáp ứng điều trị bậc 1, số bệnh nhân thỏa mãn các yêu cầu trên được chia làm 2 nhóm: 1 nhóm được mở sọ giải áp (DC) và 1 nhóm tiếp tục điều trị nội khoa với bậc cao hơn.
Trong nghiên cứu này đã cố gắng đưa các thông số gần tương đồng giữa 2 nhóm : tuổi, thể trạng, phương pháp điều trị, thời gian đến viện…
Kết quả cho thấy, nhóm được DC có thời gian thở máy và thời gian chăm sóc tại ICU ngắn hơn nhóm điều trị nội khoa tuy nhiên tổng thời gian nằm viện của 2 nhóm là như
nhau. Nhóm DC tỏ ra có lợi thế trong việc giảm ICP có hiệu quả nhưng cũng được ghi nhận nhiều biến chứng sau mổ.
Ghi nhận theo dõi kết cục thần kinh và tỷ lệ tử vong sau điều trị trong 6 tháng ở cả 2 nhóm bệnh nhân bằng thang điểm GOS-E thấy: [4]
- Nhóm DC có kết cục thần kinh kém hơn nhóm điều trị nội khoa tích cực theo tăng bậc, cụ thể 70% số bn DC và 50% số bệnh nhân điều trị nội khoa có sự suy giảm chức năng thần kinh từ kém đến rất kém ( sự khác biệt này có ý nghĩa thống kê). Trong khi đó tỉ lệ tử vong sau 6 tháng của 2 nhóm là như nhau.
- Như vậy có thể thấy rằng, DC không thể hiện được tính ưu việt trong khía cạnh cứu sống và cả cải thiện kết cục thần kinh và đa số có thể nói DC chuyển 1 bệnh nhân sống sót với kết cục thuận lợi thành 1 bn sống sót với kết cục kém ( phụ thuộc trong sinh hoạt).
Tiếp tục đánh giá hiệu quả điều trị bằng thang điểm GOS-E trong vòng 12 tháng, ghi nhận [7]:
Không có khác biệt về kết quả đã được ghi nhận tại thời điểm 6 tháng, những bệnh nhân sống sót đến 12 tháng của DC cho thấy tỉ lệ sống thực vật hoặc phụ thuộc trong sinh hoạt cao hơn so với nhóm điều trị nội khoa ( sự khác biệt này chưa cm được là có ý nghĩa thống kê). Tỉ lệ tử vong sau 12 tháng chưa được so sánh giữa 2 nhóm do không có bệnh nhân nào tử vong trong 6 tháng kể từ lần đánh giá đầu tiên.
Dựa trên kết quả thể hiện trong DECRA, đã đủ bằng chứng để giải quyết được câu hỏi: chỉ định DC nên được đưa ra hay không, xin dẫn nguyên văn tổng kết trong đồng thuận như sau:
“On the basis of its findings, we are able to conclude that bifrontal DC should not be used as a neuroprotective measure for moderate posttraumatic intracranial hypertension in well-resourced settings.” [6] (Trên cơ sở những phát hiện trên, chúng tôi có thể kết luận rằng mở sọ giải áp trán 2 bên không nên được chỉ định trong TH tăng ICP sớm sau chấn thương ở những tuyến chuyên khoa có hỗ trợ ICU mạnh).
3.4.4 Nghiên cứu RESCUEicp
Đối tượng nghiên cứu của RESCUEicp là nhóm bệnh nhân TBI có tổn thương lan tỏa và hoặc có tổn thương khối kết hợp, bệnh nhân được điều trị nội khoa từ đầu hoặc đã có chỉđịnh DC nguyên phát loại bỏ khối máu tụ tuy nhiên bất cứ thời điểm nào ghi nhận tình trạng tăng ICP >25mmHg liên tục trong 1-12h/ áp dụng điều trị tăng ICP bậc 2 trong 10 ngày sau nhập viện (tăng ICP ác tính muộn sau điều trị bậc 1,2). Thì chọn DC là 1 điều trị cứu sống tại bậc 3 là hoàn toàn hợp lý.
Điều này giải thích kết quả khả quan ở nhóm được phẫu thuật mở sọ giải ép ( trán 2 bên hoặc mở sọ trán-thái dương 1 bên) đối với nhóm bệnh nhân tiếp tục được điều trị nội khoa tích cực.
Kết quả ghi nhận nhóm bệnh nhân DC tăng tỉ lệ sống sót so với nhóm điều trị nội khoa bậc 3 tích cực ( tỉ lệ tử vong ở nhóm DC 26,9% có ý nghĩa thống kê so với 48,9% ởnhóm nội khoa), DC giảm ICP nhanh chóng và bền vững, giảm thời gian nằm viện của bệnh nhân so với nhóm nội khoa.
- Ghi nhận sau 6 tháng, tỷ lệ tử vong thấp hơn, tỷ lệ sống trạng thái thực vật cao hơn, khuyết tật nặng thấp hơn ở nhóm DC, 42,8% bệnh nhân trong nhóm DC có kết cục khảquan so với 34,6% bệnh nhân trong nhóm điều trị nội khoa (không có ý nghĩa thống kê p=0,12 >0,05).
- Ghi nhận sau 12 tháng, DC cho thấy kết quả vượt trội cả về tỷ lệ sống và cải thiện thần kinh , 45,4% bệnh nhân ở nhóm DC có kết cục khả quan so với 32,4% bệnh nhân nhóm điều trị nội khoa ( p = 0,01<0,05,có ý nghĩa thống kê)
Do đó, mở sọ giải áp trong trường hợp tăng ICP ác tính muộn được hội nghị đồng thuận cho là phương pháp mang tính chất cứu sống (bảo vệ thần kinh ), nên được
xem xét chỉ định đầu tiên trong quy trình điều trị ICP bậc 3.
Tuy nhiên, tại sao DC không phải là 1 phương pháp ưu việt có thể áp dụng rộng rãi cho tất cả nhóm bệnh nhân? Do các rủi ro sau phẫu thuật không phải là không có, cần nhớ rằng có 40% bệnh nhân sau DC có thể được cứu sống nhưng trong trạng thái thực vật hoặc mức độ tàn tật nặng. Nên trước khi đưa ra quyết định DC cần phải giải thích kĩ với người nhà những hậu quả, biến chứng có thể xảy ra, và phải cá thể hóa tiên lượng trên từng người bệnh.
Trên đây, dựa vào khuyến cáo điều trị tăng ICP theo bậc, chúng ta đã có thể hiểu các kiến nghị sửa đổi về DC được đưa vào đồng thuận phẫu thuật thần kinh ấn bản 4th- 2017 và chỉnh lý 2020. Mặc dù còn nhiều khía cạnh chưa được đề cập như: cách tiên lượng bệnh nhân, có khác biệt hiệu quả giữa các phương pháp mở sọ giải áp hay ko, và thế nào là 1 kết quả khả quan? Tuy nhiên, nghiên cứu DECRA và RESCUEicp đã trả lời được 1 câu hỏi quan trọng : “ Khi nào chỉ định mở sọ giải áp (DC) mang đến lợi ích cho người bệnh” !
5 Tài liệu tham khảo
1. https://academic.oup.com/neurosurgery/article/87/3/427/5881627#206551037 Guidelines for the Management of Severe Traumatic Brain Injury: 2020 Update of the Decompressive Craniectomy Recommendations.
2. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7210240/ A management algorithm for adult patients with both brain oxygen and intracranial pressure monitoring: the Seattle International Severe Traumatic Brain Injury Consensus Conference (SIBICC)
3. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6581926/ Consensus statement from the International Consensus Meeting on the Role of Decompressive Craniectomy in the Management of Traumatic Brain Injury
4. https://www.nejm.org/doi/full/10.1056/NEJMoa1102077 Decompressive Craniectomy in Diffuse Traumatic Brain Injury (DECRA)
5. https://pubmed.ncbi.nlm.nih.gov/23022646/ What can be learned from the DECRA study
6. https://pubmed.ncbi.nlm.nih.gov/30473990/ The current status of decompressive craniectomy in traumatic brain injury
7. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7071071/Patient Outcomes at Twelve Months after Early Decompressive Craniectomy for Diffuse Traumatic Brain Injury in the Randomized DECRA Clinical Trial

