Hướng dẫn chẩn đoán và điều trị nhồi máu não cấp - Bộ Y tế
Bài viết biên soạn dựa theo “Hướng dẫn chẩn đoán và điều trị Đột quỵ não”, do Bộ Y tế ban hành theo quyết định số 3312-QĐ-BYT ngày 5 tháng 11 năm 2024
1 ĐẠI CƯƠNG
1.1 Khái niệm
Nhồi máu não (NMN) cấp tính là một dạng của đột quỵ não đặc trưng bởi tình trạng mất đột ngột dòng máu lưu thông tới một vùng của não, dẫn đến tổn thương nhu mô não và mất chức năng thần kinh tương ứng.
1.2 Tình hình bệnh tật
đột quỵ não là bệnh lý có tỉ lệ mắc hàng năm rất cao, là một trong những nguyên nhân hàng đầu gây tử vong và khuyết tật trên thế giới, đa số các trường hợp đột quỵ não là nhồi máu não (ở Việt nam tỷ lệ là 76,2%). Ước tính năm 2020 toàn thế giới có khoảng 11,71 triệu trường hợp đột quỵ não, trong đó có 7,59 triệu trường hợp nhồi máu não, có 7,08 triệu người chết do đột quỵ não, trong đó 3,48 triệu là nhồi máu não; 8-12% người bệnh bị nhồi máu não tử vong trong vòng 30 ngày. Tại Việt Nam, đột quỵ não là nguyên nhân gây tử vong hàng đầu trong giai đoạn 2009-2019 với mức tăng 9,1%.
2 NGUYÊN NHÂN
Xin xem bài Hướng dẫn chẩn đoán và điều trị đột quỵ nhẹ và cơn thiếu máu não thoáng qua
3 CHẨN ĐOÁN
3.1 Lâm sàng
- Biểu hiện khởi phát hay gặp của nhồi máu não thường đột ngột với sự xuất hiện đơn độc hoặc phối hợp của các dấu hiệu và triệu chứng hay gặp sau:
- Liệt nửa người, liệt một chi hoặc liệt tứ chi (hiếm gặp)
- Mất hoặc giảm cảm giác nửa người
- Mất thị lực một hoặc hai mắt
- Khiếm khuyết trường thị giác
- Nhìn đôi
- Rối loạn ngôn ngữ
- Liệt mặt
- Thất điều
- Chóng mặt (hiếm khi xuất hiện đơn độc)
- Mất ngôn ngữ
- Rối loạn tri giác đột ngột
- Thời điểm khởi phát triệu chứng hoặc thời điểm cuối cùng thấy người bệnh còn bình thường: là rất quan trọng để xét điều trị tái tưới máu. Nếu ngủ dậy đã có triệu chứng hoặc không có người chứng kiến thì gọi là đột quỵ không rõ thời điểm khởi phát.
- Khai thác tiền sử bệnh lý và dùng thuốc, chú ý các yếu tố nguy cơ của nhồi máu não.
- Đánh giá mức độ nặng của nhồi máu não bằng thang điểm đột quỵ của Viện Sức khỏe Quốc gia Hoa Kỳ (NIHSS) với 6 thành phần là tri giác, vận nhãn/thị trường, chức năng vận động, cảm giác và lãng quên, chức năng tiểu não và ngôn ngữ (xem phụ lục). NIHSS càng cao thì mức độ đột quỵ càng nặng.
3.2 Cận lâm sàng
3.2.1 Chẩn đoán hình ảnh
Hình ảnh học thân kinh cân đánh giá ngay khi nhập viện đối với tất cả các người bệnh đột quỵ, bao gồm cắt lớp vi tính (CLVT) và/hoặc cộng hưởng từ (CHT).
a, Cắt lớp vi tính
- CLVT sọ não không tiêm thuốc cản quang:
+ Dấu hiệu sớm của nhồi máu não
- Giảm tỉ trọng các nhân xám
- Xóa ranh giới chất trắng-chất xám
- Dấu hiệu tăng đậm ở động mạch bị tắc
+ Đánh giá mức độ nặng của tổn thương nhu mô não thông qua thang điểm ASPECTS áp dụng cho tuần hoàn não trước và pc-ASPECTS áp dụng cho tuần hoàn não sau.
- CLVT mạch máu não (từ 64 dãy trở lên):
+ Nhằm đánh giá:
- Vị trí tắc mạch
- Kích thước huyết khối
- Tuần hoàn bàng hệ
- Khả năng tiếp cận huyết khối khi can thiệp
- CLVT tưới máu não: tính các thể tích lõi nhồi máu và vùng tranh tối tranh sáng nhằm mở rộng cửa sổ điều trị tái thông mạch.
b, Cộng hưởng từ
- Chụp cộng hưởng từ não mạch não không có thuốc đối quang từ:
+ Ưu điểm: phát hiện tổn thương nhồi máu ở giai đoạn rất sớm.
Hình ảnh nhồi máu não cấp:
- Xung ADC: giảm tín hiệu
- Xung DWI: tăng tín hiệu.
- Xung FLAIR: giai đoạn sớm có thể chưa có tổn thương, giai đoạn sau tổn thương tăng tín hiệu sẽ dân hình thành trên FLAIR.
- Xung T2* đánh giá chảy máu não (hình ảnh giảm tín hiệu).
- Xung TOF đánh giá mạch máu não lớn.
+ Nhược điểm:
- Không sẵn có ở nhiều cơ sở y tế
- Thời gian chụp kéo dài, hình ảnh bị nhiễu nếu người bệnh không nằm yên.
- Có các chống chỉ định: có máy tạo nhịp vĩnh viễn, van cơ học...
- Chụp cộng hưởng từ tưới máu não: tính các thể tích lõi nhồi máu và vùng tranh tối tranh sáng nhằm mở rộng cửa sổ điều trị tái thông mạch.
3.2.2 Các chẩn đoán hình ảnh và thăm dò chức năng khác
Siêu âm Doppler xuyên sọ: giúp đánh giá dòng chảy của các mạch máu đoạn gần như động mạch não giữa, động mạch cảnh đoạn trong sọ, hệ động mạch đốt sống - thân nền; ngoài ra còn có thể hỗ trợ chẩn đoán tình trạng còn lỗ bầu dục.
Siêu âm Doppler động mạch cảnh: đánh giá hình thái và dòng chảy của các mạch máu ngoài sọ là động mạch cảnh, động mạch đốt sống.
Siêu âm Doppler tim (và/hoặc siêu âm tim qua thực quản): xác định các bệnh lý tim van tim là căn nguyên gây đột quỵ: van tim cơ học, van tim sinh học, hẹp van hai lá.
Chụp cắt lớp vi tính/cộng hưởng từ tim: xác định các nguyên nhân thuyên tắc từ tim nếu cần thiết.
Chụp động mạch não số hóa xóa nền: giúp làm rõ và xác định các dấu hiệu nghi ngờ và/hoặc điều trị các tổn thương mạch máu như tắc mạch, hẹp, lóc tách, phình mạch.
Điện tâm đồ: xác định các rối loạn nhịp gây đột quỵ: rung nhĩ, cuồng nhĩ.
Holter điện tâm đồ: phát hiện rung nhĩ cơn đối với nhồi máu não chưa rõ căn nguyên.
Điện não đồ: nếu nghi ngờ động kinh.
3.2.3 Xét nghiệm
Đường máu mao mạch.
Tổng phân tích tế bào máu ngoại vi.
Đông máu: thời gian prothrombin (PT), tỉ lệ prothrombin (PT%), thời gian thromboplastin một phần hoạt hóa (APTT), INR, fibrinogen, D-Dimer.
Sinh hóa máu: chức năng thận (ure, creatinine), chức năng gan (ALT, AST), mỡ máu (cholesterol toàn phần, HDL-C, LDL-C, triglyceride), điện giải đồ, troponin T hoặc troponin I.
Tổng phân tích nước tiểu.
Xét nghiệm độc chất/ma túy ở những trường hợp nghi ngờ.
Máu lắng, kháng thể kháng nhân (ANA), yếu tố dạng thấp (RF).
Định lượng homocystein máu, định lượng protein S, định lượng protein C.
Cấy máu nếu nghi ngờ viêm nội tâm mạc nhiễm khuẩn.
Các xét nghiệm di truyền nếu nghi ngờ có bệnh lý di truyền.
3.3 Chẩn đoán xác định
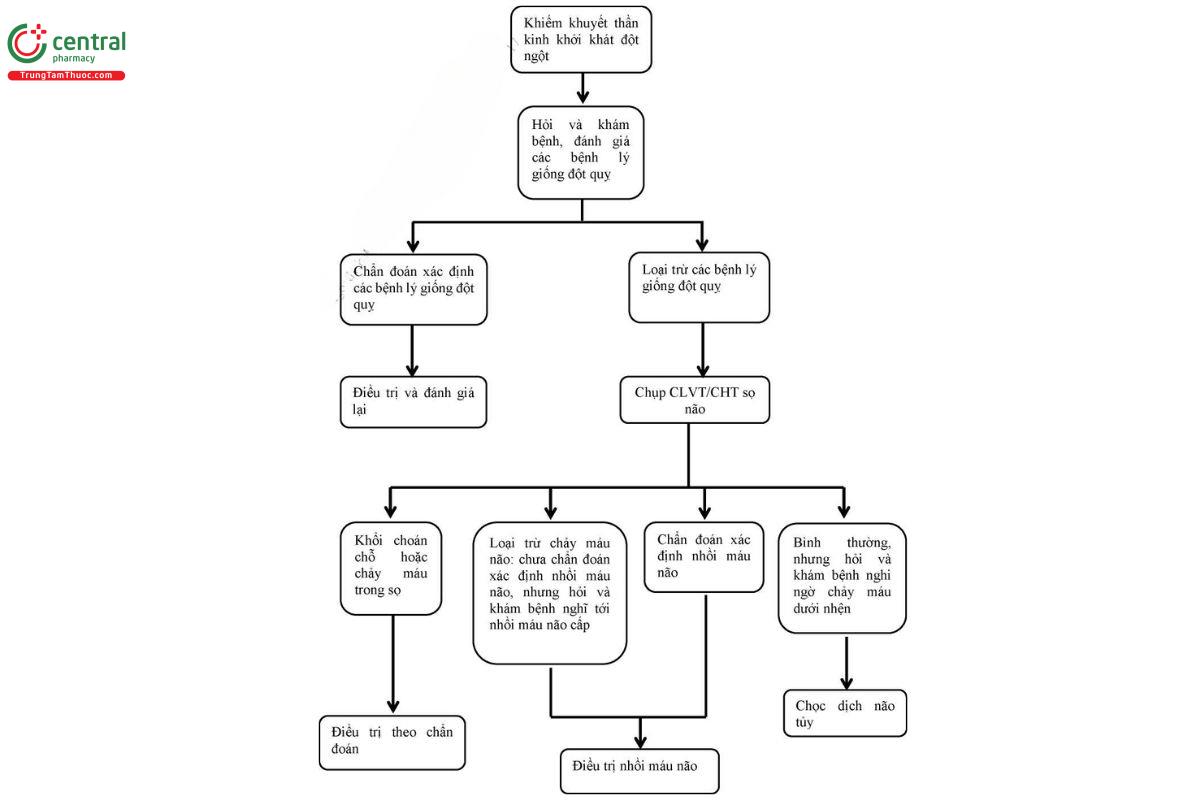
- Chẩn đoán xác định nhồi máu não cấp khi: (xem sơ đồ 1: quy trình chẩn đoán nhồi máu não)
+ Lâm sàng: các triệu chứng khiếm khuyết thần kinh khu trú khởi phát đột ngột.
+ Cận lâm sàng: hình ảnh học thần kinh: loại trừ chảy máu não, chưa có tổn thương hoặc có các dấu hiệu sớm của nhồi máu não; không có hạ Glucose máu.
3.4 Phân loại mức độ nặng nhồi máu não
Đánh giá mức độ nặng của nhồi máu não cấp thường dựa trên thang điểm NIHSS, một trong các cách phân loại theo điểm NIHSS. Đây là mức độ nhồi máu não theo lâm sàng và đánh giá ở những thời điểm nhất định. Mức độ nặng dựa trên biểu hiện lâm sàng thường thay đổi theo thời gian, theo các giai đoạn diễn tiến của nhồi máu não
- NIHSS = 0-5: mức độ nhẹ
- NIHSS = 6-10: mức độ trung bình
- NIHSS = 11-20: mức độ vừa đến nặng
- NIHSS > 20: rất nặng, đe dọa tính mạng.
3.5 Chẩn đoán phân biệt
Bảng 1: Một số bệnh lý phân biệt với nhồi máu não
| Các bệnh lý | Các đặc trưng phân biệt |
| Động kinh/ liệt Todd | Liệt Todd là tình trạng liệt thoáng qua sau một cơn động kinh, tiến triển điển hình là hết liệt nhanh chóng. Nhưng cần thận trọng do các cơn động kinh có thể là thứ phát sau nhồi máu não. |
| Ngất | Không có các triệu chứng thần kinh kèm theo, hoặc có nhưng không kéo dài. |
| Viêm não/màng não | Các biểu hiện nhiễm trùng (sốt), các dấu hiệu màng não có thể kèm theo các tình trạng suy giảm miễn dịch; xác định bằng xét nghiệm dịch não tủy và/hoặc hình ảnh học thần kinh. |
| Migraine biến chứng | Tiền sử các đợt bệnh tương tự, có dấu hiệu thoáng báo và nhức đầu; cần thận trọng do migraine cũng là yếu tố nguy cơ của nhồi máu não. |
| U não/áp xe não | Có các triệu chứng thần kinh, các dấu hiệu nhiễm trùng; phân biệt bằng hình ảnh học thần kinh. |
| Tụ máu ngoài/dưới màng cứng | Bệnh sử/tiền sử chấn thương, nghiện rượu, sử dụng thuốc chống đông, rối loạn đông máu; xác định bằng hình ảnh học thần kinh. |
| Chảy máu não | Khả năng cao là chảy máu não khi có hôn mê, cứng gáy, co giật, huyết áp tăng cao, nôn, đau đầu; xác định bằng hình ảnh học thần kinh. |
| Chảy máu dưới nhện | Đau đầu “sét đánh” xảy ra đột ngột, có các dấu hiệu màng não; xác định bằng hình ảnh học thần kinh, nếu bình thường thì chọc dịch não tủy. |
| Huyết khối tĩnh mạch não | Đau đầu tăng dần về mức độ kèm các triệu chứng thần kinh, tiền sử/bệnh sử có các yếu tố nguy cơ như uống thuốc tránh thai, nhiễm trùng lân cận...; xác định bằng hình ảnh học thần kinh có đánh giá hệ tĩnh mạch não. |
| Hạ đường máu | Tiền sử đái tháo đường; xác định bằng xét nghiệm đường máu. |
| Hôn mê tăng áp lực thẩm thấu | Tiền sử đái tháo đường; đường máu ở mức rất cao. |
| Hạ natri máu | Tiền sử dùng thuốc lợi tiểu, u não, dung nạp nước quá mức. |
| Bệnh não tăng huyết áp | Khởi phát bệnh từ từ; có các rối loạn chức năng não toàn thể, nhức đầu, sảng, tăng huyết áp, phù não. |
| Bệnh não Wernicke | Tiền sử nghiện rượu hoặc suy dinh dưỡng; tam chứng thất điều, liệt vận nhãn và lú lẫn. |
| Viêm mê đạo | Biểu hiện ưu thế là các triệu chứng tiền đình; thường không có các dấu hiệu thần kinh khu trú; có thể nhầm với đột quỵ tiểu não. |
| Ngộ độc thuốc (lithium, Phenytoin, Carbamazepine) | Tiền sử dùng thuốc; có thể xác định bằng các hội chứng ngộ độc tương ứng và định lượng nồng độ thuốc trong máu. Ngộ độc Phenytoin và Carbamazepine có thể biểu hiện thất điều, chóng mặt, buồn nôn và các phản xạ bất thường. |
| Liệt Bell | Chỉ có liệt dây VII ngoại biên đơn độc; thường ở độ tuổi trẻ hơn. |
| Bệnh Ménière | Tiền sử có các đợt bệnh tái phát, biểu hiện ưu thế là các triệu chứng chóng mặt, ù tai, điếc. |
| Bệnh lý mất myelin (xơ cứng rải rác) | Khởi phát bệnh từ từ; tiền sử nhiều đợt có các triệu chứng thần kinh ở các vùng giải phẫu khác nhau của hệ thần kinh trung ương. |
| Rối loạn phân ly | Không liệt các thần kinh sọ; có các triệu chứng thần kinh không theo phân bố giải phẫu (ví dụ: mất cảm giác ở đường giữa thân), tiền sử/bệnh sử hoặc kết quả khám mâu thuẫn. |
4 ĐIỀU TRỊ
4.1 Nguyên tắc chung
Khi phát hiện người bệnh đột quỵ cấp, cần nhanh chóng vận chuyển người bệnh an toàn đến cơ sở y tế có khả năng điều trị đột quỵ não với mục tiêu là giảm thiểu tối đa nguy cơ khuyết tật và tử vong cho người bệnh.
4.2 Mục tiêu điều trị
- Bảo tồn vùng tranh tối tranh bằng các chiến lược tái tưới máu nếu có chỉ định.
- Kiểm soát các yếu tố nguy cơ và các bệnh lý đi kèm.
- Dự phòng tái phát, dự phòng và điều trị các biến chứng.
- Bảo vệ tế bào thần kinh.
- NO Phục hồi chức năng.
4.3 Điều trị cụ thể
4.3.1 Kiểm soát đường thở, hô hấp và độ bão hòa oxy và dấu hiệu sinh tồn
Đánh giá đường thở, hô hấp và tuần hoàn (ABC), kiểm soát đường thở và thông khí hỗ trợ khi cần thiết. Cho nằm ngửa đầu cao 30°. Nằm nghiêng tư thế an toàn nếu có rối loạn ý thức.
Bổ sung oxy khi độ bão hòa oxy < 94%, duy trì độ bão hòa oxy > 94%.
Dùng thuốc hạ sốt (Paracetamol) khi thân nhiệt > 38°C.
4.3.2 Kiểm soát huyết áp
Theo dõi huyết áp một cách sát sao trong 24 giờ đầu kể từ khi khởi phát đột quỵ.
a, Có hạ huyết áp và giảm thể tích tuần hoàn
- Truyền Dung dịch đẳng trương theo áp lực tĩnh mạch trung tâm.
- Khi đã đủ khối lượng tuần hoàn mà huyết áp vẫn không nâng lên được thì dùng các thuốc vận mạch như noradrenalin và/hoặc dobutamin.
b, Có tăng huyết áp
- Nếu có chỉ định điều trị tiêu huyết khối đường tĩnh mạch:
+ Hạ huyết áp xuống < 185/110 mmHg trước khi điều trị tiêu huyết khối đường tĩnh mạch.
+ Duy trì huyết áp < 180/105 mmHg trong 24 giờ đầu tiên sau khi điều trị tiêu huyết khối đường tĩnh mạch.
+ Không đặt mục tiêu hạ huyết áp tâm thu xuống mức 130-140mmHg trong 72 giờ đầu tiên kể từ khi khởi phát.
- Nếu không có chỉ định điều trị tiêu huyết khối đường tĩnh mạch:
+ Nếu huyết áp < 220/110 mmHg: Không sử dụng thuốc hạ áp trong ít nhất 24 giờ đầu kể từ khi khởi phát, ngoại trừ người bệnh có bệnh mạch vành tiến triển, suy tim xung huyết, phình động mạch chủ, bệnh não tăng huyết áp, tiền sản giật hay sản giật.
+ Nếu huyết áp > 220/120 mmHg: giảm 15% huyết áp tâm thu trong 24 giờ đầu.
- Nếu có chỉ định lấy huyết khối cơ học:
+ Duy trì huyết áp < 185/110 mmHg trước khi làm can thiệp, duy trì < 180/105 mmHg trong và sau can thiệp 24 giờ
+ Không chủ động hạ huyết áp tâm thu xuống < 130mmHg trong 24 giờ đầu sau can thiệp thành công.
c, Các thuốc điều trị tăng huyết áp và các chú ý khác
Trong 24 giờ đầu, ưu tiên sử dụng thuốc hạ huyết áp đường tĩnh mạch ở các trường hợp có điều trị tái thông mạch máu do đòi hỏi phải đạt mục tiêu nhanh để điều trị càng sớm càng tốt, cụ thể như bảng 2.
Các trường hợp còn lại có thể dùng các thuốc hạ huyết áp đường uống để đạt mục £>tiêu điều trị và/hoặc dự phòng theo các khuyến cáo.
Bảng 2: Các lựa chọn khi kiểm soát huyết áp ở người bệnh nhồi máu não cấp được điều trị tái thông mạch máu theo Hội Đột quỵ Hoa Kỳ 2019
Nếu người bệnh có đủ các tiêu chuẩn để điều trị tái thông mạch não nhưng huyết áp > 185/110 mmHg: |
| Nicardipine 5mg/giờ truyền tĩnh mạch, chỉnh liều 2,5 mg/giờ mỗi 5-15 phút, liều tối đa 15 mg/giờ |
| Các thuốc khác có thể được chỉ định khi phù hợp |
| Không được điều trị tiêu huyết khối đường tĩnh mạch nếu huyết áp không được duy trì < 185/110 mmHg |
| Theo dõi huyết áp mỗi 15 phút cho tới thời điểm 2 giờ sau khi bắt đầu điều trị tiêu huyết khối đường tĩnh mạch, sau đó mỗi 30 phút trong 6 giờ tiếp theo và mỗi giờ trong 16 giờ tiếp theo |
| Nếu huyết áp tâm thu > 180-230 mmHg hoặc huyết áp tâm trương > 105-120 mm Hg |
| Nicardipine 5 mg/giờ truyền tĩnh mạch, chỉnh liều 2,5 mg/giờ mỗi 5-15 phút, liều tối đa 15 mg/giờ |
| Nếu huyết áp không kiểm soát được hoặc huyết áp tâm trương >140 mmHg, cân nhắc dùng sodium nitroprusside đường tĩnh mạch. |
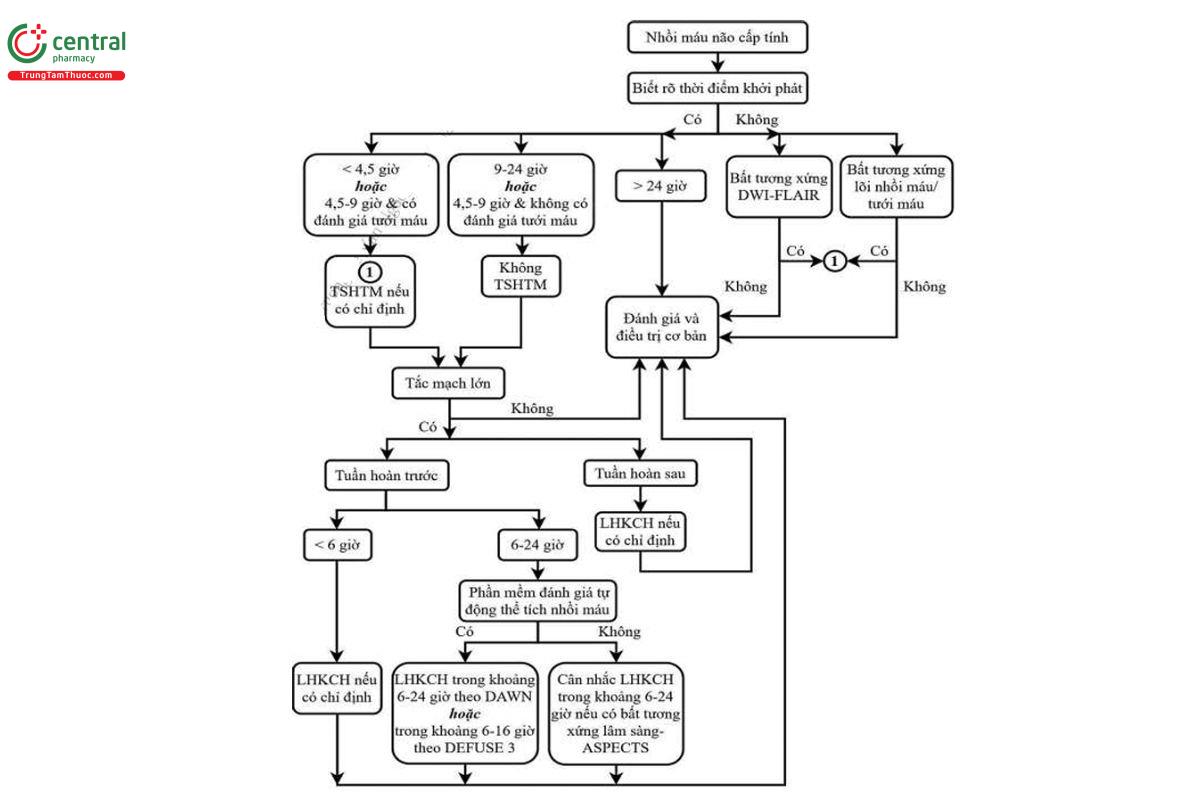
4.3.3 Điều trị tái thông mạch
a, Tiêu huyết khối đường tĩnh mạch
Điều trị chi tiết xin xem ở bài Hướng dẫn chẩn đoán và điều trị Tiêu huyết khối trong nhồi máu não cấp.
b, Tái tưới máu đường động mạch
Điều trị chi tiết xin xem ở bài Hướng dẫn chẩn đoán và điều trị can thiệp nội mạch trong nhồi máu não cấp.
4.3.4 Kháng kết tập tiểu cầu
Điều trị chi tiết xin xem ở bài Hướng dẫn chẩn đoán và điều trị phòng ngừa thứ phát nhồi máu não theo nguyên nhân.
4.3.5 Các thuốc statin
- Mục tiêu điều trị:
+ Giảm LDL-C 50% nồng độ so với mức nền và
+ LDL-C < 70 mg/dL (1,8 mmol/L).
- Lựa chọn thuốc:
+ Nhóm Statin:
- Atorvastatin liều 20-80 mg/ngày
- Các Statin khác: rosuvastatin, Simvastatin, Pravastatin, ...
+ Cân nhắc phối hợp thêm ezetimibe.
+ Nếu vẫn không đạt mục tiêu với liều tối đa của statin và ezetimibe thì có thể cân nhắc dùng nhóm thuốc điều trị đích tác động PCSK9 (si-RNA hoặc kháng thể đơn dòng).
4.3.6 Kiểm soát glucose máu
- Hạ glucose máu: cần nhanh chóng bù đường khi glucose máu < 60 mg/dL (3,3 mmol/L).
- Tăng glucose máu: điều trị khi glucose máu > 180 mg/dL (10 mmol/L) với mục tiêu điều trị là glucose máu trong khoảng 140-180 mg/dL (7,8-10 mmol/L).
4.3.7 Xử trí phù não
- Các dấu hiệu lâm sàng gợi ý phù não nặng (mới xuất hiện hoặc tiến triển nặng hơn):
+ Phù não trên lều: giảm tri giác, giãn đồng tử, sụp mi.
+ Phù do nhồi máu tiểu não: giảm tri giác, mất phản xạ giác mạc, co đồng tử.
- Các phương pháp làm giảm phù não:
+ Manitol đường tĩnh mạch: 1-2 g/kg trong 30-60 phút, có thể lặp lại mỗi 6-8 giờ.
+ Muoi natri ưu trương (3%, hoặc 5%, .): thay thế khi người bệnh nằm điều trị khoa phòng hồi sức thần kinh.
+ Phẫu thuật mở sọ giảm áp: với nhồi máu não diện rộng có phù não đe dọa tính mạng.
4.3.8 Xử trí cơn động kinh
Không có chỉ định điều trị dự phòng tiên phát cơn động kinh sau đột quỵ, nhưng nên ngăn ngừa các cơn động kinh tiếp theo bằng thuốc chống động kinh.
Một phần nhỏ người bệnh tiến triển thành động kinh mạn tính sau nhồi máu não, những trường này xử trí tương tự như động kinh do các tổn thương thần kinh khác.
4.3.9 Thuốc chống đông máu
Điều trị chi tiết xin xem thêm ở bài Hướng dẫn chẩn đoán và điều trị phòng ngừa thứ phát nhồi máu não theo nguyên nhân.
4.3.10 Bảo vệ tế bào thần kinh
- Có thể dùng các thuốc bảo vệ tế bào thần kinh như: citicoline; peptid (Cerebrolysin concentrate); saponin; cholin alfoscerate; phức hợp: succcinic acid, Nicotinamide, inosine và riboílavin sodium phosphat; Piracetam... và các thuốc được cấp phép lưu hành sản phẩm và có phạm vi chỉ định.
4.3.11 Phục hồi chức năng, dự phòng và điều trị các biến chứng khác
Điều trị chi tiết xin xem thêm ở bài Vật lý trị liệu sau đột quỵ.
4.4 Quản lý bệnh
Theo dõi, tái khám
- Theo dõi và tái khám chuyên khoa đột quỵ định kỳ
- Phục hồi chức năng.
5 TIẾN TRIỂN VÀ BIẾN CHỨNG
5.1 Tiến triển
Tiến triển và tiên lượng tùy thuộc vào các dạng và mức độ nặng của nhồi máu não.
Thông thường, điểm NIHSS càng cao, tổn thương não càng rộng và vị trí nguy hiểm thì nguy cơ khuyết tật và tử vong càng cao.
5.2 Biến chứng
Biến chứng gần: thoát vị não, chuyển dạng chảy máu, nhồi máu cơ tim, suy tim, khó nuốt, viêm phổi sặc, nhiễm trùng đường niệu, huyết khối tĩnh mạch sâu, thuyên tắc động mạch phổi, suy dinh dưỡng, loét do tỳ đè.
Biến chứng xa: ngã, trầm cảm, sa sút trí tuệ, co cứng cơ, các biến chứng xương khớp.
6 PHÒNG BỆNH
6.1 Dự phòng tiên phát
Dự phòng tiên phát: thay đổi lối sống, điều trị tăng huyết áp và đái tháo đường nếu có, điều trị rối loạn lipid máu bằng statin, bỏ thuốc lá, thuốc lào và tập thể dục.
6.2 Dự phòng thứ phát
- Thuốc kháng huyết khối (kháng kết tập tiểu cầu và kháng đông): duy trì lâu dài.
- Kiểm soát LDL-C mục tiêu < 1,8 mmol/L
- Kiểm soát các yếu tố nguy cơ đột quỵ:
+ Tăng huyết áp: mục tiêu huyết áp < 130/80 mmHg.
+ Đái tháo đường: mục tiêu kiểm soát HbAlc < 7%.
+ Chế độ ăn lành mạnh.
+ Hoạt động thể chất.
- Xử trí nguyên nhân: (Hội chẩn thêm ý kiến chuyên khoa phù hợp)
+ Hẹp hai lá: nong van, thay van,...
+ Hẹp động mạch cảnh trong (50-99%): đặt stent hoặc phẫu thuật bóc tách
+ Còn lỗ bầu dục: hội chẩn chuyên khoa Tim mạch xét đóng lỗ bầu dục.
7 TÀI LIỆU THAM KHẢO
- Tsao, C.W., et al. (2022), "Heart Disease and Stroke Statistics-2022 Update: A Report From the American Heart Association", 145(8), pp. e153-e639.
- GBD 2019 Diseases and Injuries Collaborators (2020), "Global burden of 369 diseases and injuries in 204 countries and territories, 1990-2019: a systematic analysis for the Global Burden of Disease Study 2019", 396(10258), pp. 1204-1222.
- Biller, J., Schneck, M.J., and Ruland, S. (2021), "Ischemic Cerebrovascular Disease", in Jankovic, J., et al., Editors, Bradley's Neurology in Clinical Practice 8th Edition, Elsevier Health Sciences, pp. 964-1013.
- Powers, W.J., et al. (2019), "Guidelines for the Early Management of Patients With Acute Ischemic Stroke: 2019 Update to the 2018 Guidelines for the Early Management of Acute Ischemic Stroke: A Guideline for Healthcare Professionals From the American Heart Association/American Stroke Association", 50(12), pp. e344-e418.
- Sandset, E.C., et al. (2021), "European Stroke Organisation (ESO) guidelines on blood pressure management in acute ischaemic stroke and intracerebral haemorrhage", Eur Stroke J. 6(2), pp. XLVIII-LXXXIX.
- Berge, E., et al. (2021), "European Stroke Organisation (ESO) guidelines on intravenous thrombolysis for acute ischaemic stroke", Eur Stroke J. 6(1), pp. I-
- Turc, G., et al. (2019), "European Stroke Organisation (ESO) - European Society for Minimally Invasive Neurological Therapy (ESMINT) Guidelines on Mechanical xTlưombcctomy in Acute Ischaemic StrokeEndorsed by Stroke Alliance for Europe (SAFE)", Eur Stroke J. 4(1), pp. 6-12.
- Turc, G., et al. (2022), "European Stroke Organisation (ESO)-European Society for Minimally Invasive Neurological Therapy (ESMINT) expedited recommendation on indication for intravenous thrombolysis before mechanical thrombectomy in patients with acute ischemic stroke and anterior circulation large vessel occlusion", JNeurointerv Surg. 14(3), p. 209.
- Bouslama, M., et al. (2019), "Abstract 1: DAWN versus Modified Clinical- ASPECTS Mismatch Selection for Stroke Endovascular Therapy in the Early and Late Time Windows." 50(Suppl_1): A1-A1.
- Kleindorfer, D. O., et al. (2021). "2021 Guideline for the Prevention of Stroke in Patients With Stroke and Transient Ischemic Attack: A Guideline From the American Heart Association/American Stroke Association." Stroke. 52(7): e364- e467.

