Hôn mê: Định nghĩa, nguyên nhân và những chuẩn đoán phân biệt
Department of Emergency Neurology
IRCCS Mondino Foundation, Pavia - Italy
Tác giả
Giuseppe Micieli
Anna Cavallini
Stefano Ricci
Domenico Consoli
Jonathan A. Edlow
Dịch bởi
Ths.Bs Phạm Hoàng Thiên
1 Định nghĩa
Hôn mê được định nghĩa là không có sự thức tỉnh và nhận thức kéo dài hơn 1 giờ, do chấn thương hoặc gián đoạn chức năng của hệ thống lưới hoạt hóa lên (ARAS: ascending reticular activating system) ở não giữa và cầu não hướng đến đồi thị và vỏ não. Bệnh nhân hôn mê được đặc trưng bởi sự vắng mặt của mở mắt tự phát, phản ứng bằng lời nói và cử động có chủ ý. Đáp ứng vận động đối với một kích thích có hại, nếu có, không bao giờ là cuối cùng (finalistic) và thường được đặc trưng bởi các phản xạ chuyển động vận động. Hôn mê phải được phân biệt với các tình trạng thay đổi ý thức khác như chết não, trạng thái thực vật và mê sảng, mặc dù có thể khó thực hiện điều này tại phòng cấp cứu (ER).
Thuật ngữ ý thức (consciousness) chỉ ra sự hiện diện của sự tỉnh táo và nhận thức mà trong đó một người có thể tương tác với môi trường. Theo quan điểm lâm sàng, ý thức bao gồm hai thành phần riêng biệt:
Sự thức tỉnh - Arousal (mức độ của ý thức) tương ứng với trạng thái tỉnh táo và bao hàm việc mở mắt tự nhiên
Nhận thức- Awareness (nội dung của ý thức) tương ứng với khả năng thực hiện các mệnh lệnh phức tạp hoặc ít phức tạp hơn của bệnh nhân.
Bảng 2.1 trình bày các dạng rối loạn ý thức khác nhau và các khía cạnh lâm sàng chính để chẩn đoán phân biệt.
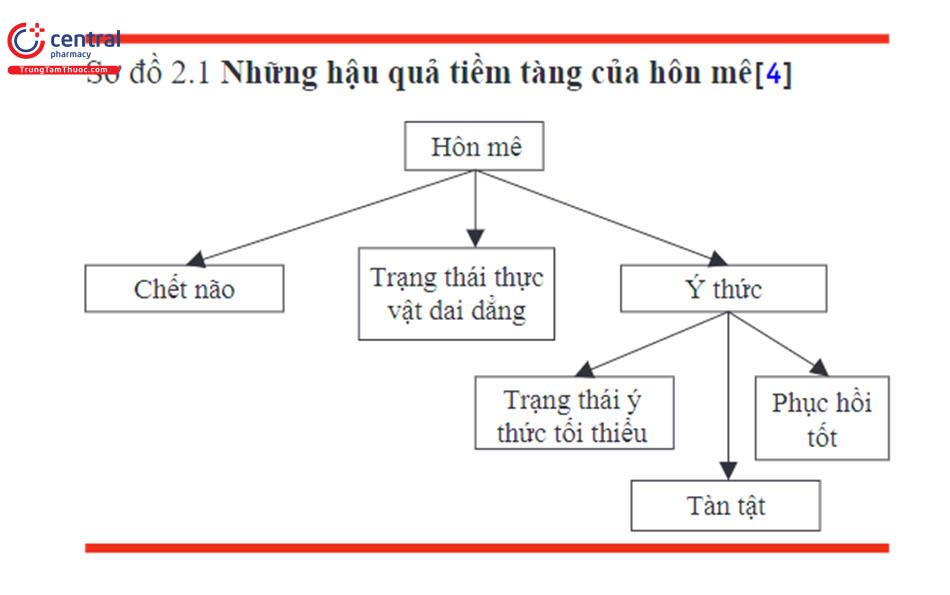
Bệnh nhân hôn mê, theo quan điểm tiên lượng, có thể có các tiến triển khác nhau từ chết não cho đến phục hồi chức năng tốt (Hình 2.1). Hầu hết bệnh nhân thoát khỏi tình trạng hôn mê trong vòng 1-2 tuần.
Các nguyên nhân có thể dẫn đến các mức độ rối loạn ý thức khác nhau có thể được phân loại là:
Phi cấu trúc (non-structural), thường có thể hồi phục, do mất cân bằng chuyển hóa / nhiễm độc nghiêm trọng (Bảng 2.2)
Trạng thái | Tỉnh thức | Nhận thức | Mô tả |
| Hôn mê | Không có | Không có | Không phản ứng với các kích thích có hại ngoài phản xạ, chẳng hạn như tư thế co cứng mất vỏ hay duỗi cứng mất não |
Trạng thái thực vật dai dẳng | Bảo tồn | Không có | Chuyển từ hôn mê sang hôn mê kéo dài, mắt có thể mở, nhất là ban ngày; chuyển động mắt lang thang (roving eye); không có phản ứng bền vững, có thể tái lập đối với các kích thích; chức năng tự chủ ổn định |
Trạng thái ý thức tối thiểu | Có, nhưng tối thiểu | Có, nhưng tối thiểu | Có thể giao tiếp bằng mắt hoặc theo dõi các kích thích thị giác; mất ý chí - abulic, không cảm xúc; có thể nói ra lời hoặc chống đỡ đau đớn; có thể cầm hoặc sử dụng một đồ vật khi được yêu cầu. |
Mê sảng | Có thay đổi, nhưng không giảm bớt hay không có | Có thay đổi, nhưng không giảm bớt hay không có | Trạng thái tinh thần dao động nhanh chóng; các dấu hiệu thường gặp bao gồm mất định hướng, nhận thức sai về các kích thích giác quan bao gồm cả ảo giác |
Chứng câm lặng bất động | Biểu hiện nguyên vẹn | Không có | Thiếu hoạt động vận động tự phát |
Hội chứng khóa trong | Bảo tồn | Bảo tồn | Liệt hoàn toàn ngoại trừ chuyển động mắt dọc với cảm giác và nhận thức bình thường |
Không phản ứng do tâm lý | Bảo tồn, nhưng có thể xuất hiện thay đổi | Bảo tồn, nhưng có thể xuất hiện thay đổi | Thay đổi các dấu hiệu khám lâm sàng; phản ứng đặc trưng đối với test 'thả tay' hoặc nhắm mắt cưỡng ép |
a Thử nghiệm thả tay: cầm một cánh tay của bệnh nhân giơ lên và giữ trước mặt bệnh nhân, khi bạn thả ra, cánh tay đó rơi xuống gần mặt bệnh nhân chứ không đụng vào mặt. Chẩn đoán hơn nữa là mở mắt ra khi kích thích lông mũi bị kích thích.
Chuyển hóa | Thuốc | Môi trường hoặc độc chất |
Hạ đường huyết Giảm oxy máu Tăng CO2 máu Tăng độ nhớt (Hyperviscosity) Bệnh phổi Suy tim DKA/HHS Bệnh não gan Tăng ure máu Hạ natri máu Nhiễm toan/nhiễm kiềm hô hấp, chuyển hóa Hạ/tăng Canxi máu Hôn mê suy giáp — nhiễm độc giáp Cường/suy tuyến cận giáp Rối loạn chức năng tuyến thượng thận (Addison, Cushing, pheochromocytoma) Bệnh Wernicke Nhiễm trùng huyết Suy gan thận | Chất gây nghiện
Thuốc
| Thay đổi điều hòa nhiệt Sốc nhiệt Hạ thân nhiệt Cacbon monoxit Ethylene glycol, bromide,paraldehyde, amoni clorua, cyanide, phospho hữu cơ, kim loại nặng Khác |
Cấu trúc (thần kinh), thứ phát do phá hủy về mặt giải phẫu của các vùng trên lều hoặc dưới lều quan trọng của hệ thần kinh trung ương (CNS) (Bảng 2.3)
Không chắc chắn (uncertain)
Trong phương pháp tiếp cận chẩn đoán bệnh nhân hôn mê, việc sử dụng một thuật ngữ nhớ chẳng hạn như I WATCH DEATH (Hình 2.2) có thể hữu ích. Nó chứa những nguyên nhân chính dẫn đến hôn mê; bạn phải nhớ rằng các nguyên nhân thường gặp nhất của hôn mê được cho là:
Thuốc độc chất: 40%
Ngừng tim: 25%
| Các bệnh lý cấu trúc (phẫu thuật thần kinh) | Chấn thương sọ não | Thoát vị não |
Tăng áp lực nội sọ Tổn thương choán chỗ Phù não Não úng thủy Giãn mạch | Dập não Xuất huyết nội sọ sau chấn thương Máu tụ ngoài màng cứng Máu tụ dưới màng cứngcấp và mạn tính Xuất huyết dưới nhện sau chấn thương Tụ máu (sau chấn thương nội sọ) Não úng thủy (tắc nghẽn, tăng tiết, giảm hấp thu) U não Di căn não Áp xe não Xuất huyết não | Thoát vị dưới liềm Thoát vị trung tâm (xuyên lều) Thoát vị móc hồi hải mã (Uncal hernia) Thoát vị Cerebello- mesencephalic Thoát vị hạnh nhân tiểu não |
Mạch máu thần kinh | Viêm thần kinh | Nguyên nhân khác |
Co giật Trạng thái động kinh không co giật cơ Trạng thái sau động kinh Nhiễm trùng TKTƯ Viêm màng não, viêm não Áp xe | Viêm não tủy rải rác cấp tính Viêm não tự miễn Ung thư màng não | Hội chứng PRES Hội chứng hủy myeline thẩm thấu Bệnh não do giảm/thiếu oxy |

Đột quỵ (xuất huyết nhu mô, xuất huyết dưới nhện [SAH], xuất huyết cầu não hoặc tiểu não, nhồi máu thân não diện rộng): 20%
Các bệnh lý tổng quát khác: 15%
2 Các dấu hiệu và triệu chứng để chẩn đoán phân biệt
Sử dụng phác đồ ENLS (Emergency Neurological Life Support) đề hoàn thành việc xử trí ban đầu cho bệnh nhân hôn mê trong vòng một giờ đầu tiên sau khi đến khoa cấp cứu.
Trong giờ đầu tiên này, các mục được đề xuất cần hoàn thành là:
Ổn định các dấu hiệu sống
Xác định xem nguyên nhân hôn mê là cấu trúc, không cấu trúc hay không chắc chắn
Điều trị bất kỳ nguyên nhân có thể đảo ngược nào được xác định
Xác định các bước chẩn đoán
Bảng 2.4 tóm tắt các hạng mục cần hoàn thành trong giờ đầu tiên. Xác định nguyên nhân của hôn mê đòi hỏi một cách tiếp cận có hệ thống. Đối với chuyên gia thần kinh, có thể hữu ích trong việc giải thích dữ liệu lâm sàng và thần kinh để nhớ lại các phân loại chẩn đoán chính và hai cạm bẫy phổ biến nhất (Bảng2.5)
Đánh giá lâm sàng | Điều trị |
ABCs và C-spine • Làm thông thoáng đường thở, tuần hoàn, hô hấp • Cột sống cổ • Lập đường truyền tĩnh mạch | • Bất động cột sống cổ nếu nghi ngờ chấn thương cột sống cổ • Lấy dị vật, răng giả, chất nôn • Nếu GCS ≤ 8 và PCO2 > 45 Torr: đặt nội khí quản, duy trì SaO2 > 90% và PCO2 < 40 Torr |
Loại trừ / xử lý • Hạ đường huyết • Quá liều opioid • Ngộ độc do khángcholinergic | • Hạ đường huyết: đường huyết < 70 mg dl, nên truyền 50 ml dextrose 50% IV. Thiamine 100 mg IV nên được cho trước khi truyền dextrose ở những bệnh nhân có nguy cơ thiếu hụt dinh dưỡng • Nếu nghi ngờ ngộ độc opioid (tiền sử sử dụng ma túy, thở chậm hoặc ngưng thở, đồng tử nhỏ): naloxone 0.04– 0,4 mg IV có thể được sử dụng và lặp lại khi cần thiết với tổng liều lên đến 4mg • Physostigmine có thể được sử dụng nếu nghi ngờ ngộ độc kháng |
Đánh giá nếu co giật hoặc kích động | •Chấm dứt co giật động kinh • Kiểm soát sự kích động |
Monitor • Huyết áp • Hoạt động của tim • Tần số thở • SaO2 | • Điều trị rối loạn nhịp tim nghiêm trọng • Giữ MAP> 70 mmHg
|
Request • Sinh hóa máu • Khí máu động mạch • Kiểm tra độc chất trong nước tiểu và nồng độ ethanolnếu có chỉ định • Trong một số trường hợp,cấy máu và nước tiểu | |
Xác định xem nguyên nhân của hôn mê là do tổn thương cấu trúc hay phi cấu trúc • Bệnh sử • Khám tổng quát và thầnkinh | |
Chụp CT khẩn nếu nghi ngờ có tổn thương cấu trúc hoặc nguyên nhân không chắc chắn dẫn đến hôn mê |
Việc thu thập tiền sử, bệnh sử và thăm khám thần kinh phải nhanh chóng và tập trung vào việc phân biệt giữa hôn mê do nguyên nhân cấu trúc và hôn mê do nguyên nhân phi cấu trúc, việc phân biệt là điều cần thiết để lập kế hoạch kiểm tra và can thiệp trị liệu nhanh chóng.
3 Bệnh sử
Điều quan trọng là thu thập bệnh sử với sự giúp đỡ của người thân, người chứng kiến, bạn bè và nhân viên cấp cứu ban đầu (EMS).
Phân loại chẩn đoán | 2 cạm bẫy phổ biến nhất |
Tổn thương cấu trúc của một hoặc cả hai bán cầu | Không nhận ra hội chứng khóa trong |
Tổn thương tại thân não hoặc bị chèn ép từ các mô bị tổn thương xung quanh (ví dụ: tiểu não bị nhồi máu sưng to lên) | Không nhận ra tình trạng không phản ứng do tâm lý |
Rối loạn chuyển hóa hoặc nội tiết cấp tính (ví dụ: hạ đường huyết, hạ natri máu, suy toàn bộ tuyến yên cấp tính) |
|
Rối loạn chức năng não sinh lý lan tỏa (ví dụ co giật, nhiễm độc hoặc ngộ độc, hạ thân nhiệt, hít phải khói, gần chết đuối, sốc nhiệt, hội chứng căng trương lực (catatonia) cấp tính, hội chứng an thần kinh ác tính) |
|
Cần điều tra xem trước khi hôn mê, bệnh nhân có biểu hiện các rối loạn sau đây không:
Co giật động kinh
Nguyên nhân phi cấu trúc: hạ đường huyết, tăng đường huyết (đặc biệt là non-ketotic), hạ natri máu, hạ canxi máu, hạ Magie máu, suy gan nặng, tăng urê máu, sử dụng ma túy hoặc chất gây nghiện (cocain, amphetamin, aminophylline, lidocain và Isoniazid).
Nguyên nhân cấu trúc: viêm não, huyết khối tĩnh mạch não, các tổn thương cấu trúc não khác ảnh hưởng đến vỏ não hoặc chất trắng bên dưới, bệnh não tăng huyết áp (bao gồm cả hội chứng PRES [posterior reversible encephalopathy syndrome]).
Mê sảng:
Nguyên nhân phi cấu trúc: bệnh não do chuyển hóa hoặc nhiễm độc, bao gồm bệnh não liên quan đến nhiễm trùng huyết hoặc hội chứng phản ứng viêm toàn thân và rối loạn thân nhiệt (hạ thân nhiệt và tăng thân nhiệt).
Mất trí nhớ:
Nguyên nhân phi cấu trúc: rối loạn chuyển hóa thoáng qua, chẳng hạn như hạ đường huyết hoặc ngộ độc alcohol hoặc thuốc an thần
Nguyên nhân cấu trúc: co giật, đặc biệt là co giật toàn thể hoặc co giật cục bộ phức tạp có nguồn gốc từ thùy thái dương, cũng có thể phá vỡ cơ chế ghi nhớ trong vài phút đến vài giờ hoặc lâu hơn. Hơn 2/3 số bệnh nhân bị xuất huyết dưới nhện do phình động mạch (SAH) bị mất trí nhớ thuận chiều (anterograde amnesia) và 17% mắc chứng hay quên ngược chiều (retrograde amnesia) về thời gian trước khi co giật. Trạng thái “fugue states/twilight states” tâm lý thường liên quan đến chứng mất trí nhớ. Hiếm khi mất trí có thể xảy ra sau một cơn thiếu máu cục bộ sống nền nếu đồi thị bị ảnh hưởng.
Cơ vòng mất kiểm soát:
Gợi ý co giật
Rối loạn thị giác:
Bệnh nhân bị huyết khối động mạch nền có thể có các triệu chứng thiếu máu cục bộ ở thùy chẩm (lóa mắt, giảm thị lực). Trong bệnh não do tăng huyết áp, nếu PRES phát triển, mù vỏ não (cortical blindness) và co giật có thể xảy ra.
Ảo giác:
Chúng có thể xuất hiện ở những BN dùng chất kích thích.
Đau đầu:
Nếu kết hợp với cứng gáy, nó có thể gợi ý viêm màng não hoặc SAH. Đau đầu khởi phát bán cấp khó chữa, ngày càng nặng và thường kết hợp với buồn nôn và nôn gợi ý huyết khối tĩnh mạch não.
Sốt hoặc ớn lạnh:
Nhiễm trùng CNS hoặc toàn thân.
Tiền sử ung thư, trầm cảm, lạm dụng rượu hoặc chất kích thích:
Ung thư: nguyên nhân cấu trúc.
Trầm cảm: ngộ độc thuốc.
Lạm dụng rượu hoặc các chất gây nghiện: quá liều.
Tiền sử đái tháo đường, thượng thận, suy gan, thận, suy giảm miễn dịch do thuốc hoặc mắc phải:
Bệnh não chuyển hóa, viêm thần kinh.
Bạn phải kiểm tra xem tình trạng mất ý thức diễn ra từ từ và dao động hay nhanh và đột ngột:
Nhanh và đột ngột: tổn thương mạch máu
Từ từ và dao động: nguyên nhân chuyển hoá hoặc nhiễm trùng.
Tiền sử dùng thuốc phải tỉ mỉ, chính xác và đầy đủ. Ngộ độc thuốc chính là những chất gây ra bởi Ephedrine, pseudoephedrine, opioid, alpha2-agonists, thuốc an thần, thuốc kháng histamine thế hệ thứ nhất, thuốc chống trầm cảm ba vòng và benzatropine.Các câu hỏi thiết yếu cần hỏi để điều tra nguyên nhân có thể gây ra hôn mê được đưa ra trong Bảng 2.6
Nghi ngờ nguyên nhân của hôn mê | Những câu cần hỏi |
Thiếu oxy mô - thiếu máu cục bộ | • Bệnh nhân được tìm thấy như thế nào? • Anh ấy / cô ấy được tìm thấy ở đâu? • Bệnh nhân có thở khi EMS đến không? • Có ghi nhận tình trạng ngừng tim không? • Mất bao lâu trước khi tuần hoàn được khôi phục? • Có bị mất máu đáng kể không? |
Ngộ độc | • Bệnh nhân đã sử dụng những loại thuốc/sảnphẩm vi lượng (homoeopathic products) nào? • Bệnh nhân đã có ý định tự tử trước đây chưa? • Bệnh nhân có được đánh giá tâm thần trong quá khứ không? • Bệnh nhân có gặp khó khăn trong công việc, gia đình, v.v. không? • Bệnh nhân có vấn đề với việc lạm dụng rượu hoặc ma túy không? |
Nhiễm trùng CNS | •Bệnh nhân gần đây có dùng kháng sinh để điều trị một số bệnh nhiễm trùng không? • Bệnh nhân có bị sốt hoặc đau đầu không? |
Hạ tăng đường huyết | • Bệnh nhân đã bị đái tháo đường hay có đái tháo đường chưa được chẩn đoán? • Bệnh nhân có từng bị nhiễm toan ceton do đái tháo đường trước đây không? • Có bất kỳ thay đổi nào gần đây trong liệu pháp điều trị đái tháo đường không? • Có thể bệnh nhân đã uống quá nhiều thuốc điều trị đái tháo đường không? • Có thể anh ấy / cô ấy đã cố tình uống quá nhiều thuốc điều trị đái tháo đường không? |
Hạ natri máu | • Có thể bệnh nhân đã uống quá nhiều dịch không? • Bệnh nhân đang điều trị bằng thuốc lợi tiểu? |
Huyết khối động mạch thân nền | • Bệnh nhân có bị rung nhĩ không? Nếu có, thì có đang điều trị bằng thuốc chống đông không? Anh ấy /cô ấy đã ngừng dùng nó gần đây? • BN có bị tăng huyết áp không kiểm soát được không? |
4 Thăm khám tổng quát
Không có dấu hiệu nào được tìm thấy trong thăm khám lâm sàng là đặc hiệu; tuy nhiên, một số bệnh nhân trong số họ có thể gợi ý kiểu ngộ độc hoặc rối loạn chuyển hóa khác nhau.
Bảng 2.7 nhắc lại những dấu hiệu chính của thăm khám lâm sàng có thể giúp xác định nguyên nhân hôn mê do bệnh toàn thân hoặc nhiễm độc chất.
5 Thăm khám thần kinh
Trong đánh giá thần kinh ở bệnh nhân hôn mê, cần nhanh chóng xác định tính chất đối xứng hoặc khu trú của các khiếm khuyết thần kinh (Bảng2.8).Khám thần kinh cấp cứu nên nhanh chóng và tập trung vào đánh giá trạng thái ý thức, thần kinh sọ, kiểu hô hấp và đáp ứng vận động (Bảng2.9).
5.1 Trạng thái ý thức
Thang điểm lâm sàng được sử dụng phổ biến để đánh giá suy giảm ý thức là Thang điểm hôn mê Glasgow (GCS) (Bảng 2.10), cho phép định lượng mức độ nghiêm trọng của hôn mê [8, 9].Mức độ hôn mê được phân loại theo điểm GCS:
Nhẹ—GCS: 13–15
Bệnh nhân ngủ lịm (sững sờ), u ám (obnubilated), buồn ngủ, trạng thái ngủ đông, không hiểu được mệnh lệnh hoàn toàn và hợp tác không đầy đủ.
Hoạt động vận động chậm lại
Suy nghĩ chậm lại
Triệu chứng/dấu hiệu | Nguyên nhân có thể |
Mùi hơi thở | |
Nhà vệ sinh bẩn | Tăng ure máu |
Mùi trái cây chín | Toan ceton |
Mốc hoặc tanh | Suy gan cấp |
Hành | Paraldehyde |
Tỏi | Phospho hữu cơ, thuốc diệt côn trùng, thallium |
Da | |
Dry Skin | Ngộ độc barbiturat hoặc thuốc kháng cholinergic |
Skin bullae | Ngộ độc barbiturat |
Profuse sweating | Ngộ độc tác nhân cholinergic, hội chứng serotonine, hội chứng an thần kinh ác tính |
Cool, pale, dry, scaly and thickened skin | Hôn mê suy giáp |
Oedema | Suy thận cấp |
Purple | Ngộ độc aspirin Viêm màng não não mô cầu, ban xuất huyết giảm tiểu cầu, viêm mạch, đông máu rải rác nội mạch |
Rash | Viêm màng não, viêm não do vi rút, rickettsia |
Các dấu hiệu sống | |
Hạ huyết áp | Quá liều thuốc hạ huyết áp. Nhiễm trùng huyết, viêm màng não não mô cầu bùng phát |
Tăng huyết áp | Ngộ độc amphetamine, cocaine và hầu hết tất cả các loại ma túy |
Hạ thân nhiệt (< 35 °C) | Ngộ độc rượu, quá liều barbiturate hoặc thuốc chống trầm cảm ba vòng. Suy giáp, bệnh Addison, hạ đường huyết |
Tăng thân nhiệt (> 40 °C) | Ngộ độc cocain, thuốc chống trầm cảm ba vòng, phencyclidine, salicylat Nhiễm trùng toàn thân bùng phát, viêm nội tâm mạc, nhiễm trùng hệ thần kinh trung ương |
Loạn nhịp tim | Ngộ độc thuốc chống trầm cảm ba vòng, cocaine, glycol ethylene |
Thần kinh thực vật | Vỏ não | Bệnh não | Mesencephalic | Pontine-Bulbar |
Mở mắt | Tự nhiên | Với kích thích có hại hoặc không | Không | Không |
Vận động mắt tự phát | Chuyển động thất thường hoặc không | Chuyển động thất thường hoặc không | Không | Không |
Phản ứng của mắt đối với chuyển động | Lệch liên hợp (Conjugate deviation) | Lệch liên hợp | Lệch không liên hợp | Không |
Đồng tử | Phản ứng bình thường giãn trung bình | Phản ứng co đồng tử bình thường | giãn cố định mức trung bình | Giãn cố định mức trung bình, co nhỏ |
Trả lời bằng lời nói | Không thích hợp | Khó hiểu | Không | Không |
Hiện tượng vận động tự phát | Run, run vẫy | Paratonia: tăng trương lực với chuyển động thụ động | Không | Không |
Phản ứng vận động với kích thích đau |
Finalistic | Co cứng mất vỏ | Duỗi cứng mất não | Không |
Kiểu thở | Cheyne-Stokes, ngáp | Cheyne-Stokes | Thở nhanh sâu do thần kinh | Ngưng thở hoặc thở kiểu clustered |
Bước thăm khám thần kinh | Test/scale |
| Mức độ ý thức | Thang điểm hôn mê Glasgow |
| Các thần kinh sọ | Fundus OO, kích thước và phản ứng đồng tử, chuyển động mắt tự nhiên và phản xạ, phản xạ mắt búp bê, phản xạ giác mạc |
Hô hấp | Phân tích kiểu thở |
Chức năng vận động | Tư thế và những cử động tự nhiên, phản ứng vận động với kích thích đau, sự hiện diện của các cử động không tự chủ |
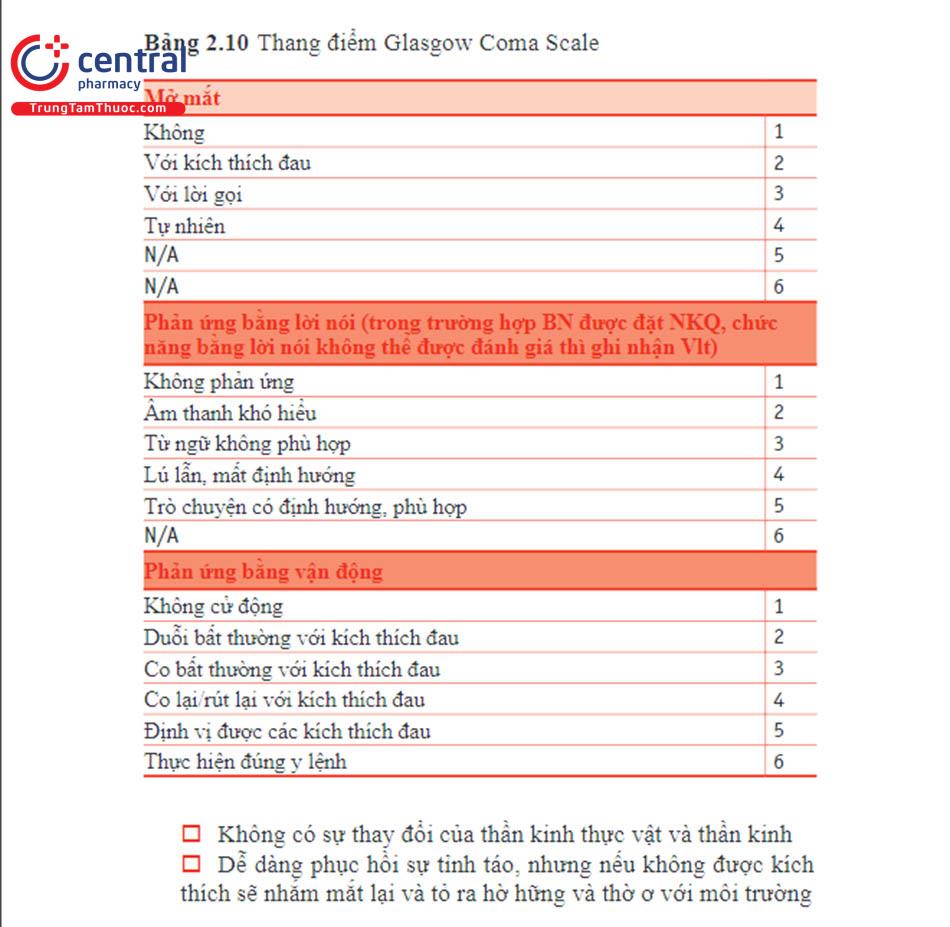
Không có sự thay đổi của thần kinh thực vật và thần kinh
Dễ dàng phục hồi sự tỉnh táo, nhưng nếu không được kích thích sẽ nhắm mắt lại và tỏ ra hờ hững và thờ ơ với môi trường
Trung bình-GCS: 9-12
Mất ý thức rõ rệt hơn
Bệnh nhân không trả lời câu hỏi, mệnh lệnh bằng lời nói hoặc vận động
Bệnh nhân phản ứng với những kích thích đau bằng những chuyển động tự động, theo khuôn mẫu (stereo-typed), thường là những chuyển động cuối cùng nhằm cố gắng xua đuổi kích thích
Có thể có các dấu hiệu của suy não trung gian diencephalic (kiểu thở bất thường, ví dụ như Cheyne-Stokes, chứng co đồng tử và tư thế mất vỏ). Điều này vẫn thể hiện đây là một giai đoạn có thể đảo ngược.
Severe-GCS: 3-8
Bệnh nhân hoàn toàn bất động (không phản ứng với các mệnh lệnh bằng lời nói và vận động cũng như stress và các kích thích đau, thậm chí là những kích thích dữ dội)
Kiểu thở bất thường
Đồng tử giãn cố định, mất liên hợp nhìn chằm chằm (dysconjugate gaze)
Duỗi cứng mất não
Rối loạn chức năng nào giữa và cầu não - hành tủy
Điều này đại diện cho một giai đoạn thường không thể đảo ngược.
5.2 Các thần kinh sọ
Khám thần kinh ở bệnh nhân hôn mê bắt đầu bằng việc đánh giả các dây thần kinh sọ não. Bắt đầu bằng cách kiểm tra kích thước đồng từ và khả năng phản ứng, đáy mắt giãn và vị trí nhãn cầu (Bảng 2.11 và 2.12).
Chú ý đến một số cạm bẫy chẩn đoán khi đánh giá đồng tử:
Các bệnh đã có từ trước (nhãn khoa hoặc thần kinh, ví dụ như tồn thương dây thần kinh sọ số III) có thể làm đồng tử cố định hoặc gây đồng từ không đều.
Các thuốc toàn thân hoặc tại chỗ có thể ảnh hưởng đến chức năng đồng tử (ví dụ: thuốc kháng cholinesterasics).
Nếu phản ứng đồng tử bình thường với ánh sáng xuất hiện ở một bệnh nhân có các dấu hiệu tổn thương não giữa khác, thì phải nghĩ đến nguồn gốc chuyển hóa gây hôn mê.
Trong trường hợp tổn thương não trung gian bao gồm đường giao cảm xuống (descending sympathetic tract), hội chứng Bernard- Horner có thể xảy ra
Dấu hiệu | Nguyên nhân |
|---|---|
Xuất huyết thủy tinh thể (subialoid) | SAH do phình mạch não (Terson’s syndrome) Xuất huyết nội sọ |
| Phù gai thị cấp tính | Tăng huyết áp do bệnh nội tiết, cơn tăng huyết áp |
Việc hiện diện của sự lệch hướng nhìn chằm chằm (gaze deviation) một bên hoặc hai bên cũng cần được đánh giá. Sự lệch hướng nhìn về phía trương lực, thường là theo chiều ngang, có thể gợi ý đến tổn thương bán cầu não trước cùng bên hoặc tổn thương cầu não đối bên. Tuy nhiên, việc phân biệt tổn thương bán cầu hay tổn thương cầu não ở bệnh nhân hôn mê có thể rất khó khăn vì bệnh liệt nửa người thường không thể nhận thấy được. Trong trường hợp này, nghiệm pháp mắt búp bê sẽ giúp ích vì các cấu trúc trung cầu não (pontomesencephalic) chịu trách nhiệm cho phản xạ vẫn còn nguyên vẹn, và do đó, nghiệm pháp có thể khắc phục tình trạng lệch mắt liên hợp do tổn thương vỏ não.Nhìn chằm chằm lệch hướng ngang cũng có thể xuất hiện trong trạng thái động kinh không co giật và nó đại diện cho một trong số ít các dấu hiệu thần kinh có thể cho thấy sự cần thiết phải thực hiện điện não đồ khẩn cấp (Bảng 2.13)
Hãy nhớ rằng vị trí nghỉ của mắt có thể là không liên hợp (disconjugated), gợi ý những nguyên nhân sau đây có thể gây ra hôn mê:
Liệt dây thần kinh sọ III, do tổn thương não giữa hoặc thoát vị xuyên lều.
Liệt dây thần kinh sọ IV, thường do chấn thương, với lệch mắt lên trên
Kiểu | Đặc điểm | Vị trí của tổn thương và / hoặc nguyên nhân có thể |
|---|---|---|
Khép 1 bên mắt |
| Liệt cơ thẳng trong do rối loạn chức năng dây III |
Giạng 1 bên mắt |
| Liệt cơ thẳng ngoài do tổn thương dây thần kinh sọ số VI |
Giạng 2 bên mắt |
| Dấu hiệu của tăng áp lực nội sọ |
Lệch xiên - Oblique deviation | Phân ly chiều dọc (Vertical separation) của trục mắt | Tổn thương cầu não hoặc tiểu não |
Xoay xuống và xoay lên |
| Tổn thương vùng đồi thị và não giữa trên (ví dụ não úng thủy não thất thứ ba) |
Lệch liên hợp ngang |
| Trạng thái động kinh không co giật cơ. Đột quỵ bán cầu cùng bên. Đột quỵ cầu não đối bên |
| Lệch nghiêng | Lác dọc | Tổn thương thân não |
Liệt dây thần kinh VI, do tăng áp lực nội sọ hoặc sự thay đổi của dây chằng petroclinoid.
Lệch mắt liên hợp trong đột quỵ có thể được khắc phục bằng kích thích tiền đình.
Sự hiện diện của chuyển động mắt lơ đễnh (wandering), chuyển động mắt lang thang (roving) và sự lệch chậm và ngẫu nhiên tương tự như các chuyển động mắt chậm trong khi ngủ cho thấy sự toàn vẹn tương đối của thân não hơn là gợi ý vị trí của tổn thương.
Những thay đổi chính trong chuyển động mắt tự nhiên và ý nghĩa chẩn đoán của chúng được thể hiện trong Bảng 2.14.
Phản xạ mắt và tiền đình không bao giờ được phép đánh giá ở bệnh nhân chấn thương trước khi loại trừ chấn thương cổ.Test mắt búp bê (xoay đầu nhanh nhưng nhẹ nhàng từ bên này sang bên kia hoặc gập và duỗi cổ nhẹ nhàng) hoặc test nhiệt tiền đình-mắt (tiêm nước đá hoặc nước lạnh vào ống thính giác bên ngoài) đánh giá tính toàn vẹn của các kênh bán nguyệt của tai trong và sự kết nối của thân não với nhân tiền đình, trung tâm nhìn chằm chằm và nhân của dây thần kinh sọ III và VI (Bảng 2.15)
Sự thay đổi | Đặc điểm | Vị trí tổn thương |
|---|---|---|
Ocular bobbing | Chuyển động nhanh, liên hợp, hướng xuống; chậm trở lại vị trí ban đầu | Cầu não |
Ping pong | Lệch liên hợp ngang của mắt, xen kẽ sau mỗi vài giây | Bán cầu, thùy nhộng |
Ocular dipping | Mắt giật xuống đột ngột, tự phát và chậm quay trở lại vị trí giữa | Bán cầu |
Periodic alternating gaze deviation | Lệch liên hợp ngang của mắt, xen kẽ mỗi 1-2 phú | Bán cầu, não giữ, thùy nhộng tiểu não |
Convergence nystagmus | Mắt đi trệch chậm sau đó là một cú giật hội tụ nhanh | Não giữa |
Retraction nystagmus | Nhãn cầu rút lại nhịp nhàng vào quỹ đạo, đặc biệt là khi cố gắng nhìn lên trên | Não giữa |
Phản xạ | Phản ứng | Vị trí tổn thương |
Phản xạ đầu-mắt (phản xạ mắt búp bê) | Mắt xoay cùng phía với hướng quay của đầu. Không có chuyển động của mắt | Tổn thương thân não |
Mắt xoay về phía đối diện với hướng quay của đầu | Thân não nguyên vẹn | |
Phản xạ nhiệt tiền đình-mắt (rửa kênh thính giác bên ngoài bằng nước lạnh) | Lệch mắt về phía tai bị kích thích bị ngắt quãng bởi những cú rung giật nhãn cầu ngắn | Tổn thương trên lều với thân não còn nguyên vẹn. Hôn mê chuyển hóa |
Một bên hoặc hai bên không có phản ứng | Tổn thương thân não một bên hoặc hai bên |
Hãy nhớ rằng, chuyển động mắt tự nhiên có thể bị ảnh hưởng:
Trong các hội chứng thoát vị não.
Chọn lọc trong bệnh não Wernicke, không có thay đổi đồng tử hay các thần kinh sọ khác. Suy yếu là thứ phát sau tổn thương có chọn lọc đối với các cấu trúc của chất xám tiếp giáp với não thất và cống não (cerebral aqueduct) bao gồm cả các nhân tiền đình liên quan đến VOR.
Sau khi dùng liều cao hoặc tích lũy thuốc an thần. Các phản xạ tiền đình-mắt trong trường hợp này có thể bị triệt tiêu một cách chọn lọc và thoáng qua.
Tính toàn vẹn của phản xạ giác mạc (nhắm mắt và sự lệch lên trên của mắt, hiện tượng Bell, sau khi kích thích giác mạc) là một dấu hiệu cho thấy hoạt động thích hợp của các đường tegmental của thân não từ não giữa đến cầu não dưới (Bảng 2.16).
Phản xạ giác mạc | Vị trí tổn thương |
|---|---|
Không phản ứng | Cầu não dưới |
Sự biến mất của hiện tượng Bell | Trên cầu não giữa (nhân dây thần kinh sọ V) |
Sự hiện diện của hiện tượng Bell, sự biến mất của việc đóng mí mắt | Thần kinh và nhân dây thần kinh sọ số VII |
Để đánh giá các đáp ứng vận động ở bệnh nhân hôn mê, cần phải khơi dậy họ bằng kích thích đau bằng cách đè dây thần kinh trên ổ mắt, khớp thái dương hàm hoặc giường móng (nail bed).
Việc không có đáp ứng hoặc duỗi cứng mất não hay co cứng mất vỏ có ít ý nghĩa khu trú và tiên lượng, vì chúng có thể xuất hiện cả đối với tổn thương khu trú và tổn thương lan tỏa của thần kinh trung ương. Cần nhớ rằng thông thường các phản ứng mất não và mất vỏ có thể xuất hiện ở cùng một bệnh nhân. Tuy nhiên, bằng cách quan sát kỹ bệnh nhân khi nghỉ ngơi và sau khi bị kích thích đau, có thể thu được một số thông tin giúp chúng ta xác định vị trí tổn thương và nguyên nhân hôn mê (Bảng 2.17).
Co giật động kinh thường gặp hơn là co giật cơ (với các cơn co thắtđồng bộ hai bên, khác với rung giật cơ đa ổ) và có thể gặp trong một số bệnh não chuyển hóa, bao gồm hạ natri máu, tăng áp lực thẩm thấu (đặc biệt là trong tăng glucose máu không ceton, trong đó co giật có thể gây lầm lẫn vì chúng khu trú), hạ canxi máu, tăng canxi máu cực độ, tăng ure máu, bệnh não gan tiến triển, hạ đường máu và bệnh não thiếu oxy máu-giảm oxy mô sau ngừng tim.
Trong tình huống cuối cùng này, trạng thái động kinh co giật cơ thường gây tử vong, không hồi phục ý thức.
Bảng 2.18 cho thấy các cử động không chủ ý thường xuyên nhất được quan sát thấy ở bệnh nhân hôn mê.
| Nếu | Nghĩ đến |
|---|---|
Tư thế bất thường của các chi | Gãy xương hoặc liệt |
Xoay đầu về một bên và liệt nửa người đối bên | Tổn thương trên lều |
Xoay đầu về một bên và liệt nửa người cùng bên | Tổn thương thân não |
Tăng trương lực duỗi của tứ chi và xoay trong của vai (tư thế duỗi cứng mất não) | Tổn thương não giữa và cầu não hai bên Hôn mê do nguyên nhân chuyển hóa Tổn thương não trên lều hai bên với sự tham gia của các đường vận động Đó là một dấu hiệu tiên lượng không tốt |
Cánh tay khép, gập ở khuỷu tay và cổ tay, với chân duỗi thẳng và bàn chân gập (co cứng mất vỏ) | Tổn thương cao hơn với khả năng khoanh vùng kém Dấu hiệu tiên lượng ít nghiêm trọng hơn duỗi cứng mất não vì nó có thể hồi phục Nếu một bên thì ít nghiêm trọng hơn và có thể cho thấy tổn thương toàn bộ hệ tháp từ vỏ não đến thân não |
Kiểu | Nguyên nhân |
|---|---|
Hiện tượng co giật co cứng vận động rập khuôn | Co giật động kinh |
Giật tăng trương lực toàn thể (Generalized myotonic jerks) | Bệnh não giảm oxy máu -thiếu oxy mô Ngộ độc Lithium, Cephalosporin hoặc thuốc trừ sâu |
Các chuyển động loạn nhịp lan tỏa hoặc cục bộ (flapping: run vẫy) | Hôn mê chuyển hóa |
Co giật cơ có nhịp điệu | Tổn thương thân não |
Tetany | Hạ canxi máu |
Cerebellar tonic fits | Thoát vị từng đợt của hạnh nhân tiểu não |
6 Hội chứng thoát vị não
Vị trí | Đặc điểm |
|---|---|
Dưới liềm (Subfalcine) | Suy giảm ý thức tiến triển kèm hoặc không kèm theo liệt nửa người, và liệt dây thần kinh sọ III muộn |
Thoát vị móc hồi hải mã (Uncal) | Liệt sớm hệ vận động trước khi suy giảm ý thức |
Trung tâm (diencephalic) | Bắt đầu với đồng tử co, sau đó là suy giảm ý thức, với liệt vận động nhãn cầu giai đoạn cuối không hồi phục |
Rostrocaudal | Mất ý thức đột ngột kèm theo liệt các dây thần kinh sọ |
Hạnh nhân (Tonsillar) | Ngừng hô hấp sau đó tăng huyết áp, sau đó tụt huyết áp, hôn mê và thường chết não |
Các dấu hiệu vận động nhãn cầu liên quan đến thoát vị bao gồm:
Xu hướng ban đầu về độ lệch hoặc độ lệch liên hợp (conjugated deviation) của cái nhìn chằm chằm sang một bên.
Sau đó, đồng tử bất đối xứng thứ phát do kéo căng dây thần kinh sọ III (vận nhãn) trên mặt dốc xương đá (clivus) cùng bên gây tổn thương não.
Sự bất đối xứng của đồng tử được đặc trưng bởi sự giãn của đồng tử ở cùng bên tổn thương (hiện diện trong khoảng 20% trường hợp).
Mất phản ứng đồng tử và liệt các cơ vận nhãn ngoài.
Trong các giai đoạn sau, đồng tử hai bên mất khả năng phản ứng do tổn thương nội tại của não giữa.
7 Các thủ thuật chẩn đoán
7.1 Phân tích khí máu động mạch
Nó nên được thực hiện ở tất cả các bệnh nhân hôn mê.
Bình thường: cơn giả (pseudo-crisis), catalepsy.
Tăng thông khí với nhiễm toan chuyển hóa: các nguyên nhân có thể bao gồm tăng ure máu, nhiễm toan ceton đái tháo đường, nhiễm toan lactic hoặc ngộ độc salicylat, ngộ độc methanol hoặc ethylene glycol.
Tăng thông khí với nhiễm kiềm hô hấp: các nguyên nhân có thể bao gồm suy gan, nhiễm trùng huyết cấp và bất kỳ tình trạng tim phổi nào gây giảm oxy máu, giai đoạn cấp tính của ngộ độc salicylat hoặc tăng thông khí do tâm lý.
Giảm thông khí với nhiễm toan hô hấp: hôn mê chỉ xảy ra khi có tăng CO2 máu nặng. Các nguyên nhân có thể là suy hô hấp thứ phát sau bệnh lý của hệ thần kinh trung ương hoặc ngoại biên, bệnh lý lồng ngực.
Giảm thông khí với nhiễm kiềm chuyển hóa: ý thức thường không bị tổn hại. Nguyên nhân bao gồm nôn mửa và ăn/uống phải chất kiềm. Nếu bệnh nhân mất ý thức, nghi ngờ nguyên nhân tâm thần hoặc nguyên nhân khác khiến ý thức bị thay đổi.
7.2 Sinh hóa máu
Luôn luôn cần: đường huyết, điện giải (canxi, natri, Kali, magiê và photphat), urê và creatinin.
Các xét nghiệm bổ sung có thể được thực hiện tùy thuộc vào chẩn đoán nghi ngờ (Bảng 2.19):
Kiểm tra chức năng gan nếu nghi ngờ suy gan. Hãy nhớ rằng INR nhạy cảm với suy gan cấp.
Sàng lọc độc chất. Không thể làm toàn bộ. Trong trường hợp không có thông tin chính xác và nghi ngờ hôn mê ngộ độc, hãy nghĩ đến rượu, benzodiazepin, barbiturat, opiat, cocaine, amphetamin, thuốc chống trầm cảm ba vòng, salicylat, Paracetamol và các chất khác.
Thông số | Nồng độ huyết thanh |
|---|---|
Hạ natri máu | < 100 mmol/l |
Tăng natri máu | > 160 mmol/l |
Tăng canxi máu | > 3.4 mmol/l |
Tăng CO2 máu | > 9 kPa |
Hạ glucose máu | < 40 mg/dl |
Tăng glucose máu | > 900 mg/dl |
Cấy máu nếu sốt hoặc hạ thân nhiệt.
Nồng độ carboxyhaemoglobin trong huyết tương nếu nghi ngờ ngộ độc carbon monoxide. Hãy nhớ rằng những người hút thuốc có thể tăng nhẹ.
Pyruvate, erythrocytic transketolase, thiamine huyết thanh nếu nghi ngờ bệnh não Wernicke.
Các xét nghiệm dược lý hoặc chuyển hóa cụ thể có thể được xác định và thực hiện dựa trên bệnh sử và bối cảnh lâm sàng.
Khoảng trống anion và khoảng trống thẩm thấu phải luôn được tính toán (Bảng 2.20).
7.3 Hình ảnh thần kinh
Thực hiện hình ảnh thần kinh (CT hoặc MRI) là điều cần thiết trong quá trình chẩn đoán bệnh nhân hôn mê.
Thông thường trong phòng cấp cứu, phương pháp chẩn đoán dễ thực hiện nhất là chụp CT. Bảng 2.21 cho thấy các thay đổi thường gặp nhất có thể được phát hiện trên hình ảnh thần kinh ở bệnh nhân hôn mê, tùy thuộc vào phương pháp chẩn đoán thần kinh được sử dụng (3).
7.4 Chọc CFS (dịch não tủy)
Nó nên được thực hiện trên tất cả các bệnh nhân hôn mê có hình ảnh thần kinh âm tính và không có nguyên nhân hôn mê được xác định nào khác.
GAP | Interpretation |
|---|---|
Anion gap = [Na+] − ([Cl-] + [HCO3-]) | Giá trị bình thường: 11–13 mEq/l có thể tăng khi nhiễm toan chuyển hóa hoặc ngộ độc metanol, etanol, paraldehyde hoặc salicylat |
Osmolar gap = 2 (Na+ + K+) + glucose/18 + Urea nitrogen/2.8 | Giá trị bình thường: < 10 mosmol/l có thể tăng khi ngộ độc methanol, ethylene, glycol (chất chống đông), isopropyl glycol |
Thay đổi | Nguyên nhân có thể |
|---|---|
CT não | |
Tổn thương lan rộng | Tụ máu, đụng dập xuất huyết, đột quỵ vùng động mạch não giữa |
Xuất huyết trong bể chứa nền sọ | SAH do vỡ túi phình, lạm dụng cocaine |
Nhiều ổ nhồi máu xuất huyết | Huyết khối tĩnh mạch não |
Xuất huyết trong não thất | Viêm nội tâm mạc, rối loạn đông máu, viêm mạch, ban xuất huyết giảm tiểu cầu huyết khối |
Phù não lan tỏa | Ngừng tim, viêm màng não tối cấp, hoại tử gan cấp tính, viêm não |
Não úng thủy cấp tính | Tắc cống não, u nang keo, ung thư vùng tuyến tùng |
Xuất huyết tiểu não hoặc cầu não | Tăng huyết áp, dị dạng động tĩnh mạch, u mạch hang |
Chấn thương ở chất trắng | Chấn thương đầu |
MRI não | |
Tổn thương hai bên ở nhân đuôi và nhân bèo sẫm | Ngộ độc carbon monoxide, methanol |
Tín hiệu cường độ cao dọc theo xoang tĩnh mạch dọc, thẳng hoặc ngang | Huyết khối tĩnh mạch não |
Tổn thương thể chai, chất trắng | Tổn thương đầu nặng |
Tổn thương hợp lưu (confluent lesions), tăng đậm độ lan tỏa ở chất trắng và hạch nền | Viêm não tủy rải rác cấp tính, PRES, ức chế miễn dịch hoặc ngộ độc hóa trị liệu, loạn dưỡng bạch cầu chuyển hóa (metabolic leukodystrophy) |
Tổn thương cầu não hình đinh ba (trident) | Hủy myeline cầu não trung ương |
Tổn thương đồi thị, chẩm và thân não | Huyết khối cấp tính động mạch thân nền |
Tăng tín hiệu ở thùy thái dương và thùy trán | Viêm não do herpes simplex |
Chọc CSF phải cung cấp:
Áp suất mở CSF
Mô tả màu sắc CSF
Phân tích protein, tế bào và glucose
Nuôi cấy dịch não tủy, nhuộm China ink staining và kháng nguyên cryptococcus
Chuẩn độ tải lượng vi rút và PCR trong dịch não tủy
7.5 Điện não đồ EEG
Nên yêu cầu EEG khẩn cấp ngay cả trong ER khi nguyên nhân của hôn mê không rõ ràng và các phản xạ của thân não vẫn bảo tồn.
Có it nhất 14% bệnh nhân không tỉnh dậy sau cơn co giật có trạng thái động kinh không co giật.
Điện não đồ cũng hữu ích để chẩn đoán cơn giả khủng hoảng (pseudo-crisis) hoặc co giật tâm lý, trong nghi ngờ viêm não herpes simplex cấp tính (nhạy trong 80% trường hợp), hạ thân nhiệt, tăng thân nhiệt, SAH và nhiễm trùng huyết.
7.6 Điện cơ đồ EMG
Nó có thể giúp loại trừ nguyên nhân thần kinh cơ:
Chẹn thần kinh cơ thứ phát sau một tác động kéo dài của các thuốc giãn cơ.
Bệnh đa dây thần kinh cấp tính: viêm đa dây thần kinh hủy myeline và dạng sợi trục của hội chứng Guillain-Barré, v.v.
Phương pháp điều trị
Việc điều trị ban đầu cho bệnh nhân hôn mê nên bao gồm việc điều chỉnh nhanh các dấu hiệu sống và các xét nghiệm cận lâm sàng, thường do bác sĩ cấp cứu và / hoặc hồi sức chịu trách nhiệm.
Liệu pháp điều trị theo kinh nghiệm ở bệnh nhân hôn mê, thường được viết tắt là 'DONT', bao gồm:
Dextrose IV
Oxygen
Naloxone iv
Thiamine IV
Liệu pháp oxy nên được bắt đầu để điều chỉnh ngay lập tức tình trạng hôn mê do giảm oxy máu có thể xảy ra.
Dextrose được chỉ định khi nghi ngờ hôn mê hạ đường huyết ngay cả khi kết quả đường huyết không có sẵn.
Thiamine thường được dùng cùng với dextrose để tránh bệnh não
Wernicke ở những bệnh nhân dễ mắc.
Naloxone nhanh chóng ở bệnh nhân hôn mê và ức chế hô hấp trong quá liều ma tuý, nhưng do thời gian bán huỷ ngắn, có thể cần dùng nhiều liều.
Flumazenil đặc biệt đối kháng với các benzodiazepin nhưng không được dùng theo kinh nghiệm vì nó có thể gây ra trạng thái động kinh co giật. Nó có thể được chỉ định trong trường hợp hôn mê do điều trị thứ phát sau ngộ độc benzodiazepine. Bảng 2.22 cho thấy các thủ thuật chính để ổn định bệnh nhân.
Khi bệnh nhân đã ổn định, các can thiệp điều trị sẽ tùy thuộc vào nguyên nhân gây hôn mê. Bảng 2.23 cho thấy các ưu tiên điều trị trong trường hợp hôn mê cấu trúc hoặc nhiễm trùng hệ thần kinh trung ương.
Thông số | Điều trị |
|---|---|
Độ bão hòa oxy ≤ 95% | SaO2 40% với thở mask |
Đặt nội khí quản nếu | Đường thở không được bảo vệ |
| Hệ thống hô hấp không đều và không hiệu quả với oxy hóa kém |
| Chấn thương vùng mặt nghiêm trọng |
Hạ huyết áp | Tư thế trendelenburg |
| Dung dịch nước muối 500–1000 ml truyền nhanh, sau đó 150 ml / h. Nếu không đáp ứng: Phenylephrine bolus IV 100 μg |
Tăng huyết áp (MAP > 130 mmHg) | Labetalol 10 mg IV |
Hạ thân nhiệt | Chăn sưởi ấm |
Tăng thân nhiệt | Chăn lạnh, túi đá, sponges có nước đá |
Nghi ngờ/chắc chắn hạ đường huyết | Glucose 50% 50 ml + thiamine 100 mg iv |
Nghi ngờ ngộ độc opioid | Naloxone 0.4–2 mg IV mỗi 3 phút |
Nghi ngờ ngộ độc benzodiazepine | Flumazenil 0,2 mg / phút tiêm tĩnh mạch chậm (tối đa 5 mg). Chống chỉ định ở bệnh nhân động kinh, nghi ngờ bị co giật động kinh hoặc bị ngộ độc thuốc chống trầm cảm ba vòng |
Tăng canxi máu | Bù nước bằng dung dịch saline sau đó dùng bisphosphonat đường tiêm |
Hạ natri máu nặng | Dung dịch saline ưu trương 3% và Furosemide qua đường truyền tĩnh mạch trung tâm |
Hôn mê ngộ độc | Luôn đánh giá lọc máu hoặc hemoperfusion |
Nguyên nhân | Điều trị |
|---|---|
Não úng thủy | Mở thông não thất |
Khối choán chỗ | Cân nhắc loại bỏ khối u để giảm áp lực nội sọ. Nếu khối u không thể được loại bỏ, hãy xem xét phẫu thuật mở sọ giảm áp |
Tăng áp lực nội sọ | Cân nhắc sử dụng mannitol 1–2 g / kg, có thể lặp lại sau mỗi 30–40 phút |
Nhiễm trùng |
|
Nhiễm trùng CNS | Cefotaxime 2 g IV mỗi 6 giờ Vancomycin 20 mg / kg IV mỗi 12 giờ Ampicillin 3 g IV mỗi 4 giờ Aciclovir 10 mg / kg mỗi 8 giờ Cân nhắc sử dụng dexamethasone 0,6 mg / kg mỗi ngày trước khi dùng kháng sinh tiếp tục trong 4 ngày |
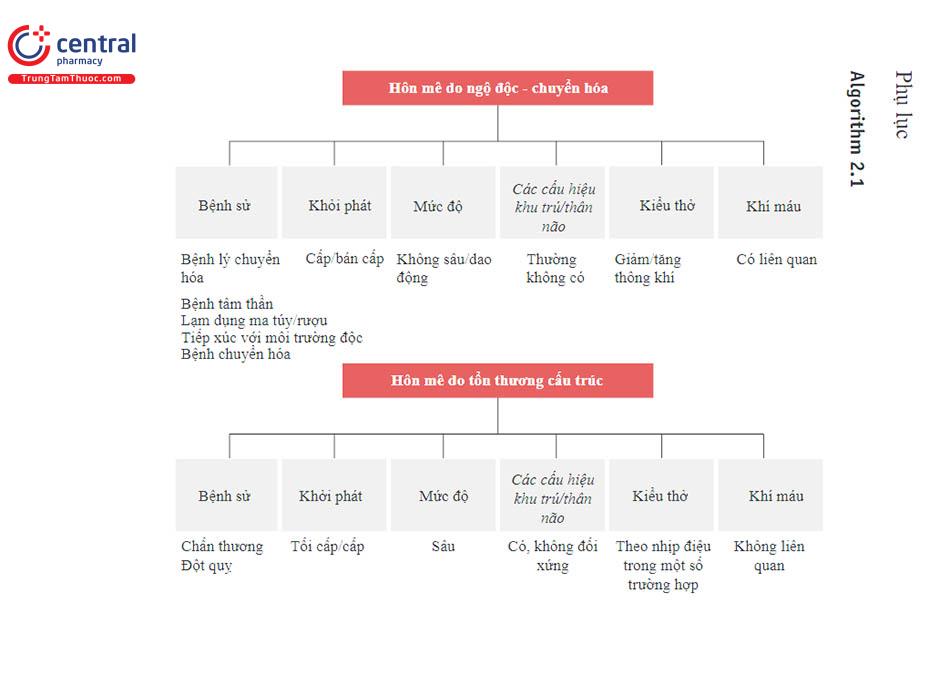
8 Phụ lục
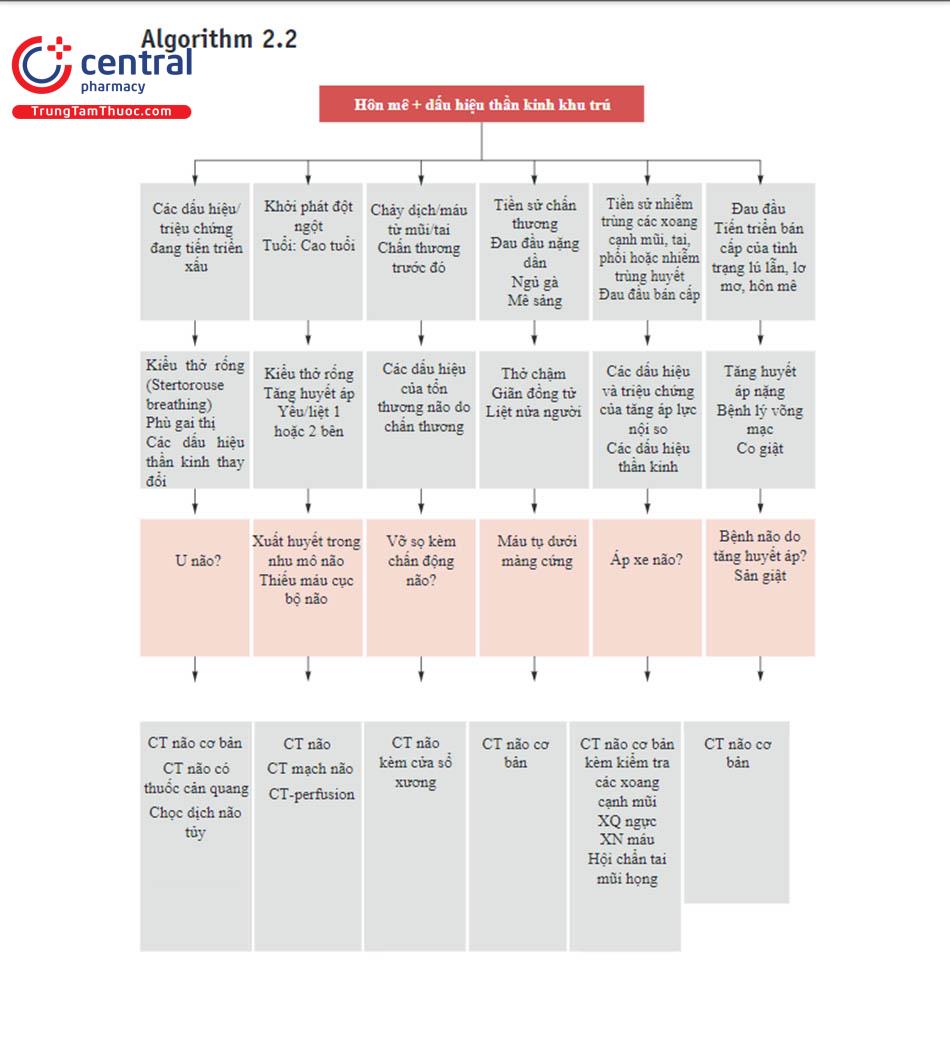
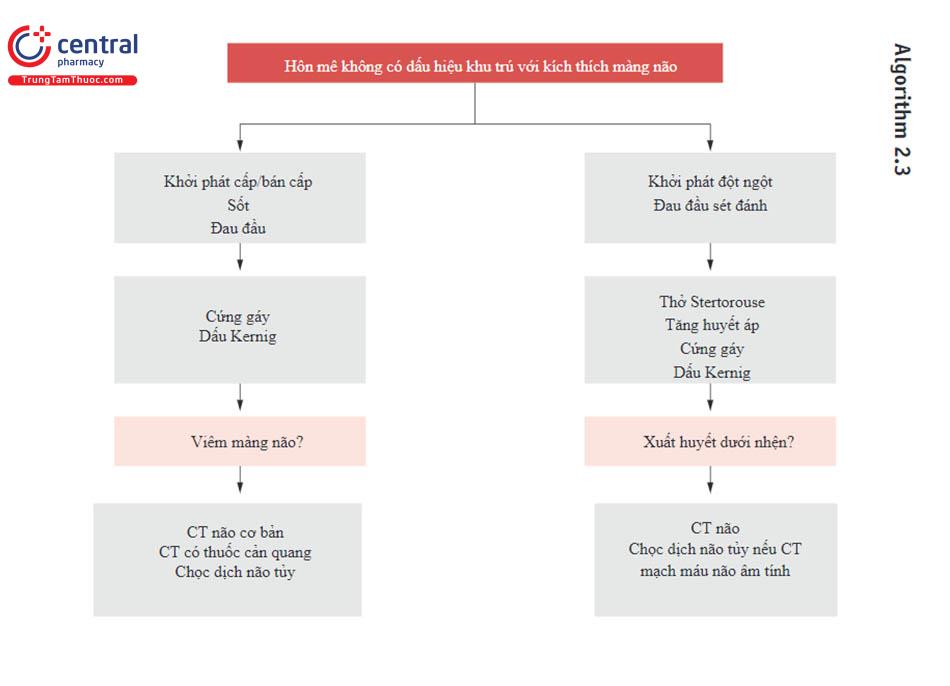
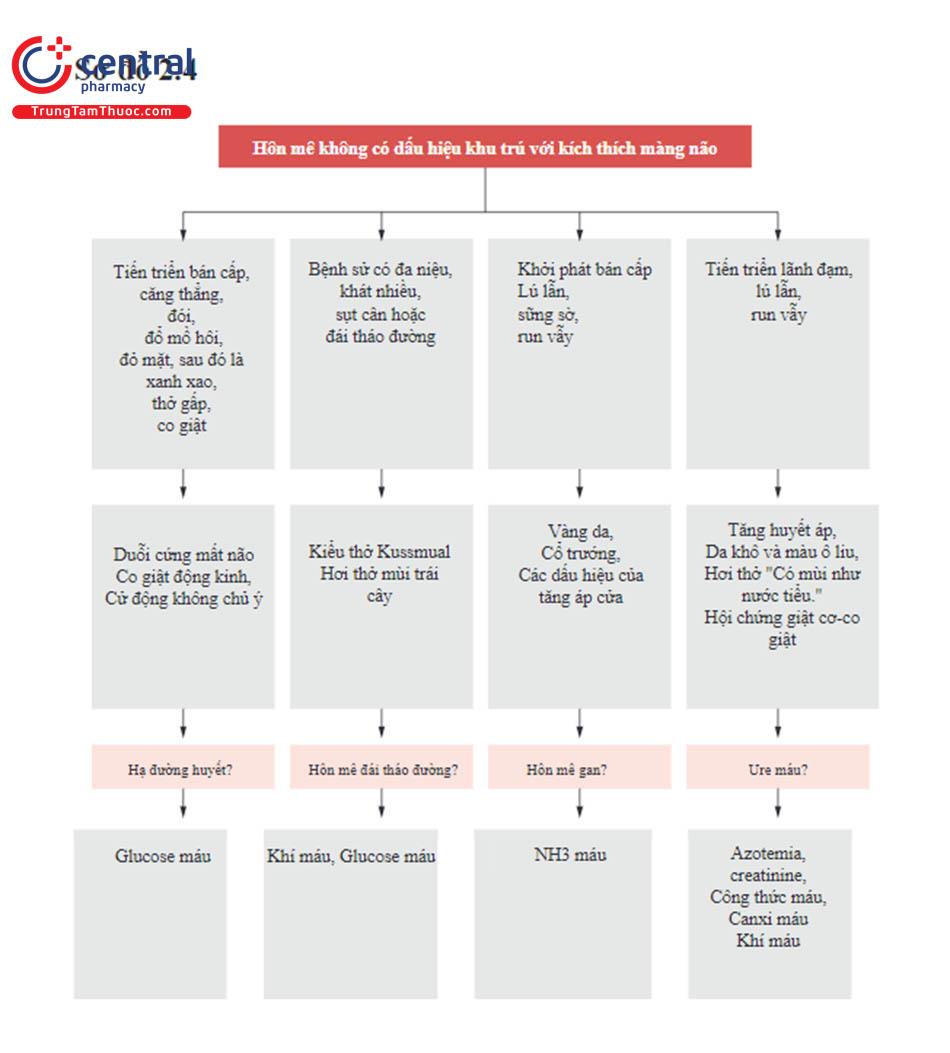
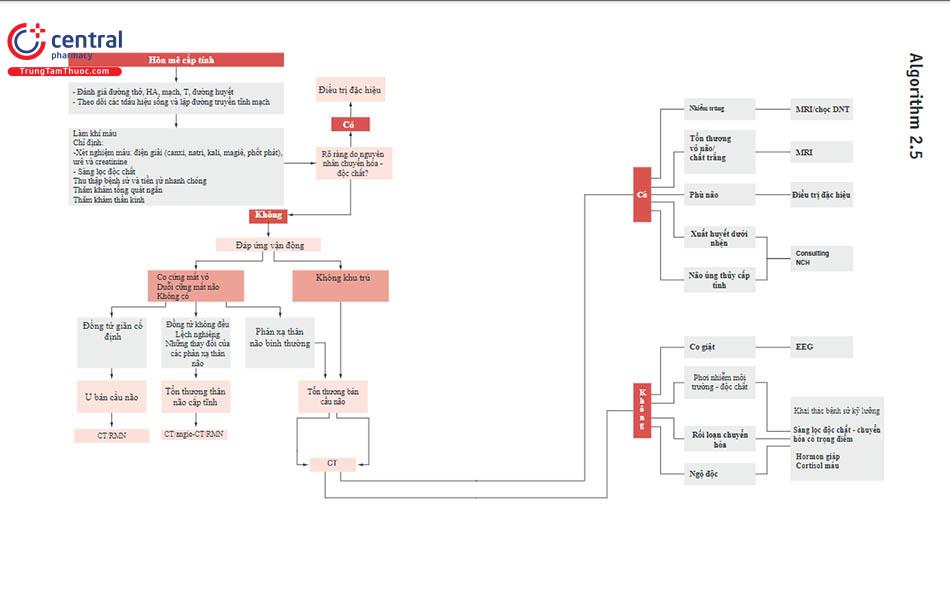
9 Tài liệu tham khảo
1. Posner JB, Saper CB, Schiff ND, Plum F. Plum and Posner’s diagnosis of stupor and coma. 4th ed. New York: Oxford University Press; 2007.p. 3–37.
2. Zeman A. Consciousness. Brain. 2001;124(7):1263–89.
3. Moore SA, Wijdicks EF. The acutely comatose patient: clinical approach and diagnosis. Semin Neurol. 2013;33(2):110–20.
4. Wijdicks EF. The bare essentials: coma. Pract Neurol. 2010;10(1):51–60.
5. Gower LEJ, Gatewood MO, Kang CS. Emergency department manage-ment of delirium in the elderly. West J Emerg Med. 2012;2:194–201.
6. Cadena RS, Sarwal A. Emergency neurological life support: approach to the patient with coma. Neurocrit Care. 2017;27(Suppl 1):74–81.
7. Young GB, Wijdicks EFM, eds. Disorders of consciousness. Volume 90. The handbook of clinical neurology, 3rd series. New York, NY: Elsevier; 2008.
8. Teasdale G, Jennett B. Assessment of coma and impaired conscious-ness. A practical scale. Lancet. 1974;2:81–4.
9. Majdan M, Steyerberg EW, Nieboer D, Mauritz W, Rusnak M, Lingsma HF. Glasgow coma scale motor score and pupillary reaction to pre-dict sixmonth mortality in patients with traumatic brain injury: comparison of feld and admission assessment. J Neurotrauma.2015;32(2):101–8.
10. Hassan A, Lanzino G, Wijdicks EF, Rabinstein AA, Flemming KD. Terson’s syndrome. Neurocrit Care. 2011;15(3):554–8.
11. Wijdicks EFM. The comatose patient. New York: Oxford University Press; 2008. p. 64–83.
12. Th.Bs.Phạm Hoàng Thiên. Group "Cập nhập kiến thức Y Khoa". Những phác đồ mang tính quyết định trong cấp cứu thần kinh - Chương 2; 2020.17-51.

