Quan sát hình thái cổ tử cung bằng mắt thường và qua soi cổ tử cung
Đại học Huế - Trường ĐH Y Dược
Đồng chủ biên
GS.TS. Nguyễn Vũ Quốc Huy
GS.TS. Cao Ngọc Thành
PGS.TS. Lê Minh Tâm
PGS.TS. Trương Thành Vinh
Cùng nhiều tác giả tham gia biên soạn
1 QUAN SÁT CỔ TỬ CUNG BẰNG MẮT THƯỜNG
1.1 ĐẠI CƯƠNG
Trong chương trình tầm soát ung thư cổ tử cung làm tế bào học hàng loạt, bao gồm tế bào nhúng dịch là xét nghiệm đã được sử dụng để sàng lọc phát hiện sớm các tổn thương tiền ung thư nhưng còn nhiều điểm hạn chế khi thực hiện ở các nước đang phát triển, nơi đang còn thiếu thốn hạ tầng kỹ thuật và nhân lực được huấn luyện. Trong những năm gần đây, người ta đã nghiên cứu và bước đầu đề xuất một phương pháp bổ sung/thay thế, đó là quan sát cổ tử cung sau bôi acid acetic và Lugol (Visual Inspection with Acetic acid - VIA, Visual Inspection with Lugol′s Iodine -VILI), đây là các phương pháp dễ thực hiện và đã được ứng dụng trong tầm soát và phòng chống ung thư cổ tử cung theo hướng cộng đồng.
Phương pháp quan sát cổ tử cung với acid acetic (Visual Inspection with Acetic acid - VIA) đã được nghiên cứu và đề xuất như là phương pháp thay thế cho xét nghiệm tế bào học ở những cơ sở y tế không làm được xét nghiệm này. Dung dịch acid acetic 3-5% làm kết tủa và căng phồng các tế bào biểu mô bất thường (tế bào có nhân lớn, tăng nhân, chứa nhiều protein) và làm xuất hiện hình ảnh trắng với acid acetic ở vùng biểu mô bất thường, đồng thời làm đông vón và sạch chất nhầy ở cổ tử cung giúp chúng ta quan sát tốt hơn. Đây là phương pháp dễ thực hiện, phù hợp trong sàng lọc và phòng chống ung thư cổ tử cung tại tất cả các tuyến y tế, đặc biệt đối với tuyến y tế cơ sở.
Bình thường khi quan sát cổ tử cung, biểu mô lát trơn láng có màu hồng, biểu mô tuyến có màu đỏ, màu sắc đó là sự phản ánh của mô đệm giàu mạch máu bên dưới. Nếu biểu mô bất thường (CIN: tế bào tân sinh nội biểu mô cổ tử cung, ung thư) thì sau bôi acid acetic, dung dịch này sẽ làm đông và kết tủa protein của tế bào biểu mô và cho hình ảnh vùng màu trắng dày và tăng sinh khi quan sát bằng mắt thường. Màu trắng của protein đã kết tủa che lấp không cho thấy màu hồng đỏ của mô đệm giàu mạch máu bên dưới nữa.
Khi đánh giá cần phải chú ý là biểu mô màu trắng không chỉ xuất hiện duy nhất ở vùng CIN hay ung thư mà còn thấy ở một số tổn thương khác như tế bào chuyển sản non, bạch sản, u nhú, viêm nhiễm.., do đó cần phân biệt 2 hình ảnh này khi thực hiện VIA. Biểu mô trắng của CIN thường có vị trí giới hạn ở vùng chuyển tiếp còn của tổn thương ung thư thì thường lan toàn bộ cổ tử cung với tính chất là trắng đục, dày và tăng sinh, có ranh giới rõ với biểu mô bình thường xung quanh, xuất hiện nhanh, biến mất chậm (3-5 phút đối với CIN, 2-3 phút đối với ung thư). Biểu mô trắng do các nguyên nhân lành tính khác khác thì không chỉ giới hạn ở vùng chuyển tiếp mà còn có thể tìm thấy ở khắp cổ tử cung với tính chất là trắng mờ hay sáng, thưa hơn, ranh giới không rõ với biểu mô xung quanh và biến mất nhanh trong vòng 1 phút.
Phương pháp VILI (Visual Inspection with Lugol′s Iodine) dựa trên nguyên lý bắt màu của glycogen có trong biểu mô vảy nguyên thủy và biểu mô dị sản vảy trưởng thành của cổ tử cung khi tiếp xúc với dung dịch Lugol chứa iod. Các biểu mô dị sản vảy mới hình thành, mô viêm, mô tiền ung thư và ung thư cổ tử cung không chứa hoặc chỉ chứa rất ít glycogen, do đó không bắt màu dung dịch Lugol hoặc bắt màu không đáng kể, chỉ có màu vàng nhạt của dung dịch Lugol nằm trên biểu mô. Có thể thực hiện VILI riêng hoặc phối hợp ngay sau khi đã làm test VIA.
Từ thập niên 1990, trên thế giới đã có rất nhiều đề tài nghiên cứu về VIA/VILI trên số lượng rất lớn các đối tượng đã được công bố. Năm 1994, một nghiên cứu ở Ấn Độ đã cho kết quả VIA có độ nhạy 78% trong phát hiện HSIL, gấp 3,5 lần so với tế bào học. Năm 1996, một nghiên cứu ở Nam Phi với VIA có độ nhạy 65% (HSIL và ung thư xâm lấn), năm 1999 ở Zimbabwe với VIA có độ nhạy 64-77% (HSIL) so với tế bào học là 43-91% và ở Ấn Độ, VIA có độ nhạy 96% (CIN2) trong khi tế bào học chỉ có độ nhạy 62%. Năm 2002, khi nghiên cứu ở Mexico cho thấy VIA có độ nhạy 66-96%, độ đặc hiệu 64-84%, tương đương với TBH có độ nhạy 59-82%, độ đặc hiệu 75-82%. Năm 2003, một nghiên cứu nữa ở Ấn Độ cho kết quả VIA có độ nhạy 93,4%, độ đặc hiệu 85,1% còn tế bào học có độ nhạy 72,1%, độ đặc hiệu 91,6%. Một số nghiên cứu khác cho thấy VIA có độ nhạy tương đương với TBH nhưng độ đặc hiệu thấp hơn. Với những kết quả thu được nói trên, VIA có thể được sử dụng như một phương pháp bổ sung/thay thế có hiệu quả cho tế bào học trong lĩnh vực tầm soát ung thư cổ tử cung ở các nước trên toàn thế giới.
Cuối năm 2008, Arbyn và cộng sự đã tổng hợp 11 nghiên cứu từ Ấn Độ và châu Phi trên hơn 58.000 phụ nữ trong độ tuổi 25-64, được sàng lọc bằng ít nhất 2 trong 5 test: VIA, VILI, VIAM, tế bào cổ tử cung và HPV (Hybrid Capture 2), tất cả đối tượng đều được theo dõi với soi cổ tử cung và sinh thiết khi có chỉ định, đầu ra là thương tổn CIN trở lên. Soi cổ tử cung âm tính được xem là âm tính thật. VIA có độ nhạy 79% (95% CI 73-85%) và 83% (95% CI 77-89%), độ đặc hiệu 85% (95% CI 81-89%) và 84% (95% CI 80-88%) đối với đầu ra là CIN2 hay CIN3. Tính trung bình VILI có độ nhạy cao hơn khoảng 10% và độ đặc hiệu tương đương. VIAM có kết quả tương đương VIA. Tế bào cổ tử cung có độ nhạy thấp nhất, ngay cả với giá trị ngưỡng ASC-US (57%; 95% CI 38-76% đối với CIN2) nhưng độ đặc hiệu cao (93% 95% CI 89-97%). HC2 có độ nhạy phát hiện CIN2 62% (95% CI 56-68%) và độ đặc hiệu 94% (95% CI 92-95%). Độ chính xác của các phương pháp quan sát bằng mắt thường và tế bào cổ tử cung gia tăng theo thời gian, của phản ứng HC2 ổn định. Kết quả của các phương pháp quan sát và soi cổ tử cung có độ phù hợp cao.
Sankaranayananan và cộng sự (2007) đã thực hiện test VIA + điều trị theo chỉ định (áp lạnh), theo dõi trên 49.000 phụ nữ trong độ tuổi 30-59 tại Ấn Độ trong vòng hơn 7 năm và phát hiện rằng chương trình có tác động lớn nhất đối với phụ nữ trong độ tuổi 30-39. Bệnh suất và tử suất chung giảm tương ứng là 25% và 35% đối với toàn thể nhóm nghiên cứu nhưng đạt đến 38% và 66% trong nhóm tuổi 30-39. Kết quả này gợi ý rằng, chú trọng nhóm đích độ tuổi 30 sẽ đạt được lợi ích lớn nhất về mặt y tế công cộng. Một khi có đủ nguồn lực có thể mở rộng chương trình ra nhóm các phụ nữ trong độ tuổi lớn hơn. Trong báo cáo đặc biệt dựa trên bằng chứng của Alliance for Cervical Cancer Prevention vào tháng 9/2009, Sherris và cộng sự cũng khẳng định lại khuyến cáo này.
Trong nghiên cứu ngang được Murillo và cộng sự công bố tháng 6.2010 trên 4.957 phụ nữ, test VIA được các y tá được huấn luyện thực hiện, sau đó tất cả đối tượng được kiểm tra lại toàn bộ bằng soi cổ tử cung và sinh thiết khi có chỉ định. Tỷ lệ thương tổn HSIL 1,3%, LSIL 4,3%, VIA (+) 7,4% và VIA-VILI (+) 0,1%. Độ nhạy của tế bào học là 52,9% (mức LSIL) và 36,8% (mức HSIL), của VIA 53,6% và của VIA-VILI 68,1%. Độ đặc hiệu tương ứng là 95,0%, 99,2%, 93,2% và 90,8%. Phối hợp VIA-VILI và mức tế bào LSIL cho kết quả sàng lọc tốt nhất. Các tác giả kết luận việc phối hợp cả hai test VIA và VILL - giả lập 2 test Hinselmann và Schiller trong soi cổ tử cung - và do các y tá được huấn luyện thực hiện có thể là một biện pháp hữu hiệu để triển khai các chương trình sàng lọc ở khu vực Mỹ La-tinh.
Tại Huế, ngay từ năm 2005, Dương Thị Minh Diễm, Tôn Nữ Minh Quang và Nguyễn Vũ Quốc Huy đã công bố một nghiên cứu ngang trên 525 phụ nữ đến khám phụ khoa tại Khoa Phụ Sản Bệnh viện Trung ương Huế trong thời gian 12 tháng (5/2004 - 4/2005), khảo sát một số đặc điểm hình thái và đánh giá giá trị của VIA trong chẩn đoán các thương tổn lành và ác tính ở cổ tử cung (cổ tử cung). Các phụ nữ này được làm VIA và TBH hàng loạt, soi cổ tử cung nếu kết quả VIA bất thường. Kết quả trên 525 phụ nữ cho tỷ lệ VIA bất thường 5,52%. VIA có độ nhạy 92,3% và độ đặc hiệu 98,99% (độ nhạy, độ đặc hiệu được đánh giá dựa trên cơ sở kết quả TBI) để phát hiện các thương tổn tiền ung thư và ung thư cổ tử cung. Với kết quả đó VIA có thể được đề nghị như một phương pháp thay thế bổ sung cho tế bào học trong tầm soát ung thư cổ tử cung ở các tuyến y tế cơ sở.
Sau đó, năm 2008, Nguyễn Vũ Quốc Huy và cộng sự đã công bố một nghiên cứu mô tả cắt ngang về VIA trong điều kiện bệnh viện trên 1.125 phụ nữ từ 20 tuổi trở lên. Các đối tượng được xét nghiệm tế bào học cổ tử cung và VIA hàng loạt, nếu có kết quả bất thường sẽ được soi cổ tử cung và sinh thiết để khẳng định chẩn đoán. Giá trị của phương pháp VIA trong chẩn đoán thương tổn tiền ác tính và ác tính ở cổ tử cung: VIA so với tế bào học: độ nhạy 90,9%, độ đặc hiệu 97,8%, giá trị chẩn đoán dương (PPV) 90,0% và giá trị chẩn đoán âm (NPV) 98,1%; VIA so với soi cổ tử cung: độ nhạy 90,5%, độ đặc hiệu 23,4%, PPV 47,5%, NPV 76,7%; VIA so với mô học: độ nhạy 94,4%, độ đặc hiệu 21,4%, PPV 69,9% và NPV 66,7%. Như vậy, VIA có các giá trị tương đương với tế bào học cổ tử cung trong chẩn đoán thương tổn tiền ung thư và ung thư cổ tử cung; so sánh với “tiêu chuẩn vàng” soi cổ tử cung và mô học thì VIA có độ nhạy cao nhưng độ đặc hiệu thấp. Nhóm tác giả đưa ra khuyến cáo có thể xem xét sử dụng VIA để sàng lọc ung thư cổ tử cung ở tuyến chưa có đầy đủ điều kiện làm tế bào cổ tử cung hàng loạt.
Năm 2009, Trần Thị Lợi và cộng sự đã công bố một nghiên cứu về giá trị của VIA trong sàng lọc ung thư cổ tử cung trên 1.550 phụ nữ tại Thành phố Hồ Chí Minh. Kết hợp VIA và tế bào cổ tử cung sẽ có độ nhạy 86,7% và độ đặc hiệu 80,7% trong phát hiện thương tổn CIN2+, Trên cơ sở các kết luận rút ra từ nghiên cứu, nhóm tác giả đã đề xuất (1) tại những cơ sở đã có xét nghiệm tế bào cổ tử cung thể kết hợp thêm VIA để giúp tăng độ nhạy và giảm tỷ lệ dương tính giả và (2) tại những cơ sở chưa có xét nghiệm tế bào cổ tử cung, có thể sử dụng VIA như một xét nghiệm tầm soát ung thư cổ tử cung nhằm phát hiện những trường hợp nghi ngờ có tổn thương tiền ung thư cổ tử cung để chuyển đến các tuyến cao hơn, nơi bệnh nhân có thể được xét nghiệm tế bào học, soi cổ tử cung, sinh thiết và điều trị thích hợp.
Năm 2011, Phạm Thị Cẩm Tú và Nguyễn Vũ Quốc Huy trong nghiên cứu trên 975 phụ nữ tại Cần Thơ đã cho thấy giá trị chẩn đoán của xét nghiệm tế bào học có độ nhạy: 80,70%; độ đặc hiệu 40,00%; test VIA có độ nhạy 91,23%; độ đặc hiệu 25,00% và soi cổ tử cung có độ nhạy 91,23%; độ đặc hiệu 35,00%. Độ phù hợp chẩn đoán giữa tế bào học và VIA lên đến 93% với hệ số Kappa (hiệu chỉnh) 0,68 (95% CI: 0,60-0,75). Nhóm tác giả kết luận khi so sánh với tiêu chuẩn vàng mô bệnh học, test VIA cho độ nhạy cao hơn tế bào học (91,23% so với 80,70%), từ đó đề xuất có thể xem xét làm test VIA đơn thuần hoặc phối hợp với tế bào cổ tử cung để gia tăng tỷ lệ phát hiện tổn thương tiền ung thư và ung thư cổ tử cung.
Trong nghiên cứu của Võ Văn Khoa và cộng sự (2014) trên 977 phụ nữ trong độ tuổi từ 21-70 ở 5 xã thuộc 2 Thị xã Hương Trà và Hương Thủy, Tỉnh Thừa Thiên Huế, tuổi trung bình của phụ nữ được khám sàng lọc là 38,949,5 tuổi. Tỷ lệ tế bào học dương tính tăng dần theo tuổi đời và số lần mang thai. Kết quả VIA ghi nhận 20 trường hợp tổn thương cổ tử cung bất thường chiếm 2,0% mẫu nghiên cứu. Tỷ lệ phát hiện tổn thương tiền ung thư và ung thư cổ tử cung qua xét nghiệm tế bào cổ tử cung là 7,6%, trong đó chẩn đoán ASC-US/ASC-H: 3,0%, AGUS: 2,9%, LSIL 1,6% và HSIL: 0,1%. Độ phù hợp giữa chẩn đoán VIA và chẩn đoán TBH là 92,2%.
Trong công bố gần đây của Nguyễn Vũ Quốc Huy và cộng sự (2018) dựa trên khảo sát 1034 phụ nữ trong độ tuổi hoạt động sinh sản tại tỉnh Thừa Thiên Huế, tỷ lệ VIA bất thường được ghi nhận là cases 7,7% (87 trường hợp). Độ nhạy, độ đặc hiệu, độ chính xác, giá trị dự báo dương tính và giá trị dự báo âm tính của VIA cho chẩn đoán CIN2+ lần lượt là 88,8%, 43,8%, 63,4%, 51,2% và 83,3%. Các giá trị tương ứng của xét nghiệm tế bào học lần lượt là 58,0%, 85,2%, 69,9%, 83,3% và 61,3%. VIA có độ nhạy tốt nhưng độ chính xác vẫn còn tương đối hạn chế trong việc chẩn đoán tổn thương tiền ung thư. Xét nghiệm tế bào học có độ nhạy và độ đặc hiệu chấp nhận được, nhưng tỷ lệ âm tính giả vẫn còn cao.
Cùng với sự phát triển của các xét nghiệm HPV (ADN, ARN) và việc giá thành của các xét nghiệm này dần hạ thấp, sự hiện diện tăng dần của các cơ sở xét nghiệm HPV, khuyến cáo năm 2021 của Tổ chức Y tế thế giới đã nhấn mạnh đến vai trò cơ bản của xét nghiệm HPV trong tầm soát ung thư cổ tử cung, bằng cách tiếp tục tầm soát bằng tế bào học và VIA, đồng thời xem xét chuyển dần việc tầm soát sang xét nghiệm HPV một khi hệ thống được đảm bảo sẵn sàng.
1.2 KỸ THUẬT THỰC HIỆN
1.2.1 Chuẩn bị
Xà phòng và nước rửa tay.
Nguồn sáng để khám và quan sát cổ tử cung (đèn gù hội tụ hoặc đèn pin).
Bàn khám được phủ bằng giấy sạch hay vải.
Một mỏ vịt được tiệt khuẩn mức độ cao.
Găng tay khám dùng 1 lần hoặc găng khám tiệt khuẩn mức độ cao.
Tăm bông, bông cục.
Dung dịch acid acetic 3-5%.
Dung dịch Lugol 5%.
Dung dịch chlorine 0,5% để khử khuẩn dụng cụ và găng.
Phiếu ghi nhận.
Bệnh nhân nằm tư thế phụ khoa trên bàn khám.
1.2.2 VIA
1.2.2.1 Chỉ định
VIA được chỉ định cho tất cả các đối tượng thỏa mãn điều kiện
Phụ nữ trong độ tuổi 21-65, đã có quan hệ tình dục. Ưu tiên cho phụ nữ trong độ tuổi 30-50.
Có thể quan sát được toàn bộ vùng chuyển tiếp.
Các đối tượng không đảm bảo các điều kiện trên cần được giới thiệu đến cơ sở có thể xét nghiệm tế bào cổ tử cung và/hoặc xét nghiệm HPV.
1.2.2.2 Kỹ thuật
Bước 1. Giải thích về các bước tiến hành và ý nghĩa của các kết quả.
Bước 2. Đặt mỏ vịt, bộc lộ cổ tử cung.
Bước 3. Điều chỉnh nguồn sáng để đảm bảo quan sát tối ưu cổ tử cung.
Bước 4. Sử dụng một tăm bông hoặc cục bông để chùi sạch các khí hư, máu hoặc chất nhầy trong cổ tử cung.
Bước 5. Quan sát cổ tử cung, xác định ranh giới vảy - trụ, vùng chuyển tiếp và các vùng lân cận.
Bước 6. Dùng tăm bông tẩm dung dịch acid acetic 3-5%, áp lên lên bề mặt cổ tử cung và chờ đủ 1 phút (dùng đồng hồ có kim giây); quan sát mọi thay đổi xuất hiện trên cổ tử cung, đặc biệt chú ý đến các bất thường nằm trong vùng chuyển tiếp, sát ranh giới vảy - trụ
Bước 7, Quan sát kỹ vùng chuyển tiếp, Cần ghi nhận đặc điểm dễ chảy máu. Tìm kiếm các mảng có màu trắng gờ lên hoặc dày rõ.
Bước 8. Dùng một tăm bông hoặc cục bông thấm sạch dung dịch acid còn sót lại khỏi bề mặt cổ tử cung và âm đạo.
Bước 9. Nhẹ nhàng lấy mỏ vịt ra.
Bước 10, Trao đổi với khách hàng về kết quả và hướng xử trí tiếp theo. Ghi chép các quan sát và kết quả của test. Vẽ sơ đồ các hình ảnh bất thường phát hiện được.
Có thể tích hợp kỹ thuật VIA vào bước khám âm đạo bằng mỏ vịt trong quy trình khám phụ khoa.
1.2.3 VILI
1.2.3.1 Chỉ định
VILI được chỉ định cho tất cả các đối tượng thỏa mãn điều kiện:
Phụ nữ trong độ tuổi 21-65, đã có quan hệ tình dục. Ưu tiên cho phụ nữ trong độ tuổi 30-50.
Có thể quan sát được toàn bộ vùng chuyển tiếp.
Các đối tượng không đảm bảo các điều kiện trên cần được giới thiệu đến cơ sở có thể xét nghiệm tế bào cổ tử cung và/hoặc xét nghiệm HPV.
1.2.4 Kỹ thuật
Bước 1. Giải thích về các bước tiến hành và ý nghĩa của các kết quả.
Bước 2. Đặt mỏ vịt.
Bước 3. Điều chỉnh nguồn sáng để đảm bảo quan sát tối ưu cổ tử cung.
Bước 4. Sử dụng một tăm bông hoặc cục bông để chùi sạch khí hư, máu hoặc chất nhầy trong cổ tử cung.
Bước 5. Quan sát cổ tử cung, xác định ranh giới vảy - trụ, vùng chuyển tiếp và các vùng lân cận.
Bước 6. Dùng tăm bông tẩm dung dịch Lugol bôi lên lên bề mặt cổ tử cung.
Bước 7. Quan sát kỹ vùng chuyển tiếp. Tìm kiếm các vùng không bắt màu Iod hay vùng chỉ có màu vàng nhạt của Lugol trên cổ tử cung, đặc biệt trong vùng chuyển tiếp, gần với ranh giới vảy - trụ.
Bước 8. Dùng một tăm bông hoặc cục bông chùi sạch dung dịch Lugol còn sót lại khỏi bề mặt cổ tử cung và âm đạo.
Bước 9. Nhẹ nhàng lấy mỏ vịt ra. Khi tháo mỏ vịt chú ý quan sát các thành âm đạo, tìm kiếm các vùng không bắt màu iod.
Bước 10. Trao đổi với khách hàng về kết quả và hướng xử trí tiếp theo. Ghi chép các quan sát và kết quả của test. Vẽ sơ đồ các hình ảnh bất thường phát hiện được.
Có thể tích hợp kỹ thuật VILI vào bước khám âm đạo bằng mỏ vịt trong quy trình khám phụ khoa.
1.3 ĐÁNH GIÁ KẾT QUẢ VÀ XỬ TRÍ
1.3.1 Ghi chép kết quả

1.3.2 VIA
Phân loại | Biểu hiện | Xử trí |
VIA (-) | Biểu mô trơn láng, màu hồng đồng Hẹn khám lại để làm VIA sau 2 năm dạng và không có hình ảnh đặc biệt; lộ tuyến đơn thuần, polyp, viêm cổ tử cung nang Naboth | Hẹn khám lại để làm VIA sau 2 năm |
VIA (+) | Các mảng màu trắng dày, nổi hẳn lên hoặc biểu mô trắng với acid acetic, nằm gần ranh giới biểu mô lát - trụ | Tuyến xã: Chuyển tuyến huyện. Tuyến huyện trở lên: khẳng định thương tổn bằng test VIA hoặc tế bào cổ tử cung-soi cổ tử cung - sinh thiết, điều trị bằng áp lạnh, LEEP hoặc khoét chóp |
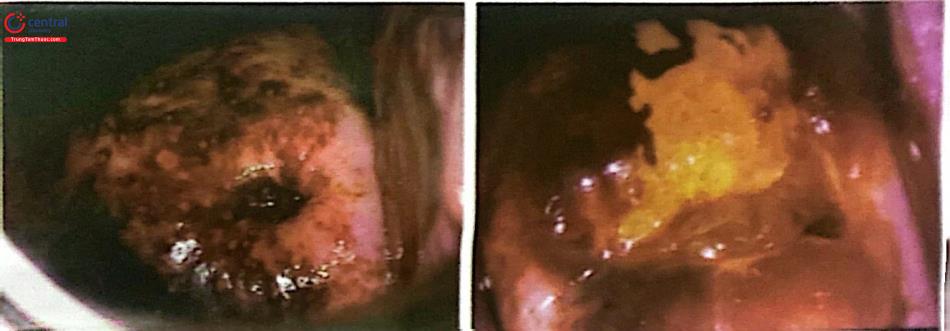
VIA (+), nghi ngờ ung thư | Thương tổn dạng sùi hoặc loét, biểu mô trắng rất dày, chảy máu khi tiếp xúc | Chuyển tuyến có khả năng chẩn đoán xác định và điều trị ung thư. |
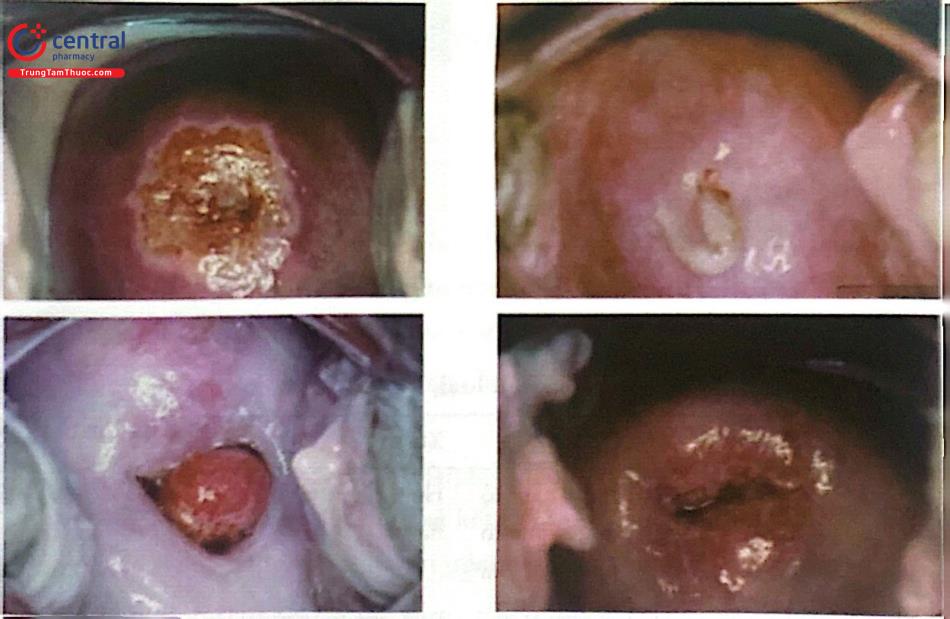
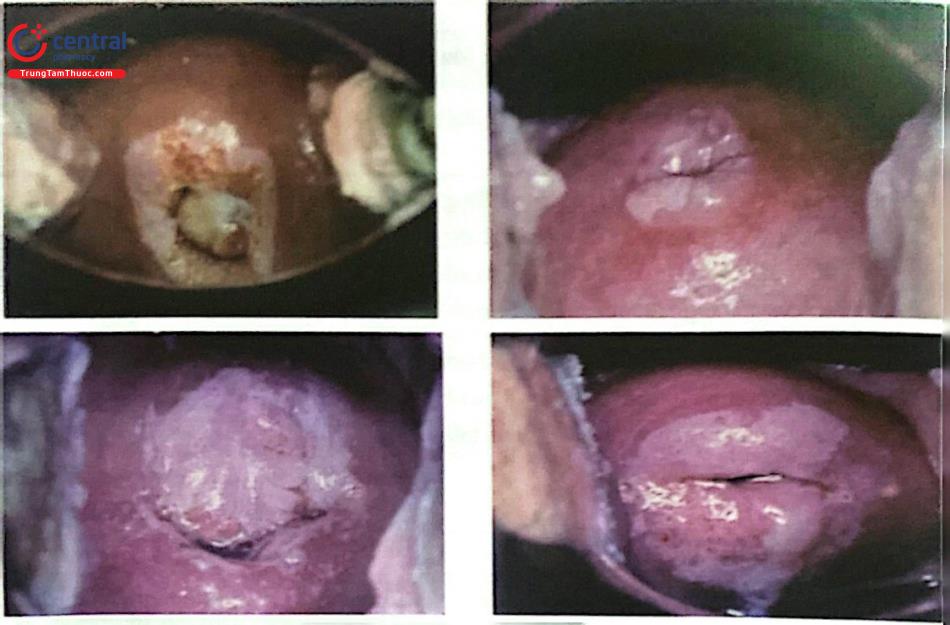
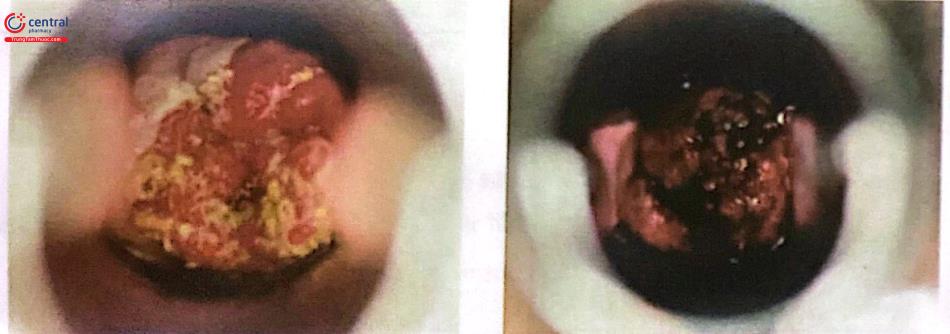
1.3.3 VILI
Phân loại | Biểu hiện | Xử trí |
VILI (-) | Cổ tử cung bắt màu nâu; lộ tuyến, polyp, nang Naboth không bắt màu iod hoặc bắt màu nhạt và loang lổ. | Hẹn tái khám để làm VIA/ VILI sau 2 năm. |
VILI (+) | Cổ tử cung có vùng không bắt màu iod hay vùng chỉ có màu vàng nhạt của Lugol trên có tử cung. | Tuyến Xã: Chuyến tuyến huyện. Tuyến Huyện trở lên: khẳng định thương tổn bằng test VIA hoặc tế bào cổ tử cung - soi cổ tử cung - sinh thiết, điều trị bằng áp lạnh, LEEP hoặc khoét chóp. |
VILI (+), nghi ngờ ung thư | Thương tổn dạng sủi hoặc loét, không bắt màu iod, chảy máu khi tiếp xúc. | Chuyển tuyến có khả năng chẩn đoán xác định và điều trị ung thư. |
1.4 ƯU VÀ NHƯỢC ĐIỂM CỦA TEST VIA/ VILI
1.4.1 Ưu điểm
VIA/ VILI tương đối đơn giản và có thể huấn luyện cho y tá, nữ hộ sinh cũng như các cán bộ y tế khác.
Việc đánh giá diễn ra tức thời, không cần vận chuyển bệnh phẩm, trang thiết bị và nhân lực phòng xét nghiệm.
Giá thành thấp hơn so với các test khác được sử dụng một cách thường quy.
Kết quả có ngay tức thời, không cần tái khám và do đó giảm số bệnh nhân không được theo dõi.
Nếu không kết luận được sau lần test đầu tiên có thể lặp lại test 1-2 lần ngay sau đó. Những trường hợp không thể kết luận sau 2-3 lần làm test được khuyên xếp vào nhóm (+) để chuyển lên tuyến trên tiếp tục thăm dò và điều trị.
Có thể được xem xét để xây dựng chiến lược sàng lọc và điều trị trong cùng một lần khám.
1.4.2 Nhược điểm
Do có giá trị dự báo dương tính thấp, một số đáng kể các bệnh nhân có test dương tính sẽ không có bệnh lý ác tính. Tuy nhiên, trong trường hợp đó cổ tử cung thường có các tổn thương mãn tính như tái tạo xấu hoặc chuyển sản non trên nên lộ tuyến, có thể xem xét để điều trị.
Không thể áp dụng ở phụ nữ mãn kinh, do vùng chuyển tiếp ở đối tượng này đã lên cao trong ống cổ tử cung.
Không có kết quả khách quan có thể lưu trữ để đánh giá lại về sau.
2 SOI CỔ TỬ CUNG
2.1 ĐẠI CƯƠNG
Về mặt từ nguyên, soi cổ tử cung xuất phát từ hai từ Hy Lạp là “kolpos” - “âm đạo” và “skopein” - “quan sát”. Mỏ vịt âm đạo được Recamier phát minh năm 1818 đã cho phép quan sát trực tiếp cổ tử cung, âm đạo. Kể từ đó, các nhà nghiên cứu mới có thể nghiên cứu về tiến triển tự nhiên của ung thư cổ tử cung. Vào năm 1924, nhà phụ khoa người Đức Hans Hinselmann được yêu cầu viết một chương về “Nguyên nhân bệnh, triệu chứng và chẩn đoán ung thư tử cung” trong cuốn sách “Sổ tay phụ khoa thực hành”. Hinselmann đã chú ý đến sự hạn chế bởi khám bằng tay và mắt thường trong chẩn đoán sớm ung thư cổ tử cung, điều mà ông tin rằng có thể cải tiến chỉ với các phương tiện hỗ trợ thị giác. Đó là thời gian kính hiển vi chiếu đèn (onlight-microscopy) dùng cho âm đạo và cổ tử cung, còn gọi là soi cổ tử cung (colposcopy) đã được phát minh (colpos là một từ Hy Lạp để chỉ âm đạo). Năm 1933, Hinselmann xuất bản cuốn sách đầu tiên trong lĩnh vực này: “Nhập môn Soi cổ tử cung" ("Einfuhrung in die Kolposcopie").

Năm 1943, George Papanicolaou và Herbert Traut xuất bản cuốn sách chuyên khảo “Diagnosis of Ulterine Cancer by the Vaginal Smear” tại Hoa Kỳ. Ngay sau đó, test Papanicolaou (tế bào cổ tử cung) trở thành công cụ sàng lọc sơ cấp để phát hiện tiền ung thư và ung thư cổ tử cung. Trong hơn 20 năm sau đó, tế bào học và soi cổ tử cung được xem là các kỹ thuật “cạnh tranh” hơn là “hỗ trợ” cho nhau. Giá trị của việc phối hợp tế bào cổ tử cung và soi cổ tử cung trong phát hiện ung thư cổ tử cung được mô tả lần đầu tiên vào năm 1958 bởi Navratil và Limbergin Trong một nhóm bệnh nhân ung thư cổ tử cung tiền lâm sàng Navratil báo cáo tỷ lệ phát hiện bởi tế bào cổ tử cung hoặc soi cổ tử cung đơn thuần lên đến 85%. Mỗi phương pháp bù trừ các thiết sót của phương pháp kia. Cho đến đầu thập niên 1970, xử trí thông thường đối với phụ nữ có xét nghiệm tế bào cổ tử cung bất thường vẫn là khoét chóp sinh thiết cổ tử cung. Trong đa số trường hợp khảo sát mô bệnh học chỉ cho thấy các biến đổi biểu mô nhẹ. Như vậy, đa số việc điều trị đối với đa số bệnh nhân đã vượt quá mức cần thiết, tạo ra các chi phí không đáng có về mặt y tế và tài chính. Sau đó, người ta đã chấp nhận sử dụng soi cổ tử cung như là bước trung gian để xác định các bệnh nhân thật sự cần can thiệp ngoại khoa để loại bỏ tổn thương ở cổ tử cung.
Mùa thu năm 1972, Liên đoàn Quốc tế Soi cổ tử cung và Bệnh lý cổ tử cung (International Federation for Cervical Pathology and Colposcopy - IFCPC) đã được thành lập tại Mar del Plata, Argentina với mục đích tăng cường thực hành soi cổ tử cung trên toàn thế giới. Ngày nay, soi cổ tử cung là một phương pháp không thể thiếu trong chẩn đoán và xử trí bệnh lý âm đạo - cổ tử cung, mỗi nhà thực hành phụ khoa nên được làm quen với nó. Trong khi hình ảnh mô học chỉ đơn thuần là một hình ảnh tĩnh, thì soi cổ tử cung có thể biểu hiện một tiến trình động trong sự phát triển các tổn thương tiền xâm lấn và những giai đoạn sớm của ung thư xâm lấn.
Danh pháp soi cổ tử cung quốc tế đã được cập nhật nhiều lần, lần gần đây nhất vào năm 2011.
2.2 CHỈ ĐỊNH SOI CỔ TỬ CUNG
Các trường hợp xét nghiệm tế bào học cổ tử cung có một trong các tổn thương sau đây:
Có tế bào vảy không điển hình (ASC), tế bào tuyến không điển hình (AGC), tổn thương nội biểu mô vảy độ thấp (LSIL), tổn thương nội biểu mô vảy độ cao (HSIL) hoặc có tế bào ung thư (biểu mô vảy hoặc tuyến).
Những trường hợp có xét nghiệm tế bào cho thấy xu hướng tiến triển bệnh nặng hơn.
Những trường hợp quan sát thấy có tổn thương: Loét, sùi, chảy máu hoặc tăng sùng (bạch sản).
Xét nghiệm HPV có kết quả nhiễm type 16, 18.
Test VIA có kết quả (+) hoặc (+) và nghi ngờ ung thu.
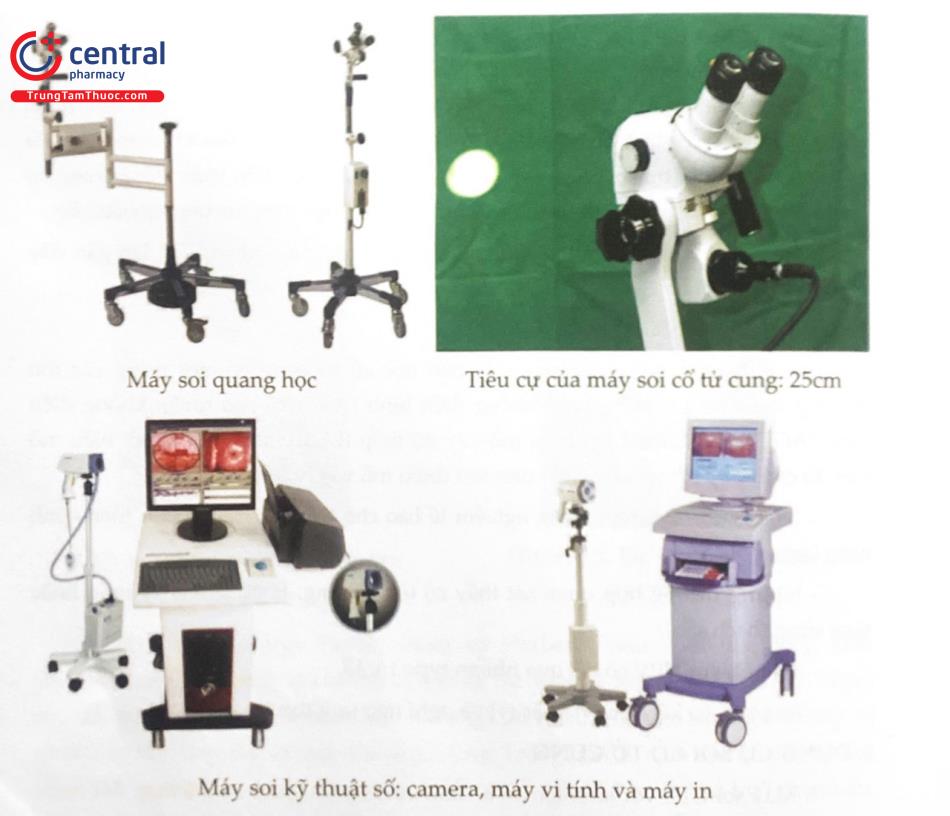
2.3 DỤNG CỤ SOI CỔ TỬ CUNG
Máy soi cổ tử cung với kính lọc màu xanh và độ phóng đại có thể thay đổi được (để giảng dạy cần có máy soi được trang bị hệ thống chụp ảnh hoặc video).
Các mỏ vịt.
Nước muối sinh lý để làm sạch cổ ngoài.
Tăm bóng và kẹp.
Dung dịch Acid acetic 5%.
Dung dịch Xanh toluidin 1%.
Dung dịch Lugol 1% (test iodine).
Dung dịch Na-bisulfite 2% (trong acid acetic 2%) để làm phai màu.
Sonde Chrobak để kiểm tra độ chắc mô cổ tử cung.
Các vật liệu làm phiến đồ cổ tử cung.
Dụng cụ nong ống cổ tử cung để khảo sát cổ trong.
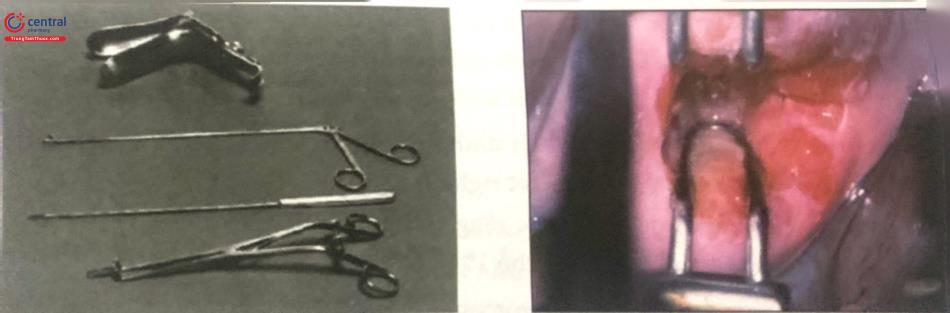
Các dụng cụ sinh thiết.
2.4 CÁC BƯỚC THỰC HIỆN
Bước 1. Khảo sát và soi âm hộ dưới độ phóng đại (x7,5 - x15).
Bước 2. Khám mỏ vịt âm đạo và cổ tử cung.
Bước 3. Lấy mẫu nghiệm soi tươi âm đạo từ thành bên âm đạo nếu có chỉ định. Bước 4. Lau nhẹ nhàng các chất tiết âm đạo. Tránh làm bong biểu mô và chảy máu do sang chấn khi thăm khám.
Bước 5. Bắt đầu soi âm đạo và cổ ngoài.
Bước 6. Nếu cần làm xét nghiệm tế bào cổ tử cung phải lấy bệnh phẩm trước khi bôi acid acetic, do khi mô “đóng băng”, mẫu bệnh phẩm sẽ không đạt yêu cầu do thiếu tế bào.
Bước 7. Soi cổ tử cung không chuẩn bị: quan sát cổ tử cung, ghi nhận các hình ảnh và tổn thương.
Bước 8, Test Hinselmann với acid acetic toàn bộ cổ tử cung và đặc biệt tất cả các tổn thương có thể nhìn thấy được phải được chấm nhẹ bằng bông thấm ướt acid acetic 3%. Acid acetic thừa có thể được thấm bằng gạc khô. Acid acetic làm chất nhầy bề mặt đồng lại, những cấu trúc giống chùm nho của biểu mô tuyến trở nên thấy rõ ràng do những vùng xám nhạt - trắng của biểu mô chuyển sản đối lập rõ với biểu mô lát màu hồng bình thường. Trong trường hợp có sừng hóa, acid acetic không thể xâm nhập vào biểu mô và vì vậy phản ứng không xảy ra. Nếu biểu mô bất thường (tân sản nội biểu mô), acid acetic gây trương phồng, đông vón thành vùng màu trắng đục.
Bước 9. Quan sát mạch máu qua kính lọc màu xanh.
Bước 10. Chụp ảnh hoặc quay phim để làm tài liệu nếu cần thiết.
Bước 11. Test Schiller với dung dịch Lugol 1%. Biểu mô lát - do thành phần glycogen của nó - sẽ bắt màu nâu đậm (iod dương tính). Iod âm tính trong trường ba tần sàn nội biểu mô, ung thư, biểu mô trụ (lộ tuyến), vết trợt (thiếu biểu trữ, với trắng và thiếu đường Test Iod được chấp nhận như một phương pháp định vị bị time tạo cắt mỏ để chẩn đoán (sinh thiết, khoét chóp).
Bước 12. Nếu cần thiết, sinh thiết định hướng với kim sinh thiết hoặc nạp có TRONG ĐỐI PHI PHÍA có trong nhỏ để xét nghiệm mô bệnh học. Trường hợp nạo có trong, bệnh nhân phải được báo trước rằng thủ thuật này có thể khó chịu. Có thể giám đầu bằng cách tiêm thuốc tê tại chỗ 1% ở cổ tử cung tại vị trí 11, 13, 17, 19 giờ.
Nếu chảy máu có thể nhét gạc, rút sau 12 giờ. Nếu cần thiết, có thể bởi chất dính Monsl để cầm máu.
2.5 THUẬT NGỮ QUỐC TẾ VỀ SOI CỔ TỬ CUNG
Để phân loại biểu hiện các tổn thương cổ tử cung qua soi cổ tử cung theo kết quả từng cá nhân để xử trí và điều trị xa hơn, một thuật ngữ quốc tế đã được thống nhất. Tương tự như Phân loại Bethesda trong tế bào học, thuật ngữ soi cổ tử cung quốc tế là một phương tiện giá trị trong việc trao đổi giữa người soi cổ tử cung và nhà lâm sàng nhà tế bào học và phẫu thuật viên. Nó áp dụng việc đánh giá đặc tính các tổn thương và trong trường hợp có những hình ảnh bất thường phân nhỏ thành những tổn thương không nghi ngờ hay nghi ngờ cần làm rõ bằng sinh thiết. Thuật ngữ soi cổ tử cung mới nhất do Liên đoàn Quốc tế về Bệnh lý cổ tử cung và Soi cổ tử cung - IFCCP, 2011 đưa ra được trình bày dưới đây.
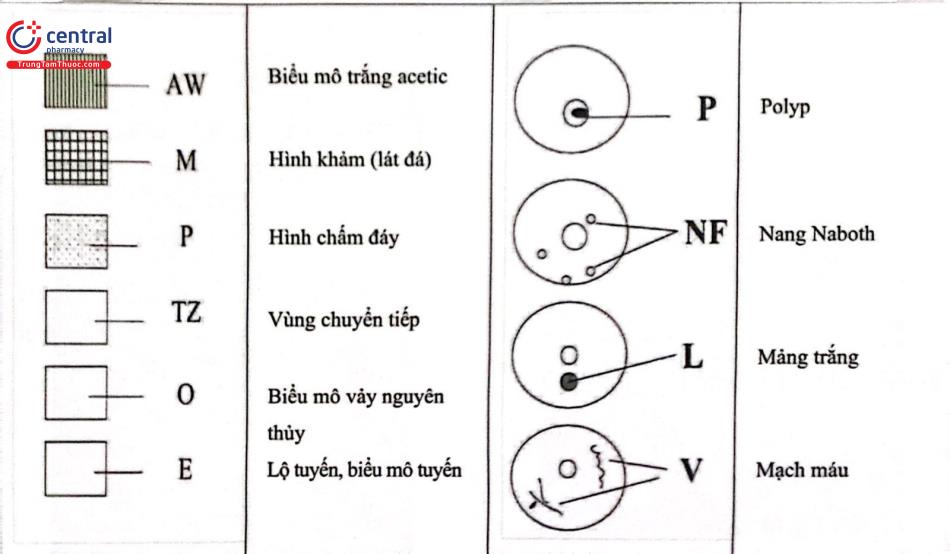
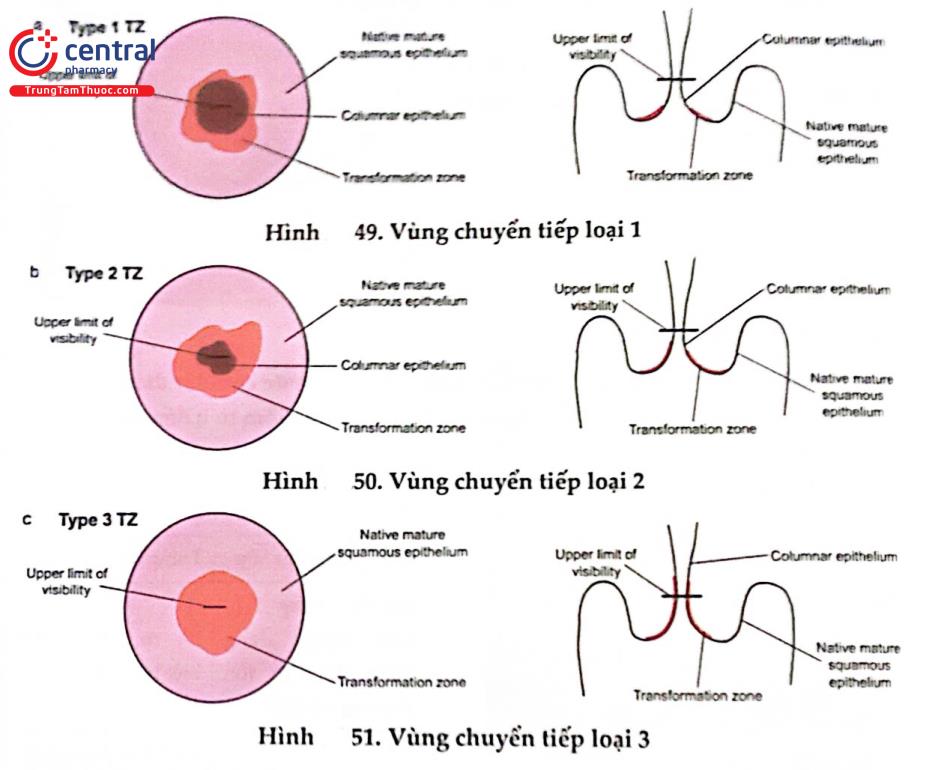
Đánh giá tổng quát | Đầy đủ hay không đầy đủ (lý do: cổ tử cung không nhìn rõ bởi tình trạng viêm nhiễm, chảy máu, sẹo) Quan sát ranh giới lát - trụ: thấy hoàn toàn, một phần hay không thể thấy được Phân loại vùng chuyển tiếp: type 1, 2, 3 | |
Những hình ảnh bình thường | Biểu mô lát nguyên thủy; trưởng thành, teo Biểu mô trụ; lộ tuyến, lộn tuyến Chuyển sản lát; nang Naboth; cửa tuyến Màng rụng hóa trong thai kỳ | |
Những hình ảnh bất thường | Nguyên tắc chung | Vị trí tổn thương: ở trong hay ở ngoài vùng chuyển tiếp; định vị vị trí tổn thương theo kim đồng hồ Kích thước tổn thương: số phần tư của cổ tử cung mà tổn thương bao phủ; kích thước tính theo % của cổ tử cung |
| Grade 1 (nhẹ) | Lát đá mịn; chấm đáy mịn; biểu mô trắng mỏng sau bôi acid acetic; bờ không đều, giống như bản đồ | |
| Grade 2 (nặng) | Bờ sắc nét; dấu hiệu “inner border; dấu hiệu “ridge";biểu mô trắng dày; lát đá thờ, chấm đáy thở, trắng nhanh sau bối acid acetic; viên trắng quanh của tuyến | |
| Không đặc hiệu | Mảng trắng (sừng hóa, tăng sừng), vết trợt Nhuộm Lugol (test Schiller): bắt màu hay không bắt màu | |
Nghi ngờ ung thư xâm lấn | Mạch máu bất thường Những dấu hiệu khác: mạch máu dễ vỡ, bề mặt không đều, tổn thương sùi, hoại tử, loét, khối u tân sinh | |
Những hình ảnh khác | Vùng chuyển tiếp bẩm sinh, condyloma, polyp (cổ ngoài hay cổ trong), viêm nhiễm, teo hẹp, các bất thường bấm sinh, các hậu quả sau điều trị, lạc nội mạc tử cung | |
Phân loại mảnh cắt điều trị | Mảnh cắt loại 1, 2,3* |
Kích thước mảnh cắt điều trị | Độ dài - khoảng cách từ bờ ngoài cho đến bờ trong mảnh cắt Độ dày - khoảng cách từ ra mô đệm đến bề mặt mảnh cắt. Chu vi (tùy chọn) - chu vi mảnh cắt. |
* Tương ứng với vùng chuyển tiếp type 1, 2, 3

2.6 NHỮNG HÌNH ẢNH SOI CỔ TỬ CUNG BẤT THƯỜNG
Những sự thay đổi này phải được phân biệt thành nặng hay nhẹ hoặc tốt hơn là những thay đổi không nghi ngờ hay nghi ngờ. Những sự thay đổi này có thể xảy ra như liệt kê dưới đây, bên trong vùng chuyển tiếp và/hoặc bên ngoài vùng chuyển tiếp, bao gồm cả âm đạo.
Bảng 3 cho thấy sự phân biệt rõ ràng những thay đổi không nghi ngờ mà không cần đánh giá mô học và những thay đổi nghi ngờ rõ luôn cần sinh thiết và/hoặc nạo cổ trong để làm mô học.
Phân biệt những hình ảnh soi cổ tử cung bất thường | ||
| Không nghi ngờ, không cần sinh thiết | Nghi ngờ, cần sinh thiết |
Dạng khảm | Đều Mỏng-cùng một mức độ Acid acetic (+) | Không đều Mức độ khác nhau Acid acetic (++) |
Chấm đáy | Đều Mỏng-cùng một mức độ Acid acetic (+) | Không đều Mức độ khác nhau Acid acetic (++) |
Mảng trắng | Mảng trắng Mỏng, gờ nhẹ | Dày không đều, nhú Nhiều mức độ khác nhau |
Biểu mô trắng với acetic | Mỏng-cùng một mức độ Acid acetic (+) | Mức độ khác nhau Acid acetic (++) |
Mạch máu không điển hình | Không (-) | Có (+) |
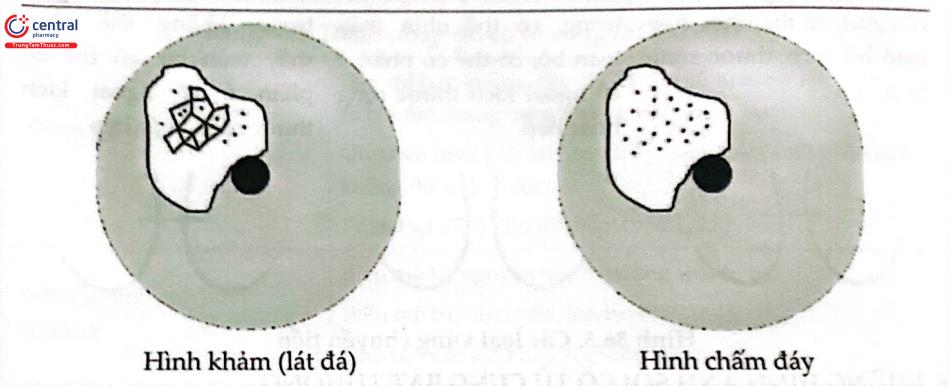
Những nhà soi cổ tử cung có kinh nghiệm hơn thường không có bất cứ vấn đề gì khi phân biệt giữa tổn thương không nghi ngờ và nghi ngờ. Đối với học viên trong lĩnh vực soi cổ tử cung, đề nghị dùng rộng rãi sinh thiết định vị và nạo cổ trong để xác định những trường hợp nghi ngờ.
2.7 GHI CHÉP CÁC KẾT QUẢ SOI CỔ TỬ CUNG
Ghi chép chính xác các kết quả soi cổ tử cung có thể giúp các nhà khảo sát thiết lập mối tương quan giữa định khu mô học và soi cổ tử cung một cách chính xác. Với mục đích quan sát và so sánh lâu dài và do thiếu các phương tiện chụp ảnh hay video cho hầu hết những nhà soi cổ tử cung, cần có một phương pháp đơn giản ghi lại các hình ảnh. Điều này có thể thực hiện được dễ dàng bằng một bản phác thảo đơn giản như trình bày dưới đây. Hơn nữa, để đảm bảo việc trao đổi tốt giữa các đồng nghiệp, tài liệu hình ảnh tương tự nên được sử dụng trong các hồ sơ soi cổ tử cung.
Những kết quả thường gặp nhất được ghi chép dưới dạng biểu tượng đồ họa và các chữ viết hoa. Các kết quả ít gặp khác có thể được đặt trong sơ đồ và được ghi chú bằng lời (ví dụ condyloma, loét, loét trợt).
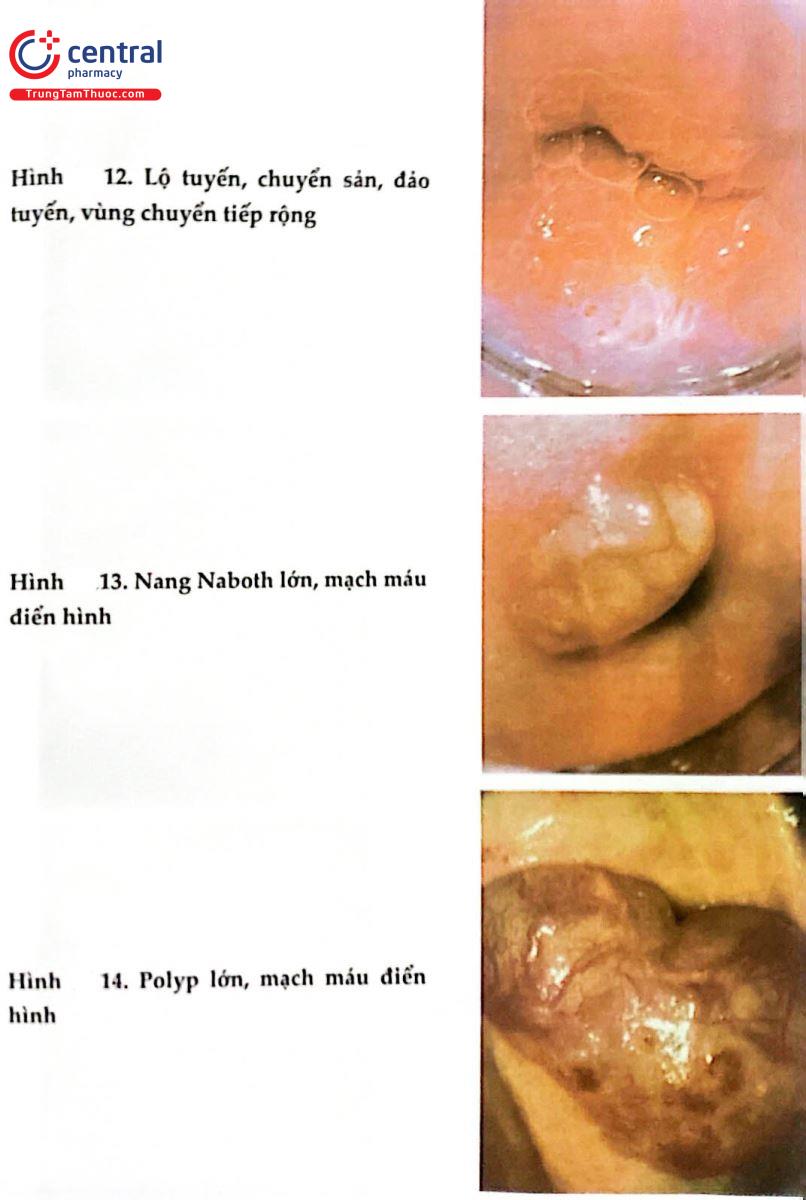
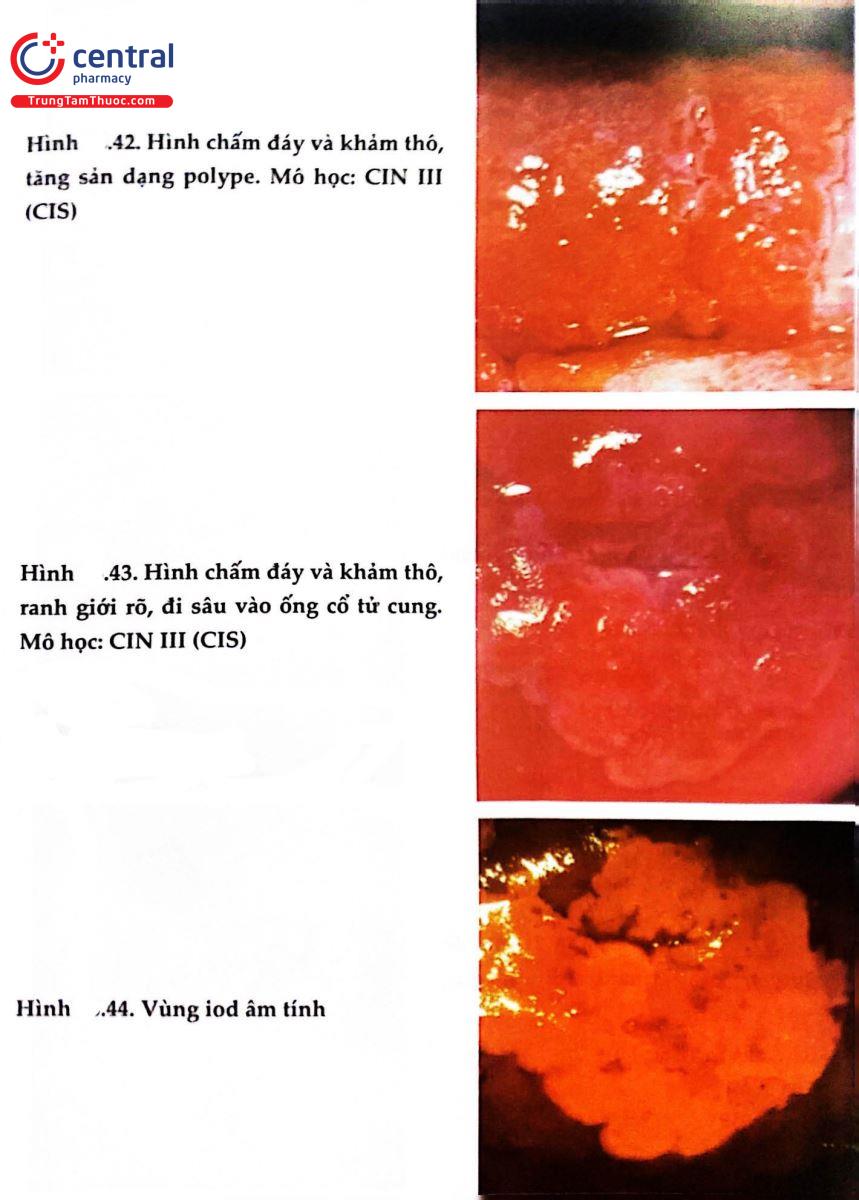
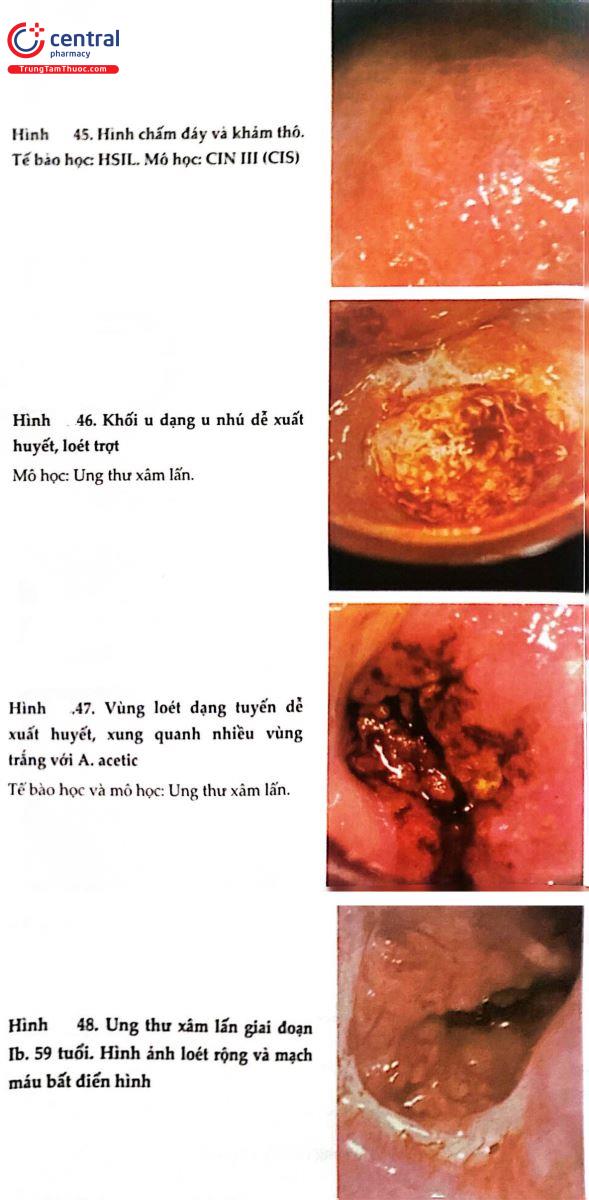
2.8 HÌNH ẢNH SOI CỔ TỬ CUNG BÌNH THƯỜNG VÀ BỆNH LÝ
.jpg)
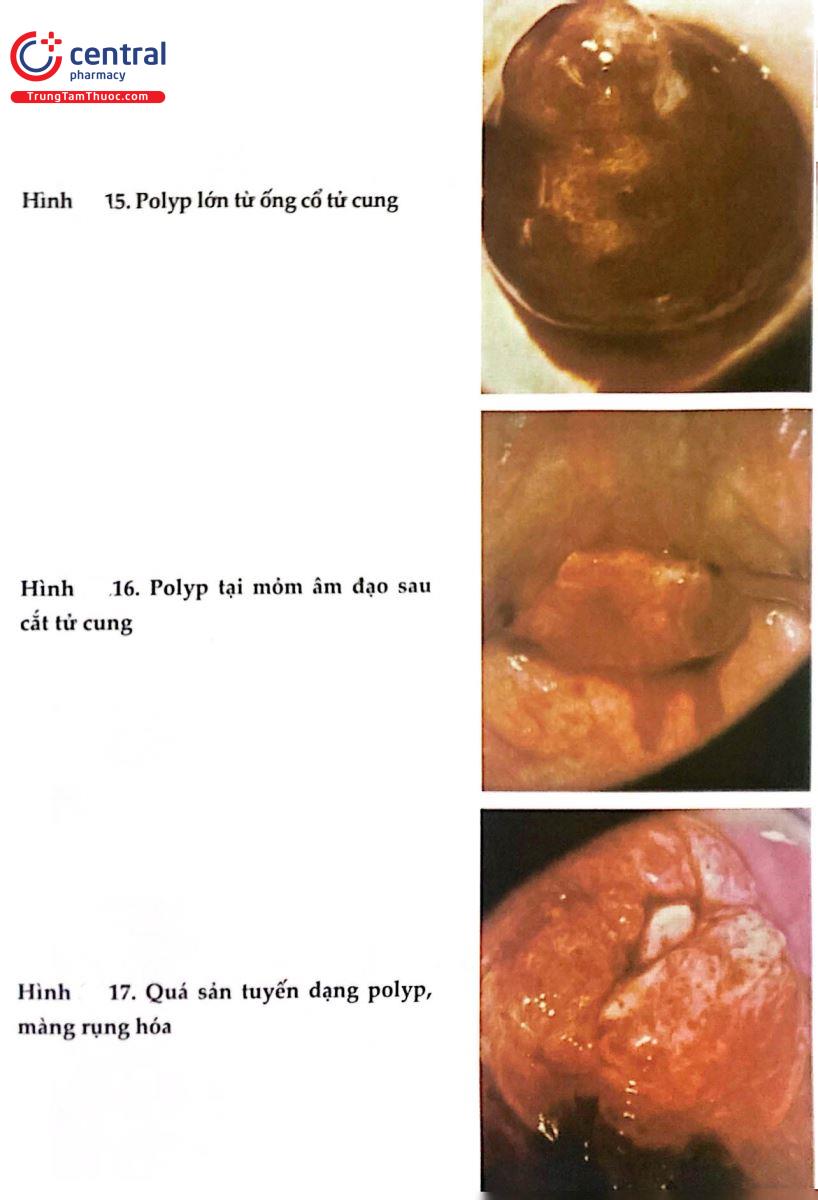
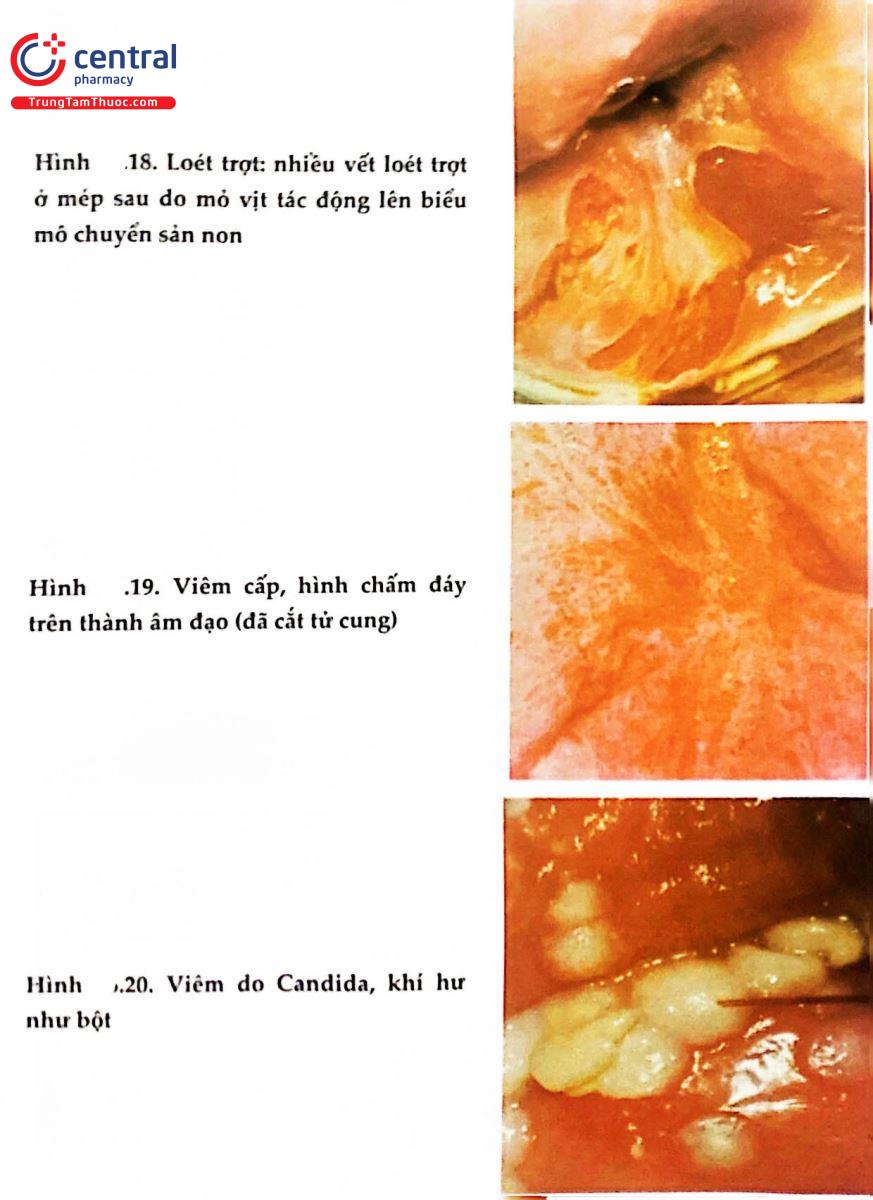
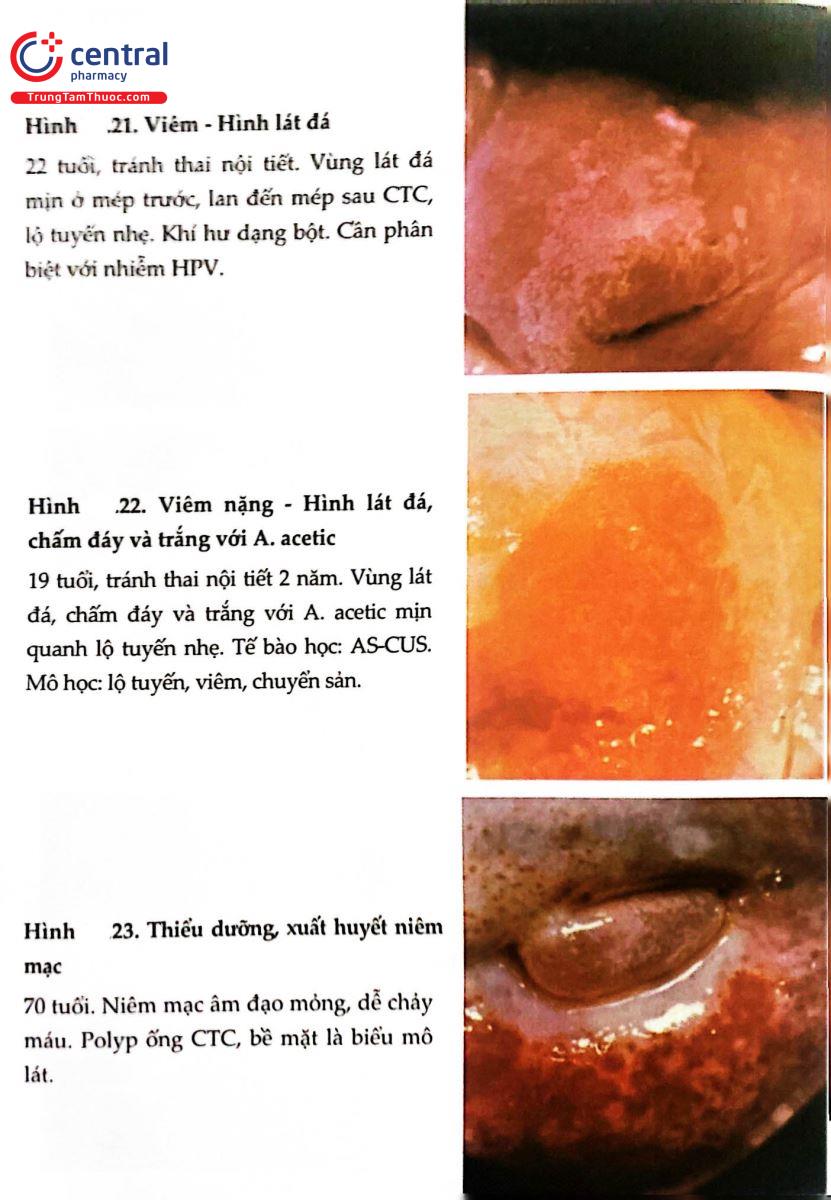
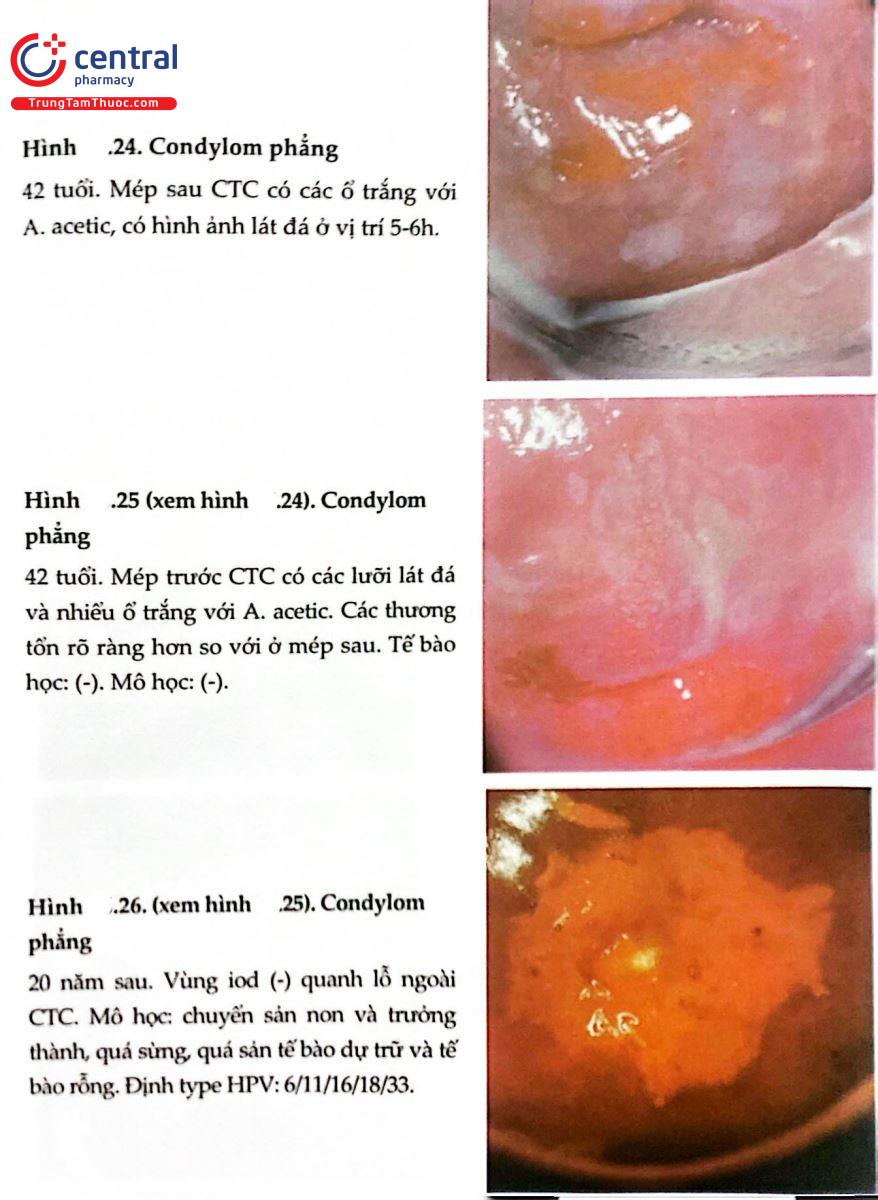
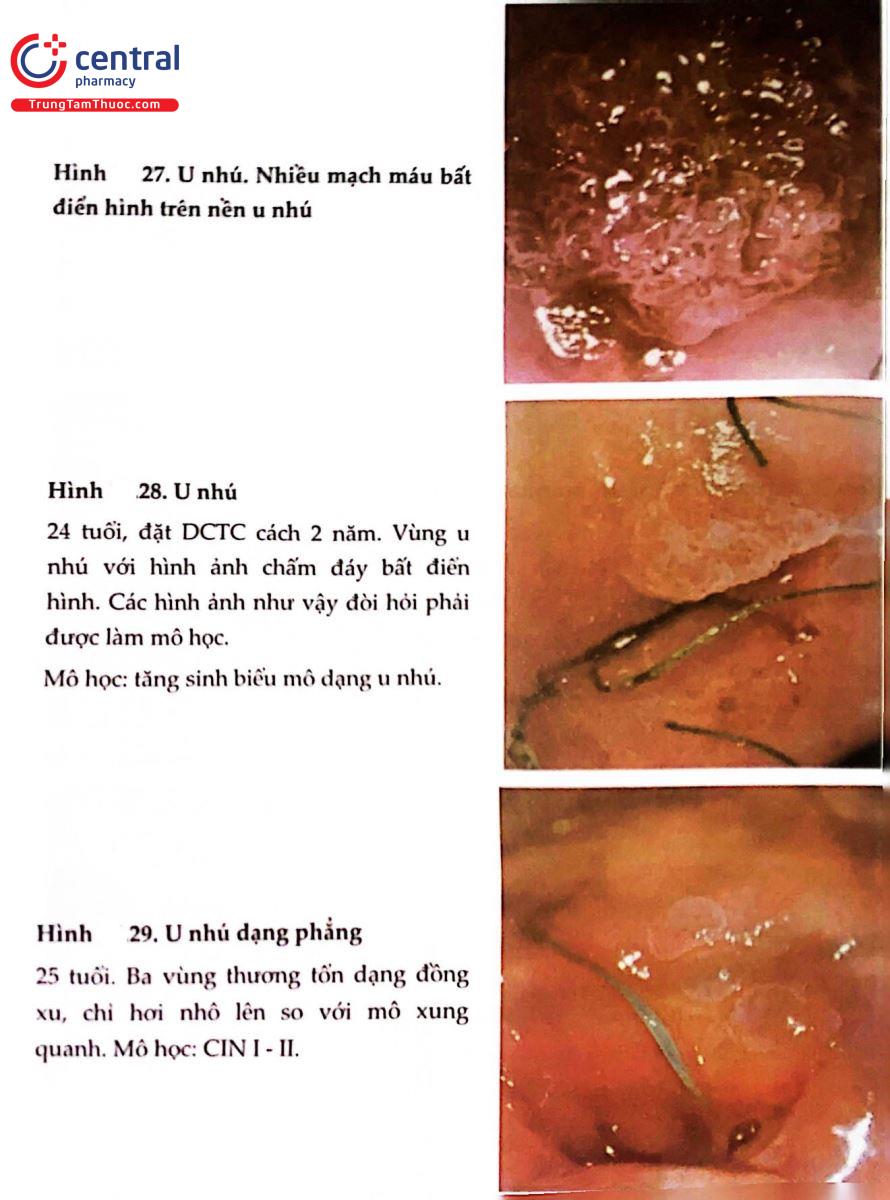
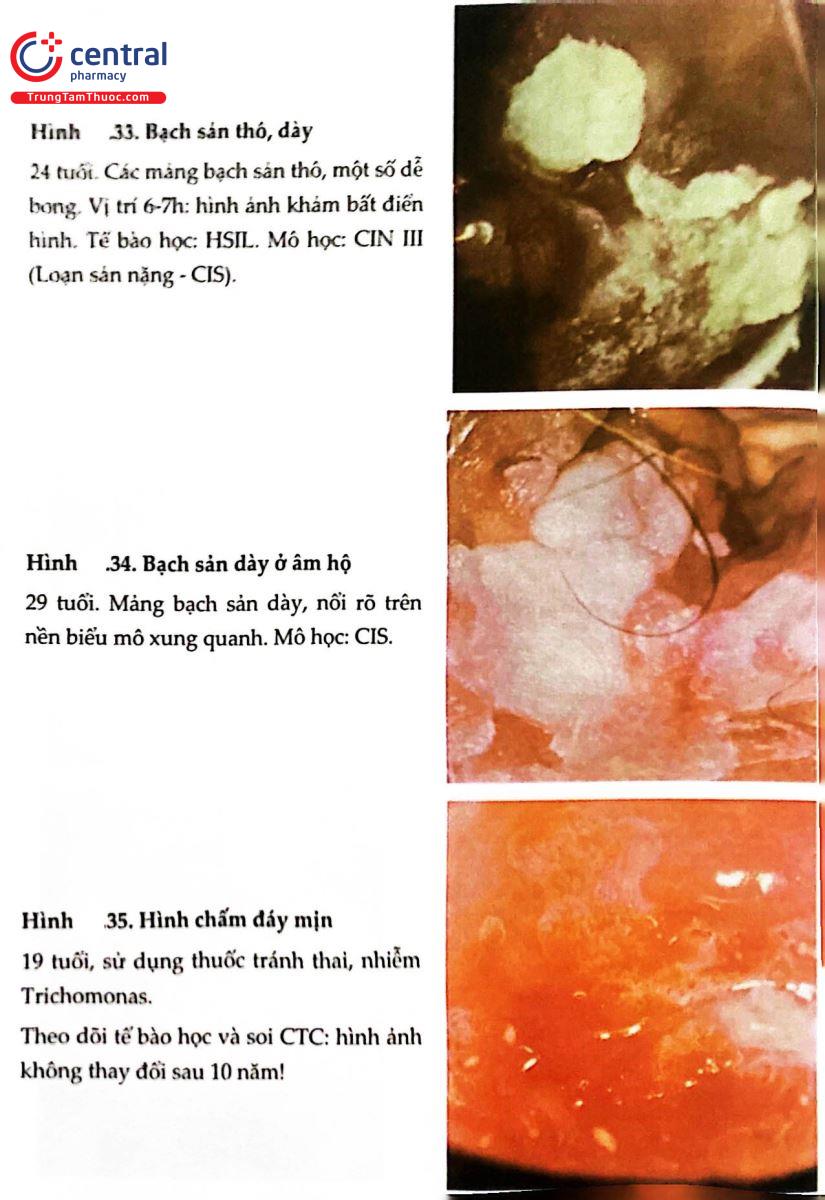
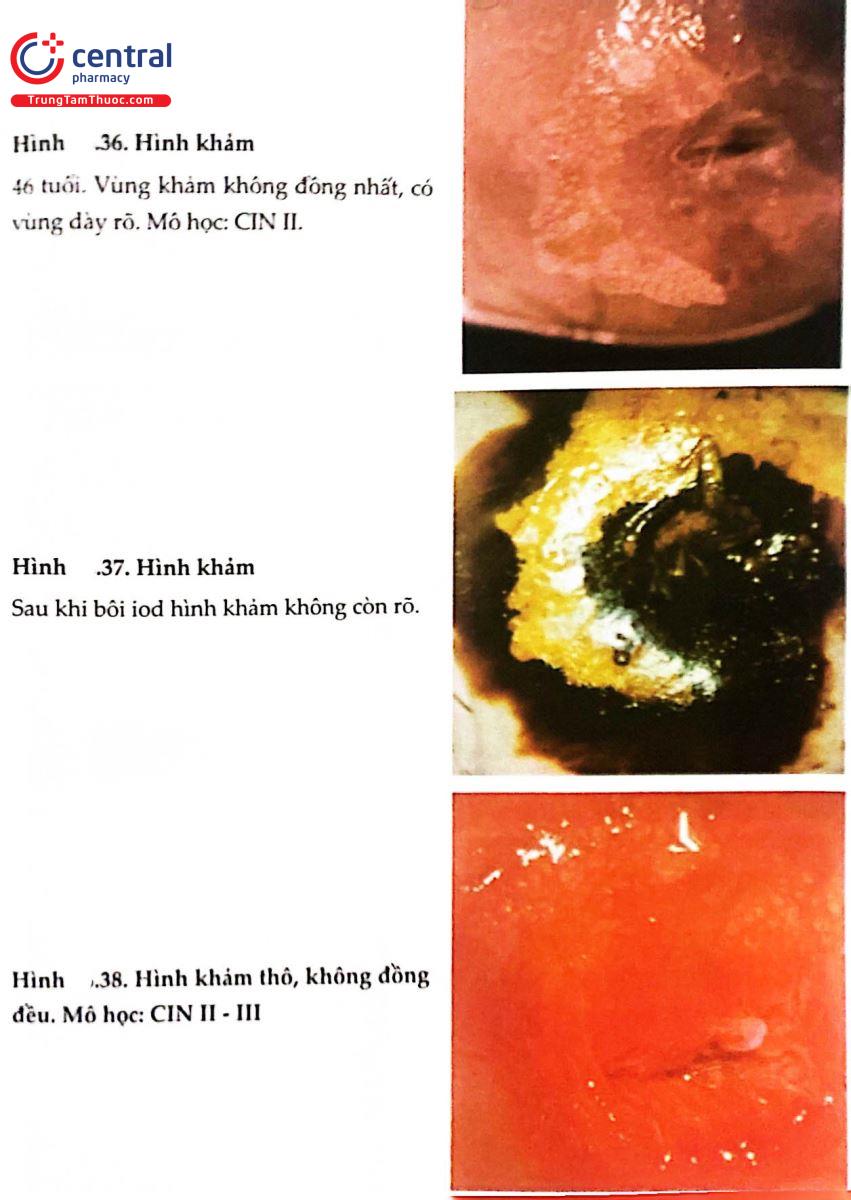
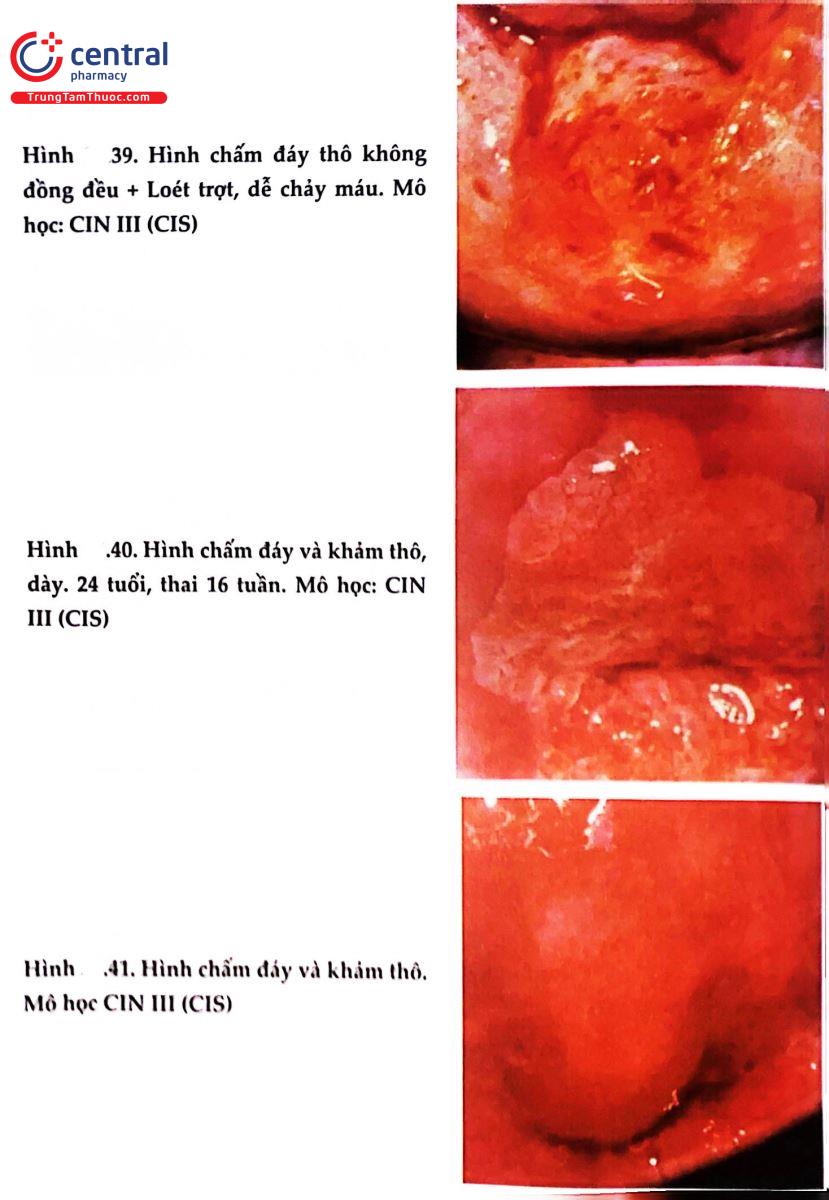
2.9 THANG ĐIỂM SWEDE
Đặc điểm | Điểm số | ||
0 | 1 | 2 | |
Nhuộm màu acid acetic | Không | Trắng mờ như sữa | Trắng đục, rõ rệt |
Rìa và bề mặt | Lan tỏa | Bờ rõ, không đều, lởm chởm dạng “bản đồ”, có tổn thương vệ tinh | Bờ rõ, đều; khác biệt bình diện |
Mạch máu | Mịn đều | Không có | Thô, bất điển hình |
Kích thước tổn thương | < 5mm | 5-15mm hoặc phù 2/4 | > 15mm phủ 3-4 phần tư hoặc không xác định được ranh giới trong ống cổ tử cung |
Bắt màu iod | Màu nâu | Màng vàng nhạt từng mảng | Màu vàng rõ rệt |
0-4 điểm: Bình thường/ CIN1.
5-6 điểm: CIN2/ CIN3.
7-10 điểm: CIN3/ Nghi ngờ ung thư xâm lấn.
Cần chú ý đến các đặc điểm: tuổi, kết quả sàng lọc, đặc điểm hình ảnh chi tiết soi cổ tử cung để đưa ra nhận định cuối cùng. Thang điểm Swede không thay thế được chẩn đoán mô bệnh học.
3 TÀI LIỆU THAM KHẢO
1. Basu P, Sankaranarayanan R. Atlas of Colposcopy Native mature squamous epithelium Principles and Practice: IARC CancerBase No. 13 [Internet]. Lyon, France: International Agency for Research on Cancer. Available from: http://screening.iarc.fr/atlascolpo.php, accessed on 12/01/2022.
2. Bornstein J et al. 2011 colposcopic terminology of the International Federation for Cervical Pathology and Colposcopy. Obstet Gynecol 2012; 120:166-172.
3. Bộ Y tế, Hướng dẫn sàng lọc, điều trị tổn thương tiền ung thư để dự phòng thứ cấp ung thư cổ tử cung Hà Nội, tháng 5-2011.
4. Bộ Y tế, Hướng dẫn dự phòng và kiểm soát ung thư cổ tử cung Hà Nội, 2017.
5. Dương Thị Minh Diễm, Nguyễn Vũ Quốc Huy, Tôn Nữ Minh Quang (2005), “Giá trị chẩn đoán của phương pháp quan sát cổ tử cung sau bôi acid acetic trong các thương tổn lành tính và ác tính cổ tử cung”, Tạp chí Y học thực hành, 522:582-588.
6. International Federation for Cervical Pathology and Colposcopy. Swede score.
7. Nguyen Vu Quốc Huy, Le Minh Tam, Ngo Viet Quynh Tram, Dang Cong Thuan, Truong Quang Vinh, Cao Ngọc Thanh, Linus Chuang. The value of visual inspection with acetic acid and Pap smear in cervical cancer screening program in low resource settings - A population-based study. Gynecologic Oncology Reports, 2018, 24:18-20.
8. Nguyễn Vũ Quốc Huy (2006), “Tiếp cận phòng chống ung thư cổ tử cung theo hướng cộng đồng”, Tạp chí Y học thực hành, 550:33-44.
9. Nguyễn Vũ Quốc Huy và cộng sự (2008), “Phát hiện thương tổn tiền ung thư và ung thư cổ tử cung bằng phương pháp quan sát cổ tử cung sau bôi acid acetic”, Tạp chí Phụ sản, 7(2):58-65.
10. Nguyễn Vũ Quốc Huy (2010), “Dự phòng ung thư cổ tử cung dựa trên bằng chứng: cập nhật 2010”, Tạp chí Phụ sản, (8)2-3:25-34.
11. Nguyễn Viết Tiến, Lưu Thị Hồng Nguyễn Vũ Quốc Huy (2011), “Dự phòng ung thư cổ tử cung: Từ bằng chứng khoa học đến chính sách y tế”, Tạp chí Phụ sản 9(3):1-9.
12. Phạm Thị Cẩm Tú, Nguyễn Vũ Quốc Huy (2011), “Giá trị của một số phương pháp thăm dò và chẩn đoán tổn thương tiền ung thư và ung thư cổ tử cung”, Tạp chí Phụ sản, (9)1:22-29.
13. Võ Văn Khoa, Trương Quang Vinh, Đặng Công Thuận, Nguyễn Khoa Nguyên, Nguyễn Vũ Quốc Huy, “Sàng lọc các tổn thương tiền ung thư và ung thư cổ tử cung bằng xét nghiệm tế bào cổ tử cung và test VIA tại tuyến y tế cơ sở”, Tạp chí Khoa học Đại học Huế 2014, 89(1):45-57.
14. UNFPA Comprehensive Cervical Cancer Prevention and Control Program Guidance for Countries, 2011.
15. World Health Organization. Comprehensive cervical cancer control: a guide to essential practice - 2nd ed, Geneva, 2014.
16. World Health Organization. Global strategy to accelerate the elimination of cervical cancer as a public health problem, Geneva, 2020.
17. World Health Organization. Introducing and scaling up testing for human papillomavirus as part of a comprehensive programme for prevention and control of cervical cancer: a step-by-step guide, Geneva, 2020.
18. World Health Organization. WHO guideline for screening and treatment of cervical pre-cancer lesions for cervical cancer prevention, 2nd ed, Geneva, 2021.

