Giải phẫu và sinh lý hệ thống dẫn truyền ứng dụng trong can thiệp điện sinh lý tim
Nguồn: Sách tim mạch can thiệp
Chủ biên: PGS.TS.BS. Phạm Mạnh Hùng
Tham gia biên soạn:
BSCKII. Nguyễn Thị Lệ Thuý
ThS.BSNT. Viên Hoàng Long
ThS.BSNT. Lê Mạnh Tăng
ThS.BSNT. Phạm Trần Linh
PGS.TS.BS. Phạm Quốc Khánh
Trungtamthuoc.com - Tim là cơ quan quan trọng đối với cơ thể con người, tim vận chuyển các chất dịnh dưỡng, khí oxy đến nuôi dưỡng các tế bào, cơ quan. Vậy cấu tạo của tim như thể nào để làm được nhiệm vụ đó? Hãy cùng Trung tấm thuốc Central Pharmacy tìm hiểu về giải phẫu và sinh lý hệ thống dẫn truyền ứng dụng trong can thiện điện sinh lý tim.
1 Giải phẫu tim và một số mốc quan trọng ứng dụng trong triệt đốt
Tim có nhiệm vụ vận chuyển khí oxy và các chất dinh dưỡng đi tới tất cả các cơ quan và mô trong cơ thể chúng ta. Tim hoạt động như một cái bơm bơm máu từ phổi (sau khi đã chứa nhiều khí oxy) tới tất cả các nơi trong cơ thể (nơi tiêu thụ oxy). Sau đó tim lại bơm máu từ tất cả các bộ phận trong cơ thể tới phổi.
Tim có 4 buồng, mỗi buồng tim đều tham gia trong việc bơm máu. Máu nghèo oxy từ cơ thể vào trong tâm nhĩ phải. Khi tâm nhĩ phải đầy, máu sẽ được đẩy vào buồng tim phía dưới gọi là thất phải. Thất phải giãn ra, chứa đầy máu và co bóp đưa máu vào động mạch phổi và từ đây máu đến phổi.
Sau khi trao đổi khí ở phổi máu giàu oxy trở về tim qua tĩnh mạch phổi và đổ vào nhĩ trái. Khi nhĩ trái chứa đầy máu giàu oxy sẽ đẩy máu xuống buồng tim rộng hơn ở dưới đó là thất trái với những tế bào cơ mạnh khoẻ bơm máu vào động mạch chủ đi nuôi cơ thể.
1.1 Tim và các cấu trúc lân cận
Tim là một khối cơ rỗng có cấu tạo đặc biệt để đảm nhiệm vai trò trạm đầu mối của các vòng tuần hoàn phổi và tuần hoàn hệ thống. Tim nằm trong lồng ngực, giữa hai phổi, trên cơ hoành, ngay sau xương ức và tấm ức – sụn sườn, hơi lệch sang trái (khoảng hai phần ba bên trái và một phần ba bên phải so với đường giữa xương ức), phía trước thực quản ngang với mức đốt sống ngực thứ năm đến thứ tám. Tim có màu đỏ hồng, mật độ chắc, nặng khoảng 270 gam ở nam, 260 gam ở nữ.
Tim có dạng như một hình tháp có bốn mặt, một đỉnh (mỏm) và một đáy: mỏm tim hướng sang trái, xuống dưới và ra trước; đáy tim hướng ra sau, lên trên và sang phải. Trục của tim là một đường chếch xuống dưới, sang trái và ra trước. Tim được bao bọc trong một túi xơ gọi là màng ngoài tim ngăn cách bề mặt tim với các cấu trúc lân cận.
Mặt trước (mặt ức – sườn) của tim liên quan từ trước ra sau với: mặt sau xương ức và các sụn sườn từ III-VI (tấm ức – sụn sườn), tuyến tức (ở trẻ em), ngách sườn – trung thất trước của màng phổi. Mặt trước của tim có rãnh vành chạy ngang chia làm hai phần:
• Phần trên (phần tâm nhĩ) bị các cuống mạch lớn từ tim đi ra che lấp ở quãng giữa, đó là thân động mạch phổi (ở trước – trái) và động mạch chủ lên (ở sau – phải); hai bên các mạch lớn là các tiểu nhĩ phải và trái.
• Phần dưới là mặt trước của các tâm thất. Rãnh gian thất trước chạy dọc từ sau ra trước tới đỉnh tim, ngăn cách mặt trước của các tâm thất phải và trái. Nhánh liên thất trước của động mạch vành trái và tĩnh mạch liên thất trước đi trong rãnh này.
Mặt dưới (mặt hoành) được phần dưới rãnh vành chia làm hai phần: phần sau hẹp là phần tâm nhĩ; phần trước là mặt dưới của các tâm thất được rãnh liên thất sau ngăn cách, trong rãnh có nhánh liên thất sau của động mạch vành phải. Về liên quan, mặt dưới nằm trên cơ hoành, qua cơ hoành liên quan với gan và dạ dày.
Các mặt phổi phải và trái với: diện tâm nhĩ phải hướng về mặt trung thất của phổi phải và diện tâm thất trái; tiểu nhĩ trái hướng về mặt trung thất của phổi trái. Các thần kinh hoành hai bên chạy từ trên xuống lách giữa màng ngoài tim và màng phổi.
Đáy tim quay sang phải và ra sau, gồm mặt sau của hai tâm nhĩ ngăn cách với nhau bởi rãnh gian nhĩ. Tâm nhĩ phải quay sang phải, liên quan với mặt trung thất phổi phải và thần kinh hoành phải, tiếp nhận các tĩnh mạch chủ trên và chủ dưới đổ vào. Tâm nhĩ trái quay ra sau, liên quan với thực quản (khi tâm nhĩ to sẽ đè vào thực quản gây nuốt khó), tiếp nhận bốn tĩnh mạch phổi.
Mỏm tim nằm ngay sau thành ngực trái, ngang mức khoang liên sườn V đường giữa đòn trái.

RS: tĩnh mạch phổi trên phải, RI: tĩnh mạch phổi dưới phải, LS: tĩnh mạch phổi trên trái, LI: tĩnh mạch phổi dưới trái, TK: Thần kinh.

Scapula: xương vai, Clavicle: xương đòn, First rib: xương sườn I, Second rib: xương sườn II, Third rib: xương sườn III, Fourth rib: xương sườn IV, Fifth rib: xương sườn V, Sixth rib: xương sườn VI, Seventh rib: xương sườn VII, Right lung: phổi phải, Left lung: phổi trái, Liver: gan, Stomach: dạ dày, Spleen: lách, Trachea: khí quản, Inferior vena cava: tĩnh mạch chủ dưới, Superior vena cava: tĩnh mạch chủ trên, Pulmonary trunk: thân động mạch phổi, Aortic root: vòng van động mạch chủ, Aortic valve: van động mạch chủ, Ascending aorta: động mạch chủ lên, Descending aorta; động mạch chủ xuống, Aortic arch: cung động mạch chủ, Right atrium: tâm nhĩ phải, Left atrium: tâm nhĩ trái, Left ventricle: tâm thất trái (Nguồn ảnh: Internet).
Trên Xquang thẳng, tim và các cấu trúc mạch máu được thấy dưới dạng bóng mờ, lớn, nằm ở trung tâm. Bờ bên phải gồm bờ phải của tĩnh mạch dưới đòn phải, tĩnh mạch chủ trên, nhĩ phải và tĩnh mạch chủ dưới. Bờ trái gồm thân cánh tay đầu, quai động mạch chủ, động mạch phổi, tiểu nhĩ trái và buồng thất trái (Hình 8.2).
Tim là một cấu trúc ba chiều, tuy nhiên, khi chiếu trên màn huỳnh quang sẽ tạo hình ảnh hai chiều, gây khó khăn trong việc hình dung vị trí của các cấu trúc của tim. Vì vậy, để có cái nhìn toàn diện về tim và các cấu trúc liên quan, các bác sĩ thăm dò điện sinh lý thường sử dụng ba hình chiếu trên các mặt phẳng: trước sau (AP), nghiêng phải 30-45° (RAO), nghiêng trái 30 – 45° (LAO). Hình 8.3 cho thấy hình chiếu của tim trên 3 mặt phẳng AP, RAO.

Chú thích : Ao: động mạch chủ, LV, RV: thất trái, thất phải, PA: động mạch phổi, RA: nhĩ phải.
1.2 Cấu trúc tim phải và các mốc giải phẫu
1.2.1 Nhĩ phải, tiểu nhĩ phải
Nhĩ phải bao gồm 4 phần: phần tiểu nhĩ, phần tiền đình, phần tĩnh mạch và phần nhĩ phải thuộc vách liên nhĩ. Nhìn từ bên ngoài, nhĩ phải được chia thành tiểu nhĩ và phần tĩnh mạch, nối với nhau qua rãnh tận cùng. Rãnh tận cùng tương ứng với mặt trong là mào tận cùng. Đây là vị trí chiếm đến 50% các cơn tim nhanh nhĩ khởi phát từ nhĩ phải. Đặc điểm quan trọng và hằng định của nhĩ phải là các dải cơ bè kéo dài từ tiểu nhĩ phải đến toàn bộ bờ của rãnh nhĩ thất, ở phía dưới các dải cơ bè này dừng lại ở mào tận cùng. Phần tiền đình là phần cơ nhĩ trơn láng nối với các lá van ba lá. Phần tĩnh mạch giới hạn từ mào tận cùng đến rãnh liên nhĩ phía dưới. Đường mở nhĩ phải phổ biến nhất là đường mở từ tiểu nhĩ, chạy song song phía trước rãnh tận cùng. Khi khảo sát vách liên nhĩ qua đường mở này, vách liên nhĩ là phần trải dài từ lỗ van ba lá đến các lỗ của tĩnh mạch chủ trên và dưới. Thành của tâm nhĩ giữa các bè cơ lược rất mỏng. Sự sắp xếp chồng chéo của các cơ lược này đóng vai trò trong các vòng vào lại nội nhĩ.
Nhìn từ mặt ngoài, tiểu nhĩ phải là cấu trúc hình tam giác kéo dài từ trước ra sau chiếm gần hết nhĩ phải. Một sai lầm thường gặp phải là chỉ coi phần đỉnh của cấu trúc này là tiểu nhĩ. Trên màn chiếu Xquang, khi đặt điện cực vào tiểu nhĩ sẽ thấy điện cực di chuyển kiểu “gạt nước kính chắn gió”, đây là dấu hiệu giúp bác sĩ định vị được phần đỉnh của tiểu nhĩ phải. Tư thế RAO, đỉnh tiểu nhĩ phải hướng về bên phải màn chiếu; còn tư thế LAO, nó hướng về bên trái của màn chiếu. Thành của tiểu nhĩ phải giữa các bè cơ rất mỏng (như “giấy”) nên có thể bị rách khi cố định điện cực (Hình 8.4).

A: Một phần tim được nhìn từ mặt trước bên phải. Hình thể hiện bằng các chấm là vị trí của nút xoang trong rãnh tận cùng (sulcus). Đường nét đứt từ thành tự do đến đỉnh tiểu nhĩ đánh dấu khu vực bên trong nhĩ phải được bộc lộ.
B: Thành tự do lệch về phía sau để lộ mào tận cùng (Crista), cơ lược và bó dọc giữa (*). Các đường đôi đánh dấu khu vực giữa hai tĩnh mạch chủ trên và dưới. ICV: Tĩnh mạch chủ dưới; SCV: Tĩnh mạch chủ trên; TV: Van ba lá.
1.2.2 Van Eustachian, tam giác Koch, nút nhĩ thất
Van Eustachian nằm ở chỗ đổ vào nhĩ phải của tĩnh mạch chủ dưới. Ở thời kỳ bào thai, nó hướng dòng máu từ tĩnh mạch chủ dưới đến lỗ bầu dục. Ở người trưởng thành, nó là một mô sợi có hình liềm. Trong một số trường hợp, thành van khá cao làm cản trở điện cực từ tĩnh mạch chủ dưới vào van ba lá và thất phải. Đôi khi, van Eustachian có dạng lưới (mạng Chiari) kéo vắt qua tâm nhĩ tới gắn vào gần tĩnh mạch chủ trên khiến điện cực đi qua có thể bị vướng và lệch khỏi vị trí đích.
Tam giác Koch giới hạn vị trí của nút nhĩ thất gồm ba cạnh: gờ tự do của van Eustachian liên tiếp với dây chằng Todaro tạo thành một cạnh của tam giác Koch; cạnh trước của tam giác Koch là phần gốc lá vách của van ba lá; cạnh dưới là lỗ xoang vành và phần trước của tiền đình nhĩ. Vị trí đường nhanh trong cơn nhịp nhanh vòng vào lại nút nhĩ thất là vùng cơ nhĩ sát với đỉnh của tam giác Koch. Vị trí đích trong triệt đốt đường chậm là phần tiền đình nhĩ ở đáy tam giác Koch. Kích thước tam giác Koch không cố định. Tam giác Koch hẹp ở những bệnh nhân có xoang vành lớn hoặc có tĩnh mạch chủ trên trái đổ vào xoang vành.

Chú thích: CS: xoang vành; ER và EV: gờ và van Eustachian; CSFO: lỗ bầu dục; SCV, ICV: tĩnh mạch chủ trên, tĩnh mạch chủ dưới; RAA: tiểu nhĩ phải; TV: van ba lá.
Trên hình chiếu, tam giác Koch được đánh dấu bởi điện cực His là đỉnh và điện cực xoang vành là đáy.

Đường màu trắng đánh dấu vòng van ba lá (tương ứng với điện cực xoang vành ở tư thế RAO). Dây chằng Todaro nằm ở đầu gần của điện cực His (đường màu xám). Đường màu đen là đáy tam giác Koch (vị trí catheter đốt).
1.2.3 Eo van ba lá
Cuồng nhĩ là một trong các rối loạn nhịp nhĩ thường gặp và có cơ chế rõ ràng nhất. Cơn cuồng nhĩ điển hình được tạo bởi một vòng vào lại lớn quanh vòng van ba lá ngược chiều đồng hồ tạo thành sóng P có dạng răng cưa điển hình. Vị trí triệt đốt là eo nhĩ phải nằm giữa chỗ đổ vào của tĩnh mạch chủ dưới và van ba lá (Hình 8.7).

Ba đường triệt đốt cuồng nhĩ điển hình thường được sử dụng là: đường bên, đường dưới, đường vách. Đường vách là đường ngắn nhất nhưng mô tim dày nhất và gần nút nhĩ thất nên có nguy cơ bị tổn thương nút nhĩ thất khi triệt đốt. Đường dưới là vị trí gần nhất với động mạch vành phải (chạy trong rãnh nhĩ thất) nên khi triệt đốt bằng năng lượng cao có thể gây tổn thương động mạch vành phải.

Chú thích: Terminal Crest: mào tận, Tricuspid Valve: van ba lá, IVC: tĩnh mạch chủ dưới, ER : gờ van Eustachian, CS: xoang vành, LA: nhĩ trái.
1.2.4 Thất phải, đường ra thất trái
Thất phải nằm ở vị trí ra trước nhất (ngay sau xương ức) so với các cấu trúc khác của tim. Nó cũng đánh dấu bờ dưới của bóng tim. Nhìn từ mặt trước, thất phải có hình tam giác. Ở mặt cắt ngang, thất phải có dạng lưỡi liềm với bề cong hướng về vách liên thất. Về mặt giải phẫu, thất phải gồm ba phần: phần buồng nhận, phần mỏm và phần buồng thoát (Hình 8.9). Tuy nhiên, không có ranh giới rõ ràng giữa các phần. Phần buồng nhận là phần chứa van ba lá và cơ nhú của van trong khi phần buồng thoát là phần giống như hình phễu dẫn máu lên van động mạch phổi, phần mỏm nằm giữa hai phần này. Phần buồng nhận thì hướng từ sau dưới ra trước và sang trái trong khi phần buồng thoát lại cong hướng ra sau và lên trên.

Chú thích: RA: nhĩ phải; RCA: động mạch vành phải. Aorta: động mạch chủ; Pulm trunk: thân động mạch phổi; Pulm valve: van động mạch phổi; Outlet: buồng thoát; Apical: vùng mỏm; Inlet: buồng nhận.
Van ba lá gồm: lá vách, lá trước trên và lá sau (lá dưới). Các lá van này dính với nhau tại các mép van. Các dây chằng đi từ các cơ nhú gắn với các lá van giúp đóng mở van. Khác với van hai lá, dây chằng của lá vách van ba lá gắn trực tiếp vào vách liên thất. Van ba lá không có vòng sợi thực sự như van hai lá mà hình thành từ sự gấp nếp của rãnh nhĩ thất. Vì vậy, toàn bộ phần phía trước của van ba lá liên quan chặt chẽ với động mạch vành phải chạy trong rãnh nhĩ thất phải. Ở gốc van ba lá có sự co nhẹ tạo thành eo giữa nhĩ phải và thất phải. Cơ nhú trung gian thường là một cơ nhú nhỏ phát sinh từ phần trên của vách liên thất. Nó toả ra các dây chằng hình quạt gắn vào mép giữa lá vách và lá trước trên. Đây cũng là mốc quan trọng đánh dấu chỗ xuất phát của bó nhánh phải. Lá trước trên có diện tích lớn nhất được treo lơ lửng như một bức màn từ phần gốc van. Cơ nhú trước hỗ trợ cho thân lá trước trên và chỗ mép nối với lá sau. Phần mép van giữa lá vách và lá sau được hỗ trợ bởi nhóm cơ nhú dưới.
Phần mỏm thất phải có các bè cơ chạy đan chéo nhau khiến thành tâm thất có độ dày không đồng đều 3-5 mm. Ở phần mỏm thất thì mỏng nhất, khoảng 1,5 mm. Tâm thất phải có một bó cơ đặc biệt gọi là dải điều hoà. Dải này chạy trong buồng thất phải từ khoảng giữa vách liên thất tới mỏm, dọc theo đường của cơ nhú trước. Nhánh chính của bó nhánh phải nằm trong dải điều hoà.

Đường ra thất phải đi lên phía trên hướng sang phải và ở phía trước đường ra thất trái (bắt chéo với đường ra thất trái). Mào trên thất đi tiếp trong thành đường ra thất phải giúp hỗ trợ hoạt động cho van động mạch phổi. Mặc dù người ta vẫn đề cập đến thành phần vách và thành tự do của đường ra thất phải nhưng cần lưu ý rằng phần phễu của thất phải không có phần vách do nó ở phía trên vách liên thất. Vì lý do này mà toàn bộ van động mạch phổi có thể được cắt bỏ mà không để lại lỗ thông liên thất. Thành phần vách của đường ra thất phải nằm ở phía gần nơi mà mào trên thất bám các bè cơ của vách liên thất. Bất kì lỗ thủng nào vào phần vách đường ra thất phải thì nhiều khả năng sẽ đi ra ngoài màng tim trái hơn là vào tâm thất trái. Mặt phẳng van động mạch phổi cao hơn và gần như nằm ngang trong khi van động mạch chủ ở thấp hơn và nghiêng một góc 45 độ. Đường ra thất phải nằm phía trước xoang vành phải và xoang vành trái. Thành đường ra thất phải dày khoảng 3 đến 5 mm và mỏng dần đến chỗ nối của cơ thất và van động mạch phổi còn khoảng 1,5 mm. Van động mạch phổi cũng có ba lá van hình bán nguyệt như van động mạch chủ.

a. Bó His và chỗ nối lá vành phải với lá không vành. b. Phần phễu đường ra thất phải được kéo ra trước để bộc lộ sự gần gũi với động mạch vành phải (RCA) và động mạch vành trái (LAD). L,R,N: xoang lá vành trái, phải, không vành; PS: vùng gần vách.
Trên Xquang, ở tư thế LAO, thất phải tạo thành bóng ở thành tự do bên phải màn chiếu. Điện cực His, mỏm thất phải đi qua vòng van ba lá và vùng trước vách liên thất, tận cùng ở mỏm thất phải tạo thành mốc phân chia hai bên thất phải và thất trái. Phía vách của đường ra thất phải nằm gần cột sống hơn và thành bên nằm ở phía bờ tự do. Ở tư thế RAO, điện cực His dùng để đánh dấu van nhĩ thất và van động mạch chủ, thành bên đường ra thất phải nằm gần cột sống hơn. Tiêm thuốc cản quang chụp buồng thất phải và đường ra thất phải cho thấy hình ảnh rõ ràng của van động mạch phổi. Khi mapping đường ra thất phải, nếu điện đồ tại chỗ trên catheter biến mất tức là catheter đang ở ngang mức van động mạch phổi.

1.3 Cấu trúc tim trái và các mốc giải phẫu
1.3.1 Nhĩ trái
Nhĩ trái nằm ở phía sau gốc động mạch chủ, ngay trước thực quản, ở vị trí cao hơn so với các buồng tim khác. Tương tự như nhĩ phải, nhĩ trái cũng gồm bốn phần: tiền đình nhĩ trái và tiểu nhĩ trái, nhận máu từ giàu oxy từ bốn tĩnh mạch phổi đổ về; các tĩnh mạch phổi đổ vào phía sau của nhĩ trái với tĩnh mạch phổi trái nằm cao hơn so với tĩnh mạch phổi phải; và phần vách liên nhĩ. Nhĩ trái thông với thất trái qua van hai lá. Ngoại mạc nhĩ trái được bao bọc bởi các miếng mỡ có chứa các hạch của thần kinh nội tại tim. Các miếng mỡ này nằm ở gần lỗ đổ vào của các tĩnh mạch phổi, dọc xoang vành. Thành nhĩ trái dày từ 1,5 – 4,8 mm.
Tiểu nhĩ trái có dạng hình ống hơi dẹt (hình cánh gà) với phần đỉnh hướng lên trên ra trước. Tiểu nhĩ trái từ thành trước bên nhĩ trái ôm lấy bờ trái của đường ra thất phải hoặc thân động mạch phổi và thân chung động mạch vành trái, động mạch mũ (hình 8.13 A,B). Đây là nơi dễ hình thành huyết khối khi có rung nhĩ. Tiểu nhĩ trái nối với nhĩ trái qua một lỗ hình bầu dục, nằm phía trước so với các lỗ tĩnh mạch phổi (hình 8.13 C,D).
.jpg)
L: xoang vành trái; LIPV: tĩnh mạch phổi dưới trái; LSPV: tĩnh mạch phổi trên trái; N: xoang không vành; R: xoang vành phải; RCA: động mạch vành phải; RIPV: tĩnh mạch phổi dưới phải; RSPV: tĩnh mạch phổi trên phải; RV: thất phải; SCV: tĩnh mạch chủ trên. Pulm trunk: thân động mạch phổi; Aorta: động mạch chủ; Pulm valve: van động mạch phổi; Vestibule: phần tiền đình.
Ngược với nhĩ phải, thành nhĩ trái gồm cả phần vách liên nhĩ khá trơn tru. Bình thường bốn tĩnh mạch phổi đổ vào nhĩ trái, tuy nhiên cũng có nhiều trường hợp thay đổi. Sự chuyển tiếp từ thành tĩnh mạch phổi sang thành nhĩ trái rất mượt mà, không có ranh giới rõ ràng. Xoang vành chạy phía sau nhĩ trái, ôm lấy vòng van hai lá, là mốc giải phẫu
cho việc xác định vị trí đường dẫn truyền phụ nhĩ thất.Nhĩ trái nằm phía sau nhĩ phải và các tĩnh mạch phổi phải nằm ngay sát với tĩnh mạch chủ. Do đó, tín hiệu điện từ tĩnh mạch chủ trên có thể được ghi nhận trong tĩnh mạch phổi trên phải dễ gây nhầm lẫn là điện thế nội tại của tĩnh mạch phổi.
1.3.2 Tĩnh mạch phổi
Máu giàu oxy từ phổi trở về nhĩ trái qua các tĩnh mạch phổi. Thông thường có hai tĩnh mạch phổi phải và hai tĩnh mạch phổi trái. Lỗ đổ vào của tĩnh mạch phổi phải nằm sát với vách liên nhĩ, có hình bầu dục với đường kính trên dưới lớn hơn đường kính trước sau. Lỗ đổ vào của tĩnh mạch phổi trái nằm phía sau tiểu nhĩ trái. Sự chuyển tiếp giữa nhĩ trái và tĩnh mạch phổi rất mượt mà, nhất là khi lỗ tĩnh mạch phổi có dạng phễu. Các bó cơ nhĩ trái lan rộng vào thành tĩnh mạch phổi với các mức độ khác nhau, nhất là các tĩnh mạch phổi trên, là cơ chế phát sinh rung nhĩ. Các biến thể giải phẫu ít gặp khác của tĩnh mạch phổi gồm: nhánh phụ, chia nhánh sớm hoặc thân chung tĩnh mạch phổi.
Vùng tiếp giáp giữa tĩnh mạch phổi và nhĩ trái là nơi có nhiều hạch thần kinh bắt nguồn từ đám rối thần kinh tim. Các hạch này nằm ở thượng tâm mạc trong các miếng mỡ bao quanh tâm nhĩ dẫn truyền xung động nội tại đến cơ nhĩ và tĩnh mạch phổi.
Tĩnh mạch phổi được coi là nguồn gốc phát sinh rung nhĩ với vai trò của các ngoại tâm thu nhĩ khởi phát từ trong tĩnh mạch phổi hoặc vòng vào lại từ các bó sợi cơ vòng bao quanh lỗ tĩnh mạch phổi. Việc cô lập tĩnh mạch phổi là nền tảng trong triệt đốt rung nhĩ cùng với các phương pháp bổ sung như triệt đốt vùng cơ chất bất thường trong nhĩ trái, triệt đốt đường trần, đường eo nhĩ trái cho các bệnh nhân rung nhĩ bền bỉ.
Thần kinh hoành phải thường nằm phía trước tĩnh mạch phổi phải và sau bên nhĩ phải. Khoảng cách từ thần kinh hoành phải đến tĩnh mạch phổi trên phải gần hơn so với tĩnh mạch phổi dưới phải. Do đó, khi triệt đốt trong tĩnh mạch phổi có thể làm tổn thương thần kinh hoành. Để giảm nguy cơ này, người ta tạo nhịp với cường độ cao gây giật cơ hoành để làm chỉ dấu cho việc tổn thương thần kinh hoành phải. Thần kinh hoành trái nằm xa tĩnh mạch phổi trái hơn nên ít bị tổn thương do triệt đốt hơn. Tuy nhiên, nó nằm gần thành bên thất trái do đó có thể bị kích thích khi tạo nhịp thất trái. Để tránh điều này, người ta tạo nhịp với cường độ cao để kiểm tra xem thần kinh hoành có bị kích thích gây giật cơ không khi đặt điện cực xoang vành.
Trên Xquang, tĩnh mạch phổi được tái hiện bằng cách chụp mạch hai bình diện nghiêng phải (RAO) và nghiêng trái (LAO). Tư thế RAO, trục của điện cực xoang vành (CS) đặt qua đường tĩnh mạch chủ trên là chỉ dấu cho vị trí của tĩnh mạch phổi phải. Tư thế LAO, điện cực xoang vành đánh dấu cho vòng van hai lá, đầu xa của xoang vành (CS distal) là mốc cho vị trí tĩnh mạch phổi trái.

Đường tròn nét đứt trắng thể hiện lỗ tĩnh mạch phổi. RSPV: tĩnh mạch phổi trên phải, RIPV: tĩnh mạch phổi dưới phải, LSPV: tĩnh mạch phổi trên trái, LIPV: tĩnh mạch phổi dưới trái, CS: xoang vành.
1.3.3 Thát trái, van hai lá
Nhìn từ phía trước, thất trái có dạng hình nón nằm sau thất phải. Thành dưới thất trái tiếp xúc với cơ hoành. Thành thất trái thường dày từ 12 đến 15 mm, và thuôn dần về phía mỏm (1-2 mm tại mỏm tim). Khác với thất phải, mỏm thất trái chủ yếu là các bè cơ kéo dài từ mỏm đến hai phần ba thất về phía đáy tim. Đôi khi có những sợi cơ nhỏ liên kết cơ nhú, vách liên thất và mỏm thất trái lại với nhau. Các cơ nhỏ này có thể chứa các nhánh của bó nhánh trái.

Chú thích: mũi tên lớn: dải xơ giữa van động mạch chủ và lá trước van hai lá (AL). Vách liên thất phần màng được đánh dấu bằng dấu hoa thị. Các cơ nhú trước và sau (alp, pmp). Các dây chằng phụ (mũi tên nhỏ), thành thất mỏng ở phía mỏm tim. N: xoang không vành, R: xoang vành phải. Aorta: động mạch chủ, RA: nhĩ phải, RV: thất phải, PT: thân động mạch phổi, LV: thất trái.
Vòng van hai lá có sự liên kết lỏng lẻo với các cấu trúc vùng vách và nằm xa mỏm tim hơn so với vòng van ba lá. Hai lá van gồm lá trước và lá sau, tuy nhiên cách gọi này không phản ánh đúng vị trí của lá van. Gốc lá trước van hai lá có phần xơ liên tục với van động mạch chủ, vị trí của nó như một tấm màn treo giữa đường vào và đường ra thất trái. Lá sau van hai lá thì có độ dài ngắn hơn lá trước tuy nhiên gốc lá sau lại rộng hơn chiếm hai phần ba vòng van. Các lá van được gắn với các cơ nhú từ khoảng giữa thành bên của tâm thất thông qua hệ thống các dây chằng. Thường có một cơ nhú ở trước bên và một cụm gồm một số cơ nhú ở giữa vách. Các dây chằng đi từ các cơ nhú đến bám vào mép các van và mặt dưới van. Ngoài ra còn có các dây chằng từ phía thành tâm thất đến giúp van bám chắc hơn. Van hai lá không có các thành phần đính vào vách liên thất do đường ra thất trái nằm giữa hai thành phần này.
Xoang vành chạy dọc bờ sau dưới trong rãnh nhĩ thất trái. Trên hình chiếu Xquang, xoang vành được dùng để làm mốc cho vòng van hai lá khi triệt đốt đường dẫn truyền phụ bên trái.
1.3.4 Đường ra thất trái, van động mạch chủ và xoang Valsalva.
Đường ra thất trái hướng lên trên, sang phải và ra trước, tiếp giáp với vách liên thất ở phía trước trên và van hai lá ở phía sau dưới. Van động mạch chủ gồm ba lá van hình bán nguyệt phình ra tạo thành các xoang Valsalva trước khi nối vào động mạch chủ lên. Xoang lá vành phải và một nửa xoang lá vành trái liên tiếp với phần cơ thất thất trái. Từ các xoang này động mạch chủ xuất phát ra các động mạch vành phải, động mạch vành trái. Xoang thứ ba hay còn gọi là xoang không vành, không có sự hỗ trợ của cơ thất mà có dải xơ liên tục với van hai lá. Các cấu trúc sợi cơ thất trong xoang Valsalva có thể là nguồn gốc khởi phát cơn tim nhanh thất đơn dạng. Hai đầu của dải xơ này tiếp nối với lá vành phải và lá vành trái tạo thành tam giác xơ phải và tam giác xơ trái. Tam giác xơ phải liên tục với vách liên thất phần màng tạo thành dải xơ trung tâm nơi có các bó dẫn truyền nhĩ thất đi qua. Mốc đánh dấu vị trí của bó dẫn truyền nhĩ thất là dải xơ nối gốc của lá vành phải và lá không vành. Từ đây, bó nhánh trái đi xuống dưới nội tâm mạc và chia thành 3 nhánh chính liên kết với nhau và phân chia thành các nhánh nhỏ hơn tạo thành mạng Purkinje.
Do quan hệ không gian giữa đường ra thất phải và đường ra thất trái, các ổ ngoại vị có thể được triệt đốt ở phần đường ra thất phải nằm sát các xoang Valsalva và ngược lại. Xoang lá không vành cũng nằm sát với vách liên nhĩ và vùng bộ nối nhĩ thất nên có thể lập bản đồ và triệt đốt cơn tim nhanh nhĩ ổ ở vùng lân cận bó His (lá không vành).
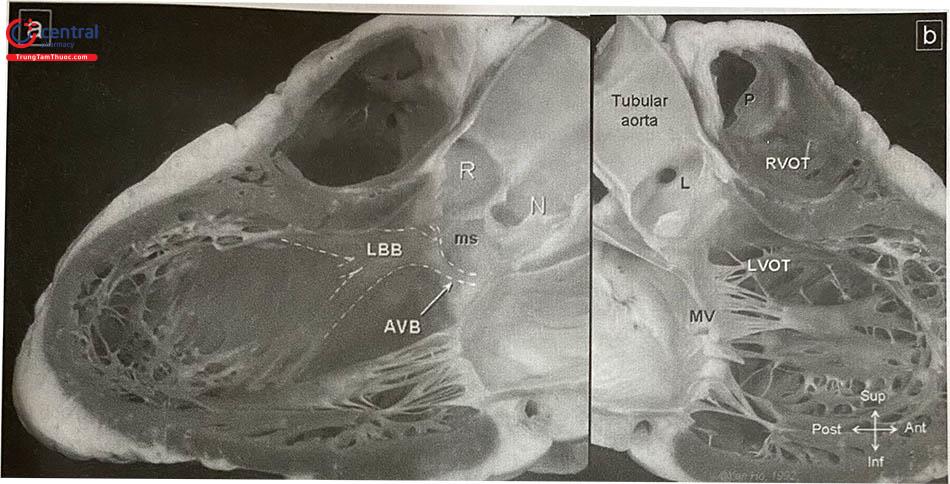
Chú thích: AVB: bó dẫn truyền nhĩ thất nằm ở mặt trái của vách liên thất; LBB: bó nhánh trái đi xuống ngay dưới nội tâm mạc; ms: vách liên thất phần màng; R,L,N: xoang vành phải, vành trái, không vành; MV: van hai lá, LVOT: đường ra thất trái; RVOT: đường ra thất phải; tubular aorta: động mạch chủ.
Trên hình chiếu Xquang, đầu tận của xoang vành khi vào đủ sâu (đến tĩnh mạch liên thất) có thể đánh dấu cho vị trí lá vành trái và động mạch chủ. Điện cực His đánh dấu chỗ nối của lá vành phải với lá không vành. Trong hình chiếu LAO, điện cực thất phải chỉ điểm cho vách liên thất. Trong hình chiếu RAO, điện cực His đánh dấu vị trí dải xơ trung tâm. Động mạch mũ chạy song song với xoang vành, do đó nó có thể bị tổn thương thứ phát do triệt đốt bằng năng lượng cao trong xoang vành.
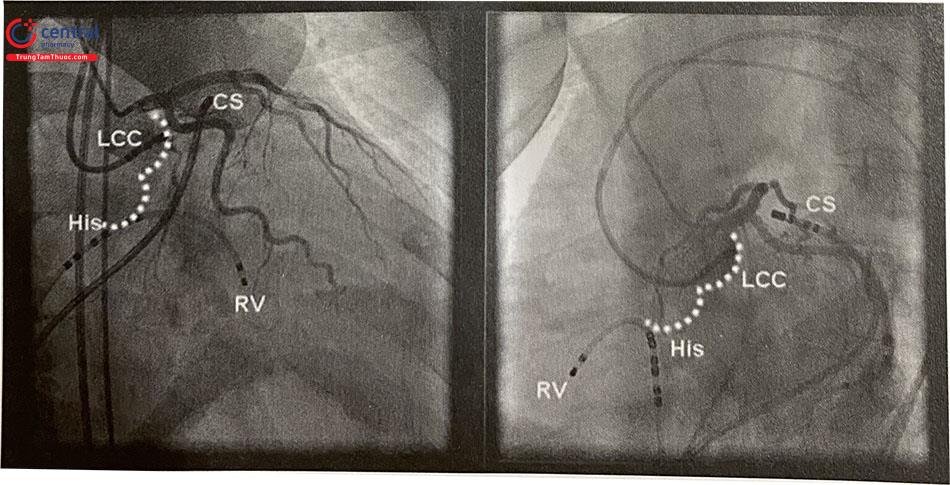
Chú thích: CS: xoang vành, LCC: lá vành trái, RV: thất phải.
1.4 Hệ thống tĩnh mạch tim
Sự trở về của máu tĩnh mạch từ cơ tim được vận chuyển qua hai con đường: một đường đổ trực tiếp vào các buồng tim qua các tĩnh mạch nhỏ thông với nội tâm mạc, còn lại phần lớn trở về qua hệ tĩnh mạch vành (85%) đổ vào xoang vành. Tĩnh mạch liên thất trước (anterior interventricular vein – aiv) từ mỏm tim đi lên trong rãnh liên thất trước; tới rãnh vành, nó vòng sang trái theo đường rãnh vành và hợp với tĩnh mạch bờ trái (left obtuse marginal vein – ov) tạo nên tĩnh mạch tim lớn (great cardiac vein – gcv), tĩnh mạch tim lớn đi tiếp trong rãnh vành xuống mặt hoành của tim và cuối cùng phình ra thành xoang vành (coronary sinus – cs) rồi đổ vào mặt sau tâm nhĩ phải. Tĩnh mạch liên thất sau
(posterior interventricular vein – piv), hay tĩnh mạch tim giữa (middle vein – mv) từ mỏm tim theo động mạch vành phải trong rãnh liên thất sau rồi đổ vào xoang tĩnh mạch vành. Tĩnh mạch sau của tâm thất trái, tĩnh mạch chếch của tâm nhĩ trái (hay tĩnh mạch Marshall – ligament of Marshall-lom) và tĩnh mạch tim nhỏ (do tĩnh mạch bờ phải – rv và tĩnh mạch trước của tâm thất phải hợp nên) đổ vào xoang vành. Chỗ đổ vào của tĩnh mạch tim lớn được đánh dấu bởi tĩnh mạch Marshall, nếu tĩnh mạch này teo tạo thành van Vieussens gây cản trở khi đặt điện cực xoang vành. Thành tĩnh mạch tim giữa được bao quanh bởi một dải cơ đôi khi là vị trí triệt đốt đường dẫn truyền phụ thất nhĩ. Một số trường hợp tĩnh mạch chủ trên trái đổ vào xoang vành.

2 Hệ thống dẫn truyền trong tim
2.1 Cấu tạo và giải phẫu
2.1.1 Cấu tạo cơ tim
Cơ tim có cấu tạo đặc biệt gồm những sợi cơ có vân ngang tương tự như sợi cơ vân. Các sợi cơ đan chằng chịt với nhau có chức năng co bóp khi được kích thích. Ngoài ra ở cơ tim còn có những lá xơ và vòng xơ tạo thành một bộ khung làm chỗ bám cho các sợi cơ tim. Bộ khung xơ này chia trái tim thành hai tầng tâm nhĩ và tâm thất. Mặt trong của lớp cơ tim được bao bọc bởi nội tâm mạc. Bên cạnh các sợi cơ tim mang chức năng co bóp, còn có các sợi biệt hóa với nhiệm vụ tạo nên xung động và dẫn truyền xung động đến các sợi cơ của tim làm tim co bóp tự động, nhịp nhàng.
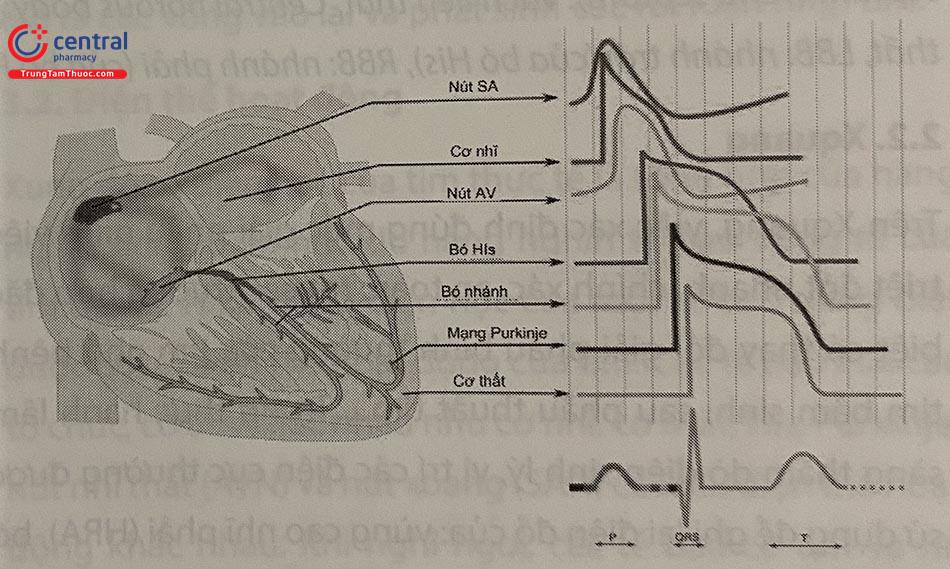
2.1.2 Hệ thống dẫn truyền tim
• Nút xoang: Được Keith và Flack tìm ra năm 1907, có hình dấu phẩy, dài từ 10 – 35 mm và rộng từ 2 – 5 mm, nằm ở vùng trên nhĩ phải (chỗ đổ vào của tĩnh mạch chủ trên và nhĩ phải). Phần đầu của nút xoang nhỏ gọn, nằm dưới thượng tâm mạc, gần với rãnh tận cùng. Trong khi phần đuôi nằm trong lớp cơ sát với lớp nội tâm mạc, gần mào tận cùng. Các tế bào chính của nút xoang được gọi là tế bào P có tính tự động cao nhất nên là chủ nhịp chính của tim. Các tế bào chuyên biệt cấu thành nút xoang nằm giữa mạng lưới các tế bào mô sợi và thường bao quanh động mạch nút xoang. Các nhánh của nút xoang tỏa vào trong cơ tâm nhĩ cho phép truyền xung động tốt hơn.
• Đường liên nút: gồm các tế bào biệt hóa chủ yếu là có khả năng dẫn truyền xung động, nhưng cũng có một số tế bào có khả năng tự động phát xung. Các đường này nối từ nút xoang đến nút nhĩ thất (Tawara) gồm đường trước có một nhánh đi sang nhĩ trái (Bachman), đường giữa (bó Wenckebach) và đường sau (bó Thorel).
• Nút nhĩ thất: Được Tawara tìm ra từ năm 1906, có hình bầu dục, mặt phải lõm, mặt trái lồi, dài 5 – 7 mm, rộng 2 – 5 mm, dầy 1,5 – 2 mm, nằm ở mặt phải phần dưới vách liên nhĩ giữa lá vách van ba lá và xoang vành. Nút nhĩ thất gồm nhiều tế bào biệt hóa đan với nhau chằng chịt làm cho xung động qua đây bị chậm lại và dễ bị block. Nút nhĩ thất chủ yếu làm nhiệm vụ dẫn truyền và chỉ có ít tế bào tự động.
• Bó His: Được His mô tả từ năm 1893, rộng 1 – 3 mm, nối tiếp với nút nhĩ thất, có đường đi trong vách liên thất ngay dưới mặt phải của vách dài khoảng 20 mm, bó His chia 2 nhánh phải và trái. Cấu tạo bó His gồm các sợi dẫn truyền nhanh đi song song và có tế bào có tính tự động Vì bó His và nút nhĩ thất nối tiếp với nhau không có ranh giới rõ rệt, rất khó phân biệt về mặt tổ chức học nên được gọi chung là bộ nối nhĩ thất.
• Các nhánh và mạng lưới Purkinje: Bó His chia ra 2 nhánh: nhánh phải và nhánh trái, nhánh phải nhỏ và mảnh hơn, nhánh trái lớn chia ra 2 nhánh nhỏ là nhánh trước trên trái và sau dưới trái. Nhánh phải và trái chia nhỏ và đan vào nhau như một lưới bọc hai tâm thất. Mạng này đi ngay dưới màng trong tâm thất và đi sâu vài milimet vào bề dày của lớp cơ. Hai nhánh bó His và mạng Purkinje rất giàu các tế bào có tính tự động cao có thể tạo nên các chủ nhịp tâm thất.
• Các sợi Kent: Sợi tiếp nối giữa nhĩ và thất.
• Các sợi Mahaim: Các sợi đi từ nút nhĩ thất tới cơ thất, từ bó His tới cơ thất, từ nhánh trái tới cơ thất.
Cơ tim và hệ thống dẫn truyền được nuôi dưỡng bởi hệ thống động mạch vành. Hệ thống dẫn truyền tim chịu chi phối bởi các nhánh thần kinh giao cảm, phó giao cảm có nhiệm vụ điều hòa hoạt động của tim.

Ở nút xoang có những nhánh nhỏ của dây X và những sợi sau hạch của thần kinh giao cảm. Nút nhĩ thất cũng nhận những sợi dây X bên trái và dây X bên phải.

SCV: tĩnh mạch chủ trên, RA: nhĩ phải, ICV: tĩnh mạch chủ dưới, OF: hố bầu dục, CS: xoang vành, TC: mào tận cùng, Membranous septum (memb. septum): vách màng, Aorta: động mạch chủ, Pulmonary valve (pulm. valve): van động mạch phổi, Ventricular septum (vent. septum): vách liên thất, Central fibrous body: tam giác xơ trung tâm, tendon of Todaro: gân Todaro, AVN: nút nhĩ thất, LBB: nhánh trái (của bó His), RBB: nhánh phải (của bó His), PB: bó His.
2.2 Xquang
Trên Xquang, việc xác định đúng mốc giải phẫu giúp việc triệt đốt nhanh, chính xác, an toàn; trừ các trường hợp đặc biệt có thay đổi giải phẫu bình thường của tim như bệnh tim bẩm sinh, sau phẫu thuật tim…Trong thực hành lâm sàng thăm dò điện sinh lý, vị trí các điện cực thường được sử dụng để ghi lại điện đồ của: vùng cao nhĩ phải (HRA), bó His, thất phải (RVA) và xoang vành. Vị trí nút xoang (tương đương HRA): nằm ở vùng cao nhĩ phải, phía trước bên chỗ nối của tĩnh mạch chủ trên và nhĩ phải. Vị trí nút nhĩ thất: gần phía vách vòng van ba lá, phần đầu nhỏ gọn nằm phía trước lỗ bầu dục và phần đuôi mở rộng về phía lỗ xoang vành. Vị trí bó His nằm cao hơn và ra trước hơn so với nút nhĩ thất (đỉnh đường cong tạo bởi điện cực thất phải). Vị trí bó His là mốc đánh dấu phân chia phải trái trên hình chiếu LAO. Vị trí xoang vành là mốc đánh dấu phân chia tầng nhĩ và thất trên Xquang.
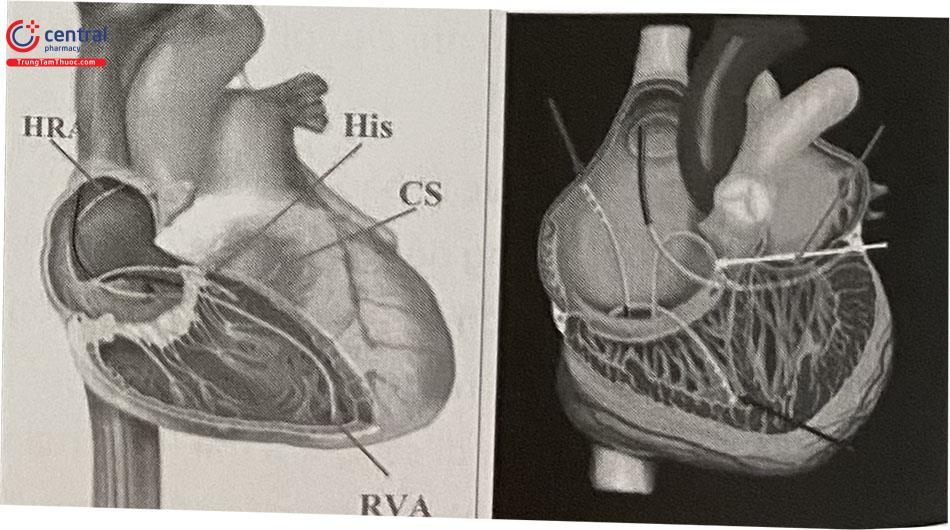
LAO trên giải phẫu (a) và Xquang (b).


3 Một số đặc điểm điện sinh lý của hệ thống dẫn truyền và tế bào cơ tim
3.1 Đặc điểm điện sinh lý
Tính tự động: là thuộc tính quan trọng nhất của tổ chức biệt hóa cơ tim, có thể phát ra những xung động nhịp nhàng với những tần số nhất định, đảm bảo cho tim đập chủ động. Tính tự động này hoàn toàn độc lập với hệ thần kinh, nên khi cắt bỏ hết các nhánh thần kinh tim vẫn đập. Tính tự động bình thường chỉ có ở những tế bào của tổ chức biệt hóa của tim như nút xoang, nút nhĩ thất, bó His và mạng lưới Purkinje, phát ra xung động với tần số khác nhau.
Tính dẫn truyền: là khả năng truyền kích thích từ tế bào này sang tế bào khác bên cạnh, là thuộc tính của cả ở sợi cơ biệt hóa và sợi cơ co bóp. Cả hai loại cơ tim khi được kích thích đều có thể dẫn truyền xung động tới các sợi cơ khác.
Bình thường, xung động phát ra từ nút xoang dẫn truyền trong hệ thống dẫn truyền của tim với vận tốc khác nhau. Qua bó liên nút: 1000 mm/s, ở phía trên nút nhĩ thất: 50
mm/s, qua nút nhĩ thất: 100 – 200 mm/s, bó His 800 – 2000 mm/s, mạng lưới Purkinje: 2000 – 4000 mm/s, cơ tim 300 mm/s. Hệ thống dẫn truyền có thể dẫn truyền xung động theo hai chiều xuôi và ngược.
Tính chịu kích thích: là khả năng đáp ứng của tế bào với một kích thích đủ “ngưỡng” để tạo ra một điện thế hoạt động. Cơ tim đáp ứng theo định luật “tất cả hoặc không” nghĩa là khi tim nhận kích thích đủ mạnh (ngưỡng) thì cơ tim co bóp ở mức tối đa, dưới ngưỡng đó tim không đáp ứng, trên ngưỡng đó tim cũng không co bóp mạnh hơn.
Tính trơ: Cơ tim chỉ đáp ứng theo nhịp kích thích đến một chu kỳ nhất định, kích thích đến đúng lúc tim đang co thì không được đáp ứng, kích thích đến vào thời kỳ tim giãn thì có đáp ứng. Người ta chia ra thời kỳ trơ tuyệt đối, thời kỳ trơ tương đối và còn có khái niệm thời kỳ trơ hiệu quả, đây là giai đoạn mà mọi kích thích lên sợi cơ tim đều không gây được đáp ứng cơ học đủ mạnh để lan truyền ra các sợi xung quanh. Thời kỳ trơ hiệu quả gồm thời kỳ trơ tuyệt đối cộng với phần đầu của thời kỳ trơ tương đối. Ngoài ra còn có thời kỳ trên bình thường (supernormal phase) nghĩa là đáp ứng dễ dàng với kích thích tương đối nhỏ.
Tính trơ và tính dẫn truyền khác nhau của một tổ chức (nút nhĩ thất) hoặc của hai tổ chức khác nhau (nút nhĩ thất và các nhánh bó His hoặc đường dẫn truyền bất thường), sẽ tạo ra các vòng vào lại và phát sinh các rối loạn nhịp tim.
3.2 Điện thế hoạt động
Xung động điện học của tim thực tế là tổng hợp của hàng nghìn dòng điện nhỏ do hàng nghìn tế bào riêng rẽ của tim tạo ra. Hoạt động điện học của một tế bào riêng biệt được gọi là điện thế hoạt động của tim. Các tế bào của các tổ chức, cơ tim khác nhau như cơ nhĩ, cơ thất, His, Purkinje, nút nhĩ thất (AVN) và nút xoang (SAN) có kiểu điện thế hoạt động khác nhau. Khi nghỉ ngơi, các tế bào cơ tim và hệ thống dẫn truyền ở trạng thái phân cực với điện thế (+) ở phía ngoài và điện thế (-) ở phía trong màng tế bào. Trung bình điện thế âm ở trong màng so với ngoài màng tế bào là -90 mV, điện thế này bắt nguồn từ sự chênh lệch nồng độ của các ion Na+, K+, Ca++ và các ion khác ở dịch trong và ngoài màng tế bào. Khi tế bào hoạt động, do sự vận chuyển các ion qua màng tế bào, điện thế (+) ngoài màng tế bào sẽ được thay thế bằng điện thế (-), đây là hiện tượng khử cực (depolarization).
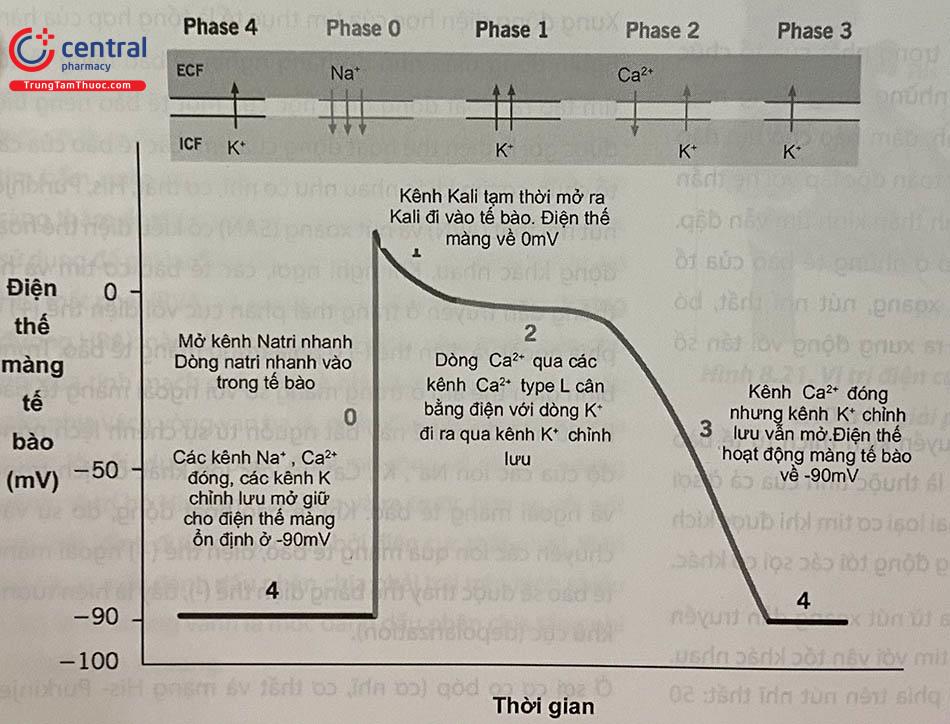
Ở sợi cơ co bóp (cơ nhĩ, cơ thất và mạng His- Purkinje) điện thế hoạt động gồm 5 giai đoạn: 0,1,2,3,4 mô tả hoạt động của các kênh ion khác nhau hoặc được chia thành giai đoạn khử cực, giai đoạn tái cực và giai đoạn nghỉ. Ở tế bào biệt hóa của hệ thống dẫn truyền (nút xoang và nút nhĩ thất) thì hoàn toàn khác, điện thế hoạt động gồm 3 giai đoạn: 4,0,3.
Các giai đoạn của điện thế hoạt động của tế bào cơ nhĩ, cơ thất, mạng His- Purkinje (tế bào đáp ứng nhanh)
Giai đoạn 4: Điện thế qua màng lúc nghỉ:
Do sự chênh lệch nồng độ ion Na+, Ca++ và K+ ở trong và ngoài tế bào (nồng độ Na+ ở ngoài tế bào cao gấp 10 lần ở trong tế bào, Ca++ ngoài tế bào cao gấp 1000 lần trong tế bào và K+ trong tế bào cao gấp 30 lần ngoài tế bào), làm cho tế bào ở trạng thái phân cực: mặt ngoài màng tế bào mang điện thế (+) và mặt trong mang điện (-) và điều đó tạo thành trạng thái nội môi hằng định phù hợp với sự sống bình thường. Sự chênh lệch điện thế qua màng tế bào ở giai đoạn này được gọi là điện thế qua màng lúc nghỉ. Điện thế qua màng lúc nghỉ của các tổ chức tim khác nhau sẽ khác nhau và của các tế bào cơ thất vào khoảng -80 đến -90 mV.
Giai đoạn 0: Khử cực nhanh
Khi có tác động của các xung kích thích lên màng tế bào làm cho các kênh natri được mở ra, ion Na+ từ ngoài tế bào ào ạt đi vào trong tế bào làm cho điện thế qua màng từ -90 mV tăng vọt nhanh lên tới +20 mV và tế bào được khử cực. Trên điện tâm đồ bề mặt tương ứng với phức bộ QRS. Những tế bào tim có giai đoạn 0 của điện thế hoạt động là tế bào cơ nhĩ, cơ thất, His-Purkinje và còn gọi là tế bào đáp ứng nhanh.
Độ dốc của giai đoạn 0 thể hiện tốc độ khử cực tối đa (Vmax) của tế bào và nó ảnh hưởng tới tốc độ dẫn truyền xung động của tổ chức cơ tim.
Giai đoạn 1: Tái cực nhanh-sớm. Giai đoạn này là thời kỳ đầu của quá trình tái cực của tế bào và chủ yếu là do đóng các kênh natri nhanh. Tuy nhiên nó cũng còn do dòng Kali đi ra ngoài tế bào khi kênh kali mở ra và sau đó đóng lại.
Giai đoạn 2: Pha cao nguyên của điện thế hoạt động. Đây là giai đoạn dài nhất của điện thế hoạt động và là sự khác biệt trong điện thế hoạt động của tế bào cơ tim với tế bào cơ xương và tế bào thần kinh. Giai đoạn này là kết quả của sự cân bằng giữa dòng natri, Canxi đi vào và dòng kali đi ra ngoài tế bào. Giai đoạn này thường tương ứng với đoạn ST trên điện tâm đồ bề mặt.
Giai đoạn 3: Tái cực nhanh. Các kênh Ca++ đóng lại, trong khi các kênh K+ chậm một chiều được mở ra và khởi phát việc mở các kênh khác như kênh kali nhanh một chiều dẫn đến dòng ion dương đi ra ngoài tế bào làm cho tế bào tái cực nhanh chóng. Kênh K+ một chiều nhanh được hoạt hóa và mở ra ở phần cuối của giai đoạn 3 và tiếp tục sau đó để duy trì điện thế nghỉ qua màng ở giai đoạn 4.
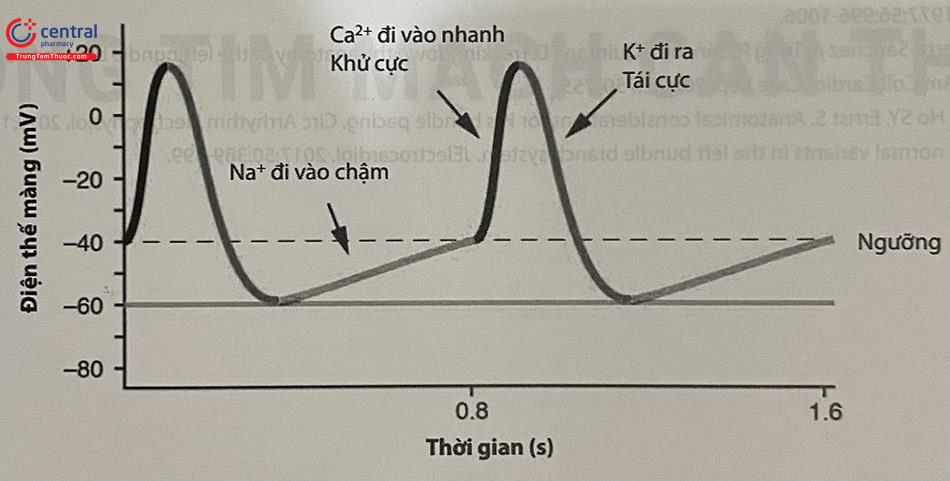
Điện thế hoạt động của nút xoang và nút nhĩ thất (tế bào đáp ứng chậm)
Điện thế hoạt động của nút xoang và nút nhĩ thất khá giống nhau và chỉ khác nhau chút ít ở giai đoạn 0 nhưng có sự khác biệt đáng kể với điện thế hoạt động của tế bào đáp ứng nhanh.
Điện thế hoạt động của nút xoang và nút nhĩ thất được chia thành 3 giai đoạn: 0, 3 và 4.
Giai đoạn 4: Khử cực tự phát (Điện thế tạo nhịp)
Điện thế qua màng lúc nghỉ của các tế bào tạo nhịp vào khoảng -60 mV đến -70 mV
Dòng ion K+ đi ra giảm dần, làm cho sự khử cực chậm cùng với dòng Na+ chậm đi vào và Ca++ đi vào qua kênh canxi loại L (ICaT) làm cho điện thế qua màng tế bào trở lên dương tính hơn và khi đạt tới điện thế ngưỡng (-40 mV đến -50 mV), tế bào bước vào pha khử cực.
Giai đoạn 0: Khử cực
Hoạt động điện học chủ yếu trong giai đoạn này phụ thuộc vào dòng canxi đi vào qua kênh canxi loại L, tương phản với dòng natri đi vào ở các tế bào đáp ứng nhanh.
Thực tế là các kênh natri đi vào hầu như không có ở các tổ chức này.
Nhánh lên của điện thế hoạt động không đi thẳng đứng như ở tế bào đáp ứng nhanh mà tăng lên từ từ, nên tốc độ dẫn truyền ở tổ chức tạo nhịp cũng chậm hơn đáng kể so với tổ chức có tế bào đáp ứng nhanh. Điện thế hoạt động của nút nhĩ-thất có tốc độ nhánh lên (Vmax) nhanh hơn đôi chút so với nút xoang.
Giai đoạn 3: Tái cực
Dòng K+ đi ra tăng lên, các kênh canxi bất hoạt nhanh cùng với sự giảm đồng thời của dòng natri đi vào.
Bình thường, tế bào tự động của nút xoang có tần số tự khử cực lớn nhất vì vậy điện thế trong màng của các nơi khác chưa xuống đến ngưỡng để tạo ra một điện thế hoạt động thì xung động từ nút xoang đã dẫn tới xóa những xung động đang hình thành từ các nơi đó và do vậy nó chỉ huy nhịp đập của tim. Nút xoang giữ vai trò chủ nhịp vì tần số phát xung động lớn nhất 60 – 80 lần/phút, so với bộ nối nhĩ thất 40 – 60 lần/phút và mạng Purkinje 20 – 40 lần/phút.
Sự phân bố thần kinh tự động
Nút xoang và nút nhĩ thất có rất nhiều sợi thần kinh giao cảm và phó giao cảm, còn ở các tổ chức tế bào đáp ứng nhanh có rất ít các sợi thần kinh phó giao cảm. Bởi vậy có sự thay đổi trương lực phó giao cảm ở nút xoang và nút nhĩ thất nhưng lại không có hoặc rất ít ở các tổ chức tế bào đáp ứng nhanh.
Trương lực giao cảm tăng dẫn tới tăng tính tự động, tăng tốc độ dẫn truyền (Vmax) và giảm thời gian giai đoạn trơ. Ngược lại, tăng trương lực phó giao cảm dẫn tới giảm tính tự động, giảm tốc độ dẫn truyền và kéo dài giai đoạn trơ.
4 Tài liệu tham khảo
1. Casella M. and Dello Russo A. (2008), An atlas of radioscopic catheter placement for the electrophysiologist, Springer,
2. Ho Y. (2012), Anatomy for cardiac electrophysiologists: a practical handbook, Cardiotext Pub, Minneapolis, MN.
3. Josephson E. (2002), Clinical cardiac electrophysiology, Williams & Wilkins, Philadelphia.
4. Andrade (2016), Clinical cardiac electrophysiology handbook, .
5. Ellenbogen K.A., Wilkoff B.L., Kay G.N., et al., eds. (2017), Clinical cardiac pacing, defibrillation, and resynchronization therapy, Elsevier, Philadelphia,
6. Abdelrahman M, Subzposh FA, Beer D, et al. Clinical Outcomes of His Bundle Pacing Compared to Right Ventricular Pacing. Journal of the American College of Cardiology. May 22 2018;71(20):2319-2330. doi:10.1016/j.jacc.2018.02.048
7. Keith A, Flack The auriculo-ventricular bundle of the human heart. Lancet. 1906;11:359-364.
8. McAlpine Heart and Coronary Arteries. Berlin Heidelberg NewYork: Springer-Verlag; 1975.
9. Lemery R, Soucie L, Martin B, Tang ASL, Green M, Healey J.Humanstudy of biatrial electrical coupling: determinants of endocardial septal activation and conduction over interatrial connections. 2004;110:2083-2089.
10. Tawara Das Reizleitungssystem des Säugetier Herzens. Eine Anatomisch-histologische Studie Über das Atrioventrikular Bündel und die Purkinjeschen Fäden. Jena: Gustav Fischer; 1906.
11. Sánchez-Quintana D, Ho SY, Cabrera JA, Farré J, Anderson RH. Topographic anatomy of the inferior pyramidal space: relevance to radiofrequency catheter J Cardiovasc Electrophysiol. 2001;12:210-217.
12. Cabrera J-Á, Anderson RH, Macías Y, et al. Variable arrangement of the atrioventricular conduction axis within the triangle of Koch:implications for permanent His bundle pacing. JACC Clin 2020;6:362-377.
13. Inoue S, Becker AE. Posterior extensions of the human compact atrioventricular node. Circulation. 1998;97:188-193.
14. Anderson RH, Ho The morphology of the specialized atrioventricular junctional area: the evolution of understanding. Pacing Clin Electrophysiol. 2002;25:957-966.
15. James TN, Sherf Fine structure of the His bundle. Circulation.1971;44:9-28.
16. Kaufmann E, Rothberger C. Beitrage zur entstehungsweise extrasystolischer allorhythmien. Zeitschrift fur die gesamte experimentelle Medizin 1919; 7:199.
17. Narula OS. Longitudinal dissociation in the His bundle. Bundle branch block due to asynchronous conduction within the His bundle in man.Circulation. 1977;56:996-1006.
18. Cabrera J-Á, Porta-Sánchez A, Tung R, Sánchez-Quintana Trackingdown the anatomy of the left bundle branch to optimize left bundle branch pacing. J Am Coll Cardiol Case Rep. 2020;2:750-755.
19. Nagarajan VD, Ho SY, Ernst S. Anatomical considerations for His bundle pacing. Circ Arrhythm Electrophysiol. 2019;12:e006897.
20. Elizari The normal variants in the left bundle branch system. JElectrocardiol. 2017;50:389-399.

