Giải phẫu, chỉ định, tiến hành can thiệp rung nhĩ
1 Nguồn: Tim mạch can thiệp
Chủ biên:
Tham gia biên soan:
Lê Võ Kiên
Phan Đình Phong
Trần Tuấn Kiệt
Nguyễn Duy Linh
Đặng Việt Phong
Ngày nay, kỹ thuật triệt đốt rung nhĩ bằng năng lượng sóng có tần số radio dựa trên hướng dẫn của bản đồ giải phẫu – điện học ba chiều buồng tim đã trở thành một thủ thuật rất thường quy. Trong bài viết này Trung Tâm Thuốc Central Pharmacy (trungtamthuoc.com) xin gửi đến bạn đọc các thông tin về can thiệp rung nhĩ.
2 Đại cương
Triệt đốt rung nhĩ bằng năng lượng sóng có tần số radio hiện nay được coi là một trong những kỹ thuật phức tạp nhất trong lĩnh vực can thiệp điện sinh lý học tim.
Từ năm 1998, sau phát hiện mang tính bước ngoặt của Haissaguerre về nguồn gốc các ổ ngoại vị khởi phát rung nhĩ trong các tĩnh mạch phổi, các kỹ thuật triệt đốt cô lập tĩnh mạch phổi đã liên tục được nghiên cứu, phát triển, cải tiến và hoàn thiện dần. Ban đầu, các kỹ thuật triệt đốt tập trung vào dò tìm và đốt các ổ ngoại vị nằm sâu trong tĩnh mạch phổi. Để làm được điều này, cần phải kích thích tim theo chương trình để gây các cơn rung nhĩ liên tục, tạo điều kiện cho lập bản đồ dò tìm vị trí đích khởi phát rung nhĩ. Việc này đòi hỏi phải sốc điện chuyển nhịp liên tục trong quá trình thủ thuật để cắt các cơn rung nhĩ đã gây ra trước đó và tiến hành kích thích lại tim để gây các cơn rung nhĩ khác đồng thời lái ống thông triệt đốt tới các vị trí khác nhau trong các tĩnh mạch phổi nhằm xác định được điện đồ của nơi khởi phát rung nhĩ. Quy trình thực hiện thủ thuật như vậy đòi hỏi thời gian dài và phải sốc điện nhiều lần, gây thêm các tổn thương không mong muốn cho bệnh nhân. Hơn nữa, việc triệt đốt trong lòng các tĩnh mạch phổi gây ra nguy cơ cao hẹp các tĩnh mạch phổi sau can thiệp.
Khoảng những năm 2003 – 2004, ý tưởng về việc tránh triệt đốt trong lòng tĩnh mạch phổi, thay vào đó là triệt đốt hết chu vi phần mô nhĩ tiếp giáp với lỗ đổ vào tĩnh mạch phổi với mục đích vẫn đảm bảo cô lập tĩnh mạch phổi với nhĩ trái về mặt điện học, đồng thời hạn chế được biến chứng hẹp tĩnh mạch phổi. Phương pháp này đã được hiện thực hóa qua một loạt các công trình nghiên cứu của các trung tâm can thiệp rối loạn nhịp trên thế giới và ngày nay đã trở thành phương pháp thường quy trong tiếp cận triệt đốt cô lập tĩnh mạch phổi để điều trị rung nhĩ.
Sự phát triển mạnh mẽ và ứng dụng của hệ thống lập bản đồ giải phẫu – điện học ba chiều buồng tim đầu những năm 2000 trong triệt đốt cô lập tĩnh mạch phổi điều trị rung nhĩ đã có những thành công vang dội và mang lại một bước tiến mới trong hiệu quả điều trị rung nhĩ bằng năng lượng có tần số radio.
Ngày nay, kỹ thuật triệt đốt rung nhĩ bằng năng lượng sóng có tần số radio dựa trên hướng dẫn của bản đồ giải phẫu – điện học ba chiều buồng tim đã trở thành một thủ thuật rất thường quy, áp dụng ở tất cả các trung tâm can thiệp rối loạn nhịp trên toàn thế giới.
2.1 Phân loại rung nhĩ
- Rung nhĩ cơn kịch phát (paroxysmal atrial fibrilla- tion): rung nhĩ khởi phát đột ngột và tự hết hoặc được chuyển nhịp trong vòng 7 ngày kể từ khi khởi phát.
- Rung nhĩ bền bỉ (persistent atrial fibrillation): rung nhĩ kéo dài trên 7 ngày, bao gồm cả rung nhĩ được chuyển nhịp ở thời điểm sau 7 ngày kể từ khi khởi phát.
- Rung nhĩ dai dẳng kéo dài (long-standing per- sistent atrial fibrillation): rung nhĩ liên tục trên 12 tháng cho đến thời điểm áp dụng chiến lược chuyển nhịp.
- Rung nhĩ vĩnh viễn (permanent atrial fibrillation): rung nhĩ đã dai dẳng từ lâu, được chấp nhận bởi bệnh nhân và bác sĩ, không cố gắng để chuyển nhịp
3 Giải phẫu tim liên quan đến kỹ thuật triệt đốt rung nhĩ
3.1 Nhĩ trái và các tĩnh mạch phổi
Nguồn gốc của các cơn rung nhĩ phần lớn xuất phát từ các ổ ngoại vị trong tĩnh mạch phổi. Ngoài ra, một số vị trí khác trong nhĩ trái hoặc các cấu trúc khác của tim cũng có thể chứa đựng các cơ chất gây rung nhĩ, ví dụ như: thành sau nhĩ trái, xoang tĩnh mạch vành, tĩnh mạch chủ trên, mào tận cùng, vách liên nhĩ, lỗ bầu dục …
Buồng nhĩ trái là một cấu trúc thuộc đáy tim nằm phía sau trái của buồng nhĩ phải. Thành sau nhĩ trái có 4 tĩnh mạch phổi đổ về (trong trường hợp giải phẫu điển hình), 2 tĩnh mạch (TM) phổi nằm phía bên trái và 2 TM phổi nằm phía bên phải. Một số biến thể thường gặp của TM phổi, ví dụ như thân chung của TM phổi bên trái, hoặc có 3 TM phổi bên phải.
Mặt trước phía trái của buồng nhĩ trái là tiểu nhĩ trái. Đây là nơi có cấu tạo nhiều bè cơ dạng răng lược. Có một gờ gấp nếp là phần nối tiếp giữa tiểu nhĩ trái với phần mô nhĩ đổ vào 2 TM phổi trái. Tiểu nhĩ trái có độ dày cơ mỏng, dễ bị thủng nếu các dụng cụ như long-sheath, dây dẫn, ống thông đốt, ống thông lập bản đồ bị chọc vào một cách thô bạo. Tiểu nhĩ trái cũng áp sát với tĩnh mạch phổi trên trái và tĩnh mạch phổi dưới trái, do đó, các ống thông đặt trong TM phổi trái có thể ghi được điện đồ viễn trường của tiểu nhĩ trái. Do cấu trúc tương đối kín, máu không lưu thông và thoát đi dễ dàng, bề mặt nội mạc không bằng phẳng do có nhiều bè cơ răng lược, tiểu nhĩ trái là nơi dễ hình thành các cục máu đông – nguy cơ dẫn đến tắc mạch hệ thống. Các dụng cụ trong triệt đốt rung nhĩ khi đưa vào tiểu nhĩ trái có thể làm nứt vỡ hoặc di chuyển các cục máu đông, gây biến chứng tắc mạch. Do đó, trước khi tiến hành thủ thuật triệt đốt rung nhĩ, cần dùng thuốc chống đông đầy đủ (ít nhất 3 – 4 tuần) và siêu âm tim qua thực quản để loại trừ các cục máu đông trong tiểu nhĩ trái.
Về mặt mô học, có rất nhiều mô cơ của nhĩ trái chạy lan vào đoạn lỗ đổ vào của các TM phổi. Các mô cơ này không đồng nhất, có thể chạy đan chéo, gấp khúc, quặt ngược nhau tạo thành cấu trúc cơ hỗn độn. Chính sự không thuần nhất của các mô cơ này tạo điều kiện hình thành các ổ ngoại vị là cơ chất khởi phát rung nhĩ. Chính vì vậy, các nghiên cứu đã chỉ ra rằng, nếu cô lập được về mặt điện học giữa buồng nhĩ trái và các TM phổi thì sẽ có thể “nhốt kín” được các ổ ngoại vị này hoàn toàn trong TM phổi, các xung động phát ra từ các ổ ngoại vị sẽ không thể “xâm nhập” được vào buồng nhĩ trái gây nên cơn rung nhĩ.
Eo van hai lá là cấu trúc nằm ở phía sau dưới của nhĩ trái, nối giữa lỗ TM phổi dưới trái với thành sau van hai lá. Đây là một trong các vị trí chứa cơ chất gây rung nhĩ và các cơn cuồng nhĩ không điển hình phụ thuộc eo van hai lá. Nhiều nghiên cứu đã chứng minh triệt đốt thêm đường cắt qua eo van hai lá để cô lập 2 bên bờ của eo có hiệu quả trong góp phần giảm tái phát rung nhĩ trên lâm sàng và giúp ngăn chặn các cơn cuồng nhĩ phụ thuộc eo van hai lá.
3.2 Các cấu trúc khác liên quan
Phía trước bên phải của buồng nhĩ trái là vách liên nhĩ, nối tiếp với buồng nhĩ phải. Trên vách liên nhĩ này có lỗ bầu dục, có một cấu trúc quan trọng liên quan đến kỹ thuật chọc vách liên nhĩ để tiếp cận nhĩ trái trong thủ thuật triệt đốt rung nhĩ. Khi tiến hành chọc vách liên nhĩ để tiếp cận nhĩ trái, cần xác định các mốc giải phẫu trên Xquang chính xác để chọc đúng lỗ bầu dục này, tránh chọc ra trước quá vào gốc động mạch (ĐM) chủ, hoặc chọc ra sau quá gây thủng thành sau nhĩ phải hoặc thành sau nhĩ trái.
Cấu trúc áp vào mặt trước của buồng nhĩ trái là gốc ĐM chủ. Do tính chất lân cận của gốc ĐM chủ với thành trước nhĩ trái nên một trong các biến chứng có thể gặp phải khi tiến hành thủ thuật chọc vách liên nhĩ là xuyên vào gốc ĐM chủ dẫn đến tràn máu màng tim.
Ngay sát phía sau của thành sau nhĩ trái là thực quản. Do độ dày lớp cơ thành sau nhĩ trái mỏng nên quá trình triệt đốt ở thành sau nhĩ trái với công suất dòng điện cao có thể gây tổn thương thực quản do nhiệt độ, dẫn đến biến chứng rò nhĩ trái – thực quản, một biến chứng có tỷ lệ tử vong cao, là “thảm họa” trong triệt đốt rung nhĩ.
Tĩnh mạch chủ trên cũng có thể là một trong những nơi chứa đựng cơ chất gây rung nhĩ. Các bó cơ của nhĩ phải lan vào tĩnh mạch chủ trên cũng có cấu trúc không đồng nhất tương tự như các bó cơ nhĩ trái ăn lan vào TM phổi. Nhiều nghiên cứu đã chứng minh ổ ngoại vị ở các bó cơ trong lỗ TM chủ trên là nguồn gốc gây rung nhĩ, và khi triệt đốt cô lập nhĩ phải với TM chủ trên về mặt điện học, ta có thể ngăn chặn các cơn rung nhĩ xảy đến trên lâm sàng ở một số bệnh nhân.
Chỉ định triệt đốt rung nhĩ trình bày trong bài này dựa theo Khuyến cáo Chẩn đoán và điều trị rung nhĩ của 2 hiệp hội nổi tiếng nhất trong chuyên ngành Tim mạch học, đó là Hội Tim mạch học Hoa Kỳ (phối hợp với Trường môn Tim mạch học Hoa Kỳ và Hội Nhịp học Hoa Kỳ) và Hội Tim mạch học châu Âu.
3.3 Chỉ định triệt đốt rung nhĩ qua đường ống thông
| Chỉ định loại I | Mức bằng chứng |
| Triệt đốt rung nhĩ qua đường ống thông có lợi ích đối với bệnh nhân rung nhĩ cơn kịch phát, có triệu chứng, lựa chọn chiến lược kiểm soát nhịp, nhưng thất bại hoặc không dung nạp với ít nhất một thuốc chống loạn nhịp nhóm I hoặc nhóm III. | A |
| Trước khi tiến hành thủ thuật triệt đốt qua đường ống thông, nên cân nhắc lợi ích và nguy cơ thủ thuật đối với từng đối tượng bệnh nhân cụ thể. | C |
| Chỉ định loại IIA | Mức bằng chứng |
| Triệt đốt rung nhĩ qua đường ống thông có thể mang lại lợi ích ở những bệnh nhân rung nhĩ bền bỉ, có triệu chứng, thất bại hoặc không dung nạp với ít nhất một loại thuốc chống loạn nhịp nhóm I hoặc nhóm III. | A |
| Ở những bệnh nhân rung nhĩ cơn kịch phát tái phát nhiều lần, có triệu chứng, triệt đốt qua đường ống thông có thể được áp dụng ngay thì đầu trong chiến lược kiểm soát nhịp, trước khi thử điều trị nội khoa, trên cơ sở cân nhắc kỹ lợi ích và nguy cơ của điều trị thuốc so với điều trị triệt đốt. | B |
| Chỉ định loại IIB | Mức bằng chứng |
| Triệt đốt rung nhĩ qua đường ống thông có thể xem xét ở bệnh nhân rung nhĩ dai dẳng kéo dài (> 12 tháng), lựa chọn chiến lược kiểm soát nhịp, nhưng thất bại hoặc không dung nạp với ít nhất một thuốc chống loạn nhịp nhóm I hoặc nhóm III. | B |
| Triệt đốt rung nhĩ qua đường ống thông có thể xem xét thực hiện ngay thì đầu, trước khi thử điều trị thuốc chống loạn nhóm I hoặc nhóm III ở những bệnh nhân rung nhĩ bền bỉ có triệu chứng khi lựa chọn chiến lược kiểm soát nhịp. | C |
| Triệt đốt rung nhĩ qua đường ống thông có thể mang lại lợi ích cho những bệnh nhân rung nhĩ có triệu chứng kèm suy tim với chức năng tâm thu thất trái giảm, nhằm làm giảm tỷ lệ tử vong và giảm tần suất tái nhập viện vì suy tim. (Cập nhật năm 2019) | B |
| Chỉ định loại III (Có hại hay chống chỉ định) | Mức bằng chứng |
| Triệt đốt rung nhĩ qua đường ống thông không nên tiến hành ở bệnh nhân không thể dùng thuốc chống đông trong quá trình thủ thuật hoặc sau thủ thuật. | C |
| Triệt đốt rung nhĩ qua đường ống thông không nên tiến hành với mục đích duy nhất là để tránh việc phải dùng thuốc chống đông lâu dài. | C |
3.4 Chỉ định triệt đốt rung nhĩ qua đường ống thông theo khuyến cáo về chẩn đoán và điều trị rung nhĩ của hội tim mạch châu âu năm 2020
| ĐỐI VỚI TRƯỜNG HỢP TRIỆT ĐỐT RUNG NHĨ SAU KHI THẤT BẠI ĐIỀU TRỊ THUỐC | LOẠI CHỈ ĐỊNH | MỨC BẰNG CHỨNG |
| Triệt đốt qua đường ống thông để cô lập tĩnh mạch phổi được chỉ định nhằm kiểm soát nhịp đối với bệnh nhân thất bại hoặc không dung nạp với thuốc chống loạn nhịp nhóm I hoặc nhóm III, nhằm cải thiện triệu chứng ở những bệnh nhân tái phát rung nhĩ, thuộc một trong các nhóm sau: | ||
| – Rung nhĩ cơn kịch phát. | I | A |
| – Rung nhĩ bền bỉ, không có các yếu tố nguy cơ lớn của rung nhĩ. | I | A |
| – Rung nhĩ bền bỉ, có các yếu tố nguy cơ lớn của rung nhĩ. | IIa | B |
| Triệt rung nhĩ qua đường ống thông có thể cân nhắc nhằm mục tiêu kiểm soat nhịp để cải thiện triệu chứng cho những bênh nhân rung nhĩ cơn hoặc rung nhĩ bền bỉ, thất bại hoặc không dung nạp với thuốc chẹn beta. | IIa | B |
| Chỉ định triệt đốt rung nhĩ ngay thì đầu | ||
| Triệt đốt rung nhĩ qua đường ống thông để cô lập tĩnh mạch phổi có thể cân nhắc thực hiện ngay thì đầu nhằm cải thiện triệu chứng cho những bệnh nhân sau: | ||
| – Rung nhĩ cơn kịch phát. | IIa | B |
| – Rung nhĩ bền bỉ, không có các yếu tố nguy cơ lớn của rung nhĩ tái phát, nhằm thay cho việc phải dùng thuốc chống loạn nhịp nhóm I hoặc III, trên cơ sở tham khảo lựa chọn của bệnh nhân và cân nhắc lợi ích, nguy cơ. | IIb | C |
| – Rung nhĩ kèm suy giảm chức năng thất trái, khả năng cao do bệnh cơ tim do nhịp nhanh, độc lập với mức độ triệu chứng. | I | B |
| – Rung nhĩ kèm suy tim có chức năng tâm thu thất trái giảm, nhằm cải thiện tỷ lệ sống còn và giảm tỷ lệ tái nhập viện vì suy tim. | IIa | B |
| Triệt đốt rung nhĩ qua đường ống thông có thể xem xét thực hiện nhằm tránh việc phải cấy máy tạo nhịp ở những bệnh nhân có nhịp chậm liên quan đến rung nhĩ hoặc những bệnh nhân có khoảng ngừng tim dài sau cắt cơn rung nhĩ, cần cân nhắc triệu chứng lâm sàng của bệnh nhân. | IIa | C |
| Chỉ định về kỹ thuật triệt đốt | ||
| Cần cô lập hoàn toàn nhĩ trái với tĩnh mạch phổi về mặt điện học trong mọi thủ thuật triệt đốt rung nhĩ qua đường ống thông | I | A |
| Nếu bệnh nhân có tiền sử cơn cuồng nhĩ điển hình phụ thuộc eo van ba lá hoặc cơn cuồng nhĩ điển hình được gây ra trong quá trình thủ thuật, nên cân nhắc triệt đốt cô lập thêm eo van ba lá | IIb | B |
| Việc triệt đốt thêm các cơ chất ngoài tĩnh mạch phổi (vùng điện thế thấp, đốt đường, vị trí có hoạt động điện học phân mảnh, ổ ngoại vị, rotors và các cơ chất khác) có thể xem xét trong quá trình thủ thuật, tuy nhiên, chưa có bằng chứng rõ ràng. | IIb | B |
3.5 Chống chỉ định
- Rung nhĩ ở bệnh nhân van tim có chỉ định phẫu thuật.
- Nhiễm khuẩn nặng, sốc nhiễm khuẩn.
- Bệnh lý rối loạn đông máu.
- Huyết khối trong buồng nhĩ trái, tiểu nhĩ trái hoặc các buồng tim khác.
- Nhồi máu não mới gần đây.
- Suy tim mất bù tiến triển.
- Rung nhĩ mạn tính.
- Rung nhĩ do cường giáp.
- Người bệnh không hợp tác hoặc tuổi quá cao, thể trạng yếu, không phù hợp làm thủ thuật kéo dài.
4 Các thiết bị, dụng cụ can thiệp, vai trò và các điểm lưu ý quan trọng khi sử dụng
4.1 Hệ thống máy thăm dò điện sinh lý tim
Đây là hệ thống máy bắt buộc có trong mọi ca thăm dò điện sinh lý học tim và triệt đốt rối loạn nhịp tim. Hệ thống máy này cho phép ghi đồng thời nhiều kênh điện đồ, bao gồm cả điện đồ 12 chuyển đạo của bệnh nhân và các kênh điện đồ trong buồng tim. Các loại ống thông đốt, ống thông lập bản đồ và ống thông chẩn đoán đều có thể kết nối với hệ thống máy để ghi tín hiệu liên tục trong buồng tim theo thời gian thực.
Hệ thống máy cho phép đo đạc, phân tích thời gian, biên độ, hình dạng các sóng điện đồ nhằm phục vụ cho chẩn đoán và triệt đốt.
Máy còn cho phép tạo nhịp tim thông qua các ống thông lập bản đồ hoặc ống thông triệt đốt đặt trong buồng tim.
4.2 Hệ thống máy chụp mạch và soi chiếu xquang
Hệ thống máy chụp mạch sẽ cho phép chiếu hình ảnh Xquang trong suốt quá trình can thiệp. Hệ thống còn chụp và lưu trữ được hình ảnh chụp buồng tim, nhất là hình ảnh buồng nhĩ trái và các tĩnh mạch phổi, nhằm phục vụ cho việc định vị các mốc giải phẫu Xquang quan trọng để triệt đốt hiệu quả, chính xác, tránh biến chứng.
4.3 Dụng cụ chọc vách liên nhĩ
Để tiếp cận buồng nhĩ trái và triệt đốt rung nhĩ, cần đưa các dụng cụ từ bên tim phải và tiến hành chọc xuyên vách liên nhĩ.
Các dụng cụ cần dùng là: bộ kim Brokenbrough, ống thông mở đường vào mạch máu loại dài (long-sheath) kèm ống nong (dilator), dây dẫn đường loại dài (guidewire).
Có thể dùng siêu âm thực quản hoặc siêu âm trong buồng tim (intra-cardiac echocardiography) để xác định vị trí chọc vách, hạn chế biến chứng chọc xuyên vào gốc ĐM chủ hoặc thành sau nhĩ (Xem thêm chương 15: Siêu âm tim trong can thiệp).
Nhiều trung tâm trên thế giới đã chuyển sang dùng kim chọc vách sử dụng năng lượng sóng có tần số radio (RF needle). Đây là loại kim chọc vách có cấu tạo cơ bản như kim Brokenbrough, tuy nhiên đầu kim được vuốt tròn, không vót nhọn (hạn chế được nguy cơ xuyên thủng thân longsheath và ống nong, đồng thời tránh được hiện tượng đầu kim sắc nhọn “cào” lớp Nhựa khi luồn kim trong lòng ống nong, tạo các vụn nhựa đẩy vào máu của bệnh nhân). Đuôi kim sẽ được nối với một máy bắn dòng điện xoay chiều tần số cao và trong thời gian rất ngắn. Khi đầu kim được kéo xuống tới lỗ bầu dục, xác định chính xác vị trí cần xuyên vách, ta sẽ ấn nút “bắn” dòng điện RF qua đầu kim để tạo tổn thương xuyên thủng vách liên nhĩ. Khi đó, đầu kim sẽ tự lọt qua lỗ thủng vách vừa được “bắn xuyên qua”, sang nhĩ trái. Kim chọc vách RF có một số hữu ích và an toàn hơn trong thao tác so với kim Brokenbrough nên đang được sử dụng ở rất nhiều trung tâm lớn trên thế giới.
4.4 Hệ thống máy lập bản đồ ba chiều giải phẫu – điện học buồng tim kèm bộ miếng dán định vị
Đây là các hệ thống máy hiện đại, được phát minh từ khoảng giữa thập kỷ 90 và ứng dụng rộng rãi dần vào đầu những năm 2000 trong triệt đốt các rối loạn nhịp nói chung và rung nhĩ nói riêng.
Hệ thống lập bản đồ ba chiều giúp giảm thời gian phải chiếu tia X trong quá trình thủ thuật, giúp dựng hình ảnh không gian ba chiều của buồng nhĩ trái, các TM phổi và các cấu trúc liên quan khác, từ đó định vị tương đối chính xác các cơ chất cần triệt đốt để lái ống thông đốt vào các mục tiêu, tăng hiệu quả triệt đốt và giảm thiểu biến chứng.
Có 2 hệ thống máy phổ biến nhất trên thế giới là hệ thống Carto® (hãng Biosense Webster) và hệ thống Ensite™ NavX™ (hãng Abbott, tiền thân là St. Jude Medical). Ngoài ra, còn có hệ thống Rhythmia HDx™ của hãng Boston Scientific cũng đang phổ biến dần hiện nay. Các hệ thống này dùng cơ chế điện – từ trường, hoặc sự thay đổi điện trở để định vị và theo dõi sự di chuyển tương đối của các ống thông trong không gian so với một mốc định sẵn, từ đó vẽ nên bản đồ ba chiều buồng nhĩ trái và các TM phổi, buồng nhĩ phải (nếu cần) khi các ống thông di chuyển, tiếp xúc với lớp nội mạc và ghi điện đồ.
Không chỉ lập được bản đồ giải phẫu chi tiết các cấu trúc buồng tim và mạch máu, ta còn có thể lập bản đồ trình tự hoạt hóa điện học, bản đồ điện thế từng vị trí trong buồng nhĩ trong quá trình khử cực cơ tim. Trình tự hoạt hóa điện học hoặc điện thế buồng nhĩ trái được mã hóa bằng các màu sắc theo thứ tự quy ước, giúp ta dễ dàng chẩn đoán được cơ chế loạn nhịp, nơi khởi phát loạn nhịp, hoặc sự khác biệt điện thế giữa từng vùng cơ nhĩ.
Các miếng dán định vị được dán lên cơ thể ở các vị trí khác nhau quy ước sẵn. Hệ thống Carto® và hệ thống Ensite™ NavX™ có các quy ước dán khác nhau. Chức năng của các miếng dán này cũng có những điểm khác nhau tùy cơ chế định vị ống thông và lập bản đồ mà từng hãng phát triển.
Hệ thống Carto® còn có một bộ phận định vị từ trường được gắn phía dưới bàn thủ thuật của bệnh nhân. Bộ phận này phối hợp với các miếng dán định vị trước ngực và sau lưng bệnh nhân, cùng với phần mềm điều khiển tạo thành một hệ thống giúp định vị ba chiều hoàn chỉnh và chính xác.
4.5 Ống thông lập bản đồ giải phẫu – điện học ba chiều buồng tim
Nguyên lý của các ống thông này là có nhiều cặp điện cực để ghi nhận cùng lúc điện đồ ở nhiều vị trí trong buồng nhĩ trái và tĩnh mạch phổi, tạo điều kiện lập bản đồ nhanh chóng và còn hỗ trợ cung cấp thông tin điện đồ có giá trị trong quá trình thủ thuật.
Các ống thông dùng lập bản đồ thường có dạng vòng nhẫn tròn (circular mapping catheter), nhằm mục đích đưa được vào trong TM phổi và tiếp xúc trọn vẹn chu vi nội mạc TM phổi để ghi điện đồ trong TM phổi. Điển hình có thể kể đến ống thông Inquiry™ AFocus™ II và ống thông Inquiry™ Optima™ của hãng Abbott và ống thông Lasso® của hãng Biosense Webster. Các ống thông này đều có 10 điện cực bố trí cách đều nhau thành một vòng tròn.
Hãng Biosense Webster còn sáng chế ra ống thông Pen- taray® có dạng “chổi quét” với 5 chân xòe ra từ thân chính của ống thông. Mỗi nhánh chân bố trí một số điện cực, tổng số điện cực là 20. Ống thông Pentaray giúp tiếp xúc khá tối ưu với nội mạc nhĩ trái, rất mềm mại, không gây tổn thương lớp nội mạc, từ đó bản đồ ba chiều sẽ khá chính xác và “mịn”, tạo điều kiện cho triệt đốt thuận lợi. Ống thông Pentaray® với 5 chân quét linh hoạt nên rất thích hợp trong việc lập bản đồ một cách chi tiết về giải phẫu và điện thế buồng nhĩ trái, nhĩ phải, thất trái, thất phải (mà không sợ mắc kẹt vào dây chằng van tim) để xác định các vùng điện thế bất thường, các vòng vào lại điện học trong cơ nhĩ, cơ thất. Đối với triệt đốt cô lập tĩnh mạch phổi trong rung nhĩ, ống thông dạng vòng nhẫn vẫn tỏ ra thuận tiện hơn cho đa số bác sĩ làm thủ thuật trong việc nhận định và phân tích đặc điểm điện đồ tĩnh mạch phổi nhờ vào cấu tạo dạng vòng tròn “ôm khít” theo chu vi các tĩnh mạch phổi. Đối với lập bản đồ nội mạc buồng thất phải và buồng thất trái, các ống thông dạng vòng nhẫn không được lựa chọn vì dễ mắc kẹt vào hệ thống dây chằng của van hai lá, van ba lá.
Hãng Abbott cũng mới phát triển gần đây ống thông lập bản đồ có tên là Advisor HD Grid™. Đây là một ống thông có phần đầu cấu tạo hình thang, mềm mại nhằm áp sát mô cơ tim tốt hơn, trên đó bố trí các điện cực. Ống thông này giúp nâng cao độ phân giải của bản đồ ba chiều và cũng nhờ đặc điểm cấu tạo nên ống thông này hoàn toàn có thể dùng cho lập bản độ nội mạc buồng thất phải và thất trái.
4.6 Ống thông triệt đốt có tưới nước
Đây là một loại ống thông đốt đặc biệt hơn loại ống thông đốt thường quy. Ống thông có đường ống dẫn nước chạy dọc theo thân ống thông, đưa nước muối sinh lý từ máy bơm tới tần đầu điện cực đốt của ống thông. Đầu điện cực đốt được đục rất nhiều lỗ nhỏ li ti để nước muối được phun ra ngoài.
Ống thông có tưới nước ở đầu sẽ giúp chủ động làm mát đầu điện cực liên tục trong quá trình đốt, bên cạnh cơ chế làm mát đối lưu do dòng máu lưu chuyển qua đầu điện cực. Với phương thức đốt kiểm soát nhiệt độ, cơ chế làm mát chủ động này giúp cho phần mô cơ tim tiếp xúc với điện cực đốt và chính bản thân điện cực đầu xa luôn luôn không bị quá nhiệt, từ đó tạo điều kiện cho công suất của dòng điện đốt luôn đạt tối đa. Do đó, năng lượng tối đa sẽ được truyền vào mô cơ tim đích, tạo tổn thương ở mỗi vị trí đốt sâu nhất, rộng nhất, tối ưu nhất.
Ngược lại, ống thông thường quy chỉ được làm mát điện cực đầu xa nhờ cơ chế làm mát đối lưu đơn thuần của dòng máu nên khó đạt được công suất tối đa ổn định liên tục của dòng điện. Khi đó, tổn thương sẽ nông hơn, hẹp hơn, không ổn định và “đều nhau”, khó đạt hiệu quả cao trong triệt đốt rung nhĩ.
Ngoài ra, việc làm mát liên tục một cách chủ động ở đầu ống thông còn giúp hạn chế hiện tượng đông máu ở điện cực đầu xa do quá nhiệt, từ đó hạn chế biến chứng thủng tim hoặc đột quỵ não.
Các ống thông triệt đốt có tưới nước, loại lái 2 hướng phổ biến có thể kể đến là Thermocool® Smart Touch® của hãng Biosense Webster, FlexAbility™ của hãng Abbott.
4.7 Ống thông triệt đốt tưới nước và có kèm nhận cảm lực ở đầu (contact force sensing ablation catheter)
Lực tiếp xúc của đầu ống thông triệt đốt với mô cơ tim ở vị trí đích vô cùng quan trọng trong việc tạo hiệu quả tổn thương tối ưu. Trong triệt đốt với ống thông đốt thường quy, bác sĩ làm thủ thuật đánh giá mức độ tiếp xúc của đầu ống thông với mô cơ tim dựa vào các thông số: điện đồ vị trí đích, soi chiếu Xquang, nhiệt độ đạt được khi đốt, diễn biến công suất dòng điện, sự thay đổi điện trở và kinh nghiệm, cảm nhận lái ống thông.
Để cung cấp thông số trực tiếp về lực tiếp xúc của đầu ống thông đốt với mô cơ tim, người ta đã phát minh ra hệ thống cảm biến đặt ở trong điện cực đầu xa của ống thông đốt, đo được trực tiếp lực tiếp xúc này và cung cấp ngay thông tin theo thời gian thực cho thủ thuật viên. Thủ thuật viên sẽ hiệu chỉnh sự tiếp xúc của đầu ống thông đốt sao cho đạt được lực tỳ tối ưu lên mô cơ tim vị trí đích. Lực tỳ tối ưu thường là 10 – 30 g. Nếu lực tỳ < 10 g, tiếp xúc quá kém, không tạo được tổn thương hiệu quả. Lực tỳ > 40 g là quá lớn, nguy cơ biến chứng thủng tim.
Các nghiên cứu đều cho thấy, tỷ lệ tái phát loạn nhịp thấp hơn ở nhóm dùng ống thông đốt có nhận cảm lực so với ống thông đốt thường quy.
Các ống thông đốt có nhận cảm lực kèm tưới nước phổ biến hiện này là Thermocool® Smart Touch® của Biosense Webster, TactiCath™ của Abbott.
4.8 Máy bơm nước muối sinh lý cho ống thông triệt đốt
Hệ thống này bao gồm một máy bơm có thể tùy chỉnh tốc độ, kèm theo một bộ ống dẫn nước có cảm biến phát hiện khí lọt vào ống.
Bộ ống dẫn nước sẽ được nối vào đuôi của ống thông đốt và lắp vào máy bơm.
Khi không phát dòng điện triệt đốt, máy bơm sẽ chạy liên tục ở tốc độ 2 ml/phút nhằm tránh máu trong buồng tim trào ngược qua các lỗ nhỏ ở đầu điện cực đốt vào trong lòng ống thông đốt, rồi đông vón gây tắc ống dẫn nước.
Khi phát dòng điện triệt đốt, máy bơm sẽ tự động chạy với tốc độ cài đặt để phun nước làm mát liên tục điện cực đầu xa. Tốc độ thường quy khi triệt đốt là 17 ml/phút nếu đốt với công suất 25 – 30 W, và tăng lên 30 ml/phút nếu đốt với công suất 35 – 40 W.
4.9 Máy đốt
Đây là máy có tác dụng phát dòng điện xoay chiều qua đầu ống thông nhằm tạo năng lượng triệt đốt.
Ống thông đốt sẽ được kết nối với máy để phát dòng điện đưa vào mô cơ tim vị trí đích.
Phương thức đốt ngày nay là phương thức kiểm soát nhiệt độ. Máy sẽ cho phép cài đặt nhiệt độ đích tối đa cho phép, công suất dòng điện tối đa mà mình mong muốn, điểm ngưỡng an toàn của điện trở. Khi có hiện tượng quá nhiệt ghi nhận được thông qua cảm biến nhiệt độ ở điện cực đầu xa của ống thông đốt hoặc điện trở tăng vọt vượt ngưỡng an toàn, máy sẽ tự động ngắt khẩn cấp dòng điện xoay chiều truyền vào ống thông đốt.
4.10 Máy theo dõi nhiệt độ thực quản và nhiệt kế thực quản
Ở nhiều trung tâm trên thế giới, bệnh nhân triệt đốt rung nhĩ với phương thức gây mê toàn thân luôn được đặt nhiệt kế theo dõi nhiệt độ thực quản. Nhiệt kế này có nhiều cảm biến cách đều nhau trên một đoạn dài dọc theo thân điện cực nhằm bao phủ một vùng thực quản cần giám sát nhiệt độ dọc phía sau nhĩ trái. Nhiệt kế được nối với máy hiển thị nhiệt độ liên tục. Khi đốt ở thành sau nhĩ trái, nếu nhiệt độ thực quản vượt quá ngưỡng an toàn (thường là 39ºC), máy sẽ báo động liên tục. Nhiệt kế thực quản rất hữu ích trong giám sát nhiệt độ thực quản trong quá trình đốt, hạn chế biến chứng rò nhĩ trái – thực quản khi đốt thành sau nhĩ trái.
4.11 Máy phát dòng điện rf năng lượng cao để chọc vách liên nhĩ với kim rf
Máy có khả năng “bắn” một năng lượng RF rất cao và trong thời gian cực ngắn để tạo tổn thương xuyên vách liên nhĩ trong quá trình chọc vách. Dùng kèm với kim chọc vách RF (đã trình bày ở trên). Máy này cần dùng kèm một bản cực dán lưng để tạo điện cực đối ứng, nhằm tạo mạch khép kín thu dòng điện RF được bắn ra từ kim RF khi chọc vách.
4.12 Ống thông mở đường vào mạch máu loại dài, có lái hướng
Ống thông này còn có tên thương mại là Agilis™ của hãng Abbott, được dùng phổ biến tại hầu hết các trung tâm đốt rung nhĩ trên thế giới. Ống thông này rất hữu dụng trong triệt đốt rung nhĩ. Nó được đưa từ tĩnh mạch đùi vào tận buồng nhĩ trái thông qua lỗ chọc vách liên nhĩ. Bản thân đầu ống thông này có thể gập được nhiều góc độ theo cả 2 hướng nhờ vào động tác xoay cuộn điều khiển ở tay cầm ống thông. Ống thông này sẽ giúp đưa được đầu ống thông đốt tới được nhiều vị trí trong buồng nhĩ trái và cố định ở các vị trí đó chắc chắn hơn, nhất là với nhĩ trái giãn lớn.
4.13 Ống thông thường quy mở đường vào mạch máu loại dài, không có lái hướng (long-sheath thường quy)
Ống thông này giúp dẫn đường vào cho bộ kim chọc vách liên nhĩ khi tiến hành thủ thuật chọc vách, và sau đó là để dẫn đường cho ống thông lập bản đồ vào trong buồng nhĩ trái.
Ví dụ có thể kể đến là loại Swartz™ SL0 hoặc SL1 (hãng Abbott), sử dụng khá linh hoạt và dễ dàng, an toàn (đầu ống thông được làm mềm) trong chọc vách liên nhĩ và làm nhiệm vụ dẫn đường, dẫn hướng để lái các ống thông chẩn đoán hoặc lập bản đồ khác trong buồng nhĩ trái.
4.14 Máy thở kèm bộ nội khí quản hoặc mask thanh quản
Dùng cho các trung tâm lựa chọn phương thức gây mê toàn thân trong quá trình thực hiện thủ thuật triệt đốt rung nhĩ.
4.15 Máy siêu âm tim qua thực quản hoặc máy siêu âm tim trong buồng tim kèm đầu dò siêu âm
Các máy siêu âm này dùng để hỗ trợ cho xác định chính xác vị trí cần chọc vách liên nhĩ.
Nếu sử dụng máy siêu âm trong buồng tim, ta cần một ống thông chứa đầu dò siêu âm trong buồng tim, đưa vào buồng nhĩ phải qua TM đùi phải. Đầu dò siêu âm trong buồng tim này ngoài hỗ trợ chọc vách liên nhĩ, còn giúp xác định các cấu trúc trong nhĩ trái như TM phổi, tiểu nhĩ trái, vòng van hai lá. Nó giúp xác định rõ vị trí và giám sát liên tục đầu ống thông đốt trong buồng tim. Nếu kết hợp một cách nhuần nhuyễn đầu dò siêu âm trong buồng tim với hệ thống bản đồ ba chiều, mốc giải phẫu Xquang, ta có thể tự tin lái ống thông đốt một cách chính xác vào các vị trí cần đốt, gia tăng hiệu quả thủ thuật, rút ngắn thời gian thủ thuật và giảm thiểu biến chứng.
Siêu âm trong buồng tim hoặc siêu âm tim qua thực quản còn giúp phát hiện kịp thời tình trạng tràn dịch màng tim trong vào sau khi kết thúc thủ thuật.
4.16 Các dụng cụ khác
Các dụng cụ phụ trợ khác bao gồm: các dụng cụ mở đường vào mạch máu loại ngắn; ống thông chẩn đoán loại 4 cực, 10 cực; bộ theo dõi áp lực động mạch để theo dõi huyết áp liên tục; kim chọc mạch; chỉ khâu cố định dụng cụ trong thủ thuật; các loại bơm tiêm các cỡ; bộ toan vô khuẩn.
4.17 Thuốc
Một số thuốc cần chuẩn bị trong quá trình can thiệp: Lidocaine gây tê, thuốc giảm đau Fentanyl, thuốc an thần, morphin, heparin, Paracetamol, Propofol, kháng sinh dự phòng truyền trước thủ thuật, atropin, isoproterenol, Adenosine, thuốc cản quang để chụp buồng tim, nước muối sinh lý truyền tĩnh mạch.
5 Các bước chuẩn bị tiến hành kỹ thuật triệt đốt rung nhĩ
5.1 Chuẩn bị bệnh nhân trước khi tiến hành thủ thuật
Nên ngừng thuốc chống loạn nhịp trước khi làm thủ thuật ít nhất 4 lần thời gian bán thải của thuốc. Việc này nhằm tạo thuận lợi cho các ổ ngoại vị khởi phát rung nhĩ dễ dàng xuất hiện trong quá trình làm thủ thuật, nhất là các ổ ngoại tâm thu nhĩ khởi phát rung nhĩ nằm ngoài tĩnh mạch phổi. Việc lập bản đồ và dò tìm các ổ ngoại vị gây rung nhĩ nằm ngoài tĩnh mạch phổi (nếu xuất hiện) là rất cần thiết trong quá trình làm thủ thuật. Đối với amiodarone, thuốc này có thời gian bán thải rất dài. Do đó việc ngừng Amiodarone nên tiến hành trước khi đốt rung nhĩ ít nhất 4 tháng.
Không cần ngừng thuốc chống đông trước thủ thuật. Các thuốc chống đông đường uống như thuốc chống đông kháng vitamin K hoặc chống đông thế hệ mới có thể vẫn tiếp tục duy trì và không cần ngừng trước khi làm thủ thuật. Vào sáng ngày làm thủ thuật, ngừng uống thuốc chống đông đường uống vì bệnh nhân sẽ được truyền Heparin không phân đoạn liên tục trong quá trình thủ thuật. Sau khi kết thúc thủ thuật, việc uống lại thuốc chống đông đường uống ở thời điểm nào sẽ do bác sĩ quyết định dựa trên liều heparin truyền trước đó, xét nghiệm ACT, biến chứng chảy máu sau thủ thuật có hay không.
Một số lưu ý khác:
- Bệnh nhân cần nhịn ăn trước thủ thuật ít nhất 8 – 12 giờ.
- Siêu âm tim qua thực quản trong vòng 24 – 48 giờ trước thủ thuật để loại trừ huyết khối trong tiểu nhĩ trái và nhĩ trái.
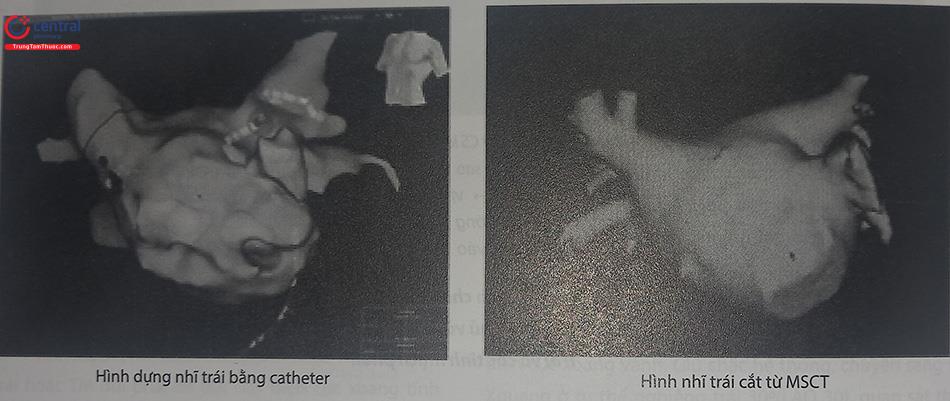
- Bệnh nhân nên được chụp cắt lớp vi tính đa dãy (MSCT 64 – 256 dãy) nhĩ trái và các tĩnh mạch phổi để xác định cấu trúc giải phẫu nhĩ trái và tĩnh mạch phổi trước thủ thuật, đồng thời có dữ liệu hình ảnh phục vụ dựng hình bản đồ 3 chiều nhĩ trái, tĩnh mạch phổi hoặc các cấu trúc khác của tim khi cần thiết.
- Bệnh nhân được dùng kháng sinh trước thủ thuật để dự phòng viêm nội tâm mạc nhiễm khuẩn và nhiễm trùng toàn thân liên quan đến thủ thuật.
5.2 Chuẩn bị bệnh nhân trong phòng thủ thuật
Bệnh nhân sẽ được mắc các điện cực điện tâm đồ 12 chuyển đạo của hệ thống máy thăm dò điện sinh lý tim (EP Recording System).
Các miếng dán điện cực định vị của hệ thống lập bản đồ ba chiều buồng tim sẽ được dán lên các vị trí quy ước tùy vào từng hệ thống và nối với hệ thống máy lập bản đồ giải phẫu – điện học ba chiều buồng tim.
Các hệ thống máy lập bản đồ điện học – giải phẫu ba chiều nội mạc buồng tim phổ biến nhất hiện nay là: hệ thống Carto® (hãng Biosense Webster), hệ thống Ensite™ NavX™ (hãng Abbott). Ngoài ra còn có hệ thống Rhythmia HDx™ (hãng Boston Scientific).
Vấn đề gây mê toàn thân tùy thuộc sự sẵn có về nhân lực và phương tiện của từng trung tâm.
5.3 Mở đường vào mạch máu và đặt các dây điện cực thăm dò điện sinh lý tim cơ bản
Bệnh nhân sẽ được chọc mạch máu, đặt các dụng cụ mở đường vào mạch máu. Các vị trí chọc mạch thường là:
- Tĩnh mạch (TM) cảnh trong phải hoặc TM dưới đòn trái hoặc TM đùi phải để đặt dây điện cực xoang tĩnh mạch vành (điện cực CS).
- TM đùi trái để đặt dây điện cực nhĩ phải, thất phải.
- Động mạch (ĐM) quay trái hoặc ĐM đùi trái để đặt đường theo dõi huyết áp ĐM liên tục. Thông qua đường ĐM đùi trái, có thể đặt dây điện cực ngược dòng ĐM chủ, vào xoang Valsalva lá không vành để làm mốc chọc vách liên nhĩ và làm điện cực tham chiếu cho dựng bản đồ điện học – giải phẫu ba chiều buồng
- 2 ống thông mở đường loại dài (long-sheath) vào đường TM đùi phải để dùng làm đường vào, đưa dụng cụ đốt và dụng cụ lập bản đồ vào nhĩ trái. Một trong 2 long-sheath này có thể thay bằng Agilis™ – là một ống thông dẫn đường đặc biệt có thể chủ động lái hướng, tạo thuận cho việc lái ống thông đốt trong buồng
5.4 Chọc vách liên nhĩ, tiếp cận nhĩ trái và chụp buồng nhĩ trái bằng cản quang
(Xem thêm hướng dẫn kỹ thuật chọc vách liên nhĩ, chương 40: Nong van hai lá).
Sử dụng ống thông mở đường vào loại SL0 với kim chọc vách Brockenbrough để tiến hành chọc vách liên nhĩ. Vị trí chọc ở phần nửa sau hơn của lỗ bầu dục. Lý do là ta cần tiếp cận các TM phổi, mà các TM phổi lại nằm ở thành sau của nhĩ trái. Nếu chọc ra phía trước quá, ngoài nguy cơ bị chọc xuyên qua gốc động mạch chủ, các ống thông đốt hoặc ống thông lập bản đồ sẽ rất khó lái để tiếp cận thành sau nhĩ trái – là nơi đổ về của các TM phổi.
Trong chọc vách liên nhĩ, sử dụng các dây điện cực để làm mốc tham chiếu: điện cực xoang vành, điện cực thất phải, điện cực bó His, điện cực ĐM chủ đặt ở xoang Valsalva lá không vành.
Hệ thống bao gồm ống thông mở đường, ống nong và kim chọc vách ẩn bên trong lòng ống nong, kèm theo bơm tiêm chứa thuốc cản quang ở đuôi kim chọc, sẽ được đặt ở chỗ TM dưới đòn phải đổ vào TM chủ trên. Dùng tay phải xoay hệ thống tới vị trí 4h rồi kéo từ từ cả hệ thống xuống. Quan sát liên tục trên màn Xquang sẽ thấy “cú nhảy” thứ nhất của hệ thống từ TM chủ trên vào buồng nhĩ phải. Sau đó, kéo từ từ hệ thống xuống tiếp, sẽ thấy “cú nhảy” thứ 2, là lúc đầu ống nong “bổ” vào lỗ bầu dục. Soi Xquang ở tư thế nghiêng phải 30o(RAO 30), xoay hệ thống sao cho phần đầu của ống nong “song song” với đoạn gần của dây điện cực xoang vành. Giữ chắc hệ thống, chuyển sang soi Xquang ở tư thế nghiêng trái 30o(LAO 30), quan sát thấy đầu ống nong ở trên hơn so với lỗ xoang vành, và dưới hơn so với vị trí bó His là được. Tiến hành đẩy kim chọc vách nhô ra khỏi đầu ống nong dẫn hướng để xuyên vách sang nhĩ trái. Bơm cản quang kiểm tra để chắc chắn đầu kim chọc nằm trong buồng nhĩ trái. Có thể tháo bơm tiêm cản quang, nối với đường áp lực xem có phải đường biểu diễn áp lực của nhĩ trái không.
Khi chắc chắn đầu kim đã sang nhĩ trái, xoay hệ thống về hướng 3h để đầu kim ở giữa buồng nhĩ trái, tránh hệ thống lao tới xuyên thủng thành sau nhĩ trái. Rút kim về ẩn trong lòng ống nong, đẩy cả hệ thống tới 1-2 mm để đầu ống nong lọt hẳn qua vách. Tiếp theo, đẩy ống thông mở đường (long-sheath) trượt theo ống nong vào trong nhĩ trái. Rút bỏ ống nong kèm kim chọc vách ra khỏi hệ thống. Đuổi khí ống thông mở đường. Kết nối với đường truyền liên tục nước muối sinh lý pha heparin thông qua chạc ba của ống thông mở đường để tránh đông máu gây tắc ống thông.
Có thể tiến hành chọc vách lần 2 để đưa ống thông dẫn đường thứ 2 sang nhĩ trái. Hoặc có thể dùng ống thông đốt đặt trong ống thông dẫn đường thứ 2 và lái đầu ống thông đốt “chui” qua chỗ lỗ chọc vách trước đó để sang nhĩ trái. Khi đó cần đưa dây dẫn vào ống thông thứ nhất (đã xuyên vách), lái đầu dây dẫn cố định chắc ở tĩnh mạch phổi trên trái, rút trượt ống thông thứ nhất trở về nhĩ phải, giữ chắc đảm bảo dây dẫn vẫn ở trong nhĩ trái và tĩnh mạch phổi trên trái. Động tác này để làm “thông thoáng” lỗ chọc vách, tạo điều kiện lái ông thông đốt qua lỗ chọc vách dễ dàng, từ đó trượt được ống thông mở đường số 2 thuận lợi qua vách vào buồng nhĩ trái.
LAO 60: không thể biết được vị trí chọc có đủ “ra sau” không
RAO 30: lấy catheter CS làm mốc, xoay sheath và kim cùng chiều sao cho “song song” với đoạn gần của CS → vị trí chọc lý tưởng hơn, đảm bảo hướng “ra sau” hơn để dễ lái ống thông đốt vào TM phổi
RAO 30: Vị trí chọc bị ra trước quá (không song song với điện cực xoang vành)

Nhiều trung tâm có thể sử dụng siêu âm tim qua thực quản hoặc siêu âm tim trong buồng tim (Intracardiac Echocardiography) để giúp quá trình chọc vách liên nhĩ an toàn.
Sau khi đưa được các ống thông mở đường vào nhĩ trái, cần chụp cản quang buồng nhĩ trái ở góc nghiêng trái 30o(LAO 30o) và góc nghiêng phải 30o(RAO 30o). Hình chụp nhĩ trái này rất quan trọng để xác định các mốc giải phẫu trên Xquang, tạo thuận lợi cho quá trình triệt đốt, giảm thiểu biến chứng thủng tim hoặc hẹp TM phổi.
RAO 30 LAO 30
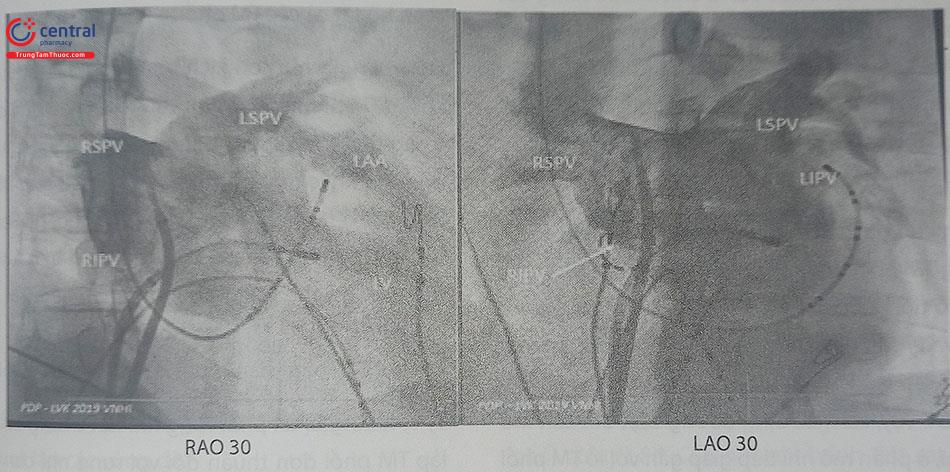
Chú thích: LAA: left atrial appendage – tiểu nhĩ trái; LSPV: left superior pulmonary vein – TM phổi trên trái; LIPV: left inferior PV – TM phổi dưới trái; RSPV: right superior PV – TM phổi trên phải; RIPV: right inferior PV – TM phổi dưới phải
5.5 Lập bản đồ điện học – giải phẫu ba chiều buồng tim
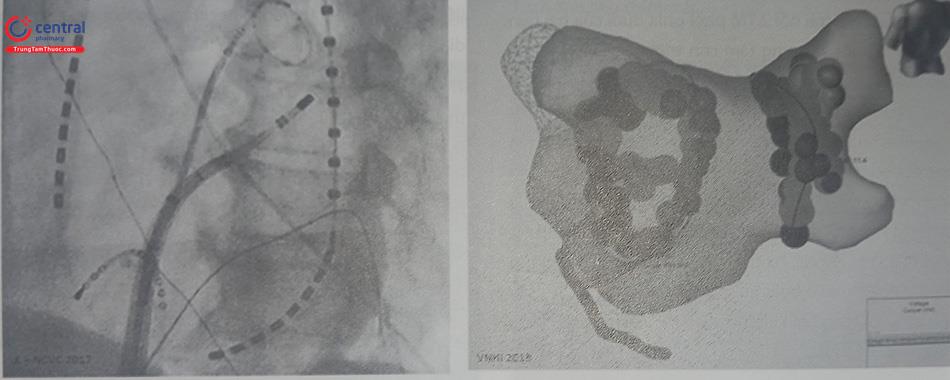
Sau khi chọc vách liên nhĩ, một ống thông lập bản đồ có nhiều cực sẽ được đưa vào buồng nhĩ trái, đi vào tất cả các TM phổi, tiểu nhĩ trái, các thành của nhĩ trái để ghi điện đồ và dựng nên bản đồ ba chiều nội mạc nhĩ trái và các TM phổi.
Loại ống thông điện cực sử dụng để ghi điện đồ TM phổi và buồng nhĩ có thể là loại có cấu tạo vòng nhẫn (circular mapping catheter) có 10 điện cực (Inquiry™ AFo- cus™ II hoặc Optima™ của hãng Abbott), hoặc Lasso® của hãng Biosense Webster). Cũng có thể dùng loại ống thông dạng“chổi quét” có 5 nhánh với 20 điện cực (Pentaray® của hãng Biosense Webster).
Việc dựng hình này có thể dựa trên tham chiếu hình ảnh cắt 3D của nhĩ trái và TM phổi từ dữ liệu đĩa chụp cắt lớp vi tính đa dãy đã chuẩn bị trước đó để đối chiếu và sửa chữa hình ảnh cho chính xác.
Một số điểm cơ bản về chiến lược triệt đốt rung nhĩ
Hiện nay, triệt đốt cô lập hoàn toàn các TM phổi về mặt điện học với nhĩ trái vẫn được coi là chiến lược nòng cốt trong triệt đốt rung nhĩ đối với cả rung nhĩ cơn kịch phát và rung nhĩ bền bỉ. Chiến lược này xuất phát từ cơ sở nghiên cứu của Haissaguerre và Shih Ann Chen (năm 1997 – 1998), hầu hết ổ ngoại vị khởi phát rung nhĩ có nguồn gốc từ TM phổi.
Nhiều nghiên cứu đã chỉ rõ, việc triệt đốt trực tiếp các ổ ngoại vị trong TM phổi hoặc đốt cô lập vòng nhỏ TM phổi ở vị trí ngay lỗ đổ vào của TM phổi có tỷ lệ tái phát rung nhĩ cao hơn và tỷ lệ biến chứng hẹp TM phổi cao hơn so với triệt đốt cô lập kín vòng ở phía mô nhĩ xa hơn vị trí đổ vào TM phổi. Do vậy, cần xác định đường triệt đốt cần mở rộng ra mô nhĩ, ở phần mô nhĩ tiếp giáp gần với lỗ TM phổi (phần pulmonary vein antrum). Cần phối hợp với hình chiếu Xquang và bản đồ 3D để xác định chính xác đường triệt đốt này, nhằm nâng cao hiệu quả triệt đốt và giảm tỷ lệ biến chứng hẹp TM phổi.
Tiêu chí thành công ngay của thủ thuật là cần đảm bảo cô lập hoàn toàn về mặt điện học cả chiều vào TM phổi (entry block) và chiều từ TM phổi ra cơ nhĩ (exit block) ở toàn bộ tất cả các TM phổi.
Đối với rung nhĩ cơn kịch phát, cho đến hiện tại, triệt đốt cô lập TM phổi đơn thuần vẫn tỏ ra hiệu quả cao nhất nếu trong quá trình thủ thuật không có bằng chứng về các ổ ngoại vị khác ngoài TM phổi gây cơn rung nhĩ. Nếu phát hiện các ổ ngoại vị khác ngoài TM phổi gây cơn rung nhĩ, ta cần lập thêm bản đồ 3D xác định vị trí ổ ngoại vị này để triệt đốt. Có thể dùng phương pháp tiêm TM hoặc truyền Isoproterenol để tăng cơ hội xuất hiện các ổ ngoại vị này sau khi đã hoàn thành triệt đốt cô lập TM phổi.
Tỷ lệ không bị tái phát rung nhĩ nói chung của triệt đốt cô lập TM phổi đơn thuần đối với rung nhĩ cơn kịch phát là khoảng 70 – 75% sau 1 năm theo dõi – theo nhiều nghiên cứu từ nhiều trung tâm trên thế giới. Một số trung tâm có báo cáo thành công đơn trung tâm lên đến 85 – 92% sau 1 năm theo dõi.
Rung nhĩ bền bỉ có tỷ lệ tái phát cao hơn so với rung nhĩ cơn sau triệt đốt. Nhiều nghiên cứu đề xuất các chiến lược đốt bổ sung đối với rung nhĩ bền bỉ như: đốt các vị trí có phức bộ điện học phân mảnh phức tạp (complex fractionated atrial electrograms – CFAE); đốt các đường cắt dài trong nhĩ (linear ablation), ví dụ như đốt đường trần nhĩ trái nối 2 TM phổi trên, đốt đường cắt ngang eo van hai lá, đốt đường cắt ngang qua mặt trước nhĩ trái nối từ TM phổi trên phải tới thành trước vòng van hai lá, đốt đường mặt sau dưới nhĩ trái nối 2 TM phổi phía dưới của hai bên… Ngoài ra, một số trung tâm còn triệt đốt các vị trí ghi được điện đồ cơ chế rotor, các vị trí đám rối hạch giao cảm (ganglionated plexi); bít TM Marshall bằng ethanol; đốt cô lập TM chủ trên thường quy… Nói chung, các phương pháp đốt bổ sung này chưa chứng minh rõ ràng việc mang lại lợi ích hơn cho đối tượng bệnh nhân rung nhĩ bền bỉ so với cô lập TM phổi đơn thuần. Nhiều nghiên cứu cho thấy, việc đốt quá nhiều các cơ chất trong tâm nhĩ làm gia tăng tỷ lệ tim nhanh nhĩ ổ hoặc cuồng nhĩ không điển hình sau thủ thuật đốt rung nhĩ khiến cho bệnh nhân vẫn còn triệu chứng sau thủ thuật.
Đối với rung nhĩ bền bỉ, nghiên cứu STAR AF II cho thấy, triệt đốt cô lập TM phổi đơn thuần có hiệu quả tương đương với phương thức triệt đốt cô lập TM phổi kèm theo đốt các vị trí có phức bộ điện học phân mảnh phức tạp (complex fractionated atrial electrograms) hoặc các đường đốt cắt dài (linear ablation) trong nhĩ. Trong khi đó, biến chứng ở nhóm triệt đốt cô lập TM phổi đơn thuần thấp hơn so với nhóm đốt bổ sung các cơ chất khác sau khi cô lập TM phổi.
Một số nghiên cứu cho thấy, các vị trí như TM chủ trên, lỗ xoang vành, vùng vách liên nhĩ, vùng thành sau nhĩ trái có thể chứa đựng các cơ chất gây ra các ổ ngoại vị khởi phát rung nhĩ. Nhiều nghiên cứu về triệt đốt cô lập TM chủ trên ở lần thủ thuật thứ 2 cho thấy hiệu quả trong ngăn chặn tái phát các cơn rung nhĩ.
Các vùng điện thế thấp (low voltage zone) trong cơ nhĩ cũng có thể là nơi phát sinh các ổ ngoại vị gây rung nhĩ. Trong quá trình lập bản đồ điện thế lúc nhịp xoang, ta có thể tìm và đánh giá kỹ các vùng điện thế thấp này để xem xét triệt đốt cô lập các vùng đó.
5.6 Các thuốc dùng trong thủ thuật và sau thủ thuật
Heparin cần được tiêm liều nạp 5000 IU sau khi chọc vách liên nhĩ thành công và truyền tĩnh mạch liên tục trong thủ thuật. (Do thời gian triệt đốt rung nhĩ kéo dài, vì vậy cần xét nghiệm ACT mỗi 30 phút, đảm bảo ACT trong khoảng 250 – 350s).
Nếu bệnh nhân không được gây mê toàn thân, một số thuốc giảm đau và an thần có thể được dùng như: truyền liên tục fentanyl, truyền paracetamol, tiêm ngắt quãng Diazepam và Morphin nếu cần thiết.
Thuốc chống đông đường uống cần được duy trì 2 – 3 tháng sau thủ thuật. Sau đó, tùy vào điểm CHA2DS2VASc (Xem chi tiết thang điểm phần Phụ lục: Các thang điểm thường sử dụng trong tim mạch can thiệp) mà chỉ định tiếp uống chống đông hay không cho bệnh nhân.
Cần điều trị tốt các bệnh lý nền như tăng huyết áp, tiểu đường, rối loạn lipid máu và hướng dẫn bệnh nhân điều chỉnh lối sống để giảm cân, tránh béo phì nếu có. Các yếu tố này có mối liên quan mật thiết đến tỷ lệ tái phát rung nhĩ.
5.7 Các bước kỹ thuật chi tiết triệt đốt cô lập tĩnh mạch phổi bằng năng lượng sóng có tần số radio
Một ống thông dạng vòng nhẫn (circular mapping catheter) có nhiều điện cực (thường là 10 cực) dùng để lập bản đồ giải phẫu – điện học ba chiều sẽ được đưa vào lần lượt từng TM phổi. Hình dáng vòng nhẫn tròn của ống thông sẽ giúp các điện cực tiếp xúc áp sát theo chu vi của TM phổi để ghi liên tục các điện đồ trong TM phổi.
Ống thông triệt đốt là loại ống thông có tưới nước ở đầu nhằm tạo tổn thương sâu hơn, rộng hơn so với ống thông đốt thường quy, đồng thời để giảm biến chứng quá nhiệt gây “cháy” bề mặt mô tim dẫn đến thủng tim hoặc tạo huyết khối gây tai biến tắc mạch.
Ống thông đốt sẽ được đưa vào tiếp cận vùng mô nhĩ gần với lỗ đổ vào TM phổi (PV antrum). Xác định đường đốt dựa trên soi chiếu Xquang và hình ảnh bản đồ 3D.Thủ thuật viên sẽ lái ống thông đốt đi từng điểm cho đến khi khoanh kín một vòng tròn lớn quanh phần PV antrum của 2 TM phổi cùng bên. Cần hết sức tránh đốt sát lỗ vào của TM phổi. Hạn chế đốt quá nhiều các ổ ngoại vị trong TM phổi nếu thấy trong quá trình làm thủ thuật. Nếu dùng loại ống thông đốt có nhận cảm lực ở đầu (Contact Force Sensing Ablation Catheter) như Thermocool® Smart Touch® hoặc TactiCath™ của Abbott, thủ thuật viên cần quan sát thêm màn hình hiển thị lực tiếp xúc của đầu ống thông đốt với mô cơ tim, lái ống thông sao cho đảm bảo lực tiếp xúc trong khoảng 10 – 30 g là đạt yêu cầu. Thực tế, do tim vẫn co bóp và có sự lưu chuyển dòng máu qua lại, nên lực tiếp xúc này luôn dao động lên xuống liên tục, ta cần đảm bảo giữ ống thông đốt tương đối cố định để phần lớn thời gian đốt ở mỗi điểm, lực tiếp xúc không dao động quá nhiều. Nếu lực tiếp xúc ở những giây đầu bị dao động quá, ta có thể cần hiệu chỉnh ống thông đốt và kéo dài thời gian đốt tại điểm đó thêm ít nhiều tùy trường hợp cụ thể.
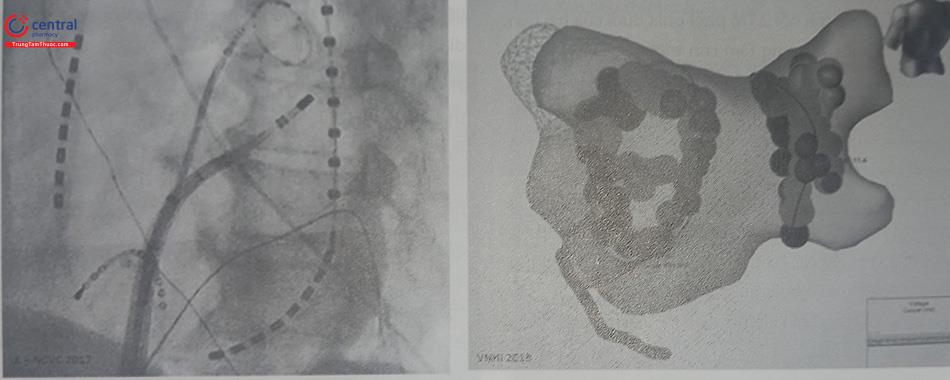
Sau khi cô lập hết một bên (thường là bên trái trước), việc triệt đốt sẽ được chuyển sang bên còn lại. Việc triệt đốt có thể tiến hành trong lúc nhịp xoang hoặc tạo nhịp nhĩ liên tục. Mục tiêu đốt cho đến khi điện đồ trong TM phổi ghi nhận trên ống thông vòng nhẫn biến mất (đạt tiêu chí cô lập chiều vào – entry block). Tùy vào từng vị trí TM phổi, điện đồ ghi được trên ống thông vòng nhẫn có thể chỉ đơn thuần là điện đồ nội tại trong TM phổi, hoặc có thể là hỗn hợp của 2 thành phần: điện đồ viễn trường của nhĩ (farfield) và điện đồ nội tại TM phổi trộn vào nhau. Trong trường hợp điện đồ hỗn hợp, trong quá trình đốt, ta sẽ thấy điện đồ nội tại TM phổi tách dần ra khỏi điện đồ viễn trường nhĩ cho đến khi mất hẳn thành phần điện đồ TM phổi, chỉ còn lại thành phần điện đồ viễn trường nhĩ trên ống thông vòng nhẫn.
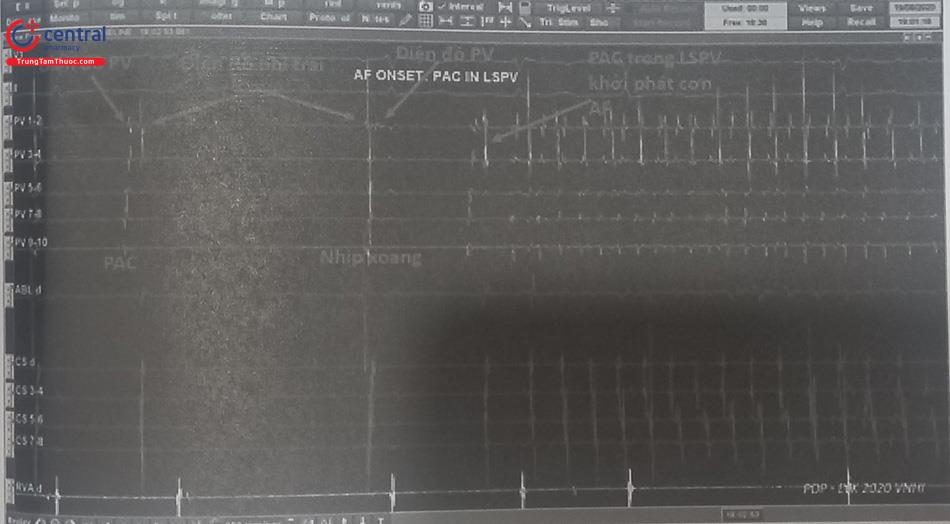
(PV: pulmonary vein – tĩnh mạch phổi, PAC: premature atrial complex – ngoại tâm thu nhĩ, LSPV: left superior pulmonary vein – TM phổi trên trái).
6 Tiêu chí đánh giá thành công kỹ thuật và phương pháp kiểm tra
Các vị trí thường ghi được điện đồ viễn trường nhĩ là: mặt trước của TM phổi trên trái và mặt trước TM dưới trái ghi được điện đồ viễn trường của tiểu nhĩ trái; mặt trước của TM phổi trên phải ghi được điện đồ viễn trường của TM chủ trên.
Công suất đốt ở thành trước thông thường là 30 – 35 W, thành sau là 25 W. Tốc độ tưới nước của ống thông đốt thường là 17 ml/phút nếu đốt 25 – 30 W, và nâng lên 25 – 30 ml/phút nếu đốt 35 W. Thời gian mỗi điểm đốt thường là 30 – 45 giây. Tuy nhiên, còn tùy vào khả năng cố định ống thông đốt ở mỗi điểm mà thủ thuật viên sẽ quyết định duy trì điểm đốt trong bao nhiêu thời gian.
Thành trước nhĩ trái, bao gồm gờ nối giữa TM phổi trên trái và tiểu nhĩ trái thường dày, cần đốt công suất cao (35 W) để tạo tổn thương bền vững. Thành sau nhĩ trái thường rất mỏng, do vậy cần triệt đốt với năng lượng thấp hơn (25 W) với thời gian mỗi điểm đốt chỉ nên khoảng 20 – 30 giây, và có thể ngừng 15 – 30 giây giữa mỗi điểm đốt (để chờ nhiệt độ lan tới thực quản giảm xuống) nhằm giảm tỷ lệ biến chứng rò nhĩ trái – thực quản. Nhiều trung tâm có nhiệt kế thực quản để cảnh báo khi nhiệt độ thực quản lên quá cao (thường mức ngưỡng cài đặt là 39ºC).
Tiêu chí thành công cơ bản của thủ thuật triệt đốt rung nhĩ là cô lập hoàn toàn về mặt điện học giữa nhĩ trái và các tĩnh mạch phổi.
Đối với các bệnh nhân được triệt đốt thêm các cơ chất ngoài tĩnh mạch phổi, cần phải đạt được thêm các tiêu chí phụ khác, ví dụ như: cô lập hoàn toàn về mặt điện học giữa nhĩ phải và tĩnh mạch chủ trên; cô lập hoàn toàn về mặt điện học giữa vùng cơ nhĩ có điện thế thấp với các vùng cơ nhĩ lành còn lại; cô lập hoàn toàn về mặt điện học eo van hai lá; cô lập hoàn toàn về mặt điện học giữa thành trước và thành sau nhĩ trái sau khi đốt đường trần nhĩ trái; không còn các ổ ngoại tâm thu nhĩ sau khi triệt đốt …
Sau khi triệt đốt cô lập kín vòng chu vi của tĩnh mạch phổi để cô lập chiều vào, ta cần tạo nhịp ở tất cả các điện cực của ống thông vòng nhẫn với cường độ tạo nhịp cao (10 – 15 mA) kèm độ rộng xung 1 ms và quan sát xem các xung động tạo nhịp này có bắt được nhĩ không. Nếu tạo nhịp ở tất cả các điện cực vòng nhẫn mà vẫn phân ly với hoạt động điện ở nhĩ thì tiêu chí cô lập chiều ra (exit block) được coi là thành công.
Sau khi làm nghiệm pháp đảm bảo cô lập cả 2 chiều tất cả các TM phổi, có thể tiến hành các thủ thuật kích thích nhĩ bằng tạo nhịp để gây cơn rung nhĩ. Có thể tiêm TM isoproterenol và truyền bằng bơm tiêm điện với liều tăng dần để kích thích sự khởi phát các ổ ngoại vị ngoài TM phổi gây rung nhĩ. Nếu xuất hiện các ổ ngoại vị ở ngoài tĩnh mạch phổi (trong thân nhĩ trái, thân nhĩ phải, lỗ xoang vành, tĩnh mạch chủ trên …), tiếp tục tiến hành mapping để triệt đốt các ổ ngoại vị này.
Ở nhiều ca bệnh, sau khi cô lập hoàn toàn các TM phổi, có thể ghi được xung động tần số rất cao xuất hiện trong TM phổi nhưng phân ly hoàn toàn với nhịp xoang. Điều này có nghĩa là, xung động tần số cao bị “nhốt” ở trong TM phổi và bị cô lập hoàn toàn trong đó, không “thoát” ra thân nhĩ để khử cực nhĩ gây rung nhĩ.
Hình 50.6. Rung nhĩ bị “nhốt” trong tĩnh mạch phổi sau khi đã cô lập tĩnh mạch phổi. Trên kênh PV (điện đồ TM phổi) thấy có hoạt động điện phát xung tần số cao, nhưng trên kênh CS (điện cực xoang vành) vẫn thấy nhịp xoang với sóng nhĩ, sóng thất đều đặn của nhịp xoang. Điều này chứng tỏ, các xung động khởi phát rung nhĩ trong tĩnh mạch phổi đã bị cô lập hoàn toàn, không lan truyền ra được cơ tâm nhĩ.
Ngoài ra, khá thường gặp hiện tượng xuất hiện các ổ ngoại vị đơn lẻ, tần suất đều đặn trong TM phổi nhưng phân ly với nhịp xoang sau khi đã đốt cô lập TM phổi thành công. Nếu chưa cô lập chiều ra, các ổ ngoại vị trong TM phổi này sẽ truyền xung động ra nhĩ trái, tạo nên các ngoại tâm thu nhĩ trên điện tâm đồ và có thể khởi phát cơn rung nhĩ.
Sau khi cô lập TM phổi, có thể tiêm adenosin đồng thời với tạo nhịp trong TM phổi thông qua ống thông vòng nhẫn để xem còn các dẫn truyền tồn dư (dormant conduction) giữa nhĩ trái và TM phổi không và tiến hành triệt đốt bổ sung ở các điểm còn dẫn truyền tồn dư này. Tuy nhiên, nhiều nghiên cứu còn đang tranh cãi về hiệu quả của phương pháp này.
Nếu triệt đốt cô lập TM phổi trong khi cơn rung nhĩ đang diễn ra, sau khi đạt được các tiêu chí cô lập chiều từ nhĩ trái vào tĩnh mạch phổi, cần sốc điện chuyển nhịp về nhịp xoang để kiểm tra kỹ lại tiêu chí cô lập cả hai chiều. Nếu chưa đạt tiêu chí cô lập, cần tiếp tục triệt đốt trong lúc nhịp xoang cho đến khi đạt được cô lập hai chiều về mặt điện học giữa nhĩ trái và tĩnh mạch phổi.
Việc triệt đốt thêm các vùng điện thế thấp (low voltage zone), các phức bộ CFAE trong cơn rung nhĩ, các vị trí đám rối hạch giao cảm, các đường trần nhĩ hoặc eo van hai lá, eo van ba lá … sẽ được quyết định tùy vào chiến lược của từng trung tâm, tùy vào phân loại rung nhĩ của bệnh nhân (rung nhĩ cơn hay rung nhĩ bền bỉ) và một số yếu tố cụ thể khác của từng ca bệnh.
Tỷ lệ tử vong theo nhiều báo cáo ở mức rất thấp: 0,1 – 0,5%.
- Tràn dịch màng tim có thể liên quan đến chọc vách liên nhĩ hoặc trong quá trình triệt đốt. Tràn dịch màng tim xảy ra với tỷ lệ khoảng 1%. Cần chọc tháo dịch màng tim sớm khi thấy có dấu hiệu ép
- Hẹp tĩnh mạch phổi cũng có thể gặp nhất là những trường hợp đốt trực tiếp quá nhiều trong TM phổi hoặc đốt sát ở lỗ đổ vào TM phổi. Hẹp TM phổi có thể gây triệu chứng khó thở khi gắng sức, ho khan, đau ngực, viêm phổi tái đi tái lại. Khởi phát triệu chứng thường xảy ra khoảng vài tháng sau thủ thuật. Tỷ lệ gặp hẹp TM phổi hiện nay vào khoảng 1 – 3% và tỷ lệ cần can thiệp ở những ca hẹp quá nặng, có triệu chứng khoảng 0,1 đến 0,3%.
- Rò nhĩ trái – thực quản (0,3 – 0,54%): đây là một biến chứng nguy hiểm, có tỷ lệ tử vong cao (tới 30%). Nguyên nhân thường do triệt đốt các điểm ở thành sau nhĩ trái với công suất quá cao hoặc thời gian quá lâu. Cần đảm bảo triệt đốt thành sau nhĩ trái với công suất thấp (20 – 25 W) và triệt đốt từng điểm một với khoảng thời gian ngắn (20 – 30 giây một điểm). Trong thực tế làm thủ thuật ở hầu hết các ca, nếu có nhiệt kế thực quản, ta có thể quan sát thấy nhiệt độ thực quản thường tăng rất nhanh, vượt quá 39 độ C sau thời gian đốt khoảng 20 – 30 giây ở bất kỳ một điểm nào đó ở thành sau nhĩ trái (thường là thành sau phía 2 tĩnh mạch phổi bên trái). Tốt nhất cần có nhiệt kế thực quản để giám sát nhiệt độ thực quản khi đốt thành sau nhĩ trái. Biến chứng rò nhĩ trái – thực quản thường xảy ra muộn (sau vài tuần vài tháng) sau thủ thuật và thường phát hiện muộn. Bệnh nhân thường khởi phát bằng đau ngực, sốt, nhiễm khuẩn huyết, nhồi máu não (do huyết khối hình thành ở vị trí rò). Chẩn đoán bằng chụp cắt lớp vi tính lồng ngực. Không nên soi dạ dày – thực quản vì có thể làm nặng thêm tình trạng rò. Phẫu thuật là phương pháp giúp giảm thiểu nhất nguy cơ tử vong cho các bệnh nhân gặp biến chứng này.
– Liệt thần kinh hoành, hay gặp với triệt đốt bằng bóng áp lạnh hoặc gặp khi triệt đốt bằng RF cô lập TM chủ trên. Để tránh biến chứng này, trong quá trình cô lập TM chủ trên, cần chủ động tạo nhịp với cường độ cao ở từng điểm trước khi đốt, nếu có giật cơ hoành, cần tránh đốt ở vị trí đó.
- Tắc mạch hệ thống (nhồi máu não hoặc tắc mạch tạng, mạch chi) thường liên quan đến liều heparin không thỏa đáng trong thủ thuật. Cũng có thể liên quan đến huyết khối có sẵn trong nhĩ trái hoặc tiểu nhĩ trái trước thủ thuật mà không được phát hiện. Cần đảm bảo quá trình dùng chống đông đường uống trước thủ thuật và siêu âm tim qua thực quản trong vòng 24 – 48 giờ trước thủ thuật để loại trừ huyết khối.
- Biến chứng mạch máu như rò động tĩnh mạch đùi, giả phình động mạch đùi, tụ máu vùng bẹn đùi do chọc mạch cũng có thể gặp. Chọc mạch dưới hướng dẫn của siêu âm có thể giúp làm giảm thiểu các biến chứng liên quan đến mạch máu.
- Tổn thương động mạch vành cấp.
- Vách liên nhĩ không đóng kín sau thủ thuật (do chọc vách liên nhĩ đưa dụng cụ sang nhĩ trái): khá thường gặp nhưng không có triệu chứng và không gây biến chứng nặng nề.
7 Theo dõi sau can thiệp
7.1 Các giai đoạn theo dõi sau thủ thuật
Cần theo dõi các biến chứng sớm có thể xảy ra ngay sau thủ thuật như: tràn máu màng tim, tai biến mạch máu não, tụ máu vị trí chọc mạch, nhiễm khuẩn huyết, phản vệ với cản quang.
Tiếp tục dùng các thuốc chống loạn nhịp và thuốc chống đông trong vòng 2 – 3 tháng sau triệt đốt rung nhĩ. Trong giai đoạn này, bệnh nhân có thể xuất hiện một số dạng rối loạn nhịp liên quan đến tổn thương cơ tim sau triệt đốt như cơn tim nhanh nhĩ, cơn cuồng nhĩ, cơn rung nhĩ ngắn. Sau giai đoạn này, chỉ định dùng các thuốc chống loạn nhịp tùy thuộc bác sĩ dựa trên triệu chứng lâm sàng và bằng chứng loạn nhịp của bệnh nhân. Chỉ định dùng các thuốc chống đông dựa trên thang điểm nguy cơ đột quỵ của cá thể bệnh nhân (không phụ thuộc vào việc đã triệt đốt rung nhĩ hay chưa).
Theo dõi lâu dài bằng cách ghi nhận triệu chứng lâm sàng, điện tâm đồ, siêu âm tim của bệnh nhân để đánh giá tái phát và các biến chứng muộn hoặc bệnh lý khác kèm theo.
7.2 Tái phát rung nhĩ
Trong vòng 2 – 3 tháng sau thủ thuật triệt đốt rung nhĩ, có thể gặp các dạng rối loạn nhịp nhĩ khác nhau như rung nhĩ cơn, tim nhanh nhĩ, cuồng nhĩ không điển hình. Giai đoạn này được gọi là “blanking period”, và không được tính trong các nghiên cứu về tỷ lệ thành công dài hạn của triệt đốt rung nhĩ. Nguyên nhân của một số loại rối loạn nhịp nhĩ ở giai đoạn sớm sau đốt bao gồm: phản ứng viêm tại chỗ của các mô tim tổn thương do đốt gây phát sinh loạn nhịp, do tái kết nối sớm điện học giữa nhĩ trái và TM phổi, do viêm màng ngoài tim vô khuẩn sau đốt … Một số nghiên cứu cho thấy, các rối loạn nhịp nhĩ ở giai đoạn sớm sau đốt rung nhĩ bằng RF có thể gặp ở 40% số bệnh nhân, và gặp ở 17% số bệnh nhân nếu đốt áp lạnh (cryoablation).
Theo nhiều nghiên cứu, tỷ lệ bệnh nhân không gặp các cơn rung nhĩ tái phát trong 1 năm sau đốt khoảng trên 70 – 75%. Một phân tích gộp lớn năm 2013 cho thấy tỷ lệ không bị cơn rung nhĩ tái phát sau thời gian > 3 năm theo dõi ở những bệnh nhân đốt 1 lần là 53%. Theo các phân tích gộp lớn khác, nếu bệnh nhân được thực hiện từ trên 2 lần thủ thuật, tỷ lệ thành công dài hạn có thể đạt tới trên 80%.
Ngày nay, với sự cập nhật và phát triển của nhiều phần mềm phục vụ cho lập bản đồ điện học – giải phẫu ngày càng chính xác, kèm với các tiến bộ công nghệ của ống thông đốt tưới nước có nhận cảm áp lực ở đầu, kinh nghiệm của thủ thuật viên ở các trung tâm lớn, tỷ lệ thành công dài hạn của triệt đốt cô lập TM phổi có thể cao hơn so với trước đây.
Nguyên nhân của tái phát rung nhĩ cơn khi theo dõi dài hạn thường là do hiện tượng tái kết nối điện học giữa nhĩ trái và TM phổi. Nhiều nghiên cứu ở những bệnh nhân được triệt đốt lần 2 cho thấy tỷ lệ tái kết nối nhĩ trái – TM phổi ở những bệnh nhân tái phát rung nhĩ cơn khá cao, có thể lên tới 40 – 70% tùy nghiên cứu. Tuy nhiên, tái phát rung nhĩ còn có thể do các cơ chế ngoài TM phổi, ví dụ các ổ ngoại vị ở TM chủ trên, lỗ xoang vành, thành sau nhĩ trái, hoặc thực chất triệu chứng là do các cơn tim nhanh nhĩ hoặc cuồng nhĩ không điển hình xuất hiện sau đốt rung nhĩ. Khi làm thủ thuật lần hai, cần tìm triệt để các điểm tái kết nối điện học nhĩ trái – TM phổi nếu có và đốt cô lập lại hoàn toàn các điểm tái kết nối này. Sau đó, tiến hành các nghiệm pháp làm lộ ra các ổ ngoại vị hoặc các cơ chế loạn nhịp nhĩ ngoài TM phổi để triệt đốt tiếp (ví dụ: đốt cô lập TM chủ trên, đốt cô lập eo van hai lá nếu có cơn cuồng nhĩ không điển hình phụ thuộc eo này, hoặc đốt cô lập eo van ba lá để ngăn chặn cuồng nhĩ điển hình phụ thuộc eo van ba lá xuất hiện sau đốt rung nhĩ …).
Đối với rung nhĩ bền bỉ, do có nhiều cơ chế góp phần vào khởi phát và duy trì rung nhĩ, không chỉ đơn thuần là từ TM phổi, nên tỷ lệ thành công dài hạn thấp hơn nhiều so với triệt đốt rung nhĩ cơn, cho dù thủ thuật được thực hiện ở những trung tâm lớn nhiều kinh nghiệm và trang thiết bị tiên tiến đầy đủ. Các nghiên cứu về triệt đốt rung nhĩ bền bỉ, đặc biệt nhắm vào nghiên cứu các cơ chế khởi phát để định hướng triệt đốt tối ưu hơn vẫn đang được nhiều trung tâm lớn nghiên cứu nhằm làm tăng tỷ lệ thành công dài hạn.
Vấn đề tái phát rung nhĩ còn phụ thuộc vào bệnh lý nền của bệnh nhân. Các nghiên cứu cho thấy, những bệnh nhân có nguy cơ tái phát rung nhĩ cao hơn là những bệnh nhân còn tồn tại nhiều bệnh lý tim mạch – chuyển hóa nền như tăng huyết áp, bệnh van tim, tuổi cao, béo phì, rung nhĩ bền bỉ, kích thước nhĩ trái lớn, nồng độ BNP huyết tương cao. Do đó, bên cạnh việc ra quyết định chuyển nhịp và triệt đốt để duy trì nhịp xoang, chúng ta không được quên điều trị tổng thể để kiểm soát các yếu tố nguy cơ tim mạch và điều trị tốt các bệnh lý nền của bệnh nhân.
8 Khái quát về triệt đốt cô lập tĩnh mạch phổi bằng phương pháp bỏng áp lạnh (Cryo-Ablation)
8.1 Đại cương
Phương pháp dùng bóng áp lạnh đã được nghiên cứu áp dụng trong cô lập TM phổi và cho thấy tỷ lệ thành công tương đương với triệt đốt bằng RF đối với rung nhĩ cơn kịch phát. Thử nghiệm FIRE AND ICE bao gồm 762 bệnh nhân rung nhĩ cơn có triệu chứng, trơ với điều trị nội khoa, được phân nhóm ngẫu nhiên triệt đốt cô lập tĩnh mạch phổi bằng RF hoặc bóng áp lạnh. Kết quả sau 18 tháng theo dõi cho thấy, xét trên tiêu chí chính của thử nghiệm, phương pháp triệt đốt cô lập tĩnh mạch phổi bằng bóng áp lạnh có hiệu quả tương đương với triệt đốt RF truyền thống.
Một thử nghiệm lâm sàng ngẫu nhiên khác là FREEZE AF bao gồm 315 bệnh nhân, thời gian theo dõi 12 tháng cũng cho thấy bóng áp lạnh có hiệu quả tương đương với triệt đốt bằng RF xét trên tiêu chí chính của nghiên cứu.
8.2 Nguyên tắc kỹ thuật
Thủ thuật có thể tiến hành với hệ thống máy chụp mạch và soi chiếu Xquang thông thường, kết hợp với Hệ thống máy Thăm dò điện sinh lý học tim, không cần dùng đến hệ thống máy lập bản đồ nội mạc giải phẫu – điện học ba chiều buồng tim như triệt đốt bằng RF truyền thống.
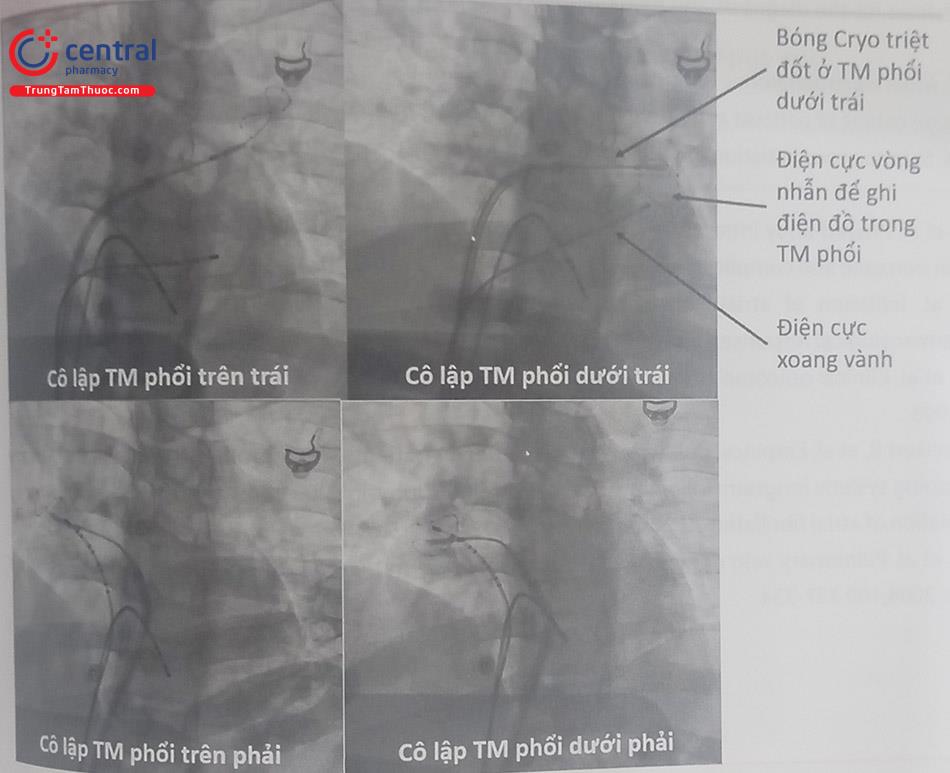
Một hệ thống bóng áp lạnh với một dây điện cực vòng nhẫn đi trước sẽ qua đường tĩnh mạch đùi và được đưa tới lỗ TM phổi. Ống thông vòng nhẫn đưa vào sâu bên trong TM phổi để ghi nhận điện đồ TM phổi. Quả bóng áp lạnh sẽ được đẩy áp sát vào phần mô nhĩ quanh lỗ đổ vào TM phổi. Thủ thuật viên sẽ bơm thuốc cản quang để kiểm tra độ kín áp thành của bóng quanh lỗ TM phổi và hiệu chỉnh bóng sao cho áp thành tốt nhất. Hệ thống bóng sẽ được kết nối với một hệ thống máy làm lạnh để làm hạ nhiệt độ của bóng xuống tới -30 đến -35ºC. Thời gian làm lạnh có thể tới 3 phút mỗi lần đốt. Sau khi đốt từng TM phổi, tiến hành tạo nhịp ở tất cả các điện cực của ống thông vòng nhẫn để kiểm tra block chiều ra (exit block), sau đó chuyển sang đốt TM phổi tiếp theo.
Cách thức kiểm tra cô lập hoàn toàn 2 chiều về mặt điện học giữa nhĩ trái và TM phổi tương tự như triệt đốt bằng RF.
Ưu điểm của phương pháp này là rút ngắn thời gian thủ thuật và có thể chỉ cần làm với soi chiếu Xquang thông thường mà không cần dùng đến hệ thống lập bản đồ điện học – giải phẫu nội mạc ba chiều buồng tim.
Nhược điểm của phương pháp này là chỉ phù hợp với giải phẫu tim thuận lợi, các lỗ TM phổi có kích thước đồng đều và không có biến thể giải phẫu bất thường. Nếu cần triệt đốt các ổ ngoại vị khác ngoài TM phổi thì bóng áp lạnh sẽ không tiếp cận được vị trí đích. Nguy cơ bị liệt thần kinh hoành cũng cao hơn, nhất là liệt thần kinh hoành bên phải khi đốt ở TM phổi trên phải. Biến chứng rò nhĩ trái – thực quản và tràn máu màng tim có thể xảy ra nhưng tỷ lệ thấp hơn so với triệt đốt RF.
Hiện nay, nhiều trung tâm lớn trên thế giới đã tiến hành triệt đốt cô lập TM phổi với bóng áp lạnh ở lần thủ thuật đầu tiên cho những bệnh nhân rung nhĩ cơn kịch phát, giải phẫu TM phổi thuận lợi. Nếu bệnh nhân bị tái phát rung nhĩ, sẽ triệt đốt lần hai với hệ thống lập bản đồ điện học giải phẫu 3D để tìm các điểm tái kết nối điện học nhĩ trái – TM phổi và tiến hành triệt đốt thêm các điểm này bằng năng lượng sóng tần số radio (RF). Ngoài ra, cần tiến hành tìm thêm các ổ ngoại vị ngoài TM phổi hoặc các cơ chất gây rung nhĩ khác (ví dụ TM chủ trên) trong điều kiện cơ bản hoặc dưới tác dụng của isoproterenol truyền tĩnh mạch để triệt đốt thêm nếu có.
Hiệu quả phương pháp triệt đốt bằng bóng áp lạnh đối với rung nhĩ bền bỉ vẫn chưa rõ ràng, cần thêm nhiều nghiên cứu ngẫu nhiên có đối chứng hơn để kết luận.
TÀI LIỆU THAM KHẢO
- Andrade JG, Champagne J, Dubuc M, et al. Cryoballoon or Radiofrequency Ablation for Atrial Fibrillation Assessed by Continuous Monitoring: A Randomized Clinical Trial. Circulation 2019; 140:1779.
- Verma A, Jiang CY, Betts TR, et Approaches to catheter ablation for persistent atrial fibrillation. N Engl J Med 2015; 372:1812.
- Arbelo E, Brugada J, Hindricks G, et al. The atrial fibrillation ablation pilot study: a European Survey on Methodology and results of catheter ablation for atrial fibrillation conducted by the European Heart Rhythm Association. Eur Heart J 2014; 35:1466.
- Cheng EP, Liu CF, Yeo I, et al. Risk of Mortality Following Catheter Ablation of Atrial Fibrillation. J Am Coll Cardiol 2019; 74:2254.
- Ouyang F, Antz M, Ernst S, et al. Recovered pulmonary vein conduction as a dominant factor for recurrent atrial tachyarrhythmias after complete circular isolation of the pulmonary veins: lessons from double Lasso technique. Circulation 2005; 111:127.
- Oral H, Knight BP, Ozaydin M, et al. Clinical significance of early recurrences of atrial fibrillation after pulmonary vein isolation. J Am Coll Cardiol 2002; 40:100.
- Mugnai G, de Asmundis C, Hünük B, et Second-generation cryoballoon ablation for paroxysmal atrial fibrillation: Predictive role of atrial arrhythmias occurring in the blanking period on the incidence of late recurrences. Heart Rhythm 2016; 13:845.
- Lubitz SA, Fischer A, Fuster Catheter ablation for atrial fibrillation. BMJ 2008; 336:819.
- Verma A, Champagne J, Sapp J, et al. Discerning the incidence of symptomatic and asymptomatic episodes of atrial fibrillation before and after catheter ablation (DISCERN AF): a prospective, multicenter JAMA Intern Med 2013; 173:149.
- Calkins H, Hindricks G, Cappato R, et al. 2017 HRS/EHRA/ECAS/APHRS/SOLAECE expert consensus statement on catheter and surgical ablation of atrial fibrillation. Heart Rhythm 2017; 14:e275.
- Ganesan AN, Shipp NJ, Brooks AG, et al. Long-term outcomes of catheter ablation of atrial fibrillation: a systematic review and meta-analysis. J Am Heart Assoc 2013; 2:e004549.
- Cosedis Nielsen J, Johannessen A, Raatikainen P, et al. Radiofrequency ablation as initial therapy in paroxysmal atrial fibrillation. N Engl J Med 2012; 367:1587.
- Morillo CA, Verma A, Connolly SJ, et al. Radiofrequency ablation vs antiarrhythmic drugs as first-line treatment of paroxysmal atrial fibrillation (RAAFT-2): a randomized trial. JAMA 2014; 311:692.
- Andrade JG, Khairy P, Guerra PG, et al. Efficacy and safety of cryoballoon ablation for atrial fibrillation: a systematic review of published studies. Heart Rhythm 2011; 8:1444.
- Van Brabandt H, Neyt M, Devos C. Effectiveness of catheter ablation of atrial fibrillation in Belgian practice: a cohort analysis on administrative data. Europace 2013; 15:663.
- Crai T January, et , 2014 AHA/ACC/HRS Guideline for the Management of Patients with Atrial Fibrillation, JACC vol 64. 21, 2014.
- Craig January, et al., 2019 AHA/ACC/HRS Focused Update of the 2014 AHA/ACC/HRS Guideline for the Management of Patients with Atrial Fibrillation, Circulation 2019; 140: e125-e151.
- Gerhard Hindricks, et al., 2020 Guidelines for the diagnosis and management of atrial fibrillation, European Heart Journal (2020) 42, 373 –
- Pappone C, Oreto G, Rosanio S, et al. Atrial electroanatomic remodeling after circumferential radiofrequency pulmonary vein ablation: efficacy of an anatomic approach in a large cohort of patients with atrial fibrillation. Circulation 2001; 104:2539.
- Haissaguerre M, Jais P, Shah DC, et al. Spontaneous initiation of atrial fibrillation by ectopic beats originating in the pulmonary veins. N Engl J Med. 1998;339:659-666.
- Marrouche NF, Martin DO, Wazni O, et al. Phased-array intracardiac echocardiography monitoring during pulmonary vein isolation in patients with atrial fibrillation: impact on outcome and complications. Circulation. 2003;107:2710-2716.
- Chen SA, Hsieh MH, Tai CT, et al. Initiation of atrial fibrillation by ectopic beats originating from the pulmonary veins: electrophysiological characteristics, pharmacological responses, and effects of radiofrequency Circulation. 1999;100:1879-1886.
- Gerstenfeld EP, Guerra P, Sparks PB, et al. Clinical outcome after radiofrequency catheter ablation of focal atrial fibrillation triggers. J Cardiovasc Electrophysiol. 2001;12:900-908.
- Kanagaratnam L, Tomassoni G, Schweikert R, et al. Empirical pulmonary vein isolation in patients with chronic atrial fibrillation using a three-dimensional nonfluoroscopic mapping system: longterm follow-up. Pacing Clin Electrophysiol. 2001;24:1774-1779.
- Saad EB, Marrouche NF, Natale Ablation of atrial fibrillation. Curr Cardiol Rep. 2002;4:379-387.
- Pappone C, Santinelli V, Manguso F, et al. Pulmonary vein denervation enhances long-term benefit after circumferential ablation for paroxysmal atrial fibrillation. Circulation. 2004;109:327-334.

