Khuyến cáo của ESC 2023 về quản lý bệnh tim mạch ở bệnh nhân mắc đái tháo đường

Trungtamthuoc.com - Hội tim mạch Châu Âu (ESC) năm 2023 vừa phát hành ngày 25/08 vừa qua về "Quản lý bệnh Tim mạch ở những bệnh nhân mắc Đái tháo đường". Dưới đây là nội dung của khuyến cáo năm 2023 và những điểm thay đổi so với khuyến cáo năm 2019.
Ths. Bsnt. Mạc Thanh Tùng - Khoa nội tim mạch – BVTWQĐ 108
Bsnt Võ Văn Tình – Vin uni
PGS.TS. Phạm Trường Sơn - Khoa nội tim mạch – BVTWQĐ 108
Khuyến cáo của ESC 2023: tại đây)
Tải bản PDF dịch: tại đây
(Tải bản PDF so sánh với khuyến cáo năm 2019: tại dây
1 Giới thiệu
Bệnh nhân mắc bệnh tiểu đường có nguy cơ mắc bệnh tim mạch cao hơn với các biểu hiện của bệnh động mạch vành, suy tim, rung nhĩ và đột quỵ, cũng như các bệnh về động mạch chủ và động mạch ngoại biên
Tất cả bệnh nhân tiểu đường cần được đánh giá về nguy cơ và sự hiện diện của bệnh tim mạch và bệnh thận mạn. Do đó, ở những bệnh nhân mắc bệnh tiểu đường và bệnh tim mạch xơ vữa, điều trị bằng thuốc ức chế GLP-1 và/hoặc SGLT2 được khuyến cáo để giảm nguy cơ tim mạch, không phụ thuộc và kiểm soát Glucose máu và các biện pháp chăm sóc tiêu chuẩn
Bảng 1: Các khuyến cáo mới của ESC 2023
| Khuyến cáo | Mức độ khuyến cáo | Mức độ bằng chứng |
|---|---|---|
| Đánh giá nguy cơ tim mạch ở bệnh nhân đái tháo đường | ||
| Ở những bệnh nhân mắc bệnh đái tháo đường type 2 (T2DM) không có bệnh tim mạch xơ vữa hoặc tổn thương cơ quan đích nghiêm trọng, nên được ước tính nguy cơ mắc bệnh tim mạch trong 10 năm thông qua điểm SCORE2-ĐTĐ. | I | B |
| Giảm cân ở bệnh nhân tiểu đường | ||
| Bệnh nhân thừa cân hoặc béo phì nên giảm cân nặng và tăng cường tập thể dục để cải thiện chuyển hoá cơ thể và phòng mắc bệnh tim mạch tổng thể. | I | A |
| Các thuốc hạ đường huyết có tác dụng giảm cân (ví dụ đồng vận GLP-1) nên được cân nhắc ở những bệnh nhân thừa cân hoặc béo phì để giảm cân. | IIa | B |
| Nếu cân nặng không kiểm soát được bằng nối sông,và thuốc thì phẫu thuật giảm cân nên được xem xét ở bệnh nhân ĐTĐ có BMI ≥ 35 kg/m2 | IIa | B |
| Tăng cường hoạt động thể chất và tập thể dục ở bệnh nhân tiểu đường | ||
| Nên điều chỉnh các biện pháp can thiệp tập thể dục cho phù hợp với các bệnh đi kèm liên quan đến đái tháo đường type 2, ví dụ: già yếu, bệnh thần kinh hoặc bệnh võng mạc. | I | B |
| Nên giới thiệu chương trình tập luyện có cấu trúc ở bệnh nhân mắc bệnh đái tháo đường type 2 và đã có bệnh tim mạch, ví dụ: bệnh mạch vành (CAD), suy tim EF bảo tồn (HFPEF), suy tim EF giảm nhẹ (HFmrEF), suy tim EF giảm (HFrEF) hoặc rung nhĩ (AF) để cải thiện chuyển hoá cơ thể, khả năng gắng sức và chất lượng cuộc sống cũng như giảm các biến cố tim mạch. | I | B |
| Việc sử dụng các biện pháp can thiệp dựa trên lý thuyết hành vi, chẳng hạn như đặt mục tiêu, đánh giá lại mục tiêu, tự giám sát và phản hồi, cần được xem xét để thúc đẩy hoạt động thể chất. | IIa | B |
| Có thể cân nhắc sử dụng thiết bị theo dõi hoạt động có thể đeo để tăng cường hoạt động thể chất hành vi. | IIb | B |
| Cai thuốc lá ở bệnh nhân đái tháo đường | ||
| Để cai thuốc lá thành công nên xêm xét các liệu pháp thay bupropion, cũng như tư vấn trực tiếp hoặc qua điện thoại | IIa | B |
| Mục tiêu đường huyết | ||
| Cần cân nhắc kiểm soát đường huyết chặt chẽ để giảm bệnh mạch vành về lâu dài, tốt nhất là sử dụng các thuốc có lợi ích trên tim mạch đã được chứng minh. | IIa | B |
| Giảm nguy cơ bệnh mạch máu xơ vữa bằng thuốc hạ đường máu ở bệnh nhân đái tháo đường | ||
| Nên ưu tiên sử dụng các thuốc hạ đường huyết có lợi ích tim mạch đã được chứng minh, sau đó là các thuốc có độ an toàn tim mạch đã được chứng minh hơn là các thuốc không lợi ích và an toàn trên tim mạch. | I | C |
| Nếu cần kiểm soát đường huyết thêm nữa, nên xem xét dùng Metformin ở bệnh nhân đái tháo đường type 2 và bệnh mạch máu xơ vữa. | IIa | C |
| Nếu cần kiểm soát đường huyết bổ sung, Pioglitazone có thể được xem xét ở bệnh nhân đái tháo đường type 2 có bệnh tim mạch xơ vữa mà không có suy tim. | IIb | B |
| Huyết áp và tiểu đường | ||
| Nên đo huyết áp thường xuyên ở tất cả bệnh nhân đái tháo đường để phát hiện và điều trị tăng huyết áp để giảm nguy cơ tim mạch. | I | A |
| Mỡ máu và tiểu đường | ||
| Thuốc ức chế PCSK9 được khuyến cáo ở những bệnh nhân có nguy cơ tim mạch rất cao, có mức LDL-C cao trên mức mục tiêu mặc dù đã điều trị với liều statin tối đa có thể dung nạp được, kết hợp với ezetimibe hoặc ở những bệnh nhân không dung nạp statin. | I | A |
| Nếu chế độ điều trị statin không được dung nạp ở bất kỳ liều lượng nào (ngay cả sau khi thử lại), nên xem xét thêm chất ức chế PCSK9 vào ezetimibe. | IIa | B |
| Nếu chế độ điều trị dựa trên statin không được dung nạp ở bất kỳ liều lượng nào (ngay cả sau khi thử lại), ezetimibe nên được xem xét. | IIa | C |
| Liều cao Icosapent ethyl (2 g, ngày 2 lần) có thể được xem xét kết hợp với statin ở bệnh nhân tăng triglycerid máu. | IIb | B |
| Điều trị chống huyết khối ở bệnh nhân đái tháo đường | ||
| Clopidogrel 75 mg/ngày sau khi dùng liều tải (ví dụ: 600 mg hoặc ít nhất 5 ngày đã điều trị duy trì) được khuyến cáo cùng với Aspirin (ASA) trong 6 tháng sau đặt stent mạch vành ở bệnh nhân hội chứng vành mạn, bất kể loại stent, trừ các trường hợp có nguy cơ hoặc xuất hiện chảy máu đe dọa tính mạng thì thời gian ngắn hơn. | I | A |
| Ở những bệnh nhân mắc ĐTĐ typ II bị hội chứng vành cấp (ACS) được điều trị bằng chống kết tập tiểu cầu kép có PT bắt cầu ĐMV và không cần điều trị chống đông đường uống (OAC) lâu dài, nên sử dụng lại thuốc ức chế thụ thể P2Y2 ngay khi được coi là an toàn sau phẫu thuật và tiếp tục đến 12 tháng. | I | C |
| Nên cân nhắc thêm Rivaroxaban liều rất thấp cùng aspirin liều thấp để phòng ngừa lâu dài các biến cố mạch máu nghiêm trọng ở bệnh nhân ĐTĐ typ II và bệnh ĐMV hoặc bệnh ĐM ngoại vi (PAD) có triệu chứng mà không có nguy cơ chảy máu cao. | IIa | B |
| Nên cân nhắc thêm rivaroxaban liều rất thấp cùng aspirin liều thấp để phòng ngừa lâu dài các biến cố mạch máu nghiêm trọng ở bệnh nhân ĐTĐ typ II và bệnh ĐMV hoặc bệnh ĐM ngoại vi (PAD) có triệu chứng mà không có nguy cơ chảy máu cao. | IIa | C |
| Ở những bệnh nhân mắc bệnh ĐMV cấp hoặc bệnh ĐMV mạn có đái tháo đường đang được đặt stent mạch vành và có chỉ định chống đông máu, việc điều trị ba thuốc kéo dài với ASA liều thấp, clopidogrel và OAC lên đến 3 tháng có thể được xem xét nếu có nguy cơ huyết khối lớn hơn nguy cơ chảy máu ở từng bệnh nhân. | IIb | C |
| Khi sử dụng clopidogrel, không nên dùng Omeprazole và Esomeprazole cho bảo vệ dạ dày. | III | B |
| Phương pháp tiếp cận đa yếu tố ở bệnh nhân đái tháo đường | ||
| Nên xác định và điều trị sớm các yếu tố nguy cơ và bệnh đi kèm. | I | A |
| Khuyến cáo phối hợp đa chuyên khoa thay đổi hành vi bệnh nhân kết hợp kiến thức và kỹ năng của NVYT. | I | C |
| Khuyến cáo phối hợp đa chuyên khoa thay đổi hành vi bệnh nhân kết hợp kiến thức và kỹ năng của NVYT. | IIa | C |
| Telehealth có thể được xem xét để cải thiện hồ sơ rủi ro của bệnh nhân. | IIb | B |
| Quản lí bệnh mạch vành ở bệnh nhân T2DM | ||
| Tái thông mạch vành trong CCS được khuyến cáo khi cơn đau thắt ngực vẫn còn mặc dù đã điều trị bằng thuốc chống đau thắt ngực hoặc ở những bệnh nhân có khuyết xa tưới máu lớn (> 10% thể tích thất trái). | I | A |
| Tái thông mạch máu hoàn toàn được khuyến cáo ở bệnh nhân STEMI không có sốc tim và có CAD nhiều mạch máu. | I | A |
| Nên đánh giá tình trạng đường huyết ở lần đánh giá ban đầu ở tất cả các bệnh nhân hội chứng vành cấp | I | B |
| Tái thông mạch máu hoàn toàn nên được xem xét ở những bệnh nhân mắc nhồi máu cơ tim không ST chênh lên (NSTE-ACS) không có sốc tim và đa thân bệnh động mạch vành. | IIa | C |
| Liệu pháp hạ đường huyết nên được xem xét ở những bệnh nhân bị hội chứng vành cấp tăng đường huyết dai dẳng, đồng thời nên tránh các đợt hạ đường huyết. | IIa | C |
| Không khuyến cáo tái thông đồng thời động mạch không thủ phạm ở bệnh nhân hội chứng vành cấp có sốc tim. | III | B |
| Suy tim và đái tháo đường | ||
| Đánh giá suy tim ở bệnh nhân đái tháo đường | ||
| Nếu nghi ngờ suy tim, nên XN BNP/NT-proBNP | I | B |
| Khuyến cáo khảo sát có hệ thống về các triệu chứng và/hoặc dấu hiệu HF ở mỗi TH nhập viện ở tất cả bệnh nhân đái tháo đường. | I | C |
| Xét nghiệm chẩn đoán ở tất cả bệnh nhân nghi ngờ suy tim | ||
| ECG 12 chuyển đạo được khuyến cáo. | I | C |
| Siêu âm tim qua thành ngực được khuyến cáo | I | C |
| Chụp X quang ngực được khuyến cáo. | I | C |
| Khuyến cáo xét nghiệm máu định kỳ để phát hiện các bệnh đi kèm, bao gồm công thức máu toàn phần, urê, creatinine và điện giải, chức năng tuyến giáp, lipid và bilan Sắt (ferritin và độ bão hoà transferrin). | I | C |
| Các thuốc điều trị được chỉ định ở những bệnh nhân HFrEF (NYHA II-IV) và tiểu đường | ||
| Điều trị bằng thuốc được chỉ định ở những bệnh nhân HFrEF (NYHA II-IV) và bệnh tiểu đường bằng thuốc ức chế SGLT2 (dapagliflozin, empagliflozin hoặc sotagliflozin) được khuyến cáo ở tất cả các bệnh nhân. | I | A |
| Khuyến cáo chiến lược nghiêm ngặt bắt đầu sớm điều trị dựa trên bằng chứng (thuốc ức chế SGLT2, ARNI/ACE-Is, thuốc chẹn beta và kháng aldosterol MRAS), với việc tăng liều nhanh đến liều mục tiêu, bắt đầu trước khi xuất viện và tái khám thường xuyên trong 6 tuần đầu tiên sau xuất để giảm tỷ lệ tử vong và tái nhập viện. | I | B |
| Các điều trị khác được chỉ định ở những bệnh nhân HFrEF (NYHA II-IV) và tiểu đường | ||
| Hydralazine và isosorbide dinitrate nên được xem xét ở những bệnh nhân da đen tự xác định mắc bệnh tiểu đường và LVEF <35% hoặc có LVEF <45% kết hợp với thất trái giãn ở NYHA III-IV mặc dù đã điều trị bằng ACE-I (hoặc ARNI), thuốc chẹn beta và MRA, để giảm nguy cơ nhập viện và tử vong do suy tim. | IIa | B |
| Digoxin có thể được xem xét ở bệnh nhân HFrEF nhịp xoang có triệu chứng mặc dù đã điều trị bằng sacubitril/valsartan hoặc ACE-I, thuốc chẹn beta và MRA để giảm nguy cơ nhập viện. | IIb | B |
| Điều trị suy tim ở bệnh nhân đái tháo đường và LVEF >40% | ||
| Empagliflozin hoặc Dapagliflozin được khuyến cáo ở bệnh nhân đái tháo đường típ 2 và LVEF >40% (HFmrEF và HFpEF) để giảm nguy cơ nhập viện do suy tim hoặc tử vong do tim mạch | I | A |
| Những cân nhắc đặc biệt về thuốc hạ đường huyết ở bệnh nhân đái tháo đường típ 2 có và không có suy tim | ||
| Khuyến cáo đổi thuốc hạ đường huyết từ các thuốc không có lợi ích tim mạch hoặc độ an toàn sang các thuốc có lợi ích tim mạch đã được chứng minh. | I | C |
| Rung nhĩ và bệnh tiểu đường | ||
| Sàng lọc AF bằng bắt mạch hoặc ECG được khuyến cáo ở bệnh nhân tiểu đường < 65 tuổi (đặc biệt khi có các yếu tố nguy cơ khác) vì bệnh nhân tiểu đường có tần suất AF cao hơn ở độ tuổi trẻ hơn. | I | C |
| Sàng lọc ECG một cách có hệ thống nên được xem xét để phát hiện AF ở bệnh nhân ≥75 tuổi hoặc những người có nguy cơ đột quỵ cao. | IIa | |
| Bệnh thận mãn tính và tiểu đường | ||
| Khuyến cáo giảm LDL-C tích cực bằng statin hoặc kết hợp statin/ezetimibe. | I | A |
| Thuốc ức chế SGLT2 (canagliflozin, empagliflozin hoặc dapagliflozin) được khuyến cáo ở bệnh nhân đái tháo đường týp 2 và bệnh thận mạn có eGFR >=20 mL/phút/1,73 m2 để giảm nguy cơ bệnh tim mạch và suy thận. | I | A |
| Finerenone được khuyến cáo phối hợp với ACE-I hoặc ARB ở bệnh nhân đái tháo đường týp 2 và eGFR >60 mL/phút/1,73 m2 với tỉ lệ albumin/creatinine niệu (UACR) >=30 mg/mmol ( ≥300 mg/g) hoặc eGFR 25-60 mL/phút/ 1,73 m2 và UACR 23 mg/mmol ( ≥30 mg/g) để giảm các biến cố tim mạch và suy thận. | I | A |
| Khuyến cáo sử dụng ASA liều thấp (75-100 mg/ngày) ở bệnh nhân mắc bệnh thận mạn kèm bệnh xơ vữa động mạch. | I | A |
| Điều trị nội khoa tích cực hoặc chiến lược xâm lấn ngay từ đầu được khuyến nghị ở những người mắc bệnh thận mạn, tiểu đường và bệnh mạch vành mạn ổn định ở mức độ trung bình đến nặng, do các kết cục giống nhau. | I | B |
| Lời khuyên của bác sĩ chuyên khoa thận có thể được xem xét để kiểm soát tình trạng tăng phosphat máu, các bằng chứng khác về bệnh loạn dưỡng xương do suy thận (CKD-MBD) và thiếu máu do suy thận. | IIb | C |
| Không nên sử dụng kết hợp ARB với ACE-I. | III | B |
| Bệnh động mạch chủ, ĐM ngoại biên và bệnh tiểu đường | ||
| Ở những bệnh nhân mắc bệnh tiểu đường và phình động mạch chủ, nên thực hiện các chiến lược chẩn đoán và điều trị tương tự (nội khoa, phẫu thuật hoặc can thiệp nội mạch) như ở những bệnh nhân không mắc bệnh tiểu đường. | I | C |
| Bệnh tiểu đường type 1 (T1DM) và bệnh tim mạch | ||
| Ở những bệnh nhân mắc bệnh T1DM, việc điều chỉnh thuốc hạ đường huyết được khuyến cáo tuân theo các nguyên tắc tự quản lý của bệnh nhân dưới sự hướng dẫn đa chuyên khoa. | I | C |
| Nên tránh các đợt hạ đường huyết, đặc biệt ở những người đã có bệnh tim mạch. | I | C |
| Statin nên được xem xét để giảm LDL-C ở bệnh nhân đái tháo đường týp 1 trên 40 tuổi không có tiền sử bệnh tim mạch để giảm nguy cơ tim mạch. | IIa | B |
| Statin nên được xem xét sử dụng ở người lớn dưới 40 tuổi mắc bệnh đái tháo đường týp 1 có các yếu tố nguy cơ khác về bệnh tim mạch hoặc tổn thương cơ quan đích vi mạch hoặc nguy cơ bệnh tim mạch 10 năm ≥10% để giảm nguy cơ bệnh tim mạch. | IIa | B |
| Việc sử dụng mô hình dự đoán nguy cơ của Scotland/Thụy Điển có thể được xem xét để ước tính nguy cơ tim mạch 10 năm ở bệnh nhân đái tháo đường típ 1. | IIb | B |
Bảng 2: Các điểm thay đổi so với khuyến cáo ban hành năm 2019
| Năm 2019 | Mức độ khuyến cáo | Mức độ bằng chứng | Năm 2023 | Mức độ khuyến cáo | Mức độ bằng chứng |
|---|---|---|---|---|---|
| Thay đổi chế độ ăn uống và dinh dưỡng ở bệnh nhân tiểu đường | |||||
| Chế độ ăn Địa Trung Hải, giàu chất béo không bão hòa đơn nhánh hay đa nhánh nên được xem xét làm giảm các biến cố tim mạch. | IIa | B | Chế độ ăn Địa Trung Hải hoặc thực vật có hàm lượng chất béo không bão hòa cao để giảm nguy cơ tim mạch. | I | A |
| Giảm nguy cơ ASCVD bằng thuốc hạ đường huyết trong bệnh tiểu đường | |||||
| Empagliflozin, canagliflozin hoặc dapagliflozin được khuyến cáo ở bệnh nhân đái tháo đường típ 2 và bệnh tim mạch, hoặc có nguy cơ tim mạch cao/rất cao để giảm biến cố tim mạch. | I | A | Thuốc ức chế SGLT2 với lợi ích tim mạch đã được chứng minh được khuyến cáo ở bệnh nhân với T2DM và ASCVD để giảm biến cố tim mạch, độc lập với đường huyết nền hoặc HbA1c mục tiêu và không phụ thuộc vào thuốc hạ đường huyết khác đi kèm. | I | A |
| Ở bệnh nhân đái tháo đường típ 2 không có bệnh tim xơ vữa động mạch hoặc TOD nặng nhưng có nguy cơ bệnh tim mạch 10 năm ≥10%, điều trị bằng thuốc ức chế SGLT2 hoặc đồng vận GLP-1 có thể được coi là làm giảm nguy cơ tim mạch. | IIb | C | |||
Liraglutide, Semaglutide hoặc Dulaglutide là những bệnh nhân được khuyến cáo ở bệnh nhân đái tháo đường týp 2 và bệnh tim mạch, hoặc có nguy cơ tim mạch cao/rất cao để giảm các biến cố tim mạch | I | A | Liraglutide, semaglutide hoặc dulaglutide là những bệnh nhân được khuyến cáo ở bệnh nhân đái tháo đường týp 2 và bệnh tim mạch, hoặc có nguy cơ tim mạch cao/rất cao để giảm các biến cố tim mạch | I | A |
| Ở những bệnh nhân đái tháo đường týp 2 không có bệnh xơ vữa động mạch hoặc TOD nặng nhưng có nguy cơ bệnh tim mạch 10 năm ≥10%, điều trị bằng thuốc ức chế SGLT2 hoặc đồng vận GLP-1 có thể được xem xét để giảm nguy cơ tim mạch. | IIb | C | |||
| Cách tiếp cận đa yếu tố quản lý bệnh nhân đái tháo đường type 2 | |||||
| Tiếp cận đa yếu tố trong việc quản lí bệnh nhân đái tháo đường theo mục tiêu nên được xem xét ở bệnh nhân đái tháo đường và bệnh tim mạch. | IIa | B | Khuyến cáo tiếp cận đa yếu tố về quản lý bệnh T2DM theo mục tiêu điều trị. | I | B |
| Suy tim và tiểu đường | |||||
Đồng vận GLP-1 (lixisenatide, liraglutide, semaglutide, exenatide, dulaglutide) có tác dụng trung tính đối với nguy cơ nhập viện do suy tim và có thể được xem xét đển điều trị bệnh tiểu đường ở bệnh nhân suy tim. | IIb | A | Đồng vận GLP-1 (lixisenatide, liraglutide, semaglutide, exenatide, dulaglutide) có tác dụng trung tính đối với nguy cơ nhập viện do suy tim và nên được xem xét ở bệnh nhân đái tháo đường típ 2 có nguy cơ hoặc mắc bệnh suy tim. | IIa | A |
| Insulin có thể được xem xét ở những bệnh nhân HFrEF tiến triển. | IIb | C | Insulin nền (glargine và degludec) có tác dụng trung tính đối với nguy cơ nhập viện do suy tim và nên được xem xét là liệu pháp hạ đường huyết ở bệnh nhân đái tháo đường típ 2 có nguy cơ hoặc mắc bệnh HF. | IIa | B |
| Rung nhĩ và tiểu đường | |||||
| Rung nhĩ và tiểu đường | IIb | C | Khuyến cáo sàng lọc AF bằng cách bắt mạch hoặc ECG ở bệnh nhân ≥65 tuổi. | IIa | B |
| Bệnh thận mãn tính và tiểu đường | |||||
Điều trị ĐTĐ bằng Liraglutide và semaglutide có liên quan đến việc làm giảm nguy cơ mắc các vấn đề về thận và nên được xem xét nếu eGFR >30 mL/phút/1,73 m2. | IIa | B | Khuyến cáo sử dụng đồng vận GLP-1 ở mức eGFR >15 mL/phút/1,73 m2 để đạt được kiểm soát đường huyết đầy đủ do nguy cơ hạ đường huyết thấp và tác dụng có lợi đối với kiểm soát cân nặng, nguy cơ tim mạch và Albumin niệu. | I | A |
2 Chẩn đoán đái tháo đường
2.1 Tiêu chuẩn chẩn đoán đái tháo đường theo Tổ chức Y tế Thế giới và Hiệp hội đái tháo đường Hoa Kỳ.
| Tiêu chuẩn | Tiêu chí WHO | Tiêu chí ADA |
|---|---|---|
| Bệnh tiểu đường | ||
| - Glucose đói -Glucose sau 2h làm nghiệm pháp dung lạp -HbA1C -Glucose máu bất kỳ | ≥ 7.0 mmol/L ≥ 11.1 mmol/L ≥ 6.5% ≥ 11.1 mmol/L | |
| Tiền đái tháo đường | ||
-Đường máu đói -Glucose sau 2h làm nghiệm pháp dung lạp -HbA1C | 6.1-6.9 mmol/L 7.8-11.0 mmol/L 6.0-6.4% | 5.6-6.9 mmol/L
5.7-6.4% |
2.2 Sơ đồ chẩn đoán:
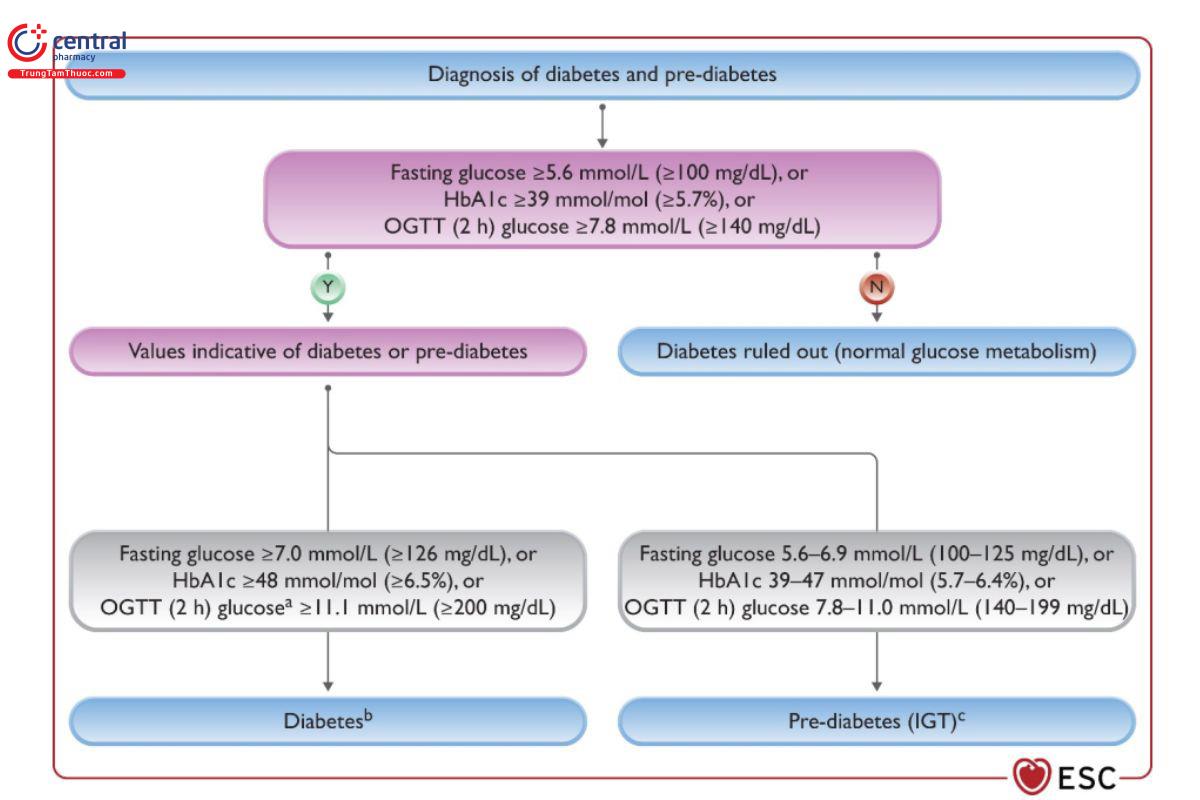
2.3 Phân loại:
2.3.1 Đái tháo đường type I:
- Chiếm 5-10%, nguyên nhân thứ phát do sự phá hủy tế bào beta của tuyến tụy bởi cơ chế tự miễn dẫn đến thiếu hụt insulin
- Lâm sàng: bệnh nhân trẻ <35 tuổi có biểu hiện tiểu đường, có thể kèm triệu chứng tăng áp lực thẩm thấu
- Xét nghiệm kháng thể giúp xác định chẩn đoán, khoảng 5-10% kháng thể này âm tính ở bệnh nhân đái tháo đường typ 1. Peptid C giúp đánh giá việc sản xuất insulin nội sinh trong trường hợp này không rõ ràng
2.3.2 Đái tháo đường typ II
- Nguyên nhân phổi biến nhất của bệnh tiểu đường (90%) do tình trạng đề kháng insulin kết hợp với thiếu hụt tương đối insulin
- Những người mắc ĐTĐ typ II có thể không có triệu chứng và có thể được chẩn đoán sau khi xuất hiện các biến chứng tim mạch
- Do đó, bắt buộc phải sàng lọc tiểu đường ở các bệnh nhân mắc bệnh lý tim mạch
2.3.3 Bệnh tiểu đường đơn gen
- Bất thường di truyền gen trội trên nhiễm sắc thể thường, do đột biến gen chuyển hóa glucose
- Bệnh nhân thường mắc bệnh trước 6 tháng tuổi. Những bệnh nhân không phù hợp ĐTD typ I hay typ II lên nghi ngờ bệnh tiểu đường đơn gen
2.3.4 Bệnh tiểu đường thứ phát và tiểu đường do căng thẳng
- Tăng đường huyết do stress mà không mắc bệnh ĐTĐ có liên quan đến kết cục bất lợi khi nằm viện
- Nên nghi ngờ ở những người có mức đường máu cao khi nhập viện và HbA1C bình thường. Nên kiểm tra lại bằng test dung nạp đường huyết.
2.3.5 Đái tháo đường thai kỳ
- Được định nghĩa là bệnh ĐTĐ được chẩn đoán trong quý II hoặc quý III của thai kỳ mà không có tiền sử mắc bệnh tiểu đường rõ ràng trước đó
- Xét nghiệm ưa chuộng đùng để chẩn đoán là nghiệm pháp dung nạp đường huyết.
- Phụ nữ mắc đái tháo đường thai kỳ cần được sàng lọc hàng năm suốt đời do nguy cơ mắc bệnh tiểu đường cao.
2.4 Sàng lọc
- Sàng lọc bệnh tiểu đường được khuyến cáo ở tất cà bệnh nhân mắc bệnh tim mạch bằng sử dụng test glucose đói và/hoặc HbA1C
- Khuyến cáo chẩn đoán tiểu đường là dựa trên HbA1C và/hoặc đường máu đói hoặc dựa trên nghiệm pháp dung nạp glucose đường uống nếu còn nghi ngờ
3 Đánh giá nguy cơ tim mạch ở bệnh nhân đái tháo đường type II

Bệnh nhân ĐTĐ typ II có nguy cơ mắc bệnh lý tim mạch cao gấp 2-4 lần bao gồm: bệnh mạch vành, đột quỵ não, suy tim, rung nhĩ, bệnh động mạch ngoại biên.
Khi đánh giá nguy cơ TM ở bệnh nhân ĐTĐ typ II điều quan trọng nhất là phải xem xét tiền sử và bệnh sử, các triệu chứng, kết quản thăm khám, xét nghiệm và các kết quả chẩn đoán bệnh khác như sự hiện diện của xơ vữa động mạch hay tổn thương cơ quan địch
Tổn thương cơ quan đích nghiêm trọng được định nghĩa:
- Mức lọc cầu thận eGFR < 45ml/p/1.73m2 bất kể albumin niệu hoặc
- eGFR từ 45-59ml/p/1.73m2 và kèm microalbumin niệu hoặc
- Có protein niệu (UACR > 300mg/g, giai đoạn A3) hoặc
- Sự hiện diện của bệnh vi mạch ở ít nhất 3 vị trí khác nhau (VD: albumin niệu vi lượng (gđ A2), bệnh võng mạc, bệnh thần kiinh ngoại viên…)
Các nguy cơ tim mạch ở bệnh nhân ĐTĐ typ II
| Nguy cơ rất cao | Bệnh nhân ĐTĐ typ II kèm: - Bệnh tim mạch do xơ vữa được xác định trên lâm sàng hoặc - Tổn thương cơ quan đích nghiêm trọng - Nguy cơ bệnh TM 10 năm ≥ 20% khi sử dụng thang điểm SCORE-2 |
| Nguy cơ cao | Bệnh nhân ĐTĐ typ II không đáp ứng tiêu chí nguy cơ rất cao và kèm theo: - Nguy cơ bệnh TM 10 năm < 20% khi sử dụng thang điểm SCORE-2 |
| Nguy cơ trung bình | Bệnh nhân ĐTĐ typ II không đáp ứng tiêu chí nguy cơ rất cao và kèm theo: - Nguy cơ bệnh TM 10 năm từ 5-10% khi sử dụng thang điểm SCORE-2 |
| Nguy cơ thấp | Bệnh nhân ĐTĐ typ II không đáp ứng tiêu chí nguy cơ rất cao và kèm theo: - Nguy cơ bệnh TM 10 năm < 5% khi sử dụng thang điểm SCORE-2 |
Bệnh nhân ≥ 40 tuổi mắc ĐTĐ typ II không có bệnh lý TM do xơ vữa hoặc tổn thương cơ quan đích nghiêm trọng nên ước tính nguy cơ mắc bệnh lý TM trong 10 năm bằng thuật toán SCORE2 (IB)
4 Giảm nguy cơ tim mạch ở bệnh nhân ĐTĐ: mục tiêu và phương pháp
4.1 Lối sống và bệnh tiểu đường

Là biện pháp cơ bản để ngăn ngừa và quản lý bệnh nhân ĐTĐ typ II
- Giảm cân :
- Các thuốc điều trị tiểu đường có tác dụng giảm cân: đồng vận GLP-1, chất chủ vận kép tirzepatid và ức chế thụ thể SGLT2. Tác dụng giảm cân của đồng vận GLP-1 tốt hơn so với thuốc ức chế thụ thể SGLT2
- Nếu cân nặng không kiểm soát được bằng nối sông,và thuốc thì phẫu thuật giảm cân nên được xem xét ở bệnh nhân ĐTĐ có BMI ≥ 35 kg/m2 (IIaB)
- Thay đổi chế độ ăn uống hoặc dinh dưỡng :
- Không khuyến cáo việc bổ xung acid béo omega3 để phòng ngừa thứ phát bệnh tim mạch ở bệnh nhân ĐTĐ
- Chế độ ăn phù hợp ở bệnh nhân ĐTĐ: 30% protein, 40% carbohydrate và 30% chất béo
- Nên áp dụng chế độ ăn Địa Trung Hải với hàng lượng chất béo không bão hòa cao để giảm nguy cơ tim mạch (IA)
- Tăng cường hoạt động thể chất và tập thể dục :
- Nên tằng cường bất kỳ hoạt động thể chất nào (Vd đi bộ 10 phút mỗi ngày) ở tất cả bệnh nhân mắc ĐTĐ typ II có và không có bệnh lý tim mạch (IA).
- Bài tập tối ưu là hoạt động hàng tuần với 150 phút với cường độ vừa phải hoặc 75 phút cường độ sức chịu đựng cao (IA)
- Thực hiện bài tập sức đề kháng bên cạnh bài tập sức bền ít nhất hai lần một tuần (IB)
- Nên test gắng sức để xác định khả năng dung nạp ở bệnh nhân ĐTĐ typ II mắc bệnh ĐMV trước khi thiết lập một chương trình luyện tập (IIaC)
- Cai thuốc lá :
- Nên ngừng hút thuốc lá để giảm nguy cơ tim mạch (IA)
- Liệu pháp thay thế để cai thuốc lá: Nicotine, Varenicline và Bupropion cũng như thuốc lá điện tử cần được xem xét để cải thiện cai thuốc lá thành công (IIaB)
4.2 Mục tiêu đường huyết
- Nên áp dụng kiểm soát đường huyết chặt chẽ với HbA1C < 7% để giảm biến chứng vi mạch. Tuy nhiêm việc giảm HbA1C thấp hơn không phải lúc nào cũng tốt hơn. Hạ đường huyết có liên quan đến việc tăng nguy cơ biến cố mạch máu (IA)
- Nên cá nhân hóa mục tiêu HbA1c theo bệnh lý đi kèm, thời gian mắc bệnh và tuổi thọ
- Kiểm soát đường huyết chặt chẽ nên được xem xét đối với giảm bệnh mạch vành về lâu dài.
4.3 Giảm nguy cơ tim mạch do xơ vữa động mạch bằng thuốc hạ đường huyết ở bệnh nhân ĐTĐ
4.3.1 Các thuốc được chứng minh hiệu quản trên tim mạch
- Chất ức chế đồng vận chuyển Natri-glucose-2
- Cả Dapagliflozin và Ertugliflozin đều không làm giảm nguy cơ mắc MACE, nhưng cả 2 đều làm giảm nguy cơ nhập viện do suy tim và nhất quán với các thuốc trong nhóm về lợi ích trên bệnh nhân suy tim
- Cùng với thuốc đồng vận GLP1 thì thuốc chức chế GLT2 là liệu pháp hạ glucose máu được ưu tiên ở bệnh nhân ĐTĐ typ II mắc bệnh tim mạch do xơ vữa không phụ thuốc và việc cân nhắc kiểm soát đường máu và không phụ thuộc vào việc sử dụng metformin nền tảng
- Chất chủ vận thụ thể peptide -1 giống Glucagon: thuốc được chứng minh hiệu quản vượt trội về thời gian xảy ra biến cố đầu tiên về tử vong tim mạch, nhồi máu cơ tim và đột quỵ
- Pioglitazone: không chứng minh đạt tiêu chí chính bào gồm tử vong do mọi nguyên nhân, NMCT, đột quỵ tuy nhiên với kết quả phụ đánh giá theo tiêu chuẩn vàng của tử vong tim mạch, nhồi máu cơ tim và đột quỵ não thì có mức giảm đáng kể. Tuy nhiên TZD làm tăng giữ nước và nguy cơ phù ngoại biên, tăng mắc suy tim. Cân nhắc lợi ích- rủi do việc cân nhắc sử dụng TZD để giảm thiểu nguy cơ xơ vữa ĐM ở bệnh nhân ĐTĐ typ II là hợp lý
4.3.2 Thuốc hạ đường huyết an toàn trên tim mạch nhưng không chứng minh hiệu quả
- Chất ức chế DPP4
- Lixisenatide và exenatide
- Insulin
- Gimepririd
4.3.3 Cân nhắc về tim mạch của các thuốc hạ đường máu
- Metformin
- Sulphonylureas
Điều trị hạ đường máu cho bệnh nhân ĐTĐ typ II nhằm giảm nguy cơ tim mạch:
| Nguy cơ tim mạch | Thuốc |
| Rất cao | Class I: SGLT2 và/hoặc GLP-1 RA |
| Class IIb: Metformin và/hoặc SGLT2 và/hoặc GLP-1RA | |
| Cao | Class IIb: Metformin và/hoặc SGLT2 và/hoặc GLP-1RA |
| Trung bình và thấp | Class IIa: Metformin |
Một số khuyến cáo:
- Nên sử dụng thuốc hạ đường huyết có lợi ích tim mạch đã được chứng minh tiếp theo là nhóm thuốc an toàn
- Chất ức chế SGLT2 và đồng vận GLP1 được chứng minh có lợi ích tim mạch được khuyến cáo ở BN mắc bệnh ĐTĐ và bệnh lý TM do xơ vữa kể giảm biến cố tử vong độc lập với đường huyết cơ sở và HbA1C
- Nếu cần thiết kiểm soát đường huyết bổ sung thì thêm Metformin ở bệnh nhân ĐTĐ và xơ vữa mạch
- Nếu cần kiểm soát đường huyết hổ sung, pioglitazone có thể được xem xét ở bệnh nhân ĐTĐ và xơ vữa mạch không có suy tim
4.4 Huyết áp và bệnh tiểu đường
4.4.1 Sàng lọc
- Đo HA thường xuyên là bắt thuộc ở bệnh nhân ĐTĐ
- Ở bệnh nhân mắc bệnh TM giá trị HA > 180/110 mmHg trong 1 lần đo thì chẩn đoán luôn là THA
- Đo HA :
Đo huyết áp ở lần khám đầu tiên và mỗi lần tái khám (ở mỗi lần khám lâm sàng định kỳ).
Bệnh nhân nên ngồi thoải mái trong môi trường yên tĩnh trong 5 phút trước khi bắt đầu đo huyết áp. Nên ghi lại ba lần đo huyết áp, cách nhau 1–2 phút và đo bổ sung nếu hai lần đo đầu tiên chênh lệch >10 mmHg. Huyết áp được ghi lại là giá trị trung bình của hai lần đo huyết áp cuối cùng. |
| Đo huyết áp 1 phút và 3 phút sau khi đứng từ tư thế ngồi ở tất cả bệnh nhân trong lần thăm khám đầu tiên để loại trừ hạ huyết áp thế đứng; Việc đo huyết áp khi nằm và đứng cũng nên được xem xét trong những lần thăm khám tiếp theo. |
Đo huyết áp ngoài phòng khám bằng theo dõi huyết áp cấp cứu và/hoặc tại nhà nên được thực hiện khi khả thi. Tăng huyết áp ẩn nên được xem xét ở những bệnh nhân có huyết áp phòng khám bình thường và bình thường cao nhưng có tổn thương cơ quan hoặc có nguy cơ tim mạch cao. |
4.4.2 Mục tiêu điều trị
- Bệnh nhân < 69 tuổi: HA tâm thu mục tiêu tối ưu 120-130 mmHg (đo tại phòng khám) và có thể kiểm soát mức thấp hơn nếu dung nạp
- Bệnh nhân ≥ 70 tuổi mục tiêu HA tâm thu < 140 mmHg, giảm xuống 130 mmHg nếu dung nạp được
- Khuyến cáo HA tâm trương < 80 mmHg cho tất cả bệnh nhân
4.4.3 Điều trị
- Chế độ ăn: nhiều rau, trái cây và sản phẩm sữa ít béo, giảm natri < 100mmol/ngày
- Điều trị thuốc với hai loại kết hợp khi HA tâm thu tại phòng khám ≥ 140 mmHg và/hoặc HA tâm trương ≥ 90 mmHg
- Thuốc hạ đường máu tác dụng hạ huyết áp:
- Thuốc đồng vận GLP-1 làm giảm HA (HA tâm thu giảm 1.3-2,6 mmHg) và kèm tăng nhịp tim nhẹ (2-2.5 nhịp/phút)
- Thuốc ức chế SGLT2 (TB 3.6 mmHg) gây giảm HA lớn hơn thuốc đồng vận GLP1 mà không làm thay đổi nhịp tim
4.5 Lipid và bệnh tiểu đường

4.5.1 Mục tiêu điều trị
| Nguy cơ tim mạch | Mục tiêu LDL-C |
|---|---|
| Rất cao | LDL-C < 1.4 mmol/L |
| Cao | LDL-C < 1.8 mmol/L |
| Trung bình | LDL-C < 2.6 mmol/L |
4.5.2 Thuốc
- Statin: liệu pháp đầu tay. Statin cường độ cao (Rosuvastatin và atovastatin) được chỉ định ở bệnh nhân mắc bệnh ĐTĐ có nguy cơ tim mạch cao và rất cao
- Ezetimibe: Phối hợp với statiin khi dùng statin không kiểm soát được LDLC mục tiêu
- Thuốc ức chế PCSK 9 được thêm vào ở bệnh nhân có nguy cơ tim mạch rất cao với mức LDL-C cao liên tục dù đã điều trị tối đa statin kết hợp với ezetimibe hoặc ở bệnh nhân không dung nạp statin
- Bệnh nhân không dung nạp statin thì thuốc ức chế PCSK9 thêm vào ezetimibe là hợp lý để kiểm soát LDL-C
4.6 Liệu pháp chống huyết khối
4.6.1 Bệnh nhân xơ vữa mạch không triệu chứng và không có tái thông mạch
- Có thể xem xét Aspirin (75-100mg) hàng ngày để ngăn ngừa biến cố mạch máu trong trường hợp không có chống chỉ định (mức khuyến cáo IIb-A)
4.6.2 Bệnh nhân mắc bệnh tim mạch do xơ vữa và hoặc tái thông mạch
- Mạch vành mạn tính:
- Bệnh nhân ĐTĐ có bệnh ĐMV đáng kể hoặc đã được tái thông mạch trước đố có nguy cơ tim mạch cao nên dùng Aspirin liều thấp 75-100mg hàng ngày
- Clopidogrel là một lựa chọn thay thế nếu không dung nạp với aspirin hoặc thêm cùng aspirin ở bệnh nhân sau can thiệp qua da trong vòng 6 tháng đầu
- Hội chứng vành cấp:
- Bệnh nhân trải qua PCI hoặc CABG trong vòng 12 tháng đầu: Aspirin liều thấp cùng với Prasugrel hoặc Ticagrelor
- Bệnh nhân CABG sau 12 tháng dùng Aspirin liều thấp
- Bệnh nhân PCI sau 12 tháng dùng Aspirin liều thấp (khuyến cáo loại I) hoặc DAPT phụ thuộc nguy cơ chảy máu (khuyến cáo IIa)
Phòng ngừa xuất huyết tiêu hóa
- Khi sử dụng Thuốc chống huyết khối cùng thuốc ức chế bowmm proton được khuyến cáo để ngừa xuất huyết (IA)
- Khi dùng một loại thuốc chống ngưng tập tiểu cầu nên cân nhắc dùng PPI để ngăn ngừa XHTH (IIaA)
- Khi sử dụng Clopidogrel thì việc sử dụng omeprazols goặc esomeprazole không được khuyến cáo
5 Bệnh mạch vành và đái tháo đường
5.1 Bệnh mạch vành mạn tính
- Thuốc:
- Thuốc ức chế thụ thể SGLT2 và đồng vận GLP1 được khuyến cáo ở bệnh nhân ĐTĐ typ II kèm bệnh mạch vành để giảm biến cố tim mạch
- Bệnh đa thân ĐMV do ĐTĐ không thể thực hiện tái thông mạch máu, có thể giảm triệu chứng bằng: chẹn beta, chện kênh calci, nitrat. Thuốc chẹn beta tác dụng giãn mạch (Carvedilol, Nebivolol, Labetalol) được ưa thích hơn
- Ở bệnh nhân ĐTĐ kèm bệnh mạch vành có HA bình thường, ức chế men chuyển hoặc chẹn thụ thể cũng được khuyến cáo để giảm nguy cơ biến cô tim mạch đặc biệt ở bệnh nhân kèm suy tim hoặc suy thận.
- Tái thông mạch:
- Tái thông mạch trong bệnh nhân ĐTĐ typ II kèm bệnh mạch vành mạn theo các khuyến cáo trước đó
- Tái thông mạch trong bệnh mạch vành mạn khi triệu chứng cơn đau thắt ngực vẫn xảy ra dù đã điều trị bằng thuốc chống đau ngực hoặc bệnh nhân có vùng thiếu máu cơ tim lớn > 10% (IA)
- Tái thông hoàn toàn (cả mạch không thủ phạm) nên được xem xét ở bệnh nhân NSTEMI không có sốc tim (IIaC). Với bệnh nhân có sốc tim thì không khuyến cáo tái thông cả mạch không thủ phạm (IIIB).
Hội chứng vành cấp và bệnh tiểu đường
- Kiểm soát đường huyết:
- Cần đánh giá tình trạng đường máu ngay từ đầu ở bệnh nhân vành cấp
- Một số khuyến nghị, bệnh nhân vành caaos nên duy trì đường máu < 11.1mmol/L hoặc < 10 mmol/L
- Cần lưu ý tăng đường huyết trong giai đoạn cấp tính trong hội chứng vành cấp có thể do tình trạng tăng đường huyết do stress và không đủ để chẩn đoán bệnh ĐTĐ
- Chiến lược tái thông:
- Không khác biệt ở bệnh nhân vành cấp có đái tháo đường hay không có ĐTĐ
- Chiến lược chụp xâm lấn ngay (trong vòng 2h kể từ khi nhập viện ) nên áp dụng cho bệnh nhân nguy cơ rất cao hầu hết có tình trạng mất ổn định về huyết động
- Chiến lược chụp xâm lấn sớm (trong vòng 24h) nên áp dụng cho bệnh nhân nguy cơ cao đặc biệt bệnh nhân có troponin tăng rõ rệt, thay đổi đoạn ST-T, đoạn ST chênh lên thoáng qua hoặc điểm GRACE > 140.
6 Suy tim và tiểu đường
6.1 Định nghĩa và phân loại
| Kiểu hình ST | HFpEF | HFmrEF | HFrEF |
|---|---|---|---|
| Tiêu chí 1 | Các triệu chứng và/hoặc dấu hiệu | Các triệu chứng và/hoặc dấu hiệu | Các triệu chứng và/hoặc dấu hiệu |
| Tiêu chí 2 | LVEF ≥50% | Các triệu chứng và/hoặc dấu hiệu | LVEF ≤40% |
| Tiêu chí | Bằng chứng khách quan về các bất thường cấu trúc và/hoặc chức năng của tim phù hợp với sự hiện diện của rối loạn chức năng tâm trương thất trái hoặc tăng áp lực đổ đầy, bao gồm tăng natriuretic peptide | Không có | Không có |
6.2 Điều trị suy tim ở bệnh nhân tiểu đường
6.2.1 Suy tim phân xuất tống máu giảm
- Thuốc ức chế SGLT-2 (dapagliflozin, empagliflozin hoặc sotagliflozin) được khuyết cáo ở tất cả bệnh nhân tiểu đường có suy tim phẫn xuất tống máu giảm để giảm tỷ lệ tái nhập viện và tử vong do tim mạch (IA)
- Sacubitril/valsartan hoặc chức chế men chuyển, chẹn beta, kháng aldosteron được khuyến cao ở tất cả bệnh nhân ĐTĐ có suy tim để giảm tỷ lệ tái nhập viện và tử vong do suy tim (IA)
- Chiến lực nên bắt đầu sớm điều trị dựa trên 4 thuốc nền tảng (ức chế SGLT2, ARNI/ACE-I, chẹn beta và kháng aldosteron) với tăng liều đến liều mục tiêu trước xuất viện và tái khám thường xuyên trong 6 tuần đầu ra viện
- Chỉ định cấy ICD, CRT-P hay CRT-D cũng giống nhưng trong suy tim nói chung
- Chện thủ thể agioteinsin được khuyến cáo ở bệnh nhân ĐTĐ kèm suy tim phân xuất tống máu giảm không dung nạp với ARNI hoặc ACE-I
- Ivabradin nên xem xét để giảm nguy cơ tái nhập viện và tử vong do tim mạch ở bệnh nhân nhịp xoang có tần số nghỉ ≥ 70 ck/p dù đã điều trị bằng chẹn beta với liều dung nạp được (IIaB)
- Hydralazine và isosorbide dinitrate nên được xem xét ở bệnh nhân da đen có ĐTĐ kèm suy tim NYHA III-IV với EF ≤ 35% hoặc EF ≤ 45% kèm giãn thất trái có dù đã điều rị bằng ACE-I hoặc ARNI (IIaB)
- Digoxin có thể được xem xét ở bệnh nhân có ĐTĐ có nhịp xoang kèm suy tim phân xuất tống máu giảm còn triệu chứng mặc dù đã điều trị 4 thuốc trụ cột để giảm nguy cơ tái nhập viện (IIaB)
6.2.2 Điều trị suy tim phân xuất tống máu giảm nhẹ và bảo tồn
- Empagliflozin hoặc dapaglyflozin được khuyên dùng trong bệnh nhân ĐTĐ typ II có EF > 40% (suy tim phân xuất tống máu giảm nhẹ hoặc bảo tồn) để giảm nguy cơ tái nhập viện hoặc tử vong tim mạch (IA)
- thuốc lợi tiểu được khuyến cáo ở bệnh nhân ĐTĐ kèm suy tim phân xuất tống máu giảm hoặc giảm nhẹ có dấu hiệu và/hoặc triệu chứng tắc nghẽn để cải thiện lâm sàng, khả năng thể dục và nhập viện do suy tim (IC)
7 Một số lưu ý dùng thuốc điều trị hạ đường huyết trên bệnh nhân ĐTĐ có bệnh tim mạch
- 5 thuốc ức chế thụ thể SGLT-2: empagliflozin, canagliflozin, dapagliflozin, ertugliflozin, hoặc sotagliflozin được khuyến cáo ở bệnh nhân ĐTĐ có nhiều yếu tố nguy cơ bệnh tim mạch do xơ vữa
- 3 thuốc ức chế thụ thể SGLT-2: empagliflozi, dapagliflozin, sotagliflozin được khuyến cáo ở bệnh nhân ĐTĐ typ II kèm suy tim phân xuất tống máu giảm
- 2 thuốc ức chế thụ thể SGLT-2: empagliflozi, dapagliflozin được khuyến cáo ở bệnh nhân ĐTĐ typ II kèm suy tim phân xuất tống máu giảm nhẹ và bảo tồn
- Đồng vận GLP-1 có tác dung trung tính ở bệnh nhân ĐTĐ kèm suy tim, nên được xem xét điều trị hạ đường máu ở bệnh nhân ĐTĐ typ II có suy tim (IIaA)
- Thuốc ức chế DPP-4 (Sitagliptin và linaglipitin) có tác dụng trung tính đối với suy tim nên được xem xét điều trị hạ đường máu ở bệnh nhân ĐTĐ typ II có nguy cơ hoặc mắc suy tim (IIaA)
- Metformin nên được xem xét để hạ đường máu ở bệnh nhân ĐTĐ typ II kèm suy tim (IIaB)
- Pioglitazone có liên quan đến tăng nguy cơ mắc suy tim nên không được khuyến cáo ở bệnh nhân ĐTĐ typ II kèm suy tim
- Saxagliptin ức chế DPP-4 có liên quan đến tăng nguy cơ nhập viện do suy tim ở bệnh nhân ĐTĐ nên không được khuyến cáo để điều trị hạ đường máu ở bệnh nhân ĐTĐ có nguy cơ mắc suy tim
8 Rung nhĩ và bệnh tiểu đường
- Sàng lọc rung nhĩ bằng bắt mạch hoặc điện tâm đồ được khuyến cáo ở bệnh nhân ≥ 65 tuổi
- Sàng lọc rung nhĩ bằng bắt mạch hoặc điện tâm đồ được khuyến cáo ở bệnh nhân <65 tuổi bị mắc ĐTĐ với các bệnh động mắc xác định
- Sàng lọc bằng điện tâm đồ có hệ thống nên được xem xét để phát hiện rung nhĩ ở bệnh nhân ≥ 75 tuổi
- Chống đông đường uống với NOAC ưu tiên hơn kháng VTM K ở bệnh nhân ĐTĐ kèm rung nhĩ với có thêm ít nhất một điểm CHA2DS2-VASc (IA)
- Chống đông đường uống với NOAC ưu tiên hơn kháng VTM K ở bệnh nhân ĐTĐ kèm rung nhĩ với không có điểm CHA2DS2-VASc (IIaB)
9 Bệnh thận mạn tính và tiểu đường
- Thuốc ức chế SGLT-2 (canagliflozin, empagliflozin hoặc dapagliflozin) được khuyến cáo ở bệnh nhân ĐTĐ typ II kèm bệnh thận mạn với mức lọc cầu thận GFR ≥ 20 ml/p/1.73 m2
- Finerenone được khuyên dùng cùng với ACEI hoặc ARB ở bệnh nhân ĐTĐ typ II cơ eGFR > 60mL/p/1.73m2 có chỉ số UACR ≥30mg/mmol hoặc GFR 25-60mL/p/1.73m2 và UACR ≥ 3mg/mmol.
- Khuyến cáo đồng vận GLP-1 khi eGFR >15mL/p/1.73m2 để đạt mức kiểm soát đường huyết thích hợp.
- Khuyến cáo sử dụng aspirin liều thấp 75-100mg/ngày ở bệnh nhân bệnh thận mạn và mắc bệnh tim mạch do xơ vữa
- Phối hợp ACEI và ARB là không được khuyến cáo
10 Bệnh động mạch ngoại biên và tiểu đường
- ABI ≤ 0.9 chẩn đoán bệnh ĐM chi dưới với độ nhạy 80% và độ đặc hiệu 95%. Do đó ABI ≤ 0.9 được chẩn đoán bệnh ĐM chi dưới bất kể triệu chứng. Ngoài bệnh ĐM chi dưới, ABI ≤ 0.9 hoặc > 1.4 có liên quan đến tăng nguy cơ tử vong và các biến cố tim mạch
- Phối hợp Aspirin liều thấp cùng rivaroxaban 2.5mg x 2 lần/ngày làm giảm biến cơ tim mạch và cắt cụt chi
- Bệnh nhân bệnh ĐM chi dưới cần tham gia các chương trình tập luyện thể dục 30-45 phút/ngày , ít nhất 3 lần mỗi tuần
- Bệnh nhân ĐTĐ kèm bệnh động mạch chi dưới có triệu chứng kháng tiểu cầu được khuyến nghị. Mục tiêu LDL-C < 1,4 và giảm ít nhấ 50% so với mức ban đầu.

