eFAST - Siêu âm đánh giá có trọng điểm trong chấn thương

Seth White, Vi Dinh et al
Ths.Bs Phạm Hoàng Thiên
Tải bản PDF TẠI ĐÂY
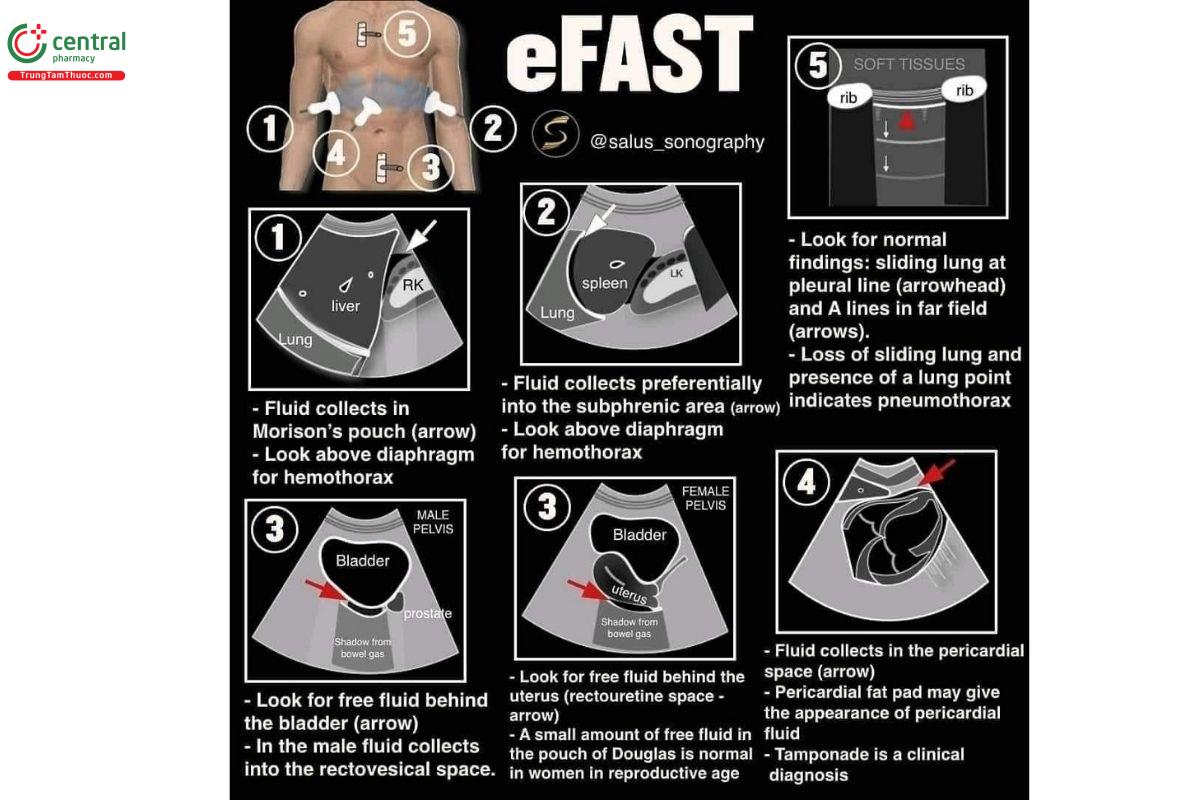
“ FAST exam” hoặc Siêu âm bụng có trọng điểm trong chấn thương (Rozycki 1996) ban đầu bao gồm 3 mặt cắt: góc phần tư trên bên phải, góc phần tư trên bên trái và vùng chậu để loại trừ chảy máu trong bụng do chấn thương. Nó cũng thường được gọi là “FAST scan”
Tuy nhiên, vào năm 2004, Kirkpatrick và cộng sự đã xuất bản một bài báo trên Tạp chí Chấn thương đề xuất danh pháp và quy trình hiện hành của “eFAST exam” hoặc Siêu âm đánh giá có trọng điểm mở rộng trong chấn thương.
eFAST kết hợp việc đánh giá phổi và tim ngoài bụng. Đây là kết quả của một số nghiên cứu được công bố vào những năm 1990 và 2000 chứng minh tính hiệu quả của việc sử dụng siêu âm để chẩn đoán tràn khí màng phổi (Lichenstein et al), tràn máu màng bụng (Kimura et al) và tràn dịch màng ngoài tim (Plummer et al) trong khoa cấp cứu.
Giờ đây, bài kiểm tra eFAST hiện tại bao gồm siêu âm đánh giá bệnh lý ở bụng, phổi và tim!
Trong bài đăng này, chúng tôi sẽ chỉ cho bạn một cách dễ dàng và hiệu quả để có thể sử dụng Siêu âm POCUS để:
- Thực hiện siêu âm eFAST hoàn chỉnh trong 5 bước đơn giản
- Đánh giá bệnh nhân nghi ngờ tụ dịch tự do trong ổ bụng hoặc trong lồng ngực
- Đánh giá bệnh nhân nghi ngờ chèn ép tim
- Đánh giá bệnh nhân nghi ngờ tràn khí màng phổi
1 Chỉ định của siêu âm eFAST
- Bệnh nhân chấn thương có rối loạn huyết động
- Chấn thương ngực, bụng: kín hoặc hở
- Bệnh nhân chấn thương ổn định trước đó nhưng tình trạng lâm sàng nặng lên nhanh chóng
2 Giới hạn của eFAST
- Không xác định cụ thể tạng trong ổ bụng bị tổn thương
- Việc khảo sát bị hạn chế ở những bệnh nhân có tràn khí dưới da
- Việc khảo sát bị hạn chế ở những bệnh nhân có chấn thương tạng rỗng với khí tự do trong ổ bụng
3 Chuẩn bị eFAST
3.1 Chuẩn bị bệnh nhân
- Bệnh nhân nằm ngửa trên giường phẳng hoặc tư thế Trendelenburg (tư thế này giúp tăng độ nhạy nhưng không bắt buộc)
3.2 Chuẩn bị máy
- Đầu dò: nên dùng đầu dò tim (phased array) cho toàn bộ quá trình siêu âm eFAST
Đầu dò bụng vẫn có thể sử dụng tốt, tuy nhiên, khi siêu âm tim có thể khó khăn do kích thước đầu dò lớn
Bạn hãy đọc thêm ở đây để lựa chọn đầu dò tốt hơn
- Preset: FAST hoặc siêu âm bụng
- Vị trí máy siêu âm: Đặt máy siêu âm bên phải bệnh nhân, bạn sẽ cầm đầu dò bằng tay phải và thao tác trên máy bằng tay trái
4 Trình tự eFAST được đề xuất
Có nhiều hướng dẫn về trình tự quét eFAST và các biến thể của chúng được ghi nhận trong y văn. Do đó, bạn cần chọn một cách thực hiện eFAST hiệu quả cho riêng bạn và đảm bảo rằng bạn sẽ sử dụng mỗi khi tiến hành eFAST, nhờ đó bạn sẽ không bỏ sót bất kì mặt cắt nào cần khảo sát.
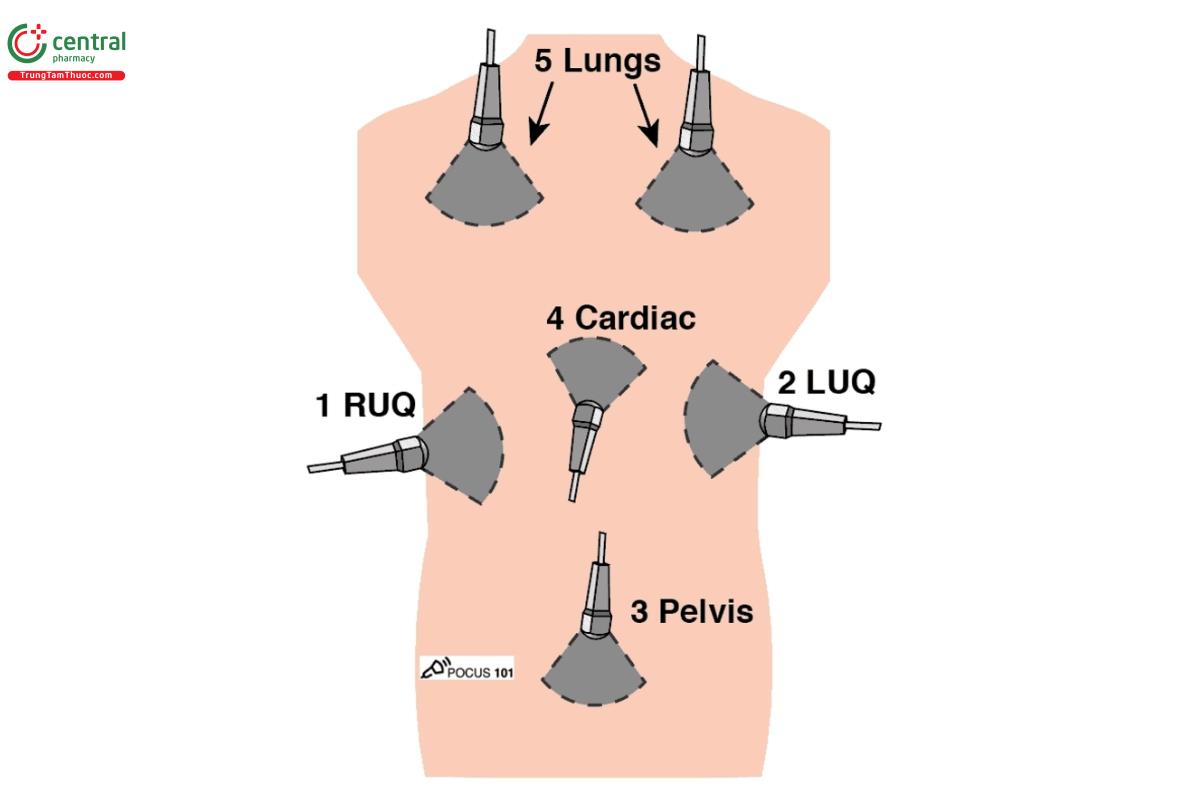
Đây là thứ tự eFAST được khuyến cáo ở "viện của chúng tôi":
- Phần tư bụng trên phải (RUQ)
- Phần tư bụng trên trái (LUQ)
- Vùng chậu
- Tim (mặt cắt trục dài cạnh ức và dưới mũi ức)
- Phổi (trái và phải)
5 Protocol eFAST theo từng bước
Thực hiện eFAST nhằm trả lời 4 câu hỏi:
- Bệnh nhân có dịch tự do ổ bụng không?
- Bệnh nhân có dịch tự do trong lồng ngực không?
- Bệnh nhân có dịch màng ngoài tim không?
- Bệnh nhân có tràn khí màng phổi không?
5.1 Bước 1: eFAST phần tư bụng trên phải (RUQ)
Ở các mặt cắt RUQ và LUQ, hãy tìm kiếm dịch tự do cả trên (tràn máu màng phổi) và dưới (tràn máu ổ bụng) cơ hoành.
eFAST RUQ: bệnh nhân của tôi có dịch trong ổ bụng và ngực phải không?
Bởi vì gan là tạng thường bị tổn thương nhất trong chấn thương bụng kín, do đó RUQ thường nhạy nhất để tìm dịch tự do trên eFAST.
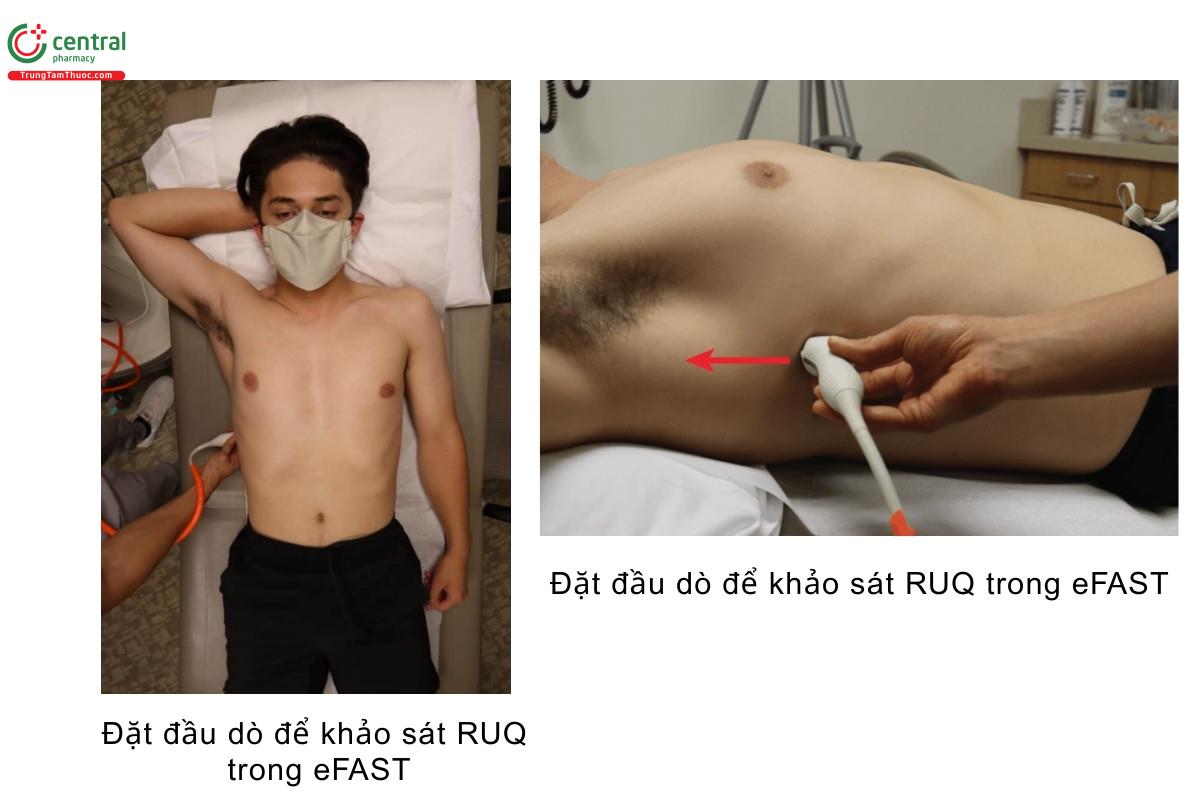
Vị trí đầu dò và đặt tay khi khảo sát RUQ
- Quay gờ chỉ điểm của đầu dò về phía đầu bệnh nhân
- Đặt đầu dò trên đường nách giữa tại khoảng gian sườn 10
Những cấu trúc và hình ảnh bình thường tại RUQ
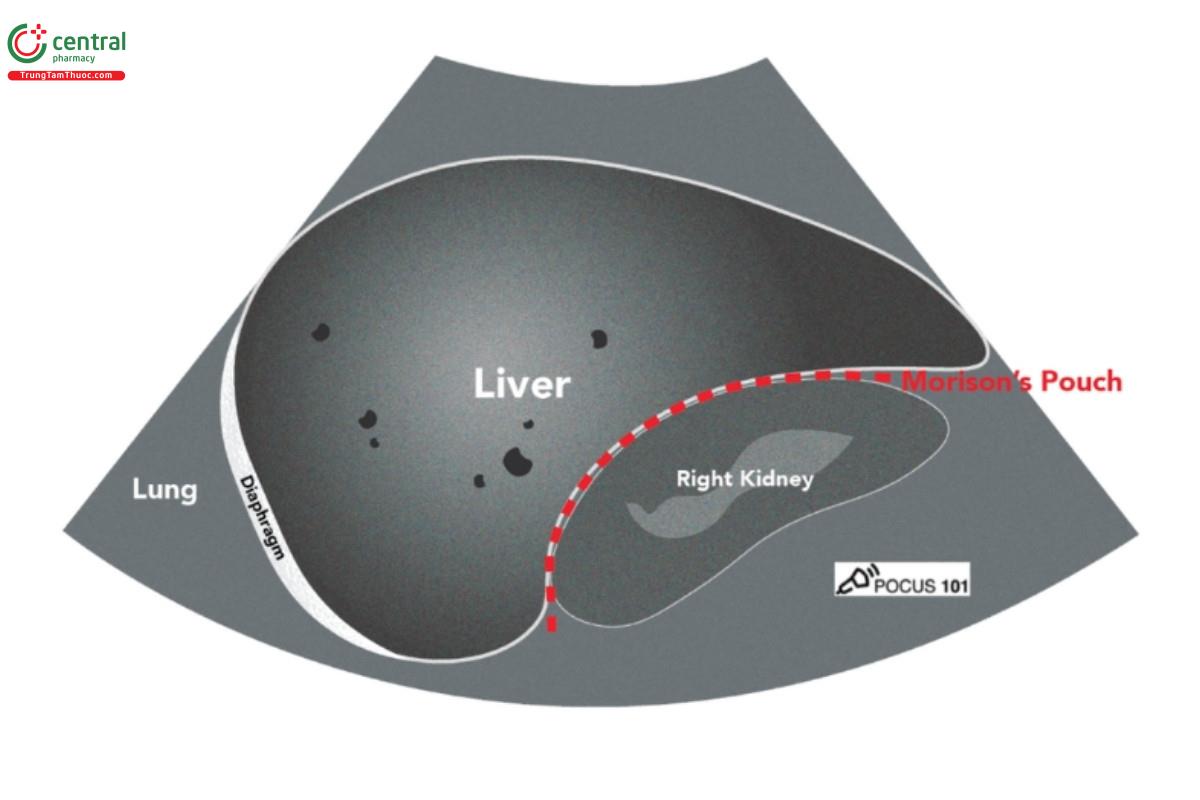
- Sử dụng gan như một cửa sổ âm, để xác định phổi, gan, ngách Morison, cơ hoành và trục dọc của thận phải.
- Ngách Morison là vị trí thường thấy dịch tự do tại RUQ.
- Ảnh giả soi gương là một dấu hiệu bình thường cho thấy phổi được thông khí trên cơ hoành. Nếu bạn cần tìm hiểu sâu hơn, bạn có thể xem lại phần vật lý siêu âm và ảnh giả siêu âm.
- Sau đó, bạn có thể trượt đầu dò lên và xuống một khoảng gian sườn để thấy rõ các cấu trúc trên
POCUS 101 Tip: Các tạng sẽ di chuyển theo cơ hoành lên xuống trong chu kì hô hấp. Hãy yêu cầu bệnh nhân ngưng thở một lúc để hạn chế di động tạng bạn đang khảo sát. Bên cạnh đó, bạn nên xoay nhẹ đầu dò ngược chiều kim đồng hồ để vừa với khoảng gian sườn.

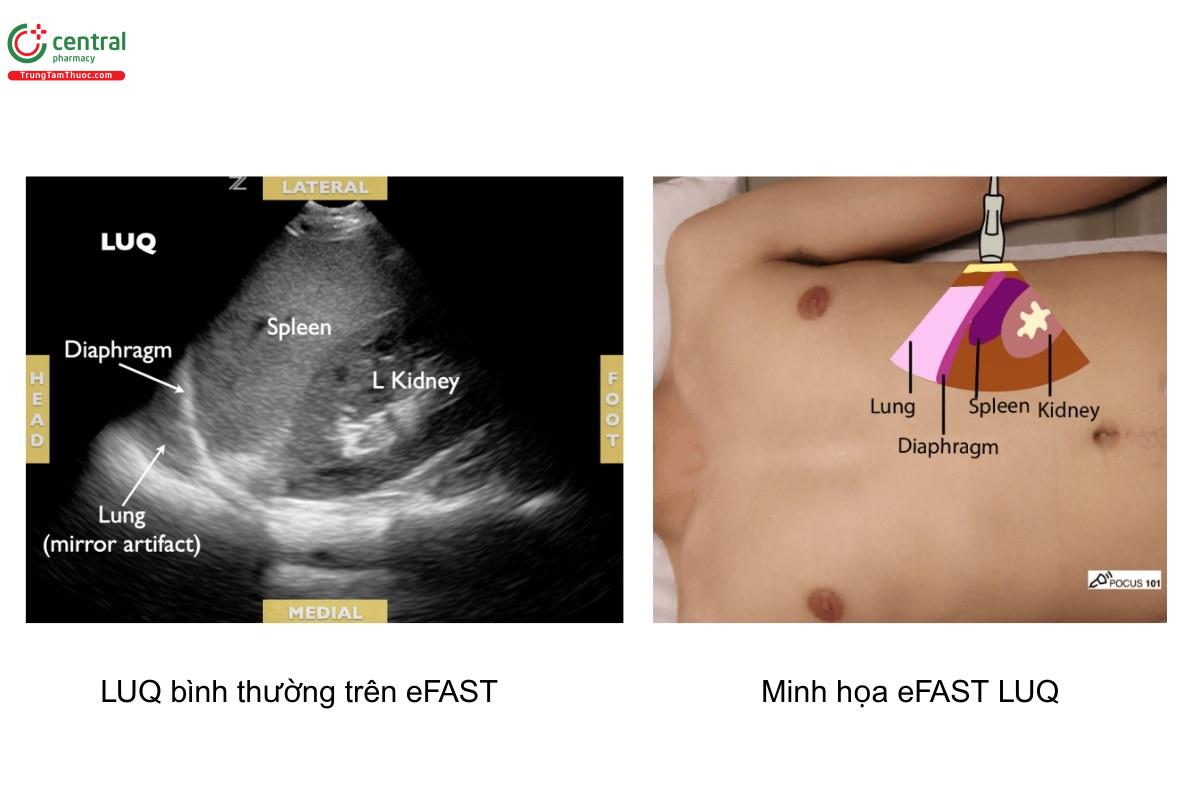
5.2 Bước 2: eFAST phần tư bụng trên trái
eFAST LUQ: Bệnh nhân của tôi có dịch tự do ổ bụng hay ngực trái không?
Vị trí đặt đầu dò và tư thế tay khi khảo sát LUQ
- Giữ đầu dò bằng ngón cái và ngón trỏ, tương tự cách cầm bút
- Quay gờ chỉ điểm của đầu dò về phía đầu bệnh nhân
- Đặt đầu dò tại đường nách sau ngang mức gian sườn 8
- Tì các khớp liên đốt của bàn tay xuống giường vì lách tương đối nằm phía sau
Những cấu trúc và hình ảnh bình thường tại LUQ
- Sử dụng lách như một cửa sổ âm để xác định các cấu trúc: lách, ngách quanh lách, cơ hoành và trục dọc của thận trái.
- Dịch tự do tại LUQ thường thấy nhất ở ngách quanh lách (giữa lách và cơ hoành). Lý do là có dây chằng lách-thận hạn chế khả năng dịch di chuyển giữa lách và thận trái.
- Ảnh giả soi gương là một dấu hiệu bình thường, tương tự như ở RUQ, cho thấy phổi có thông khí.
- Bạn có thể di chuyển đầu dò lên hoặc xuống 1 khoảng gian sườn để khảo sát thêm các cấu trúc mà bạn muốn.
POCUS 101 Tip: Các tạng sẽ di chuyển theo cơ hoành lên xuống trong chu kì hô hấp. Hãy yêu cầu bệnh nhân ngưng thở một lúc để hạn chế di động tạng bạn đang khảo sát. Bên cạnh đó, bạn nên xoay nhẹ đầu dò theo chiều kim đồng hồ để vừa với khoảng gian sườn.
5.3 Bước 3: eFAST tiểu khung
eFAST tiểu khung: Bệnh nhân của tôi có dịch tự do ổ bụng hay tiểu khung không?
Khi tìm dịch tự do tại tiểu khung, bạn cần lưu ý đến giới tính của bệnh nhân, bởi vì vị trí tụ dịch sẽ thay đổi tùy theo giới tính. Bên cạnh đó, nữ giới thường có một lượng nhỏ dịch sinh lý tích tụ ở tiểu khung (túi cùng Douglas).
Tốt nhất hãy siêu âm lúc bệnh nhân có bàng quang đầy (khi đó bạn có thể dùng bàng quang như một cửa sổ âm). Do đó, hãy thực hiện trước khi bệnh nhân được đặt sonde tiểu.
Chỉnh độ sâu (Depth) trên máy: 10 - 15cm
Siêu âm tiểu khung - Mặt cắt dọc
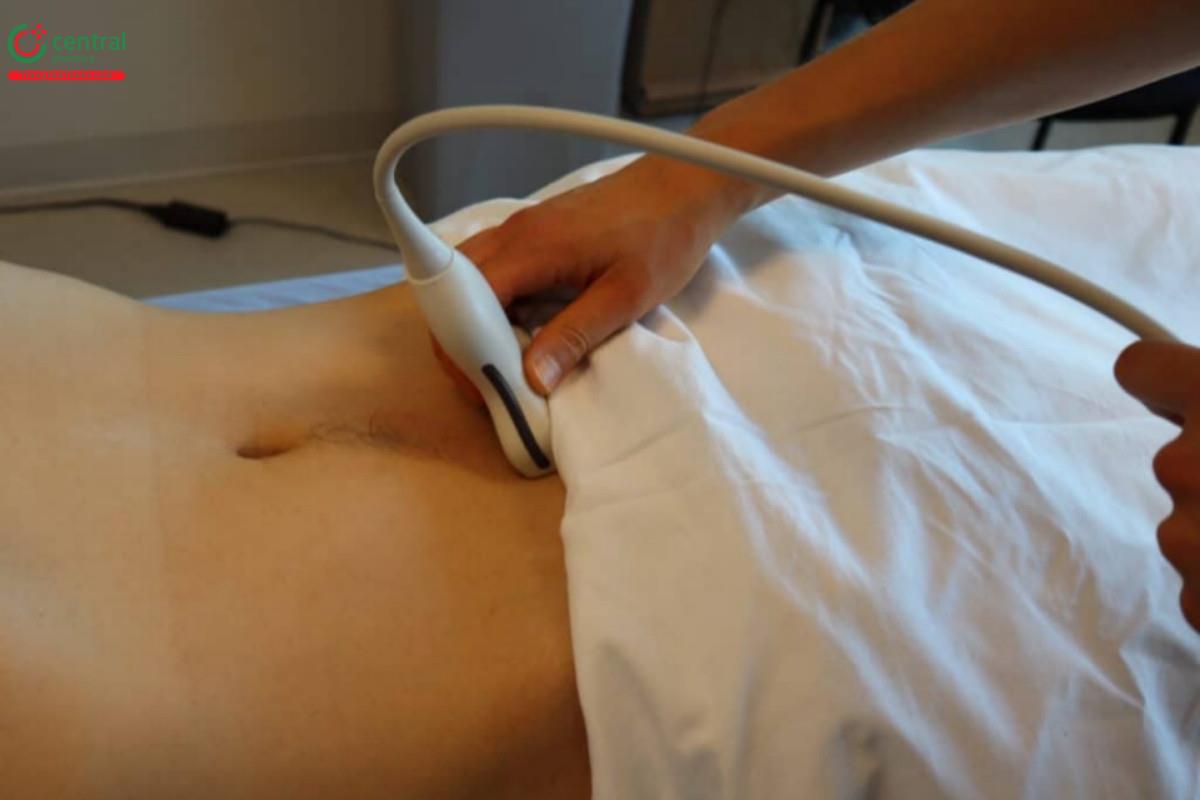
- Đặt đầu dò tại đường giữa, ngay trên khớp mu, sao cho gờ chỉ điểm hướng về phía đầu bệnh nhân
- Ngả đầu dò để nhìn xuống dưới về phía tiểu khung
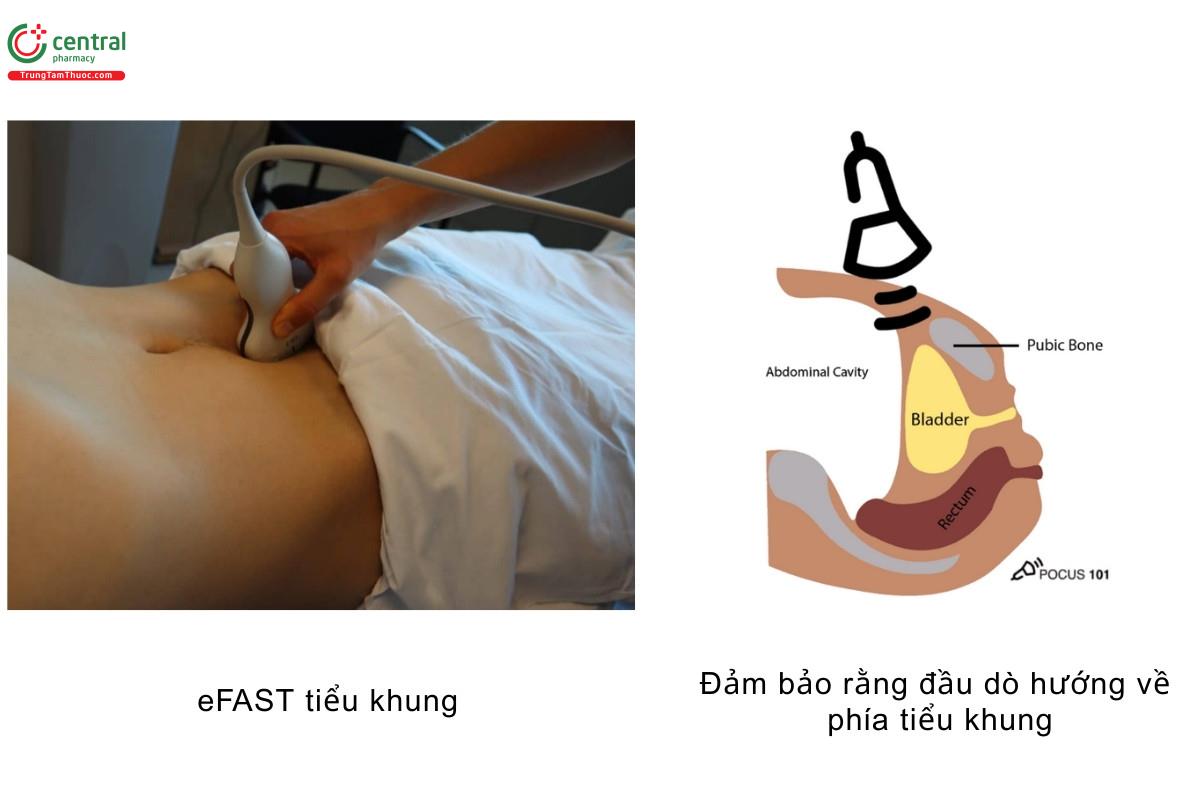
POCUS 101 Tips: Một điều quan trọng nhất cần nhớ là bàng quang ở ngay dưới xương mu/khớp mu. Do đó, nếu bạn không thể thấy được hình ảnh bàng quang rõ ràng, khả năng cao là bạn đã đặt đầu dò quá cao (về phía đầu bệnh nhân)
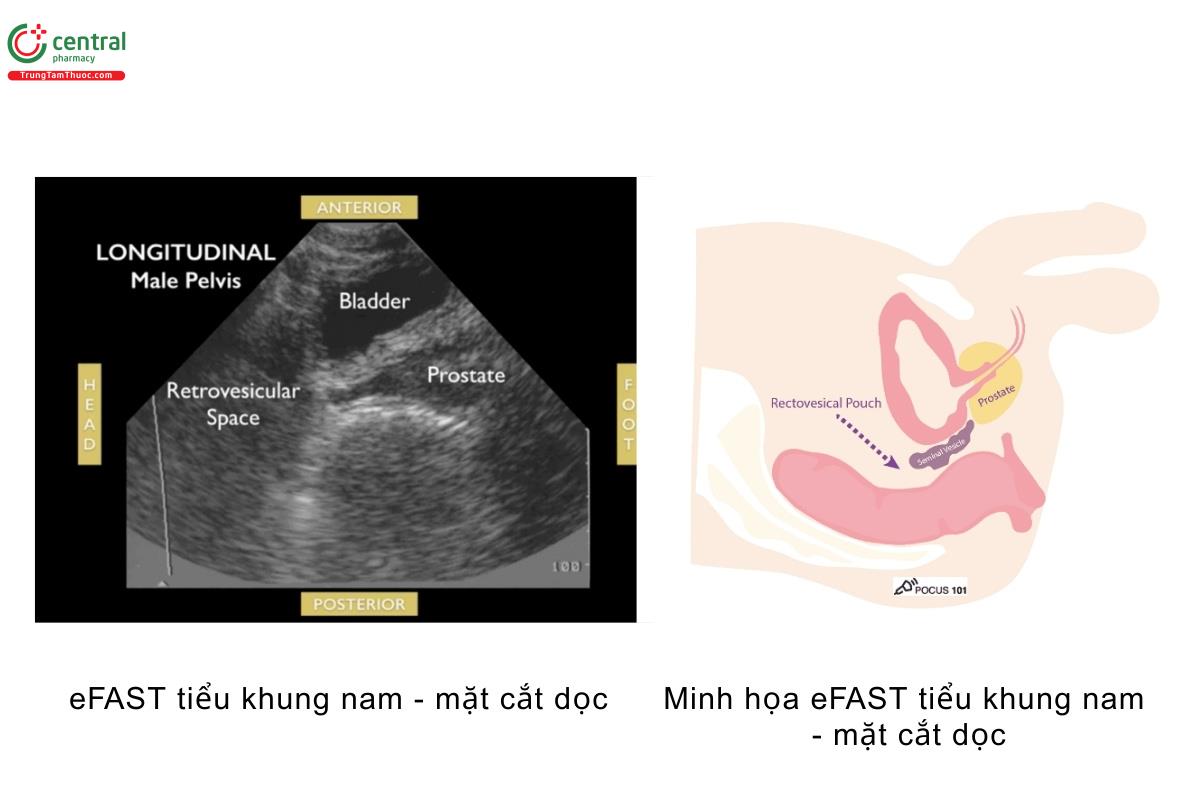
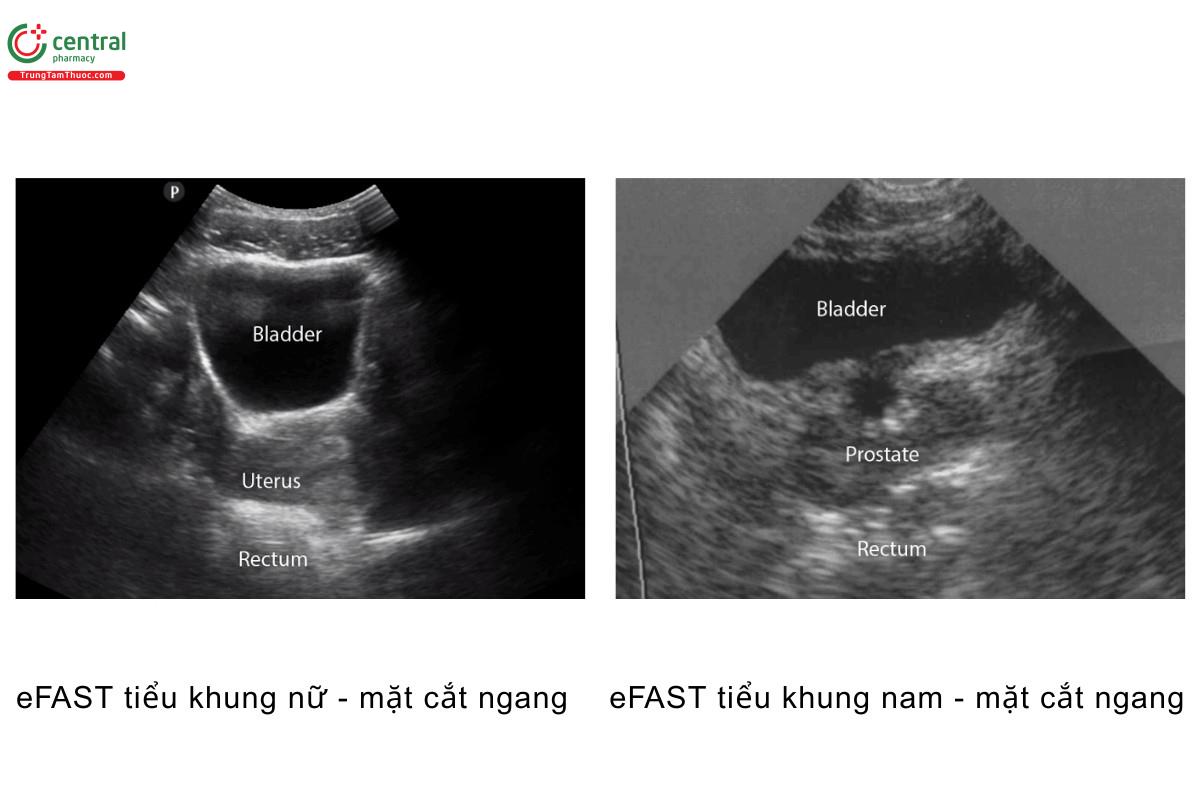
- Ở nam giới, xác định bàng quang (ở ngay sau khớp mu), tiền liệt tuyến/túi tính, và ngách trực tràng bàng quang trên mặt cắt dọc.
- Ngách trực tràng bàng quang là vị trí dịch thường tích tụ ở bệnh nhân nam
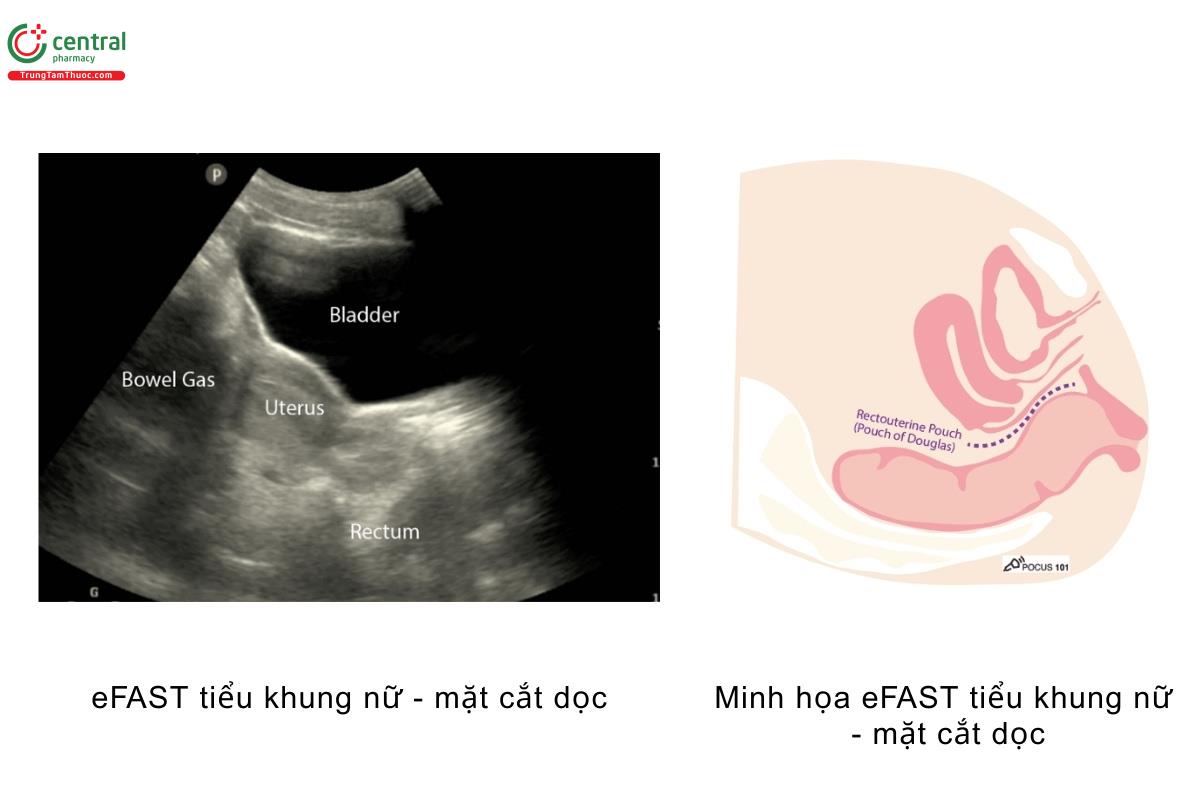
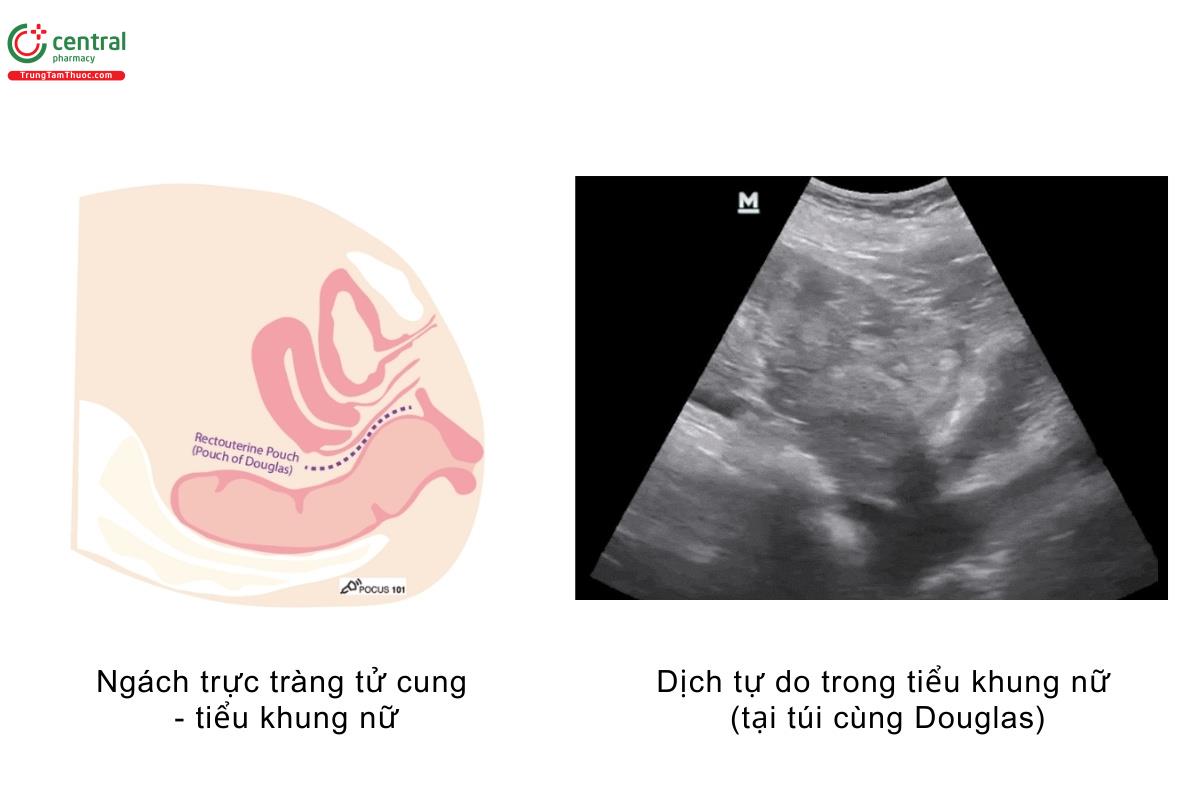
- Ở nữ giới, xác định bàng quang, tử cung và ngách trực tràng tử cung (hay còn gọi là túi cùng Douglas)
- Túi cùng Douglas là vị trí dịch thường tích tụ ở nữ
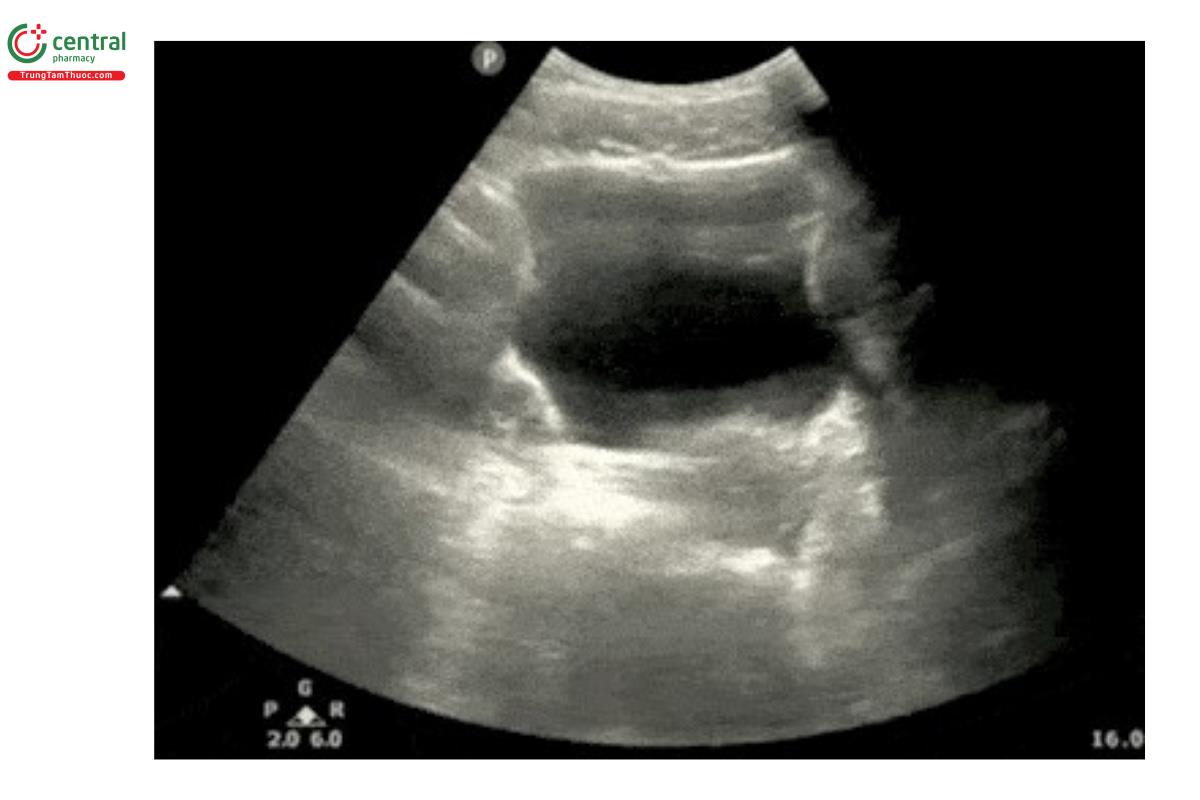
Ở cả bệnh nhân nam và nữ, hãy khảo sát các cạnh bên của bàng quang để phát hiện dịch tự do bằng cách quạt đầu dò sang trái và phải.
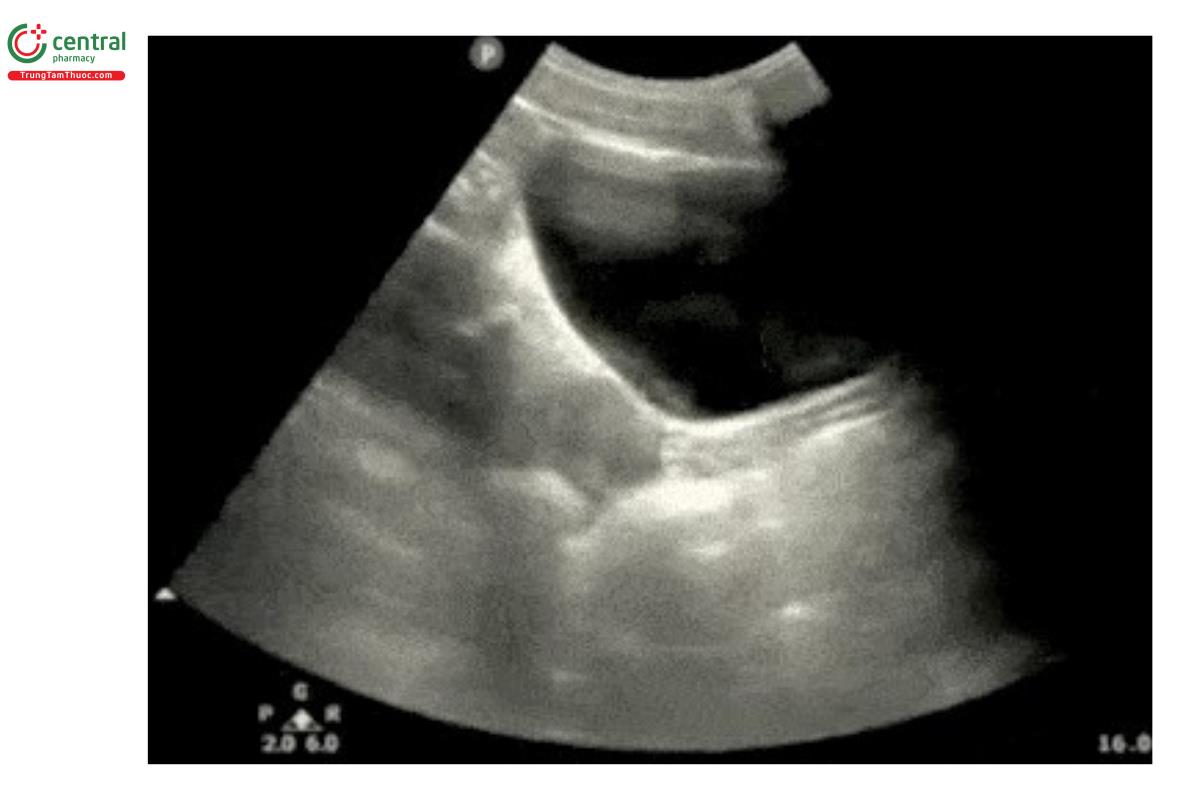
Siêu âm tiểu khung - Mặt cắt ngang
- Tiếp theo, điều chỉnh để bàng quang ở giữa màn hình rồi xoay đầu dò 90 độ ngược chiều kim đồng hồ để gờ chỉ điểm quay về bên phải bệnh nhân.
- Hãy quạt đầu dò để quét vùng tiểu khung
- Trên mặt cắt ngang, cần xác định bàng quang, tử cung (nữ), tiền liệt tuyến (nam) và trực tràng
- Quạt đầu dò để khảo sát toàn bộ tiểu khung từ trên xuống dưới.
5.4 Bước 4: eFAST tim
eFAST tim: Bệnh nhân của tôi có tràn dịch màng ngoài tim/chèn ép tim không?
Mặt cắt dưới mũi ức thường được chọn để khảo sát tim và dịch màng ngoài tim. Tuy nhiên mặt cắt này có thể khó khảo sát trong một số trường hợp: bệnh nhân thể trạng mập hoặc đau bụng do chấn thương. Nếu không thể thực hiện mặt cắt dưới mũi ức, bạn nên sử dụng mặt cắt trục dài cạnh ức
Note: trong suốt bài này, chúng tôi sẽ định hướng gờ chỉ điểm dựa trên preset bụng/eFAST. Trong trường hợp bạn sử dụng preset tim thì gờ chỉ điểm sẽ chỉ ngược hướng 180 độ
Mặt cắt dưới mũi ức
- Giữ đầu dò trong lòng bàn tay (như hình)
- Hướng gờ chỉ điểm về bên phải bệnh nhân và chỉnh độ sâu (depth) trên máy siêu âm khoảng 15-20 cm.
- Sử dụng gan như một cửa sổ âm, đồng thời ấn đầu dò xuống bụng bệnh nhân trong khi nghiêng đuôi của đầu dò về phía chân bệnh nhân.
- Hướng chùm sóng siêu âm về phía vai trái bệnh nhân.
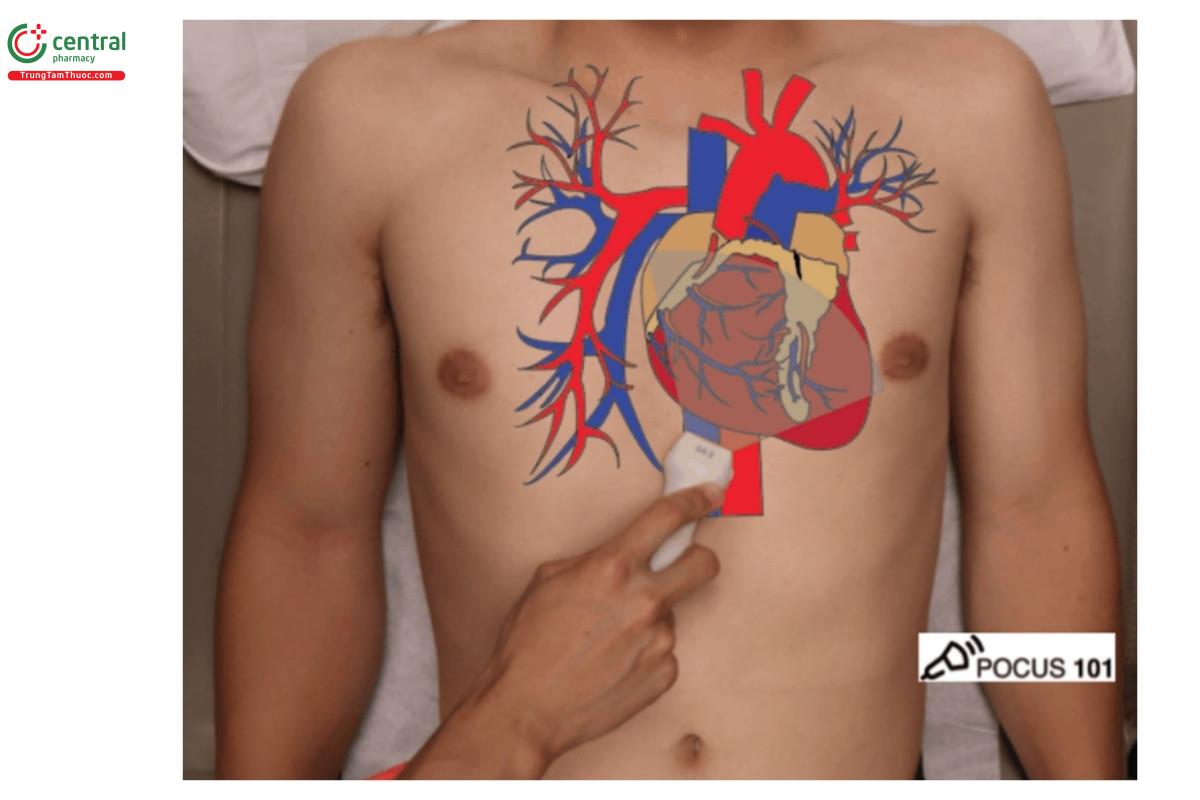
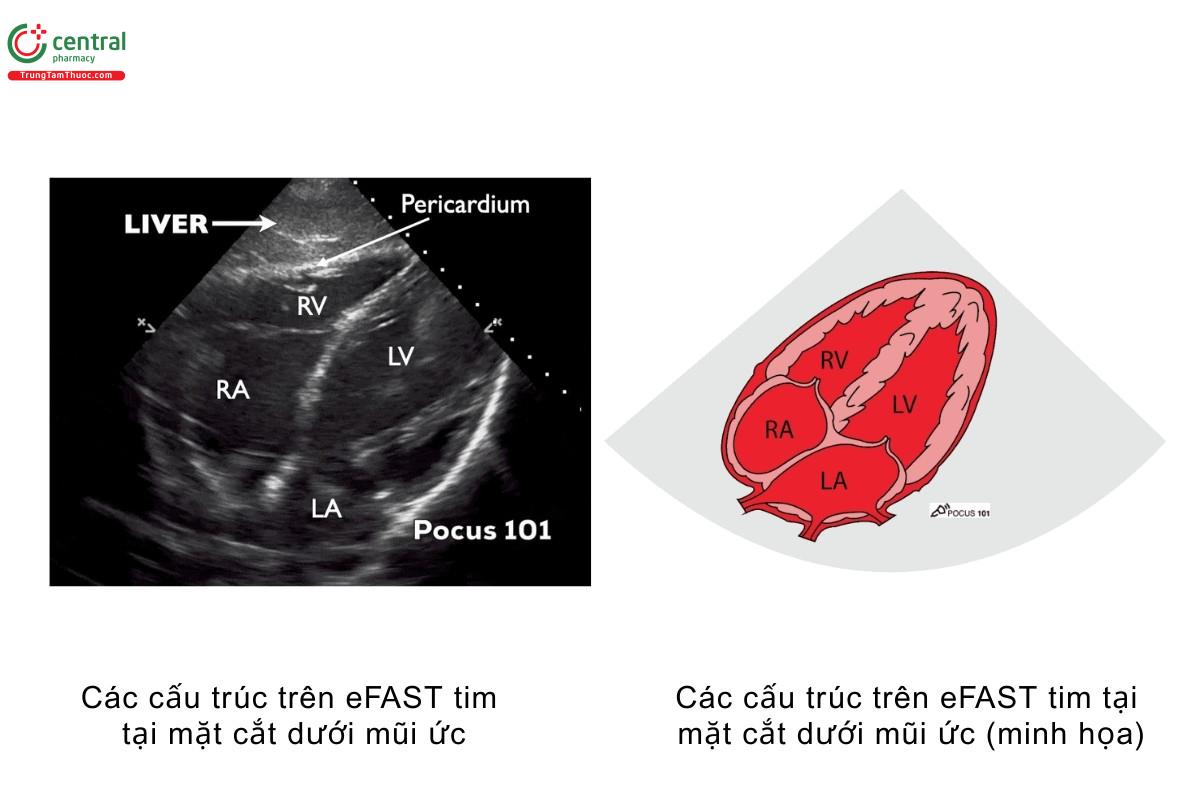
- Cần xác định được gan, màng ngoài tim, nhĩ phải, thất phải, nhĩ trái và thất trái
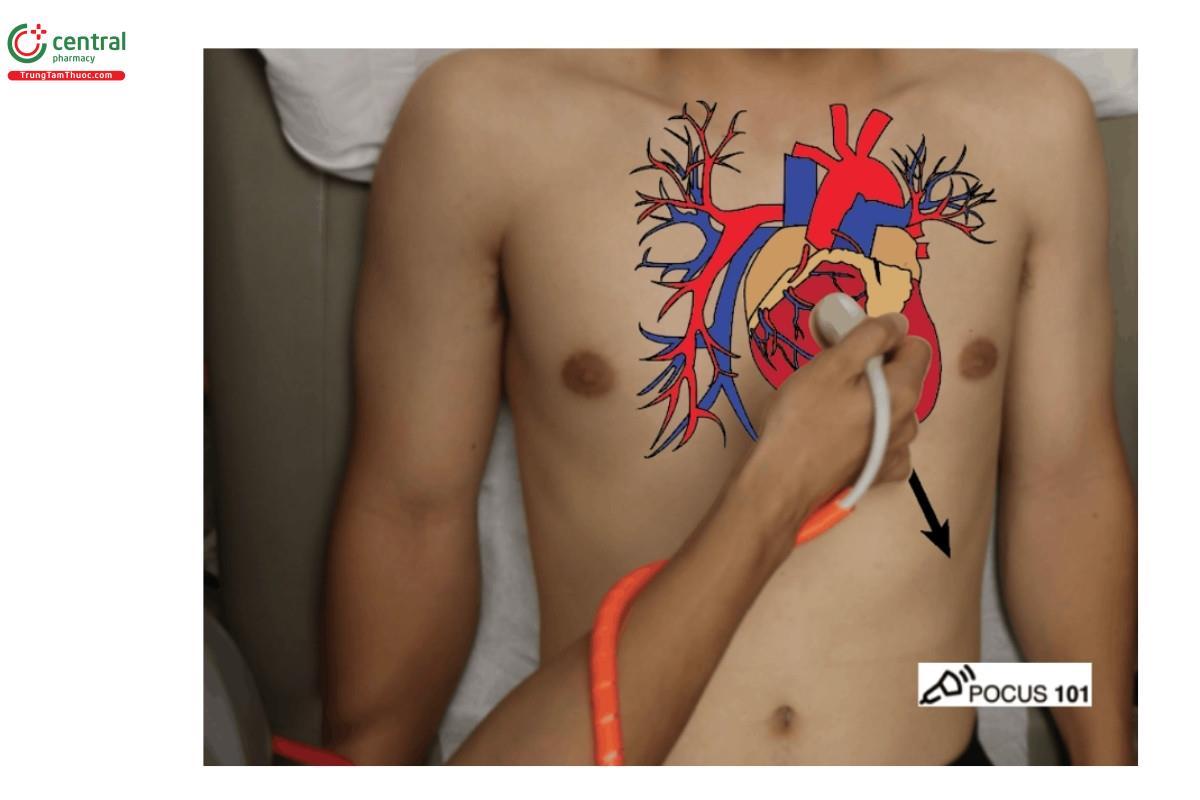
Mặt cắt trục dài cạnh ức
Trường hợp bạn không thể thực hiện mặt cắt dưới mũi ức hãy dùng mặt cắt trục dài cạnh ức. Nếu vẫn không thực hiện được mặt cắt này, hãy chuyển đến eFAST phổi.
- Nắm đầu dò giữa ngón cái và ngón trỏ giống như cách cầm bút
- Tì ngón 3 hoặc 4 của bạn tại vị trí cạnh ức ngang mức khoảng gian sườn 2 hoặc 3
- Gờ chỉ điểm quay về phía hông trái bệnh nhân, chỉnh độ sâu trên máy siêu âm khoảng 10-15 cm
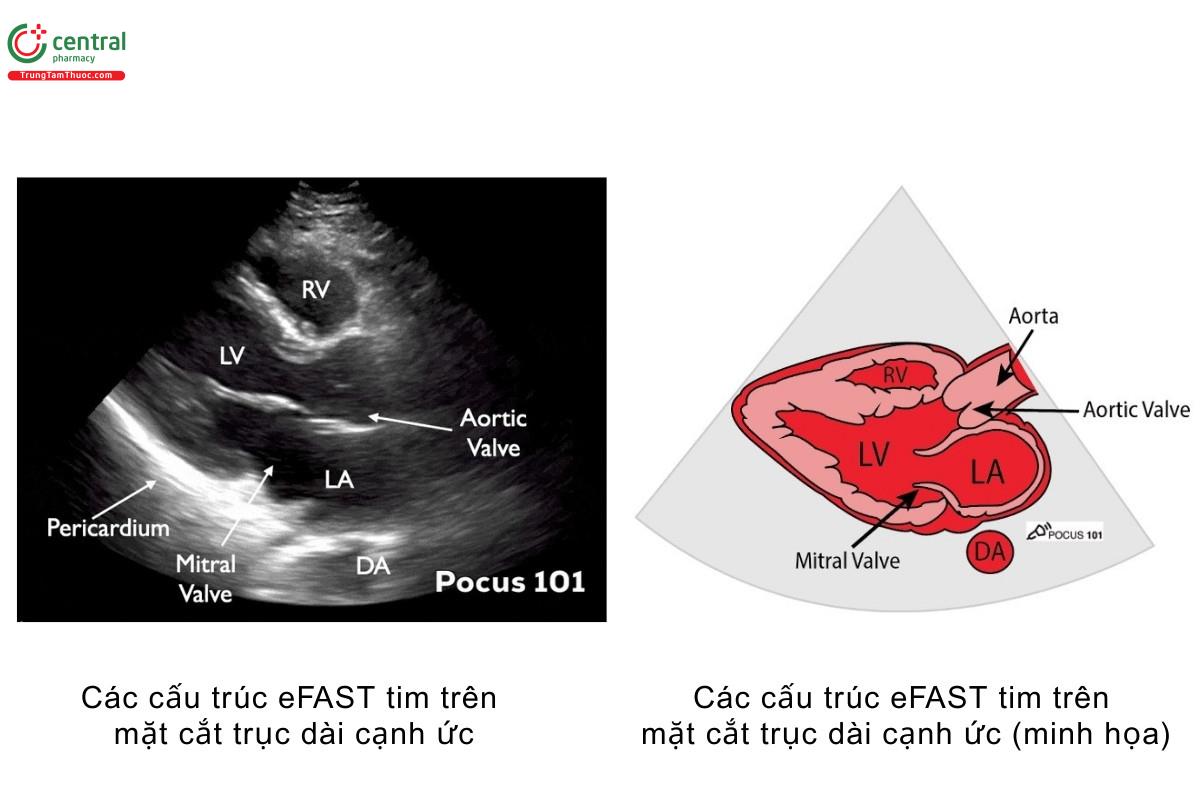
- Cần nhận diện được: màng ngoài tim, van hai lá, van động mạch chủ, thất phải, động mạch chủ xuống, nhĩ trái, thất trái
- Bạn có thể di chuyển đầu dò lên và xuống một khoang gian sườn để nhìn rõ các cấu trúc.
5.5 Bước 5: eFAST phổi
eFAST phổi: bệnh nhân có tràn khí màng phổi không?
Nhắc lại về giải phẫu, màng phổi thành phủ lên mặt trong của lồng ngực, trong khi lá phổi tạng phủ lên phổi. Hai lá này trượt lên nhau trong quá trình hô hấp tạo nên dấu phổi trượt (lung sliding) trên siêu âm. Để tìm hiểu thêm, hãy đọc bài “Siêu âm phổi”.
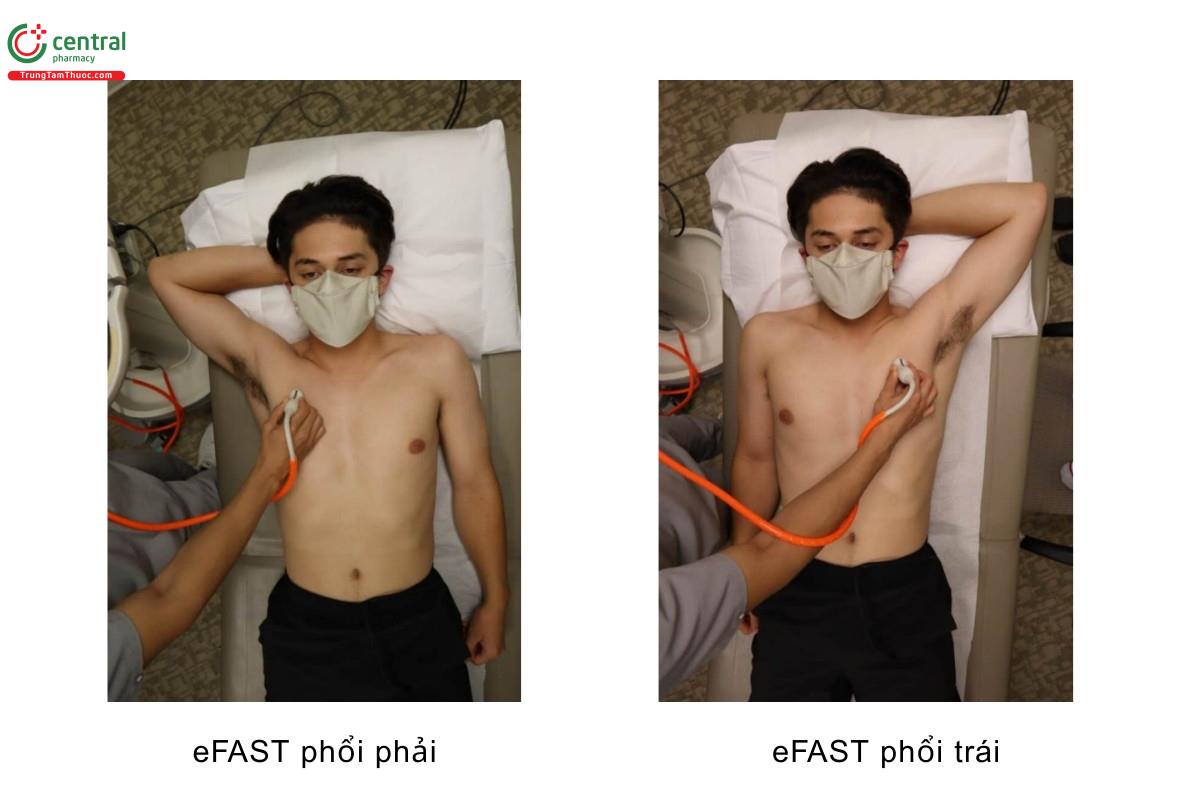
Cách cầm và đặt đầu dò khi siêu âm phổi
- Hướng gờ chỉ điểm về phía đầu bệnh nhân
- Đặt đầu dò trên đường trung đòn ngang mức gian sườn 2 ở cả bên trái và bên phải. Đây là vị trí nhạy nhất để phát hiện tràn khí màng phổi khi bệnh nhân nằm ngửa
- Giữ đầu dò trong khoảng gian sườn và cài đặt độ sâu trên máy siêu âm khoảng 3-5 cm
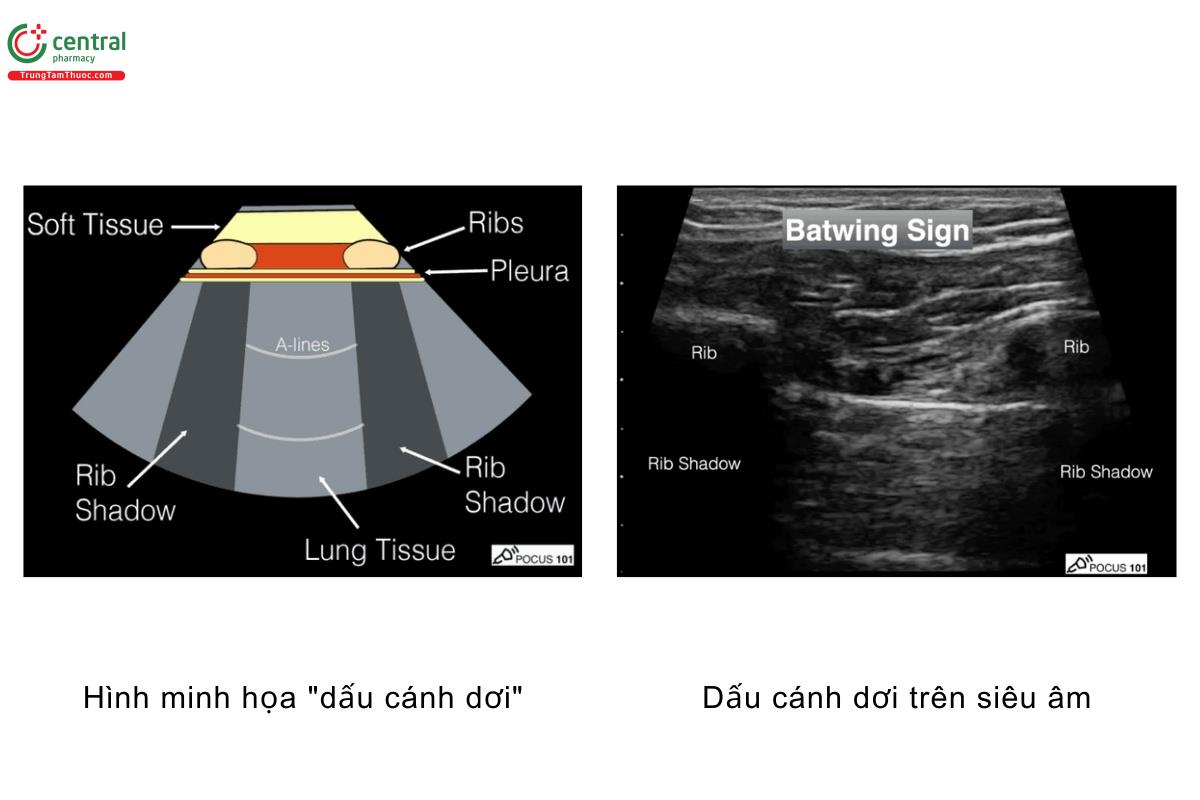
Nhận diện bóng lưng hai xương sườn (dấu cánh dơi - Batwing sign)
- Dấu hiệu đầu tiên bạn cần tìm kiếm để đảm bảo bạn đang đặt đầu dò đúng vị trí là "dấu cánh dơi" - nó cho thấy đầu dò đang ở giữa hai xương sườn
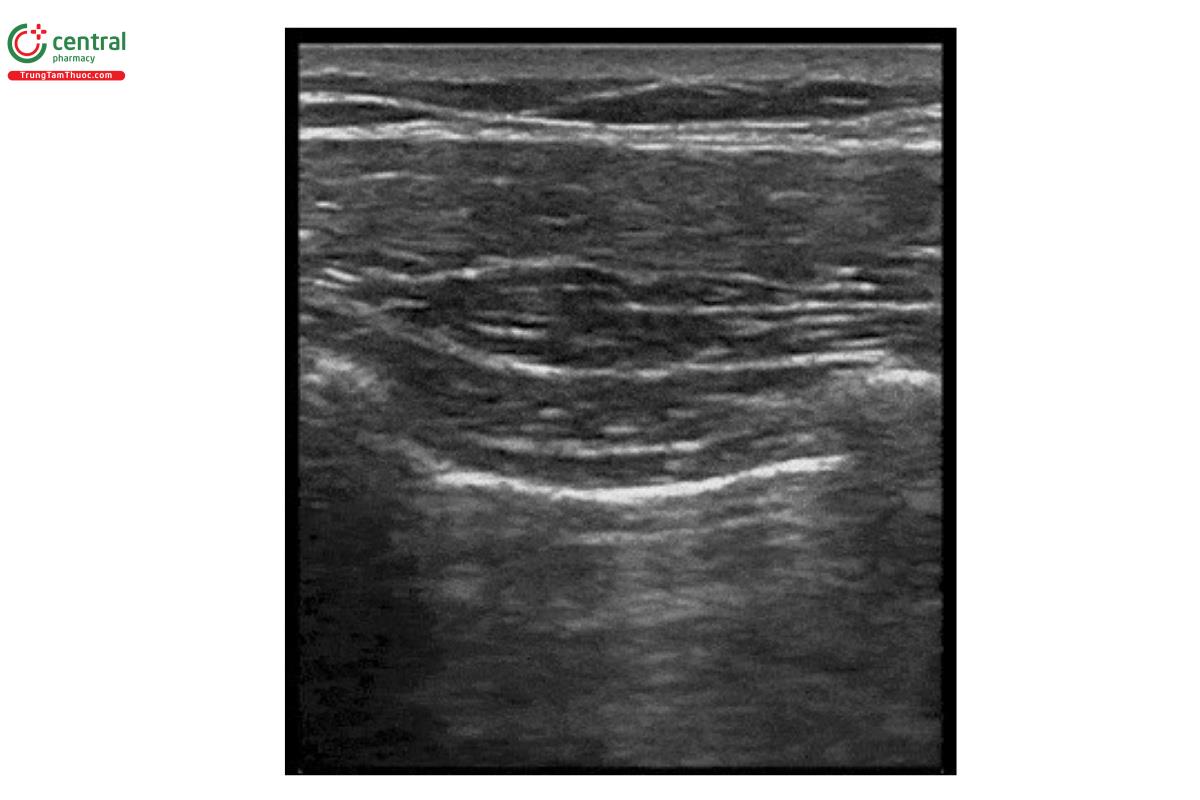
Nhận diện dấu phổi trượt
- Dấu phổi trượt là dấu hiệu bình thường khi màng phổi thành và màng phổi tạng trượt lên nhau trong khi bệnh nhân thở. Một số người cho rằng dấu phổi trượt nhìn giống "đàn kiến đang diễu hành"
- Dấu "đàn kiến diễu hành" - "Ant marching sign" được tạo nên do màng phổi thành và màng phổi tạng di chuyển ngược chiều nhau trong quá trình hô hấp
- Đây là một dấu hiệu đơn giản nhưng cực kì hữu ích, bởi vì khi còn dấu phổi trượt thì chắc chắn rằng màng phổi thành và màng phổi tạng đang sát nhau - tức là có thể loại trừ tràn khí màng phổi.
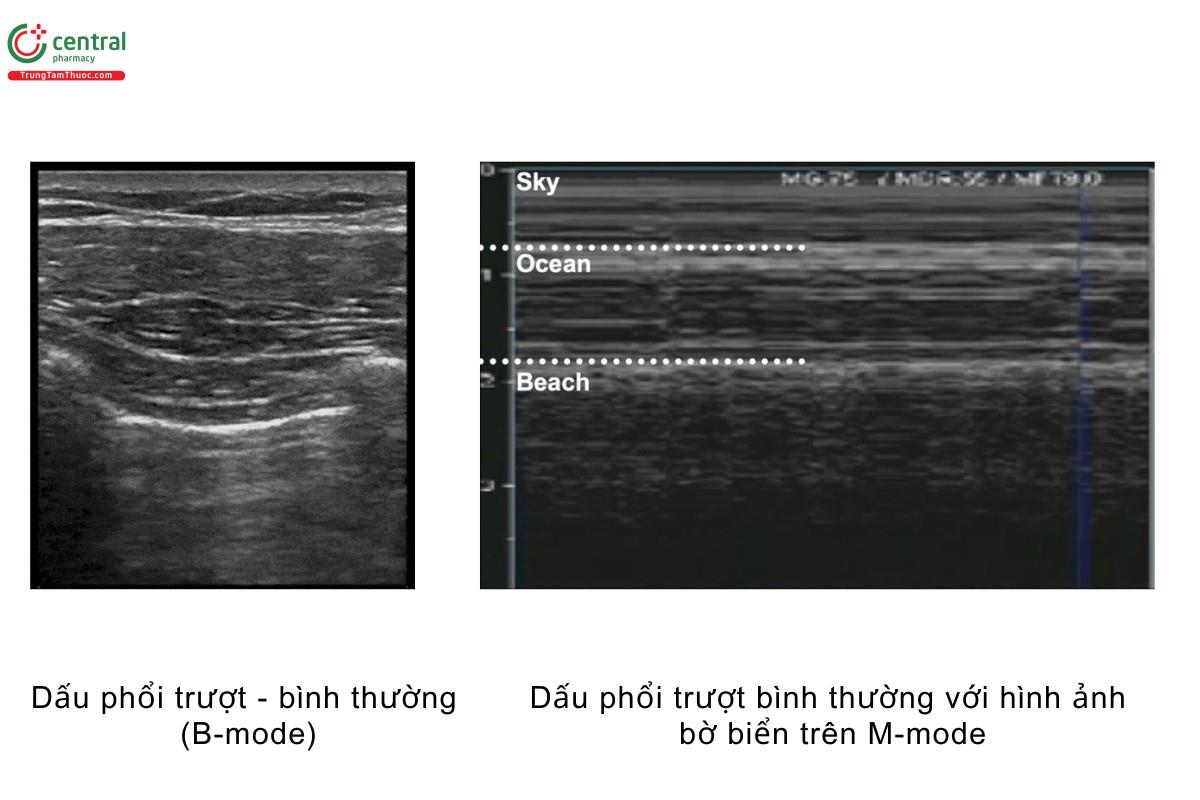
Thường thì B-mode là đủ để khảo sát dấu phổi trượt, tuy nhiên bạn có thể cân nhắc dùng thêm M-mode để đánh giá có hay không tràn khí màng phổi
Xác định dấu phổi trượt trên siêu âm M-mode (tùy chọn)
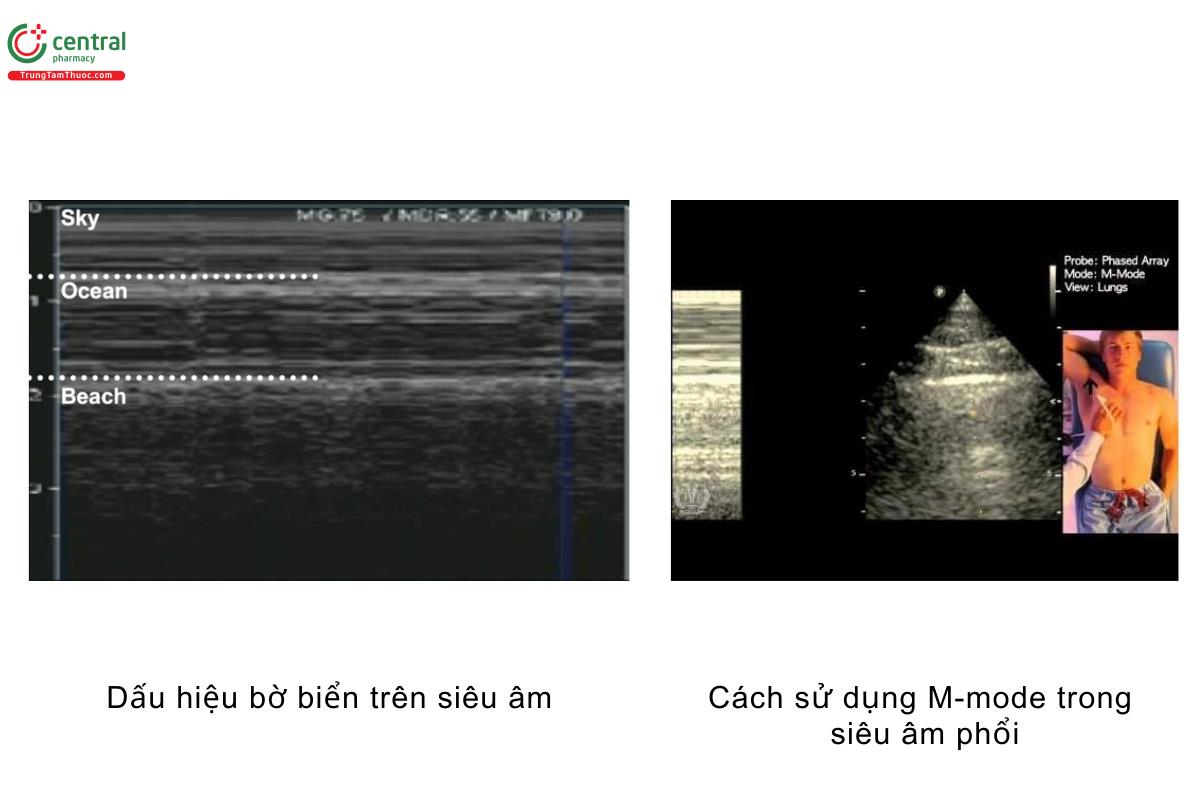
- Nếu dấu phổi trượt không rõ ràng trên B-mode, bạn có thể dùng thêm M-mode. Mục đích của M-Mode là để xem liệu bệnh nhân có dấu hiệu tương đương với dấu phổi trượt là dấu "bờ biển" - Seashore sign
- Chuyển máy siêu âm sang chế độ M-mode (M tức là motion – sự chuyển động)
- Đặt đầu dò trên trường phổi (không đặt trên xương sườn)
- Tìm dấu hiệu "bờ biển": Sky (bầu trời) = da/mô dưới da, Ocean (đại dương) = cơ, Beach (bờ biển) = chuyển động phổi trượt (nhìn giống cát). Dấu "bờ biển" là một dấu hiệu BÌNH THƯỜNG.
- Ngược lại với dấu "bờ biển" là dấu "mã vạch" - "Barcode sign" (sẽ trình bày sau trong phần bệnh học)
6 Bệnh học siêu âm trên eFAST
Về lí thuyết, dịch sẽ cho hình ảnh trống âm (màu đen) trên siêu âm. Trong eFAST chúng ta tập trung tìm những vùng trống âm này trong ổ bụng, ngực và tim, do chúng là dấu hiệu của tình trạng chảy máu trong các khoang ảo này
Đối với tràn khí màng phổi, chúng ta siêu âm để xác nhận có hay không dấu phổi trượt
6.1 Tràn máu phúc mạc - eFAST
eFAST có độ nhạy trung bình (80%) và độ đặc hiệu cao (>90%) khi xác định dịch tự do trong trường hợp tràn máu ổ bụng. Nhiều tác giả đồng thuận rằng, cần ít nhất 200-250 ml máu để có thể phát hiện được trên eFAST.
Một điểm cần chú ý là: eFAST Chỉ Xác định có hay không có dịch tự do, nhưng không xác định được cơ quan đang chảy máu. Ví dụ, nếu có dịch tự do ở tiểu khung, dịch này có thể có nguồn gốc từ bất cứ đâu trong ổ bụng, không thể xác định là từ bàng quang. Do đó, cần CTscan để xác định tạng đang chảy máu.
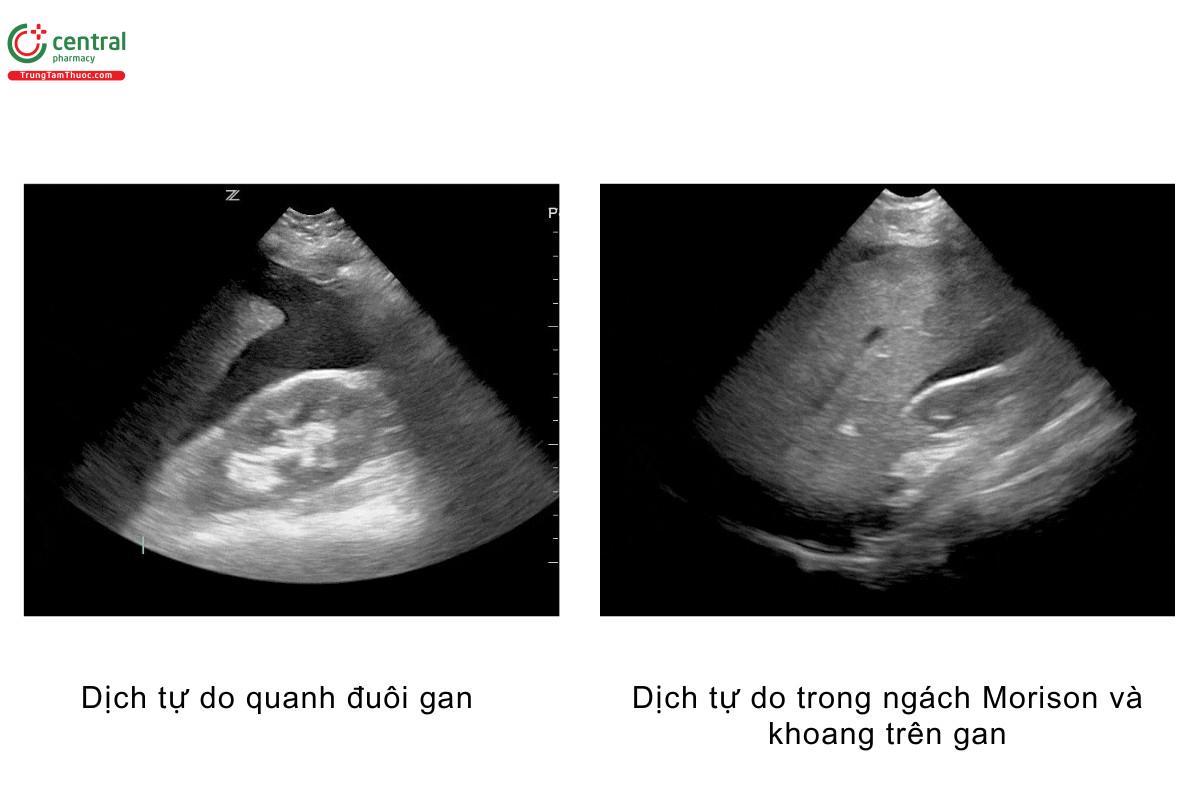
RUQ - Tràn máu ổ bụng
Ba vị trí thường thấy dịch tự do ổ bụng tại RUQ trên eFAST là:
- Ngách gan thận/ngách Morison
- Đuôi gan
- Khoang trên gan
LUQ - Tràn máu ổ bụng
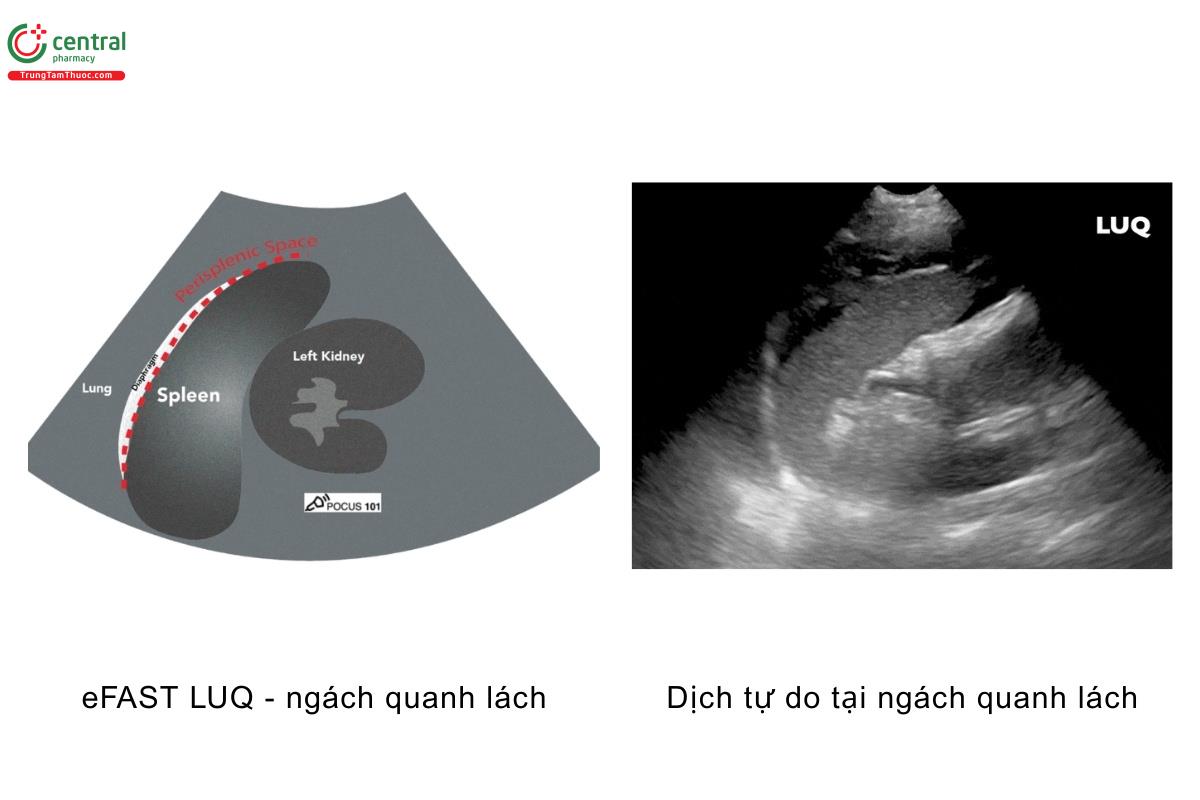
eFAST tại LUQ thường phát hiện dịch tự do tại các vị trí sau:
- Khoang quanh lách
- Đuôi lách
- Ngách lách thận
POCUS 101 Tip: Điều quan trọng cần chú ý là tại LUQ, khoang quanh lách là vị thường thường phát hiện dịch tự do nhất, không phải là ngách lách thận. Bởi vì có dây chằng lách thận - nối giữa lách và thận trái – đã ngăn cản dịch tích tụ đáng kể ở đây. Chỉ khi dây chằng lách thận đứt, dịch mới tích tụ đáng kể ở ngách lách thận.
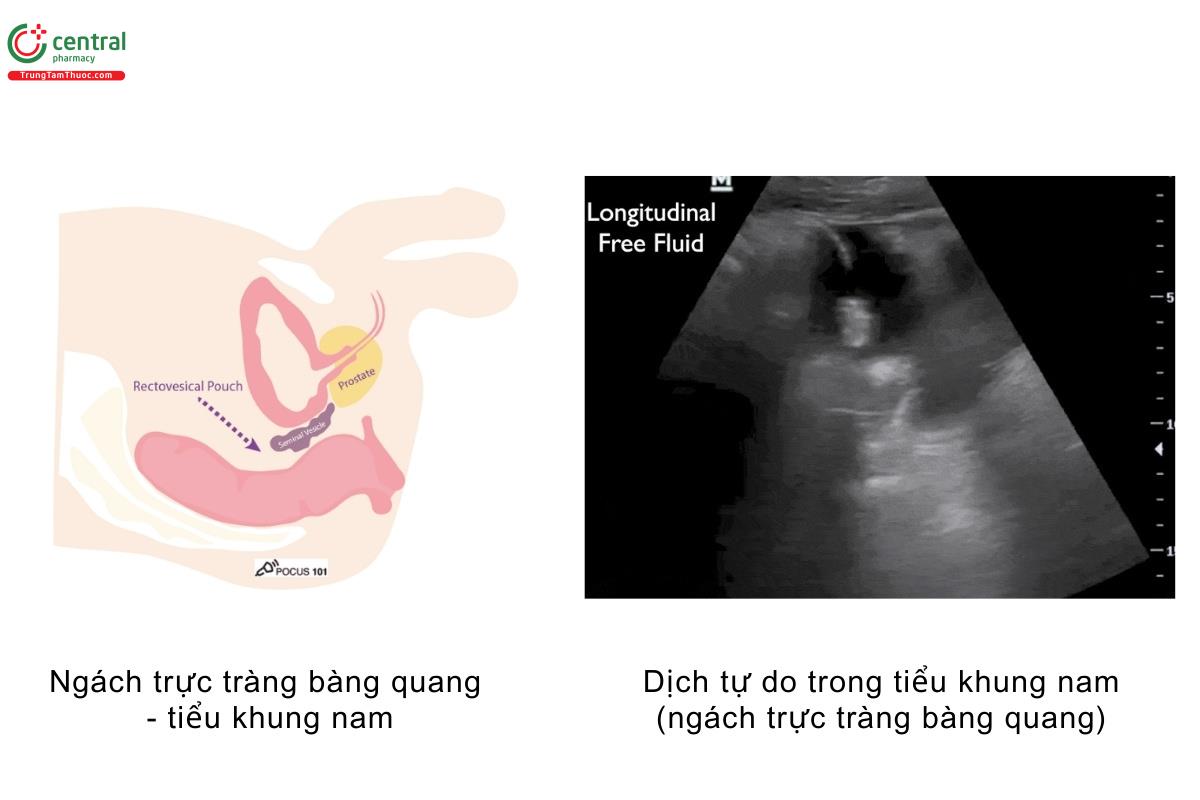
Tiểu khung nam - Tràn máu ổ bụng
- Ở tiểu khung nam, bạn có thể tìm thấy dịch tự do tại ngách trực tràng bàng quang
Tiểu khung nữ - Tràn máu ổ bụng
- Ở tiểu khung nữ, bạn có thể tìm thấy dịch tại túi dùng Douglas (tức là ngách trực tràng tử cung)
6.2 Tràn máu màng phổi - eFAST
- Sau khi khảo sát RUQ và LUQ, di chuyển đầu dò lên trên 1 - 2 khoảng gian sườn để tìm dịch tự do trong lồng ngực
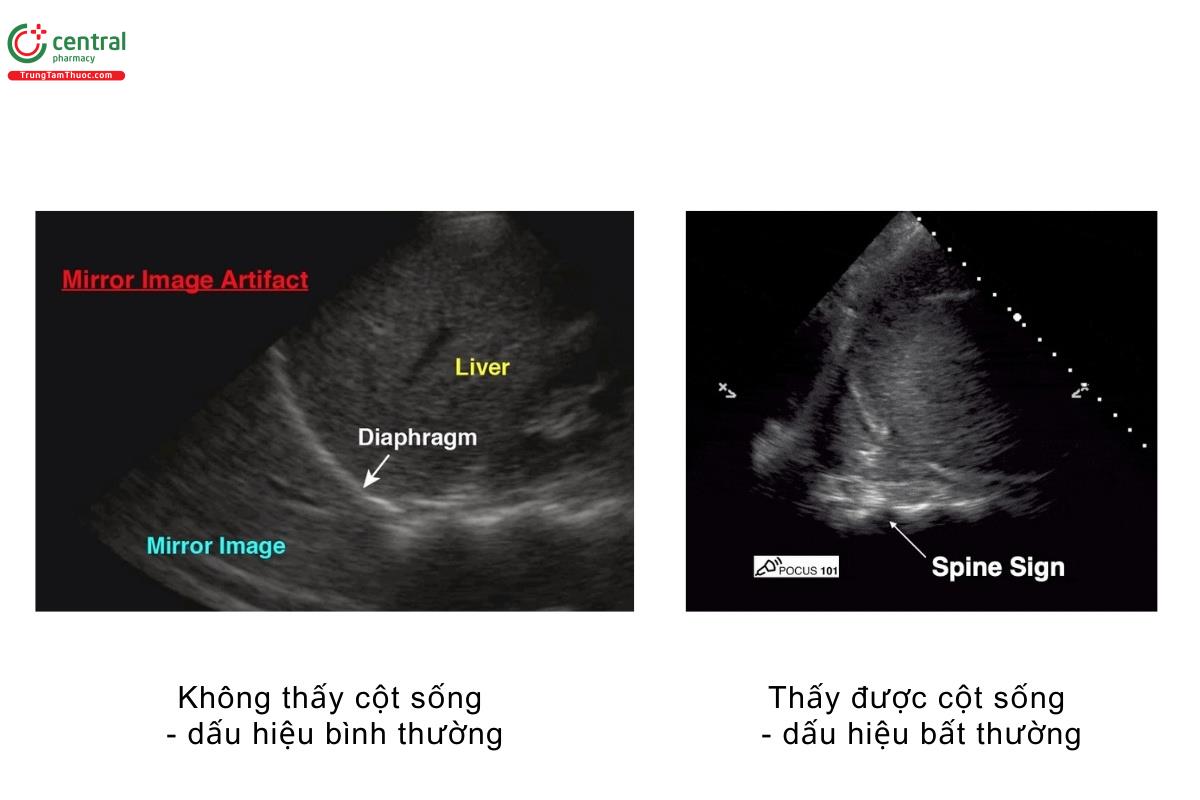
- Phổi bình thường sẽ tạo ra ảnh giả soi gương trên siêu âm và bạn không thể thấy cột sống phía trên cơ hoành do toàn bộ sóng siêu âm sẽ bị phản xạ khi phổi được thông khí.
- Nhìn thấy hình ảnh cột sống của bệnh nhân ở phía trên cơ hoành gợi ý rằng có dịch tự do (có thể là máu) trong lồng ngực,vì sóng âm có thể dễ dàng đi qua dịch tự do trong khoang ngực, và cho phép bạn nhìn thấy cột sống. Dấu hiệu này được gọi là dấu cột sống dương tính - Positive spine sign.
6.3 Tràn dịch màng ngoài tim và chèn ép tim - eFAST
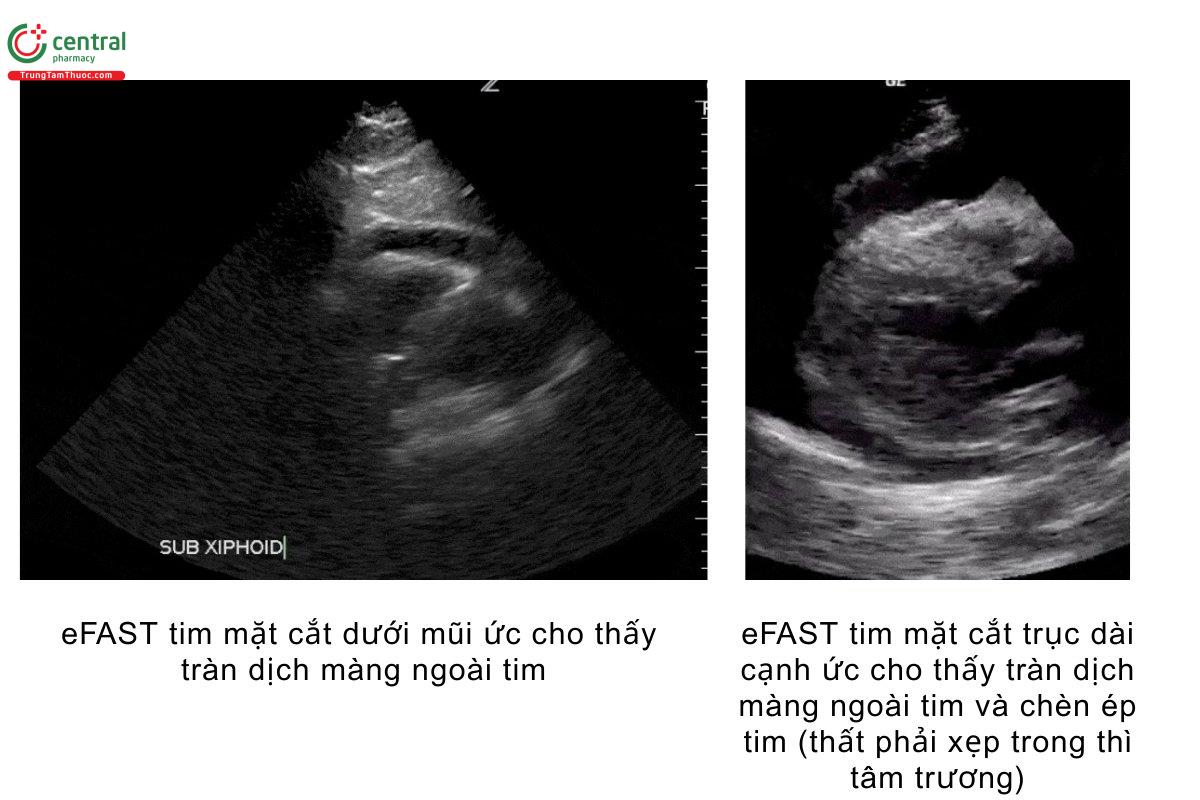
- Dịch tự do trống âm có thể tích tụ trong khoang màng ngoài tim gây tràn dịch màng ngoài tim.
- Chỉ thấy tràn dịch màng ngoài tim không có nghĩa là bệnh nhân bị chèn ép tim. Dịch màng ngoài tim phải làm giảm khả năng đổ đầy tim thì mới được coi là chèn ép tim.
- Cần nghĩ đến chèn ép tim khi thấy những dấu hiệu sau:
Nhĩ phải xẹp trong thì tâm thu - đây là dấu hiệu nhạy nhất (và sớm nhất) cho chèn ép tim; dấu hiệu này còn gọi là dấu đệm lò xo - Trampoline Sign (nhìn giống như một người tí hon đang nhảy trên mặt ngoài tâm thất hoặc tâm nhĩ phải đóng vai trò như đệm lò xo) (Perez- Casares et al)
Thất phải xẹp trong thì tâm trương- đây là dấu đặc hiệu nhất cho chèn ép tim (75-90%) (Armstrong et al)
- Để tìm hiểu thêm siêu âm POCUS trong chèn ép tim, các bạn nên tìm đọc loạt bài POCUS trong chèn ép tim mà mình đã up.
6.4 Tràn khí màng phổi - eFAST
Sau đây là 3 bước quan trọng để đánh giá tràn khí màng phổi khi thực hiện eFAST
Bước 1, Nếu dấu phổi trượt (+), bạn có thể loại trừ tràn khí màng phổi với độ chính xác 100% tại vị trí siêu âm và tại thời điểm siêu âm đó.
- Bạn có thể khảo sát phổi trượt trên cả B-mode và M-mode
Bước 2, Nếu KHÔNG CÓ dấu phổi trượt, không nên khẳng định ngay là có tràn khí màng phổi
- Có một số nguyên nhân khác gây giảm/mất dấu phổi trượt là: đông đặc phổi nặng, bệnh nhân đã được bơm dính màng phổi bằng hóa chất, viêm hoặc nhiễm trùng màng phổi nặng, bệnh xơ phổi, ARDS, đặt nội khí quản vào phế quản chính
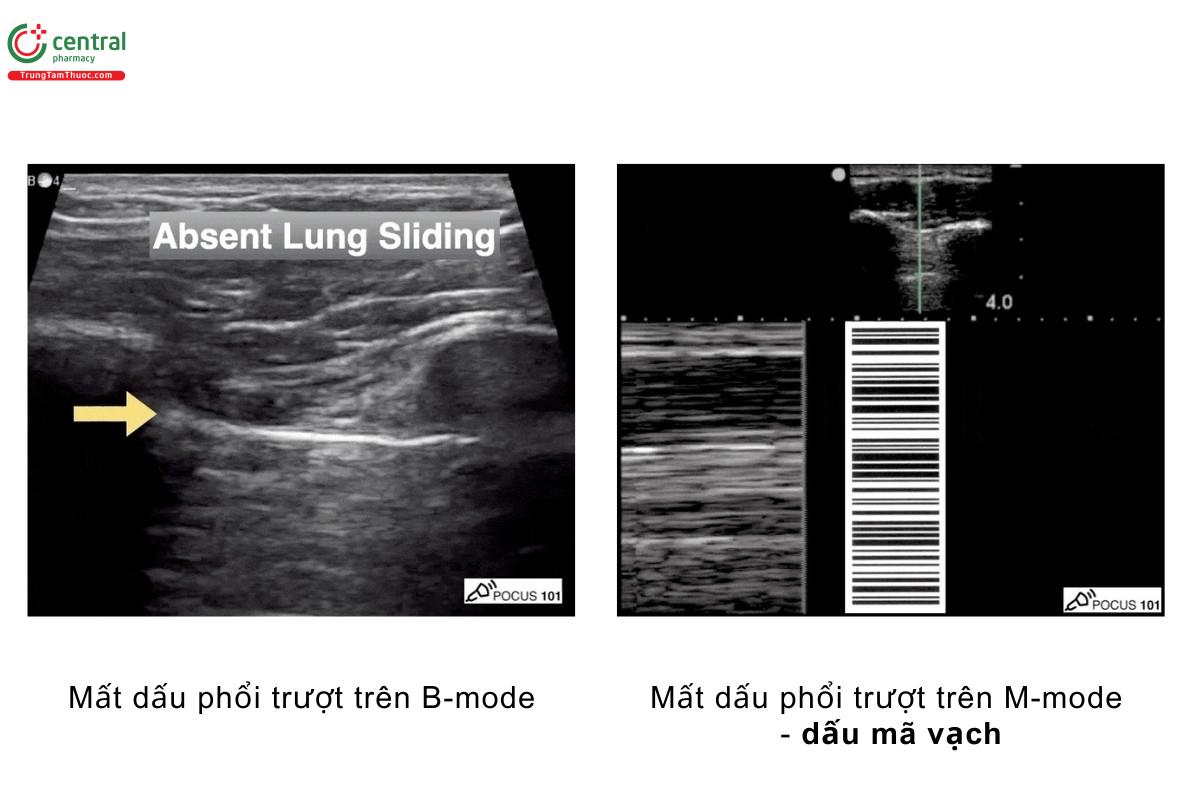
- Đối với mục đích là eFAST, gần như bạn có thể khẳng định bệnh nhân có tràn khí màng phổi nếu không thấy dấu phổi trượt trên B-mode và M-mode. Nếu bạn muốn khẳng định chắc chắn hơn, bạn có thể tiếp tục tìm kiếm để phát hiện dấu điểm phổi - "Lung point" dưới đây.
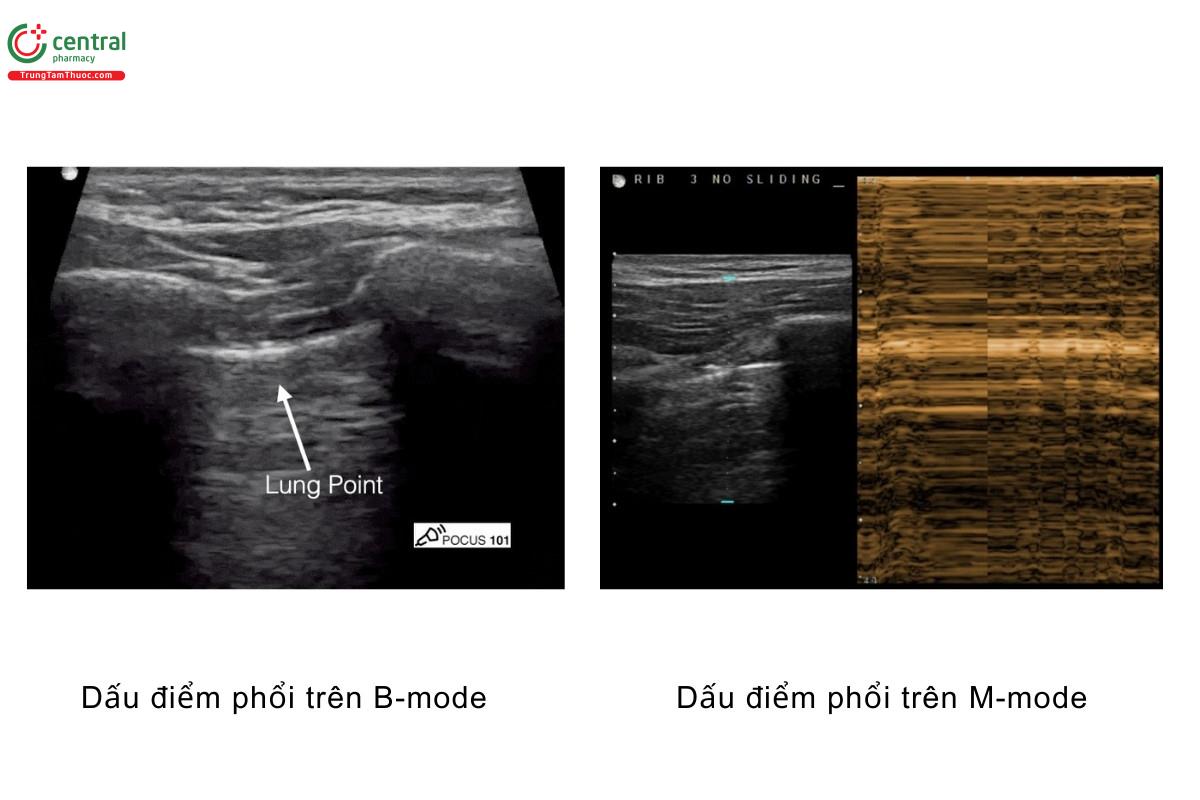
Bước 3, Nếu phát hiện được dấu "điểm phổi", bạn có thể khẳng định có tràn khí màng phổi với độ chính xác 100% (Chan S)
- Để xác định chắc chắn có tràn khí màng phổi, bạn nên tìm được dấu "điểm phổi"
- Bạn có thể thấy được dấu điểm phổi tại vị trí chuyển tiếp giữa vùng có và vùng không có dấu phổi trượt. Đây là điểm chuyển tiếp giữa vùng phổi xẹp và phổi bình thường. Dấu điểm phổi giúp chẩn đoán chắc chắn bệnh nhân có tràn khí màng phổi và giúp bạn ước lượng được mức độ tràn khí
- Nếu bạn nghĩ rằng bạn có thể đã tìm thấy dấu điểm phổi trên B-mode nhưng không chắc chắn, hãy sử dụng M-mode với con trỏ (cursor) tại vị trí mà bạn nghĩ là giao nhau giữa bên có và bên không có dấu phổi trượt. Nếu bạn thấy dấu bờ biển (bình thường) chuyển tiếp thành dấu mã vạch (bất thường), thì bạn đã xác định được dấu điểm phổi trên M-mode.
6.5 Tràn khí ổ bụng - eFAST
- Trong bệnh cảnh chấn thương (đặc biệt là chấn thương thấu bụng), bạn có thể gặp tràn khí ổ bụng, hay khí tự do trong khoang phúc mạc.
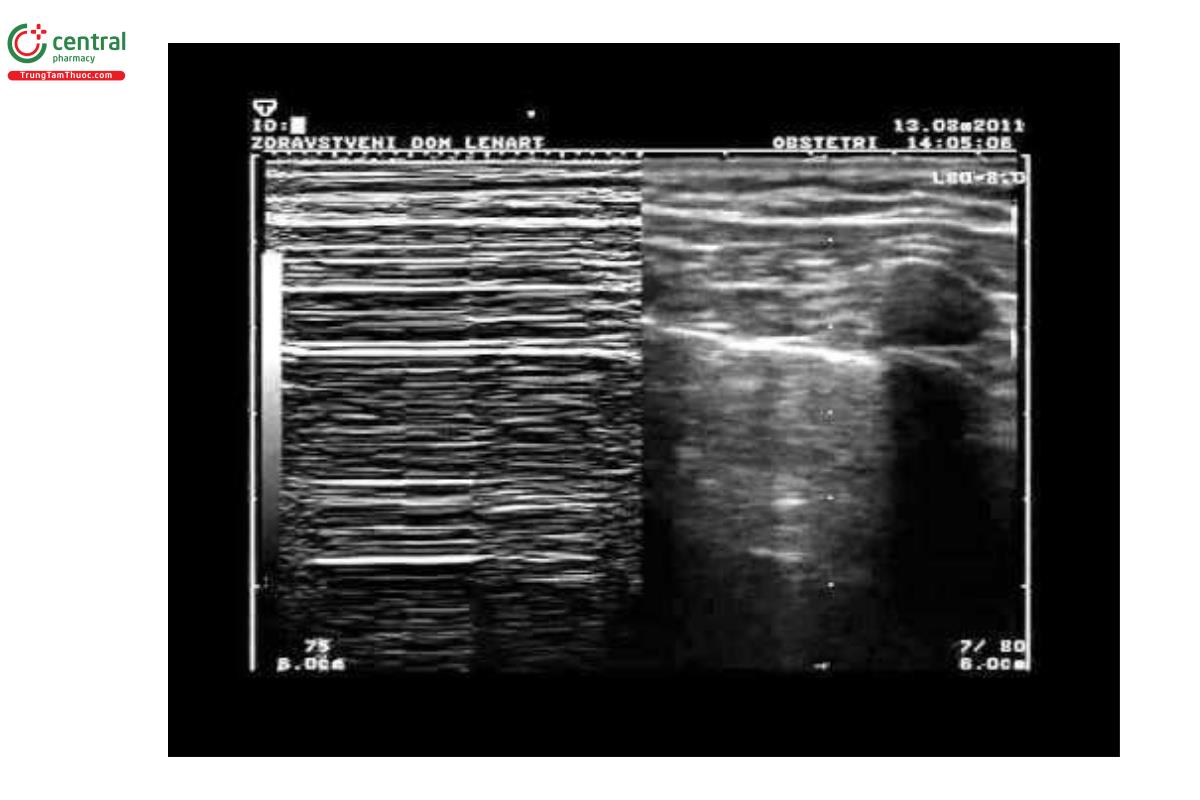
- Dấu hiệu thường gặp nhất khi siêu âm tràn khí ỏ bụng là dải tăng sáng phúc mạc - Enhanced Peritoneal Stripe Sign (EPSS). Đây là khi không khí trong khoang phúc mạc tăng lên và gây ra “hồi âm” của dải phúc mạc tăng âm đơn lẻ, thường tách bạch thành bụng với dịch ổ bụng cũng như các tạng chứa dịch bên dưới.
- Nếu tràn khí ổ bụng lượng lớn, bạn sẽ không thấy được hình ảnh các tạng bên dưới ở tất cả vị trí đặt đầu dò.
POCUS 101 Tip: Nếu bạn không thể thấy rõ được các tạng bên dưới dù đặt đầu dò đúng vị trí, hãy nghĩ đến tràn khí ổ bụng.
7 Quy trình eFAST và tóm tắt
- Hãy nhớ rằng POCUS eFAST có lợi nhất ở bệnh nhân rối loạn huyết động, và không thể chuyển đến phòng CTscan. Quét eFAST dương tính có thể giúp phẫu thuật viên định hướng sơ bộ vùng chảy máu (bụng, tim, hay phổi) để có kế hoạch tiếp cận khi phẫu thuật.
- Ở những bệnh nhân có eFAST ban đầu âm tính nhưng cơ chế chấn thương nguy cơ cao, CT scan hoặc lặp lại eFAST sau đó có thể có lợi, đặc biệt nếu tình trạng lâm sàng của bệnh nhân xấu đi (dấu hiệu sống xấu đi, rối loạn huyết động, đau nhiều hơn, hoặc khám bụng thấy tiến triển theo chiều hướng xấu).
7.1 Lưu đồ eFAST
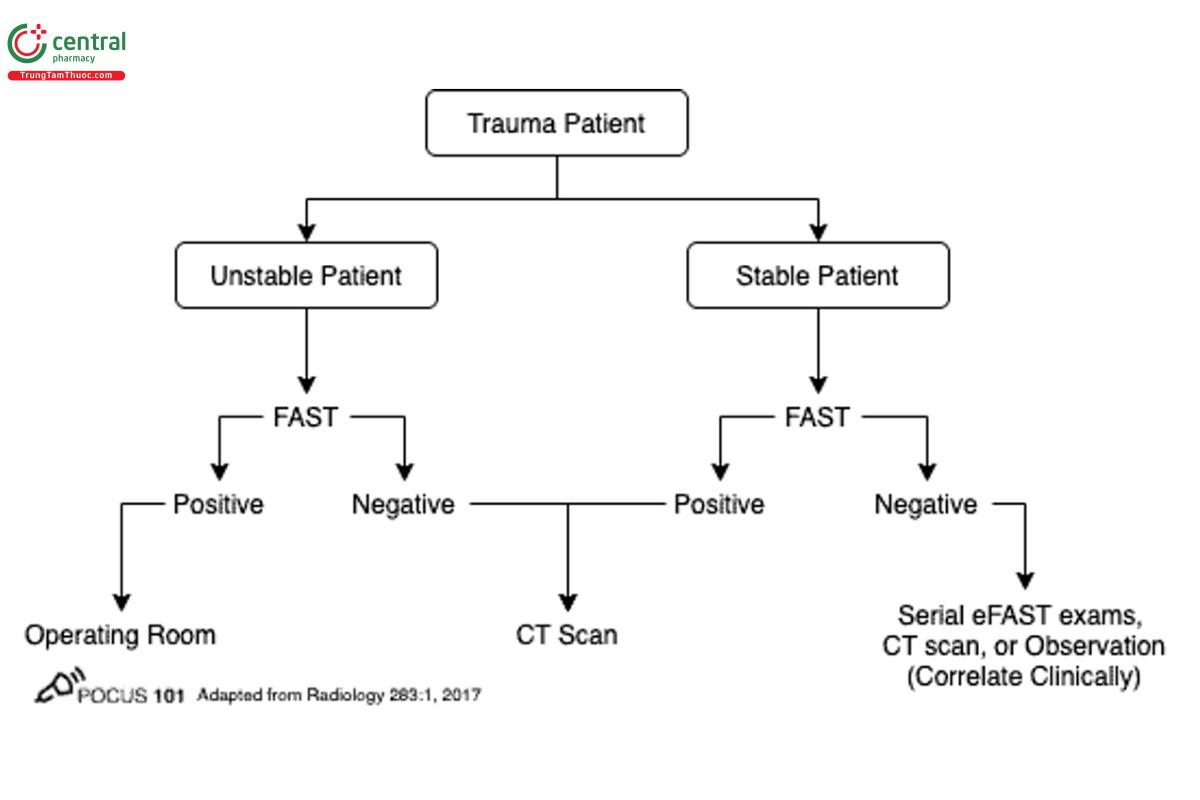
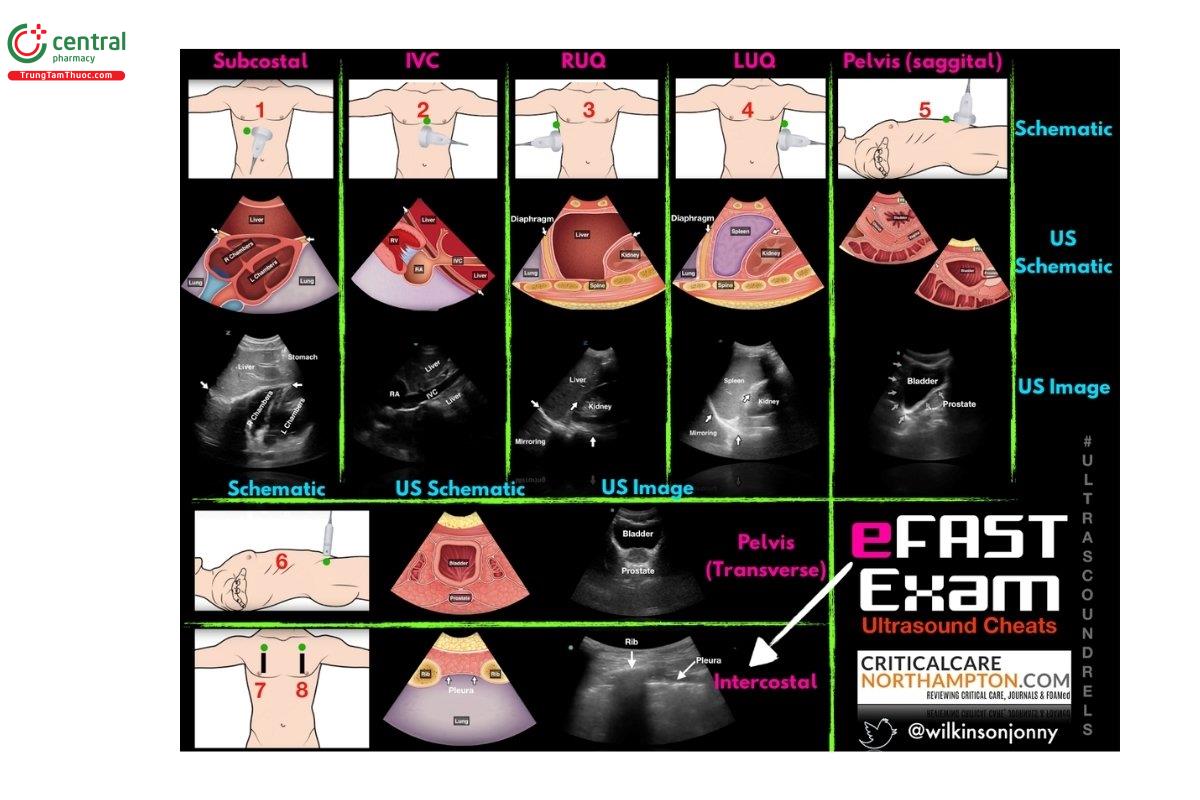

Tham khảo thêm ở đây: https://www.ultrasoundgel.org/posts/4NECqXcbqz5YJl_q2qn_9A
7.2 Video tổng kết eFAST

8 Tài liệu tham khảo
- Lobo V, Hunter-Behrend M, Cullnan E, et al. Caudal Edge of the Liver in the Right Upper Quadrant (RUQ) View Is the Most Sensitive Area for Free Fluid on the FAST Exam. West J Emerg Med. 2017;18(2):270-280.
- Little WC, Freeman GL. Pericardial Disease. Circulation 2006;113:1622–32. doi:10.1161/circulationaha.105.561514
- Jung H-O. Pericardial effusion and pericardiocentesis: role of echocardiography. Korean Circ J 2012;42:725–34.
- US Probe: When Does an Effusion Become Pericardial Tamponade? http://www.emdocs.net/us-probe-when-does-an-effusion-become-pericardial-tamponade/
- Guntheroth, W.G., Sensitivity and specificity of echocardiographic evidence of tamponade: implications for ventricular interdependence and pulsus paradoxus.Pediatr Cardiol, 2007. 28(5): p. 358-62.
- Himelman, R.B., et al., Inferior vena cava plethora with blunted respiratory response: a sensitive echocardiographic sign of cardiac tamponade.J Am Coll Cardiol, 1988. 12(6): p. 1470-7.
- Settle, H.P., et al., Echocardiographic study of cardiac tamponade.Circulation, 1977. 56(6): p. 951-9
- Perez-Casares, A., et al., Echocardiographic Evaluation of Pericardial Effusion and Cardiac Tamponade.Front Pediatr, 2017. 5: p. 79.
- Armstrong, W.F., et al., Diastolic collapse of the right ventricle with cardiac tamponade: an echocardiographic study.Circulation, 1982. 65(7): p. 1491-6
- Singh, S., et al., Right ventricular and right atrial collapse in patients with cardiac tamponade–a combined echocardiographic and hemodynamic study.Circulation, 1984. 70(6): p. 966-71.
- Engel, P.J., et al., Echocardiographic study of right ventricular wall motion in cardiac tamponade.Am J Cardiol, 1982. 50(5): p. 1018-21.
- Kronzon, I., M.L. Cohen, and H.E. Winer, Diastolic atrial compression: a sensitive echocardiographic sign of cardiac tamponade.J Am Coll Cardiol, 1983. 2(4): p. 770-5.
- Rozycki GS, Shackford SR. Ultrasound, what every trauma surgeon should know. J Trauma. 1996;40(1):1-4. doi:10.1097/00005373-199601000-00001
- Ma OJ, Mateer JR. Trauma ultrasound examination versus chest radiography in the detection of hemothorax. Ann Emerg Med. 1997;29(3):312-316. doi:10.1016/s0196-0644(97)70341-x
- Kimura A, Otsuka T. Emergency center ultrasonography in the evaluation of hemoperitoneum: a prospective study. J Trauma. 1991;31(1):20-23. doi:10.1097/00005373-199101000-00004
- Plummer D, Brunette D, Asinger R, Ruiz E. Emergency department echocardiography improves outcome in penetrating cardiac injury. Ann Emerg Med. 1992;21(6):709-712. doi:10.1016/s0196-0644(05)82784-2
- Lichtenstein DA, Menu Y. A bedside ultrasound sign ruling out pneumothorax in the critically ill. Lung sliding. Chest. 1995;108(5):1345-1348.
- Kirkpatrick AW, Sirois M, Laupland KB, et al. Hand-held thoracic sonography for detecting post-traumatic pneumothoraces: the Extended Focused Assessment with Sonography for Trauma (EFAST). J Trauma. 2004;57(2):288-295. doi:10.1097/01.ta.0000133565.88871.e4
- LM, Friedman & Tsung, James. (2013). Extending the eFAST examination in Children.2011.
- Richards, J., McGahan, J. (2017). Focused Assessment with Sonography in Trauma (FAST) in 2017: What Radiologists Can Learn. Radiology 283(1), 30 – 48.

